Дата публикации 18 ноября 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Надпочечниковая недостаточность, или гипокортицизм — это тяжёлое эндокринное заболевание, при котором в организме не хватает гормонов коры надпочечников [1][7]. Оно развивается постепенно в течение многих месяцев или даже лет, ухудшает самочувствие, маскируется под синдром хронической усталости и другие серьёзные болезни, что значительно затрудняет его диагностику.
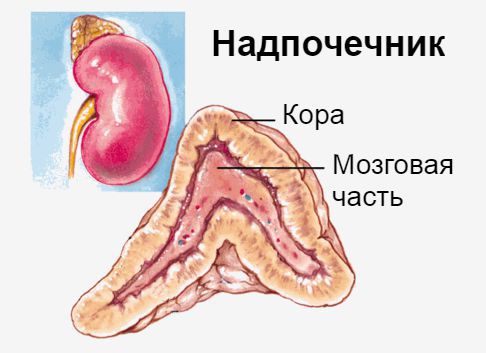
Надпочечники — это эндокринные железы. Их внутренняя (мозговая) часть производит гормон адреналин, который мобилизует все защитные силы организма. Наружная часть надпочечников — кора — вырабатывает кортикостероиды:
- кортизол — регулирует запасы энергии в организме (глюкозу, белки, жиры), помогает человеку бороться со стрессом и инфекциями, придаёт силы и энергию;
- альдостерон — контролирует, чтобы в организме было столько воды, калия и натрия, сколько необходимо для правильной работы сердца, почек и других органов, поддерживает нормальное артериальное давление;
- андрогены — влияют на половое развитие, либидо, обмен веществ, настроение, память, мышление (способность концентрироваться и удерживать внимание, достигать поставленных целей, склонность к конфликтам и раздражению), определяют строение тела, силу мышц и плотность костной ткани.
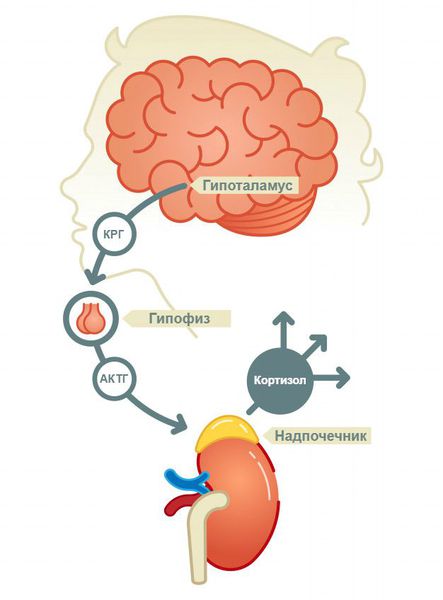
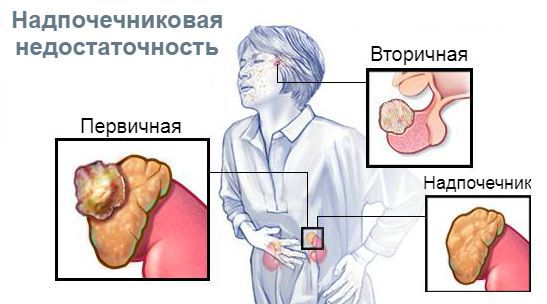
По уровню поражения выделяют первичную недостаточность (болезнь Аддисона), при которой нарушена работа самого надпочечника, а также вторичную и третичную, при которых нарушено управление работой надпочечников через гипофиз и гипоталамус [1][2][8].
Причины первичной надпочечниковой недостаточности:
1. Нарушение развития надпочечников:
- врождённая гипоплазия надпочечников (недоразвитие) — редкая наследственная патология, которая возникает у мальчиков; проявляется первичной надпочечниковой недостаточностью и вторичным гипогонадизмом — нарушением полового развития;
- синдром резистентности к АКТГ — невосприимчивость рецепторов к воздействию АКТГ; проявляется минимум тремя заболеваниями: семейной глюкокортикоидной недостаточностью первого и второго типа, а также синдромом Оллгрова [2].
2. Деструкция надпочечников (разрушение):
- аутоиммунное разрушение коры надпочечников — составляет 85 % всех случаев деструкции; нередко сочетается с поражением других эндокринных желёз и неэндокринных органов (аутоиммунные полигландулярные синдромы);
- бактериальные, вирусные и грибковые инфекции — туберкулёз, бластомикоз, гистоплазмоз, менингококковая инфекция, ВИЧ-инфекция, сифилис, сепсис;
- кровоизлияния в надпочечники;
- поражение надпочечников метастазами — чаще встречается при раке бронхов и молочной железы;
- осложнение после удаления надпочечников в связи с болезнью Иценко — Кушинга и другими заболеваниями, а также при использовании различных лекарств: антикоагулянтов, блокаторов стероидогенеза в надпочечниках (аминоглютетимид, хлодитан, кетоконазол), барбитуратов, спиронолактона [1][2][8][11];
- амилоидоз — заболевание, при котором в тканях откладывается амилоид (сложный белково-полисахаридный комплекс); приводит к атрофии, склерозу и недостаточности различных органов, в том числе и надпочечников;
- гемохроматоз — генетическое заболевание, сопровождающееся нарушением обмена железа, которое в избытке скапливается в печени, сердце, поджелудочной железе и гипофизе;
- адренолейкодистрофия — редкая генетическая болезнь, возникающая из-за мутации в гене ALD; приводит к надпочечниковой недостаточности, гипогонадизму (нарушению полового развития) и прогрессирующей демиелинизации белого вещества головного и спинного мозга [2].
3. Нарушения стероидогенеза (образования стероидов):
- нарушение биосинтеза холестерина — синдром Смита — Лемли — Опица;
- врождённое нарушение работы коры надпочечников;
- митохондриальные болезни [2].
Причины вторичной и третичной надпочечниковой недостаточности:
1. Врождённый вторичный гипокортицизм.
2. Деструкция гипоталамо-гипофизарных структур:
- опухоли гипофиза и гипоталамуса — краниофарингиомы, герминомы и др.;
- черепно-мозговая травма;
- инфильтративно-гранулематозные процессы в области гипофиза (сифилис, саркоидоз) или инфекционное поражение;
- операции, например, удаление опухоли гипофиза;
- облучение головы (гипофиза и гипоталамуса);
- сосудистые заболевания — аневризма сонной артерии, кровоизлияние в гипофиз.
3. Осложнение из-за длительного лечения различных заболеваний с применением глюкокортикоидов и их резкой отмены [1][2][8].
Гипокортицизм может развиться в любом возрасте. Ежегодно первичную недостаточность обнаруживают примерно в 4 случаях на 100 тысяч населения [12].
Самая частая причина развития острой недостаточности коры надпочечников у новорождённых — это кровоизлияние в надпочечники вследствие гипоксии или сепсиса. При нарушении развития надпочечников, всех формах нарушения стероидогенеза и псевдоальдостеронизме симптомы болезни проявляются вскоре после рождения. Они связаны с потерей соли, т. е. с нехваткой минералокортикоидов. При этом у новорождённых возникает неукротимая рвота “фонтаном”, дети стремительно теряют в весе, у них развивается обезвоживание, которое может привести к сосудистому коллапсу — резкому падению артериального давления [2].
В период новорождённости и в младшем возрасте первое место среди причин гипокортицизма занимают различные формы врождённого нарушения работы коры надпочечников у детей обоих полов и врождённая гипоплазия надпочечников у мальчиков. У детей постарше, как и у взрослых, наиболее распространены такие причины, как аутоиммунный полигландулярный синдром и адренолейкодистрофия. С возрастом растёт доля аутоиммунного, инфекционного и метастатического поражения надпочечников [2].
У детей старшего возраста основным пусковым механизмом надпочечниковой недостаточности является деструкция надпочечников. Симптомы появляются при значительном деструкции железистой ткани (только после разрушения более 90 % всех клеток) и практически не отличаются от проявлений болезни у взрослых [1][2].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы надпочечниковой недостаточности
Часть симптомов недостаточности маскируется под синдром хронической усталости: необъяснимая утомляемость, отсутствие бодрости в утренние часы. Человек начинает хуже переносить физические нагрузки, самочувствие становится лучше в горизонтальном положении. Астению сопровождает раздражительность, нетерпимость, проблемы с памятью.
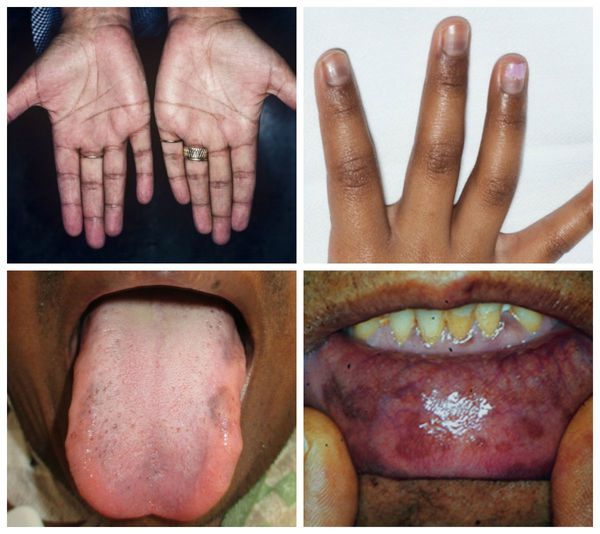
Из-за нарушения регуляции и повышения синтеза меланина появляется гиперпигментация — участки кожи и слизистой темнеют. Это происходит в местах трения кожи, кожных складках, в послеоперационных рубцах, вокруг ареол молочных (грудных) желёз, анального отверстия, на слизистой рта [12].
Нарушается работа желудочно-кишечного тракта: снижается аппетит вплоть до полного отсутствия, возникает тошнота, рвота, боли в животе. Уменьшение массы тела связано с ухудшением аппетита, нарушением всасывания в кишечнике, обезвоживанием.
Снижение артериального давления сопровождается головокружением и обмороками. У людей с артериальной гипертензией давление может быть нормальным или повышенным [2][10].
Гипогликемия — снижение уровня глюкозы в крови — сопровождается чувством голода, мышечной слабостью, потливостью, предобморочным состоянием. Чаще наблюдается тогда, когда человек голоден, т. е. натощак [2].
При дефиците надпочечниковых андрогенов у женщин снижается либидо, оволосение в подмышечной впадине становится скудным.
Снижение продукции глюкокортикоидов отрицательно сказывается на состоянии иммунной системы, поэтому у больных отмечается снижение иммунитета и высокая восприимчивость к инфекционным заболеваниям [8].
Симптомы вторичного и третичного гипокортицизма отличаются от первичного отсутствием гиперпигментации (так как уровень АКТГ всегда низкий) и симптомов потери соли (так как нет минералокортикоидного дефицита) [1][2][8][13].
В ситуации стресса, острой инфекции, операции значительно повышается потребность организма в гормонах коры надпочечников, поэтому в таких случаях состояние может значительно ухудшиться из-за декомпенсации надпочечниковой недостаточности — опасного для жизни нарушения работы надпочечников, при котором у организма исчерпаны возможности механизмов приспособления. Обращают на себя внимание необычно быстрая утомляемость и чрезмерная усталость, головокружение, очень низкое артериальное давление, тяга к солёной пище, плохой аппетит, тошнота, рвота, понос (диарея), боли в животе, мышечная слабость, похудание без видимых причин, снижение настроения.
Патогенез надпочечниковой недостаточности
В результате процессов, разрушающих кору надпочечников, нарушается образование глюкокортикоидов, минералокортикоидов и андрогенов, что постепенно приводит к дефициту гормонов и появлению симптомов заболевания [12].
Глюко- и минералокортикоиды участвуют в белковом, углеводном, жировом и водно-электролитном обмене. Поэтому при их нехватке данные процессы нарушаются и снижается артериальное давление.
Кортизол участвует в углеводном обмене, является антагонистом инсулина. При его нехватке снижается выработка гликогена в печени, а также синтез глюкозы, периферические ткани становятся более чувствительными к инсулину, снижается уровень глюкозы в крови и развивается гипогликемия [2].
Дефицит альдостерона — естественного минералокортикоида — становится причиной выраженных сердечно-сосудистых нарушений из-за снижения реабсорбции (обратного всасывания) Na+ в почках. В связи с этим уменьшается объём циркулирующей крови и снижается артериальное давление вплоть до шока. При повышении уровня калия нарушается сердечный ритм и развиваются миопатии — заболевания, проявляющиеся мышечной слабостью. При снижении реабсорбции Na+ в кишечнике возникает целый каскад симптомов нарушения пищеварения, таких как боли в животе, нарушение всасывания.
Дефицит андрогенов, которые вырабатывают надпочечники, усиливает процессы распада сложных веществ в организме и повышает уровень остаточного азота.
При первичном гипокортицизме из-за низкого уровня кортизола повышается уровень кортикотропин-рилизинг-гормона, АКТГ и других производных проопиомеланокортина, которые влияют на работу гипофиза. В свою очередь высокие уровни АКТГ, альфа-МСГ и гамма-МСГ (меланоцитстимулирующего гормона), воздействуя на меланокартиновый рецептор меланоцитов (пигментных клеток), усиливают выработку меланина, что проявляется потемнением участков кожи и слизистой [2].
Отличия центральных форм гипокортицизма от первичного:
- отсутствие минералкортикоидной недостаточности, т. к. регуляция выработки альдостерона находится под контролем ренин-ангиотензиновой системы, регулирующией артериальное давление, и лишь в малой степени зависит от АКТГ;
- отсутствие гиперпигментации из-за сниженного уровня АКТГ и других производных проопиомеланокортина [2][13].
Классификация и стадии развития надпочечниковой недостаточности
В зависимости от уровня поражения гипоталамо-гипофизарно-надпочечниковой системы различают три вида надпочечниковой недостаточности:
- первичная — связана с поражением коры надпочечников;
- вторичная — вызвана снижением выработки гипофизом гормона АКТГ;
- третичная — связана с нарушением выработки кортикотропин-рилизинг-гормона или других факторов, которые стимулируют синтез АКТГ.
По клиническому течению выделяют два вида надпочечниковой недостаточности:
- Острая недостаточность — развивается остро, например, в случае двустороннего кровоизлияния в надпочечники при сепсисе, тяжёлых травмах, геморрагическом шоке, молниеносной форме печёночной недостаточности или терминальной (завершающей) стадии хронической печёночной недостаточности.
- Хроническая недостаточность. Аддисонический криз является осложнением хронического течения болезни [4].
В зависимости от эффективности лечения хроническая надпочечниковая недостаточность подразделяется на три фазы: декомпенсация, субкомпенсация и компенсация (от лат. compensatio — “возмещение”) [1].
При заместительной гормонотерапии первичного хронического гипокортицизма лечащий врач подбирает своему пациенту дозу глюкокортикоидов для возмещения недостающих гормонов, причём важно, чтобы в итоге уровень гормонов был строго в норме — не меньше и не больше.
Если лекарства полностью возмещают дефицит и не дают избытка гормонов в организме, то пациент чувствует себя гораздо лучше. Это означает, что заболевание не излечено раз и навсегда, так как оно хроническое, но находится в фазе компенсации.
При стрессах или острых заболеваниях, т. е. в ситуациях повышенной потребности в глюкокортикоидах, подобранной дозы может не хватить. Так как надёжных лабораторных критериев эффективности лечения нет [5], лечащий врач обычно рекомендует своему пациенту самостоятельно контролировать артериальное давление, обращать особое внимание на самочувствие и наличие таких симптомов, как слабость, необоснованная утомляемость, тошнота, головокружение, снижение давления, обморочные состояния, боли в животе. Появление вышеуказанных симптомов может сигнализировать о переходе заболевания из фазы компенсации в фазу субкомпенсации (незначительной, только начинающейся нехватки гормонов) или декомпенсации (выраженного дефицита глюкокортикоидов), которая опасна развитием аддисонического криза.
Осложнения надпочечниковой недостаточности
Если своевременно не поставить диагноз и не провести лечение, то у человека с хроническим гипокортицизмом может развиться аддисонический криз, который проявит себя в стрессовой ситуации [1][2][4][6].
Аддисонический криз — это состояние, угрожающее жизни и развивающееся из-за быстрого или резкого снижения функциональных резервов коры надпочечников, снижения выработки глюкокортикоидов и минералокортикоидов [4].
Первыми симптомами криза и острой недостаточности в целом являются чувство тошноты, рвота, понос, боли в животе, низкое артериальное давление, резкая слабость, головокружение, обмороки и судороги. Довольно быстро развивается обезвоживание и шок, который приводит к нарушению жизненно важных функций сердечно-сосудистой, дыхательной и нервной систем [1][2][4][5][6][8].

Специфических симптомов у острой недостаточности нет [4][5][8]. Она маскируется под другие заболевания:
- кишечную инфекцию;
- острое хирургическое заболевание органов брюшной полости (боль в животе);
- острую сердечно-сосудистую недостаточность (артериальная гипотензия, коллапс, тахикардия) [12];
- поражение центральной нервной системы (судороги, менингеальный синдром, очаговая неврологическая симптоматика, бред, галлюцинации, нарушение сознания).
Сольтеряющие кризы могут развиться и у пациентов с уже установленным диагнозом недостаточности коры надпочечников несмотря на лечение глюкокортикоидами и минералокортикоидами. Всё дело в том, что при появлении любого острого состояния (травмы, инфекции, инфаркта миокарда и др.), эмоциональном стрессе, операции или приёме лекарств, ускоряющих метаболизм кортизола (L-тироксин, барбитураты) [2][5], необходимо увеличить дозу глюкокортикоидов. Если этого не сделать, вероятно развитие криза.
Пациент должен регулярно принимать адекватные дозы глюко- и минералокортикоидных препаратов по назначению врача, а также самостоятельно увеличивать их дозировки при любых стрессах. В случае ухудшения самочувствия нужно обязательно вызвать бригаду скорой помощи и перейти на внутримышечное или внутривенное введение глюкокортикоидов в стационаре [2][4][5][7].
Диагностика надпочечниковой недостаточности
Диагноз гипокортицизма ставится на основании симптомов, истории болезни, исследования работы коры надпочечников и состояния других эндокринных желёз [1].
Часто при постепенном ухудшении работы надпочечников истинный диагноз долгое время остаётся неясным. Насторожить пациента и врача в плане гипокортицизма может сочетание артериальной гипотензии с потемнением участков кожи и слизистой, повышенной тягой к солёной пище, высокому уровню калия в крови, снижению концентрации ионов Na+ и глюкозы в крови [5]. Поэтому стоит исследовать содержание натрия, калия, глюкозы в сыворотке крови, а также альдостерона и ренина в плазме крови [9].
На недостаточность надпочечниковых гормонов указывает повышенный уровень гормона АКТГ в крови, низкий уровень кортизола в крови и суточной моче [1][2][8][9]. О первичной хронической недостаточности будет свидетельствовать высокий уровень АКТГ, а при вторичной — низкий [1][2][8][9][13].
Иногда при частичном поражении надпочечников эти показатели остаются в пределах нормы. Чтобы получить более надёжный результат, исследовать функцию коры надпочечников лучше с помощью стимулирующих тестов. Данный этап необходим, если по результатам клинико-лабораторного обследования не удалось однозначно подтвердить наличие надпочечниковой недостаточности.
Оптимальным методом диагностики при первичной недостаточности является стимуляционный тест с АКТГ короткого действия. Он проводится в условиях специализированного стационара [1][2][5][8][9].
Туберкулёз надпочечников диагностируют при наличии очагов туберкулёзного процесса или кальцинатов в надпочечниках [1]. Обследование проводит врач-фтизиатр.
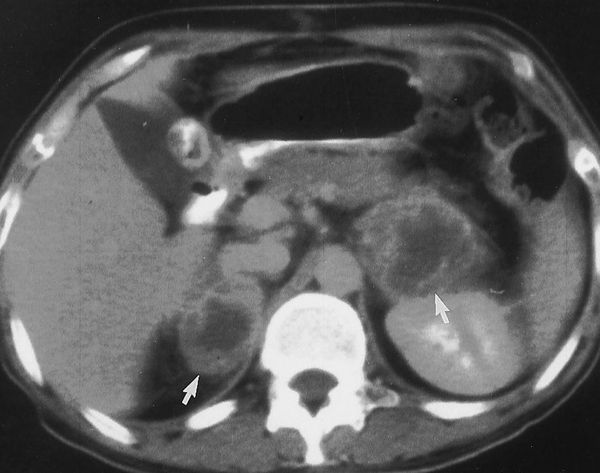
На аутоиммунное поражение надпочечников указывают органоспецифические аутоантитела, присутствующие в сыворотке крови [9][12].
Для выяснения причины вторичного гипокортицизма необходимо офтальмологическое обследование (осмотр глазного дна, исследование полей зрения) и проведение МРТ головного мозга, чтобы исключить наличие опухоли в гипофизе или гипоталамусе [1][2][8].
Лечение надпочечниковой недостаточности
Лечение надпочечниковой недостаточности жизненно необходимо. Оно направлено на ликвидацию процесса, который вызвал поражение надпочечников, и на замещение дефицита гормонов и электролитов.
При туберкулёзе надпочечников фтизиатр назначает противотуберкулёзные препараты. При лекарственном гипокортицизме врач уменьшает дозу препарата, вызвавшего надпочечниковую недостаточность. При опухолях гипофиза и гипоталамуса, сопровождающихся гипокортицизмом, рекомендуется оперативное лечение, облучение или комбинация этих способов. Однако операция не устраняет дефицит надпочечниковых гормонов: пациенту будет назначена заместительная гормонотерапия [1][2][3][4][6][8].
Заболеваниями надпочечников занимается врач-эндокринолог. Перед визитом к доктору рекомендуется всегда составлять список вопросов, которые появились после предыдущей встречи: какую дозу препарата нужно принимать, если состояние ухудшилось; как изменение образа жизни и графика работы может повлиять на состояние здоровья и т. д. [7].
К препаратам, которые заменяют кортизол, относятся гидрокортизон (кортеф), кортизона ацетат и преднизолон. Дефицит альдостерона могут возместить флудрокортизон (кортинефф). Эти препараты продолжают действовать в организме в течение 6-12 часов, поэтому необходимо принимать их несколько раз в день только по назначению врача [7]. Но непосредственно перед сном гидрокортизон лучше не употреблять, так как он может вызвать бессонницу [12].
Все перечисленные препаратывсегда нужно принимать строго в определённое время. Пропуск приёма лекарств может быть очень опасен. Если по какой-то причине приём был пропущен, обязательно нужно принять ту же дозу препарата позже или увеличить дозу вдвое.
Иногда дозу гидрокортизона (кортефа) нужно временно увеличивать в 2-3 раза, постепенно возвращаясь к прежней дозе в течение 1-3 дней [7]. Это следует делать в таких случаях:
- при ОРЗ, повышении температуры до 38 °С и больше, ухудшении общего самочувствия, пищевом отравлении и др.;
- при серьёзном стрессе — во время экзаменов, после сильного эмоционального потрясения;
- при ощущении слабости, упадке сил больше, чем обычно.
Если пациенту с недостаточностью предстоит операция, то нужно обязательно обсудить с лечащим врачом изменение дозы: она будет зависеть от сложности вмешательства.
Эффективность заместительной гормонотерапии лечащий врач оценивает по исчезновению симптомов гипокортицизма: слабости, немотивированной утомляемости, тошноты, артериальной гипотензии. Надёжных лабораторных критериев подтверждения эффективности лечения нет [5].
Прогноз. Профилактика
При своевременной диагностике заболевания и адекватном лечении прогноз для жизни благоприятный.
Заместительная гормонотерапия первичной надпочечниковой недостаточности подразумевает длительный, практически всегда пожизненный приём глюкокортикоидов для возмещения недостатка собственных гормонов, так как это заболевание хроническое [7].
Пациент с этой болезнью может делать всё: учиться, работать, заниматься спортом, иметь семью, как и все здоровые люди. Для этого нужно соблюдать простые правила:
- Ежедневно принимать лекарства в определённое время.
- Не пропускать приём лекарств — это опасно для жизни.
- Всегда иметь запас необходимых препаратов минимум на месяц вперёд.
- Контролировать своё самочувствие [7].
Эксперт по лечению патологии надпочечников, доктор медицинских наук Елизавета Михайловна Орлова разработала незаменимую памятку для пациентов [7], которая поможет не допустить развитие острой недостаточности:
1. Важно всегда иметь при себе информационную карточку. В ней должно быть указано следующее: “У меня надпочечниковая недостаточность. Если я без сознания или у меня судороги, рвота, бред, мне нужно СРОЧНО сделать инъекцию гидрокортизона 100 мг внутримышечно или внутривенно. Промедление опасно для жизни”. Также в карточке нужно указать телефон, по которому можно связать с родственниками или лечащим врачом. Эта информация крайне важна для людей или врачей, которые будут помогать в экстренной ситуации.
2. Важно всегда и везде (дома, в школе, в машине, на работе, в командировке, в отпуске) брать с собой набор для экстренной помощи: ампулу с гидрокортизоном (солу-кортеф); шприц для внутримышечных инъекций объёмом 2 мл (инсулиновые шприцы не подходят); спиртовую салфетку; пластырь. При резком ухудшении состояния — сильной слабости, тошноте, обмороке и т. д. — необходимо вызывать скорую помощь, а до её приезда — внутримышечно ввести гидрокортизон (50-100 мг для детей старше пяти лет и взрослых, 50 мг детям до пяти лет). Чем быстрее будет сделана инъекция, тем лучше. Её может сделать как сам пациент, так и любой человек, находящийся рядом [7].
Вы, возможно, слышали о синдроме уставших надпочечников, возникающем на фоне хронического стресса от жизни в современном мире.
Устают ли надпочечники на самом деле?
Надпочечниковая усталость, уставшие надпочечники, adrenal fatigue — это термин, применяемый к частым неспецифичным симптомам:
- усталость
- нервозность
- нарушения сна
- проблемы с пищеварением
- боли различной локализации.
Маркетинг, ажиотаж в интернете, поддержка сторонников альтернативной/интегративной/превентивной медицины сделали этот «диагноз» очень популярным. О нем пишут нутрициологи, фитнес инструкторы, теперь ещё и звезды шоу бизнеса и просто известные люди.
Но это не общепринятый медицинский диагноз.
На ежегодной конференции по клинической эндокринологии в Майами в 2018 г. (Clinical Endocrinology Update Annual meeting) обсуждалась абсурдность теории истощения надпочечников из-за стресса, так как известно, что все происходит в точности до наоборот: во время стресса и заболеваний (от ВИЧ до посттравматического стресса) продукция кортизола увеличивается.
Однако, несмотря на то, что международное сообщество эндокринологов опровергло теорию об уставших надпочечниках, известно, что пациенты по всему миру продолжают получать лечение по данному «диагнозу».
Для лечения «уставших надпочечников» часто используют кортикостероиды, которые потенциально опасны при длительном приеме даже в небольших дозах!
Кортикостероиды — гормоны надпочечников, их использование в виде препаратов/БАДов может давать ложное чувство улучшения самочувствия на короткий срок, вплоть до эйфории, но при длительном приеме может вызывать
- нарушения психики
- глаукому
- сердечно-сосудистые заболевания
- нарушения обмена веществ
- аваскулярный некроз бедренной кости.
Даже низкие дозы могут быть опасны!
Важно отметить, что это касается применения кортикостероидов без показаний и не касается пациентов с диагнозом «надпочечниковая недостаточность».
Чем отличается синдром уставших надпочечников от надпочечниковой недостаточности?
В отличие от надпочечниковой усталости, надпочечниковая недостаточность — реальное заболевание, при котором надпочечники не вырабатывают достаточного количества гормонов (кортизол, альдостерон и другие). Надпочечниковая недостаточность может возникать вследствие повреждения надпочечников или гипофиза – железы, которая находится в голове и регулирует выработку кортизола надпочечниками.
Симптомы надпочечниковой недостаточности — обезвоживание, потеря веса, низкое артериальное давление, а также могут возникать боли в животе, тошнота, рвота, диарея.
Надпочечниковая недостаточность может быть выявлена по результатам исследования крови и лечится препаратами, замещающими гормоны, которые в норме вырабатываются надпочечниками.
Как же устанавливается «диагноз» надпочечниковая усталость?
Не существует анализа, который мог бы выявить усталость надпочечников – это официальная позиция международного эндокринологического сообщества.
Часто «диагноз» устанавливается на основании жалоб, иногда предлагают сдать анализ крови или слюны, однако эти исследования для диагностики уставших надпочечников не имеют научного подтверждения, их целесообразность не подтверждена ни одним исследованием надлежащего качества.
Чем предлагают лечить уставшие надпочечники?
Многие боятся принимать гормональные препараты, в том числе и те, кто лечит уставшие надпочечники, нередко говорят о вреде гормонов и ратуют за «натуральное».
В 2018 г были получены данные о составе БАДов с известного интернет сайта, которые представлены как натуральные, способные «восстановить энергию» и «помочь надпочечникам».
Результат: 12 вариантов самых популярных таких добавок содержат определяемое количество гормона щитовидной железы — трийодтиронина и, как минимум, один стероидный гормон.
Избыток этих гормонов может приводить к нарушению ритма сердца, проблемам с зачатием, вызывать реальную надпочечниковую недостаточность, что может угрожать жизни.
Что же делать?
Однако, обращение пациента с указанными жалобами не должно заканчиваться заключением врача о том, что диагноза «уставшие надпочечники» не существует. Пациенту обычно все равно, как звучит диагноз, его беспокоят усталость, тревожность, раздражительность, и он ищет помощи! Сообщая, что анализы в норме, и жалобы «не наши», врачи нередко сами подталкивают людей на поиск альтернативного лечения. И не важно, что нет диагноза. Лишь бы помогло!
Врачам необходимо обсудить с пациентом другие возможные причины утомления:
- Синдром обструктивного апноэ сна
- Депрессия
- Фибромиалгия
и другие реальные причины плохого самочувствия.
Перед врачами стоит сложная задача. Необходимо продолжать разоблачать несуществующие диагнозы и необоснованное, потенциально опасное лечение. Но чтобы в действительности избавиться от тисков лженауки, необходимо устанавливать пациентам четкие диагнозы, связанные с их жалобами, рекомендовать грамотное лечение и вместе отслеживать его эффективность.
Важно отметить, что проблема «лечения» несуществующих болезней актуальна и в Европе, и в США. И «там» люди также более охотно начинают лечение «натуральными» добавками из интернета. Все международные эндокринологические сообщества бьют тревогу.
В связи с чем мнение о том, что в РФ о «новых веяниях» в медицине ещё просто не слыхивали, не соответствует действительности.
Автор: Ольга Деревянко (@dr.derevyanko), эндокринолог, к.м.н.
Источники:
- Findling J. Adrenal fatigue and failure: fantasy and facts. Program and abstracts of the 2018 Clinical Endocrinology Update Annual Meeting; September 6-8, 2018; Miami, Florida.
- Cadegiani FA, Kater CE. Adrenal fatigue does not exist: a systematic review. BMC Endocr Disord. 2016;16:48.Source
- Ross IL, Jones J, Blockman M. We are tired of ‘adrenal fatigue’. S Afr Med J. 2018;108:724-725.Source
- Akturk HK, Chindris AM, Hines JM, Singh RJ, Bernet VJ. Over-the-counter «adrenal support» supplements contain thyroid and steroid-based adrenal hormones. Mayo Clin Proc. 2018;93:284-290.Source
- Mullur RS. Making a difference in adrenal fatigue. Endocr Pract. 2018;24:1103-1105. Source

Корковый слой надпочечных желез участвует в реакции организма на любое стрессовое явление. Если сила внешнего воздействия чрезмерная или действует на протяжении длительного времени, то органы теряют способность реагировать на стресс. Это проявляется относительной гормональной недостаточностью (гипокортицизмом). В состоянии покоя и после отдыха сохраняется нормальная работа, но при напряжении проявляются признаки низкой функции.
Если стрессовый фактор не устранен, то кора надпочечников истощается, ее деятельность снижается, что проявляется высокой утомляемостью при обычных физических, умственных или эмоциональных нагрузках.
К возникновению гипокортицизма могут привести:
- эмоциональное перенапряжение;
- ночные смены, авральный режим работы;
- интенсивные физические тренировки;
- высокая или слишком низкая температура окружающей среды;
- частые смены климата;
- интоксикации, в том числе отравление алкоголем, никотином, кофеином, наркотиками, психостимуляторами;
- длительное лечение препаратами, аналогичными кортизолу («Гидрокортизон», «Дексаметазон», «Преднизолон»);
- травма, операция, лучевая терапия;
- беременность с токсикозом, роды с выраженной кровопотерей.
 Одно из самых первых проявлений гипокортицизма – это ощущение постоянной слабости. Вначале сон и отдых ее уменьшают, но по мере прогрессирования пациенты утром посыпаются невыспавшимися, подбадривают себя кофе, крепким чаем, энергетиками. Ночами обычно беспокоят бессонница, тревоги, снятся кошмары. Сон становится прерывистым, поверхностным.
Одно из самых первых проявлений гипокортицизма – это ощущение постоянной слабости. Вначале сон и отдых ее уменьшают, но по мере прогрессирования пациенты утром посыпаются невыспавшимися, подбадривают себя кофе, крепким чаем, энергетиками. Ночами обычно беспокоят бессонница, тревоги, снятся кошмары. Сон становится прерывистым, поверхностным.
Характерна следующая симптоматика у женщин:
- угнетенный фон настроения;
- низкое давление;
- головная боль, головокружение;
- снижение аппетита, чередующееся с внезапными приступами голода, склонность к соленой и сладкой, острой пище;
- потемнение в глазах при резкой смене положения тела;
- тошнота, боли в животе, неустойчивый стул;
- сбой менструального цикла;
- частые простудные болезни, затяжное течение инфекций, переход в хронические формы;
- непереносимость медикаментов или пищевых продуктов, аллергические реакции;
- постоянная тревожность, раздражительность;
- снижение памяти, трудность концентрации внимания.
 Сильная усталость является первым признаком истощения
Сильная усталость является первым признаком истощения
Дефицит кортизола у мужчин сопровождается снижением общего уровня активности, низкой переносимостью физических нагрузок, ослаблением полового влечения и потенции, замедленной скоростью реакции. Мужчины с гипоадренией могут потерять интерес к профессиональному росту, прежним увлечениям, предпочитают пассивный отдых.
Ряд пациентов отмечает быстрое потемнение кожи при пребывании на солнце и необычную устойчивость загара. Может возникать мышечная и суставная боль, покалывание и онемение конечностей. Повышается чувствительность к смене температуры и болевым раздражителям.
 Мышечная и суставная боль
Мышечная и суставная боль
На фоне адреналовой недостаточности организм быстрее стареет, утрачивает способность к адекватной реакции на стрессовые факторы. Предположительно такой процесс стимулирует развитие опухолей, так как уменьшается активность иммунной и антиоксидантной защиты.
Диагностика синдрома включает:
- общий анализ крови и мочи;
- УЗИ надпочечных желез, при необходимости КТ или МРТ;
- рентгенографию, томографию гипофиза;
- анализ на содержание кортизола в крови и моче;
- стимуляционный тест с «Синактеном» для оценки резерва гормональной активности;
- определение содержания калия, натрия, сахара в крови;
- анализ уровня 17-ОКС в моче.
УЗИ надпочечников
Если при обследовании не обнаружено заболеваний, которые могут снижать образование кортизола, то пациентам следует придерживаться таких рекомендаций:
- восстановить нормальную продолжительность ночного сна – не менее 8-ми часов в день;
- для улучшения засыпания вечером необходима прогулка на природе, теплая ванна с хвойным экстрактом, корнем валерианы или шишками хмеля, чай с мелиссой, мятой;
- утром разрешается не более 1 чашки заварного кофе, но лучше его заменить на зеленый чай или матэ;
- заваривать травы, стимулирующие образование кортизола: солодку, зверобой, крапиву, лист черной смородины, корень имбиря;
- ежедневно принимать контрастный душ утром, проводить закаливание;
- заниматься плаванием, скандинавской ходьбой, легким бегом, йогой, медитацией.
 Контрастный душ по утрам
Контрастный душ по утрам
Для повышения тонуса организма полезны адаптогены: настойки элеутерококка, женьшеня, лимонника, родиолы розовой. Их прием проводится по схеме: первая доза ̶ 10 капель, затем каждый день добавлять по 3 капли до суммарной дозы 40 капель. В максимальном количестве принимают неделю и точно так же (по 3 капли) снижают до 10-ти. После двухнедельного перерыва можно повторять курс.
Медикаментозное лечение назначается только в случае осложненного течения гипокортицизма при установленной надпочечниковой недостаточности, требующей приема аналогов кортизола. При функциональных нарушениях врач-эндокринолог может рекомендовать витамины группы В («Нейровитан», «Мильгамму»), пантотеновую кислоту, тирозин и витамин С.

В питании важно обеспечить поступление полноценного белка (рыба, нежирный творог, индейка), ненасыщенных жиров (орехи, авокадо, кокосовое масло), витаминов и минералов (сельдерей, облепиха, киви, шиповник, яйца). Один из приемов пищи рекомендуется заменить на сок из моркови, свежей зелени и яблок.
Читайте подробнее в нашей статье об истощении надпочечников.
Причины истощения надпочечников
Корковый слой надпочечных желез участвует в реакции организма на любое стрессовое событие. Образуемый им кортизол обеспечивает длительное поддержание высокого уровня обмена и кровообращения для противостояния повреждающим факторам.
В том случае, если сила внешнего воздействия чрезмерная или действует на протяжении длительного промежутка времени, надпочечники теряют способность реагировать на стресс. Это проявляется относительной гормональной недостаточностью (гипокортицизмом). В состоянии покоя и после отдыха сохраняется нормальная жизнедеятельность, но при напряжении проявляются признаки низкой функции.

Если стрессовый фактор не устранен, то кора надпочечников истощается, ее деятельность снижается, что проявляется высокой утомляемостью при обычных физических, умственных или эмоциональных нагрузках.
К возникновению гипокортицизма могут привести:
- эмоциональное перенапряжение: семейные и производственные неурядицы, тяжелые болезни близких, финансовые, жилищные проблемы, проживание вблизи зоны боевых действий;
- ночные смены, авральный режим работы;
- интенсивные физические тренировки;
- высокая или слишком низкая температура окружающей среды;
- частые смены климата;
- интоксикации, в том числе отравление алкоголем, никотином, кофеином, наркотиками, психостимуляторами;
- длительное лечение препаратами, аналогичными кортизолу («Гидрокортизон», «Дексаметазон», «Преднизолон»);
- травма, операция, лучевая терапия;
- беременность с токсикозом, роды с выраженной кровопотерей.
 Рекомендуем прочитать статью о продуктах для надпочечников. Из нее вы узнаете о влиянии питания на надпочечники, диете для надпочечников и после их удаления.
Рекомендуем прочитать статью о продуктах для надпочечников. Из нее вы узнаете о влиянии питания на надпочечники, диете для надпочечников и после их удаления.
А здесь подробнее о болезни Аддисона.
Признаки у женщин
Одно из самых первых проявлений гипокортицизма – это ощущение постоянной слабости. Вначале сон и отдых ее уменьшают, но по мере прогрессирования пациенты утром просыпаются невыспавшимися, ощущают потребность в стимуляторах – кофе, крепком чае, энергетиках, которые дают кратковременный прилив сил. По ночам обычно беспокоит бессонница, чувство тревоги, снятся кошмары. Сон становится прерывистым и поверхностным.
Характерна следующая симптоматика:
- угнетенный фон настроения;
- низкое давление;
- головная боль, головокружение;
- снижение аппетита, чередующееся с внезапными приступами голода, склонность к соленой и сладкой, острой пище;
- потемнение в глазах при резкой смене положение тела;
- тошнота, боли в животе, неустойчивый стул;
- сбой менструального цикла;
- частые простудные болезни, затяжное течение инфекций, переход в хронические формы;
- непереносимость медикаментов или пищевых продуктов, аллергические реакции;
- постоянная тревожность, раздражительность;
- снижение памяти, трудность концентрации внимания.
 Сон прерывистый и поверхностный
Сон прерывистый и поверхностный
Симптомы у мужчин
Дефицит кортизола у мужчин сопровождается снижением общего уровня активности, низкой переносимостью физических нагрузок, ослаблением полового влечения и потенции. Одним из проявлений бывает замедленная скорость реакции. Мужчины с гипоадренией могут потерять интерес к профессиональному росту, прежним увлечениям, предпочитают пассивный отдых.
Ряд пациентов отмечает быстрое потемнение кожи при пребывании на солнце и необычную устойчивость загара. Может возникать мышечная и суставная боль, покалывание и онемение конечностей. Повышается чувствительность к смене температуры и болевым раздражителям.

На фоне адреналовой недостаточности организм быстрее стареет, утрачивает способность к адекватной реакции на стрессовые факторы. Предположительно такой процесс стимулирует развитие опухолей, так как уменьшается активность иммунной и антиоксидантной защиты.
Диагностика синдрома
Для того, чтобы исключить заболевания, которые могут приводить к недостаточности надпочечников, определить их функцию, пациентам назначается такое обследование:
- общий анализ крови и мочи;
- УЗИ надпочечных желез, при необходимости КТ или МРТ;
- рентгенография, томография гипофиза;
- анализ содержания кортизола в крови и моче;
- стимуляционный тест с «Синактеном» для оценки резерва гормональной активности;
- определение содержания калия, натрия, сахара в крови;
- анализ уровня 17-ОКС в моче.
 Анализ крови и мочи
Анализ крови и мочи
Лечение истощения коры надпочечников
В том случае, если при обследовании не обнаружено заболеваний, которые могут снижать образование кортизола, пациентам следует придерживаться таких рекомендаций:
- восстановить нормальную продолжительность ночного сна – не менее 8-ми часов в день;
- для улучшения засыпания вечером необходима прогулка на природе, теплая ванна с хвойным экстрактом, корнем валерианы или шишками хмеля, чай с мелиссой, мятой, ягодами боярышника;
- утром разрешается не более 1-ой чашки заварного кофе, но лучше его заменить на зеленый чай или матэ, у которых имеется более плавный и длительный тонирующий эффект;
- заваривать травы, стимулирующие образование кортизола: солодку, зверобой, крапиву, лист черной смородины, корень имбиря;
- ежедневно принимать контрастный душ утром, проводить закаливание;
- заниматься плаванием, скандинавской ходьбой, легким бегом, благотворное действие оказывает йога и техники глубокого расслабления, медитация.
 Чай из крапивы
Чай из крапивы
Для повышения тонуса организма полезны адаптогены: настойки элеутерококка, женьшеня, лимонника, родиолы розовой. Их прием проводится по схеме: первая доза ̶ 10 капель, затем каждый день нужно добавлять по 3 капли до суммарной дозы 40 капель. В максимальном количестве принимают неделю и точно так же (по 3 капли) снижают до 10-ти. После двухнедельного перерыва можно повторять курс.
Медикаментозное лечение назначается только в случае осложненного течения гипокортицизма, при установленной надпочечниковой недостаточности, требующей приема аналогов кортизола.
При функциональных нарушениях врач-эндокринолог может рекомендовать витамины группы В («Нейровитан», «Мильгамму»), пантотеновую кислоту, тирозин и витамин С.
В питании важно обеспечить поступление полноценного белка (рыба, нежирный творог, индейка), ненасыщенных жиров (орехи, авокадо, кокосовое масло), витаминов и минералов (сельдерей, облепиха, киви, шиповник, яйца). Один из приемов пищи рекомендуется заменить на сок из моркови, свежей зелени и яблок.
 Рекомендуем прочитать статью о болезнях надпочечников. Из нее вы узнаете о том, какие могут быть болезни надпочечников, их гиперфункции и гипофункции, причинах болезней надпочечников, а также о симптомах у детей, женщин и мужчин.
Рекомендуем прочитать статью о болезнях надпочечников. Из нее вы узнаете о том, какие могут быть болезни надпочечников, их гиперфункции и гипофункции, причинах болезней надпочечников, а также о симптомах у детей, женщин и мужчин.
А здесь подробнее о гормоне адреналин.
Истощение надпочечников является реакцией на стрессовое воздействие, которое по силе или длительности превышает резервные возможности человека. Проявляется в постоянной усталости, низком давлении, падении содержания сахара, натрия и избытка калия в крови, нарушении половой функции. Для постановки диагноза необходимо пройти анализы крови, мочи на уровень гормонов, УЗИ и томографию. Лечение включает прием витаминов, адаптогенов, коррекцию питания и образа жизни.
Полезное видео
Смотрите на видео об истощении надпочечников:
Дисфункция – это как предболезнь. Заболевание еще не развилось, а жалобы есть, но они стертые, поэтому человеку плохо, но он не может понять, что с ним и с каким органом это состояние связать.
В современном обществе формируется неправильная тенденция социального поведения. Тебя постоянно подгоняют “еще, еще……. больше работай, будь успешным, делай карьеру, но не забудь про семью, роди 2-3 детей (надо поднимать демографию страны), имей хобби, выучи языки, имей 2 образования, занимайся спортом, путешествуй, не забывай посещать театр (для кого-то ночной клуб, дискотеку), води машину и т.д.”
И как, скажите мне, человеку выдержать такой прессинг? Ни малейшего времени на передышку, на созерцание…. Резервы организма ИМЕЮТ ПРЕДЕЛ, и у каждого свой срок “до срыва”. И этим пределом часто является истощение функции надпочечников, одного из важнейших эндокринных органов!!!
Какими же симптомами дисфункция надпочечников может выражаться: (симптомы могут быть разной степени выраженности от минимальных до максимальных)
- Затяжная слабость разной степени выраженности после стресса или напряжения.
- Вы замечаете, что легко устаете при этом быстро снижается настроение.
- Ощущается сильная потребность в соленой пище (очень характерный симптом).
- Чувствительность к небольшим изменениям погоды.
- Вы испытываете головокружение, когда встаете из положения лежа.
- Темные или синие круги вокруг глаз.
- Приступы тошноты и/или рвоты.
- Легко простужаетесь или подхватываете инфекции.
- Раны и порезы заживают медленно.
- Ощущается болезненность во всем теле или отдельных его частях, некоторые части тела гиперчувствительны к прикосновениям, теплым или болезненным.
- Чувствуете одутловатость во всем теле.
- Кожа равномерно коричневеет/изменяет цвет без воздействия солнца или от принятия пищи, содержащей большое количество каротина (например, при употреблении большого количества моркови или сока).
Наличие трех жалоб, помеченных восклицательным знаком – повод пройти обследование .
Как проверить работу надпочечников?
До 2015 года основным способом были: анализ крови на кортизол, АКТГ по часам 8:00- 24:00 (или еще промежуточно 13:00) и сбор суточной мочи на кортизол, кровь на ДГА-С. Это было крайне неудобно. Ни одна лаборатория, кроме расположенных в стационаре, кортизол в 24:00 не брала. А без этого показателя оценить функцию надпочечников правильно не возможно. Собирать суточную мочу не все соглашались, очень трудоемко и может быть не так достоверно.
С 2015-2016 года появился метод оценки кортизола слюны.
Собирается суточный профиль слюны на кортизол по 4 точкам 8:00- 13:00 и 17:00- 24:00.
Некоторые лаборатории пошли еще дальше – стали определять ДГА-С слюны и оценили соотношение этих параметров, к каким выводам они пришли…..
Ниже привожу материал лаборатории «CHROMOLAB» по исследованию состояния надпочечников и его интерпретации.
“Организм человека постоянно подвергается воздействию различных факторов внешней и внутренней среды. Это могут быть абиотические факторы, такие как холод, жара, атмосферное давление, влажность, недостаток кислорода. Избыток или дефицит поступающих в организм веществ (белков, углеводов, липидов), недостаток витаминов и микроэлементов, вирусная или микробная инфекция, токсины также оказывают определенное влияние. Негативные последствия имеют вредные привычки, физическая перегрузка, переедание, гиподинамия, нарушение ритма сна и бодрствования. Кроме того, к серьезным стрессорам относят техногенные и психологические воздействия: переизбыток компьютерной и телевизионной информации, монотонный труд, конфликты, чрезмерную рабочую нагрузку, эмоциональное истощение, завышенный уровень ответственности, общую неудовлетворенность и прочее. Все эти и многие другие причины ведут к постоянному напряжению физиологических резервов организма, который вынужден приспосабливаться (адаптироваться) к этим факторам или защищаться. Если воздействия носят интенсивный, внезапный или незнакомый («новый») характер, то организм отвечает на них универсальной (в формате «скорой помощи») физиологической реакцией, называемой СТРЕССОМ (стрессорной реакцией). Стрессорная реакция не связана с положительным или отрицательным восприятием внешних раздражителей, с которыми сталкивается человек. Она необходима для скорейшей адаптации организма с целью его защиты от гибели. Стресс – это защитная реакция организма. Однако длительная стрессорная реакция приводит к избыточному нерегулируемому ответу организма на повреждающий фактор и обратному эффекту. Вместо защитных процессов активируются деструктивные, что может стать пусковым механизмом для развития патологических состояний: сахарного диабета, тромбозов, инсультов, инфарктов, аритмии, бесплодия, эректильной дисфункции, аллергии, онкологических заболеваний, иммунодефицитов, ранней менопаузы, остеопороза, гипотиреоза, бессонницы, депрессии, ожирения, анорексии и многого другого. Стресс инициирует различные патологические состояния, и это зависит от провоцирующих факторов внешней и внутренней среды.”
Стадийность стрессорных реакций. Выделяют три стадии стресса (согласно Г. Селье):
- Тревога: стадия мобилизации адаптационных возможностей в ответ на действие повреждающих факторов внешней или внутренней среды.
- Сопротивление: стадия повышенной резистентности к повреждающим факторам внешней или внутренней среды.
На стадии сопротивления усиливаются функционирование органов и их систем и интенсивность обмена веществ, отмечается изменение уровня гормонов в оси гипоталамус-гипофиз-кора надпочечников. В основе указанных изменений лежит гипертрофия или гиперплазия структурных элементов надпочечников. - Истощение: стадия ослабления и неспособности защищать организм от повреждающих факторов внешней или внутренней среды. Данная стадия приводит к патологическим изменениям в организме.
Стадия истощения может быть причиной нарушения механизмов нервной и гуморальной регуляции. Доминируют катаболические (разрушительные) процессы в тканях и органах. Снижается общая резистентность и приспособляемость организма, нарушается его жизнедеятельность.
Глубокое понимание механизмов регуляции стресса стало возможным благодаря исследованию процессов синтеза, обмена и метаболизма стероидных гормонов коры надпочечников: кортизола и дегидроэпиандростерона (ДГЭА), которые регулируют реализацию стрессорной реакции.
Согласно современным исследованиям, физиологический смысл этого феномена заключается в том, что ДГЭА – это мощный естественный антиглюкокортикоид, противостоящий кортизолу, уровень которого резко повышается при любом стрессе. Известно, что отношение ДГЭА к кортизолу следует рассматривать как ключевой маркер устойчивости организма к любому стрессу, для обеспечения которой в целях адекватной защиты в организме всегда должен превалировать уровень ДГЭА.
Оценку суточного ритма секреции кортизола по его концентрации в слюне (4-кратное определение в течение дня в разных порциях слюны) применяют для отличия стрессорной реакции от иных патологических состояний, связанных с дисфункцией секреции стероидных гормонов.
Оценка проводится только врачом.
Известно, что уровень кортизола – величина непостоянная, и он подвержен колебаниям в течение суток.
С 7 до 9 часов утра концентрация кортизола максимальна, в связи с чем утренний уровень этого гормона считается хорошим индикатором для определения функционального состояния надпочечников.
С 11 часов утра до 13 часов дня концентрация кортизола возвращается к среднему значению, что служит показателем адаптивной функции надпочечников.
С 15 до 17 часов дня уровень кортизола постепенно опускается.
С 22 часов вечера до полуночи концентрация гормона находится на самом низком уровне, что отражает нормальную надпочечниковую функцию.
Оценивают так же соотношение суммарного ДГЭА к суммарному кортизолу в порциях слюны – это индекс стрессоустойчивости (он может находиться в разных стадиях, РД – референсный диапазон, С – диапазон истощения, А1-А2-….. А5 -разные стадии адаптации к стрессу, В- выше референсоного диапазона – повышенная стрессоустойчивость (кому -то повезло:))
Такое развернутое исследование надпочечников поможет определиться с диагнозом, нет ли здесь дебюта надпочечниковой недостаточности или это просто дисфункция и определиться с лечебной тактикой. Ведь кому-то надо будет отдохнуть и правильно питаться. А кому-то понадобится подобрать препараты гормонов надпочечников сроком от 1,5-3-х месяцев до пожизненной терапии при выявленной надпочечниковой недостаточности. Радует то, что надпочечниковая недостаточность встречается очень редко.
НО очень часто встречается дисфункция.
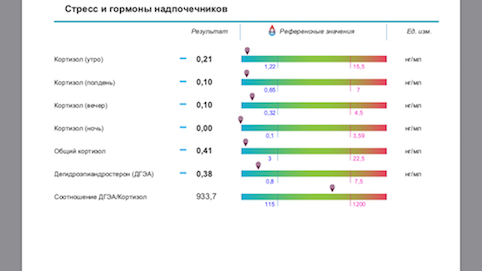
Ниже привожу фото результатов женщины с дисфункцией надпочечников и при этом адекватной адаптацией к стрессу (примерно 2 стадия Г Селье). Эту ситуацию можно исправить изменением образа жизни … но если надо быстрее, можно “немного помочь препаратами”.
Особенную благодарность в идее составления этой статьи выражаю своему учителю Гострому Андрею Владимировичу.

Наверняка каждый из нас в последнее время сталкивался с упоминанием синдрома “усталости надпочечников” в интернете. Все большее число пациентов на приеме эндокринолога утверждают, что у них имеется это состояние. Для того, чтобы разобраться, что на самом деле беспокоит пациента и помочь ему наилучшим образом, специалистам нужно хорошо представлять, что обычно подразумевается под понятием “усталость надпочечников”.
Современная медицина отрицает существование такого состояния, однако врачи безусловно должны серьезно относиться к жалобам и симптоматике таких пациентов. По словам президента Общества эндокринологов Lynnette Nieman, доктора медицинских наук, старшего исследователя Национального института диабета, болезней органов пищеварения и почек: “Наша задача — быть хорошими активными слушателями, чтобы определить, существует ли истинное расстройство здоровья, скрывающееся среди многочисленных жалоб. Очень важно относиться к человеку всерьез, а не отмахиваться от него и говорить, что нет такого понятия как усталость надпочечников. Этих людей действительно что-то беспокоит, наша задача понять, что именно». Чаще всего, пациент уже обращался к натуропату, который заинтересован в этом состоянии, и принимает биологически-активные добавки с неизвестным составом для лечения.
ЧТО ЖЕ ТАКОЕ УСТАЛОСТЬ НАДПОЧЕЧНИКОВ?
По мнению приверженцев этой теории, постоянный стресс (выработка гормонов — особенно кортизола) создает чрезмерную нагрузку на надпочечники — и железы выгорают. Отсутствие должного количества гормонов надпочечников, якобы возникающее в итоге, приводит к появлению множества общих симптомов: усталость, проблемы с засыпанием или пробуждением, а также потребность в стимуляторах, таких как кофеин, чтобы сохранять бодрость днем. Благодаря быстрому ритму современной жизни, многие люди находятся в состоянии постоянного стресса и лишены полноценного сна, в этой ситуации легко понять пользу понятия, которое объясняет эти симптомы и определяет тактику лечения данного состояния. Ошибочность этой логики заключается в том, что нет никаких доказательств того, что стресс повседневной жизни может оказывать такое влияние на надпочечники. «Эндокринологи полагают – и это правильно — что при стрессе надпочечники работают усерднее и продуцируют больше кортизола, а не меньше», — говорит Theodore C. Friedman, доктор медицинских наук, заведующий отделением эндокринологии, обмена веществ и молекулярной медицины в Университете медицины и науки Charles R. Drew в Лос-Анджелесе. Friedman говорит, что пациенты могли узнать о своем заболевании от натуропатов, хиропрактиков, врачей функциональной диагностики и врачей-косметологов.
ПРОИСХОЖДЕНИЕ МИФА
На сайте хиропрактика и натуропата James L. Wilson (натуропат, хиропрактик, обладатель степени PhD), говорится, что он придумал термин «усталость надпочечников» в 1998 году «для определения сниженной функции надпочечников, вызванной стрессом, и для отличия ее от болезни Аддисона». По мере того, как многие другие натуропаты брали на вооружение этот диагноз, он широко распространялся по всему Интернету. На веб-сайте Wilson отмечается, что «обычная медицина еще не признает усталость надпочечников как особый синдром». И действительно, в обзоре литературы, опубликованном в прошлом году в BMC Endocrine Disorders, сообщается, что не найдено никакого подтверждения тому, что «усталость надпочечников» действительно существует. Усталость надпочечников не признается Обществом эндокринологов или другими эндокринологическими сообществами, в отличие от надпочечниковой недостаточности. Одна из очевидных проблем концепции утомления надпочечников заключается в том, что эти симптомы не соответствуют симптомам надпочечниковой недостаточности, хотя есть некоторые совпадения. По мнению сторонников существования “усталости надпочечников” ее симптомы в основном неспецифичны, и включают в себя слабость, иногда настолько сильную, что человеку сложно встать с кровати; нарушение сна; чувство беспокойства, нервозности или истощения; потребность в соленых и сладких продуктах; и «проблемы с кишечником» По большей части, эти симптомы не соответствуют симптомам хронической надпочечниковой недостаточности, которая характеризуется потерей веса, болью в суставах, анорексией, тошнотой, рвотой, диареей, сухой кожей, низким артериальным давлением и утомляемостью.
ЛЕЧЕНИЕ СИМПТОМОВ
Впрочем, врачи, отрицающие существование “усталости надпочечников” считают, что ко всем симптомам, приписываемым этому состоянию, следует относиться серьезно. Lynnette Nieman и Theodore C. Friedman объясняют пациентам, что они признают комплементарную медицину, но определение усталости надпочечников не соответствует общепринятому пониманию того, как работают надпочечники. Nieman рекомендует тщательно проанализировать и изучить возможные причины каждого симптома или группы симптомов: «Я предлагаю, чтобы мы работали совместно с врачами первичного звена для исключения потенциальных расстройств, таких как анемия, обструктивное апноэ сна, синдром раздраженной толстой кишки, депрессия или тревожное расстройство, диабет, другие системные заболевания, плохое питание, стресс на работе или дома или перетренированность».
Лабораторные исследования — важная часть диагностики. Пациентам часто рекомендуют сдавать на анализ слюну для определения уровня кортизола, поэтому Nieman рассказывает своим пациентам, что этот анализ не считается надежным в данной ситуации. Стандартным анализом является стимуляция выработки кортикотропина (АКТГ) — если надпочечники могут реагировать на стимуляцию, высвобождая кортизол, это опровергает теорию о том, что железы “устали”. Friedman говорит, что часто натуропаты настолько сосредоточены на кортизоле и гипотезе усталости надпочечников, что упускают из виду реальные проблемы — пациенты с такими жалобами могут страдать от различных состояний, включая легкую анемию, проблемы с щитовидной железой, дефицит гормона роста и симптомы менопаузы. Например, некоторые симптомы, описанные на веб-сайтах по надпочечниковой усталости — головокружение при стоянии, затуманенность сознания и желание потребления соли — могут быть связаны с низким уровнем альдостерона. Поэтому Friedman часто проверяет у пациентов уровни альдостерона и ренина, для уточнения особенностей их ведения: рекомендовать им получать большее количество соли с пищей или проводить медикаментозную терапию.
СИНДРОМ ЛЕНТЯЯ
Но Nieman говорит, что у многих из этих пациентов с генерализованными симптомами есть “то, что я называю «синдром лентяя»”, что означает, что люди детренируются, если они не выполняют упражнения. Другие не приспособлены к темпу современной жизни, можно сказать, что их «жизнь — это тяжелый синдром». «На самом деле многие люди подчеркивают, что не заботятся о себе. Для этих пациентов рекомендации натуропатов имеют значение, когда они направлены на необходимость улучшения образа жизни, употребления здоровой пищи, достаточного количества отдыха, минимизации стрессовых ситуаций».
СОМНИТЕЛЬНЫЕ ДОБАВКИ
Часто натуропаты рекомендуют сомнительные добавки. На веб-сайте Wilson продаются надпочечниковые добавки — «оригинальные формулы доктора Wilson». «Квартет утомления надпочечников» стоит около 200 долларов США за 30-дневный курс при минимальных рекомендуемых дозах. На веб-сайте отмечается, что формула продуктов «открыта доктором James L. Wilson для людей, страдающих от усталости надпочечников», однако, сайт усеян сносками, которые приводят читателя к небольшому предупреждению: «Эта формула не была оценена Управлением по контролю за продуктами и лекарствами. Этот продукт не предназначен для диагностики, лечения, лечения или профилактики каких-либо заболеваний». Nieman говорит, что, поскольку эти добавки не регулируются или не одобряются Управлением по контролю за продуктами и лекарствами, нет никакого способа узнать, что в них, поэтому она рекомендует пациентам прекратить их принимать. Иногда пациенты принимают измельченные бычьи надпочечники, а Friedman даже видел пациентов, которым от “усталости надпочечников” давали гидрокортизон. Friedman говорит, что видит консультации пациентов, предполагающих у себя “усталость надпочечников” как возможность «оптимизировать здоровье пациента». Некоторые из проблем связаны с несбалансированным питанием, отсутствием физических упражнений и здорового сна. «Вы можете помочь своим пациентам избавиться от жалоб порекомендовав им изменить образ жизни», — говорит он. Nieman обычно отвечает пациентам на просьбу избавить их от “усталости надпочечников” так: «Я не думаю, что ваши надпочечники на самом деле работают плохо, но некоторые из ваших симптомов обратимы и я могу помочь избавиться от них». Таким образом, пациенты принимают ее точку зрения и могут отказаться от диагноза «усталость надпочечников».
Источник:
- The Myth of Adrenal Fatigue https://endocrinenews.endocrine.org/myth-adrenal-fatigue/
