Деформация суставов развивается при травмах, воспалительных и дегенеративных заболеваниях суставов, является следствием врожденных аномалий. Формируется в исходе болезней, травматических повреждений. Может выявляться в области одного, нескольких или многих суставов, сопровождаться болями, хромотой, ограничением движений. Причину симптома устанавливают по данным опроса, физикального обследования, рентгенографии, УЗИ суставов, КТ, МРТ, лабораторных анализов. Лечение включает НПВС, хондропротекторы, другие средства.
Почему деформируются суставы
Травматические повреждения
Кратковременная деформация, обусловленная отеком мягких тканей, возникает при всех травмах суставов. Более значимыми причинами изменения конфигурации становятся:
- Вывихи. Суставные концы кости смещаются относительно друг друга, в результате сустав приобретает неестественный вид, конечность удлиняется либо укорачивается. Отмечаются резкая болезненность, пружинящее сопротивление при попытке движений.
- Переломы. Деформация провоцируется смещением фрагментов кости, усугубляется скоплением крови в суставе. Наблюдаются интенсивные боли, выраженное нарушение опоры и движений. Патологическая подвижность и крепитация возможны, но не обязательны.
- Разрывы связок. При полном или почти полном повреждении связка перестает фиксировать сустав, дистальный сегмент отклоняется в сторону, сустав искривляется. Внешние изменения сильнее заметны при травмах колена и голеностопа.
Воспалительные и дегенеративные заболевания
Деформации формируются на фоне острых и хронических воспалительных заболеваний суставов. При острых процессах изменения нарастают в течение нескольких недель или месяцев. У пациентов с хроническими патологиями от начала заболевания до заметных деформаций суставов могут пройти годы. Причиной развития симптома являются:
- Асептические артриты: ревматоидный, ювенильный, подагрический, псориатический, при СКВ, синдроме Рейтера, болезни Бехчета, болезни Бехтерева, рассекающем полихондрите.
- Инфекционные артриты: спровоцированные неспецифической микрофлорой (в том числе – при переходе воспаления с кости на фоне остеомиелита), при туберкулезе, гонорее, некоторых других заболеваниях.
- Вторичные артриты: при саркоидозе, злокачественных опухолях, остеомиелите, болезнях крови, пищеварительной системы, органов дыхания.
Инфекционные артриты поражают один сустав, при гонорее возможен полиартрит. В остальных случаях могут наблюдаться моно-, олиго-, или полиартриты, но чаще встречается множественное симметричное либо несимметричное вовлечение суставов.
Другая распространенная причина деформации – остеоартроз. Посттравматические артрозы возникают в любом возрасте, страдает один сустав. Для артритов нетравматической этиологии типична поздняя манифестация (средний и пожилой возраст). Нередко отмечается поражение нескольких суставов с неравномерным течением дегенеративных процессов. Пациента может беспокоить один сустав или парные суставы на фоне незначительной симптоматики либо бессимптомного течения других артрозов.

Дефрмация суставов
Врожденные аномалии
Наиболее заметная визуальная деформация выявляется при патологиях коленного сустава – врожденном вывихе голени либо надколенника. Вывих голени нередко двухсторонний, сопровождается нарушением конфигурации сустава, ограничением движений, атрофией мышц. Характер и выраженность деформации существенно варьируются в зависимости от особенностей смещения костей голени.
При вывихе надколенника меняется внешний вид передней поверхности колена. Надколенник чаще смещен кнаружи. Из-за сопутствующего недоразвития наружного мыщелка большеберцовой кости, неустойчивости конечности, повторных травм у больных рано развивается тяжелый деформирующий артроз, формируются контрактуры, что усугубляет деформацию.
Дисплазия тазобедренного сустава и врожденный вывих бедра являются самыми распространенными врожденными аномалиями, но внешняя деформация при этих патологиях не так заметна, поскольку тазобедренный сустав находится глубоко, скрыт значительным массивом мягких тканей. В первую очередь обращают на себя внимание несимметричность суставов, изменение длины конечности. Со временем деформации прогрессируют из-за артроза и контрактур.
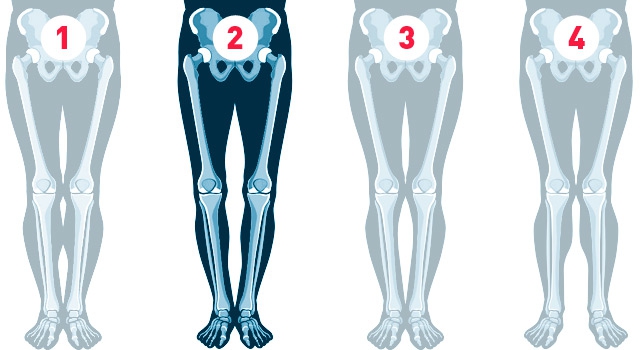
Искривление ног
О-образные ноги могут быть врожденной аномалией (например, у больных фиброзно-кистозной дисплазией), образовываться на фоне рахита, болезни Блаунта, деформирующего остита. При данном нарушении коленные суставы искривляются под углом, открытым кнутри. Патология протекает относительно благоприятно, но при раннем возникновении и значительном искривлении осложняется артрозами, усиливающими деформацию.
Х-образные ноги чаще имеют приобретенный характер, формируются при рахите, преждевременном начале стояния и ходьбы, чрезмерной нагрузке на суставы в раннем возрасте из-за ожирения либо слабости связок, после травм и опухолей. Иногда прослеживается наследственная предрасположенность. Колено образует угол, открытый кнаружи. У пациентов рано развиваются гонартрозы, что влечет за собой дальнейшее изменение внешнего вида конечностей.
Последствия травм и заболеваний
В отдаленном периоде у больных с внутрисуставными переломами конфигурация поврежденного сустава изменяется из-за неправильного сращения отломков либо образования избыточной костной мозоли. Определенную роль играют сопутствующие повреждения связок с последующим развитием нестабильности. Имеют значение фиброзные процессы в околосуставных мягких тканях.
Контрактуры и анкилозы практически всегда сопровождаются внешней деформацией. Наряду с травмами твердых структур (вывихами, переломами) их формирование вызывается артритами, артрозами, врожденными патологиями. Кроме того, причиной деформации сустава с развитием контрактуры могут стать:
- глубокие рубцы после тяжелых ожогов, абсцессов, флегмон, обширных ран околосуставной области (особенно инфицированных);
- продолжительная иммобилизация с последующим укорочением мышц, развитием фиброза мягкотканных структур сустава;
- тяжелая ишемия конечности из-за сдавления артерий костными отломками при травме (ишемическая контрактура Фолькмана);
- парезы и параличи неврогенного происхождения после спинномозговой травмы, опухолей спинного и головного мозга, инсульта, ЧМТ, энцефалита, ДЦП, при травмах периферических нервов, тяжелом течении невропатий.
Наследственные заболевания
Из-за незначительной распространенности наследственные патологии считаются достаточно редкой причиной деформации суставов. Суставная патология может являться частью комплексных изменений скелета, сочетаться с расстройствами обмена, нарушениями деятельности внутренних органов, деформациями лица. Симптом встречается при следующих болезнях:
- мукополисахаридозы;
- псевдоахондроплазия;
- болезнь Олье;
- синдром Корнелии де Ланге;
- болезнь Тиманна;
- синдром Клиппеля-Треноне;
- синдром Шерешевского-Тернера;
- дисхондростеоз Лери-Вейля.
Диагностика
Причину нетравматических деформаций устанавливают врачи-ревматологи. Диагностика травматических повреждений и их последствий входит в компетенцию травматологов-ортопедов. По показаниям назначают консультации генетика, онколога, других специалистов. Начальный этап обследования включает беседу с больным, общий физикальный осмотр, детальный осмотр суставов с оценкой их конфигурации, размеров, объема движений. На основании полученных данных составляют план диагностических мероприятий, в рамках которого могут проводиться:
- Рентгенография. Стандартное исследование выполняется в двух проекциях. При необходимости назначают прицельные снимки, рентгенограммы симметричных суставов. Методика позволяет визуализировать переломы, вывихи, участки деструкции и остеолиза, изменения суставной щели, костные разрастания.
- УЗИ сустава. Показано для оценки состояния внутри- и околосуставных мягких тканей. Подтверждает наличие кровоизлияний, воспалительных процессов, областей кальцификации.
- МРТ и КТ сустава. Рекомендованы при неоднозначных результатах базовых методик. Дают возможность точно определить характер патологии, объем и расположение патологического очага. Могут осуществляться на этапе подготовки к операции с целью планирования тактики хирургического лечения.
- Пункция сустава. Проводится при наличии жидкости. При травмах выполняется с лечебной целью. При заболеваниях сустава после эвакуации жидкость направляют на цитологический, иммунологический или микробиологический анализ для уточнения этиологии патологического процесса.
- Артроскопия. Производится при аутоиммунных заболеваниях, туберкулезе, некоторых других состояниях. Может быть диагностической либо лечебно-диагностической. Обеспечивает детальную визуализацию структур сустава, иногда включает биопсию.
- Лабораторные анализы. Подтверждают наличие воспалительного процесса, выявляют маркеры аутоиммунных патологий, применяются для определения возбудителя и его антибиотикочувствительности при инфекционных заболеваниях.

Рентгенография кистей рук
Лечение
Помощь на догоспитальном этапе
При травмах руку или ногу фиксируют с помощью шины либо подручных приспособлений (например, дощечек), обеспечивают конечности возвышенное положение. К области повреждения прикладывают холод, при сильных болях дают анальгетик. При болях, отеке, покраснении нетравматического генеза рекомендован покой, допустимо кратковременное применение обезболивающих и противовоспалительных препаратов. Нарастание симптоматики, повышение общей температуры, ухудшение общего состояния являются поводом для срочной консультации специалиста.
Консервативная терапия
Больным с травматическими повреждениями выполняют блокаду перелома или вывиха, проводят вправление, осуществляют иммобилизацию гипсовой повязкой. Иногда показано скелетное вытяжение. Консервативная терапия при деформациях суставов может предусматривать следующие мероприятия:
- Охранительный режим. Включает ограничение нагрузки, иногда – использование ортопедических приспособлений, трости, костылей, ходунков.
- НПВС. Являются обязательной частью лечения многих заболеваний и травм. Уменьшают болевой синдром, снижают выраженность воспалительного процесса. Могут применяться в виде таблеток, инъекций, кремов, мазей, гелей.
- Антибиотики. Необходимы при инфекционном генезе патологии. При неспецифических инфекциях назначаются короткими курсами (от одной до нескольких недель). При ИППП вводятся по специальным схемам. При туберкулезе показано длительное лечение продолжительностью несколько месяцев.
- Гормональные препараты. В виде блокад используются при неэффективности противоболевого и противовоспалительного лечения в период обострений. При некоторых аутоиммунных патологиях требуется прием средств общего действия.
- Хондропротекторы. Улучшают состояние хрящевой ткани. Возможно внутрисуставное введение, назначение таблеток либо инъекций.
- Физиотерапевтические процедуры. С учетом особенностей патологии медикаментозную терапию дополняют лекарственным электрофорезом, УВЧ, аппликациями озокерита и парафина, магнитотерапией, лазеротерапией, ударно-волновой терапией, массажем, мануальной терапией, иглорефлексотерапией.
- Лечебная физкультура. В период лечения ЛФК обеспечивает сохранение функции конечности, снижает риск развития осложнений. На этапе реабилитации позволяет улучшить функции пораженного сегмента, восстановить трудоспособность.
Хирургическое лечение
При деформации суставов применяют следующие оперативные методики:
- Травматические повреждения: открытое вправление вывихов, остеосинтез переломов, шов и пластика связок.
- Инфекционные артриты: артротомия, дренирование сустава, иссечение пораженных тканей, реконструктивные вмешательства.
- Пороки развития: костная пластика, удлинение конечностей, корригирующая остеотомия, фиксация надколенника при вывихе.
- Последствия болезней и травм: редрессация, артродез, артропластика, эндопротезирование.
Деформация ног, или кривые ноги, что это, отчего возникает, к чему приводит и как это можно лечить.
Причин развития деформаций ног на уровне коленного сустава много. Основные из них – это индивидуальные особенности роста и развития, рахит, посттравматические деформации, несостоятельный остеогенез, и появление вторичной деформации на фоне повреждения связочного аппарата коленного сустава или первичного артроза.
За последние 20 лет значительно возрос интерес к корригирующим остеотомиям на уровне коленного сустава. Это связано, во-первых, с желанием уйти от тотального эндопротезирования, или хотя бы максимально его отсрочить, а во-вторых, с поиском возможности сохранения собственного сустава в условиях повреждения внутрисуставных структур – суставного хряща, крестообразных связок, менисков.
Почему же тренд к раннему эндопротезированию коленного сустава существовавший на протяжении последнего десятилетия 20 века изменился?
Эндопротезирование коленного сустава – очень хорошая и технологичная операция, но даже после неё в 20% случаев у людей сохраняется болевой синдром, и они остаются не удовлетворены результатом операции. Через 15-20 лет после первичной операции необходимо делать ревизию, и во многих случаях эта операция технически сложнее и сопровождается большим количеством рисков и осложнений. Поэтому продолжается поиск решений для того чтобы отсрочить или избежать эндопротезирования.
Кому показано проведение операции по коррекции деформации конечностей?
- Лица с изолированным наружным или внутренним остеоартрозом коленного сустава (вальгусная и варусная формы) в возрасте до 65 лет, с полной амплитудой движений, без лишнего веса.
- Деформация без артроза у молодых пациентов. При выраженной деформаций (вальгусварус) которая в любом случае, через какое то время приведёт к артрозу.
- Посттравматическая деформация (угловая, ротационная, укорочение) например после перелома бедра или голени.
Какие существуют методы исправления деформаций ног?
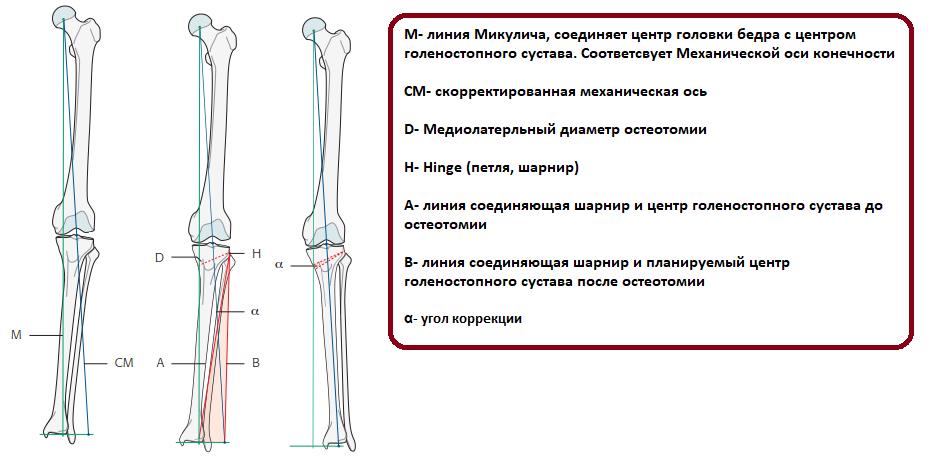
Основные методы исправления деформации это остеотомии с последующей внутренней или внешней фиксацией. Остеотомии – это искусственные переломы, которые позволяют смещать фрагменты кости относительно друг друга. В случае если деформация угловая, и планируется коррекция в одной плоскости или в двух, возможно использование погружных фиксаторов, таких как пластины с угловой стабильностью и интрамеддулярные штифты. В случае когда планируется исправление угловой деформации, ротации и длины то целесообразно использование аппарата Илизарова или Гексапода.
В нашей стране накоплен самый богатый опыт использования аппарата Илизарова в мире, что неудивительно, учитывая то, что он был придуман и внедрён в практику выдающимся отечественным врачом, учёным и изобретателем Гавриилом Абрамовичем Илизаровым.
Ниже рассмотрим показания, технику выполнения операции и результаты лечения различных деформаций нижних конечностей на клинических примерах.
Для планирования операции по коррекции деформации нижних конечностей вам потребуется сделать рентгенограммы обеих нижних конечностей стоя с нагрузкой весом тела. Это позволит определить расположение анатомических и механических осей, обнаружить вершину деформации, произвести расчёт необходимой коррекции и выбрать оптимальный метод последующей фиксации остеотомии.
Клинические примеры операций по коррекции деформации нижних конечностей с использованием аппарата Илизарова.
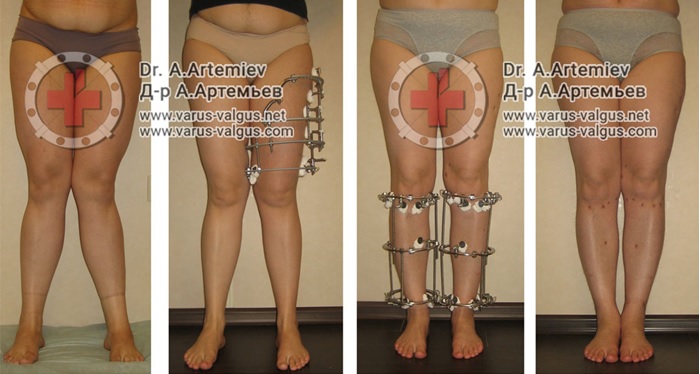
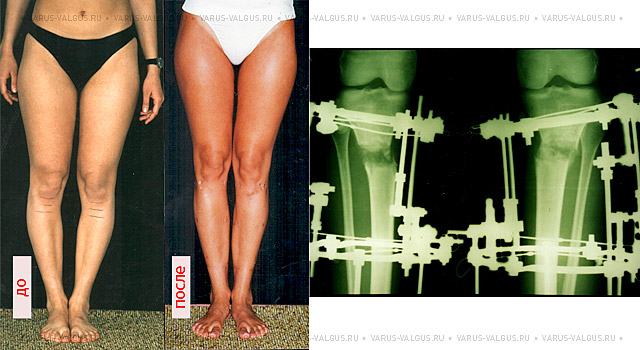
Часто встречающаяся ситуация – вальгусная деформация ног + наружная ротация + укорочение левого бедра 2 см. Слева деформация более выражена, поскольку деформированы были и бедро, и голень. Провели двухэтапную коррекцию. 1 этап – левое бедро, 2 этап – обе голени. Genu valgum (в отличие от genu varum) часто обусловлена деформацией бедренных костей. Поэтому для определения объема операции обязательно нужен рентген ног по всей длине.
При такой значительной деформации уже к 50 годам развивается деформирующий артроз коленных суставов преимущественно с вовлечением наружных отделов. Когда деформация прогрессирует, операция по исправлению оси становится уже не настолько эффективна. Кроме того, вальгусное колено намного сложнее в плане эндопротезирования.
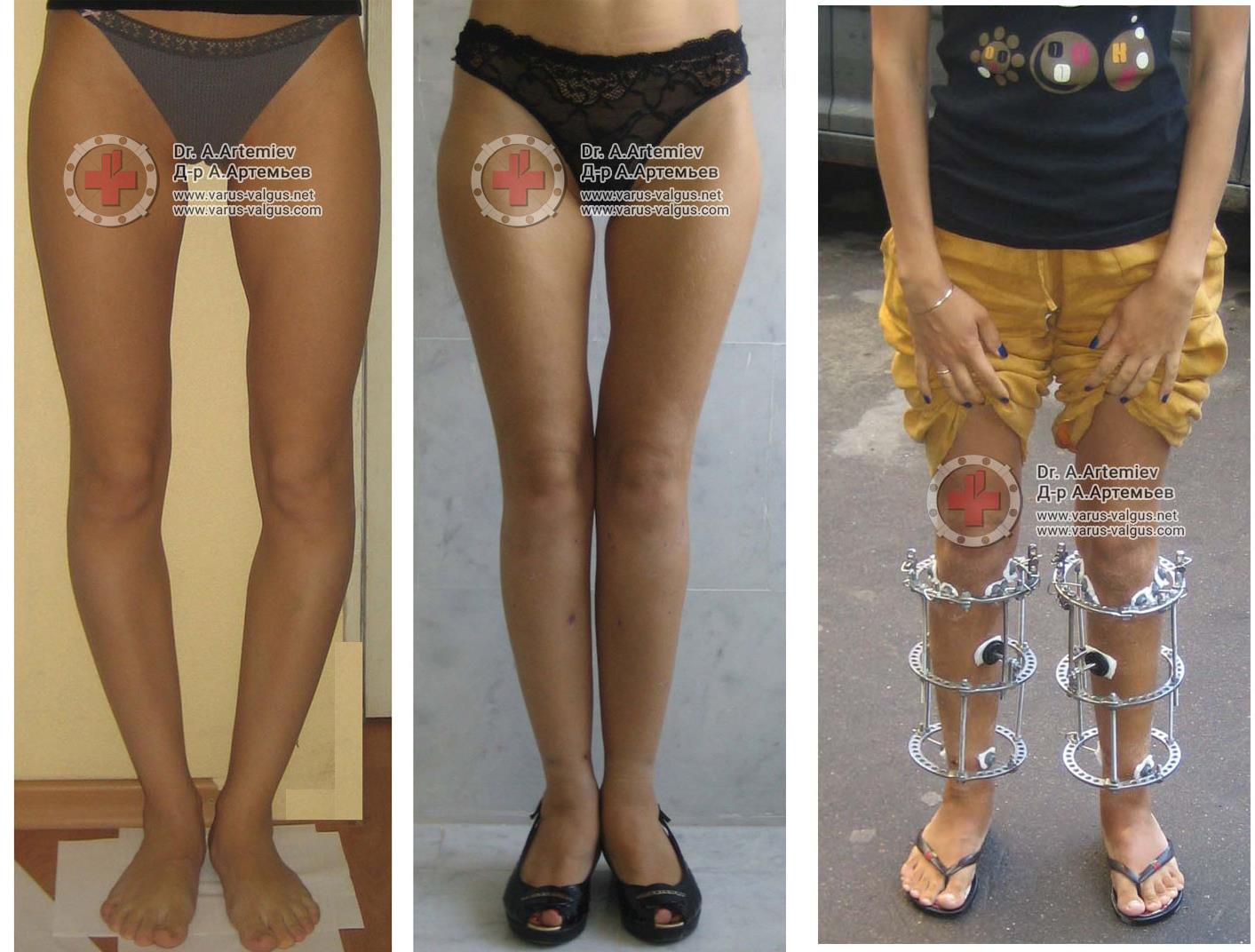
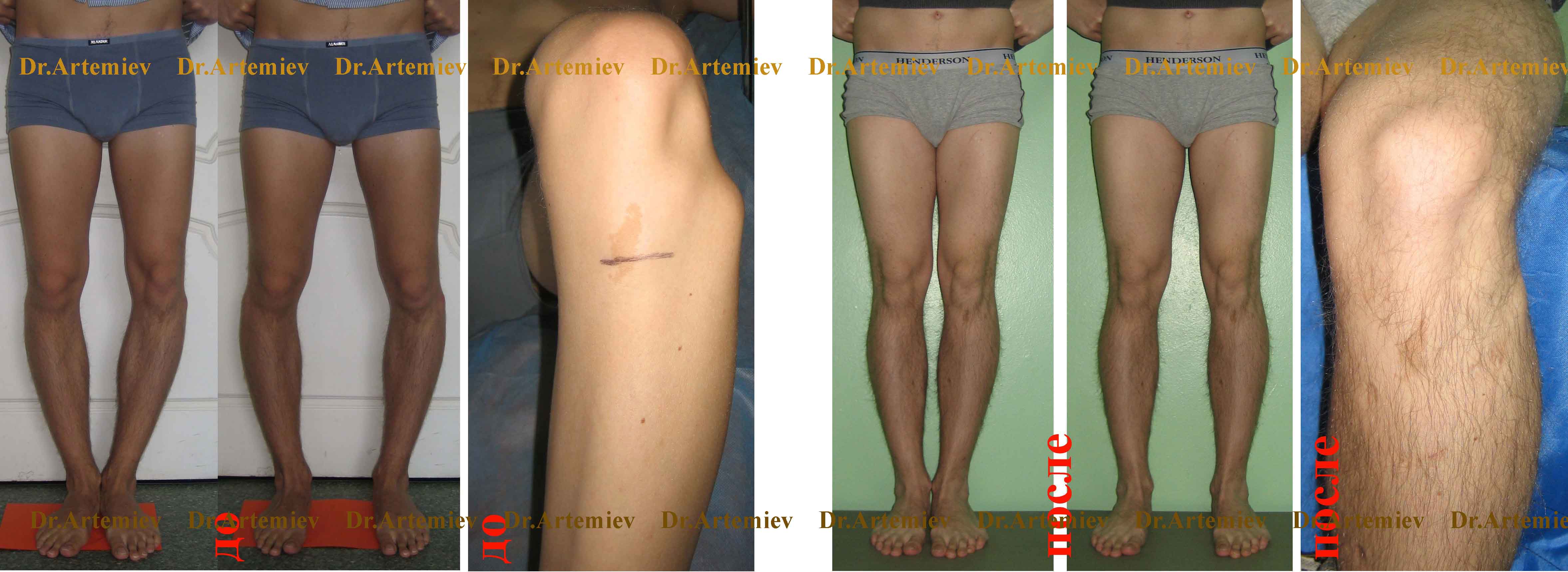
Достаточно грубая варусная деформация у девушки 25 лет исправленная при помощи метода Илизарова. У аппаратной методики есть важное преимущество, она позволяет производить коррекцию в любых плоскостях, одновременное увеличение длины, и одновременно проводить вмешательство на обеих нижних конечностях. Аппарат Илизарова можно спрятать под свободными брюками, и ходить без трости или костылей. Подобная операция не только является профилактикой развития в последующем гонартроза с поражением внутренних отделов коленных суставов, но так же значительно влияет на эстетику нижних конечностей, что крайне важно, когда мы говорим о девушках.
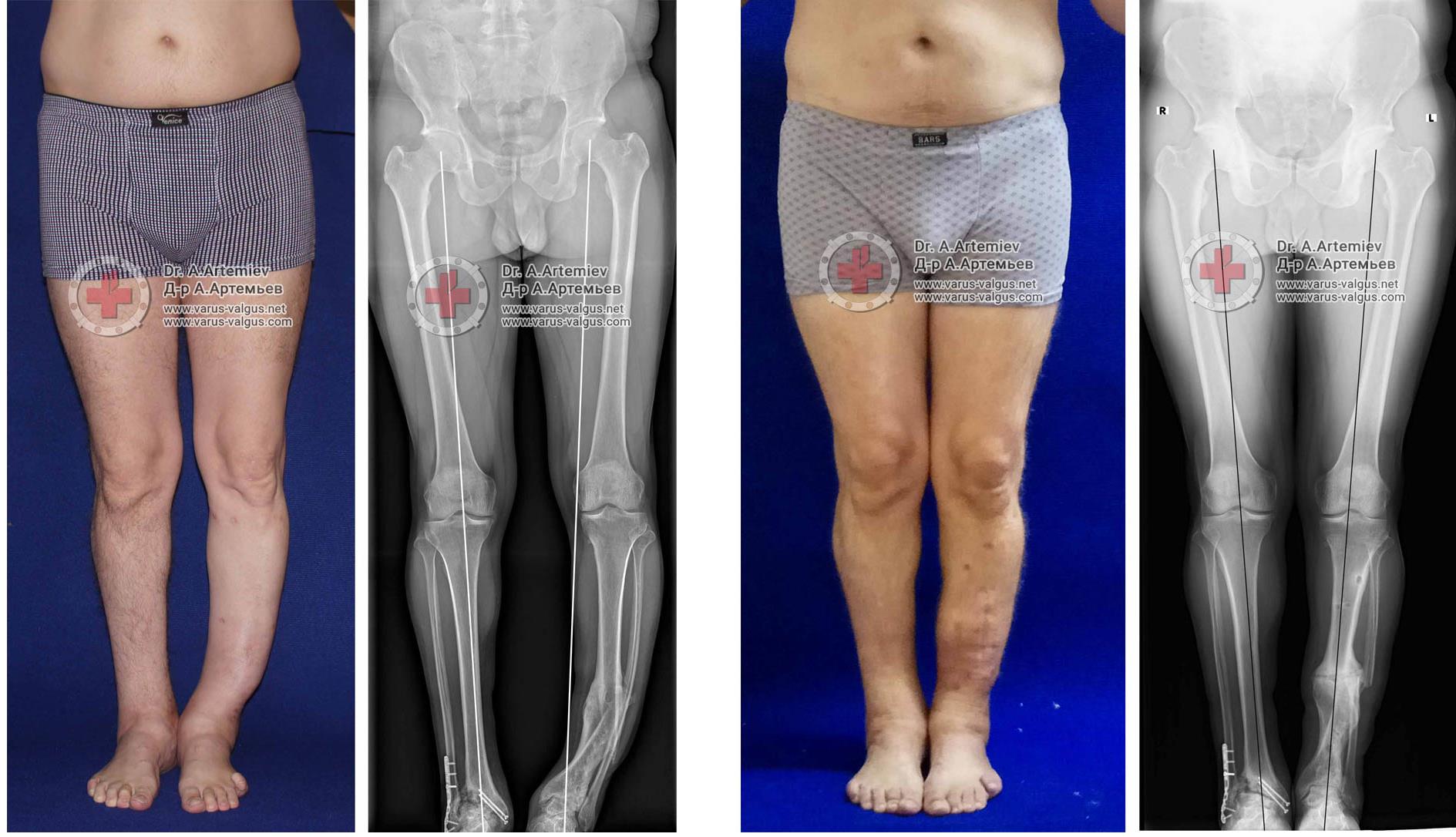
Ещё один клинический пример, одновременного исправления угловой, ротационной деформации и укорочения левой голени. Травма за 5 лет до операции в результате падения с 5 этажа, левая голень срослась с грубой варусной деформацией, удлинением и внутренней ротацией, правая нога укоротилась за счёт явлений посттравматического артроза голеностопного сустава. В итоге ноги получились вот такими. Обращало на себя внимание, что деформированная левая голень длиннее правой. При выпрямлении эта разница стала бы еще более заметной. В итоге решили укоротить левую голень и выпрямить её. Резецировали около 5 см берцовых костей и срастили их в прямом положении. Устранили варус и внутреннюю ротацию.
Почему возникают проблемы с суставами
Разобраться с тем, из-за чего болят суставы ног, не всегда просто. За этим могут стоять самые разные причины как внутреннего, так внешнего характера. Однако в большинстве случаев это связано с полученными физическими травмами, о которых человек может даже не помнить.
Свою роль в появлении нежелательных болей также играют следующие факторы:
- наследственность, вызывающая предрасположенность к поражению мест соединения костей;
- заболевания, связанные с разрушениями хрящевой ткани, инфекциями, воспалениями слизистых сумок суставов;
- наличие расстройств других органов и систем организма — гормональной, иммунной, проблемы с обменом веществ.
Усугубляющими обстоятельствами при поражении суставов выступают излишний вес, высокие нагрузки на работе, когда приходится много передвигаться или долго стоять, занятия определенными видами спорта.
Как больные суставы дают о себе знать
На начальных стадиях болевые ощущения в ногах могут носить слабовыраженный характер и проявляться только периодически. Со временем симптомы усиливаются и дают о себе знать признаками воспаления, отеков, проявлениями деформации в проблемных зонах. В зависимости от причин заболевания поражению и болям подвергаются отдельные участки между костями или сразу несколько, как, например, суставы пальцев ног.
Особо запущенные случаи приводят к ограничениям подвижности конечностей, проблемам во время ходьбы, устойчивым болям в неподвижном состоянии, во время отдыха, сна. Итогом может также стать обездвиживание суставов.
Проведение диагностики
Для качественного лечения требуется точное установление причин заболевания. Диагностика начинается с опроса пациента, выслушивания его жалоб о проблеме, характере проявления болей. Также врачом проводится внешний осмотр проблемных зон, изучение имеющейся в карточке информации.
Для определения причин, почему болят суставы ног, и что делать для их правильного лечения назначаются инструментальные методы диагностирования. Речь идет о компьютерной и магнитно-резонансной томографии, ультразвуковом исследовании. Не исключается также проведение лабораторных анализов, когда речь идет о заболеваниях внутренних органов, дающих осложнения на суставы.
Какие применяются методы лечения
При возникновении болей не следует самостоятельно искать варианты, чем лечить суставы ног. Это может только усугубить ситуацию, так как не всегда известны причины заболевания. Даже самое простое лечение позвоночника и суставов требует профессионального подхода, не говоря о более сложных случаях. Не являются исключением в этом отношении и ноги с их повышенными нагрузками. При этом должны учитываться особенности конкретных суставов — тазобедренных, коленных, голеностопных и других.
Лечение суставов ног чаще всего носит комплексный характер и может включать:
- медикаментозные методы, предусматривающие прием противовоспалительных препаратов, антибиотиков;
- физиотерапию, позволяющую ускорить регенерацию суставов, замедлить или остановить разрушение хрящевых тканей;
- лечебную физкультуру, направленную на общее укрепление проблемных участков, повышение тонуса всего организма.
Для преодоления болей в суставах ног и причин их возникновения также используют нетрадиционные методы — мануальную терапию, акупунктуру. Это позволяет добиться хороших результатов, особенно при сочетании с другими способами лечения.
В наиболее запущенных случаях, когда процессы разрушения стали необратимы, произошло сращивание костей, используется хирургическая коррекция. К ней прибегают также при отсутствии эффекта от проведенных курсов с применением иных способов лечения.
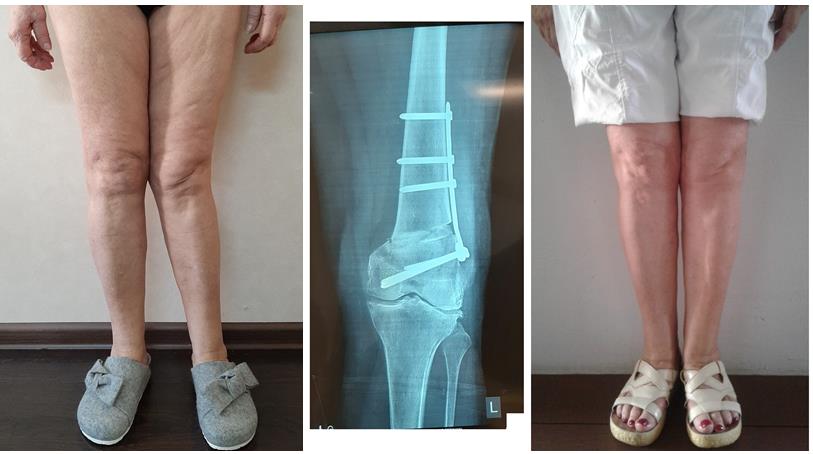
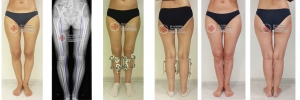
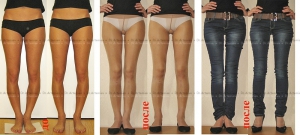
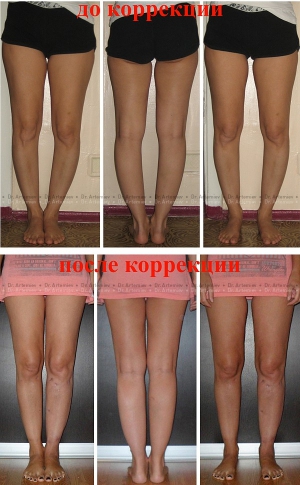
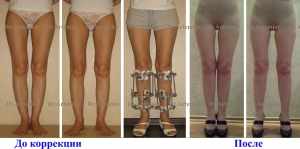
Исправление варусной деформации нижних конечностей, голеней
О-образная кривизна (варусная деформация) – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Классификация формы ног (Артемьев А.А., 2001 г.):
- Идеальные ноги;
- Истинная О-образная кривизна (варусная деформация);
- Ложная кривизна;
- Истинная Х-образная кривизна (вальгусная деформация);
Ниже – видео о том, как исправить кривые ноги
Что такое О-образная кривизна
Пользуясь классификацией, легко самостоятельно определить, какая у Вас форма ног и решить, нужно что-то менять или нет.
- Идеальные ноги. Смыкаются колени, икры и стопы, между ними – три промежутка.
- Истинная О-образная кривизна (варусная деформация). Не смыкаются коленные суставы при сомкнутых стопах, образуется веретенообразный дефект внутреннего контура от промежности до стоп.
- Ложная кривизна. Связана с особенностями распределения мягких тканей на голени. При ложной кривизне колени и стопы смыкаются, и икры – нет. В результате от коленей до лодыжек образуется дефект мягких тканей, и создается впечатление худых и кривых ног.
- Истинная Х-образная кривизна (вальгусная деформация) – смыкаются колени, не смыкаются стопы.
Очень важно, что своевременная коррекция деформации голеней позволяет не только добиться очень хорошего эстетического результата, но и предотвращает развитие заболеваний коленных суставов в зрелом и пожилом возрасте. Неправильное распределение нагрузок при варусной деформации приводит к неравномерному и преждевременному «износу» коленных суставов.
Поэтому своевременное исправление кривизны ног – это мера профилактики артроза коленных суставов.
Три варианта коррекции формы ног
Вы можете не сомневаться в том, что мы сделаем идеальные ноги практически в любом случае (см. фото…). Дело в том, сколько времени займет этот процесс. Мы предлагаем три способа исправления варусной деформации ног:
- Коррекция по Илизарову (см. подробнее ниже);
- Экспресс-метода;
- Усовершенствованный экспресс-метод.
Экспресс-методы предполагают фиксацию штифтом, что значительно сокращает сроки реабилитации – фактически можно приступить к активной реабилитации уже через 19 дней после операции (подробнее…)
Если Вы считаете, что у Вас ложная кривизна – смотрите здесь.
Принципы коррекции формы ног аппаратом Илизарова
О-образная кривизна – самый частый повод для косметической ортопедической коррекции формы ног (примерно в 15-20 раз чаще, чем Х-образное искривление).
Общий принцип коррекции формы ног – пересечение кости в области деформации и сращение в правильном положении.
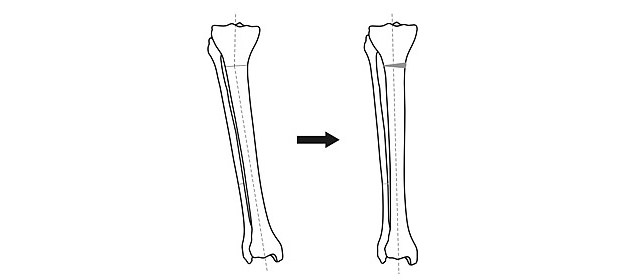
Схема исправления оси большеберцовой кости
Для выполнения остеотомии вовсе не обязательно делать большой разрез кожи. Достаточно небольшого (5 мм) прокола и наложения одного шва. При эстетически благоприятном распределении мягких тканей на голени отличного результата можно добиться, не пересекая кость полностью, а лишь надламывая её с одной стороны. Это позволяет рассчитывать на сокращение сроков лечения на 5-15%.
После пересечения кости (остеотомии) необходимо вывести ось конечности в правильное положение и зафиксировать в этом положении до сращения.
Х-образная деформация исправляется таким же образом, только направление смещения костных фрагментов прямо противоположное.
Идеальным устройством для выведения оси конечности в правильное положение и фиксации является аппарат Илизарова. К сожалению, далеко не все представляют возможности этого метода. Максимальный опыт применения аппарата Илизарова накоплен в России. С целью эстетической коррекции формы ног мы применяем этот метод с 1996 года. За это время выполнили более 1,5 тыс. коррекций и удлинений бедра и голени при самых различных состояниях – разной длине ног, неправильном сращении переломов и, конечно же, при увеличении роста и косметической коррекции формы.
Аппарат Илизарова позволяет:
- исправлять угловую деформацию;
- производить медиализацию;
- устранять ротационные смещения;
- убирать выступающую головку малоберцовой кости;
- удлинять конечность.
Более упрощенные конструкции с незамкнутым контуром имеют ограниченные возможности. При этом аппарат Илизарова без всяких проблем закрывается брюками и весит всего 900 граммов.
Угловая коррекция
Угловая коррекция – самый простой способ исправления формы ног. По желанию пациента с помощью аппарата Илизарова можно исправить любую кривизну, независимо от вида и степени выраженности.
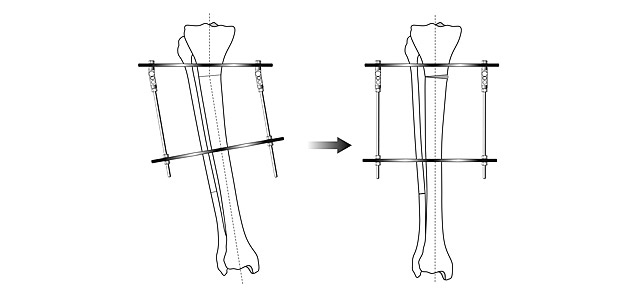
Схема угловой коррекции в аппарате Илизарова
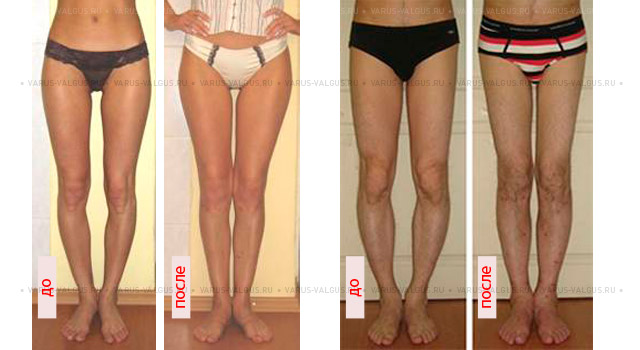
Эффект угловой коррекции при выраженном О-образном искривлении ног.
Слева – девушка 19 лет, справа – мужчина 26 лет.
Необходимым условием получения отличного результата путем выполнения одной только угловой коррекции является эстетически благоприятное распределение мягких тканей на голени – когда икроножные мышцы располагаются по внутренней поверхности голеней. Причина такого состояния заключается в особенностях прикрепления головки икроножной мышцы, а не в том, мышцы не «накачаны». Физические упражнения в данном случае не приведут к успеху.
При исправлении варусной деформации можно одновременно выполнить медиализацию, которая позволит значительно улучшить эстетический эффект.
Медиализация большеберцовой кости
Медиализация – это смещение кнутри периферического (нижнего) фрагмента большеберцовой кости после выполнения остеотомии. В современных спице-стержневых аппаратах эта процедура выполняется по желанию пациента практически безболезненно и постепенно путем подкручивания стержней в процессе исправления кривизны.
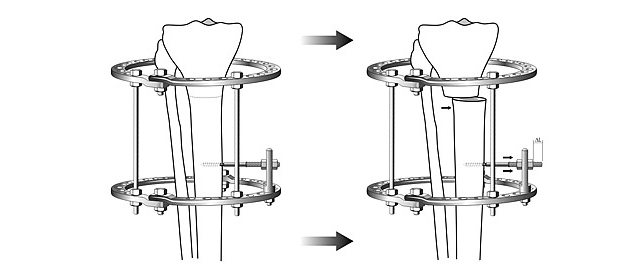
Схема медиализации большеберцовой кости
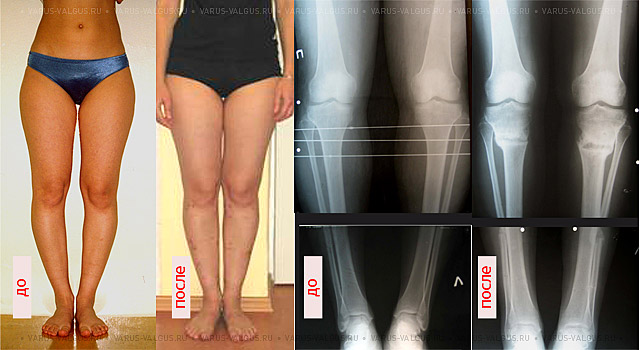
Внешний вид и рентгенограммы девушки 19 лет с эстетически неблагоприятным распределением мягких тканей на голени до и после угловой коррекции и медиализации
По желанию пациентов угловая коррекция дополняется медиализацией почти в 60% случаев и значительно улучшает эстетический эффект.
Ротация
Ротационное смещение обусловлено установкой конечности в положении смещения вокруг продольной оси.
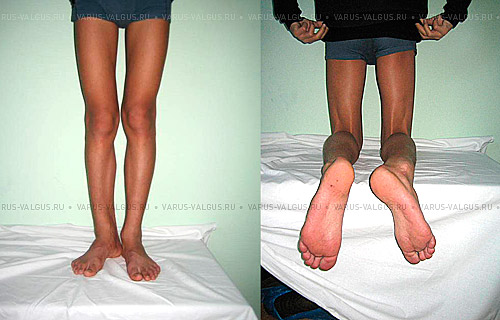
Внешние проявления наружной ротации правой голени в сочетании с варусной деформацией (асимметрия)
Этот вид деформации встречается в 2-3% случаев, бывает односторонним (асимметричным) или двусторонним. Коррекция ротации производится при значительной выраженности или при асимметрии на разных ногах.
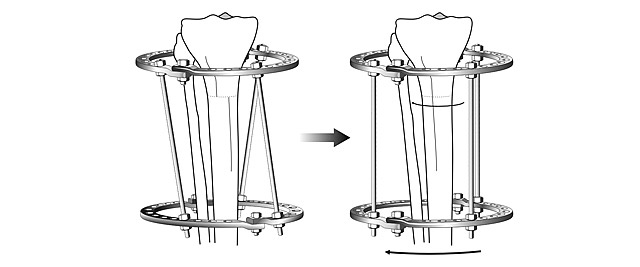
Схема ротационной коррекции в аппарате Илизарова
Внешний вид пациентки 19 лет до и после комбинированной коррекции
(угловая коррекция + медиализация + ротация + удлинение голеней на 3 см).
Справа – рентгенограммы в процессе коррекции
Низведение выступающей головки малоберцовой кости
Выступающая головка малоберцовой кости в сочетании с варусной деформацией встречается не более чем в 1% случаев.
Внешний вид мужчины 26 лет до и после коррекции (исправление варусной деформации + низведение головки малоберцовой кости + удлинение голеней на 1,5 см)
Низведение головки малоберцовой кости предполагает удлинение голеней на величину 1-2 см, что значительно усиливает косметический эффект.
Удлинение
Удлинение конечностей основано на открытии Г.А.Илизарова – на растяжение биологические ткани отвечают регенерацией. Достигается это путем увеличения расстояния между кольцами аппарата, что влечет за собой увеличение расстояния между костными фрагментами и, соответственно, растяжение тканей.
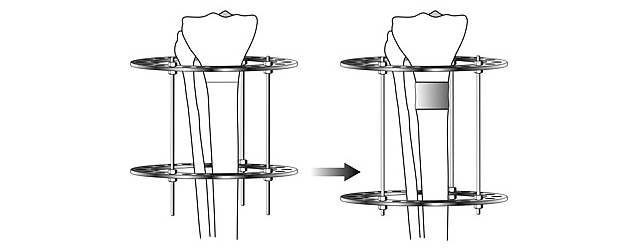
Схема удлинения конечности с помощью аппарата Илизарова
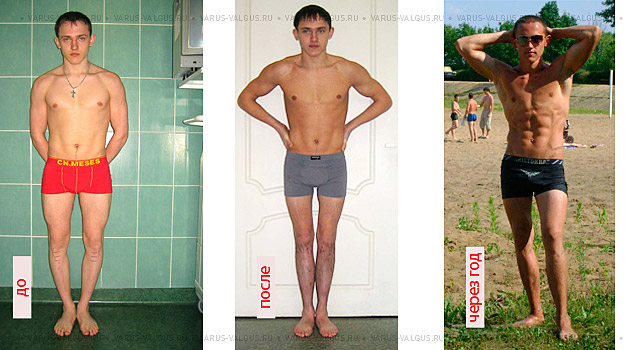
Мужчина до, через полгода и через год после комбинированной коррекции формы ног
(коррекция О-образного искривления + медиализация + удлинение 4,5 см)
Удлинение на небольшую величину (2-4 см) с целью оптимизации пропорций значительно улучшает эстетический эффект при коррекции искривления ног, полностью меняет самооценку человека, а зачастую – и его образ жизни. Молодой человек на фото рассказал о том, как достиг намеченной цели, в своем дневнике.
Способы сокращения сроков лечения и реабилитации при исправлении кривизны ног
Средний срок от операции до снятия аппаратов – 3 месяца. В случае удлинения голени нужно добавлять примерно 1 месяц на каждый сантиметр удлинения. Указанный срок предполагает постепенное увеличение нагрузок и активности в процессе фиксации и возможность полностью нагружать ноги и свободно без ограничений ходить сразу же после снятия аппаратов. Можно снять аппараты раньше, например, через 50-60 дней. Однако после этого придется резко ограничить нагрузки (вплоть до ходьбы с костылями) еще на те же полтора месяца до наступления окончательного сращения.
Существуют следующие способы уменьшить сроки лечения:
- постепенное увеличение нагрузок на ноги (под контролем врача) сокращает сроки фиксации аппаратами Илизарова на 5-10%;
- неполная остеотомия сокращает срок фиксации на 5-15%.
Альтернативные способы коррекции (без аппарата Илизарова)
- остеотомия с фиксацией пластиной позволяет исправить искривление ног без аппаратов Илизарова;
- остеотомия с выведением ног аппаратами в правильное положение с последующим переходом на фиксацию стержнем позволяет снять аппараты примерно через месяц после операции и сразу приступить к реабилитации.
Особенности реабилитации
Реабилитация – это восстановление после временных ограничений функции. После операции восстановление двигательной активности должно проходить постепенно и строго в соответствии с рекомендациями врача.
Постепенное расширение режима активности облегчается при использовании специальных средств опоры и передвижения.
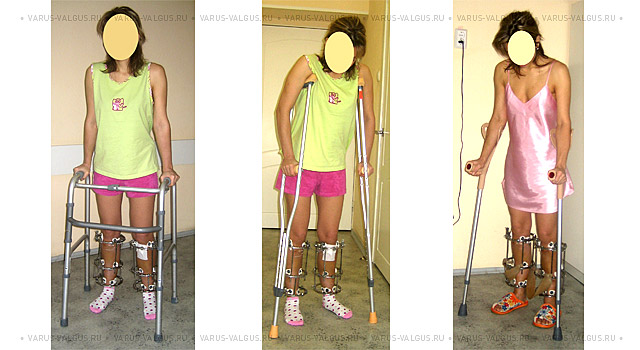
Современные средства опоры и передвижения после операции

Аппарат Илизарова легко скрывается под одеждой и обеспечивает полноценную функцию
Основным фактором, обеспечивающим раннюю реабилитацию, является самодисциплина и мотивация, а также строгое следование рекомендациям врача.
Дополнительная информация и часто задаваемые вопросы
На этапе принятия решения и в процессе коррекции часто возникают дополнительные вопросы. Ответы на все перечисленные ниже вопросы – на отдельной странице. Здесь Вы можете узнать, какое обследование необходимо перед операцией, как правильно делать фото для заочной консультации и многое другое.
Часто спрашивают:
— Помогут ли упражнения для того, чтобы исправить истинную кривизну ног?
— Нет, не помогут. Причина — деформация кости, которая является причиной такой формы ног.
— Помогут ли упражнения в тех случаях, когда имеется ложная кривизна ног?
— Нет, не помогут. Ложная кривизна ног связана с распределением мягких тканей. Многие считают, что имеется дефицит мягких тканей, мышца не «накачана». На самом деле объем мышц у всех людей, как правило, пропорционален объему голени. Но у некоторых икроножная мышца располагается по внутренней поверхности, она хорошо видна, и это красиво. У других людей кажется, что объем икроножных мышц маленький. На самом деле объем достаточный, но эти мышцы смещены кзади. Упражнения увеличат их объем, но это не уменьшит дефицит внутреннего контура, который собственно, и создает впечатление ложной кривизны ног.
— У ребенка ножки кривые, что делать?
— Если ребенок в возрасте от 0 до 8 лет, то форма меняется в этом возрасте. Нужно просто наблюдаться. Если это вызывает серьезное беспокойств, и кривизна выраженная, то нужно обратиться к детскому ортопеду с целью выявления различных заболеваний, которые могут вызвать деформацию ножек. Эффективность массажа, упражнений и других консервативных методов в таком возрасте сильно преувеличена. Если деформация является следствием заболеваний, например, болезнь Блаунта, то операцию нужно делать не откладывая. Если же кривизна ног является особенностью строения, то лучше дождаться закрытия ростковых зон. Это обычно происходит в возрасте 14-18 лет. Это оптимальный возраст для исправления т.н. идиопатической варусной или вальгусной деформации.
— Влияет ли деформация голени на положение стопы?
— Да, влияет. Как правило, это взаимосвязанные процессы. Родители обращают внимание больше на положение стопы, так как возникают проблемы с подбором обуви. На самом деле в таких случаях нужно обследовать ребенка целиком. Нужно оценить форму всей нижней конечности. В 90% случаев деформации стопы при внимательном обследовании будет обнаружена деформация коленных с уставов, разная длина ног и многое другое. Причем коррекцию нужно начинать сверху вниз — сначала бедра, потом голени, и лишь потом стопы.
Если Вы хотите изучить проблему более подробно, рекомендуем обратиться вот к этой книге:

Если Вас заинтересовала рассматриваемая проблема, и Вы хотите получить дополнительную информацию или профессиональную консультацию, звоните по телефону +7 909 641-36-41
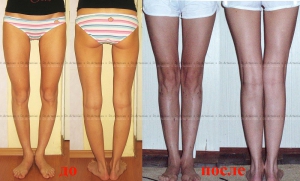
Фотогалерея работ
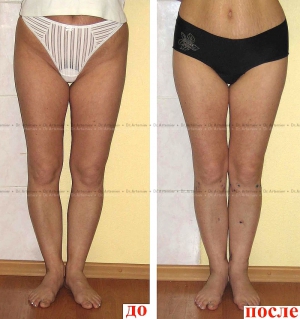
Коррекция варусной деформации мини-аппаратом.

Женщина 27 лет. Варусная деформация голеней.

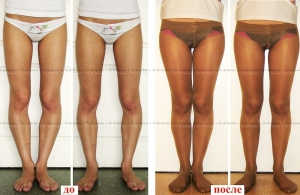
Мужчина 21 года. Варусная (истинная О-образная) деформация голеней, низкий рост. Выполнили угловую коррекцию, медиализацию и удлинили голени на 4 см (смотрите подробный дневник пациента).
Женщина 27 лет. Варусная (истинная О-образная) деформация голеней.
Женщина 32 лет. Истинная О-образная кривизна ног.
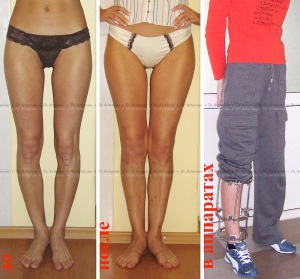
Женщина 19 лет. Истинная О-образная кривизна ног.
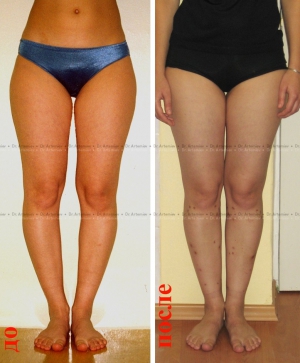
Женщина 19 лет. Истинная О-оброазная кривизна ног с эстетически неблагоприятным распределением мягких тканей на голени. Выполнили коррекцию с медиализацией.

Женщина 24 лет. Истинная О-образная кривизна голеней.
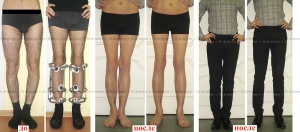
Мужчина 20 лет. Истинная О-образаня кривизна голеней. Исправили кривизну и удлинили голени на 9 см.
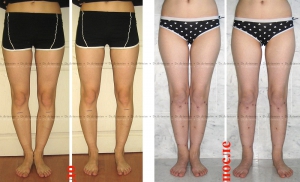
Женщина 21 года. Истинная О-образная кривизна ног.
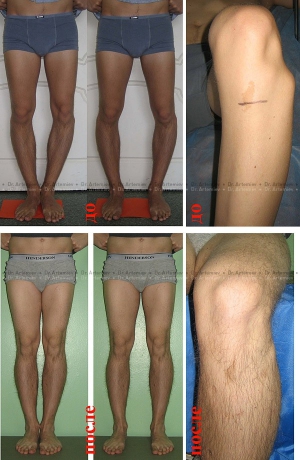
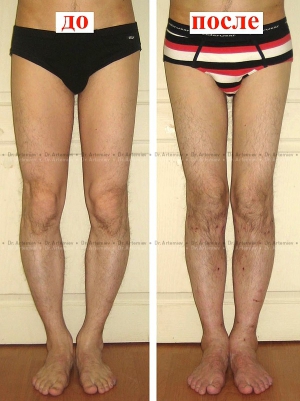
Мужчина 26 лет. Варусная деформация голеней + подвывих малоберцовой кости. Выполнили коррекцию деформации + удлинение голеней 2 см + низведение головки малоберцовой кости.
Женщина 36 лет. Истинная О-образная кривизна ног с эстетически неблагоприятным распределением мягких тканей. Коррекция кривизны + медиализация.
Женщина 29 лет. Истинная О-образная кривизна.
Женщина 21 года. Истинная О-образная кривизна голеней.
Мужчина 26 лет. Истинная О-образная кривизна ног.
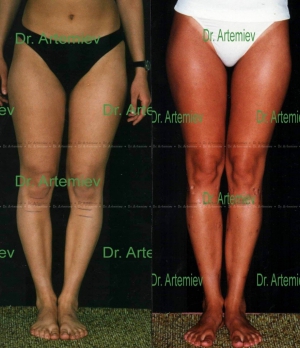
Женщина 19 лет. Истинная О-образная кривизна ног. Выполнили угловую коррекцию + медиализацию + удлинение голеней на 3 см.
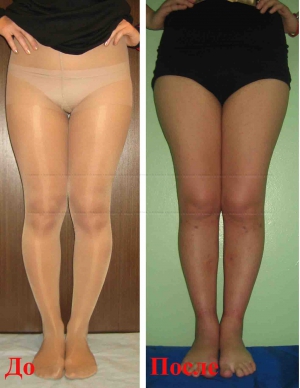
Женщина 28 лет. Ложная кривизна ног. Выполнили остеотомию с медиализацией и низведение головок малоберцовых костей для уменьшения объема наружного контура.
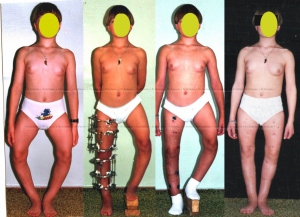
Пациентка 14 лет с варусной деформацией бедра и голени (полный рецидив после операции в США). Выполнили остеотомии бедер и голеней+удлинили ноги на 12 см
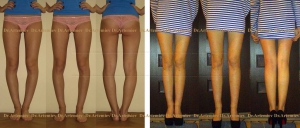
Пациентка 24 лет. Варусная деформация голеней. Выполнили остеотомию с низведением головок малоберцовых костей.
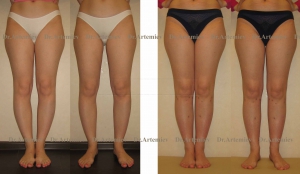
Женщина 28 лет. Истинная О-образная кривизна ног. Выполнили поперечную остеотомию с ротацией и медиализацией.
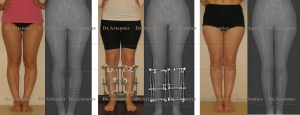
Женщина 34 года. Истинная О-образная кривизна. Выполнили остеотомию с ротацией и медиализацией.
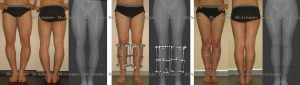
Мужчина 24 лет. Истинная О-образная кривизна. Выполнили остеотомию с ротацией.
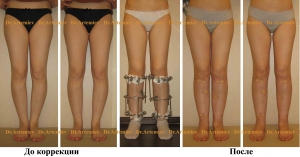
Женщина 32 лет. Истинная О-образная кривизна. Выполнили гиперкоррекцию (О в Х) по желанию пациентки.
Женщина 34 лет. Истинная О-образная кривизна.
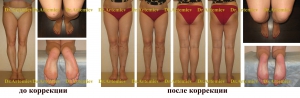
Женщина 35 лет. Истинная О-образная кривизна+ротация голеней. Выполнили коррекцию О-образной кривизны и устранили ротационное смещение.
Программа лечения Врачи Цены Отзывы
Содержание
- Что это за заболевание
- Причины
- Симптомы
- Первые признаки
- Явные симптомы
- Когда нужно срочно к врачу
- Чем опасно заболевание
- Стадии развития артроза стоп
- Осложнения
- Обострения
- Виды артроза стопы
- Деформирующий
- Виды по локализации
- Диагностика
- Лечение артроза нижних конечностей
- Консервативное лечение
- Медикаментозная терапия
- Немедикаментозное лечение
- Народные средства
- Хирургические операции
- Подход к лечению в клинике «Парамита»
- Общие клинические рекомендации
- Профилактика
- Частые вопросы по заболеванию
Артроз стопы – встречается не так часто, как артрозы других суставов опорно-двигательного аппарата. Тем не менее заболевание может сильно осложнить жизнь больного и даже привести к утрате трудоспособности. Заболевание чаще начинается по второй половине жизни. Специалисты рекомендуют при появлении болей в ступне как можно раньше обращаться к врачу. В Москве, в клинике «Парамита», успешно лечат таких пациентов, избавляя их от болей и нарушений движений.
Что это такое
Стопа – это конечная опорная часть ноги, основной функцией которой является поддержка тела в положении стоя и при движении. Она состоит из 26 мелких косточек, соединенных в мелкие суставы. В стопе выделяют 3 отдела:
- предплюсна – задняя часть, в которую входит 7 разных по форме и величине косточек – таранная, пяточная, кубовидная, ладьевидная, наружная, промежуточная и внутренняя клиновидные;
- плюсна — средняя часть, состоящая из 5 трубчатых косточек;
- фаланги – передняя часть – пальцы, состоит из 14 совсем мелких трубчатых косточек.
Отдельные косточки объединены в 23 сустава: 4 предплюсневых, 5 плюснефаланговых, 9 межфаланговых. Сверху (на тыльной поверхности) и снизу (на подошве) сочленения укреплены мышечно-сухожильной системой. От такого строения зависит гибкость и упругость ступни, ее сгибание и разгибание при ходьбе, равномерное распределение нагрузки и отсутствие травмирования околосуставных тканей.
Артроз суставов стопы объединяет группу дегенеративно-дистрофических поражений одного или нескольких мелких сочленений ступни и пальцев ноги.
Артроз мелких суставчиков ступней встречается гораздо реже, чем колена или голеностопа. Болеют чаще лица пожилого возраста, имеющие избыточную массу тела. Заболевание часто является вторичным, связанным какой-то другой патологией – сахарным диабетом, подагрой, хроническим артритом. Код болезни по МКБ 10 – М19 (другие артрозы).
Почему и как развивается артрит пальцев ног и стоп
Заболевание является следствием разных причин. Это:
- ушибы, подвывихи, разрыв и растяжение связок (стопа балерины);
- микротравмирование – ношение неудобной обуви на высоких каблуках и т.д.;
- эндокринная патология, способствующая ослаблению связочного аппарата и лишней массе тела (ожирение, сахарный диабет, гипотиреоз, возрастные гормональные сдвиги);
- хронические артриты;
- частое переохлаждение ступней;
- наследственные и врожденные аномалии – косолапость, плоскостопие, несовершенство связочного аппарата и др.;
Повышенный риск заболеваемости у спортсменов, балерин, грузчиков, женщин, которые постоянно носят обувь на высоком каблуке.
Под действием разных причин (чаще всего их бывает несколько) нарушается кровообращение в области сустава. Атрофируется (уменьшается в объеме) хрящ, снижаются его амортизационные свойства. Затем поверхность его растрескивается, от нее могут отделяться кусочки хряща (секвестры), раздражающие суставные ткани, поэтому в пораженных сочленениях периодически развивается воспаление (синовит), что способствует прогрессированию артроза. Когда хрящ полностью разрушен, страдает подхрящевой слой кости, от постоянного травмирования кость разрастается по краям суставовных поверхностей с образованием костных наростов – остеофитов. Изменяется внешний вид сустава – развивается деформирующий артроз. Травмируются окружающие мягкие ткани – связки, сухожилия, мышцы. Это приводит к появлению болей и трудностей при ходьбе.
Симптомы артроза нижних конечностей
Особенностью заболевания является медленное незаметное течение. Поэтому очень часто пациенты обращаются к врачу с уже далеко зашедшим патологическим процессом.
Первые признаки
Все начинается с того, что ноги быстрее устают при ходьбе и начинают слегка побаливать. Но после небольшого отдыха болевые ощущения проходят и большинство пациентов воспринимает это как что-то само собой разумеющееся. Иногда при ходьбе можно услышать похрустывание. Пожилые люди относят все эти изменения за счет возраста.
Явные симптомы
Постепенно человек может проходить все меньшее расстояние без болевых ощущений, они не проходят сразу в покое, для этого требуется время. По утрам ощущается скованность в ногах, особенно, в ступнях, проходящая через некоторое время после начала двигательной активности. Боли в ногах появляются не только при ходьбе, но и в покое, иногда ночью. Периодически развивается синовит: боли усиливаются, двигаться становится больно. Но затем признаки воспаления проходят заболевание продолжает медленно прогрессировать.
Одним из симптомов болезни является усиливающаяся метеозависимость: появляются ноющие боли в стопах и голени во время сырой ненастной погоды. Ходить и длительно находиться в состоянии стоя трудно, в этот период человек уже старается пользоваться средствами опоры – тростью. Со временем из-за разрастания остеофитов меняется форма ноги– признак деформирующего артроза.
Когда уже нельзя откладывать визит к врачу
При далеко зашедшей стадии заболевания появляются следующие симптомы:
- нарастающий болевой синдром;
- шаткость, неровность походки, так как человек старается максимально разгрузить больную ногу;
- невозможность двигаться без опоры;
- регулярно появляющиеся признаки воспаления – покраснение, отек, резкая болезненность в ноге;
- изменение формы ступни;
- частое подворачивание ноги при ходьбе с растяжением связок, подвывихами и вывихами.
Появление таких симптомов требует срочного обращения в клинику. Помните: врач всегда сможет вам помочь!
Чем опасно заболевание
Артроз нижних конечностей опасен тем, что протекает незаметно, а когда у больного появляются ярко выраженные симптомы, выясняется, что это уже далеко зашедшая стадия. Но и в этом случае помочь больному можно.
Стадии развития артроза стоп
Выделяют три стадии артроза стопы ног
- Начальная – умеренная болезненность в ступнях при движении, иногда – легкое похрустывание. При инструментальном обследовании изменений не выявляется; небольшие нарушения можно увидеть только на МРТ.
- Развернутая – боли усиливаются, походка шаткая, трудно ходить без опоры. То появляются, то исчезают признаки синовита. На рентгеновском снимке видны разрастания остеофитов.
- Деформирующая – боли в покое, ступня изменяет свою форму, частые подвывихи и растяжения связок, нарушение подвижности ноги. На рентгене: суставной щели нет, суставные поверхности срослись, пальцы практически не сгибаются. Выраженное разрастание остеофитов и изменение формы.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Осложнения артроза стоп
Если заболевание не лечить или заниматься самолечением, то неизбежны осложнения:
- невозможность полноценного движения – походка шаткая, ноги подворачиваются;
- постоянные ноющие болевые ощущения в ногах, усиливающиеся при ходьбе и в состоянии стоя;
- изменение формы суставчика – невозможность носить стандартную обувь;
- трудности в выполнении привычных действий – домашней работы и ухода за собой; в итоге – инвалидность.
Обострения
Ярко выраженных обострений при артрозе не бывает, больной просто отмечает усиление болей и ухудшение состояния. Обычно это связано с физическими нагрузками, обострением суставного воспалительного процесса (синовита) или с переменой погоды. Как помочь себе при сильных болях? Специалисты рекомендуют следующий алгоритм действий:
- выпить таблетку лекарства, относящегося к группе нестероидных противовоспалительных средств (НПВС) – это не только уменьшит боль, но и снимет воспаление, состояние сразу улучшится; к НПВС относятся: Кеторол, Кетонал, Нимесулид; действие этих препаратов начнется через 30 минут;
- чтобы быстрее избавиться от боли, на стопу нужно нанести гель Кеторол, мазь Диклофенак и др.;
- лечь и придать стопе возвышенное положение;
- когда состояние нормализуется, нужно обратиться к врачу.
Виды артроза стопы
По характеру изменений и локализации описаны следующие виды артроза ноги:
Деформирующий
Эта форма артроза стопы носит также название остеоартроза и характеризуется прогрессивным течением, частыми обострениями синовитов в течение года, что способствует ускоренному образованию остеофитов с деформацией ступни. Она достаточно быстро теряет возможность нормально двигаться, что значительно усиливает нагрузку на окружающие ткани. Затем происходит сращение костей пораженного сочленения. Больному все труднее передвигаться, он старается минимально опираться на больную стопу, что делает его походку шаткой, нарушается координация движений. Боли могут носить постоянный ноющий характер, усиливающийся при движении. Из-за деформации стопы и пальцевых деформаций человек не может носить стандартную обувь.
Виды артроза стопы по локализации
Чаще всего встречаются следующие артрозы:
- Артроз большого пальца стопы (I плюснефалангового сустава) — встречается при повторяющихся травмах у танцовщиков, у женщин при постоянном ношении неудобной обуви на высоких каблуках, у больных подагрой. Имеют значение врожденные аномалии большого пальца. Суставчик теряет хрящевую ткань, постоянное травмирование суставообразующих костей вызывает деформацию пальца за счет утолщения головки плюсневой кости – она выпирает с внутренней стороны стопы, изменяя ее контуры. Но достаточно часто при значительных изменениях в суставе нога внешне не изменяет своей формы. Симптомы: ноющие боли в области большого пальца ноги, усиливающиеся при движении, со временем значительно осложняющие ходьбу. Чтобы снизить нагрузку на больной сустав, человек старается опираться на наружный край стопы, поэтому на ней появляются характерные сухие мозоли и натоптыши. При наличии далеко зашедшего заболевания возможно полная инвалидизация. Артроз пальцев стопы может развиваться и в других плюснефаланговых суставчикахах, но гораздо реже.
- Артороз таранно-ладьевидного сустава – развивается в основном после перенесенных травм (переломов, подвывихов и др.) у лиц с наследственной или врожденной предрасположенностью. Артроз этого сустава ноги развивается медленно, сначала беспокоит умеренная боль при ходьбе, затем она становится постоянной, сустав деформируется, кости срастаются и стопа становится неподвижной. Ходить становится все сложнее, особенно, в конечной третьей стадии, когда ступня становится полностью неподвижной.
- Артроз пяточно-кубовидного сустава – эта патология может быть следствием травм, наследственной предрасположенности, исходом хронического артрита. Первым симптомом болезни является глубокая боль в области задней части стопы, отдающая в голень и колено. Сначала болит только при движении, но затем и в покое. Трудно ходить и стоять. Частые обострения синовитов способствуют прогрессированию болезни.

Диагностика
Обследование с выявлением причин заболевания, степени разрушения сустава необходимо для назначения эффективной терапии. Ортопед-травматолог назначает пациенту комплекс диагностических процедур:
- анализы крови для выявления воспалительных, аутоиммунных и обменных поражений;
- рентгенографию стоп – выявляются нарушения со стороны костной ткани;
- КТ – если необходимо что-то уточнить;
- МРТ – изображение всех внутри- и внесуставных изменений мягких тканей;
- при необходимости ортопед направляет пациента на консультацию к другим специалистам – ревматологу, неврологу и др.
Лечение артроза нижних конечностей
После установки окончательного диагноза врач назначает лечение. Артрозы стопы лечат в основном консервативными методами. Если же они оказываются неэффективными, то прибегают к операции.
Консервативное лечение
В состав консервативного лечения артроза пальцев ног и стопы входят: медикаментозная и немедикаментозная (диета и образ жизни, ношение ортопедических устройств, курсы массажа и лечебной гимнастики) терапия.
Медикаментозная терапия
Лечение назначают во время обострений синовита, сопровождающихся усилением болей, а также в виде курсов реабилитационной терапии, способствующей восстановлению хрящевой ткани. Назначаются следующие препараты:
- Обезболивающие средства. Применяют в основном лекарства из группы нестероидных противовоспалительных средств (НПВС), так как они снимают не только боль, но также воспаление и отек. Самым эффективным обезболивающим средством этой группы является кеторолак (торговое название – Кеторол), но он противопоказан при эрозивно-язвенных процессах в желудочно-кишечном тракте. Заменить его можно нимесулидом (Найзом), препаратом той же группы, но почти не оказывающего отрицательного воздействия на ЖКТ, его не стоит принимать только при обострениях язвенных процессов. На замену подойдут Анальгин или Парацетамол – оба препарата обладают хорошим обезболивающим и умеренным противовоспалительным действием. Мази и гели с обезболивающими средствами наносят на ногу в месте поражения.
- При сильных болях в болевые точки вводят растворы анестетиков – Новокаина или Лидокаина.
- Миорелаксанты – лекарства, снимающие спазм расположенных рядом с пораженным суставом мышц. Сочетанное назначение миорелаксаантов и НПВС позволяет сократить дозировки и продолжительность курса лечения последних, что значительно сокращает риск побочных эффектов. К препаратам этой группы относятся тизанидин (Сирдалуд) и толперизон (Мидокалм).
- Хондропротекторы – препараты, способствующие восстановлению хрящевой ткани сустава. В состав препаратов этого ряда входят глюкозамин и хондроитин или оба вещества. Их назначают курсами в виде инъекций, препаратов для приема внутрь, а также в виде гелей, кремов и мазей для наружного применения. Препараты: Терафлекс, Дона, Структум, крем Хондроитин и др.
- Препараты для улучшения микроциркуляции крови и питания суставных и околосуставных тканей – пентоксифиллин (Трентал).
- Витамины, минералы и БАДы, необходимые для поддержания обмена веществ – Компливит хондро, Кальцемин, Сустанорм.
- Для улучшения движений в суставе и снижения травмирования тканей в суставную полость вводят гиалуроновую кислоту, заменяющую синовиальную жидкость.
Немедикаментозное лечение
При лечении артрозов пальцев ног и стопы немедикаментозное лечение имеет даже большее значение, чем медикаментозное. К нему относятся:
- Диета и образ жизни. Специальной диеты нет, но главным требованием является максимальное снижение калорийности пищи при сохранении в суточном рационе всех необходимых компонентов – белков, жиров, углеводов, витаминов и минералов. Это необходимо для поддержания правильного обмена веществ в суставе ноги. Очень важно поддерживать постоянную оптимальную массу тела, чтобы не перегружать сустав, поэтому из рациона нужно исключить или значительно ограничить сладости, сдобу, сладкие газированные напитки. Важна умеренная, но постоянная двигательная активность, сидячий образ жизни увеличивает риск прогрессирования артроза.
- Ортопедическое лечение артроза стопы для распределения нагрузки на все суставы и их структуры. С этой целью при болях и нестабильности стопы назначают ношение специальных приспособлений – фиксаторов, бандажей, ортезов. Это позволяет разгружать больной сустав, что способствует активизации восстановительных процессов.
- Лечебная физкультура (ЛФК, лечебная гимнастика) – при правильном подборе упражнений совместно с врачом и инструктором по ЛФК и регулярном их выполнении – это самый эффективный метод восстановительной терапии. Проводится в состоянии ремиссии, способствует улучшению кровообращения, питания тканей, восстановлению мышечно-суставного аппарата. Для домашних занятий подойдет такой общий комплекс упражнений для нижних конечностей (специальные комплексы для стопы должны подбираться индивидуально каждому больному). Об эффективных упражнениях читайте в нашей статье “Лечебная физкультура при артрозе”.
- Массаж – так же, как ЛФК улучшает кровообращение, питание тканей, силу мышц и связок. Назначается курсами по 14 – 15 процедур.
Народные средства
Их можно использовать, но только по назначению врача и не стоит думать, что это панацея. Подойдут следующие средства:
- настой лаврового листа для приема внутрь; взять 10 листьев, залить тремя стаканами кипятка, настаивать 2 – 3 часа, процедить и принимать по половине стакана 3 раза в день; курс лечения – 10 дней; снимает воспаление, отек и боль при синовитах;
- кефирно-меловые аппликации; взять стакан порошкового мела, развести его кефиром до консистенции густой сметаны, нанести толстым слоем на салфетку, обернуть ей стопу и держать в течение часа; курс лечение – 30 ежедневных аппликаций; снимает отек, стимулирует обмен веществ;
- ножные ванночки с хвойным отваром; стакан иголок ели или сосны залить тремя литрами воды, довести до кипения, варить на медленном огне 10 минут, настаивать, пока не остынет и использовать в теплом виде для ножных ванночек; процедуры проводить через день в течение месяца; снимает воспаление, стимулирует обменные процессы.
Подробнее про лечение артроза читайте в этой статье.
Хирургические операции
Оперативное лечение может быть эффективным, если подходить к нему с учетом показаний и противопоказаний. Операции обычно проводятся при отсутствии эффекта от консервативного лечения.
- остеотомия – удаление костных разрастаний, сдавливающих окружающие ткани; заодно проводится ревизия сустава и удаляются костно-хрящевые осколки (суставные мыши); операция эффективна на второй стадии заболевания, когда еще нет серьезных деформаций; в области I пальца стопы такая операция носит название хейлотомии;
- артродез – операция создания полной неподвижности сустава, во время которой суставные поверхности удаляются и прочно соединяются между собой специальным фиксатором; сустав не двигается, но боли проходят и человек может ходить; артродез показан в III стадии заболевания;
- эндопротезирование – полная или частичная замена сустава; проводится в основном при артрозе большого пальца стопы.
Подход к лечению заболевания в нашей клинике
Специалисты клиники «Парамита» обязательно предварительно обследуют пациентов, в том числе, с применением самых современных инструментальных методов, например, МРТ. При лечении артроза ног они делают акцент на методах консервативной немедикаментозной терапии. Но при необходимости назначают и лекарственные препараты, не используя высокие дозировки и длительные курсы. Широко применяются следующие методики:
- PRP-терапия – современная передовая методика введения в патологические очаги обработанных особым способом тромбоцитов, взятых из венозной крови пациента; оказывает быстрый восстановительный эффект;
- фитотерапия – лечение с использованием лекарственных растений;
- различные виды рефлексотерапии (РТ) – воздействие на особые акупунктурные точки (АТ) на теле, рефлекторно связанные со стопой:
- иглорефлексотерапия (ИРТ)иглорефлексотерапия (ИРТ) – воздействие на АТ иглами;
- моксотерапия – прогревание АТ полынными сигаретами;
- аурикулотерапия – воздействие на АТ в области ушной раковины;
- фармакопунктура – введение в АТ лекарств и др.
Мы строго индивидуально подходим к каждому больному и всегда добиваемся улучшения. Выполняя все наши рекомендации, пациенты забывают о болях и дискомфорте в нижней конечности при ходьбе.
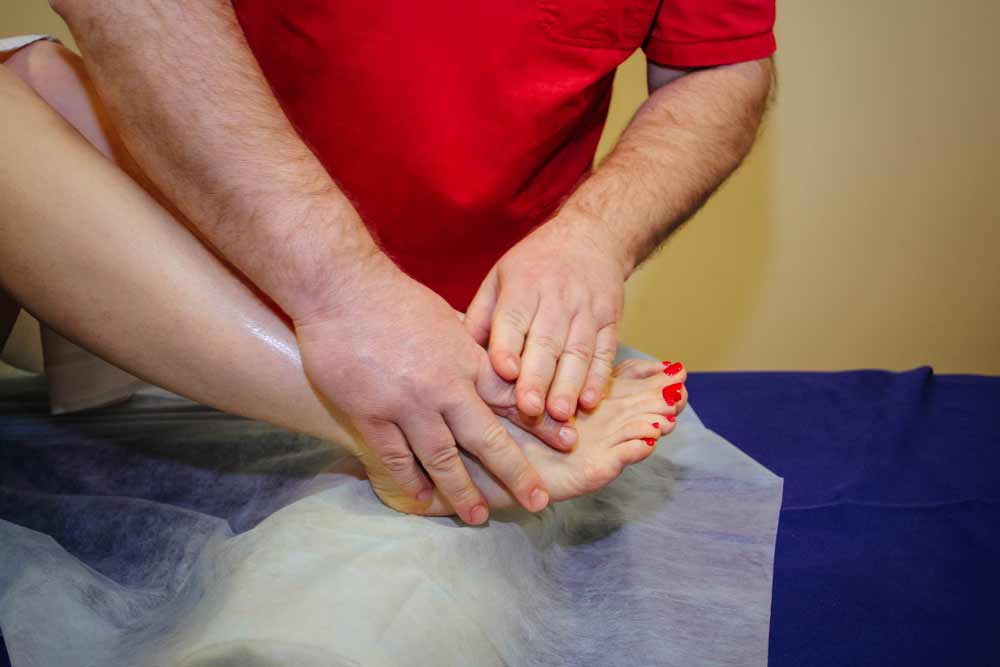
Общие клинические рекомендации
Артроз стоп – хроническое заболевание, но прогрессирование его вполне можно остановить, устранить боли и нарушение движений. Для этого каждый больной должен выполнять следующие рекомендации:
- заниматься лечебной гимнастикой на постоянной основе;
- строго следить за массой тела, ее увеличение – это боли в стопах и трудности при ходьбе;
- не поднимать тяжести, не прыгать; если хочется заниматься спортом, лучше всего подойдет бассейн;
- исключить травмитрование стоп;
- не забывать о том, что артроз – это хроническое заболевание, требующее поддерживающих курсов лечения, назначать которые должен врач.
Профилактика
Чтобы предупредить развитие артроза стопы, следует:
- больше двигаться, заниматься спортом;
- правильно питаться, следить за массой тела, ожирение увеличивает риск развития артроза стопы;
- избегать травм и переохлаждений ног;
- носить удобную обувь на среднем устойчивом каблуке;
- своевременно лечить все острые и хронические заболевания.
Частые вопросы по заболеванию
Как болят ноги при артрозе?
Что нельзя делать при артрозе стоп?
Чем опасен артроз ног?
Что такое артроз стопы и как его лечить?
Артроз стопы – это не приговор. При правильном подходе к лечению пациенту всегда можно помочь. Врачи клиники «Парамита» в Москве знают, как это сделать. Записывайтесь на прием!
Литература:
- Быстрова М.К., Сивакова Л.В. Продольное плоскостопие как предрасполагающий фактор развития артроза // Международный студенческий научный вестник. – 2021. – № 1.
- Загородний, Н.В. Хирургическое лечение и реабилитация больных с деформирующим артрозом первого плюснефалангового сустава / Н.В. Загородний, В.Г. Процко, А.А. Карданов, З.Х. Хамоков //Медицинская реабилитация пациентов с заболеваниями и повреждениями опорно-двигательной и нервной систем: тез. докл. V гор. науч.-практ. конф. – М., 2002. –Ч. 1. – С. 52–53.
- Davies-Colley M. Contraction of the metatarso-phalangeal joint of the great toe. BMJ. 1887;1:728.
- Hamilton WG, O’Malley MJ, Thompson FM, Kovatis PE.Capsular interposition arthroplasty for severe hallux rigidus. Foot Ankle Int. 1997;18:68-70. doi: 10.