Оглавление
- 1Причины развития
- 2Виды и степени поясничного сколиоза
- 3Симптомы
- 4Диагностика
- 5Лечение поясничного сколиоза
Поясничный сколиоз – патология опорно-двигательного аппарата, при которой наблюдается искривление позвоночника во фронтальной (боковой) и переднезадней плоскости на уровне поясничного отдела с одновременным вращением позвонков вокруг вертикальной оси. Течение такой формы заболевания более легкое, чем поражение грудного отдела, и часто проходит незаметно для самих больных на протяжении длительного времени. Как и другие виды сколиоза, поясничный чаще впервые диагностируется у детей и подростков, хотя может обнаруживаться и у взрослых людей, являясь следствием прогрессирования ранее незамеченной деформации или же других приобретенных нарушений.

Причины развития
Хотя такое заболевание, как сколиоз, известно уже давно, в 80% случаев установить причины его развития не удается. Предполагается, что патология может иметь генетически обусловленную природу, быть следствием эндокринных нарушений или же нейромышечных расстройств. Но пока убедительных доказательств ни одна из этих теорий не получила.
Среди других факторов, способствующих искривлению позвоночника на уровне поясничных позвонков:
- врожденные аномалии развития позвоночного столба;
- неправильная осанка, привычка сутулиться, сидеть, согнувшись за столом;
- малоподвижный образ жизни, что приводит к слабости мышечного корсета и снижению естественной поддержки позвоночника;
- лишний вес;
- повышенные физические нагрузки, пристрастие к силовым видам спорта;
- врожденные патологии соединительной ткани, мышц, тяжелые неврологические нарушения;
- диспластические изменения в позвонках;
- травмы разного характера;
- хирургические вмешательства на грудной клетке и позвоночнике;
- опухоли позвоночника и пр.
Виды и степени поясничного сколиоза
По этиологическому признаку различают сколиоз:
- врожденный;
- диспластический;
- нейромышечный;
- вторичный;
- идиопатический (не установленной этиологии).
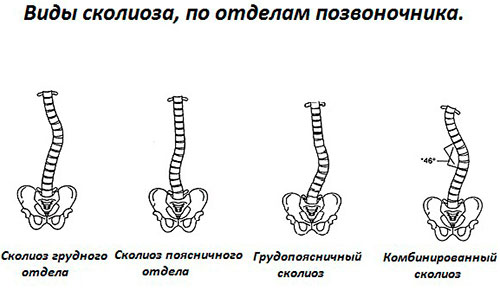
Сколиотическая дуга может формироваться в любую сторону, на основании чего различают правосторонний и левосторонний поясничный сколиоз. Но заболевание может затрагивать не только поясничный отдел, но и грудной, особенно при развитии компенсаторной сколиотической дуги. В результате будет диагностироваться грудопоясничный сколиоз.
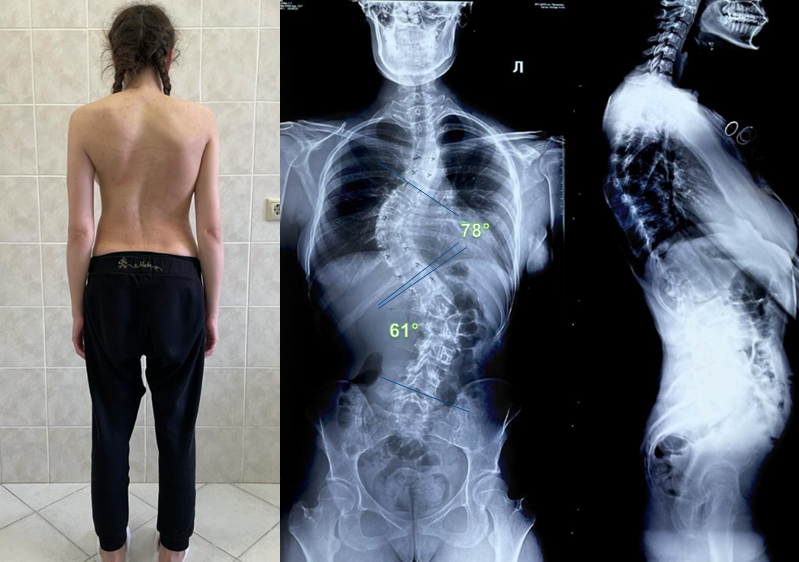
Степень искривления позвоночника – важный диагностический признак, определяющий тактику лечения. Ее устанавливают по рентгенограммам позвоночника по величине угла искривления. Выделяют 4 степени поясничного сколиоза:
- 1 степень – угол кривизны не превышает 10°;
- 2 степень – угол кривизны находится в рамках 11—25°;
- 3 степень – угол искривления составляет 25—50°;
- 4 степень – угол искривления превышает 50°.

Симптомы
Симптомы заболевания напрямую зависят от степени деформации позвоночного столба. Очень часто поясничный сколиоз на ранних стадиях развития протекает бессимптомно. Но ортопед способен заметить признаки нарушения при сколиозе 1-й степени.
Проявлениями поясничного сколиоза являются:
- асимметрия треугольников талии;
- перекос таза;
- образование мышечного валика;
- выступание остистых отростков в стороне от центральной линии спины.
В отличие от грудного сколиоза, поясничный не сопровождается образованием реберного горба и деформацией грудной клетки, что и препятствует ранней диагностики заболевания.
Основным субъективным симптомом патологии являются тянущие боли в области поясницы. По мере прогрессирования искривления они усугубляются и возникают все чаще, в основном после долгого сидения, ходьбы или стояния, т. е. при нагрузке на позвоночный столб, и проходят после отдыха лежа. С усилением степени кривизны состояние больного прогрессивно ухудшается: ему становится все сложнее выполнять повседневные задачи, требуется больше времени уделять отдыху, возникают ограничения подвижности.

По достижении поясничным сколиозом 3—4 степени имеющиеся симптомы еще более усиливаются и могут дополняться признаками нарушения функционирования органов брюшной полости. Это обусловлено их смещением с естественных положений при изменении конфигурации тела. В результате пациенты часто в таких случаях жалуются на дискомфорт в животе, сложности с опорожнением кишечника, развитие нарушений со стороны почек, в том числе воспалительного характера, так как мочеточники могут пережиматься, что ухудшает процесс отведения мочи и т. д. При этом деформацию корпуса невозможно не заметить, что создает серьезные психологические проблемы и сложности с социальной адаптацией. Это особенно тяжело переносится подростками, которые и составляют основную массу больных.
Поясничный сколиоз у взрослых нередко осложняется развитием остеохондроза, а также протрузий и грыж межпозвоночных дисков. Это проявляется острыми и тупыми болями, а при защемлении спинномозговых корешков и простреливающими в конечности, промежность болями, нарушениями чувствительности и снижением амплитуды движений.
Диагностика
Диагностика и лечение поясничного сколиоза – задача ортопеда или вертебролога. На первой консультации врач внимательно выслушивает жалобы больного, задает вопросы о характере его образа жизни, сроках появления первых нарушений и т. д.

После этого он переходит к осмотру, в рамках которого оценивает осанку в положении стоя, просит пациента наклониться вперед и постараться достать кончики пальцев стоп руками, а затем прилечь на кушетку. В ходе осмотра специалист обращает внимание на положение треугольников талии, подвздошных костей, склонность больного сутулиться, наличие реберного горба и мышечного валика. Также он оценивает состояние мышц спины и живота, измеряет длину ног.
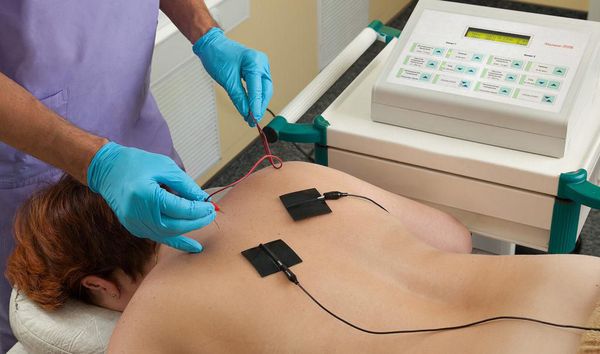
При обнаружении признаков искривления поясничного отдела позвоночника проводится рентген. Снимки выполняются в двух проекциях, а при наличии показаний и в функциональных положениях. Они дают достаточные данные, чтобы точно диагностировать сколиоз и определить его степень. Для этого доктор выполняет простые геометрические построения, отталкиваясь от крайних позвонков, формирующих сколиотическую дугу, а затем измеряет угол между пересекающимися линиями.
При наличии нарушений работы внутренних органов, признаков компрессии спинного мозга, поражения межпозвоночных дисков дополнительно может назначаться МРТ. Также в отдельных случаях показано проведение КТ, позволяющей максимально точно оценить состояние костных структур, что важно при аномалиях строения и некоторых других патологиях.
Лечение поясничного сколиоза
Лечение поясничного сколиоза может осуществляться консервативным и оперативным путем. Консервативное лечение с точки зрения коррекции искривления позвоночного столба эффективно только, пока он сохраняет пластичность, т. е. до окончания процесса формирования позвоночника – 20—24 лет. Поэтому у взрослых оно может использоваться только для остановки прогрессирования имеющейся деформации, но не привести к ее регрессу.
Характер консервативного лечения подбирается строго индивидуально на основании степени искривления хребта, имеющихся симптомов и возраста пациента. Оно может включать:
- медикаментозную терапию, которая в основном используется для устранения основных симптомов поясничного сколиоза и профилактики развития осложнений;
- ЛФК, представляющую основу безоперационной терапии, так как направлена на укрепление мышечного корсета;
- ортезирование, показанное в основном детям и подросткам со 2—3 степенью сколиоза и позволяющее добиться выпрямления позвоночника и обратной ротации позвонков, но требующее больших усилий, так как подразумевает пребывания в жестком корсете в течение 16—23 часов ежедневно в течение нескольких лет;
- мануальную терапию, направленную на восстановление анатомически правильного положения позвонков, нормализацию мышечного тонуса и улучшение трофики тканей;
- физиотерапию, носящую в основном вспомогательный характер.

Таким образом, при 1 степени сколиоза обычно назначается только ЛФК, особенно в сочетании с плаванием. При деформации 2 степени уже может предлагаться комплекс мер. Но в таких случаях при строгом соблюдении рекомендаций врача обычно удается полностью исправить нарушение.

3—4 степень поясничного сколиоза – показание к хирургическому вмешательству. Но при агрессивном прогрессировании заболевания операция может рекомендоваться уже при 2 степени поясничного сколиоза.
Хирургическое вмешательство проводится в плановом порядке под общим наркозом. Оно заключается в скелетировании позвонков на всем протяжении сколиотической дуги и установку в каждый из них особых винтов или крюков с каждой стороны. Между ними пропускаются прочные металлические стержни. За счет давления на них хирургу удается добиться деротации скрученных позвонков, уменьшить степень кривизны позвоночника и зафиксировать достигнутый результат.

Детям до 14 лет могут проводиться операции, подразумевающие установку металлоконструкций с подвижными фиксаторами. Они не препятствуют нормальному росту и развитию позвоночника, но достаточно надежно препятствуют его повторному искривлению.
После хирургического лечения пациенты нуждаются в грамотно организованной реабилитации. Она включает медикаментозную поддержку, дыхательную гимнастику, массаж. По мере восстановления добавляются ЛФК и физиотерапия.
Примерно у 65% старшеклассников нарушена осанка. В какой момент это становится по-настоящему серьезной проблемой? Как его не упустить и вовремя начать лечение?
О сколиозе и других нарушениях осанки спросили ортопеда-травматолога Виктора Ващило.
Изгибы в позвоночнике: норма и патология
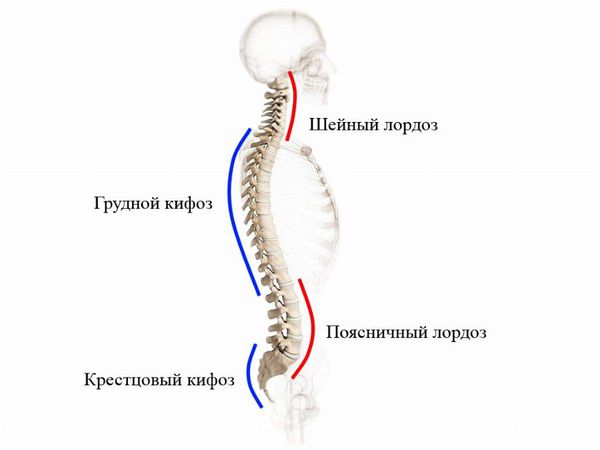
В норме у человека есть физиологические изгибы позвоночника во фронтальной плоскости:
- изгибы, обращенные выпуклостью вперед, – лордозы;
- изгибы, обращенные выпуклостью назад, – кифозы.
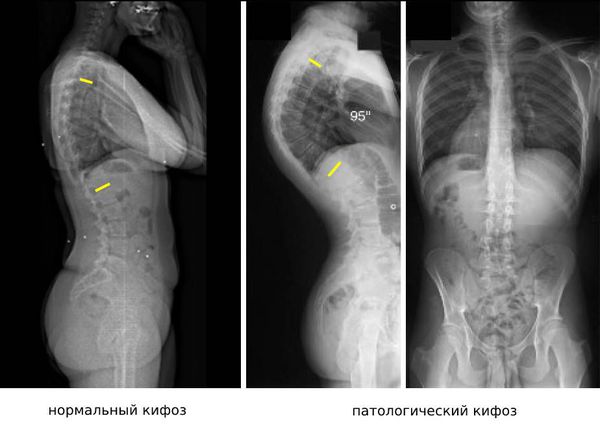
У новорожденного здорового ребенка должен быть один изгиб позвоночника – грудной кифоз.
В 2–3 месяца, когда он начинает держать головку, появляется еще один – шейный лордоз.
Когда ребенок начинает сидеть, то есть в 6–7 месяцев, образуется поясничный лордоз.
К 6–7 годам, если смотреть сбоку, у ребенка должен быть S-образный позвоночник: с двумя изгибами назад и вперед.
Но физиологические изгибы позвоночника – кифоз и лордоз – могут усугубляться и становиться патологическими. Такие случаи требуют лечения.
Как часто дети страдают нарушениями осанки?
Дети дошкольного возраста – достаточно редко: 10-15%. В средней школьной группе число детей с нарушениями осанки вырастает до 30%, а в старшей – до 65%.
Примерно в 90% случаев эти нарушения приобретенные. Связаны они с:
- неправильно устроенным рабочим местом;
- слабым мышечным тонусом;
- неправильной нагрузкой;
- проблемами со слухом, зрением, когда ребенок вынужден тянуться к источнику или выгибать шею.
Если нагрузка распределяется несимметрично, это ведет к таким нарушениям осанки, как:
- сутулость (круглая спина) – самое распространенное;
- плоская спина;
- плосковогнутая спина;
- кругловогнутая спина.
Кроме того, сегодня причиной нарушений осанки часто становится чрезмерное использование гаджетов. К сколиозу, однако, это не относится.
Что называют сколиозом?
Важно различать сколиотическую осанку и сколиоз.
Боковое искривление позвоночника называется сколиотической осанкой. Оно обратимо и корригируется за счет, прежде всего, лечебной физкультуры (ЛФК), правильной организации рабочего места и зоны отдыха ребенка.
Сколиоз – это тяжелое прогрессирующее заболевание, которое характеризуется искривлением в 3 плоскостях позвоночника.
Если еще нет торсии – поворота позвонков, речь идет о сколиотической осанке. Когда появляется торсия, это сколиоз.
Если патологию не лечить, она прогрессирует и ведет к очень тяжелым деформациям, которые сокращают продолжительность жизни.
Почему появляется сколиоз?
В 80% случаев сколиоз идиопатический. То есть его причины неизвестны, а потому невозможно и провести полноценную профилактику.
Но мы точно знаем, что важную роль здесь играют нехватка витамина D и генетическая предрасположенность.
Причины остальных 20% случаев сколиоза – перенесенные заболевания: полиомиелит, туберкулез, укорочение конечностей, травмы.
Сколиоз встречается у 2–10% детей.
Появляется патология чаще всего в периоды интенсивного роста:
- 6–7 лет;
- 11–13 лет – у девочек;
- 12–15 лет – у мальчиков.
При этом девочки страдают в 5–6 раз чаще, особенно высокие и худые.
Важно как можно раньше выявить сколиоз и начать лечить. Тогда можно полностью исправить искривление или добиться минимальной его степени, которая не будет влиять на качество жизни в дальнейшем.
Как понять, что у ребенка сколиоз?
Когда он начинает активно расти, родителям нужно провести скрининговый тест.
- Осмотреть ровно стоящего ребенка сзади. На сколиоз укажет асимметрия надплечий, треугольников талии, пространств между руками и туловищем.
- Попросить ребенка наклониться вперед. Если лопатки находятся на разном уровне, у него также может быть сколиоз.
В таком случае необходимо обратиться к врачу-ортопеду. Он осмотрит ребенка, направит на снимки в разных положениях – стоя, лежа. Если сколиоз подтвердится, в зависимости от его степени врач назначит лечение.
Как лечат сколиоз?
Как правило, лечение начинается с гимнастики. Занятия на укрепление мышечного корсета нужны, в частности, для того, чтобы избавиться от болевого синдрома, который часто сопровождает сколиоз.
Каждые 3–4 месяца делаются снимки. Если патология не прогрессирует, лечение ограничивается укрепляющей гимнастикой.
Если же она быстро развивается или у пациента угол деформации больше 20 градусов, изготавливается корсет. Ребенок должен носить его до окончания остеогенеза, то есть процесса формирования костей. Причем носить нужно практически все время: до 18 часов в сутки с перерывами на гимнастику и гигиенические процедуры.

При 4 степени сколиоза, когда угол деформации больше 40 градусов и его уже не скорректировать консервативными методами, прибегают к хирургическому лечению.
На этой стадии патология влияет на сердечную, дыхательную деятельность. Кишечник и желудок опускаются, что может вести к запорам. Из-за недостаточной вентиляции легких часто присоединяются бронхиты, вирусные инфекции. И в целом из-за недостатка кислорода ребенок хуже развивается. Также сколиоз часто сочетается с плоскостопием, проблемами с челюстной системой, зубами.
Поэтому таких пациентов приходится оперировать. Эта тяжелая длительная операция проводится, когда ребенок вырастает – заканчивается остеогенез.
Но пациентов, которые нуждаются в операции, меньше 1%. Если заниматься, вылечить сколиоз реально. Исправляются даже тяжелые деформации.
На снимках сразу видно, насколько пациент добросовестно выполняет рекомендации. Самим детям делать это сложно. Многое зависит от родителей, а также психологов и педагогов.
Бывает ли поздно лечить сколиоз?
Примерно в 16 лет, когда заканчивается остеогенез, образовавшиеся деформации, как правило, остаются на всю жизнь. Повлиять на них очень сложно. Используются динамические корсеты, процедура вытяжения позвоночника, но они обычно не дают желаемого эффекта.
Как предотвратить деформации позвоночника?
Для здоровой осанки необходимо:
- правильное питание: в частности, оно должно быть богато кальцием, витамином D;
- физические нагрузки, которые позволят сформировать сбалансированный мышечный корсет (фехтование и другие виды спорта, где нагрузка идет на одну сторону, не подходят);
- грамотная организация рабочего места и зоны отдыха.
Правила организации рабочего места ребенка:
- равномерное освещение;
- ноги должны быть согнуты под прямым углом; если они свисают, желательно что-то подставлять;
- расстояние между туловищем и рабочим столом должно быть 5 см и больше.
Также важно:
- спать лучше на жесткой кровати с небольшой подушкой;
- желательно, чтобы ребенок не сворачивался калачиком;
- когда ребенок еще маленький, нельзя водить его все время за одну руку или качать на одной руке;
- школьный рюкзак должен быть симметричным;
- обязательно посещать отоларинголога, офтальмолога, чтобы проверять, нет ли у ребенка проблем со слухом, зрением – в этом случае он будет выгибаться, чтобы быть ближе к источнику.
Плечо или лопатка с одной стороны выше, чем с другой? Асимметричная талия? Или быстро устаёт спина? Эти и некоторые другие симптомы, о которых вы узнаете далее – повод показаться врачу.
С врачом-хирургом «Клиника Эксперт Смоленск» Асниным Ефимом Семёновичем говорим о распространённой проблеме не только среди детей, но и среди взрослых – о сколиозе.
– Ефим Семёнович, что такое сколиоз и каким он бывает?
Сколиоз – это сложная, стойкая деформация позвоночника. В первую очередь отмечается в боковой проекции, а позднее становится трёхплоскостной.
Помимо позвоночника, деформируется также и грудная клетка с образующими её ребрами и другими костями. Так как в ней располагаются важные внутренние органы – сердце, легкие, кишечник – по мере её искривления они также меняют своё положение.
Различают следующие виды сколиоза. По этиологии (причине) они бывают врождёнными и приобретёнными. Отдельно выделяют так называемый идиопатический сколиоз (его причина пока неизвестна).
По каким причинам бывает врождённый сколиоз? К врождённому сколиозу ведёт аномалия развития либо недоразвитие позвоночника и рёбер. Почему возникает приобретённый? К нему приводят перенесённые болезни и травмы спины.
Читайте материал по теме: Существует ли остеохондроз?
По месту расположения бывает шейный, шейно-грудной, грудной, грудо-поясничный, поясничный и пояснично-крестцовый сколиоз.
По форме деформации – «С», «S» и «Z»-образный сколиоз, а также кифосколиоз (т.е. помимо боковой имеется передне-задняя деформация, по-простому – сутулость или горб).
Важный момент касательно грудного сколиоза: более тяжёлым считается правосторонний сколиоз, поскольку при этом больше страдают сердце и лёгкие. К счастью, он встречается реже, чем левосторонний.
ПРИ ОТСУТСТВИИ ЛЕЧЕНИЯ СКОЛИОЗ ПРОГРЕССИРУЕТ.
МОГУТ УХУДШАТЬСЯ ФУНКЦИИ ВНУТРЕННИХ ОРГАНОВ.
ВОЗМОЖНЫ ОСЛОЖНЕНИЯ СОС ТОРОНЫ СПИННОГО МОЗГА
Выделяют четыре степени сколиоза. Они устанавливаются при осмотре пациента и путём рентгенографии позвоночника.
Читайте материал по теме: Опасен ли рентген?
– Сколиоз – это заболевание детей и подростков или он может развиться у взрослых?
Он может развиваться и во взрослом возрасте. Причинами сколиоза в таких случаях являются многочасовое нахождение за компьютером (длительное вынужденное положение), травмы позвоночного столба и грудной клетки, различная длина нижних конечностей, плоскостопие, чрезмерные или недостаточные физические нагрузки, радикулит, односторонний паралич, рахит, ревматизм, полиомиелит, плеврит.
Развитию сколиоза могут способствовать косоглазие и близорукость. Поскольку в таком случае возможно нарушение симметричности зрения и более выраженный поворот корпуса в ту или иную сторону. Определённую роль может играть неправильное питание.
– По каким симптомам у взрослых можно заподозрить наличие искривления позвоночника?
Имеется несколько признаков прогрессирующего сколиоза. Среди них:
– видимое искривление нескольких сегментов позвоночника;
– изменение нормальной формы грудной клетки (например, выпирание межрёберных промежутков с одной стороны и западение – с другой);
– поворот позвонков вокруг своей оси;
– одно плечо, лопатка выше другого (другой);
– асимметрия области талии (сглаженность справа или слева);
– межлопаточные, поясничные боли;
– напряжение околопозвоночной мускулатуры;
– ощущение дискомфорта со стороны внутренних органов.
Могут быть плоскостопие или косолапость, меняется походка. Возможно головокружение и/или головная боль при поворотах головы, изменении положения тела, принятии неудобной позы.
– Врач какой специальности занимается лечением сколиоза у взрослых?
Врач-ортопед-травматолог. Но поскольку сколиоз нуждается в комплексном подходе, такими пациентами занимаются также мануальный терапевт, врач лечебной физкультуры, физиотерапевт.
Записаться к врачу-ортопеду-травматологу в вашем городе можно здесь
внимание: услуга доступна не во всех городах
– Какую диагностику необходимо пройти пациенту с подозрением на искривление позвоночника?
Обязательно выполняется тщательный осмотр всего тела в положении лёжа, сидя и стоя. Измеряется длина рук и ног; определяется мышечный тонус, подвижность позвоночника и суставов.
Из инструментальных методов используется рентгенография, трёхмерное ультразвуковое исследование позвоночного столба, магнитно-резонансная и компьютерная томография, а также ряд других исследований.
Если деформирована грудная клетка, то для оценки функции дыхания выполняется спирометрия.
– Расскажите об опасности и последствиях сколиоза для взрослых. Что будет, если это заболевание не лечить?
При отсутствии лечения сколиоз прогрессирует. Могут ухудшаться функции внутренних органов. Возможны осложнения со стороны спинного мозга и его корешков, инвалидизация.
– Возможно ли исправить искривление позвоночника у взрослых?
Да. Лечение всегда комплексное.
– Какие методы лечения являются эффективными в терапии искривления позвоночника у взрослых пациентов?
Это мануальная терапия, лечебная гимнастика, физиотерапия, специальный массаж. Разумеется, что к этим методам не должно быть противопоказаний. Иногда используется ношение корсетов. Комплексный подход к лечению также возможен в условиях санатория, курорта.
Читайте материал по теме: Когда назначается мануальная терапия?
При определённых показаниях выполняются операции.
При нарушениях со стороны внутренних органов назначается соответствующая терапия.
Лечение назначается врачом в зависимости от особенностей течения сколиоза.
– Ефим Семёнович, какова профилактика сколиоза? Что можно сделать, чтобы предотвратить развитие этого недуга?
Важно следить за состоянием опорно-двигательного аппарата начиная с самого детства, регулярно посещать врача-ортопеда. Обязательно лечить плоскостопие, устранять любые другие факторы, способные вызвать развитие сколиоза.
Рекомендуются занятия лечебной гимнастикой, массаж, плавание.
Другие материалы по темам:
Почему болит поясница? Собираем медицинский консилиум
Как лечить грыжи и протрузии позвоночника?
Беспокоят боли в нижней части спины? Говорим о сакроилеите
Для справки:
Аснин Ефим Семенович
Выпускник лечебного факультета Смоленского государственного медицинского института 1972 года (сегодня – Смоленский государственный медицинский университет).
С 1972 по 1973 год учился в интернатуре по специальности «Хирургия».
Проходил усовершенствование по различным областям хирургии, ортопедии.
Врач высшей категории.
В настоящее время занимает должность врача-хирурга в «Клиника Эксперт Смоленск». Принимает по адресу: ул. 8 Марта, д. 20.
Дата публикации 30 апреля 2021Обновлено 17 июня 2021
Определение болезни. Причины заболевания
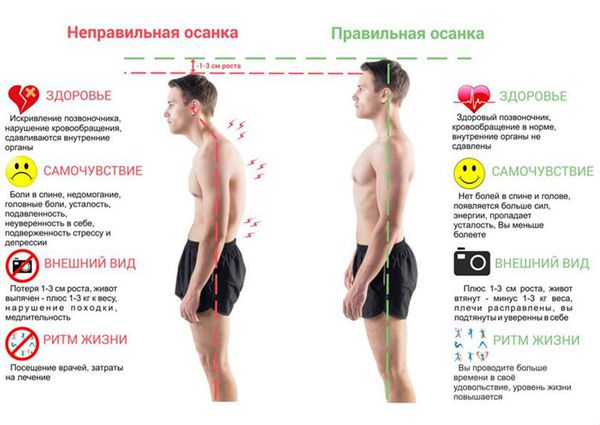
Нарушение осанки — это внешнее проявление деформаций позвоночника, приводящее к эстетическим дефектам и снижению качества жизни.
При виде спереди (во фронтальной плоскости) позвоночный столб в норме выглядит прямым, но при виде сбоку (в сагиттальной плоскости) у него есть физиологические изгибы. Грудной и крестцовый изгибы называются кифозом, шейный и поясничный — лордозом. Нарушение осанки связано с искривлением физиологических осей позвоночного столба.
Нарушение осанки часто сочетается с плоскостопием. Из-за этих патологий тело человека принимает привычное неправильное положение. Однако при своевременном лечении такое состояние, как правило, обратимо. Лечение может быть неэффективным лишь при костной деформации [4].
Причины нарушения осанки:
- идиопатический сколиоз (т. е. без установленной причины);
- дегенеративные поражения;
- бактериальные и вирусные инфекции, вызывающие поражения межпозвонковых дисков и замыкательных пластин тел позвонков;
- посттравматические кифозы и анкилозирующие спондилиты;
- дисплазия соединительной ткани;
- остеохондроз и остеопороз;
- постуральный стереотип — длительное неправильное положение тела, например у школьников, сидящих за партой.
Распространённость. Нарушение осанки встречается во всех возрастных группах. Однако чаще наблюдается у людей пожилого возраста: патологией страдает до 70 % населения старше 60 лет [1][2][3][4].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы нарушений осанки
В современном мире даже в пенсионном возрасте люди стремятся вести активный образ жизни: работать, путешествовать и заниматься спортом. Нарушение осанки иногда ограничивает социальную активность человека, так как сопровождается рядом симптомов.
Типичные клинические проявления нарушения осанки:
- асимметрия плеч и лопаток;
- отклонение головы от центра тела;
- искривление линии талии;
- дискомфорт и боли в спине;
- ощущение скованности в позвоночнике;
- перекос таза;
- повышенная утомляемость.
Основное клиническое проявление нарушений осанки — это деформация позвоночника. Если искривление незначительное, то пациент может не замечать симптомов. При сильной деформации позвоночника появляется боль и неврологические расстройства, в том числе синдром перемежающейся хромоты. При этом синдроме пациент вынужден останавливаться при ходьбе из-за боли в пояснице. Перемежающаяся хромота может быть обусловлена стенозом (сужением) позвоночного канала.
Различают следующие виды стеноза:
- центральный — сдавление происходит по центру спинномозгового канала;
- латеральный — сдавление сбоку;
- фораминальный — сдавление в межпозвонковом отверстии.
При центральном стенозе преобладает симптоматика перемежающейся хромоты. При латеральном и фораминальном наблюдаются симптомы патологии корешков (радикулопатии): боль, нарушение чувствительности, снижение мышечной силы [6].
Патогенез нарушений осанки
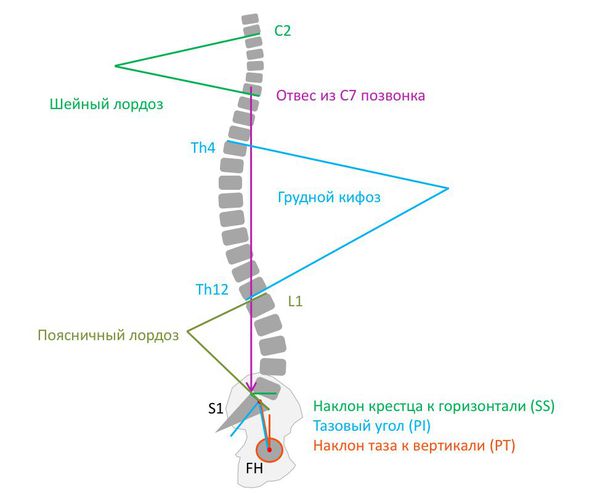
Нормальная осанка (сагиттальный баланс позвоночника) — это правильный баланс физиологических изгибов. При этом линия, проведённая через центр С7 позвонка и центр межпозвонкового диска L5—S1, параллельна линии отвеса.
Большинство болезней позвоночника развивается из-за малоподвижного образа жизни — гиподинамии. На фоне постоянного технического прогресса люди стали меньше двигаться. Например, у офисных сотрудников работают в основном мозг, руки, плечи, а всё остальное находится в относительном покое.
Со временем из-за гиподинамии снижается мышечный тонус, нарушается микроциркуляция и метаболизм в тканях межпозвонковых дисков. Диски теряют свои упруго-эластичные свойства, истончаются, растрескиваются и проседают: к старости человек становится на 2-5 см ниже. Эти изменения влияют на осанку.
При кифотических деформациях позвоночника линия сагиттального баланса смещается кпереди. При ротационных смещениях позвонков постепенно формируются трёхплоскостные деформации, что приводит к стенозу позвоночного канала с компрессией (сдавлением) спинного мозга и корешков [14].
Если нарушение фронтального и сагиттального баланса прогрессирует, может развиваться спондилолистез, при котором позвонки смещаются (соскальзывают). Спондилолистез выявляется у большинства пациентов со сколиотической деформацией.
Прогрессирование деформации позвоночника негативно влияет на работу внутренних органов и систем человека: сердечно-сосудистой, дыхательной, пищеварительной и др. Как следствие, прогрессирует дисфункция всех органов и тканей: нарушается дыхание, иннервация внутренних органов грудной и брюшной полости, кислотно-щелочное равновесие и окислительно-восстановительные процессы [7][8][9][10][11][12]
Классификация и стадии развития нарушений осанки
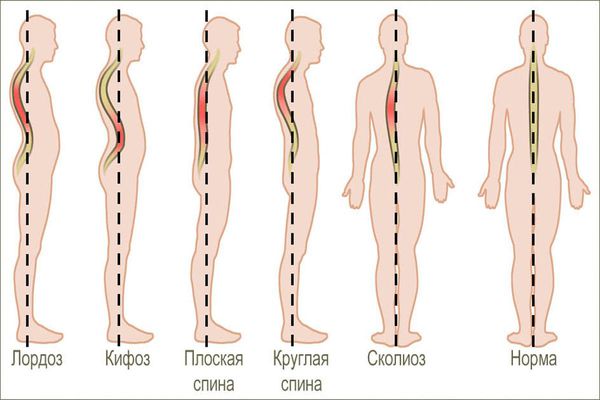
Наиболее понятной считается классификация, предложенная советским анатомом Л. П. Николаевым [5]. В ней выделены два типа нарушения осанки: в сагиттальной плоскости (вид сбоку) и во фронтальной плоскости (вид сзади или спереди).
В сагиттальной плоскости:
1. Физиологические изгибы позвоночника увеличены:
- Сутулость — изгиб грудного отдела позвоночника увеличен, а изгиб шейного и поясничного отделов уменьшен. При сутулости у человека дугообразная спина, голова и плечи наклонены вперёд, живот выпячен, лопатки отстоят от позвоночника.
- Круглая спина — более выраженный вариант сутулости.
- Кругловогнутая спина — увеличены изгибы грудного и поясничного отделов позвоночника. В области грудного изгиба изменения почти такие же, как при круглой спине, а в поясничной области кривизна позвоночника резко увеличена, живот выпячен вперёд. При этих видах нарушения осанки грудь западает, плечи, шея и голова наклонены вперёд, ягодицы уплотнены, лопатки крыловидно выпячены.
2. Физиологические изгибы позвоночника уменьшены:
- Плоская спина — естественные изгибы сглажены. При этом наклон таза уменьшен, грудная клетка и нижняя часть живота выступают вперёд, лопатки крыловидной формы.
- Плосковогнутая спина — уменьшение изгиба в грудном отделе позвоночника при нормальном или несколько увеличенном изгибе поясничного отдела. Такое нарушение характеризуется узкой грудной клеткой и ослабленными мышцами живота.
Во фронтальной плоскости:
- Сколиотическая осанка — незначительные отклонения позвоночника в сторону от срединной оси. Отличительные признаки: несимметричное положение плеч, лопаток и молочных желёз, перекос таза, слабое развитие мышц туловища, наклонённый вперёд плечевой пояс, разная длина ног. Чётко отмечается неравномерность треугольников талии (пространства между боковой поверхностью тела и внутренней поверхностью свободно опущенной вниз руки). Сколиотическая осанка может быть правосторонней или левосторонней.
В классификации ASD–SRS–Schwab выделяют фронтальную и сагиттальную деформацию. Чтобы оценить степень этой деформации, нужно сопоставить её выраженность со степенью болевого синдрома и ограничением физической активности [14]. В классификации учтены деформации более 30°.
В зависимости от локализации угла сколиоза выделены следующие типы фронтальной дуги:
- тип T — грудная деформация > 30° с вершиной на уровне Th9 позвонка или выше;
- тип L — груднопоясничная или поясничная деформация > 30° с вершиной на уровне Th10 позвонка или ниже;
- тип D — двойная дуга: грудная и поясничная деформация > 30°;
- тип N — норма, сколиотические дуги < 30° [15][18].
Осложнения нарушений осанки
Осложнения при нарушении осанки обусловлены прогрессированием деформации позвоночного столба. Со временем развиваются его деструктивные патологические изменения, которые приводят к стенозу позвоночного канала и развитию соответствующей неврологической клинической симптоматики. Например, проседание межпозвонковых дисков сдавливает нервные корешки, однако боль возникает не в самом позвонке, а в органе, который иннервируется данным сегментом. Чем больше смещение позвонка, тем сильнее клинические проявления: сдавление нервов у основания головы и в верхней части шеи может вызвать сильные головные боли, сдавление корешков грудного отдела — боли в области сердца, расстройства пищеварения и т. д.
При прогрессировании заболевания нарушается сердечный ритм, изменяется частота дыхания, появляется одышка при физической нагрузке, возникает расстройство пищеварения и работы кишечника. Могут появиться боли в поясничном отделе позвоночника, синдром перемежающейся хромоты и неврологическая симптоматика в виде дистальных парестезий (нарушений чувствительности кистей и стоп) [16]. По данным литературы, деформация грудного отдела позвоночника более 60° влияет на работу лёгких, а деформация более 90° — на развитие сердечной недостаточности [31].
Диагностика нарушений осанки
Сбор анамнеза и осмотр
Диагностика нарушений осанки начинается со сбора анамнеза. При этом доктор спрашивает пациента о предшествующих травмах и падениях, о сопутствующих или перенесённых заболеваниях, при которых могла развиться деформация позвоночного столба.
В ходе клинического осмотра врач-ортопед (вертебролог) определяет, нарушен ли баланс позвоночника, если да, то как сильно. Также врач осматривает пациента на наличие плоскостопия или деформации стоп, которые влияют на осанку.
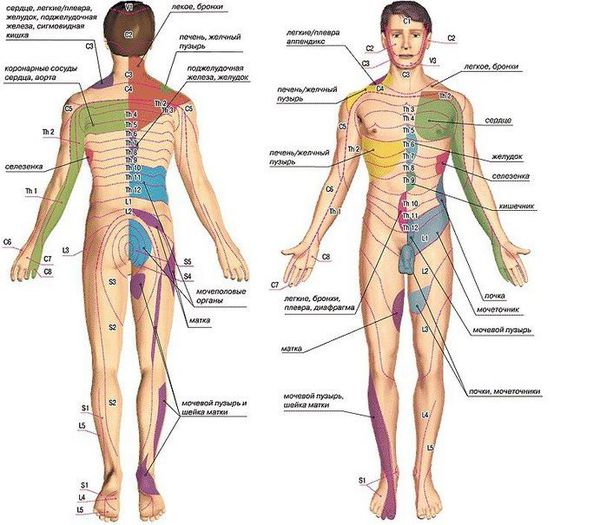
Диагностически значимыми являются зоны Захарьина — Геда. Это участки кожи, на которых при заболеваниях внутренних органов, в том числе связанных с деформацией позвоночника, часто появляются отражённые боли. Также на этих участках может повышаться температура кожи и чувствительность, иногда появляется покраснение [13].
Инструментальная диагностика
Обязательным методом диагностики патологий позвоночника является рентгенография. Дополнительно могут выполняться компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ультразвуковое исследование (УЗИ).
Диагностическую ценность при нарушении осанки имеет рентгенографическое исследование с функциональными пробами. Рентгенография помогает определить, в каком отделе позвоночника есть деформация и насколько она выражена. Также на рентгенограмме видно ротацию позвонков (поворот вокруг своей оси), их смещение вбок, вперёд или назад и степень смещения [17]. Боковая проекция позволяет определить грудной и крестцовый кифоз, шейный и поясничный лордоз, а также оценить сагиттальный баланс позвоночника.
С помощью КТ можно получить объёмное пространственное изображение костных структур позвоночника (мультиспиральная томограмма) и оценить степень деформации тел позвонков.
При изучении МРТ снимков возможно:
- оценить состояние межпозвонковых дисков и степень их дегенерации;
- выявить протрузии — выпячивания диска без разрыва фиброзного кольца;
- выявить гемангиомы тел позвонков — доброкачественные сосудистые опухоли;
- оценить степень выраженности стеноза позвоночного канала и состояние межпозвонковых отверстий и т. д.
УЗИ на практике почти не используют для диагностики деформации позвоночника, так как оно менее информативно, чем рентгенография, КТ и МРТ. Однако метод применяется в пренатальной диагностике. Скрининговое УЗИ высокого разрешения позволяет выявить у плода экструзии межпозвонкового диска, патологию межпозвонкового сустава, сколиоз и др. [29][30]
Такая инструментальная диагностика помогает решить, нужна ли пациенту операция и как её провести.
Во многих клиниках нарушение осанки определяют с помощью компьютерной оптической топографии (например, на аппарате DIERS). Это бесконтактный метод обследования пациента. Сначала проектор выводит на спину пациента световые полосы, которые сопоставляются с естественными ориентирами тела человека. Затем видеокамера регистрирует результат, а компьютерная программа анализирует полученные параметры и создаёт трёхмерное изображение позвоночника.
Для выявления остеопороза выполняют денситометрию (рентгенологическое исследование, направленное на определение минеральной плотности костей) и проводят лабораторную диагностику.
Лечение нарушений осанки
Консервативное лечение
Если у пациента одна нога короче другой и из-за этого перекошен таз, возможна ортопедическая коррекция длины ног. При разнице меньше 1 см используются индивидуальные ортопедические стельки. Также стельки назначают при плоскостопии — их задача восстанавливать амортизационную функцию стопы, т. е. смягчать толчки при ходьбе, беге и прыжках.
Если разница длины ног больше 1 см, коррекцию проводят с помощью специальной ортопедической обуви или наклеек на подошву. Однако нужно учитывать, что пока недостаточно доказательств эффективности ортопедической коррекции длины ног [27].
При выраженной кифотической деформации (чрезмерном грудном и крестцовом изгибе) врач подбирает внешний фиксатор — корректирующий ортез. На начальных этапах ортез помогает компенсировать слабость мышц спины.
Согласно рекомендациям Международного научного общества по ортопедическому и реабилитационному лечению сколиоза (SOSORT), к консервативным методам лечения идиопатического сколиоза у детей и подростков относятся: физиотерапевтические упражнения, специальная стационарная реабилитация и фиксация корректирующим ортезом (корсетом) [28].
Появляется всё больше доказательств самого высокого уровня, которые подтверждают, что регулярное выполнение лечебных упражнений помогает предотвратить прогрессирование идиопатического сколиоза у подростков [28]. Все упражнения подбираются врачом индивидуально.
Стационарная реабилитация предполагает, что пациент от трёх до шести недель находится в специализированном медицинском центре, где по несколько часов в день делает упражнения под наблюдением специалиста.
Корсет необходимо надевать на определённое время каждый день. Обычно его носят до зрелости. Основная цель использования корсета — остановить прогрессирование сколиоза.
При наличии болевого синдрома и воспалительного процесса врач может назначить:
- Парацетамол. Это препарат первого выбора, он применяется при слабой и умеренной боли.
- Нестероидные противовоспалительные препараты (НПВП). Уменьшают боль, улучшают самочувствие и ускоряют восстановление нормальной функции при острой боли в спине. НПВП — препараты второго выбора, их назначают при сильной боли или при неэффективности парацетамола. Могут применяться диклофенак, кетопрофен, нимесулид и др.
- Миорелаксанты (тизанидин, толперизон). Рекомендованы при мышечных спазмах. Также применяются, если не помогает терапия парацетамолом или НПВП. Назначаются короткими курсами — до 7 дней [23].
При выраженном болевом синдроме возможно применение:
- Паравертебральных (околопозвоночных) блокад. Они выполняются при сильной боли и анталгическом сколиозе (дегенеративном заболевании позвоночника, которое приводит к его смещению).
- Фармакопунктуры — введения лекарственных препаратов в область периферического нерва.
- Инфузионной терапии (капельниц). Выполняется при отёке неврального корешка.
Также на этом этапе могут выполняться:
- Внутритканевая электростимуляция. Чтобы устранить боль, на патологически изменённые позвонки и суставы воздействуют электрическим током. Нужно учитывать, что пока нет качественных исследований, которые бы подтверждали эффективность метода.
- Электро-волновая терапия. Подразумевает фокусированное воздействие ударной волны на глубокие слои тканей [24][25].
- Миофасциальный релиз и постизометрическая релаксация мышц. Это мягкие техники мануальной терапии, которые направлены на расслабление мышц и фасций [26].
После купирования воспаления и боли переходят к следующему этапу, его цель:
- восстановить правильный баланс передней и задней мышечных групп;
- устранить функциональные блоки;
- восстановить связи позвоночника и суставов.
Для этого применяется медицинский массаж, мануальная терапия и лечебная физкультура. Иглорефлексотерапия на этом этапе помогает снять боль и улучшить кровоснабжение [32].
При остеопорозе важно остановить прогрессирование грудного кифоза и предотвратить патологические переломы позвоночника. Для этого необходимо нарастить костную массу с помощью препаратов кальция и витамина D.
Дегенеративно-дистрофические заболевания, как правило, сопровождаются нарушением микроциркуляции и питания тканей. Чтобы восстановить эти процессы, иногда назначается озонотерапия, внутривенное лазерное облучение крови и различные схемы инфузионной терапии. Однако пока нет достоверных подтверждений, что эти методики помогают.
Хирургическое лечение
Если консервативные методы не работают, рассматривают оперативное лечение.
Показания к операции:
- прогрессирующая деформация и дисбаланс позвоночного столба;
- выраженная нестабильность или спондилолистез;
- некупируемый болевой синдром и неврологическая симптоматика;
- нарушение функции сердечно-сосудистой и дыхательной системы [19].
Противопоказания к операции:
- декомпенсированные сопутствующие заболевания;
- критическое состояние пациента и т. д.
Прогноз. Профилактика
Если не лечить нарушение осанки, деформация позвоночника будет прогрессировать. Как правило, искривление грудного отдела усиливается на 1° в год, поясничного отдела — на 0,5° в год, грудопоясничного — на 0,25° в год.
Динамика прогрессирования патологических изменений зависит от угла сколиотической деформации:
- если угол искривления менее 30°, патология прогрессирует редко;
- если угол более 50°, наблюдается прогрессия в динамике, независимо от возраста пациента.
Ротационные смещения усугубляют деформацию [20].
При своевременном лечении прогноз благоприятный. Если у пациента нет вторичных изменений позвоночного столба и лечение началось на раннем этапе заболевания, можно полностью восстановить правильную осанку.
После завершения клинического этапа лечения пациент должен наблюдаться у лечащего врача, который будет контролировать и корректировать лечебный амбулаторный период.
Для профилактики рецидивов и прогрессирования деформации проводятся контрольные осмотры, корректируется программа упражнений. Формирование, сохранение и восстановление правильной осанки — это постоянная совместная работа пациента и лечащего врача.
Осанка, нарушения осанки, лечение нарушений осанки
Осанка — привычное положение тела стоящего человека. Формируется в процессе физического развития и становления статико-динамических функций ребенка. Особенности осанки определяются положением головы, пояса верхних конечностей, изгибами позвоночника, формой грудной клетки и живота, наклоном таза и положением нижних конечностей. Поддержание осанки обеспечивается за счет напряжения мышц шеи, пояса верхних конечностей, туловища, пояса нижних конечностей и ног, а также эластических свойств хрящевых и капсульно-связочных структур позвоночника, таза и суставов нижних конечностей.
Ведущую роль в оценке типа осанки отводят характеристике изгибов позвоночника. Известно, что у ребенка одновременно с приобретением навыков удержания головы, сидения и стояния постепенно формируются физиологические изгибы позвоночника— кифоз и лордоз. Волнообразная форма и наличие буферных образований в виде межпозвоночных дисков обеспечивают высокие рессорные качества позвоночника, что предохраняет внутренние органы и центральную нервную систему от чрезмерных сотрясений.
Особенности осанки обусловлены, с одной стороны, конституцией человека, с другой— активной деятельностью мышц, которая находится под контролем центральной нервной системы и зависит от психического состояния. В связи с этим осанка может отчасти служить показателем особенностей психики личности.
Осанка может значительно изменяться в зависимости от состояния мышечной системы. Естественной является осанка стоящего человека в положении с опорой на одну ногу. Позу, которую принимает человек, когда его туловище удерживается в выпрямленном положении без особого мышечного усилия, называют привычной осанкой. При мышечном утомлении, снижении внимания или мышечного тонуса отмечается расслабленная осанка покоя, для которой характерно усиление грудного кифоза и поясничного лордоза. В этом случае грудная клетка кажется уплощенной, а живот выпяченным. Туловище в вертикальном положении удерживается преимущественно за счет связок и костных структур. Однако при активном мышечном напряжении позвоночник может разогнуться, наклон таза уменьшиться, это – выпрямленная, или рабочая осанка. Привычная осанка занимает промежуточное положение между осанкой покоя (расслабленной) и выпрямленной осанкой (рабочей). Для ослабленных подростков характерна неустойчивая осанка, которая приближается к осанке покоя, но при повторном обследовании отличается от нее изменяющимися значениями дуг грудного кифоза и поясничного лордоза, а также нестойкими боковыми искривлениями позвоночника. Привычное боковое отклонение позвоночника (чаще влево) называют асимметричным дефектом осанки во фронтальной плоскости. В отличие от других боковых искривлений позвоночника (сколиоз) оно легко устраняется в висе, при нем отсутствуют признаки торсии позвонков (реберный горб, мышечный валик сбоку от искривленного отдела позвоночника).
Нарушения осанки в большинстве случаев обусловлены:
- неправильной рабочей позой (в т.ч. у школьников при неправильной посадке за партой);
- гиподинамией;
- слабым физическим развитием;
- врожденным вывихом бедра;
- беременностью;
- ношением обуви на высоком каблуке;
- ожирением и др.
Наиболее часто формирование осанки нарушается в периоды усиленного роста у детей и подростков. В пожилом и старческом возрасте осанка изменяется в связи с инволютивными процессами в межпозвоночных дисках, увеличением грудного кифоза и слабостью мышц брюшной стенки.
Нарушения осанки ведут:
- к изменению топографии органов грудной клетки, брюшной полости;
- к недостаточной подвижности диафрагмы и органов грудной клетки;
- к уменьшению колебаний внутригрудного и внутрибрюшного давления;
- к нарушению функции органов дыхания, сердечно-сосудистой, пищеварительной систем и центральной нервной системы.
Эти изменения сопровождаются снижением приспособительных возможностей организма, его резистентности к воздействиям окружающей среды, уменьшением работоспособности, большей утомляемостью. В результате нарушения осанки создаются благоприятные условия для перегрузки капсульно-связочных структур позвоночника, прогрессирования деформаций при сколиотической болезни, дистрофии межпозвоночных дисков.
Различают дефекты осанки (патологическая осанка):
- в сагиттальной плоскости – плоская спина, кифотическая осанка, кифолордотическая осанка и лордотическая осанка;
- во фронтальной плоскости – асимметричная осанка.
Возможны различные сочетания дефектов осанки, например, плоско-вогнутая спина.
Характеристика дефектов осанки:
- Плоская спина – длинное туловище и шея, плечи опущены, грудная клетка уплощена, живот может быть втянут или выпячен вперед из-за слабости мышц, физиологические изгибы позвоночника почти отсутствуют, нижние углы лопаток резко выступают кзади (крыловидные лопатки), сила и тонус мышц обычно снижены. Создаются благоприятные условия для прогрессирования бокового искривления позвоночника, обусловленного сколиотической болезнью.
- Кифотическая осанка (сутулость, круглая спина) – увеличение грудного кифоза, часто сочетающееся с уменьшением поясничного лордоза вплоть до его полного отсутствия, голова наклонена кпереди, легко определяется выступающий остистый отросток VII шейного позвонка, из-за укорочения грудных мышц плечи сведены вперед, живот выпячен, отмечается привычное компенсаторное полусогнутое положение коленных суставов. При длительно существующей кифотической осанке деформация фиксируется (особенно часто у мальчиков) и коррекция ее становится невозможной при активном напряжении мышц.
- Кифолордотическая осанка (кругловогнугая спина) – усиление физиологических изгибов позвоночника и увеличение наклона таза (60° и более), голова выдвинута вперед, живот выстоит, форма грудной клетки обычно приближается к цилиндрической. При недостаточном развитии мышечной системы отмечают крыловидные лопатки. Мышцы задней группы бедра, прикрепляющиеся к седалищному бугру, несколько удлинены по сравнению с мышцами передней группы.
- Лордотическая осанка – значительно увеличен поясничный лордоз, таз запрокинут кзади, живот отвисает, туловище часто отклонено кзади. Характерна резко выраженная мышечная слабость. Ребенка с этим типом осанки необходимо обследовать с участием невролога.
- Асимметричная осанка – чрезмерная асимметрия между правой и левой половинами туловища, отмечаются умеренная асимметрия правой и левой половин грудной клетки, неравномерность треугольников талии, позвоночник имеет мало выраженную сплошную дугу бокового искривления, отклоненную в сторону, лопатки расположены асимметрично, одно плечо ниже другого. Этот дефект осанки не является сколиозом, т.к. полностью корригируется и ни клинически, ни рентгенологически не определяется торсия позвонков.
В зависимости от состояния мышечной системы различают нормальную (здоровую) осанку и ослабленную осанку.
Лечение дефектов осанки направлено на улучшение физического развития ребенка, организацию рационального режима статических нагрузок на позвоночник, формирование правильного стереотипа позы и укрепление мышц, участвующих в удержании позвоночника в вертикальном положении.
Хорошее физическое развитие необходимо для повышения общего тонуса, нормализации деятельности центральной нервной системы, улучшения функции сердечно-сосудистой и дыхательной систем. Ведущее место в реализации этой задачи занимают утренняя гигиеническая гимнастика, регулярные занятия рациональными видами физической культуры (ходьба на лыжах, спортивные игры с мячом, водные виды спорта, конный спорт). Большое значение имеют правильное регулярное питание, соблюдение режима дня с обязательным пребыванием на воздухе не менее 2ч, общее закаливание организма, которое начинают с холодных обтираний, затем переходят к гигиеническому душу, постепенно снижая температуру воды.
Рациональный режим статических нагрузок на позвоночник заключается в том, что когда ребенок стоит или сидит, его тело должно находиться в правильном положении. Нужно приучить его стоять таким образом, чтобы нагрузка равномерно распределялась на обе ноги. Не следует сидеть с наклоненным вперед или в сторону туловищем, с запрокинутой на спинку стула рукой, с подложенной под себя ногой, т.к. это ухудшает осанку. Рабочая поза ребенка должна обеспечивать симметричное расположение частей тела относительно его оси. В положении сидя необходимо, чтобы стопы стояли на полу, а голеностопные, коленные и тазобедренные суставы были согнуты под прямым углом. Для этого сиденье должно располагаться почти горизонтально, его ширина должна быть на 3—4см меньше, чем длина бедра. Расстояние между грудной клеткой и столом— около 2см, предплечья симметрично и свободно лежат на поверхности стола (парты). Школьникам лучше пользоваться ранцем. Спать рекомендуется на достаточно жесткой кровати с небольшой подушкой.
Особое место в системе профилактических и лечебных мероприятий при дефектах осанки занимают специальные физические упражнения, с помощью которых можно изменить угол наклона таза, нормализовать физиологические изгибы позвоночника, исправить форму грудной клетки, добиться симметричного стояния плечевого пояса, исправить положение головы, укрепить мышцы брюшной стенки и спины. Специальные физические упражнения сочетают с общеразвивающими упражнениями для верхних и нижних конечностей, дыхательными упражнениями. На начальных этапах лечения физические упражнения выполняют в основном лежа на спине, на боку, на животе, стоя в упоре на четвереньках, что позволяет сохранить правильное положение всех частей тела, в дальнейшем— в положении стоя и при ходьбе.
При кифотической осанке наиболее показаны упражнения на растяжение больших грудных мышц (разведение рук в стороны, вверх, назад, заведение гимнастической палки за лопатки и др.), разгибание туловища из положения лежа на животе с различным положением рук. При выраженной кифотической деформации показано лечение (коррекция) положением на наклонно расположенной под грудью панели. Кроме того, проводят курсы массажа грудных мышц и мышц спины, рекомендуют ежедневный самомассаж мышц спины с помощью ленточного роликового массажера. При занятиях плаванием предпочтительны вольный стиль на спине и брасс.
При так называемых крыловидных лопатках необходима целенаправленная тренировка мышц, фиксирующих лопатки (трапециевидной, ромбовидной, передней зубчатой и др.). Для этого выполняют такие упражнения, как отведение рук назад с различными амортизаторами (например, с резиновыми бинтами, эспандерами), отжимания руками лежа от пола и стоя с высоким упором от стены. Полезно также плавание стилем баттерфляй.
При усилении поясничного лордоза необходимо укреплять прямые и косые мышцы живота, растянуть мышцы передней поверхности бедер и поясничной части длинных мышц спины. При уплощении поясничного лордоза упражнения должны способствовать укреплению мышц спины и передней поверхности бедер. При асимметричной осанке выполняют симметричные корригирующие упражнения для мышц спины, выравнивающие их силу и тонус. Периодически проводят курсы массажа мышц спины и самомассажа этих мышц. Показана также электростимуляция мышц спины.
При любом типе нарушения осанки сохранению правильной позы способствуют упражнения на равновесие. Коррекция осанки с помощью упражнений должна закрепляться формированием стереотипа правильной позы. Он создается на базе мышечного чувства, позволяющего ощутить взаиморасположение определенных частей тела. Для этого используют тренировку перед зеркалом со зрительной самокоррекцией, периодический контроль положения туловища у стены, сохранение правильного положения при ходьбе.
Сколиоз, классификация сколиозов, диагностика и лечение сколиозов
Сколиоз— стойкое искривление позвоночника во фронтальной плоскости. В отличие от искривлений в сагиттальной плоскости (кифоза, лордоза) сколиоз всегда является патологическим. В зависимости от анатомических особенностей различают неструктурные, или простые, и структурные, или сложные, сколиозы.
Неструктурные сколиозы возникают после рождения. При этом деформация позвоночника не сопровождается грубыми анатомическими изменениями позвонков и позвоночника в целом, нет фиксированной ротации позвоночника, поэтому часто подобные искривления называют функциональным сколиозом. Их отмечают при нарушении осанки (асимметричная осанка, т.е. функциональное нестойкое отклонение позвоночника во фронтальной плоскости, которое может быть исправлено путем напряжения мышц), укорочении одной ноги, рефлекторном отклонении позвоночника, воспалении тканей, расположенных рядом с позвоночником. Резкое боковое искривление позвоночника возникает при болевом синдроме или истерии. Как правило, после устранения причины, форма позвоночника восстанавливается.
Структурные сколиозы бывают врожденными и приобретенными. В ряде случаев боковое искривление позвоночника является ведущим признаком сколиотической болезни. Структурные сколиозы подразделяют на группы: невропатические, миопатические, остеопатические и метаболические сколиозы. Каждую из перечисленных групп разделяют в зависимости от этиологии на подгруппы:
- Невропатические сколиозы: паралитический сколиоз (полиомиелит), сколиоз при сирингомиелии, нейрофиброматозе, церебральных параличах, спинномозговой грыже и др.
- Миопатические сколиозы могут быть обусловлены мышечной дистрофией, врожденной миопатией и амиоплазией.
- Остеопатические сколиозы чаще связаны с пороком развития позвоночника, например одиночный или множественные полупозвонки, полный или частичный синостоз двух позвонков, пороком развития грудной клетки, например добавочные ребра, отсутствие ребер или их синостоз. Остеопатический сколиоз может развиться при тяжелых формах несовершенного остеогенеза, остеомаляции и системном остеопорозе.
- Метаболические сколиозы – боковые искривления позвоночника при рахите, рахитоподобных заболеваниях, нефрогенной остеопатии, нарушениях эндокринной регуляции и др.
Среди структурных сколиозов практическое значение имеют также деформации, возникающие при обширных ожогах, заболеваниях грудной клетки, разрушении части позвонков в результате травмы, расположенной экстра- или интрамедуллярно опухоли. Боковые искривления позвоночника неясной этиологии называют идиопатическими сколиозами. Деформацию позвоночника, возникающую в результате врожденных изменений формы позвонков, называют врожденным сколиозом, а менее грубые изменения их формы, не приводящие непосредственно к боковому искривлению, называют диспластическим сколиозом. Для диспластического сколиоза характерна гипермобильность многих суставов и позвоночника, часто отмечают статическое плоскостопие. Нередко наблюдается слабость мышечной системы, особенно мышц спины, брюшной стенки и так называемой пельвиотрохантерной группы (ягодичных и др.), что приводит к значительному нарушению осанки и способствует прогрессированию деформации позвоночника.
Основные причины формирования бокового искривления позвоночника:
- Нарушение мышечного равновесия.
- Первичное нарушение роста.
- Нарушение трофики и заболевания нервной системы.
- Остеопороз позвонков и дистрофические процессы в межпозвонковых дисках.
- Неблагоприятные условия статодинамической нагрузки.
- Слабость мышечной системы.
- Сопутствующие заболевания нервной системы.
В качестве критерия тяжести деформации используют ряд показателей— выраженность торсии позвонков, стабильность искривления и его величину в градусах.
Различают четыре степени сколиоза:
I степень— искривление до 10° (170°);
II степень— искривление до 25° (155°);
III степень— искривление до 40° (140°);
IV степень— искривление более 40°.
Степень деформации обычно оценивают по величине первичной дуги искривления. Для оценки других компонентов сколиотической деформации измеряют торсию позвонков по проекции основания дужек или остистого отростка, а также клиновидность тел позвонков по разнице их высоты с выпуклой и вогнутой сторон искривления. Для объективной оценки стабильности деформации позвоночника используют рентгенографию позвоночника в переднезадней проекции в положении больного стоя и лежа. Отношение величин углов искривления на этих снимках (индекс стабильности) позволяет вести наблюдение в динамике, особенно при прогрессировании деформации. Стабильность деформации не зависит от ее степени. Нестабильные сколиозы склонны к прогрессированию. Важной характеристикой сколиотической деформации является ее уравновешенность. Для неуравновешенных (декомпенсированных) сколиозов характерно отклонение центра тяжести туловища от средней линии.
По локализации вершины угла первичного искривления выделяют следующие типы сколиозов: шейно-грудной, грудной, пояснично-грудной, поясничный и комбинированный (двойной).
Шейно-грудной (верхнегрудной) сколиоз – вершина первичной дуги искривления позвоночника локализуется на уровне IV—V грудных позвонков. Эта дуга обычно короткая, а компенсаторная дуга длинная, захватывает нижний грудной и поясничный отделы позвоночника. Уже на ранних этапах развития отмечают резкую асимметрию надплечий, вовлечение шейного отдела позвоночника, что сопровождается развитием костной формы кривошеи и изменениями лицевого скелета, имеются незначительные нарушения функций внешнего дыхания и сердечно-сосудистой системы; в зрелом возрасте нередко развивается остеохондроз грудного отдела позвоночника. При сочетании с кифозом могут возникать нарушения функции спинного мозга.
Грудной сколиоз – чаще бывает правосторонним, его вершина расположена на уровне VII—VIII грудных позвонков. Примерно у 70% больных наблюдается прогрессирование деформации. Значительная деформация грудной клетки приводит к нарушению функции внешнего дыхания и сердечно-сосудистой системы (кифозосколиотическое сердце), вызывает значительные нарушения фигуры больного (изменяются треугольники талии, развивается реберный горб).
Пояснично-грудной сколиоз – вершина первичной дуги искривления на уровне Х—XII грудных позвонков и по характеру занимает промежуточное положение между грудными и поясничными сколиозами. Правосторонний пояснично-грудной сколиоз по течению напоминает грудной, т.е. склонен к прогрессированию, а левосторонний приближается к поясничному сколиозу. В целом при этом типе сколиоза значительно нарушается функция внешнего дыхания и сердечно-сосудистой системы, изменяется фигура больного, нередко отмечаются боли.
Поясничный сколиоз характеризуется дугой искривления с вершиной на уровне I—II поясничных позвонков, чаще встречается левосторонний поясничный сколиоз. Он отличается сравнительно легким течением, редко дает значительную степень деформации, функция внешнего дыхания почти не нарушается. При I—II степенях деформации поясничный сколиоз мало заметен и часто не распознается. Для этого типа сколиоза характерно сравнительно раннее появление поясничных и пояснично-крестцовых болей (нередко уже во втором или третьем десятилетии жизни). Быстро развивается дистрофический процесс в межпозвонковых дисках (остеохондроз), а затем спондилез, в результате чего деформация прогрессирует, угол дуги искривления достигает 20—30°, что изменяет фигуру больного (чаще это отмечается в пожилом возрасте).
Пояснично-крестцовый сколиоз встречается редко, вершина деформации расположена в нижних поясничных позвонках, в дугу искривления включается таз, в результате чего происходит его перекос с относительным удлинением одной ноги. На рентгенограммах определяют выраженную торсию поясничных позвонков без бокового искривления. Этот тип сколиоза также может вызывать пояснично-крестцовые боли.
Комбинированный (S-образный) сколиоз называют также двойным, т.к. от других типов сколиоза он отличается наличием двух первичных дуг искривления. Вершина грудного искривления находится на уровне VIII—IX грудных позвонков, а поясничного— на уровне первых верхних поясничных позвонков. Нередко этот тип сколиоза смешивают с грудным и поясничным сколиозом. При комбинированном сколиозе обе кривизны обладают примерно равной величиной и стабильностью. Лишь при комбинированном сколиозе IV степени это соотношение меняется, т.к. грудная кривизна обгоняет поясничную. Внешне течение комбинированного сколиоза весьма благоприятно, т.к. имеются уравновешивающие друг друга две кривизны, однако динамическое наблюдение показывает, что он склонен к прогрессированию. Обычно при этом типе сколиоза нарушается функция внешнего дыхания, сердечно-сосудистой системы, рано появляются боли в поясничной области.
Диагностика сколиозов
Обследование больного начинают с общего осмотра. Обращают внимание на осанку (стоит прямо, сутулится, в какую сторону отклонено туловище). Отмечают положение головы, симметрию лица, уровень расположения надплечий, симметрию треугольников и характер линии талии. Фиксируют также расположение пупка, форму грудной клетки, а у девочек симметрию положения и развития молочных желез. Кроме того, нужно выяснить, на одном ли уровне расположены гребни подвздошных костей, нет ли деформации или укорочения нижних конечностей. При осмотре сзади определяют положение лопаток, наличие кифоза или лордоза в грудном отделе позвоночника, реберного горба, расположение межъягодичной складки. При осмотре сбоку (с обеих сторон) оценивают кифоз и протяженность реберного горба. Очень важно осмотреть больного со сколиозом в процессе постепенного сгибания головы, грудного, поясничного отделов позвоночника и всего туловища вначале стоя, а затем сидя. В последнем случае неструктурная деформация позвоночника во фронтальной плоскости нивелируется. При осмотре больного в наклонном положении (стоя или сидя) хорошо видна асимметрия мышечного рельефа (в поясничном отделе) и реберный горб (в грудном отделе) на выпуклой стороне искривления. При неструктурных сколиозах этой асимметрии не бывает. Для оценки высоты реберного горба можно провести несложное измерение. С этой целью больному предлагают постепенно наклоняться вперед, и в момент, когда разница между сторонами (выбухающие и уплощенные ребра) станет максимальной, устанавливают горизонтально поперек позвоночника планку на уровне вершины реберного горба и измеряют расстояние от планки до грудной клетки с уплощенной стороны. Для более точных измерений высоты реберного горба используют специальные приборы. Для определения внешней формы позвоночника и грудной клетки при сколиозах предложен ряд конструкций сколиозометров.
Наиболее достоверную информацию о характере искривления позвоночника дает рентгенологическое исследование. Его следует проводить во всех случаях, когда клинически определяется деформация позвоночника. Выполняют рентгенографию позвоночника в переднезадней проекции в положениях стоя и лежа, а также делают профильный снимок— в положении больного лежа. Желательно на одной рентгенограмме снять весь позвоночник, а на прямом снимке получить изображение крыльев таза (особенно в период окончания роста). Для специальных целей иногда делают рентгенограммы в положении сидя с наклоном вправо и влево. Кроме определения этиологии, типа сколиоза, его степени и других характеристик на рентгенограммах отмечают признаки прогрессирования деформации, критерий роста позвоночника. Последний имеет особо важное значение, т.к. окончание роста соответствует замедлению или прекращению прогрессирования сколиоза. Принято различать четыре степени покрытия крыльев подвздошных костей ядрами окостенения: I— появление ядер, II— их развитие до середины крыла подвздошной кости, III— полное покрытие крыла подвздошной кости, IV— полное спаяние ядер с основной костью. Однако замедление роста не означает полного прекращения прогрессирования сколиза. Известно, что после завершения развития апофизов подвздошных костей при выраженных степенях деформации позвоночника она может нарастать.
Обследование больного со сколиозом обычно включает антропометрические измерения, дополнительно определяют рост сидя и по его динамике судят о начале периода усиленного роста позвоночника. Иногда оценивают возможность растягивания позвоночника в подвешенном состоянии, например с помощью петли Глиссона. По разнице роста, измеренного обычным способом и с нагрузкой, судят о стабильности деформации позвоночника. Если искривление позвоночника устраняется в висе или лежа, то говорят о нефиксированном сколиозе (как правило, это неструктурная деформация). Сколиоз, который удается устранить не полностью, является частично фиксированным, а при невозможности коррекции— фиксированным. При нестабильном сколиозе, кроме возможности пассивной коррекции, выявляют также способность к активной самокоррекции деформации.
Для определения уравновешенности сколиоза используют отвес, опущенный от VII шейного позвонка или большого затылочного бугра до межъягодичной складки. Отклонение его в сторону свидетельствует о неуравновешенности деформации (декомпенсированный сколиоз), что создает дополнительные условия неблагоприятной статико-динамической нагрузки и способствует ее прогрессированию. Проверяют способность к активному самоуравновешиванию за счет перемещения центра тяжести. Для оценки функционального состояния мышц туловища часто используют функциональные пробы на выносливость к длительной статической нагрузке. Так, для определения функционального состояния мышц-разгибателей туловища предлагают удерживать его на весу до отказа от нагрузки. Этот показатель в норме в возрасте 7—11лет составляет 5—2мин, 12—16лет— 11/2—21/2мин. Аналогичный тест для мышц живота (удержание выпрямленных ног на весу под углом около 30° к горизонтали) в норме составляет не менее 1мин. Для избирательного тестирования мышц брюшной стенки (без участия пояснично-подвздошных мышц) рекомендуется удержание туловища в положении полуприседания (руки на затылке или разведены в стороны) с сильно согнутыми ногами (стопы фиксированы); в норме этот показатель равен 1/2—11/2мин.
Завершая обследование больного со сколиозом, оценивают функцию внешнего дыхания и сердечно-сосудистой системы. Больной со структурным сколиозом обязательно должен быть осмотрен неврологом для уточнения этиологии деформации и происхождения сопутствующих вторичных нарушений функции нервной системы (боль, нарушения чувствительности, движений и т.п.). При метаболических сколиозах важное значение имеет биохимическое исследование крови, мочи.
Методы лечения сколиозов
Комплекс лечебных мероприятий, проводимых при боковом искривлении позвоночника, зависит от его причины, возраста больного, структуры, степени, стабильности, уравновешенности, прогрессирования деформации, типа сколиоза, возможности активной и пассивной коррекции, состояния связочного и мышечного аппарата, функции внешнего дыхания, сердечно-сосудистой и нервной систем. Больные со сколиозом должны находиться под постоянным наблюдением ортопеда с момента установления диагноза. Контрольные осмотры в период роста проводят каждые 6месяцев, а во время усиленного роста и при прогрессирующих формах сколиоза не реже 1раза в 3месяца. Взрослых с выраженной деформацией позвоночника также ежегодно должен обследовать ортопед, особенно при возникновении болей или нарушении корешковых функций.
В абсолютном большинстве случаев лечение сколиоза консервативное и проводится длительно в амбулаторных условиях; при склонности к прогрессированию или при сколиозах II—III степени у детей школьного возраста— в специализированных учреждениях и санаториях.
Консервативное лечение направлено на предупреждение дальнейшего прогрессирования деформации, улучшение осанки, функции внешнего дыхания и сердечно-сосудистой системы. Лишь при I—II степени деформации, при стабильном уравновешенном сколиозе, не склонном к прогрессированию, удается добиться небольшой коррекции, преимущественно за счет неструктурного ее компонента. Стремление достичь значительного исправления искривления при сколиозе III степени, например путем интенсивного растягивания или мобилизации позвоночника, может нарушить компенсацию процесса и явиться пусковым моментом бурного прогрессирования.
Консервативное лечение сколиоза включает рациональные двигательный режим и питание, общеукрепляющие и закаливающие процедуры, консервативные ортопедические мероприятия (ношение корсета, пребывание в гипсовой кроватке), активную коррекцию деформации (физические упражнения), гидрокинезотерапию, массаж, пассивную коррекцию деформации (лечение положением), физиотерапию (электростимуляция мышц), занятия спортом (лыжи, плавание).
При I степени непрогрессирующего сколиоза комплекс лечебных мероприятий состоит из лечебной гимнастики (упражнения корригирующего характера, дозированно вытягивающие позвоночник, укрепляющие мышцы спины, вырабатывающие правильную осанку), массажа мышц спины (1—2курса по 12—15процедур ежегодно), проводимой ежедневно пассивной коррекции деформации с помощью специального гамачка, валика, асимметричных поз. Лечение проводится на фоне рационального двигательного режима, сниженной статической и динамической нагрузки на позвоночник. Дети с искривлением позвоночника должны научиться быстро и качественно выполнять домашние задания, а не сидеть часами над уроками, больше гулять и участвовать в подвижных играх. Следует правильно организовать их рабочее место— высота стола и стула должна соответствовать росту ребенка, источник света должен быть достаточно ярким. Спать они должны на полужесткой постели с невысокой подушкой. Питание должно быть разнообразным, полноценным и витаминизированным. Эффективность лечения оценивается по данным контрольной рентгенографии (переднезадняя проекция в положении стоя) и результатам функционального тестирования мышечной системы. После завершения роста позвоночника, если деформация осталась в пределах I степени, то, как правило, прогрессирования не отмечают. Взрослым рекомендуют избегать перегрузок позвоночника, избытка массы тела, поддерживать свою физическую форму с помощью систематических занятий физической культурой. Нежелательно выбирать профессию, связанную с длительным пребыванием в статических потах и подниманием тяжестей.
При сколиозе II степени комплекс консервативных лечебных мероприятий зависит от его стабильности, уравновешенности и типа, а также состояния мышц и связок, т. е. вероятности прогрессирования. При непрогрессирующем сколиозе используются в основном те же средства, что и при сколиозе I степени. Ведущее место отводится ЛФК. Занятия могут проводиться индивидуально или в группе (5—7человек). Общая длительность их 35—45мин. Минимальная продолжительность курса лечения с помощью корригирующей гимнастики— 3—4мес. с его повторением на протяжении года и ежедневными самостоятельными занятиями лечебной гимнастикой дома. Занятие корригирующей гимнастикой обычно включает: подготовительную часть— порядковые упражнения и улучшающие осанку; основную часть упражнения, вытягивающие позвоночник, оказывающие дифференцированное корригирующее воздействие на деформированный отдел позвоночника, упражнения, укрепляющие мышцы брюшной стенки, спины, на балансирование и равновесие; заключительную часть— упражнения, расширяющие грудную клетку и улучшающие функцию внешнего дыхания. Особое значение придают укреплению мышц брюшной стенки, спины, пояснично-подвздошной мышцы. Определенное влияние на уравновешенность и сохранение правильного положения тела при статической нагрузке оказывает, тренировка мышц пельвиотрохантерной группы. Помимо симметричных упражнений используют избирательную тренировку ослабленных мышц, например, преимущественного напряжения косых мышц живота с выпуклой стороны искривления пояснично-грудного отдела позвоночника достигают при отведении ноги в сторону с противодействием (лежа на спине) или при поднимании обеих ног (лежа на боку на согнутой стороне). При локализации вершины дуги искривления от Х грудного до I поясничного позвонка включительно тренируют пояснично-подвздошную мышцу на вогнутой стороне дуги. Необходимо следить, чтобы при выполнении упражнений не увеличивалась подвижность позвоночника. Интенсивное напряжение ослабленных мышц можно получить в изометрическом режиме их сокращения, например при попытке отклонить фиксированное туловище в сторону либо приподнять рукой или ногой вес (около 5кг).
Специальное корригирующее воздействие на позвоночник оказывают вытягивающие упражнения и упражнения, основанные на изменении положения плечевого, тазового пояса и туловища больного. Интенсивные вытягивающие упражнения действуют на весь позвоночник (так называемые чистые висы) и применяются с большой осторожностью. При консервативном лечении, как правило, используют более щадящие способы вытяжения (например, на наклонной плоскости лежа на спине, животе, боку), реже смешанные висы. Нередко их сочетают с тренировкой мышц туловища. Более локализованное воздействие на позвоночник оказывают асимметричные упражнения: в грудном отделе— с вытягиванием руки вверх (с вогнутой стороны), а в поясничном— с отведением ноги в сторону (с выпуклой стороны). Коррекция торсионных изменений в позвоночнике осуществляется путем поворота таза при заведении ноги назад (в поясничном отделе) или посредством поворота туловища, например при отведении руки назад (в грудном отделе). Вытягивающие и деторсионные упражнения не используют при опасности чрезмерной мобилизации позвоночника. Их трудно подобрать при близко расположенных кривизне в грудном и поясничном отделах. Более интенсивное корригирующее воздействие на позвоночник оказывают упражнения с отклонением туловища в сторону выпуклости дуги искривления и противоупором руки, валика, корригирующей рамы, что позволяет более четко локализовать воздействие. Большинство корригирующих упражнений выполняется в положении лежа. Широко распространенная ранее методика Клаппа (упражнения в ползании) имеет ограниченные показания к применению, т.к. способствует мобилизации позвоночника. Подобные упражнения рекомендуется включать лишь после достаточного укрепления мышц туловища.
Наряду с общепринятыми упражнениями, улучшающими функцию внешнего дыхания и симметрично расширяющими грудную клетку, при сколиозах используют асимметричные дыхательные упражнения, например лежа на боку на выпуклой стороне искривления в грудном отделе позвоночника.
Достигнутый лечебный эффект обязательно должен быть закреплен с помощью выработки стереотипа правильной осанки. Большое значение при неуравновешенных формах сколиоза имеет выработка навыка активной самокоррекции, т.е. смещения центра тяжести в сторону в вертикальном положении.
Средствами пассивной коррекции являются массаж и лечение положением. Массаж подготавливает организм больного к физическим упражнениям и усиливает достигаемое им воздействие. Он особенно показан ослабленным детям младшего возраста, которые не могут выполнять корригирующую гимнастику с большой общей нагрузкой. Техника процедуры зависит от функционального состояния мышечной системы и характера искривления. Массаж на выпуклой стороне дуги искривления более интенсивен, а на вогнутой стороне направлен на расслабление сокращенных мышц. Последовательность обычно следующая: длинные мышцы спины, трапециевидные мышцы, широчайшие мышцы спины и передние зубчатые, затем брюшная стенка с акцентом на косые мышцы живота. В младшем возрасте массаж сочетают с пассивной коррекцией— пассивными наклонами туловища в выпуклую сторону искривления с противоупором руки массажиста и пассивным поворотом туловища или таза в зависимости от локализации деформации позвоночника. Применяют также легкое сдавливание грудной клетки в диагональном направлении для уменьшения выпуклости ребер спереди.
Для закрепления достигнутой физическими упражнениями коррекции используют лечебные укладки (например, на боку) или асимметричные позы (например, при левостороннем поясничном и правостороннем грудном искривлении лежа на животе отводят левую ногу и вытягивают левую руку). Коррекция положением проводится несколько раз в день, общая продолжительность до 11/2ч. Иногда для пассивной коррекции применяют гипсовые кроватки. Некоторые ортопеды рекомендуют лечение с помощью корсетов. Для избирательного укрепления мышц туловища успешно используют электростимуляцию мышц.
При прогрессирующем течении сколиотической деформации обычно лечение проводят в ортопедическом стационаре. Его целью является стабилизация патологического процесса путем укрепления мышечной системы ребенка. Назначают режим разгрузки позвоночника, корсет для его фиксации. Лечебная гимнастика проводится только в положении лежа. Она включает упражнения преимущественно изометрического характера, направленные на избирательную тренировку мышц, поддерживающих позвоночник (спины, живота, пояснично-подвздошные мышцы, квадратные мышцы поясницы). Обязательны повторные курсы (несколько раз в год до завершения роста) массажа мышц спины и брюшной стенки, а также их электростимуляция. Обычно они чередуются. Не рекомендуются физиотерапевтические процедуры и курортные факторы, которые наряду с улучшением кровообращения вызывают расслабление мышц (например, парафиноозокеритовые аппликации или грязелечение). Категорически противопоказаны любые попытки пассивной мобилизации и вытягивания позвоночника, например мануальная терапия, пассивные движения в сочетании с массажем. Из средств пассивной коррекции используют лишь строго дозированное лечение положением в специальном гамаке или гипсовой кроватке. При резком снижении стабильности сколиоза осторожно следует подходить к занятиям плаванием и ходьбе на лыжах, т.к. это может увеличить мобильность позвоночника. Плавание можно разрешить лишь тогда, когда восстановится компенсация, т.е. увеличится стабильность сколиоза.
При выраженных степенях сколиотической деформации (III—IV степень), если избран консервативный метод лечения, коррекция деформации не проводится. Лечебные мероприятия направлены на укрепление мышц, поддерживающих позвоночник (симметричные упражнения преимущественно лежа), улучшение функции внешнего дыхания и тренировку сердечно-сосудистой системы.
При неэффективности консервативного лечения и значительном прогрессировании деформации в ограниченном числе случаев лечение оперативное. При диспластических сколиозах II степени показаниями к операции обычно являются шейно-грудной и грудной типы сколиоза. При поясничном типе сколиоза III степени операция проводится в случае его прогрессирования. Нередко показано оперативное лечение при неврогенных сколиозах. Даже в случае выраженного метаболического сколиоза, решение об операции следует принимать с большой осторожностью.
Оперативное лечение сколиоза направлено на стабилизацию позвоночника и компенсации искривления, уменьшение тяжелой деформации. Исходы всех оперативных вмешательств более стабильны, если они проведены в период полового созревания и зрелости скелета. Результаты оперативных вмешательств, проверенных в более раннем возрасте, менее благоприятны в связи с продолжающимся прогрессированием сколиоза.
Существует несколько типов оперативных вмешательств, производимых на сколиотическом позвоночнике у детей. Закрепление коррекции, достигнутой с помощью консервативного лечения, возможно путем оперативной фиксации задних отделов позвоночника— заднего спондилодеза. Исправление деформации осуществляется с помощью специальных погружных устройств— дистракторов, а также путем вмешательств на передних отделах позвоночника (дискотомия, энуклеация и др.). После операций показаны длительное ношение корсетов и восстановительное лечение.
Особенности и преимущества лечения нарушений осанки и сколиозов в Медико-реабилитационном центре «Лосиный остров»
Оптимизация подходов к комплексной реабилитации детей с заболеваниями опорно-двигательного аппарата является важной медико-социальной задачей вследствие неоспоримого роста в популяции данных заболеваний (нарушения осанки, сколиозы различного генеза и степеней выраженности), резкого прогрессирования их в пубертатном возрасте и выраженной психологической дезадаптации таких детей.
При работе с подростками необходимо учитывать психосоциальные и физиологические особенности организма в данный период.
Пубертатный период является одним из возрастных кризисов и является одним из основных этапов в становлении личности в социуме.
Психологические особенности подросткового возраста, на наш взгляд, заключаются в избыточной сенсетивности подростков, негативизме, часто с элементами агрессии отторжения мнения взрослых и родителей, в самоопределении себя как личности в социуме и малой группе. Поэтому, чрезвычайно важно, чтобы в процесс лечения подростков (особенно если лечение длительное) были включены не только врачи различных специальностей, но и педагоги-психологи.
В нашем центре мы успешно используем этот опыт уже больше 4-х лет. Большинство сотрудников центра имеют опыт педагогической работы, обладают терпением, выдержкой, тактом и доброжелательностью, умеют найти подход к любому подростку.
Лечение сколиозов задача сложная. Она требует длительного и индивидуально подобранного (с учетом степени и генеза сколиоза) комплексного лечения.
Разработка плана лечения осуществляется совместно врачом-ортопедом, неврологом и специалистом по лечебной физкультуре.
Врач-ортопед осуществляет:
– первичный осмотр ребенка;
– постановку (или уточнение) общего диагноза (и сопутствующих заболеваний);
– тщательно контролирует все лечебные мероприятия;
– привлекает в лечебный процесс специалистов смежных специальностей;
– консультирует родителей подростков по визуальной диагностике и комплексу лечебных мероприятий на дому.
Учитывая высокую коморбидность сколиозов и плоскостопия врачом-ортопедом проводится плановая плантография с последующим подбором (при необходимости) коррекционных атравматических ортезов фирмы «Фортотикс».
Врач-невролог выполняет консультативную функцию при наличии сопутствующих неврологических заболеваний (головные боли, синкопальные состояния и др.)
Лечебная физкультура является основой лечения сколиозов любого генеза.
Лечебная физкультура направлена на:
– создание мышечного корсета;
– восстановление тонуса расслабленных мышц (с асимметричной нагрузкой на зоны, определяемые врачом ЛФК и ортопедом);
– нормализацию двигательного стереотипа.
Лечебная физкультура проводится в двух направлениях:
- Силовая нагрузка в тренажерном зале (исключается любая осевая нагрузка на позвоночник). Программа составляется индивидуально каждому ребенку врачом ЛФК. В программу включаются упражнения, нацеленные на включение всех мышечных групп и возможность акцентирования на «проблемных» зонах. Тренажерный зал оснащен высококлассным специализированным медико-реабилитационным оборудованием.
Комплекс лечебных тренажеров абсолютно безопасен при работе с любой патологией и имеются возможности адаптации его под антропометрические данные подростка. - Специализированный комплекс динамических упражнений без отягощений с целью улучшения координации движений и восстановление работы кардио-респираторной системы и связочно-суставного аппарата.
Гимнастика проводится под руководством сертифицированных инструкторов ЛФК в группе пациентов различной степени тренированности, что обеспечивает соревновательный дух, формируя у ребенка мотивацию достижения поставленной цели.
В качестве дополнения к стандартным лечебным мероприятиям комплекс расширен восточной дыхательной релаксационной гимнастикой и современным комплексом упражнений на лечебных мячах (фитболл).
При необходимости в план лечения включается массаж и мануальная терапия.
Особенности методики массажа при лечении сколиозов у подростков заключается:
- В глубоком расслаблении мышц спины в области максимальной сколиотической дуги и стимуляции тонуса ослабленных мышц на противоположной стороне.
- С учетом личностных особенностей подростка и его актуального психического состояния используются приемы релаксационных техник массажа для снятия нервно-психического напряжения или приемы активирующего массажа для стимуляции периферического кровотока и активации вегетативной нервной системы.
Особенности мануальной терапии при лечении сколиозов у детей заключаются в постепенном подключении ее к процессу лечения после определенной стабилизации позвоночника мышечным корсетом.
Физиотерапевтическое лечение у подростков со сколиозами направленно на:
– снятие мышечного напряжения (гипертонуса мышц);
– улучшение кровоснабжения пораженных отделов позвоночника;
– укрепление сухожильно-связочного и мышечного аппаратов позвоночника.
В нашем центре для лечения подростков со сколиозами используются следующие физиотерапевтические методики: электромиостимуляция, СМТ, фонофорез лечебных мазей, магнитотерапия.
При наличии болевого синдрома у подростков используются новейшие методики в области аппаратной физиотерапии – лечение системой «хивамат» в качестве монотерапии или в сочетании с криотерапией (лечение струей холодного воздуха минус 60 градусов, обладающего выраженным обезболивающим и противовоспалительным и сосудорасширяющим эффектами).
Для оценки эффективности проводимого лечения в нашем центре применяется не рентгеновский метод исследования опорно-двигательного аппарата – компьютерно-оптическая диагностика. Метод абсолютно безвреден для детского организма (цифровая фотография мышц спины с последующей компьютерной обработкой), репрезентативен и воспроизводим.
При наличии болевого синдрома и клинической картины возможно проведение компьютерной томографии для уточнения диагноза.
Таким образом, оснащение Центра современным диагностическим и реабилитационным оборудованием, наличие штатных высококвалифицированных специалистов и опыта работы с подростками, индивидуальный подход к каждому больному и возможность комплексного применения наиболее эффективных методик, утвержденных Минздравом РФ, позволяет успешно бороться с различными заболеваниями опорно-двигательного аппарата, а также привить подрастающему поколению правила здорового образа жизни.