Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 26 октября 2020 года; проверки требуют 8 правок.
| Подвздошная кость |
|---|
| лат. os ilium |
 Правая подвздошная кость, обозначена красным |
 Подвздошные кости в скелете человека |
| Каталоги |
|
Подвздо́шная кость (лат. os ilium) — парная кость, наиболее крупная из трёх костей, формирующих тазовую кость. Посредством подвздошной кости тазовая кость сочленяется с позвоночником.
Анатомия[править | править код]
Подвздошные кости в скелете таза человека отмечены красным
По своему строению подвздошная кость — губчатая кость, па́рная; левая и правая подвздошные кости участвуют в образовании боковых стенок таза и при помощи плоских малоподвижных крестцово-подвздошных суставов (лат. articulatio sacroiliaca) соединяют пояс нижних конечностей с крестцом.
Состоит из[1]:
- тела подвздошной кости (лат. corpus ossis ilii) — более толстая часть, располагающаяся снизу и образующий с латеральной стороны кости верхнюю часть вертлужной впадины (лат. acetabulum) тазобедренного сустава. Чуть выше неё, на этой же поверхности кости, проходит надвертлужная борозда (лат. sulcus supraacetabularis). На медиальной поверхности тела подвздошной кости имеется выступ — дугообразная линия (лат. linea arcuata), которая является границей между телом и крылом подвздошной кости, а также между большим и малым тазом. Тело подвздошной кости снизу спереди соединяется с телом лобковой кости образуя подвздошно-лобковое возвышение (лат. eminentia iliopubica), снизу сзади — с телом седалищной кости;
- крыла подвздошной кости[en] (лат. ala ossis ilii) — верхняя бо́льшая и уплощённая, расширяющаяся кверху часть кости. Передний край крыла подвздошной кости тянется от подвздошно-лобкового возвышения до угла перехода на верхний край, где имеется выступ — передняя верхняя подвздошная ость (лат. spina iliaca anterior superior), ниже которой расположен ещё один выступ — передняя нижняя подвздошная ость (лат. spina iliaca anterior inferior). Между двумя передними остями имеется вырезка. Задний край крыла подвздошной кости образует с верхним его краем заднюю верхнюю подвздошную ость (лат. spina iliaca posterior superior), под ней, через вырезку, находится также задняя нижняя подвздошная ость (лат. spina iliaca posterior inferior), ниже которой имеется вырезка участвующая в образовании большой седалищной вырезки (лат. incisura ischiadica major) тазовой кости соединяясь с одноимённой вырезкой тела седалищной кости. В этом месте крыло подвздошной кости соединяется с телом седалищной кости. Большая седалищная вырезка является костной частью большого седалищного отверстия[en] (лат. foramen ischiadicum majus). Верхний край крыла подвздошной кости S-образно изогнут и образует по всему краю утолщённый подвздошный гребень (лат. crista iliaca), состоящий из наружной губы (лат. labium externum), внутренней губы (лат. labium internum), промежуточной линии (лат. linea intermedia), в передней части ещё подвздошного бугорка (лат. tuberculum iliacum). Внутренняя медиальная поверхность крыла подвздошной кости в передней части слегка вогнут и образует подвздошную ямку (лат. fossa iliaca), в задней части образует крестцово-тазовую поверхность (лат. facies sacropelvica) на которой имеются суставная ушковидная поверхность (лат. facies auricularis) и кзади и выше от неё подвздошная бугристость (лат. tuberositas iliaca). На наружной латеральной ягодичной поверхности (лат. facies glutea) крыла подвздошной кости заметны 3 линии: передняя ягодичная линия (лат. linea glutea anterior: верхняя передняя подвздошная ость — верх большой седалищной вырезки), задняя ягодичная линия (лат. linea glutea posterior: наружная губа у верхней задней подвздошной ости — задняя нижняя подвздошная ость), нижняя ягодичная линия (лат. linea glutea inferior: над вертлужной впадиной).
-
Подвздошные гребни правой и левой подвздошных костей
-
Подвздошные гребни в плане, вид сверху
-
У худощавых людей часть подвздошных гребней заметна через кожу
-
Подвздошные бугорки правой и левой подвздошных костей
-
Дугообразные линии правой и левой подвздошных костей
-
Передние верхние подвздошные ости правой и левой подвздошных костей
-
Передняя нижняя подвздошная ость правой подвздошной кости
-
Задние верхние подвздошные ости правой и левой подвздошных костей
-
Проекции на поверхности тела задних верхних подвздошных остей
-
Задняя нижняя подвздошная ость правой подвздошной кости
-
Большая седалищная вырезка правой тазовой кости
-
Крестцово-тазовая поверхность правой подвздошной кости
-
Подвздошная бугристость правой подвздошной кости
-
Суставная ушковидная поверхность правой подвздошной кости
-
Подвздошная ямка правой подвздошной кости
Иннервация[править | править код]
|
|
Этот раздел статьи ещё не написан. Здесь может располагаться отдельный раздел. Помогите Википедии, написав его. (24 сентября 2020) |
Кровоснабжение[править | править код]
|
|
Этот раздел статьи ещё не написан. Здесь может располагаться отдельный раздел. Помогите Википедии, написав его. (24 сентября 2020) |
Прилегающие анатомические образования[править | править код]
|
|
Этот раздел статьи ещё не написан. Здесь может располагаться отдельный раздел. Помогите Википедии, написав его. (24 сентября 2020) |
-
Связки таза, вид спереди, правая половина
-
Связки таза, вид сзади, правая половина
-
Патологии[править | править код]
|
|
Этот раздел статьи ещё не написан. Здесь может располагаться отдельный раздел. Помогите Википедии, написав его. (24 сентября 2020) |
См. также[править | править код]
- Скелет человека
- Костный мозг человека
- Трансплантация костного мозга
Примечания[править | править код]
- ↑ Синельников Р. Д., Синельников Я. Р., Синельников А. Я. Атлас анатомии человека. Том 1: Учение о костях, соединении костей и мышцах / Изд. 7-е, перераб. В 4-х томах // М.: Новая волна, 2009. — 344 с. ISBN 978-5-7864-0199-9. С. 99-108, 129-131, 163-168, 182-184.
Источники[править | править код]
- Синельников Р. Д. Атлас анатомии человека. — В 3-х томах. — М., 1990. — Т. 1.
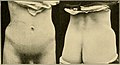
Важной частью скелета человека является правая и левая подвздошная кость, которые располагаются в верхних отделах тазовой кости. Это парная структура, причем обе ее составляющие симметричные – имеют одинаковые размеры, форму. Подробно изучая тело подвздошной кости, важно понимать, что в случае перелома происходит массивное внутреннее кровоизлияние, а на коже проявляется обширная гематома. Характерная патология больше свойственна детям, требует немедленного врачебного участия.
Строение и локализация
Телом подвздошной кости называют ее нижний обширный отдел. Тело костной ткани частично присоединяется к тазобедренному суставу, этот симбиоз формирует вертлужную впадину или суставную ямку, другим своим участком костное тело соприкасается с массивной крестцовой костью.
В период когда в организме происходит половое, подвздошная кость соприкасается с лобковой и седалищной, трио костенеет и создает тем самым тазовую кость. Расширяющееся кверху тело именуют крылом, а грани пространства подвздошной кости называют гребнями. В каждом костном образовании присутствует по четыре кости:
- Более заметная передняя верхняя;
- Немного менее ярко выраженная передняя нижняя;
- Симметричная задняя верхняя;
- И, как не трудно догадаться, задняя нижняя.
Близ крайней правой ости находится подвздошно-лобковое возвышение. А крайняя левая ость создает большую седалищную вырезку. Вогнутое внутреннее пространство крыла называется подвздошной ямкой, за ней находится ушковидная суставная поверхность. Наружная же сторона кости неровная, в связи с тем, что к ней прикрепляются ягодичные мышцы.
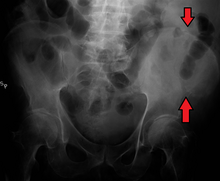
Перелом подвздошной кости
Одна из причин, что может вызывать боль характерной области, – перелом. Это следствие аномального сдавливания костных структур, результат получения прямого удара. В такой клинической картине происходит масштабное кровоизлияние, на коже появляется обширная гематома синего оттенка. Происходит нарушение функций опорно-двигательного аппарата, мышцы передней стенки брюшины патологически напряжены. Другие признаки характерного недуга представлены ниже:
- резкая боль при попытке пошевелить ногой;
- нарушение функций правой или левой ноги в зависимости от локализации очаг патологии;
- сильный отек поврежденных тканей, специфическая припухлость.
Поскольку структура подвержена систематическому сдавливанию, открыта для прямых ударов, врачи не отрицают частые клинические картины переломов у пациентов разной возрастной категории.
| Возростная категория | Распространенные причины | Способы предотвращения |
|---|---|---|
| Молодежь | Переломы зачастую связаны с занятиями спортом. Чем агрессивнее спорт, тем выше риск получить эту травму | Предотвратить эти травмы невозможно, они носят ситуативный характер. Единственное, что может помочь – использование защитного снаряжения. Например, для игроков в хоккей разработаны специальные шорты. Они предохраняют бедра игроков от ушибов.
Еще один способ предотвратить травмы – правильная поверхность поля. Считается, но еще не доказано, что во время занятий на траве у игроков возникает меньше травм |
| Пожилые | Самая распространенная причина перелома – падение | Пожилым людям рекомендуется убрать из своего дома и с пола все то, что может затруднить передвижение: например, коврики и провода. Обследуйте квартиру на предмет потенциальных угроз. Представьте себе, что в вашем доме может появиться ребенок, и вам необходимо подготовить дом к его приезду, обезвредив свой дом. Позаботьтесь о нормальной освещенности всех комнат и уголков в доме |
При подозрении на перелом выполнять какие-либо мероприятия в домашних условиях не рекомендуется. Пациента в срочном порядке требуется доставить в больницу на спине, при этом под колени предупредительно положить валик на высоту 15-20 см. При отсутствии смещения больному выполняют местную анестезию (вводят иглу с обезболивающим в зону поражения), на ногу надевают специальную фиксирующую шину, рекомендуют на ближайшие 3-4 недели постельный режим. При смещении – общий наркоз и операция.
Боль в подвздошной области
Перелом — не единственная причина, которая может вызывать дискомфорт и боль. Подвздошные кости крепятся к косым мышцам живота. Боль в этой области может отдавать в другие места, поэтому не всегда легко определить проблемы с подвздошной костью. Наиболее распространенный тип боли подвздошного гребня связан с хронической болью в пояснице. Эта боль также может ощущаться как боль в тазобедренном суставе или тазовая боль. Она может увеличиваться во время движения, например, во время следующей активности:
- подъем ног;
- перемещение бедер;
- движение поясничного отдела позвоночника.
Такая боль бывает разной, как постоянной, так и появляющейся лишь во время определенных движений или действий. Она может быть острой или тупой, и ощущаться внизу спины, в области бедер или ягодиц.
Возможные причины
Боль в районе подвздошной кости бывает вызвана многими факторами. Она может быть как едва ощутимой, так и нестерпимой, в зависимости от причины и степени тяжести травмы. Подобный болевой синдром более всего распространен у следующих категорий людей:
- у пожилых;
- у тех, кто занимается спортом;
- у людей с хронической болью в пояснице.
Как уже говорилось выше, причин таких болей огромное множество. При первых же признаках боли в этой области, если она наблюдается стабильно и мешает вести активную жизнь, обратитесь к своему лечащему врачу. Не будет лишним сделать рентгеновское обследование и проконсультироваться с врачом, чтобы выяснить точную причину возникновения болей. Некоторые из возможных причин включают в себя следующие:
- воспаление связок;
- беременность и роды;
- сексуальная активность;
- любые травмы, состояния здоровья или активность, которые оказывают дополнительное давление на область таза, включая подвздошный гребень.
Упражнения и растяжки
Некоторые физические упражнения могут быть полезны в предотвращении и лечении боли. Тем не менее, прежде чем начинать новую тренировку обязательно необходимо проконсультироваться со своим лечащим врачом. Это особенно важно во время беременности.
Итак, ниже будут рассмотрены основные упражнения, которые могут помочь уменьшить боль в области подвздошной кости. Они достаточно простые, и подходят для домашнего применения.
Упражнение 1. Выпады
Шаг 1. Встать прямо.
Шаг 2. Один шаг вперед, пока ваше колено не окажется углом 90 градусов.
Убедитесь, что ваше колено образует прямой, и ни в коем случае не острый угол. В общем, колено не должно выдаваться вперед дальше пальцев на ноге.
Шаг 3. Перенесите свой вес на пятку.
Шаг 4. Вернитесь в стартовую позицию.
Смените ногу и сделайте все то же самое. Повторите эти упражнения по 10 раз для каждой ноги.
Упражнение 2. Махи ногами
Шаг 1. Встаньте прямо, держась за спинку стула или другой крепкий предмет.
Шаг 2. Поднимите одну ногу позади себя, удерживая спину в прямом положении. Удерживайтесь в этой позиции несколько секунд.
Шаг 3. Опустите ногу.
Повторяйте 10 раз с каждой стороны.
Упражнение 3. Отведение бедер в стороны
Шаг 1. Выпрямившись, поднимите одну ногу, отводя ее в сторону.
Шаг 2. Задержитесь в этой позиции ненадолго, затем опустите ее. Поменяйте стороны и повторяйте это упражнение по 10 раз с каждой ногой.
Выполняя эти упражнения, делайте столько повторений, сколько вам удобно. Не подталкивайте себя к боли. Вы постепенно сможете увеличить число повторений, увеличивая при этом свою силу. Выполнение упражнений через силу чревато травмами, что не ускорит, а наоборот, замедлит время восстановления.
Медицинская помощь при недуге
Медицинское исследование патологии подвздошных сегментов проводится с помощью процедуры трепанобиопсии, которая позволяет взять образцы костного мозга для исследования гистологии . Эта процедура менее болезненна, чем стернальная пункция, а также позволяет получить больший объем материала для изучения.
Трепанобиопсия потребует высокой точности и профессионализма медиков , которые ее производят. Чтобы не было болевых ощущений у пациента до введения иглы проводится анестезия кожного покрова, подкожной клетчатки и надкостницы .
Даже при подозрении на перелом, человека необходимо срочно доставить в медицинское учреждение. Транспортировать его нужно только лежа на спине с валиком под коленями. Понизить резкую боль могут обезболивающие. В случае перелома без смещения специалист выполняет местную анестезию и помещает ногу в шину. Пациенту на 30 дней назначается постельный режим , а затем лечебная физкультура.
Перелом подвздошной кости, сопровождающийся смещением, требует обязательного хирургического восстановления, где основной целью становится репозиция т.е. сопоставление отломков. После оперативного лечения, ногу помещают в шину , а пациенту прописывается постельный режим на срок до 45 дней. Далее, требуется долгий курс реабилитации , с применением массажа , лечебной физкультуры и физиотерапевтических процедур. Абсолютное восстановление функции конечности происходит по истечении 60 – 80 дней после травмы.
From Wikipedia, the free encyclopedia
| Iliac crest | |
|---|---|

Pelvic girdle. |
|

Overview of Ilium as largest bone of the pelvis |
|
| Details | |
| Identifiers | |
| Latin | crista iliaca |
| TA98 | A02.5.01.106 |
| TA2 | 1322 |
| FMA | 16914 |
| Anatomical terms of bone
[edit on Wikidata] |
The crest of the ilium (or iliac crest) is the superior border of the wing of ilium and the superiolateral margin of the greater pelvis.
Structure[edit]
The iliac crest stretches posteriorly from the anterior superior iliac spine (ASIS) to the posterior superior iliac spine (PSIS). Behind the ASIS, it divides into an outer and inner lip separated by the intermediate zone. The outer lip bulges laterally into the iliac tubercle.[1]
Palpable in its entire length, the crest is convex superiorly but is sinuously curved, being concave inward in front, concave outward behind.[2]
It is thinner at the center than at the extremities.
Development[edit]
The iliac crest is derived from endochondral bone.
Function[edit]
To the external lip are attached the Tensor fasciae latae, Obliquus externus abdominis, and Latissimus dorsi, and along its whole length the fascia lata; to the intermediate line, the Obliquus internus abdominis.
To the internal lip, the iliac fascia, the Transversus abdominis, Quadratus lumborum, Sacrospinalis, and Iliacus.
- Abdominal external oblique muscle
- Abdominal internal oblique muscle
- Transversus abdominis muscle
- Quadratus lumborum muscle
- Erector spinae
- Iliocostalis pars lumborum
- Longissimus pars thoracis[3]
- Latissimus dorsi
- Tensor fasciae latae
- Iliacus muscle
- Fascia lata
- Iliac fascia
- Transverse fascia
Clinical significance[edit]
A fracture of the left iliac wing
The iliac crest has a large amount of red bone marrow, and thus it is the site of bone marrow harvests (from both sides) to collect the stem cells used in bone marrow transplantation. The iliac crest is also considered the most ideal donor site for bone grafting when a large quantity of bone is needed. For example, oral and maxillofacial surgeons will often use iliac crest bone to fill in large osseous defects of the oral cavity caused by severe periodontal disease, excess bone resorption following tooth loss, trauma, or congenital defects including alveolar clefts.[4]
The top of the iliac crests also marks the level of the fourth lumbar vertebral body (L4), above or below which lumbar puncture may be performed.
Additional images[edit]
-
Muscles connecting the upper extremity to the vertebral column. Left iliac crest is labeled in red.
-
Plan of ossification of the hip bone
-
The Obliquus internus abdominis
-
Muscles of the iliac and anterior femoral regions
-
The relations of the kidneys from behind
-
Iliac crest labeled at center right
-
Iliac crest
See also[edit]
- Apollo’s belt
- Hip pointer
References[edit]
This article incorporates text in the public domain from page 234 of the 20th edition of Gray’s Anatomy (1918)
- ^ Platzer (2004), p 186
- ^ Palastanga (2006), p 243
- ^ Bogduk (2005), p 106
- ^ Rose, Louis F.. Periodontics: Medicine, Surgery and Implants. Mosby, 072004. 26.2.2.3
- Bogduk, Nikolai; Endres, Stephen M. (2005). Clinical anatomy of the lumbar spine and sacrum (4th ed.). Elsevier Health Sciences. p. 106. ISBN 0-443-10119-1.
- Palastanga, Nigel; Field, Derek; Soames, Roger (2006). Anatomy and Human Movement: Structure and Function. Elsevier Health Sciences. ISBN 0-7506-8814-9.
- Platzer, Werner (2004). Color Atlas of Human Anatomy, Vol. 1: Locomotor System (5th ed.). Thieme. ISBN 3-13-533305-1.
External links[edit]
- Atlas image: back_bone30 at the University of Michigan Health System – “The Back, Posterior View” (#4)
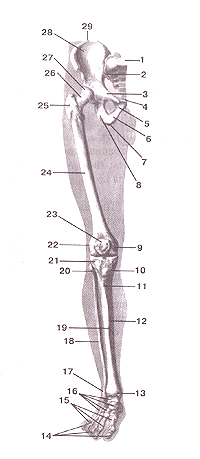
Скелет (кости) нижней конечности. Вид спереди. 1-крестец; 2-крестцово-подвздошный сустав; 3-верхняя ветвь лобковой кости; 4-симфизиальная поверхность лобковой кости; 5-нижияя ветвь лобковой кости; 6-ветвь седалищной кости; 7-се-далишный бугор; 8-тело седалищной кости; 9-медиальннй над-мышелок бедренной кости; 10-медиальный мыщелок больше-берцовой кости; 11-бугристость большеберцовой кости; 12-тело болыпеберцовой кости; 13-медиальная лодыжка; 14-фаланги пальцев; 15-кости плюсны; 16-кости предплюсны; 17-латераль-ная лодыжка; 18-малобсрцовая кость; 19-передний край; 20-го-ловка малоберцовой кости; 21-латеральный мыщелок больше-берцовой кости; 22-латеральиый надмыщелок бедренной кости; 23-надколенник; 24-бедренная кость; 25-большой вертел бедренной кости; 26-щейка бедренной кости; 27-пмовка бедренной кости; 28-крыло подвздошной кости; 29-подвздошный фебень.
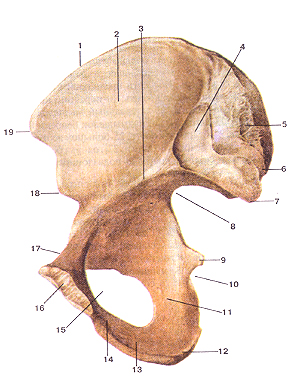
Тазовая кость (os coxae). Внутренняя поверхность, [-подвздошный гребень; 2-крыло подвздошной кости (подвздошная ямка); 3-пограничная линия (дугообразная линия); 4-ушковидная поверхность; 5-подвздошная буфистость; 6-верх-няя задняя подвздошная ость; 7-нижняя задняя подвздошная ость; 8-большая седалищная вырезка; 9-седалищная ость; 10-ма-лая седалищная вырезка; 11-тело седалищной кости; 12-седа-лишный бугор; 13-ветвь седалищной кости; 14-нижняя ветвь лобковой кости; 15-запирательное отверстие; 16-симфизиальная поверхность; 17-лобковый фебень; 18-нижняя лередняя подвздошная ость; 19-верхняя передняя подвздошная ость.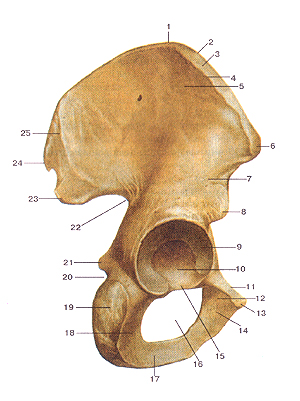
Тазовая кость (os coxae). Наружная поверхность. 1-подвздошный фебень; 2-внутренняя губа подвздошною гребня; 3-промежуточная линия; 4-наружная губа; 5-передняя ягодичная линия; 6-верхняя передняя подвздошная ость; 7-нижняя ягодичная линия; 8-нижняя передняя подвздо[иная ость; 9-полу-лунная поверхность вертлужной впадины; 10-ямка вертлужной впадины; 11-гребень лобковой кости; 12-запирательная борозда; 13-лобковый бугорок; 14-нижняя ветвь лобковой кости;’ 15-вы-резка вертлужной впадины; 16-запирательное отверстие; 17-ветвь седалищной кости; 18-тело седалищной кости; 19-седалишный бугор; 20-малая седалищная вырезка; 21-седалишная ость; 22-бо-лыиая седалищная вырезка; 23-нижняя задняя подвздошная ость; 24-верхняя задняя подвздошная ость; 25-задняя ягодичная линия.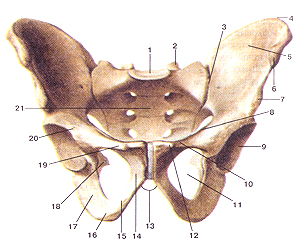
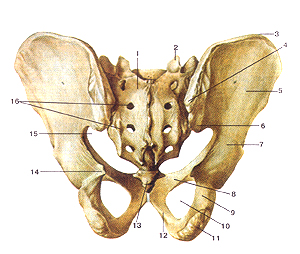
Скелет мужскою таза. Вид спереди. 1-основание крестца; 2-верхний суставной отросток крестца; 3-крсстцово-подвздошный сустав; 4-фебень подвздошной кости; 5-крыло подвздошной кости; 6-верхняя передняя подвздошная ость; 7-нижняя передняя подвздошная ость; 8-пограничная линия; 9-вертлужная впадина; 10-фебень лобковой кости; 11-за-иирательное отверстие; 12-лобковый бугорок; 13-подлобковый угол; 14-нижняя ветвь лобковой кости; 15-ветвь седалищной кости; 16-седалищный бугор; 17-тело седалищной кости; 18-седа-лищная ость; 19-верхняя вегвь лобковой кости; 20-тело подвздошной кости; 21-передняя (газовая) поверхность крестца.
Скелет мужского таза. Вид сзади.
1-задняя (дорсальная) поверхность крестца; 2-верхний суставной отросток крестца; 3-подвздошннй гребень; 4-верхняя задняя подвздошная ость; 5-крыло подвздошной кости; 6-нижняя задняя подвздошная ость; 7-тело подвздошной кости; 8-лобковая кость; 9-тело седалищной кости; 10-запирательное отверстие; 11-седалищный бугор; 12-ветвь седалищной кости; 13-копчик; 14-седалищная ость; 15-большая седалищная вырезка; 16-дор-сальные крестцовые отверстия.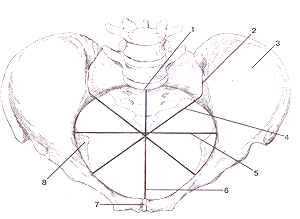
Скелет женского таза и размеры входа в полость малого таза (обозначены линиями). Вид сверху. 1-мыс; 2-крестиово-поднздошный сустав; 3-крыло подвздошной кости; 4-косой диаметр — 13 см; 5-поперсчный диаметр — 12 см; 6-прямой диаметр (истинная коньюгата) — 11 см; 7-лобковый симфиз; 8-седалищная ость.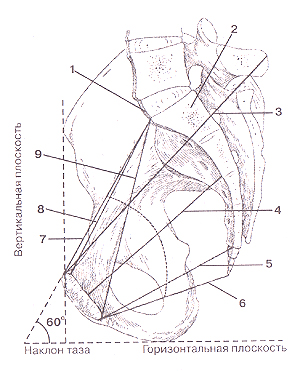
Размеры женского малого таза на сагиттальном разрезе.
1-мыс; 2-крестец; 3-наружный диаметр (наружная конъюга-та); 4-прямой диаметр полости таза; 5-расстояние между нижним краем симфиза и верхушкой крестца; 6-прямой диаметр выхода из полости таза; 7-диа-метр входа в малый таз; 8-истинная (ги-некологичсская) ко-ньюгата; 9-диаго-нальная коньюгата.
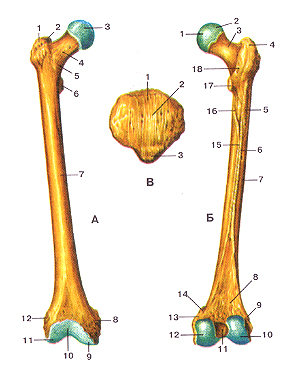
Бедренная кость (femur).
А—передняя поверхность; Б—задняя поверхность; В—надколенник. А: 1-большой вертел; 2-вертельная ямка; 3-головка бедренной кости; 4-шейка бедренной кости; 5-межвертельная линия; 6-ма-лый вертел; 7-тело бедренной кости; 8-медиальный надмыше-лок; 9-медиальный мыщелок; 10-надколенниковая поверхность; I I-латеральный мыщелок; 12-латеральный надмыщелок. Б: 1-лмка головки бедренной кости; 2-головка бедренной кости; 3-шейка бедренной кости; 4-большой вертел; 5-ягодичная бугристость; 6-латеральная губа шероховатой линии; 7-тело бедренной кости; 8-подколенная поверхность; 9-латеральный надмыщелок; 10-латеральный мыщелок; 11-межмышелковая ямка; 12-меди-альный мыщелок; 13-медиальиый надмышелок; 14-приводяший бугорок; 15-медиальная губа шероховатой линии; 16-гребенчатая линия; 17-малый вертел; 18-межвертельный гребень. В; 1-основание надколенника; 2-передняя поверхность. 3-вер-хущка надколенника.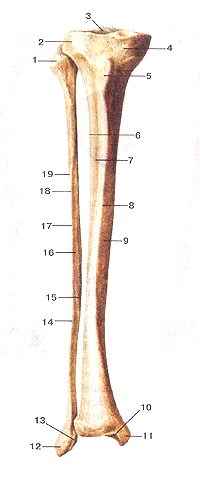
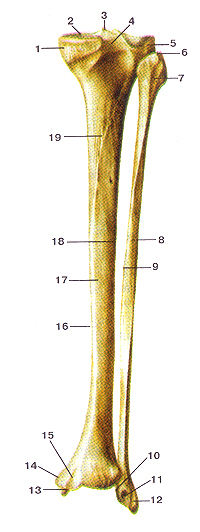
Большеберцовая и малоберцовая кости (tibia et fibula).
Вид спереди.
I-головка малобериовой кости; 2-латеральный мыщелок больше-берцовой кости; 3-межмышелковое возвышение; 4-медиальный мышелок; 5-бугристость большеберцовой кости; 6-межкостный край; 7-латеральная поверхность; 8-передний край;9-медиальная поверхность; 10-суставная поверхность лодыжки; 11-медиальная лодыжка; 12-латеральная лодыжка (мачоберцовой кости); 13- суставная поверхность лодыжки (латеральной); 14-тело малоберцовой кости; 15-медиальный (межкостный) край; 16-медиальная поверхность, 17-передний край; 18-латеральный край; 19-лате-ральная поверхность.
Большеберцовая и малоберцовая кости (tibia et fibula).
Вид сзади.
1-медиальный мыщелок; 2-верхияя суставная поверхность; 3-межмыщелковое возвышение; 4-заднее межмыщелковое поле; 5-латеральный мыщелок; 6-верхушка головки малобериовой кости; 7-головка малоберцовой кости; 8-тело малоберцовой кости; 9-медиальный (межкостный) край; 10-суставная поверхность лодыжки (малоберцовой кости); 11-ямка латеральной лодыжки; 12-борозда латеральной лодыжки; 13-суставная поверхность медиальной лодыжки; 14-медиальная лодыжка; 15-лодыжковая борозда (борозда медиальной лодыжки); 16-медиальный край больше-берцовой кости; 17-тело большеберцовой кости; 18-латеральный (межкостный) край большеберцовой кости; 19-линия камбало-видной мышцы.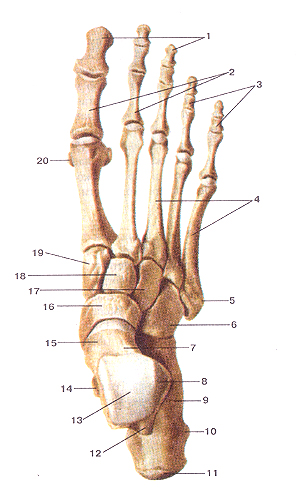
Кости стопы (ossa pcdis). Вид сверху. 1-дистальные (ногтевые) фаланги; 2-проксимальные фаланги; 3-средние фаланги; 4-плюсневые кости; 5-буфистость V плюсневой кости; 6-кубовидная кость; 7-таранная кость; 8-латераль-ная лодыжковая поверхность; 9-пяточная кость; 10-латеральный отросток буфа пяточной кости; 11-бугор пяточной кости; 12-зад-ний отросток таранной кости; 13-блок таранной кости; 14-опора таранной кости, 15-шейка таранной кости; 16-ладьевидная кость; 17-латсральная клиновидная кость; 18-промежуточная клиновидная кость; 19-медиальная клиновидная кость; 20-сеса-мовидная кость.
Кости стопы (ossa pedis). Подошвенная сторона (вид снизу). А-кости предплюсны, Г -кости плюсны, В—кости пальцев
стопы (фаланги).
1-фаланги; 2-сесамовидные кости; 3-плюсневые кости; 4-бугри-стость I плюсневой кости; 5-латеральная клиновидная кость; 6-промежуточная клиновидная кость; 7-медиальная клиновидная кость; 8-бугристость V плюсневой кости; 9-борозда сухожилия длинной малоберцовой мышцы; 10-ладьевидная кость; 11-кубовидная кость; 12-головка таранной кости; 13-опора таранной кости; 14-пяточная кость; 15-бугор пяточной кости.
Ossa pedis. Подошвенная сторона. А-кости предплюсны, Б-кости плюсны, В-кости пальцев.
Главная » Анатомический атлас » Скелет человека » Кости нижней конечности
Лекцию для врачей “Ультразвуковая анатомия органов брюшной полости и забрюшинного пространства”. Лекцию для врачей проводит профессор В. А. Изранов
Дополнительный материал
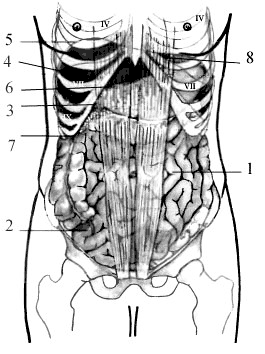
Области живота
Живот (abdomen) — это часть туловища, расположенная между грудью вверху и тазом внизу. Верхней наружной границей живота спереди являются уровень правой и левой реберных дуг, а также мечевидного отростка грудины. Внизу наружная граница живота соответствует линии подвздошных гребней и условной линии, проведенной по паховым складкам и верхнему краю лобкового симфиза. Латеральная граница живота располагается по задней подмышечной линии от реберной дуги вверху до гребня подвздошной кости внизу.
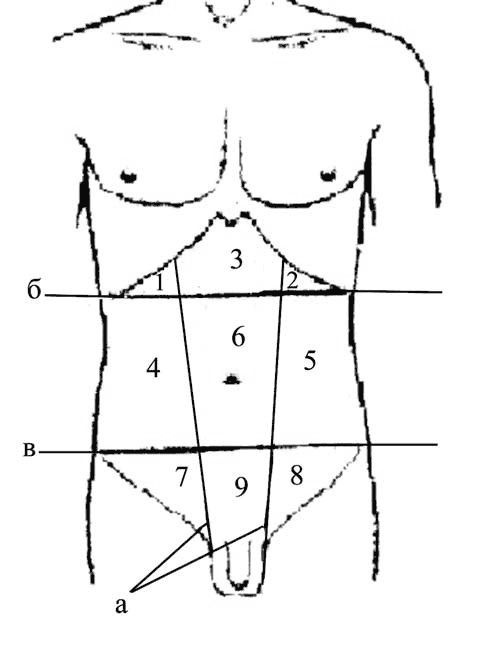
Условными вертикальными линиями, проводимыми по передней брюшной стенке, и двумя поперечными плоскостями живот разделяют на 9 областей (рис. 14).
Рис. 14. Области живота на передней брюшной стенке: а — вертикальные линии; б — подреберная плоскость; в — межостевая плоскость: 1 — правое подреберье, правая подреберная область (hypochondrium dextrum, regio hypochondriaca dextra); 2 — левое подреберье, левая подреберная область (hypochondrium sinistrum, regio hypochondriaca sinistra); 3 — надчревье, надчревная область, надчревная ямка (epigastrium, regio epigastrica, fossa epigastrica); 4 — правая боковая область (regio lateralis dextra); 5 — левая боковая область (regio lateralis sinistra); 6 — пупочная область (regio umbilicalis); 7 — правая паховая область (regio inguinalis dextra); 8 — левая паховая область (regio inguinalis sinistra); 9 — подчревье, лобковая область (hypogastrium, regio pubica)
Вертикальные линии располагаются по наружным краям прямых мышц живота (рис. 14, а).
Поперечные плоскости:
- Подреберная плоскость (planum subcostale) (рис. 14, б) соединяет нижние точки реберной дуги и соответствует уровню верхнего края III поясничного позвонка.
- Межостевая плоскость (planum interspinale) (рис. 14, в) соединяет верхние передние подвздошные ости и соответствует уровню II крестцового позвонка.
Анатомическое понятие «живот» включает стенки и полость живота (синоним брюшная полость, cavitas abdominis). Границей между грудной и брюшной полостью является диафрагма, ее проекция на переднюю поверхность тела не соответствует наружной границе между грудью и животом, идущей по реберным дугам и мечевидному отростку грудины, поэтому некоторые области брюшной полости (подреберья, надчревье) проецируются на поверхность тела не только в одноименные области брюшной стенки, но и частично в области грудной стенки, а именно — в грудные и в предгрудинную области. Знание расположения внутренних органов по областям особенно важно при изучении анатомии живого человека на невскрытой брюшинной полости.
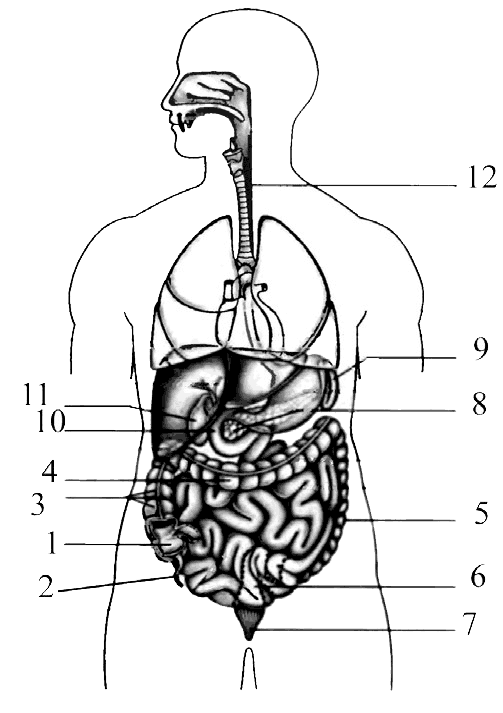
Органы брюшинной полости. Желудок
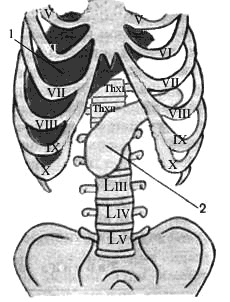
Желудок на 2/3 расположен в левом подреберье, а на 1/3 занимает надчревную область (см. прил.). Свод (дно) желудка расположен под левым куполом диафрагмы. Кардиальное отверстие желудка проецируется в области X–XI грудных позвонков, отверстие привратника — на уровне XII грудного или I поясничного позвонков справа от позвоночника (рис. 15, 1).
Большая кривизна, хотя и весьма изменчива, проецируется дугообразной линией, соединяющей самые нижние точки IX и X пар ребер. Передняя поверхность желудка прилежит к брюшной стенке и проецируется в области треугольника, ограниченного слева реберной дугой на уровне VII–IX ребер, справа — нижним краем печени, снизу — поперечной ободочной кишкой.
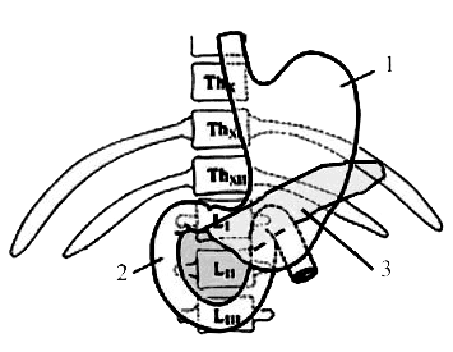
Рис. 15. Скелетотопия: 1 — желудка; 2— двенадцатиперстной кишки; 3 — поджелудочной железы
Тонкая кишка
Двенадцатиперстная кишка. Верхняя часть двенадцатиперстной кишки лежит на уровне XII грудного и I поясничного позвонков и идет слева направо (рис. 15, 2; 17, 10; прил.). Нисходящая ее часть проецируется справа от позвоночного столба от I до III поясничных позвонков. Горизонтальная часть расположена поперек на уровне III поясничного позвонка, затем переходит в восходящую часть, которая, поднимаясь вверх, пересекает позвоночник на уровне II поясничного позвонка слева от срединной линии тела и переходит в тощую кишку. Петли тощей и подвздошной кишок располагаются в основном в пупочной и боковых областях живота. Тощая кишка (рис. 16, 1) находится слева от срединной линии, подвздошная кишка (рис. 16, 2) — главным образом справа.
Рис. 16. Cкелетотопия и голотопия органов брюшной полости
Толстая кишка
Слепая кишка расположена в правой паховой области, чаще всего, в подвздошной ямке ниже илеоцекального отверстия (рис. 17, 1; прил.). Иногда наблюдается высокое положение (при расположении выше гребня подвздошной кости) и низкое положение (когда она частично или полностью располагается в малом тазу). Верхняя граница слепой кишки соответствует середине расстояния между пупком и верхней передней подвздошной остью.
Рис. 17. Голотопия органов грудной и брюшной полостей
Червеобразный отросток, или аппендикс 2: место отхождения его от слепой кишки на поверхность живота проецируется на линии, соединяющие пупок с верхней передней подвздошной остью в точке, отделяющей наружную треть от средней трети (точка Мак-Бернея), или на границе правой и средней трети линии, соединяющей подвздошные ости (точка Ланца). Относительно слепой кишки червеобразный отросток может занимать медиальное, нисходящее, латеральное, восходящее и ретроцекальное положения. При восходящем положении аппендикс может касаться своим концом печени, при нисходящем — спускаться в полость малого таза, при ретроцекальном может достигать правой почки, что важно учитывать при постановке диагноза — воспаление червеобразного отростка (аппендицит).
Восходящая ободочная кишка 3 расположена в правой боковой области живота и доходит до правого подреберья (висцеральной поверхности печени), где делает изгиб (flexura coli dextra) и переходит в поперечную ободочную кишку.
Поперечная ободочная кишка 4 проходит в поперечном направлении от правого подреберья до левого, занимает частично надчревную область. Средняя часть поперечной ободочной кишки в виде дуги, выпуклой книзу, заходит в пупочную область.
Нисходящая ободочная кишка 5, являясь продолжением поперечной, спускается вниз от левого подреберья в левой боковой области до гребня подвздошной кости, на уровне которого переходит в сигмовидную кишку.
Сигмовидная ободочная кишка 6 от уровня подвздошного гребня опускается до уровня III крестцового позвонка. Подвздошный отдел кишки расположен в левой паховой области в подвздошной ямке, тазовый отдел доходит до крестцово-подвздошного сустава, а крестцовый спускается вниз по тазовой (передней) поверхности крестца, где на уровне S3 переходит в прямую кишку.
Прямая кишка 7 расположена в полости малого таза. Она начинается от уровня III крестцового позвонка и заканчивается в области заднепроходного отверстия.
Печень
Печень располагается в правом подреберье, в надчревной области и частично в левом подреберье (рис. 16, 4; 18, 1).
Рис. 18. Скелетотопия печени и поджелудочной железы
Верхняя граница печени (рис. 16, 5) соответствует проекции правого купола диафрагмы. По правой среднеключичной линии она располагается на уровне IV межреберья или верхнего края V ребра. Нижняя граница печени (рис. 16, 6) справа не выходит из-под края реберной дуги. По передней срединной линии граница печени проходит между мечевидным отростком и пупком. Правая граница печени (рис. 16, 7) проецируется в X межреберье по средней подмышечной линии, а левая граница (рис. 16, 8) — в V межреберье по левой окологрудинной линии.
Желчный пузырь
Дно желчного пузыря проецируется на кожные покровы живота в месте пересечения реберной дуги с наружным краем правой прямой мышцы живота, что соответствует примерно переднему концу хряща IX ребра (рис. 16, 3; 17, 11).
Поджелудочная железа
Поджелудочная железа проецируется в пределах надчревной и левой подреберной областей и располагается позади желудка (рис. 18, 2). Головка железы находится на уровне I–II поясничных позвонков, хвост достигает уровня XI–XII ребер и селезенки (рис. 15, 3; 17, 8; 18, 2).
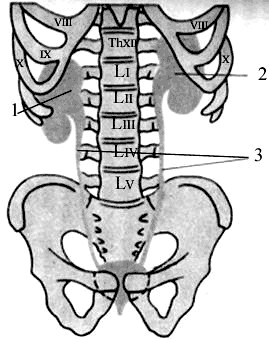
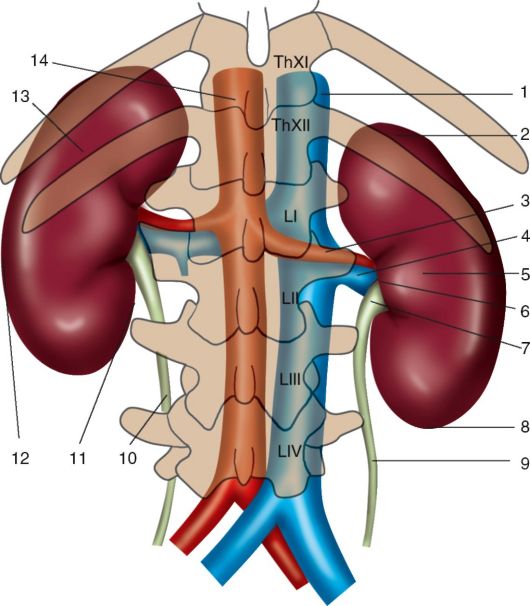
Почка
Правая почка проецируется на переднюю стенку живота в пределах надчревной, правой боковой и пупочной областей, левая почка — в надчревной и левой боковой областей живота, т. е. правая почка расположена ближе к срединной линии (рис. 19, 1).
Рис. 19. Скелетотопия: 1, 2 — почек; 3 — мочеточников; 4 — мочевого пузыря Почки располагаются по бокам от позвоночного столба на уровне от XII грудного позвонка до I–II (иногда III) поясничного. XII ребро пересекает левую почку в области ворот, а правую почку — на границе верхней и средней трети, т. к. она лежит на 1–1,5 см ниже левой почки (рис. 19, 2). При высоком положении почки могут быть полностью скрыты за ребрами, при низком положении они могут находиться ниже XII ребра.
Мочеточник
Проекция мочеточников на переднюю стенку живота соответствует наружным краям прямых мышц живота (рис. 19, 3). Проекция на заднюю стенку живота — околопозвоночные линии, т. е. вертикальные линии, проведенные по наружным краям мышцы, выпрямляющей позвоночник, что соответствует концам поперечных отростков позвонков.
Селезенка
Селезенка расположена в левом подреберье на уровне IX–XI ребер по средней подмышечной линии (рис. 17, 9).
Голотопия внутренних органов, сосудов и нервов в области живота
|
Правое подреберье, правая подреберная область (hypo– |
Надчревье, надчревная область, надчревная ямка |
Левое подреберье, левая подреберная область (hypochondrium sinistrum, regio hypochondriaca sinistra) |
|
1. Печень (большая часть правой доли). 2. Правый изгиб ободочной кишки (печеночный). |
|
|
|
Правая боковая область (regio lateralis dextra) |
Пупочная область (regio umbilicalis) |
Левая боковая область |
|
|
|
|
|
|
Скелетотопия органов брюшной полости
|
Название органа |
Передняя грудная и брюшная стенки |
Тела позвонков |
|
Печень |
||
|
Верхняя граница печени (высшая точка) |
IV межреберье по правой среднеключичной линии |
Межпозвоночный диск |
|
Нижний край печени: по средней подмышечной линии |
|
|
|
по срединной линии |
Середина расстояния между пупком и основанием мечевидного отростка |
Середина тела LI |
|
Дно желчного пузыря |
Пересечение наружного края правой прямой мышцы живота с реберной дугой (на уровне хряща IX ребра между окологрудинной и среднеключичной линиями) |
Верхний край тела LII |
|
Желудок |
||
|
Кардиа |
Хрящ VII ребра (слева), на расстоянии 2,5 см от края грудины |
Верхний край тела ThXI |
|
Свод желудка (высшая точка) |
Нижний край V ребра по левой среднеключичной линии |
Нижний край тела ThIX или верхний край тела |
|
Привратник |
От передней срединной линии до уровня хряща VIII ребра справа |
Тело LI |
|
Двенадцатиперстная кишка |
||
|
Верхняя часть |
Хрящ VIII ребра справа |
Тело ThXII или межпозвоночный диск ThXII–LI |
|
Нисходящая часть |
– |
От тела LI до нижнего края тела LIII |
|
Горизонтальная и восходящая части |
– |
От нижнего края тела |
|
Сальниковое отверстие |
VIII ребро справа (граница между хрящевой и костной частью) |
Межпозвоночный диск |
|
Двенадцатиперстнотощекишечный изгиб |
– |
Тело LII |
|
Поджелудочная железа |
||
|
Нижний край |
На 5 см выше пупка |
|
|
Верхний край |
На 10 см выше пупка |
|
|
Головка |
– |
Справа от тел LI и LII |
|
Тело |
– |
Тело LI по срединной линии |
|
Хвост |
– |
Тело ThXII слева от срединной линии |
|
Ободочная кишка |
||
|
Слепая кишка |
При наполнении — середина паховой связки |
– |
|
Правый изгиб ободочной кишки |
Хрящ IX ребра справа |
Тело LII |
|
Левый изгиб ободочной кишки |
Хрящ VIII ребра слева |
Тело LI |
|
Селезенка |
||
|
Длинная ось органа |
Соответствует длинной оси X ребра слева (на задней стенке грудной клетки) |
– |
|
Задний конец (по лопаточной линии) |
На задней стенке грудной клетки — |
Тело ThX |
|
Передний конец (по передней подмышечной линии) |
На задней стенке грудной клетки — |
Нижний край тела LI |
Поясничная область и забрюшинное пространство, regio lumbalis et spatium retroperitoneale
Поясничную область и ее слои вплоть до париетальной фасции живота, fascia abdominis parietalis, можно рассматривать как заднюю стенку живота. Многие из ее составляющих являются общими для задней и переднебоковой стенки живота.
Глубже париетальной фасции располагается забрюшинное пространство, spatium retroperitoneale, часть полости живота, ограниченная спереди париетальной брюшиной.
Поясничная область, regio lumbalis
Внешними ориентирами области являются остистые отростки двух нижних грудных и всех поясничных позвонков, XII рёбра, гребни подвздошных костей. Над горизонтальной линией, соединяющей высшие точки гребней подвздошных костей, прощупывается верхушка остистого отростка IV поясничного позвонка.
В промежуток между IV и Vостистыми отростками вводят иглу при спинно-мозговых пункциях.
Остистый отросток IV позвонка является ориентиром для определения остистых отростков выше- и нижележащих позвонков.
Задняя срединная линия тела (линия остистых отростков) делит область на две симметричные половины.
Границы поясничной области. Верхняя – XII ребро; нижняя – гребень подвздошной кости и соответствующая половина крестца; латеральная – задняя подмышечная линия или соответствующая ей вертикальная линия от конца XI ребра к подвздошному гребню; медиальная – задняя срединная линия тела (линия остистых отростков).
В пределах области различают медиальный отдел, в котором лежат позвоночник и мышца, выпрямляющая позвоночник, m. erector spinae, и латеральный, где располагаются широкие мышцы живота.
Здесь выделяют нижний поясничный треугольник, trigonum lumbale inferius, и верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius.
Слои
Кожа утолщена, малоподвижна.
Подкожный слой вверху развит слабо. Поверхностная фасция хорошо выражена и отдает глубокую фасциальную пластинку, разделяющую подкожную клетчатку на поверхностный и глубокий слои. В нижнем отделе области глубокий слой подкожной клетчатки носит название пояснично-ягодичной жировой подушки.
Собственная фасция, имеющая в этой области название пояснично-грудной фасции, fascia thoracolumbalis, хорошо выражена и образует футляры для мышц, входящих в поясничную область. Как и на передней стенке живота, мышцы поясничной области образуют три слоя.
Первый мышечный слой под собственной фасцией поясничной области составляют две мышцы: m. latissimus dorsi и m. obliquus externus abdominis.
M. latissimus dorsi начинается от задней поверхности крестца и прилегающей к нему части подвздошного гребня, остистых отростков поясничных позвонков и шести нижних грудных позвонков и прикрепляется к crista tuberculi minoris humeri. Ее мышечные пучки идут снизу вверх и сзади наперед.
M. obliquus externus abdominis начинается от пояснично-грудной фасции и восьми нижних рёбер, чередуясь мышечными пучками с передней зубчатой мышцей. Мышечные пучки наружной косой мышцы живота идут сверху вниз и сзади наперед, прикрепляясь к гребню подвздошной кости на протяжении ее передних двух третей. Передний край широчайшей мышцы спины не подходит к ним вплотную, поэтому над задней третью гребня подвздошной кости образуется треугольной формы пространство, или нижний поясничный треугольник, trigonum lumbale inferius (треугольник Пети, или Пти [Petit]) (см. рис. 9.1).
Треугольник ограничен спереди задним краем наружной косой мышцы, сзади – передним краем широчайшей мышцы спины, снизу – гребнем подвздошной кости. Дно нижнего поясничного треугольника образует внутренняя косая мышца живота, расположенная во втором мышечном слое. Из-за отсутствия в этом месте одной из мышц поясничный треугольник является «слабым местом» поясничной области, куда иногда выходят поясничные грыжи и могут проникать гнойники из забрюшинной клетчатки.
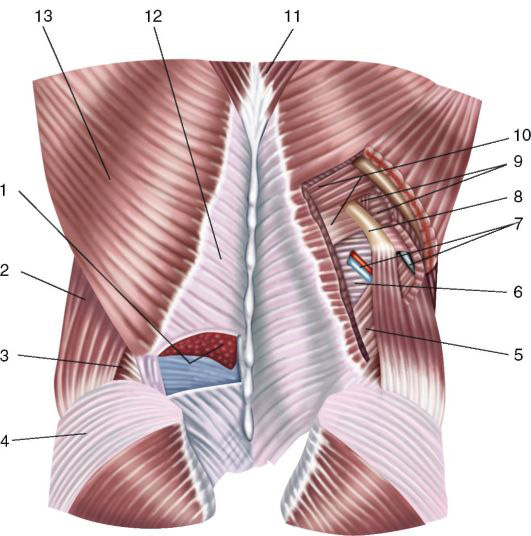
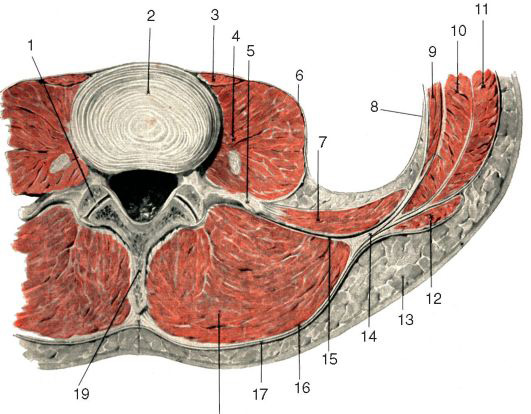
Рис. 9.1. Мышечные слои поясничной области: 1-m. erector spinae; 2 – m. obliquus externus abdominis; 3 – trigonum lumbale inferius; 4 – m. gluteus medius; 5 – m. obliquus internus abdominis; 6 – aponeurosis m. transversus abdominis (дно верхнего поясничного треугольника); 7 – a., n. intercostalis; 8 – costa XII; 9 – mm. intercostales; 10 – m. serratus posterior inferior; 11 – m. trapezius; 12 – fascia thoracolumbalis; 13 – m. latissimus dorsi
Вторым мышечным слоем поясничной области являются медиально m. erector spinae, латерально вверху – m. serratus posterior inferior, внизу – m. obliquus internus abdominis.
Мышца, выпрямляющая позвоночник, m. erector spinae, лежит в желобе, образованном остистыми и поперечными отростками позвонков, и заключена в плотное апоневротическое влагалище, образованное задней (поверхностной) и средней пластинками поясничногрудной фасции.
Нижняя задняя зубчатая мышца, m. serratus posterior inferior, и внутренняя косая мышца живота составляют латеральный отдел второго мышечного слоя поясничной области. Ход пучков обеих мышц почти совпадает, они идут снизу вверх и изнутри кнаружи. Первая из них, начинаясь от fascia thoracolumbalis в области остистых отростков двух нижних грудных и двух верхних поясничных позвонков, заканчивается широкими зубцами на нижних краях последних четырех рёбер, вторая своими задними пучками прикрепляется к трем нижним рёбрам кпереди от зубчатой. Обе мышцы не соприкасаются краями, вследствие чего между ними образуется пространство трехили четырехугольной формы, известное как верхний поясничный треугольник (четырехугольник), trigonum (tetragonum) lumbale superius (ромб Лесгафта-Грюнфельда [Lesshaft-Grynfeldt]). Его сторонами являются сверху XII ребро и нижний край нижней зубчатой мышцы, медиально – латеральный край разгибателя позвоночника, латерально и снизу – задний край внутренней косой мышцы живота. С поверхности треугольник прикрывают m. latissimus dorsi и m. obliquus externus abdominis. Дном треугольника являются fascia thoracolumbalis и апоневроз m. transversus abdominis.
Через апоневроз проходят подрёберные сосуды и нерв, в связи с чем по их ходу и сопровождающей клетчатке в межмышечную клетчатку поясничной области могут проникать гнойники.
Третий мышечный слой поясничной области образуют медиально m. quadratus lumborum и mm. psoas major et minor, а латерально – поперечная мышца живота, m. transversus abdominis. Ее начальный отдел связан с fascia thoracolumbalis и имеет вид плотного апоневроза протяженностью от XII ребра до подвздошного гребня. Конечный отдел у прямой мышцы живота также переходит в апоневроз, принимающий участие в образовании влагалища прямой мышцы живота (см. рис. 9.2).
Следующий слой – париетальная фасция живота, fascia abdominis parietalis (часть fascia endoabdominalis), которая покрывает глубокую поверхность поперечной мышцы живота и называется здесь fascia transversalis, а с медиальной стороны образует футляры для m. quadratus lumborum и mm. psoas majoret minor, называясь соответственно fascia quadrata и fascia psoatis.
Рис. 9.2. Мышцы поясницы: 1 – cavum articulare; 2 – fibrocartilago intervertebralis vertebrae lumbalis III et IV; 3 – m. psoas minor; 4 – m. psoas major; 5 – processus transversus vertebrae lumbalis IV; 6 – fascia psoatica; 7 – m. quadratus lumborum; 8 – fascia transversalis; 9 – m. transversus abdominis; 10 – m. obliquus internus abdominis; 11 – m. obliquus externus abdominis; 12 – m. latissimus dorsi; 13 – tela subcutanea; 14 – место отхождения m. transversus abdominis; 15 – средний листок fascia thoracolumbalis; 16 – задний листок fascia thoracolumbalis; 17 – fascia superficialis; 18 – m. erector spinae; 19 – processus spinosus vertebrae lumbalis IV transversalis, а с медиальной стороны образует футляры для m. quadratus lumborum и mm. psoas majoret minor, называясь соответственно fascia quadrata и fascia psoatis.
Клетчатка, заключенная в фасциальном футляре m. psoas major, может служить путем распространения натечных абсцессов, развивающихся при туберкулезном поражении поясничных позвонков. По ходу поясничной мышцы через мышечную лакуну гной может спуститься на передневнутреннюю поверхность бедра.
Забрюшинное пространство, spatium retroperitoneale
Забрюшинное пространство расположено в глубине полости живота – между париетальной фасцией живота (сзади и с боков) и париетальной брюшиной задней стенки брюшинной полости (спереди). В нем располагаются органы, не покрытые брюшиной (почки с мочеточниками, надпочечники) и участки органов, покрытые брюшиной лишь частично (поджелудочная железа, двенадцатиперстная кишка), а также магистральные сосуды (аорта, нижняя полая вена), отдающие ветви для кровоснабжения всех органов, лежащих как забрюшинно, так и внутрибрюшинно. Вместе с ними идут нервы и лимфатические сосуды и цепочки лимфатических узлов.
Забрюшинное пространство выходит за границы поясничной области в результате перехода его клетчатки в подреберья и подвздошные ямки.
Стенки забрюшинного пространства
Верхняя – поясничная и рёберная части диафрагмы, покрытые париетальной фасцией живота, до lig. coronarium hepatis справа и lig. phrenicosplenicum слева.
Задняя и боковые – позвоночный столб и мышцы поясничной области, покрытые fascia abdominis parietalis (endoabdominalis).
Передняя – париетальная брюшина задней стенки брюшинной полости. В образовании передней стенки принимают участие также висцеральные фасции забрюшинно лежащих органов: поджелудочной железы, восходящего и нисходящего отделов ободочной кишки (см. рис. 9.3).
Нижней стенки как таковой нет. Условной нижней границей считается плоскость, проведенная через linea terminalis, отделяющая забрюшинное пространство от малого таза.
Пространство между этими стенками делится на передний и задний отделы забрюшинной фасцией, fascia extraperitonealis abdominis, расположенной во фронтальной плоскости (параллельно париетальной фасции и париетальной брюшине). Она начинается на уровне задних подмышечных линий, где брюшина с боковой стенки живота переходит на заднюю. В этом месте брюшина и париетальная фасция срастаются и образуют фасциальный узел, от которого и начинается забрюшинная фасция, направляющаяся затем в медиальную сторону. На своем пути к срединной линии fascia extraperitonealis у наружных краев почек делится на два хорошо выраженных листка, охватывающих почки спереди и сзади. Передний листок называется «предпочечная фасция», fascia prerenalis, а задний – «позадипочечная», fascia retrorenalis (рис. 9.4).
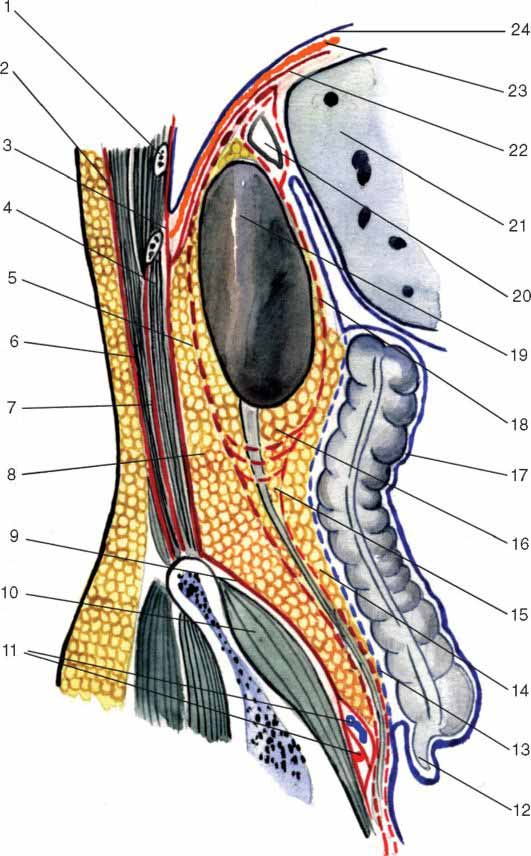
Рис. 9.3. Слои поясничной области на сагиттальном срезе (схема): 1 – costa XI; 2 – fascia thoracolumbalis; 3 – fascia endoabdominalis; 4 – m. quadratus lumborum; 5 – fascia retrorenalis; 6 – m. erector spinae; 7 – lamina profunda f. thoracolumbalis; 8 – spatium retroperitoneale; 9 – fascia iliaca; 10 – m. iliacus; 11 – a., v. iliaca communis; 12 – processus vermiformis; 13 – fascia precaecalis (Toldt); 14 – paracolon; 15 – paraureter; 16 – paranephron; 17 – peritoneum; 18 – fascia prerenalis; 19 – ren; 20 – glandula suprarenalis; 21 – hepar; 22 – fascia diaphragmatica; 23 – diaphragma; 24 – fascia endothoracica
У внутренней поверхности почки оба листка снова соединяются и направляются еще более медиально, участвуя в образовании фасциальных футляров аорты и ее ветвей и нижней полой вены. Вверху футляр аорты прочно связан с фасцией диафрагмы, футляр вены – с tunica fibrosa печени. Внизу фасциальный футляр нижней полой вены прочно сращен с надкостницей тела V поясничного позвонка.
Кроме почек, для которых предпочечная и позадипочечная фасции образуют фасциальную капсулу, fascia renalis [Gerota-Zuckerkandl] (ее часто называют наружной капсулой почки), эти листки вверху образуют фасциальный футляр для надпочечников. Ниже почек fascia prerenalis и fascia retrorenalis проходят соответственно спереди и позади мочеточников, окружая их в виде футляра вплоть до linea terminalis, где мочеточники переходят в полость малого таза.
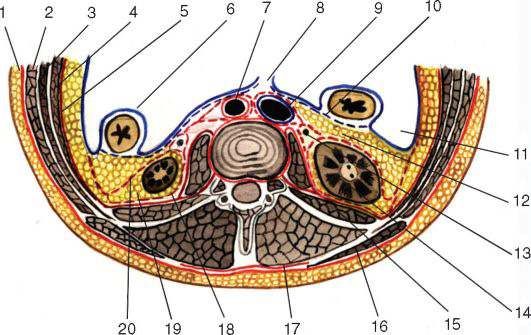
Рис. 9.4. Фасции и клетчатка поясничной области на горизонтальном срезе (красный пунктир – забрюшинная фасция, fascia extraperitoneal): 1 – fascia propria; 2 – m. obliquus externus abdominis; 3- m. obliquus internus abdominis; 4 – m. transversus abdominis; 5 – fascia endoabdominalis; 6 – peritoneum; 7 – aorta abdominalis; 8 – mesenterium; 9- v. cava inferior; 10 – fascia retrocolica; 11 – sulcus paracolicus; 12 – paracolon; 13 – ureter; 14 – ren; 15 – m. quadratus lumborum; 16 – m. latissimus dorsi; 17 – m. erector spinae; 18 – fascia retrorenalis; 19 – paranephron; 20 – fascia prerenalis
Кпереди от забрюшинной фасции располагаются задний листок париетальной брюшины и участки органов, лежащих мезоили экстраперитонеально (двенадцатиперстная кишка, восходящая и нисходящая ободочные кишки и поджелудочная железа). Заднюю поверхность этих органов покрывают висцеральные фасциальные листки, лучше выраженные позади восходящей и нисходящей частей ободочной кишки.
Эти листки называются позадиободочной фасцией, fascia retrocolica, или фасцией Тольдта. Часть этой фасции позади слепой кишки называется предслепоободочнокишечная фасция – fascia precaecocolica (мембрана Джексона [Jackson]). Снаружи fascia retrocolica справа и слева сращена с париетальной брюшиной в местах ее перехода с задней стенки брюшинной полости на восходящую и нисходящую части ободочной кишки (боковые борозды (каналы) нижнего этажа брюшинной полости). С медиальной стороны позадиободочная фасция связана с фасциальными футлярами сосудов забрюшинного пространства и с фасциальными листками, покрывающими поджелудочную железу и двенадцатиперстную кишку.
Между перечисленными фасциальными листками в забрюшинном пространстве выделяют три слоя клетчатки: собственно забрюшинную, околопочечную и околокишечную (см. рис. 9.3, 9.4).
Первый слой забрюшинной клетчатки (иначе – собственно забрюшинная клетчатка, textus cellulosus retroperitonealis), расположен вслед за париетальной фасцией (при доступе сзади, через все слои поясничной области). Спереди он ограничен fascia extraperitoneal, сзади – fascia abdominis parietalis, вверху – сращением поясничной части fascia abdominis parietalis с диафрагмальной на уровне XII ребра.
Воспаление этого участка клетчатки называется внебрюшинным поддиафрагмальным абсцессом.
Внизу забрюшинная клетчатка свободно переходит в клетчатку малого таза. С медиальной стороны этот слой ограничен сращением fascia extraperitonealis с фасциальными футлярами брюшной аорты, нижней полой вены и подвздошно-поясничной мышцы. Латерально собственно забрюшинная клетчатка ограничена сращением париетальной брюшины с fascia abdominis parietalis и fascia extraperitonealis.
В забрюшинной клетчатке нередко скапливаются значительные по объему гематомы при повреждении сосудов забрюшинного пространства.
Второй слой забрюшинной клетчатки, или околопочечное жировое тело, corpus adiposum pararenale, располагается между fascia retrorenalis и fascia prerenalis (расщепленная забрюшинная фасция). Этот слой делится на три отдела: верхний – фасциально-клетчаточный футляр надпочечника, средний – жировая капсула почки, capsula adiposa renis (паранефрон), и нижний – фасциально-клетчаточный футляр мочеточника (парауретериум). Фасциально-клетчаточный футляр надпочечника изолирован от клетчатки почки, а внизу околопочечная клетчатка связана с околомочеточниковой клетчаткой.
Околопочечное жировое тело, corpus adiposum pararenale, представляет собой изолированную от соседних клетчаточных пространств рыхлую жировую клетчатку, охватывающую почку со всех сторон и располагающуюся между фасциальной и фиброзной капсулами почки. Ее толщина индивидуально различна, но она больше всего у ворот и нижнего конца (полюса) почки. Ниже почки фасциальные листки связаны между собой соединительнотканными перемычками и в виде гамака поддерживают почку.
Околомочеточниковая клетчатка, paraureterium, заключенная между fascia preureterica и fascia retroureterica, вверху связана с околопочечной, а внизу следует по ходу мочеточника на всем его протяжении вплоть до малого таза.
Третий слой забрюшинной клетчатки располагается позади восходящей и нисходящей частей ободочной кишки и называется околоободочной клетчаткой, paracolon. Сзади этот слой ограничивает fascia extraperitoneal, а спереди – fascia retrocolica, покрывающая сзади восходящую (или нисходящую) ободочную кишку, и париетальная брюшина (дно) боковой борозды (канала) спереди. Толщина клетчатки в этом пространстве может достигать 1-2 см. Вверху paracolon оканчивается у корня mesocolon transversum, внизу в подвздошных ямках справа – у слепой кишки, слева – у корня брыжейки сигмовидной кишки. Латерально околоободочная клетчатка доходит до места соединения париетальной брюшины с забрюшинной фасцией, медиально – до корня брыжейки тонкой кишки, несколько не доходя до срединной линии.
В околоободочной клетчатке располагаются нервы, кровеносные сосуды, лимфатические сосуды и узлы, относящиеся к толстой кишке.
Брюшная часть аорты, pars abdominalis aortae
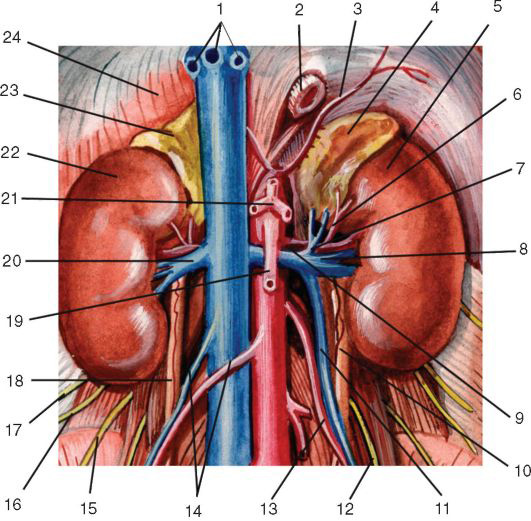
Брюшная часть нисходящей аорты расположена забрюшинно, слева от срединной линии на передней поверхности поясничного отдела позвоночника, покрытой fascia prevertebralis (часть париетальной фасции живота). Она проходит от hiatus aorticus диафрагмы до уровня IV-V поясничных позвонков, где делится на правую и левую общие подвздошные артерии. Длина брюшной аорты равна в среднем 13-14 см. На всем протяжении аорта заключена в хорошо выраженный фасциальный футляр, образованный за счет забрюшинной фасции.
Синтопия. Вверху и спереди к аорте прилежат поджелудочная железа, восходящая часть duodenum, ниже – верхняя часть корня брыжейки тонкой кишки. Вдоль левого края аорты расположены поясничный отдел левого симпатического ствола и межбрыжеечное сплетение, справа – нижняя полая вена.
В клетчатке вдоль брюшной аорты располагаются париетальные левые поясничные лимфатические узлы (латеральные аортальные, предаортальные, постаортальные) и промежуточные поясничные лимфатические узлы.
Брюшная часть аорты на всем протяжении окружена ветвями брюшного аортального сплетения и ганглиями, входящими в его состав.
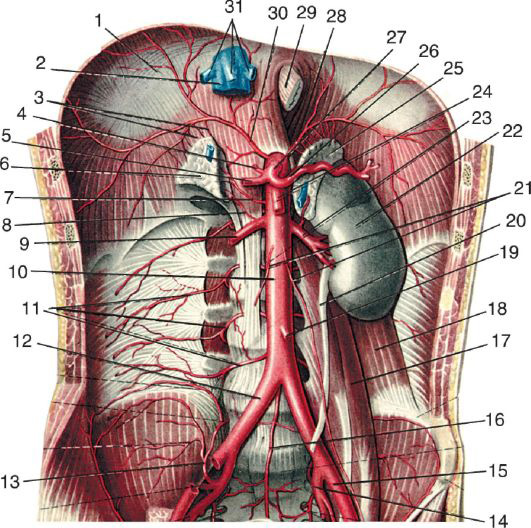
От брюшной аорты отходят пристеночные и висцеральные ветви (рис. 9.5).
Пристеночные (париетальные) ветви.
Нижние диафрагмальные артерии, аа. phrenicae inferiores dextra et sinistra, отходят от передней поверхности начального отдела брюшной аорты сразу по ее выходе из hiatus aorticus и направляются по нижней поверхности диафрагмы вверх, вперед и в стороны.
Поясничные артерии, аа. lumbales, парные, числом четыре отходят от задней поверхности аорты на протяжении первых четырех поясничных позвонков и проникают в щели, образованные телами позвонков и начальными пучками поясничной мышцы, кровоснабжая нижние отделы переднебоковой стенки живота, поясничную область и спинной мозг.
Срединная крестцовая артерия, a. sacralis mediana, – тонкий сосуд, начинается на уровне V поясничного позвонка от задней поверхности аорты у места ее деления на общие подвздошные артерии, спускается по середине тазовой поверхности крестца до копчика, снабжая кровью m. iliopsoas, крестец и копчик.
Рис. 9.5. Ветви брюшной аорты: 1 – diaphragma; 2 – v. cava inferior; 3 – aa. suprarenales superiores; 4 – a. gastrica sinistra; 5 – a. hepatica communis; 6 – gl. suprarenalis dextra; 7 – a. suprarenalis media; 8 – a. suprarenalis inferior; 9 – a. renalis dextra; 10 – aorta abdominalis; 11 – aa. lumbales; 12 – a. iliaca communis dextra; 13 – a. iliolumbalis; 14 – a. iliaca interna sinistra; 15 – a. iliaca externa sinistra; 16 – a. sacralis mediana; 17 – m. psoas major; 18 – m. quadratus lumborum; 19 – a. mesenterica inferior; 20 – ureter; 21 – aa. testiculares dextra et sinistra; 22 – ren; 23 – a. renalis sinistra; 24 – a. mesenterica superior; 25 – gl. suprarenalis sinistra; 26 – a. splenica; 27 – truncus coeliacus; 28 – a. phrenica inferior sinistra; 29 – oesophagus; 30 – a. phrenica inferior dextra; 31 – vv. hepaticae
Висцеральные парные и непарные ветви брюшной аорты обычно отходят в таком порядке: 1) truncus coeliacus; 2) аа. suprarenales mediae; 3) a. mesenterica superior; 4) аа. renales; 5) аа. testiculares (ovaricae); 6) a. mesenterica inferior.
Чревный ствол, truncus meliacus, отходит от передней поверхности аорты коротким стволом на уровне нижнего края XII грудного или верхнего края I поясничного позвонка между внутренними ножками диафрагмы. Он проецируется тотчас книзу от верхушки мечевидного отростка по срединной линии. У верхнего края тела поджелудочной железы чревный ствол делится на три ветви: аа. gastrica sinistra, hepatica communis et splenica (lienalis). Iruncus meliacus окружен ветвями солнечного сплетения. Спереди его прикрывает париетальная брюшина, образующая заднюю стенку сальниковой сумки.
Средняя надпочечниковая артерия, a. suprarenalis media, парная, отходит от боковой поверхности аорты несколько ниже отхождения чревного ствола и направляется к надпочечнику.
Верхняя брыжеечная артерия, a. mesenterica superior, начинается от передней поверхности аорты на уровне тела I поясничного позвонка, позади поджелудочной железы. Затем она выходит из-под нижнего края шейки поджелудочной железы и ложится на переднюю поверхность восходящей части двенадцатиперстной кишки, отдавая ветви к поджелудочной железе и двенадцатиперстной кишке. Далее a. mesenterica superior вступает в промежуток между листками корня брыжейки тонкой кишки и разветвляется, кровоснабжая тонкую кишку и правую половину ободочной кишки.
Почечные артерии, аа. renales. Обе аа. renales начинаются обычно на одном уровне – I поясничного позвонка или хряща между I и II поясничными позвонками; уровень их отхождения проецируется на переднюю стенку живота примерно на 5 см книзу от мечевидного отростка. От почечных артерий начинаются нижние надпочечниковые артерии.
Артерии яичка (яичника), аа. testiculares (аа. ovaricae), парные, отходят от передней поверхности брюшной аорты тонкими стволами несколько ниже почечных артерий. Они идут позади париетальной брюшины, составляющей дно мезентериальных синусов, пересекая спереди на своем пути сначала мочеточники, а затем наружные подвздошные артерии. У мужчин они у глубокого пахового кольца входят в состав семенного канатика и через паховый канал направляются
к яичку, у женщин – через связку, подвешивающую яичник, идут к яичникам и маточным трубам.
Нижняя брыжеечная артерия, a. mesenterica inferior, отходит от переднелевой поверхности нижней трети брюшной аорты на уровне нижнего края III поясничного позвонка, идет забрюшинно позади левого мезентериального синуса и кровоснабжает левую половину ободочной кишки через a. colica sinistra, aa. sigmoideae и a. rectalis superior.
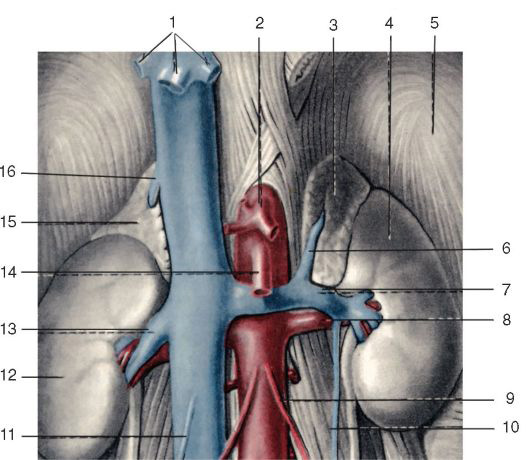
Бифуркация аорты – ее деление на общие подвздошные артерии – находится обычно на уровне IV-V поясничного позвонка.
Общие подвздошные артерии, аа. iliacae communes, направляются вниз и латерально, расходясь под углом от 30 до 60°. Длина общих подвздошных артерий в среднем составляет 5-7 см. Правая общая подвздошная артерия длиннее левой на 1-2 см. Она проходит кпереди от общей подвздошной вены. У крестцово-подвздошного сочленения а. iliaca communis делится на наружную и внутреннюю подвздошные артерии.
Наружная подвздошная артерия, a. iliaca externa, является непосредственным продолжением общей подвздошной артерии сразу после отхождения внутренней подвздошной артерии. От этого места она направляется по верхнему краю linea terminalis (верхней границе малого таза) к медиальной половине паховой связки и проходит под ней через сосудистую лакуну, lacuna vasorum, на бедро, где уже называется бедренной артерией. А. iliaca externa отдает нижнюю надчревную артерию, a. epigastrica inferior, и глубокую артерию, окружающую подвздошную кость, a. circumflexa ilium profunda.
Внутренняя подвздошная артерия, a. iliaca interna, отделившись от общей подвздошной, спускается забрюшинно по заднелатеральной стенке малого таза к большому седалищному отверстию, где делится на переднюю и заднюю ветви.
Окклюзирующее поражение аорты, подвздошных артерий и их ветвей чаще всего вызывает атеросклероз. Совокупность возникающих при этом клинических проявлений, таких, как утомляемость нижних конечностей, ощущение похолодания стоп, парестезии, называется синдромом Лериша. Одно из серьезных проявлений окклюзии аорты и подвздошных артерий – импотенция, связанная с хронической недостаточностью кровоснабжения спинного мозга и ишемией органов таза.
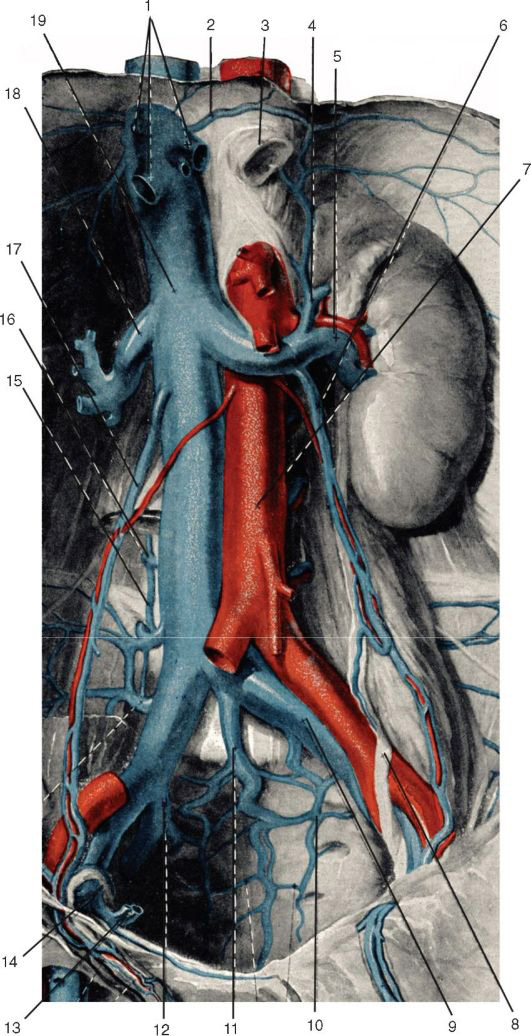
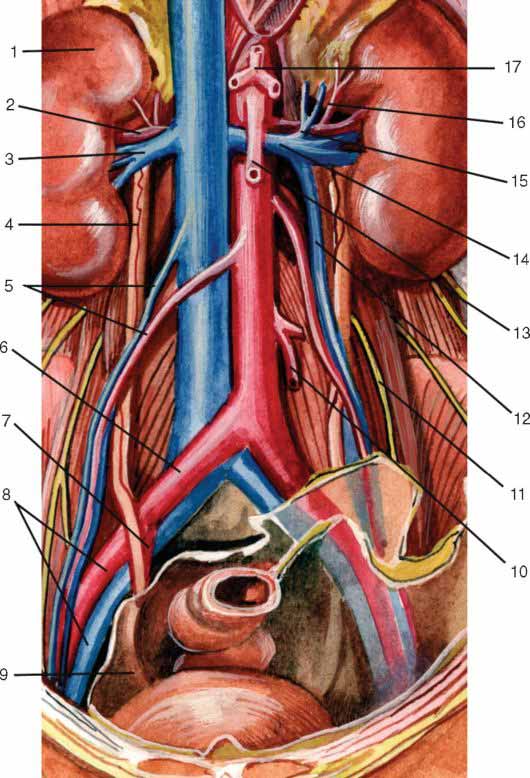
Нижняя полая вена, v. cava inferior
Нижняя полая вена начинается забрюшинно на уровне IV- V поясничных позвонков из слияния двух общих подвздошных вен. Это место прикрыто правой общей подвздошной артерией. Далее от места своего начала нижняя полая вена поднимается вверх, спереди и справа от позвоночника по направлению к печени и собственному отверстию в диафрагме.
Синтопия. Кпереди от нижней полой вены находятся париетальная брюшина правого брыжеечного синуса, корень брыжейки тонкой кишки с проходящими в нем верхними брыжеечными сосудами, горизонтальная (нижняя) часть двенадцатиперстной кишки, головка поджелудочной железы, воротная вена, задненижняя поверхность печени. Нижнюю полую вену у ее начала пересекает спереди a. iliaca communis dextra, а выше – a. testicularis dextra (a. ovarica).
Слева от нижней полой вены почти на всем протяжении лежит аорта.
Справа нижняя полая вена примыкает к поясничной мышце, правому мочеточнику, медиальным краям правой почки и правого надпочечника. Выше вена лежит в вырезке заднего края печени, паренхима которой окружает вену с трех сторон. Далее нижняя полая вена вступает в грудную полость через foramen venae cavae в диафрагме (рис. 9.6).
Позади нижней полой вены проходят правая почечная артерия и правые поясничные артерии. Сзади и справа находится поясничный отдел правого симпатического ствола.
В нижнюю полую вену забрюшинно впадают следующие висцеральные и париетальные вены.
Париетальные вены:
1. Поясничные вены, vv. lumbales, по четыре с каждой стороны.
2. Нижняя диафрагмальная вена, v. phrenica inferior, парная, впадает в нижнюю полую вену над печенью.
Висцеральные вены:
1. Правая яичковая (яичниковая) вена, v. testicularis (ovarica) dextra, впадает непосредственно в нижнюю полую вену, левая – в левую почечную вену.
2. Почечные вены, vv. renales, впадают в нижнюю полую вену почти под прямым углом на уровне межпозвоночного хряща I и II поясничных позвонков. Левая вена впадает обычно несколько выше правой.
3. Надпочечниковые вены, vv. suprarenales (vv. centrales), парные. Непосредственно в нижнюю полую вену впадает правая надпочечниковая вена, а левая – в левую почечную вену.
4. Печеночные вены, vv. hepaticae, впадают в нижнюю полую вену по выходе из паренхимы печени, на протяжении заднего края печени, почти у отверстия нижней полой вены в диафрагме.
Рис. 9.6. Нижняя полая вена: 1 – vv. hepaticae; 2 – v. phrenica inferior; 3 – oesophagus; 4 – v. suprarenalis; 5 – v. renalis; 6 – v. testicularis sinistra; 7 – aorta abdominalis; 8 – ureter sinister; 9 – v. iliaca communis sinistra; 10 – v. sacralis lateralis; 11 – v. sacralis mediana; 12 – v. iliaca interna; 13 – v. epigastrica inferior; 14 – ductus deferens; 15 – v. lumbalis ascendens; 16 – v. lumbalis III; 17 – v. testicularis dextra; 18 – v. renalis dextra; 19 – v. cava inferior
В забрюшинном пространстве располагаются также вены, не впадающие в нижнюю полую вену. Это непарная вена, v. azygos, и полунепарная вена, v. hemiazygos. Они начинаются от восходящих поясничных вен, vv. lumbales ascendens, и поднимаются по переднебоковым поверхностям тел поясничных позвонков, проникая через диафрагму в грудную полость. При этом v. azygos проходит латерально от правой ножки диафрагмы, а v. hemiazygos – слева от левой ножки.
Восходящие поясничные вены образуются по сторонам от позвоночника из вертикальных венозных анастомозов поясничных вен между собой. Внизу они анастомозируют с подвздошно-поясничными или общими подвздошными венами.
Таким образом, вены, входящие в систему непарной и полунепарной вен, являются каво-кавальными анастомозами, так как непарная вена впадает в верхнюю полую вену, а ее истоки – в нижнюю полую вену.
При тромбозах в системе подвздошных вен чаще (85%) поражение бывает на левой стороне из-за сдавления левой общей подвздошной вены общей и внутренней подвздошными артериями, которые лежат поверхностнее. У женщин этому способствует также длительное сдавление вен беременной маткой.
При продолжительной иммобилизации больных (после травмы, по поводу сохранения беременности и т.д.) тромб быстро растёт в проксимальном направлении, достигая участков нижней полой вены с неизмененным эндотелием, поэтому «хвост» тромба к стенке вены не фиксирован, флотирует. Это часто ведет к его отрыву, попаданию с током крови в правое предсердие, правый желудочек и последующей тромбоэмболии лёгочных артерий.
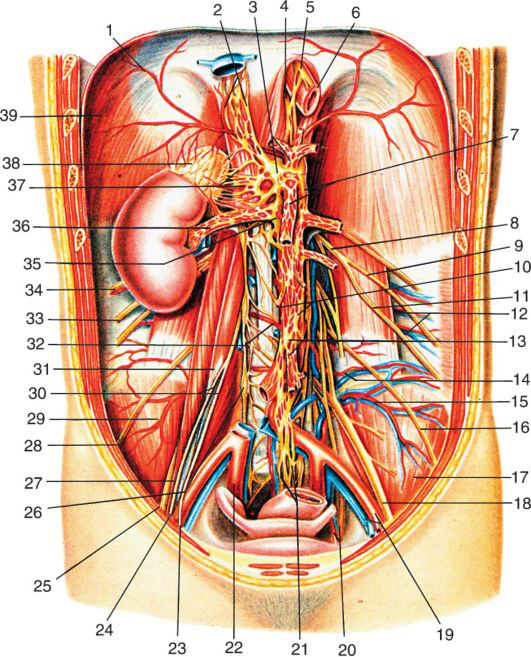
Нервы забрюшинного пространства Ветви поясничного сплетения
Поясничное сплетение, plexus lumbalis, так же как и другие, вышележащие сплетения (pl. cervicalis, pl. brachialis, pl. thoracicus), образуется спинно-мозговыми корешками, выходящими из межпозвоночных отверстий. Нервы, образующиеся из этих корешков, иннервируют мышцы и кожу поясничной области, передненижних областей живота, промежности, бедра.
Между квадратной мышцей поясницы и ее фасцией проходят nn. iliohypogastricus и ilioinguinalis. Несколько ниже, под fascia iliaca, проходит n. cutaneus femoris lateralis. Из щели между m. iliacus и m. psoas выходит n. femoralis. По передней поверхности m. psoas major проходит n. genitofemoralis, который прободает фасцию этой мышцы и делится на ramus femoralis и ramus genitalis. Далее эти ветви идут в забрюшинном пространстве рядом с мочеточником, пересекая его сзади.
Висцеральные (вегетативные) сплетения и узлы
В забрюшинном пространстве формируются мощные висцеральные (вегетативные) нервные сплетения, иннервирующие органы забрюшинного пространства и органы брюшинной полости. В них вплетаются ветви поясничной части симпатического ствола, большой и малый внутренностные нервы (от грудной части симпатического ствола), задние блуждающие стволы, ветви правого диафрагмального нерва.
Truncus sympathicus переходит из грудной полости в забрюшинное пространство между средней и наружной ножками диафрагмы. Поясничный, или брюшной, отдел симпатического ствола состоит из четырех, иногда из трех узлов. Симпатические стволы в поясничном отделе расположены на более близком расстоянии один от другого, чем в грудной полости, так что узлы лежат на переднебоковой поверхности поясничных позвонков вдоль медиального края m. psoas major, прикрытые париетальной фасцией.
Висцеральные ветви, поясничные внутренностные нервы, nn. splanchnici lumbales, числом 2-10 отходят от поясничных узлов и вступают в сплетения, расположенные вокруг брюшной аорты, соединяясь с одноименными ветвями противоположной стороны.
В поясничной области правый симпатический ствол обычно полностью или частично прикрыт нижней полой веной и редко лежит кнаружи от нее.
Левый симпатический ствол чаще всего располагается на 0,6- 1,5 см латеральнее брюшной аорты или идет вдоль ее латерального края.
Почечные артерии, а слева, кроме того, и нижняя брыжеечная артерия располагаются кпереди от симпатических стволов. Поясничные артерии обычно располагаются позади них, а поясничные вены, особенно 3-я и 4-я, – чаще спереди. На уровне V поясничного позвонка спереди от симпатических стволов проходят общие подвздошные артерии и вены.
Вдоль аорты от диафрагмы до linea terminalis располагается брюшное аортальное сплетение, plexus aorticus abdominalis. В его состав входят: 1) чревное сплетение; 2) верхнее брыжеечное сплетение; 3) межбрыжеечное сплетение; 4) нижнее брыжеечное сплетение; 5) подвздошное сплетение; 6) верхнее подчревное сплетение. Как видно из этого перечня, висцеральные сплетения располагаются вдоль аорты и ее висцеральных ветвей (рис. 9.7).
Чревное сплетение, plexus meliacus, является самым крупным и важным висцеральным (вегетативным) нервным сплетением, лежащим в забрюшинном пространстве (часто его называют «солнечным сплетением» из-за множества входящих и выходящих ветвей). Это самое верхнее околоаортальное сплетение забрюшинного пространства. Чревное сплетение располагается на уровне XII грудного позвонка на передней поверхности аорты, по бокам от чревного ствола. Вверху сплетение ограничено диафрагмой, внизу – почечными артериями, с боков – надпочечниками, а спереди – поджелудочной железой (этим объясняются невыносимые боли при опухолях и воспалении железы) и прикрыто париетальной брюшиной задней стенки сальниковой сумки выше pancreas.
В состав plexus meliacus входят два чревных узла (правый и левый), ganglia meliaca, два аортопочечных, ganglia aorticorenalia, и непарный верхний брыжеечный узел, ganglion mesentericum superius.
От чревных узлов отходят несколько групп ветвей. По ходу ветвей аорты они направляются к органам, образуя периваскулярные сплетения. К ним относятся: диафрагмальное сплетение, печёночное, селезёночное, желудочные, панкреатическое, надпочечниковое, почечное, мочеточниковое сплетения.
Рис. 9.7. Нервы забрюшинного пространства: 1 – a. phrenica inferior; 2 – plexus phrenicus и ganglion phrenicum; 3 – plexus coeliacus и ganglia coeliaca; 4 – truncus vagalis posterior; 5 – truncus vagalis anterior; 6 – oesophagus; 7 – gangl. mesentericum superius и plexus mesentericus superior; 8 – o6ni? ствол n. iliohypogastricus и n. ilioinguinalis; 9 – n. iliohypogastricus; 10 – plexus aorticus abdominalis; 11 – n. ilioinguinalis; 12 – aa. и vv. lumbales; 13 – gangl. mesentericum inferius и plexus mesentericus inferior; 14 – a. lumbalis; 15 – a. iliolumbalis; 16 – n. cutaneus femoris lateralis; 17 – m. iliacus; 18 – n. femoralis; 19 – a. и v. iliacae externae; 20 – n. obturatorius и a. obturatoria; 21 – plexus hypogastricus superior; 22 – a. iliaca interna; 23 – r. genitalis n. genitofemoralis; 24 – truncus sympathicus 25 – n. femoralis; 26 – r. femoralis n. genitofemoralis; 27 – m. psoas major; 28 – n. cutaneus femoris lateralis; 29 – a. iliolumbalis; 30 – n. genitofemoralis; 31 – m. psoas minor; 32 – a. lumbalis; 33 – n. iliohypogastricus; 34 – n. subcostalis; 35 – gangl. aorticorenale; 36 – a. renalis и plexus renalis; 37 – plexus suprarenalis; 38 – glandula suprarenalis; 39 – diaphragma
Ветвями брюшного аортального сплетения ниже чревного образованы сплетения, сопровождающие яичковые (яичниковые) артерии.
Ветви брюшного аортального сплетения, а также верхнего брыжеечного висцерального (вегетативного) узла по ходу верхней брыжеечной артерии формируют верхнее брыжеечное сплетение, plexus mesentericus superior, иннервирующее участки кишечника, кровоснабжаемые этой артерией, а также поджелудочную железу.
Часть брюшного аортального сплетения между верхней и нижней брыжеечными артериями называется межбрыжеечным сплетением, plexus intermesentericus.
От нижнего брыжеечного узла и ветвей межбрыжеечного сплетения начинается нижнее брыжеечное сплетение, plexus mesentericus inferior, идущее по ходу одноименной артерии. Оно иннервирует левую часть поперечной ободочной, нисходящую и сигмовидную ободочные кишки. По ходу a. rectalis superior формируется plexus rectalis superior.
У бифуркации аорты из брюшного аортального сплетения образуются два подвздошных сплетения, plexus iliacus.
У верхней границы малого таза, ниже бифуркации аорты, на уровне V поясничного позвонка у промонториума образуется верхнее подчревное сплетение, plexus hypogastricus superior (n. presacralis), отдающее большую часть ветвей к органам малого таза и на соединение с расположенным в полости малого таза нижним подчревным сплетением.
За счет эфферентной симпатической иннервации осуществляются замедление перистальтики желудка, кишок и жёлчного пузыря, сужение просвета кровеносных сосудов и угнетение секреции желез. Замедление перистальтики вызывается также тем, что симпатические нервы вызывают активное сокращение сфинктеров: sphincter pylori, сфинктеров кишечника и др.
Парасимпатические волокна в сплетения брюшной полости вступают в виде ветвей блуждающего нерва. Вместе с симпатическими и висцеросенсорными нервными волокнами они образуют смешанные вегетативные сплетения, иннервирующие почти все органы и сосуды забрюшинного пространства и брюшинной полости. Парасимпатическая иннервация нисходящей ободочной кишки, а также всех органов малого таза осуществляется парасимпатическими тазовыми внутренностными нервами, nn. splanchnici pelvini, отходящими от крестцового отдела спинного мозга.
Функцией эфферентной парасимпатической иннервации является усиление перистальтики желудка, расслабление сфинктера привратника, усиление перистальтики кишок и жёлчного пузыря.
Кроме эфферентных парасимпатических и симпатических волокон, во всех вегетативных сплетениях брюшной полости и таза присутствуют афферентные чувствительные (висцеросенсорные) нервные волокна, идущие от внутренних органов.
По симпатическим волокнам, в частности, передается чувство боли от этих органов, а от желудка – чувство тошноты и голода.
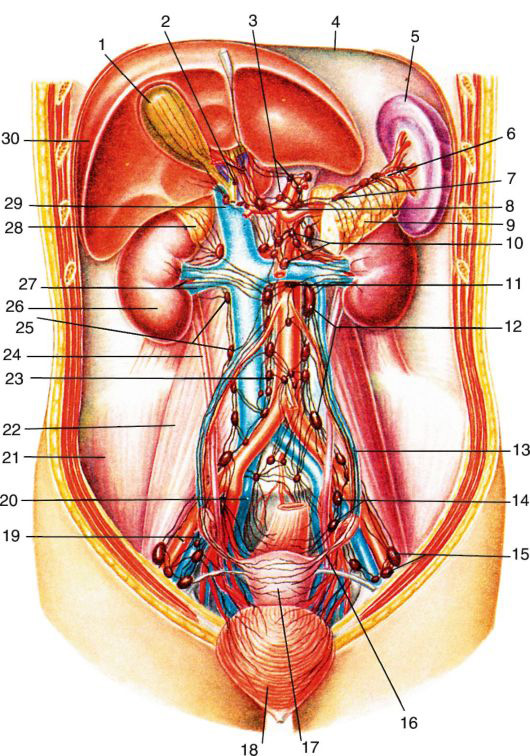
Лимфатическая система забрюшинного пространства
В лимфатическую систему забрюшинного пространства входят региональные лимфатические узлы, сосуды и крупные лимфатические коллекторы, дающие начало грудному (лимфатическому) протоку, ductus thoracicus.
В эту систему лимфа собирается от нижних конечностей, органов малого таза, забрюшинного пространства и органов брюшинной полости. От них лимфа сначала попадает в висцеральные региональные узлы, расположенные, как правило, по ходу артерий, кровоснабжающих органы. Из висцеральных узлов лимфа попадает в париетальные узлы забрюшинного пространства (см. рис. 9.8).
Основными лимфатическими коллекторами являются париетальные левые и правые поясничные узлы.
В группу левых поясничных узлов входят латеральные аортальные, предаортальные и постаортальные узлы, т. е. узлы, лежащие вдоль аорты. Правые поясничные узлы лежат вокруг нижней полой вены (латеральные кавальные, предкавальные и посткавальные). Правые и левые эфферентные лимфатические сосуды позади брюшной аорты и нижней полой вены образуют правый и левый поясничные (лимфатические) стволы, trunci lumbales dexter et sinister. Эти стволы, объединяясь, образуют грудной проток, ductus thoracicus.
Уровень образования грудного протока у взрослых чаще всего колеблется от середины XII грудного позвонка до верхнего края II поясничного позвонка.
Рис. 9.8. Лимфатическая система забрюшинного пространства: 1 – vesica fellea; 2 – nodi lymphoidei hepatici; 3 – nodi lymphoidei coeliaci; 4 – diaphragma; 5 – splen; 6 – a. splenica; 7 – nodi lymphoidei pancreaticolienales; 8 – truncus coeliacus; 9 – pancreas; 10 – nodi lymphoidei mesenterici; 11 – nodi lymphoidei interaortocavales; 12 – nodi lymphoidei lumbales; 13 – a. et v. ovaricae; 14 – nodi lymphoidei iliaci interni; 15 – nodi lymphoidei iliaci; 16 – tuba uterina;17 – uterus; 18 – vesica urinaria; 19 – a. et v. iliacae externae; 20 – a. et v. iliacae internae; 21 – m. iliacus; 22 – m. psoas major; 23 – nodi lymphoidei mesenterici inferiores; 24 – ureter; 25 – nodi lymphoidei lumbales; 26 – ren; 27 – a. et v. renales; 28 – glandula suprarenalis; 29 – v. cava inferior; 30 – hepar
Расширение нижней (начальной) части грудного протока называется цистерной млечного сока, cisterna chyli. Цистерна есть приблизительно у 3/4 взрослых людей. Из забрюшинного пространства грудной проток поднимается в грудную полость через аортальное отверстие диафрагмы, располагаясь вдоль задней стенки аорты. Обычно цистерна грудного лимфатического протока располагается у правой ножки поясничной части диафрагмы и срастается с ней. Сокращения диафрагмы способствуют продвижению лимфы вверх по протоку.
Почки, renes
Почки располагаются в верхнем отделе забрюшинного пространства по обеим сторонам позвоночника. По отношению к задней брюшной стенке почки лежат в поясничной области. По отношению к брюшине они лежат экстраперитонеально.
На переднюю стенку живота почки проецируются в подрёберных областях, частично в надчревной; правая почка нижним концом может достигать правой боковой области.
Правая почка, как правило, располагается ниже левой, чаще всего на 1,5-2 см.
Почка имеет бобовидную форму. В почке различают верхний и нижний концы (полюсы), переднюю и заднюю поверхности, наружный (выпуклый) и внутренний (вогнутый) края. Медиальный край обращен не только медиально, но и несколько вниз и вперед. Средняя вогнутая часть медиального края содержит почечные ворота, hilum renak, через которые входят почечные артерии и нервы и выходят вена и мочеточник. Вертикальный размер почки – 10-12 см, поперечный – 6-8 см, толщина – 3-5 см. Выпуклый край почки обращен назад и кнаружи, он отстоит на 9-13 см от срединной линии. Продольные оси почек образуют острый угол, открытый книзу, т. е. верхними полюсами почки сближаются (конвергируют), а нижними – расходятся (дивергируют).
Почка окружена тремя оболочками, из которых фиброзная капсула, capsula fibrosa, прилегает к паренхиме органа; за ней идет жировая клетчатка, которую в клинической практике чаще называют paranephron. Ее ограничивает жировая капсула, capsula adiposa. Самой наружной оболочкой является fascia renalis (Gerota’s; её же описал Zuckerkandl), образованная забрюшинной фасцией, fascia extraperitoneal.
Скелетотопия. Верхний конец левой почки расположен на уровне верхнего края XI ребра, правой – на уровне одиннадцатого межреберья.
Ворота левой почки лежат на уровне XII ребра, правой – ниже XII ребра. Передняя проекция почечных ворот, «передняя почечная точка», определяется в углу между наружным краем прямой мышцы живота и рёберной дугой, т. е. справа совпадает с проекционной точкой жёлчного пузыря.
Нижний конец левой почки располагается по линии, соединяющей нижние точки Х рёбер, правой – на 1,5-2 см ниже.
Со стороны поясничной области почки проецируются на уровне XII грудного, I и II (иногда и III) поясничных позвонков, причем наружный край почек отстоит от срединной линии примерно на 10 см (рис. 9.9).
Ворота почки проецируются на уровне тела I поясничного позвонка (или хряща между I и II поясничными позвонками).
Задняя проекция почечных ворот, «задняя почечная точка», определяется в углу между наружным краем мышцы, выпрямляющей позвоночник, и XII ребром.
Давление в передней и задней точках при пальпации в случаях поражения почечной лоханки обычно вызывает резкую боль.
В воротах почки лежат окруженные жировой клетчаткой почечная артерия, вена, ветви почечного нервного сплетения, лимфатические сосуды и узлы, лоханка, переходящая книзу в мочеточник. Все перечисленные образования составляют так называемую почечную ножку.
В почечной ножке наиболее переднее и верхнее положение занимает почечная вена, несколько ниже и кзади располагается почечная артерия, наиболее низко и кзади лежит почечная лоханка с началом мочеточника. Иначе говоря, и спереди назад, и сверху вниз элементы почечной ножки располагаются в одинаковом порядке (для запоминания: Вена, Артерия, Лоханка – ВАЛя).
Синтопия. Почки соприкасаются со многими органами брюшинной полости и забрюшинного пространства, но не прямо, а посредством своих оболочек, фасциально-клетчаточных прослоек, а спереди, кроме того, и брюшины.
Позади почки, за fascia retrorenalis и fascia abdominis parietalis, расположены поясничный отдел диафрагмы, квадратная мышца поясницы, апоневроз поперечной мышцы живота и изнутри – поясничная мышца. За участком почки, лежащим выше XII ребра, находится плевральный рёберно-диафрагмальный синус.
Рис. 9.9. Скелетотопия почки сзади: 1 – v. cava inferior; 2 – extremitas superior; 3 – a. renalis dextra; 4 – v. renalis dextra; 5 – ren dexter; 6 – hylum renale; 7 – pelvis renalis; 8 – extremitas inferior; 9 – ureter dexter; 10 – ureter sinister; 11 – margo medialis; 12 – margo lateralis; 13 – ren sinister; 14 – aorta abdominalis
Над каждой почкой сверху и несколько кпереди и медиально от ее верхнего конца в фасциальной капсуле лежит надпочечник, gl. suprarenalis, примыкая своей задневерхней поверхностью к диафрагме.
Передняя поверхность правой почки в верхней трети или половине покрыта брюшиной, связывающей почку с печенью (lig. hepatorenale), и прилегает верхним концом к висцеральной поверхности правой доли печени. Ниже к переднелатеральной поверхности почки прилегает flexura coli dextra, к переднемедиальной поверхности (у ворот) – pars descendens duodeni. Нижний отдел передней поверхности почки подходит к брюшине правого брыжеечного синуса.
Перечисленные отделы этих органов отделены от почки fascia prerenalis и рыхлой клетчаткой.
Передняя поверхность левой почки вверху, где она прилегает к желудку, и ниже mesocolon transversum, где она прилегает к левому брыжеечному синусу, а через него к петлям тощей кишки, покрыта брюшиной. Кпереди от средних отделов левой почки располагаются хвост поджелудочной железы, селезёночные сосуды и flexura coli sinistra, а к латеральным отделам почки ниже ее середины прилегает нисходящая ободочная кишка; выше к участку левой почки, покрытому брюшиной, прилежит facies renalis селезёнки (lig. splenorenale).
Медиально, со стороны ворот обеих почек, находятся тела XII грудного и I и II поясничных позвонков с медиальными участками начинающихся здесь ножек диафрагмы. Ворота левой почки прилегают к аорте, а правой – к нижней полой вене (рис. 9.10).
Почку фиксируют почечные фасции, окружающая жировая клетчатка, сосуды почечной ножки и внутрибрюшное давление.
Почечные артерии, аа. renales, отходят от боковых стенок брюшной аорты ниже верхней брыжеечной артерии на уровне I-II поясничных позвонков и идут к воротам почек. A. renalis dextra проходит позади нижней полой вены и нисходящей части двенадцатиперстной кишки, она длиннее левой. Длина правой почечной артерии равна 5-6 см, левой – 3-4 см. Средний диаметр артерий равен 5,5 мм.
Кпереди от левой почечной артерии располагается хвост поджелудочной железы. В этом месте а. renalis sinistra может располагаться близко к селезёночной артерии, проходящей забрюшинно вдоль верхнего края хвоста поджелудочной железы.
От обеих почечных артерий отходят вверх тонкие аа. suprarenales inferiores, а вниз – rr. ureterici.
У ворот почки a. renalis делится обычно на две ветви: более крупную переднюю и заднюю, ramus anterior et ramus posterior. Разветвляясь в почечной паренхиме, эти ветви образуют две сосудистые системы: пред- и позадилоханочную.
Рис. 9.10. Почки: I – vv. hepaticae; 2 – oesophagus; 3 – a. phrenica inferior sinistra; 4 – gl. suprarenalis sinistra; 5 – ren sinister; 6 – a. suprarenalis sinistra; 7 – v. suprarenalis sinistra; 8-v. renalis sinistra; 9 – a. renalis sinistra; 10 – ureter sinister; II – v. testicularis sinistra; 12 – n. genitofemoralis; 13 – a. testicularis sinistra; 14 – a., v. testicularis dextra; 15 – n. cutaneus femoris lateralis; 16 – n. ilioinguinalis; 17 – n. iliohypogastricus; 18 – ureter dexter; 19 – a. mesenterica superior; 20 – v. renalis dextra; 21 – truncus coeliacus; 22 – ren dexter; 23 – gl. suprarenalis dextra; 24 – diaphragma
Внутри почки выделяют пять почечных сегментов: верхний, передневерхний, передненижний, нижний и задний. К каждому из них подходит одноименная артерия. Передняя ветвь почечной артерии кровоснабжает четыре сегмента, отдавая a. segmenti superioris, a. segmenti anterioris superioris, a. segmenti anterioris inferioris и a. segmenti inferioris. Задняя ветвь почечной артерии отдает только артерию заднего сегмента, a. segmentiposterioris, и rr. ureterici.
На поверхность почки сегменты проецируются приблизительно следующим образом. Верхний и нижний сегменты занимают концы почки, отграничиваясь линиями, идущими от верхнего и нижнего углов ворот почки к ее латеральному краю. Передневерхний и передненижний сегменты занимают переднюю часть почки. Граница между ними идет поперечно через середину переднего края ворот почки. Задний сегмент занимает задний отдел почки между верхушечным и нижним сегментом (рис. 9.11).
Сегментарные артерии почки не анастомозируют друг с другом, что позволяет производить сегментарную резекцию почек. Разветвления чашек почечной лоханки согласуются с артериальными сегментами.
Довольно часто к одному из концов (обычно нижнему) почки подходит добавочная почечная артерия, что требует особой тщательности при перевязке сосудов во время нефрэктомии.
Почечные вены, vv. renales [Burow], впадают в нижнюю полую вену. Правая, естественно, короче, она обычно впадает ниже левой.
Рис. 9.11. Сегменты почки (схема): I – задняя поверхность левой почки; II – передняя поверхность левой почки; 1 – segmentum posretius; 2 – segmentum anterius superius; 3 – segmentum anterius inferius; 4 – segmentum inferius; 5 – segmentum superius В почечные вены впадает часть вен надпочечников. Левая почечная вена до своего впадения в v. cava inferior спереди пересекает аорту. В нее почти под прямым углом впадает левая яичковая (яичниковая) вена, v. testicularis (ovarica) sinistra
Из-за этого условия для оттока по левой v. testicularis хуже, чем для правой, которая впадает в нижнюю полую вену под острым углом. В связи с этим в левой вене чаще возникает застой крови, который может привести к так называемому варикоцеле – расширению вен семенного канатика.
Притоки почечных вен анастомозируют с венами портальной системы, образуя портокавальные анастомозы с ветвями селезёночной вены, вен желудка, верхней и нижней брыжеечных вен.
Левая почечная и селезёночная вены располагаются рядом друг с другом, что дает возможность создания искусственного портокавального анастомоза – спленоренального анастомоза.
Лимфатические сосуды из паренхимы и фиброзной капсулы почки направляются к воротам почки, где сливаются между собой и идут далее в составе почечной ножки к регионарным лимфатическим узлам: поясничным, аортальным и кавальным, откуда лимфа оттекает в cysterna chyli.
Иннервация почек осуществляется почечным нервным сплетением, plexus renalis, которое образуют ветви чревного сплетения, n. splanchnicus minor, и почечно-аортальный узел. В почку ветви сплетения проникают в виде периваскулярных нервных сплетений. Из почечного сплетения отходят ветви к мочеточнику и надпочечнику.
Надпочечники, glandulae suprarenales
Надпочечники – органы внутренней секреции, плоские парные железы, расположены забрюшинно у верхнемедиальной поверхности верхних концов почек с боков от позвоночного столба на уровне XI-XII грудных позвонков. Надпочечник имеет переднюю, заднюю и почечную поверхности, верхний и медиальный края.
Оба надпочечника проецируются на переднюю стенку живота в надчревной области, причем небольшая часть каждого из них находится в пределах соответствующего подреберья. Они заключены в фасциальные капсулы, образованные за счет листков f. extraperitonealis, и задними поверхностями прилежат к поясничному отделу диафрагмы.
Синтопия. К правому надпочечнику снизу прилегает верхний конец почки, спереди – внебрюшинная поверхность печени и иногда pars superior duodeni. Его медиальный край обращен к нижней полой вене. Задняя поверхность надпочечника прилежит к поясничной части диафрагмы (рис. 9.12).
Левый надпочечник прилегает к верхнемедиальной поверхности верхнего конца левой почки. Позади надпочечника располагается диафрагма, спереди – париетальная брюшина сальниковой сумки и желудок, спереди и снизу – поджелудочная железа и селезёночные сосуды. Медиальный край надпочечника соприкасается с левым полулунным узлом чревного сплетения и брюшной аортой.
Рис. 9.12. Надпочечники: I – vv. hepaticae; 2 – truncus coeliacus; 3 – gl. suprarenalis sinistra; 4 – ren sinister; 5 – diaphragma; 6 – v. suprarenalis sinistra; 7 – v. renalis sinistra; 8 – a. renalis sinistra; 9 – a. testicularis sinistra; 10 – v. testicularis sinistra; II – v. testicularis dextra; 12 – ren dexter; 13 – v. renalis dextra; 14 – a. mesenterica superior; 15 – gl. suprarenalis dextra; 16 – v. suprarenalis dextra
Артериальное кровоснабжение каждого надпочечника осуществляется верхней, средней и нижней надпочечниковыми артериями, аа. suprarenales superior, media et inferior, из которых верхняя является ветвью нижней диафрагмальной артерии, средняя – ветвью брюшной аорты, нижняя – первой ветвью почечной артерии.
Венозный отток происходит по v. suprarenalis (v. centralis), выходящей из ворот надпочечника, расположенных на его передней поверхности. Левая надпочечниковая вена впадает в левую почечную, правая – в нижнюю полую или в правую почечную вену.
Иннервация осуществляется от надпочечниковых сплетений, которые формируются ветвями чревного, почечных, диафрагмальных и брюшного аортального сплетений, а также ветвями чревных и блуждающих нервов.
Надпочечниковые сплетения занимают промежуточное положение между чревным сплетением и надпочечниками и отдают к последним до 35-40 ветвей.
Отток лимфы направлен к лимфатическим узлам, расположенным вдоль брюшной аорты и нижней полой вены.
Мочеточники, ureteres
Мочеточник (ureter) представляет собой гладкомышечную полую несколько сплющенную трубку длиной 26-31 см, соединяющую почечную лоханку с мочевым пузырем. Он состоит из трех частей: одна расположена в забрюшинном пространстве, pars abdominalis, вторая – в подбрюшинной клетчатке малого таза, pars pelvina, и третья, самая небольшая, лежит в стенке мочевого пузыря, pars intramuralis.
Мочеточник имеет три сужения. Верхнее находится у его начала, у выхода из лоханки. Здесь его диаметр составляет 2-4 мм. Среднее сужение (до 4-6 мм) располагается в месте пересечения мочеточником подвздошных сосудов и пограничной линии. Нижнее (до 2,5- 4 мм) – непосредственно над местом прободения мочеточником стенки мочевого пузыря.
В местах сужений чаще всего происходит задержка отходящих из лоханки мочевых камней.
Между сужениями расположены расширения: верхнее до 8-12 мм в поперечнике, нижнее – до 6 мм.
Проекции. На переднюю стенку живота мочеточник проецируется в пупочной и лобковой областях, по наружному краю прямой мышцы живота. Задняя проекция мочеточника, т. е. проекция его на поясничную область, соответствует вертикальной линии, соединяющей концы поперечных отростков поясничных позвонков.
Мочеточник, как и почка, окружен листками забрюшинной фасции, fascia extraperitonealis, и клетчаткой, paraureterium, расположенной между ними. На всем протяжении мочеточник лежит забрюшинно.
Синтопия. Идя вниз, в направлении снаружи внутрь, мочеточник пересекает большую поясничную мышцу и n. genitofemoralis.
Этой близостью к нерву объясняется иррадиация болей в паховую область, мошонку и половой член у мужчин и в большие половые губы у женщин при прохождении камня через мочеточник.
Правый мочеточник располагается между нижней полой веной изнутри и caecum и colon ascendens снаружи, а левый – между брюшной аортой изнутри и colon descendens снаружи.
Спереди от правого мочеточника располагаются: pars descendens duodeni, париетальная брюшина правого брыжеечного синуса, a. и v. testicularis (ovarica), а. и v. ileocolicae и radix mesenterii с расположенными около них лимфатическими узлами.
Спереди от левого мочеточника лежат многочисленные ветви а. и v. mesentericae inferiores, a. и v. testicularis (ovarica), брыжейка сигмовидной кишки, а выше нее – париетальная брюшина левого брыжеечного синуса.
Мочеточники связаны с париетальной брюшиной довольно прочно, в результате чего при отслаивании брюшины мочеточник всегда остается на ее задней поверхности.
При переходе в малый таз правый мочеточник обычно пересекает а. и v. iliacae externae, левый – а. и v. iliacae communes. Контуры мочеточника на этом его отрезке иногда хорошо видны через брюшину (рис. 9.13).
Мочеточник в верхней трети кровоснабжают ветви почечной артерии, в средней – ветви a. testicularis (ovarica). Венозная кровь оттекает по одноименным с артериями венам.
Отток лимфы направлен к регионарным лимфатическим узлам почки и далее к аортальным и кавальным узлам.
Иннервация брюшного отдела мочеточников осуществляется от plexus renalis, тазового – от plexus hypogastricus.
Рис. 9.13. Мочеточники в забрюшинном пространстве: 1 – ren dexter; 2 – a. renalis dextra; 3 – v. renalis dextra; 4 – ureter dexter; 5 – a., v. testicularis; 6 – a. iliaca communis; 7 – a. iliaca interna; 8 – a., v. iliaca externa; 9 – контур мочеточника под брюшиной (тазовый отдел); 10 – a. mesenterica inferior; 11 – n. genitofemoralis; 12 – v. testicularis sinistra; 13 – a. mesenterica superior; 14 – v. renalis sinistra; 15 – v. suprarenalis; 16 – a. suprarenalis; 17 – truncus coeliacus