Дата публикации 20 октября 2020Обновлено 3 апреля 2023
Определение болезни. Причины заболевания
Брадикардия — это ритм сердца с частотой сердечных сокращений (ЧСС) менее 60 ударов в минуту.
Краткое содержание статьи — в видео:
Термин “брадикардия” образован от греческих слов: “брадис” — медленный и “кардиа” — сердце. Само по себе уменьшение ЧСС не является самостоятельным заболеванием — это лишь симптом либо даже вариант нормы. Появление брадикардии может быть связано как с особенностями физиологического состояния в данный момент (сон, покой), так и обусловлено кардиологической или внесердечной патологией.
Даже выраженная брадикардия с ЧСС менее 50 ударов в минуту в покое — распространённое явление у спортсменов и физически тренированных людей [11]. Регулярные физические нагрузки улучшают способность сердца перекачивать кровь. Как в покое, так и при нагрузке сердце тренированного человека способно обеспечить необходимый кровоток с помощью меньшего количества сердечных сокращений за единицу времени. Например, у тренированных бегунов-марафонцев, пловцов на длинные дистанции, лыжников пульс в покое даже в дневное время может замедляться до 35-40 ударов в минуту.
Кроме того, к рефлекторному снижению ЧСС могут приводить:
- давление на рефлексогенную зону сонных артерий, в том числе при туго повязанном галстуке или шарфе;
- надавливание на глазные яблоки (рефлекс Ашнера);
- тошнота и рвота;
- значительное повышение артериального давления (артериальный барорефлекс).
Иногда прослеживается наследственный фактор в развитии брадикардии или, точнее, заболеваний, сопровождающихся брадикардией (идиопатические заболевания проводящей системы сердца). Например, брадикардия отмечалась у Наполеона Бонапарта и членов его семьи. Частота пульса императора редко превышала 40 ударов в минуту [12].
При физиологической брадикардии самочувствие обычно не нарушено, однако патологическое снижение ЧСС может сопровождаться определёнными клиническими проявлениями: слабостью, артериальной гипотензией, головокружениями, потемнением в глазах и даже обмороками.
В ряде случаев брадикардия может быть симптомом некоторых соматических заболеваний, в том числе эндокринных (патологии щитовидной железы и надпочечников) или, например, инфекционных (дифтерии, брюшного тифа и др.).
Брадикардия часто встречается у подростков, является для них вариантом нормы, обычно проходит со временем и не требует лечения.
Для женщин во время беременности брадикардия нехарактерна, но может возникать, например, у спортсменок. Чаще же при беременности ЧСС, наоборот, повышается до 90-120 ударов в минуту. Устойчивая брадикардия при беременности требует дополнительного диагностического обследования, чтобы исключить патологии сердца (например, дисфункцию синусового узла и предсердно-желудочковые блокады) и некоторые внесердечные заболевания (прежде всего гипотиреоз) [8].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы брадикардии
Симптомы, которыми может проявляться брадикардия:
- паузы в работе сердца;
- одышка и слабость при умеренных физических нагрузках;
- артериальная гипотензия;
- эпизоды потери сознания;
- эпизоды преходящего головокружения;
- частое беспричинное ощущение усталости, повышенная утомляемость и сонливость;
- редкий пульс (менее 50 в покое, если только человек не хорошо тренирован физически).
Перечисленные симптомы могут быть выражены в разной степени, от минимальной до выраженной, но обычно регистрируются лишь некоторые из них.
Более того, все перечисленные симптомы (кроме факта самой брадикардии) могут встречаться при многих других заболеваниях. Проявления брадикардии часто расцениваются пациентами как признаки старения или усталости. Обычно при умеренной брадикардии человек не ощущает каких-либо симптомов. При брадикардии менее 40 ударов в минуту может появиться слабость, утомляемость, ухудшиться память и внимание, возникнуть одышка, головокружение, отёки, бледность кожи.
Очень редкий пульс (менее 30 ударов в минуту) может приводить к потере сознания или предобморочному состоянию — потемнению в глазах, резкой слабости, падению артериального давления.
Обмороки на фоне выраженной брадикардии получили название “приступы Морганьи — Адамса — Стокса” и требуют срочной медицинской помощи, так как угрожают жизни пациента [1].
Патогенез брадикардии
На частоту сердечных сокращений значительно влияет вегетативный отдел нервной системы. Это воздействие реализуется с помощью основных медиаторов: норадреналина и ацетилхолина. Баланс медиаторов обеспечивает адаптацию ЧСС к текущим физиологическим потребностям организма. Норадреналин увеличивает ЧСС, ацетилхолин — снижает.
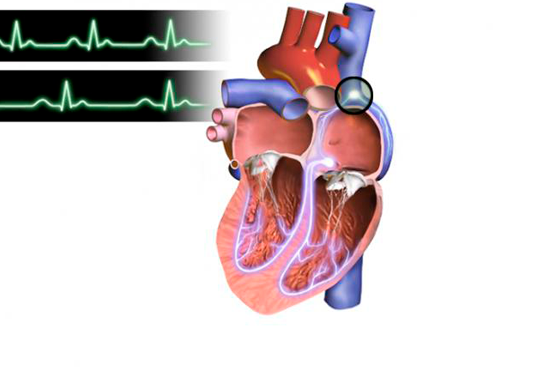
Данные медиаторы влияют на электрическую активность основного водителя ритма сердца — синусового узла, изменяя её в нужном направлении. В каком ритме будет сокращаться сердце — зависит именно от синусового узла. Электрический импульс, зародившийся в синусовом узле, возбуждает ткань предсердий, затем поступает в атриовентрикулярный узел, а после задержки там, по стволу и ножкам пучка Гиса — двигается к желудочкам, вызывая их активацию и сокращение. Брадикардия возникает при нарушении автоматизма синусового узла, при блокаде выхода импульса из синусового узла либо при нарушениях проведения электрического импульса от предсердий к желудочкам (атриовентрикулярная блокада II-III степени).
К брадикардии могут приводить внесердечные (экстракардиальные) и сердечные (кардиальные) причины. Однако далеко не всегда при наличии причин, перечисленных ниже, брадикардия требует лечения.
Экстракардиальные — это факторы, не связанные с заболеваниями сердца:
- гипотиреоз (снижение функции щитовидной железы);
- системные заболевания соединительной ткани (системная красная волчанка, склеродермия, ревматическая лихорадка);
- травмы головного мозга (ушиб и отёк);
- кровоизлияние в мозг;
- некоторые инфекционные заболевания (дифтерия, токсоплазмоз, болезнь Лайма);
- высокая концентрация кальция в крови;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- гипотермия (низкая температура тела);
- голодание;
- болезнь Меньера (патология вестибулярного аппарата, сопровождающаяся приступами головокружения и тошноты);
- отравление фосфорорганическими соединениями, которые могут применяться в садоводстве против вредителей растений и для борьбы с домашними насекомыми;
- синдром обструктивного апноэ сна (остановки дыхания во сне) — может стать причиной ночных эпизодов брадикардии.
Отдельно выделяют брадикардию, связанную с действием лекарств. Чаще всего к ней приводит приём:
- бета-адреноблокаторов (бисопролол, метопролол, небиволол);
- недигидропиридиновых антагонистов кальция (верапамил, дилтиазем);
- антиаритмических препаратов;
- ивабрадина.
Урежение сердечного ритма зачастую не побочный эффект лекарственных препаратов — бета-блокаторы, верапамил, дилтиазем, ивабрадин назначаются именно для того, чтобы снизить ЧСС. Например, при ишемической болезни сердца бета-адреноблокаторы назначают с целью снизить ЧСС в покое до 55-60 в минуту. Соответственно, при физической нагрузке прирост ЧСС тоже снижается.
Заболевания сердца могут приводить к брадикардии сами по себе, однако чёткой закономерности здесь нет. Например, инфаркт миокарда может сопровождаться тахикардией, но в ряде случаев инфаркт, обычно нижний, при котором поражается диафрагмальная стенка левого желудочка, приводит к обратимой рефлекторной брадикардии. При переднем инфаркте миокарда может возникать предсердно-желудочковая блокада, причём далеко не всегда проводимость восстанавливается. В таком случае может возникнуть необходимость в установке электрокардиостимулятора.
Перенесённые воспалительные заболевания миокарда (миокардиты) тоже могут стать причиной поражения проводящей системы сердца и привести к брадикардии.
Наиболее характерно возникновение брадикардии при так называемых первичных (идиопатических) заболеваниях проводящей системы сердца. При этих болезнях брадикардия и связанные с нею симптомы — зачастую единственное проявление заболевания. Наиболее значимы среди этих болезней — синдром слабости синусового узла (СССУ) и предсердно-желудочковые блокады (атриовентрикулярные блокады) [2].
Хирургическая коррекция врождённых и приобретённых пороков сердца и радиочастотная абляция (введение катетеров-электродов через крупные сосуды в сердце) также может приводить к развитию предсердно-желудочковых блокад и, как следствие, к брадикардии, однако такие осложнения возникают нечасто.
Классификация и стадии развития брадикардии
Классификация заболеваний, приводящих к брадикардии:
- дисфункция синусового узла;
- предсердно-желудочковые блокады трёх степеней.
В зависимости от выраженности, брадикардия подразделяется на следующие виды:
- лёгкая — частота сердечных сокращений составляет от 50 до 60 ударов в минуту;
- умеренная — от 40 до 50 ударов в минуту;
- выраженная — менее 40 [4].
Осложнения брадикардии
При умеренной и лёгкой брадикардии кровообращение обычно не нарушается, так как в покое такой ЧСС оказывается достаточно. Однако если при физической нагрузке ЧСС не увеличивается, может появиться одышка и слабость. Выраженная брадикардия с ЧСС менее 30-40 в минуту может приводить к потере сознания и предобморочным состояниям, так как головной мозг наиболее чувствителен к снижению кровоснабжения. Однако профессиональные спортсмены переносят выраженную брадикардию в покое, как правило, без каких-либо симптомов. Например, у велогонщика Мигеля Индурайна была зарегистрирована частота сердечных сокращений 28 ударов в минуту в покое.
Частыми осложнениями синдрома слабости синусового узла (СССУ) становятся различные наджелудочковые нарушения ритма, чаще всего это пароксизмальная фибрилляция предсердий, которая проявляется сердцебиением, перебоями в работе сердца, головокружением, слабостью и одышкой. Обмороки и предобморочные состояния при СССУ и при предсердно-желудочковых блокадах приводят к увеличению травматизма из-за падений [3].
Диагностика брадикардии
Так как к брадикардии могут приводить как кардиальные, так и экстракардиальные заболевания, диагностика направлена на выявление не только заболеваний сердца.
Беседуя с пациентом, врач выявляет симптомы, которые могут быть связаны с брадикардией: обмороки, предобморочные состояния, эпизоды головокружения, одышку и слабость при физической нагрузке. Также доктор выясняет, какие лекарственные препараты принимает пациент, и какие заболевания он перенёс.
Стандартная электрокардиография (ЭКГ) в покое позволит оценить ритм сердца за то короткое время, в течение которого она записывается. При клинически значимой брадикардии этого бывает достаточно в тех ситуациях, когда нарушения, сопровождающиеся брадикардией (например, предсердно-желудочковая блокада или снижение активности синусового узла), регистрируются постоянно.
Другим важнейшим методом диагностики для оценки ритма сердца на протяжении суток (а с появлением многосуточных регистраторов — и нескольких дней) является холтеровское мониторирование ЭКГ. Его диагностические качества значительно превышают возможности стандартной ЭКГ. При выполнении холтеровского мониторирования ЭКГ:
- оценивают среднюю ЧСС в течение суток, днём, ночью;
- выявляют значимые паузы в ритме сердца, эпизоды синоатриальных и предсердно-желудочковых блокад, а также любые сердечные аритмии, возникшие во время ношения регистратора ЭКГ;
- сопоставляют симптомы и эпизоды брадикардии и аритмий.
Пациент ведёт дневник, в котором указывает свои симптомы и время их возникновения, а врач, просматривая сделанную в эти моменты запись ЭКГ, оценивает связь описанных симптомов и находок на ЭКГ. Именно такой подход позволяет выявить так называемую “симптомную брадикардию”, которая является одним из важнейших показаний к установке электрокардиостимулятора (ЭКС).
Если симптомы, предположительно связанные с брадикардией, возникают 1-2 раза в месяц, то применяют наружный петлевой регистратор. Принцип работы прибора состоит в том, что записанные данные через время удаляются из памяти, окончательная же запись производится лишь в тот момент, когда устройство автоматически распознаёт наличие аритмии или сам пациент активирует запись при возникновении симптомов.
Фармакологическая проба с атропином позволит оценить вклад вегетативной нервной системы в развитие брадикардии у пациента [5].
Электрофизиологическое исследование (ЭФИ) в диагностике брадикардии имеет меньшее значение, так как спонтанно возникающие эпизоды брадикардии зачастую диагностируются с помощью холтеровского мониторирования ЭКГ.
Неинвазивным является чреспищеводный вариант ЭФИ — с помощью введённого в пищевод через нос тонкого зонда-электрода проводится электрическая стимуляция сердца, а затем оценивается время восстановления спонтанной активности синусового узла. Этот метод позволяет оценить нарушение предсердно-желудочковой проводимости.
Инвазивное ЭФИ подразумевает регистрацию спонтанной электрической активности сердца в различных его отделах и электростимуляцию сердца через электроды, введённые в камеры сердца (предсердия и желудочки). Для этого приходится прокалывать бедренную артерию или вену и проводить электрод к сердцу. Однако диагностика брадикардии в большинстве случаев не требует выполнения инвазивного ЭФИ. Метод применяют лишь при неинформативности неинвазивных способов и для уточнения вопроса об имплантации электрокардиостимулятора.
В случаях, когда есть основания полагать, что блокады развиваются при физической нагрузке, либо имеется хронотропная недостаточность синусового узла (ЧСС не возрастает при нагрузка), может быть применён нагрузочный тест под контролем ЭКГ: пациент идет по движущейся дорожке тредмила, либо крутит педали велоэргометра, а параллельно ведётся запись ЭКГ, регистрация артериального давления и оценка симптомов.
Эхокардиография обычно выполняется в рамках обследования почти всех кардиологических пациентов и позволяет оценить размеры полостей сердца, толщину стенок, состояние клапанов и сократимость миокарда, выявить ряд заболеваний, которые могут приводить к брадикардии.
Лечение брадикардии
Выбор способа лечения брадикардии зависит от вызвавших её причин в том случае, если эти факторы обратимы и можно надеяться, что после их устранения исчезнет и брадикардия. Например, отменяют все лекарства, которые способны замедлять сердечный ритм, если такая отмена не сопряжена с неоправданным риском.
Если же на причины возникновения брадикардии повлиять невозможно, и нет надежды на самостоятельное устранение брадикардии, рассматривается вопрос об установке электрокардиостимулятора. Однако делается это по строгим показаниям, которые чётко сформулированы. Если говорить кратко, то это все случаи брадикардии, при которых доказана связь между симптомами и эпизодами брадикардии [13]. В этом случае имплантация электрокардиостимулятора (ЭКС) проводится с целью улучшения качества жизни.
При предсердно-желудочковых блокадах III степени, II степени 2 типа и при зашедшей далеко атриовентрикулярной блокаде имплантация ЭКС проводится не только для повышения качества жизни, но и с целью улучшения прогноза, так как это увеличивает продолжительность жизни пациентов.
Противопоказаний или возрастных ограничений для этой операции нет. Более того, в большинстве случаев ЭКС устанавливают именно пожилым пациентам. ЭКС – это маленький электронный прибор, работающий от батареи, который может увеличивать частоту ритма сердца.
Он состоит из очень маленького источника питания и миниатюрной электронной схемы, заключённых вместе в металлический корпус. Электронная схема генерирует электрические импульсы, которые проводятся в сердце через изолированные проводники с электродами на их концах. Число импульсов в минуту, которые поступают через электрод к сердцу, называется “базовая частота”. Основной принцип работы кардиостимулятора сводится к двум процессам: восприятие собственной электрической активности сердца и стимуляция его в том случае, когда частота сердечных сокращений ниже установленной базовой частоты.
После небольшого разреза (чаще всего в области большой грудной мышцы слева) электрод вводится в вену, находящуюся под ключицей, и проводится до нужной камеры сердца (предсердия или желудочка) под рентгенологическим контролем. Затем ЭКС соединяют с электродами и устанавливают в специально создаваемое ложе в подключичной области. Операция малотравматична и проводится под местной анестезией.
После имплантации ЭКС пациент наблюдается у кардиолога и периодически проходит осмотр у хирурга-аритмолога для оценки работы ЭКС с помощью специального устройства — программатора. Этот прибор позволяет считывать данные о работе ЭКС и при необходимости перепрограммировать его.
Осложнения электрокардиостимуляции встречаются редко. Раньше, при имплантации ЭКС старого типа, иногда наблюдался “синдром ЭКС”, проявлявшийся такими симптомами, как ощущение пульсации в голове и шее, гипотония, слабость, головокружение, плохая переносимость физических нагрузок. Имплантация современных, в большинстве случаев двухкамерных ЭКС с частотной адаптацией, в подавляющем большинстве случаев позволяет избежать развития данного симптомокомплекса. Другим редким осложнением после установки ЭКС является инфицирование ложа ЭКС, когда развиваются симптомы общего и местного воспаления: повышенная температура тела, боль и покраснение в месте имплантации[7].
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. Профилактикой можно считать своевременное выявление и устранение тех факторов, которые приводят к брадикардии. Однако в случае изолированных заболеваний проводящей системы сердца профилактика невозможна: предотвратить эти болезни медицина пока не может.
Так как брадикардия — это не заболевание, а симптом, который может быть в ряде случаев физиологической особенностью, это состояние само по себе не является причиной освобождения от воинской службы. Тем не менее при выявлении брадикардии призывник должен пройти обследование, чтобы выявить или исключить внесердечную патологию или заболевания сердца, которые могли бы обусловливать брадикардию. Призыву не подлежат мужчины с атриовентрикулярной блокадой и СССУ [6].
Брадикардия – замедление частоты биения сердца. В норме у взрослого частота сердечных сокращений равна 65-80 ударов в минуту. У детей этот показатель тем выше, чем младше ребенок. У новорожденного в норме пульс может составлять 140 ударов.
Факторы риска, какой бывает
В соответствии с общепринятой классификацией, деления брадикардии нет. Однако существует условное деление, которое позволяет оценить тяжесть нарушения.
В зависимости от выраженности симптома брадикардия подразделяется на:
- Легкую. О ней говорят, когда ЧСС составляет более 50 ударов/мин и отсутствует дискомфорт у пациента. Лечение брадикардии при ней не требуется.
- Умеренная. Частота сокращений находится в диапазоне 40-50 ударов. В ряде случаев она может являться вариантом нормы, например, у спортсменов. Возможно возникновение признаков кислородного голодания.
- Выраженная брадикардия. Значительное снижение ЧСС (ниже 40 ударов/мин) сопровождается множественными нарушениями.
Причины
Брадикардия может вызываться рядом причин.
Патологические причины, которые несут опасность, следующие:
- повышение тонуса парасимпатической нервной системы;
- интоксикации;
- гипотиреоз;
- ряд инфекция;
- сердечные заболевания.
Появление брадикардии на фоне приема медикаментов явление частое и обычно не является опасным. Однако при возникновении этого симптома регулярно, рекомендуется проконсультироваться с лечащим врачом. Возможно, он скорректирует дозировку или произведет замену препарата.
Часто к замедлению ЧСС приводит использование следующих лекарственных средств:
- Хинидин;
- Дигиталис;
- Амисульприд;
- Аденозин;
- гликозиды;
- бета-блокаторы;
- блокаторы кальциевых каналов;
- морфин.
Как правило, брадикардия возникает из-за передозировки этих медикаментов.
Повышенный тонус парасимпатической нервной системы также опасен замедлением частоты сердечных сокращений. Он может развиваться на фоне:
- неврозов;
- депрессий;
- ЧМТ;
- повышенного внутричерепного давления;
- мозговое кровоизлияние;
- раковые опухоли в области средостения;
- язва желудка или 12-перстной кишки.
Интоксикации могут развиться на фоне не только лекарственных препаратов, но и вследствие воздействия на организм других веществ. Токсины могут привести к поражению различных органов и систем. Определяют эту причину довольно просто, так как помимо брадикардии интоксикация сопровождается еще множеством симптомов.
К сбою ритма может привести интоксикация такими веществами как:
- свинец и соединения свинца;
- фосфороорганические вещества;
- никотин;
- некоторые наркотические средства.
Патологии щитовидной железы – еще одна причина, по которой может замедляться сердечный ритм. Снижение гормонов щитовидной железы приводит к брадикардии, в то время как повышение их уровня – к тахикардии.
Гипотиреоз – дефицит гормонов, возникает вследствие заболеваний самой железы либо из-за нехватки йода.
Инфекционные заболевания, провоцирующие снижение ЧСС:
- брюшной тиф;
- сепсис;
- некоторые формы гепатита.
Также оно может развиться на фоне практически любой инфекции в ее затянувшейся стадии, когда организм не имеет сил для борьбы с болезнью.
Сердечные патологии – логичная причина, по которой можно наблюдать нарушения ритма. Наиболее опасны в данном случае процессы склеротизирования и воспаления, распространившиеся на проводящую ткань. При поражении этой ткани импульс задерживается, не может проходить нормально.
Симптомы
При невыраженной брадикардии никаких дополнительных симптомов не возникает. Выраженная брадикардия в значительной степени влияет на кровоток и сопровождается следующими признаками:
- головокружения;
- обмороки;
- одышка;
- общая слабость;
- побледнение кожных покровов;
- повышенная утомляемость;
- боли в грудной клетке.
Диагностика
Перед тем как начать лечение брадикардии, должна быть проведена диагностика. Выявление брадикардии не составляет трудность и может быть проведено человеком самостоятельно путем измерения пульса на лучевой или сонной артерии.
Однако подтверждение у специалиста все же требуется, так как пульс и ЧСС не всегда совпадают.
Для подтверждения диагноза могут использоваться:
- аускультация;
- электрокардиография.
Аускультацию проводит врач на первичном осмотре. Процедура представляет собой выслушивание тонов и шумов при помощи стетофонендоскопа. Преимуществом метода является возможность оценить работу сердечных клапанов, что позволяет заподозрить некоторые заболевания сердца.
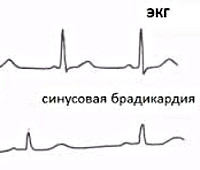
Электрокардиография – метод исследования биоэлектрического импульса. Отличия от кардиограммы здорового человека будет заключаться в более длинном расстоянии между зубцами.
Лечение
Лечение брадикардии проводится только в случае, когда она является патологической и направлено на причину, по которой она развилась.
Пациент не должен самостоятельно принимать решение о приеме лекарственных препаратов, так как они необходимы не всегда.
Медикаментозное лечение аритмии при брадикардии должно проводиться в следующих случаях:
- наличие головокружений, обмороков и симптоматики, говорящей о нарушениях кровоснабжения;
- снижение артериального давления;
- частые приступы замедления ЧСС, сопровождающиеся возникновением чувства дискомфорта;
- наличие хронических заболеваний, выступающих в качестве провокатора брадикардии;
- падение ЧСС ниже 40 ударов/мин.
В перечисленных случаях лечение брадикардии необходимо, так как важно нормализовать кровообращение и не допустить развития осложнений. Госпитализация требуется только тем пациентам, у которых выявлены серьезные сопутствующие патологии.
Чаще всего для устранения симптомов используется только медикаментозное лечение брадикардии.
Лечение брадикардии медикаментозно проводится с применением следующих лекарств:
- Атропин. Препарат из категории холиноблокаторов. Он предупреждает чрезмерное возбуждение парасимпатической нервной системы. На фоне его приема снижается тонус блуждающего нерва и растет частота сердечных сокращений. Вводится инъекционно подкожно или внутривенно.
- Аналоги адреналина. Изопреналин, Изадрин (внутривенно), Изопреналин (перорально), Изадрин (таблетки под язык). Препараты воздействуют на особые рецепторы в миокарде, повышая тонус симпатической нервной системы и стимулируя частоту сердечных сокращений.
- Эуфиллин. Препарат относится к бронходилатирующим лекарственным средствам, однако дает хороший эффект при брадикардии. Он улучшает транспортировку кислорода в ткани и ускоряет ЧСС. Вводится внутривенно.
В случаях, когда брадикардия является следствием другого заболевания, назначаются препараты, предназначенные для устранения первопричины.
Лечение брадикардии при гипертонии осуществляется с использованием следующих лекарств:
- Празолин;
- Теразозин;
- Артезин.
Хирургическое вмешательство
Методы лечения брадикардии не ограничиваются только приемом лекарств. Хирургическое лечение брадикардии сердца проводится крайне редко – только в случаях, когда отклонение в значительной степени влияет на гемодинамику. Как правило, при наличии врожденных аномалий, операцию проводят еще в детском возрасте.
Также хирургическое вмешательство показано в случаях, когда раковые новообразования поражают область средостения.
При постоянной брадикардии, ведущей к сердечной недостаточности, на фоне неустановленной причины, показана имплантация кардиостимулятора. Это специальный прибор, который создает электрические импульсы.
Прогноз
Если лечение синусовой брадикардии не будет проводиться, то возможно развитие следующих последствий:
- сердечная недостаточность;
- тромбообразование;
- переход брадикардии в хроническую форму.
Сердечная недостаточность – крайне редкое осложнение при брадикардии. Она может возникнуть при сильном снижении ЧСС. Патология сопровождается нарушением работы левого желудочка, при котором он не может поставлять достаточный объем крови к тканям и поддерживать давление на нужном уровне. На фоне этого развивается риск ишемии и инфаркта. Важно контролировать уровень физической нагрузки, так как повышенная нагрузка требует большего потребления кислорода миокардом.
Формирование тромбов происходит при сердечных блокадах и замедлении сердцебиения с нарушением ритма. Кровь перекачивается медленно и небольшой ее объем не выталкивается из желудочка, а застаивается. Здесь происходит образование сгустков. Вероятность этого увеличивается при продолжительных либо часто повторяющихся приступах.
Возникшие тромбы могут проникнуть в любой сосуд и привести к закупорке. Это повышает риски таких серьезных осложнений как инфаркт, инсульт. Подтверждение образования тромбов осуществляется при помощи ЭхоКГ. При нем требуется специфическое лечение брадикардии. Также может проводиться хирургическое вмешательство с целью предотвращения застойных явлений в желудочке.
Хронические приступы брадикардии чаще всего являются следствием физиологических причин, поэтому медикаментозное лечение будет неэффективным.
Профилактика
В первую очередь следует исключить вредные привычки. При этом одной из наиболее опасных является курение. Постоянное отравление организма никотином оказывает негативное воздействие на работу миокарда и всю систему кровообращения.
Разрешенные физические нагрузки необходимо обсудить с врачом.
Питание должно организовываться с учетом следующих принципов:
- ограничение употребления жирного мяса (в особенности свинины);
- отказ от спиртных напитков;
- контроль за потреблением воды и соли;
- включение в рацион орехов, продуктов, насыщенных жирных кислотами.
Некоторым пациентам кажется, что брадикардия – не такой уже и страшный симптом и можно не принимать никаких мер. Однако не всегда такой позитивный настрой оправдан. Чтобы убедиться в том, что ваша жизнь в безопасности, необходимо обратиться к специалисту. Только он сможет подтвердить отсутствие опасных заболеваний.

Врачи медицинского центра Hadassah успешно лечат сердечно-сосудистую патологию разных видов, в том числе синусовую брадикардию. Все отделения клиники оборудованы современным инновационным оборудованием, что позволяет своевременно диагностировать и успешно лечить нарушения ритма сердца. Обращаясь к нам, можете быть уверены, что вы обретете мощную
профессиональную поддержку в борьбе с болезнями сердца. Брадикардия — это один из видов аритмии, нарушения сердечного ритма, при котором частота сокращений уменьшается до показателей ниже 60-и в минуту. Сердечная брадикардия не всегда является патологией, может быть и обычным для человека физиологическим состоянием, которое компенсировано организмом.
Показать полностью
Лечение брадикардии в клинике Hadassah — условие его полной объективности и эффективности
Профессионализм врачей
Команда врачей медицинского центра Hadassah — это эксперты с международной квалификацией и богатым опытом, успешно лечащие любые патологии сердечно-сосудистой системы, в том числе и брадикардию. В сложных клинических случаях к вопросам диагностики и лечения привлекаются коллеги — известные врачи из Израиля. Операции проводят эксперты-практики, специалисты в области кардиохирургии, сосудистой хирургии, нейрохирургии, прошедшие стажировку в известных медицинских центрах США, Израиля, стран Европы.
Инновационные методы лечения
Ежегодно появляются новые методы, лекарственные средства, которые более эффективны в лечении болезней. Наши врачи проходят непрерывное обучение, подтверждают и повышают квалификацию. Все оборудование клиники последнего поколения, это позволяет идти в ногу со временем и соответствовать лучшим мировым стандартам в медицинской помощи, лечении болезней.
Всесторонняя диагностика
Множество методик для диагностики брадикардии, других кардиопатологий, повышает возможности лечебных мероприятий и позволяет своевременно оказать помощь. Используются электрокардиография в разных диагностических протоколах, эхо-тест при помощи УЗИ аппаратуры, холтеровское мониторирование, стресс-тест с ЭКГ, ядерное сканирование, катетеризация сердца.
Оригинальные препараты
Сотрудничество клиники Hadassah с крупными международными фармацевтическими компаниями позволяет приобретать оригинальные препараты высокого качества напрямую. Эффективность лечения в нашем медицинском центре обеспечена в том числе и доступом к самым лучшим лекарственным препаратам, которые являются золотым стандартом лечения мирового уровня. Многие лекарства, которые мы применяем, еще не зарегистрированы и не применяются в России. Мы изучаем также действие новых препаратов в клинических исследованиях.
Контроль качества на каждом этапе
Каждая выполняемая медицинская манипуляция имеет многоэтапный контроль, это позволяет нам точно следовать лучшим международным стандартам. Работа врачей ведется в тесном сотрудничестве с экспертами международного уровня, которые приглашаются для консультаций и выполнения лечебных манипуляций в стенах клиники Хадасса. Высокое качество наших медицинских услуг и протоколов лечения подтверждается результатами проверки зарубежными экспертами, сертификатами соответствия золотым медицинским стандартам.
Врачи отделения
Врач-эндоваскулярный хирург
Стаж работы: 15 лет
Стоимость приема: 6000 ₽
Руководитель направления сердечно-сосудистой хирургии, к.м.н.
Стаж работы: 16 лет
Стоимость приема: от 8000 ₽
Врач-кардиолог, врач-терапевт
Стаж работы: 5 лет
Стоимость приема: от 6000 ₽
Врач-кардиолог, к.м.н.
Стаж работы: 24 года
Стоимость приема: от 8000 ₽
Врач-терапевт, врач-кардиолог
Стаж работы: 23 года
Стоимость приема: от 6000 ₽
Врач-эндоваскулярный хирург
Стаж работы: 9 лет
Стоимость приема: от 6000 ₽
Врач – кардиолог, к.м.н.
Стаж работы: 12 лет
Стоимость приема: от 8000 ₽
Врач-кардиолог, врач-аритмолог, врач-терапевт
Стаж работы: 14 лет
Стоимость приема: от 6000 ₽
Врач-эндоваскулярный хирург
Стаж работы: 15 лет
Стоимость приема: от 6000 ₽
Врач-кардиолог, врач-терапевт
Стаж работы: 8 лет
Стоимость приема: от 6000 ₽
Врач-эндоваскулярный хирург, врач-онколог, д.м.н.
Стаж работы: 21 год
Стоимость приема: от 10000 ₽
Врач-эндоваскулярный хирург, к.м.н.
Стаж работы: 12 лет
Стоимость приема: от 8000 ₽
Врач – кардиолог
Стаж работы: 5 лет
Стоимость приема: от 6000 ₽
Врач – сердечно-сосудистый хирург, эндоваскулярный хирург
Стаж работы: 7 лет
Стоимость приема: от 6000 ₽
Врач-эндоваскулярный хирург, к.м.н.
Стаж работы: 14 лет
Стоимость приема: от 8000 ₽
Врач-кардиолог, к.м.н.
Стаж работы: 17 лет
Стоимость приема: от 8000 ₽
Руководитель направления кардиоонкологии, к.м.н.
Стаж работы: 12 лет
Стоимость приема: от 8000 ₽
Брадикардия сердца — что это за болезнь?
Сердце здорового человека имеет биение в нормальном ритме, который контролируется сложной нейрогуморальной системой. Эта частота лежит в пределах от 60 до 100 ударов, в зависимости от возраста человека, нагрузки, обстановки, физических особенностей, состояния здоровья и т. д.
При патологических проявлениях это состояние редко бывает первичным заболеванием, гораздо чаще это симптомокомплекс других нарушений.
Брадикардия сердца у взрослых, как правило, никак не проявляет себя до профилактического обследования у врача. Период между импульсами синокаротидной зоны при механическом раздражении в норме составляет три секунды, при брадикардии сердца же — от 5 секунд.
Состояние наблюдается у натренированных спортсменов, потому что в их теле блуждающий нерв находится в сильном тонусе и передает импульсы реже, чем у обычных людей.
У детей неврогенная, токсическая, синусовая брадикардия, любой другой вид аритмии может быть врожденным состоянием или же формироваться в течение первых лет жизни под влиянием внешних или внутренних факторов. У новорожденных патологию диагностируют, если ЧСС менее 110 в минуту, у малышей после первого года жизни — ниже 100 в минуту.
Запишитесь на прием
Оставьте свой номер, наш оператор подробно ответит на все ваши вопросы
Симптомы брадикардии
Некоторые виды брадикардии протекают бессимптомно. Другие могут вызывать выраженные симптомы. Клиническая картина проявляется только урежением сердцебиения.
Симптомы и признаки состояния:
- быстрая утомляемость;
- слабость;
- головокружение;
- склонность к обморокам;
- одышка, боль в груди;
- нарушение концентрации внимания;
- кратковременные проблемы со зрением;
- низкое кровяное давление (гипотония);
- нарушение гемодинамики;
- постоянная бледность кожи;
- редкий пульс;
- усиленное возрастание сердцебиения при малейших нагрузках.
Тяжелая брадикардия, например, полная блокада сердца, требует немедленной медицинской помощи, т. к. может произойти потеря сознания или внезапная остановка сердца.
Причины брадикардии, факторы риска
Ключевым фактором риска является возраст. Проблемы с сердцем, которые часто связаны с брадикардией, встречаются у пожилых людей.
Брадикардия может быть вызвана:
- врожденным пороком сердца;
- инфекцией тканей сердца (миокардитом);
- осложнениями после операции на сердце;
- недостаточной активностью щитовидной железы (гипотиреозом);
- дисбалансом химических веществ в крови, таких как калий или кальций;
- обструктивным апноэ во сне;
- воспалительными заболеваниями, такими как ревматическая лихорадка или волчанка.
Причиной также может быть повреждение сердечной ткани в связи со старением организма, в результате сердечных заболеваний или сердечного приступа.
Разные виды брадикардии формируются под воздействием различных патогенных факторов, которые также необходимо учитывать в диагностике и лечении патологии:
Под влиянием нарушения проводящего потенциала синусового узла формируется синусовая брадикардия — что это такое, мы рассматривали подробно выше. Причиной может быть ревматическое поражение мышечной структуры сердца, резкое ограничение питания, критический недостаток витаминов, микроэлементов, большая потеря крови, коронарные сосудистые патологии и новообразования.
- Непатологическим состоянием считается физиологическая брадикардия сердца, что у взрослых натренированных людей является нормой.
- Неврогенный дефект передачи импульса может возникать из-за заболеваний, опухолей головного мозга, психических нарушений, острых воспалений (менингит), инфекций, нарушения кровообращения в отделах ГМ.
- Атриовентрикулярная блокада образуется после рубцовых осложнений инфаркта миокарда, миокардита, атеросклеротических осложнений в коронарных сосудистых образованиях.
- Нарушение сигнала от блуждающего нерва часто происходит из-за среднего отита, опухолей средостения, язвенной болезни желудка, панкреатита, гастрита, холелитиаза.
- Токсическая форма может наблюдаться после любого состояния, отравления, при которых в организме возникает критическая масса токсических веществ. Например, при передозировке лекарствами, болезней почек, печени, при которых органы теряют способность нейтрализовать и выводить токсины из крови.
Особенности образа жизни, приводящие к выраженной брадикардии:
- некомпенсированное постоянное высокое АД;
- курение;
- чрезмерное употребление алкоголя;
- рекреационное употребление наркотиков;
- психологический стресс или тревога.
Несильное надавливание на глазные яблоки снижает ЧСС на 8–10 ударов в минуту. Этот прием носит название рефлекса Ашнера – Даньини, его используют как экспресс-метод снижения ЧСС при тахикардии — экстремальном увеличении ритма сердца. Такой же эффект может вызвать надавливание в надключичной ямке справа, где сонная артерия делится на внутреннюю и наружную.
Чем опасно состояние?
Редкая ЧСС, как следствие физиологического состояния, считается нормой для конкретного человека, его особенностью, и не приводит к осложнениям.
Синусовая брадикардия сердца, нарушение ритма иного генеза в легкой и часто умеренной степени также протекают преимущественно без осложнений для самочувствия.
Но выраженная степень брадикардии, протекающая с приступами Морганьи-Адамса-Стокса (МАС), опасна ишемическим поражением головного мозга и вследствие этого внезапной остановкой сердца.
Из-за дефекта сердечной иннервации могут наблюдаться состояния, опасные для жизни:
- частая экстрасистолия желудочков;
- пароксизмальная тахикардия желудочков.
Нередко возникают также осложнения тромбоэмболического характера:
- тромбоз легочной артерии;
- инфаркт миокарда;
- ишемический инсульт.
Эти осложнения могут возникать в состоянии покоя и даже во сне, поэтому при патологических состояниях, сопровождающих уменьшение ЧСС, требуется не только врачебное наблюдение, но и комплексная медицинская помощь.
Заболевание может быть наследственным: если у родственников есть эта патология, то следует пройти обследование, которое выявит его на ранней стадии.
Диагностические мероприятия
Диагностические мероприятия урежения сердцебиения начинаются с изучения симптомов и истории болезни, а также проведения необходимого медицинского осмотра. В частности, врач прослушивает сердце с помощью стетоскопа. Другие исследования:
Анализы крови
ают необходимую информацию об электролитах, глюкозе, дисфункции щитовидной железы и уровне определенных химических веществ.
Электрокардиограмма
тест, регистрирующий сердечную деятельность путем измерения электрического тока через сердечную мышцу. Синусовая брадикардия на ЭКГ видна в виде промежутков между желудочковыми комплексами.
Эхо-тест
Используются высокочастотные звуковые волны (ультразвук) для исследования размера, формы и ритма сердца.
Холтеровское мониторирование
выполняется при помощи портативного устройства для непрерывной регистрации частоты сердечных сокращений во время обычной повседневной деятельности.
Стресс-тест
позволяет определить электрическую активность сердца при повышенной физической нагрузке.
Ядерное сканирование
определяет наличие ишемической болезни сердца.
Катетеризация сердца
после введения рентгеноконтрастного красителя в артерию делают снимки кровеносных сосудов, позволяющие врачу обнаружить аномалии в коронарных артериях сердца.
Все данные проведенных диагностических обследований анализируются и учитываются вместе с клинической картиной, симптомами в лечении брадикардии.
Своевременное выявление болезни может помочь избежать многих проблем. Диагноз и лечение брадикардии назначает кардиолог после тщательного обследования, которое может занять некоторое время.
Лечение нарушений ЧСС
Если болезнь сердца не обнаружена, и нет признаков нарушения его функций, лечение может не потребоваться. В таких случаях необходимо регулярное наблюдение у врача для контроля частоты сердечных сокращений, выявление сопутствующей патологии.
Пациенты, имеющие симптоматику, осложнения сердечных заболеваний, обычно нуждаются в лечении.
Лечение симптоматической брадикардии сердца — что можно предпринять:
- прекращение приема препаратов, замедляющих сердечный ритм;
- диагностика и лечение заболеваний сердца;
- внутривенное введение атропина (используется для временного увеличения частоты сердечных сокращений);
- искусственный кардиостимулятор — устройство может быть временным или постоянным и имплантироваться под кожу грудной клетки. При уменьшении частоты сердечных сокращений кардиостимулятор генерирует электрические импульсы, необходимые для создания и поддержания нормального сердечного ритма.
Признаки брадикардии — серьезный повод обратиться к врачу для получения консультации и прохождения профилактического обследования. Вопросы, почему возникла брадикардия, какие симптомы, какие таблетки для лечения использовать, лежат в компетенции врача. Самолечение недопустимо!
Лечением патологий, которые наиболее всего связаны с этой сердечной дисфункцией, занимаются терапевты, кардиологи, эндокринологи, невропатологи, нейрохирурги, сосудистые хирурги, кардиохирурги.
Болезни, не относящиеся к кардиологической патологии, лечатся у профильных врачей.
Запишитесь на прием
Оставьте свой номер, наш оператор подробно ответит на все ваши вопросы
Виды и степени
Определение вида и степени аритмии важно для выявление основной причины, вызвавшей состояние, а также для формирования тактики адекватного лечения.
Принято выделять несколько видов состояния, в зависимости от механизма возникновения:
- Синусовая брадикардия — что это? Состояние вызвано нарушением функции сердечного синусового узла вследствие заболеваний, интоксикации, голодания, атеросклероза, гипотермии.
- Физиологическая, с редким пульсом. Норма для людей, имеющих регулярную физическую, спортивную нагрузку.
- Неврогенная — результат поражения центральной нервной системы, головного мозга.
- Атриовентрикулярная блокада — проблемы с передачей импульса от синусового узла к гладкой мускулатуре желудочков вследствие рубцовых, воспалительных явлениях в этой зоне.
- Нарушение сигнала от блуждающего нерва может быть вызвано некоторыми заболеваниями ЖКТ, среднего уха, новообразованиями в средостении.
- Токсическая форма может возникнуть при отравлении сильнодействующими химическими, наркотическими, лекарственными веществами, а также общей интоксикации организма по причине дисфункции печени, почек.
Что такое брадикардия по ЧСС?
Блокада ритма может проявляться в следующих степенях выраженности:
- Легкая — от 50 до 60 ударов в минуту.
- Умеренная, или средняя — в пределах 40–50 ударов в минуту.
- Выраженная — ниже 40 ударов в минуту.
- Патологическая симптоматика, признаки гипоксии, сердечной недостаточности, нарушения трофики в тканях, периферического кровообращения наблюдаются в основном при выраженной степени.
Прогноз и профилактика
При своевременном компенсировании нарушений самочувствия, вызванных аритмией с понижением ЧСС, прогноз для жизни благоприятный.
Электрокардиостимуляция позволяет избежать осложнений с риском для жизни у пациентов с синдромом МАС. Некомпенсированное нарушение значительно ухудшает прогноз.
Для первичной или вторичной профилактики брадикардии следует выполнять простые, но важные правила:
- полностью отказаться от алкоголя, никотина, вылечить другие зависимости;
- вести активный образ жизни;
- заниматься посильными видами спорта без чрезмерных нагрузок;
- исключить любое самолечение, бесконтрольный прием любых лекарственных препаратов;
- лечить патологии, которые влияют на функционирование сердечно-сосудистой системы.
Периодические профилактические медицинские осмотры помогут выявить любые отклонения от нормы, своевременно устранить риски развития осложнений, прогрессирования болезни.
В лечении брадикардии важнейшее значение имеет диагностика причин. Медицинский центр Hadassah Medical Moscow в Сколково имеет мощную диагностическую базу, позволяющую выявить заболевание, его причину, а также предрасположенность к данной патологии.
Своевременное адекватное лечение брадикардии, профессиональная помощь в острых состояниях при разной сердечно-сосудистой патологии позволяют максимально уменьшить или полностью устранить риск развития осложнений.
Врачи используют индивидуальный подход к диагностике, лечению всех кардиологических патологий, в том числе брадикардии. Для выработки оптимальной тактики ведения пациента будут учтены все факторы здоровья, данные анамнеза, результаты точной диагностики, это значительно повышает эффективность лечебных мероприятий и является важным условием здоровой полноценной жизни.
Обращайтесь в клинику при симптомах брадикардии или с целью профилактического обследования. Команда врачей международной квалификации готова оказать вам максимальную поддержку и содействие в обретении здоровья.

Гулаев
Олег Георгиевич
Руководитель направления сердечно-сосудистой хирургии, к.м.н.
Стаж работы: 16 лет
Информация, представленная на сайте, является справочной и не может служить основанием для постановки диагноза, назначения лечения. Необходима очная консультация специалиста.
ИСТОЧНИКИ
- Кардиология. Национальное руководство //ГЭОТАР-Медиа. — 2020. — С. 115 –117.
Алгоритмы ведения пациентов с нарушениями ритма сердца. Учебное пособие //Российское кардиологическое сообщество. — 2019. — С. 4 – 7. - Клинические рекомендации Минздрава РФ при брадикардиях и брадиаритмиях //2019.
Кручина Т. К., Новик Г. А. Синусовая брадикардия у детей //Лечащий Врач. – 2019. – №. 1. – С. 24. - Брадиаритмии и нарушения проводимости. Клинические рекомендации РКО //2020.
Филюкова М. В. Нарушение функции синусового узла //Журнал фундаментальной медицины и биологии. – 2018. – №. 1. – С. 11-19. - Умаров А. Х., Айрапетян А. А., Карасов И. А. Брадикардия у спортсменов. Норма или патология? //Psychology, Sports Science and Medicine. – 2020. – С. 30-32.
- Мусина М. В., Одинец А. И. Брадикардия как вариант нормы у профессиональных спортсменов //Актуальные проблемы теоретической, экспериментальной, клинической медицины и фармации. – 2018. – С. 132-133.
Цены на услуги кардиологии
| Прием (осмотр, консультация) врача-кардиолога первичный | 6 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога повторный | 5 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога, к.м.н., первичный | 8 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога, к.м.н., повторный | 7 000 ₽ |
| Удаленная консультация врача-кардиолога первичная | 6 000 ₽ |
| Удаленная консультация врача-кардиолога повторная | 5 000 ₽ |
| Удаленная консультация врача-кардиолога, к.м.н., первичная | 8 000 ₽ |
| Удаленная консультация врача-кардиолога, к.м.н., повторная | 7 000 ₽ |
| Удаленная консультация врача-кардиолога израильской клиники Hadassah Medical Ицхак Битон | 25 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога, профессора, израильской клиники Hadassah Medical Битона Ицхака | 40 000 ₽ |
| Удаленная консультация ведущего врача-кардиолога, профессора, израильской клиники Hadassah Medical Ронена Дурста | 65 000 ₽ |
| Удаленная консультация врача-кардиолога, кардиохирурга, профессора, заведующего институтом кардиохирургии медицинского центра имени Хаима Шиба (Тель-Хашомер) Леонида Стерника | 50 000 ₽ |
| Удаленная консультация врача-кардиолога, кардиохирурга, профессора, заведующего отделением кардиоторакальной хирургии медицинского центра имени Хаима Шиба (Тель-Хашомер) Эхуда Раанани | 60 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога с выездом на дом в пределах 10 км от Инновационного центра “Сколково” | 15 000 ₽ |
| Прием (осмотр, консультация) врача-кардиолога с выездом на дом в пределах 20 км от Инновационного центра “Сколково” | 17 400 ₽ |
| Прием (осмотр, консультация) врача-кардиолога с выездом на дом в пределах 30 км от Инновационного центра “Сколково” | 22 300 ₽ |
| Лечение с использованием лекарственного препарата Флекаинид 50 мг №60 | 3 300 ₽ |
| Подкожное введение лекарственных препаратов с использованием препарата Инклисиран (Сибрава) 284 мг 1,5 мл №1 | 150 000 ₽ |
| Электроимпульсная терапия (наружная электрическая кардиоверсия/дефибрилляция) | 22 000 ₽ |
Другие заболевания, которые мы лечим
- Аденома предстательной железы
- Аденомиоз
- Амилоидоз сердца
- Аневризма аорты
- Аневризма сосудов головного мозга
- Аномалия Эбштейна
- Аритмия
- Аритмия сердца
- Артериальная гипертензия
- Атеросклероз
- Атеросклероз артерий нижних конечностей
- Атеросклероз сосудов головного мозга
- Болезнь мелких сосудов
- Брадиаритмия
- Брадикардия
- Вазоренальная гипертензия
- Варикоз вен нижних конечностей
- Варикоз тазовых вен
- Варикоцеле
- Васкулит
- Внезапная остановка сердца
- Врожденный порок сердца
- Гипертензия
- Гипертонический криз
- Гипертония
- Дефект межпредсердной перегородки (дмпп)
- Дилатационная кардиомиопатия
- Желудочно-кишечное кровотечение
- Инфаркт миокарда
- Ишемическая болезнь сердца
- Ишемический инсульт
- Кардиалгия
- Кардиальный саркоидоз
- Кардиогенный шок
- Кардиомиопатия
- Клапанные патологии сердца
- Коронарный атеросклероз
- Легочная гипертензия
- Мерцательная аритмия
- Метаболический синдром
- Метастазы печени
- Миокардит
- Миома матки
- Наджелудочковая тахикардия
- Нарушение сердечного ритма
- Нестабильная стенокардия
- Онкологические заболевания (кардиоонкология)
- Опухоли желудка
- Опухоли мочевого пузыря
- Опухоли надпочечников
- Опухоли почек
- Опухоли предстательной железы
- Опухоль челюстно-лицевой области
- Острый коронарный синдром
- Отек легких
- Перикардиальный выпот
- Перикардит
- Предсердная тахикардия
- Преждевременные сокращения желудочков (жэс)
- Ревмокардит
- Семейная гиперхолестеринемия
- Сердечная аритмия
- Сердечная недостаточность
- Синдром бругада
- Синдром вольфа-паркинсона-уайта (wpw)
- Синдром диабетической стопы (СДС)
- Синдром Лериша
- Синдром обструктивного апноэ сна
- Синдром разбитого сердца (кардиомиопатия такоцубо)
- Синдром слабости синусового узла
- Синдром тахибради
- Синдром эйзенменгера
- Спазм коронарных артерий
- Спонтанный диссекция коронарной артерии
- Стеноз артерий
- Стеноз сонных артерий
- Стенокардия
- Тахикардия
- Трепетание предсердий
- Тромбоз вен
- Тромбоэмболия легочных артерий
- Фибрилляция предсердий
- Хроническая сердечная недостаточность
- Цирроз печени
- Эндотелиальная дисфункция
Запишитесь на прием
Оставьте свой номер, наш оператор подробно ответит на все ваши вопросы
Комплексные программы
Синусовая брадикардия – аритмическая патология, представляющая собой снижение частоты сердечных сокращений. Такое отклонение от нормы нередко встречается у абсолютно здоровых людей и обнаруживается только при прохождении медицинского профилактического осмотра. При этом варианте брадикардии естественный водитель ритма (синусовый узел) продолжает работать, однако, импульсы в нем генерируются с меньшей частотой.
Содержание статьи
Частота сердечных сокращений (ЧСС) достигает 35-40 ударам в минуту, когда нормой считается 60-90 сокращений. В зависимости от сопутствующих заболеваний, возраста и физиологических состояний организма синусовая брадикардия имеет определенные особенности.
Синусовая брадикардия у взрослых
Взрослые люди обычно не испытывают никаких ощущений при патологии, она не доставляет дискомфорта. Определяется брадикардия только при инструментальных исследованиях. При механическом раздражении каротидного синуса у здоровых людей пауза между сокращениями составляет около 3 секунд, в то время как у больных этот временной промежуток увеличивается до 5 секунд.
В норме синусовая брадикардия встречается у профессиональных спортсменов. Ввиду высоких физических нагрузок блуждающий нерв у таких людей имеет повышенный тонус. Под его влиянием синусовый узел снижает ЧСС. Данное состояние никак не сказывается на здоровье организма.
Синусовая брадикардия у детей
При нормальном состоянии организма у новорожденных в норме количество сокращений сердечной мышцы в минуту достигает 140 ударов. К первому году жизни этот показатель снижается до 100 ударов в минуту. Если в этом возрасте вышеописанные показатели снижены, то высока вероятность развития у ребенка синусовой брадикардии. В данном случае обязательно необходимо обследование у специалиста.
У детей выделяют два варианта течения синусовой брадикардии:
- абсолютная – не зависящая от внешних факторов;
- относительная – зависящая от некоторых факторов внешней среды.
Основной причиной возникновения синусовой брадикардии у детей является наследственность. Помимо этого, дополнительными провоцирующими факторами развития синусовой брадикардии может быть недостаток кислорода во время внутриутробного развития или увеличение билирубина в крови. В последнем случае повышенная концентрация этого вещества в крови приводит к пропитыванию билирубином тканей головного мозга, что затем негативно сказывается на сердечной деятельности. Данное состояние может возникнуть при желтухе у новорожденных.
У детей в возрасте более 1 года симптомы схожи с таковыми у взрослого человека:
- общее ухудшение самочувствия;
- недомогание, сонливость и вялость;
- одышка;
- боли за грудиной;
- повышенная утомляемость несоизмеримая с уровнем физической или эмоциональной нагрузки.
Ввиду того, что маленькие дети самостоятельно не могут пожаловаться на свое плохое самочувствие, необходимо обращать внимание на снижение аппетита, памяти, внимания и координации движений. При подозрении на синусовую брадикардию необходимо в обязательном порядке пройти обследование для своевременного выявления патологии. Отсутствие лечения чревато истощением сердечной стенки. В тяжелых случаях возможен ее разрыв и летальный исход.
Синусовая брадикардия при беременности
Причинами развития синусовой брадикардии при беременности может стать как общее состояние женщины, так и влияние постоянно увеличивающегося размера матки. При втором варианте происходит пережатие блуждающего нерва и повышение его тонуса. Это, в свою очередь, вызывает снижение частоты сердечных сокращений. Однако, чаще всего, беременные, наоборот, ощущают увеличение ЧСС.
В большинстве случаев синусовая брадикардия при беременности отрицательно не сказывается на состоянии здоровья ни будущей мамы, ни плода. Поэтому искусственное прерывание беременности или специальное лечение в данной ситуации не показано. Исключение составляют те случаи, при которых нарушается гемодинамика в женском организме, проявляющаяся головокружениями с потерями сознания.
Для поддержания организма беременной рекомендуют употреблять общетонизирующие и стимулирующие средства. К таковым относится зеленый чай или небольшое количество горького шоколада. В случае длительного течения брадикардии все же рекомендовано дополнительное обследование плода для исключения опасной патологии. Обычно назначается допплеровское исследование.
Ввиду того, что у плода не может возникнуть синусовой брадикардии, снижение ЧСС связано только с его гипоксией (недостатком кислорода). На ранних стадиях беременности женщине рекомендован прием специальных препаратов корректирующих доставку кислорода к будущему ребенку. При выявлении гипоксии на поздних сроках показано кесарево сечение.
Классификация заболевания
Синусовую брадикардию можно классифицировать по-разному, однако, целесообразно ее разделять в зависимости от причин, вызвавших снижение ЧСС и проявлений:
- синусовая брадикардия спортсменов;
- умеренная синусовая брадикардия детского возраста в сопутствии дыхательной аритмии;
- токсическая форма – развивается при отравлениях организма;
- лекарственная – при передозировке некоторых медикаментозных препаратов;
- физиологическая — возникает при переохлаждении организма или во время сна.
Причины возникновения
К основным причинам синусовой брадикардии относятся:
- переохлаждение организма;
- отягощенная наследственность;
- повышение тонуса блуждающего нерва;
- инфекционные заболевания;
- возрастные изменения и изменения сосудов;
- черепно-мозговые травмы;
- нарушение гормонального фона организма и заболевания эндокринной системы;
- сердечная патология (ишемическая болезнь сердца, мерцательная аритмия …).
При сочетании нескольких причин течение синусовой брадикардии и ее проявления будут более тяжелыми и опасными для организма.
Симптомы
Симптомы синусовой брадикардии ни чем не отличаются от проявления любой из форм брадикардий. Основные жалобы, предъявляемые пациентами:
- общий упадок сил;
- приступы головокружения;
- потемнение в глазах;
- болезненные ощущения в области сердца;
- одышка при незначительной физической нагрузке.
Физиологическая брадикардия не имеет никаких симптомов и проявлений. Такая форма отрицательно не сказывается на функционировании организма и обнаруживается только при профосмотрах.
Диагностика синусовой брадикардии
Заподозрить синусовую брадикардию можно самостоятельно без помощи медицинских специалистов. Достаточно прощупать у себя пульс и посчитать количество сердечных сокращений за 1 минуту. При постоянном сниженном количестве пульсовых толчков (менее 60 в минуту) необходимо обратиться к врачу-кардиологу.
Инструментально-диагностические методы исследования для определения синусовой брадикардии:
- запись и изучение электрокардиограммы;
- суточное мониторирование сердечной деятельности по Холтеру.
В некоторых случаях могут понадобиться УЗИ сердца, биохимический анализ крови и определение уровня гормонов щитовидной железы.
Лечение синусовой брадикардии
Лечение показано только в том случае, если сниженная ЧСС наносит ощутимый вред организму либо может осложниться опасными патологическими состояниями для человека.
Немедикаментозное лечение легких форм синусовой брадикардии, при которой изредка проявляются ее симптомы, заключается в поддержании общего тонуса организма. Сюда относят нормализацию времени сна и отдыха. При упадке сил можно съесть кусочек шоколада, выпить зеленый чай, кофе.
Симптоматическое медикаментозное лечение брадикардии назначают с целью увеличения частоты сокращений сердца. Для этого используют:
- симпатомиметики (Эфедрин, Норадреналин …);
- холиноблокаторы (Атропин, Платифиллин …).
В случае лекарственной формы брадикардии уменьшается дозировка препаратов, вызвавших снижение ЧСС.
При тяжелых формах заболевания с приступами потери сознания или сердечной недостаточностью показана имплантация электрокардиостимулятора. Такой искусственный водитель ритма поддерживает работу сердца, генерируя более 60 импульсов в минуту и «заставляет» сердце сокращаться с нужной частотой.
Методы профилактики брадикардии
Для предупреждения возникновения синусовой брадикардии рекомендуют следовать пяти основным рекомендациям. Среди них:
- полный отказ от употребления никотина;
- ведение активного образа жизни;
- отказ от чрезмерного потребления спиртных напитков;
- исключение злоупотребления лекарственными препаратами;
- периодическое прохождение медицинских осмотров.
Возможные осложнения брадикардии
Отсутствие своевременной диагностики синусовой брадикардии или ее длительное течение могут привести к следующим осложнениям и патологическим состояниям:
- нарушение сердечного кровообращения с последующим развитием инфаркта миокарда;
- истощение сердечной стенки и ее разрыв, ведущий к летальному исходу;
- развитие ишемической болезни сердца;
- возникновение пороков сердца;
- внезапная остановка сердца.
Прогноз заболевания
Неблагоприятный прогноз синусовой брадикардии возможен только в случае значительного снижения ЧСС (менее 40 ударов в минуту). В данном варианте патология иногда приводит к инвалидизации пациента, повышается риск внезапной смерти от остановки сердца. При своевременном обнаружении и лечении брадикардии прогноз благоприятный.
Исходя из вышесказанного, синусовая брадикардия – снижение частоты сердечных сокращений, вызванное урежением генерирования импульса в синусовом узле. В большинстве вариантов не требует лечения. В норме встречается у спортсменов и беременных женщин. Тяжелые формы опасны развитием осложнений вплоть до остановки сердца. Уровни лечения синусовой брадикардии начинаются от нормализации образа жизни и заканчиваются имплантацией кардиостимулятора для поддержания сердечной деятельности.
Видео по теме: «Брадикардия у детей: советы и рекомендации родителям»
Брадикардия
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Общие сведения
Брадикардия – вид аритмии, с частотой сердечных сокращений менее 60 ударов в минуту. Встречается как вариант нормы у тренированных спортсменов, но чаще сопровождает различную сердечную патологию. Проявляется слабостью, полуобморочными состояниями и кратковременной потерей сознания, холодным потом, болями в области сердца, головокружением, нестабильностью АД. При выраженной брадикардии (чсс менее 40 ударов в минуту), ведущей к развитию сердечной недостаточности, может потребоваться операция по имплантации электрокардиостимулятора.
Независимо от причины, в основе брадикардии лежит нарушение способности синусового узла вырабатывать электрические импульсы с частотой выше 60 в минуту либо неадекватное их распространение по проводящим путям. Умеренная степень брадикардии может не вызывать расстройства гемодинамики. Редкий сердечный ритм при брадикардии приводит к недостатку кровоснабжения и кислородному голоданию органов и тканей, нарушая их полноценное функционирование.
У физически тренированных людей встречается физиологическая брадикардия, рассматриваемая как вариант нормы: у четверти молодых здоровых мужчин ЧСС составляет 50-60 в минуту; во время сна под влиянием физиологических колебаний вегетативной регуляции происходит урежение сердечного ритма на 30%. Однако, чаще брадикардия развивается на фоне уже имеющихся патологических процессов.
Брадикардия
Классификация брадикардии
По локализации выявленных нарушений различают брадикардию синусовую, связанную с нарушениями автоматизма в синусовом узле, и брадикардию при блокадах сердца (синоатриальной или атриовентрикулярной), при которых нарушается проведение импульсов между синусовым узлом и предсердиями или предсердиями и желудочками. Частота сердечных сокращений может уменьшаться при физиологических условиях (у спортсменов, во сне, в покое) – это функциональная или физиологическая брадикардия; патологическая брадикардия сопровождает течение различных заболеваний.
Патологическая брадикардия может протекать в острой форме (при инфаркте миокарда, миокардитах, интоксикациях и т. д.) и исчезать после излечения вызвавшего ее заболевания, или хронической форме (при возрастных склеротических заболеваниях сердца). По причинам развития синусовой брадикардии выделяют следующие формы: экстракардиальную (нейрогенную), органическую (при поражениях сердца), лекарственную, токсическую и синусовую брадикардию спортсменов. Иногда по этиологии брадикардию подразделяют на токсическую, центральную, дегенеративную и идиопатическую.
Причины брадикардии
Экстракардиальная форма брадикардии может развиваться при нейроциркуляторной дистонии, неврозах с вегетативной дисфункцией, давлении на каротидный синус (при ношении тугого воротника или галстука), надавливании на глазные яблоки (рефлекс Ашнера), повышенном внутричерепном давлении (при менингите, ушибе мозга, субарахноидальном кровоизлиянии, отеке или опухоли мозга), язвенной болезни желудка и 12-перстной кишки. Брадикардия, развивающаяся при микседеме, пропорциональна выраженности гипотиреоза.
Причинами органической формы брадикардии могут являться инфаркт миокарда, миокардиодистрофии, миокардит, кардиосклероз. Эти заболевания приводят к дегенеративным и фиброзным изменениям в синусовом узле или нарушениям проводимости в миокарде, сопровождаясь развитием брадикардии.
При органическом поражении водителя ритма развивается синдром слабости синусового узла, и частота генерации импульсов в нем резко снижается. Это состояние сопровождается синусовой брадикардией – ритмичными, но очень редкими сокращениями сердца; сменой бради- и тахикардии или чередованием спонтанных водителей ритма. Крайняя степень поражения синусового узла проявляется отказом функции автоматизма, в результате чего им перестают вырабатываться электрические импульсы сердца.
При поражении проводящих путей миокарда развивается блокада проведения импульсов, в результате чего часть сигналов, генерируемых синусовым узлом, блокируется и не может достичь желудочков – развивается брадикардия. Развитию лекарственной формы брадикардии может способствовать прием сердечных гликозидов, хинидина, β-адреноблокаторов, симпатолитических препаратов (например, резерпина), блокаторов кальциевых каналов (например, верапамила, нифедипина), морфина.
Токсическая форма брадикардии развивается при выраженных интоксикациях, вызванных сепсисом, гепатитом, уремией, брюшным тифом, отравлением фосфорорганическими соединениями, и замедляющих процессы автоматизма и проведения в сердечной мышце. К этой группе иногда также относят брадикардию, вызванную гиперкальциемией или выраженной гиперкалиемией.
Так называемая, брадикардия спортсменов, характеризуется ЧСС до 35-40 в минуту даже в дневное время. Ее причиной служат особенности вегетативной регуляции сердечного ритма у людей, профессионально занимающихся спортом. Также к брадикардии могут приводить естественные процессы старения в организме; иногда причины брадикардии так и остаются невыясненными – в этих случаях говорят о ее идиопатической форме.
Симптомы брадикардии
Умеренно выраженная брадикардия обычно не сопровождается нарушениями кровообращения и не ведет к развитию клинической симптоматики. Возникновение головокружения, слабости, полуобморочных и обморочных состояний наблюдается при брадикардии с ЧСС менее 40 ударов в минуту, а также на фоне органических поражений сердца. Также при брадикардии появляются усталость, затрудненное дыхание, боли в груди, колебания АД, нарушение концентрации внимания и памяти, кратковременные расстройства зрения, эпизоды спутанного мышления.
В целом проявления брадикардии соответствуют тяжести нарушений гемодинамики, развивающихся на ее фоне.
На ослабление сократительной функции миокарда и замедление кровообращения первым реагирует головной мозг, испытывая гипоксию. Поэтому брадикардия нередко приводит к приступам потери сознания, судорог (приступы или продромы Морганьи-Адемса-Стокса), которые могут продолжаться от нескольких секунд до 1 минуты. Это самое опасное состояние при брадикардии, требующее оказания неотложных медицинских мероприятий, т. к. при затянувшемся приступе может наступить остановка дыхательной деятельности.
Диагностика брадикардии
Характерные для брадикардии признаки выявляются при сборе жалоб пациента и объективном обследовании. При осмотре определяется редкий пульс, который при синусовой брадикардии имеет правильный ритм, выслушиваются сердечные тоны обычной звучности, нередко обнаруживается дыхательная аритмия. Пациентам с выявленной брадикардией рекомендована консультация кардиолога.
Электрокардиографическое исследование при брадикардии позволяет зафиксировать редкую ЧСС, наличие синоатриальной или атриовентриуклярной блокады. Если в момент регистрации ЭКГ эпизоды брадикардии не выявляются, прибегают к проведению суточного мониторирования ЭКГ.
При органической форме брадикардии проводят УЗИ сердца. Методом ультразвуковой ЭхоКГ определяется снижение фракции выброса менее 45%, увеличение размеров сердца, склеротические и дегенератвные изменения миокарда. С помощью проведения нагрузочной велоэргометрии оценивается прирост ЧСС в связи с заданной физической нагрузкой.
При невозможности выявления преходящих блокад методами ЭКГ и холтеровского мониторирования, проводится чреспищеводное электрофизиологическое исследование проводящих путей сердца. С помощью проведения ЧПЭФИ можно определить органический или функциональный характер брадикардии.
Лечение брадикардии
Функциональная и умеренная брадикардия, не сопровождающаяся клиническими проявлениями, не требуют терапии. При органической, экстракардиальной, токсической формах брадикардии проводится лечение основного заболевания. При лекарственной брадикардии требуется коррекция дозировки или отмена препаратов, замедляющих сердечный ритм.
При проявлениях гемодинамических нарушений (слабости, головокружениях) проводится назначение препаратов красавки, корня женьшеня, экстракта элеутерококка, изопреналина, эфедрина, кофеина и других в индивидуально подобранных дозах. Показаниями к активному лечению брадикардии служат развитие стенокардии, артериальной гипотонии, обмороков, сердечной недостаточности, желудочковой аритмии.
Возникновение приступа Морганьи—Адамса—Стокса требует консультации кардиохирурга и решения вопроса об имплантации электрокардиостимулятора – искусственного водителя ритма, вырабатывающего электрические импульсы с физиологической частотой. Адекватный и постоянный заданный сердечный ритм способствует восстановлению нормальной гемодинамики.
Прогноз и профилактика брадикардии
Неблагоприятно влияет на прогноз течения брадикардии наличие органических поражений сердца. Значительно отягощает возможные последствия брадикардии возникновение приступов Морганьи—Адамса—Стокса без решения вопроса о проведении электростимуляции. Сочетание брадикардии с гетеротопными тахиаритмиями повышает вероятность тромбоэмболических осложнений. На фоне стойкого снижения ритма возможно развитие инвалидизации пациента. При физиологической форме брадикардии или ее умеренном характере прогноз удовлетворительный.
Своевременное устранение экстракардиальных причин, органических поражений сердца, токсических воздействий на миокард, правильный подбор дозировок лекарственных средств позволят предотвратить развитие брадикардии.