- ИНВИТРО
- Библиотека
- Симптомы
- Коричневая моча
Коричневая моча
Коричневая моча: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Моча здорового человека имеет цвет от светло-желтого до насыщенно-желтого. За цвет мочи «несут ответственность» урохром (пигмент желтого цвета), уроэритрин, урозеин. Преобладание в моче урохрома и объясняет ее желтый оттенок, который меняется при повышении количества других пигментов (уроэритрина, урозеина) или в результате попадания в мочу крови, бактерий, солей и других примесей, в норме в ней не встречающихся или присутствующих в малых количествах.
В течение дня моча меняет свой цвет, что является абсолютной нормой.
Например, после ночного сна она значительно темнее, чем в другое время суток. Это связано с повышенной концентрацией в ней солей и минералов, а также большим перерывом поступления жидкости. При следующем мочеиспускании цвет уже становится светлее.
Разновидности потемнения мочи
Физиологическое потемнение мочи – не вызывает беспокойства, цвет мочи приходит в норму без всякого лечения.
Патологическое потемнение мочи – является следствием некоторых заболеваний или состояний органов и систем.
Возможные причины потемнения мочи
На изменение цвета мочи может влиять употреблении продуктов, содержащих красящие вещества (свеклы, бобовых, ревеня, ежевики, крепкого кофе и чая и др.), или лекарств (противомалярийных, антибиотиков, препаратов, содержащих траву сенну, и некоторых других слабительных средств), что может насторожить пациента, но не несет в себе угрозы.
В пожилом и старческом возрасте из-за снижающейся фильтрующей способности почек в мочу попадает большое количество минералов и веществ, в норме в ней не присутствующих, что также ведет к ее потемнению.
Повышенный уровень тестостерона у мужчин может придавать цвету мочи более темный оттенок, что не является поводом для тревоги.
Обезвоживание, перегрев, длительное сдерживание позывов к мочеиспусканию – факторы, приводящие к повышению концентрации мочи и, соответственно, ее потемнению.
Заболевания, приводящие к потемнению мочи
Появление коричневой или темной мочи может свидетельствовать о серьезной патологии в организме, требующей консультации врача.
К таким патологиям относят:
- мочекаменную болезнь;
- желчнокаменную болезнь;
- гепатиты;
- сердечно-сосудистые заболевания;
- инфекционные заболевания органов малого таза, в том числе инфекции, передающиеся половым путем;
- злокачественный процессы, затрагивающие органы малого таза;
- у женщин темная моча может быть следствием повреждения слизистой влагалища при половом контакте, обострения молочницы, гормонального сбоя во время беременности, климакса, а у подростков в период полового созревания.
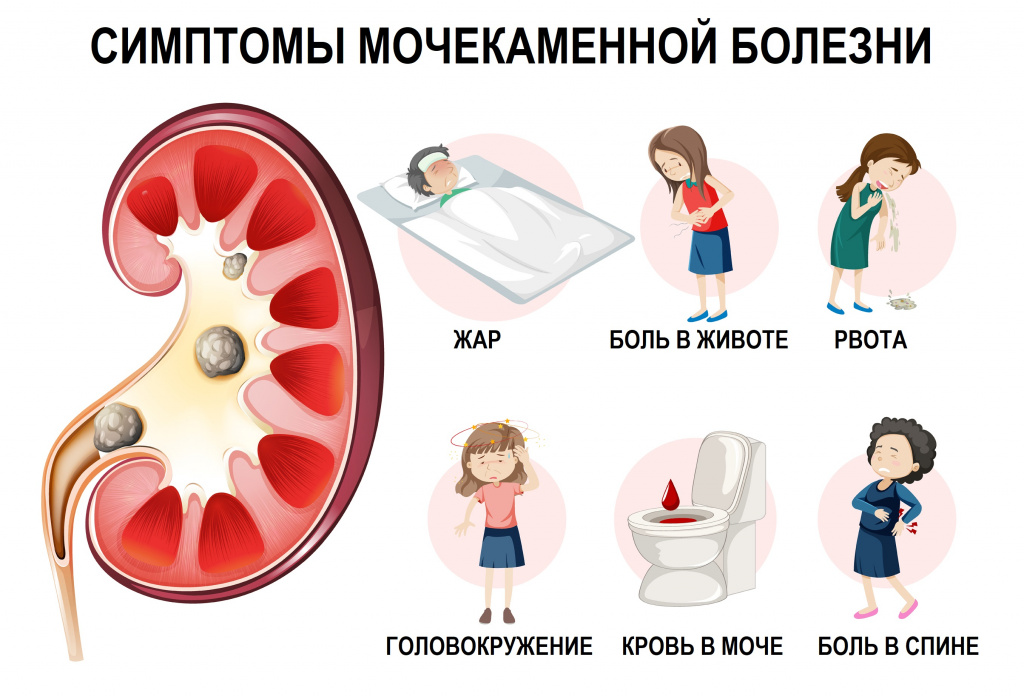
При мочекаменной болезни моча становится коричневой в результате появления в ней патологических примесей (солей и крови), присоединения инфекции, изменения характера микций (мочеиспусканий) из-за раздражения мочевых путей инородным предметом (камнем). Помимо изменения цвета мочи пациенты жалуются на боль в пояснице и во время мочеиспускания, возможна лихорадка, слабость, позывы на мочеиспускание носят императивный характер.
Случаи, когда камень перекрывает мочеточник и препятствует оттоку мочи, что сопровождается выраженным болевым синдромом, носят название почечной колики, или почечного блока. Эти состояния являются жизнеугрожающими из-за высокого риска развития почечной недостаточности и требуют немедленного обращения за медицинской помощью.
При желчнокаменной болезни, как и при гепатитах различной природы, изменение цвета мочи связано с повышением в ней содержания пигментов (вследствие нарушения обмена и выведения желчи из печени), которые в норме присутствуют в очень небольшом количестве. Помимо потемнения мочи, желчнокаменная болезнь и гепатиты вызывают следующие симптомы: изменение цвета кожи и склер (их пожелтение), боль или тяжесть в правом подреберье, тошнота (иногда рвота), отсутствие аппетита, слабость.
При появлении темной мочи и светлого стула необходимо незамедлительно обратиться к врачу для исключения механической желтухи – когда камень желчного пузыря перекрывает отток желчи. Такая патология в большинстве случаев требует хирургического лечения в условиях стационара.
При болезнях сердца и сосудов ухудшается кровообращение, нарушается почечная фильтрация, лишняя жидкость не выводится из организма. Застойные явления сопровождаются отеками, болями в области сердца и поясницы.
Потемнение мочи может быть одним из проявлений воспалительных заболеваний органов малого таза. В случае инфекционного процесса больные ощущают жжение при мочеипускании и в половых путях, наблюдаются выделения слизи, гноя, в некоторых случаях с примесью крови, повышение температуры тела и признаки общей интоксикации.
В случае попадания в мочу крови извне (при травме слизистой половых путей; у женщин – при менструации) она также может казаться более темной, почти коричневой, что можно объяснить анатомическим строением и близостью расположения мочевых и половых путей.
К каким врачам обращаться?
Если причина потемнения мочи не очевидна, следует обратиться к терапевту. Врач назначит ряд исследований и определит необходимость посещения узких специалистов – уролога, гинеколога, нефролога, хирурга, гастроэнтеролога, гепатолога, онколога.
Диагностика и обследования при потемнении мочи
Обследование начинается с определения свойств мочи – для этого необходимо сдать общий анализ мочи. При выявлении в нем отклонений от нормы диагностический процесс продолжается.
Для диагностики мочекаменной болезни и онкологических процессов мочевыводящих путей проводится ультразвуковое исследование, компьютерная или магнитно-резонансная томография области почек и забрюшинного пространства, анализ мочи по Нечипоренко (для оценки наличия и выраженности воспалительного процесса), посев мочи для выявления возбудителя инфекции и его чувствительности к антибиотикам.
Для исключения инфекций, передающихся половым путем, как у мужчин, так и у женщин, используются различные урогенитальные скрининги с последующим контролем эффективности лечения.
Возможно выявление ДНК различных возбудителей инфекций, которые могут приводить не только к значительному дискомфорту, но и к бесплодию (гонококк, уреаплазма, микоплазма, хламидия, бледная спирохета, гарднерелла, трихомонада, генитальный герпес, цитомегаловирус). Для подтверждения или опровержения диагноза «Молочница» проводится взятие мазков на флору.
В случаях, когда причиной потемнения мочи является изменение гормонального фона женщины (беременность, климакс, период полового созревания у девочек), гинеколог может рекомендовать посещение эндокринолога, а также определение уровня гормонов – фолликулостимулирующего, лютеинизирующего, пролактина, эстрогена, тестостерона, ТТГ, свободного Т4 и др.
Прогестерон (Progesterone)
Синонимы: Прогестин; Гестаген. P4; Pregn-4-ene-3,20-dione.
Краткое описание определяемого вещества Прогестерон
Прогестерон образуется в яичниках и в небольшом к�…
Тестостерон (Testosterone)
Тестостерон – основной андрогенный гормон. Тест используют в диагностике нарушений полового развития и гипогонадизма у мужчин; нарушений цикла, бесплодия, вир�…
Если врач заподозрил наличие миомы или онкологического заболевания матки, проводится УЗИ органов малого таза, МРТ малого таза.
Обследованию предстательной железы с учетом онкологической настороженности подлежат все мужчины старше 39 лет ежегодно.
Диспансеризация включает осмотр уролога, УЗИ предстательной железы.
УЗИ предстательной железы
Ультразвуковое сканирование простаты, дающее представление о состоянии предстательной железы и наличии патологии.
Одним из самых успешных методов в диагностике онкологических заболеваний органов малого таза является проведение КТ или МРТ органов малого таза с контрастом, что позволяет выявить заболевания большого количества структур – прямой кишки, матки, мочевого пузыря, почек, мочеточников.
Для диагностики гепатитов различной природы берут анализ крови на наличие антител к вирусам гепатита А, В или С.
Также при гепатитах и желчнокаменной болезни проводится УЗИ печени и желчевыводящих путей или КТ этой области для оценки эффективности оттока желчи, наличия и состава камней в желчном пузыре, состояния ткани печени.
УЗИ печени
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
УЗИ желчного пузыря
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
Что делать при потемнении мочи
В тех случаях, когда потемнению мочи предшествовало обезвоживание, перегрев организма, употребление в пищу некоторых продуктов или прием определенных препаратов, консультация врача не требуется. Как правило, после восполнения необходимого количества жидкости, прекращения приема препаратов или употребления продуктов, богатых красящими веществами, моча восстанавливает свой нормальный цвет.
В иных случаях требуется консультация врача.
Лечение состояния, вызвавшего потемнение мочи
При развитии воспалительных заболеваний мочеполовой системы врач назначит курс антибактериальных препаратов. Для лечения аденомы или рака простаты применяется оперативное удаление всей железы или ее части, назначаются различные препараты, в том числе химиотерапевтические, лучевая и гормонотерапия. Причина возникновения гепатита существенно влияет на выбор врачом тактики лечения. При выявлении желчнокаменной болезни чаще всего проводится хирургическое удаление желчного пузыря и рекомендуется диета. При мочекаменной болезни прибегают к хирургическому удалению камня или его дроблению с помощью ультразвука, лазера, а также другим методам, включая медикаментозное изменение кислотности мочи.
Источники:
- Хронический пиелонефрит у взрослых. Российское общество урологов. 2016.
- Клинические рекомендации «Мочекаменная болезнь». Разраб.: Российское общество урологов. – 2020.
- Рак желчевыводящей системы. Российское общество клинических онкологов. 2018.
- Урология. Российские клинические рекомендации. – Гэотар-Медиа, Москва, 2016. 496 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
5278
18 Мая
-
5271
14 Мая
-
12357
09 Апреля
Похожие статьи
Боль в животе
Боль в животе – одна из самых распространенных жалоб пациентов. Диагностика ее причины может быть затруднена, поскольку в брюшной полости расположено много органов, относящихся к разным системам.
Артериальная гипертония
Артериальная гипертония – это стойкое повышение систолического (верхнего) артериального и/или диастолического (нижнего). Артериальная гипертония разделяется по степеням в зависимости от максимальных значений, полученных при измерении давления. В зависимости от стадии и степени болезни назначается медикаментозная терапия.
Запах аммиака изо рта
Запах аммиака изо рта: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Недержание мочи
Одной из деликатных проблем, ухудшающих качество жизни и доставляющих психологический и физический дискомфорт, является инконтиненция, или недержание мочи.
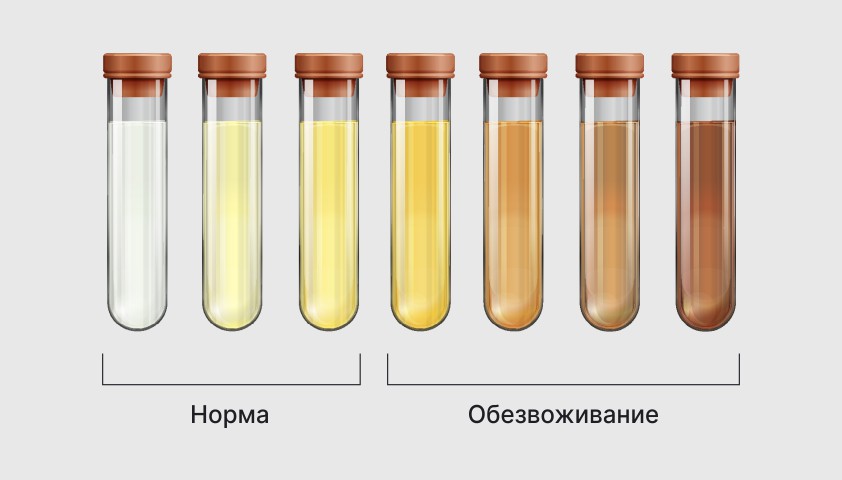
Цвет мочи при обезвоживании
Один из ярких признаков обезвоживания — изменения мочи. Уменьшается количество выделяемой жидкости, цвет становится темно-янтарным. Это говорит об увеличении концентрации шлаков азота и урохрома. Если остальные симптомы дегидратации не выражены, дополнительный анализ мочи на креатинин и удельный вес поможет подтвердить диагноз.
Семь признаков обезвоживания
Причины определяют симптомы
Обезвоживание или резкая утрата жидкости, может иметь несколько причин:
- пищевое отравление, и как следствие понос;
- интенсивные физические нагрузки во время тренировки или тяжелого труда;
- солнечный или тепловой удар;
- болезни почек;
- частое мочеиспускание.
Реакция на действие причинного фактора
При потере жидкости организм реагирует семью проявлениями:
- Сильная жажда и сухость слизистой рта. Человек не может напиться, язык пересох. В этом случае использовать газировку или кофе для восполнения запасов воды нельзя — это ухудшит состояние здоровья.
- Сухость глаз и кожных покровов. Когда воды не хватает, кожа пересыхает, становится вялой, шелушится. Появляется ощущение песка в глазах.
- Моча темнеет. Чем сильнее утрата жидкости, тем темнее цвет мочи. Дополнительный симптом — количество мочеиспусканий резко уменьшилось.
- Слабость. При недостатке воды развивается кислородное голодание, появляется сонливость, упадок сил.
- Суставная боль. Это симптом системной нехватки воды. Если суставы скрипят, стоит увеличить количество потребляемой жидкости.
- Уменьшение мышц. Так как больше половины состава мышц — это вода, при долгом обезвоживании организм пытается восполнить потери за счет мышечных волокон, что приводит к уменьшению массы.
- Тахикардия. Слишком быстрое сердцебиение развивается из-за загущения крови.
В запущенных случаях у человека холодеют конечности, западают глаза, падает давление. Синеют ногти и кожа, а дыхание — частое, короткое. Подобное состояние крайне опасно.
Как моча указывает на проблему?
Моча реагирует на потерю жидкости сменой цвета. Когда человек пьет достаточное количество жидкости, выделяется светло-желтая моча. Чем сильнее обезвоживание, тем темнее ее цвет. Это связано с повышением концентрации урохрома и азотистых шлаков. Если при этом количество мочеиспусканий резко снижается, это явный признак обезвоживания. У выделений появляется специфический аромат. Почки не могут вывести вредные элементы, увеличивается риск образования конкрементов.
Изменение цвета не всегда говорит о потере жидкости. Это может быть реакция на некоторые медикаменты, аллергия, результат поедания определенных продуктов, проявление гепатита, нарушения оттока желчи. Если окрас мочи изменился при отсутствии перечисленных выше симптомов, рекомендуется обратиться к врачу для выяснения истинной причины.
Как помочь при обезвоживании?
Дегидратация диагностируется чаще всего по внешним проявлениям: шоковое состояние, учащенные ритм сердца, низкое давление и пр. Если возникают сомнения, необходимо сдать анализ крови на электролиты и мочу на креатинин и удельный вес. Эти характеристики четко укажут: стала ли дегидратация причиной подобного состояния или лучше искать другие нарушения работы внутренних органов.
Первая помощь заключается в восполнении потери жидкости. Параллельно выясняется истинная причина развития нехватки воды и проводятся меры по ее устранению. Если у пациента кишечная палочка и как следствие рвота и понос:
- назначаются противоинфекционные препараты;
- разводится любой доступный изотоник — «Регидрон» и пр.;
- вода должна питься несмотря на рвоту.
При солнечном или тепловом ударе:
- человека посадить в тени, под кондиционер;
- дать холодной воды, по возможности — искупать.
Водный баланс должен быть восстановлен как можно быстрее для снижения интоксикации организма. В тяжелых случаях при обезвоживании ставят капельницу с физраствором. Этот метод на глазах изменяет состояние больного: кожа из серой становится розоватой, глаза влажнеют, понемногу отступает слабость. Для дальнейшего восстановления баланса показано постоянное питье маленькими глотками. Необходимо следить за количеством мочеиспусканий и цветом мочи: по мере восстановления она должна окраситься в естественный светло-желтый оттенок.
Оценка статьи:

Загрузка…
В норме урина имеет соломенно-желтый цвет, вызванный нахождением небольшого количества желчного пигмента уробилина. Это вещество образуется после многоступенчатой утилизации красных кровяных телец и выводится с мочой, делая ее светло-желтой. Такой оттенок означает, что организм здоров, не обезвожен и нормально функционирует.
Однако при некоторых заболеваниях цвет может кардинально поменяться. Причины этого явления различны – от употребления лекарств и пищевых продуктов до злокачественных опухолей.
Белая моча
Такое состояние вызывается двумя причинами – увеличением количества урины и плохой работой почек, при которой из организма выводится практически одна вода.
Моча осветляется при последующих болезнях:
- Сахарном и несахарном диабете. При этих болезнях резко вырастает мочевая выработка, поэтому концентрация пигмента в ней падает. Снижается ее плотность, которая в норме составляет 1018-1026 г/л, а при диабете приближается к 1005 г/л.
- Остром цистите и уретрите, сопровождающихся учащенным мочеиспусканием. Постоянное отхождение урины заставляет больного пить много воды, в результате снижается концентрация желчного пигмента и урина становится очень светлой.
- Почечной недостаточности. В этом случае через почечные структуры не фильтруются пигменты и другие вещества, которые должны быть выведены из организма. В результате шлаки и токсины остаются в крови, что вызывает значительное ухудшение состояния больного.
Поэтому сочетание плохого самочувствия и светлой урины – признак, требующий скорейшего посещения врача-уролога.
Темно-желтая моча
Эта ситуация возникает при повышении концентрации желчных кислот. Если в организме мало влаги, урина получается очень концентрированной, становясь темно-желтой. Такое состояние возникает при обезвоживании, вызванном рвотой и диареей.
Насыщенный оттенок появляется при застойной почке. В этом случае из-за кровеносного застоя, вызванного болезнями сердца и сосудов, нарушается почечная фильтрация и лишняя жидкость не удаляется из организма. Застойные явления сопровождаются отеками, болями в области сердца и поясницы.
Придать жёлтую окраску урине могут нитроксолин и витамины группы В. В этом случае после окончания приема лекарств насыщенно-желтый оттенок исчезнет самостоятельно.
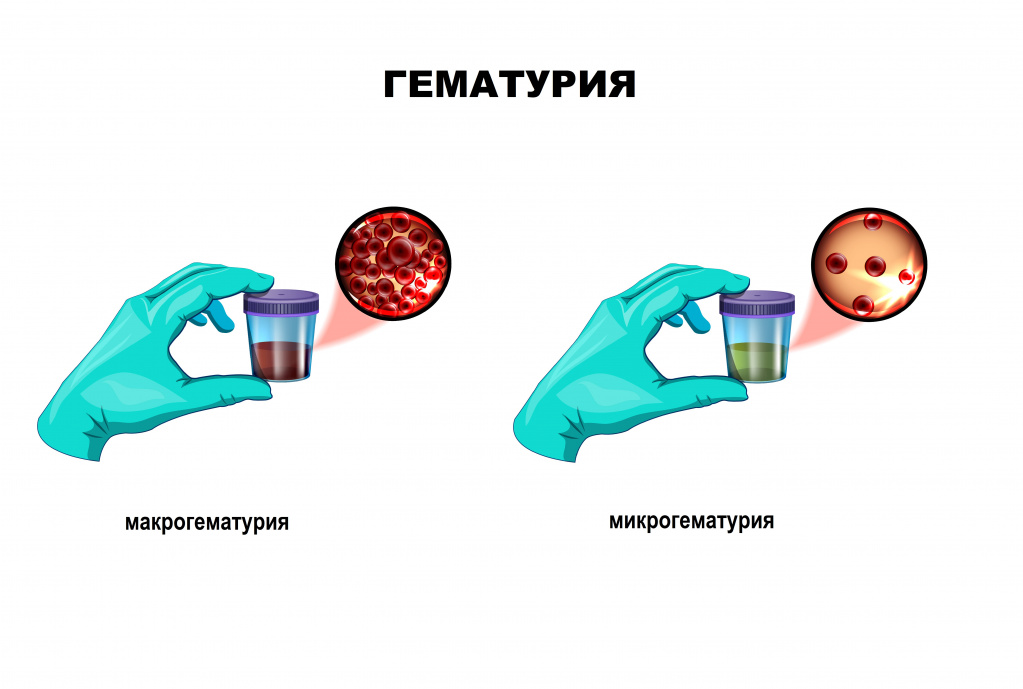
Красная моча
Такое состояние, называемое гематурией, возникает при попадании крови в мочевыводящие пути. Незначительный красноватый оттенок говорит о небольшой концентрации крови – микрогематурии, а ярко-красный цвет свидетельствует о макрогематурии. Это признак серьезного кровотечения в мочевыводящей системе.
Гематурию вызывают:
- Травмы почек, мочеточников, мочевого пузыря, при которых происходит разрушение кровеносных сосудов и попадание кровяных телец в мочевыделительную систему.
- Воспалительные процессы в почках, мочевом пузыре и предстательной железе, при которых также повреждаются мелкие сосуды. Красноватый цвет – частый признак ЗППП и других инфекций.
- Мочекаменная болезнь, сопровождающаяся выходом камня из почки. В результате слизистая мочеточника травмируется камешком, что приводит к гематурии. Состояние сопровождается значительными болями в пояснице и внизу живота.
- Выделение большого количества уратов – солей мочевой кислоты. Такое состояние, называемое урикемией, – признак подагры – болезни, сопровождающейся воспалением суставов.
- Злокачественные опухоли, которые кровоточат при распаде. При раковых поражениях оттенок варьируется от ярко-красного до цвета мясных помоев.
- Массовая гибель красных телец – эритроцитов. Такая ситуация возникает при инфекционных заболеваниях, отравлениях, укусах змей и переливании крови, несовместимой по группе.
Поэтому такое окрашивание – признак серьёзного осложнения – гемолитической анемии, сопровождающейся падением уровня гемоглобина и эритроцитов. В результате кислород не доставляется в ткани, что вызывает кислородное голодание, опасное для жизни.
Красное окрашивание может быть вызвано употреблением большого количества свеклы. Такое состояние называется битурией. Само по себе оно не опасно, но указывает на проблемы с ЖКТ и недостаток железа в организме. Поэтому при таком симптоме желательно сдать кровь на анемию и проверить желудочно-кишечный тракт.
Если эта ситуация не связана с употреблением свеклы или продуктов с красным красителем, нужно срочно обратиться к врачу. Такое состояние требует незамедлительного лечения.
Моча молочного цвета
Молочно-белый оттенок характерен для пиурии – выделения гноя, вызванного поражением почек и мочевого пузыря. Ситуация также возникает при прорыве гнойника из соседнего органа в мочевыделительную систему. Иногда помутневшая урина имеет неприятный запах.
Урина может помутнеть из-за попадания в нее нерастворимых солей кальция и фосфора. Такое явление наблюдается при распаде опухоли костной ткани, содержащей большое количество кальциевых и фосфорных соединений.
Такое состояние очень опасно, поэтому требует срочного визита к врачу-урологу. Медлить в этом случае нельзя.
Коричневая моча
Такой цвет она приобретает при выведении большого объема мышечного белка миоглобина, появляющегося после обширных травм.
Коричневатое окрашивание может появляться при употреблении бобов, приеме метронидазола, нитрофурантоина, слабительных, содержащих сенну.
Коричневая мутная урина появляется при свищах, через которые в мочевой пузырь или уретру попадает кал из прямой кишки. Ее отличие – резкий гнилостный запах.
Зеленая моча
Такой оттенок появляется при тяжелых гнойных поражениях мочевыводящей системы, сопровождающихся застойными процессами.
Ещё одна причина столь необычной окраски – введение раствора метиленового синего, с помощью которого определяют проходимость и работу мочевыводящих органов. Синий цвет красителя перемешивается с желтой мочой, делая ее зеленой.
Такую же окраску придает прием некоторых антидепрессантов, снотворных препаратов и лекарств от болезни Паркинсона.
Моча цвета пива
Этот симптом возникает при патологиях печени и желчного пузыря – циррозе, гепатите, отравлениях, желчекаменной болезни, приеме препаратов, влияющих на печеночную функцию. Его причина – перекрытие желчевыводящих протоков, вызванное воспалительным процессом, опухолью или камнем.
В результате желчные пигменты, которые должны уйти в кишечник, остаются в организме, попадая в кровь, а из нее – в урину. Поэтому коричневое окрашивание урины сопровождается осветлением кала.
Черная моча
Очень опасный признак, который может указывать на наличие в организме крайне злокачественной опухоли меланомы, имеющей черно-коричневый цвет. Из раковых очагов выделяется темный пигмент меланоген, окрашивающий урину. Это крайне неблагоприятный признак.
Оранжевая и розовая моча
Оранжевый оттенок появляется при употреблении моркови, морковного сока и пищи, содержащей оранжевые красители. Такой цвет придают некоторые лекарственные препараты – рифамицин, сульфасалазин, седурал, витамины.
Розовый цвет указывает на нахождение в мочевых путях бактерии Serratia marcescens. Эта палочка, выделяющая красновато-розовый пигмент продигиозин, появляется у больных с ослабленным иммунитетом, поэтому розовая урина – повод сдать анализы на иммунитет.
Сине-фиолетовая моча
Урина может приобретать даже такие оттенки. Фиолетовый цвет связан с длительным нахождением катетера в мочевом пузыре. В этом случае странная окраска возникает при попадании в мочевыводящие пути триптофана, который под действием бактерий и воздуха превращается в индоксил, а потом в индиго-фиолетово-синий пигмент.
Голубая окраска наблюдается при генетическом заболевании – синдроме голубых пеленок, или синдроме Хартнупа. При этом нарушении в урине появляются синие вещества, вызванные неправильным обменом аминокислоты триптофана.
Что делать при изменении цвета мочи
Вначале нужно проанализировать свое питание и прием медикаментов. Если накануне съесть много свеклы, моркови, спаржи, большое количество зелени или пищу, содержащую разнообразные красители, не стоит удивляться, что унитаз засверкал цветами радуги. В этом случае урина сама постепенно приобретет естественный цвет.
При стойком изменении цвета нужно обращаться к врачу-урологу. Специалист назначит анализы:
- Общее исследование мочи, в которой могут обнаружиться кровяные тельца, соли, печеночные пигменты, белок, бактерии.
- Общий анализ крови. В нем может обнаружиться гемолитическая анемия – малокровие, вызванное гибелью красных кровяных клеток. В этом случае концентрация гемоглобина и эритроцитов резко падает.
- Биохимию крови. В зависимости от конкретных симптомов назначаются исследования на функции печени, почек, сердца или других органов.
- Посев урины на флору и чувствительность к антибиотикам. Анализ выявляет бактериальное обсеменение и показывает чувствительность микроорганизмов к антибактериальным препаратам.
- Анализ на ПЦР-реакцию, применяемый при цистите или уретрите инфекционного происхождения. Обследование выявляет даже скрытые инфекции.
- УЗИ малого таза, почек и ТрУЗИ простаты выявляют патологии мочевыводящих путей, которые могли вызвать изменения мочевого оттенка.
- УЗИ брюшной полости, позволяющее диагностировать болезни печени и желчевыводящих путей, окрасившие урину в «пивной» цвет.
По итогам диагностики больным назначается лечение, зависящее от выявленной патологии. При благоприятном исходе урина постепенно меняет окраску, становясь соломенно-желтой.
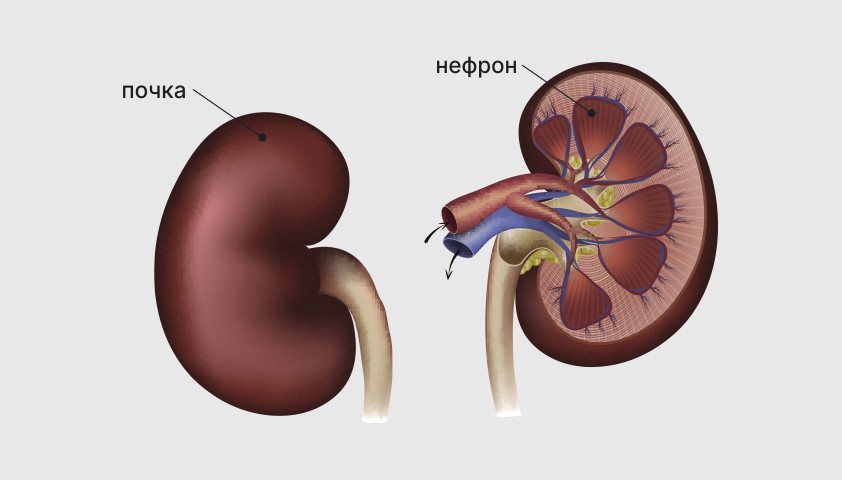
Как образуется моча
Моча образуется в процессе фильтрации крови почками. Проходя через почки, кровь очищается от ненужных веществ. Основной её объём отправляется обратно в кровоток, а небольшое количество жидкости выводится из организма в виде мочи.
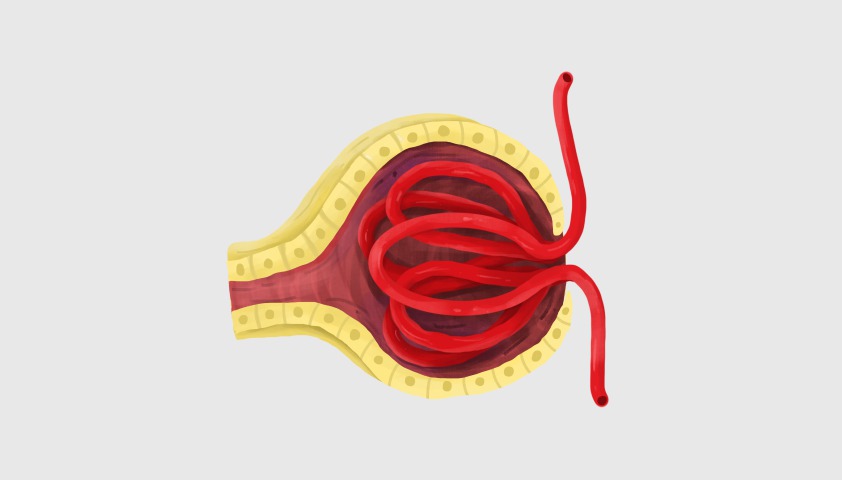
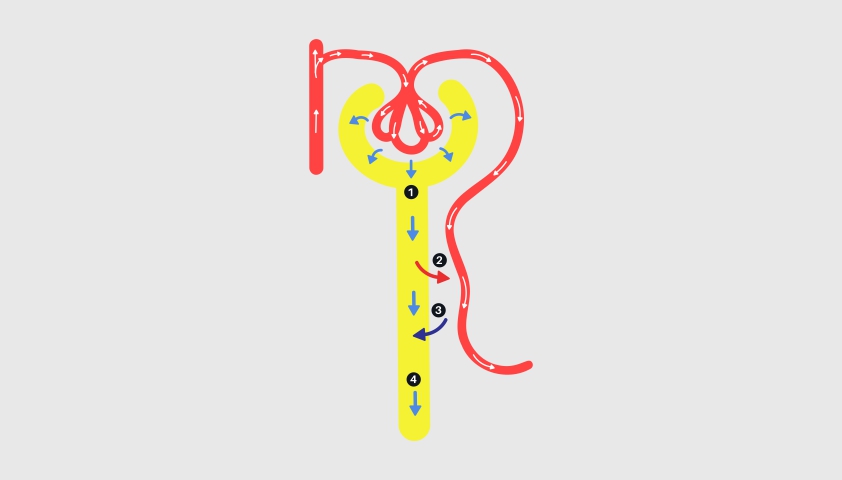
Каждая почка состоит из нескольких сегментов — нефронов. В нефроне есть клубочки и канальцы
В клубочках почки происходит фильтрация крови. Образующаяся жидкость называется первичной мочой
В канальцах почки первичная моча фильтруется повторно, и часть жидкости снова отправляется в кровоток (этот процесс называется реабсорбция)
Моча на 95% состоит из воды и на 5% из примесей: электролитов, продуктов распада компонентов клеток.
Если человек заболевает, состав мочи меняется. Например, при воспалительных заболеваниях почек моча может стать мутной или поменять цвет. А при сахарном диабете — значительно увеличивается объём выделяемой жидкости.
Основные характеристики мочи
Изменения мочи могут говорить о самых разных патологиях: заболеваниях почек, инфекционных процессах, эндокринных нарушениях.
Какие-то нарушения можно заметить самостоятельно. Например, что позывов в туалет и отделяемой мочи стало меньше или что жидкость изменила оттенок или запах. Другие можно выявить только в ходе лабораторных исследований.
9.1. 
1 день

9.2. 
1 день

10.1. 
Колич. 1 день

120.1. 
1 день

1.48.31. 
5 дней

Есть ряд характеристик мочи, которые используются для оценки мочевыделительной, эндокринной и других систем. Изменения могут быть качественными и количественными. Среди качественных — такие показатели, как цвет, прозрачность, пенистость. Среди количественных — объём жидкости, выделяемый в течение суток.
Количество
Количество выделяемой мочи, или диурез, определяется в ходе суточного анализа: пациент в течение 24 часов собирает мочу в ёмкость, а затем оценивает её приблизительный объём. Нормальным считается количество мочи от 800 мл до 2 л. Если диурез менее 500 мл, ставят диагноз «олигурия». Если более 2 л — «полиурия».
Возможные причины изменения объёма мочи
Олигурия — снижение количества отделяемой мочи — может говорить об обезвоживании (например, при повышении температуры тела или рвоте), сильных кровопотерях (при травме, после операции, во время менструаций).
Полиурия может указывать на развитие сахарного или несахарного диабета, избыточную выработку гормона околощитовидными железами или корой надпочечников. Также полиурия может указывать на заболевания мочевыделительной системы.
Цвет
Цвет мочи определяет жёлчный пигмент, который вырабатывается в печени при распаде гемоглобина. В норме моча должна быть прозрачной или светло-жёлтой.
Возможные причины изменения цвета мочи
Перемена цвета мочи не всегда говорит о патологии. Оттенок может меняться из-за натуральных или синтетических красителей, присутствующих в пище, или изменения обьёма потребляемой жидкости.
По цвету мочи можно определить общее состояние организма и выявить некоторые патологии, в том числе обезвоживание
Также на цвет мочи могут влиять принимаемые лекарства: в зависимости от препарата, она может становиться ярко-жёлтой, оранжевой, красноватой или тёмно-коричневой.
Однако если цвет мочи изменился без явной причины, это повод пройти обследование. Оттенок может меняться на фоне заболеваний почек
(пиелонефрит, мочекаменная болезнь, инфаркт почки) и печени (гепатит, цирроз, желчнокаменная болезнь) или при нарушении обмена веществ.
Прозрачность
Свежая моча в норме должна быть полностью прозрачной. Постепенно в ней может выпадать осадок из солей и слизи.
Возможные причины изменения прозрачности
Если моча мутная или со взвесью, это может говорить о том, что в ней присутствуют соли, бактерии, слизь. Такой состав указывает на воспалительные заболевания органов мочевыделительной системы, мочекаменную болезнь или нарушение обмена веществ.
Также моча может помутнеть, если человек ест много рыбы и морепродуктов.
Удельный вес (плотность)
Удельный вес говорит о том, насколько моча плотная, то есть концентрированная. Показатель достаточно нестабилен: меняется в течение суток (утром моча имеет наибольшую плотность), зависит от количества выпиваемой жидкости и даже от температуры воздуха на улице. Однако значительные отклонения от нормы могут указывать на развитие патологических процессов.
Возможные причины изменения удельного веса
Значительное отклонение плотности мочи от нормы может развиваться при нарушении обмена веществ, заболеваниях почек или мочевого пузыря, гормональном дисбалансе, воспалительных заболеваниях. Также плотность может повышаться при обезвоживании: поносе, рвоте, интенсивных тренировках.
Это один из показателей, которые человек может заметить даже без лабораторного исследования: чем насыщенней цвет мочи, тем выше её удельный вес. Повышение плотности мочи без очевидной причины (например, недавнего отравления) — повод обратиться к врачу.
Запах и пенистость
В норме свежая моча практически не имеет запаха и не пенится.
Возможные причины появления запаха или пенистости
Если у мочи появился резкий или специфический запах, это может говорить об обезвоживании, заболеваниях органов мочевыделительной системы (пиелонефрит, цистит), мочеполовых инфекциях или серьёзных метаболических нарушениях.
Пенистость, как правило, вызывает белок. Он может попадать в мочу при патологиях почек.
Если моча пенится, следует обратиться к врачу и сдать анализы
Кислотность (рН)
Реакция мочи — более кислая или щелочная — отражает кислотно-щелочной баланс во всём организме. По этому показателю можно выявить ряд нарушений и определить способность организма противостоять инфекциям.
Возможные причины изменения кислотности
Изменение pH может говорить о заболеваниях почек и мочевого пузыря, например нарушении работы щитовидной железы, сахарном диабете, подагре. Кислотность может меняться при острых патологических процессах: повышении температуры, рвоте.
Также на реакцию влияют особенности диеты: если человек ест много мяса и белковой пищи, среда становится кислой, если в рационе преобладают овощи и крупы — щелочной. При голодании кислотность повышается.
PH мочи можно определить самостоятельно при помощи тест-полосок
Что следует делать при изменениях мочи
Отклонения от нормы не всегда говорят о патологических нарушениях. В первую очередь при сборе велика вероятность погрешности — например, слизь может появиться, если плохо подмыться или собрать не среднюю, а первую порцию мочи. Среди других факторов, которые могут повлиять на результат: неверное хранение материала (в тёплом месте, более 12 часов), использование нестерильного контейнера, обследование во время менструации.
Если анализ не в норме, врач, скорее всего, попросит сдать мочу повторно.
К каким врачам обращаться, если выявлены нарушения
При любых отклонениях в свойствах или анализе мочи нужно обратиться к терапевту. Он проведёт первичную диагностику и при необходимости направит к профильным специалистам: нефрологу, эндокринологу, гинекологу, гастроэнтерологу.
Лечение
Изменение мочи может быть физиологичным или указывать на заболевания, которые нужно лечить. Решение о необходимости терапии принимает врач. Как правило, одного анализа мочи для постановки диагноза недостаточно. Скорее всего, потребуется ряд дополнительных исследований, чтобы уточнить диагноз: анализ крови, УЗИ почек, печени, органов малого таза.
Источники
- Мочекаменная болезнь : клинические рекомендации / Минздрав РФ. 2021.
- Инфекция мочевыводящих путей у детей : клинические рекомендации / Минздрав РФ. 2021.
Цвет мочи непосредственно зависит от количества выпитой жидкости — чем больше воды, тем светлее моча. Темная моча по утрам — вариант нормы, поскольку в организм продолжительное время не поступала свежая жидкость. Но уже при втором мочеиспускании цвет должен быть заметно светлее.
То, какого цвета должна быть моча, определяется наличием в ней определенных веществ в растворенном состоянии, примеси крови, гноя, слизи и других патологических факторов.
В норме моча желтого цвета, прозрачная, без каких-либо примесей. Насыщенность цвета мочи колеблется от светло-желтого цвета до желтого цвета, в лаборатории еще используется показатель – соломенно-желтая моча.
Если моча продолжительное время становится темного цвета и сопровождается другими симптомами, это свидетельствует о патологических процессах организма, которые нужно устранить. О причинах такого состояния у мужчин и женщин мы поговорим в этой статье.
Почему моча темного цвета: физиологические причины
Стоит отметить, что темная моча не означает наличие заболевания на 100%, имеются и естественные причины помутнения цвета.
К таким причинам можно отнести как внешние, так и внутренние факторы:
- небольшое потребление жидкостей;
- прием определенных продуктов, вызывающих помутнение мочи;
- повышенная температура воздуха;
- чрезмерные физические нагрузки;
- применение некоторых лекарственных препаратов на протяжении длительного времени.
У многих людей темно желтая моча наблюдается по утрам, и это нормальное явление, вызванное большой ее концентрацией. То же самое наблюдается при потреблении незначительных количеств жидкости в течение дня или усиленном потоотделении во время спортивных тренировок или в жаркую погоду. Все эти изменения связаны с повышением концентрации урохрома в выделяемой урине.
К продуктам питания, оказывающим влияние на цвет мочи, относятся бобовые, ревень, свекла, говядина, черника, морковь и др. Изменения цвета мочи в темную сторону часто наблюдается у людей, постоянно пьющих концентрированный черный чай и кофе.
Патологические причины темной мочи
Если у вас измененный цвет мочи — причины могут быть 2-х основных групп:
- Причины, связанные с процессом в органах мочевыводящей системы (почки, мочевой пузырь, уретра) – нефрит, пиелонефрит, цистит, опухоли и мочекаменная болезнь;
- Причины, вызывающие изменение цвета мочи в результате общих нарушений обмена веществ в организме – желтуха, гемолиз (разрушение эритроцитов), гиперлипидемия.
Причины потемнения мочи могут разниться в зависимости от цвета:
- Темно коричневая моча — признак заболеваний печени и желчного пузыря, при которых почки выводят в мочу желчные пигменты билирубин и биливердин; примером таких патологий может быть холестаз при желчнокаменной болезни (при нем на пути оттока желчи возникает препятствие).
- Темно желтая моча — признак заболеваний мочевыделительной системы (как мочевого пузыря, так и почек), при которых в моче содержится повышенное количество солей, уратов, тому подобных осадков.
Тёмный цвет мочи нередко появляется при таких заболеваниях печени, как цирроз и гепатит, а также проблемах с почками, которые мешают выводить из организма излишки шлаков и жидкости.
Помимо изменения цвета, должно насторожить наличие дополнительных симптомов:
- позывы к мочеиспусканию частые, болезненные;
- высокая потливость;
- температура;
- боли в животе или в проекции почек;
- тошнота, рвота;
- резкий запах мочи.
Главное при появлении темной мочи – точно установить причину. Если же нарушение цвета сопровождается лихорадкой и болезненностью и учащенностью мочеиспускания, то стоит насторожиться вдвойне: тут уже без врачебной помощи не обойтись.
Темная моча у мужчин: причины
У мужчин причинами мочи коричневого цвета могут являться различные заболевания простаты, семявыводящих протоков, яичек и прочих органов, поскольку по уретре проходит и моча, и семенная жидкость, и секрет простаты. Окраска мочи может приобрести ржавый оттенок вследствие простатита с характерным ему застоем в предстательной железе крови.
Кроме того, у мужчин коричневой моча может стать в результате травмы мошонки или при эпидидимите (воспалении придатков яичка).
Темная моча у женщин: причины
Изменения цвета урины у женщин, как правило, возникает при воспалительных заболеваниях. Возможные причины расстройства:
- дефицит жидкости в организме и высокий уровень урохромов;
- употребление продуктов с красителями;
- желтуха вирусной этиологии или гепатит;
- гемолитическая анемия и повышенный уровень билирубина;
- инфекции мочевыводящих путей;
- васкулит;
- период беременности;
- заболевания почек;
- рак поджелудочной железы и печени;
- диетические факторы;
- различные травмы.
Для выявления истинной причины отклонений, врач назначает общее и биохимическое исследования мочи и крови. По результатам анализов составляется план терапии и профилактики расстройства.
Список заболеваний
Изменение цвета мочи может свидетельствовать о протекании в организме патологических процессов. К ним относятся:
- поражение печени – гепатит и цирроз;
- заболевания желчного пузыря и желчных протоков – холелитиаз, холестаз;
- опухолевые процессы в печени, поджелудочной железе, почках и др.;
- гемолитическая анемия;
- заболевания почек – нефролитиаз, гломерулонефрит, поликистоз;
- инфекции мочевыводящих путей;
- интоксикация солями меди;
- нарушения обмена веществ – порфирия, тирозинемия, гемохроматоз;
- обезвоживание.
Имеет смысл проконсультироваться с врачом о любых изменениях в моче, если это не связано с диетой и / или приемом лекарств.
Лечение
Выявить причины темного оттенка мочи необходимо для того, чтобы назначить адекватное и своевременное лечение возможных заболеваний, а также устранить неблагоприятные факторы, негативно воздействующие на состояние здоровья.
Надо насторожиться в тех случаях, когда к изменению цвета мочи присоединились другие симптомы:
- лихорадка, озноб, головные боли, повышенная утомляемость;
- пожелтение кожных покровов, склер и слизистых оболочек;
- зуд кожи;
- боли в области поясницы, в животе или правом подреберье;
- тошнота, рвота;
- учащенное мочеиспускание, сопровождающееся болью, резью или жжением.
В зависимости от причины, по которой наблюдается темная моча, лечение осуществляется различными средствами и способами.