Дисплазия тазобедренных суставов

Дисплазия тазобедренных суставов у новорожденных детей (грудничков)
Дисплазия тазобедренного сустава – это врожденная неполноценность сустава, способная привести к его повреждению. Дисплазия у новорожденных является непосредственной причиной возникновения врожденного вывиха бедра. Эта патология, в свою очередь, может привести к изменению походки, хроническому болевому синдрому и существенно ограничить подвижность в будущем.
Самого новорожденного (новорожденный – это ребенок в первые 28 дней жизни) дисплазия не беспокоит; родители и врачи выявляют болезнь по внешним симптомам, а не на основании плача или беспокойства малыша. Если патологию не лечить вовремя – она приводит к деформации костно-мышечного аппарата, нарушению формирования опорно-двигательной системы и инвалидности. Заболевание может затрагивать одну ногу (чаще) или обе. Мальчики страдают дисплазией тазобедренного сустава в 7 раз реже, чем девочки.
Что это такое?
На сегодняшний день дисплазия тазобедренного сустава считается наиболее распространенной патологией опорно-двигательного аппарата у новорожденных и грудничков. «Дисплазия» в переводе означает «неправильный рост», в данном случае одного или обоих тазобедренных суставов.
Развитие заболевание связано с нарушением формирования во внутриутробном периоде основных структур сустава:
- связочного аппарата;
- костных структур и хрящей;
- мышц;
- изменение иннервации сустава.
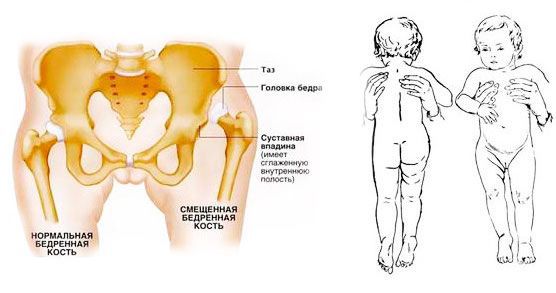
Чаще всего дисплазия тазобедренного сустава у новорожденных и лечение этой патологии связано с изменением расположения головки бедренной кости в отношении костного тазового кольца. Поэтому в медицине это заболевание называют врожденный вывих бедра.
Лечение необходимо начинать с момента диагностирования патологии, чем раньше тем лучше, и до того как малыш начнет ходить – с этого момента появляются необратимые осложнения. Они связаны с возрастающей нагрузкой на сустав и выходом головки кости полностью из вертлужной впадины со смещением вверх или в сторону.
У ребенка формируется изменения при ходьбе: «утиная» походка, значительные укорочения конечности, компенсаторные искривления позвоночника. Исправить эти нарушения можно только путем оперативного вмешательства. При выраженных изменениях в суставе малыш на всю жизнь может остаться инвалидом.
Статистика
Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности её распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 %, в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 %, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и африканцев.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2 — 3 %, а в экологически неблагоприятных регионах до 12 %. Статистика дисплазий противоречива. Так, на Украине (2004 год) врождённая дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 (5 — 20 %) новорождённых, то есть существенно (5-10 раз) выше чем на той же территории в советский период.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, новорождённых не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребёнка находятся в состоянии сгибания и отведения) заболеваемость ниже. Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Обучающая программа была нацелена на бабушек, чтобы предотвратить традиционное пеленание младенцев. В результате произошло снижение врождённого вывиха бедра с 1.1—3.5 до 0,2 %.
Чаще эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра. Врождённый вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %).
До первой половины прошлого столетия учитывали только тяжёлую форму дисплазии, врождённый вывих бедра (3-4 случая на 1000 рождений). В те годы «лёгкие формы» дисплазии не выявляли и не лечили. С 70-х — 90 гг. применяют термин «дисплазия тазобедренного сустава», понимая под этим не только вывих, но и предвывих и подвывих тазобедренного сустава. Цифры заболеваемости увеличились десятикратно.
Следует отметить, что отсутствие четких стандартов и опасение пропустить тяжёлую ортопедическую патологию является причиной гипердиагностики (20-30 % на стадии предвывиха). Дилемма «незрелый тазобедренный сустав и предвывих» обычно решается в пользу дисплазии, что увеличивает цифры заболеваемости.
Причины дисплазии
Недоразвитие и неправильное формирование тазобедренного сустава происходят при нарушении внутриутробного развития ребенка в связи с нарушениями закладки, развития и дифференцировки опорно-двигательного аппарата малыша (от 4-5 недели внутриутробного развития до становления полноценной ходьбы).
Причины, отрицательно воздействующие на плод и нарушающие органогенез:
- генные мутации, в результате чего развиваются ортопедические отклонения с нарушениями первичной закладки и формированием пороков в тазобедренных суставах эмбриона;
- воздействие отрицательных физических и химических агентов непосредственно на плод (ионизирующее излучение, ядохимикаты, употребление лекарственных средств);
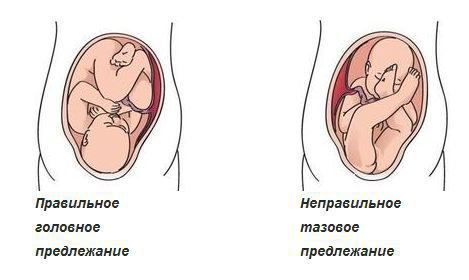
- крупный плод или ягодичное предлежание, вызывающие смещение в суставах из-за нарушения анатомических норм расположения ребенка в матке;
- нарушение водно-солевого обмена у плода при патологии почек, внутриутробных инфекциях.
Факторами, отрицательно влияющие на развитие плода и вызывающие формирование дисплазии со стороны матери являются:
- тяжелые соматические заболевания в период беременности – дисфункция сердца и сосудистая патология, тяжелые заболевания почек и печени, пороки сердца;
- авитаминоз, анемия;
- нарушение обменных процессов;
- перенесенные тяжелые инфекционные и вирусные заболевания во время беременности;
- нездоровый образ жизни, неправильное питание и наличие вредных привычек (курение, наркомания, употребление алкогольных напитков);
- ранние или поздние токсикозы.
В группы риска по развитию данной патологии, способствующие ранней диагностики дисплазии у грудничков. При этом еще в роддоме неонатолог и врач-педиатр на участке наблюдает малыша более активно.
В эту группу относятся в первую очередь недоношенные малыши, крупные дети, при тазовом предлежании плода, патологически протекающей беременности и с отягощенным семейным анамнезом. Нужно отметить, что у девочек эта патология реализуется чаще, чем у мальчиков.
Также кроме истинной дисплазии у грудничков (нарушения развития сустава) может проявляться незрелость сустава (замедление развития), что считается пограничным состоянием развития вывиха тазобедренного сустава.
Симптомы дисплазии
При осмотре грудничка обращают внимание на следующие признаки (см. фото):
- положение и размеры нижних конечностей;
- положение кожных складок в области бедер (симметричное или асимметричное);
- мышечный тонус;
- объем активных и пассивных движений.
Дисплазия тазобедренного сустава у младенцев проявляется характерными симптомами.
- Ограничение отведения бедер. Детская дисплазия тазобедренного сустава проявляется наличием ограничения отведения до 80 градусов и менее. Симптом наиболее характерен для одностороннего поражения.
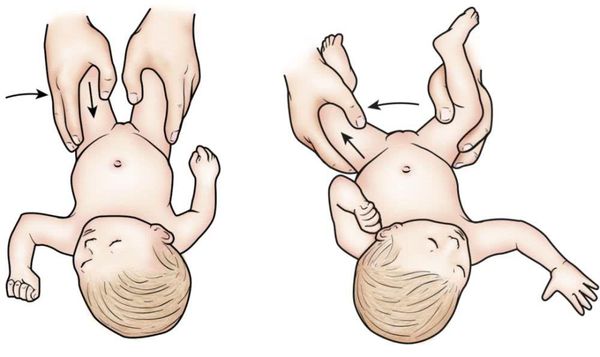
- Симптом соскальзывания (синоним: симптом щелчка). Ребенка укладывают на спину, сгибая ноги как в коленных, так и тазобедренных суставах под углом 90 градусов (большие пальцы исследующего располагают на внутренней поверхности бедер, остальные пальцы — на наружной поверхности). При отведении бедер осуществляется надавливание на большой вертел, в результате чего происходит вправление головки бедренной кости. Процесс сопровождается характерным щелчком.
- Наружная ротация нижней конечности — признак, характеризующийся поворотом бедра на стороне поражения кнаружи. Может встречаться и у здоровых детей.
- Относительное укорочение конечности. Симптом встречается у новорожденных редко, наблюдается при высоких вывихах.
- Асимметричное положение бедренных и ягодичных складок — выявляется в ходе наружного осмотра.
Второстепенные (вспомогательные) признаки дисплазии тазобедренного сустава у новорожденного:
- атрофия мягких тканей (мышц) на стороне поражения;
- пульсация бедренной артерии снижена со стороны диспластически измененного сустава.
Редко встречаются бессимптомные случаи врожденного вывиха бедра.
Степени тяжести ДТС
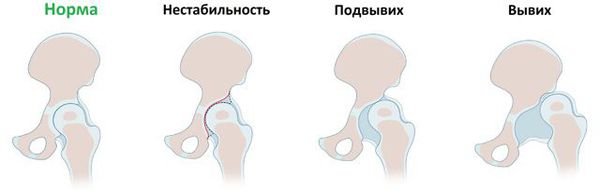
- I степень – предвывих. Отклонение развития, при котором мышцы и связки не изменены, головка находится внутри скошенной впадины сустава.
- II степень – подвывих. Внутри полости сочленения находится лишь часть головки бедра, так как наблюдается ее перемещение вверх. Связки растянуты и теряют напряженность.
- III степень – вывих. Головка бедра полностью выходит из впадины и располагается выше. Связки в напряжении и растянуты, а хрящевой ободок входит внутрь сустава.
Дигностика
У малыша признаки дисплазии тазобедренного сустава в форме вывиха можно диагностировать еще в родильном доме. Неонатолог должен внимательно осмотреть ребенка на наличие подобных отклонений при определенных осложнениях беременности.
В группу риска попадают дети, которые относятся к категории крупных, малыши с деформированными стопами и с отягощенной по данному признаку наследственностью. Кроме того, внимание обращают на токсикозы беременности у матери и пол ребенка. Новорожденные девочки подлежат обязательному обследованию.
Методы обследования:
- Ультразвуковая диагностика – это эффективный метод выявления отклонений в строении суставов у детей первых трех месяцев жизни. УЗД может проводиться многократно и допускается при обследовании новорожденных. Специалист обращает внимание на состояние хрящей, костей, сочленений, вычисляет угол углубления тазобедренного сустава.
- Артроскопия, артрография проводятся в тяжелых, запущенных случаях дисплазии. Эти инвазивные методы требуют общего наркоза для получения детальной информации о суставе.
- КТ и МРТ обеспечивает получение полной картины патологических изменений в суставах в различных проекциях. Необходимость такого обследования появляется при планировании оперативного вмешательства.
- Рентгенограмма не уступает по достоверности ультразвуковой диагностике, но имеет ряд существенных ограничений. Тазобедренное сочленение у детей младше семи месяцев просматривается плохо в силу низкого уровня окостенения этих тканей. Детям первого года жизни не рекомендовано облучение. Кроме того, уложить подвижного малыша под аппарат с соблюдением норм симметрии проблематично.
- Внешний осмотр и пальпация проводится с целью выявления характерных симптомов заболевания. У грудничков дисплазия тазобедренных суставов имеет признаки, как вывиха, так и подвывиха, которые клинически выявить затруднительно. Любые симптомы отклонений требуют более детального инструментального обследования.
Последствия
Если отсутствует лечение, то в раннем возрасте это может грозить ребенку серьезными неприятностями. У детей развивается прихрамывание во время ходьбы, оно может быть как едва заметным, так и ярко выраженным. Также малыш не сможет отводить ногу в сторону, либо будет делать это с большим трудом. Ребенка будут беспокоить постоянные боли в коленях и в области таза с возможным перекосом костей. В зависимости выраженности симптомов дисплазии, у детей наблюдается атрофия мышц той или иной степени тяжести.
Постепенно, с ростом ребенка, последствия нелеченой дисплазии будут усугубляться и выражаться в развитии так называемой «утиной походки», когда малыш переваливается с одной ноги на другую, оттопырив таз назад. Двигательная активность такого ребенка будет ограничена, что повлечет за собой недоразвитие не только остальных суставов, но и скажется на работе всех органов и на общем физическом развитии. В дальнейшем мышцы ноги могут абсолютно атрофироваться, человека начнут преследовать постоянные непрекращающиеся боли. У взрослых больных наблюдается гиперлордоз позвоночника в поясничном отделе. Также страдают все органы, расположенные в области таза.
Всего этого можно избежать, если вовремя начать лечение и соблюдать меры профилактики.
Лечение дисплазии тазобедренного сустава у новорожденных
Современное консервативное лечение дисплазии тазобедренного сустава у новорожденных детей проводится по следующим основным принципам:
- придание конечности идеального для вправления положения (сгибание и отведение);
- максимально раннее начало;
- сохранение активных движений;
- длительная непрерывная терапия;
- использование дополнительных методов воздействия (лечебная гимнастика, массаж, физиотерапия).
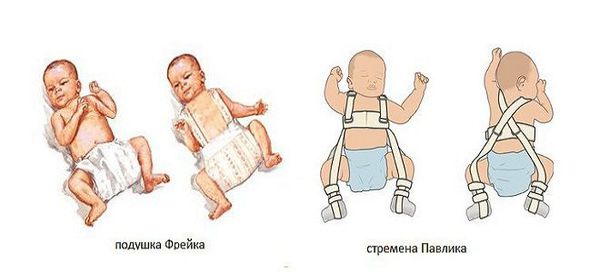
Достаточно давно было замечено, что при положении ножек ребенка в отведенном состоянии, наблюдается самовправление вывиха и центрация головки бедренной кости. Эта особенность положена в основу всех существующих ныне методик консервативного лечения (широкое пеленание, подушка Фрейка, стремена Павлика и т.п.).
- Без адекватного лечения дисплазия тазобедренных суставов у подростков и взрослых приводит к ранней инвалидизации, а результат терапии напрямую зависит от сроков начала лечения. Поэтому первичную диагностику проводят еще в роддоме в первые дни жизни младенца.
- Сегодня ученые и клиницисты пришли к выводу о недопустимости применения у младенцев до шестимесячного возраста жестких фиксирующих ортопедических конструкций, ограничивающих движения в отведенных и согнутых суставах. Сохранение подвижности способствует центрации головки бедренной кости, и увеличивает шансы на излечение.
Консервативное лечение предусматривает длительную терапию под контролем УЗИ и рентгенологического исследования.
Широкое пеленание ребенка
Широкое пеленание скорее можно отнести не к лечебным, а профилактическим мероприятиям при дисплазии тазобедренного сустава.
Показания к широкому пеленанию:
- ребенок относится к группе риска по дисплазии тазобедренного сустава;
- во время УЗИ у новорожденного ребенка выявлена незрелость тазобедренного сустава;
- имеется дисплазия тазобедренного сустава, при этом другие методы лечения невозможны по тем или иным причинам.
Техника широкого пеленания:
- ребенка укладывают на спину;
- между ножек прокладывают две пеленки, которые будут ограничивать сведение ножек вместе;
- эти две пеленки фиксируют на поясе ребенка третьей.
Свободное пеленание позволяет удерживать ножки ребенка в разведенном состоянии примерно на 60 — 80°.
Массаж и ЛФК
Упражнения и массаж выполняют до кормления: эти процедуры стимулируют кровообращение, улучшают питание структур тазобедренного сустава. В результате стимулируются процессы роста хрящевой и костной ткани, усиливается нервная проводимость – и сустав формируется правильно.
Массажные движения выполняют плавно и нежно. Применяют поглаживание, растирание и разминание мышц бедер, ягодиц, поясницы. Новорожденного выкладывают и на спину, и на живот. Продолжительность массажа – около 5 минут. После процедуры можно оставить его полежать какое-то время на животе так, чтобы ножки свисали по сторонам. Это закаливает и дополнительно укрепляет организм.
Комплекс упражнений подбирает врач ЛФК или педиатр согласно степени развития заболевания. Чаще всего это: отведение согнутых ножек в стороны (противопоказано при синдроме соскальзывания), сгибание и разгибание в тазобедренных и коленных суставах. Движения выполняются очень плавно. Первое время их рекомендуют делать в воде, при купании. Длительность гимнастики – также около 5 минут.
Чтобы заниматься с новорожденным дома, родителям нужно посетить курсы обучения массажу и ЛФК при поликлинике.
Ношение различных ортопедических приспособлений
Подушка Фрейка, стремена Павлика и другие. Все это также помогает удерживать ножки ребенка в разведенном и согнутом состоянии. Именно этот метод лечения дисплазии тазобедренных суставов у грудничков кажется многим родителям кощунственным, так как им приходится постоянно видеть своего малыша «закованным» в ортопедические распорки.
Стоит помнить, что это мера необходимая, но временная, и отнестись к ней следует с терпением и пониманием. Первоначальный дискомфорт у ребенка проходит примерно в течение недели, затем он привыкает и уже не чувствует неудобства от ношения шины. Длительность применения таких приспособлений определяет врач на основании периодических осмотров и УЗИ-диагностики.
Физиопроцедуры
Используется множество физиотерапевтических процедур, которые устраняют воспалительную реакцию, улучшают трофику сустава и уменьшают боли в суставах. Чаще всего используют такие процедуры:
| Электрофорез | с помощью данной процедуры можно вводить противовоспалительные и обезболивающие препараты в полость сустава. |
| Грязелечение | во время этой процедуры расширяются сосуды, вследствие чего улучается кровоток в суставах. |
| Ультразвук | такое лечение также обладает противовоспалительным и рассасывающим эффектом. |
Особенности ухода за новорождёнными с дисплазией
При правильном подходе к лечению и уходу дисплазия у новорождённых преодолима. Если у вашего малыша есть нарушения в развитии тазобедренных суставов, то ему нужен ежедневный уход и постоянное соблюдение особых правил при переноске, кормлении, укладывании спать.
- Тазобедренная дисплазия у новорожденных исключает вертикальные нагрузки на ножки.
- Если ребёнок находится в положении лёжа, то его стопы должны немного свисать, таким способом лучше снимается напряжение с мышц бедра.
- Перевозка автомобилем в специальном детском кресле, не мешающем широкому разведению ножек.
- Правильное положение во время переноски на руках: держим малыша перед собой за спинку, при этом его ножки должны крепко обхватывать вас сзади.
- Следить, чтобы при кормлении и усаживании, бёдра были разведены по мере возможности.
Тазобедренный сустав — важный опорный элемент скелета человека. Он постоянно подвергается большим нагрузкам при переносе тяжестей, беге, длительной ходьбе. Следить за правильным полноценным развитием этого сустава нужно с младенческого возраста, иначе во взрослой жизни заболевание всё равно даст о себе знать, но вылечить его будет гораздо сложнее, чем дисплазию у новорождённых.
Вправление врожденного вывиха бедра
Показания к вправлению врожденного вывиха бедра:
- Возраст ребенка более 1 года. До этого вывих относительно легко вправляется при помощи функциональных методик (шины и ортезы, см. выше). Но единого однозначного алгоритма не существует. Иногда вывих после 3-месячного возраста уже не удается вправить никакими способами, кроме хирургического вмешательства.
- Возраст ребенка не более 5 лет. В более старшем возрасте обычно приходится прибегать к операции.
- Наличие сформировавшегося вывиха бедра, который определяется при проведении рентгенографии и/или УЗИ.
Противопоказания к закрытому вправлению врожденного вывиха бедра:
- Выраженное недоразвитие вертлужной впадины;
- Сильное смещение головки бедренной кости, заворот суставной капсулы в полость сустава.
Закрытое вправление при врожденном вывихе бедра производится под наркозом. Врач, руководствуясь данными рентгенографии и УЗИ, осуществляет вправление – возврат головки бедра в правильное положение. Затем на 6 месяцев накладывается кокситная (на таз и нижние конечности) гипсовая повязка, которая фиксирует ноги ребенка в разведенном положении. После снятия повязки проводят массаж, лечебную гимнастику, физиопроцедуры.
Однако у части детей после закрытого вправления врожденного вывиха бедра развивается рецидив. Чем старше ребенок, тем больше вероятность того, что в конечном итоге все равно придется прибегнуть к хирургическому вмешательству.
Профилактика патологии
Если вы не хотите, чтобы дисплазия появилась у вашего грудничка, необходимо соблюдать определенные меры предосторожности:
- Прием витаминов, правильное питание, легкая физическая нагрузка в период беременности.
- Постоянное выполнение рекомендаций врача во время беременности. при этом важным элементом обследования является УЗИ, которое может показать проблемы со здоровьем еще на ранней стадии развития плода.
- Послеродовое обследование ортопедом, а также проведение УЗИ тазобедренного сустава.
- Нужно устранить те причины, которые могут привести к появлению патологии и спровоцировать вывих.
- Применение лечебной гимнастики и регулярная физическая нагрузка, которая поможет поставить и зафиксировать кость на месте.
- Ношение грудничка в слинге, а также использование широкого пеленания.
- Если диагноз «дисплазия» все-таки поставлен, то нельзя ставить малыша на ножки до того момента, пока не разрешит доктор.
Современные методы диагностики и лечения дисплазии тазобедренного сустава пока далеки от совершенства. В амбулаторных учреждениях (поликлиниках) до сих пор распространены случаи гиподиагностики (диагноз не ставится во время при существующей патологии) и гипердиагностики (диагноз ставится здоровым детям).
Предложено много ортопедических конструкций и вариантов хирургического лечения. Но ни один из них нельзя назвать полностью совершенным. Всегда имеется определенный риск рецидивов и осложнений. В разных клиниках практикуются разные подходы к диагностике и лечению патологии. В настоящее время продолжают активно вестись исследования.
Врожденный вывих бедра — самая частая из врожденных деформаций опорно-двигательного аппарата. Этот порок развития распространяется на все элементы тазобедренного сустава: вертлужную впадину, головку бедренной кости с окружающими мышцами, связками, капсулой и заключается в недоразвитии этих тканей.
Формирующийся врожденный вывих бедра встречается у 5 на 1000 детей. Частота врожденного вывиха бедра неодинакова в различных странах, так как зависит от климатических природных условий и национальных обычаев.
Так, в Грузии в некоторых районах она достигает 9% на 1000 детей из-за традиционного тугого пеленания младенцев и совсем не встречается у негритянского населения Африки, в Корее, Вьетнаме и вообще на территории всего Индокитайского полуострова, где благодаря жаркому климату детей туго не пеленают.
Односторонний вывих встречается чаще двустороннего. При этом, по данным разных авторов, частота двустороннего вывиха колеблется от 20 до 50%. При одностороннем вывихе левосторонний в 1,5-2 раза бывает чаще правостороннего. У девочек врожденный вывих бедра встречается в 5 раз чаще чем у мальчиков.
Этиология и патогенез
По вопросу о причинах развития дисплазии тазобедренных суставов имеется большое количество различных теорий. Многие из них представляют исторический интерес и не могут объяснить всего сложного патологического процесса.
В качестве этиологических факторов, приводящих к отклонению в нормальном развитии тазобедренного сустава и окружающих мышц, называют порок их первичной закладки. Подтверждение этой теории некоторые авторы видят в сочетании врожденного вывиха бедра с прочими врожденными деформациями.
Другие авторы причиной возникновения врожденного вывиха бедра считают задержку развития нормального тазобедренного сустава во время внутриутробной жизни плода. Эти нарушения развития иногда пытаются объяснить колебаниями витаминного баланса, гормональными расстройствами и другими причинами.
В зависимости от того, в какой период антенатальной жизни головка бедра и вертлужная впадина начинают развиваться без тесного соприкосновения друг с другом, и проявляется различная степень нарушений. Это предположение не исключает истинного порока развития вертлужной впадины и головки, когда уже с первых дней постнатального периода обнаруживается сформированный вывих.
Исключительно редкое возникновение такой аномалии соответствует редкости обнаружения у новорожденных, истинного, сформированного вывиха.
Исследования, проведенные совместно с Всесоюзным институтом акушерства и гинекологии (М.В. Волков, Р.Л. Горбунова, И.П. Елизарова, 1966), показали, что при обследовании матерей у большинства из них имелись либо сердечно-сосудистые заболевания (ревматический порок сердца), либо токсикозы беременности и нефропатия, сопровождающиеся нарушением белкового и солевого обмена как у матери, так и у плода.
У 50% всех обследованных имело место, тазовое предлежание плода. Относительное преобладание тазового предлежания в случаях врожденного вывиха тазобедренных суставов заставляет более тщательно обследовать развитие опорно-двигательного аппарата у детей при этом виде предлежания.
Механизм родового акта и характер акушерского пособия (способ Цовьянова и классическое ручное пособие) не оказывают влияния на возникновение врожденной патологии сустава, так как она наблюдается у 25 детей, рожденных путем кесарева сечения при соблюдении всех правил извлечения плода. Кроме того, вывих наблюдается и при головном предлежании.
Патогенез врожденного вывиха бедра связан с предшествующим предвывихом сустава, характеризующийся гипоплазией вертлужной впадины, ее уплощением, малыми размерами головки бедра и замедленным ее окостенением, поворотом верхнего конца бедра кпереди (антеторсией), аномалиями в развитии нервно-мышечного аппарата области тазобедренного сустава.
Эти изменения подтверждаются патологоанатомическими данными: головка бедра в первые месяцы жизни ребенка смещена кнаружи и незначительно кверху. Постепенно с возрастом смещение кверху и кзади по подвздошной кости увеличивается, что сопровождается растяжением суставной сумки.
Смещение головки бедра может быть незначительным при подвывихах и более выраженным при вывихах. Изменения наблюдаются со стороны формы и структуры уплощенной впадины, уменьшенной головки и суставных хрящей, суставной сумки, связок и мышц.
Вертлужная впадина обычно не только уплощена, но и вытянута в длину, ее верхнезадний край недоразвит, в результате чего крыша скошена и сверху отсутствует костный упор для головки бедра. Уплощение вертлужной впадины увеличивается еще за счет утолщения хрящевого слоя дна вертлужной впадины и развития на дне ее соединительной ткани.
У более старших детей с формированием вывиха эти изменения увеличиваются: верхний свод может совсем исчезнуть, впадина принимает треугольную форму и становится более плоской; шейка бедра, развивающаяся при отсутствии упора, укорочена, ее шеечно-диафизарный угол остается тупым (135° вместо нормального 125°); лишенная упора шейка поворачивается кпереди.
Головка бедра бывает меньшей величины, деформированной, является позднее. У 25-30% детей, по данным Ф.Р. Богданова и Н.А. Тимофеевой, имеется макроскопическое изменение хряща головки бедра. При нагрузке на ногу с наличием вывиха бедра крыша вертлужной впадины еще более сглаживается. Из-за скольжения головки бедра кверху образуется желобок скольжения.
Суставная капсула подвергается резким изменениям, она растягивается, следуя за смещающейся кверху и кзади головкой, иногда головка припаяна к сумке. Полость сустава бывает разделена на три части и имеет форму песочных часов. Одна часть — верхняя — окружает головку, вторая — уплощенную впадину и остается незаполненной; в ней развивается соединительная ткань.
Между ними находится суженный перешеек сумки, препятствующий перемещению головки из верхнего отдела в нижний. Круглая связка бывает то хорошо, то плохо выражена; после 3-летнего возраста в половине случаев она отсутствует.
Диагностика и клиника
От времени, когда поставлен диагноз и начато лечение, зависит исход болезни. Он в геометрической прогрессии ухудшается с каждым месяцем, если лечение не проводится. Диагноз врожденного вывиха бедра следует ставить в условиях родильного дома.
Для этого всех детей должен осматривать педиатр детской комнаты родильного дома, а при сомнениях — консультант-ортопед. В первые 3-4 недели жизни, а затем повторно, в возрасте 3 месяцев, ортопед осматривает в детской консультации всех грудных детей.
Значение диагностики дисплазий тазобедренных суставов в первые недели жизни ребенка огромно, но распознавание часто бывает затруднено и требует специального опыта и знаний.
В Чехии всем детям до 3-месячного возраста делают рентгеновский снимок тазобедренных суставов, чтобы не пропустить трудно диагностирующийся случай дисплазий в тазобедренном суставе.
Диагностика дисплазий в первые месяцы жизни
В группу дисплазий тазобедренного сустава у детей раннего возраста входят такие заболевания как: врожденный предвывих, врожденный подвывих, врожденный вывих и рентгенологически незрелый тазобедренный сустав.
За последние годы достигнуты значительные успехи в деле раннего выявления и раннего лечения врожденных дисплазий у детей. Хорошей основой для ранней диагностики заболеваний является прочно налаженная связь между ортопедами и акушерами и педиатрами родильных домов.
Наиболее простой организационной формой раннего выявления врожденных дисплазий тазобедренного состава является систематический осмотр всех детей рождающихся в родильном доме. Несмотря на то, что клиника дисплазий в первые дни жизни ребенка крайне бедна симптомами, она вполне достаточна для того, чтобы при известном навыке своевременно диагностировать или заподозрить это заболевание.
Для правильной оценки результатов клинического исследования осмотр новорожденного необходимо проводить по специальной методике.
Наиболее частыми симптомами врожденных дисплазий тазобедренного сустава являются:
- ограничение отведения в тазобедренных суставах;
- симптом соскальзывания, или щелчка (симптом Маркса-Ортолани);
- асимметрия складок на бедре и ягодичных складок сзади;
- определяемое на глаз укорочение нижней конечности;
- наружная ротация нижней конечности.
Эти симптомы необходимо искать и находить, так как они не всегда достаточно ясно выражены и для их выяснения нужны определенные навыки в обследовании ребенка.
У ребенка, лежащего на спине, наблюдается ограничение пассивного отведения ног, согнутых под прямым углом в тазобедренных и коленных суставах. Это наиболее ранний и постоянный признак врожденной патологии. Ограничение отведения с течением времени нарастает.
При нормальных тазобедренных суставах отведение бедер будет почти полным; при наличии вывиха или недоразвития тазобедренного сустава всегда имеет место этот симптом. Резкое ограничение отведения наблюдается при сформированном вывихе и незначительное — при других дисплазиях тазобедренного сустава.
Ограничение отведения бедер возможно при спастическом параличе, мышечной контрактуре, наблюдаемой у новорожденных и в других суставах, а также при врожденной варусной деформации шейки бедра. Все эти заболевания должны быть исключены путем изучения состояния всех мышц и с помощью рентгенограммы тазобедренных суставов.
Важно отметить, что физиологическая ригидность мышц новорожденного не бывает постоянной. В определенные моменты удается отвести бедра, чего не бывает при дисплазиях до вправления головки.
Очень важным, самым ранним, но непостоянным является симптом щелчка, или симптом соскальзывания описанный впервые в 1934 г. советским ортопедом В.О. Марксом, и независимо от него итальянским ортопедом Ортолани. Его также называют симптомом неустойчивости (А.П. Биезинь и К.А. Круминь).
Сущность симптома заключается в том, что при отведении ножек происходит вправление вывиха, которое сопровождается щелчком, ощущаемым рукой исследующего врача. Иногда этот щелчок слышен на расстоянии. При приведении ножек к средней линии происходит повторное вывихивание головки бедра, также сопровождающееся щелчком и вздрагиванием ножки.
Для выявления этого симптома существует специальная методика исследования новорожденного, при которой врач, сгибая обе ножки в тазобедренном и коленном суставах, большие пальцы располагает на внутренних, а другие пальцы — на наружных поверхностях бедер. Медленно, избегая форсированных движений, врач отводит бедра равномерно в обе стороны.
Следует отметить, что симптом Маркса-Ортолани как правило исчезает к 5-7-му дню жизни ребенка, но у некоторых детей при наличии мышечной гипотонии может сохраниться в течение первых месяцев жизни.
Асимметрия складок на бедре или неравномерное их число может также свидетельствовать о наличии дисплазий. На стороне дисплазии складок больше, они глубже, чем на здоровой стороне, и расположены проксимальнее.
Симптом этот не абсолютный и один, без других данных, не может приниматься к сведению, так как наблюдается лишь у 2/3 больных и может встречаться у здоровых детей. При осмотре сзади ягодичные складки бывают не на одном уровне. Этот симптом характерен для одностороннего вывиха бедра. Кроме того, у здоровых детей между бедрами и туловищем сзади имеются глубокие симметричные складки. Асимметрия этих складок или их отсутствие свидетельствует о наличии одно- или двустороннего вывиха.
Одним из симптомов дисплазий тазобедренного сустава может быть наружная ротация ноги на стороне вывиха.
Она хорошо видна, когда ребенок спит — на этот симптом обращают внимание сами матери. Видимое на глаз укорочение нижней конечности, характерное для высоких вывихов, может наблюдаться не только при явном одностороннем вывихе, а и при различных дисплазиях, даже двусторонних, но с разным расположением бедер по высоте.
Определить длину и укорочение ног у грудных детей сантиметровой лентой трудно. О разнице в длине ног судят по различному расположению уровней коленных суставов, согнутых и приближенных к животу.
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место лишь часть симптомов; в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и предпринять рентгенографию. Заподозренный, но не подтвердившийся вывих бедра укажет лишь на внимательность врача и вреда ребенку не принесет. Просмотренное же заболевание может сделать ребенка тяжелым инвалидом на всю жизнь.
Рентгенологическому методу исследования принадлежит значительная роль в диагностике дисплазий тазобедренного сустава у новорожденных. Во время рентгенографии ребенок лежит на спине с вытянутыми и приведенными ногами в положении некоторой ротации внутрь строго симметрично. Таз должен плотно прилегать к кассете. Необходима защита половых органов свинцовой пластинкой, которая при правильном ее положении не мешает рентгенографии.
При рентгенодиагностике заболеваний тазобедренных суставов следует учитывать, что у новорожденных отсутствуют ядра окостенения головок бедер, и необходимо помнить, что высота головки бедра равна ширине шейки бедра.
Вертлужная впадина также является хрящевой и не дает контрастной тени. При чтении рентгенограммы особое значение придается состоянию верхнего края вертлужной впадины, взаимоотношениям верхнего конца бедра и вертлужной впадины. Важно учитывать также расположение хрящевой головки — насколько она выше и латеральное своего нормального положения.
При наличии врожденного вывиха бедра отмечается косое расположение верхнего края вертлужной впадины, а верхний конец бедра, в том числе предполагаемая, но еще не видимая на рентгенограмме хрящевая головка бедра, находится более кнаружи, но в некоторых случаях (даже если ребенок еще не стоит) выше, чем на здоровой стороне. Естественно, что при двустороннем вывихе рентгенодиагностика бывает затруднена из-за невозможности провести сравнение со здоровым суставом.
В этих случаях применяются специальные схемы, предложенные Омбреданом, Хильгенрейнером, Эрлахером, Путти, С.А. Рейнбергом и др. Такие схемы определенными линиями устанавливают нормальное расположение элементов тазобедренного сустава и соответственно позволяют определить смещение бедра по отношению к вертлужной впадине и определить степень этого смещения. Ранние рентгенологические симптомы врожденного вывиха бедра были впервые определены выдающимся болонским ортопедом Путти.
В 1927г. он предложил классическую «триаду Путти»:
- повышенная скошенность крыши вертлужной впадины;
- смещение проксимального конца бедра кнаружи и к верху относительно вертлужной впадины;
- позднее появление и гипоплазия ядра окостенения.
Эти симптомы были дополнены в дальнейшем другими исследователями. Известный интерес представляет схема Путти для чтения рентгенограмм.
Так как ядро окостенения головки бедра появляется в норме в 4-6-месячном возрасте, а при дисплазиях — позже, к 9-10 месяцем, то у детей первых месяцев жизни, когда головка, кроме того, находится лишь латеральное, но не выше впадины, целесообразно использовать для оценки рентгенограммы схему Хильгенрейнера.
Проводится горизонтальная линия через оба Y-образных хряща (линия Келлера); от наиболее высоко расположенной точки диафиза бедра проводят перпендикуляр h до пересечения с горизонтальной линией. Расстояние от основания Y-образного хряща до перпендикуляра h называется величиной d. Длина горизонтального отрезка d в норме бывает равна 1,2-1,5 см. также как и длина перпендикуляра h.
При вывихе величина h уменьшается, a d увеличивается. От дна вертлужной впадины проводится линия, касательная к наиболее периферическому отделу крыши вертлужной впадины; образующийся угол (индекс) в норме у новорожденного равен 27-30° и у 2-летнего ребенка приближается к 20°. При наличии дисплазий сустава и отставании в развитии вертлужной впадины индекс увеличивается.
Для дисплазий тазобедренных суставов характерно не столько абсолютное увеличение этого угла, сколько наличие разницы в углах с обеих сторон, ярко свидетельствующее о пороке развития таза.
Схема, предложенная С.А. Рейнбергом, применяется у детей более старшего возраста. Проводятся три вертикальные линии: по средней линии тела, через верхнелатеральный край (выступ крыши) здоровой вертлужной впадины и на равном расстоянии от средней линии на стороне вывиха.
В норме вертикальная линия проходит через диафиз бедра, а при вывихе — медиальнее. Горизонтальная линия также проводится через Y-образные хрящи. В норме головка бедра pаcположена медиальнее вертикальной и ниже горизонтальной линии, при вывихе — латеральнее и выше этих линий.
У детей второго полугодия жизни обращают внимание на линию Шентона. В норме нижний контур шейки бедра переходит в верхнюю полуокружность запирательного отверстия, а при вывихе дугообразная линия отсутствует, так как появляется уступ из-за более высокого расположения нижнего контура шейки бедра.
Наибольшее распространение получила схема Омбредана, где учитывается положение головки по отношению к горизонтальной линии (линии Келлера) и расположение диафиза бедра (линии Омбредана) по отношению к вертикальной линии.
Таким образом, определенные навыки позволяют дать клинико-рентгенологическую оценку состояния тазобедренных суставов у детей первых недель жизни.
Диагностика и клиника врожденного вывиха бедра у детей старше года
Когда ребенок начинает стоять и ходить диагностика врожденного вывиха бедра представляет меньшие затруднения.
У детей после года одним из первых симптомов, заставляющим подумать о наличии врожденного вывиха бедра, является позднее начало ходьбы, хотя это симптом не абсолютный, а чаще встречающийся при наличии двустороннего вывиха, когда дети первые шаги делают в 14-15 месяцев.
Характерна походка: отмечается либо какая-то неустойчивость или хромота при хождении в случае одностороннего вывиха либо переваливающаяся, утиная походка при двустороннем вывихе. Болевых ощущений, однако, больные не испытывают — ребенок остается веселым и проводит на ногах целый день.
У детей этого возраста сохраняется часть симптомов, важных при ранней диагностике, только они проявляются более ярко. Конечность, где имеется вывих, находится в положении наружной ротации, что также видно во время сна. Имеется относительное укорочение конечности на стороне вывиха при отсутствии абсолютного укорочения.
Относительная длина конечности измеряется от передней верхней ости подвздошной кости до медиальной лодыжки, абсолютная — от большого вертела. Верхушка большого вертела располагается выше линии Розера-Нелатона, которая соединяет переднюю верхнюю ость подвздошной кости с седалищным бугром. На стороне вывиха также ограничено отведение бедра, но ротационные движения в тазобедренном суставе возможны в большем объеме, чем в норме (симптом Шассиньяка).
Важным классическим признаком сформированного вывиха является положительный симптом Тренделенбурга. В норме при опоре на здоровую ногу ягодица другой стороны приподнимается; в случае же врожденного вывиха при опоре на вывихнутую ногу ягодица другой стороны опускается (независимо от того, имеется вывих на этой стороне или его нет).
Симптом Тренделенбурга является отражением состояния ягодичных мышц конечности той стороны, на которой ребенок стоит. При нормальном тонусе этих мышц они напрягаются и для создания равновесия при стоянии на одной ноге противоположная половина таза поднимается (отрицательный симптом приподнятой ягодицы).
При стоянии на ноге с врожденным вывихом бедра, как и в первом случае, туловище тоже наклоняется для удержания равновесия в эту же сторону, но ягодичные мышцы не в состоянии сблизить свои точки прикрепления (больший вертел — гребень и крыло подвздошной кости), противоположная половина таза под тяжестью туловища опускается (положительный симптом опущенной ягодицы).
Таким образом, положительный симптом Тренделенбурга — признак не только врожденного вывиха бедра, но и любой патологии, связанной с ослаблением тонуса ягодичных мышц на стороне стояния. Тонус их снижен при парезе или параличе мышц (последствия полиомиелита), при сближении точек прикрепления этих мышц (вывихи приобретенного характера и варусная деформация шейки бедра с высоким стоянием большого вертела).
При положении ребенка на спине с вытянутыми ногами легко определить симптом Дюпюитрена — при давлении на пяточную область определяется подвижность ноги по оси и ее смещение вверх.
Одним из клинических прогностических симптомов у детей старше 1 года является симптом низведения бедра. В горизонтальном положении, лежа на спине, больного потягивают одной рукой за нижнюю треть бедра, второй рукой фиксируют таз и наблюдают за низведением большого вертела.
Указанный симптом позволяет судить о степени фиксации головки и суставной сумки у детей, несколько лет не лечившихся и нагружавших вывихнутую ногу, и решить вопрос о выборе метода лечения.
При одностороннем вывихе нормальная головка бедра, находясь во впадине, прощупывается на уровне пульсации бедренной артерии, а на больной стороне головка в этом месте не прощупывается.
Окончательный диагноз и у детей старше 1 года ставится на основании данных рентгенограмм тазобедренных суставов. Снимок не только подтверждает диагноз, но и позволяет более точно судить о степени вывиха и прогнозе лечения, так как дает представление об изменениях, наступивших в головке, шейке, впадине и ее крыше.
Метод рентгенографии при этом заболевании имеет не только диагностическое, но и прогностическое значение. У детей 2-3 лет, когда решается вопрос о выборе открытого или закрытого метода вправления, целесообразно сделать снимок стоя, лежа, а также при потягивании бедра вниз с противотягой.
При заведомо избранном оперативном методе лечения эти снимки позволяют разобраться в выборе метода операции и разновидностях методики (например, при остеотомии таза можно решить, что целесообразнее: операция Хиари, Солтера или Дега; при проведении резекции бедра можно уточнить величину, уровень и форму резецируемого участка кости и т.д.).
Рентгенограммы, проведенные одновременно в среднем положении и во внутренней ротации, лучше, чем другие методы, дают возможность определить наличие антеторсии и степень антеверсии — поворота шейки кпереди.
Важно отметить, что у детей старше года и особенно у подростков, резко выражена деформация шейки бедра с поворотом кпереди — антеверзия, поэтому на прямых рентгенограммах сустава в среднем положении нижних конечностей, когда в положении лежа надколенник обращен вверх, шейка бедра имеет по тени рентгенограммы ложную вальгусную форму.
Снимок же во внутренней ротации выявляет обычно хорошо выраженную, иногда удлиненную шейку бедра с нормальным шеечно-диафизарным углом. При таком положении головка приближается к впадине и по ее строго профильному снимку можно увидеть изъяны, не видимые на прямой рентгенограмме — истинные ее размеры, уплощение, вдавления на головке посередине в результате дегенерации хряща (нередко двурогая форма) из-за неудачных попыток вправления.
Предпринимающаяся некоторыми авторами атрография сустава кислородом или контрастными жидкостями имеет лишь научное значение, так как подтверждает морфологические изменения в растянутой сумке и полости сустава.
Дифференциальная диагностика
Врожденный вывих бедра у грудных детей должен разграничиваться только с врожденным укорочением бедра или какой-либо другой редкой аномалией развития (полное недоразвитие проксимального конца бедренной кости), а так же с физиологической или спастической мышечной гипертонией, которая исчезает или преодолевается после некоторого периода натяжения мышц.
Дифференциальная диагностика у детей старше года проводится со всеми заболеваниями, сопровождающимися симптомом Тренделенбурга, утиной или хромающей походкой.
Среди этих заболеваний можно выделить две группы:
- заболевания, также дающие синдром вывиха (патологические вывихи бедра после детского паралича, остеомиелита и травмы),
- заболевания, сопровождающиеся варусной деформацией шейки бедра (рахит, хондродистрофия, деформация после болезни Пертеса, врожденная варусная деформация шеек, остеомиелит и опухоли шейки бедра, хондродисплазия и эпифизеолизы головки бедра различной этиологии).
Паралитический вывих бедра после полиомиелита сопровождается характерным анамнезом, атрофией ягодичных и бедренных мышц, и на рентгенограмме отличается остеопорозом костей без уплощения вертлужной впадины. Патологический вывих бедра после эпифизарного остеомиелита наблюдается только у грудных детей вследствие скопления гноя, а чаще реактивной жидкости в тазобедренном суставе.
Высокая септическая температура в анамнезе, наличие рубцов от свищей, возможные деструктивные изменения головки характерны для этого заболевания. Диагностика рахита в случаях двустороннего врожденного вывиха бедра встречается наиболее часто, так как при рахите имеет место также утиная походка в случаях развивающейся двусторонней варусной деформации шейки бедра с положительным симптомом Тренделенбурга, ограничением отведения бедер и расположением большого вертела выше линии Розера-Нелатона.
Единственный клинический симптом, свидетельствующий об отсутствии вывиха, — нахождение головок бедер на уровне пульсации бедренной артерии и, конечно, наличие других признаков рахита. Рентгенологическое исследование уточняет диагноз.
- →
- →
ДИСПЛАЗИЯ ТАЗОБЕДРЕННЫХ СУСТАВОВ У ДЕТЕЙ ДО ГОДА
Дисплазия тазобедренных суставов у ребенка – диагноз, о котором маме нужно узнать, как можно раньше. Благодаря своевременному лечению последствий для здоровья малыша не будет совсем, или они окажутся минимальными.
Как маме понять, что нужно обратиться к ортопеду за консультацией, читайте в статье.
Время чтения статьи: ~ 6 минут
Содержание статьи:
Что такое дисплазия тазобедренных суставов у ребенка?
Уже само значение слова “дисплазия” говорит, что речь идет о неправильном формирование чего-то.
Дисплазия тазобедренных суставов – врождённое нарушение процесса формирования сустава, которое может стать причиной вывиха или подвывиха головки бедра.
У новорожденных тазобедренный сустав еще не до конца сформирован, и это является нормой. Также есть вероятность ошибочной диагностики патологии, так как незрелый сустав находится в пограничном состоянии, но при этом еще нет нарушений в его развитии. Именно поэтому важно получить результаты полного обследования перед тем, как ставить диагноз, так как клинические признаки не всегда очевидны.
Зачем нужен и как выбрать?
Уже само значение слова “дисплазия” говорит, что речь идет о неправильном формирование чего-то.
Дисплазия тазобедренных суставов – врождённое нарушение процесса формирования сустава, которое может стать причиной вывиха или подвывиха головки бедра.
У новорожденных тазобедренный сустав еще не до конца сформирован, и это является нормой. Также есть вероятность ошибочной диагностики патологии, так как незрелый сустав находится в пограничном состоянии, но при этом еще нет нарушений в его развитии. Именно поэтому важно получить результаты полного обследования перед тем, как ставить диагноз, так как клинические признаки не всегда очевидны.
Стадии дисплазии тазобедренных суставов:
- предвывих
- подвывих
- вывих
Диагноз “дисплазия тазобедренных суставов” ставит только врач-ортопед!
Если дисплазию не лечить, то, когда малыш начнет ходить, у него одна ножка будет короче другой, потому что бедренная кость приподнялась из-за смещения ее головки. Наглядно это видно на изображении ниже:
В будущем появляются и другие осложнения:
- перекос таза и позвоночника;
- увеличение нагрузки на межпозвоночные диски;
- ранний остеохондроз;
коксартроз и т.д.
Схема дисплазии тазобедренного сустава.
Признаки дисплазии тазобедренных суставов у ребенка
Симптомы дисплазии тазобедренных суставов у ребенка могут быть выражены нечетко. Поэтому так важно вовремя посетить ортопеда. Обычно, ортопед смотрит малыша в 1 месяц, если все хорошо, то приглашает на следующий прием в год.
Если – нет, то осмотр ребенка нужен в:
- 1 месяц;
- 3 месяца;
- 6 месяцев.
Что же может насторожить маму и подтолкнуть ее обратиться за консультацией к врачу? Мамы, изучите эту информацию и сделайте диагностику своему малышу!
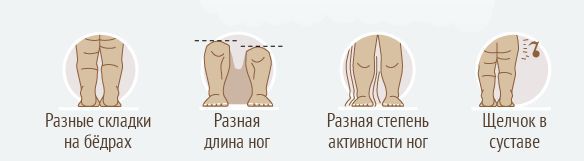
4 признака наличия дисплазии тазобедренных суставов у ребенка:
- если грудничка положить на живот с прямыми ногами, наблюдается несимметричность ягодичных и бедренных складочек – этот признак неглавный, несимметричность может говорит о разном тонусе мышц слева и справа, а так же просто быть индивидуальной особенностью ребёнка;
- если согнуть ножки в коленях, то одно колено оказывается выше другого;
- если развести ножки малыша, то при односторонней дисплазии одна ножка разводится до конца, то есть почти ложится на столик (остаётся 2-3 см). А с другой ножкой так сделать не получается. При двусторонней дисплазии обе ножки до конца развести не получается, разведение ножек на 160 градусов вполне достаточное;
- если развести ножки, то можно ощутить рукой “щелчок” в области тазобедренного сустава.
Советская статистика
В советское время статистика выявления и устранения вывиха в тазобедренном суставе была такая:
- 0-3 месяца. Если в этот период выявлен вывих ТБС и вовремя начато правильное лечение, то последствия устраняются у 100% детей и в дальнейшем никак не влияют на их жизнь;
- 3-6 месяцев. Если вывих ТБС выявлен в этот период, то его последствия устраняются у 40% детей, у остальных – сустав будет сформирован с “погрешностями”. Например, ребенок с таким суставом не сможет профессионально заниматься танцами без последствий. В итоге он будет испытывать сильную боль. Но при щадящих нагрузках человек до глубокой старости может не знать проблем;
- после 6 месяцев у 100% детей останутся последствия вывиха тазобедренных суставов. Необязательно человек будет хромым. Если суставы не нагружать, они вполне нормально прослужат всю жизнь. Но человеку надо будет помнить о своей склонности к нарушениям в работе тазобедренных суставов.
Поэтому так важно своевременно обратиться к специалисту за консультацией и диагностикой.
Дисплазия тазобедренных суставов у детей: лечение и действия мамы
Если мама обнаружила хотя бы один из признаков у малыша, перечисленных выше, то необходимо записаться на очный прием к ортопеду. При необходимости врач направляет ребенка на УЗИ тазобедренных суставов или рентген (самая информативная диагностика).
Хочу отметить, что ультразвуковое исследование малоэффективно при диагностике дисплазии, так как при нем трудно избежать больших погрешностей в измерении геометрии костей.
Рентген в этом случае намного точнее.
После диагностики ортопед назначает лечение в зависимости от степени дисплазии.
Для успешного лечения необходимо строго выполнять все рекомендации врача.
Даже если у ребенка не поставлен диагноз дисплазии тазобедренных суставов, в первые месяцы после рождения мама может выполнять упражнения, которые направлены на ее профилактику.
На видео я показываю безопасные и полезные вращения для профилактики дисплазии тазобедренных суставов.
Такие вращения нужно выполнять при каждой смене подгузника по 50 раз на каждую ножку. Многократное движение способствует улучшению питания суставов.
Подведем итоги:
- дисплазия тазобедренных суставов у детей до года не всегда выявляется по внешним признакам. Поэтому важно показать ребенка ортопеду в 1 месяц для исключения данного диагноза;
- при любых внешних признаках дисплазии тазобедренных суставов у ребёнка нельзя заниматься самолечением. Только врач подбирает подходящий лечебный протокол на основе осмотра, данных УЗИ или рентгена;
- чем раньше выявлена дисплазия и начато корректное лечение, тем вероятность устранения последствий выше;
- основное лечение назначает только ортопед, если вы сомневаетесь в назначении ортопеда, посетите ещё одного или двух специалистов этого же профиля и узнайте их мнение, как правило, массаж и ЛФК – вспомогательная терапия при дисплазии ТБС.
Проверьте,
не допускаете ли вы этих ошибок?
Получите список из 12 критически важных рекомендаций по уходу за малышом до года Игоря Новокриницкого и проверьте себя!
Для молодых и будущих родителей
Было полезно?
Расскажите другим мамам:
- В начало
- Онлайн Курсы
- Обо мне
- Блог
- Магазин
- Отзывы
Дата публикации 20 сентября 2019Обновлено 29 апреля 2021
Определение болезни. Причины заболевания
Врожденный вывих бедра — патология тазобедренных суставов, связанная с их врожденным нетипичным строением. Заболевание начинает развиваться с первых дней жизни и диагностируется обычно в детском возрасте. Для врожденного вывиха бедра характерны скудные проявления в самом начале, неуклонное прогрессирование и полное разрушение тазобедренных суставов при отсутствии своевременного лечения [1].
Сустав — это подвижное сочленение двух костей, его нормальная работа возможна лишь при полном соответствии всех его компонентов друг другу. В тазобедренном суставе головка бедренной кости должна по форме подходить к суставной поверхности таза (вертлужной впадине). Разобщение ”шарнира” соединяющихся сегментов (суставных поверхностей костей) называется вывихом. [4]. При внезапном вывихе в результате травмы возникает растяжение мягких тканей вокруг сустава, под кожей надрываются связки, мышцы и сухожилия.
Врожденный вывих бедра — процесс аналогичный, только протекает он медленно. Врождённый вывих никак не связан с травмой: для его развития достаточно обычной бытовой нагрузки: ходьбы, бега, прыжков и активных игр ребёнка. Сустав в данном случае становится уязвим из-за нарушенной анатомии [1].
Изменение суставных элементов называют дисплазией тазобедренного сустава. О дисплазии идёт речь, когда:
- глубина суставной впадины оказывается слишком малой;
- края сустовной впадины избыточно покатые;
- соотношение углов сустава нарушается;
- хрящевые элементы, стабилизирующие сустав, недостаточно выполняют свою стабилизирующую функцию.
Специалисты иногда называют подобные суставы “диспластичными”. Такой сустав развивается слишком медленно, он “мягче” здорового сустава, характерного для этого возраста. Не соответствуют норме и характеристики второй части сустава — суставной головки. Она в этом случае недостаточно твердая, нетипичной, овальной формы, плохо переносит нагрузки и принимает их лишь частично, а не равномерно по всей поверхности.
Все перечисленное вызывает нестабильность сустава: подобная анатомия тазобедренного сустава не способна выдерживать предназначенные для него нагрузки [20]. Дисплазия тазобедренных суставов создаёт благоприятный фон и неизбежное (при отсутствии лечения) перетекание в вывих тазобедренного сустава [6]. Сочленяющиеся поверхности не удерживаются в нужном положении и постепенно разобщаются по мере роста ребёнка, вывих прогрессирует. Особенно быстро это происходит в критичные периоды: когда ребёнок начинает садиться, вставать и ходить, создавая нагрузку на суставы.
Основная причина формирования врожденного вывиха бедра — нарушение правильного формирования сустава (дисплазия), в результате которой изменяются анатомия и биомеханика сустава. Точные причины сбоев в формировании тазобедренных суставов неизвестны. Выдвигаются версии о внутриутробных нарушениях развития, связанных с неблагоприятными факторами во время беременности:
- курение, употребление алкоголя или наркотиков;
- вирусные заболевания;
- неполноценное питание;
- акушерские инфекции;
- тазовое предлежание плода.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы дисплазии и врожденного вывиха бедра
Симптоматика при врожденном вывихе бедра сводится к асимметрии сустава и его функций (в сравнении со здоровым суставом). Первые визуальные проявления замечает мать ребёнка во время ухода за ним, например, асимметрия кожных складок косвенно говорит о неравномерном развитии суставов.
Различие амплитуды движений в бёдрах — ещё один признак: нога с больной стороны ограничена в подвижности в суставе, это заметно по тугому сопротивлению при попытке отвести ногу в сторону [4]. Ограничение может быть хорошо заметно во время купания и переодевания ребёнка.
Укорочение ноги хорошо видно в положении ребенка лёжа на спине с выпрямленными ножками.
Врач определяет указанные симптомы осмотром и клиническими тестами, а точное укорочение узнаёт сравнительным измерением длины конечностей.
Особого внимания заслуживает симптом «щелчка». Дома этот симптом может обнаружиться случайно, в виде пощёлкивания сустава в случае сгибания бёдер к животу. При осмотре врач специально провоцирует щелчок сустава, выполняя клинический тест. Щелчки могут свидетельствовать о несостоятельности тазобедренного сустава и подвывихе — частичном разобщении суставных поверхностей [1].
Перечисленная симптоматика не всегда очевидна и наглядна, а достоверность указанных симптомов может оказаться невысокой. Отдельный симптом не обязательно указывает на дисплазию или вывих тазобедренного сустава. Часть симптомов могут встречаться в норме в первые месяцы жизни ребёнка [10].
Патогенез дисплазии и врожденного вывиха бедра
Врожденному вывиху бедра всегда сопутствует дисплазия сустава — ряд врожденных анатомических нарушений в тазобедренном суставе. Сустав оказывается не адаптирован к обычным нагрузкам, например, к ходьбе. Компоненты сустава теряют правильное расположение: под опорной нагрузкой головка бедренной кости начинает вывихиваться. Вертлужная впадина таза, которая в норме служит вместилищем для головки бедра, запустевает. Свободное место замещается рубцовой тканью [21]. При этом головка бедра начинает опираться на новое, неправильное место на тазовой кости, формируется подобие новой суставной впадины.
Перемены затрагивают весь организм: изменяется тонус ягодичных мышц и мышц спины, наступает перекос таза, искривляется позвоночник в попытках придать телу баланс. Двусторонний вывих тазобедренных суставов ведёт к формированию неправильной походки, патологические изменения нарастают симметрично.
Цепочка подобных перемен ведёт к катастрофическим для ребёнка последствиям — нарушается возможность беспрепятственного передвижения. Ходьба становится затруднительной, зачастую дети отстают в показателях, согласно возрастным нормам [4].
В дальнейшем заболевание прогрессирует: сустав грубо деформируется, полностью утрачивает формы и соотношения. Возникает тугоподвижность (контрактура) в суставе, вплоть до полной потери движений. Ребёнок не может опереться на больную ногу из-за боли в суставе.
Классификация и стадии развития дисплазии и врожденного вывиха бедра
Врожденный вывих бедра подразделяют по тяжести течения:
- Первая степень — предвывих. Сочленение компонентов сустава правильное и относительно стабильное, но присутствующая дисплазия не даёт суставу нормально развиваться дальше.
- Вторая степень — подвывих. Подвывих тазобедренного сустава — это несоответствие головки бедренной кости и вертлужной впадины, прогнозируемый этап для диспластичного тазобедренного сустава. На этой стадии частичный контакт суставных поверхностей всё же сохраняется. Продолжающийся рост ребенка и расширение двигательного режима приводит к прогрессированию болезни.
- Третья степень — вывих тазобедренного сустава. Полная потеря контакта головки бедренной кости и вертлужной впадины.
Выделяют также односторонний врожденный вывих бедра и двусторонний.
В зависимости от наиболее видоизмененных компонентов сустава, отличают:
- дисплазию вертлужной впадины (ацетабулярную дисплазию);
- дисплазию проксимального отдела бедренной кости;
- поражение одновременно тазового и бедренного компонентов;
- многоплоскостную деформацию.
Для удобства визуальной оценки при диагностике разработана рентгенологическая классификация, которая включает пять степеней заболевания. Градация основана на положении головки бедренной кости относительно вертлужной впадины [14].
- 1 степень: головка соответствует уровню вертлужной впадины, но смещена к наружной части впадины;
- 2 степень: головка локализована выше горизонтального уровня у-образных хрящей;
- 3 степень: головка находится над верхним краем вертлужной впадины;
- 4 степень: головка проецируется на тело подвздошной кости;
- 5 степень: головка находится у края гребня подвздошной кости.
Вне зависимости от типа классификации врожденного вывиха бедра в её задачи входит оценка прогноза заболевания и косвенное указание на рациональную лечебную тактику.
Осложнения дисплазии и врожденного вывиха бедра
Врожденный вывих бедра изначально рассматривается как осложнение дисплазии тазобедренного сустава. Своевременная и адекватная диагностика предполагает, что проблема будет определена на уровне дисплазии, когда есть возможность эффективно лечить заболевание и не допустить вывиха бедра [9].
Тяжелые осложнения возникают при отсутствии диагностических осмотров ребёнка. Течение заболевания без вмешательства приводит к тяжелому осложнению — деформирующему остеоартриту тазобедренного сустава [3][23]. В этом случае тазобедренный сустав деформируется и разрушается, утрачивая свою функцию полностью. Подобное состояние сопровождается интенсивной болью не только в пораженном суставе, но и других сегментах скелета из-за перераспределения нагрузок.
Возникшая значительная разница в длине нижних конечностей при врождённом вывихе бедра не дает возможности правильно развиваться другим суставам. Для ребёнка эти осложнения становятся критичными, затрудняя или вовсе прекращая процесс обучения ходьбе.
Осложнения врожденного вывиха бедра характеризуются трудной коррекцией. В большинстве случаев требуется хирургическое лечение, отличающееся масштабностью, травматичностью, многоэтапностью и неоднозначным прогнозом [2]. Отставание пораженной конечности в росте усугубляет ситуацию даже после успешно выполненного оперативного лечения, требуя длительного реабилитационного периода.
Цепочка осложнений врожденного вывиха бедра может продолжаться уже в другом качестве, например, после выполненного лечения в виде эндопротезирования тазобедренного сустава. Остаются риски нестабильности эндопротеза, шанс его вывиха и различные нарушения походки.
Диагностика дисплазии и врожденного вывиха бедра
Выявление врожденного вывиха бедра не представляет трудностей, но диагностика уже состоявшегося вывиха считается запоздалой. Если у пациента обнаружены признаки врожденного вывиха бедра (не дисплазии), лечение будет продолжительным, тяжелым и менее эффективным. Современный уровень медицины требует диагностики не врожденного вывиха, а его предвестников [11].
Дисплазия тазобедренных суставов не отличается изобилием симптомов, к тому же большинство из них несут условную ценность в диагностике. Большую эффективность для выявления показывает скрининг — мероприятия, призванные выявить заболевание обязательным инструментальным обследованием каждого ребенка. В скрининг включен двухкратный осмотр ребенка ортопедом и ультразвуковое исследование тазобедренных суставов. Первый раз ребенок осматривается в роддоме. При отсутствии патологии повторный осмотр проводят на третьем месяце жизни вместе с УЗИ тазобедренных суставов [7][10].
Необходима комплексность и скрупулезность в диагностике. Обязательно уточняются данные о протекании беременности и всех возможных факторах риска дисплазии — тазовом предлежании, внутриутробных инфекциях, маловодии, задержке внутриутробного развития [18].
Для врачей важна информация от матери, которая наблюдает ежедневное развитие ребенка и впервые замечает незначительные диагностические признаки. В данном случае достаточно придерживаться тактики активного поиска — при любом подозрении расценить ситуацию как дисплазию бедра и исключить диагноз при обследовани [4][1].
Особое затруднение в диагностике может представлять двустороннее поражение суставов. В этом случае нет асимметрии суставов, которую родители способны заметить самостоятельно. Остается ориентироваться лишь на совокупность признаков: ограничение отведения бёдер, данные УЗИ сустава, при необходимости – рентгена таза [8].
Лечение дисплазии и врожденного вывиха бедра
Лечение врожденного вывиха тазобедренного сустава в случае, если стадия дисплазии уже прошла, может быть только оперативным. Выполняются реконструктивно-пластические операции, направленные на восстановление анатомии тазобедренного сустава [12][22]. В зависимости от характера поражения, отдается приоритет операциям на вертлужном компоненте, проксимальном отделе бедренной кости либо сочетанной коррекции двух компонентов сустава [2][9].
Оперативное лечение требует продолжительного реабилитационного периода, сопровождаемого шинированием (ограничением подвижности в тазобедренном суставе) и последующей дозированной нагрузкой на сустав, соответствующей возрастной норме и состоянию сустава после операции [11][17].
Наиболее благоприятные результаты возможны при лечении не вывиха, а дисплазии тазобедренного сустава. В этом случае возможно консервативное (безоперационное) лечение. Основа лечения состоит в фиксации бёдер в состоянии сгибания и отведения, что достигается ортопедическими приспособлениями. Для этого используются отводящие шины: Виленского, Мирзоевой, Турнера. Применяют отведение бёдер не только перечисленными шинами-распорками, но и устройствами похожей конструкции, выполяющими те же функции: стременами Павлика, подушкой Фрейка [5]. При этом сохраняется допустимая и рекомендованная врачом подвижность в суставах.
Восстановление конфигурации сустава не означает окончание лечения. В дальнейшем предстоит курс реабилитации: физиотерапия, массаж, лечебная физкультура, лечебное плавание [3].
Общее состояние ребенка поддерживается полноценным питанием и лечебным режимом. Режим заключается в этапном прекращении шинирования: постепенное увеличение нагрузки на конечности врач назначает ещё на этапе фиксации шинами. В дальнейшем увеличивают кратность процедур массажа, используют лечебную физкультуру. При необходимости рацион ребёнка меняют с привлечением эндокринолога, корректируется недостаточность витамина D и кальция [8][13].
Результаты лечения контролируются регулярными осмотрами и клиническими тестами для тазобедренных суставов. Регулярно делаются рентген-снимки для объективной оценки ортопедической коррекции и определения сроков прекращения фиксации [6].
Прогноз. Профилактика
Прогноз врожденного вывиха тазобедренного сустава полностью зависит от ранней диагностики. Если заболевание выявлено на начальном этапе (в форме дисплазии), то лечение останавливает прогрессирование заболевания [6][3]. Чем позднее поставлен диагноз, тем дольше и тяжелее лечение. Если в начальной стадии оказалось достаточно консервативных методов, то прогноз будет благоприятен: можно рассчитывать на восстановление функции сустава. [15].
При запоздалом лечении прогноз неоднозначный, а медицинская помощь носит этапный характер, так как устранить проблему в один момент невозможно [3]. Часто в запущенных случаях врачи могут оказать только помощь, направленную на:
- устранение боли;
- восстановление опороспособности ноги;
- улучшение косметического эффекта.
Если перспективы на хирургическое лечение отсутствуют, используется лечебно-профилактическая ортопедическая обувь, чтобы устранить дисбаланс в длине конечностей и улучшить походку, снижая нагрузку на суставы [5][12].
К мерам профилактики врожденного вывиха бедра относят:
- консультация врача-генетика на этапе планирования беременности (при наличии соединительнотканных наследственных заболеваний);
- снижение риска осложнений беременности: полноценное питание, отказ от вредных привычек, акушерский контроль;
- осмотр новорожденного с целью поиска признаков дисплазии;
- регулярное поликлиничное наблюдение педиатром и ортопедом;
- выполнение ультразвуковой диагностики тазобедренных суставов в рамках скрининга [7].
По результатам исследований, тугое пеленание, способ переноски ребёнка, использование слингов и занятия физкультурой не показали значительного влияния на развитие и профилактику врожденного вывиха бедра [19].
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера разрабатывают и применяют современные методики лечения патологий тазобедренных суставов у детей. Специалисты занимаются самыми нестандартными и серьезными случаями, лечат детей не только со всех регионов страны, но и из зарубежных стран.
Хирургическое лечение проводится по федеральным квотам в рамках оказания специализированной и высокотехнологичной медицинской помощи, что является бесплатно для пациентов до 18 лет из любых регионов России.
- Запись на консультацию
Сотрудники единственного специализированного отделения патологии тазобедренного сустава НМИЦ ДТО им. Г.И. Турнера успешно применяют современные методики консервативного и хирургического лечения детей с дисплазией тазобедренных суставов различной степени тяжести.
- По данным международных исследований и статистике нашего Центра данной врожденной патологией страдает 5-10 детей на 1000 новорожденных.
- Заболевание поражает девочек примерно в 7 раз чаще, чем мальчиков. Одностороннее поражение встречается 1,5-2 раза чаще двустороннего.
- Данная патология является причиной каждого третьего случая коксартроза у взрослых людей.
Что такое дисплазия тазобедренного сустава?
Дисплазия тазобедренных суставов – тяжелая патология, характеризующаяся недоразвитием всех элементов тазобедренного сустава (костей, связок, капсулы сустава, мышц, сосудов, нервов).
Современное название этой патологии — Developmental dysplasia of the hip, т.е. дисплазия развития тазобедренного сустава, которая возникает в процессе пре- и постнатального онтогенеза и может включать в себя неонатальную нестабильность, изолированное недоразвитие вертлужной впадины, подвывих и вывих бедра – самую тяжелую степень дисплазии тазобедренных суставов, которая характеризуется полным разобщением контакта суставных поверхностей головки бедренной кости и вертлужной впадины.
Классификация и оценка состояния тазобедренного сустава
Состояние тазобедренных суставов оценивается на основании данных ультразвукового и рентгенологического исследования. УЗИ скрининг проводится по методике R.Graf (1984)
Основные преимущества УЗИ-скрининга:
- Максимально ранняя диагностика патологии тазобедренного сустава (“золотой стандарт” проведения – в родильном доме)
- Сокращение сроков консервативного лечения!!!
- Значительное снижение вероятности проведения хирургических вмешательств!
- Отсутствие лучевой нагрузки
Существует несколько типов строения тазобедренного сустава, согласно критериям оценки R.Graf:
1а тип – зрелый тазобедренный сустав
1б тип – транзитроный – как правило, характерен для недоношенных детей и не требует ортопедического лечения
2а тип – незрелый тазобедренный сустав. У детей до 3х месяцев жизни подобный тип расценивается как функциональная незрелость и не требует ортопедического лечения, у детей старше 3х месяцев подобные изменения считаются патологической незрелостью и требуют лечения, а сам тип является 2б
2в – предподвывих бедра
3 – подвывих бедра
4 – вывих бедра
У детей старше 3х месяцев в дополнение к УЗИ-исследованию выполняется рентгенографическое исследование. До этого возраста лучевые методы исследования не являются информативными, поскольку отсутствует должная оссификация костных структур тазобедренного сустава и проведение их адекватной оценки крайне затруднено.
На сегодняшний день в мировой практике степень дисплазии тазобедренных суставов определяют по данным лучевого исследования согласно классификации, разработанной Международным институтом дисплазии тазобедренных суставов (International Hip Dysplasia Institute), которая основывается на соотношениях между головкой бедренной кости и вертлужной впадиной.
- Первая степень – тазобедренный сустав без патологии
- Вторая степень (подвывих бедра) — головка бедренной кости смещена краниально, но находится ниже верхне-латерального края истинной вертлужной впадины
- Третья степень (маргинальный вывих бедра) — головка бедренной кости смещена краниально и находится на уровне верхне-латерального края истинной вертлужной впадины
- Четвертая степень (надацетабулярный вывих бедра) — головка бедренной кости располагается выше верхне-латерального края истинной вертлужной впадины
Основные факторы риска возникновения:
- Наследственность по врожденной патологии тазобедренного сустава
- Ягодичное предлежание
- Женский пол
- Первые роды
- Крупный плод (более 4 кг)
- Вирусная или бактериальная инфекция в период с 10 по 15 неделю беременности
- Хронические заболевания органов малого таза
Признаки и симптомы дисплазии тазобедренных суставов
Симптоматика тяжелых степеней дисплазии (подвывих и вывих) ярко выражена у малышей. Для исключения диагноза ребенок должен быть осмотрен детским ортопедом в целях профилактики. “Золотой” стандарт установления диагноза – родильный дом! На первом году жизни осмотр ортопедом проводится в 1, 3, 6 и 12 месяцев.
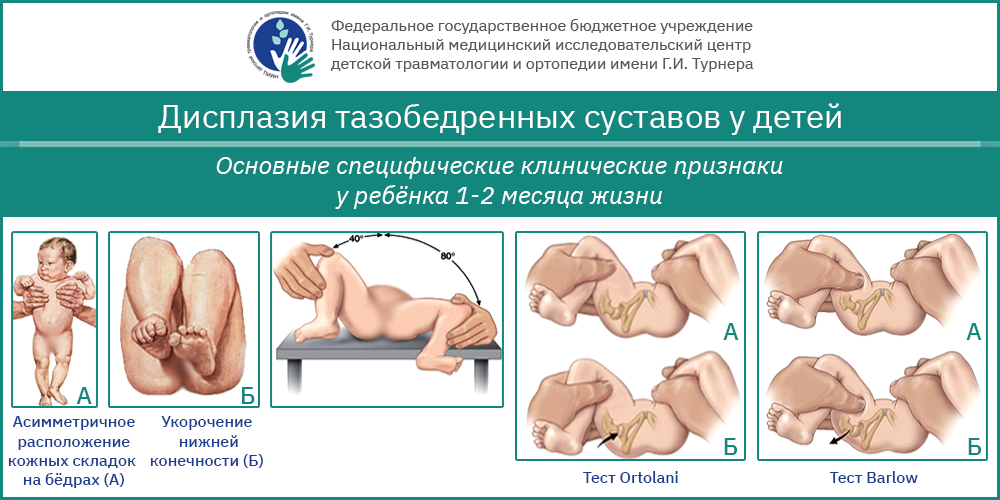
Основные специфические клинические признаки у ребенка 1-2 месяца жизни
- тест Barlow и тест Ortolani
Дополнительные (малоспецифические) клинические признаки
- Асимметричное расположение кожных складок на бедрах
- Асимметричное расположение ягодичных складок
- Избыточная ротация бедра
- Наружная ротация стоп
- Косое расположение половой щели у девочек.
- Укорочение нижней конечности
- Пальпация головки бедренной кости за задним краем впадины
- Ограничение отведения ног, согнутых под прямым углом в тазобедренных и коленных суставах
Диагностика
Виссарионов Сергей Валентинович Виссарионов Сергей Валентинович (Директор НМИЦ детской травматологии и ортопедии им. Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Мы много внимания уделяем сейчас разработке инновационной системы ранней диагностики дисплазии тазобедренного сустава у младенцев и раннего функционального консервативного лечения. В нашем учреждении разработана функциональная шина для лечения детей с этим патологическим состоянием, которая изготавливается и уже используется в комплексном лечении детей с дисплазией тазобедренного сустава.
Лечением патологий и дисплазии тазобедренных суставов у новорожденных, детей и подростков занимается Клиника патологии тазобедренного сустава нашего центра.
Предварительный диагноз часто выставляют в период пребывания в роддоме. В такой ситуации важно в ближайшие три недели посетить детского ортопеда. Необходимые диагностические процедуры — рентгенография и ультрасонография.
Малышам до 2-3 месяцев рентгенограмма не актуальна, поскольку большая часть сустава образована хрящами, не отображающимися на снимке. Новорожденным следует провести ультразвуковую диагностику, которая отличается повышенной безопасностью и информативностью.
Асимметричность паховой, подколенной и ягодичной кожной складки легче заметить у малышей после двух-трех месячного возраста. Стоит провести тщательный осмотр. Врач обращает внимание на различие в уровне расположения, формы и глубины складок. Двусторонняя дисплазия тяжелой степени не подразумевает асимметричность складок.
В случаях наличия у новорожденного сочетания факторов риска без наличия клинической симптоматики на первом полугодии жизни проводится повторное 2-х кратное обследование (УЗИ, рентгенография ТБС).