Дата публикации 20 января 2023Обновлено 11 мая 2023
Определение болезни. Причины заболевания
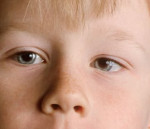
Энофтальм (Enophthalmos) — это состояние, при котором глазное яблоко смещено вглубь своего костного вместилища (глазницы, или орбиты). При этом расположение глаз становится асимметричным, «утопленный» глаз кажется прищуренным.
Нужно отметить, что нормальное положение глаз зависит от многих факторов, таких как возраст, пол, этническое происхождение и др. В некоторых случаях глубоко посаженные глаза могут быть нормой, не требующей лечения.
Впервые энофтальм описал английский хирург В. Ленг (V. Leng) в 1889 году. Он заметил, что у одного из пациентов после травмы глазное яблоко сместилось вглубь на 8 мм.
Заболевание больше распространено среди мужчин. Это связано с тем, что энофтальм обычно связан с травмой, а мужчины травмируются чаще [8].
Причины энофтальма
Энофтальм возникает из-за расширения орбиты и/или уменьшения либо усадки её содержимого.
1. Расширение орбиты может быть связано с дефектом или смещением её стенок. Возможные причины:
- Переломы орбиты. Это наиболее распространённая причина энофтальма. Чаще они возникают при спортивных травмах, дорожно-транспортных происшествиях, драках, редко случаются после операций на пазухах носа. Энофтальм может появиться не сразу из-за гематом и отёка окружающих тканей. Нередко глубокое положение глазного яблока становится заметным только через 6–20 дней после исчезновения отёка [8].
- Возрастные костные изменения орбиты. С возрастом глазничная полость расширяется.
- Синдром молчащего синуса. Это заболевание верхнечелюстных (гайморовых) пазух, при котором стенки пазухи деформируются и пазуха уменьшается [1].
2. Уменьшение орбитального содержимого возможно при разных патологиях и состояниях, среди них:
- Липодистрофия, т. е. уменьшение жира. В случае энофтальма речь идёт о жире, который окружает глазное яблоко, его ещё называют орбитальным. Такое состояние может быть связано с возрастом или с некоторыми болезнями, например сахарным диабетом 2-го типа, панкреатитом, циррозом печени и почечной недостаточностью.
- Варикозное расширение вен орбиты — малоизученная патология, которая чаще вызывает экзофтальм (выпячивание глазного яблока) при наклоне туловища, но из-за формирования венозных полостей в орбите, связанных с системой глазных вен, может возникать и энофтальм [2].
- Лучевая терапия, например при лечении рабдомиосаркомы или ретинобластомы. У трети пациентов, получающих лучевую терапию в детстве, уменьшается количество лицевого жира и развивается энофтальм.
- Линейная склеродермия. Это воспалительный аутоиммунный процесс, вызывающий склероз кожи и подкожной клетчатки. У пациентов с линейной склеродермией может наблюдаться прогрессирующий, безболезненный энофтальм, при этом ограничивается взгляд вверх, а в последующем появляется двоение в глазах [11].
- Синдром Парри — Ромберга. Редкое заболевание, которое вызывает потерю подкожного жира на одной стороне лица. Наблюдается в основном у женщин в первые два десятилетия жизни, прогрессирует медленно. Причины патологии неизвестны. Помимо энофтальма, у пациента может развиваться птоз, косоглазие, гетерохромия (разный цвет глаз) и увеит [9].
- Медицинские вмешательства. Ятрогенный энофтальм может возникать после декомпрессии орбиты (удаления одной или нескольких стенок орбиты) или любой другой операции на орбите, при которой удаляются костные структуры либо мягкие ткани.
- Лекарства. Аналоги простагландинов, которые используются для лечения глаукомы, могут влиять на метаболизм жировых клеток, что приводит к потере жира с возникновением энофтальма, птоза, выступающих сосудов век и других симптомов. Такое состояние называют простагландин-ассоциированной периорбитопатией (ПАП). После прекращения приёма аналогов простагландинов состояние восстанавливается лишь частично.
- Вирус иммунодефицита человека (ВИЧ). Влияет на липидный обмен, вызывая липодистрофию. Проникая в кровь, он поражает клетки, имеющие на своей поверхности CD4-рецепторы (они распознают липиды), снижает концентрацию общего холестерина, липопротеинов высокой и низкой плотности (ЛПВП и ЛПНП). На более поздних стадиях заболевания вирус повышает концентрацию триглицеридов в крови, которые обычно хранятся в жировой ткани, что говорит о нарушении липидного обмена и работы жировой ткани [13].
3. Усадка (сжатие) содержимого орбиты. Возможные причины:
- Метастазы в орбиту. Они встречаются редко и составляют от 1 до 13 % орбитальных опухолей. 53 % метастазов в глазнице возникает из-за рака молочной железы [14]. Также метастазы в орбите могут возникать при раке предстательной железы, лёгких, желудочно-кишечного тракта, кожи и др. Обычно они вызывают энофтальм поражённого глаза и часто бывают первым клиническим признаком карциномы. Считается, что метастатические клетки заменяют орбитальный жир и способствуют отложению коллагена. Из-за этого объём мягких тканей сокращается и может развиваться их некроз (гибель).
- Синдром врождённого фиброза экстраокулярных мышц. Это наследственное заболевание, при котором наблюдается гипоплазия (недоразвитие) мышц вокруг глаз из-за поражения глазодвигательного нерва. Эти мышцы контролируют движение глаз и направление взгляда. При таком синдроме контроль над мышцами ухудшается и человек не может нормально двигать глазами. Состояние может проявляться офтальмоплегией (параличом мышц глаза), косоглазием, птозом, энофтальмом и вынужденным положением головы: из-за птоза и проблем с движением глаз она запрокинута назад. Типы 1 и 3 наследуются по аутосомно-доминантному типу, а тип 2 — по аутосомно-рецессивному.
Если энофтальм сопровождается птозом и миозом (уменьшением диаметра зрачка), это указывает на синдром Горнера, который возникает при поражении симпатической нервной системы [7].
Энофтальм часто сопутствует микрофтальму, при котором глазное яблоко с рождения имеет более маленький размер. Иногда уменьшение может быть незначительным, в других случаях глазное яблоко представляет собой едва различимый рудимент, который можно выявить только при помощи ультразвукового исследования.
Микрофтальм возникает после внутриутробно перенесённого увеита, ретинопатии недоношенных и дегенеративных процессов, задерживающих рост глазного яблока. К таким процессам относится синдром амниотических перетяжек. В зависимости от того, на каком сроке беременности эти перетяжки образовались, развивается анофтальм (глаз отсутствует) или более лёгкие формы поражения глаз: гипертелоризм (увеличенное расстояние между глазами), косоглазие или микрофтальм. В 12 % случаев амниотические тяжи деформируют лицо и череп.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы энофтальма
При энофтальме возникает косметический дефект: асимметрия положения глаз и век, а также углубление складки верхнего века. Иногда беспокоит сухость глаз (может быть первым симптомом энофтальма). Бывает сложно сфокусироваться, появляется двоение, ограничиваются поля зрения и снижается подвижность глазного яблока [17]. Если повреждён зрительный нерв, возможно снижение остроты зрения.
Патогенез энофтальма
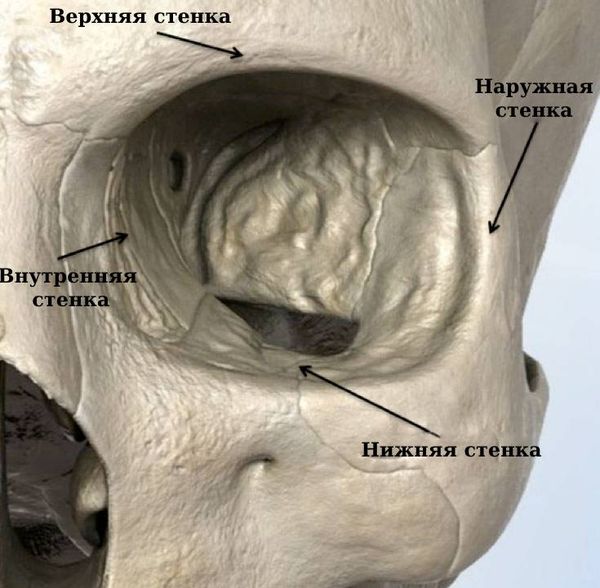
Орбита, или глазница, представляет собой глубокую впадину на лицевой поверхности черепа. Она похожа на четырёхгранную пирамиду, основание которой обращено кпереди, а вершина кзади и кнутри. Расстояние между вершинами — 2 см. Глубина орбиты у взрослого варьирует от 4 до 6 см, ширина — 4 см, высота — 3,5 см. Объём орбиты составляет 30 см³, у новорождённых — от 5 до 8–9 см³.
Верхняя стенка глазницы, или «крыша орбиты», образована лобной костью и малым крылом основной кости. Чаще всего эта стенка повреждается при травмах, которые расцениваются как черепно-мозговые.
Внутренняя стенка наиболее тонкая. Её образуют глазничная пластинка решётчатой кости, слёзная кость, тело основной кости, частично глазничная часть лобной кости, а также лобный отросток верхнечелюстной кости. Внутренняя стенка может повреждаться при флегмоне (целлюлите) глазницы, тромбофлебите вен глазницы, токсическом неврите зрительного нерва, мукоцеле и других состояниях, которые развиваются после травм или в результате острых и хронических воспалительных процессов решётчатой пазухи.
Наружная стенка глазницы, образованная скуловой, лобной и большим крылом основной кости, отделяет орбиту от височной ямки. Это самая прочная и толстая стенка глазницы, её толщина от 2 до 4 мм. Наружную стенку могут повредить травмы, в том числе при декомпресии орбиты, туберкулёзный остеомиелит, гиперостозы и менингиома большого крыла основной кости.
Нижняя стенка глазницы, которая в то же время является верхней стенкой гайморовой пазухи, образована орбитальной поверхностью верхнечелюстной кости, орбитальной частью скуловой и глазничным отростком нёбной кости. Эта стенка менее прочная, чем наружная [6]. Возможные причины её повреждения: травмы, острые и хронические воспалительные процессы в верхнечелюстной пазухе, опухоли и др.
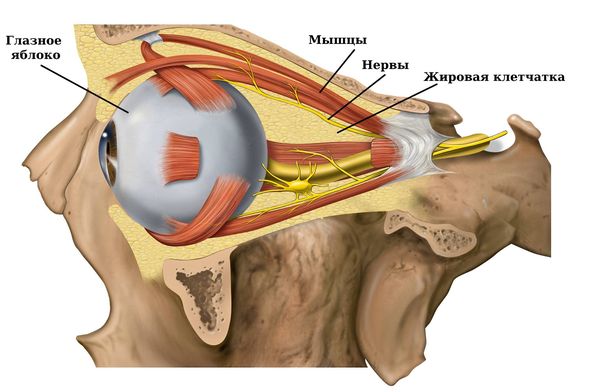
Внутри орбиты расположены: глазное яблоко, связочный аппарат, сосуды, нервы, мышцы и часть слёзной железы, всё это окружено жировой клетчаткой.
Глазное яблоко может сместиться внутрь при любом повреждении стенок орбиты или её содержимого. В зависимости от причины могут быть и другие проявления, кроме энофтальма. Например, при повреждении сосудов возникнут кровотечения, кровоизлияния или ретробульбарные гематомы. Повержение мышц приведёт к ограничению подвижности глаза. Если при травме повредится слёзная железа, то нарушится выделение слезы и оболочки глаза могут пересохнуть.
При поражении зрительного нерва может возникнуть травматическая оптическая нейропатия и атрофия зрительного нерва, что значительно ухудшит зрение либо приведёт к слепоте. При тяжёлых травмах, особенно черепно-мозговых, могут повредиться глазодвигательные нервы, обычно это проявляется косоглазием, птозом, расширением зрачка и двоением. При травме самого глазного яблока есть риск травматической отслойки сетчатки, гемофтальма (кровоизлияния в стекловидное тело), вывиха или подвывиха хрусталика, его помутнения (катаракты). Всё это будет проявляется снижением зрения и другими признаками, которые доктор увидит на осмотре.
Независимо от причины, в развитии энофтальма выделяют три основных механизма:
- изменение формы глазницы с конической на более шаровидную;
- уменьшение объёма содержимого орбиты из-за его атрофии;
- смещение глазного яблока вглубь на фоне сокращения содержимого глазницы.
Классификация и стадии развития энофтальма
Виды энофтальма:
- истинный;
- ложный (мнимый).
Ложный энофтальм — это изменение размеров глазного яблока без его смещения внутрь глазницы. Он встречается при врождённом микрофтальме, осевой анизометропии (большой разнице преломляющей силы глаз из-за разного расстояния от роговицы до жёлтого пятна), асимметрии лицевого черепа, экзофтальме с противоположной стороны, уменьшении размеров глазного яблока из-за его атрофии. Разновидностью ложного энофтальма считается западение орбитального импланта и глазного косметического протеза после удаления глазного яблока. Такое состояние рассматривается как составляющая анофтальмического синдрома.
Клинические разновидности истинного энофтальма:
- ранний — при смещении костных стенок глазницы;
- поздний — при атрофии жировой клетчатки и других тканей в глазнице.
Также энофтальм бывает:
- врождённым (если связан с врождёнными аномалиями и генетическими заболеваниями);
- приобретённым.
В зависимости от причины приобретённый энофтальм может быть:
- посттравматическим — развивается из-за травмы;
- нетравматическим — развивается из-за хронической болезни или последствий лечения (операции на глазнице, лучевой терапии или приёма лекарств).
По стороне поражения энофтальм можно разделить на одно- и двусторонний.
По величине асимметрии глазных яблок односторонний энофтальм может быть:
- малозаметным — величина асимметрии 2 мм;
- клинически значимым — 2–3 мм;
- обезображивающим — более 5 мм [10].
Осложнения энофтальма
Если энофтальм сохраняется длительное время, усиливается синдром сухого глаза. Когда роговица и конъюнктива пересыхают, появляется выраженный дискомфорт в виде жжения, периодической размытости зрения и пелены перед глазами, что ухудшает качество зрения.
Также нарушается трофика (питание) внутриглазных мышц, что приводит к их атрофии, особенно если причиной энофтальма стала лучевая терапия или склеродермия [17].
Разное положение глазных яблок приводит к двоению изображения, развитию косоглазия, усугубляется асимметрия лица, что затрудняет хирургическую коррекцию. Поэтому важно начать лечение энофтальма как можно раньше.
Диагностика энофтальма
Сбор анамнеза и осмотр
При выраженном одностороннем энофтальме врач заметит разницу в положении глазных яблок невооружённым взглядом. Но для постановки диагноза и выбора тактики лечения нужно комплексное обследование, которое включает не только осмотр, но и сбор анамнеза (истории) жизни и болезни, лабораторную и инструментальную диагностику.
При сборе анамнеза врач спросит, была ли травма в области глаз, если да, то как она произошла. Также важно рассказать доктору о наличии инфекций (особенно ВИЧ, так как он вызывает липодистрофию), наследственных, аутоиммунных и онкологических заболеваний, операций в прошлом, лучевой терапии, если была. Имеющиеся документы о диагностированных заболеваниях и других результатах обследований можно показать врачу напрямую или открыть доступ к своей электронной медкарте.
После беседы обязательно проводится полное офтальмологическое обследование: врач оценивает остроту зрения (визометрия), поля зрения (периметрия), внутриглазное давление (тонометрия) и подвижность глазных яблок, а также осматривает глаза с широким зрачком, чтобы оценить состояние сетчатки и зрительного нерва.
Инструментальная диагностика
Единых критериев диагностики энофтальма не существует. В некоторых источниках указано, что «в норме» глазное яблоко должно выступать из глазницы на 14–19 мм, но индивидуальные вариации могут не укладываться в этот диапазон. Поэтому при одностороннем энофтальме более целесообразно сравнивать разницу между выстоянием правого и левого глаза, а при двустороннем — оценивать изменения в ходе лечения. При таком подходе разницу между выстояниям правого и левого глазных яблок более 2 мм предлагается рассматривать как односторонний энофтальм.
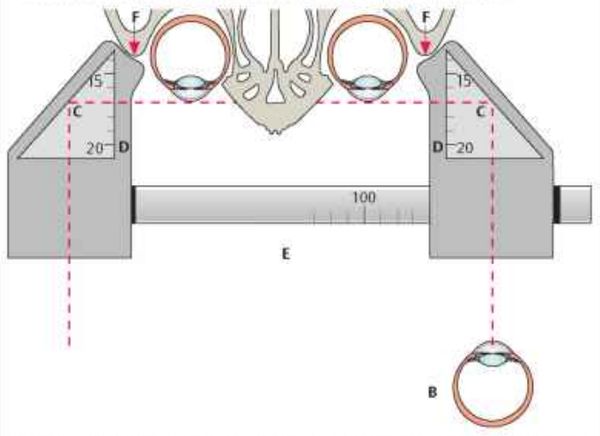
Чтобы определить, насколько глазное яблоко выступает за глазницу, можно использовать специальные приборы — экзофтальмометры. В России и во всём мире чаще всего применяют модель, предложенную немецким офтальмологом Э. Гертелем (Е. Hertel) в 1905 году.
Такой экзофтальмометр состоит из горизонтальной пластинки с миллиметровой шкалой. С каждой стороны этой пластинки находятся по два перекрещивающихся под углом 45° зеркала также с миллиметровой шкалой. В этих зеркалах отражается роговица пациента.
Однако результаты таких измерений не точны, так как прибор опирается на боковые края глазниц, которые часто деформированы.
Компьютерная и магнитно-резонансная томография (КТ и МРТ). Именно эти методы чаще всего используются при оценке орбитальных заболеваний и травм. С их помощью можно определить, есть ли энофтальм и какова его причина. КТ лучше всего использовать, когда необходимо оценить костные изменения. Это исследование позволяет рассмотреть глазницу и точно измерить объём орбитального содержимого и степень энофтальма. МРТ более полезна для оценки мягких тканей [17].
Оптическая или ультразвуковая биометрия помогает определить длину глаза и исключить ложный энофтальм, вызванный короткой осью глаза или субатрофией глазного яблока.
Ультразвуковое исследование орбиты глаза позволяет оценить жировую клетчатку вокруг глазного яблока и увидеть инородные тела, попавшие в эту область при травме.
Лабораторная диагностика
Лабораторные исследования могут потребоваться, чтобы уточнить причину энофтальма, если он не был вызван травмой. Как минимум, нужно будет сдать кровь для общего и биохимического анализа крови, сделать коагулограмму, анализ на антинуклеарные антитела (при подозрении на склеродермию) и на основные инфекции (ВИЧ, гепатит, сифилис). В случае переломов глазницы лабораторного подтверждения не требуется. Анализы будут нужны только перед операцией.
Лечение энофтальма
Консервативное лечение
Консервативные методы лечения не эффективны. Они могут помочь справиться лишь с некоторыми симптомами при незначительном смещении глазного яблока (менее 2 мм). После травм назначается курс антибактериальных препаратов и кортикостероидов, чтобы предотвратить развитие осложнений. Чтобы устранить болевой синдром, врач назначит ненаркотические анальгетики в виде таблеток. При сухости глаз порекомендует увлажняющие капли и гели (Офтагель и аналоги). Небольшое двоение можно скорректировать призматическими очками, но только если процесс не прогрессирует.
Хирургическое лечение
Лечение энофтальма при переломе стенок глазницы заключается в их хирургическом восстановлении. Благодаря воссозданию анатомического строения костных стенок глазницы глаз возвращается в нормальное положение.
Вмешательство лучше всего проводить в ближайшие сроки после травмы, так как спустя несколько недель точно сопоставить кости будет сложнее из-за образования соединительнотканных тяжей и разрушения краёв костного дефекта. Лечение может проводиться позже, только если энофтальм проявился лишь спустя некоторое время после травмы.
Для операций по восстановлению глазницы используют либо собственные фрагменты костной ткани, либо биологически совместимые материалы (титановые пластины и т. п.). Но идеально воссоздать анатомию стандартными протезами очень сложно, так как у глазницы сложное строение. Поэтому широко применяются трансплантаты, изготовленные на заказ под индивидуальные характеристики пациента. Для этого используется программное проектирование и автоматизированное производство (принтинг, лазерное спекание, наплавление и т. д.). Длительность изготовления таких трансплантатов может быть разной, например в одной из лабораторий Екатеринбурга 3D модели для хирургии изготавливают за 3–4 дня [20].
При синдроме тихого синуса лечение тоже оперативное. С помощью эндоскопической техники и микроинструментария вскрывают верхнечелюстную пазуху, чтобы обеспечить отток её содержимого и восстановить воздушность пазухи. Операция занимает от 20 минут до 1 часа. Обычно после неё энофтальм исчезает [19]. Если патология сохраняется, то проводится реконструкция нижней стенки орбиты.
Если причиной энофтальма стало не разрушение орбиты, а уменьшение содержимого вокруг глазного яблока, восполнить его можно с помощью инъекций. Для этого используются разные материалы: биологические (ауто -, алло- и ксенотрансплантаты) и синтетические (биокерамические, металлические, полимерные, композитные и др.). Все эти материалы можно разделить на рассасывающиеся и нерассасывающиеся. К первой группе относятся препараты на основе коллагена, полимолочной и гиалуроновой кислоты, а также жировая ткань самого пациента. Имплантаты на основе полиметилметакрилата, полиакриламида, силиконового масла и прочие относятся к нерассасывающимся.
Но идеальный имплантат для увеличения объёма мягких тканей глазницы ещё не создан. Например, рассасывающиеся имплантаты нужно периодически вводить снова. По наблюдению английского хирурга-окулопластика М. Замани (M. Zamani), гель гиалуроновой кислоты рассасывается уже в течение первого года после введения, и пациенты нуждаются в повторной коррекции энофтальма [15].
Основным методом восполнения содержимого орбиты считается аутотрансплантация жировой ткани. Её проводят после реконструкции стенок глазницы [3]. Жировые или кожно-жировые лоскуты традиционно используются для трансплантации в глазничную и окологлазничную область с 1893 года, когда немецкий хирург Г. Нойбер (G. Nueber) впервые пересадил лоскут с руки пациента для коррекции втяжного рубца окологлазничной области [12].
Жировую ткань для трансплантации берут с передней брюшной стенки, передней поверхности бедра или из других частей тела. При этом используется тупая канюля или шприц и слабое вакуумное всасывание.
Жировая ткань — самая хрупкая, за пределами тела она может легко повреждаться неосторожным движением, давлением или химическим воздействием [16]. Чтобы увеличить её жизнеспособность, нужно очистить ткань от примесей (кровяных клеток и лишней жидкости) с помощью центрифугирования или других систем активной и пассивной фильтрации. Чистая жировая ткань более жизнеспособна и лучше подходит для пересадки. После введения такого аутотрансплантата глазное яблоко «выталкивается» в нормальное положение.
Послеоперационный период
После таких операций пациент остаётся в стационаре под наблюдением медицинского персонала. Ему будут периодически менять повязку и проводить антибактериальную и противовоспалительную терапию. Через 5–7 дней снимут швы.
Сразу после операции в области глаза сохраняется отёк, но при гладком послеоперационном периоде он начинает спадать уже на 3–4-е сутки, а через 7–10 дней могут оставаться только следы гематом.
После выписки пациенту не рекомендуется поднимать тяжести, посещать фитнес-центр, баню, сауну и бассейн. Ограничения снимаются после восстановления тканей глазницы, обычно это происходит не раньше чем через месяц, но всё зависит от состояния. Результаты оцениваются через 3 месяца или позже.
Прогноз. Профилактика
Прогноз для пациентов с энофтальмом зависит от причины. При синдроме тихого синуса или переломах глазницы проводится хирургическое лечение, после чего глаз обычно возвращается в нужное положение без дополнительных манипуляций и процедур.
Однако при тяжёлых повреждениях костей и мягких тканей может сохраняться остаточный энофтальм: неодинаковые на вид глазные яблоки и ограниченная подвижность глаза.
При метастазах в глазнице прогноз определяется видом первичной опухоли [17].
Для профилактики энофтальма рекомендуется:
- избегать травм различного вида, на производстве использовать средства защиты;
- своевременно выявлять и лечить заболевания и состояния, которые могут стать причиной энофтальма.
Энофтальм
Энофтальм – это патологическое состояние глазного яблока, при котором происходит его чрезмерное западение в полость орбиты. Клинически проявляется диплопией, скотомами, нарушением подвижности глаз, снижением остроты зрения. Диагностика энофтальма основывается на результатах наружного осмотра, пальпации, экзофтальмометрии, рентгенографии, УЗД в В-режиме, КТ, визометрии. Тактика лечения определяется этиологией. Снижение объема ретробульбарной клетчатки – показание к внедрению взвеси адипоцитов или имплантации искусственных материалов. При травматическом генезе заболевания проводится репозиция костных обломков, при воспалительном процессе осуществляется антибактериальная и кортикостероидная терапия.
Общие сведения
Энофтальм – это заболевание в офтальмологии, характеризующееся смещением глазного яблока в задний отдел орбиты. Впервые патологию описал английский хирург В. Ленг в 1889 году, когда диагностировал смещение глазного яблока на 8 мм в посттравматическом периоде. Врожденный вариант патологии с одинаковой частотой встречается среди лиц мужского и женского пола. Зачастую эту разновидность заболевания диагностируют в раннем детском возрасте.
Энофтальм травматического происхождения чаще выявляется у мужчин средних лет. Старческая форма патологии развивается в связи с инволюционным уменьшением объема ретробульбарной клетчатки. Ее обнаруживают у пациентов старше 60 лет. Особенностей географической распространенности заболевания не отмечается.
Энофтальм
Причины энофтальма
Различают врожденную и приобретенную формы энофтальма.
- Врожденные причины. Увеличение размера сагиттальной оси от заднего полюса к вершине орбиты наблюдается при врожденной форме энофтальма, аномалиях развития костей черепа. Развитие заболевания может быть обусловлено уменьшением размера глазного яблока, вызванным микрофтальмом.
- Субатрофия. К атрофическим или склеротическим изменениям мягких тканей глазницы приводит хроническое воспаление, возрастная инволюция, кровоизлияния, нарушение трофики или липодистрофия.
- Травмы. Наиболее распространенная причина западения глазного яблока – перелом костных структур орбиты. Часто к этому приводит травматическое повреждение ее нижней стенки, возникающее в зоне подглазничного отверстия. Энофтальм – это один из симптомов перелома скуловой кости. В зависимости от направления смещения отломков при огнестрельных ранениях может развиваться экзо- или энофтальм. Травмы глазницы нередко сопровождаются атрофией мягких тканей, что еще больше усугубляет процесс.
- Опухоли интраорбитальной локализации. При течении злокачественного процесса в полости глазницы (ретинобластома) развивается экзофтальм, который после проведения хирургического лечения и лучевой терапии может смениться энофтальмом. Данное заболевание входит в симптомокомплекс триады Клода-Бернара-Горнера, при которой также возникает опущение века и миоз. Причиной патологии является повреждение симпатических нервов шейного отдела.
- Экстраорбитальные патологические процессы. Провоцирующими факторами становятся компрессия аневризмой, увеличенной щитовидной железой, лимфатическими узлами, злокачественными или доброкачественными новообразованиями.
- Прочие причины. Описаны случаи развития энофтальма при тяжелом истощении организма (холера, анорексия, паранеопластический синдром), микседеме, перитоните и в периоде агонии.
Симптомы энофтальма
С клинической точки зрения различают раннюю, позднюю и мнимую формы заболевания. Зачастую энофтальм является монокулярной патологией, асимметричное расположение глазных яблок выявляется при западении глазного яблока на 1 мм и более. Ранний вариант развивается в зоне смещения костных отломков практически сразу после травмирования. Маскировать клинические проявления может только посттравматический отек ретроорбитальной клетчатки.
Возникновение поздней формы энофтальма обусловлено гипоплазией и склеротическими изменениями мягких тканей, атрофией глазодвигательных мышц. Чаще наблюдается после воспаления, кровоизлияния или поражения шейного отдела симпатического ствола. Клиника мнимого энофтальма более характерна для врожденного микрофтальма. Пациенты с энофтальмом предъявляют жалобы на двоение перед глазами, выпадение участков поля зрения. Снижение остроты зрения обусловлено повреждением зрительного нерва или сетчатки при травме.
Если энофтальм входит в симптомокомплекс Клода-Бернара-Горнера, пациенты предъявляют жалобы на сопутствующее опущение верхнего века с небольшим поднятием нижнего, что приводит к сужению глазной щели. Сопутствующие симптомы – нарушение потоотделения, инъекция сосудов конъюнктивы и гиперемия кожи лица на стороне поражения. Также нарушается реакция зрачка на свет вследствие сужения зрачка. Реже энофтальм является офтальмологическим проявлением синдрома Парри-Ромберга.
Осложнения
В большинстве случаев энофтальм сопровождается нарушением трофики глазодвигательных мышц, что при прогрессировании заболевания приводит к их атрофии. При этом больные отмечают ограничение подвижности глаз, постоянное сужение зрачка. В зависимости от локализации патологического процесса при травме возможно развитие страбизма. Также энофтальм – это косметический дефект, при котором на фоне глубоко посаженых глаз формируются специфические складки на верхних веках, обусловленные втяжением орбитально-пальпебральной борозды.
Диагностика
Диагностика энофтальма основывается на результатах наружного осмотра, пальпации, экзофтальмометрии, рентгенографии, компьютерной томографии (КТ), ультразвуковой диагностики (УЗД) в В-режиме.
- Наружный осмотр. Выявляет смещение глазного яблока вглубь, сужение глазной щели, углубление кожной складки над верхним веком. Пальпаторно при травматическом происхождении энофтальма определяется подкожная эмфизема и повышенная болезненность. Метод экзофтальмометрии позволяет диагностировать выстояние или западение глазного яблока не менее чем на 1 мм. Данное обследование проводится пациентам с подозрением на энофтальм с целью установления диагноза и выбора дальнейшей тактики лечения.
- Рентгенография орбит. Показана всем больным энофтальмом на этапе ранней диагностики, методика позволяет визуализировать линии перелома и участки смещения костных обломков. КТ орбиты проводится для установления этиологии заболевания и оценки объема поражения. В аксиальной проекции выявляется смещение глазного яблока в задние отделы орбиты, костные обломки, участки кровоизлияния и атрофии мышечной ткани и ретробульбарной клетчатки. Оба метода дают информацию о рентгеноконтрастных повреждающих агентах (металлические детали, пули).
- Сонография. Если при энофтальме не удается определить точную локализацию триггера, необходимо провести УЗД в В-режиме, которая позволяет обнаружить инородные тела из дерева или стекла.
- Оценка зрительной функции. Методом визометрии оценивается степень снижения остроты зрения.
Лечение энофтальма
Консервативная терапия
Тактика лечения энофтальма зависит от этиологии заболевания. Консервативная терапия энофтальма после травмы проводится только пациентам с незначительными проявлениями (смещение кзади менее 2 мм) без интерпозиции нижней прямой экстраокулярной мышцы и при отсутствии двоения перед глазами. Тактика лечения сводится к назначению курса антибактериальных препаратов и кортикостероидов.
Для устранения болевого синдрома рекомендован пероральный прием ненаркотических анальгетиков. Ликвидировать отек можно при помощи инстилляции гипертонических солевых растворов. Воспалительные процессы глазного яблока или ретробульбарной клетчатки являются показанием к назначению антибактериальных средств широкого спектра действия и проведению дезинтоксикационной терапии.
Хирургическое лечение
В случае развития патологии из-за уменьшения объема клетчатки ретробульбарного пространства рекомендовано выполнить инъекцию взвеси адипоцитов после их предварительной аспирации из подкожной жировой клетчатки в области передней брюшной стенки пациента. Данная процедура позволяет провести репозицию глазного яблока без развития аллергии и реакции отторжения. Хирургическим путем при энофтальме можно внедрить в ретробульбарное пространство имплантаты из твердого силикона, титана или полимерные соединения.
Энофтальм травматического происхождения при западении более 2 мм является показанием к репозиции костных обломков. Оперативное вмешательство проводится путем субцилиарного, трансконьюнктивального или трансантрального доступа. При минимальных проявлениях повреждения дна глазницы выполняется малоинвазивная операция с использованием эндоскопической техники.
Прогноз и профилактика
Специфическая профилактика энофтальма отсутствует. Неспецифические превентивные меры сводятся к соблюдению правил безопасности на производстве (ношение защитных очков и каски), своевременной диагностике и лечению воспалительных процессов в полости орбиты. Частые воспаления ретробульбарной клетчатки или глазного яблока помимо специфического лечения требуют коррекции рациона с включением богатой витаминами и микроэлементами пищи, нормализации режима сна и отдыха. При подозрении на энофтальм необходимо пройти обследование у офтальмолога с обязательным проведением экзофтальмометрии, визометрии. Прогноз при данном заболевании для жизни и трудоспособности благоприятный, однако, в запущенных случаях возможная полная утрата зрения.
Энофтальм – лечение в Москве
О заболевании
Энофтальм чаще всего носит посттравматический характер. Западение также может быть связано с неврологическими причинами, например, в рамках синдрома Горнера, когда помимо энофтальма встречается опущение верхнего века и сужение зрачкового отверстия (классическая триада Горнера). Крайне редко энофтальм является врожденным состоянием, которое наблюдается при микрофтальмии (малых размерах глазного яблока).
При повреждении костной основы орбиты нередко наблюдатея энофтальм (в некоторых случаях – экзофтальм, или выпячивание глазного яблока). Определяется также кровоподтек в области век, потеря чувствительной иннервации на щеке, ограничение подвижности глазного яблока кверху, двоение зрительных образов. Состояние легко диагностируется при визуальном осмотре. Однако для планирования хирургической коррекции требуется точное определение степени выраженности энофтальма.
Для оценки положения глазных яблок в аксиальной плоскости проводится экзофтальмометрия прибором Гертеля. При травматическом повреждении орбиты это исследование не всегда позволяет получать объективные данные. Поэтому в настоящее время «золотым» стандартом диагностики является компьютерная томография. Для выявления энофтальма томограммы подвергаются автоматизированному анализу с использованием специальных программ. Трехмерная реконструкция позволяет провести расчет недостающего объема ретробульбарного пространства.
Лечение энофтальма травматического генеза заключается в хирургическом восстановлении стенок глазницы. Для достижения наилучшего результата может проводиться инъекционное заполнение содержимого глазницы, окружающего глазное яблоко. Для этого используется гиалуроновая кислота, собственный жир или аллотрансплантаты.
Виды
Выделяют 3 степени выстояния передних отделов глазных яблок по отношению друг к другу:
- легкая – разница выстояния составляет не более 2 мм;
- средняя – разница равняется 3-4 мм;
- тяжелая – разница выстояния более 5 мм.
Различают три варианта энофтальма:
- ранний – развивается вскоре после получения травмы;
- поздний – сопровождает отдаленные последствия травмы или неврологических нарушений;
- кажущийся, когда разница в выстоянии передних отделов глаза обусловлена уменьшением размеров глазного яблока, а не его западением.
Симптомы энофтальма
Симптомы энофтальма травматического происхождения – это:
- двоение при рассматривании предметов;
- ограничение подвижности глазного яблока;
- опущение верхнего века;
- невозможность полного смыкания век;
- заворачивание нижнего века.
Характерными признаками полного синдрома Горнера помимо энофтальма являются:
- суженный зрачок, который плохо адаптируется к перепадам интенсивности освещения;
- разное окрашивание радужки (этот признак встречается у тех пациентов, у которых синдром Горнера развивается сразу после рождения);
- сужение глазной щели за счет опускания верхнего века;
- уменьшение потоотделения на стороне поражения, одновременно также уменьшается продукция слезной жидкости (этот симптом непостоянный, может иногда отсутствовать).
Причины энофтальма
Причины энофтальма могут быть разделены на 2 категории:
- уменьшение объема глазного яблока и тканей ретробульбарной области на фоне атрофических процессов;
- увеличение объема орбитальной полости вследствие переломов.
Нижняя и внутренняя стенка глазницы отличаются особой хрупкостью, поэтому легко повреждаются при травмах лица. Посттравматический энофтальм чаще всего появляется отсроченно, когда рассасывается очаг кровоизлияния и купируется травматический отек.
Развитие посттравматического энофтальма обусловлено следующими механизмами:
- изменение конфигурации орбиты и увеличение ее объема;
- смещение жирового тела орбиты в гайморову пазуху;
- разрастание соединительной ткани в структуре жирового орбитального тела (этот процесс активируется через некоторое время после получения травмы).
Энофтальм в рамках синдрома Горнера развивается при повреждении нейронов вегетативной нервной системы, которые делятся на 3 порядка.
- Повреждение центрального нейрона могут вызвать следующие факторы:
- сахарный диабет и связанная с ним нейропатия;
- сирингомиелия – внутриутробное нарушение, при котором в сером веществе шейного отдела спинного мозга образуются кистозные полости;
- новообразования спинного мозга на уровне шейного отдела;
- демиелинизирующие или сосудистые нарушения в области ствола головного мозга.
- Поражение преганглионарного нейрона, обусловленное следующими болезнями:
- рак верхушечной части легкого;
- локальное расширение сонной артерии;
- травматические повреждения шеи.
- Причинами нарушения в работе постгангионарного нейрона могут быть следующие патологии:
- опухоли в области носоротоглотки;
- воспаление среднего уха;
- опухоли в области кавернозного синуса и т.д.
Могут встречаться редкие случаи изолированного врожденного энофтальма, которые связаны с недоразвитием глазного яблока на внутриутробном этапе.
Диагностика
Согласно представлениям современной офтальмологии, определять степень выстояния глазных яблок из глазницы является нерациональным, т.к. на величину этого показателя влияют различные физиологические факторы (расовая принадлежность, особенности генетики и т.д.). В настоящее время клинические рекомендации советуют проводить определение разницы между выстоянием передних центров правого и левого глазных яблок, если речь идет об одностороннем энофтальме, или измерять дистанцию выстояния между глазными яблоками через определенные промежутки времени, если это касается двустороннего энофтальма. Если разница составляет более 2-3 мм, это расценивается как клинически значимый энофтальм, а более 5 мм – как обезображивающий лицо.
Для выявления энофтальма традиционно проводилась экзофтальмометрия Гертеля. Однако если имеется травматическое повреждение скуловой кости, технически выполнить объективное обследование относительно латерального края орбиты не представляется возможным. Поэтому для диагностики энофтальма травматического генеза рекомендуется проводить компьютерную томографию, дополненную трехмерной реконструкцией.
Помимо выявления самого факта энофтальма пациенту проводится расширенное офтальмологическое обследование, которое направлено на оценку функциональных возможностей зрительного анализатора. Программа диагностики может включать в себя следующие обследования:
- визометрия – определение остроты зрения;
- периметрия – измерение ширины зрительных полей;
- тонометрия – оценка давления внутриглазных сред;
- ультразвуковое сканирование глазного яблока;
- оптическая когерентная томография и т.д.
Обследование пациентов с энофтальмом предполагает проведение консультации не только окулиста, но и невролога.
Лечение энофтальма
Лечение энофтальма основано на тщательной коррекции основного патологического процесса. Если проведение этиотропной терапии невозможно, то проводится симптоматическая терапия, в частности восполнение ретробульбарного объема гиалуроновой кислотой, собственной жировой тканью и т.п.
Консервативное лечение
Консервативная терапия энофтальма может проводиться только в рамках комплексного лечения. Она направлена на прерывание патологической цепочки сосудистых и нейровегетативных нарушений.
Хирургическое лечение
Операция при энофтальме травматического происхождения направлена на воссоздание анатомического строения костных стенок орбитальной зоны, что приводит к возвращению глазного яблока в нормальное положение. Наиболее рациональным считается выполнение хирургического вмешательства в ближайшие сроки после травмирования, т.к. спустя 2 недели и более точное сопоставление костных фрагментов может быть затруднено из-за образования соединительнотканных тяжей и частичного разрушения краев костного дефекта. Однако в некоторых случаях лечение может быть проведено и позже, т.к. посттравматический энофтальм развивается только через некоторое время после нарушения анатомии орбиты.
Для реконструктивных операций применяются либо собственные фрагменты костной ткани, либо аллоимплантаты из биологически совместимых тканей (полиэтиленовые, титановые пластины и т.п.). Однако глазница имеет сложное строение и идеально воссоздать анатомию стандартными протезами очень сложно. Поэтому в настоящее время широко применяются трансплантаты, изготовленные на заказ под индивидуальные характеристики клинического случая. Для этого используется программное проектирование и автоматизированное производство (принтинг, лазерное спекание, наплавление и т.д.).
Стоит учитывать, что в прогрессирование посттравматического энофтальма большую роль играет гибель адипоцитов жирового корпуса орбиты и разрастание в этой области соединительной ткани. Поэтому для воссоздания объема мягких тканей одномоментно с пластической реконструкцией или на следующем этапе в ретробульбарную область имплантируется собственная жировая ткань (жир из щечной области, фрагменты подкожно-жировой клетчатки, аспират из жировых клеток) или проводятся ретробульбарные инъекции гиалуроновой кислоты высокой молекулярной массы, которая тянет на себя молекулы воды. Эти малоинвазивные манипуляции способствуют тому, что глазное яблоко «выталкивается» наружу.
Профилактика
Снизить вероятность посттравматического энофтальма позволяет соблюдение правил защиты при работе на травмоопасном производстве. Неврологический энофтальм можно предупредить своевременным лечением фоновой патологии, затрагивающей симпатический тракт.
Реабилитация
После пластической операции в области глазницы пациенту рекомендуют придерживаться следующих правил:
- не поднимать тяжести и не посещать фитнес-центр;
- регулярно менять повязку в области глаза;
- не посещать баню, сауну и бассейн;
- не мочить глаз;
- заменить прием ванны гигиеническим душем.
Для контроля за течением послеоперационного периода следует регулярно приходить к офтальмологу на осмотр. Ограничения снимаются после восстановления тканей глазницы.
Медведев Ю.А., Шаманаев С.В., Шаманаева Л.С. Тактика хирургического лечения травматических повреждений средней зоны лица на основе применения имплантатов из сетчатого никелида титана. Тихоокеанский медицинский журнал. 2013; (1): 78—9.
Медведев Ю.А., Хоанг Туан Ань, Лобков А.А. Применение конструкции из пористого никелида титана при лечении переломов нижней стенки глазницы. Стоматология. 2010; (1): 43—6.
Давыдов Д.В. Характеристика материалов, используемых при хирургической коррекции стенок глазницы. Анналы пластической, реконструктивной и эстетической хирургии. 2009; (3): 52—8.
В офтальмологии энофтальм — это патология, при которой происходит западение глазного яблока в орбитальную полость по сравнению с нормальным положением. Из-за этого смещения может снижаться острота зрения, ухудшается подвижность глаза. Встречается и противоположное нарушение — смещение вперед по отношению к норме. Это заболевание называется экзофтальмом.
Когда развивается заболевание
Эта патология впервые была описана в 1889 году британским хирургом В. Ленгом. Тогда энофтальм диагностировали в посттравматическом периоде. Позже было доказано, что заболевание может быть врожденным. При этом оно с одинаковой частотой встречается у мужчин и женщин. Если это врожденная форма, то ее диагностируют еще в детском возрасте при проверке остроты зрения. Но с годами заболевание может развиваться у пожилых людей — из-за естественного старения и ухудшения трофики тканей. Это нарушение характерно для людей после 60 лет.
Причины патологии
Основные причины энофтальма:
- травмы височной области (перелом скуловой кости и т.д.), при которых разрушаются окружающие мягкие ткани, повреждается пирамидальная впадина;
- врожденные причины, часто связанные с аномалиями развития костей черепа или уменьшенным размером глазного яблока;
- недостаточная иннервация ганглиозными отростками — не проходят нервные импульсы, подающие сигнал о расслаблении или сокращении мышц, снижается адаптивность глазного яблока, развивается заболевание;
- развитие опухолей внутриорбитальной локализации;
- субатрофия, когда энофтальм выступает следствием хронического воспаления, кровоизлияния, нарушения трофики, повреждения некоторых нервов в шейном отделе;
- компрессия (сдавливание) тканей из-за аневризмы, увеличения лимфатических узлов или щитовидной железы.
В медицинской практике описаны случаи развития энофтальма, когда заболевание проявлялось в результате серьезного истощения организма после холеры, вследствие анорексии или перитонита. Иногда его рассматривают не как самостоятельную патологию, а как один из симптомов другого неврологического или офтальмологического нарушения.
Пациентам с подозрением на энофтальм при наличии в анамнезе факторов, приводящих к развитию патологии, следует обратиться к врачу как можно раньше. Офтальмолог определит причину и назначит терапию с учетом сопутствующих факторов.
Виды заболевания
Энофтальм — это патология, которую можно классифицировать по нескольким признакам. С точки зрения этиологии выделяют посттравматическую и нетравматическую формы. Но это не единственный вариант классификации. Выделяют такие формы энофтальма, как:
- Ложная (кажущаяся). Обычно это следствие врожденной патологии, когда один или оба глаза по размеру меньше нормы. Ложная форма может развиваться и после тяжелых офтальмологических патологий или хирургического вмешательства.
- Ранняя, которая развивается сразу после травмы, например, переломов стенки орбиты или повреждений связок, фиксирующих глазное яблоко.
- Поздняя. Она тоже может развиваться после травмы, но через какой-то промежуток времени. Эта форма энофтальма может быть связана с воспалительными заболеваниями или атрофией тканей.
Определить вид и степень смещения может врач на основе измерений и первичного обследования.
Симптомы заболевания
Эта патология может проявляться по-разному. Симптомы энофтальма следующие:
- ограничение подвижности глаза;
- птоз (опущение верхнего века);
- ощущение двоения в глазах;
- снижение остроты зрения;
- стойкое сужение зрачка, вызванное ухудшением трофики мышц (миоз);
- образование складок на веке из-за смещения глазного яблока назад.
Пациенты с энофтальмом жалуются на выпадение участков из поля зрения. Но это может быть обусловлено и травмами сетчатки или повреждением нерва. Поэтому нужно обратиться к врачу, который точно определит причину и вид патологии.
Иногда энофтальм сопровождается нарушением потоотделения, сосудистыми патологиями. В этом случае его рассматривают не как самостоятельное заболевание, а как часть симптомокомплекса Клода-Бернара-Горнера. Иногда у больных с синдромом Парри-Ромберга также наблюдается смещение глазного яблока.
Как диагностируют заболевания
Диагностика энофтальма должна осуществляться в клинике с применением специального оборудования. Врач проводит осмотр, проверяет остроту зрения, собирает анамнез. Офтальмолог может использовать специальный прибор — экзофтальмометр. Он необходим для измерения разницы при односторонней патологии. Смещение на 2-4 мм по сравнению с нормой считается значимым. Но прибор позволяет заметить и меньшее смещение — даже на 1 мм.
Диагностика энофтальма проводится и методом пальпации. Если причина патологии — травма, то при таком осмотре пациент будет жаловаться на болезненные ощущения.
Врач проверяет наличие симптомов воспалительных заболеваний. Помимо осмотра, доктор может назначать дополнительные исследования. Это общий анализ крови, тестирование на гепатит и другие инфекционные заболевания.
Если причина западения глазного яблока — травма, офтальмолог определит степень и характер повреждений. Не всегда первичные методы позволяют получить полную картину, поэтому при подозрении на энофтальм может назначаться рентгенография. Она позволяет установить причину заболевания.
Дополнительно могут проводиться УЗИ глаз или компьютерная томография. Это информативные исследования, которые позволяют получить представление о состоянии глазницы, увидеть даже небольшое смещение.
При травматическом происхождении энофтальма не всегда удается определить локализацию повреждения. Тогда назначают сонографию. Это разновидность ультразвукового исследования, которая проводится в специальном режиме, позволяющем увидеть даже инородные тела из дерева и стекла — осколки, ставшие причиной энофтальма.
Только после проведения обследования врач устанавливает диагноз, на его основе назначается консервативное или хирургическое лечение энофтальма. Выбор терапевтической стратегии зависит от возраста пациента и состояния его здоровья.
Терапевтические методы
При энофтальме важно определить причину заболевания. Потому что главное — это устранить фактор, который привел к западению глазного яблока. Без этого бесполезно проводить лечение — через какое-то время все придет к первоначальному состоянию. Поэтому офтальмолог сначала должен установить, что энофтальм является следствием травмы, ухудшения трофики, воспалительных заболеваний или имеет врожденную природу. В зависимости от этого подбирают терапевтические методы. Кроме устранения причины, лечение направлено и на корректировку симптомов патологии. Имеют значение и формы энофтальма — они тоже влияют на выбор метода.
Консервативная терапия
Это лечение без операции. Оно может назначаться, если травма и повреждение были незначительными, смещение составляет не более 2 мм и пациенты не жалуются на двоение перед глазами. Для безоперационного лечения энофтальма назначают:
- курс антибиотиков или антибактериальных препаратов, в основном в виде глазных капель, чтобы предотвратить распространение инфекции;
- кортикостероиды для снятия воспаления;
- витамины для улучшения трофики и укрепления иммунитета.
Вызванное травмами западение глазного яблока может сопровождаться отеком. Для его устранения используют гипертонические солевые растворы. Все это дает хороший результат при ранней форме патологии. Проводится одновременно и дезинтоксикационная терапия, если в данном случае энофтальм — это результат инфекционного заболевания.
Хирургическое вмешательство
Этот метод лечения используется при значительном смещении или при поздней форме заболевания. Терапия энофтальма в этом случае предполагает установку имплантата. Он служит своего рода опорой для глазного яблока, что предотвращает его дальнейшее западение. Обычно имплантаты делают из экологически чистых полимерных соединений или твердых силиконов, которые обладают высокой биологической совместимостью. Но при тяжелых травмах может понадобиться имплантат из титана — этот сплав широко применяется в хирургии.
Больным энофтальмом, если он является следствием травмы или перелома, может потребоваться репозиция костной ткани. Это нужно для устранения причины заболевания. Кость с помощью хирургических методов принимает нормальное положение, что исключает смещение глазного яблока. Прогноз при любой форме заболевания благоприятный, если пациент сразу обратиться к врачу за лечением.
Профилактика энофтальма как комплекс специфических мер отсутствует. Главное — соблюдать технику безопасности на производстве и при занятиях спортом, чтобы исключить травмы. Также следует при воспалительных заболеваниях сразу обращаться к врачу, чтобы предотвратить развитие патологий.
В статье обобщены современные подходы к диагностике и коррекции посттравматического энофтальма
Введение
Травма глазницы составляет до 40% всех травматических повреждений средней зоны лица [1]. По данным P. Siritongtaworn et al. [2], переломы глазницы составляют также 40% от всех переломов лицевого скелета. Орбитальные переломы в ряде случаев ассоциированы с переломами верхней челюсти, скуловой и лобной кости, поэтому пациенты с такими повреждениями встречаются в практике не только офтальмологов, но и специалистов в области челюстно-лицевой и пластической хирургии.
По данным R. Kummoona, 52,9% всех травм глазницы составляют поражения наиболее тонких ее стенок — внутренней и нижней [3]. В ряде случаев такие повреждения сопровождаются ущемлением глазодвигательных мышц и смещением глазного яблока, что приводит к диплопии, ограничению подвижности глазного яблока, гипо-, экзо- или энофтальму. Посттравматический энофтальм (ПЭ) является наиболее распространенным проявлением травмы глазницы, особенно в отдаленном периоде, когда купируются острые явления кровоизлияния и отека мягких тканей [4].
В патогенезе ПЭ важную роль играет не только изменение конфигурации глазницы с увеличением ее объема (например, вследствие перелома стенок глазницы), но и уменьшение объема жирового тела глазницы вследствие его смещения в верхнечелюстную пазуху (при переломе нижней стенки глазницы) и/или посттравматической атрофии с последующим замещением фиброзной тканью [5].
Клинически ПЭ проявляется комплексом анатомо-функциональных изменений, среди которых наибольшую значимость имеют диплопия, ограничение подвижности глазного яблока, птоз верхнего века, лагофтальм, заворот нижнего века с соответствующими изменениями глазной поверхности [6–8]. Следствием указанных проявлений становится трудовая и социальная дезадаптация пациентов, что обусловливает необходимость своевременной и наиболее полной коррекции данного состояния. Несмотря на то, что энофтальм вследствие травмы глазницы был описан более ста лет назад [9], сложность анатомического строения глазницы, а следовательно, и сложность травматических изменений объясняют отсутствие единой выработанной диагностической и лечебной тактики ведения пациентов с ПЭ. В связи с этим целью данной работы стало обозначить нерешенные проблемы с учетом современных тенденций в диагностике и реабилитации пациентов с ПЭ.
Данный обзор основан на информации из научных работ, опубликованных за последнее десятилетие. Тем не менее, отдавая должное авторам первоисточников, в список литературы авторы статьи включили также более ранние публикации.
Современные подходы к диагностике энофтальма
В настоящее время можно считать общепризнанной бесперспективность определения «нормальных» значений выстояния глазного яблока из глазницы ввиду влияния на этот показатель антропологических особенностей строения черепа, возраста, пола [10, 11]. Более целесообразным представляется определять разницу между выстоянием передних границ правого и левого глазных яблок при диагностике одностороннего энофтальма или оценивать выстояние глазных яблок в динамике при двустороннем энофтальме. В работах R. Kempster, M. Hamedani асимметрию выстояния правого и левого глазных яблок более 2 мм предлагается рассматривать как монолатеральный энофтальм [6, 12]. В свою очередь R. Hazani и M.J. Yaremchuk называют энофтальм в 2–3 мм клинически значимым, а более 5 мм — обезображивающим [13], тогда как по мнению L. Koo клинически значимым является энофтальм в 3–4 мм и более [14]. X. Fan et al. называют аксиальную дистопию в 1–2 мм легкой, 3–4 мм — умеренной, а энофтальм свыше 5 мм — выраженным [15]. В работе М. Pagnoni et al. ПЭ более 2 мм рассматривается как показание к хирургической коррекции [8]. Тем не менее не следует забывать, что на восприятие энофтальма пациентом влияет ряд других факторов, помимо положения глазного яблока по сагиттальной оси, а инструменты для традиционной экзофтальмометрии не обладают достаточной объективностью [7, 16].
Традиционно в рутинной практике для скринингового определения энофтальма используется экзофтальмометр Гертеля [5, 7, 9]. Однако т. к. при травмах с вовлечением скуловой кости традиционная экзофтальмометрия относительно латерального глазничного края не позволяет получать достоверные результаты [5, 7], получили распространение альтернативные методики [17–20]. В связи с тем, что в последние десятилетия «золотым стандартом» диагностики при травматических изменениях глазницы стала компьютерная томография [4, 5, 16, 19–21], все большую популярность приобретают методы измерения энофтальма, основанные на анализе компьютерных томограмм с помощью соответствующего программного обеспечения [10, 18, 22]. Альтернативой традиционному линейному определению энофтальма становится расчет дефицита объема ретробульбарного пространства с использованием компьютерных методов трехмерной реконструкции. Эти технологии не только позволяют специалистам определять тактику и объем хирургического вмешательства, но и используются для прогноза развития ПЭ в отдаленном периоде. В исследовании радиологических предикторов ПЭ S. Ahmad Nasir et al. показали, что у пациентов с площадью перелома более 150 мм2 частота развития ПЭ в 3 раза выше, чем у лиц с меньшим размером перелома. Также были отмечены статистически незначимые корреляции между локализацией, размером перелома, изменениями глазодвигательных мышц и развитием ПЭ [26]. По данным других авторов, к формированию ПЭ приводят дефекты дна глазницы более 25% [13].
Таким образом, обращение к новым технологиям и разработка более совершенных методов диагностики обусловлены важностью точного измерения дефекта глазницы и величины ПЭ для реализации максимального потенциала хирургических техник.
Хирургическая коррекция энофтальма
Поскольку ПЭ, как правило, является следствием травмы глазницы с нарушением целостности костей глазницы, в первую очередь обязательно выполняется реконструкция ее стенок [23, 24]. Это позволяет восстановить нормальную анатомию глазницы и опосредованно частично или полностью устранить энофтальм. Считается наиболее оптимальным хирургическое лечение травмы глазницы в остром периоде [8, 21–23] в связи с тем, что спустя 14 сут анатомическое сопоставление костных отломков может быть затруднено из-за образования фиброзных спаек и лизиса краев дефектов костей [22]. Тем не менее детальный анализ литературы, проведенный L. Dubois et al., выявил недостаточность доказательной базы для определения оптимальных сроков проведения реконструкции глазницы. В качестве показаний для хирургического вмешательства в остром периоде после травмы (в течение 14 сут) авторами были выделены тяжелые травмы глазницы с выраженным нарушением функции глаза, раннее возникновение гипо- и/или энофтальма и смещение до 50% стенки глазницы. В случае отсроченного развития посттравматического энофтальма и при наличии симптоматической диплопии реконструктивное вмешательство проводят в более отдаленные сроки [23].
Вследствие выраженной острой реакции мягких тканей глазницы на травматическое воздействие энофтальм, как правило, развивается спустя некоторое время после травмы. Восстановление целостности костных стенок и краев глазницы в раннем периоде в отдельных случаях позволяет предотвратить развитие ПЭ. Некоторые авторы отмечают зависимость между сроками хирургической коррекции перелома и частотой возникновения ПЭ. В своем исследовании B. Dulley и P. Fells отметили, что ПЭ развился у 20% пациентов, которым выполнялось оперативное вмешательство в течение 2 нед. после травмы глазницы, и у 7% оперированных спустя 6 мес. после получения травмы [25].
С целью реконструкции стенок и краев глазницы используют аутологичные костные фрагменты, а также имплантаты из биосовместимых материалов (вспененный полиэтилен, титан и др.) [1, 21, 27–30]. Сложная анатомия глазницы и индивидуальные вариации травматических изменений обусловливают переход от использования стандартных имплантатов с заранее заданной формой к более персонализированным, специально изготовленным с учетом требований конкретной клинической ситуации. В последние годы большую популярность в челюстно-лицевой хирургии и пластической офтальмохирургии приобретают технологии автоматизированного проектирования (computer-aided design, CAD) и автоматизированного производства (computer-aided manufacturing, CAM): трехмерного принтинга, стереолитографии, избирательного лазерного спекания (selective laser sintering, SLS), электронно-лучевой плавки (electron-beam melting, EBM) и моделирования методом наплавления (fused deposition modelling, FDM) [8, 29, 30]. Тем не менее, несмотря на разнообразие доступных имплантатов и техник, четких показаний к применению того или иного материала в зависимости от параметров костного дефекта в литературе не обнаружено.
Применяемые компьютерные технологии планирования хирургического вмешательства и использование современных биосовместимых пластических материалов не гарантируют полную коррекцию ПЭ и не обеспечивают профилактику дальнейшего западения глазного яблока в позднем посттравматическом периоде [1, 9, 21]. В исследовании Y. Zhang et al. [28] имплантация в глазницу анатомически адаптивной титановой сетки позволила скорректировать только до 50% величины позднего ПЭ. По данным В.А. Селезнева и соавт. [29], при применении костных аутотрансплантатов со свода черепа остаточный энофтальм сохранился у 26,5% пациентов, при использовании трансплантата из ветви нижней челюсти — у 25%, при имплантации сетчатого титанового имплантата остаточный энофтальм был определен в 28,5% случаев. По результатам различных ретроспективных исследований процент развития вторичного послеоперационного энофтальма у пациентов, оперированных по поводу изолированной травмы дна глазницы, также достигает 26,6% [31].
Развитие остаточного энофтальма авторы объясняют возникновением диспропорционального соотношения объемов глазницы и ее содержимого [29]. Основной причиной данного нарушения является невозможность точного воссоздания сложной архитектуры глазницы при помощи стандартных имплантатов ввиду необходимости восстановления правильного контура и объема костного каркаса. Также значительную роль в развитии прогрессирующего ПЭ играют некроз адипоцитов жирового тела глазницы и его фиброзирование [5, 21, 29, 32]. Решение данной проблемы может обеспечить комбинированная или двухэтапная хирургическая тактика, позволяющая восстанавливать не только форму глазницы, но и рельеф ее стенок, а также замещать утраченный объем мягких тканей [1, 9, 21, 29, 32].
Для восполнения утраченного объема ретробульбарных мягких тканей одномоментно с костной реконструкцией или во время второго этапа хирургической коррекции ПЭ используют твердые (силикон, вспененный полиэтилен) или инъекционные имплантаты (суспензия костной стружки, филлеры на основе гиалуроновой кислоты), а также аутологичную жировую ткань (буккальный жир, фрагменты подкожной жировой клетчатки, липоаспират) [1, 32–37]. Если при использовании твердых синтетических имплантатов возникают вопросы об их биосовместимости и реакции окружающих тканей, то при использовании биологических тканей интересует стабильность достигнутого результата в отдаленном послеоперационном периоде. Данные литературы о стабильности эффекта после введения биодеградируемых филлеров неоднозначны. По данным А.В. Шептулина, эффект инъекции геля гиалуроновой кислоты в среднем сохраняется до 12 мес. при введении в глазницу для коррекции энофтальма [36]. При этом М. Zamani et al. уже в течение первого года после введения отмечали резорбцию препарата и необходимость повторной коррекции энофтальма [33]. Кроме того, в доступных источниках не обнаружено четкой схемы дозирования гелей гиалуроновой кислоты и сведений о прогнозировании результата при внутриорбитальном введении.
Исследования последнего десятилетия, посвященные изучению жировой ткани и использованию ее при реконструкции, продемонстрировали большой потенциал этого пластического материала. С целью объемно-контурной пластики глазницы предлагается использовать как аутологичную подкожную жировую ткань, полученную путем резекции или аспирации, так и буккальный аутожир самого пациента [1, 9, 32, 34, 35]. Несмотря на описанные прекрасные результаты трансплантации жировой ткани в глазницу в сроки наблюдения от 4 мес. до 3 лет, остается открытым вопрос о стабильности эффекта в отдаленном послеоперационном периоде. Как известно, клетки жировой ткани не устойчивы к воздействию гипоксии, поэтому после трансплантации при отсутствии ранней васкуляризации жировая ткань склонна к постепенной резорбции. В связи с этим в последние годы были предложены способы повысить приживляемость клеток трансплантированного липоаспирата за счет стимулирования раннего ангиогенеза, в т. ч. с помощью предварительного обогащения стволовыми клетками [38–40]. Продемонстрированное положительное влияние стволовых клеток на раннюю васкуляризацию и жизнеспособность клеток липоаспирата в экспериментах in vitro и in vivo позволяет надеяться на хорошие результаты в дальнейших клинических исследованиях.
Заключение
Сложность и многообразие травматических изменений, наблюдаемых при ПЭ, представляют собой непростую задачу для коррекции и требуют комплексного междисциплинарного подхода с участием хирургов челюстно-лицевого и офтальмологического профиля. Современные компьютерные технологии открывают новые перспективы в планировании и прогнозировании хирургического вмешательства, применение тканевых и клеточных технологий позволяет использовать собственные регенераторные ресурсы организма пациента, однако требуются дальнейшие исследования в следующих направлениях:
Формирование единых диагностических критериев ПЭ и четких показаний к срокам и методам хирургической коррекции с учетом характера травматических повреждений.
Разработка оптимальной тактики хирургического вмешательства, позволяющего восстановить анатомию глазницы, при необходимости скорректировать имеющийся ПЭ и обеспечить профилактику его развития в дальнейшем с учетом современных возможностей планирования и прогнозирования результатов лечения, большого арсенала пластических материалов для хирургической коррекции ПЭ, а также выделенных факторов развития и прогрессирования ПЭ.
Сведения об авторах:
1 Гущина Марина Борисовна — к.м.н., научный сотрудник отдела разработки высокотехнологичных методов реконструктивной челюстно-лицевой хирургии, ORCID iD 0000-0002-0306-4531;
2 Афанасьева Дарья Сергеевна — к.м.н., аспирант, ORCID iD 0000-0001-6950-6497.
1 ФГБУ «ЦНИИС и ЧЛХ» Минздрава РФ. 119991, Россия, г. Москва, ул. Тимура Фрунзе, д. 16, стр. 1.
2 ФГАУ «НМИЦ «МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова» Минздрава РФ, 127486, Россия, г. Москва, Бескудниковский б-р, д. 59а.
Контактная информация: Афанасьева Дарья Сергеевна, e-mail: ada-tomsk@yandex.ru.
Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила: 16.06.2019.
About the authors:
1Marina B. Gushchina — MD, PhD, Researcher of the Department of the Development of High-tech Methods for Reconstructive Maxilla-Facial Surgery, ORCID iD 0000-0002-0306-4531;
2Daria S. Afanasyeva — MD, PhD, postgraduate student, ORCID iD 0000-0001-6950-6497.
1Central Research Institute of Dentistry and Maxillo-Facial Surgery. 16, Timura Frunze str., Moscow, 119991, Russian Federation.
2S.N. Fedorov NMRC “MNTK “Eye Microsurgery”. 59а, Beskudnikovsky blvd., 127486, Moscow, Russian Federation.
Contact information: Daria S. Afanasyeva e-mail: ada-tomsk@yandex.ru. Financial Disclosure: no author has a financial or property interest in any material or method mentioned. There is no conflict of interests. Received: 16.06.2019.
![Энофтальм [17] Энофтальм [17]](https://probolezny.ru/media/bolezny/enoftalm/enoftalm-17_s.jpeg)
![Гайморова пазуха при синдроме молчащего синуса и в норме [21] Гайморова пазуха при синдроме молчащего синуса и в норме [21]](https://probolezny.ru/media/bolezny/enoftalm/gaymorova-pazuha-pri-sindrome-molchashego-sinusa-i-v-norme-21_s.jpeg)
![Энофтальм в сочетании с микрофтальмом [17] Энофтальм в сочетании с микрофтальмом [17]](https://probolezny.ru/media/bolezny/enoftalm/enoftalm-v-sochetanii-s-mikroftalmom-17_s.jpeg)
![Энофтальм правого глаза на КТ [22] Энофтальм правого глаза на КТ [22]](https://probolezny.ru/media/bolezny/enoftalm/enoftalm-pravogo-glaza-na-kt-22_s.jpeg)