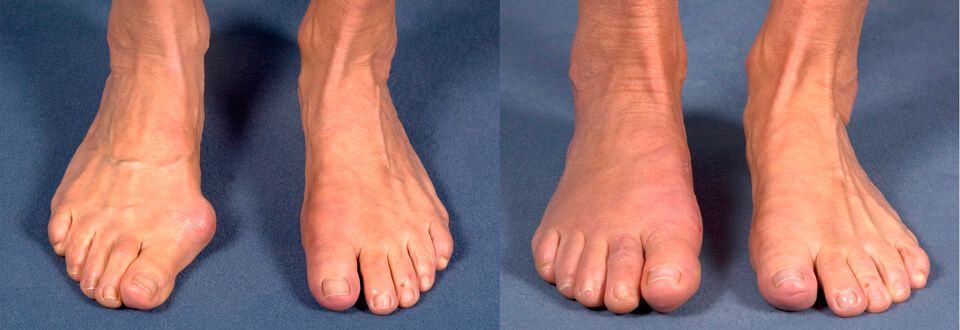
Халюс вальгус (Hallux Valgus) или вальгусная деформация пальца стопы является одним из наиболее часто встречаемых ортопедических заболеваний. На его долю приходится порядка 70% всех ортопедических патологий. При этом она не только провоцирует образование косметического дефекта, но и обуславливает нарушение анатомии всей стопы, что приводит к нарушению ходьбы, появлению болей и существенно снижает качество жизни человека.
В наиболее тяжелых ситуациях больные теряют способность самостоятельно передвигаться даже в ортопедической обуви, что вызывает не только физический, но и выраженный психологический дискомфорт. Поэтому важно не только своевременно обнаружить Hallux Valgus у взрослых, но и провести лечение. При этом нужно быть готовым к тому, что единственным эффективным способом исправить ситуацию является операция.
Что такое Hallux Valgus
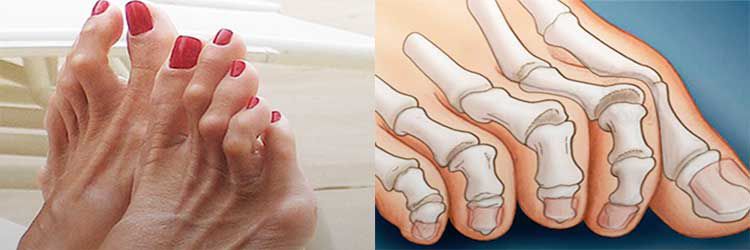
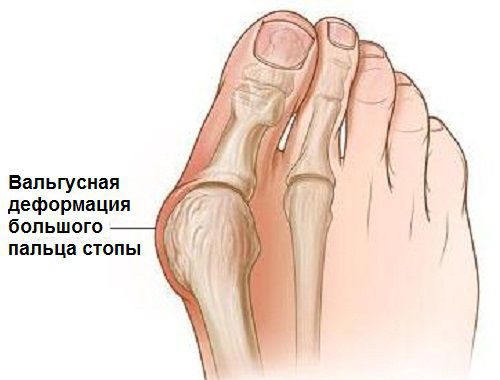
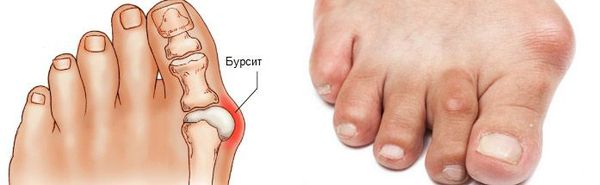
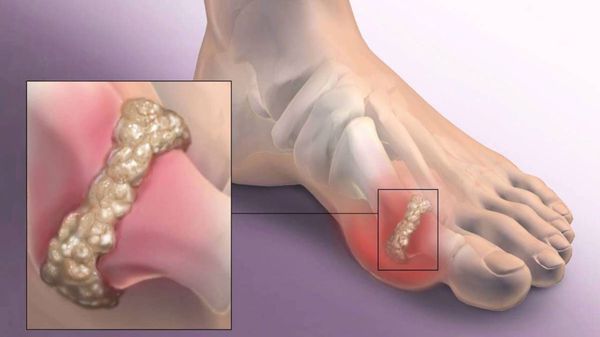
Hallux Valgus (вальгусное отклонение первого пальца или большого пальца стопы) – прогрессирующее дистрофическое заболевание стопы, сопровождающееся отклонением большого пальца из анатомически правильного положения в сторону соседних пальцев, что приводит к образованию так называемой шишки, именуемой в медицинской практике экзостозом. Как правило, деформация наблюдается одновременно на обеих стопах. В 95% случаев она диагностируется у женщин и обычно возникает после 30—40 лет, что обусловлено развитием естественных гормональных изменений.
С возрастом яичники женщин начинают продуцировать эстрогены в меньших количествах. Как известно, эти половые гормоны участвуют в процессе синтеза коллагена. Он является основным компонентом соединительной ткани, из которой образована вся капсульно-связочная система.
В норме образованные соединительной тканью участки постоянно обновляются и перестраиваются в ответ на различные повреждения и нагрузки. Именно коллагеновые волокна обеспечивают прочность и долговечность соединительной ткани. Поэтому на фоне снижения выработки эстрогенов количество продуцирующего в организме коллагена также падает, что и приводит к уменьшению прочности соединительной ткани, растягиванию связок и уменьшению степени фиксации плюснефалангового сустава в правильном положении.
Также замечено, что Hallux Valgus чаще всего наблюдается у тех женщин, чьи матери страдали от этого заболевания. Но основным фактором развития патологии является продолжительное ношение неудобной обуви, в частности слишком узкой и с каблуком, высота которого превосходит 3—4 см. Это обусловлено тем, что подобная обувь провоцирует неравномерное распределение нагрузки на стопу, вызывает разрушение соединительной ткани и ослабление связок. При длительном ношении такой обуви постепенно передний отдел стопы распластывается и постепенно развивается поперечное плоскостопие.
Патологический процесс не протекает изолированно. В него вовлекаются костные, соединительнотканные образования и мышцы. Возникающий мышечный дисбаланс приводит к тому, что смещаются мелкие кости, принимающие на себя нагрузку при ходьбе, и 1-я плюсневая кость. Впоследствии происходит и отклонение от нормальной оси и большого пальца, что и приводит развитию вальгусной деформации.
Организм вынужден приспосабливаться к происходящим изменениям, что и провоцирует перестройку костной ткани с формированием болезненного костного нароста в виде шишки и развитие прогрессирующего артрозоартрита 1-го плюснефалангового сустава. Неправильное распределение нагрузки на стопу приводит к тому, что головки 2 и 3 плюсневых костей постоянно перегружаются, что провоцирует появление болей в их проекции, а также развитие артроза 2 и 3 плюснефаланговых суставов. Впоследствии большой палец как бы ложится на соседние, что в комплексе придает стопе достаточно неэстетичный вид.
Вальгусная деформация склонна усугублять во время беременности, при получении травм стопы и голени, а также при наличии продольного плоскостопия.
Hallux Valgus сопровождается нарушением кровообращения в области поражения. Подобное чревато развитием остеопороза, т. е снижением плотности костей с повышением риска их переломов. Кроме того, заболевание может осложняться уплощением головки плюсневой кости, врастанием ногтя и развитием остеохондроза и деформаций позвоночника, так как из-за нарушений анатомии стопы нагрузка на позвоночник распределяется неправильно. В результате возникают дегенеративно-дистрофические изменения в межпозвоночных дисках, что может стать причиной образования протрузий и межпозвоночных грыж.
Симптомы Hallux Valgus
Вальгусная деформация 1-го пальца стопы развивается медленно. Изначально патология не дает о себе знать ярко выраженными проявлениями. Со временем больные замечают, что привычная обувь становится слишком тесной, начинает давить и натирать, а также значительно быстрее снашиваться.
Впоследствии в области сочленения большого пальца с плюсневой костью (боковая часть стопы) формируется выпячивание, провоцирующее появление дискомфорта при длительной ходьбе. В этот момент уже присутствует незначительное отклонение большого пальца от нормальной оси, но заметить это можно только при очень внимательном осмотре стопы. Постепенно угол отклонения увеличивается, а шишка растет. Это приводит к появлению характерных для вальгусной деформации 1-го пальца стопы симптомов:
- постоянного присутствия усталости ног, значительно усиливающейся к вечеру;
- возникновения сильного дискомфорта при ношении узкой обуви и с высоким каблуком, который не проходит даже во время отдыха;
- образовавшийся в области большого пальца экзостоз доставляет боль и становиться хорошо заметным, что вызывает психологические сложности;
- болевого синдрома, склонного усиливаться с течением времени;
- утолщения кожи на подошвенной части стопы с образованием крупных мозолей;
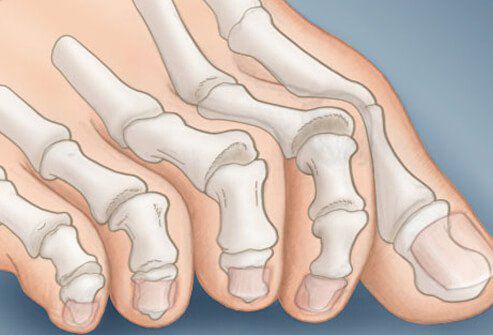
- компенсаторного искривления 2 и 3 пальцев стопы, что называют молоткообразной деформацией;
- неустойчивости походки из-за нарушений опорной функции стопы.
Hallux Valgus может осложняться развитием бурсита плюснефалангового сустава, т. е. воспалением его суставной капсулы. Это приводит к возникновению припухлости и покраснения данной области. Именно развитие симптомов бурсита в сочетании с усталостью ног и является основным поводом для обращения больных к врачу. Хотя значительно правильнее было бы сделать это еще при появлении первых признаков развития вальгусной деформации большого пальца стопы.
Нередко бурсит сочетается с синовитом, т. е. воспалением синовиальной оболочки плюснефалангового сустава, для которого также характерно покраснение, отечность и болезненность. Но подобные осложнения опасны инфицированием сустава в результате образования свища.
Степени
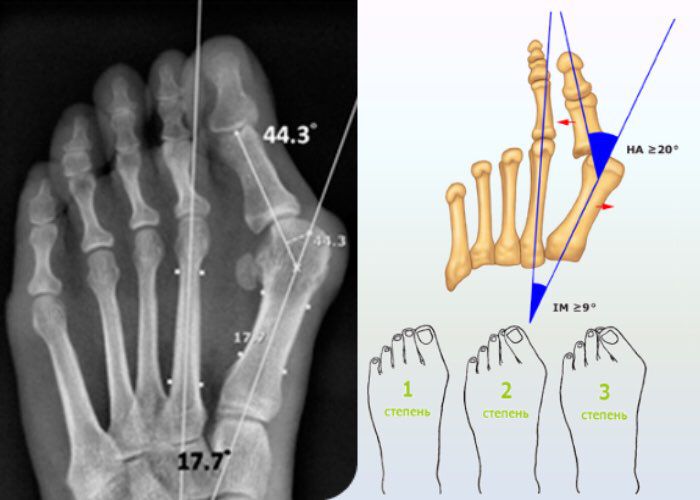
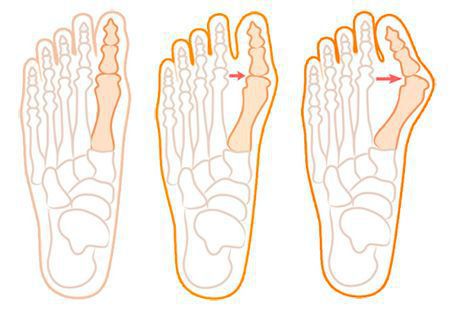
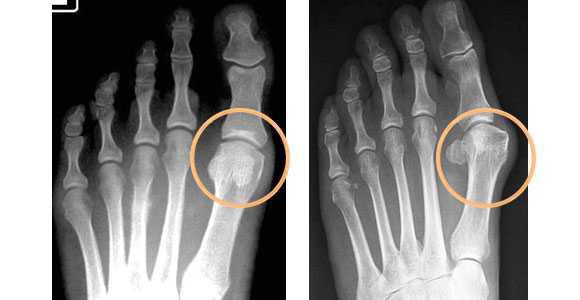
В течении Hallux Valgus выделяют 3 степени на основании величины межплюсневого угла, образованного 1 и 2 плюсневыми костями, и углом отклонения большого пальца от центральной оси плюсневой кости. Их рассчитывают на основании данных рентгеновских снимков.
- Hallux Valgus 1 степени диагностируется при угле отклонения большого пальца менее 25° и межплюсневом угле менее 12°. На этом этапе развития патологии боли и дискомфорт еще отсутствуют, но наблюдается усталость ног при продолжительных нагрузках.
- Hallux Valgus 2 степени диагностируется при угле отклонения большого пальца в пределах 25—35° и межплюсневом угле в рамках 12—18°. Для нее типично появление отеков и болевого синдрома, интенсивность которого нарастает при нагрузках на стопу. Также на этом этапе развития заболевания больные обращают внимание, что старая и привычная обувь становится тесной и неудобной.
- 3 степени вальгусной деформации 1-го пальца стопы диагностируется при угле отклонения большого пальца более чем на 35° и межплюсневом угле более 18°. В подобных ситуациях уже заметны выраженные изменения в анатомии стопы, возникают натоптыши, крупные мозоли, боли в ногах присутствуют практически постоянно, а также больные обращают внимание на появление дискомфорта в спине, что обусловлено неправильным распределением нагрузки на позвоночник в связи с деформацией стопы.
Выраженность болевого синдрома не всегда сопоставима со степенью развития Hallux Valgus.
Диагностика
При появлении признаков вальгусной деформации большого пальца стопы следует обращаться к ортопеду. Первым делом врач проводит осмотр обеих ног и опрашивает больного о наличии болевых ощущений в области образования экзостоза, особенностях их появления. Во время осмотра ортопед обращает внимание на распластанность переднего отдела стопы, деформацию большого пальца, плюснефалангового сустава, наличие покраснения, отека мягких тканей и молоткообразной деформации 2 и 3 пальцев. При этом врач обязательно сравнивает стопы обеих ног.
Для уточнения диагноза и степени Hallux Valgus обязательно назначаются инструментальные методы исследования:
- рентгенография – снимки делаются в двух проекциях, после чего рассчитываются необходимые углы;
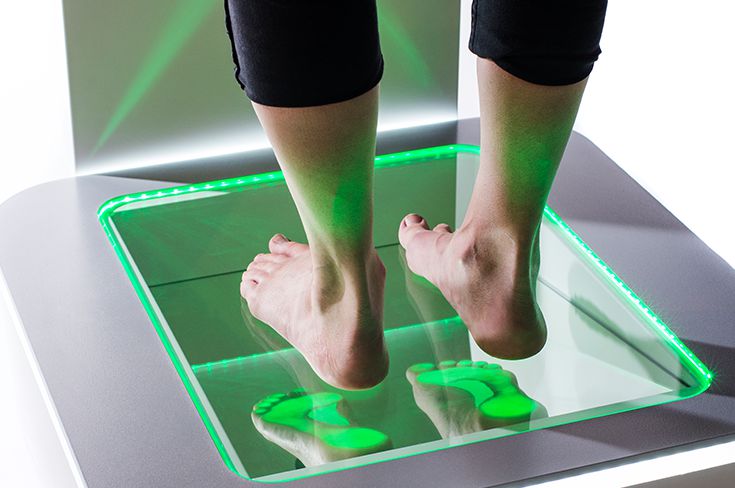
- плантография – снимок отпечатков подошвенных частей обеих стоп, выполняемый на специальном устройстве;
- КТ и МРТ – показаны при необходимости детализировать изменения в стопе и мягких тканях.
Лечение Hallux Valgus
При вальгусной деформации большого пальца лечение может осуществляться консервативными методами. Но оно не способно исправить уже сформировавшуюся у взрослого человека деформацию, а направлено в большей степени на устранение симптомов и торможение ее прогрессирования. Радикально решить проблему, устранить боли и постоянную усталость ног способна только операция, поэтому любые консервативные методы следует рассматривать исключительно в качестве временной меры.
Лечение без операции
Итак, в первую очередь больным рекомендуется подобрать удобную обувь и ортопедические стельки, а также выполнять специальные упражнения для укрепления мышц. При этом важно использовать ортопедические стельки, изготовленные по индивидуальным параметрам, поскольку стандартные не способны остановить дальнейшее развитие деформации и уменьшить болевой синдром. Обязательно нужно исключить длительное стояние и ходьбу.
Также ортопеды могут рекомендовать использовать вальгусную шарнирную шину. Она представляет собой специально сконструированный фиксатор, который призван удерживать видоизменный сустав в правильном положении.

Дополнительно назначаются препараты, способствующие устранению болей. Как правило, это средства группы НПВС, которые также способствуют уменьшению воспалительного процесса, и согревающие мази. При отсутствии острого воспалительного процесса могут проводиться курсы физиотерапевтических процедур:
- индуктотермии;
- фонофореза с гидрокортизоном;
- озокерита;
- электрофореза с новокаином.
Пациентам, имеющим лишний вес, рекомендуется обратиться к диетологу или самостоятельно принять меры для снижения массы тела.
При принятии решения радикально бороться с Hallux Valgus больному в индивидуальном порядке подбирается методика выполнения операции, которых сегодня существует очень много. При этом учитываются:
- степень деформации;
- выраженность дегенеративных изменений сустава;
- форма и размер плюсневой кости.
В целом все операции при вальгусной деформации 1 пальца стопы делятся на малоинвазивные и реконструктивные. Хирургические вмешательства первой группы отличаются меньшей травматичностью, так как осуществляются через 2-3 небольших прокола, размер которых не превышает 3-4 мм. Но они будут результативными исключительно при начальных степени развития деформации. Кроме отличного косметического эффекта, малоинвазивные хирургические вмешательства имеют и еще одно неоспоримое достоинство – короткий реабилитационный период. После их проведения пациент может вернуться к привычному для себя образу жизни уже через 3-4 недели.
Реконструктивные операции при Hallux Valgus выполняются в более сложных случаях, когда уже присутствуют изменения положения костей. Они осуществляются через разрез длиной 2-4 см с оголением костных структур, что позволяет максимально точно приблизить положение костей плюсны к правильному и зафиксировать деформированный сустав в нормальном положении.
Операции при Hallux Valgus:
Операции при Hallux Valgus бывают 3 видов:
- На мягких тканях, при которых хирург работает исключительно с мышцами, сухожилиями и суставной сумкой. Они применяются только при деформации 1 степени при отсутствии изменений в головке плюсневой кости.
- На костях, в рамках которых выполняется резекция экзостоза, что требуется при вальгусной деформации, достигшей 2—3 степени.
- Комбинированные, заключаются в одномоментном удалении имеющихся костных наростов и проведении пластики растянутых связок, что показано в запущенных ситуациях с выраженными нарушениями опорной функции стопы.
После проведения операции пациенты остаются в клинике 2—7 дней. Швы снимаются спустя 10—14 дней, но восстановительный период в среднем длится около 3 месяцев. Первые 2—8 недель показано ношение специальной обуви Барука, разгружающей передний отдел стопы, а впоследствии ортопедической обуви с использованием индивидуально подобранных стелек. Но снова вставать на высокие каблуки можно не ранее, чем через 6 месяцев после проведения хирургического вмешательства.
Рассмотрим наиболее часто проводимые виды операций при вальгусной деформации 1-го пальца стопы, применяемые в современной ортопедии. Но стоит сразу отметить, что практически при каждой из них, независимо от вида, производится операция Шеде, подразумевающая спиливание образовавшейся костной мозоли.
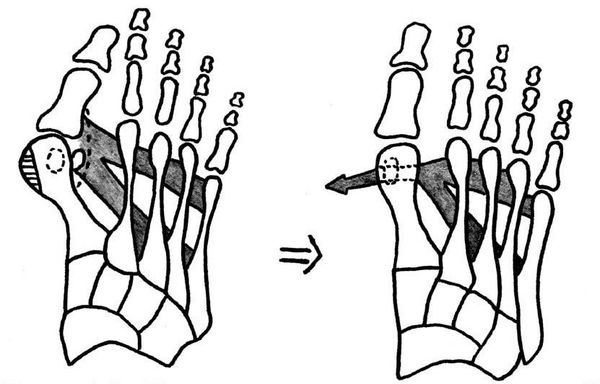
McBride
Методика McBride является самой популярной из использующихся сегодня для лечения легких форм Hallux Valgus. Она относится к числу проводимых на мягких тканях, а ее суть состоит в перемещении сухожилия мышцы, приводящей большой палец стопы, на головку 1-й плюсневой кости. Благодаря подобному решению удается добиться сближения костей плюсны и возобновить нормальный мышечно-сухожильный баланс стопы.
Но при выборе этой методики стоит принимать во внимание тот факт, что отводящая мышца большого пальца не способна противодействовать постоянно присутствующей нагрузке, если пациент не придерживается рекомендаций врача и не меняет свои привычки, т. е. не устраняет действие провоцирующих возникновение вальгусной деформации факторов. Поэтому после проведения операции McBride риск повторного развития Hallux Valgus достаточно высок, ведь пациенту необходимо носить индивидуально подобранную ортопедическую обувь, отказаться от каблуков и выполнения тяжелой физической работы, что неприемлемо для многих женщин. Напомним, именно они составляют более 95% всех страдающих от Hallux Valgus больных.
При сложных деформациях операцию McBride сочетают с остеотомией 1 плюсневой кости SCARF.
SERI
SERI – миниинвазивная операция, при которой выполняется поперечная остеотомия через разрез мягких тканей величиной около 1 см. Следующим этапом хирургического вмешательства выполняется перемещение фрагмента кости в нужном направлении и его фиксация специальной спицей.
Под остеотомией подразумевают пересечение кости, что позволяет добиться другой ее пространственной конфигурации.
CHEVRON
Данное хирургическое вмешательство подразумевает осуществление V-образной остеотомии. После того, как оперирующий хирург распилит 1-ю плюсневую кость у головки, он совмещает образовавшиеся костные фрагменты, восстанавливая нормальную анатомию кости при помощи специальных титановых винтов. Это обеспечивает максимально надежную фиксацию, что устраняет необходимость в наложении гипса на период реабилитации. Но эта методика эффективна исключительно при слабовыраженных вальгусных деформациях большого пальца. А поскольку диагностировать патологию на этом этапе удается крайне редко, операция сегодня применяется не слишком часто.
SCARF
Методика SCARF – золотой стандарт лечения Hallux Valgus. Она подразумевает выполнение Z-образной остеотомии, что дает возможность установить головку 1 плюсневой кости под правильным углом, а также устранить деформацию суставной капсулы и перенаправить сухожилия. Полученные фрагменты костей также закрепляют титановыми винтами.
Артродез
Артродезирование – операция, показанная в наиболее сложных случаях, когда также наблюдается поперечно-распластанная деформация и повышенная мобильность 1-го плюсне-клиновидного сустава. Она заключается в полном удалении не подлежащего восстановлению сустава и неподвижном соединении образующих его костей, что приводит к полному обездвиживанию данного сегмента. Поэтому эта операция проводится только в самых крайних случаях.
Операция при молоткообразной деформации пальцев ног
Устранить деформацию остальных пальцев ног, пострадавших в результате прогрессирования Hallux Valgus, можно путем проведения:
- тенотомии – изменение положения сухожилий за счет их пересечения или перемещения;
- резекции кости – удаление основания средней или головки основной фаланги, что дает возможность устранить лишнюю костную ткань и признаки деформации;
- остеотомии Вейля или Уилсона – исполняется по типу операции SCARF.
Профилактика
Поскольку заболевание относится к числу тех, что передаются по наследству, всем, чьи близкие родственники сталкивались с вальгусной деформацией большого пальца, во избежание ее развития следует придерживаться определенных профилактических мер, в особенности девушкам. Они заключаются в:
- ношении удобной обуви, которая не сдавливает стопу и имеют каблук не выше 4-х см;
- постоянном использовании ортопедических стелек, подобранных ортопедом индивидуально;
- соблюдении режима труда и отдыха, в особенности, если образ жизни и труда связан с повышенной нагрузкой на стопы;
- регулярных профилактических осмотрах ортопедом для коррекции стелек и своевременного обнаружения показаний для проведения хирургического вмешательства;
- регулярном выполнении специальной гимнастики для стоп с целью укрепления мышечно-связочного аппарата, заключающейся в подъеме пальцами ног мелких предметов с пола, поочередной ходьбе на пальцах и пятках, перекатывании стопой специальных массажных шариков.
Таким образом, с вальгусной деформацией большого пальца стопы может встретиться практически каждый. Поэтому задумываться о профилактике ее развития следует с самых ранних лет (лечение Hallux Valgus у детей), и при возникновении признаков деформации не бояться проведения операции. Своевременное выполнение хирургического вмешательства позволит избежать массы проблем со здоровьем, обусловленных Hallux Valgus, а также мучительных болей, отеков и изматывающей усталости ног. Но после ее проведения важно в точности выполнять рекомендации врача. В противном случае не исключена вероятность развития рецидива.
Hallux valgus – консервативные методы лечения
Hallux valgus (так называемая “косточка” на ногах) – это отклонение кнаружи первого пальца стопы. Данная патология весьма распространенная, и ее провоцируют много факторов – слабость связок, поперечное плоскостопие, травмы, некомфортная обувь. Чаще болеют женщины, так как любят носить обувь на высоком каблуке или остроносые узкие туфли. Модельная обувь элегантно смотрится на женской ножке, но систематическое ее использование чрезвычайно вредно для стоп. Недуг прогрессирует с возрастом и по мере развития симптоматика становится ярче, боль сильнее, а деформация ступни значительнее. На поздних стадиях каждый шаг вызывает страдание, да и в эстетическом плане вид ног удручает. Но благодаря современным методам лечения сегодня можно помочь пациенту при любой степени Hallux valgus. В этой статье мы остановимся на консервативных методах, которые показаны при начальной стадии болезни. Они могут остановить прогрессирование болезни и значительно отдалить ее негативные последствия.
Признаки и диагноз Hallux valgus
Диагноз ставится на основе жалоб пациента и подтверждается данными инструментальных исследований. При осмотре видна распластанная стопа и деформация большого пальца, который отклонен под углом к остальным. Возможна гиперемия и легкая болезненность выступающей косточки при пальпации. Для уточнения диагноза назначают рентген. На снимке стопы оценивается угол отклонения пальца и степень его деформации. На основе увиденного назначается лечение. Оно может быть безоперационным при начальных стадиях болезни, но, если деформация существенная, без оперативного вмешательства не обойтись.
Hallux valgus – как лечить без операции
Консервативная терапия при проблемах с первым пальцем ноги показана на начальных этапах болезни, когда она еще не запущена, или у лиц в старческом возрасте, когда оперативное вмешательство невозможно.
Цель лечения – предотвратить прогрессирование болезни с помощью устранения патологической нагрузки на стопы.
Рекомендации специалистов по консервативному лечению:
- Использование вспомогательных приспособлений.
Для облегчения симптомов используются многочисленные приспособления, которые сегодня представлены в широком диапазоне во всех ортопедических салонах. Ортезы не только уменьшают боль, но и не дают прогрессировать болезни, приближают палец к естественному положению и облегчают состояние пациента. Наиболее популярные приспособления:
- специальные межпальцевые клинья, вкладыши, валики – они принимают давление на себя, разгружая передний свод стопы, стимулируют ослабленные мышцы и корректируют положение суставов;
- ортопедические отводящие шины для первого пальца ноги оказывают действие аналогичное фиксаторам, они помогают удерживать палец в правильном положении, но их обычно используют ночью, так как ходят в них неудобно;
- индивидуальные стельки необходимы при проблемах с ногами; они корректируют свод стопы;
В Европейском Центре ортопедии и терапии боли готовят индивидуальные стельки на заказ из высокотехнологического материала, используя современный термопластик. Такие стельки пользуются большим спросом, они избавляют от болей не только в стопе, но и в позвоночнике, благодаря оптимальным функциональным параметрам; они универсальны и могут применяться с любой обувью.
Конечно, эффект от всех вспомогательных приспособлений ограничен, вальгус не может быть полностью исправлен, но перечисленные ортезы и индивидуальные стельки все-таки оказывают положительное влияние на патологию, замедляя процесс деформации. Они очень эффективны в реабилитационном периоде после операции. Для максимального эффекта их надо использовать круглосуточно, сочетая вкладыши, стельки и отводящие шины.
- Гимнастика для ног.
Специальная гимнастика для ног и стоп укрепляет мышцы, противодействуя деформации. Полезны вращение стопой в разные стороны, катание теннисного мяча подошвой, захват пальцами ноги небольших предметов, ходьба босиком по неоднородной поверхности. Врачи Европейского Центра ортопедии и терапии боли предложат эффективные упражнения, с помощью которых пациент может ежедневно тренировать мышцы ног, поддерживая их в хорошем тонусе. Особенно такие упражнения необходимо выполнять женщинам, которые вынуждены долго ходить на высоком каблуке и в модельной обуви.
- Массаж стопы и пальцев ног.
В начальном периоде болезни благоприятно воздействует на мышцы ног массаж. Регулярное прохождение курсов массажа стопы у опытного специалиста поможет отдалить прогрессирование заболевания. В крайнем случае, можно практиковать самомассаж. Технику самомассажа должен продемонстрировать врач. После расслабляющих и поглаживающих движений должны следовать интенсивные растирающие. Особенное внимание уделяется первому пальцу – его отводят в сторону, вращают, встряхивают, поколачивают. Важным условием положительного результата является регулярность всех процедур.
- Медикаментозное лечение.
Лечение препаратами местного воздействия улучшает самочувствие пациента, но эффект от них временный. Согревающие мази, специальные пластыри обладают обезболивающим эффектом и могут уменьшить воспалительный процесс. Благоприятны теплые ванночки с травами, с солью и йодом, с эфирными маслами, компрессы. Ежедневное их применение перед сном могут предотвратить прогрессирование болезни, расслабить переутомленные мышцы и улучшить самочувствие, но полностью избавить от Hallux valgus они не могут.
- Физиотерапевтическое воздействие.
Физиотерапевтические процедуры помогают уменьшить воспаление и тонизировать связочный аппарат. Врач назначает индивидуально курс физиотерапевтического воздействия:
- ультразвук;
- УВЧ-терапию;
- индуктотермию;
- магнитотерапию;
- теплолечение (парафинолечение, озокеритолечение);
- электрофорез
- Выбор правильной обуви.
Очень важен подбор правильной обуви. Новую обувь надо выбирать вечером, когда стопа становится шире и отечнее. Высокий каблук нежелателен, в течение дня лучше пользоваться удобной обувью на устойчивом каблуке и избегать длительного хождения или стояния.
- Избавление от лишних килограммов
Каждый лишний килограмм является серьезной обузой для позвоночника и стоп. Необходимо нормализовать вес, пересмотрев меню, изменив образ жизни. Важно заниматься спортом или элементарно увеличить физическую нагрузку адекватно возрасту.
При начинающихся проблемах в стопе незамедлительно обращайтесь к специалистам! Врачи Европейского Центра ортопедии и терапии боли поставят диагноз, квалифицированно оценят патологию и порекомендуют оптимальные методы лечения. Вам посоветуют антивальгусные ортезы, специальные супинаторы и ортопедические стельки, сделанные по индивидуальным параметрам. Только в случае невозможности применения консервативных методов, будут предложены оперативные вмешательства, которые вернут вам легкую и безболезненную походку.
Дата публикации 23 января 2018Обновлено 28 декабря 2021
Определение болезни. Причины заболевания
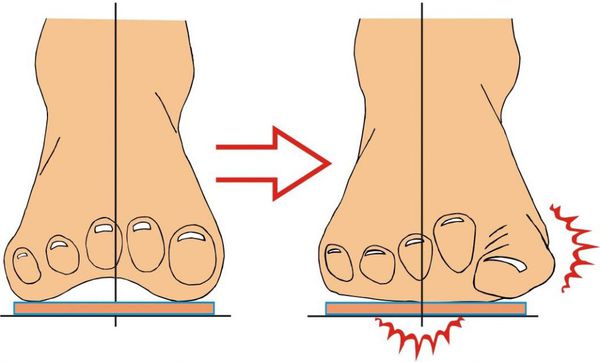
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса.[2][6][13]
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%.[3][8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность;[10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной.[15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца;[13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок;[9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава.[13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость.[11][15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник.[2][7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы.[4][15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака.[6][13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V.[5][8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах.[12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава.[10] Данная патология встречается нечасто и обычно является следствием травм.
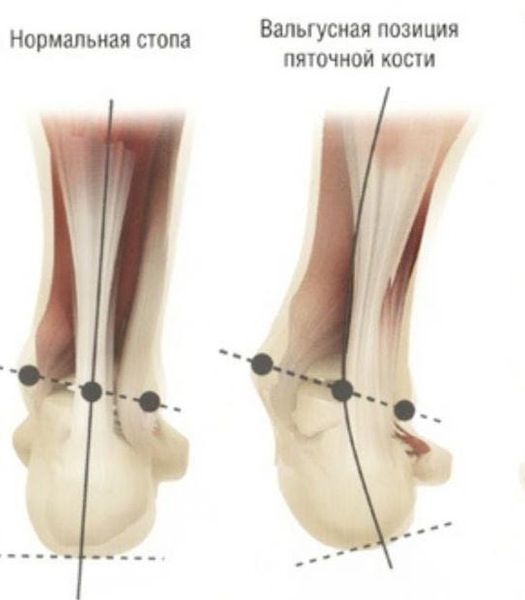
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
| I степень | II степень | III степень | |
|---|---|---|---|
| Межплюсневый угол |
<12° | <18° | <18° |
| Угол вальгусного отклонения первого пальца (Hallux valgus angle) |
<25° | <25° | <35° |
Существует другая классификация степени галюксной деформации, где оценивается только межплюсневый угол. Она менее точна и используется для первичной постановки диагноза:
I ст. — 15 градусов;
II ст. — 20 градусов;
III ст. — 30 градусов;
IV ст. — больше 30 градусов.
Для характеристики деформации заднего отдела при плосковальгусной стопе существует своя классификация, и одним из показателей учитывается установка пятки к оси голени:
I стадия — стопа располагается плоско, но отклонение небольшое: 10-15°;
II стадия — угол уже составляет 15-20°;
III стадия — искривление 20-30°, и его еще можно устранить;
IV стадия — тяжелая степень, стопа полностью распластана, а отклонение от нормы равно 30° и более.
Конечно, необходимо различать степени собственно плоскостопия (поперечного и продольного) — виновника всех деформаций, так как они напрямую связаны с ним.
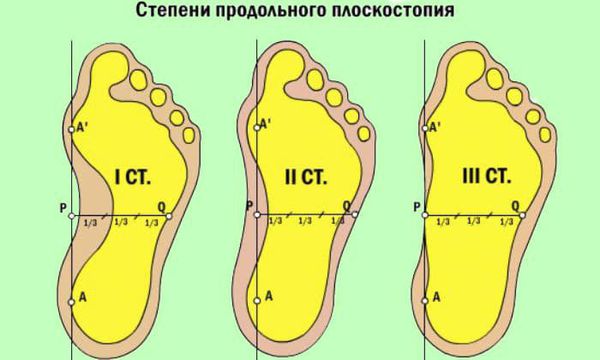
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы.[16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм.[2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине.[7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы.[13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс).[12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией.[9][12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции.[10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования.[13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы.[5][16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена.[13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами.[12][15] Существует множество методик коррекции первого пальца:
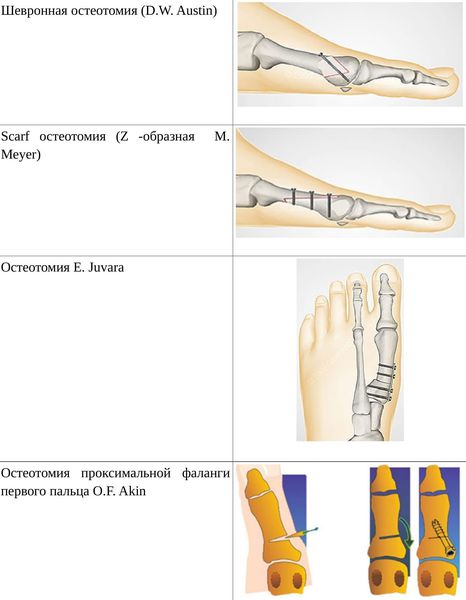
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга).[13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование.[16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO.[9][15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез.[1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению.[18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы.[13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли.[6] Кроме того, возможны инъекции кортикостероидов.[11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию.[10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп.[17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы.[12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива.[13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
В целях профилактики рекомендуется:
- регулярный осмотр у ортопеда-травматолога для своевременного выявления плоскостопия;
- ношение удобной обуви (без шпилек, из натуральных материалов, не давящей, с высотой каблука не более 7 см);
- регулярное ношение ортопедических стелек;
- соблюдение режима труда и отдыха, если работа связана с дополнительными нагрузками на нижние конечности.
Что это
Hallux Valgus — это прогрессирующая дистрофическая болезнь, характеризующаяся деформацией первого пальца стопы и его отклонением наружу. В результате таких изменений образуется так называемая “шишка” — экзостоз. Чаще всего она развивается на обеих ногах, но в некоторых случаях может иметь и односторонний характер. В 95% случаев халюс вальгус диагностируется у женщин в возрастном диапазоне от 30 до 45 лет.
Большая зависимость от половой принадлежности связана с особенностями женского гормонального фона. По мере старения организма яичники начинают синтезировать меньшее количество эстрогена — гормон, участвующий в выработке коллагена. Коллаген является главной составляющей соединительной ткани, являющейся строительным элементом для капсульно-связочного аппарата организма. Соединительная ткань регулярно обновляется и активно вырабатывается при повреждении. Коллаген отвечает за прочность соединительной ткани, поэтому при недостаточном синтезе эстрогенов происходит снижение и его выработки. Из-за этого соединительная ткань становится менее прочной и повышается риск растяжения.
Также были проведены исследования, подтвердившие наличие связи этого заболевания с наследственностью. Вальгусная деформация стопы в несколько раз чаще развивается у женщин, чьи матери имели эту болезнь Но главным фактором ее появления все же считается ношение некомфортной обуви: тесная или на каблуке от 4 см. Такая обувь неравномерно распределяет нагрузку по стопе, из-за чего соединительная ткань разрушается и связки ослабевают. При долгом ношений неудобной обуви передний отдел стопы становится более плоским, что приводит поперечному плоскостопию.
Халюс вальгус — это не изолированная патология. Она распространяется на кости, мышечные волокна и соединительную ткань. Из-за развившегося мышечного дисбаланса смещаются кости, на которые приходится основная нагрузка во время движения нижними конечностями. В результате этого первая плюсневая кость отклоняется от правильной оси большого пальца и принимает неправильное положение. Опорно-двигательной системе необходимо адаптироваться к этим изменениям, поэтому образуется экзостоз в виде бугорка и развивается прогрессирующий артрозоартрит плюснефалангового сустава.
Классификация
Hallux valgus стоп классифицируется на 3 степени на основании величины угла между 2 и 1 плюсневыми костями и углом, под которым 1 палец отклонен по отношению к 1 плюсневой кости. Эти показатели оцениваются по рентгенологическим снимкам. По общепринятой классификации выделяют 3 степени патологического процесса:
- Первая. Угол наклона большого пальца составляет меньше 25 градусов, а межплюсневого — до 12 градусов. На первой стадии больной практически не ощущает болезненность или дискомфорт в стопе, но отмечает быструю утомляемость в ногах при долгой ходьбе или нагрузке.
- Вторая. Угол наклона большого пальца варьируется в пределах 25-35 градусов, а межплюсневого — 12-18 градусов. На этой стадии больной отмечает небольшую отечность и выраженную боль, которая усиливается во время двигательной активности. В некоторых случаях человеку становится некомфортно носить привычную обувь — он ощущает стеснение и дискомфорт.
- Третья. Угол наклона большого пальца составляет более 35 градусов, а межплюсневого — от 18 градусов. Клиническая картина отличается яркой симптоматикой: пораженная стопа начинает болеть регулярно, присоединяется боль в спине и пояснице, появляются натоптыши и большие мозоли, визуально изменяется форма стопы.
Причины
Главная причина развития халюс вальгус — это недостаточность соединительной ткани. Эта патология может возникнуть из-за нескольких факторов:
- плоскостопие — искривление стопы, характеризующееся трансформацией поперечного свода в плоскую форму;
- остеопороз — дефицит кальция в кости вызывает потерю ее жесткости и деформацию;
- ожирение — при повышении предельного потенциала давления на стопу она компенсаторно деформируется, а мышечно-связочный аппарат не выдерживает и перерастягивается;
- метаболические расстройства, особенно связанные с обменом кальция;
- генетическая предрасположенность — повышенная эластичность стопы может иметь врожденный характер;
- ношение неправильной обуви — частое использование узкой обуви и высоких каблуков;
- травма стопы — удар или падение тяжелого предмета может стать причиной деформации;
- сахарный диабет — заболевание провоцирует нарушение кровообращения, вызывает атрофию сухожилий и мышечных волокон;
- гормональные нарушения — особенно во время беременности и в климактерическом периоде.
Симптоматика
Халюс вальгус, чаще всего, развивается в течение нескольких лет. На начальных этапах болезнь протекает практически бессимптомно — человек даже не подозревает о наличии у себя проблемы. Но по мере прогрессирования патологического процесса больной начинает замечать, что его обувь становится некомфортной для ношения. После ее использования появляются мозоли и усталость в ногах.
По мере прогрессирования болезни в месте сочленения большого пальца с плюсневой костью образуется “шишка”, вызывающая ощутимый дискомфорт во время ходьбы. Также начинаются визуальные изменения стопы — небольшое отклонение первого пальца от правильной оси. Медленно угол наклона увеличивается, а выпячивание становится больше. Вследствие этого появляются и другие характерные для болезни симптомы:
- усталость в стопах даже после непродолжительной ходьбы, усиливается в вечернее время;
- боль и дискомфорт при ношении неудобной обуви;
- болезненность образовавшейся “шишки”;
- утолщение кожи на подошвенной части стопы с появлением больших мозолей;
- адаптационная деформация 2-го и 3-го пальцев стопы — молоткообразная деформация;
- шаткость походки из-за потери полноценной опоры.
При отсутствии своевременной медицинской помощи суставная капсула плюснефалангового сустава начинает воспаляться. Это приводит к гиперемии кожи в месте повреждения, отечности и сильному болевому синдрому. Часто бурсит сочетается с синовитом — воспаление синовиальной оболочки. В таком случае интенсивность боли будет значительно выше. Опасность таких состояний заключается в высоком риске инфицирования сустава из-за образования свища.
Диагностика
Подтверждением и формулировкой диагноза Hallux valgus занимается врач-ортопед. Настоятельно рекомендуется обратиться к нему на начальных стадиях развития болезни, так как это существенно повышает шансы на быстрое выздоровление и успешное восстановление. Обследование пациента начинается с опроса и визуального осмотра. Врач узнает жалобы и оценивает наследственную предрасположенность, после чего осматривает стопу. При визуальном осмотре ортопед изучает распластанность переднего отдела стопы, состояние пальцев (от большого до мизинца) и плюснефаланговых суставов. Он определяет наличие признаков воспаления, отечности и деформации.
Для получения большего объема диагностических данных пациенту назначается:
- рентгенография — снимки в 2-х проекциях с подсчетом нужных углов;
- плантография — снимок отпечатков подошвенных частей обеих стоп;
- КТ и МРТ — проводится для детализации патологических изменений в косточках и мягкотканных структурах.
Методы лечения
Тактика лечения напрямую зависит от стадии заболевания и текущего состояния больного. На ранних этапах патологии у молодых людей, а также при любых степенях деформации в зрелом возрасте рекомендуется начинать консервативное лечение халюс вальгус. Его главные цели:
- устранение болезненных ощущений;
- повышение подвижности стопы;
- устранение воспалительного процесса;
- профилактика прогрессирования и разрастания экзостоза.
Для устранения воспаления и болезненности пациентам назначается курс приема НПВС и согревающих мазей. В период ремиссии для поддержания стойкого терапевтического результата рекомендуется проведение физиопроцедур:
- фонофорез с гидрокортизоном;
- электрофорез с новокаином;
- озокерит;
- лечение ультразвуком;
- магнитотерапия;
- УВЧ.
Помимо медикаментозной терапии пациентам подбирается ортопедическая обувь и стельки. Это позволит улучшить подвижность стопы, устранить болезненные ощущения во время ходьбы и предотвратить усугубление патологии. Также для улучшения самочувствия показана лечебная физкультура. Квалифицированный физиотерапевт составит индивидуальный план занятий и подберет эффективные упражнения для каждого клинического случая.
Лечить болезнь хирургическим путем предпочитают при отсутствии желаемого эффекта от консервативной терапии. Как правило, это возникает при позднем обращении к врачу и значительном прогрессировании заболевания. Если пациент решается делать операцию, то предварительно проводится тщательное обследование и подготовка. Сегодня используется около 300 вариантов оперативного вмешательства при Hallux vargus, поэтому выбор хирургической тактики осуществляется индивидуально.
Профилактика
Халюс вальгус большого пальца стопы можно предотвратить, придерживаясь простых правил профилактики:
- ношение исключительно удобной обуви — правильный размер, широкое основание;
- минимизация ношения высоких каблуков (от 4 см);
- отказ от вида деятельности и занятия спортом, сопровождающимся риском травмирования стопы;
- нормализация режима отдыха и нагрузки, предотвращение переутомления;
- проведение периодических ортопедических осмотров, особенно при наличии отягощенной наследственности;
- своевременное посещение врача и отказ от самолечения.
Прогноз
При обращении за медицинской помощью на начальной стадии и правильно выбранной тактики лечения заболевание имеет благоприятный прогноз. Боль и эстетический дефект стопы устраняются, а ходьба становится комфортной. При обращении к врачу на поздних стадиях пациенту назначается хирургическое лечение. Проведение операции также обеспечивает хороший функциональный и косметический эффекты.
2022-09-05 08:18
Статьи
Суставы
Термином халюс вальгус (hallux valgus) в медицинской практике называют искривление суставов больших пальцев ног. Эта деформация чаще всего развивается на фоне плоскостопия. Одним из факторов риска выступает ношение неудобной обуви — слишком тесной и с неестественным подъемом.
На ранних стадиях заболевание проявляется как сугубо эстетический дефект. При отсутствии корректирующих мероприятий вальгусная деформация первого пальца стопы может стать причиной гораздо более серьезных патологий: бурсита, артрита, артроза. Они, в свою очередь, требуют длительного сложного лечения, а в запущенных случаях приводят к инвалидности.
Как проявляется вальгусная деформация стопы и чем она опасна
Первичная деформация, характерная на ранних стадиях, вызывает лишь небольшую припухлость в области сустава большого пальца на ноге. Со временем измененные ткани уплотняются, и часто ранние проявления халюс вальгус принимают за обычную мозоль или натоптыш. Обратить внимание на подобные уплотнения прежде всего стоит женщинам после 30 лет, предпочитающим обувь на высоком каблуке (выше 7 см) с зауженным мыском.
Подвержены риску развития патологии и те, кто носит обувь на плоской подошве. Любое отклонение от оптимального угла подъема стопы — это благоприятная почва для прогресса вальгусной деформации.
Если проигнорировать первые проявления болезни, постепенно мозоли будут образовываться уже на подошвенной части стопы. На этой стадии начинаются боли при ходьбе. Трение пальцев, меняющих естественное положение, причиняет дискомфорт.
Ходить в привычной обуви своего размера уже не удается, поскольку передняя часть стопы становится значительно шире. Со временем у основания первого пальца появляется выпирающая косточка («шишка»). По мере ее роста появляются боли в стопе, отеки, заметно деформируются остальные пальцы.
Дальнейший прогресс болезни может стать толчком к суставным изменениям по всему телу. К сожалению, деформации суставов необратимы, но врачи, ведущие прием в нашей клинике, помогут замедлить патологический процесс и порекомендуют методы, с помощью которых удастся избежать тяжелых осложнений.
Причины, вызывающие вальгусную деформацию стопы
Причинами появления вальгусной деформации (халюс вальгус) являются искривление оси стопы и изменение биомеханики первого плюсневого сустава. При этом угол между первым и вторым пальцами увеличивается, что приводит к нарушению работы связочного аппарата.
Вальгусная деформация большого пальца стопы может произойти в результате:
- проявления наследственного фактора;
- нарушений в работе эндокринной системы;
- ослабления связок;
- возрастных изменений в костной ткани, развития остеопороза;
- плоскостопия и опущения поперечного и продольного сводов стопы;
- повышенной подвижности плюсневых суставов;
- дегенеративно-дистрофических процессов в костной ткани при климаксе;
- избыточного веса, из-за которого на стопы оказывается сильное давление;
- варикозного расширения вен на ногах.
Когда ставят диагноз вальгусная деформация стопы (халюс вальгус)?
Характер жалоб пациентов и наличие симптомов зависят от степени вальгусной деформации большого пальца стопы. Диагностируется халюс вальгус без затруднений, достаточно визуального осмотра врача-ортопеда и проведения рентгенографии или компьютерной томографии. Информативными показателями являются углы между первой и второй плюсневыми костями, а также угол, который образуют большой палец и плюсневая кость.
Выделяют три-четыре степени (стадии) заболевания, на каждой симптомы халюс вальгус становятся все более выраженными и доставляют дискомфорт:
На ранней (первой) стадии смещение фаланги большого пальца стопы относительно остальных пальцев не превышает 12 градусов. На первых порах пациент не ощущает дискомфорта, отсутствуют жалобы на боль, отечность и ограничение подвижности.
На второй стадии первый палец отклоняется в сторону примерно на 18 градусов, при этом происходит смещение второго пальца. У основания первого пальца появляется косточка-«шишка». Возникает болевой синдром разной интенсивности в плюснефаланговом суставе первого пальца стопы. Усиливается при ношении неудобной обуви, высокой нагрузке на стопу при продолжительной ходьбе; может резко появляться в ночное время. Снижается подвижность первого пальца, при его сгибании-разгибании ощущается резкая боль. В области формируются уплотнение и покраснение.
На третьей стадии чаще беспокоят боли, большой палец отклоняется в сторону на 30 градусов, происходит искривление всех пальцев стопы. По мере прогрессирования патологии стопа становится плоской, нарост увеличивается, первый палец накладывается на второй. Внешний вид стопы значительно ухудшается, выбор обуви затруднен.
Ряд ученых рассматривают искривление более чем на 30 градусов как четвертую стадию. На последнем этапе в результате вальгусной деформации стопы у взрослых нарушается питание тканей, происходит потеря чувствительности, формируются отеки, изменяется цвет кожи и внешний вид ногтей.
Вальгусная деформация стопы – возрастное заболевание или нет?
Заболевание можно отнести к вялотекущим. Клиническая практика показывает, что оно развивается не за один день, а в течение многих лет на фоне неблагоприятных факторов, среди которых:
- врожденная деформация стопы (поперечное плоскостопие);
- слабость сухожильно-связочного аппарата;
- местные неврологические нарушения;
- нарушенная эндокринная функция;
- сниженная плотность костей;
- ношение неудобной обуви;
- постоянные статические нагрузки или длительное пребывание на ногах.
Сустав смещается постепенно, из-за регулярного нарушения его естественного положения. Чаще всего диагноз ставится пациентам старше 50 лет.
Вальгусная деформация стопы встречается и у женщин, и у мужчин, но представители сильного пола страдают от заболевания в 4 раза реже. Это не только из-за высоких каблуков; природой заложено, что связочный аппарат у мужчин прочнее. Также риск халюс вальгус у женщин повышается с наступлением климакса: колебания и перестройка гормонального фона ускоряют процесс вальгусной деформации.
Пожилые мужчины не относятся к группе риска, но не застрахованы от искривления сустава первого пальца стопы. Обращать внимание на характерные симптомы стоит мужчинам любого возраста! Ношение обуви на абсолютно плоской подошве, профессии, сопряженные с длительными нагрузками на ноги, эндокринная дисфункция или травма — в совокупности это может вызвать стремительный прогресс халюс вальгус с последующим развитием бурсита или артрита.
Может ли деформация стопы развиться у ребенка?
У детей встречается крайне редко, прогрессирует на фоне ортопедических заболеваний, развивающихся из-за гипотонуса мышц или врожденного плоскостопия. Патологии стоп, голеностопа, коленных суставов или мышечных тканей проявляются при первых попытках ребенка делать самостоятельные шаги. Стопы испытывают повышенную нагрузку, в результате чего со временем можно заметить их искривление.
В детском и подростковом возрасте вальгусная деформация стопы корректируется консервативными методами: лечебной гимнастикой, ношением специальной обуви и изготовленных по индивидуальным меркам стелек. Это особенно эффективно на ранних этапах.
Последствия и осложнения. Что будет, если не лечить?
Халюс вальгус — проблема не только эстетическая, но и функциональная. На поздних стадиях пациент рискует утратить трудоспособность, получив инвалидность и ряд хронических расстройств. При игнорировании симптомов и бездействии патология прогрессирует: отказ от лечения приводит к значительному ухудшению качества жизни.
Как развивается болезнь и что чувствует больной
Вальгусная деформация стопы полностью изучена, поэтому врачи могут прогнозировать течение болезни с вероятностью 100 %. Скорость развития зависит от состояния здоровья и привычек больного. Так, у пациентов с нарушенным метаболизмом, плоскостопием и остеопорозом искривление протекает намного быстрее.
Неприятные проявления болезни характерны для каждой степени вальгусной деформации стопы.
- На ранней стадии пациент чувствует легкий дискомфорт при длительной ходьбе. Со временем он начинает испытывать сложности с ношением привычной обуви, а появившаяся «косточка» портит стопу.
- На второй и третьей стадиях искривление пальца становится очень сильным, а легкий дискомфорт перерастает в боль при каждом неосторожном шаге. О каблуках или босоножках можно забыть навсегда. Больным необходимы специальные ортопедические стельки и особая обувь.
- На четвертой стадии заболевания поражение костно-хрящевых тканей приводит к воспалению суставной сумки, пальцы стопы приобретают молоткообразную форму. Каждый шаг сопровождается ноющей или дергающей болью не только в пальце, но и во всей ступне. Двигательные функции снижаются.
Лечение вальгусной деформации стопы
Лечение заболевания можно выбирать как консервативное, так и оперативное. При первой степени вальгусной деформации пальца стопы помогут консервативные методы — ночной бандаж, ношение ортопедических стелек, массаж, лечебная гимнастика. На средней и поздней стадиях для удаления нароста и восстановления структуры стопы проводится оперативное вмешательство.
Золотым стандартом лечения вальгусной деформации первого пальца является хирургическая коррекция. Однако при обнаружении незначительного угла отклонения, не соответствующего ни одной из степеней, врач может порекомендовать медикаментозную терапию с ношением специальных бандажей, стелек и ортопедической обуви.
Последствия отказа от лечения
Пренебрежительное отношение к собственному здоровью приводит к быстрому развитию заболевания до состояния, когда показано только хирургическое вмешательство. Игнорирование необходимости лечения халюс вальгус средней и поздней стадий повышает риск осложнений и неприятных последствий для здоровья, в том числе — инвалидности.
Вновь напоминаем об ускоряющемся снижении качества жизни: сначала придется отказаться от привычной обуви, затем от долгих перемещений пешком, будет неудобно стоять продолжительное время. Острой станет проблема подбора обуви и ухода за ногами. Далее при болях при ходьбе придется в буквальном смысле ограничивать себя в движении.
Фактор риска – профессия
К факторам риска развития вальгусной деформации первого пальца стопы у взрослых можно отнести некоторые профессии. Согласно статистике, халюс вальгус чаще проявляется у людей, выбирающих узкую обувь. Поэтому пациентами ортопедических клиник по большей части являются женщины. Модельную обувь на высоких каблуках носят представительницы публичных профессий, где требуется соблюдение шуз-кода: манекенщицы, актрисы, пресс-секретари, руководители и менеджеры крупных компаний, экскурсоводы и др.
Нарушения кровообращения и разные степени вальгусной деформации стопы возникают у людей обоих полов, которые в силу выполняемой работы подвержены длительным статическим нагрузкам, преобладающую часть времени проводят стоя. В этой категории риска продавцы, повара, парикмахеры, учителя.
Нередко за лечением халюс вальгус обращаются спортсмены — конькобежцы, хоккеисты, прыгуны, легкоатлеты, баскетболисты. Причины развития у них — частые травмы, колоссальная нагрузка на плюсневые кости стопы при беге и прыжках. Отдельно следует сказать об артистах балета, которые целый день танцуют в пуантах на носочках: нагрузка на суставы стопы при этом максимальная.
Когда нужно обратиться к врачу или пройти обследование?
Вальгусная и варусная деформация стопы чаще всего проявляются к 35-40 годам и позже. Но, в каком бы вы ни были возрасте, при появлении чувства усталости в ногах в конце дня, отечности или покраснений у основания большого пальца следует скорее обратиться к специалистам.
Подиатры — врачи узкой специализации, занимающиеся профилактикой и лечением заболеваний стоп — не советуют откладывать диагностику пациентам, у которых:
- есть родственники с подобным диагнозом – халюс вальгус;
- в анамнезе присутствует плоскостопие;
- отмечается дисплазия (недостаточность) соединительных тканей;
- установлены остеопороз или сахарный диабет, являющиеся причинами уязвимости суставов стопы.
Если появившиеся симптомы косвенно или явно указывают на развитие халюс вальгус, рекомендуем записаться на прием к опытным специалистам клиники доктора Бегмы, которые проведут визуальный осмотр и при необходимости назначат дополнительное диагностическое обследование, эффективный курс коррекции.
Своевременное лечение вальгусной стопы снижает риск осложнений и помогает предотвратить серьезную деформацию пальцев, сопровождающуюся сильными болями.