Это существенно снижает качество жизни и даже может стать причиной развития артроза голеностопных, коленных, тазобедренных суставов, а также заболеваний, искривлений позвоночника. Поэтому важно не только своевременно диагностировать плоско-вальгусную деформацию стопы, но и сразу же начинать лечение. Это позволит остановить прогрессирование патологии. Но на последних стадиях развития исправить ситуацию можно будет только хирургическим путем.
Что такое плоско-вальгусная деформация стопы
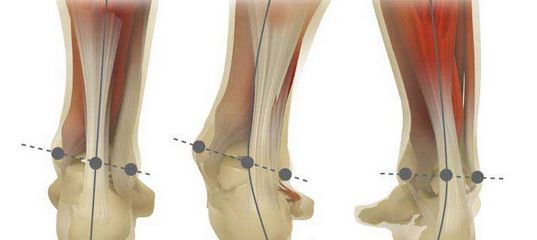
Плоско-вальгусной деформацией стопы называют изменение в строение стопы, при котором происходит уменьшение величины ее продольного свода на фоне нарушения функции сухожилия задней большеберцовой мышцы. В результате происходит искривление оси стопы. Это сопровождается опущением ее среднего отдела и разворотом пятки наружу с примыканием ее внутренней части к опорной поверхности. Другими словами, стопа заваливается вовнутрь, уплощается, а в тяжелых случаях наблюдается и Х-образное искривление голеней. Это можно заметить по наличию достаточно большого расстояния между пятками при занятии положения стоя с соприкасающимися между собой лодыжками.
По данным разных авторов, подобная проблема присутствует у 15—58% людей.
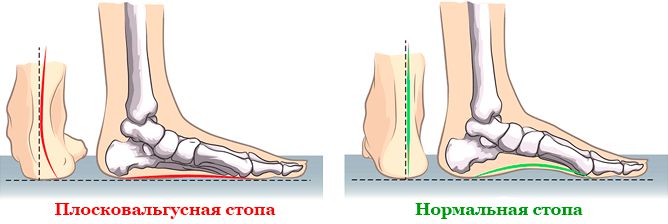
Плоско-вальгусная деформация стопы чревато не только возникновением выраженного косметического недостатка, но и развитием ряда осложнений. Это:
- Бурсит – воспаление синовиальных сумок суставов стопы. Это сопровождается покраснением кожи в проекции пораженного сустава, отечностью, болями, склонными усиливаться при механическом воздействии.
- Артроза – дегенеративно-дистрофических изменений в хрящевой ткани, сопровождающихся ее истончением и возникновением постепенно усиливающихся болей. Впоследствии наблюдается образование остеофитов на суставных поверхностях костей вплоть до их срастания между собой и обездвиживания сустава. При плоско-вальгусной деформации стопы артроз может поражать не только суставы стопы, но и голеностопные, коленные и тазобедренные суставы.
- Пяточная шпора – следствие чрезмерного растяжения плантарной фасции и образования на стороне пяточной кости выступа, что приводит к возникновению резких болей в области пятки при ходьбе. Нередко это сопровождается воспалением ахилового сухожилия.
- Остеохондроз – дегенеративно-дистрофические изменения в межпозвоночных дисках, что приводит к уменьшению их высоты и создает предпосылки для образования протрузий и межпозвоночных грыж.
- Искривление позвоночника – может проявляться углублением физиологических изгибов (кифозов, лордозов) или развитием сколиотической деформации.
Причины

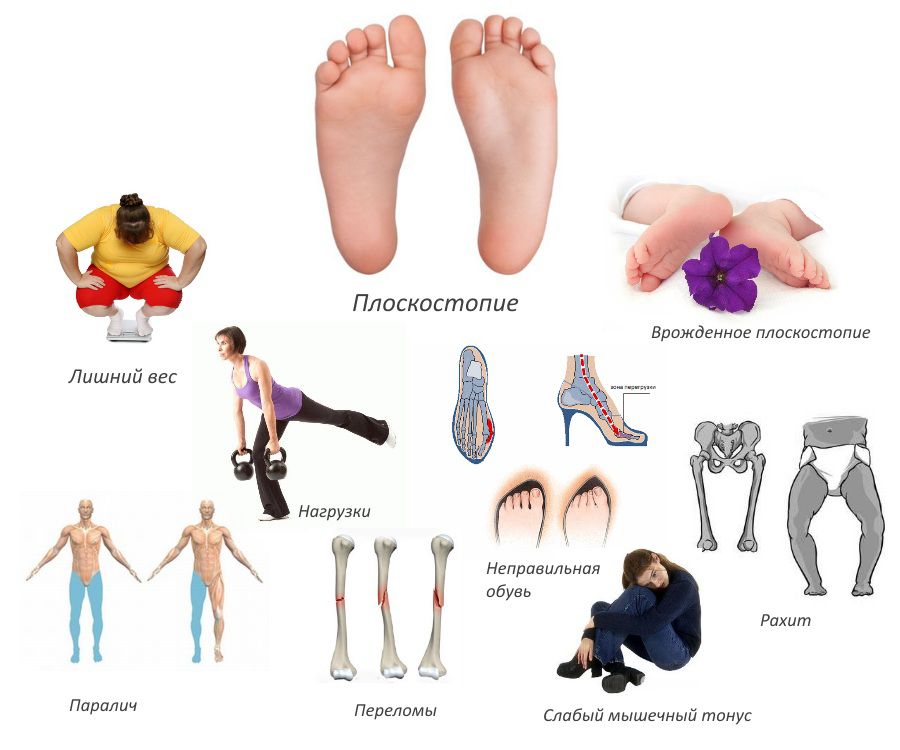
Центральным звеном в развитии заболевания является поворот (ротация) таранной кости в горизонтальной и сагиттальной плоскости. Это приводит к изменению точек опоры стопы и уплощению ее сводов. Этому может способствовать достаточно много факторов, но они крайне редко наблюдаются изолировано. Чаще всего причины плоско-вальгусной деформации стопы кроются в сочетанном действии ряда причин. Поэтому заболевание может становиться следствием:
- врожденных нарушений соединительной ткани;
- прогрессирования плоскостопия любого типа;
- травм нижних конечностей, в особенности костей и связок стоп;
- остеопороза, т. е. заболевания, сопровождающегося снижением содержания кальция в костях, что приводит к повышению их хрупкости;
- нарушений гормонального фона, обусловленных эндокринными заболеваниями, в частности сахарным диабетом, гипотиреозом, а также физиологическими изменениями при беременности и менопаузе;
- наличия лишнего веса и особенно ожирения, что обусловлено повышением нагрузки на стопу и перерастягиванием мышц и связок;
- неврологических нарушений, в том числе полиомиелита, ДЦП;
- рахита;
- чрезмерной нагрузки на стопы, обусловленной необходимостью подолгу стоять, ходить или заниматься тяжелым физическим трудом;
- ношения неправильно подобранной обуви, т. е. чрезмерно узкой и/или на высоком каблуке, что приводит к нарушению распределения нагрузки на стопу;
- аномалий развития стопы.
При наличии врожденных аномалий развития, а также наследственно обусловленной гиперэластичности стопы плоско-вальгусные стопы могут обращать на себя внимание практически сразу после рождения ребенка. Но чаще патология диагностируется, когда малыш начинает ходить. Нередко в таких ситуациях нарушения быстро усугубляются в результате выбора неправильной обуви, недостаточной физической активности или наоборот чрезмерной и несоответствующей возрасту.
В большинстве случаев плоско-вальгусная деформация стопы формируется еще в детстве. Если в этот период нарушение не было замечено и не скорректировано, заболевание остается с человеком и в дальнейшем склонно прогрессировать при создании благоприятных условий. У взрослых плоско-вальгусная деформация стопы чаще всего усугубляется во время беременности или на фоне набора массы тела, что обычно сопряжено с малоподвижным образом жизни.
Симптомы плоско-вальгусной деформации стопы
Для плоско-вальгусной деформации стопы характерно постепенное нарастание интенсивности симптомов. Поэтому если изначально патология проявляется лишь незначительным дискомфортом, то на поздних стадиях ее проявления могут стать препятствием для ведения активного образа жизни или даже существенно осложнять просто передвижение. Для заболевания характерны:
- боли в стопе, особенно в заднем отделе, усиливающиеся после длительного стояния, ходьбы или физической работы;
- отечность лодыжек;
- повышение утомляемости при ходьбе;
- уплотнение, образование натоптышей, мозолей и болезненность кожи в области головок малых плюсневых костей, усугубляющаяся при ношении обуви на каблуке и длительных физических нагрузках;
- Х-образное искривление голеней, что со временем приводит к появлению болей в коленях;
- смещение первого пальца стопы, постепенно приводящее к изменениям в других пальцев (Hallux valgus);
- нарушения походки.
Иногда у пациентов обнаруживается добавочная сесамовидная кость в области расположения ладьевидной кости.
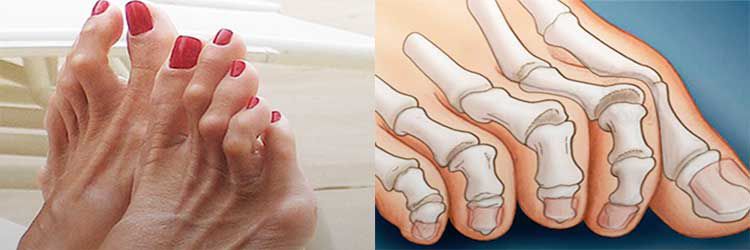
Плоско-вальгусная деформация стопы повышает вероятность врастания ногтя большого пальца. А его отклонение в сторону при сильном искривлении провоцирует изменение формы остальных пальцев. В результате они искривляются, приобретают форму когтей, а суставы утолщаются. Это называют молоткообразной деформацией.
При этом в области плюснефалангового сустава также наблюдается разрастание сустава с образованием на его боковой поверхности костной мозоли, называемой в народе шишкой или косточкой. Это приводит к возникновению затруднений при выборе обуви, делает дискомфортным ношение уже имеющейся.
Степени деформации
В течении плоско-вальгусной деформации стопы выделяют 4 стадии, каждая из которых сопровождается определенным набором симптомов. Это:
- 1 стадия – в стопе еще отсутствуют костные деформации, но уже иногда возникают боли в области сухожилия задней большеберцовой мышцы, особенно после продолжительного стояния или ходьбы. Это может осложняться тендовагинитом, т. е. воспалением сухожилия задней большеберцовой мышцы. А угол постановки пятки по отношению к оси голени составляет не более 10—15°.
- 2 стадия – наблюдается мягкая деформация стопы с выведением пяточной кости на 15—20°. При этом в состоянии покоя, т. е. когда человек лежит, стопы приобретают нормальную форму. Поскольку еще отсутствует жестко закрепленная деформация, на этом этапе весьма эффективным методом лечения выступает лечебный массаж. Но это не устраняет необходимости в других средствах консервативной терапии.
- 3 стадия – деформация стопы уже становится фиксированной. При этом суставы заднего отдела стопы уже не поддаются пассивным движениям. Угол установки пятки по отношению к оси голени равен 20—30°.
- 4 стадия – стопа сильно деформирована, полностью плоская, изменяется ось голеностопного сустава. При выполнении рентгена и оценке снимков виден боковой наклон таранной кости. Подобное то является прямым признаком несостоятельности дельтовидной связки. Отклонение пятки от оси голени равно 30° и более.
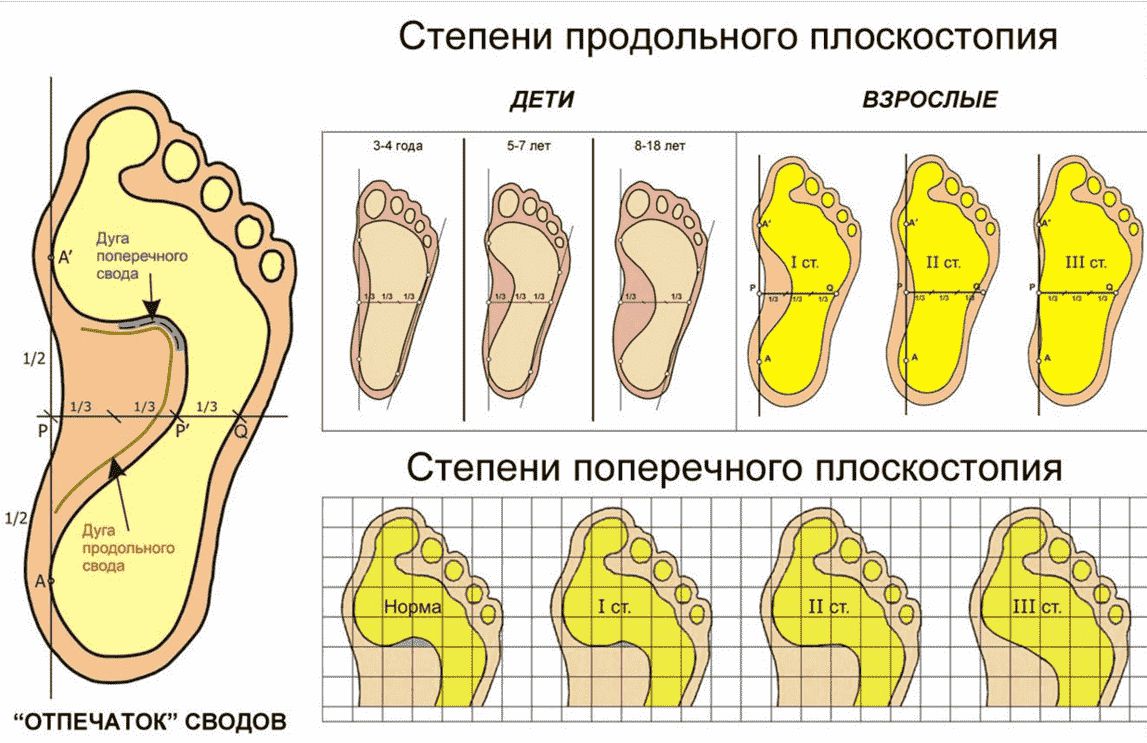
Также выделяют степени плоскостопия. Для их диагностики измеряется угол продольного свода и межплюсневый угол по рентгенографическим снимкам, а также высота свода в миллиметрах.
Патология склонна прогрессировать, причем особенно быстро под воздействием отрицательно сказывающихся на состоянии стопы факторов (ожирение, частый подъем и перенос тяжелых предметов, длительное стояние, неправильная обувь и пр.).
Диагностика
При возникновении признаков плоско-вальгусной деформации стопы важно как можно раньше обратиться к ортопеду. И хотя диагностировать заболевание можно уже на основании результатов осмотра, врач всегда пристальное внимание уделяет анамнезу заболевания и жизни пациента. Полученные в ходе опроса данные предоставляют в распоряжение врача важную информацию, благодаря которой не только удастся установить причины возникновения деформации, но и составить оптимальный план лечения.
Пристальное внимание обращается на симптомы заболевания, условия их возникновения, особенности прогрессирования. Ортопед обязательно уточняет характер болей, их локализацию и продолжительность, наличие неврологических нарушений, присутствие ограничений физических нагрузок и т. д.
После этого обязательно проводится ортопедический осмотр. В рамках него врач оценивает подвижность суставов предплюсны, прося пациента приподняться на цыпочки, совершая пассивные движения и проводя другие тесты. Также ортопед оценивает состояние:
- сосудов нижних конечностей;
- кожи стоп и голеней, ее температуру, характер распределения волосяного покрова;
- чувствительности обеих стоп и голеней;
- тонус мышц нижних конечностей.
Все это помогает определить возможные причины и последствия развития плоско-вальгусной деформации стоп. Это позволяет подобрать наиболее эффективную тактику лечения, которое будет направлено на устранение всех имеющихся нарушений.
Также при диагностике плоско-вальгусной деформации стоп обязательно назначаются инструментальные и лабораторные методы исследования для точного определения степени изменений в стопе и уточнения характера требуемых терапевтических мер. Это:
- рентген стоп в 3-х проекциях;
- плантография;
- подометрия;
- ОАК и ОАМ;
- УЗИ суставов.

В сложных диагностических случаях могут назначаться КТ или МРТ. Это современные методы исследований костей и мягких тканей соответственно, предоставляющие максимально точные и подробные данные об их состоянии.
Консервативное лечение плоско-вальгусной деформации стопы
Практически всегда лечение плоско-вальгусной деформации стопы начинают с назначения консервативной, т. е. безоперационной терапии. Только на 3—4 стадии заболевания пациентам может сразу же рекомендоваться хирургическое вмешательство.
Итак, консервативное лечение плоско-вальгусной стопы всегда носит комплексный характер. Оно заключается в:
- использовании индивидуальных ортопедических стелек;
- ношении удобной или ортопедической обуви;
- медикаментозном лечении;
- ЛФК;
- лечебном массаже;
- кинезиотейпировании;
- физиотерапии.
Дополнительно пациентам будет рекомендовано принять меры для снижения веса, если присутствуют признаки ожирения, а также отказаться от ношения тесной обуви и имеющей высокий каблук. С момента диагностирования плоско-вальгусной деформации стопы следует выбирать и носить только удобную обувь с достаточно широким носком и удобным широким каблуком высотой до 3 см. Она обязательно должна быть изготовлена из натуральных материалов и не сдавливать ногу.
Обувь на абсолютно плоской подошве по типу балеток, кроксов или угги также противопоказаны.
Все эти методы направлены на устранение симптомов, повышение качества жизни больных и остановку прогрессирования деформации. Но полностью вылечить плоско-вальгусную стопу с их помощью можно только при диагностировании нарушения на 1-й стадии у детей.
При вальгусной деформации 1 пальца стопы может назначаться ношение специальных ортезов, отводящих его в правильное положение.

Все пациенты должны понимать, что на течении плоско-вальгусной деформации стоп отрицательно сказываются:
- курение;
- присутствие хронических заболеваний, снижающих иммунитет;
- нарушения рекомендаций врача, касательно физического режима, выбора обуви и т. д.;
- переохлаждение и перегревание;
- наличие других ортопедических нарушений, отрицательно сказывающихся на биомеханике стоп;
- остеопороз;
- инфекционные заболевания.
Поэтому пациентам стоит избегать воздействия этих факторов для повышения эффективности проводимой терапии. При этом если спустя 3 месяца после начала консервативного лечения и выполнения всего назначенного врачом комплекса мероприятий у больных сохраняются боли и отсутствует положительная динамика, это может быть поводом для рассмотрения вопроса о проведении операции.
Индивидуальные ортопедические стельки и обувь
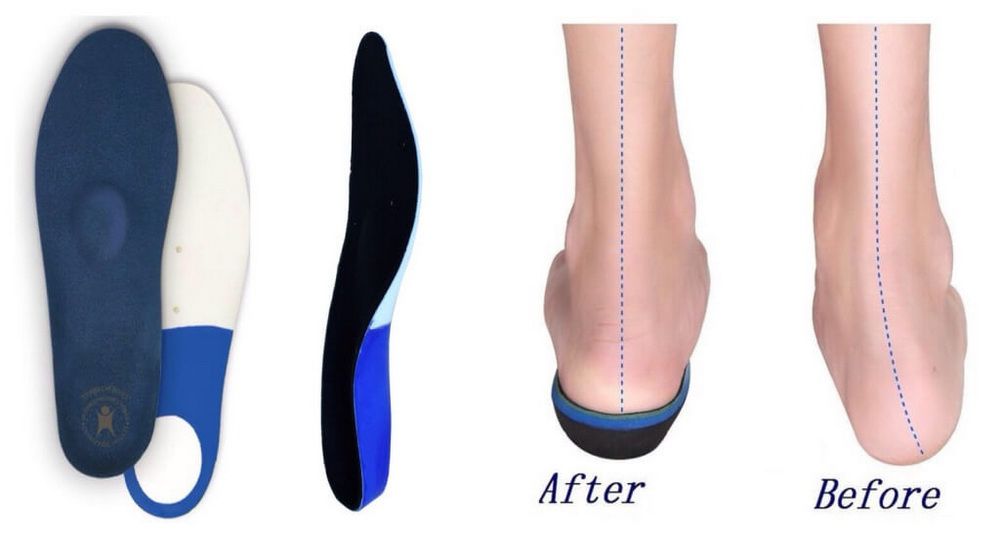
При диагностировании плоско-вальгусной деформации стопы любой степени пациентам обязательно назначается ношение индивидуально изготовленных ортопедических стелек. Их следует вкладывать в обычную обувь вместо тех, что шли с ней в комплекте, а на более поздних стадиях развития патологии – в специальную ортопедическую.
Благодаря тому что они изготавливаются в соответствии с особенностями строения отдельно левой и правой стоп пациента, они позволяют придать им обеим максимально правильное с точки зрения анатомии положение. Это является залогом восстановления нормальной биомеханики движений, устранения усталости ног, отечности и болей. Кроме того, они восстанавливают нормальную ось суставов, что позволяет значительно снизить риск развития осложнений.
Обычные ортопедические стельки серийного производства при плоско-вальгусной деформации стопы не используются.
Таким образом, индивидуальные ортопедические стельки помогают правильно распределить нагрузку на стопу. Это приводит к тренировке чрезмерно расслабленных мышц и расслаблению перенапряженных, т. е. воздействует непосредственно на первопричину развития плоскостопия.
В первые дни ходить с ортопедическими стельками нужно по 2—3 часа. Это обусловлено тем, что изначально они будут вызывать дискомфорт, так как ноге требуется снова перестраиваться на правильное положение. Постепенно длительность ношения стелек увеличивают, доводя до максимально возможного. В большинстве случаев пациенты привыкают к ним и могут без проблем находиться в них в течение всего дня через 2 недели.
При деформации, снашивании стелек их следует заменить новыми. Для этого снова потребуется обратиться к ортопеду, который снимет индивидуальные замеры и передаст их на производство со своими комментариями.
Медикаментозная терапия
Медикаментозная терапия при отсутствии осложнений плоско-вальгусной деформации стопы носит симптоматический характер. Другими словами она направлена на уменьшение выраженности болей. С этой целью пациентам рекомендуют эпизодическим использовать препараты группы НПВС в виде средств для внутреннего применения или мазей, гелей, кремов. Они помогут быстро купировать боль и улучшить самочувствие.
Также медикаментозная терапия назначается при возникновении нежелательных последствий плоско-вальгусной стопы. Она может заключаться в назначении:
- кортикостероидов – используются для купирования выраженного воспалительного процесса, характерного для бурсита и пр.;
- средств, улучшающих кровообращение – назначаются при застойных процессах в стопе и возникновении признаков варикозного расширения вен;
- хондропротекторов – назначаются при возникновении дегенеративно-дистрофических изменений в суставах и пр.
ЛФК
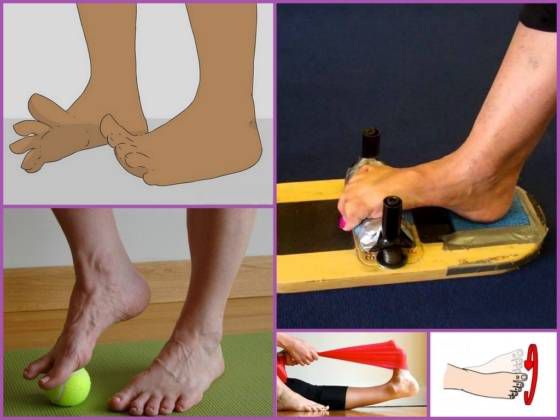
Лечебная физкультура является неотъемлемым компонентом лечения плоско-вальгусной деформации стоп. Она направлена на укрепление задней и передней большеберцовых мышц, перонеальной группы мышц и икроножных.
Для каждого пациента комплекс необходимых упражнений подбирается индивидуально с учетом степени патологических изменений, возраста и других факторов. Как правило, назначаются упражнения следующего характера:
- катание любого предмета цилиндрической или круглой формы по полу, например, скалки или мячика;
- хождение на носках, а затем на наружных отделах стоп;
- подъем по наклонной доске;
- работа на велотренажере или велосипеде босиком;
- захват и подъем мелких предметов с пола пальцами ног;
- захват и складывание гармошкой газеты или полотенца пальцами ног;
- выполнение скользящих движений стопой одной ноги по голени другой;
- сидение в позе «по-турецки» и вставание из нее.
Очень хорошо на состояние стоп влияет плавание. Поэтому при наличии у больного возможности ему рекомендуется как минимум 2—3 раза в неделю посещать бассейн.
Но ЛФК нужно заниматься систематически. Поэтому занятия должны проводиться ежедневно в комфортной обстановке без спешки. Не лишним будет в любое удобное время, например, при работе за компьютером разуться и покатать стопой мячик. Это поможет снять напряжение со стоп и улучшить самочувствие.
Физиотерапия
Для повышения эффективности консервативного лечения плоско-вальгусной стопы назначаются курсы физиотерапевтических процедур. Они показаны при 2 и выше степени деформации стопы и помогают не только уменьшить выраженность проявлений заболевания, но и производят лечебный эффект.
При плоско-вальгусной деформации стопы показано проведения процедур, оказывающих противовоспалительное, обезболивающее, противоотечное действие. Но приступать к их проведению можно только при отсутствии острого воспалительного процесса. Как правило, назначаются:
- электрофорез;
- магнитотерапия;
- диадинамотерапия;
- УВТ;
- электростимуляция мышц голени и стопы;
- озокеритовые и парафиновые аппликации;
- грязелечение.
Кинезиотейпирование
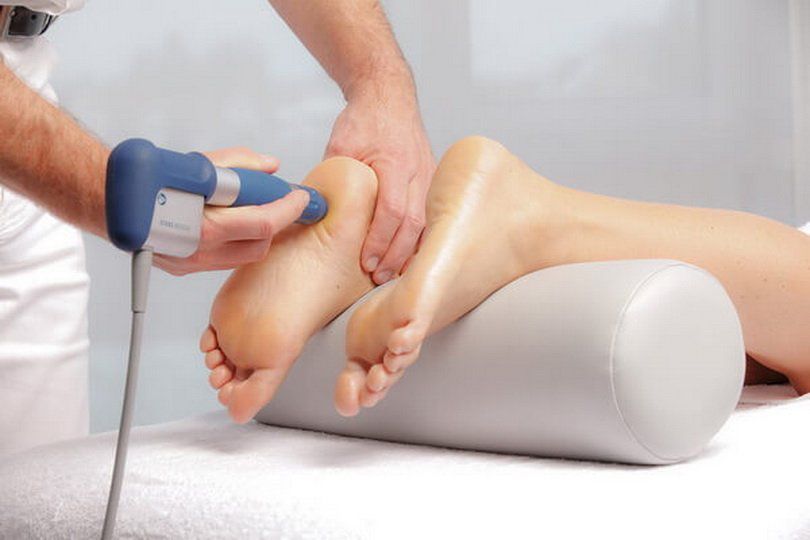
Кинезиотейпирование – новый метод лечение ортопедических нарушений и последствий травм в медицине, подразумевающий приклеивание на кожу специальных эластичных лент. Они помогают разгрузить нужные мышцы и поддержать другие, а также правильно распределить нагрузку на опорные точки стопы. Но чтобы тейпирование работало, врач, накладывающий ленты (тейпы), должен хорошо разбираться в методики и анатомии.
Тейпы изготавливаются из гипоаллергенных материалов и накладываются в среднем на 5 дней. С ними можно надевать любую обувь, заниматься спортом, ходить в душ и т. д. Они никоим образом не мешают и практически не ощущаются на теле. При этом материал тейпов дышит, что устраняет риск развития кожных заболеваний.
Лечебный массаж

Массаж при плоско-вальгусной деформации стопы направлен на нормализацию тонуса мышц нижних конечностей, разработку суставов и улучшение трофики за счет активизации кровообращения. Таким образом, во время сеанса лечебного массажа врач уделит внимание не только стопам и подошвенным мышцам, но и мышцам голени, а также бедра.
Как правило, рекомендуется 4 раза в год проходить курс лечебного массажа, состоящий из 15—20 сеансов. Благодаря им наблюдается заметное улучшение состояния больных, устранение наиболее беспокоящих симптомов плоско-вальгусной деформации стопы или как минимум уменьшение их интенсивности.
Дополнительным бонусом станет приобретение специального массажного коврика. Сегодня существует множество моделей, среди которых можно подобрать подходящую и для взрослого, и для ребенка. Такие коврики отличаются наличием разных по форме выпуклостей. Поэтому ходьба босиком по ним способствует тренировке мышц стопы и активизации кровообращения. Это положительно сказывается на состоянии стоп и повышает эффективность консервативного лечения плоско-вальгусной деформации.
Таким образом, плоско-вальгусная деформация стопы является распространенным ортопедическим заболеванием. Оно способно существенно снизить качество жизни человека и привести к развитию тяжелых осложнений. Поэтому важно как можно раньше диагностировать отклонение от нормы и пройти комплексное лечение. Но если плоско-вальгусная стопа диагностируется уже во взрослом возрасте, консервативная терапия поможет только предотвратить прогрессирование деформации. Тем не менее при начальных формах заболевания этого полностью достаточно для восстановления нормального качества жизни и сохранения возможности вести активный образ жизни. В остальных случаях, а также при неэффективности консервативного лечения восстановить правильную анатомию стопы можно хирургическим путем.
Дата публикации 23 января 2018Обновлено 28 декабря 2021
Определение болезни. Причины заболевания
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса.[2][6][13]
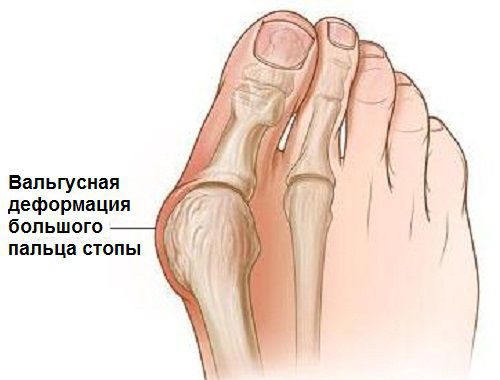
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
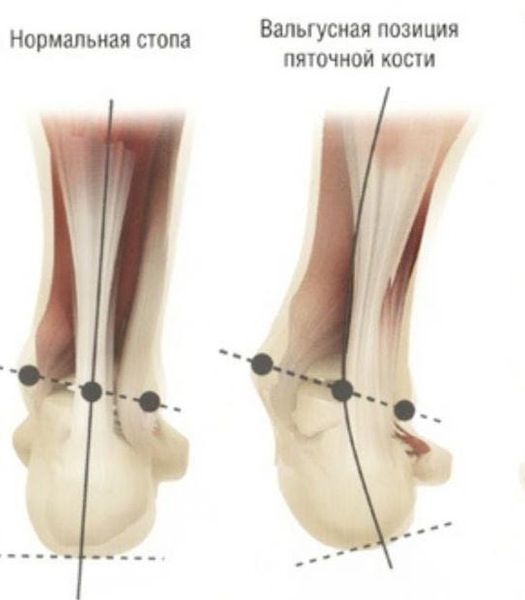
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%.[3][8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
- плоскостопие: поперечное, продольное, комбинированное; врожденное и приобретенное;
- остеопороз: низкое содержание кальция в костях, что приводит к потере жесткости и изменению формы. Причиной могут быть гормональные сбои и наследственная предрасположенность;[10]
- лишний вес: у стопы есть предельный потенциал давления, который она может выдержать, не деформируясь. При снижении сопротивляемости или увеличении веса связки и мышцы не выдерживают и перерастягиваются;
- генетическая предрасположенность: гиперэластичность стопы может быть врожденной.[15] При этом мышечно-связочный аппарат слабый, и вероятность развития плоскостопия увеличивается;
- ходьба в неправильной обуви. Нежелательно постоянно носить узкую обувь и на высоких каблуках, так как нагрузка на стопу распределяется неправильно – почти весь вес приходится на передний отдел, а именно на плюснефаланговый сустав первого пальца;[13][17]
- эндокринные нарушения: резкие изменения гормонального фона во время беременности, при климаксе и даже просто ежемесячные его колебания, обусловленные менструальным циклом, могут стать причиной ослабления связок;[9]
- травмы стопы: удар или падение тяжелого предмета на ногу могут быть причиной перелома или ушиба, которые провоцируют начало деформации.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вальгусной деформации стопы
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава.[13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
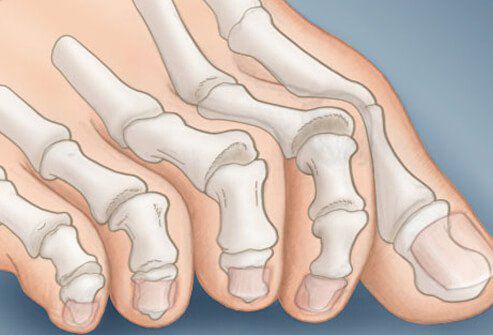
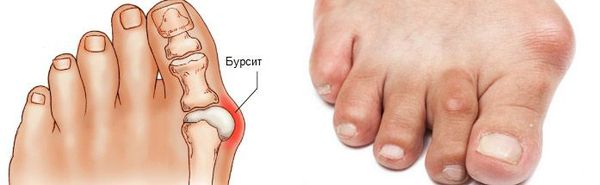
Боль усиливается, прежняя обувь становится узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость.[11][15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник.[2][7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
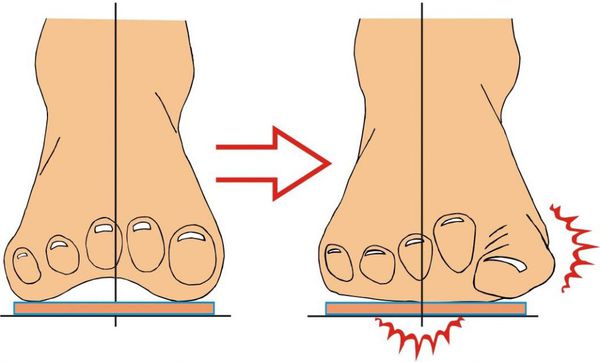
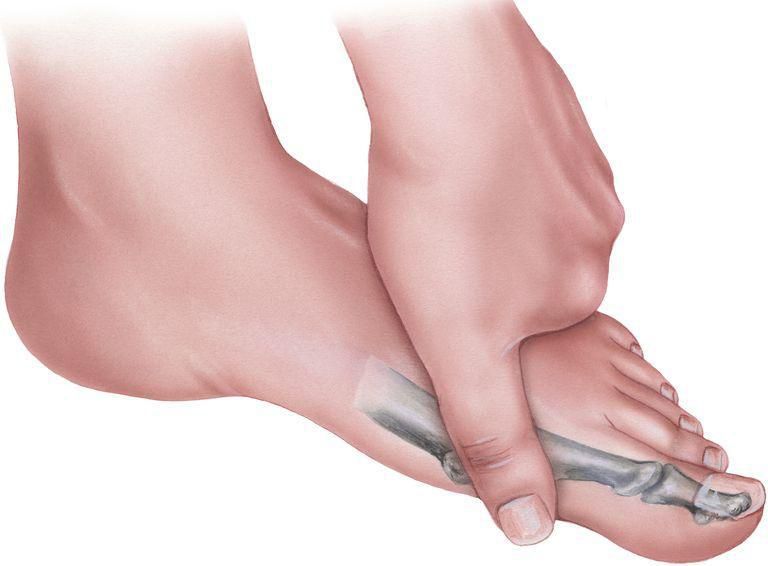
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы.[4][15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
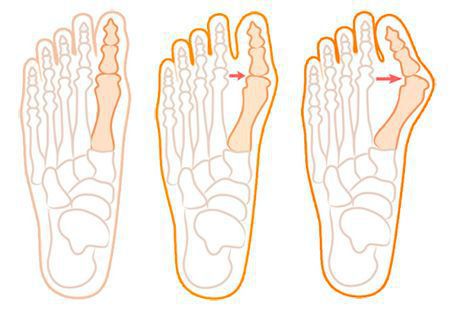
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака.[6][13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V.[5][8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах.[12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава.[10] Данная патология встречается нечасто и обычно является следствием травм.
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
| I степень | II степень | III степень | |
|---|---|---|---|
| Межплюсневый угол |
<12° | <18° | <18° |
| Угол вальгусного отклонения первого пальца (Hallux valgus angle) |
<25° | <25° | <35° |
Существует другая классификация степени галюксной деформации, где оценивается только межплюсневый угол. Она менее точна и используется для первичной постановки диагноза:
I ст. — 15 градусов;
II ст. — 20 градусов;
III ст. — 30 градусов;
IV ст. — больше 30 градусов.
Для характеристики деформации заднего отдела при плосковальгусной стопе существует своя классификация, и одним из показателей учитывается установка пятки к оси голени:
I стадия — стопа располагается плоско, но отклонение небольшое: 10-15°;
II стадия — угол уже составляет 15-20°;
III стадия — искривление 20-30°, и его еще можно устранить;
IV стадия — тяжелая степень, стопа полностью распластана, а отклонение от нормы равно 30° и более.
Конечно, необходимо различать степени собственно плоскостопия (поперечного и продольного) — виновника всех деформаций, так как они напрямую связаны с ним.
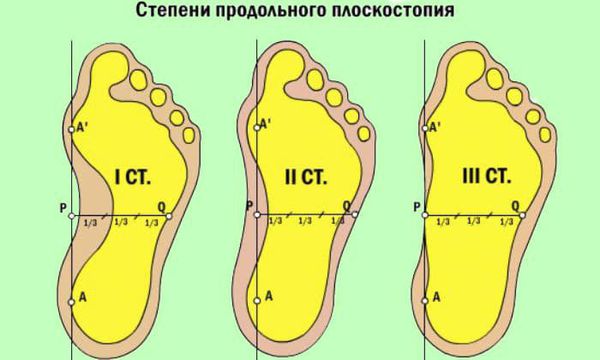
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы.[16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
- При первой степени человек, как правило, не чувствует дискомфорта или болей. Однако ноги быстрее устают, длительные нагрузки переносятся уже не так легко. Рентгенографически угол свода 130-140 градусов, а высота 25 мм.[2][14]
- Вторая степень диагностируется увеличением угла до 141-155 градусов и опущением свода от 17 до 25 мм. Появляются боли, усиливающиеся при нагрузке. Прежняя обувь становится тесной.
- Третья степень — стопа совсем уплощается, ее угол свода возрастает более 155 градусов, а высота опускается ниже 17 мм. Постоянные боли в мышцах ног, суставах, спине.[7] Развиваются различные осложнения, привычную обувь невозможно носить, а передвигаться на дальние расстояния невозможно.
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы.[13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
- первая стадия: расхождение не более 10-12 градусов;
- при второй степени этот угол увеличивается до 15 градусов;
- третья степень характеризуется расхождением до 19 градусов.
Осложнения вальгусной деформации стопы
Наиболее частым осложнением является воспаление синовиальных сумок (бурс).[12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
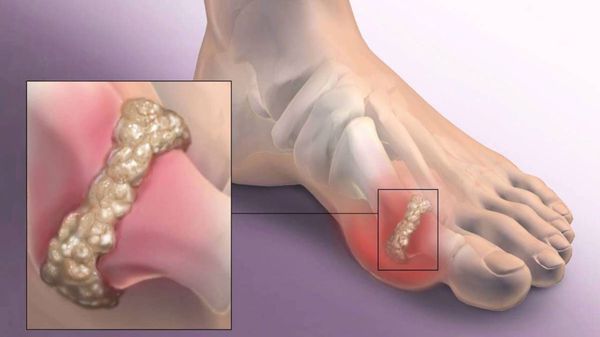
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией.[9][12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции.[10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
- очная консультация ортопеда-травматолога;
- рентгенография стоп в 3-х проекциях — в целях определения стадии заболевания, а также выявления сопутствующих патологий, к которым относятся артроз, подвывих и вывих суставов. Исследование необходимо делать под нагрузкой, так как результат искривления углов может отличаться на 20%. По рентгеновскому снимку проводят все расчеты, необходимые для определения тактики лечения.
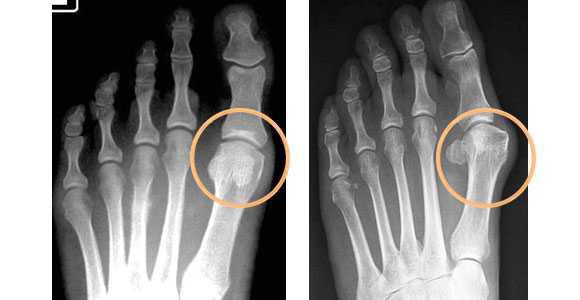
- плантография — для определения плоскостопия (отпечатки стоп);
- подоскопия — осмотр подошвенной части стопы в положении стоя;
- при необходимости исключения других заболеваний может быть назначено КТ или МРТ;
- УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения.
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования.[13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы.[5][16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена.[13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
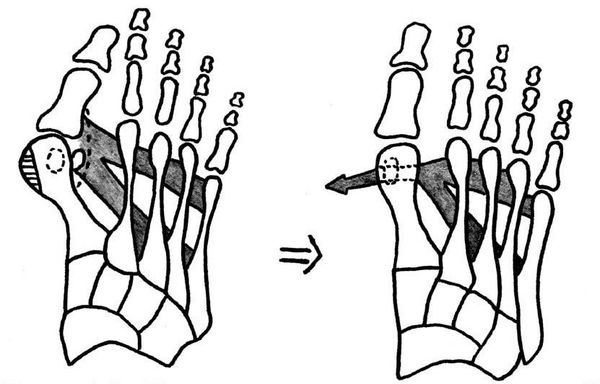
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами.[12][15] Существует множество методик коррекции первого пальца:
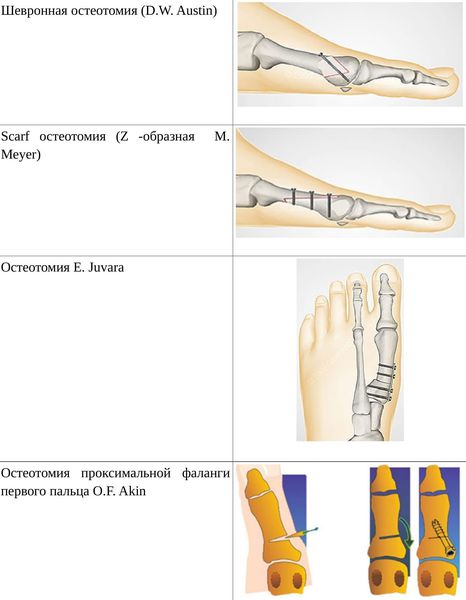
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга).[13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование.[16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO.[9][15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
- транспозиция сухожилий;
- медиализирующая остеотомия пяточной кости; операция Коттона;
- удлинение латеральной колонны;
- артродез сустава Лисфранка;
- артроэрез;
- трехсуставной артродез.[1][6]
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению.[18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы.[13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли.[6] Кроме того, возможны инъекции кортикостероидов.[11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию.[10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп.[17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы.[12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива.[13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
В целях профилактики рекомендуется:
- регулярный осмотр у ортопеда-травматолога для своевременного выявления плоскостопия;
- ношение удобной обуви (без шпилек, из натуральных материалов, не давящей, с высотой каблука не более 7 см);
- регулярное ношение ортопедических стелек;
- соблюдение режима труда и отдыха, если работа связана с дополнительными нагрузками на нижние конечности.
Вальгусная деформация стопы
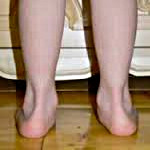
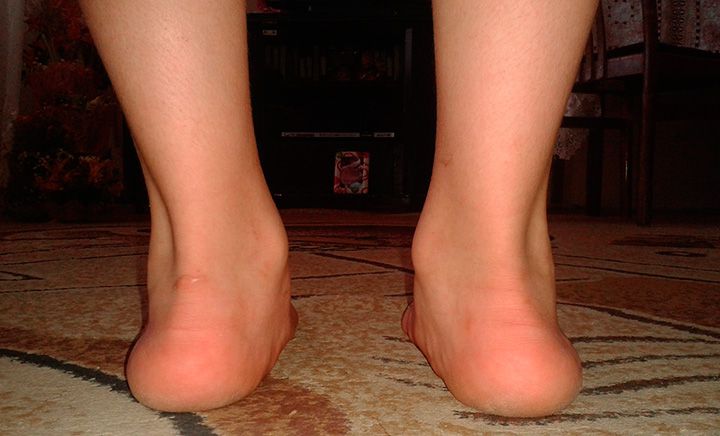
Вальгусная деформация стопы – это патология, сопровождающаяся уплощением стоп и их «заваливанием» кнутри. В области голеностопных суставов и стоп образуется вальгусное (Х-образное) искривление, пятка опирается на поверхность своим внутренним краем. В положении стоя при сведенных вместе выпрямленных ногах пятки располагаются на расстоянии 4 и более сантиметров друг от друга. Диагноз выставляется на основании осмотра, плантографии, рентгенографии и подометрии. Лечение на начальных стадиях консервативное, включает в себя физиотерапию и ношение ортопедической обуви. При выраженном искривлении выполняется хирургическая коррекция.
Общие сведения
Вальгусная деформация стопы – искривление оси стопы, при котором средний отдел стопы опускается, пятка разворачивается кнаружи, ее внутренний край также опускается. При положении больного стоя со сведенными ногами видна Х-образная деформация в области голеностопных суставов и задних отделов стопы – при соприкасающихся внутренних лодыжках пятки расположены на значительном расстоянии друг от друга. Патология обычно возникает в раннем детском возрасте. У взрослых может развиваться вследствие усугубления плоскостопия, а также под воздействием различных травматических и нетравматических факторов.

Вальгусная деформация стопы
Причины
Основной причиной формирования вальгусной деформации стопы, как правило, становится врожденная дисплазия соединительной ткани. В числе факторов риска – травмы (переломы костей стопы, разрывы и надрывы связок), остеопороз, эндокринные заболевания (диабет, болезни щитовидной железы) и избыточная нагрузка на стопы из-за лишнего веса. Вальгусные стопы также могут являться одним из проявлений нарушенной осанки.
В отдельных случаях (при врожденных аномалиях) деформация стопы выявляется сразу после рождения, но чаще возникает, когда ребенок начинает ходить и усугубляется из-за ношения неправильной обуви, недостаточной физической активности или неграмотно подобранных физических нагрузок. Развитие вальгусных стоп в старшем возрасте, как правило, происходит в период беременности или резкого набора веса на фоне уже существующего плоскостопия. При параличах и скелетной травме стопы вальгусная деформация может формироваться без ранее существовавшего плоскостопия.
Патанатомия
Эволюционно обусловленная форма стопы обеспечивает ее максимальную эффективность при опоре и движениях. Кости предплюсны, плюсны и пальцев удерживаются прочными связками, а вся «конструкция» в целом представляет собой подвижное, устойчивое к нагрузкам образование, обеспечивающее амортизацию при ходьбе и беге. Амортизация становится возможной, благодаря выпуклым сводам стопы: продольному и поперечному. Из-за наличия этих сводов вся основная нагрузка при опоре в норме распределяется между тремя точками: пятой плюсневой костью, пяточной костью и головкой первой плюсневой кости.
Врожденное или приобретенное нарушение формы, размера или функциональных способностей отдельных элементов (костей, мышц, связок) оказывает влияние все на остальные отделы стопы. Соотношение между анатомическими образованиями нарушается, происходит перераспределение нагрузки. В ряде случаев свод стопы уплощается, что ведет к дальнейшему усугублению патологических изменений. По мере прогрессирования плоскостопия кости плюсны, предплюсны и голени все больше смещаются по отношению друг к другу, формируется вальгусная деформация стопы.
Классификация
В зависимости от причины развития специалисты в области ортопедии и травматологии выделяют следующие виды вальгусных стоп:
- Статическая. Является одним из проявлений нарушений осанки.
- Структурная. Возникает при врожденной патологии – вертикальном расположении таранной кости.
- Компенсаторная. Формируется при укороченном ахилловом сухожилии, «скручивании» большеберцовой кости кнутри и косом расположении голеностопного сустава.
- Паралитическая. Является последствием перенесенного энцефалита или полиомиелита.
- Спастическая. Возникает при малоберцово-экстензорных мышечных спазмах.
- Гиперкоррекционная. Формируется при неправильном лечении косолапости.
- Рахитическая. Наблюдается при рахите.
- Травматическая. Развивается после переломов костей стопы, надрывов и разрывов связок. При перераспределении нагрузки и нарушении оси конечности может компенсаторно возникать после тяжелых травм вышележащих отделов (переломов голени, переломов бедра и повреждений коленного сустава).
С учетом тяжести выделяют три степени вальгусных стоп:
- Легкая. Высота продольного свода – 15-20 мм, угол наклона пятки – до 15 градусов, угол высоты свода – до 140 градусов, передний отдел стопы отведен на 8-10 градусов, задний отдел находится в вальгусном положении с углом до 10 градусов.
- Средняя. Высота свода – до 10 мм, угол наклона пятки – до 10 градусов, угол высоты свода – 150-160 градусов, задний отдел стопы находится в вальгусном положении, передний отведен до 15 градусов.
- Тяжелая. Высота свода – 0-5 мм, угол наклона пятки 0-5 градусов, угол высоты свода 160-180 градусов, отведение переднего и вальгусное положение заднего отделов стопы более 20 градусов. Постоянные боли в области сустава Шопара. Деформация не поддается консервативной коррекции.
Симптомы вальгусной стопы
Пациента беспокоят боли после ходьбы или статической нагрузки, особенно выраженные при использовании неправильной обуви. Возможны также напряжение, боли в мышцах голени и нарушения походки. В тяжелых случаях болевой синдром становится практически постоянным. При внешнем осмотре выявляется ряд типичных изменений: больной опирается на пол не наружным краем стопы, а всей поверхностью, обнаруживается тыльное сгибание переднего отдела по отношению к заднему.
Ниже внутренней лодыжки определяется выпячивание, образовавшееся вследствие смещения головки таранной кости. В отдельных случаях под этим выпячиванием появляется еще одно – выстоящий рог ладьевидной кости. Передний отдел отведен по отношению к заднему. Продольная ось стопы искривлена. Пятка отклонена кнаружи и опирается на пол не срединной частью, а внутренним краем. Наружная лодыжка сглажена, внутренняя выступает.
В положении пациента стоя со сведенными вместе ногами пятки расположены на расстоянии друг от друга. Отвес, опущенный от средней части икроножной мышцы, располагается кнутри от пятки. При пальпации выявляются болезненные точки по внутреннему краю подошвенного апоневроза, под ладьевидной костью и чуть выше верхушки наружной лодыжки. Нередко также отмечается диффузная болезненность мышц голени, особенно выраженная по задней поверхности голени над пяткой (в нижней части икроножной мышцы), по внутренней поверхности голени и в области переднего гребня большеберцовой кости. Боли в мышцах обусловлены повышенной нагрузкой и постоянным напряжением из-за нарушения нормальной функции стопы.
Обычно патология возникает в детском возрасте. При отсутствии лечения или недостаточном лечении деформация сохраняется в течение всей жизни, однако, до возникновения функциональных нарушений больные не обращаются к врачам. Рецидив может развиться в любом возрасте. У подростков и молодых людей, наряду с появлением болей, возможно усугубление вальгусной деформации.
У пациентов зрелого и пожилого возраста морфологические изменения, как правило, не усугубляются, отмечается преобладание функциональных расстройств. Болевой синдром при вальгусной деформации стопы во взрослом возрасте чаще появляется на фоне повышенных нагрузок и изменения общего состояния организма: на последних месяцах беременности, при быстром наборе веса, в климактерическом периоде, а также после длительной гиподинамии, обусловленной изменениями условий жизни или приковывающими к постели тяжелыми заболеваниями.
Диагностика
Диагноз вальгусная деформация стопы выставляется на основании внешних признаков и данных инструментальных исследований. При внешнем осмотре врач обращает внимание на уплощение сводов стопы, выпячивание внутренней и сглаживание наружной лодыжки, а также отклонение пятки кнаружи. Для подтверждения диагноза и определения степени деформации выполняется плантография, рентгенография стоп и подометрия.
На рентгенограммах выявляется уменьшение высоты свода стопы, нарушение взаиморасположения переднего, среднего и заднего отделов стопы, а также отдельных костей в суставах предплюсны. Подометрия используется для оценки распределения нагрузки на стопу. Компьютерная плантография применяется для расчета углов, параметров и индексов, позволяющих определить наличие и тип плоскостопия.
Больных со спастической и паралитической деформацией направляют на консультацию к неврологу или нейрохирургу. При подозрении на болезни эндокринной системы назначают консультацию эндокринолога. При подозрении на остеопороз необходима денситометрия, двойная рентгенографическая абсорбциометрия или фотонная абсорбциометрия. Если причиной остеопороза является климактерический синдром, пациентке показана консультация гинеколога.
Лечение вальгусной деформации стопы
Лечение осуществляется травматологами-ортопедами. При вальгусной деформации стопы у детей эффективна консервативная терапия, включающая в себя ношение ортопедической обуви, массаж, озокерит, парафин, лечебные грязи, магнитотерапию, диадинамотерапию, электрофорез и ЛФК. Хирургические вмешательства требуются редко и, как правило, проводятся при врожденном вертикальном расположении таранной кости или укорочении ахиллова сухожилия.
Кроме того, при вертикальном таране применяется комбинированная методика Доббса: вначале стопу выводят в правильное положение, используя этапные гипсовые повязки, а затем фиксируют таранно-ладьевидный сустав при помощи спицы Киршнера и выполняют полную чрезкожную ахиллотомию. Потом накладывают гипс на 8 недель, в последующем назначают ношение брейсов, а затем – ортопедической обуви.
Возможности консервативного лечения взрослых пациентов ограничены, при выраженной вальгусной стопе требуется оперативное вмешательство. В зависимости от типа и степени плоскостопия могут быть проведены резекция таранно-пяточного сустава, артродез таранно-пяточного сустава, пересадка сухожилия длинной малоберцовой мышцы и другие артропластические операции.
|
Литература 1. Врожденные и приобретенные деформации у детей и подростков/ Кононов М.П., Лапшин Ю.А., Клычкова И.Ю., Дрожжина Л.А. 2. Современные подходы к лечению плоско-вальгусной деформации стоп у детей и подростков/ Кожевников О.В., Косов И.С., Иванов А.В., Болотов А.В.// Кубанский научный медицинский вестник – 2010 – №6 3. Особенности диагностики и лечения статических, паралитических и ятрогенных деформаций суставов стопы/ Ежов М. Ю., Баталов О.А., Ежов Ю.И.// Казанский медицинский журнал – 2012 – Т.93, №5 |
Код МКБ-10 M21.0 Q66.4 |
Вальгусная деформация стопы – лечение в Москве
Искривление ступней в зрелом возрасте – не редкость. Недуг проявляется еще в детстве и ввиду различных обстоятельств не многие долечивают его до конца. Как исправить ситуацию – рассмотрим ниже.
Причины и группы риска
Внешне вальгусная деформация стопы у взрослых выглядит так, будто при ходьбе человек заваливается внутрь. Вследствие этого болезнь приносит неприятные ощущения при перемещении или статическом давлении на ступни.
Основные явления, которые ведут к искривлению:
- проблемы, связанные с неправильным развитием и формированием нижних конечностей во внутриутробном периоде;
- ношение обуви не по размеру в период роста стопы;
- дисплазия;
- гормональные изменения в организме с нарушением обменных процессов;
- перенесенные заболевания (паралич, остеопороз);
- ожирение или резкое увеличение веса из-за беременности и гестоза;
- травмирование костей ступни и голеностопа.
Искривления стопы могут возникнуть у любого человека, но чаще это женщины до 35 лет, которые длительное время проводят на ногах (учителя, модели, продавцы, медработники), или люди, занимающиеся легкой атлетикой.

Виды и степени
Существует несколько видов деформации стопы:
- Статическая – выражается проблемами с позвоночником.
- Структурная – из-за особенностей положения таранной кости.
- Компенсаторная – укороченное ахиллово сухожилие с частичным переносом функций на голеностоп.
- Паралитическая – после перенесенных заболеваний.
- Спазмическая.
- Гиперкоррекционная – вследствие неправильной терапии ранее выявленной патологии.
- Рахитическая.
- После травматизации и разрыва связочного аппарата.
Вальгусная стопа у взрослых имеет несколько степеней тяжести:
- первая – деформация сочленения с подвывихом ступни;
- вторая – смещение сухожилий и искривление большого пальца;
- третья – патологический процесс костной ткани, при котором идет отклонение пальцев на 20 градусов;
- четвертая степень – пик изменений с угасанием функций ступни и распространением недуга на голеностопный сустав и выше. Болезнь приносит постоянный дискомфорт, который не исправляется консервативным способом.
Симптомы
У взрослых проявления плоско-вальгусной стопы выглядит следующим образом:
- отеки нижних конечностей;
- сильная боль (стопа болит в районе плюсневой кости);
- постоянные натоптыши, мозоли;
- болезненность в спине, проблема с осанкой;
- усталость и неприятные ощущения в ногах, не проходящие в покое;
- судороги, спазмы;
- изменение размера обуви;
- внешняя деформация;
- ухудшение походки (заваливание);
- сопутствующие заболевания суставов, миозиты.

Чем опасна патология?
У взрослых, которые страдают вальгусным плоскостопием, есть высокий риск подвергнуться развитию недугов, которые ведут к инвалидности, т. к. деформированная стопа может утратить свои функции.
От проблемы страдает не только функция прямохождения: патология ведет к варикозу, проблемам с суставами, искривлению позвоночника, мигреням, развитию диабетической стопы, поперечного плоскостопия и появлению пяточных шпор.
Диагностика
Прежде чем поставить диагноз, врач должен определить степень и вид патологии с помощью обследований:
- Сбор анамнеза и внешний осмотр.
- Пальпация области деформации.
- Рентген в трех проекциях.
- При необходимости КТ, МРТ.
- Консультация узких специалистов при выявлении сопутствующих болезней.
Читайте также: Признаки врожденного вывиха бедра у детей
Особенности лечения вальгусной деформации у взрослых
Терапия недуга должна быть комплексной и включать в себя несколько методов. Процесс выздоровления длительный и требует точного соблюдения всех врачебных предписаний.
Медикаменты (системные и местные)
Лечение с помощью лекарственных средств призвано облегчить боли в ступне и снять воспаление. Для этих целей назначают НПВС (Нимесулид, Вольтарен, Диклофенак) с дозировкой, которая подбирается с учетом дополнительных заболеваний, так как препараты влияют на работу желудка. Лекарства могут применяться как местно в форме кремов и мазей, так и в виде таблеток или инъекций.
Если больного беспокоит сильный отек, назначаются мочегонные кратким курсом (не более трех дней).
На протяжении всего курса лечения важно принимать витамины и минералы для укрепления костной ткани и связочного аппарата.

Ортопедические приспособления
Данная группа средств использует для корректировки и поддержания стопы в правильном положении. Носить их рекомендуется регулярно не только с лечебной целью, но и в качестве профилактики.
- Стельки помогают ступне распределять нагрузку при ходьбе и необходимы при борьбе с плоскостопием и деформациями.
- Ортопедическая обувь делается под заказ с учетом степени патологии. Она плотно фиксирует ногу, не давая недугу усугубиться.
- Вальгусные фиксаторы предназначены для косточки большого пальца, когда необходима коррекция данной области.
Все ортопедические приспособления подбираются в индивидуальном порядке после посещения ортопеда.
Массаж
Сеансы массирования можно проводить несколько раз в год по 10 процедур на курс. Данная манипуляция восстанавливает кровообращение в пораженной области, укрепляет мышцы и связки.
Перед массажем желательно принять теплую ножную ванночку с противовоспалительными травами. Движения должны быть круговыми, растирающими или разогревающими, без дополнительной травматизации деформированной зоны.
В домашних условиях рекомендуется ежедневно выполнять самомассаж после трудового дня.
ЛФК
Тренировки для укрепления ступни должны начинаться после снятия признаков воспаления. Перед началом физкультуры требуется разогреть мышцы и помассировать стопы.
Основной комплекс:
- Круговые движения голеностопом, подтягивание стоп к себе и от себя.
- Лежа на спине – имитация езды на велосипеде.
- Движения каждым пальцем по отдельности.
- Перекаты с носка на пятку.
- Захват мелких предметов с пола ногой.
- Рисование маркером, зажатым в пальцах ступни, на листе бумаги.
- Перекатывание бутылки или скалки в положении сидя.
- Ходьба на носках, пятках и боковых сторонах стопы.
- Напряжение и расслабление мышц ног. Выполнять упражнение необходимо сидя на полу с выпрямленными нижними конечностями.
Читайте также: Лечение и профилактика варусной деформации коленных суставов
Движения не должны приносить дискомфорт и неприятные ощущения. Добавлять количество подходов и повторов следует постепенно.

Физиотерапия
Регулярный курс процедур способен снять боль, мышечные спазмы и восстановить микроциркуляцию в тканях, а также укрепить связочный аппарат плосковальгусной стопы, останавливая процесс деформации.
Основные методики:
- ультразвук – ускорение обмена веществ и вывод солей из проблемной зоны;
- лазер – снижение воспаления и отека;
- УВТ – нормализация кровообращения;
- магнит – прогревание спазмированных тканей;
- грязевые аппликации, озокерит.
Нельзя самостоятельно добавлять или отменять курс назначенных физиопроцедур без консультации с врачом, так как это может привести к ухудшению проблемы.
Народные средства
В домашних условиях лечить вальгус нецелесообразно, но нетрадиционная медицина способна облегчить состояние больного до обращения к врачу.
Популярные рецепты:
- Марену залить теплой водой и прокипятить на водяной бане, после остудить состав и принимать по полстакана до еды 3 раза в сутки.
- Цветы одуванчика высушить, перетереть в порошок, добавить йод и наносить на область образования нароста.
- Горчицу и бодягу смешать в равных пропорциях, добавить скипидар, масло и смазывать перед сном ступни.
- Прополис размять, немного подогреть в руках и приложить к зоне деформации. Оставить на ночь, зафиксировав повязкой.
Хирургическое вмешательство
В случае отсутствия эффекта от консервативных способов, а также при вальгусной деформации 3-4 степени рекомендовано оперативное лечение.
Хирургические процедуры имеют две направленности – традиционную и лазерную.
Первый вид операций выполняется под общим наркозом с накладыванием гипсовой лонгеты на несколько недель и требует восстановительного периода.
Лечение лазером проводится в нескольких формах:
- экзостэктомия – удаление костных наростов с исправлением внешней формы ступни;
- иссечение фаланги большого пальца стопы и фиксирование его в правильном положении;
- артропластика – разрез деформации и, при необходимости, замена сочленения, пересадка сухожилий.
Профилактика
Предупредить развитие недуга поможет соблюдение несложных мер:
- Следование принципам правильного питания.
- Исключение вредных привычек.
- Контроль за весом.
- Умеренные физические нагрузки.
- Организация полноценного ежедневного отдыха.
- Самомассаж стоп и выполнение ЛФК.
- В летнее время – ходьба босиком по песку, мелкой гальке, земле.
- Использование ортопедических стелек, фиксаторов.
- Комфортная обувь без высоких каблуков.
- Соблюдение техники безопасности в быту и на улице.
- Регулярное прохождение медицинских осмотров.
При обнаружении первых признаков деформации не стоит затягивать с решением проблемы. Если начать лечение на ранних стадиях, то болезнь исчезнет навсегда, и человек вернется к привычному ритму жизни без боли.
Термином халюс вальгус (hallux valgus) в медицинской практике называют искривление суставов больших пальцев ног. Эта деформация чаще всего развивается на фоне плоскостопия. Одним из факторов риска выступает ношение неудобной обуви — слишком тесной и с неестественным подъемом.
На ранних стадиях заболевание проявляется как сугубо эстетический дефект. При отсутствии корректирующих мероприятий вальгусная деформация первого пальца стопы может стать причиной гораздо более серьезных патологий: бурсита, артрита, артроза. Они, в свою очередь, требуют длительного сложного лечения, а в запущенных случаях приводят к инвалидности.
Как проявляется вальгусная деформация стопы и чем она опасна
Первичная деформация, характерная на ранних стадиях, вызывает лишь небольшую припухлость в области сустава большого пальца на ноге. Со временем измененные ткани уплотняются, и часто ранние проявления халюс вальгус принимают за обычную мозоль или натоптыш. Обратить внимание на подобные уплотнения прежде всего стоит женщинам после 30 лет, предпочитающим обувь на высоком каблуке (выше 7 см) с зауженным мыском.
Подвержены риску развития патологии и те, кто носит обувь на плоской подошве. Любое отклонение от оптимального угла подъема стопы — это благоприятная почва для прогресса вальгусной деформации.
Если проигнорировать первые проявления болезни, постепенно мозоли будут образовываться уже на подошвенной части стопы. На этой стадии начинаются боли при ходьбе. Трение пальцев, меняющих естественное положение, причиняет дискомфорт.
Ходить в привычной обуви своего размера уже не удается, поскольку передняя часть стопы становится значительно шире. Со временем у основания первого пальца появляется выпирающая косточка («шишка»). По мере ее роста появляются боли в стопе, отеки, заметно деформируются остальные пальцы.
Дальнейший прогресс болезни может стать толчком к суставным изменениям по всему телу. К сожалению, деформации суставов необратимы, но врачи, ведущие прием в нашей клинике, помогут замедлить патологический процесс и порекомендуют методы, с помощью которых удастся избежать тяжелых осложнений.
Причины, вызывающие вальгусную деформацию стопы
Причинами появления вальгусной деформации (халюс вальгус) являются искривление оси стопы и изменение биомеханики первого плюсневого сустава. При этом угол между первым и вторым пальцами увеличивается, что приводит к нарушению работы связочного аппарата.
Вальгусная деформация большого пальца стопы может произойти в результате:
- проявления наследственного фактора;
- нарушений в работе эндокринной системы;
- ослабления связок;
- возрастных изменений в костной ткани, развития остеопороза;
- плоскостопия и опущения поперечного и продольного сводов стопы;
- повышенной подвижности плюсневых суставов;
- дегенеративно-дистрофических процессов в костной ткани при климаксе;
- избыточного веса, из-за которого на стопы оказывается сильное давление;
- варикозного расширения вен на ногах.
Когда ставят диагноз вальгусная деформация стопы (халюс вальгус)?
Характер жалоб пациентов и наличие симптомов зависят от степени вальгусной деформации большого пальца стопы. Диагностируется халюс вальгус без затруднений, достаточно визуального осмотра врача-ортопеда и проведения рентгенографии или компьютерной томографии. Информативными показателями являются углы между первой и второй плюсневыми костями, а также угол, который образуют большой палец и плюсневая кость.
Выделяют три-четыре степени (стадии) заболевания, на каждой симптомы халюс вальгус становятся все более выраженными и доставляют дискомфорт:
На ранней (первой) стадии смещение фаланги большого пальца стопы относительно остальных пальцев не превышает 12 градусов. На первых порах пациент не ощущает дискомфорта, отсутствуют жалобы на боль, отечность и ограничение подвижности.
На второй стадии первый палец отклоняется в сторону примерно на 18 градусов, при этом происходит смещение второго пальца. У основания первого пальца появляется косточка-«шишка». Возникает болевой синдром разной интенсивности в плюснефаланговом суставе первого пальца стопы. Усиливается при ношении неудобной обуви, высокой нагрузке на стопу при продолжительной ходьбе; может резко появляться в ночное время. Снижается подвижность первого пальца, при его сгибании-разгибании ощущается резкая боль. В области формируются уплотнение и покраснение.
На третьей стадии чаще беспокоят боли, большой палец отклоняется в сторону на 30 градусов, происходит искривление всех пальцев стопы. По мере прогрессирования патологии стопа становится плоской, нарост увеличивается, первый палец накладывается на второй. Внешний вид стопы значительно ухудшается, выбор обуви затруднен.
Ряд ученых рассматривают искривление более чем на 30 градусов как четвертую стадию. На последнем этапе в результате вальгусной деформации стопы у взрослых нарушается питание тканей, происходит потеря чувствительности, формируются отеки, изменяется цвет кожи и внешний вид ногтей.
Вальгусная деформация стопы – возрастное заболевание или нет?
Заболевание можно отнести к вялотекущим. Клиническая практика показывает, что оно развивается не за один день, а в течение многих лет на фоне неблагоприятных факторов, среди которых:
- врожденная деформация стопы (поперечное плоскостопие);
- слабость сухожильно-связочного аппарата;
- местные неврологические нарушения;
- нарушенная эндокринная функция;
- сниженная плотность костей;
- ношение неудобной обуви;
- постоянные статические нагрузки или длительное пребывание на ногах.
Сустав смещается постепенно, из-за регулярного нарушения его естественного положения. Чаще всего диагноз ставится пациентам старше 50 лет.
Вальгусная деформация стопы встречается и у женщин, и у мужчин, но представители сильного пола страдают от заболевания в 4 раза реже. Это не только из-за высоких каблуков; природой заложено, что связочный аппарат у мужчин прочнее. Также риск халюс вальгус у женщин повышается с наступлением климакса: колебания и перестройка гормонального фона ускоряют процесс вальгусной деформации.
Пожилые мужчины не относятся к группе риска, но не застрахованы от искривления сустава первого пальца стопы. Обращать внимание на характерные симптомы стоит мужчинам любого возраста! Ношение обуви на абсолютно плоской подошве, профессии, сопряженные с длительными нагрузками на ноги, эндокринная дисфункция или травма — в совокупности это может вызвать стремительный прогресс халюс вальгус с последующим развитием бурсита или артрита.
Может ли деформация стопы развиться у ребенка?
У детей встречается крайне редко, прогрессирует на фоне ортопедических заболеваний, развивающихся из-за гипотонуса мышц или врожденного плоскостопия. Патологии стоп, голеностопа, коленных суставов или мышечных тканей проявляются при первых попытках ребенка делать самостоятельные шаги. Стопы испытывают повышенную нагрузку, в результате чего со временем можно заметить их искривление.
В детском и подростковом возрасте вальгусная деформация стопы корректируется консервативными методами: лечебной гимнастикой, ношением специальной обуви и изготовленных по индивидуальным меркам стелек. Это особенно эффективно на ранних этапах.
Последствия и осложнения. Что будет, если не лечить?
Халюс вальгус — проблема не только эстетическая, но и функциональная. На поздних стадиях пациент рискует утратить трудоспособность, получив инвалидность и ряд хронических расстройств. При игнорировании симптомов и бездействии патология прогрессирует: отказ от лечения приводит к значительному ухудшению качества жизни.
Как развивается болезнь и что чувствует больной
Вальгусная деформация стопы полностью изучена, поэтому врачи могут прогнозировать течение болезни с вероятностью 100 %. Скорость развития зависит от состояния здоровья и привычек больного. Так, у пациентов с нарушенным метаболизмом, плоскостопием и остеопорозом искривление протекает намного быстрее.
Неприятные проявления болезни характерны для каждой степени вальгусной деформации стопы.
- На ранней стадии пациент чувствует легкий дискомфорт при длительной ходьбе. Со временем он начинает испытывать сложности с ношением привычной обуви, а появившаяся «косточка» портит стопу.
- На второй и третьей стадиях искривление пальца становится очень сильным, а легкий дискомфорт перерастает в боль при каждом неосторожном шаге. О каблуках или босоножках можно забыть навсегда. Больным необходимы специальные ортопедические стельки и особая обувь.
- На четвертой стадии заболевания поражение костно-хрящевых тканей приводит к воспалению суставной сумки, пальцы стопы приобретают молоткообразную форму. Каждый шаг сопровождается ноющей или дергающей болью не только в пальце, но и во всей ступне. Двигательные функции снижаются.
Лечение вальгусной деформации стопы
Лечение заболевания можно выбирать как консервативное, так и оперативное. При первой степени вальгусной деформации пальца стопы помогут консервативные методы — ночной бандаж, ношение ортопедических стелек, массаж, лечебная гимнастика. На средней и поздней стадиях для удаления нароста и восстановления структуры стопы проводится оперативное вмешательство.
Золотым стандартом лечения вальгусной деформации первого пальца является хирургическая коррекция. Однако при обнаружении незначительного угла отклонения, не соответствующего ни одной из степеней, врач может порекомендовать медикаментозную терапию с ношением специальных бандажей, стелек и ортопедической обуви.
Последствия отказа от лечения
Пренебрежительное отношение к собственному здоровью приводит к быстрому развитию заболевания до состояния, когда показано только хирургическое вмешательство. Игнорирование необходимости лечения халюс вальгус средней и поздней стадий повышает риск осложнений и неприятных последствий для здоровья, в том числе — инвалидности.
Вновь напоминаем об ускоряющемся снижении качества жизни: сначала придется отказаться от привычной обуви, затем от долгих перемещений пешком, будет неудобно стоять продолжительное время. Острой станет проблема подбора обуви и ухода за ногами. Далее при болях при ходьбе придется в буквальном смысле ограничивать себя в движении.
Фактор риска – профессия
К факторам риска развития вальгусной деформации первого пальца стопы у взрослых можно отнести некоторые профессии. Согласно статистике, халюс вальгус чаще проявляется у людей, выбирающих узкую обувь. Поэтому пациентами ортопедических клиник по большей части являются женщины. Модельную обувь на высоких каблуках носят представительницы публичных профессий, где требуется соблюдение шуз-кода: манекенщицы, актрисы, пресс-секретари, руководители и менеджеры крупных компаний, экскурсоводы и др.
Нарушения кровообращения и разные степени вальгусной деформации стопы возникают у людей обоих полов, которые в силу выполняемой работы подвержены длительным статическим нагрузкам, преобладающую часть времени проводят стоя. В этой категории риска продавцы, повара, парикмахеры, учителя.
Нередко за лечением халюс вальгус обращаются спортсмены — конькобежцы, хоккеисты, прыгуны, легкоатлеты, баскетболисты. Причины развития у них — частые травмы, колоссальная нагрузка на плюсневые кости стопы при беге и прыжках. Отдельно следует сказать об артистах балета, которые целый день танцуют в пуантах на носочках: нагрузка на суставы стопы при этом максимальная.
Когда нужно обратиться к врачу или пройти обследование?
Вальгусная и варусная деформация стопы чаще всего проявляются к 35-40 годам и позже. Но, в каком бы вы ни были возрасте, при появлении чувства усталости в ногах в конце дня, отечности или покраснений у основания большого пальца следует скорее обратиться к специалистам.
Подиатры — врачи узкой специализации, занимающиеся профилактикой и лечением заболеваний стоп — не советуют откладывать диагностику пациентам, у которых:
- есть родственники с подобным диагнозом – халюс вальгус;
- в анамнезе присутствует плоскостопие;
- отмечается дисплазия (недостаточность) соединительных тканей;
- установлены остеопороз или сахарный диабет, являющиеся причинами уязвимости суставов стопы.
Если появившиеся симптомы косвенно или явно указывают на развитие халюс вальгус, рекомендуем записаться на прием к опытным специалистам клиники доктора Бегмы, которые проведут визуальный осмотр и при необходимости назначат дополнительное диагностическое обследование, эффективный курс коррекции.
Своевременное лечение вальгусной стопы снижает риск осложнений и помогает предотвратить серьезную деформацию пальцев, сопровождающуюся сильными болями.
