Левосторонний сколиоз
причины, симптомы, методы лечения и профилактики
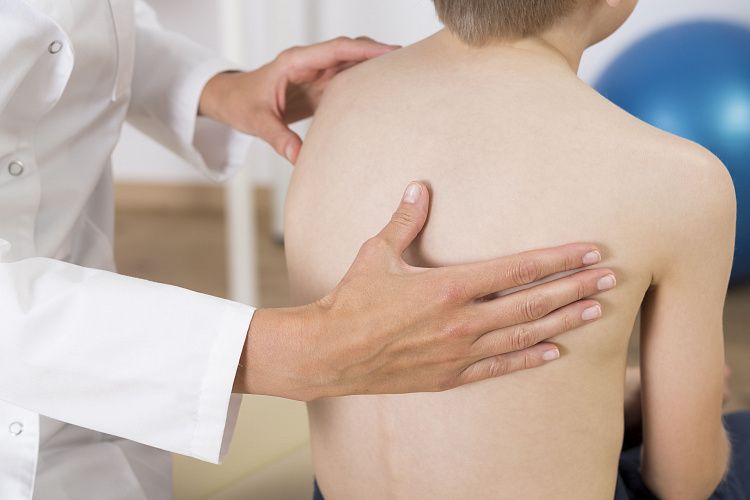
Левосторонний сколиоз – разновидность сколиоза, характеризующаяся искривлением позвоночника в левую сторону. Позвоночник может напоминать латинскую букву S или иметь C-образную форму. Патология может начаться в любом возрасте, но чаще всего ее выявляют у подростков во время интенсивного роста. Своевременное обращение к врачу поможет избежать трудностей при дыхании, боли в конечностях и грудной клетке, проблем с кишечником и мочевым пузырем.
Причины левостороннего сколиоза
Левосторонний сколиоз развивается постепенно под действием ежедневных физических нагрузок на спину, которые распределяются с нарушением пропорциональности и баланса. Левосторонний сколиоз 1 степени возникает у подростков по причине постоянного наклона туловища в правую сторону. Вторая степень левостороннего сколиоза отличается выраженной клинической картиной и считается запущенной патологией.
Заболевание может возникать на фоне таких причин:
- травмы спины;
- эндокринные нарушения;
- опухоли позвоночника;
- остеохондроз;
- лишний вес;
- церебральный паралич;
- мышечная дистрофия;
- гормональный сбой в период полового созревания;
- отсутствие регулярной физической активности;
- неправильно организованное спальное и рабочее место;
- дисплазия соединительной ткани позвоночника.
Нередко сколиоз сопровождается другими болезнями, например, системной красной волчанкой, ревматоидным артритом или анкилозирующим спондилоартритом.
Врачи различаются 2 локализации левостороннего сколиоза – грудной и поясничный. Грудной сколиоз появляется при частом сидении в неправильном положении с выдвижением левого плеча вперед, регулярном сне на правом боку и частом переносе тяжестей в правой руке. Патология нередко диагностируется на 1-2 стадии, поэтому для ее лечения достаточно регулярно заниматься лечебной физкультурой. При запущенном сколиозе возникают проблемы со стороны сердечно-сосудистой и легочной систем, пациент ощущает слабость и апатию.
При поясничном сколиозе на 1 стадии внешние признаки слабо выражены. На 3 и 4 стадии у больного происходит левостороннее смещение таза, нарушается симметрия ягодичной складки, визуально правая нога кажется длиннее. Если у пациента присутствуют врожденные патологии или артроз тазобедренного сустава, то течение сколиоза сильно усложняется. В некоторых случаях он сопровождается появлением межпозвоночных грыж.
Статью проверил
Кученков А.В.
Ортопед • Травматолог • Хирург • Флеболог • Спортивный врач • стаж 25 лет
Дата публикации: 24 Марта 2021 года
Дата проверки: 28 Января 2023 года
Содержание статьи
Симптомы левостороннего сколиоза
Симптомы патологии зависят от ее стадии:
- Первая – угол искривления не превышает 10 градусов. Пациент не ощущает боли и дискомфорта в области спины, внешние признаки заболевания также отсутствуют.
- Вторая – угол искривления до 25 градусов. Определить наличие сколиоза можно при внимательном осмотре. Пациент жалуется на ноющие болевые ощущения в спине, возникающие после тренировок и других нагрузок.
- Третья – угол отклонения оси позвоночника достигает 26-50 градусов. На этой стадии визуально заметна асимметрия в области плечевого пояса, мышц спины и ребер. Для нее характерны боли тянущего характера.
- Четвертая – угол искривления выше 50 градусов. Грудная клетка видоизменяется, формируется реберный горб, сильно деформируется позвоночный столб, что приводит к резкой боли и ограничению подвижности, сдавливанию всех внутренних органов.
Методы диагностики
Для выявления левостороннего сколиоза в большинстве случаев достаточно мануального обследования. Если необходимо подтвердить диагноз, врач направляет пациента на рентгенографию, компьютерную томографию или МРТ. Лечить патологию следует незамедлительно, поскольку она стремительно прогрессирует из-за сильного мышечного напряжения.
К какому врачу обратиться
При подозрении на сколиоз и появлении характерных симптомов следует обратиться к ортопеду или вертеброневрологу. Врач поможет определить стадию заболевания и назначить эффективное лечение с учетом возраста больного и прочих факторов. Если искривление позвоночника привело к защемлению нервных корешков, то пациента направляют к невропатологу.
Как лечить левосторонний сколиоз
На ранних стадиях патологии врачи назначают консервативное лечение. Оно включает в себя такие методы:
- массаж;
- лечебная гимнастика;
- мануальная терапия;
- фиксирующие корсеты;
- плавание;
- иглорефлексотерапия;
- электромиостимуляция.
При левостороннем сколиозе 1 и 2 степени хорошо себя зарекомендовало тракционное вытяжение позвоночного столба. Оно нормализует положение отдельных фрагментов позвонков. В дальнейшем пациенту показаны сеансы массажа и остеопатии для расслабления мышц, укрепления мышечного каркаса и исправления осанки. Усилить лечебный эффект поможет кинезитерапия. Также в курс лечения входят миорелаксанты, противовоспалительные и обезболивающие средства и витаминные комплексы.
Если консервативная терапия не снимает болевой синдром и не приносит никаких результатов, то требуется оперативное вмешательство. Показаниями к хирургическому лечению также считается левосторонний сколиоз с сильными деформациями позвоночника и смещением внутренних органов.
Последствия
При отсутствии лечения левосторонний сколиоз неблагоприятно воздействует на внутренние органы, находящиеся с правой стороны. От патологии страдают желчный пузырь, кишечник, печень, правая почка и правое легкое. Нередко возникают болезни органов малого таза. Они приводят к сильным болям и ограниченной подвижности.
Профилактика
Предотвратить развитие левостороннего сколиоза можно, соблюдая следующие правила:
- избегать длительного пребывания в вертикальном положении;
- не носить сумки на одном плече;
- правильно обустроить спальное и рабочее место;
- сбалансированно питаться;
- правильно распределять нагрузку на спину;
- заниматься плаванием и гимнастикой;
- своевременно проходить профилактические осмотры.
Статью проверил
Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее
Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы
Левосторонний сколиоз
12 Март 2023
3114
Оглавление
- 1 Виды и причины возникновения
- 2 Степени
- 3 Симптомы
- 4 Диагностика
- 5 Консервативное лечение
- 6 Операция при левостороннем сколиозе
- 6.1 Метод Кортеля-Дюбуссе
- 6.2 MIS
Левосторонний сколиоз представляет собой одну из форм сколиотической деформации позвоночника с формированием дуги, вершина которой направлена влево. Это является серьезным ортопедическим заболеванием, наиболее распространенным среди детей и подростков. Но, в отличие от правостороннего сколиоза, левосторонний чаще протекает менее агрессивно и лучше поддается лечению даже безоперационными методами. Тем не менее заболевание все-равно требует как можно более ранней диагностики и проведения комплексной терапии. В противном случае оно прогрессирует и способно привести к осложнениям разной степени тяжести, что уже потребует выполнения операции того или иного вида.
Виды и причины возникновения
Преимущественно левосторонние сколиотические дуги наблюдаются в нижне-грудном и поясничном отделах. Как правило, это С-образные поражения, т. е. наблюдается только одна сколиотическая дуга. Но при длительном существовании и отсутствии лечения на фоне сохранения действия причин развития патологии деформация способна прогрессировать. В результате постепенно формируется 1 или 2 компенсаторные дуги, т. е. развивается S- или Z-образный сколиоз.
В подобных ситуациях бывает сложно точно определить, какая из дуг была первичной, если ранее не проводилось комплексное обследование. Поэтому левосторонним сколиозом в таких случаях считают, если наибольшая из них направлена влево.
Z-образная деформация встречается довольно редко. Она преимущественно возникает вследствие переломов позвоночника, случившихся при уже существующем С-образном сколиозе. Также причиной ее образования способны послужить врожденные пороки развития.
Левосторонний сколиоз в основном является неструктурным, т. е. простым. Это означает, что наблюдается боковое искривление хребта, но в позвонках и других вертебральных структурах не происходит серьезных анатомических изменений. Особенно важно, что это не сопровождается ротацией, т. е. поворотом позвонков вокруг своей оси. Поэтому такая форма течения болезни считается наиболее благоприятной.
В зависимости от того, что послужило причиной искривления позвоночника, выделяют следующие виды простого сколиоза:
- Осаночный – типичная форма левостороннего сколиоза у детей до 10 лет. Он становится следствием склонности не следить за осанкой при работе за письменным столом, неправильного подбора его высоты и стула, привычки носить сумку или рюкзак только на правом плече и др. Характерной чертой этой формы является исчезновение деформации в положении лежа или при контроле положения тела с прикладыванием мышечных усилий при стоянии.
- Компенсаторный – так же преимущественно встречается у детей, поскольку развивается на фоне укорочения одной из ног по тем или иным причинам, в частности при тяжелых односторонних ортопедических патологиях, врожденных дефектах.
- Рефлекторный или люмбоишиалгический – чаще встречается у взрослых при сопутствующих заболеваниях, сопровождающихся сильными болями в пояснице. Он выступает результатом желания человека принять вынужденную позу, в которой болезненные ощущения минимальны, и максимально долго ее сохранять. Как правило, это требует перекоса тела в больную сторону.
- Воспалительный – форма левостороннего сколиоза, развивающаяся на фоне воспалительных процессов в органах брюшной полости или околопочечной клетчатке.
- Истерический.
Тем не менее не исключается развитие и структурного левостороннего сколиоза. Это существенно осложняет лечение, поскольку в самих позвонках, межпозвонковых дисках, мышечно-связочном аппарате позвоночника происходят патологические изменения. В результате не только страдает гибкость и подвижность позвоночника, но и возникают боли и другие нарушения. Для структурного сколиоза характерна ротация позвонков разной тяжести. В результате наблюдается искривление позвоночного столба одновременно в 3-х плоскостях: фронтальной, горизонтальной и сагиттальной.
Чаще всего в подобных случаях точно установить причину развития деформации не удается. В таких ситуациях говорят о наличии идиопатической формы. Гораздо реже диагностируются следующие виды:
- Невропатический – формируется вследствие первичного развития остеомиелита (инфекционного поражения костей), нейрофиброматоза (генетическое заболевание, сопровождающееся образованием доброкачественных или злокачественных опухолей центральной и периферической нервной системы), сирингомиелии (кистозное поражение спинного мозга) и прочих невралгических патологий.
- Миопатический – развивается при первичном возникновении мышечной дистрофии, обусловленной различными заболеваниями, в том числе генетическими.
- Остеопатический – результат врожденных пороков развития позвоночного столба (клиновидных позвонков, полупозвонков и т. д.).
- Метаболический – формируется вследствие расстройства процессов обмена веществ, что приводит к нарушению структуры костной ткани, снижению ее прочности и стойкости к нагрузкам. Примером может служить рахит.
Степени
Сегодня разработано несколько систем для определения степени тяжести левостороннего сколиоза. Чаще всего на практике при определении показаний к операции и разработке стратегии лечения в целом пользуются системой Кобба. В ее основе лежит расчет угла, образованного двумя перпендикулярами, которые проводят через замыкательные пластинки верхнего и нижнего терминальных позвонков. Таковыми называют те из них, которые ограничивают сколиотическую дугу. Поэтому их замыкательные пластинки имеют максимальный наклон по отношению к горизонтали. Согласно этой методике выделяют следующие степени:
- 1 степень – диагностируется при угле от 1 до 10°. Клинически это практически никак не проявляется, особенно при левостороннем сколиозе поясничного отдела. В большинстве случаев деформация обнаруживается только в положении стоя, а при занятии лежачего положения исчезает. Чаще всего на этом этапе заболевание обнаруживается при проведении тщательного профосмотра или случайно при выполнении рентгенологического исследования по другому поводу.
- 2 степень – соответствует углу от 11 до 25°. Такое искривление уже не исчезает при перемене положения тела и сопровождается проявлением клинических признаков в виде нарушений симметрии тела. Реже наблюдаются изменения в общем состоянии больных. Уже на этом этапе может начинать формироваться вторая дуга, особенно если первичная расположена в грудопоясничном отделе.
- 3 степень – устанавливается при угле от 26 до 40°. Наблюдается выраженная асимметрия тела, боли и другие симптомы патологии.
- 4 степень – самая тяжелая. Ее диагностируют при угле, измеренном по рентген-снимках, более 40°. Это сопряжено с серьезной деформацией тела, перекосом в правую сторону, яркой симптоматикой. Возможно присоединение невралгических нарушений, расстройств функционирования внутренних органов.
Симптомы
На начальных этапах развития болезнь практически не проявляется. Только при внешнем осмотре можно обратить внимание на незначительную асимметричность тела (треугольников талии, положения крыльев подвздошных костей, лопаток). Обычно у детей подобное выявляется во время плановых профилактических ортопедических осмотров. Но в случае их пропуска патология способна длительное время оставаться нераспознанной.
Практически всегда левосторонний сколиоз прогрессирует. Скорость этого процесса разная и зависит от множества факторов. В любом случае при отсутствии лечения и сохранении открытыми зон роста, т. е. до окончания периода формирования скелета, существует высокая вероятность усугубления существующей деформации, образования вторичных сколиотических дуг и т. д.
На прогрессирование патологического процесса указывают:
- Боли в спине, появляющиеся после продолжительного сидения, стояния, ходьбы, физических нагрузок. Первоначально они ноющие, но в дальнейшем становящиеся все сильнее и изматывающее. Они склонны проходить или уменьшаться при переходе в лежачее положение. При 3—4 степени больные вынуждены проводить лежа практически целый день.
- Повышенная утомляемость, слабость. Больные или их близкие могут обратить внимание на то, что те нагрузки, которые ранее переносились хорошо, сейчас уже оказываются не под силу. Часто это сопряжено с возникновением апатии, раздражительности.
- Изменение фигуры, осанки с формированием сутулости, ассиметричного положения надплечий, перекосом таза и т. д. Первоначально это не бросается в глаза, но по мере усугубления деформации изменения становятся все более грубыми и приводят с уменьшению роста, существенной эстетической проблеме.
- Возникновение затруднений дыхания, болей в сердце. Характерно для запущенного грудопоясничного сколиоза, приведшего к смещению или сжиманию легких, диафрагмы, сердца.
При левостороннем сколиозе грудопоясничного и поясничного отделов 2—3 степени уже нередко наблюдаются симптомы компрессии невральных структур. Их появление обусловлено ущемлением спинномозговых корешков, которые проходят по обе стороны каждого позвонка. Это проявляется:
- нарушениями чувствительности от ощущения бегания мурашек, онемения до жжения;
- сильными болями по типу прострела или удара электрического тока, отдающими в пах, ягодицы, ноги;
- снижением мышечного тонуса, ограничением подвижности;
- бледностью кожных покровов.
Локализация таких проявлений зависит от того, нервные корешки какого конкретно позвонка подвергаются сдавлению. Преимущественно они наблюдаются в различных участках нижних конечностей, хотя так же могут присутствовать в ягодицах, промежности.
Тяжелые неврологические нарушения возможны при структурном сколиозе 3—4 степени грудопоясничного отдела. В подобных случаях возможно сдавление спинного мозга, что чревато выраженными парезами, параличами нижней части тела, нарушениями в работе тазовых органов вплоть до потери контроля над процессами мочеиспускания и дефекации.
Также сколиоз создает предпосылки для возникновения дегенеративно-дистрофических изменений в межпозвоночных дисках и хрящах мелких суставов, в частности фасеточных или дугоотростчатых. Другими словами, на фоне него часто уже у подростов выявляются первые признаки остеохондроза и артроза фасеточных суставов. В дальнейшем эти нарушения только прогрессируют, что приводит к появлению ноющих тупых болей в спине, склонных прогрессивно усиливаться с течением лет, мешая выполнению повседневных задач и полноценной физической активности. Кроме того, остеохондроз создает риск последующего образования протрузий и межпозвонковых грыж, которые как раз чаще всего встречаются в поясничном отделе в связи с приходящимися на него высокими повседневными нагрузками.
Диагностика
Диагностика сколиоза – задача ортопеда или вертебролога. Первоначально специалист выясняет характер имеющихся жалоб, проводит осмотр и собирает анамнез. В данном вопросе важно уточнить не только время возникновения изменений, но попытаться найти причину этого, чтобы эффективнее воздействовать на проблему. Тем не менее в большинстве случаев все же диагностируется идиопатический левосторонний сколиоз, т. е. без установленной причины.
Осмотр детей начинают с оценки роста и веса. У взрослых сразу переходят к оценке асимметрии тела, формы грудной клетки, осанки. После этого врач просит пациента встать прямо и свести стопы вместе. В этом положении определяется симметричность треугольников талии, лопаток, крыльев подвздошных костей, плеч.
Следующим этапом является оценка изменений в состоянии позвоночника после наклона пациента из предыдущего положения вперед. При этом ему следует постараться коснуться пальцами рук стоп, не сгибая коленей. В такой позе более отчетливо видны признаки асимметрии, боковое отклонение линии остистых отростков и т. д. При левостороннем поясничном сколиозе оценивают степень выступания крыла подвздошной кости справа. Это обычно сопровождается потерей симметрии расположения передних остей и нарушением ромба Михаэлиса (условного треугольника в нижней части спины, вершинами которого являются ямки у крестца, верх ягодичной складки и выпирающие края больших спинных мышц). При этом очень часто только перекос таза выдает наличие заболевания. Реберный горб и поясничный валик в основном формируются при грудопоясничной форме заболевания.
При выявлении симптомов левостороннего сколиоза пациенту назначается рентгенография. Ее выполняют в двух проекциях, что позволяет:
- составить объективную визуальную картину патологии;
- уточнить число, локализацию и параметры сколиотических дуг;
- выявить нарушения анатомо-биохимических параметров позвоночного столба;
- точно определить степень деформации.
При необходимости для уточнения особенностей протекания патологии, выявления осложнений и сопутствующих нарушений, оценки их выраженности дополнительно могут назначаться КТ и МРТ. КТ позволяет предельно детально изучить особенности расположения, патологические изменения костных структур. МРТ дает возможность обнаружить малейшие отклонения от нормы в состоянии мягкотканых структур, к числу которых относятся межпозвонковые диски, спинной мозг, мелкие суставы. При левостороннем сколиозе чаще всего это:
- кистозные изменения спинного мозга (часто сопутствуют именно левосторонней грудной дуге искривления);
- фиксированный спинной мозг;
- врожденные костные аномалии;
- доброкачественные и злокачественные опухоли, в том числе метастазы;
- осложнения в виде компрессии спинного мозга, его корешков или развития дегенеративно-дистрофических изменений в межпозвоночных дисках, фасеточных суставах и т. д.
Кроме того, МРТ показано при планировании хирургического вмешательства, поскольку позволяет предельно точно определить расположение сосудисто-нервных пучков, индивидуальных особенностей и пр. Это дает возможность так спланировать его ход, чтобы предельно снизить или вовсе устранить риск развития интра- и послеоперационных осложнений.
Подросткам показан рентген кистей с целью оценки степени зрелости костной системы и примерного определения сроков завершения формирования костей, что остановит прогрессирование сколиотической деформации. Иногда для этой цели используют индекс Риссера, который вычисляют по плотности подвздошных костей.
Консервативное лечение
Безоперационное лечение проводится при левостороннем сколиозе 1—2 степени. При этом оно гораздо эффективнее, чем при аналогичной правосторонней деформации. Поэтому прогноз в подобных ситуациях благоприятный, особенно если дуга расположена в поясничном отделе у подростков с тенденцией к закрытию зон роста. Тем не менее обязательно лечение должно быть комплексным, а пациентам следует четко следовать всем врачебным наставлениям. В него могут включать:
- ЛФК;
- мануальную терапию и лечебный массаж;
- физиотерапию;
- корсетирование.
Основой консервативной терапии является лечебная физкультура. Она способствует формированию правильной осанки и укреплению мышц спины, благодаря чему они обеспечивают надежную поддержку позвоночнику. Упражнения для каждого больного подбираются индивидуально в соответствии с формой, степенью и причиной развития сколиоза. Но занятия обязательно должны проводиться ежедневно со строгим соблюдением методики выполнения каждого упражнения. Поэтому первые несколько месяцев показано заниматься в специальных группах под контролем инструктора по ЛФК.
В программу ЛФК включают деторсионные упражнения. При левостороннем сколиозе важно соблюдать правило: скручивания проводят против часовой стрелки. Например, при выполнении упражнения из положения лежа на животе руку стоит отводить влево и за спину, а голову поворачивать вправо. В результате туловище поворачивается по часовой стрелке, что способствует обратному развороту скрученных позвонков.
Весьма благотворно на состоянии позвоночного столба сказывается плавание, так как способность воды к выталкиванию тела, сопротивляемости и созданию гидростатического давления способствуют коррекции имеющейся деформации. При этом в воде отсутствует прямая нагрузка на позвоночник, а мышцы спины напротив укрепляются, что делает этот вид спота показанным всем пациентам с левосторонним сколиозом. Лучше всего подходят в терапевтических целях классические стили плавания.
Лечебный массаж и мануальная терапия, физиотерапия дополняют ЛФК и назначаются практически всем больным, если отсутствуют противопоказания. Но корсетирование проводится строго по показаниям. В основном оно требуется пациентам с запущенными формами сколиоза и быстро прогрессирующими деформациями. Метод предполагает ежедневное ношение жесткого корсета в течении 16—20 часов на протяжении длительного времени.
Операция при левостороннем сколиозе
Хирургическое вмешательство является основным методом лечения левостороннего сколиоза у взрослых, а также у детей с тенденцией к его быстрому прогрессированию. Показаниями к операции служат:
- сильный болевой синдром, который не удается устранить обезболивающими, корсетированием и другими методами;
- сколиоз 3—4 степени;
- сколиоз 1—2 степени с быстрым прогрессированием;
- врожденные деформации позвоночника, обусловленные нейрофиброматозом, синостозом и другими наследственными патологиями, поскольку такие формы заболевания практически всегда отличаются быстрым прогрессированием;
- риск компрессии или повреждения спинного мозга;
- стойке невралгические нарушения, обусловленные сдавлением спинномозговых корешков на любом уровне;
- серьезное недовольство пациента собственным внешним видом, что создает психологические комплексы и проблемы другого рода.
В каждом случае метод коррекции искривления позвоночного столба подбирается персонально с учетом возраста пациента, особенностей деформации, сопутствующих заболеваний и т. д. При этом одновременно стараются решить следующие задачи:
- остановить нарастание искривления позвоночника;
- предельно безопасным способом скорректировать имеющуюся деформацию и стабилизировать позвоночный столб в максимально приближенном к норме положении;
- снизить нагрузку на внутренние органы, высвободить компрессированные нервы, сосуды;
- избавить пациента от болей;
- добиться как можно более лучшего косметического эффекта.
В запущенных случаях, особенно у взрослых, одновременно с коррекцией сколиотической дуги приходится удалять диски с выраженными дегенеративными изменениями или при ущемлении ими невральных структур, проводить резекцию суставных отростков и т. д.
Сегодня при лечении взрослых чаще всего используется метод Кортеля-Дюбуссе (CDI). Также возможна коррекция по методу Харрингтона, но его применяют только в отдельных ситуациях, когда система CDI не может быть установлена. В основе обеих этих методик лежит установка металлоконструкций (эндопротезов), которые остаются в теле пациента на всю жизнь, и достижение между позвонками сколиотической дуги спондилодеза (сращения).
Но метод Харрингтона предполагает ее фиксацию крючками, что уступает по надежности CDI. Также после его применения необходимо наложение гипсовой повязки на корпус как минимум на 2 недели. После этого ее заменяют ортопедическим корсетом, который следует носить не менее полугода. Метод CDI лишен подобных недостатков.
Детям преимущественно стараются выполнять малоинвазивные операции (MIS). Они предполагают выполнение всех необходимых манипуляций через гораздо меньшие разрезы и использование особых динамических систем, которые способны «расти» вместе с ребенком. Это требует в дальнейшем коррекции, которая выполняется в амбулаторных условиях, т. е. без госпитализации: положение фиксирующих элементов корректора корректируют с помощью специальной иглы.
Метод Кортеля-Дюбуссе
Эта методика коррекции левосторонней сколиотической деформации была разработана в 1984 г. и с тех пор является основной. В основе ее лежит использование системы для транспедикулярной фиксации позвонков, подразумевающей фиксацию исправляющих деформацию стержней винтами. Это обеспечивает высокую надежность применения конструкции. Но, кроме этого, она позволяет обеспечивать деротацию позвонков, максимально приближая их положение к норме. Соответственно, CDI дает возможность одновременно выполнять 3-мерную коррекцию и имеет множество точек опоры, что обеспечивает предельно равномерное распределение нагрузки на прооперированный отдел позвоночника.
Конструкция, состоящая из двух металлических стержней и множества винтов (порядка 20 штук) устанавливается через разрез мягких тканей в проекции пораженного отдела. Стержни выгибают в соответствии с особенностями изгиба дуги и фиксируют в головки винтов. Сами винты вкручиваются в основания суставных отростков каждого позвонка с обеих сторон. С помощью специального инструмента спинальный хирург, вращая стержни, деротирует позвонки до оптимального положения и фиксирует их в нем. Все это позволяет добиться выравнивания позвоночника на 50—90% относительно первоначального положения.
Сегодня для проведения коррекции сколиоза по методу Кортеля-Дюбуссе могут применяться и другие эндопротезы. Они имеют близкую друг к другу конструкцию и способ установки за исключением некоторых различий в технических решениях. Таким образом, они являются взаимозаменяемыми, но позволяют подбирать для каждого больного оптимальный способ проведения хирургического лечения. К их числу относятся:
- TSRH;
- Isola;
- Maiami-MOSS;
- Colorado-2 и др.
MIS
Методики MIS чаще всего применяются для коррекции сколиоза у детей, но так же их использование возможно для лечения взрослых при условии наличия у них небольших мобильных форм сколиотической болезни. По сравнению с традиционными способами, они требуют выполнения гораздо меньших разрезов, что резко снижает травму мягких тканей, мышц, исключает рассечение связок и т. д. Соответственно, реабилитационный период протекает значительно легче и быстрее, что особенно важно при лечении детей.
Преимущественно операции такого рода выполняются с использованием израильской разработки – системы ApiFix. Она так же представлена стержнями и фиксаторами, но в отличии от классических винтов, они имеют многоосные соединения. А для крепления система достаточно всего 2-х винтов. Стержни же отличаются наличием саморегулирующегося механизма. Поэтому эндопротез имеет достаточные динамические характеристики. Кроме того, он «помнит» движения позвоночника и не нарушает процесса роста скелета.
Значительно меньшее количество фиксаторов сокращает длительность хирургического вмешательства в 2 раза. Соответственно, пациент получает меньше наркоза, что является дополнительным преимуществом метода.
Конструктивные особенности ApiFix позволяют проводить коррекцию положения системы по мере устранения деформации. Таким образом, метод предполагает не одномоментное выравнивание позвоночного столба до максимально правильного положения, а постепенное. Это осуществляется в амбулаторных условиях с помощью специальной иглы.
Таким образом, левосторонний сколиоз является более благоприятной формой, чем правосторонний. Он преимущественно поражает поясничный отдел и иногда затрагивает нижние грудные позвонки. Это резко снижает вероятность развития осложнений со стороны внутренних органов. Но заболевание так же требует как можно более ранней диагностики и соответствующего степени деформации лечения, так как с течением времени оно так же склонно прогрессировать и вызывать не только стойкий болевой синдром, но и ряд неврологических расстройств, существенные косметические дефекты.
Клинические случаи наших пациентов
Одной из разновидностей деформации позвоночника по направлению искривляющей дуги является левосторонний сколиоз. В этом случае кривизна своей выпуклой частью направлена только в одну сторону. Согласно медицинской статистике, такое поражение встречается чаще правостороннего. Локализуется как в грудном, так и в поясничном отделе. При своевременно начатом лечении от искривления можно избавиться консервативными методами, включающими массаж и физиотерапию. Если же деформация тяжелая, то поможет только оперативное вмешательство с последующей реабилитацией под контролем врача.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.
Левосторонний поясничный сколиоз
Поясничное искривление первой степени довольно редко провоцирует формирование компенсаторной дуги. Это обусловлено нахождением патологии рядом с центром тяжести тела. Искривление в левую сторону в данном отделе позвоночника на начальной стадии выражено неявно. Внешние его признаки может обнаружить только специалист. Если процесс находится на 2, 3 или 4 стадиях развития, то признаки его следующие:
- нарушена симметрия ягодичной складки;
- правая нога внешне увеличивается в длине;
- отмечается тазовое смещение.
Иногда левосторонний сколиоз поясничного отдела диагностируется у пациентов с межпозвоночной грыжей. Специалисты акцентируют внимание на том, что грыжа может развиться как следствие искривления. То же самое касается и остеохондроза. Поэтому важна комплексная диагностика, чтобы однозначно определить, какой именно процесс был первичным.
Наблюдаются различные проблемы с органами таза. Это чревато застойными и воспалительными процессами. Особо тяжелые последствия наблюдаются, когда состояние осложнено артрозом тазобедренного сустава, врожденными дефектами.
Левосторонний грудной сколиоз
Искривление в левую сторону, которому сопутствует разворот позвонков в районе от 1-го до 12-го вокруг оси, называют грудным сколиозом. Патология бывает как врожденной, так и приобретенной. Уже на 8-12 месяцах жизни спина у ребенка может быть перекошена из-за:
- сращенных между собой тел нескольких позвонков;
- формирования дополнительных неполноценных позвонков;
- аномалий развития их дужек и отростков;
- сращения ребер.
Отдельным типом врожденного сколиоза является диспластическое искривление. Оно связано с недоразвитием позвоночного столба или же незаращением дужек позвонков. Обычно такой сколиоз ярко выражен, вызывает тяжелое нарушение осанки и асимметрию тела. Пациент страдает от болевого синдрома. Отмечаются нарушения функционирования внутренних органов. Проблема выявляется чаще всего в 7-10-летнем возрасте, прогрессирует стремительно.
Левосторонний сколиоз грудного отдела поддается лечению точно так же, как и правосторонний. Длительность, терапевтические методы зависят от степени искривления и наличия сопутствующих заболеваний.
Симптомы заболевания
Первая степень сколиоза редко диагностируется из-за отсутствия явных признаков патологии. Начальные стадии деформации позвоночного столба может подтвердить специалист при осмотре и пальпации. Заболевание характеризуется:
- гипертрофией мышц справа;
- недоразвитием мышечной ткани слева;
- болезненными ощущениями;
- быстрой утомляемостью спины.
При левостороннем поясничном сколиозе, как и при поражении грудного отдела позвоночника на 3 и 4 стадии, начинают страдать внутренние органы. Происходит опущение почки, нарушается работа желчных путей, легких и сердца.
Если патология развивается у ребенка, то он периодически или регулярно жалуется на болезненность в груди и спине, сутулится. Если попросить его нагнуться, обнаруживаются:
- асимметричность ребер;
- опущение левого плеча;
- расположение остистых отростков на разной высоте.
Заболевание относится к группе деформаций, возникающих в период роста. Однако есть случаи выявления сколиоза у взрослых.
Примерно 80% случаев болезни относят к идиопатическому сколиозу, то есть сколиозу с неизвестной причиной возникновения. Девочки страдают заболеванием в 5-7 раз чаще, чем мальчики. Остальные 20% случаев приходятся на разные причины, например: врожденные деформации позвоночника, проблемы обменных процессов, травмы, ампутации конечностей или заметная разница в длине ног. К сколиотической деформации может привести несколько факторов.
Сколиотическое искривление бывает структурное и неструктурное. При структурном позвонки скручиваются по оси, что вызывает другие тяжелые изменения в позвоночнике. Если наблюдается только боковой изгиб позвоночника — это неструктурное искривление, оно протекает мягче и с меньшим количеством сопутствующих проблем.
Сколиоз бывает врожденным или приобретенным. Чаще наблюдается приобретенный в процессе жизни тип, причины возникновения которого могут различными.
Сколиотическая деформация позвоночника влияет на расположение внутренних органов и их функционирование. Это вызывает ряд сопутствующих болезней. При сколиозе нарушается работа нескольких систем организма: дыхательная, нервная, сердечно-сосудистая, половая, опорно-двигательная и желудочно-кишечная. Значительное искривление одного отдела позвоночника задевает другие органы и системы, так как в организме человека все взаимосвязано.
У взрослых людей развивается дегенеративный сколиоз. Взрослый дегенеративный сколиоз — это сочетание возрастных болезней позвоночника, в результате которых возникает сколиотическая деформация. Примеры таких заболеваний: дегенеративно-дистрофические поражения позвоночника, остеопороз и остеомаляция. Сколиоз может развиться после операционных вмешательств, проведенных на позвоночнике. Дегенеративный сколиоз наблюдается у пациентов старше сорока лет. В этом возрасте самой частой причиной сколиоза бывает остеопороз, особенно у женщин. Сочетание заболеваний ведет к неспособности позвоночника поддерживать обычную форму и деформации.
Сколиоз у взрослых может быть не обнаруженным вовремя подростковым сколиозом. В некоторых случаях подростковый сколиоз может прогрессировать.
«Взрослый» сколиоз может образовываться в разных отделах позвоночника, во многих случаях страдает поясница.
Почему почти у каждого из нас есть искривление позвоночника? Что такое функциональный сколиоз, а что – настоящая сколиотическая болезнь? Как лечить сколиоз, что поддается коррекции, а что – нет? Почему развивается сколиотическая осанка, и как сохранить здоровье? Об этом мы поговорили с врачом-остеопатом, мануальным терапевтом и неврологом Владимиром Германовичем Косьминым.

Если смотреть со стороны спины, то здоровый позвоночник будет прямым, как на левой половине картинки. Позвоночник со сколиозом будет с изгибами, как на правой половине картинки.
– Давайте дадим определение, что такое сколиоз?
Сколиоз – это стойкое боковое искривление позвоночника. Часто сопровождается ротацией, то есть поворотом остистых отростков в сторону искривления. Когда отростки смещаются в сторону, ребра со стороны дуги немного проваливаются внутрь. А с противоположной стороны – ребра начинают выпирать наружу. Если поставить человека спиной к себе и попросить наклониться вперед, становится хорошо видно, что с одной стороны от позвоночника ребра как бы утоплены, а с другой стороны – образуется реберный холмик.

Дуга сколиоза, как правило, бывает компенсированная. Это значит, что позвоночник сначала делает изгиб в одну сторону, а потом – компенсирующий изгиб в другую сторону. Это нужно, чтобы в целом тело сохраняло вертикальное положение. Не может же человек ходить с корпусом, согнутым под углом.
В зависимости от количества изгибов позвоночника, сколиоз бывает C-образным, S-образным и даже Z-образным. Если изгиб образуется в левую сторону, сколиоз считается левосторонним, если в правую – правосторонним. А бывают разные степени сколиоза: от первой до четвертой. Наименьшее искривление – это первая степень, а наиболее сильное, с большим углом, – четвертая.
Сколиоз бывает очень разным. Иногда человек уже рождается с измененными позвонками. К примеру, один из позвонков может иметь клиновидную форму: с одной стороны он выше, а с другой – ниже. И если в позвоночнике есть хоть один такой клиновидный позвонок, то все позвонки, находящиеся выше него, уже будут расположены под углом. Такой сколиоз не лечится. Если врач вам говорит, что может полностью вылечить такой сколиоз, он вас обманывает. Но корректировать его нужно обязательно, чтобы он не перерос из первой-второй степени в третью-четвертую. К примеру, у детей сколиоз может за полтора месяца перейти из первой степени в четвертую. А четвертая степень – это уже инвалидизация. При сколиозе 4 степени уже даже противопоказана мануальная терапия.
Клиновидный позвонок и полупозвонок – врожденные причины искривления позвоночника. Но чаще всего сколиоз развивается все-таки после рождения: все позвонки имеют нормальную форму, но образ жизни и особенности развития ребенка провоцируют развитие изменений.
– Назовите причины развития сколиоза
– Причин может быть много. Большую роль играет наследственность и то, как прошли роды – визуально ребенок может выглядеть здоровым, но хороший специалист обязательно заметит нарушения. Также очень важны паттерны движения – то, как человек двигается, и то, какие позы становятся “любимыми”. Плохая осанка нередко – результат наших привычек. Еще провоцирует развитие сколиоза быстрый рост ребенка и слабое развитие мышечной системы.
– Как часто развивается сколиоз у детей?
– Надо сказать, что изменения есть практически у всех детей. Когда я писал научную работу по сколиозу, я смотрел детей в школе. По-моему, это был юго-западный район. Осмотрел около тысячи детей. И мне работу эту приостановили, потому что без сколиоза был выявлен только один ребенок. Кажется, это была девочка из 6 класса. Я хочу подчеркнуть очень важный момент: да, сколиоз есть у многих детей. Но это не значит, что на него нужно махнуть рукой. Его обязательно нужно вовремя выявлять и лечить. Задача родителей и врачей – не дать ему развиться. Всех детей нужно хотя бы раз в год приводить на осмотр к хорошему специалисту. Это должен быть не педиатр, а ортопед с хорошей репутацией, остеопат. Обязательно дотошно изучайте отзывы о враче, потому что сколиоз – это опасное заболевание. Его нельзя проморгать.

– Как проводится диагностика сколиоза?
– Врач начинает с визуального осмотра. Очень часто дугу сколиоза видно, если смотреть на спину. Но для точной диагностики этого недостаточно. Остистые отростки позвонков, которые мы видим на спине, анатомически у каждого из нас могут быть разной длины. Или могут быть от природы немного повернуты в сторону. Поэтому после осмотра и диагностических тестов врач может только предположить сколиоз и его форму. А для точной диагностики понадобится рентгеновский снимок или МРТ. Рентген обычно делают в двух проекциях – прямой и боковой.
– Как исправить сколиоз, в чем заключается лечение?
– При сколиозе первая задача врача – выпрямить положение таза, потому что таз очень часто бывает скошенный. Это значит, что одна сторона таза, допустим, правая, выше, чем левая. Врач ищет причину. Это может быть функциональный блок, когда по каким-то причинам заблокирован поясничный отдел позвоночника. В этом случае напряжение мышц поднимает таз с одной стороны. Также у человека может быть разная длина ног. Часто бывает разница в 1,5 или 2 см. Я встречал в своей практике разницу в 6 см. Решается этот вопрос ношением специальной обуви или подпяточника. С обеими причинами нужно работать, нельзя оставлять все, как есть. Затем, когда таз стабилизирован, можно уже работать с позвоночником, с мышцами, назначать специальные упражнения.
– Можно ли вылечить сколиоз?
– Если нет клиновидного позвонка, есть положительная динамика во время проведения лечения, то такой сколиоз мы можем уменьшить. В каждом конкретном случае это будет успех разной степени, потому что многое зависит от возраста и сопутствующих заболеваний. Лечение – это комплексный подход, включающий мануальную терапию, остеопатию, гимнастику для укрепления определенных мышц.

Полностью вылечить сколиоз позвоночника невозможно. Можно затормозить его развитие, уменьшить дугу. Это я говорю и про детей, и про взрослых. У взрослых чаще всего бывают уже какие-то анатомические изменения в позвоночнике, потому что сколиоз провоцирует развитие остеохондроза – если по-простому, это разрушение межпозвоночных дисков. Отсюда возникают боли в грудном отделе позвоночника. Часто возникают боли в суставах, в плечах, онемение пальцев.
Почти каждый день я рассказываю пациентам, почему происходит онемение пальцев рук. Дуга сколиоза в грудном отделе позвоночника вызывает компенсаторную дугу в шейном отделе. И диски в шейном отделе подвергаются неравномерной нагрузке. Возникает компрессия, сдавление нервного корешка, который тянется от спинного мозга до самых кончиков пальцев. Если человек мне сообщает, что есть онемение в пальцах, или ему больно заводить руку за спину, или больно поднимать руку вверх через сторону, я сразу понимаю – пострадали шейные позвонки.
Часто бывают проблемы в области атланто-окципитального сочленения. Это сустав, соединяющий череп с первым шейным позвонком. Если у человека сколиоз, то из-за компенсаторной дуги в шейном отделе сустав наклоняется вбок. Мы называем это движение боковой кив. Зуб атланта – первого шейного позвонка – может смещаться в сторону. В результате у человека появляются головные боли, головокружения, повышенная утомляемость.
– Какие еще нарушения может спровоцировать сколиоз?
– Стойкий сколиоз всегда вызывает дополнительную неврологическую симптоматику. Это изменения, которые провоцируют развитие многих других заболеваний позвоночника. Как я уже говорил, при сколиозе нагрузка на межпозвоночные диски распределяется неравномерно. С одной стороны больше, с другой – меньше. Мы, врачи, называем это статическими нарушениями. Со временем межпозвоночные диски разрушается, образуются грыжи и протрузии.
Еще при сколиозе могут быть боли в грудной клетке. Часто люди думают, что это болит сердце. Они идут к терапевтам, кардиологам, но те не обнаруживают никаких изменений в сердце. При этом были научные работы, которые подтверждают, что сколиоз может провоцировать загрудинные боли, которые похожи на сердечные.
Ну и при тяжелых формах сколиоза, когда человек буквально перекошен, нарушается работа очень многих внутренних органов. Это может быть давление на сам орган, пережатие нервов, нарушение притока и оттока крови и лимфы.
– Что вы можете сказать о ношении корсета от сколиоза и поясов, помогающих держать осанку?
– Сейчас врачи часто выписывают рецепты на корсеты, которые нужно носить либо на поясе, либо на груди. Неприятная новость состоит в том, что многие доктора имеют определенный процент с продаж. При этом у корсетов есть три очень серьезных недостатка:

- Когда мы надеваем корсет, а надевается он туго, мы сжимаем мягкие ткани. И внутри тканей нарушается микроциркуляция сосудов.
- Корсет делает позвоночник малоподвижным за счет ограничения движения позвонков. На сеансе остеопат стремится расширить ваши возможности движения, сделать суставы более мобильными, улучшить трофику. Позвоночник снабжается микроэлементами только во время движения. Корсет, наоборот, усиливает блоки в позвоночнике, что приводит к усилению остеохондроза.
- Те мышцы, которые должны включаться в работу при движении, не могут этого сделать из-за корсета. В итоге мышцы слабеют и атрофируются.
Поэтому я считаю, что корсет не лечит позвоночник, а калечит его. Есть смысл назначать его при сильном смещении позвонков – больше, чем наполовину. Еще – при переломах позвонков из-за травмы или остеопороза.
Вы можете мне возразить, что есть рекомендация: после двухчасового ношения корсета нужно снять его и сделать гимнастику, которая спасет от застоев и мышечной атрофии. Но покажите мне хотя бы одного человека, который каждый раз после корсета будет делать гимнастику? А если и будет, то насколько правильно он будет ее делать? Корсет носить нежелательно, и это не только мое мнение, это мнение многих передовых экспертов. Гораздо эффективнее получать правильное лечение у остеопата и делать гимнастику.
– Расскажите подробнее о гимнастике, и можно ли самому составить для себя комплекс упражнений?

– К сожалению, и пациенты, и даже многие врачи относятся к лечебной гимнастике безответственно. Простой пример. Если во время лечения позвоночника всего с одной только грыжей мне нужно сделать какую-то манипуляцию, я должен знать пространственное расположение этой грыжи, ее размер. В зависимости от того, где находится грыжа – правосторонняя она или левосторонняя, передняя или задняя, – нужно подобрать одну правильную манипуляцию. Задача – не навредить. А в случае со сколиозом мы имеем целую дугу. Она может быть и правая, и левая, иметь несколько изгибов. Дуги сколиоза могут быть разными по высоте и включать в себя разные позвонки. В этом случае идет речь о разных мышцах, на которые нужно давать нагрузку. Просто задумайтесь, насколько точно должны быть подобраны упражнения при сколиозе, чтобы дугу уменьшить, а не увеличить. Возьмем боковые наклоны – они должны выполняться с правильным дыханием, с усилением на вдохе, на выдохе или на паузе. Это подбирается строго индивидуально. При сколиозе также могут подбираться определенные движения только в одну сторону. Важно помнить, что при выполнении неправильных упражнений мы можем усилить сколиоз.
– Как понять, что пора к врачу? Можно ли провести какую-то предварительную самодиагностику?

– Я уже говорил, что к хорошему врачу-остеопату надо ходить регулярно, хотя бы раз в год. И детей своих водить. Тогда многих проблем получится избежать. А что касается самодиагностики, есть несколько индикаторов, которые помогают заметить проблемы. Расскажу на примере детей. Поставьте ребенка спиной к себе. Посмотрите на плечи – они должны быть строго на одном уровне. Также на одном уровне должны быть нижние уголки лопаток, талия должна быть симметричной. Поставьте свои руки на уровне тазовых костей ребенка, прижав мягкие ткани и хорошенько нащупав кости. Так вы сможете заметить, есть ли наклон таза.
Если ваш ребенок делает уроки, сгорбившись или скрючившись, на замечания реагирует плохо и говорит, что ему так удобнее, знайте, ему и правда так удобнее. Но это не значит, что так и надо оставлять. Это значит, что начались изменения в работе мышечно-фасциальных цепей. И пока это не отразилось на состоянии позвоночника, нужно заняться осанкой ребенка. Причина может быть как в мышечном напряжении, так и в слабости определенных мышц.
Вот сидит ребенок и делает уроки, подойдите к нему сзади и погладьте по спине. Если выпирают лопатки, это знак – что-то не так. Особенно если есть разница – с одной стороны выпирает больше, чем с другой. В такой ситуации хорошо бы сделать рентген грудного отдела позвоночника в двух проекциях и прийти к специалисту.
В моей практике встречались родители, которые не замечали у ребенка очень кривую спину. Помню как-то раз я поставил ребенка перед собой, подвел родителей и показал третью степень сколиоза, на грани четвертой, с изменением ребер и реберным горбом. Родители очень удивились и спрашивают – откуда это у него, у него же нормально все было. И у ребенка тоже спрашивают – откуда это у тебя, еще вчера же нормально все было. Этот пример еще раз напоминает нам – регулярно водите ребенка к врачу. Родители не обязаны знать, как выглядит сколиоз, но они обязаны отвести ребенка к врачу, который знает.
Сколиоз у взрослых имеет примерно такие же индикаторы.
– В чем еще заключается профилактика сколиоза, кроме регулярного посещения врача?
– Нужно правильно сидеть и обращать внимание на положение таза, использовать правильный стул, соблюдать соотношение по высоте между столом и стулом. И нужно регулярно и правильно делать упражнения, которые вам будут рекомендовать специалисты.
Еще хочу рассказать о тех рекомендациях, которые устарели. Раньше для лечения и профилактики сколиоза рекомендовалось висеть на турнике, чтобы выпрямлять дугу сколиоза. Были проведены исследования, которые показали, что это неправда, и дуга сколиоза от этого только усиливается.
Позвонки между собой соединяются межпозвонковыми мышцами, которые расположены с двух сторон позвоночника, как скобки. Эти мышцы включаются в работу с помощью другого механизма. Они не управляются нами осознанно. Когда человек висит на турнике, он склонен расслаблять крупную мускулатуру. Но межпозвонковые мышцы в этот момент получают еще большую нагрузку и еще больше спазмируются. Они напрягаются, сокращаясь, и от этого дуга сколиоза только усиливается.
Поэтому на турнике может висеть только подготовленный человек, которому разрешил врач. И висеть нужно, не расслабляя мышцы спины, а держать, например, уголок – то есть поднять вперед ноги. Либо делать небольшие скручивания, когда таз идет в одну сторону, а плечи в другую.
Еще раньше рекомендовали спать на жестком, чуть ли не на мебельном щите. Сейчас хороший врач вам такое не посоветует. Сколиоз так не лечится, зато провоцируется развитие остеохондроза. При сколиозе нужно спать на матрасе средней жесткости. А при заболеваниях дисков – пролапс, протрузии, грыжи – только на мягком.
Будьте внимательны к пружинным матрасам. Пружина может деформироваться или развернуться. И если эта пружина будет давить в остистый отросток позвонка, она может остеопатически воздействовать на него и даже развернуть. Поэтому, выбирая пружинные матрасы, будьте внимательны, чтобы пружины были хорошо изолированы и не воздействовали напрямую на тело. Это не я придумал, эта информация была в одном из докладов на заседании Всемирной лиги профессиональных вертебрологов, которое проходило в Москве.
Еще до сих пор считалось, что при сколиозе хорошо помогает массаж и плавание. Массаж в целом полезен для самочувствия, а плавание хорошо подходит для общего укрепления организма. Но сколиоз они не лечат. У меня был опыт – лечил сборную команду России по плаванию, и у многих из них был сколиоз. Вряд ли можно упрекнуть этих ребят, что они мало плавали.
Своевременное лечение сколиоза необходимо для полноценной жизни ребенка и взрослого. Чтобы определить, есть у вас повод для беспокойства, приходите в клинику “Остеопатия+” на бесплатную консультацию. Она длится около 30 минут. Врач проведет визуальную диагностику и функциональные тесты. Он может посоветовать сделать рентген или МРТ позвоночника. Вы можете сделать эти снимки в любой клинике, в которой будет удобно.