Тугоухость – коварное заболевание, которое способно развиваться, как в течение нескольких часов, так и нескольких лет. Довольно часто человек просто не замечает, что его слух становится все менее острым, и безнадежно опаздывает с лечением. Большинство случаев снижения слуха являются необратимыми. Однако современные технологии достигли такого уровня, что при помощи специальных устройств можно полностью компенсировать проблемы со слухом. О методах компенсации мы поговорим в этой статье.
Можно ли восстановить слух при тугоухости?
Многие люди, узнав о том, что их случай тугоухости не поддается медикаментозному или хирургическому лечению, готовятся остаток жизни провести в вынужденной социальной изоляции. Но сегодняшнее развитие науки и техники позволяет полноценно жить и общаться людям даже с очень глубоким снижением слуха.
Методы коррекции слуха
Нужно понимать, что когда мы говорим о методах коррекции, мы не говорим о чудесном исцелении или чудо-лекарствах. Мы говорим о применении индивидуальных технических средств реабилитации слабослышащих людей – о слуховых аппаратах и кохлеарных имплантах. При одном только упоминании этих устройств многие слабослышащие отказываются от коррекции, категорически не желая носить нечто подобное прямо на ухе.
Прежде чем отказаться от возвращения в мир звуков, мы рекомендуем ознакомиться с историями людей, которые решились на использование слуховых аппаратов и прекрасно адаптировались. Специалисты по слуху «Аудионика» пригласили их поучаствовать в проекте «Люди слышат», чтобы более подробно познакомить наших читателей с реальным жизненным опытом слабослышащих людей.
Итак, в зависимости от проблемы со слухом, существует два вида коррекции слуха: электроакустическое слухопротезирование и кохлеарная имплантация.
Электроакустическое слухопротезирование подразумевает под собой постоянное (кроме сна и водных процедур) ношение пользователем цифрового слухового аппарата. Обозначить такую необходимость могут следующие специалисты: лор, сурдолог, аудиолог, сурдоакустик.

Особенности электоакустического слухопротезирования
- Проводить слухопротезирование можно только после подробной диагностики – тональной пороговой аудиометрии.
- Слуховой аппарат подбирается и настраивается специалистом с учетом индивидуальных особенностей вашего слуха.
- Если слух человека снижен уже длительное время (более года), то после подбора и настройки слухового аппарата ему придется заново привыкать к тому, что он слышит. Адаптация занимает от трех недель до двух месяцев.
- Слуховые аппараты, как и любые компьютеры, бывают разными не только по мощности, но и по стоимости.
- Усилители звука и слуховые аппараты – совершенно разные устройства. Усилитель звука способен сделать громче только все окружающие звуки разом. Цифровой слуховой аппарат усиливает и передает пользователю только те звуки, которые тот не слышит.
- Если ваш слух снижен на обоих ушах, то вам необходимо бинауральное слухопротезирование.
Кохлеарная имплантация
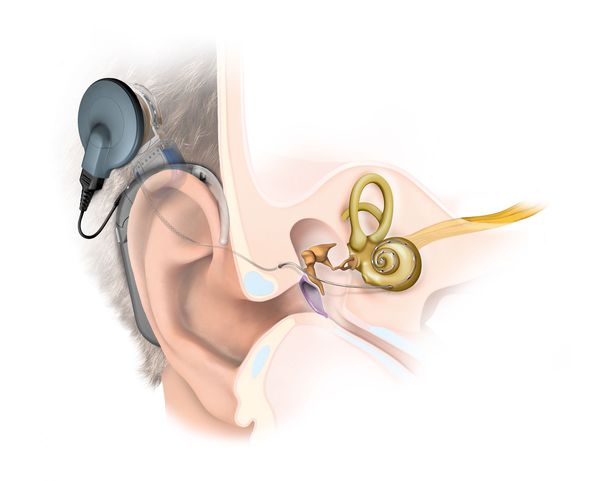
Имплант – это техническое приспособление, которое вживляется непосредственно в тело человека. Кохлеарный имплант призван заменить собой улитку из внутреннего уха. Устройство превращает звуковые сигналы в электрические и отправляет их через слуховой нерв человеческий мозг. При этом показатели чистоты звука и разборчивости речи у импланта значительно превосходят показатели слуховых аппаратов.

Особенности кохлеарной имплантации
- Признать необходимость кохлеарной имплантации может оториноларинголог и врач-сурдолог.
- Для вживления импланта проводится хирургическая операция, которая проходит под общим наркозом.
- Кохлеарная имплантация включена в список операций, высокотехнологичной медицинской помощи.
- Имплантация позволяет слышать даже в некоторых случаях полной глухоты.
Как вернуть слух?
Как мы уже говорили, в большинстве случаев восстановить слух невозможно. Однако существует простая инструкция, которая поможет вам сориентироваться и сделать первый шаг. Мы будем говорить об электро-акустическом слухопротезировании при помощи слуховых аппаратов, так как кохлеарная имплантация – сложный процесс, требующий получения квоты.
Итак, если вы решили вернуться в мир полный живого человеческого общения и ваших любимых звуков, то присмотритесь к этой инструкции.
Как восстановить слух при тугоухости? 8 простых шагов
Шаг 1. Признание проблемы.
Время: от 1 дня до 7 лет. Если вы уже твердо решили преодолеть все проблемы тугоухости и провести восстановление слуха, то мы вас поздравляем. Если же нет, то обратите пристальное внимание на свою способность слышать. Поэкспериментируйте в разговоре с близкими людьми – слышите ли вы так же, как они? Можете услышать свое имя из соседней комнаты?
Шаг 2. Диагностика.
Время: 10-15 минут. Первым делом нужно проверить слух. Самый надежный способ, на наш взгляд, – это тональная пороговая аудиометрия. Результатом исследования станет аудиограмма – график, наглядно демонстрирующий, какие именно проблемы со слухом у вас есть (если есть, вообще).
Шаг 3. Не паниковать.
Если ваши опасения подтвердились, и ваш слух снижен. По данным Всемирной организации здравоохранения в мире, на сегодняшний день, более 460 000 000 человек с проблемами слуха. Конечно, это достойный повод расстроиться, но вы уже совершили главный шаг – первый.
Шаг 4. Подбор слухового аппарата.
Время: от 15 минут до 2 часов. Это важный шаг, который вы можете сделать либо самостоятельно, либо при помощи специалиста. Если вы решили подобрать слуховой аппарат сами, то вам придется провести огромное количество времени в каталоге слуховых аппаратов и на специализированных сайтах, так как без минимальной подготовки разобраться во всех тонкостях довольно сложно. Если же вы выбрали помощь специалиста, то сообщите ему ключевую информацию: для чего вам нужен слуховой аппарат (работа, учеба, просмотр ТВ, общение), в какой бюджет было бы неплохо уложиться (эконом, оптимум, бизнес), какие требования вы предъявляете к дополнительным функциям устройства (улучшение разборчивости речи, подавление шума ветра и обратной связи).
Шаг 5. Настройка слухового аппарата.
Время: 15 минут. Когда вы выбрали устройство, отвечающее всем вашим требованиям, придет время его настройки. Настройка цифрового слухового аппарата проводится только специалистом на специализированном оборудовании. Любому специалисту по настройке необходима ваша аудиограмма. Если вам обещают настройку без нее, скорее всего вас обманывают.
Шаг 6. Адаптация.
Время: от 2 недель до 2 месяцев. Итак, казалось бы, вы провели электроакустическую коррекцию слуха при помощи цифрового слухового аппарата, но на приобретении устройства процесс коррекции не заканчивается. За длительное время без звуков мозг отвыкает обрабатывать звуковые сигналы, и, когда вы начинаете резко слышать, вы слышите все вокруг. Вы слышите собственное дыхание, шум машин, тиканье часов – все те звуки, о которых давно не слышащий человек забывает первыми. Поначалу это невероятно раздражает. Все кажется навязчивым и слишком громким. Это ответная реакция мозга, который стремится к состоянию покоя. Проявите терпение. Через несколько недель он привыкнет снова обрабатывать большое количество информации.
Шаг 7. Донастройка.
Время: 15-20 минут. Через две-три недели ношения слухового аппарата, вас должен пригласить специалист учреждения, в котором вы проходите коррекцию, и провести беседу. Он расспросит вас о том, комфортно ли вам, все ли вас устраивает, и, при необходимости, проведет донастройку (чтобы тикало не так громко).
Шаг 8. Возвращение в мир звуков.
Период адаптации позади, и вы снова можете свободно общаться с близкими, ходить в театр и кино, смотреть любимые сериалы, не выкручивая громкость на максимум. Вы можете подумать о возвращении к работе или учебе с которыми, возможно, пришлось расстаться из-за плохого слуха. Теперь ваши возможности в слухе не ограничены. Вы снова полноценный член социума. Мы вас поздравляем!
Специалисты по слуху рекомендуют проходить проверку слуха людям с тугоухостью хотя бы раз в полгода. Это необходимо для точной донастройки цифровых слуховых аппаратов, в случае, если ваш слух изменится.
Дата публикации 10 декабря 2019Обновлено 29 декабря 2022
Определение болезни. Причины заболевания
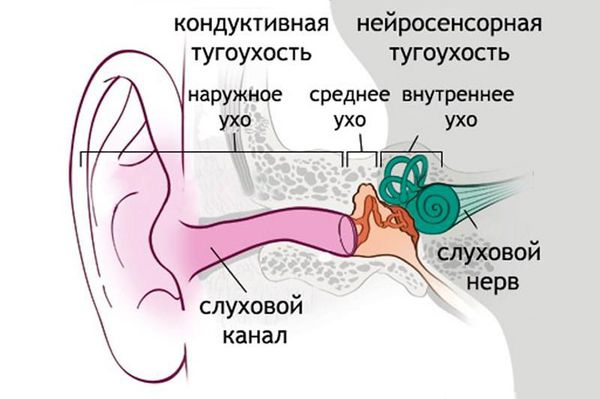
Нейросенсорная тугоухость (сенсоневральная тугоухость, нейросенсорная потеря слуха) — это снижение или потеря слуха в результате поражения звуковоспринимающего аппарата. Патология достаточно распространённая [1][2][3][6][7][8].
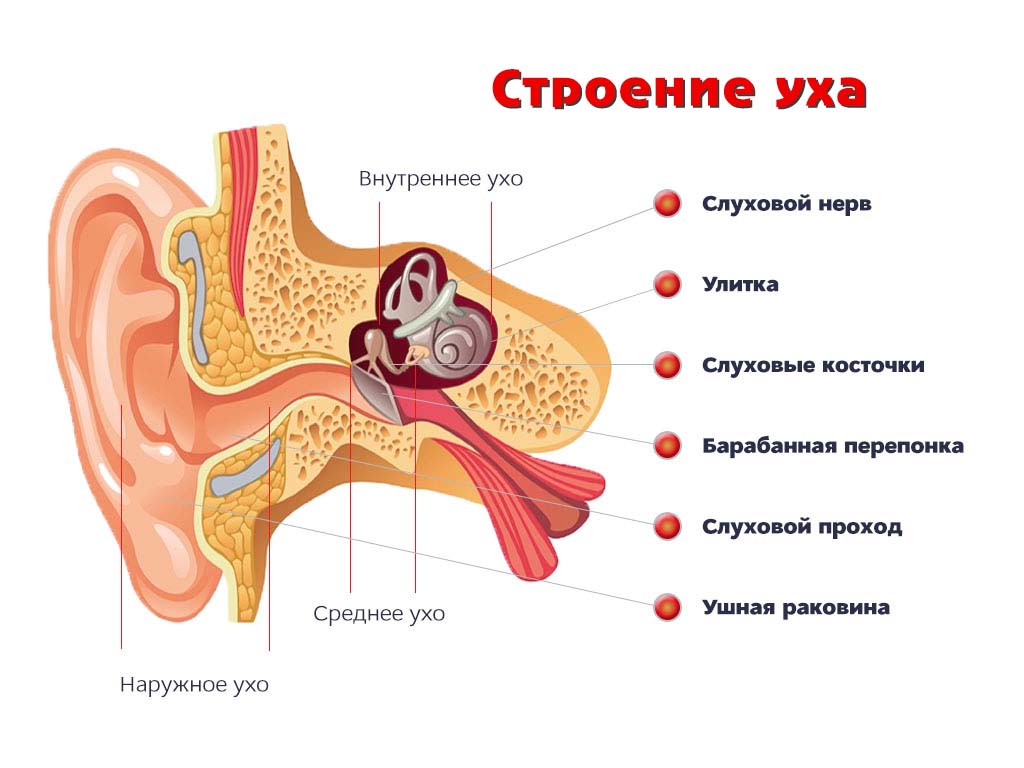
В органе слуха выделяют звукопроводящий и звуковоспринимающий отделы. Звукопроводящий отдел предназначен для передачи звуковых колебания к рецептору, он включает в себя:
- наружное ухо;
- среднее ухо.
Звуковоспринимающий отдел отвечает за реакцию нервной ткани на звуковое раздражение, он включает:
- внутреннее ухо;
- слуховой нерв;
- подкорковые центры и проводящие пути;
- слуховую кору головного мозга.
Нейросенсорная тугоухость возникает при нарушениях отдела звуковосприятия. Снижение слуха, связанное с повреждениями в звукопроводящем отделе, называется кондуктивной тугоухостью. Если нарушения есть в обоих отделах, говорят о смешанной тугоухости.
Нейросенсорная тугоухость — это не самостоятельная форма заболевания, это собирательное понятие, объединяющее несколько разных нозологических форм. Причин её возникновения может быть много, но симптом всегда один — снижение слуха. В разных странах и даже внутри одной страны, но в разных научных сообществах, эту болезнь называют по-разному: сенсоневральная тугоухость, нейросенсорная потеря слуха, перцептивная тугоухость, кохлеоневрит, кохлеарная невропатия. Все эти названия актуальны, так как каждое из них отображает понятие о нарушении слуха на разном уровне слуховой системы человека. В России принято название “Сенсоневральная тугоухость”.
В Международной классификации болезней 10 пересмотра (МКБ-10) закреплено название “Нейросенсорная потеря слуха”. Согласно определению в Клинических рекомендациях, разработанных Национальной медицинской ассоциацией оториноларингологов Министерства здравоохранения Российской Федерации в 2016 году: “Сенсоневральная тугоухость (нейросенсорная потеря слуха, перцептивная тугоухость, кохлеарная невропатия) — форма снижения (вплоть до утраты) слуха, при которой поражаются какие-либо из участков звуковоспринимающего отдела слухового анализатора, начиная от непосредственного сенсорного аппарата улитки и заканчивая поражением невральных структур.” [8]
Прежде всего надо обозначить, что тугоухость означает снижение чувствительности тонального слуха и снижение разборчивости речи [11]. Чувствительность тонального слуха, или порог слухового восприятия, означает восприятие человеком самого тихого звука определённой частоты (тона) при проведении тональной аудиометрии.
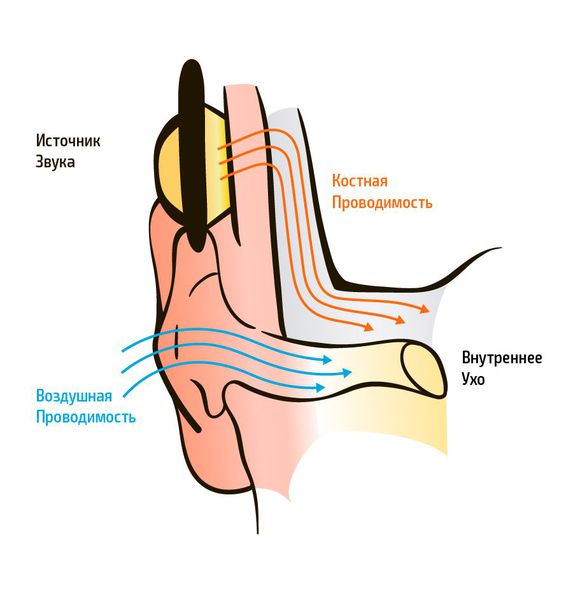
Существует два типа передачи звуковых колебаний из внешней среды: воздушное звукопроведение и костное. Воздушное звукопроведение — это обычный путь поступления звуковых колебаний в ухо, когда звук проходит через ушную раковину и наружный слуховой проход к барабанной перепонке. При костном звукопроведении звуковая вибрация проходит через кости черепа прямо в улитку, минуя среднее ухо.
При аудиометрии проверяют оба вида звукопроведения. Пороги слуха (самый тихий звук, который слышит испытуемый) выражаются в условных единицах — децибелах (дБ). В норме пороги слуха человека должны быть от -10 дБ до 15 дБ по всему частотному диапазону, 20 дБ считается пограничной величиной между нормой и патологией.
Согласно Всемирной организации здравоохранения, более 5% населения мира, или 466 миллионов человек (432 миллиона взрослых людей и 34 миллиона детей) по различным причинам имеет нарушения слуха свыше 40 дБ на лучше слышащее ухо [20]. В Российской Федерации число пациентов со снижением слуха превышает 13 млн человек, из них более 1 млн — дети. Из 1000 новорождённых один ребёнок рождается с тотальной глухотой. Кроме того, в течение первых 2-3 лет жизни теряют слух еще 2-3 ребёнка. У 14 % человек в возрасте от 45 до 64 лет и у 30 % — старше 65 лет имеются проблемы со слухом [8].
Причины заболевания
При нейросенсорной тугоухости причина снижения слуха кроется в нарушении (или заболевании) звуковоспринимающей части слухового анализатора на кохлеарном и ретрокохлеарном уровне.
Кохлеарный уровень:
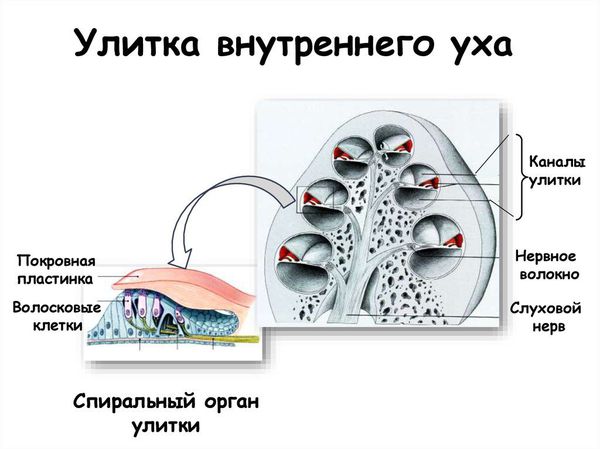
- Рецепторы волосковых клеток улитки. Сенсорные нарушения — гибель или нарушение функции волосковых клеток улитки вследствие инфекции, интоксикации, сосудистых или наследственных патологий.
- Волокна слухового нерва до выхода из внутреннего слухового прохода. Невральные нарушения — повреждение слухового нерва при травме, нейронит (воспаление) слухового нерва, нарушение миелиновой оболочки слухового нерва и т. п.
Ретрокохлеарный уровень:
- Проводящие пути и ядра продолговатого мозга — выполняют функцию звукопроведения и первичного анализа звука (стволовые нарушения).
- Корковый отдел — 41 и 42 поля (извилина Гешля) — выполняет функцию тонкого анализа звука и разборчивости речи (корковые нарушения).
Любая патология, затрагивающая один или несколько уровней звуковоспринимающего слухового анализатора может привести к нейросенсорной тугоухости или глухоте.
Факторы развития нейросенсорной тугоухости
Нейросенсорная тугоухость (сенсоневральная) — заболевание, которое развивается в результате воздействия множества факторов [1][2][3][4][6][7][8]: сосудистых, инфекционных, травматических, обменных, возрастных, врождённых, наследственных, метаболических, иммунных, как осложнение после перенесённых отитов и других заболеваний среднего уха, например отосклероза, тимпаносклероза и многих других.
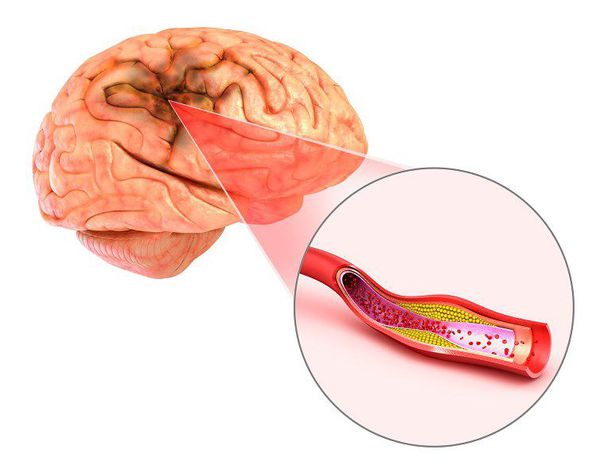
Сосудистые факторы возникновения сенсоневральной тугоухости [3][4][5].
Сосудистые нарушения — самая частая причина возникновения сенсоневральной тугоухости — выявляется примерно в 40 % случаев.
Сосудистые нарушения в слуховом анализаторе возникают при гипертонической болезни, нейроциркуляторной дистонии, при нарушении мозгового кровообращения (инсульте), атеросклерозе сосудов головного мозга, изменении свёртывающей системы крови, при шейном остеохондрозе.
Предрасполагает к сосудистым нарушениям во внутреннем ухе особенность его кровоснабжения — внутренняя слуховая артерия является конечной артерией и не имеет анастомозов (соединения с другими артериями). Поэтому малейшие изменения в кровоснабжении приводят к гипоксии (недостатку кислорода) волосковых клеток и их гибели.
К сосудистым факторам можно отнести и возникновение нейросенсорной тугоухости у детей в околородовый период — это гипоксия плода и гипоксия, возникающая во время родов при нарушении мозгового кровообращения разной степени тяжести.
Инфекционные факторы возникновения сенсоневральной тугоухости [3][4][6][7][8].
В 30 % случаев сенсоневральная тугоухость развивается под воздействием инфекционных факторов. Особенно часто поражение слухового анализатора происходит при вирусных инфекциях: чаще всего это грипп, эпидемический паротит (характеризуется преимущественным поражением околоушных слюнных желёз), корь, клещевой энцефалит, герпес, цитомегаловирусная инфекция, особенно перенесённая внутриутробно, менингококковая инфекция, сифилис и некоторые другие. Иногда нейросенсорная тугоухость развивается как осложнение на фоне вирусного неврита (воспаления нервов), вирусного ганглионита (воспаления симпатического нервного узла) или арахноидита задней черепной ямки с поражением мосто-мозжечкового угла.
Инфекционный фактор часто бывает причиной внутриутробно приобретённой нейросенсорной тугоухости у детей, чьи матери во время беременности переболели или были носителям таких инфекций, как токсоплазмоз, ветряная оспа, краснуха, герпетическая инфекция, цитомегаловирусная инфекция, ВИЧ, хламидиоз, гепатит В и С, сифилис, листериоз.
К группе риска по развитию нейросенсорной тугоухости в период новорождённости относятся дети, перенёсшие генерализованные и локализованные инфекционные заболевания: сепсис, омфалит (бактериальное воспаление дна пупочной ранки), менингоэнцефалит, пневмонию.
Токсические факторы возникновения сенсоневральной тугоухости [3][4][6].
Любые токсичные вещества, способные проникать через гематоэнцефалический барьер могут вызвать нейросенсорную тугоухость, особенно при сопутствующих заболеваниях почек, отите или снижении иммунитета. Чаще всего это ототоксичные медикаменты, а также бытовые и промышленные яды.
К ототоксичным препаратам относятся:
- Антибиотики аминогликозидного ряда: стрептомицин и его производные (канамицин, мономицин, неомицин, амикацин, гентамицин) — эта группа наиболее токсична, а также тобрамицин, абрекацин, дибекацин, амицин, изепамицин, фраметицин, либидомицин, сизомицин, блеомицин, ристомицин. Аминогликозиды обладают кумулятивным свойством, т. е. они накапливаются в нервной системе организма. Если при первом курсе не произошло повреждения спирального ганглия или вестибулярной системы, то при следующем назначении тугоухость может наступить даже после первой инъекции любого другого препарата из этой группы. Наиболее чувствительны к их действию дети в период внутриутробного развития и в возрасте до двух лет и пожилые люди. Применение аминогликозидов во время беременности на любом сроке может вызвать глухоту у ребёнка.
- Группа амфомицинов: римфампицин.
- Гликопептидный антибиотик: ванкомицин.
- Антибиотики группы амфениколов: левомицетин, хлорамфеникол.
- Антибиотики группы макролидов: эритромицин, мидекамицин, рокситромицин (“Роксигексал”, “Рулид”) спирамицин (“Ровамицин”). Ототоксическая реакция обычно развивается минимум через 36 часов, максимум через 8 дней от начала лечения. Если препарат немедленно отменить и начать дезинтоксикационное лечение — слух может улучшиться, а при приеме макролидов — обычно полностью восстанавливается.
- Противоопухолевые препараты: циспластин, транспластин, винкристин и др.
- Петлевые диуретики: фуросемид (“Лазикс”), этакриновая кислота, буметанид.
- Нестероидные противовоспалительные препараты: ацетилсалициловая кислота (“Аспирин”), натрия салицилат, напроксен, индометацин.
- Продукты переработки эфедрина: эфедрин, меткатинон.
- Противомалярийные препараты: хинин, делагил, мефлоквин.
- Препараты мышьяка: осарсол, стоварсол.
- Препараты местного действия: мази и капли, содержащие ототоксичные антибиотики:
- мази эритромициновая, полимиксиновая, тетрациклиновая, левомицетиновая;
- ушные капли: “Софрадекс”, “Анауран”, кандибиотик. Эти мази и капли нельзя применять при перфорации в барабанной перепонке.
- Многие противотуберкулезные препараты.
- Органические красители и многие промышленные яды.
Ототоксические медикаменты должны назначаться строго только по жизненным показаниям. Их нельзя назначать детям до двух лет, беременным женщинам и лицам из группы риска по развитию тугоухости или уже имеющим любую тугоухость. Тем более нельзя применять эти препараты без назначения врача при самолечении.
К токсическим факторам развития нейросенсорной тугоухости можно отнести гемолитическую болезнь новорождённого или длительную гипербилирубинемию с повышением билирубина у ребёнка более 20 ммольл.
Травматические факторы нейросенсорной тугоухости.
Нейросенсорная тугоухость может быть последствием травмы головы, а также акустической травмы, баротравмы (повреждения стенок барабанной полости, вызванного перепадами давления внешней среды), воздействия вибрации, длительного воздействия шума (профессиональная сенсоневральная тугоухость). К травматическим факторам также можно отнести родовые травмы при применении акушерских пособий.
Возрастной фактор нейросенсорной тугоухости.
Пресбиакузис — так называемая старческая тугоухость, связана атрофией слухового анализатора в ходе естественного старения.
Наследственные факторы нейросенсорной тугоухости.
Генетически обусловленная нейросенсорная тугоухость может проявляться с рождения или в любом более позднем возрасте. Может быть изолированной (проявляться только как нейросенсорная тугоухость) или быть синдромальной (существовать наряду с другими генетическими аномалиями). Существует более 300 различных генетических заболеваний с проявлениями нейросенсорной тугоухости. Тугоухость может быть доминантным признаком, либо, чаще, рецессивным и проявляться даже через 6-9 поколений.
Иммунные факторы нейросенсорной тугоухости.
Нейросенсорная тугоухость может быть осложнением или даже первичным признаком некоторых аутоиммунных заболеваний, например рассеянного склероза. Кроме того, в последние десятилетия учёные обнаружили во внутреннем ухе иммуноглобулины, что говорит о наличии иммунной системы внутреннего уха. Поэтому острая или прогрессирующая нейросенсорная тугоухость иногда может проявляться как самостоятельное аутоиммунное заболевание.
Нейросенсорная тугоухость может быть следствием злокачественных или доброкачественных опухолей головного мозга.
Таким образом, при разных причинах и уровнях поражения слухового анализатора патогенез, а следовательно и тактика лечения, будут разными, но без лечения в конечном итоге все факторы приводят к дегенеративно-атрофическим изменениям в тканях слухового анализатора.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы нейросенсорной тугоухости
При всех формах и видах сенсоневральной тугоухости симптомы будут практически одинаковыми:
- Снижение слуха, которое выражается в снижении разборчивости речи разного уровня на одно или оба уха;
- часто шум в одном или в обоих ушах;
- иногда чувство заложенности уха;
- при вовлечении в процесс вестибулярного анализатора — головокружения системного характера;
- иногда имеется непереносимость громких звуков, гиперакузия (восприятие всех звуков резкими) в сочетании со снижением слуха — так называемый ФУНГ — феномен ускоренного нарастания громкости, когда человек не слышит, но малейшее увеличение звука выше его порога вызывает неприятные ощущения (возникает при поражении внутренних волосковых клеток улитки).
Настораживающие признаки снижения слуха у новорождённых:
- не реагирует на громкий звук;
- не поворачивается на источник звука (обычно ребёнок начинает так делать с 6 месяцев);
- в годовалом возрасте не говорит ни одного слова (даже «мама» и «папа»);
- поворачивает голову, только когда видит что-то, но не реагирует, если источник звука вне зоны видимости;
- реагирует не на все, а только на определённые звуки [23].
Признаки снижения слуха у детей старше одного года:
- задержка речевого и/или психомоторного развития;
- невнятная речь, проблемы с артикуляцией;
- не реагирует на просьбы или наставления;
- часто переспрашивает;
- неправильно отвечает на вопросы;
- когда смотрит телевизор или что-то слушает, включает большую громкость [23].
Патогенез нейросенсорной тугоухости
Патогенез нейросенсорной тугоухости тесно связан с её этиологическим фактором и местом локализации нейросенсорных нарушений слуха. Поэтому рассматривать патогенез нейросенсорной тугоухости удобнее в свете классификации сенсоневральной тугоухости по локализации поражения, предложенной к.м.н. Торопчиной Л.В. и группой авторов Российской медицинской академии непрерывного профессионального образования МЗ РФ [4].
1.Сенсоневральная тугоухость вследствие недоразвития или гибели наружных волосковых клеток — это так называемая перцептивная или сенсорная тугоухость.
1.1. Гибель волосковых клеток вследствие сосудистых нарушений. В основе патогенеза лежат гемодинамические нарушения во внутреннем ухе, хотя в зависимости от этиологического фактора имеются некоторые различия:
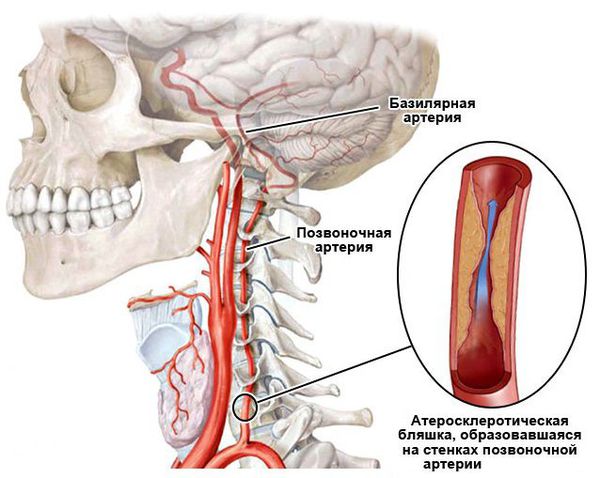
- Кохлеовестибулярные нарушения при снижении кровообращения в позвоночных и базилярной артериях [5]. Причиной является спондилоартроз, остеохондроз шейного отдела позвоночника, атеросклеротическое сужение позвоночных артерий и т. п. Все эти факторы приводят к дегенеративным изменениям, тромбоэмболии позвоночной артерии и к сужению лабиринтной артерии. Развивается ишемия сосудистой полоски внутреннего уха, что приводит к некрозу (омертвению) наружных волосковых клеток. На стадии спазма артерий процесс еще обратим, на стадии некроза — уже нет.
- Кохлеовестибулярные нарушения при атеросклерозе сосудов головного мозга вызывают сочетанные нарушения в слуховой системе: гибель наружных волосковых клеток и нарушения в центральных отделах слухового анализатора [5]. Кровоснабжение внутреннего уха осуществляется единственной артерией — артерией лабиринта (внутреннего уха), отходящей от передней нижней мозжечковой артерии, реже — от основной артерии. Слуховые ядра, латеральная петля, слуховые проводящие пути среднего мозга кровоснабжаются из основной артерии тонкими конечными сосудами, вследствие чего эти образования особенно уязвимы при ишемии, вызванной атеросклеротическими изменениями сосудов. Кроме того, при атеросклерозе происходят глубокие биохимические нарушения (например нарушение липидного обмена, снижение антиоксидантной активности, избыточное накопление ионов кальция, повышение агрегации тромбоцитов), что токсически действует на нервные окончания слухового анализатора. Вследствие вышесказанного именно кохлеовестибулярные симптомы — такие как шум в ушах, головокружения незначительное сенсоневральное снижение слуха — могут служить первым признаком развития атеросклероза сосудов головного мозга.
1.2 Гибель наружных волосковых клеток при ототоксическом воздействии [3][14]. Механизм патогенеза ототоксического действия на волосковые клетки является наиболее изученным. Происходит деструкция базальной мембраны капилляров, вследствие чего нарушается эндотелиальное пространство между просветом капилляров и клетками эндотелия сосудистой полоски. В клетках развиваются дегенеративные процессы, протекающие по типу апоптоза (запрограммированной гибели клеток). Изменения носят мозаичный характер и затрагивают отдельные клетки. Что характерно, именно развитием апоптоза, а не некроза клеток на начальном этапе ототоксического воздействия можно объяснить восстановление слуховой функции при немедленной отмене ототоксического препарата при первых же жалобах пациента на появление шума в ушах.
1.3 Недоразвитие или гибель наружных волосковых клеток при наследственной нейросенсорной тугоухости [4][6].
Среди всех форм врождённой нейросенсорной тугоухости около 70 % — это генетически обусловленные формы тугоухости. В России наиболее часто встречается генетическая мутация в гене GJB2. На сегодняшний день мутации в гене GJB2, кодирующем белок коннексин 26 (Сх26), во всем мире признаны главной причиной врождённой и доречевой несиндромальной тугоухости.
Патология коннексинов нарушает рециркуляцию ионов калия (К+) в органе Корти, что является главным условием механо-электрической трансдукции (преобразования механического стимула в электрическую активность).
Показано, что все клетки улитки, кроме волосковых клеток, связаны между собой при помощи щелевых контактов. Последние состоят из каналов для прямого межклеточного обмена ионами и молекулами небольшого размера вплоть до 1 кДа (килодальтона). Структурной единицей этих каналов и является белок коннексин. Коннексиновые каналы осуществляют обмен метаболитами и сигнальными молекулами, обеспечивают быстрое распространение электрического сигнала и синхронизацию активности в возбудимых тканях. Коннексиновые каналы обладают строгой избирательностью к молекулам с определённым зарядом и размером. Мутации в гене Сх26 могут спровоцировать специфические, непоправимые нарушения в процесс передачи межклеточных сигналов и энергии, что приводит к дегенерации клеток и проблемам со слухом.
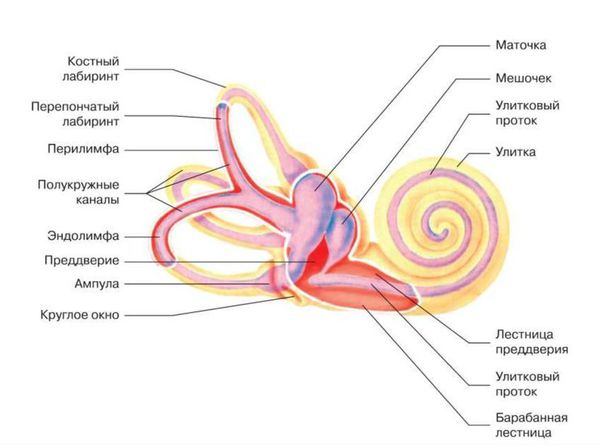
2.Сенсоневральная тугоухость, вследствие изменения гидродинамики внутреннего уха, что, в свою очередь, приводит к нарушению функции наружных волосковых клеток: т. е. сенсоневральная тугоухость в данном случае является как бы вторичной [4]. На первом месте — нарушение функции водопровода преддверия и (или) водопровода улитки. Нарушается функция регуляции давления и поддержания гомеостаза (постоянства) в жидкостях ушного лабиринта: перелимфе и эндолимфе.
- Нарушения функции водопровода преддверия [4][10]. Эндолимфатический проток, соединяющися с эндолимфатическим мешком и перепончатым лабиринтом — это замкнутое пространство, которое содержит эндолимфу. При патологии водопровода преддверия нарушается гомеостаз эндолимфы: происходит нарушение циркуляции эндолимфы, её избыточная продукция и (или) нарушается её отток, в результате чего развивается гидропс лабиринта (невоспалительная реакцию эпителия на раздражение, приводящая к эндолимфатическому отёку). Это так называемые меньероподобные синдромы, синдром расширенного водопровода преддверия, синдром гидропса лабиринта и болезнь Меньера. В начальной стадии нарушения слуховой функции носят флюктуирующий (изменяющийся) характер, сенсоневральная тугоухость развивается позже и чаще носит низкочастотный характер.
- Нарушение функции водопровода улитки. Перилимфатический проток, соединяющий перилимфатическое пространство с субарахноидальным пространством головного мозга — это незамкнутое пространство, которое содержит перилимфу. Развивается нарушение гомеостаза перилимфы и, как следствие, вторичная сенсоневральная тугоухость. Нарушение функции водопровода улитки проявляется при врождённых аномалиях улитки или при дефекте костной стенки лабиринта вследствие травмы или хронического гнойного отита и лабиринтита (воспаления внутреннего уха).
- Смешение перилимфы и эндолимфы также приводит к сенсоневральной тугоухости. Это происходит при травме лабиринта, при резких перепадах внутричерепного давления при наличии широкого сообщения между цереброспинальным и перилимфатическим пространством.
3.Сенсоневральная тугоухость, обусловленная патологией на уровне внутренних волосковых клеток (ВВК), синапсов между ВВК и аксонами слухового нерва, самого слухового нерва — в последние годы выделена в отдельную группу заболеваний, называемых “аудиторная нейропатия”.
- Аудиторная нейропатия, обусловленная задержкой созревания проводящих путей слуховой нервной системы, встречается примерно у 4 % всех новорождённых, чаще у недоношенных детей (по данным обследования методом коротколатентных вызванных потенциалов — КСВП ) [1][2][4]. При созревании нервной системы у части детей пороги КСВП полностью нормализуются уже при выписке из роддома. У большинства детей — к шестимесячному возрасту, у части детей слух улучшается, но полностью не восстанавливается. В этом случае возможно наличие генетически обусловленной нейропатии.
- Генетически обусловленная аудиторная нейропатия — это ряд генных заболеваний, вызывающих пресинаптическое и постсинаптическое поражение внутренних волосковых клеток и слухового нерва, наследуемые как доминантно, так и по рецессивному признаку. Могут проявляться от незначительных сенсоневральных нарушений слуха в сочетании со значительными задержками речевого развития до прогрессирующей тугоухости и глухоты.
4.Сенсоневральная тугоухость, связанная с патологическим состоянием на уровне внутреннего слухового прохода [4].
- Врождённые аномалии развития внутреннего слухового прохода: отсутствие или полное перекрытие внутреннего слухового прохода; отсутствие структур улитки, как следствие, полная глухота.
- Синдром сдавления слухового прохода — экзостозы (наросты на костных тканях) внутреннего слухового прохода вследствие воспаления, опухоли с локализацией во внутреннем слуховом проходе или в области мостомозжечкового угла. В этом случае, как правило, развивается прогрессирующая сенсоневральная тугоухость.
Классификация и стадии развития нейросенсорной тугоухости
Клинически выделяют врождённую и приобретённую нейросенсорную тугоухость [7][8].
Приобретённая имеет несколько форм:
- внезапная — снижение слуха развивается в срок до 12 часов;
- острая — слух ухудшается в течение 1-3 суток и сохраняется до одного месяца;
- подострая — снижение слуха сохраняется в течение 1-3 месяцев;
- хроническая — снижение слуха сохраняется более трёх месяцев.
Хроническая тугоухость по течению заболевание может быть стабильной, прогрессирующей и флюктуирующей.
В зависимости от стороны поражения нейросенсорная тугоухость бывает двух видов:
- односторонняя;
- двусторонняя (симметричная и асимметричная).
По уровню повышения порогов слуха сенсоневральная тугоухость делится по степеням: 1,2,3,4 степень и глухота. В 1997 году Всемирной организацией здравоохранения была утверждена единая классификация степеней тугоухости.
| Степень тугоухости |
Среднее значение порогов слышимости по воздуху на частотах 500, 1000, 2000 и 4000 Гц (дБ) |
|---|---|
| I |
26-40 |
| II |
41-55 |
| III |
56-70 |
| IV |
71-90 |
| Глухота |
≥91 |
По локализации поражения выделяют периферическую (сенсорные структуры внутреннего уха) и центральную (на уровне VIII черепного нерва, проводящих путей в стволе мозга или коры головного мозга) нейросенсорную тугоухость [4].
Периферическая нейросенсорная тугоухость, в свою очередь, делится на кохлеарную и ретрокохлеарную.
Виды кохлеарной нейросенсорной тугоухости.
1. Сенсоневральная тугоухость, возникшая вследствие недоразвития или гибели наружных волосковых клеток (перцептивная, или сенсорная тугоухость). Имеется две формы:
- генетическая нейросенсорная тугоухость:
- синдромальная — сопровождается сопутствующими синдромами, проявляется с рождения и в более позднем возрасте;
- несиндромальная — не сопровождается другими симптомами или заболеваниями других органов и систем, проявляется с рождения и в более позднем возрасте.
- приобретённая тугоухость:
- врождённая — приобретённая внутриутробно;
- приобретённая после рождения.
2. Сенсоневральная тугоухость, возникшая вследствие изменения гидродинамики внутреннего уха.
- Сенсоневральная тугоухость, возникшая вследствие нарушения функции водопровода преддверия:
- синдром расширенного (широкого) водопровода преддверия;
- синдром гидропса лабиринта (скопления эндоимфы): а) синдром гидропса лабиринта вследствие нарушения оттока эндолимфы — это опухоли эндолимфатического мешка, синдром Гиппеля-Линдау, менингиомы, гемангиомы; б) метастазы опухолей; в) сдавление водопровода преддверия ярёмной веной; г) болезнь Меньера (узкий и короткий водопровод преддверия, менее 0.5 мм в диаметре).
- синдром гидропса лабиринта вследствие избыточной продукции эндолимфы: генетические заболевания, инфекционные, аллергические, сосудистые, эндокринные, аутоимунные, метаболические.
3. Сенсоневральная тугоухость, возникшая вследствие нарушения функции водопровода улитки — нарушение гомеостаза перилимфы.
- Нарушение гомеостаза перилимфы вследствие дефекта костной стенки лабиринта. Возможные дефекты:
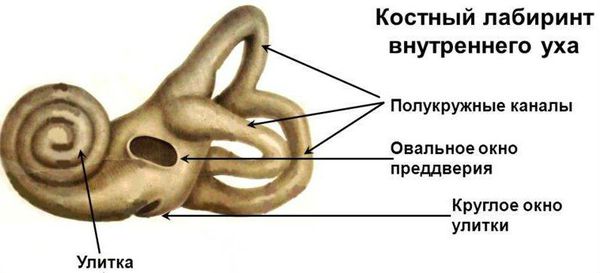
- перилимфатическая фистула — патологический ход между внутренним и средним ухом;
- третье окно лабиринта (в добавление к двум имеющимся окнам, овальному и круглому);
- gusher-синдром — редкое генетическое заболевание, характеризующееся снижением слуха из-за нарушения способности внутреннего уха и слуховых нервов передавать звуковой сигнал в мозг.
4. Сенсоневральная тугоухость, возникшая вследствие патологических процессов на уровне внутренних волосковых клеток (ВВК), синапсов между ВВК и аксонами слухового нерва и самого слухового нерва. Это так называемая аудиторная нейропатия или синдром десинхронизации. Причина может быть в недоразвитии синапсов или в нарушении миелинизации волокон слухового нерва либо пре- и постсинаптические поражения вследствие генетических синдромальных и несиндромальных заболеваний.
В зависимости от уровня нарушения клиническая картина может быть очень разнообразной — от диссоциации нарушений разборчивости речи при незначительном повышении порогов слуха до полной глухоты.
В научной литературе можно встретить подразделение тугоухости на следующие виды: первичная, вторичная, первичная истинная, вторичная истинная, псевдо вторичная [12]. Эти подразделения касаются сенсоневральной и кондуктивной тугоухости.
- Первичная тугоухость — причиной ухудшения слуха является именно патология слухового анализатора.
- Первичная истинная — снижение слуха связано с нарушением структур и функций наружного, среднего уха, рецептора, анализатора в раздельности или же в каких-либо комбинациях.
- Вторичная — снижение слуха вызвано патологическим процессом, первоначально не связанным напрямую со структурами уха и анализатора.
- Вторичная истинная — снижение слуха обусловлено поражением уха вследствие развития другой патологии (например, при системных заболеваниях).
- Псевдо вторичная — снижение слуха носит модально неспецифический характер, то есть патология не связана напрямую с ухом [12].
Осложнения нейросенсорной тугоухости
В свете современных представлений об этиологии и патогенезе нейросенсорной тугоухости и возможностей диагностики локализации и уровня поражения слухового анализатора можно сделать вывод, что нейросенсорная тугоухость как таковая не является самостоятельным заболеванием в классическом понимании. Это симптом или осложнение какого-либо врождённого, приобретённого или генетического заболевания, которое вызывает те или иные нарушения в функционировании слухового анализатора.
К осложнениям нейросенсорной тугоухости, особенно у детей, относятся:
- Задержка речевого и психического развития вследствие сенсорной депривации (означает, что в кору головного мозга поступает недостаточное количество звуковых стимулов для формирования эталона речи).
- Появление специфических дефектов речи из-за того, человек не слышит определённые звуки и не может их правильно произнести [12]. Такие дефекты обычно не корректируются логопедическими упражнениями.
- Немота возникает при врождённой глубокой тугоухости и глухоте, если не провести коррекцию в раннем возрасте. До 1-3 лет развитие устной речи заложено на генетическом уровне, но если ребёнок не слышит, нарушаются связи в речевой и слуховой коре головного мозга и ребёнок никогда не сможет овладеть экспрессивной речью.
У взрослых:
- Психопатия. Развивается при глубокой тугоухости и отсутствии слухопротезирования: человек замыкается, перестаёт общаться с окружающими, становится обидчивым, плаксивым или раздражительным.
В пожилом возрасте:
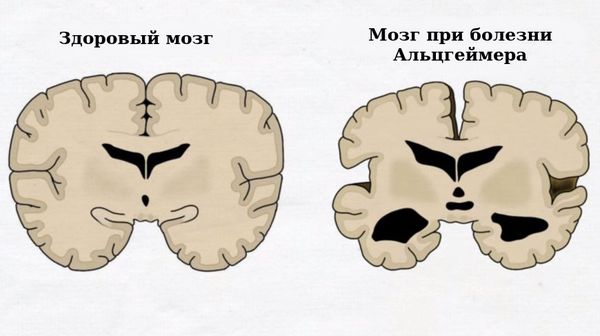
- Быстрее прогрессирует болезнь Альцгеймера и быстрее наступает деградация личности. Учёными обнаружена сильная взаимосвязь приобретённой нейросенсорной тугоухости и депрессии у взрослого населения. Доказано, что тугоухость, если её не корректировать, приводит к обострению симптомов болезни Альцгеймера [9].
- Нейросенсорная тугоухость статистически значимо связана с риском падения пожилых людей.
Феномен ускоренного нарастания громкости (ФУНГ) — непереносимость громких звуков при значительном снижении слуха (когда человек не слышит, но малейшее усиление чуть выше его порога слышимости вызывает неприятные ощущения) можно также считать осложнением длительной некомпенсированной нейросенсорной тугоухости, особенно это выражено при поражении внутренних волосковых клеток.
Диагностика нейросенсорной тугоухости
Диагноз нейросенсорной тугоухости устанавливается на основании:
- жалоб на снижение слуха, шум в ушах, снижение разборчивости речи, чувство заложенности одного или обоих ушей;
- анамнеза;
- осмотра лор-органов;
- отоскопии, акуметрии — проверки слуха шёпотной и разговорной речью;
- проведения камертональных проб Вебера и Ринне.
Наибольшую диагностическую ценность для установления диагноза нейросенсорной тугоухости имеют данные аудиологических методов исследования, как субъективных, так и объективных.
К субъективным методам относятся разные виды аудиометрии: тональная пороговая, игровая тональная пороговая, надпороговая, речевая и др. Аудиометрия проводится на аппарате аудиометр, проверяются пороги слуха по воздушному проведению — через наушники и по костному звукопроведению — через костный вибратор.
- Пороговая тональная аудиометрия является основным методом диагностики, по результатам которой устанавливается вид нарушения — тугоухость с нарушением звукопроведения (кондуктивная тугоухость) или звуковосприятия (нейросенсорная тугоухость).
- Надпороговая аудиометрия позволяет выявить наличие ФУНГа.
- Речевая аудиометрия позволяет выявить несоответствия между тональными порогами и разборчивостью речи. При ретрокохлеарных нарушениях и особенно при центральных нарушениях слуховой функции это несоответствие очень выражено. То есть низкая разборчивость речи не соответствует незначительному повышению тональных порогов слуха.
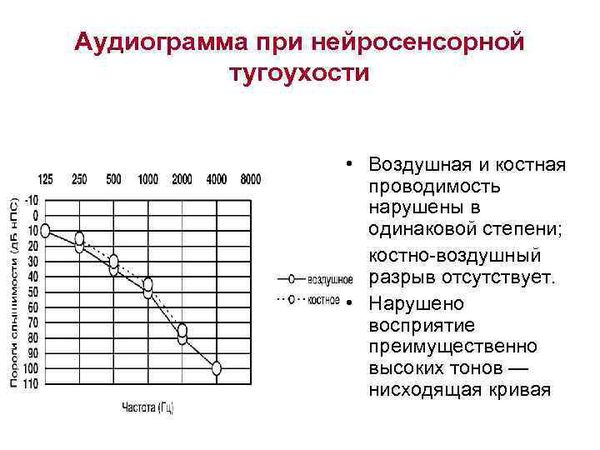
По результатам аудиометрии составляется аудиограмма. При нормальном слухе костная и воздушная кривые на аудиограмме идут параллельно. Костная кривая всегда имеет лучшее значение порогов, разница порогов по костной и воздушной кривой не должно превышать 10 дБ.
Далее по графику оценивается характер нарушения слухового восприятия и степень тугоухости (если имеется).
Кондуктивную тугоухость диагностируют, если снижение восприятия звука (или повышение порогов слуха) при проведении аудиометрии выявляется только при проверке воздушного звукопроведения, т. е. только по воздушной кривой, а костная кривая в пределах нормы. В основном это бывает при нарушениях в наружном или среднем ухе.
Если при аудиометрии отмечается повышение порогов слуха и по воздушной, и по костной кривой, то при оценке разности порогов слуха между воздушной и костной кривой делается заключение о наличии нейросенсорной тугоухости или о смешанной форме тугоухости. Нейросенсорная тугоухость характеризуется отсутствием костно-воздушного интервала между костной и воздушной кривой на аудиограмме, или этот интервал не более 10 дБ.
Объективные методы исследования слуха позволяют определить уровень поражения слухового анализатора. К ним относятся импедансометрия, исследование отоакустической эмиссии и др.
Импедансометрия состоит из тимпанометрии, акустической рефлексометрии и объективного теста слуховой трубы:
- тимпанометрия — регистрация значений акустического сопротивления при изменении давления в слуховом проходе — позволяет выявить нарушения функции среднего уха и слуховой трубы.
- акустическая рефлексометрия предоставляет информацию о функции лицевого нерва и состоянии ретробульбарных нарушениях, позволяет установить наличие ФУНГа и заподозрить невриному слухового нерва.
Исследование отоакустической эмиссии (ОАЭ) позволяет судить о функции волосковых клеток улитки. Отоакустическая эмиссия — это акустический ответ, который отражает нормальное функционирование слухового рецептора. Исследование ОАЭ проводится при скрининге новорождённых для выявления подозрения на тугоухость. При нормальном функционировании среднего уха и при нормальном слухе ОАЭ регистрируется. Также ОАЭ может регистрироваться при аудиторных нейропатиях и центральных нарушениях слуха несмотря на то, что фактический слух будет снижен. ОАЭ не регистрируется при периферической (сенсорной) тугоухости и при патологии среднего уха.
Исследование слуховых вызванных потенциалов — подразумевает регистрацию ответов различных структур головного мозга на внешние стимулы. Данное исследование позволяет определить уровень поражения слухового анализатора и порог слухового восприятия мозгом. На голове пациента закрепляются электроды — специальные датчики для записи потенциалов мозга, через наушники подаются звуковые сигналы.
Электрокохлеография — объективный метод исследования слуха, регистрирующий активность улитки, применяется при подозрении на эндолимфатический гидропс.
Мультиспиральная компьютерная томография височных костей — позволяет оценить структуру костной капсулы улитки, врождённые аномалии развития, выявить патологию на уровне внутреннего слухового прохода, перилимфатическую фистулу, аномалии водопровода преддверия и водопровода улитки, дефекты и очаги склероза костной капсулы улитки.
Магнитно-резонансная томография вещества и сосудов головного мозга, в том числе с контрастированием — позволяет обнаружить опухоли и аномалии сосудов, вызывающие нейросенсорную тугоухость, и вовремя устранить причину путём хирургического лечения.
Иммунологическое исследование позволяет определить наличие аутоиммунного компонента в патогенезе нейросенсорной тугоухости.
При необходимости назначается консультация генетика, невролога и других узких специалистов, а также клинический и биохимический анализы крови.
Лечение нейросенсорной тугоухости
При назначении лечения прежде всего оценивают остроту процесса и локализацию нарушений слухового анализатора.
Лечение при внезапной и острой нейросенсорной тугоухости вследствие поражения наружных волосковых клеток [6][7][8].
- Экстренное определение больного в стационар в отделение оториноларингологии (или неврологии).
- Охранительный слуховой режим с исключением громких звуков.
- Инфузионная внутривенная терапия с использованием следующих средств (каждому пациенту назначаются индивидуально, при этом врач учитывает имеющиеся у больного сопутствующие заболевания, противопоказания к назначению лекарственных препаратов и возможные побочные действия):
- глюкокортикоиды по убывающей схеме коротким курсом;
- средства, улучшающие микроциркуляцию и реологические свойства крови;
- антигипоксанты и антиоксиданты.
- После окончания инфузионной терапии — переход на таблетированные формы препаратов следующих групп:
- вазоактивные препараты;
- ноотропные средства;
- антигипоксанты, антиоксиданты [6][7][8].
- Физиотерапия [3]:
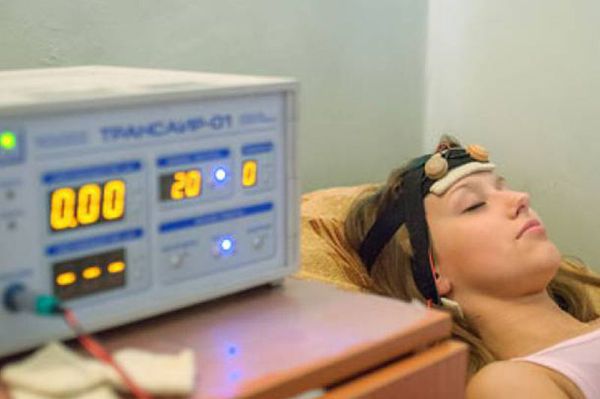
- ТЭС+АН — транскраниальная электростимуляция с акустической нагрузкой — повышает эффективность консервативного лечения разных форм нейросенсорной тугоухости. Под действием переменного тока в коре головного мозга вырабатываются эндогенные эндорфины, которые улучшают функцию нервных окончаний слухового анализатора. Стимулирующий эффект ТЭС ориентирован на восстановление функции волосковых клеток и волокон слухового нерва при сенсоневральной тугоухости и кохлеарной форме отосклероза. Акустическая нагрузка (звуки, настроенные по аудиограмме пациента, воспринимаемые одновременно с электростимуляцией) “разрывает” патологический очаг субъективного шума в коре головного мозга, уменьшает собственный шум при тугоухости.
- Применяется также эндауральная электростимуляция, и эндауральный фоно- и электрофорез с различными лекарственными препаратами.
- Широко используется рефлексотерапия — иглорефлексотерапия, акупрессура, фармакопунктура с введением лекарственных препаратов в биологически активные точки и электропунктура.
- Магнито- и лазеротерапия.
Клинические воздействия при нейросенсорной тугоухости очень разнообразны. Основным тактическим моментом при назначении лечения острой нейросенсорной тугоухости является немедленное, срочное, желательно в течение первых суток от появления жалоб, максимум в течение первых трёх дней, назначение глюкокортикоидной терапии и бетагестина.
Затем на фоне начатой терапии необходимо своевременное установление уровня поражения слухового анализатора и причины острой тугоухости. Для этого проводится очень подробный сбор анамнеза с выявлением сопутствующих заболеваний, которые могли бы вызвать тугоухость или осложнить течение заболевания.
Например, при отосклерозе необходимо рассмотреть вопрос проведения стапедопластики. Операция, выполненная современным способом с установкой микропротеза.
В назначении других медикаментозных средств и способов лечения необходимо учитывать все выявленные факторы и подходить строго индивидуально в каждом конкретном случае заболевания, чтобы не навредить и не усугубить течение заболевания.
Например [5]:
- При нарушении венозного оттока из полости черепа спазм артерий является защитным рефлекторным механизмом, назначая больному сосудорасширяющие средства при венозной недостаточности и при повышении внутричерепного давления, можно вызвать обратный эффект и увеличить степень уже имеющиеся тугоухости вплоть до глухоты.
- Назначая ноотропные средства при опухоли головного мозга или при ототоксической тугоухости вследствие проведения химиотерапии при онкозаболевании можно простимулировать рост опухоли.
Лечение при хронической нейросенсорной тугоухости [6][7][8].
- Охранительный слуховой режим.
- Лечение сопутствующих телесных заболеваний.
- Курсы поддерживающей терапии 1-2 раза в год с применением таблетированных препаратов, которые улучшают мозговой и лабиринтный кровоток, а также процессы тканевого и клеточного метаболизма.
- Курсовая физиотерапия и рефлексотерапия.
Реабилитация при хронической нейросенсорной тугоухости.
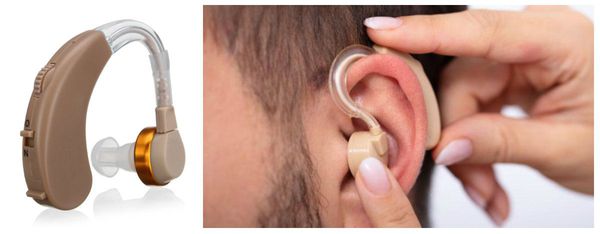
- Слухопротезирование показано при любой степени хронической тугоухости, когда возникают затруднения в разборчивости речи при общении. Современные цифровые слуховые аппараты способны компенсировать любую степень тугоухости без искажения звука. Слуховой аппарат стимулирует остатки слуха.
- Операция установки импланта среднего уха показана в том случае, если использование слуховых аппаратов невозможно.
- Кохлеарная имплантация показана при двусторонней тугоухости и глухоте, не поддающейся коррекции обычным слуховым аппаратом.
Лечение и реабилитация пациентов с синдромом широкого водопровода преддверия [4][10].
В острый период:
- постельный режим;
- диета с ограничением соли;
- стероидная терапия;
- гипербарическая оксигенация (ГБО-терапия) — лечение кислородом под повышенным давлением.
Реабилитация:
- освобождение от физкультуры;
- избегать травм головы и резких перепадов атмосферного давления (полеты на самолете);
- слухопротезирование;
- кохлеарная имплантация.
Лечение и реабилитация при нарушении слуха вследствие воздействия производственного шума [15][18].
При воздействии производственного шума для сохранения как можно более длительного периода работоспособности необходима ранняя медикаментозная и социальная реабилитация.
Необходимо проводить курсовую терапию, назначая антихолинэстеразные средства, улучшающие проведение нервных импульсов, комплекс витаминов группы В, фолиевую кислоту, назначение средств улучшающих кровообращение и метаболические процессы в головном мозге. Назначение физиотерапевтического и рефлексотерапевтического лечения [15].
Прогноз. Профилактика
Полное излечение возможно только при своевременном и адекватном лечении острой формы нейросенсорной тугоухости, и то не всегда. Прогноз на выздоровление при острой форме зависит от ряда факторов, включая возраст пациентов, наличие головокружения в начале заболевания, степень потери слуха, аудиометрическую конфигурацию и время между началом потери слуха и началом лечения [11].
Прогноз для жизни при любой форме тугоухости благоприятный, т. е. от нейросенсорной тугоухости не умирают. Неблагоприятным прогнозом является исход тугоухости в глухоту. Но реабилитации поддаётся любая форма тугоухости, она заключается в подборе слуховых аппаратов: для лучшей разборчивости и ориентации слухопротезирование должно быть бинауральным, т. е. на оба уха.
При глубокой степени тугоухости и глухоте проводится кохлеарная имплантация, при аномалии улитки в настоящее время проводят операцию по стволомозговой имплантации.
При хронической двусторонней тугоухости 3, 4 степени и глухоте назначается инвалидность и разрабатывается индивидуальная программа реабилитации. Инвалид по слуху имеет право один раз в 4 года получить бесплатно слуховые аппараты, один раз в год изготовить индивидуальный вкладыш для слухового аппарата или, при отсутствии противопоказаний, может быть направлен на операцию по кохлеарной или стволомозговой имплантации.
При врождённой наследственной глухоте не все граждане хотят обучать своих детей устной речи и пользоваться слуховыми аппаратами или проводить операции, либо некоторые дети в силу определённых обстоятельств не могут овладеть устной речью. Для таких детей в России имеются бесплатные школы, где учат жестовой речи и обучают также на основе дактильной речи и жестов. В дальнейшем эти люди при общении с гражданами, не владеющими жестовой речью, пользуются услугами сурдопереводчика.
Профилактика
Самой важной профилактикой развития тугоухости является охранительный слуховой режим от излишне громкого бытового шум. К бытовому шуму, который может вызвать повреждение слуха, можно отнести громкую музыку, громкий стереозвук в кинотеатре, в автомобиле и даже музыкальные детские игрушки.
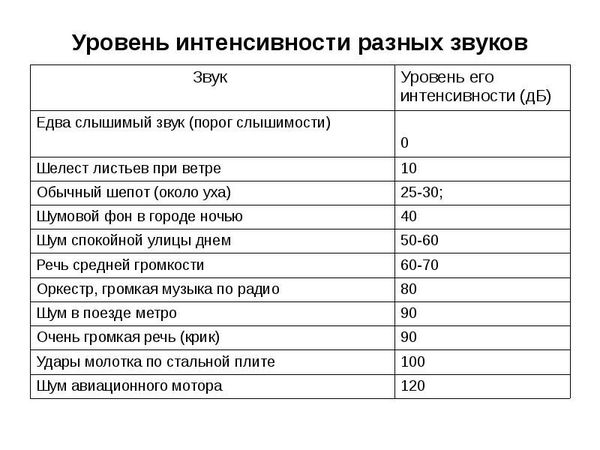
Для здорового человека комфортным является звук интенсивности разговорной речи — это 60-70 дБ, неприятные ощущения вызывает звук в 90 дБ — это интенсивность крика человека.
Американские учёные из Ассоциации по зрению и слуху протестировали музыкальные игрушки для детей до трёх лет и выявили, что шум 19 из 24 обследуемых игрушек превышает 100 дБ (это звук работающей бензопилы), а у некоторых достигает 118 дБ, что может вызвать снижение слуха у ребёнка менее чем за 15 минут прослушивания [22]. Если учесть, что младенцы любят прикладывать игрушки к уху, риск повредить слуховую систему ребёнка может быть ещё больше.
Обследование слуха у 1381 человека в возрасте от 16 до 30 лет показало, что 9 из 10 страдают снижением слуха после музыкальной вечеринки. У 70 % молодых людей, посещающих дискотеки, 68 %, посещающих концерты и 44 %, проводящих время в барах, наблюдается нарушение слуха. Почти все молодые люди отмечают, что почувствовали временное нарушение слуха или шум в ушах после прослушивания громкой музыки [19].
При длительном воздействии громких звуков изменения становятся необратимыми. В Дании предложена специальная программа контроля за шумом в системе комплексообразования, а в учебных заведениях введены инспекторы по контролю за шумом. Согласно Всемирной организации здравоохранения, разрешенный уровень шума на рабочем месте не должен превышать 85 дБ [21].
Ещё со времен Советского Союза и у нас шум на производстве включен в раздел профессиональной вредности, указаны также специальные средства защиты от шума. В России есть закон, запрещающий шуметь после 22:00 ночи, но про ограничение интенсивности шума в быту ничего не сказано. Например, в современных кинотеатрах звук намного превышает допустимые нормы.
Умение слышать — это очень важная способность человека, благодаря которой становится возможным контактировать с внешним миром, воспринимать внешние звуки, общаться с другими людьми. Нарушенный слух приводит к ухудшению качества жизни. Снижение остроты восприятия вызывает рассеянность, ослабление мышления, трудности в обучении. Да и один тот факт, что при общении с другими людьми приходится постоянно переспрашивать, не прибавляет уверенности в себе.
В медицине существует диагноз, характеризующий такое состояние, как снижение слуха у взрослых, – это тугоухость. Степень тугоухости (снижения слуховой способности) может варьироваться от частичного нарушения слуха до полной глухоты.
По статистике, более десяти миллионов граждан России страдают снижением или потерей слуха, в том числе около одного миллиона — несовершеннолетние.
Эта патология встречается даже у новорождённых малышей. Если снижение слуховой чувствительности возникло ещё во время беременности матери или в период первого года жизни, восстановить слух будет очень непросто, поскольку малыши ещё не слышали звуков и речь.
Сохранить стопроцентный слух — задача не из лёгких. Если вы почувствовали, что слух ухудшается, незамедлительно обращайтесь к врачу-оториноларингологу.
Как устроено наше ухо
Чтобы разобраться, почему происходит снижение способности обнаруживать и понимать звуки, давайте рассмотрим, как функционируют элементы системы уха.
Видимая часть уха, называемая наружным ухом, подобно локатору улавливает звуковые колебания, создаваемые источником шума. Далее звук проходит по слуховому проходу и достигает барабанной перепонки. Она в свою очередь приводит в движение слуховые косточки, расположенные в среднем отделе уха. Сигнал поступает во внутренний отдел уха (улитку), в котором он преобразуется в микроимпульсы и отправляются непосредственно в головной мозг.
Снижение слуховых способностей может быть связано с нарушениями работы одного или нескольких элементов этой цепочки.
Формы тугоухости
Снижение звуковосприятия может затронуть как одно ухо, так и оба. Поэтому разделяют одностороннюю тугоухость и двустороннюю.
Если причина ухудшения слуха связана со снижением звукового восприятия наружного и среднего уха, мы говорим о кондуктивной тугоухости.
Снижение функции слуховых рецепторов внутреннего уха приводит к ещё одной разновидности болезни — сенсо-невральной тугоухости. Такой диагноз встречается наиболее часто.
Запишитесь на приём прямо сейчас!
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Записаться
Существует и третий тип болезни — смешанный тип, включающий сочетание первых двух типов тугоухости. Этот диагноз наиболее сложный, и подразумевает медикаментозное, хирургическое лечение, а в некоторых случаях, и использование слуховых аппаратов.
В медицине есть такой термин – «порог слышимости», им характеризуют минимальную громкость, которую слышит человек без эха и посторонних шумов. Здоровый человек способен воспринимать звуки громкостью 20 децибелов и ниже. Про такое состояние и говорят «хороший слух». В зависимости от значения порога слышимости различают четыре степени тугоухости:
- I степень (лёгкая) — порог слышимости от 20 до 30 децибелов, человек улавливает звуки на расстоянии 4-6 метров;
- II степень (средняя) — порог слышимости от 31 до 50 децибелов, человек слышит на расстоянии от 1 до 4 метров;
- III степень (тяжёлая) — порог звукового восприятия от 51 до 70 децибелов, человек слышит разговорную речь до 1 метра;
- IV степень (глубокая) — порог слышимости от 71 до 90 децибелов.
Глухоту мы называем снижением уровня звукового восприятия выше 90 децибелов.
Болезнь, в свою очередь, характеризуется постепенным либо быстрым снижением восприятия звуковой волны. Снижение способности различать звуки происходит в течение жизни, но тугоухость может также быть и врождённой.
Проблемы со слухом: симптомы
Признаки снижения восприимчивости звуков и снижения шумового эффекта могут проявляться постепенно, хотя могут развиться и стремительно. При резком снижении слуха прогноз благоприятный, главное вовремя обратиться за профессиональной врачебной помощью. Существует несколько признаков снижения способностей улавливать звуки. Если вы обнаружили у себя хотя бы один из них, вам необходимо обратиться к ЛОР-врачу, чтобы проверить слух.
Итак, предпосылками того, что у вас снижается восприимчивость звуков, являются следующие симптомы:
- вам постоянно приходится переспрашивать, а окружающим повторять сказанное по несколько раз;
- когда с вами находится несколько собеседников, вам сложно сконцентрироваться и вы теряете нить разговора;
- вас не покидает чувство, что все вокруг специально говорят тихим голосом;
- трудно поддерживать разговор в людном и шумном месте (например, в метро или кафе);
- при ограниченном слухе становится трудно понимать речь детей;
- просмотр телепередач начинается с увеличения громкости телевизора на полную мощность;
- уже на подсознательном уровне человеку с плохим слухом приходится машинально следить за губами собеседника, чтобы не ошибиться в услышанном;
- в минуты тишины кажется, что в ушах стоит шум или звон.
Разумеется, подобное состояние приводит человека к раздражительности, постоянному чувству тревоги и снижению самооценки. Если вы понимаете, что функции слуха утрачиваются, не медлите и обращайтесь к ЛОР-врачу, чтобы получить грамотную своевременную помощь и избежать полной потери слуха.
Причины тугоухости
Чтобы избежать глухоты или частичной потери слуха, нужно знать причины, из-за которых он может нарушиться.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Безусловно, нельзя исключать наследственный фактор. Зачастую развитие тугоухости передаётся по наследству.
Причинами снижения слуха могут стать врождённые патологии, которые являются следствиями проблемной беременности или тяжёлых родов. К проблемам звуковосприятия могут привести ДЦП, травмы во время родов, не до конца сформированные составляющие уха.
Ни для кого не секрет, что слух утрачивается с возрастом. Обычно проблемы начинаются после 50 лет. К этому времени волосковые клетки слухового нерва сильно «изнашиваются», и как следствие, слуховые рецепторы утрачивают свои функции. В медицине есть специальный термин, описывающий это состояние — пресбиакузис.
Привести к тугоухости могут травмы и повреждения уха, черепно-мозговые травмы. К этой же категории относятся акустические травмы (вследствие воздействия очень громких звуков) и баротравмы (вследствие воздействия атмосферного давления).
Нужно с осторожностью относиться к выбору лекарственных средств, особенно антибиотиков. Бесконтрольный приём некоторых ототоксичных препаратов может завершиться снижением или отсутствием слуха в конечном итоге.
Различные заболевания могут протекать с осложнениями, которые оказывают неблагоприятные воздействие в том числе и на уши. К таким заболеваниям относят отит, отосклероз, лабиринтит, грипп, менингит, и это лишь неполный список. На остроту слуха влияют различного рода опухоли, а также серные пробки и инородные предметы в слуховых проходах.
Причиной ослабления слуха может стать воздействие громких звуков на организм человека в течение длительного времени. Громкая музыка на концерте или в наушниках, шум транспорта, залпы фейерверков — всё это также подвергает наши уши большой нагрузке.
К особой группе риска относятся работники так называемых «шумных» производств, которые ежедневно испытывают звуковую нагрузку, взаимодействуя со станками и транспортом (например, сотрудники метро и пилоты).
Диагностика
Восстановлением слуха занимается врач-оториноларинголог. На первичном приёме ЛОР-врач определит степень развития тугоухости. Для диагностики обычно используются следующие приёмы: осмотр с помощью отоскопа, аудиометрическое исследование, исследование с помощью камертонов, при необходимости КТ и МРТ, а также тимпанометрия.
Случается, что тугоухость наблюдается в связи с несоблюдением элементарных правил гигиены. В этом случае правильно назначенное лечение быстро решит проблему тугоухости. При наличии в ухе серной пробки или инородного тела, манипуляции по их удалению существенно облегчают состояние больного и улучшает звуковосприятие. Но если в основе ухудшения тугоухости лежат более серьёзные заболевания, здесь требуется более сложная терапия.
Лечение
Поскольку причин, приводящих к тугоухости, много, соответственно лечение в каждом конкретном случае подбирается индивидуально после определения верного диагноза.
Применение лекарственных средств показано при наличии воспалительных заболеваний. В этом случае назначаются противовирусные или антибактериальные препараты. При воздействии аллергенов — антигистаминные препараты.
Хорошо зарекомендовали себя при терапии тугоухости физиотерапевтические процедуры.
Применение таких физиотерапевтических аппаратов для лечения кондуктивной, сенсо-невральной и смешанной тугоухости как Трансаир-07 и Аудитон дают поистине отличные результаты! Воздействие микротоковых электрических импульсов в сочетании с инфракрасным лазерным излучением и виброаккустическим воздействием эффективно сказывается на работе уха, стимулируя волосковые клетки слухового нерва.
В некоторых случаях, например при отосклерозе, вернуть слух хоть на один процент возможно только хирургическим способом.
Если, несмотря на лечебные процедуры и манипуляции, звуковосприятие продолжает страдать и стремительно снижаться, чтобы не потерять слух полностью, в ход идут слуховые аппараты и кохлеарные импланты для детей до 3-х лет.
Профилактические мероприятия
Сохранить уши здоровыми — важная задача каждого человека. Чтобы избежать осложнений в будущем, нужно придерживаться несложных правил:
- вовремя лечите болезни уха, горла и носоглотки;
- чтобы снизить нагрузку на уши при авиаперелёте и облегчить перелёт, при взлёте и посадке жуйте жевательную резинку или сосите леденец; если перед авиаперелётом у вас случился насморк, не забудьте взять с собой сосудосуживающие капли для носа;
- во время эпидемий избегайте массового скопления людей, чтобы свести риск заражения к минимуму;
- обязательно устраняйте очаги хронического воспаления носовой полости и носоглотки, чтобы инфекция не могла распространиться в уши;
- не забывайте про правильную гигиену ушей, не используйте для чистки слухового прохода неподходящие для этого предметы (спицы, спички и другие острые предметы);
- во время плавания в бассейне, надевайте шапочку; после обязательно промойте уши чистой водой и промокните полотенцем;
- залог здоровья — ведение правильного образа жизни без вредных привычек, с соблюдением режима сна и отдыха, сбалансированное богатое витаминами питание;
- избегать мероприятий и деятельности, которые могут привести к черепно-мозговым травмам;
- если вы работаете на шумном производстве, обязательно используется промышленные наушники или промышленные бируши, а также соблюдайте нормы пребывания в шумном помещении;
- постарайтесь ограничить прослушивание музыки в наушниках — это чревато появлению проблем с ушами уже в молодом возрасте.
И, конечно, самое главное правило — при возникновении малейших проблем со слухом, появлении эха, шума и звона — незамедлительно обращайтесь за профессиональной медицинской помощью.
Наша клиника специализируется исключительно на заболеваниях уха, горла и носа.
Мы знаем о болезнях ушей всё, используем в лечении авторские методики и работаем на самом современном оборудовании.
Пожалуйста, записывайтесь на приём!
Мы будем рады вам помочь!
В современном мире возникновение различные формы нарушений слуховой функции в детском и взрослом возрасте, к сожалению, не является редким явлением. Поэтому вопрос о восстановлении слуха стоит на повестке у каждого второго человека.
Если такое отклонение носит временный характер, то грамотное консервативное лечение способно устранить его полностью. Тяжелые степени ухудшения слуха также поддаются терапии, однако здесь уже применяют хирургическое вмешательство. Рассмотрим более подробно способы и методы для улучшения слуха.
Методики восстановления слуха
Для восстановления либо частичного улучшения слуха первоначально применяется медикаментозное лечение. Для этих целей назначаются такие лекарственные средства:
Ноотропные препараты улучшают кровообращение
- антибактериальные и антисептические препараты – устраняют инфекцию и снимают воспаление;
- назальные капли с сосудосуживающим эффектом – снимают отечность и восстанавливают нормальное функционирование ЛОР – органов;
- ушные капли – назначаются в тех случаях, когда причиной ухудшения слуха стал отит;
- ноотропы – улучшают микроциркуляцию крови, стимулируют работу головного мозга и ЦНС;
- витамины группы В – улучшают проводимость нервных волокон.
Применение таких препаратов необходимо осуществлять только под наблюдением специалиста и по строго прописанному рецепту.
Справка. Восстановление слуха при помощи медикаментозных средств действенно только в ситуациях незначительных нарушений, к примеру, после перенесенного недуга, либо в качестве вспомогательной составляющей комплексного лечения.
Поскольку восстановление слуха происходит комплексно, то физиотерапевтические приемы наравне с медикаментами оказывают положительное влияние на процесс лечения ( ускоряют заживление последствий травматизации и в целом оздоравливают систему).
Применяют следующие процедуры:
При акупунктуре воздействие происходит на биологически активные точки уха
- Флюктуирующие токи.
- УВЧ.
- Электрофорез.
- Фоноэлектрофорез.
- Лазерное облучение крови.
- Акупунктура.
- Лазеропунктура.
- Пневмомассаж.
- Продувание слуховой трубы.
Такие терапевтические манипуляции помогают наладить функционирование механизма выравнивания давления через слуховую трубу, улучшить кровообращение и проводимость звуковых сигналов.
Помимо этого подобные манипуляции позволяют устранить воспалительные процессы и отладить механизм передачи импульсов в мозг.
Справка. При помощи аудиометрии и тимпанометрии проверяется уровень восстановления слуха после подобных процедур.
В ситуациях, когда консервативные способы терапии оказываются беспомощными, а операция по восстановлению слуха по каким-то причинам противопоказана, то слуховые аппараты помогают в решении данной проблемы. Они могут существенно улучшить состояние слабослышащего человека и поднять качество его жизни.
Виды операций по восстановлению слуха
Современные способы хирургического лечения тугоухости и глухоты в значимой степени увеличивают шансы на возвращение возможности слышать, а значит и полноценно жить.
Всего существует несколько видов оперативного вмешательства (зависит от установленного диагноза) при помощи которых возможно выполнить воссоздание либо полную замену пораженных частей слуховой системы. К ним можно отнести такие операции:
- тимпанопластика;
- кохлеарная имплантация.
Остановимся более подробно на каждом из вышеперечисленных способов хирургического лечения, их характерных особенностях и самом процессе проведения процедур.
Выполнение операции по восстановлению слуха
Тимпанопластика
Тимпанопластика – кардинальная операция по улучшению слуха, которая состоит в устранении повреждений в звукопроводящем механизме и восстановлении слизистой оболочки среднего отдела ушной полости.
Важно. Такой вид операции способствует возвращению остроты слуха и затормаживает процесс воспаления при возникновении ушных патологий.
Специалисты классифицируют данную разновидность операции на несколько видов, что зависит от характера и стадии отклонения в функционировании звукопроводящей структуры.
Итак, различают следующие виды тимпанопластики:
- Мирингопластика – выполняется при разрыве барабанной перепонки (сухой тип). В этом случае выполняется восстановление самой перепонки с помощью пластики.
- Санирование полости среднего отдела уха – обоснована при воспалении данного отдела уха без повреждения слуховых косточек. Заключается в устранении деформированных частей кости, полипозных образований, холестеатомы, грануляций и восстановлении ткани барабанной перепонки.
- Восстановление слуховых косточек – выполняется с помощью протезов из костей, хрящей, пластмассы либо металла, после чего проводится санирование полости и восстановление перепонки.
- Регенерация барабанной перепонки – выполняется, если срастаются поверхности полости среднего уха (осложнения от перенесенных отитов). Для этого используются частички барабанной перепонки и соединительные ткани.
Схематичное изображение видов тимпанопластики в соответствии с вышеприведенным описанием
Выполнение любого вида тимпанопластики начинается с местного обезболивания для того, чтобы устранить любые болевые ощущения. После этого за ухом выполняется небольшой разрез и берется забор тканей в этом участке для восстановления перепонки.
Если есть необходимость в протезировании слуховых косточек, то это выполняется через разрез с дальнейшим фиксированием при помощи желатиновой губки.
Все действия выполняются в объеме, установленном до мероприятия, после чего разрез зашивается. Иногда ушной проход закрывается небольшого размера марлевой турундой.
Справка. Продолжительность процедуры составляет не больше 2 часов.
Кохлеарная имплантация
Кохлеарная имплантация – высокотехнологический метод улучшения слуха. Для некоторых слабослышащих людей это единственный способ восстановления слуховой функции. Данный метод позволяет улучшить слух даже при 3-4 степени тугоухости.
Данная методика имеет несколько направлений:
- восстановление четкости восприятия речи, шепота также;
- устранение ощущения шума;
- работа с эмоциональным состоянием.
Для проведения операции необходим кохлеарный имплантат – технический прибор, который заменяет рецепторы слуха в слуховом анализаторе.
Справка. Имплантат, как и сама операция, являются довольно дорогостоящими. Однако в России можно приобрести его бесплатно. Правильное оформление документов, прохождение необходимого обследования дают возможность получить имплантат за счет бюджетных средств.
Кохлеарная имплантация – операция по установке электронного чипа в улитку, расположенную во внутреннем отделе уха. Выполняется такое оперативное вмешательство на протяжении 2 часов, но требует скрупулезной предоперационной подготовки больного.
Операция начинается с введения общего наркоза, поскольку местная анестезия здесь неуместна. Данный прибор внедряется в височную кость так, чтобы электродики располагались в улитке. Выполнять такие действия можно на обоих органах слуха одновременно.
После этого нужна настройка установленного прибора, но выполнить сразу ее нельзя. Для этого врачи выжидают определенное время (определяется в каждой отдельной ситуации).
Обычно данный период составляет 1 месяц, спустя который выполняется первое подключение вживленного устройства в организме. Для постоянного функционирования прибор можно включить только по истечении 3-5 месяцев.
Устройство кохлеарного имплантат и схема его работы
Важно. Сами имплантаты производятся из специального материала, чтобы избежать дискомфортности у пациентов, аллергии и побочных эффектов.
После проведения самой операция и включения системы, специалист очень скрупулезно ведет пациента и в послеоперационном периоде. Ведь любое оперативное вмешательство оборачивается стрессом для организма человека, проявляющаяся общим ослаблением иммунных функций.
Подобный вид лечения способен не только вернуть слух, но и предоставить возможность человеку оставаться в обществе, избежать инвалидности и вести полноценную жизнь.
Если заняться своевременным лечением проблемы, то есть все шансы не просто улучшить слух, но и восстановить его на прежнем уровне. Если наблюдается прогрессирование тугоухости либо прочие дефекты, то стоит обратить внимание на методики хирургического лечения.
Бояться этого не нужно, ведь современная медицина шагнула далеко вперед в этом вопросе. Сегодня сама операция и процесс реабилитации не занимает много времени, зато человек получает возможность полноценной жизни без ограничений.
Лечение тугоухости у детей и взрослых, симптомы тугоухости
4 октября 20181620,6 тыс.
С первой недели внутриутробной жизни плода начинают формироваться органы слуха будущего малыша. Процесс этого развития непрерывно продолжается в течение всего периода беременности. Именно поэтому так важно задуматься о нормальном развитии ребёнка беременной женщине. Научные исследования доказывают, что плод, слуховые органы которого функционируют правильно, слышит голоса мамы и папы, шумы и крики точно так же, как взрослые на 20-й неделе беременности.
Тугоухость определяют как снижение слуха, при котором затруднено общение с окружающими людьми по причине недостаточного восприятия чужой речи. С проблемой восприятия звуков можно столкнуться в любом возрасте. Однако наиболее опасной является тугоухость у детей, ведь ребёнок учится говорить, подражая услышанному, а «недослышанные» слова приводят к речевым дефектам. Кроме того, не выявленная на ранних стадиях тугоухость у новорождённых ставит под сомнение коммуникативно-психологическое развитие малыша.
Главное в определении тугоухости у детей — наблюдательность родителей
Диагностику на тугоухость часто проводят прямо в роддоме. Однако сигналом к дополнительной проверке ребёнка могут послужить такие признаки, как отсутствие реакции на громкие звуки (до 4 месяцев), невозможность определить источник звука (7-9 месяцев), отсутствующий словарный запас (1-2 года). Очень важно вовремя определить и распознать отклонения и обратиться к специалистам — оториноларингологу, сурдологу.
Тугоухость у новорождённых: причина или следствие?
По данным ВОЗ, у 1 — 2 % всех новорождённых и детей раннего возраста наблюдаются нарушения слуха. Причины, провоцирующие эту болезнь, самые разные:
— вирусные и инфекционные заболевания (грипп, краснуха, герпес, токсоплазмоз), которые переносит беременная женщина;
— употребление медикаментов, обладающих токсическим воздействием на развитие слуховых органов (антибиотики группы аминогликозидов
— стрептомицин, гентамицин и др., а также фуросемид, аспирин);
— злоупотребление алкоголем и никотином в период беременности;
— недоношенность (вес ребёнка менее 1500 кг.) либо переношенность плода;
— наследственные заболевания, передающиеся с генами родителей, причём сами родители тугоухостью могут не страдать. Из ста слабослышащих малышей примерно шестидесяти болезнь передаётся генетически.
Виды тугоухости:
В зависимости от части слухового анализатора, подвергшегося нарушению, принято выделять несколько видов тугоухости.
• нейросенсорная или сенсоневральная тугоухость — острое заболевание, при котором нарушается функция звуковосприятия. Из-за повреждения слухового нерва или внутреннего уха, ответственных за передачу звуковых импульсов в головной мозг, при нейросенсорной тугоухости невозможно преобразование механических колебаний в электрические импульсы. Следствие — снижение восприятия звуков и их искажение;
• кондуктивная тугоухость — заболевание, вызванное нарушением звуковых косточек среднего уха, барабанной перепонки, отвечающих за звукопроводящую функцию;
• смешанная тугоухость — заболевание, при котором нарушены звукопроводящая и звуковоспринимающая функции слухового анализатора.
По степени тяжести тугоухость может значительно варьироваться. Специальное исследование — аудиометрия — способно определить одну из четырёх степеней тугоухости:
— тугоухость 1 степени (26-40 дБ) выражена неспособностью слышать тихие звуки, невозможностью разобрать чужую речь в шумной обстановке;
— тугоухость 2 степени (40-55дБ) является причиной «недослышивания» тихих и средних по громкости звуков;
— тугоухость 3 степени (55-70 дБ) характеризуется неспособностью различать большинство звуков, общение человека с окружающими людьми становится проблематичным;
— тугоухость 4 степени (70-90 дБ) выражается возможностью понимать только очень громкие звуки, состояние человека граничит с глухотой.
Лечение тугоухости
Выделяют несколько основных способов лечения тугоухости:
— медикаментозный (витамин В, экстракт алоэ), физиотерапевтический (продувание уха, пневмомассаж барабанной лечение тугоухостиперепонки) методы и слухопротезирование. Особое внимание следует обратить на подбор слухового аппарата — этот процесс должен быть сугубо индивидуальным. В большинстве случаев проблема с восприятием звука частично или полностью может быть решена с помощью слухового аппарата. Слухопротезирование используется в любом возрасте: оно способствует развитию речи и психики детей.
Особые правила существуют при лечении нейросенсорной тугоухости:
• лечение в специализированном оториноларингологическом стационаре;
• соблюдение щадящей диеты;
• тщательный подбор антибиотиков, не оказывающих влияния на слуховой аппарат;
• отказ от употребления алкоголя и никотина.
Особое внимание нужно направить на профилактику тугоухости: защищать органы слуха от воздействий повышенного уровня шума, проходить профилактические осмотры, избегать стрессовых ситуаций, проходить генетическое обследование при планировании беременности.