
15.08.2021
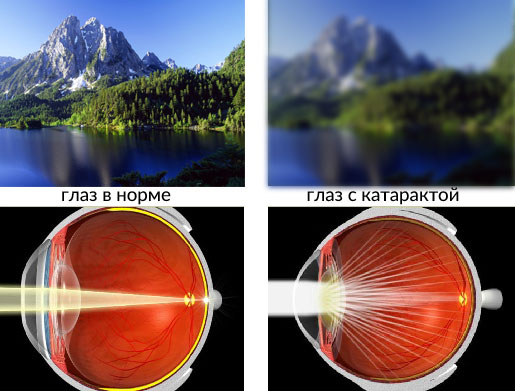
Орган зрения один из первых начинает чувствовать и отражать процесс старения в организме. Снижается острота зрения, глаз становится более чувствительным к изменениям в освещении, а также мутнеет хрусталик. Помутнение хрусталика глаза вызывается в девяноста процентах случаев возрастными изменениями и называется катарактой.
Хрусталик расположен между радужной оболочкой глаза и стекловидным телом, представляет собой естественную линзу органа зрения человека, которая собирает и преломляет световые лучи. Само собой разумеется, что для адекватного функционирования линзы обязательным условием является ее прозрачность. Пока линза прозрачна, глаз работает нормально и человек видит четкую картинку окружающего его мира.
- От чего мутнеет глаз?
- Симптомы помутнения хрусталика глаза
- Помутнение хрусталика глаза: есть ли лечение?
Вследствие помутнения хрусталика глаза развивается катаракта, которая и характеризуется нарушением прозрачности естественной линзы органа зрения. Название болезни произошло от древнегреческого слова, которое дословно переводится как водопад. Приходилось ли вам хотя бы однажды видеть что-то через текущую плотным потоком воду? Если да, тогда вы можете себе представить, как видит мир человек с катарактой.
От чего мутнеет глаз?
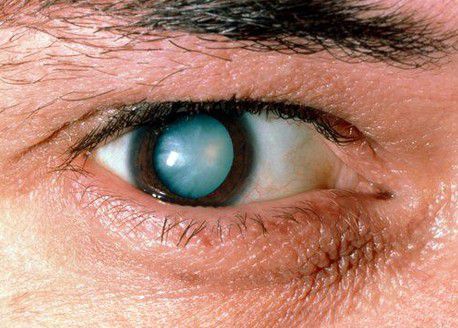
Когда в глазу происходят изменения, характерные для катаракты, появляется ощущение, что весь глаз мутнеет. Как проявляются эти изменения? Для окружающих зрачок больного человека из темного превращается в молочно-белый, мутный. Конечно же, это происходит не моментально. Все эти изменения поражают глаз исподволь, но, начавшись однажды, этот процесс приобретает характер необратимого.
Катаракта по сути своей имеет несколько видов.
- Возрастная, которая появляется в преклонном, а порой и в просто зрелом возрасте.
- Врожденная, которая проявляется на самых ранних этапах жизни.
- Травматическая – катаракта, возникающая после травм органа зрения.
- Радиационная, на сегодняшний день встречающаяся наиболее редко.
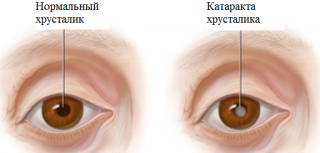 Подавляющее большинство случаев все же занимает так называемая старческая катаракта. Этиологический фактор достоверно не подтвержден. Считается, что помутнение глаза вызывает такая причина, как биохимические изменения в структуре естественной линзы глаза. В процессе жизни и функционирования организма в клетках и тканях накапливаются вещества, накладывающие свой отпечаток на структуру, а соответственно, и на функцию органов. Глаз в этом отношении не исключение. Кроме того, в синтезе ДНК постоянно происходят ошибки, которые молодой организм ликвидирует. С возрастом эта функция иммунитета ослабляется, и контроль над ошибками репликации ДНК снижается, «допуская» в ткани «ошибочные» клетки. В совокупности все указанные факторы приводят к постепенному замещению нормальных клеток ткани на дефектные.
Подавляющее большинство случаев все же занимает так называемая старческая катаракта. Этиологический фактор достоверно не подтвержден. Считается, что помутнение глаза вызывает такая причина, как биохимические изменения в структуре естественной линзы глаза. В процессе жизни и функционирования организма в клетках и тканях накапливаются вещества, накладывающие свой отпечаток на структуру, а соответственно, и на функцию органов. Глаз в этом отношении не исключение. Кроме того, в синтезе ДНК постоянно происходят ошибки, которые молодой организм ликвидирует. С возрастом эта функция иммунитета ослабляется, и контроль над ошибками репликации ДНК снижается, «допуская» в ткани «ошибочные» клетки. В совокупности все указанные факторы приводят к постепенному замещению нормальных клеток ткани на дефектные.
К причинам возникновения помутнения хрусталика также относят:
- эндокринные нарушения, способствующие накоплению в клетках нетипичных веществ;
- авитаминоз, в частности, нарушение обмена или недостаточность витамина А;
- избыточный прием ряда лекарственных средств, приводящий к эндокринным нарушениям;
- длительное (на протяжении жизни) пребывание на солнце, подверженность воздействию солнечного излучения и как следствие запуск свободно-радикальных процессов;
- доказано, что курение находится в числе прочих причин возникновения катаракты.
Впрочем, даже при отсутствии вредных привычек, заботе о собственном здоровье и контроле гормонального фона с возрастом изменения в глазу все равно появляются. По статистике, каждый третий житель нашей страны после сорока лет подвержен начальным изменениям в органе зрения. К восьмидесяти годам практически каждый болен катарактой.
Симптомы помутнения хрусталика глаза
 Как уже было сказано, помутнение зрачка происходит не сразу, а та стадия болезни, при которой диагноз можно поставить без дополнительных методов исследования, является терминальной и требующей незамедлительного лечения, если человек желает сохранить зрение. Как правило, в этой ситуации диагноз катаракты сомнению не подлежит и в дополнительных симптомах, при наличии которых можно заподозрить у себя это заболевание, пациент уже не нуждается. Ниже приводятся симптомы, наличие которых может подсказать человеку, что его здоровье начинает неуклонно пошатываться в сторону глазных заболеваний.
Как уже было сказано, помутнение зрачка происходит не сразу, а та стадия болезни, при которой диагноз можно поставить без дополнительных методов исследования, является терминальной и требующей незамедлительного лечения, если человек желает сохранить зрение. Как правило, в этой ситуации диагноз катаракты сомнению не подлежит и в дополнительных симптомах, при наличии которых можно заподозрить у себя это заболевание, пациент уже не нуждается. Ниже приводятся симптомы, наличие которых может подсказать человеку, что его здоровье начинает неуклонно пошатываться в сторону глазных заболеваний.
- Снижение показателей остроты зрения.
- Расплывчатость, нечеткость изображения. Некоторые пациенты говорят об этом «все как в тумане». Перед глазами появляется «пелена», «водопад».
- Появляется избыточная чувствительность на источники света, но болью данное явление не сопровождается.
- Для чтения возникает потребность в дополнительном источнике освещения, так как без этого читать не представляется возможным.
- В ночное время пациента посещают ощущения ярких вспышек в глазах, бликов света.
- При взгляде на источники света вокруг последних появляются ореолы слепящего расплывчатого света.
- Изменяется цветоощущения, восприятие цветов снижается.
- Страдает контрастность: переходы становятся расплывчатыми и туманными.
- Временно у пациента может отмечаться нарушение рефракции в сторону близорукости. Такие больные отмечают, что могут читать без очков, которые ранее были необходимы для чтения. Это явление кратковременно и на самом деле не представляет собой изменения в зрительном аппарате в лучшую сторону.
- Чаще нарушения зрения прогрессируют и не поддаются коррекции очками или линзами, а если подобрать средство коррекции удается, за счет быстрого изменения показателей остроты зрения оно оказывается неактуальным.
Наконец, самым явным признаком катаракты является непосредственно само помутнение хрусталика. Окончательное, видимое глазу помутнение происходит на последних стадиях болезни, которых всего четыре.
- Начальная. На данной стадии видимого помутнения естественной линзы глаза еще нет. Микроскопические участки нарушения прозрачности на периферии хрусталика несут за собой последствия в виде незначительных симптомов, которые, впрочем, вообще могут отсутствовать. В этот период пациент часто сталкивается с нарушением преломляющей силы глаза, здесь-то и проявляется пресловутая трудность в подборе или быстрая смена средств коррекции остроты зрения.
- Незрелая. Эта стадия катаракты проявляется начинающимся помутнением хрусталика, которое можно заметить невооруженным взглядом. У пациента резко снижается зрение вследствие постепенного передвижения помутнений от периферии к центру. Измененная линза глаза набухает, что приводит к повышению внутриглазного давления, а это означает присоединение глаукомы как вторичного процесса, развивающегося в патологически измененном глазу.
- Зрелая катаракта. Линза полностью реструктурирована, и помутнение хрусталика глаза дает свои симптомы. Острота зрения снижается настолько, что пациент видит «не дальше своего носа», только не в переносном, а в прямом смысле. Все, что происходит дальше уровня лица больного, находится вне досягаемости его зрения.
- Перезрелая, на которой происходит сморщивание/разжижение хрусталика. Симптоматика остается той же, а может даже несколько улучшиться за счет «смягчения» субстрата болезни. Однако эти улучшения незначительны, и видеть пациент по-прежнему сможет только на уровне своего лица и светоощущением.
Помутнение хрусталика глаза: есть ли лечение?
 К счастью, сегодня такая проблема излечима. Помутнение хрусталика глаза лечением имеет операцию по замене «родной» линзы на искусственную, а называется она факоэмульсификацией.
К счастью, сегодня такая проблема излечима. Помутнение хрусталика глаза лечением имеет операцию по замене «родной» линзы на искусственную, а называется она факоэмульсификацией.
Во всем мире на сегодня эта операция представляет собой «золотой стандарт» лечения данной болезни, избавляя человека от помутненного, набухшего или сморщенного/разжиженного хрусталика. В ходе операции на место измененной оптической структуры устанавливается искусственная линза с оптимально подобранной силой преломления, что позволяет человеку полностью вернуть зрение. Обратите внимание на то, что оперативное вмешательство, будь оно ультразвуковым или хирургическим, следует проводить на стадии зрелости процесса.
Существует также медикаментозное лечение, которое может дать положительный эффект на начальных стадиях болезни. Но, учитывая катастрофически низкую обращаемость к офтальмологу по поводу незначительных проблем со зрением, на столь ранних стадиях процесс выявляется крайне редко.
В Москве катаракта ежедневно лечится у десятков пациентов в медицинском центре имени Святослава Федорова. Офтальмологи-микрохирурги совершенствуются ради вас и ради того, чтобы вернуть вам радость полноценного видения мира. Это место, где собраны компетентные специалисты, готовые помочь людям в их проблемах со зрением. Если у вас таковые имеются, не откладывайте визит к доктору. Медцентр Федорова открыт для вас!
С этой статьей читают:
Возрастная катаракта
Хрусталик представляет собой оптически прозрачную структуру, расположенную позади радужки, перед стекловидным телом и сетчаткой. Форма, прозрачность и показатель преломления естественной линзы позволяют ей фокусировать свет на сетчатке.
Подробнее >>
Как выбрать хрусталик при катаракте?
Современный офтальмологический рынок изобилует интраокулярными линзами от различных производителей. Существенно разнится и стоимость ИОЛ. Для обычного человека, который не знает, какой хрусталик лучше при катаракте, такое разнообразие становится причиной сомнений.
Подробнее >>
Лазерное лечение катаракты через операцию по удалению хрусталика
По сути катаракта является заболеванием, которое возникает вследствие помутнения хрусталика. В некоторых случаях катаракта возникает на фоне глаукомы, и обе болезни представляют собой комбинированную патологию…
Подробнее >>
Предупреждение и лечение катаракты
Катаракта – распространенное заболевание глаз, связанное с помутнением хрусталика. Вызывает нарушение зрения. Заболевание характерно для людей старшего возраста, как правило, после 60 лет. Но наблюдаются случаи появления катаракты и в более раннем возрасте.
Подробнее >>
Дата публикации 17 мая 2019Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Катаракта — это нарушение прозрачности биологической линзы внутри глаза (хрусталика).[1][2][3]
Помутнение хрусталика (особенно его центральной части) ведёт к снижению остроты зрения, выраженное помутнение — к потере зрения, а при отсутствии лечения — к слепоте.
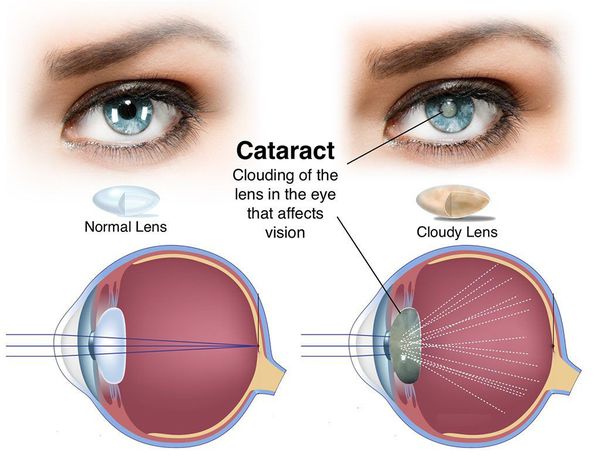
Почти половина населения нашей планеты старше 40 лет страдает от катаракты глаза. Миллионы людей ежегодно делают операцию по удалению катаракты и снова радуются краскам мира.
Чаще всего помутнение линзы глаза происходит по следующим причинам:
- возрастные изменения (до 90 % случаев);
- наследственность;
- травмы, воспалительные и дистрофические болезни глаза (например, увеит — воспаление сосудистой оболочки глаза);
- общесоматические заболевания: сахарный диабет, ревматоидные болезни, эндокринные нарушения (например, гипотиреоз), хронические болезни лёгких (например, бронхиальная астма) и другие;
- лучевые поражения: инфракрасное, рентгеновское, ионизирующее излучение;
- отравление нафталином, спорыньёй, динитрофенолом, таллием, медикаментами и другие общие отравления;
- авитаминоз витаминов А, В, С.
Возрастная катаракта встречается чаще всего. После 80 лет этим заболеванием страдает почти 100% населения.[5][6][7] С развитием технологий в медицине общая продолжительность жизни людей растёт, а значит практически каждый пожилой человек, так или иначе, сталкивается с помутнением хрусталика. Когда организм стареет, плотность биологической глазной линзы увеличивается и она мутнеет. Такая катаракта может возникнуть уже в возрасте 45 лет.
Сахарный диабет является второй частой причиной развития катаракты глаза. По данным исследований, помутнение хрусталика на фоне этого недуга составляет до 40 % случаев, причём в любом возрасте. Важно, что появление катаракты при сахарном диабете будет свидетельствовать о тяжести эндокринного заболевания.
Помимо указанных причин катаракты, существуют ещё и факторы риска. К ним относят: курение, злоупотребление алкоголем и приём кортикостероидных гормонов.[7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы катаракты
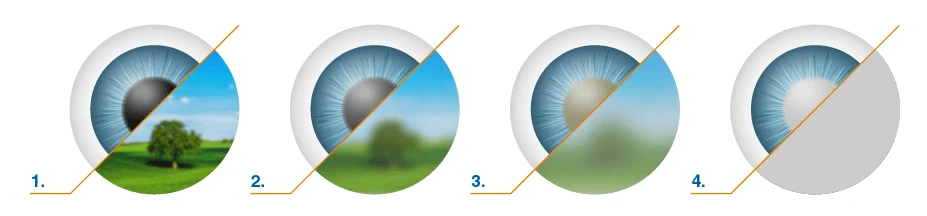
Зрение при катаракте снижается постепенно, без болевых ощущений. Очертания окружающего мира становятся размытыми (как будто смотришь сквозь стену падающей воды или через запотевшее стекло), цвета — тусклыми. Очки в этом случае практически не помогают.
Как видит человек с катарактой:
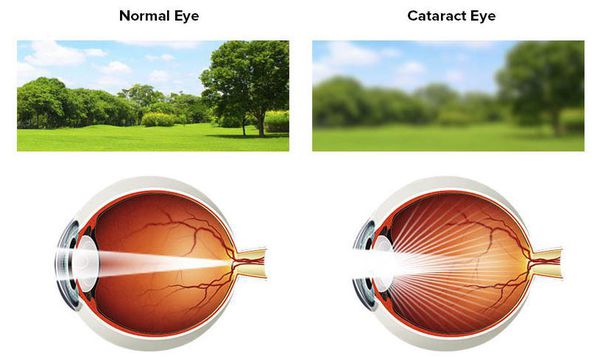
Усиление преломляющей способности глаза и сдвиг остроты зрения в сторону миопии (близорукости) также могут свидетельствовать о начале развития катаракты.[11] В начале заболевания зрение вблизи даже улучшается, что приводит к отказу от очков для близи. Однако с прогрессированием заболевания ситуация ухудшается. Кроме нечёткого изображения могут появляться ореолы вокруг предметов при ярком свете, а в вечернее и ночное время — светорассеяние, двоение изображения, изменение цветовосприятия, снижение контрастной чувствительности и т.д. Часто возникают трудности при чтении, написании текста, при занятиях шитьем и работе с мелкими деталями.[1][2][3][6] Помимо этого пациенты отмечают повышенную чувствительность к свету, неспособность отличить оттенки близких по палитре цветов.
Степень выраженности симптомов катаракты зависит от локализации помутнений в хрусталике и от стадии болезни. Так при ядерной катаракте (когда мутнеет только центральная часть линзы глаза) чаще наблюдается ранняя миопия и улучшение зрения в сумерках. При корковой катаракте (когда пометнение начинается на периферии) острота зрения довольно долго остается высокой, до тех пор, пока поражение не достигнет центральной части хрусталика. На стадии зрелой катаракты предметное зрение полностью теряется, и на чёрном зрачке появляется белёсый оттенок.
Развитие катаракты — это постепенный процесс, требующий определённого времени. Скорость развития болезни у каждого человека индивидуальна и зависит от множества факторов: возраста, сопутствующих глазных и общих заболеваний и т. д. У кого-то этот процесс занимает месяцы, а у кого-то растягивается на годы.
Патогенез катаракты
В хрусталике нет собственных сосудов, все необходимые питательные вещества он получает из водянистой влаги передней и задней камер глаза. Механизм развития катаракты в первую очередь связан как раз с нарушением белкового обмена между тканями хрусталика и влагой передней камеры глаза.
Изменение биохимического состава жидкости передней камеры ведет к сбою метаболизма белка в тканях глазной линзы. Недостаток необходимых элементов или проникновение вредных метаболитов (промежуточных продуктов обмена) приводит к тому, что белки хрусталика (которые составляют 35% его вещества) теряют свои природные свойства, происходит их денатурация и, как следствие, помутнение биологической линзы.
В 1984 году А. Спектором была выдвинута теория о том, что возникновение катаракты связано с перекисным окислением липидов хрусталика. Иначе этот процесс называют окислительным стрессом. В результате этих реакций образуются продукты окисления, в вещество линзы глаза начинают поступать ионы кальция и воды, что становится причиной формирования непрозрачных белковых агрегатов или комплексов. Прогрессирование катаракты сопровождается оводнением волокон хрусталика и появлением мутных областей, вплоть до полного помутнения вещества глазной линзы.[9][10]
Катаракту также связывают с нарушениями углеводного обмена, тканевого дыхания в хрусталике и проницаемости его капсулы. Помутнения линзы иногда распределены неодинаково. Это может указывать на разную проницаемость передней и задней капсулы хрусталика или на различия в химическом составе и обмене веществ передних и задних кортикальных слоев. В патогенезе старческой катаракты такая картина обычно является следствием возрастных изменений. При этом помутнение начинается под задней капсулой глазной линзы, так как она самая тонкая, а потом переходит в ядро и охватывает весь хрусталик.
Классификация и стадии развития катаракты
По времени возникновения катаракты делятся на два типа:
- врождённые — встречаются довольно редко (один случай на 10000 новорождённых). Они связаны с внутриутробными инфекциями плода, употреблением беременной женщиной алкоголя или наркотиков, курением, наследственными болезнями;

- приобретённые — развиваются с возрастом в результате естественного процесса старения глаза и организма в целом. Из-за накопления сводобных радикалов и изменения структуры хрусталика, он теряет свою природную прозрачность.
Приобретённые катаракты, исходя из причин развития, делят на две группы:
- Старческие (сенильные).
- Осложнённые (чаще всего располагаются под задней капсулой):
- следствие нарушений в переднем отделе глаза (увеит, гетерохромия радужной оболочки и вторичная глаукома);
- следствие изменений в заднем отделе глаза (прогрессирующая близорукость высокой степени, отслойка сетчатки и её пигментная дегенерация);
- на фоне системных заболеваний (сахарный диабет, инфекции и т. д.);
- следствие травматических повреждений глаза.
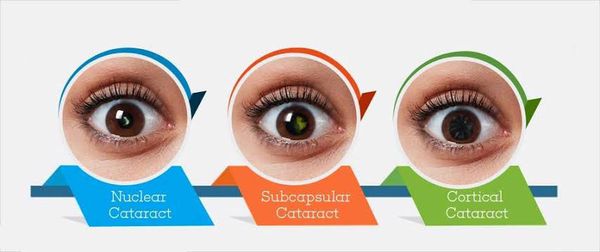
По локализации выделяют следующие типы катаракты:
- полярная — помутнение капсулы и прилежащих слоёв хрусталика;
- зонулярная (слоистая) — слои помутнения чередуются с прозрачными слоями биологической линзы;
- ядерная — располагается в центральной части хрусталика;
- кортикальная — затрагивает кору линзы глаза, при этом ядро остаётся прозрачным;
- тотальная — помутнение всех слоёв хрусталика.
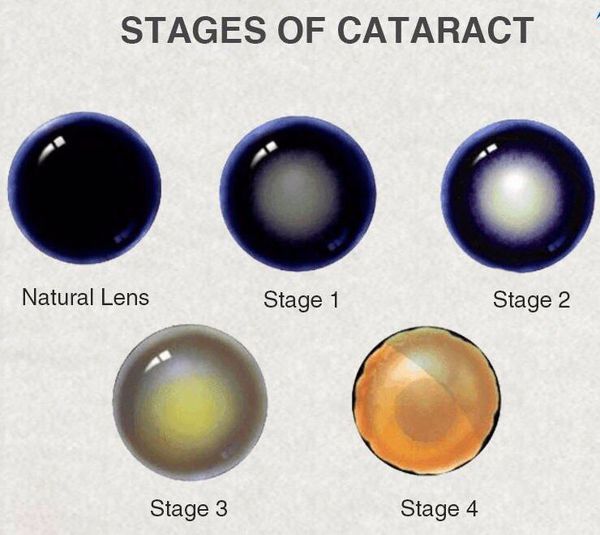
Стадии катаракты:
- Начальная катаракта — мутнеет только периферия хрусталика, острота зрения практически не меняется. При обследовании зрачка наблюдаются тёмные или серые полосы (помутнения) вне оптической зоны, а также лёгкое оводнение глазной линзы (появление водяных “щелей”).
- Незрелая катаракта — помутнения располагаются неравномерно, острота зрения становится ниже 0,1. Передние слои хрусталика остаются прозрачными, поэтому при осмотре наблюдается тень от радужной оболочки. Ввиду усиленного оводнения линза глаза набухает, в связи с чем зрачок приобретает перламутровоый оттенок.
- Зрелая катаракта — волокна хрусталика мутнеют, острота зрения снижается до уровня светоощущения. При обследовании глазное дно не обнаруживается, тень от радужной оболочки исчезает. Биологическая линза обезвоживается, а передняя камера снова углубляется. Зрачок становится серого цвета.
- Перезрелая (молочная) катаракта — волокна хрусталика разрушаются, его ядро опускается вниз, корковое вещество разжижается. Сам хрусталик снова отекает, а цвет зрачка становится однородным, молочно-белым. Лечение катаракты в таком случае затруднено.
Осложнения катаракты
При несвоевременном лечении заболевания может развиться набухающая катаракта. Если повреждённый хрусталик набухает, то передняя камера глаза становится меньше в объёме, а внутриглазное давление резко увеличивается. Постоянно повышенное внутриглазное давление приводит к атрофии головки зрительного нерва, и пациент необратимо теряет зрение от вторичной глаукомы.[13] Последующие оперативные вмешательства вернуть зрение уже не могут. Опасность вторичной глаукомы заключается в том, что повышение внутриглазного давления происходит совершенно безболезненно и незаметно для пациента, который и так плохо видит из-за катаракты. Наличие зрелой катаракты, мелкая передняя камера и высокое внутриглазное давление являются характерными признаками набухания катаракты и факторами риска потери зрения. В данном случае необходимо срочное оперативное лечение.
Перезрелая (морганиевая) катаракта. Если катаракту долго не удаляют и внутриглазное давление остается в норме, то катаракта перезревает, разжиженное корковое вещество постепенно рассасывается, а ядро глазной линзы опускается вниз. Зоннулярные хрусталиковые связки ослабевают и хрусталик может сместиться. При осмотре в проходящем свете или на щелевой лампе в просвете зрачка определяется верхний экватор хрусталика.
Оперативное лечение набухающей и перезрелой катаракты всегда очень затруднено, может сопровождаться различными осложнениями и требует высокой квалификации хирурга.
Длительно существующая катаракта также может вызвать вялотекущее воспаление радужки и сосудистой оболочки. Отсутствие прозрачной оптической среды затрудняет своевременную диагностику заболеваний сетчатки и зрительного нерва.
Нередко на фоне длительно существующей катаракты развивается одностороннее расходящееся косоглазие.
Диагностика катаракты
Диагноз “Катаракта” ставят на основании жалоб больного, анамнеза и клинической картины. Пациент жалуется на постепенное (нерезкое) ухудшение зрения в течение длительного времени. Возраст пациентов, обращающихся к окулисту с такими жалобами, как правило, старше 65 лет.
Для диагностики катаракты проводятся рефрактометрия (измерение преломляющей способности глаза) и кератометрия (измерение степени кривизны передней поверхности роговицы). Определяется острота зрения без коррекции и с коррекцией, внутриглазное давление, исследуется поле зрения, состояние сетчатки и зрительного нерва. При необходимости подсчитываются эндотелиальные клетки роговицы, проводится оптическая когерентная томография и другие высокоточные компьютеризированные исследования.
Небольшие помутнения в хрусталике выявляются с помощью фокального (бокового) освещения, исследования в проходящем свете и методом биомикроскопии переднего отрезка глаза.
При фокальном освещении видны помутнения в хрусталике серого или серовато-белого цвета. В проходящем свете при непрямой офтальмоскопии помутнения вырисовываются в виде черных полос, спиц или пятен на красном фоне глазного дна.
Однако основным методом для диагностики катаракты является биомикроскопия переднего отрезка глаза. Обследование проводится с помощью щелевой лампы, которую еще называют офтальмологическим микроскопом.[12]

Щелевая лампа позволяет детально рассмотреть роговицу, переднюю камеру, радужку и хрусталик. Этот метод дает возможность наиболее точно определить характер и величину помутнений хрусталика и их локализацию. Чтобы провести исследование нужно на некоторое время расширить зрачок. Этого можно добиться капельным введением в конъюнктивальный мешок следующих препаратов: “Мидриацил”, “Цикломед”, “Тропикамид” и др. По завершении диагностики согласно полученным результатам рассчитывается оптическая сила искусственного хрусталика.
Все исследования глаза — оперативные, в большинстве своем бесконтактные и совершенно безболезненные.
Лечение катаракты
На сегодняшний день единственно верным методом лечения катаракты является хирургический, так как ещё не изобретено средство, позволяющее без операции вернуть мутному хрусталику прозрачность. Раньше было популярным использовать для этих целей глазные капли, содержащие витамины, антиоксиданты и ферменты, сейчас эти средства считаются неэффективными. Таким образом, медикаментозная терапия для лечения катаракты не эффективна. Не показана для лечения катаракты и лазерная коррекция. Лазерная коррекция — это изменение лазером конфигурации роговицы с целью изменения преломляющих свойств. К хрусталику и катаракте эта процедура не имеет никакого отношения и в данном случае не показана.
Народные средства для лечения катаракты также не помогут — применять их не только бессмысленно, но и опасно, поскольку они могут повредить нежную структуру глаза.
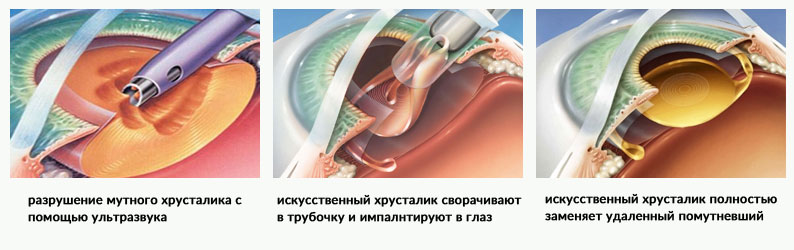
Стандартом хирургического лечения является бесшовная ультразвуковая факоэмульсификация (удаление) катаракты через малый разрез (2,0-2,2 мм). Эта малотравматичная, хорошо отработанная операция длится 15-20 минут. Она проводится под местным обезболиванием, поэтому хорошо переносится людьми даже очень пожилого возраста.
Уменьшение разреза при удалении катаракты делает операцию быстрой, менее травматичной и обеспечивает высокое зрение и быстрое заживление в послеоперационном периоде.[16]
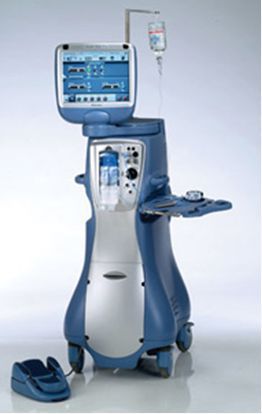
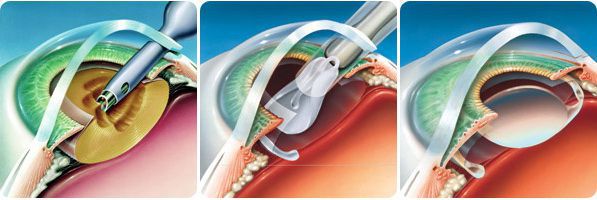
Операция выполняется под микроскопом. Пациент находится в лежачем положении, на спине. Рядом постоянно находится врач-анестезиолог, он контролирует общее состояние пациента и обеспечивает обезболивание.
Операция проводится в шесть этапов:
- тоннельный разрез роговицы размером 2,0-2,2 мм;
- вскрытие передней капсулы хрусталика;
- отделение ядра хрусталика от мягких хрусталиковых масс;
- удаление ядра хрусталика с помощью ультразвука (факоэмульсификация);
- аспирация (отсасывание) остаточных хрусталиковых масс;
- имплантация (вживление) искусственного хрусталика.
Преимущества бесшовной операции:
- безопасность и безболезненность;
- быстрое послеоперационное восстановление;
- отсутствие ограничений зрительных нагрузок;
- восстановление высокой остроты зрения в короткие сроки;
- уменьшение послеоперационного астигматизма;
- отсутствие швов (их не нужно будет удалять через 6 месяцев после основной операции).[16][8]
Противопоказания к удалению катаракты
Противопоказаний к оперативному лечению катаракты немного — это острые воспалительные заболевания (например, ОРВИ), острые сердечно-сосудистые заболевания (острый инфаркт и инсульт), обострения хронических заболеваний, острые психические нарушения. Возраст не является противопоказанием, возрастной границы для операции не существует.
Выбор искусственного хрусталика
В результате факоэмульсификации катаракты на место естественного помутневшего хрусталика, а точнее в его капсульный мешок, помещается искусственная линза из специального полимерного материала.[14][15] Он биологически совместим с тканями глаза и может служить бесконечно долго, не деградируя.
Существует множество видов интраокулярных линз:
- монофокальные асферические;
- торические;
- мультифокальные с разным фокусным расстоянием для ближней работы;
- мультифокальные торические.
Окончательный выбор конкретной модели делает хирург.
Монофокальная асферическая линза используется чаще всего. Она даёт пациенту возможность отлично видеть вдаль при различной степени освещённости, для зрения вблизи (чтения, работы за компьютером и т. д.) нужна незначительная докоррекция очками. Если человек готов носить очки для чтения, имплантация этой линзы является отличным выбором.
Асферический дизайн искусственного хрусталика усиливает четкость изображения (особенно в тёмное время суток). Жёлтая окраска линзы улучшает контрастность видимой картины, позволяет наблюдать цвета более натуральными и естественными, снижает неблагоприятное влияние рассеянного света и защищает сетчатку от вредного воздействия ультрафиолета и синего цвета.

Торическая интраокулярная линза практически аналогична монофокальной, единственная особенность — она позволяет исправить ещё и астигматизм, если это необходимо. Торическая линза обладает большей силой преломления в определенных областях, за счет этого у пациента с такой линзой уменьшается или полностью исчезает роговичный астигматизм и значительно повышается зрение вдаль без очков.
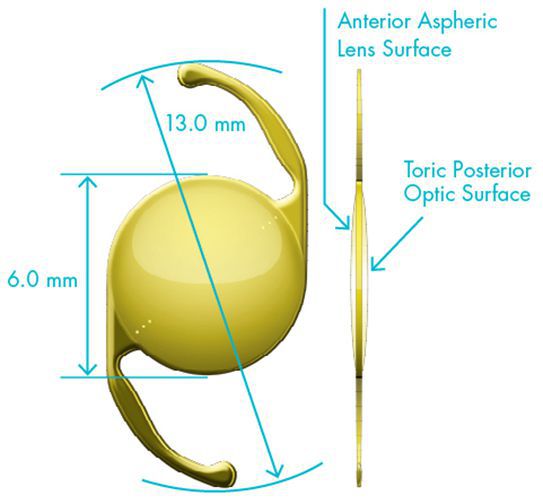
Для каждого конкретного пациента врач подбирает торическую линзу с помощью специальной компьютерной программы, где учитываются все анатомические особенности глаза, определяется тип интраокулярной линзы и планируемое её положение в глазу.
Мультифокальные линзы — последнее слово в микрохирургии катаракты и рефракционной хирургии. Имея не один, а несколько фокусов, линзы такого типа обеспечивают максимальную остроту зрения как вблизи, так и вдаль. В этом их главное преимущество.
Возможность выбрать линзы с различным фокусным расстоянием позволяет учесть профессиональные и индивидуальные потребности каждого человека и в большинстве случаев помогает полностью отказаться от очков при работе вблизи. Статистика показывает, что около 95% пациентов после имплантации мультифокальной интраокулярной линзы не пользуются очками.
С 2017 года для российских пациентов стала доступна трифокальная псевдоаккомодирующая интраокулярная линза AcrySof IQ PanOptix, выпущенная компанией Alcon.
Линза изготовлена из гидрофобного акрила — синтетического материала, который в течение длительного времени сохраняет цвет, прозрачность и форму. Благодаря эластичности конструкции провести имплантацию можно через минидоступ размером всего 1,8-2,0 мм. Три оптических фокуса линзы позволяют добиться высокой остроты зрения не только вдали и близи, но и на среднем расстоянии, что избавляет от необходимости носить очки.
AcrySof IQ PanOptix — асферичная линза. Благодаря ей пациент получает качественное изображение без искажений и повышенную контрастную чувствительность в любое время суток. Такой искусственный хрусталик защищает глаз от опасного ультрафиолета и в то же время доставляет до 88 % энергии света на сетчатку. Это обеспечивает широкий диапазон зрения при любой освещённости и диаметре зрачка.
С сентября 2018 года появилась возможность использовать еще один продукт компании Alcon — линзу PanOptix Toric. Она также восстанавливает зрение на всех расстояниях и помимо этого избавляет пациента от астигматизма.
Линза Ophtec Artisan имплантируется при осложнённых случаях катаракты. Она устанавливается не в капсульный мешок, а на переднюю или заднюю поверхность радужки. В этом случае может потребоваться шовная фиксация интраокулярной линзы к радужке или склере.

Для получения лучшего результата операции тип искуственного хрусталика нужно выбирать совместно с офтальмохирургом.
Таким образом, на сегодняшний день мы имеем в своём арсенале необходимые средства, чтобы пациенты с катарактой избавились от всех оптических проблем и могли вести активную, насыщенную жизнь без очков.[4][17][18][19]
А что после операции?
Сразу после операции пациента на каталке с повязкой на оперированном глазу доставляют в палату. Стационарное наблюдение обычно длится меньше суток (хотя такая операция возможна и в амбулаторном порядке). В это время проводятся определённые лечебные мероприятия: закапывание комбинированных и противовоспалительных лекарственных средств, инъекции под слизистую оболочку глаза (при необходимости).
Желательно, чтобы в день выписки родные смогли помочь прооперированному пациенту добраться до дома.
Пациенту выдается выписная справка, которую нужно хранить и брать с собой при каждом посещении офтальмолога. Это важный документ, содержащий данные об остроте зрения до и после операции, её особенностях, типе установленного хрусталика. В справке прописаны врачебные рекомендации, например, какие капли использовать и как часто, а также дата и точное время, когда следует приехать в клинику для контрольного осмотра. Текущее наблюдение осуществляет офтальмолог по месту жительства. Он же может продлить больничный лист, если это потребуется.
В первый месяц после операции следует воздержаться от посещения бани, сауны, бассейна. Разрешается помыться под душем в домашних условиях. Во время мытья головы следить, чтобы в оперированный глаз не попадала вода и мыльная пена. После душа желательно закапать антибактериальные глазные капли.
В течение первого месяца рекомендуется воздержаться от физической работы и занятий спортом, связанных с подъёмом тяжести, сотрясением тела и резким наклоном головы. При хорошем общем самочувствии надо чаще бывать на воздухе, выполнять легкую работу по дому, можно смотреть телевизор и читать, но недолго. Избегать любых, даже самых незначительных травм глаза. Ни в коем случае не трогать оперированный глаз рукой, это может привести к инфицированию раны. Обязательно закапывать назначенные врачом глазные капли.
При выполнении этих рекомендаций риск осложнений минимальный и можно гарантировать отличный послеоперационный результат.
Прогноз. Профилактика
В случаях с приобретёнными возрастными катарактами прогноз лечения благоприятный, после операции зрение восстанавливается, часто до 100 %. Если пациент трудоспособного возраста, после операции он снова может работать. Чем раньше человек избавится от катаракты, тем скорее улучшится острота зрения и качество жизни в целом.
Зрение возвращается сразу же после операции. Окончательное восстановление функций происходит в течение первых нескольких дней после замены хрусталика и зависит от сопутствующих заболеваний глаза, возраста пациента, степени выраженности катаракты и т. д.
Иногда через несколько лет после операции (2-5 лет) может появиться вторичная катаракта — помутнение опорной структуры, на которой стоит искусственный хрусталик. Это состояние не является осложнением или следствием некачественно проведённой операции. Оно зависит от возраста пациента, его иммунологического статуса, сопутствующей патологии, дизайна и материала искусственного хрусталика и т. д. Даже если вторичная катаракта возникает, она не опасна и легко лечится лазером в течение нескольких минут. Чаще это случается с молодыми пациентами и детьми. В более зрелом возрасте риск развития вторичной катаракты уменьшается и составляет около 10 %. Чтобы снизить вероятность появления такого недуга, хирурги применяют специальные приёмы, совершенствуют хирургическую технику операции, используют самые современные модели искусственных хрусталиков.
Профилактика
Чтобы исключить врождённые катаракты стоит уделить внимание профилактике вирусных заболеваний у беременных, а также радиационных воздействий на организм.
Возникновение приобретённых катаракт можно предупредить своевременным и рациональным лечением заболеваний, которые могут способствовать её развитию. При работе на промышленных, сельскохозяйственных, химических предприятиях обязательно строго соблюдать технику безопасности.
Профилактика развития возрастной катаракты должна быть направлена на общее оздоровление организма и замедление процессов старения. Медикаментозная терапия для профилактики катаракты практически не используется, в связи с неэффективностью. Но по желанию можно назначить пациентам в каплях витаминные и антиоксидантные препараты. К основным немедикаментозным методам профилактики относятся:
- отказ от вредных привычек;
- нормализация массы тела и профилактика сахарного диабета;
- занятия физической культурой или спортом, независимо от возраста;
- ограничение пребывания на ярком солнце, защита глаз от ультрафиолета с помощью солнцезащитных очков;
- профилактика и своевременная диагностика других глазных заболеваний;
- употребление в пищу достаточного количества свежих овощей, фруктов, витаминов А, С, Е и антиоксидантов.
Начальная стадия катаракты диагностируется, когда из-за возрастных изменений или влияния неблагоприятных факторов глазной хрусталик мутнеет. Патология часто наблюдается у людей с нарушениями работы эндокринной системы, обмена веществ. Ей подвержены в подавляющем большинстве пациенты предпенсионного возраста. Реже заболевание встречается среди молодых людей, подростков и детей.
Что такое катаракта
В следствии чаще всего возрастных изменений организма в хрусталике проявляются помутнения и зрение ухудшается. Симптомы обусловлены изменением способности поврежденного органа пропускать и преломлять свет. Катаракта на начальной стадии характеризуется слабо выраженными признаками. Деструкция начинается с возникновения белкового налета на хрусталике. У пациентов с гиперметропией возможно временное улучшение зрения, при которой отпадает необходимость в ношении корректирующих очков. Они могут читать и видеть мелкие предметы. Основные факторы риска, провоцирующие помутнение хрусталика, – пожилой возраст, наследственная предрасположенность, принадлежность к женскому полу. Отмечено, что люди с карими глазами болеют чаще, чем со светлыми.
Причины развития заболевания
Патологические процессы запускаются при появлении возрастных изменений в зрительном органе – чем старше человек, тем больше размер хрусталика. Со временем он уплотняется и становится тяжелее. Также поражение симметричного или асимметричного характера происходит в результате дисфункции эндокринной системы, длительного приема определенной группы лекарственных препаратов или наличия токсинов в организме.
Факторы, приводящие к развитию катаракты:
- регулярное воздействие ультрафиолетовых лучей или инфракрасного излучения;
- генные и врожденные аномалии;
- преждевременные роды (повреждение сетчатки у ребенка);
- лечение кортикостероидами в течение долгого периода;
- проникающие травмы глаза;
- повышение уровня сахара в крови;
- хронический иридоциклит;
- изъятие в неполной мере хрусталиковых масс при экcтpaкaпcуляpнoй экстракции.
Основные симптомы
На начальной стадии катаракты не происходит значительного снижения остроты зрения, также никак не проявляются и другие признаки. Поэтому пациенты не спешат к офтальмологу, поскольку даже не предполагают, что болезнь уже начала прогрессировать. Причиной для визита в клинику позже становится ощутимое влияние катаракты на глазное яблоко, когда зрение начинает ухудшаться. На этом этапе помутнение обнаруживается на крайних участках хрусталика, центральная часть редко бывает поражена.
Симптомы глазной патологии и степень их выраженности зависят от размера помутнения. При появлении каких признаков нужно незамедлительно посетить специалиста:
- раздвоение предметов перед глазами;
- черные точки, радужные круги;
- образование ореола вокруг источника света;
- плохо различаются цвета;
- падает зрение при слабом освещении.
У людей с возрастной близорукостью наблюдается улучшение зрения. Это вызвано набуханием хрусталика и соответствующим увеличением его способности преломлять свет. Поздние стадии характеризуются проблемами со зрением по причине утолщения хрусталика и изменения рефракционных показателей.
Диагностика начальной катаракты
Офтальмологи «Центра восстановления зрения» (ЦВЗ) определяют катаракту даже на первичном этапе. Для постановки предварительного диагноза используется щелевую лампу. Чтобы подтвердить его, могут быть назначены дополнительные исследования и анализы, которые также можно пройти в нашем центре.
Можно ли остановить катаракту на начальной стадии?
Заболевание чаще всего поражает пациентов, которым за 50. На начальную возрастную катаракту приходится около 10% всех случаев – чем старше человек, тем выше риск развития патологических изменений хрусталика. Категория людей семидесятилетнего возраста со зрительными проблемами по причине катаракты составляет около 46%. Факторами, вызывающими дисфункцию глаза, окулисты считают дефицит белкового питания глазного яблока, метаболические нарушения. Но это не единственные причины, есть и другие:
- злоупотребление алкогольными напитками, избыточное курение;
- травма глаза;
- расстройство функции щитовидной железы;
- повышенный сахар в крови;
- синдром Дауна;
- ожог слизистой оболочки глаза, часто получаемый на активном солнце, если не носить солнцезащитные очки;
- глаукома;
- отслоение сетчатки;
- аномалии хрусталика врожденного характера, образующиеся в эмбриональном периоде;
- малокровие;
- воспалительный процесс в сосудах глаза;
- систематическое нахождение в условиях повышенных температур, например, по роду профессиональной деятельности;
- генетическая предрасположенность;
- острое или хроническое воспаление периферии сосудистой системы;
- сильное отравление;
- кожные болезни;
- миопия высокой степени.
Людям, которые обнаружили у себя симптомы катаракты, следует обратиться к глазному врачу. Предотвратить катаракту невозможно. На начальных стадиях назначают терапевтическое медикаментозное лечение. Несмотря на то, что многие утверждают, что лекарства затормозят патологические процессы и позволят отложить хирургическую операцию. На практике эффективность таких препаратов не доказана.
Катаракта, к сожалению, не поддается консервативному лечению. Устранить ее можно только оперативным путем. Наиболее эффективной считается факоэмульсификация – пораженный хрусталик удаляется через микроразрез, а вместо него ставится имплантат – интраокулярная линза (ИОЛ). Только таким способом можно вернуть пожилому человеку ясность зрения.
Лечение начальной стадии катаракты
Безоперационные методы борьбы с начальной катарактой, включают в себя в медикаментозное лечение, прием витаминных комплексов и различных диет. Но нужно понимать, что если катаракта диагностирован, то она будет развиваться и этот процесс остановить невозможно.
Консервативный способ подразумевает применение различных биологически активных веществ, выступающих в качестве блокаторов аномалии хрусталика глаз. Одна часть из них выпускается в форме капель. Другая – в виде инъекций, вводимая внутримышечно.
Комплексы витаминов и минералов направлены на нормализацию метаболических процессов в глазном яблоке. В их составе обязательно присутствуют таурин и аденозин, а также прочие элементы, оказывающие благотворное воздействие на хрусталик. Что может прописать врач:
-
«Факовит». Лекарство продается в аптеках в виде капель и предназначено для улучшения обмена веществ, блокировки увеличения площади помутнения хрусталика.
-
Kвинaкc». В случае катаракты этот препарат назначается окулистом чаще всего. Он хорошо устраняет симптоматику, предупреждает окисление хрусталика, улучшает метаболизм.
-
«Taуфoн». Стабилизирует обменные и стимулирует регенеративные процессы в организме. Защищает глаз от патогенной микрофлоры, которая может спровоцировать инфицирование и другие осложнения.
-
«Kaтapaкc». Медикаментозное средство препятствует распространению помутнения и разрушению хрусталика, замедляя протеиновые реакции (протеин – основной компонент глазного яблока). Капли запускают активный обмен веществ, ускоряя восстановительную функцию зрительного органа. Разрешены к употреблению в период беременности и лактации.
Не рекомендуется использовать лекарственные препараты по собственной инициативе. Назначать вид и дозировку должен исключительно лечащий врач, с учетом индивидуальности каждого случая и противопоказаний.
Лечение начальной катаракты включает и соблюдение диеты. Она состоит в ограничении продуктов и блюд с повышенным содержанием жиров – они увеличивают холестерин в крови. Нужно употреблять в пищу красную рыбу, черную смородину, шпинат. В этих продуктах много полезных для зрения витаминов С, Е, жирных омега-3 кислот. Они задерживают развитие глазных заболеваний и благоприятно воздействуют на весь организм.
Нужна ли операция?
Этот вопрос волнует многих пациентов, но однозначного ответа на него нет. В большинстве случаев все индивидуально. Если вам поставили диагноз катаракта, то операция неизбежна. Более того, чем раньше ее выполнить, тем более безопасно для глаза она пройдет и с этим лучше не тянуть. Минимальное помутнение хрусталика для одного может не являться показанием к хирургической манипуляции, а для другого сильно осложнять его жизнь и доставлять дискомфорт.
После 50 лет хрусталик перестает выполнять свои функции надлежащим образом – развиваются помутнение и пресбиопия. Офтальмологи ЦВЗ, опираясь на мнение авторитетных специалистов всего мира, рекомендуют его удалить и заменить качественным имплантатом – интраокулярной линзой. В нашем центре в том числе используют новейшие мультифокальные хрусталики PanOptix.
Бояться операции не стоит. Наша клиника оснащена современным оборудованием ведущих мировых производителей, а специалисты – квалифицированные врачи с огромным опытом. Хирургическая манипуляция занимает всего лишь 5 минут и совершенно безопасна. Ее проводят при начальной катаракте или даже при ее отсутствии, для корректировки плохого зрения с рефракционной целью.
Современные искусственные хрусталики обладают теми же функциями, что и природные. Американская компания Alcon выпускает ИОЛ AcrySof IQ. Это высококачественная имитация здорового хрусталика, имеющая следующие преимущества:
- снижение оптических аберраций;
- зрение становится комфортным и функциональным при любом освещении;
- предусмотрена естественная и быстрая адаптация к имплантату;
- линзы гидрофобные.
При использовании мультифокальных ИОЛ PanOptix в настоящее время не выявлено случаев осложнений или отторжения имплантата.
Профилактика заболевания
Начальная стадия катаракты не является приговором, современные методики удаления катаракты способны вернуть вам зрение в течение нескольких секунд. Катаракта связана с возрастными изменениями, поэтому избежать ее не удастся никому. Но все же стоит придерживаться врачебных рекомендаций по здоровому образу жизни:
- защищать глаза от сильного и длительного влияния ультрафиолета ношением на улице солнцезащитных очков с соответствующими фильтрами;
- не употреблять спиртное;
- не курить;
- не есть вредные продукты;
- сохранять вес в пределах нормы, если он выше, то применить меры для похудения;
- лечить гипертонию приемом антигипертензивных лекарственных препаратов;
- регулярно посещать офтальмолога.
Последним пунктом лучше не пренебрегать. Только окулист сможет распознать начало заболевания и назначить эффективное лечение. Визит к врачу необходим при воспалениях глаза, а также для регулярного контроля миопии.
Помутнение хрусталика
20.10.2021
10 минут на чтение
поделиться:
Помутнение хрусталика любого вида и степени расценивается офтальмологами как катаракта. Это заболевание – одна из самых частых причин ухудшения зрения в пожилом возрасте.
Полезные материалы
Симптомы
Основная жалоба при помутнении хрусталика – снижение остроты зрения. Пациенты описывают это как «туман» в глазах, размытость изображения, ухудшение цветовосприятия, контрастности и яркости зрительной «картинки». Интенсивность симптомов в начале заболевания минимальная; при начальной катаракте, особенно в случаях локализации помутнения хрусталика глаза вне оптической зоны, на его периферии, может составлять 100%.
С течением времени «туман» постепенно нарастает, для развития катаракты характерно стойкое безболезненное прогрессирующее ухудшение зрительных функций.
Помутнение хрусталика не сопровождается покраснением глаза, дискомфортом или другими признаками, кроме снижения зрения.
При сопутствующих глазных заболеваниях симптоматика может дополняться и другими жалобами, например, на «летающие мушки», черные точки, сверкание молний и пр., но это – признаки других болезней, сопровождающие процесс помутнения хрусталика в глазах.
Виды помутнения хрусталика
Нарушение прозрачности хрусталиковых волокон может быть врожденным и приобретенным.
Хрусталик глаза представляет собой двояковыпуклую прозрачную биологическую линзу. Его «ребро» называют экватором, центр передней поверхности – передним полюсом, а центр задней, соответственно – задним полюсом. Хрусталик заключен в капсулу, под которой располагаются поверхностные – кортикальные – слои, или кора. Под корковым слоем находится ядро органа. В норме все эти структуры абсолютно прозрачны.
При развитии патологического процесса, в зависимости от локализации, помутнение хрусталика может быть:
- полярным – расположенным в переднем или заднем полюсе;
- ядерным – помутнение в ядре;
- кортикальным – мутнеют корковые слои;
- капсулярным или субкапсулярным – непрозрачные очаги в капсуле или под ней.
По виду катаракты бывают:
- зонулярные, иначе — слоистые. Эти виды характерны для врожденных помутнений, расположенных слоями между прозрачным ядром и капсулой;
- диффузные – равномерное помутнение во всех отделах;
- венечные – располагаются в виде короны на периферии;
- полиморфные – помутнения разных видов;
- чашеобразные – занимают центральную и периферическую часть под капсулой.
Снижение зрения напрямую зависит от локализации непрозрачных участков.
Так, даже при небольшом, в 1-2 мм в диаметре, помутнении в центре (как правило, под задней капсулой), пациент ощущает существенное ухудшение изображения, особенно при ярком освещении. А в сумерках может не испытывать особенных затруднений. Связано это со способностью зрачка сужаться на ярком свете, регулируя поток солнечных лучей, при этом помутнение перекрывает оптическую ось и приводя к значительному ухудшению зрения.
Напротив, при расположении помутнений вне оптической зоны, на периферии, даже довольно обширных, острота зрения длительное время может оставаться высокой.
Причины
Теорий катарктогенеза достаточно много, выявлены доказанные факторы, ведущие к появлению помутнений в хрусталике глаз, но многое остается неясным и по сей день.
Причинами патологии могут являться:
- естественное старение организма – старческие катаракты;
- нарушение целостности органа (проникающее ранение) или следствие тупой травмы, контузии – травматические катаракты;
- сопутствующие глазные заболевания, изменяющие обмен веществ, качество и количество внутриглазной жидкости, накопление токсических продуктов воспаления (увеиты, глаукома, миопия и пр.) – осложненные катаракты;
- облучение – инфракрасные лучи, ультрафиолет, ионизирующее излучение;
- токсические вещества – соли тяжелых металлов, растительные алкалоидов, нафталин и пр., в том числе ожоги поверхности глазного яблока щелочами;
- метаболические нарушения – сбои в обмене веществ в организме – сахарный диабет, миастения, болезнь Вильсона-Коновалова, галактоземия и пр.
Помутнения в хрусталиках могут появляться даже в случае длительного недостатка поступления белка с пищей – белкового голодания.
Стадии
В развитии катаракты выделяют 4 последовательных этапа. Ключевыми параметрами для оценки стадии развития будут острота зрения и степень помутнения органа.
Начальная катаракта – такой диагноз выставляется при обнаружении незначительных помутнений любой локализации, не влияющие или незначительно влияющие на остроту зрения.
На стадии незрелой катаракты, как правило, появляются первые жалобы на ухудшение качества зрения в связи с увеличением площади помутнений и частичным «захватом» оптической зоны. У части пациентов, особенно к этому склонны миопы, идет процесс миопизации из-за оводнения и набухания хрусталикового вещества. Выражается это в изменении рефракции: те пациенты, которые ранее пользовались «плюсовыми» очками для чтения, с удивлением замечают, что могут обходиться без них – зрение вблизь парадоксально улучшается. А вот у близоруких пациентов степень миопии неуклонно нарастает. Продолжается это около полугода-года, затем хрусталик все больше мутнеет, становится практически непроницаем для лучей света и врачи диагностируют следующую стадию – зрелую.
На этапе зрелой катаракты острота зрения крайне низкая, пациент видит не больше 1-й строчки по таблице. При осмотре констатируют помутнение всех отделов биологической линзы.
При отсутствии хирургического лечения с течением времени содержимое хрусталиковой сумки либо рассасывается – лизируется, что происходит чаще всего и, как правило, ведет к серьезным осложнениям, либо значительно уплотняется и склерозируется. Это – перезрелая катаракта. Качество зрения на уровне светоощущения, пациент теряет способность к ориентированию в пространстве и самообслуживанию.
К какому врачу обратиться, диагностика
Глазные заболевания лечит окулист, или, иначе, офтальмолог.
Офтальмохирурги точнее установят степень зрелости катаракты, наличие сопутствующих глазных заболеваний, возможные осложнения, определят сроки оперативного лечения и оценят прогноз восстановления зрительных функций. Кроме того, офтальмологические кабинеты оснащены современным диагностическим оборудованием, помогающим верифицировать и детализировать диагноз.
Диагностическое обследование для обнаружения помутнения хрусталика включает проверку базовых параметров: остроты зрения и внутриглазного давления, осмотр на щелевой лампе – приборе, совмещающем микроскоп и осветитель. При достаточной прозрачности оптических сред проводят офтальмоскопию – осмотр глазного дна.
Исследование проводят, как правило, с расширением зрачка, поэтому не стоит приезжать в клинику за рулем и планировать зрительную работу в течение 6-8 часов после него.
При определении показаний к оперативному лечению – замене помутневшего хрусталика на искусственную интраокулярную линзу (ИОЛ) список диагностических мероприятий расширяется: проверяют поля зрения, исследуют функции сетчатки и зрительного нерва, проводят УЗИ и рассчитывают параметры ИОЛ.
Лечение
Консервативными методами – глазными каплями или таблетками – сделать помутневшие участки хрусталика вновь прозрачными невозможно. При неготовности пациента к операции (эмоциональная неготовность, медицинские противопоказания и пр.) могут назначаться глазные капли с антиоксидантными и витаминными свойствами для замедления развития катаракты.
При ощутимом снижении зрения, развитии угрожающих осложнений или по социальным показаниям проводят хирургическое лечение, заменяя природный хрусталик на искусственный.
На смену устаревшим «шовным» методам пришли принципиально новые технологии: операцию проводят за 15-20 минут через микроразрезы размером 1.8-2.2 миллиметра. Хирургическое лечение проводят с применением ультразвука, а еще более современные модификации дополняют фемто-секундным лазерным сопровождением. Этапы контролируют на мониторе компьютера, он же помогает установить оптимальные параметры хирургии.
Благодаря этому операции факоэмульсификации (ФЭК) и фемто-ФЭК отличаются малотравматичностью, точностью, предсказуемостью, что позволяет восстановить максимально возможную для пациента остроту зрения, сократить сроки реабилитации и ограничений до 3-4х недель. Кроме этого, для вмешательства не требуется «тяжелого» анестезиологического пособия, его проводят –относительно безболезненно – под действием обезболивающих капель.
Часто задаваемые вопросы
Можно ли избежать помутнения хрусталика с возрастом?
Это практически невозможно, хрусталиковые волокна с возрастом уплотняются, приобретают желтоватый оттенок и мутнеют в той или иной степени. Для профилактики важно вести здоровый образ жизни, полноценно сбалансировано питаться и контролировать имеющиеся заболевания.
Существуют ли безоперационные методики восстановления прозрачности хрусталика?
Нет. На сегодняшний день нет препаратов с доказанной эффективностью. Но есть возможность замедлить развитие катаракты с помощью витаминных и антиоксидантных препаратов (ссылка на http://okzrenie.ru/oftan-katahrom/).
Всегда ли обязательно оперировать катаракту?
Нет, если речь идет о неосложненных случаях начального помутнения.
Список литературы:
- http://window.edu.ru/resource/301/69301/files/oft_pat.pdf
- https://eyepress.ru/article.aspx?19447
- https://eyesurgerycenter.ru/katarakta/vozrastnaya-katarakta-senilnaya-katarakta-vidy-vozrastnoj-katarakty.html
- http://vmede.org/sait/?page=12&id=Oftalmologija_uschebnik_egorov_2010&menu=Oftalmologija_uschebnik_egorov_2010
- https://med.wikireading.ru/7016
Статья носит исключительно информационный характер. Необходимо получить консультацию специалиста.
Понравилась статья? Оцените её
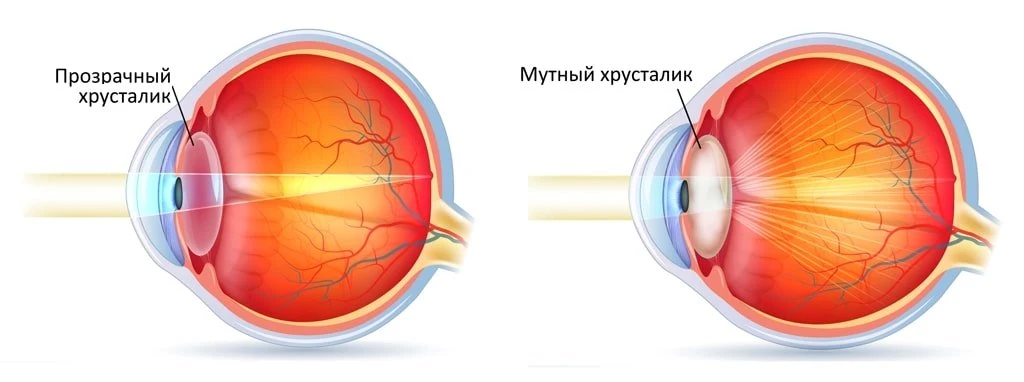
Катаракта – это частичное или полное помутнение хрусталика глаза, расположенного внутри глазного яблока между радужкой и стекловидным телом. Хрусталик от природы прозрачный и играет роль естественной линзы, преломляющей световые лучи и пропускающей их к сетчатке. Потерявший прозрачность хрусталик при катаракте перестаёт пропускать свет и зрение ухудшается вплоть до полной потери.
Причины развития катаракты и группы риска
Катаракта может развиться:
- у пожилых людей – возрастная катаракта (90% всех случаев катаракты);
- у людей после травм – травматическая катаракта (4%);
- после радиационного облучения – лучевая катаракта (3%);
- у новорождённых – врождённая катаракта (3%).
Развитию катаракты способствуют эндокринные расстройства (нарушение обмена веществ, сахарный диабет), авитаминоз, некоторые глазные заболевания, неблагоприятная экологическая обстановка, длительный приём определённых лекарственных препаратов. В последние годы было доказано, что причиной катаракты может также стать активное курение.
Как видит человек с катарактой
Нормальное зрение
Катаракта
Симптомы катаракты
-small.jpg)
Древние греки называли катаракту «водопад» – kataraktes. Человек видит как бы сквозь пелену, запотевшее стекло. Это и есть главный симптом заболевания, говорящий о том, что помутнение уже затронуло центральную зону хрусталика и требуется оперативное лечение.
Посмотрите на мир новыми глазами после лазерной коррекции зрения

Ухудшение ночного зрения

Повышенная чувствительность к яркому свету

Трудности при чтении мелкого шрифта и шитье

Двоение в глазах

Ослабление цветового восприятия

Сложность при подборе очков
Здесь перечислены далеко не все признаки катаракты. И, конечно, важно понимать, что те же симптомы могут свидетельствовать о наличии других опасных заболеваний глаз! Определить, что именно стало причиной ухудшения зрения и принять адекватные лечебные меры под силу только грамотному специалисту.
Природа появления катаракты
В состав хрусталика входят соединения белка, обладающие определёнными физико-химическими и биологическими свойствам и обеспечивающие прозрачность хрусталика. Под влиянием возрастных изменений в организме происходит денатурация белковых соединений – нарушение структуры молекул белка, то есть потеря их природных свойств. Представьте себе яичный белок: при варке он теряет прозрачность и становится белым. Это и есть процесс денатурации, при этом прозрачность вернуть белку уже невозможно. Можно сказать, что аналогичные процессы происходят и в хрусталике глаза человека.
В состав хрусталика входят соединения белка, обладающими определёнными физико-химическими и биологическими свойствам и обеспечивающими прозрачность хрусталика. Под влиянием возрастных изменений в организме происходит денатурация белковых соединений – нарушение структуры молекул белка, то есть потеря их природных свойств. Представьте себе яичный белок: при варке он теряет прозрачность и становится белым. Это и есть процесс денатурации, при этом прозрачность вернуть белку уже невозможно. Можно сказать, что аналогичные процессы происходят и в хрусталике глаза человека.
Как быстро созревает катаракта?
Процесс помутнения хрусталика необратим!
Не ждите полного созревания катаракты, не теряйте зрение! Врачи рекомендуют проводить лечение катаракты, как только она начинает мешать нормальной зрительной жизни.
Хрусталик при возрастной катаракте мутнеет постепенно, процесс может занять от 4 до 15 лет. На начальной стадии катаракты помутнения могут затрагивать лишь периферию хрусталика, не попадать в оптическую зону и не влиять на зрение. Затем изменения охватывают и центральную часть, препятствуя прохождению света, и зрение ощутимо ухудшается. При перезрелой катаракте острота зрения снижается до светоощущения. По мере развития катаракты цвет зрачка вместо чёрного постепенно становится сероватым, серовато-белым, молочно-белым. В этих случаях катаракту можно заметить даже без специального оборудования.
Возрастные изменения хрусталика
Катаракта у пожилых людей
Чаще всего встречается возрастная катаракта. По статистике Всемирной организации здравоохранения, в 70-80% случаев катаракта развивается у людей после 70 лет. Однако возрастная катаракта может развиться и раньше, в возрасте 45 – 50 лет. Нередко возрастную катаракту называют старческой, но такое название нельзя считать корректным.
Основная причина развития возрастной катаракты – изменение биохимического состава хрусталика, обусловленное возрастными процессами в организме. Помутнение хрусталика с точки зрения функционирования организма человека – вполне естественное явление, поэтому от катаракты никто не застрахован.
Виды возрастной катаракты
Возрастная катаракта бывает ядерная, корковая, капсулярная, передняя полярная, задняя полярная, тотальная катаракта. Также она классифицируется по типу прогрессирования, характеру дегенеративных изменений, степени плотности хрусталиковой структуры.
Передняя полярная катаракта образуется из-за разрастания эпителиальных клеток. Особенность течения ядерная катаракты непосредственно в помутнении центра хрусталика. Корковый тип развивается на фоне дегенеративных изменений в коре хрусталика. Тотальная катаракта — это помутнение хрусталика целиком, что часто характерно для врожденной катаракты. Врождённая ката
Врождённая катаракта у ребенка
Возрастная катаракта бывает ядерная, корковая, капсулярная, передняя полярная, задняя полярная, тотальная катаракта. Также она классифицируется по типу прогрессирования, характеру дегенеративных изменений, степени плотности хрусталиковой структуры.
Передняя полярная катаракта образуется из-за разрастания эпителиальных клеток. Особенность течения ядерная катаракты непосредственно в помутнении центра хрусталика. Корковый тип развивается на фоне дегенеративных изменений в коре хрусталика. Тотальная катаракта — это помутнение хрусталика целиком, что часто характерно для врожденной катаракты.
Врождённая катаракта составляет более половины всех врождённых дефектов органа зрения. Катаракта у новорождённых обусловлена генетическими изменениями в структуре белков, необходимых для обеспечения прозрачности хрусталика. Причинами катаракты у детей до года могут быть сахарный диабет у матери, инфекционные заболевания матери в I триместре беременности, приём определённых лекарственных препаратов. Главное в этом случае – ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию органа зрения, то такая катаракта не требует экстренного хирургического лечения.
Виды врождённой катаракты
Среди врождённых катаракт наиболее часто встречаются:
- КАПСУЛЯРНАЯ. Изолированное помутнение передней или задней сумки (капсулы) хрусталика. Степень снижения зрения зависит от размеров помутнения капсулы. Развитие капсулярной катаракты может быть вызвано заболеваниями матери во время беременности или внутриутробными воспалительными процессами.
- ПОЛЯРНАЯ. Поражение распространяется как на капсулу, так и на вещество хрусталика у переднего или заднего полюсов. В большинстве случаев встречается двусторонняя катаракта. Размеры и форма значительно варьируются, от чего зависит ее влияние на зрение.
- СЛОИСТАЯ (зонулярная). Самая часто встречающаяся форма врожденной катаракты. В подавляющем большинстве случаев двусторонняя. Располагается в центре, вокруг прозрачного (или слегка мутноватого) ядра. Зрение снижается всегда, чаще всего очень значительно, до 0,1 и ниже.
- ЯДЕРНАЯ. Развивается на обоих глазах, имеет выраженный семейно-наследственный характер, чаще всего снижается зрение до очень низкого уровня – 0,1 и ниже. В случаях, когда помутнение ограничивается эмбриональным ядром, зрение может снижаться незначительно или не падать вовсе.
- ПОЛНАЯ. Заболевание, как правило, двустороннее. Клиническая картина разнообразна и зависит от степени помутнения хрусталика. При полном развитии катаракты весь хрусталик мутный. Ребенок слеп, имеет только светоощущение. Может развиться еще до рождения или созреть в первые месяцы жизни. Полная катаракта сочетается с другими дефектами развития глаз (микрофтальмом, колобомой сосудистой оболочки, гипоплазией желтого пятна, нистагмом, косоглазием и т. д.). Полная катаракта иногда может иметь тенденцию к рассасыванию, и тогда в области зрачка остается пленка — пленчатая катаракта.
- ОСЛОЖНЕННАЯ. Причиной ее развития может быть галактоземия, диабет, вирусная краснуха и другие тяжелые заболевания. Часто сопровождается другими врожденными дефектами (пороки сердца, глухота).
Главное в этом случае – ранняя диагностика врождённой катаракты. Если локализация и размеры помутнения в хрусталике не препятствуют правильному развитию органа зрения, то такая катаракта не требует экстренного хирургического лечения. Если же помутнение препятствует поступлению световых лучей к сетчатке, развитию центрального зрения у младенца, то необходимо как можно раньше удалить это препятствие для того, чтобы правильно развивалась зрительная система ребёнка. Лечение врождённой катаракты в клинике «Эксимер» проводится даже у самых маленьких детей, начиная с трёх месяцев.
Диагностика катаракты
Современные диагностические приборы и методики в клинике «Эксимер» позволяют выявить катаракту даже на ранних стадиях. На начальной стадии развития катаракты человек может и не подозревать о наличии заболевания, однако биохимический процесс уже запущен, хрусталик постепенно потеряет прозрачность, а человек – зрение. Многие путают катаракту с другим схожим по симптомам, но иным по своей природе возрастным изменением – возрастной дальнозоркостью. Точный диагноз поставит только врач-офтальмолог при помощи специальных приборов. Основным в диагностике катаракты является осмотр с помощью световой (щелевой) лампы – биомикроскопия глаза. Важны также такие исследования как определение остроты зрения, осмотр глазного дна, исследование полей зрения, измерение внутриглазного давления. На этапе расчёта параметров искусственного хрусталика в клинике «Эксимер» применяется уникальный прибор – оптический когерентный биометр ИОЛ-мастер Zeiss.
Единственный эффективный способ избавиться от катаракты – хирургическое лечение, в ходе которого помутневший хрусталик заменяется на прозрачный искусственный, по своим свойствам максимально приближенный к природному. В клинике «Эксимер» лечение катаракты проводится по самой передовой методике – ультразвуковой факоэмульсификации катаракты, в том числе и с фемтолазерным сопровождением.

IOL Master (ИОЛ Мастер), ZEISS
Комбинированный биометрический прибор для получения данных человеческого глаза, необходимых для расчета имплантируемой интраокулярной линзы. При помощи этого прибора в течение одного сеанса измеряются длина оси глаза, радиусы кривизны роговицы, глубина передней камеры глаза и многое другое. Такое оборудование позволяет осуществить высокоточный подбор искусственного хрусталика всего за 1 минуту!
Лечение катаракты
Лечение при катаракте включает в себя как медикаментозную терапию, так и применение радикальных хирургических методов.
Медикаментозная терапия
Капли для глаз способствуют улучшению обменных процессов в хрусталике и тканях глаза, окружающих эту природную линзу зрительной системы человека, благодаря чему процесс развития катаракты может приостановиться. Однако важно понимать, что современная медицина не располагает препаратом, позволяющим решить проблему катаракты и обрести хорошее зрение без хирургического вмешательства.
Перед применением любых лекарственных препаратов обязательно проконсультируйтесь со специалистом-офтальмологом!
Помните: катаракту невозможно вылечить каплями!
Не стоит бездумно верить рекламе и тратить драгоценное время на поиски чудо-средства от катаракты. Это заболевание чревато опасными осложнениями, не откладывайте лечение! Обратитесь за консультацией к врачу!
Операция по удалению катаракты
Суть операции по удалению катаракты – замена помутневшего природного хрусталика человеческого глаза на интраокулярную линзу. Операция проводится без наркоза, занимает всего около 15 – 20 минут и переносится, как правило, достаточно легко. Местная капельная анестезия, применяемая в ходе вмешательства, исключает излишнюю нагрузку на сердечно-сосудистую систему и организм в целом, высокая безопасность процедуры позволяет оперировать пациентов любых возрастных групп. Реабилитационный период после операции по удалению катаракты краток и проходит с минимумом ограничений.
Современные искусственные хрусталики имеют желтый фильтр, защищающий сетчатку от вредного ультрафиолета. Как правило, в их конструкции есть асферический компонент, позволяющий получать качественное, четкое и контрастное изображение как в дневное, так и в вечернее время. В конструкции мультифокальных интраокулярных линз предусмотрено несколько оптических фокусов, позволяющих получать максимальную остроту зрения как на удаленных расстояниях, так и вблизи, что дает пациенту возможность полностью избавиться от очков.
Противопоказания к удалению катаракты
В некоторых случаях операция по удалению катаракты может быть противопоказана. К таким случаям относятся:
- Инфекционно-воспалительные заболевания.
- Период беременности и лактации.
- Снижение остроты зрения до светоощущения. В ситуации, когда у пациента зрение ухудшилось настолько, что осталось только светоощущение, операция в большинстве случаев не проводится в силу неблагоприятного прогноза. Но если результаты диагностики зрения и наблюдения показывают, что операция поможет хотя бы частично восстановить зрительную функцию, вмешательство проводится.
- Глаукома при отсутствии декомпенсации.
- Некоторые заболевания в острой стадии. При наличии таких состояний, как перенесенный в течение полугода инсульт или инфаркт, острое течение сахарного диабета, рассеянный склероз, операция, по решению врача-офтальмолога, может быть исключена.
Профилактика катаракты
К сожалению, от этого заболевания не застрахован никто, и можно условно сказать, что если бы люди жили до 120 – 150 лет, то катаракта была бы у всех.
Однако надо заметить, что катаракта не всегда является частью естественного процесса старения.
Факторами, провоцирующими развитие катаракты, могут стать эндокринные расстройства, нарушение обмена веществ, травмы глаз, пребывание в неблагоприятной экологической обстановке, длительный прием некоторых лекарственных препаратов, ряд общих заболеваний – и это еще не весь список. Профилактика катаракты может включать в себя соблюдение следующих пунктов:
- оберегайте глаза от вредного воздействия ультрафиолета, не пренебрегайте ношением солнцезащитных очков, особенно в ситуациях, когда глаза находятся под ударом прямого и отраженного солнечного излучения – от воды, снега и т. д.;
- включайте в меню продукты, богатые витаминами и микроэлементами, полезными для зрения;
- откажитесь от курения;
- контролируйте состояние своего организма, в том числе обязательно уделяя внимание профилактике эндокринных расстройств.
И главное правило: проходите ежегодный профилактический осмотр у офтальмолога. Современная высокоточная диагностическая аппаратура позволяет обнаружить развитие болезни уже на ранних стадиях – и максимально оперативно принять необходимые лечебные меры, не допуская развития опасных осложнений.
Катаракта успешно лечится!
Узнайте, как быстро избавиться от катаракты и вернуть зрение.




Врачи до сих пор не могут предложить эффективное консервативное (без операции) лечение катаракты. Ведь катаракта — заболевание, при котором хрусталик, находящийся внутри глаза за зрачком, теряет свою прозрачность. А вернуть хрусталику прозрачность при помощи лекарств невозможно. Закапывание капель на ранних стадиях катаракты может лишь ненадолго задержать развитие болезни. Однако это временная мера, которая не решает вопрос кардинально. Только хирургическое вмешательство — замена помутневшего хрусталика искусственной линзой позволяет обрести хорошее зрение. На сегодняшний день наиболее эффективным и щадящим методом лечения катаракты ведущие офтальмологи всего мира признают операцию факоэмульсификации с имплантацией складной интраокулярной линзы. Для ее проведения нет необходимости ждать, пока катаракта “созреет” и терпеть постоянное снижение зрения. Преимущества факоэмульсификации неоспоримы — она проводится безболезненно, само вмешательство осуществляется за 10-15 минут, не требует наркоза, наложения швов и пребывания в больнице. Зрение восстанавливается очень быстро.
Ограничения после современного хирургического вмешательства минимальны. Но, врачи предупреждают пациентов, что в течение первого месяца после операции необходимо оберегать глаза от чрезмерного напряжения, избегать резких наклонов, не подвергать глаза резким температурным перепадам, не тереть прооперированные глаза, стараться не злоупотреблять спиртными напитками. Однако, как и раньше, можно смотреть телевизор, читать, писать, купаться, принимать любую пищу. В случае, если яркий свет вызывает чувство дискомфорта, можно надеть солнцезащитные очки.
Стоимость проведения операции по лечению катаракты зависит от выбора хрусталика, степени развития заболевания, наличия сопутствующих заболеваний. Стоимость операции указана за один глаз и включает в себя как саму операцию, так и стоимость хрусталика, расходных материалов, а также послеоперационные обследования.
Все вопросы
Вам была полезна страница?
4.6/5 (422 оценки)
