Анальная трещина (трещина заднего прохода) представляет собой разрыв слизистой оболочки прямой кишки. Как правило, патология развивается у людей, которые страдают хроническими запорами или ведут малоподвижный образ жизни. Диагностируют трещины примерно у 20 % пациентов, которые обращаются к врачу с проблемой дискомфорта в области прямой кишки. Патология может быть как самостоятельной – возникшей при воздействии травмирующих факторов, так и вторичной – следствием ряда сопутствующих заболеваний (внешнего геморроя, язвенной болезни, нарушений в работе желудочно-кишечного тракта).
Причины
Трещина заднего прохода провоцируется преимущественно травмой прямой кишки или запором и геморроем.
К повреждению могут привести:
- Гастрит, язвенная болезнь, колиты
- Застойные явления в области прямой кишки и малого таза, вызванные нарушением в работе сердечно-сосудистой системы
- Беременность, во время которой матка оказывает чрезмерное давление на внутренние органы
- Роды, связанные с длительными потугами
Не стоит думать, что анальная трещина заживет сама. Если пациент не поменяет систему питания и не устранит травмирующие факторы, ничего не изменится. Кроме того, острая патология нередко переходит в хроническую форму. При этом пациент страдает от выраженного дискомфорта, нередко испытывает не только физические, но и психологические проблемы. Если обратиться к специалисту сразу же после обнаружения признаков патологии, лечение будет проведено быстро – консервативными методиками. В запущенных случаях лечение хронической анальной трещины зачастую возможно только хирургическим путем.
Симптомы
Основными симптомами анальной трещины, требующими обращения к врачу и лечения, являются:
- Дискомфорт после дефекации
- Боль
- Незначительное кровотечение
Со временем к этим симптомам нередко присоединяются:
- Спазм сфинктера
- Неприятные ощущения в сидячем положении
- Запоры
Больной становится раздражительным, плохо спит, испытывает страх перед опорожнением кишечника.
Анальная трещина у детей
Дети страдают от трещин заднего прохода реже, чем взрослые, но в некоторых случаях патология возникает даже у новорожденных. Чтобы заболевание не стало хроническим и не вызвало осложнения, следует начинать лечение как можно раньше. Категорически запрещено любое самолечение, так как оно только снимает симптомы, но не избавляет от проблемы, запуская течение патологии.
Маленькие дети не могут сообщить о признаках патологии взрослым, поэтому следует следить за:
- Поведением малыша при выделении кала
- Плотностью кала
- Поведением ребенка перед посещением туалета. Нередко дети становятся раздражительными и нервозными, не хотят садиться на горшок
Если ребенок плачет перед дефекацией и во время нее, испытывает страх перед посещением туалета, страдает от запора, обязательно нужно обратиться к врачу.
Хроническая трещина
Острая форма анальной трещины нередко перетекает в хроническую. Особенно часто патология стремительно развивается при отсутствии адекватной терапии. В хроническую форму она перетекает преимущественно у недавно родивших женщин. Это связано с физиологическими изменениями в организме молодой мамы. При патологии пациент страдает не только во время дефекации, но и после нее, при длительном сидении, ходьбе. К стандартным симптомам добавляются постоянный дискомфорт, зуд и кровотечения. Процесс нередко усугубляется самолечением, приемом слабительных препаратов, использованием суппозиториев и клизм.
Последствия (осложнения) анальных трещин
Если не проводить лечение анальной трещины, возникают следующие осложнения:
- Постоянное выделение крови
- Инфекционные процессы в слизистых оболочках кишечника
- Простатит
- Свищи прямой кишки
- Колит
- Острый парапроктит
Все они опасны не только для здоровья, но и для жизни пациента, а также приводят к развитию ряда психологических проблем.
Диагностика
Для постановки диагноза проводится комплексное обследование пациента.
Оно включает:
- Осмотр заднего прохода. Трещина заднего прохода диагностируется достаточно быстро, так как слизистые оболочки утрачивают свою целостность и становятся отечными
- Пальцевое обследование. При таком исследовании проктолог может определить размер трещины, ощупать ее края
- Ректороманоскопия. Позволяет исследовать прямую кишку на глубину до 20 сантиметров
Также могут назначаться лабораторная диагностика, колоноскопия и ирригоскопия.
Как лечить трещину заднего прохода?
Консервативная терапия
Лечение анальной трещины всегда проводится комплексно. Важно устранить не только симптомы патологии, но и ее причину. Обязательно устраняется основное заболевание. Лечение будет бесполезным, если пациент страдает запорами и твердые каловые массы постоянно повреждают задний проход.
Обычно терапия включает:
- Обработку анального отверстия смягчающими составами
- Расслабление мышц ануса в теплых ваннах
- Проведение профилактики запоров
- Использование мазей и свечей для обезболивания, заживления раны и снятия воспаления
Лечение определяется формой патологии, факторами, спровоцировавшими ее развитие, и индивидуальными особенностями пациента. Назначаться оно может только врачом после проведения комплексной диагностики.
Хирургическое лечение
К оперативным вмешательствам прибегают тогда, когда консервативная терапия не дает желаемого результата.
Все используемые методики делятся на 2 типа:
- Малоинвазивные. Обычно трещина удаляется с применением лазера. Ее края просто запаиваются. Восстановление после такого вмешательства не занимает много времени. Уже через несколько дней пациент возвращается к привычному образу жизни и не испытывает дискомфорта
- Стандартные. Применяется методика сфинктеротомии. Во время такого вмешательства врач выполняет разрез и разделяет слои мышц сфинктера. Благодаря этому устраняется имеющийся спазм, что позволяет сократить напряжение во время опорожнения кишечника. Также проводятся ушивание стенок и иссечение слизистых оболочек, на которых появились рубцы
Выбор методики оперативного вмешательства осуществляется врачом.
Профилактика
Существует комплекс профилактических мероприятий, позволяющий предотвратить образование анальной трещины.
К нему относят:
- Здоровый образ жизни. Следует полностью отказаться от курения и приема алкогольных напитков, употребления жирных, жареных и соленых продуктов, которые стимулируют проблемы в работе сердечно-сосудистой системы и пищеварительного тракта. Важно в достаточных количествах употреблять продукты, богатые клетчаткой, витаминами и ценными микроэлементами
- Соблюдение правил личной гигиены. Следует регулярно совершать подмывания и не допускать развития воспалительных и инфекционных процессов
- Активный образ жизни, включающий регулярные, но не чрезмерные и утомительные физические нагрузки. Достаточно ходить пешком хотя бы 20-30 минут в день
- Правильный питьевой режим. Необходимо каждый день выпивать не менее 1,5-2 литров жидкости
- Отказ от приема слишком горячей или холодной пищи
Важно не сдерживать позывов к дефекации и своевременно проводить терапию любых заболеваний желудочно-кишечного тракта.
Преимущества лечения в МЕДСИ
- Использование актуальных методик лечения. В наших клиниках применяются медикаментозные блокады, проводится иссечение анальных трещин и другие процедуры и вмешательства
- Опытные врачи. Проктологи МЕДСИ постоянно повышают уровень квалификации и осваивают современные методики консервативной терапии и оперативных вмешательств
- Комфортные условия. Все обследования и лечение проводятся опытными специалистами, которым доверяют наши пациенты. Во время процедур не возникает страха и стеснения
- Отсутствие очередей. Вы можете получить консультацию врача в удобное время
- Соблюдение правил конфиденциальности
Если вы хотите записаться на прием к проктологу в МЕДСИ, позвоните по номеру +7 (495) 7-800-500.
Трещина заднего прохода
Статьи
Опубликовано в журнале:
«Медицинский совет», 2011, №3-4, с. 67-71
А.И.ПАРФЕНОВ, д.м.н., профессор, Центральный НИИ гастроэнтерологии, Москва
Трещина заднего прохода представляет собой спонтанно возникающий линейный или эллипсовидный надрыв стенки прямой кишки. Образующаяся язва слизистой оболочки стенки заднепроходного канала захватывает его кожную часть. Длина трещины составляет около 1,0—1,5 см, ширина колеблется от 0,2 до 0,5 см, глубина — 0,1—0,2 см.
Ключевые слова: прямая кишка, анальная трещина, боль, лечение
Трещина, как правило, бывает одна, чаще располагается в задней комиссуре, на копчиковой стенке заднего прохода, реже — в области передней спайки (в основном у женщин). Изредка встречаются две трещины, расположенные одна против другой на задней и передней стенках. Этим заболеванием чаще страдают женщины в возрасте 20—60 лет.
Анальные трещины могут возникать вследствие травм заднепроходного канала твердым калом с вторичным инфицированием. Трещина обычно возникает во время запора при сильном натуживании, поднятии тяжестей, а у женщин — нередко во время родов.
Также причиной могут служить механические травмы, сосудистые нарушения, изменения перианального эпителия (паракератоз), нейромышечные поражения сфинктера заднего прохода. Предрасполагающими факторами к развитию трещины являются геморрой и воспалительные процессы, в т.ч. болезнь Крона с локализацией в заднепроходном канале.
Подвергаясь воздействию высоковирулентной прямокишечной флоры, участок слизистой оболочки в зоне надрыва скарифицируется, а затем уплотняется, углубляется, в результате чего формируется трещина — продольный дефект слизистой оболочки с четкими краями и дном. При хроническом течении края такой язвы уплотняются и утолщаются, особенно в дистальной части трещины, где при этом формируется полиповидное, соединительнотканное утолщение — «сторожевой бугорок», а в проксимальном отделе, т.е. на уровне самой зубчатой линии, иногда определяется гиперпластический анальный сосочек.
Истинная трещина представляет собой травматический надрыв стенки заднего прохода, сопровождающийся сильным спазмом сфинктера и выраженным болевым синдромом. В отличие от разного рода осаднений и поверхностных надрывов, которые могут располагаться по всей окружности заднего прохода, трещина всегда локализуется только по срединной линии на 6 часах по циферблату (копчиковая сторона), реже — на 12 часах по циферблату в положении больного на спине (передняя стенка). Такая локализация трещины объясняется анатомическими особенностями строения сфинктера заднего прохода.
Заднепроходный канал представляет собой наиболее чувствительный отдел прямой кишки. Здесь переплетаются спинномозговые нервы и многочисленные ветви вегетативной нервной системы. В результате надрыва происходит раздражение нервных окончаний — наступает сильный рефлекторный спазм сфинктера. Трещина достигает внутреннего сфинктера и вызывает его судорожное сокращение, приводящее к хронизации процесса. Именно спазм препятствует самостоятельному заживлению трещины.
Клинику анальной трещины составляет классическая триада симптомов: боль в заднем проходе, спазм анального сфинктера и кровотечение из заднего прохода. В типичных случаях диагноз ясен еще до обследования пациента. Если трещина сочетается с геморроем, то к указанным жалобам обычно добавляется выпадение узлов и более обильное ректальное кровотечение.
Различают острую и хроническую (трофическая язва) трещины.
Острая трещина. Появляется в любом возрасте, даже у младенцев. Клиническая картина очень яркая. Наиболее характерный признак — боль, возникающая только во время дефекации и продолжающаяся 15–20 минут после нее. Боль может быть настолько сильной, что больной теряет самообладание, не может работать, буквально не находит себе места.
Другой характерный признак острой трещины — спазм сфинктера — усиливает боль, делает ее пульсирующей. Из страха перед дефекацией больной либо искусственно задерживает работу кишечника, либо принимает слабительное. Однако частицы жидкого кала после употребления слабительных средств проникают на дно трещины и усиливают боль.
При острой трещине обычно выявляют только болезненный участок на стенке заднепроходного канала (чаще всего на задней), а уплотнения, приподнятые края трещины, «сторожевой бугорок» у ее дистального края могут не определяться.
Хроническая трещина (трофическая язва). Боль при хронической трещине слабее, чем при острой. Обычно она сохраняется после дефекации в течение нескольких минут, усиливается лишь после натуживания и нарушения диеты. Спазм сфинктера не такой выраженный. При дефекации на поверхности кала обнаруживается кровь в виде капель. У пациентов развивается «стулобоязнь», в результате чего они начинают прибегать к различным слабительным, клизмам. Нередко они становятся раздражительными, появляется бессонница.
Характерным признаком трофической трещины является замещение волокон подкожной части наружного сфинктера заднего прохода соединительной тканью. При длительном течении болезни этот процесс ведет к расслаблению сфинктера.
Осложнением анальной трещины чаще всего является острый парапроктит, развивающийся в результате попадания инфекции через дефект слизистой оболочки анального канала в параректальную клетчатку. В результате образуются неполные, или краевые, свищи прямой кишки, появляются небольшие гнойные выделения, зуд, раздражение в области заднего прохода.
Хронические трещины иногда усугубляются спазмом сфинктера заднего прохода. Наиболее типичными клиническими признаками спазма анального сфинктера являются длительная интенсивная боль, возникающая после дефекации, затрудненный акт дефекации и резкое повышение анального рефлекса. При анальной трещине основные изменения функции запирательного аппарата прямой кишки сводятся к спазму внутреннего сфинктера. В то же время спазм наружного сфинктера спазма отсутствует, что подтверждается функциональными исследованиями.
Для хронических трещин, как и для любой трофической язвы, характерна цикличность. Они как будто заживают, но при малейшем нарушении диеты, натуживании во время акта дефекации, физической нагрузке вновь открываются. В большинстве случаев такие трещины требуют хирургического лечения.
Существует еще один вид трещины — остро рецидивирующая. По клиническому течению, внешнему виду она скорее напоминает острую трещину. Однако, заживая под влиянием консервативного лечения, такая трещина, в отличие от острой, возникает вновь при запоре, физическом напряжении.
При инфицировании трещины появляется анальный зуд, может развиться задний параректальный абсцесс. При вскрытии абсцесса в заднепроходном канале образуется неполный внутренний свищ прямой кишки. При образовании свища боль обычно стихает, но появляется мокнутие и зуд в заднем проходе.
Диагноз можно предположительно установить на основании жалоб пациента на сильную рецидивирующую боль, связанную с актом дефекации, небольшие кровотечения, анальный зуд.
Для исследования заднего прохода больной должен находиться в коленно-локтевом положении или на спине в гинекологическом кресле. Следует развести ягодицы и с помощью двух салфеток раздвинуть задний проход. На задней копчиковой стенке легко обнаруживается линейная трещина в виде свежего надрыва (рис. 1), которая начинает кровоточить. Осмотреть всю трещину вследствие спазма сфинктера обычно не представляется возможным. По этой же причине без анестезии невозможно провести пальцевое исследование прямой кишки и ректороманоскопию.
Рис. 1. Аноскопия. Трещина задней стенки заднего прохода
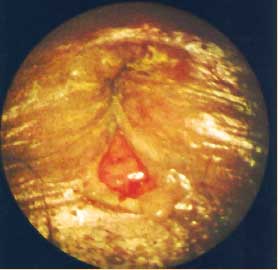
Нельзя забывать, что трещина может быть следствием какого-то другого заболевания — полипа, рака и др. Поэтому исследование прямой кишки следует провести при первом осмотре под местной анестезией. Для этого под трещину у наружного края заднего прохода тонкой иглой вводят 2—4 мл 2%-ного раствора новокаина. Сфинктер расслабляется, что позволяет исследовать прямую кишку.
Обследование больного с хронической трещиной может не требовать обезболивания, особенно в спокойный период. При осмотре заднего прохода на задней стенке обычно виден дефект длиной 1,5—2,0 см, шириной 0,5—1,0 см, с рубцовыми краями (рис. 2). Дно язвы рубцово-измененное, нередко покрыто серым налетом. У верхнего полюса трещины часто определяется бугорок в виде гипертрофированного сосочка. В результате хронического процесса на периферическом конце трещины также образуется кожный бугорок.
Рис. 2. Аноскопия. Хроническая трещина задней стенки заднего прохода
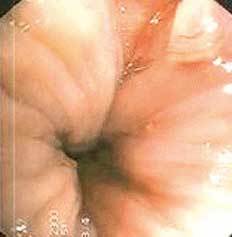
Помимо проктологического осмотра необходимо провести эндоскопическое и рентгенологическое исследования толстой кишки для исключения болезни Крона заднепроходного канала или прямой кишки, а также сифилитической язвы.
Трещину прежде всего необходимо дифференцировать с неполными внутренними свищами прямой кишки. При хроническом течении заболевания трещину часто сопровождает анальный зуд, проктит (сфинктерит) или проктосигмоидит.
Следует отличать истинную трещину от различных поверхностных повреждений кожи вторичного характера. Нередко диагноз «трещина заднего прохода» ставят больным с раздражением кожи, ссадинами, мокнутием, развивающимися в результате воспалительного процесса в толстой кишке. Необходимо полностью удостовериться в том, что обнаружена обычная, банальная трещина, а не проявление сифилиса (гумма), туберкулеза прямой кишки, какого-либо редкого паразитарного (актиномикоз) или другого заболевания, например болезни Крона. В дифференциальной диагностике большую помощь может оказать тщательный сбор анамнеза, т.к. отличить обычную трещину от специфического поражения с помощью только пальцевого исследования или аноскопии (ректоскопии) очень трудно. Необходимо также помнить об анальных проявлениях СПИДа.
ЛЕЧЕНИЕ
Острая трещина. Острая трещина чаще всего быстро заживает на фоне консервативной терапии.
Больному назначают диету с исключением острых, кислых, соленых блюд и алкогольных напитков. В течение 2 недель больной должен иметь стул только с помощью очистительной клизмы. В связи с этим следует ограничить потребление пищи, содержащей растительную клетчатку, т.к. она может вызвать послабление, учащение стула, усилить газообразование, что отрицательно сказывается на течении болезни. Диета должна быть преимущественно белковой: яйца, куры, отварное мясо, бульоны, творог, белый хлеб, яблоки.
Больные часто пытаются заменить клизму приемом слабительного. Однако именно очистительная клизма является главным средством в лечении острой трещины. Использование слабительных средств не рекомендуется, т.к. они могут усилить раздражение и боль.
Учитывая сильную боль и спазм сфинктера, следует научить пациента правильно ставить клизму. Для клизмы требуется 1 л кипяченой воды комнатной температуры. Наконечник клизмы и область заднего прохода необходимо обильно смазать вазелиновой мазью. Вводить наконечник в задний проход следует по краю заднепроходного отверстия, противоположному тому, где находится трещина. Через 7—10 минут после клизмы больной может идти в туалет. Процедуру проводят 1 раз в сутки или чаще, если у больного появляется потребность в дефекации. Самостоятельного стула в этот период нельзя допускать ни в коем случае. Сразу же после очищения кишечника делают ванночку с перманганатом калия. В тазик наливают слабый раствор перманганата калия (35—36°С). Больной садится на корточки так, чтобы ягодицы были разведены и вода омывала задний проход. Процедура продолжается 10—15 минут. После ванночки в задний проход вводят свечу или мазь, обладающую противовоспалительными свойствами, например Ультрапрокт, Постеризан, Натальсид и Проктозан. При использовании мази, выпускаемой во флаконах, на флакон надевают специальный наконечник и выдавливают в заднепроходный канал примерно 1 см столбика мази. Такую же манипуляцию повторяют на ночь.
Для регулирования стула назначают слабительные средства растительного происхождения, например Сенаде. Препарат стимулирует перистальтику толстой кишки, вызывает нормальный стул через 8—10 часов после приема. Избирательно действует на ободочную кишку, восстанавливает нормальное функционирование кишечника, не вызывает привыкания и не влияет на пищеварение. Сенаде принимают внутрь вечером после еды: взрослым и детям старше 12 лет — перед сном в зависимости от лекарственной формы по 1—2 таблетки в сутки. Доза для детей 1—6 лет составляет 1/3, а для детей 6—12 лет — 1/2 дозы взрослых.
Слабительное средство Нормазе содержит действующее вещество лактулозу — синтетический олигосахарид, содержащий остатки галактозы и фруктозы. Лактулоза повышает осмотическое давление в просвете толстой кишки и способствует переходу жидкости из крови в толстый кишечник. Таким образом, увеличивается объем каловых масс, происходит их размягчение, за счет увеличения объема содержимого стимулируется перистальтика кишечника. Создавая в толстом кишечнике кислую среду, лактулоза способна угнетать рост и развитие патогенной микрофлоры, в то же время кислая среда является наиболее благоприятной для лакто- и бифидобактерий. Таким образом, лактулоза способствует восстановлению и поддержанию нормальной микрофлоры, обеспечивая тем самым полноценное всасывание питательных веществ, нормализацию процессов обмена белков, увеличение синтеза некоторых витаминов, продуцируемых микрофлорой кишечника. Принимают препарат перорально после еды. При запорах назначают взрослым в первые 3 дня терапии в дозе 15—40 мл/сут, потом переходят на поддерживающую дозу 10—25 мл/сут. Детям старше 6 лет и подросткам назначают в первые 3 дня лечения по 15 мл/сут, поддерживающая доза — 10 мл/сут. Детям от 1 года до 6 лет назначают 5—10 мл/сут. Детям младше 1 года назначают 5 мл/сут. Курс лечения составляет в среднем от 4 недель до 3—4 месяцев в зависимости от индивидуальных особенностей пациента.
При спазмах заднего прохода целесообразно применять нитраты. Однако использование этих препаратов ограничено, т.к. они оказывают выраженное вазодилатирующее действие, сопровождающееся появлением головной боли и слабости.
С противовоспалительной целью рекомендуется препарат салициловой кислоты Салофальк, выпускаемый в виде ректальных суппозиториев и суспензии. Назначают Салофальк ректально (2 суппозитория по 250 мг или 1 суппозиторий по 500 мг 3 раза в сутки). При тяжелых формах заболевания доза может быть удвоена. При длительном поддерживающем лечении и для профилактики рецидивов — 1 суппозиторий по 250 мг 3 раза в сутки. При применении ректальной суспензии содержимое одного резервуара вводят ректально 1 раз в сутки перед сном (предварительно рекомендуется очистить кишечник). Суточная доза составляет 30—50 мг/кг. Максимальная суточная доза составляет 3 г. Для профилактики рецидивов рекомендуется пероральный прием Салофалька в виде таблеток в дозе 15—30 мг/кг/сут. Суточная доза должна быть разделена на 2 приема.
Область заднего прохода и наружную часть трещины необходимо несколько раз в сутки смазывать мазью (Ультрапрокт, Постеризан, Натальсид, Проктозан). Курс лечения — 14 дней. После этого больному можно разрешить самостоятельный стул.
Противовоспалительное, местно-анестезирующее, противозудное действие оказывает комбинированный препарат Ультрапрокт, выпускаемый в виде свечей или мази. Две формы местного глюкокортикоида флуокортолона, входящие в состав Ультрапрокта, способствуют более быстрому заживлению трещины заднего прохода благодаря двухфазному действию, цинхокаин оказывает обезболивающий эффект как местный анестетик. Благодаря совместному аддитивному эффекту Ультрапрокт может применяться не только при трещинах заднего прохода, но и при геморрое.
Активное вещество препарата для местного лечения заболеваний аноректальной области Натальсида — альгинат натрия, представляющий собой природный полисахарид, получаемый из бурых морских водорослей. Оказывает выраженное гемостатическое действие, обладает противовоспалительными и репаративными свойствами. Назначают ректально по 1 суппозиторию 2 раза в сутки. Длительность курса лечения составляет 7—14 дней в зависимости от тяжести заболевания.
Несмотря на быстрое улучшение, во избежание рецидивов пациентам рекомендовано проводить лечение в течение 1 недели, но с меньшей частотой применения (мазь — 1 раз в сутки или 1 суппозиторий через день), даже если жалобы отсутствуют. Длительность лечения по возможности не должна превышать 4 недели. Мазь назначают 2 раза в сутки, в первый день — до 4 раз, перед введением мази в прямую кишку на тюбик накручивают наконечник, затем выдавливают небольшое количество мази непосредственно в анус. Суппозитории по 1 шт/сут вводят глубоко в прямую кишку, как правило, в первый день заболевания до 3 раз в сутки. В случае воспаленных, болезненных геморроидальных узлов рекомендуется начинать лечение с мази.
Комбинированный препарат для местного лечения заболеваний аноректальной области Проктозан оказывает противовоспалительное и анальгезирующее действие, способствует заживлению ран. Выпускается в виде ректальных суппозиториев и мази. При наружном применении мазь наносится на пораженный участок заднего прохода 2 раза в сутки. Перед применением кожу следует вымыть теплой водой и мягкой салфеткой (без мыла). При ректальном применении мазь при помощи прилагаемого аппликатора вводится в прямую кишку 1—2 раза в сутки (по возможности после опорожнения кишечника). Ректальные суппозитории применяют по 1 суппозиторию 1—2 раза в сутки (по возможности после опорожнения кишечника). Рекомендуется продолжение применения препарата в течение 8—10 дней после стихания острых явлений.
Неэффективность лечения является показанием к операции (растяжение сфинктера, частичная задняя сфинктеротомия).
В целях предупреждения возможного рецидива трещины из-за натуживания при дефекации больному необходимо употреблять пищу, содержащую достаточное количество растительной клетчатки. Для смягчения стула на ночь назначают следующие блюда: три отварные красные свеклы, натертые на крупной терке, с добавлением одной столовой ложки подсолнечного масла или сметаны с кусочком ржаного хлеба, два яблока, натертых на мелкой терке, или стакан однодневного кефира. Вместо бульона дают овощные супы. Утром натощак рекомендуют съесть намоченный в воде чернослив (6–8 ягод на стакан) вместе с настоем из него. Благоприятный эффект наблюдается при приеме на ночь одной столовой ложки жидкого вазелинового масла.
Для лиц, страдающих запором, этого может оказаться недостаточно. В таких случаях необходимо использовать средства для устранения запора. Следует подчеркнуть, что значительное послабление (особенно при назначении солевых слабительных) нежелательно, т.к. может привести к рецидиву трещины.
Хроническая трещина. Изменения, происходящие в хронической трещине прямой кишки, как правило, приводят к тому, что такую трещину (по существу, трофическую язву) невозможно излечить с помощью консервативных методов. Опыт показывает, что различные виды консервативного лечения в таких случаях приводят лишь к кажущемуся выздоровлению, т.к. под рубцом остаются точечные ходы, способствующие образованию прямокишечных свищей, затеков под кишку, и в конечном счете к ослаблению функции сфинктера.
Таким образом, хронические трещины требуют хирургического лечения (иссечение рубцово-измененного дна и краев язвы, а также гипертрофированных сосочков, наружного бугорка и геморроидальной бахромки).
В связи с тем, что трещина заднего прохода часто возникает в результате сильного натуживания, профилактические мероприятия должны быть направлены на борьбу с запором.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Ректальный пролапс — частичное или полное выпадение прямой кишки за пределы ануса. Выпадение может быть внутренним или в виде инвагинации прямой кишки, под которой понимают внедрение вышележащего участка кишечника в нижележащий, но не выходящее через анальное отверстие. В подавляющем большинстве случаев данное заболевание является полиэтиологичным, т. е. причин возникновения несколько, и их сочетание приводит к выпадению.[1][2][3]
Среди причин развития принято выделять неконтролируемые:
- наследственность;
- нарушение формирования кишечной стенки;
- нарушение формирования нейроиннервации кишечника.
И контролируемые:
- нарушения мышечного слоя прямой кишки;
- повышение внутрибрюшного давления.
Часто заболевание связано и с наличием длительно существующих нарушений акта дефекации, травматических или иных приобретенных нарушений иннервации кишечника, заболеваний дыхательной системы, сопровождающихся кашлем в течение продолжительного времени, тяжелой физической активностью,[4] а также многоплодной беременностью и различными гинекологическими факторами.
Зачастую диагностирование данного заболевания не представляет сложностей, если речь идет о наружном ректальном пролапсе. При данном состоянии больные жалуются на чувство инородного тела и неполного опорожнения. Явным признаком является выпячивание кишки через задний проход.[5]
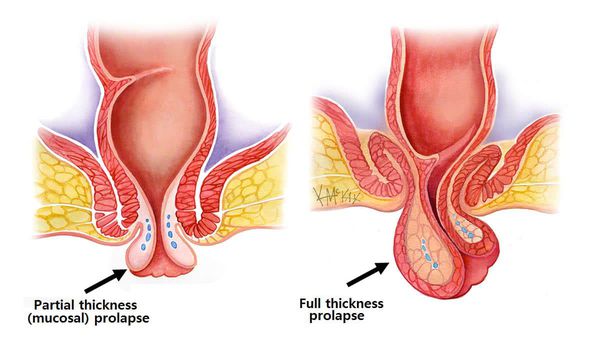
Также больные в некоторых случаях отмечают необходимость ручного вправления, после чего наступает облегчение. При внутренней инвагинации больные, как правило, предъявляют жалобы на затрудненную дефекацию, боли, выделение слизи и крови, необходимость введения пальцев через анальное отверстие.[6][7][8]
Вышеуказанные причины приводят к ослаблению мышечно-связочного аппарата прямой кишки, а также мышц тазового дна и промежности и вместе с повышением внутрибрюшного давления приводят к перемещению слоев кишечной стенки друг относительно друга, вызывая наружное или внутреннее выпадение.
В ГНЦК создана классификация выпадения прямой кишки, используемая большинством отечественных специалистов.[7][8] В данную классификацию входит 3 стадии в зависимости от условий, которые привели к выпадению:
1-я стадия — во время опорожнения кишечника;
2-я стадия — при физической активности;
3-я стадия — выпадение при ходьбе.
Помимо стадий, данная классификация описывает степень компенсации мышечного аппарата тазового дна:
- компенсации — самопроизвольное вправление при помощи сокращения мышечного аппарата тазового дна;
- декомпенсации — для вправления необходимо ручное пособие.
Кроме того, данная классификация описывает степень недостаточности анального сфинктера:
1-я степень — невозможность удерживать кишечные газы;
2-я степень — невозможность удерживать жидкую часть стула
3-я степень — невозможность удерживать любые каловые массы.
Иностранные специалисты придерживаются Оксфордской классификации, основанной на результатах рентгенологического исследования. В данной классификации выделяют:
1. высокая ректальная инвагинация;
2. низкая ректальная инвагинация;
3. высокая анальная инвагинация;
4. низкая анальная инвагинация;
5. выпадение прямой кишки.[9]
Самым опасным осложнением выпадения прямой кишки является ущемление выпавшего участка кишки. Как правило, при выпадении прямой кишки ущемление происходит при несвоевременном вправлении или при попытке грубого вправления. При ущемлении отмечается наличие нарастающей ишемии, развитие отека, в связи с чем вправить выпавший участок становится всё сложнее. При несвоевременном обращении за специализированной медицинской помощью может возникнуть некроз (омертвение) ущемленного участка.
Еще одним осложнением при частом выпадении прямой кишки является образование солитарных язв, которое связано с нарушением трофики кишечной стенки. Длительно существующие язвы могут приводить к кровотечениям, перфорациям и т. д.
Как правило, диагностика ректального пролапса не составляет особых трудностей. Если при ректальном осмотре видимого выпадения не выявляется, но при этом больной настаивает на выпадении, то его располагают в коленно-локтевую позу и просят натужиться. В некоторых случаях выпадение прямой кишки можно принять за выпадение геморроидальных узлов. Наличие концентрического характера складок будет говорить о выпадении прямой кишки, тогда как при выпадении геморроидальных узлов расположение складок будет радиальным.
«Золотым стандартом» в обследовании колопроктологических больных является рентгенологическая дефекография.[10][11] Данное исследование проводят при помощи рентген-контрастного вещества, которым заполняется просвет прямой кишки. Результаты проведенного исследования оцениваются, исходя из положения контрастированной кишки от лонно-копчиковой линии в покое и при натуживании. Выполнение дефекографии также позволяет выявить у больных ректо-, сигмо- и цистоцеле.
При внутренней инвагинации важное значение имеет ректороманоскопия, выполнение которой позволяет выявить наличие избыточных складок слизистой и заполнение просвета ректоскопа кишечной стенкой. Ректороманоскопия также позволяет выявить язвенные дефекты слизистой, отличительными особенностями которых является гиперемия участка слизистой с белым налетом. Примерно у половины больных отмечается изъязвление язвы, у четверти — полиповидные разрастания.[12][13] Немаловажным является выполнение видеоколоноскопии или ирригоскопии для выявления опухолей толстого кишечника.
При ректальном пролапсе и тем более внутренней инвагинации одним из ведущих методов лечения является хирургический, однако на начальных стадиях курс лечения нужно начинать с консервативных мероприятий. Основными направлениями терапии является нормализация стула и пассажа кишечного содержимого. С этой целью первым этапом назначаются диета, богатая клетчаткой, а также обильное питье. Следующим этапом является назначение слабительных препаратов, увеличивающих объем калового содержимого, а также усиление перистальтики кишечника. Широкое распространение получили лекарственные препараты семян подорожника, например “Мукофальк”. Последний назначают по 1 пакетику или 1 чайной ложке до 5-6 раз в сутки.
К консервативным методам лечения ректального пролапса относят и методы нейростимуляции. К таким методам относится БОС-терапия и тибиальная нейромодуляция. Данная терапия направлена на нормализацию иннервации. Метод биологической обратной связи основан на моделировании нормальных режимов работы мышц промежности и тазового дна. Методика представляет собой визуализацию сигналов от датчиков, расположенных в прямой кишке и на коже промежности. Данные выводятся на монитор или в виде аудиосигнала. Пациент, в зависимости от режима или запланированной программы, волевым усилием способен контролировать сокращения мышц. Регулярные процедуры позволяют получить положительный эффект у 70% больных с нарушением иннервации мышц тазового дна. Методика тибиальной нейромодуляции заключается в стимуляции тибиального нерва с целью укрепления мышц промежности и анального сфинктера. Два электрода устанавливаются на область медиальной лодыжки. Импульсы подаются с периодами расслабления и напряжения.
Консервативные методы утрачивают свою эффективность при дальнейшем развитии заболевания. В этих случаях необходимо прибегать к хирургическим методам коррекции. Все хирургические вмешательства в зависимости от доступа подразделяются на промежностные и трансабдоминальные, которые, в свою очередь, можно разделить на открытые и лапароскопические.
Несмотря на положительный эффект консервативных методов лечения, наиболее эффективным является применение хирургических методов коррекции ректального пролапса.[14] В настоящее время в мировой практике описано множество методик оперативного лечения выпадения прямой кишки. Все описанные методики возможно разделить в зависимости от применяемого доступа через промежность или через брюшную полость. Промежностные варианты лечения более предпочтительны для больных с имеющейся тяжелой сопутствующей патологией, поскольку такие операции менее травматичны. Наряду с меньшей травматичностью, стоит отметить высокую частоту рецидивов, а также послеоперационных осложнений.
Среди промежностных вмешательств выделяют такие операции, как:
- Делорма;
- Альтмеера;
- Лонго.
Суть операции по Делорма заключается в том, что слизистый слой рассекают по всей окружности на два сантиметра проксимальнее гребешковой линии. Далее после препаровки от подлежащего слоя иссекается выпадающий участок. На мышечный слой накладываются швы в продольном направлении для создания валика, после чего ушивается слизистый слой. Преимущества данной операции в небольшой травматичности и достоверном повышении функции анального сфинктера, что ведет к улучшению функцию удержания компонентов кала. Однако, исходя из данных различных исследований, встречаемость рецидивов выше, чем при операциях через брюшную полость, а частота осложнений, таких как острая задержка мочи, послеоперационные кровотечения и нарушение пассажа кишечного содержимого, достигают 15%.
При ректосигмоидэктомии или операции Альтмайера необходимо рассечь слизистый слой прямой кишки по всей окружности на два сантиметра выше зубчатой линии как при операции Делорма. Следующим этапом является мобилизация сигмовидной и прямой кишки и лигирование сосудов до уровня отсутствия избыточной подвижности. Далее отсекают избыточную слизистую, после чего необходимо наложить аппаратный или ручной анастомоз. Положительной стороной данного оперативного вмешательства является низкий процент кровотечений из линии анастомоза, его несостоятельностей, а также малое число гнойных осложнений в клетчатке таза. Рецидив заболевания составляет до 30%, которые, по данным исследований, уменьшаются в 3-4 раза, если дополнить данную операцию пластикой мышц леваторов.
Операция по Лонго, называемая еще трансанальной проктопластикой, подразумевает применение циркулярных сшивающих аппаратов. При данной операции на слизистую по передней и задней ее поверхности накладываются полукисетные швы. Далее поочередно на головке сшивающего аппарата затягивают сначала передний полукисетный шов с иссечением избытка слизистой, затем затягивают швы по задней полуокружности на головке сшивающего аппарата и отсекают избыток слизистой аналогично передней полуокружности. Операция по Лонго также может быть выполнена через брюшную полость, что расширяет возможности данной операции, позволяя применять ее у более широкого круга пациентов, в том числе с сопутствующей патологией. Частота послеоперационных осложнений достигает 47%.
Несмотря на минимальную травматичность промежностных вмешательств, высокий процент рецидивов обуславливает их ограниченную применимость. В последние годы все больший процент оперативных вмешательств выполняется через брюшную полость, а большинство предложенных методик являются либо модификациями описанных операций, либо представляют лишь исторический интерес и в настоящий момент не используются.
Минимальный процент рецидивов и лучшие, в сравнении с промежностными операциями, функциональные результаты обуславливают более широкое внедрение трансабдоминальных вмешательств. Стоить отметить, что из-за высокого процента послеоперационных осложнений у данного вида операций ограничивается его применение к пациентам пожилого возраста с тяжелой сопутствующей патологией.
Из наиболее распространенных вмешательств стоит отметить:
- метод передней резекции прямой кишки;
- ректопексию;
- ректопромонтофиксацию;
- хирургическое вмешательство по Уэллсу;
- хирургическое вмешательство по Зеренину-Кюммелю.
При передней резекции лапароскопическим или открытым способом, выполняют разрез в области корня брыжейки сигмовидной кишки вплоть до тазовой области, окаймляя прямую кишку. Далее необходима мобилизация сигмовидной и прямой кишки, при этом при наличии солитарной язвы мобилизацию производят ниже ее уровня, т. е. с захватом язвенного дефекта в мобилизованный участок. Производят отсечение выделенного участка и ушивание обоих концов кишки, зачастую применяют линейные аппараты для отсечения. Далее в приводящий конец кишки вводится головка циркулярного сшивающего аппарата, а через анальный канал вводят сам сшивающий циркулярный аппарат и, совместив головку с аппаратом, накладывают анастамоз конец-в-конец. После контроля гемостаза и состоятельности анастомоза операцию заканчивают. По данным исследований, процент рецидивов при такой операции увеличивается со временем и достигает 12-15%. Осложнения выявляются примерно у трети больных. Стоить учитывать возрастание числа больных, у которых развивается та или иная степень анальной инконтиненции (недержание), связанной с более низким выделением прямой кишки, необходимым для удаления низкой солитарной язвы.
При ректопексии прямая кишка фиксируется выше мыса крестца. Зачастую, первым этапом выполняют резекцию прямой кишки, при этом анастомоз располагают выше мыса крестца. Данный метод отличается относительно низким процентом рецидивов, достигающим 5%, тогда как послеоперационные осложнения встречаются примерно в 20%. Также некоторые исследования указывают на улучшение транзита по кишечнику.
Ряд авторов убеждены в необходимости субтотальной резекции кишечника, однако последние исследования указывают на отказ от расширенного объема у пациентов с анальной инконтиненцией, поскольку у больных происходит ухудшение функции анального сфинктера.
Ректопромонтофиксацию начинают с мобилизации прямой кишки справа от нее по задней и боковой полуокружности вплоть до латеральной связки. У женщин при наличии пролапса ректовагинальной перегородки последнюю рассекают и мобилизуют до анального сфинктера. У мужчин мобилизация проводится до границы средней и нижней трети ампулярного отдела прямой кишки по задней полуокружности. Далее к выделенной стенке кишки фиксируется сетчатый протез. При ректоцеле дополнительно фиксируется задний свод влагалища. Другой конец протеза фиксируют к промонториуму.
Схема ректопромонториофиксации
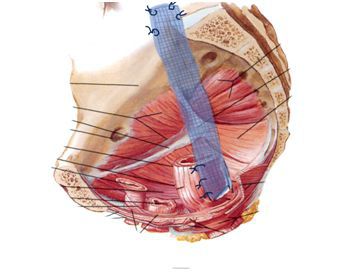
Обзор исследований с большим количеством пациентов выявил появление рецидивов в 3,5% случаев, тогда как послеоперационные осложнения встречались в 25%. Нарушения пассажа кишечного содержимого встречалось в среднем в 15% случаев.
Оперативный метод по Уэллсу заключается в рассечении брюшины над мысом крестца вплоть до тазовой брюшины и прямой кишки с обеих ее сторон. Далее выделяют кишку до мышц леваторов по задней и боковым полуокружностям, к которым фиксируют сетчатый протез. Другой конец протеза фиксируют к мысу крестца поперек оси последнего. Частота появления рецидивов после данного вида вмешательства достигает 6%, запоры встречаются у 20%, а признаки анальной инконтиненции встречаются примерно в 40% случаев.
Оперативный метод по Зеренину-Кюммелю заключается во вскрытии брюшины до Дугласового пространства спереди от прямой кишки, последнюю выделяют до леваторов. Далее от мыса и ниже накладывают швы, включая продольную связку, и продолжают линию швов на переднюю стенку прямой кишки. При затягивании швов происходит ротация на 180 градусов, производят ликвидацию глубокого кармана Дугласа. Рецидив, по данным литературы, встречается примерно у 10% больных.
При оперативном лечении ректального пролапса рецидивы наблюдаются в среднем примерно у 30% больных, при этом большая часть таких пациентов перенесли промежностные вмешательства.[15] Нарушения транзиторной функции толстого кишечника встречаются в среднем у трети пациентов.[16] Очень часто больные обращаются в довольно поздние сроки, когда выпадение прямой кишки является очевидным и имеются выраженные нарушения функции. Чем длительнее существует заболевание, тем более неблагоприятным является дальнейший прогноз. При этом увеличивается риск развития осложнений, угрожающих жизни, таких как толстокишечная непроходимость и некроз участка кишки.
С целью профилактики данного заболевания необходимо исключить описанные предрасполагающие факторы, которые возможно корригировать.
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 16 августа 2022 года; проверки требуют 2 правки.
| Трещина заднего прохода человека | |
|---|---|
 |
|
| МКБ-11 | DB50.0 |
| МКБ-10 | K60.0-K60.2 |
| МКБ-9 | 565.0 |
| DiseasesDB | 673 |
| MedlinePlus | 001130 |
| eMedicine | med/3532 ped/2938 emerg/495 |
| MeSH | D005401 |
Тре́щина за́днего прохо́да челове́ка (Ана́льная тре́щина) — спонтанно возникающий линейный или эллипсовидный продольный разрыв (дефект, рана или язва) слизистой оболочки заднепроходного (анального) канала человека, характеризующийся резкой болезненностью во время и после дефекации, эпизодически скудными примесями крови в кале. Является одним из самых распространённых проктологических заболеваний. По частоте уступает только геморрою[1][2][3].
Чаще всего трещина располагается по средней линии, по задней полуокружности заднего прохода (при положении больного на спине). Анальная трещина может появиться в любом возрасте, но более характерна для молодых людей. Развивается чаще всего у женщин молодого и среднего возраста. Часто трещины возникают без видимых причин, но могут появляться и из-за частого стула, диареи или запоров, при прохождении через задний проход твёрдого кала или при анальном сексе.
Классификация трещин[править | править код]

По характеру клинического течения[править | править код]
По характеру клинического течения различают следующие анальные трещины[1]:
- Острые трещины — обычно появляются после эпизода запора или диареи и самостоятельно заживают при нормализации стула.
- Хронические трещины — присутствуют более одного месяца, сопровождаются признаками хронического процесса (приподнятые каллезные края, обнажённая мышца сфинктера, сторожевой бугорок, гипертрофированная анальная бахромка).
Острые трещины заживают у 40-60 % больных при нормализации стула. Если этого не происходит, они могут стать хроническими в результате формирования порочного круга: в ответ на боль увеличивается тонус внутреннего анального сфинктера, то есть его спазм. За счёт повышенного давления трещина «скрывается» за складками анального канала и поэтому не может очищаться, что, в свою очередь, приводит к воспалению, боли и опять-таки усилению спазма сфинктера и т. д.
По локализации[править | править код]
По локализации различают следующие анальные трещины[1]:
- Задняя трещина — трещина, расположенная на задней стенке анального канала.
- Передняя трещина — трещина, расположенная на передней стенке анального канала.
- «Зеркальная» трещина — трещина, содружественно расположенная на задней и передней стенках анального канала.
По длительности существования[править | править код]
По длительности существования различают следующие анальные трещины[1]:
- Каллезная трещина — длительно существующая трещина с плотными омозолелыми краями.
Причины возникновения[править | править код]
Этиология заболевания связана с повышенным тонусом сфинктера.
Основными причинами возникновения анальных трещин являются[4]:
- Травма слизистой оболочки заднепроходного (анального) канала, возникающая при прохождении твёрдых сухих каловых масс во время запоров. Длительное растяжение анального канала приводит к травматическому повреждению его задней стенки, особенно у мужчин. Эта зона анального канала имеет анатомические предпосылки к образованию трещин, поскольку здесь сходятся мышцы анального жома. У женщин слабым местом анального канала является его передняя часть, где как бы сходятся вульва, влагалище и центр промежности. Поэтому трещины в передней части анального канала чаще встречаются у женщин. На боковых стенках анального канала трещины возникают редко[3].
- Диарея и воспалительные процессы аноректальной области[2].
- Роды (надрывы слизистой оболочки анального канала во время потуг и родов непосредственно).
- Поднятие тяжестей (анальный канал может травмироваться из-за резко возросшего в прямой кишке давления), избыточное напряжение или спазм анального сфинктера, рубцовые или другие процессы[2].
- Повреждения слизистой оболочки заднего прохода предметами извне (это могут быть клизмы, различные медицинские инструменты, игрушки для взрослых).
- Анальный секс[5].
- Нарушение работы сердечно-сосудистой системы и связанные с ней заболевания (застойные явления в области малого таза и прямой кишки, тромбофлебит, геморрой, облитерирующий атеросклероз, аневризмы, васкулиты и др.).
- Хронические заболевания верхних отделов желудочно-кишечного тракта (гастриты, холециститы, язва желудка, язва двенадцатиперстной кишки).
- Злоупотребление алкогольными напитками
и другие.
Симптомы[править | править код]
- Острая режущая боль в заднем проходе, обычно во время или после дефекации. Боль прекращается после опорожнения прямой кишки, но иногда спазм сфинктера заднего прохода может длиться несколько часов после этого, или быть постоянным. При хронической анальной трещине боль носит длительный характер, усиливается не только после стула, но и при длительном вынужденном положении. У пациентов появляется такой симптом, как «стулобоязнь». Пациенты всё чаще начинают прибегать к различным слабительным средствам, клизмам, становятся раздражительными, у них появляется бессонница[1][2][3].
- Кровотечение из заднего прохода, обычно не очень выраженное, в виде следов крови на нижнем белье больного и туалетной бумаге, а также на поверхности кала. Однако, при острой анальной трещине кровотечение может быть довольно сильным и литься струёй, что является опасным для жизни и может привести к анемии.
- Зуд в области заднего прохода.
Лечение[править | править код]
Лечение трещины заднего прохода имеет целью достижение нормального регулярного стула и снижение тонуса сфинктера.
Консервативное (нехирургическое) лечение[править | править код]
Консервативное (нехирургическое) лечение показано при острой анальной трещине.
Нехирургические способы лечения анальной трещины[1][2]:
- Нормализация режима дефекации путём включения в рацион больного пищи, богатой неперевариваемыми пищевыми волокнами (клетчаткой), применения средств, смягчающих кал, обильного питья для того, чтобы предотвратить запоры и стимулировать продвижение кала по кишечнику. При запорах рекомендованы слабительные препараты на основе лактулозы — «Дюфалак», «Нормазе», «Прелакс», «Форлакс» и др. Из ректальных суппозиториев при острых анальных трещинах используют «Анузол», «Неоанузол», «Ультрапрокт». Хорошо зарекомендовала себя в их лечении мазь «Ауробин».
- Тёплые сидячие ванночки в течение 10-20 минут несколько раз в день помогают пациенту снять излишнее напряжение мышц анального сфинктера и расслабить его, а также обеспечивают гигиенический режим. В отдельных случаях требуется использование специальных заживляющих кремов.
- Диетотерапия. Исключить из рациона питания острые блюда и специи, а также алкогольные напитки. Большую роль в регулировании стула играет клетчатка: варёная свёкла, курага, чернослив и прочее, она устраняет явления запора и усиливает перистальтику кишечника, разрыхляя и размягчая каловые массы.
- Медикаментозные средства, снимающие спазм внутреннего анального сфинктера:
- 0,2 % нитроглицериновая мазь местно (количество мази, помещающееся на кончике пальца, наносят на область заднего прохода дважды в день): вероятность заживления трещины в течение 4-8 недель — 40-60 %; побочные эффекты: головная боль (в частности, в начале лечения, может быть купирована парацетамолом), тахикардия. Противопоказан при приёме виагры (силденафила): риск злокачественной аритмии.
- 2 % мазь с дилтиаземом или 0,3 % с нифедипином: аппликации два или три раза в день на перианальную кожу; частота излечения такая же как при нитроглицериновой мази, меньше головная боль, но может вызывать большее раздражение.
- Свечи метилурацила утром и натальсида вечером, а также таблетки метилурацила 4 раза в день после еды.
- Инъекция ботокса во внутренний сфинктер: местная дезинфекция и инъекция 10-20 единиц ботулинотоксина А (суспензия в 1 мл 0,9 % раствора NaCl) непосредственно во внутренний анальный сфинктер на каждую из сторон (общее количество: 20-40 единиц). Ожидаемая вероятность излечения трещины в течение 6-12 недель — 80-85 %.
Хирургическое лечение[править | править код]
Хирургическое лечение показано при хронической анальной трещине. Обычно при этом заболевании выполняют иссечение участка слизистой анального канала и сфинктеротомию, суть которой состоит в том, что производится рассечение небольшой части внутреннего анального сфинктера. Это вмешательство приводит к расслаблению сфинктера, снимает болевой синдром в течение нескольких дней и создаёт условия для заживления. Полное заживление наступает через несколько недель[2]. Пересечение этой мышцы обычно не приводит к нарушению держания кала и не увеличивает пребывание больного в стационаре.
Профилактика[править | править код]
Для предупреждения заболевания и чтобы избежать покупку различных лекарств от геморроя[6], рекомендуется сначала выполнить следующие советы:
- гигиена заднего прохода;
- после дефекации подмывание холодной водой;
- полный отказ от жирной, мучной и острой пищи;
- включение в рацион слабящих продуктов;
- использование мягкой туалетной бумаги;
- после испражнений применение марганцовых ванночек.
Только специалист может, учитывая состояние организма пациента, степень развития заболевания, прописать необходимый препарат. Все лекарства имеют свои противопоказания, показания, особенный состав. Поэтому, какие из них лучше использовать для лечения, должен решать только специалист.
Примечания[править | править код]
- ↑ 1 2 3 4 5 6 Трещина анальная. Информация о заболевании. Лечение. Архивная копия от 8 декабря 2015 на Wayback Machine Официальный сайт Первого Московского государственного медицинского университета имени И. М. Сеченова // 1msmu.ru (недоступная ссылка с 14-06-2018 [1801 день])
- ↑ 1 2 3 4 5 6 Анальная трещина. Информация о заболевании. Архивная копия от 27 сентября 2017 на Wayback Machine Официальный сайт Клиники колопроктологии и малоинвазивной хирургии Первого МГМУ имени И. М. Сеченова // proctosite.ru
- ↑ 1 2 3 Анальная трещина. Информация о заболевании. Архивная копия от 2 марта 2019 на Wayback Machine Официальный сайт Государственного научного центра колопроктологии (ГНЦК) // gnck.ru
- ↑ Анальная трещина (трещина заднего прохода) — симптомы и лечение. Архивная копия от 8 ноября 2015 на Wayback Machine // gemors.ru
- ↑ What Causes Anal Fissures? (англ.), WebMD[en]. Архивировано 25 апреля 2019 года. Дата обращения: 14 июня 2018.
- ↑ Лучшие лекарство от геморроя для женщин: 6 советов по лечению. drgemor.ru. Дата обращения: 30 мая 2018. Архивировано 1 апреля 2019 года.
Выпадение прямой кишки
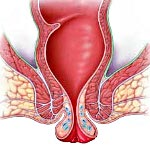
Выпадение прямой кишки – это нарушение анатомического положения прямой кишки, при котором происходит смещение ее дистальной части за пределы анального сфинктера. Может сопровождаться болью, недержанием кишечного содержимого, слизистыми и кровянистыми выделениями, ощущением инородного тела в заднем проходе, ложными позывами на дефекацию. Диагностика выпадения прямой кишки основывается на данных осмотра, ректального пальцевого обследования, ректороманоскопии, ирригоскопии, манометрии. Лечение обычно хирургическое, заключается в выполнении резекции и фиксации прямой кишки, пластики сфинктера.
Общие сведения
Под выпадением прямой кишки (ректальным пролапсом) в проктологии понимают выход через задний проход наружу всех слоев дистального отдела толстой кишки. Длина выпадающего сегмента кишки может составлять от 2 до 20 и более см. Довольно часто выпадение прямой кишки встречается у детей до 3-4-х лет, что объясняется анатомо-физиологической спецификой детского организма. Среди взрослых выпадение прямой кишки чаще развивается у мужчин (70%), чем у женщин (30%), преимущественно в трудоспособном возрасте (20-50 лет). Это связано с тяжелым физическим трудом, которым заняты в основном мужчины, а также особенностями анатомии женского малого таза, способствующими удержанию прямой кишки в нормальном положении.
Выпадение прямой кишки
Причины
Причины, обусловливающие выпадение прямой кишки, могут быть предрасполагающими и производящими. Предрасполагающими факторами выступают нарушения анатомического строения тазовых костей, формы и длины сигмовидной и прямой кишки, патологические изменения в мышцах тазового дна. Особую роль играет строение крестцово-копчикового отдела позвоночника, который представляет собой изгиб с обращенной кпереди вогнутостью. В норме прямая кишка располагается в области этой кривизны. При слабой выраженности или отсутствии кривизны, что часто встречается у детей, прямая кишка соскальзывает по костному каркасу вниз, что сопровождается ее выпадением.
Другим предрасполагающим моментом может служить долихосигма – удлиненная сигмовидная кишка и ее брыжейка. Замечено, что у пациентов ректальным пролапсом длина сигмовидной кишки в среднем больше на 15 см, а брыжейки – на 6 см, чем у здоровых людей. Также выпадению прямой кишки может способствовать ослабление мышц тазового дна и анального сфинктера.
К производящим факторам выпадения прямой кишки относятся те моменты, которые непосредственно провоцируют пролапс. Прежде всего, это физическое напряжение: причем выпадение может быть вызвано, как однократным чрезмерным усилием (например, поднятием тяжести), так и постоянной тяжелой работой, которая сопровождается повышением внутрибрюшного давления. Иногда патология является следствием травмы – падения на ягодицы с высоты, сильного удара по крестцу, жесткого приземления с парашютом, повреждения спинного мозга.
У детей частыми непосредственными причинами служат заболевания дыхательной системы, протекающие с надсадным мучительным кашлем – пневмония, коклюш, бронхит и др. К ректальному пролапсу также нередко приводят полипы и опухоли прямой кишки; заболевания ЖКТ, сопровождающиеся хронической диареей, запорами, метеоризмом; патология мочеполовой системы – мочекаменная болезнь, аденома простаты, фимоз и др. Во всех этих случаях отмечается постоянное натуживание, напряжение брюшной стенки и повышение внутрибрюшного давления.
У женщин пролапс прямой кишки может развиваться после многочисленных или тяжелых родов (при узком тазе у роженицы, крупном плоде, многоплодии) и сочетаться с выпадением матки, влагалища, недержанием мочи. Кроме того, проктологи предупреждают, что причиной выпадения прямой кишки может являться увлечение анальным сексом и анальной мастурбацией. Чаще всего этиология заболевания имеет мультифакторный характер с преобладанием ведущей причины, выяснение которой чрезвычайно важно для лечения патологии.
Классификация
Для специалистов в сфере клинической проктологии наибольший интерес представляет классификация типов и степеней выпадения прямой кишки. В типологической классификации различают грыжевой и инвагинационный варианты ректального пролапса. Грыжевой механизм выпадения обусловлен смещением вниз дугласова кармана и передней стенки прямой кишки. Слабость мышц тазового дна в сочетании с постоянным повышением внутрибрюшного давления постепенно приводят к пролабированию прямой кишки в анальный канал и выходу наружу.
Со временем участок выпадения прямой кишки становится циркулярным (с вовлечением всех стенок) и увеличивается. В грыжеподобный дугласов карман могут попадать смещающиеся вниз сигмовидная кишка и петли тонкого кишечника – так формируется сигмоцеле и энтероцеле. При кишечной инвагинации или внутреннем ректальном пролапсе происходит интраректальное внедрение части прямой либо сигмовидной кишки, как правило, без их выхода наружу.
По механизму, приводящему к выпадению прямой кишки, выделяют 3 степени ректального пролапса: I – выпадение связано только с дефекацией; II – выпадение связано с дефекацией и физической нагрузкой; III – выпадение происходит при ходьбе и в вертикальном положении тела.
В детской проктологии используется классификация выпадения прямой кишки, предложенная А.И. Ленюшкиным. По анатомическим критериям автор различает выпадение только слизистой оболочки прямой кишки и всех ее слоев. При 1-ой степени пролапса выпадает участок прямой кишки длиной не более 2-2,5 см; при 2-ой – 1/3-1/2 длины всей прямой кишки; при 3-ей – вся прямая, иногда также участок сигмовидной кишки. По клиническим критериям А.И. Ленюшкиным выделяются стадии выпадения прямой кишки:
- компенсированная – пролапс происходит во время дефекации и вправляется самостоятельно;
- субкомпенсированная – пролапс случается при дефекации и умеренной физическом напряжении; вправление выпавшей кишки возможно только с помощью ручного пособия; отмечается недостаточность анального сфинктера I степени;
- декомпенсированная – выпадение прямой кишки может быть связано с кашлем, смехом, чиханием; сопровождается недержанием газов и кала, недостаточностью сфинктера II-III степени.
Симптомы выпадения кишки
Клиника выпадения прямой кишки может развиваться внезапно или постепенно. Первый вариант характеризуется неожиданным началом, чаще всего связанным с резким повышением внутрибрюшного давления (физической нагрузкой, натуживанием, кашлем, чиханием и т. д.). Во время или после подобного эпизода развивается выпадение прямой кишки, сопровождающееся резкой болью в животе вследствие натяжения брыжейки. Болевой приступ может быть столь выраженным, что приводит к состоянию коллапса или шока.
Чаще отмечается постепенное развитие ректального пролапса. Вначале выпадение прямой кишки происходит только при натуживании во время акта дефекации и легко ликвидируется самостоятельно. Постепенно после каждого стула возникает необходимость вправлять прямую кишку рукой. Прогрессирование заболевания приводит к выпадению прямой кишки во время кашля, чихания, нахождения в вертикальном положении.
Выпадение прямой кишки сопровождается ощущением инородного тела в заднем проходе, дискомфортом, невозможностью удержания газов и каловых масс, частыми ложными позывами на дефекацию (тенезмами). Боль в животе усиливается при дефекации, ходьбе, нагрузке, а после вправления кишки уменьшается или совсем проходит.
При выпадении прямой кишки из заднего прохода происходит выделение слизи или крови, связанное с травмированием сосудов в отечной и рыхлой слизистой выпавшего участка. При длительном течении заболевания могут присоединяться дизурические нарушения – прерывистое или частое мочеиспускание. При внутреннем ректальном пролапсе на передней стенке кишки образуется солитарная язва многоугольной формы, диаметром 2-3 см. Язва имеет ровные края и неглубокое дно, покрытое фибрином; наличие грануляционного вала не свойственно. При отсутствии язвы может отмечаться очаговая гиперемия и отек слизистой.
Осложнения
При грубом или несвоевременном вправлении выпадение прямой кишки может осложниться ущемлением дистальной части органа. В этом случае быстро нарастает отек и нарушается кровоснабжение тканей, что может привести к некрозу участка прямой кишки. Наиболее опасным является одновременное смещение петель тонкого кишечника в брюшинный карман – при этом нередко развивается острая кишечная непроходимость и перитонит.
Диагностика
Выпадение прямой кишки распознается на основании результатов осмотра проктолога, функциональных проб и инструментальных исследований (ректороманоскопии, колоноскопии, ирригоскопии, дефектографии, манометрии и др.) При осмотре выпавший участок прямой кишки имеет форму конуса, цилиндра или шара ярко-красного либо синюшного оттенка с наличием в центре щелевидного или звездчатого отверстия. Отмечается умеренный отек слизистой и легкая кровоточивость при контакте. Вправление выпавшей кишки приводит к восстановлению кровотока и нормального вида слизистой. Если выпадение прямой кишки на момент осмотра не определяется, пациенту предлагают натужиться, как при дефекации.
Проведение пальцевого ректального исследования позволяет оценить тонус сфинктера, отличить выпадение прямой кишки от геморроя, низко расположенных и выпадающих через анальное отверстие анальных полипов. С помощью эндоскопического обследования (ректороманоскопии) легко выявляется кишечная инвагинация и наличие солитарной язвы на передней стенке прямой кишки. Проведение колоноскопии необходимо для выяснения причин выпадения прямой кишки – дивертикулярной болезни, опухолей и т. д. При выявлении солитарной язвы выполняется эндоскопическая биопсия с цито-морфологическим исследованием биоптата для исключения эндофитного рака прямой кишки.
Посредством ирригоскопии определяется наличие анатомических (долихосигмы, инвагинации) и функциональных изменений в толстой кишке (колостаза, нарушения пассажа бария). Степень ректального пролапса уточняется в ходе проведения дефектографии (проктографии) – рентгенокотрастного исследования, при котором рентгеновские снимки выполняются в момент симуляции акта дефекации. При проведении аноректальной манометрии оценивается функция мышц, окружающих прямую кишку и их участие в процессе дефекации. Женщинам с выпадением прямой кишки показана консультация гинеколога с осмотром на кресле.
Лечение выпадения прямой кишки
Мануальное вправление органа приносит лишь временное улучшение состояния и не решает проблему ректального пролапса. Параректальное введение склерозирующих препаратов, электростимуляция мышц тазового дна и сфинктера также не гарантируют полного излечения пациента. Консервативная тактика может применяться при внутреннем пролапсе (инвагинации) у лиц молодого возраста с анамнезом выпадения прямой кишки не дольше 3-х лет.
Радикальное лечение выпадения прямой кишки проводится только хирургически. Предложено много методик радикального устранения пролапса прямой кишки, которые могут выполняться промежностным доступом, путем чревосечения или лапароскопии. Выбор техники операции диктуется возрастом, физическим состоянием пациента, причинами и степенью выпадения прямой кишки.
В настоящее время в проктологической практике используются операции резекции выпавшего отрезка прямой кишки, пластика тазового дна и анального канала, резекция толстой кишки, фиксация дистального отдела прямой кишки и комбинированные методики. Резекция выпавшего отдела прямой кишки может проводиться путем его циркулярного отсечения (по Микуличу), лоскутного отсечения (по Нелатону), отсечения с наложением сборивающего шва на мышечную стенку (операция Делорма) и др. способами.
Проведение пластики анального канала при выпадении прямой кишки направлено на сужение заднего прохода с помощью специальной проволоки, шелковых и лавсановых нитей, синтетических и аутопластических материалов. Все эти методы используются довольно редко ввиду высокой частоты рецидивов выпадения прямой кишки и постоперационных осложнений. Лучшие результаты достигаются сшиванием краев мышц-леваторов и их фиксацией к прямой кишке.
При инертной прямой кишке, солитарной язве или долихосигме проводятся различные виды внутрибрюшной и брюшноанальной резекции дистальных отделов толстого кишечника, которые часто комбинируются с фиксирующими операциями. При некрозе участка кишки выполняется брюшнопромежностная резекция с наложением сигмостомы. Среди методов фиксации – ректопексии наибольшее распространение получили подшивание прямой кишки с помощью швов или сетки к продольным связкам позвоночника либо крестцу. Комбинированные хирургические методики лечения выпадения прямой кишки подразумевают сочетание резекции, пластики и фиксации дистальных отделов кишечника.
Прогноз и профилактика
Правильный выбор хирургического пособия позволяет устранить выпадение прямой кишки и восстановить эвакуаторную способность толстого кишечника у 75% пациентов. Стойкий безрецидивный эффект может быть достигнут только при исключении этиологических факторов выпадения прямой кишки (запоров, поносов, физического напряжения и пр.).
|
Литература 1. Клинические рекомендации. Колопроктология / Шелыгин Ю.А. – 2015 2. Клинические рекомендации по диагностике и лечению взрослых пациентов с выпадением прямой кишки, внутренней ректальной инвагинацией и солитарной язвой прямой кишки / Ассоциация колопроктологов России – 2013 3. Сравнительная оценка и выбор оптимальных методов хирургического лечения пациентов с выпадением прямой кишки / Васильев С.В., Попов Д.Е., Гайворонская С.С. // Бюллетень ВСНЦ СО РАМН – 2005 – №4 4. Современное представление о хирургическом лечении выпадения прямой кишки / Мусин А.И., Благодарный Л.А., Фролов С.А. // Астраханский медицинский журнал – 2011 – |
Код МКБ-10 K62.3 |
