Деформации грудной клетки у детей
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
Деформации грудной клетки у детей
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
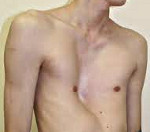
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
- I – вдавление грудины до 2 см; сердце не смещено;
- II – вдавление грудины 2-4 см; смещение сердца менее 3 см;
- III – вдавление грудины более 4см; смещение сердца более 3 см.
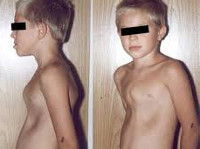
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
- I – выпячивание грудины до 2 см над нормальной поверхностью грудной клетки;
- II – выпячивание грудины от 2-х до 4 см.;
- III – выпячивание грудины от 4-х до 6 см.
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
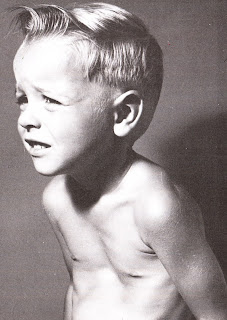
Клинические проявления воронкообразной деформации грудной клетки различаются в зависимости от возраста ребенка. У грудничков вдавление грудины обычно малозаметно, однако отмечается «парадокс вдоха» – грудина и ребра западают при вдохе, при крике и плаче ребенка. У детей младшего возраста воронка становится более заметной; отмечается склонность к частым респираторным инфекциям (трахеитам, бронхитам, рецидивирующим пневмониям), быстрая утомляемость в играх со сверстниками.
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Килевидная деформация грудной клетки у детей обычно не сопровождается серьезными функциональными нарушениями, поэтому основным проявлением патологии служит косметический дефект – выпячивание грудины вперед. Степень деформации грудной клетки у детей может прогрессировать с возрастом. При изменении положения и формы сердца могут иметь место жалобы на быструю утомляемость, сердцебиение и одышку.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.
Деформации грудной клетки у детей – лечение в Москве
Оглавление
- 1Виды и возможные причины
- 1.1Воронкообразная
- 1.2Килевидная
- 1.3Другие виды врожденных деформаций
- 1.4Приобретенные деформации
- 2Диагностика
- 3Лечение
- 3.1Операция при воронкообразной деформации
- 3.2Операции при килевидной деформации
- 3.3Операции при пороках развития
Деформации грудной клетки у детей и подростков встречаются примерно у 4% детей и подростков, причем чаще у мальчиков. Они представляют собой изменения формы груди, разные по степени выраженности и характеру. Это вызывает более или менее выраженный, а иногда и грубый эстетический недостаток. Учитывая особенности детской психики, он практически всегда приводит к появлению комплексов и нарушениям социальной адаптации.

Но помимо психологических проблем подобные патологии способны провоцировать серьезные осложнения со стороны органов грудной полости, в частности легких и сердца. Часть деформаций диагностируется еще в раннем возрасте, другие же обнаруживаются позднее, в частности в пубертатном периоде. Некоторые из них не требуют лечения, но большинство все же является показанием для проведения оперативного вмешательства.
Виды и возможные причины
Деформация грудной клетки у ребенка бывает врожденной или приобретенной. Первые встречаются чаще и представлены:
-
воронкообразной деформацией или ВДГК (90% случаев);
-
килевидной деформацией или КДГК (8% ситуаций).
В их развитии предполагается влияние наследственных факторов, вызывающих изменения в развитии костей и хрящей, патологии соединительной ткани. Это провоцирует деформации в хрящевых фрагментах ребер, что и обуславливает искривление грудной клетки в ту или иную сторону.
Преимущественно подобные нарушения обнаруживаются в период активного роста ребенка, т. е. в 5—6, 8—10, 13—15 лет. Они склонны прогрессировать до окончания периода роста скелета, т. е. до 15—17 лет или дольше. Поэтому чем раньше будут обнаружены первые признаки деформации, тем выше вероятность, что она приведет к грубым изменениям и осложнениям.

В зависимости от расположения дефекта относительно центральной оси все деформации разделяют на симметричные и ассиметричные.
Также причины могут крыться в наличии иных пороков развития или врожденных заболеваний. Причины деформации грудной клетки у подростка при отсутствии нарушений ранее способны заключаться в действии внешних факторов, т. е. они являются приобретенными в течении жизни. Хотя иногда врожденные патологии способны впервые проявляться только в пубертатном периоде.
Воронкообразная
Воронкообразная деформация грудной клетки у детей и подростков – самый распространенный вариант. Она заключается в западении грудины и передних отделов ребер разнообразной конфигурации и на разную глубину. На основании чего выделяют следующие морфологические варианты:
-
чаша – локальное, в основном симметричное западение, преимущественно локализованное в нижней части грудины;
-
блюдце – обширное вдавление вдоль всей передней поверхности грудной клетки, способное быть как симметричным, так и ассиметричным;
-
поперечный тип – впадина в большей степени растянута в горизонтальном направление и локализована ниже грудины;
-
эксцентричный тип – вдавление расположено в стороне от центральной линии и всегда является ассиметричным;
-
Гранд-Каньон – впадина напоминает глубокий канал, гораздо чаще других приводит к осложнениям.
Причины развития еще доподлинно неизвестны, хотя предполагается наследственная природа (у 25% больных близкие родственники страдают от аналогичных проблем). Часто она выявляется у детей с синдромом Морфана, дизрафическим статусом, нейрофиброматозом. Признаки патологии часто обнаруживаются сразу после рождения ребенка, а затем склонны прогрессировать с развитием разной степени тяжести отклонений в функционировании дыхательной и сердечно-сосудистой системы.
На фоне прогрессирования ВДГК наблюдается нарушение анатомических взаимоотношений в грудинно-реберном комплексе, что приводит к кардио-легочным отклонениям разной степени.
Со стороны сердечно-сосудистой системы частыми спутниками ВДГК становятся:
-
сдвиг и поворот сердца относительно продольной оси;
-
развитие пролапса митрального клапана;
-
расширение корня аорты.
Это вызывает боли в груди и обуславливает снижение уровня физической активности. Поэтому при подобном нарушении обязательно проводится ЭКГ. Но у детей школьного возраста, в том числе у части подростков, не всегда оно позволяет обнаружить зависимость между тяжестью деформации и изменениями на кардиограмме. Но по мере взросления и усугубления тяжести ВДГК они проявляются все отчетливее, а также наблюдается появление и нарастание соответствующей симптоматики.
Со стороны легких ВДГК способна провоцировать:
-
снижение ЖЕЛ;
-
падение МВЛ;
-
увеличение минутного объема вентиляции;
-
рост потребления кислорода в минуту.
Все это сопровождается затруднениями дыхания, отыдшкой. Их интенсивность зависит от степени деформации. Причем в тяжелых случаях одышка может беспокоить больных даже вне физической активности.
Сегодня разработано несколько методик расчета степени деформации. Одной из наиболее удобных и точных считается диагностика на основании грудинно-позвоночного индекса Гижицкой. Он рассчитывается как отношение самого меньшего размера ретростернального пространства от задней поверхности грудины до передней поверхности тел позвонков, межпозвонковых дисков, к максимальному. На основании этого выделяют:
-
1 степень – индекс равен 0,7 или более. Такая воронкообразная деформация грудной клетки у подростков или детей более раннего возраста считается компенсированной. При ней не наблюдается серьезных косметических дефектов и симптомов нарушений сердечной или легочной функции.
-
2 степень – 0,7—0,5. Это более серьезная форма патологии, которую еще называют субкомпенсированной. При ней уже отчетливо прослеживается изменение грудной клетки, а при физических нагрузках появляется одышка, тахикардия.
-
3 степень – менее 0,5. Это наиболее тяжелая, декомпенсированная стадия. При ней у больного наблюдается не только грубое искривление груди, но и выраженная одышка, тахикардия даже в спокойном состоянии.
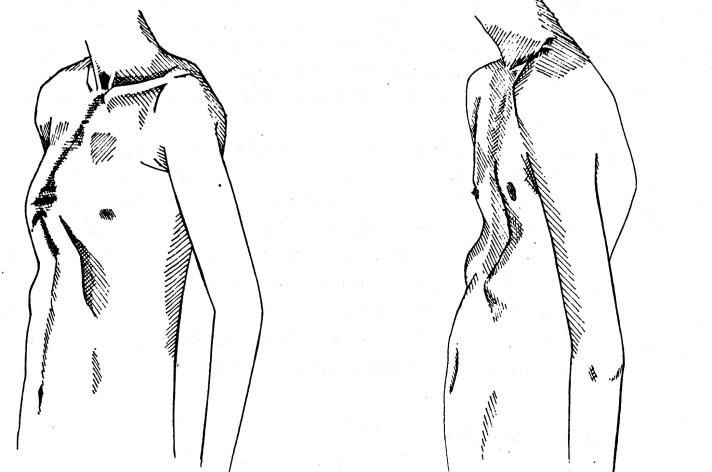
Килевидная
Килевидная деформация грудной клетки у детей и подростков – искривление в переднем направлении грудины и соединяющихся с ней ребер, в результате чего она приобретает форму выступающего вперед киля. Это в основном сопряжено с формированием эстетического недостатка, но почти никогда не оказывает влияния на работу внутренних органов.
КДГК может быть:
-
нижней или хондрогладиоларной – дефект расположен на уровне нижней или средней трети грудины;
-
верхней или хондроманубриальной – киль находится в верхней трети грудины.
-
латеральной или односторонней – дефект смещен в сторону от срединной линии;
-
реактивной – в основном становится осложнением операции по устранению ВДГК.
Чаще всего встречаются первые два типа КДГК.
Чаще обнаруживается килевидная деформация грудной клетки у подростков, поскольку в раннем возрасте изменения незаметны для невооруженного глаза. Но по ходу взросления ребенка они прогрессируют, особенно в периоды быстрого роста.

Таким образом, обычно выраженные дефекты являются следствием незамеченных или игнорируемых изменений в раннем школьном возрасте. Одной из причин формирования КДГК может выступать рахит. Сегодня это заболевание встречается редко, благодаря ранней диагностике и активной профилактике. Но все же на фоне дефицита витамина D в растущем организме ребенка происходит снижение минеральной плотности костей, что и вызывает искривление грудной клетки с образованием выпирающего киля.
Тем не менее нередко встречаются семейные случаи, что позволяет подозревать наследственную природу и развитие килевидной деформации вследствие сверхроста ребер.
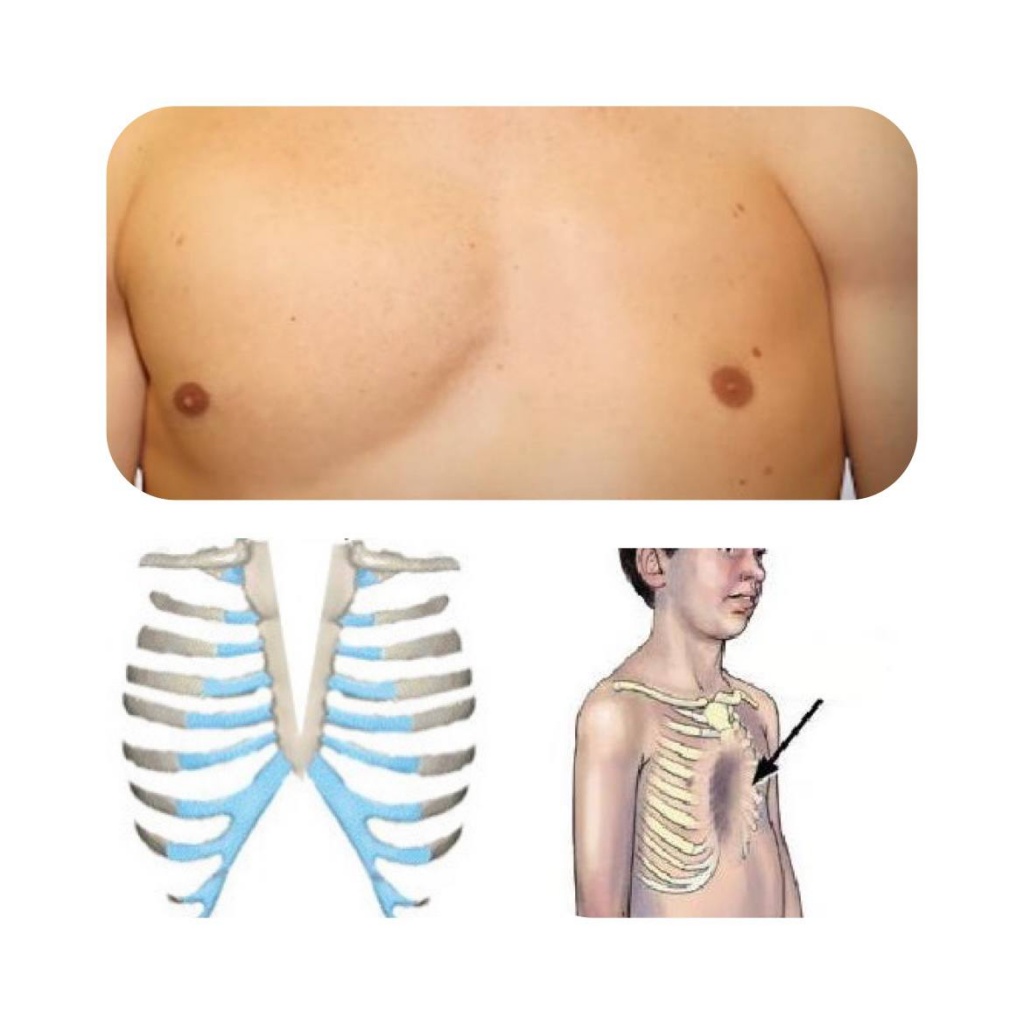
Другие виды врожденных деформаций
Деформация может быть вызвана другими пороками развития и болезнями. Но, к счастью, они встречаются достаточно редко. Поэтому их общая доля в структуре всех деформаций грудной клетки у подростков и детей составляет порядка 2%. В их числе:
-
Синдром Поланда – отсутствие обеих грудных мышц, молочных желез, гипоплазия или отсутствие 1-го или нескольких ребер. Это нарушает анатомию и вызывает вторичное искажение формы груди. Чаще всего нарушения развития наблюдаются справа.
-
Врожденная расщелина грудины – в большинстве случаев наблюдается в верхнем отделе грудины или же в зоне рукоятки. Если присутствует неполная расщелина, то зачастую нижняя треть и мечевидный отросток сохраняются. В любом случае данный порок развития сопряжен с выраженным эстетическим недостатком, но так же измененная грудина не способна в полной мере обеспечить защитную функцию, так как крупные кровеносные сосуды, часть сердца оказываются расположены прямо под подкожно-жировой клетчаткой, весьма тонкой в данной области. Это создает серьезную угрозу жизни ребенка.
-
Синдром Куррарино-Сильвермана – сложные деформации грудины и позвоночника, обусловленные слишком преждевременным закрытием зон роста грудины. Поэтому она останавливается в развитии раньше, чем это должно происходить в норме. По мере взросления ребенка отмечается меньший размер грудины, кифотическая и кифосколиотическая деформация позвоночника. Это сопровождается многоплоскостной углообразная деформация тела грудины и всего грудинно-реберного комплекса. Впоследствии развивается комбинированный килевороночный вариант деформации. Нередко это сопряжено с врожденными пороками сердца.
-
Изолированные деформации ребер –могут быть простыми (при аномалиях развития 1-го или двух ребер в виде удвоения, расщепления, слияния) или же сложными с вовлечением 3 и более ребер.
Приобретенные деформации
Причины деформации грудной клетки у ребенка приобретенного типа кроются в воздействии внешних факторов. Самыми распространенными из них являются:
-
нежелательные или неизбежные последствия операций, затрагивающих костно-хрящевой каркас и органы средостения, легкие, диафрагму, сердечную сумку;
-
травмы;
-
системные заболевания, сопровождающиеся метаболическими, эндокринными нарушениями;
-
воспалительные процессы, в числе которых инфекционные заболевания бронхолегочной системы, костной ткани (остеомиелит, туберкулез и пр.);
-
опухоли различной природы, расположенные в грудине, ребрах, органах грудной полости и спинном мозге.
В подобных ситуациях грудная клетка способна приобретать ладьевидную, бочкообразную конфигурацию. Также выделяют кифосколиотическую приобретенную деформацию, обусловленную кифотическим и сколиотическим искривлением позвоночного столба, их сочетанием.

Диагностика
Деформации грудной клетки часто видно невооруженным глазом. Их впервые замечают либо родители, либо врачи различных профилей при проведении обследования по другим поводам. В результате пациентов с признаками подобных нарушений направляют на рентген или КТ грудной клетки.
Эти методы дают точное понимание об особенностях строения всех костных, а КТ и хрящевых структур исследуемой области: грудины, ребер, позвоночника. Также результаты рентгена позволяют определить индекс Гижицкой и, соответственно, вычислить степень деформации. По данным КТ возможно рассчитать индекс Галлера по отношению расстояния между внутренней частью ребер к размеру просвета между грудиной и позвоночника в области ее максимального западения внутрь.
При вогнутых типах деформации, в частности воронкообразной, для оценки состояния дыхательной функции, работы сердечной мышцы проводятся:
-
ЭКГ;
-
УЗИ сердца;
-
спирография.

Лечение
Лечение деформации грудной клетки у ребенка консервативными путями практически безрезультатно, поскольку невозможно эффективно воздействовать на механизм ее развития. Поэтому основным способом коррекции имеющегося нарушения является хирургическое вмешательство. Оно назначается при:
-
серьезных косметических недостатках, смущающих ребенка;
-
наличии признаков изменений в функционировании внутренних органов;
-
тенденции к быстрому прогрессированию изменений;
-
деформациях 2—3 степени.
До момента его проведения пациентам назначаются дыхательная и лечебная гимнастика (ЛФК), рекомендуются спортивные занятия. Но подобные методы способны лишь укрепить мышцы и улучшить осанку, что уменьшает влияние на кардио-легочную систему, но не останавливает дальнейшее усугубление деформации и тем более не корректирует ее.
Но если ранее хирургические вмешательства на грудной клетке требовали широкого операционного доступа, то сегодня в арсенале торакальных хирургов множество малоинвазивных техник. С их помощью удается добиться не менее выраженного результата, но с выполнением всех необходимых манипуляций через разрезы длиной 3—4 см. Это позволяет не только снизить кровопотерю и степень травматизации тканей, но и сократить, а также существенно облегчить реабилитационный период, избежать образования обезображивающих длинных рубцов.

Поэтому в большинстве случаев госпитализация после операций требуется не более чем на неделю. Более того, малоинвазивные операции не требуют существенных ограничений в восстановительном периоде. Уже на 2-е сутки большинству пациентов разрешается ходить. После выписки из стационара показаны ЛФК, дыхательная гимнастика, а в дальнейшем плавание и прочие физические нагрузки, способствующие укреплению мышечного корсета.
Операция при воронкообразной деформации
Сегодня существует более 100 модификаций торакопластических операций, благодаря которым корректируется ВДГК. Они могут подразумевать применение:
-
стабилизирующих наружных конструкций;
-
внутренних металлических фиксаторов;
-
костных трансплантатов.
Также разработаны способы оперативной коррекции ВДКГ без применения специальных фиксаторов.
Все хирургические вмешательства, способные проводиться в подобных случаях, делят на радикальные и паллиативные. Первые позволяют максимально полно устранить дефект передней грудной стенки, вторые же призваны лишь внешне замаскировать его с помощью эндопротезов.
Поэтому как лечить деформацию грудной клетки у ребенка в конкретном случае выбирает торакальный хирург, основываясь на ее степени, характере сопутствующих заболеваний, возрасте больного и других факторах.
Практически все операции такого рода включают 2 этапа:
-
мобилизация грудинно-реберного комплекса;
-
стабилизацию в корригированном положении.
Они не проводятся детям младше 6 лет при отсутствии серьезных показаний к обратному.
Операции при килевидной деформации
Поскольку КДГК не сопряжена с осложнениями со стороны легких или сердца, ее коррекция выполняется преимущественно по эстетическим показаниям. Ранее были предпринятые попытки исправить дефект с помощью давящих корсетов. Но они не дали ожидаемого результата. Поэтому лечение деформации грудной клетки у подростков такого типа так же проводиться исключительно хирургическим путем.
Сегодня для этой цели может выполняться:
-
торакопластика, подразумевающая резекцию деформированных реберных хрящей;
-
корригирующая остеотомия грудины;
-
стабилизация грудинно-реберного комплекса в анатомически правильном положении.
Операции при пороках развития
При деформации грудной клетки на фоне синдрома Поланда в основном используются различные варианты реберных трансплантатов, взятых их других костей пациента. Иногда это дополняют перемещением широчайшей мышцы спины в позицию большой грудной мышцы.
Если нарушение обусловлено врожденной расщелиной грудины, при наличии возможности хирургическое лечение стараются провести как можно раньше. Это важно, так как отсутствие надежной защиты передней поверхности сердца и магистральных сосудов создает угрозу летального исхода при случайном падении или другом незначительном механическом воздействии на грудь. Поэтому чаще всего операция проводится еще на первом году жизни ребенка. В таком случае она заключается в сшивании по средней линии частей грудины. Если же до 1 года выполнить хирургическое вмешательство не удалось, то уже будет показана торакопластика. В ходе нее расщепленные части грудины частично иссекаются, а затем сшиваются. Это дополняется парастернальной косой хондротомией, что позволяет придать грудине больший размер и максимально приближенную к анатомически правильной форму, что минимизирует риск механического сдавливания внутренних органов.
Хирургическое лечение комбинированной деформации грудной клетки проводится редко, поскольку это часто дополняется пороками развития сердца, почек и других внутренних органов. При решении устранять дефект это осуществляется путем резекции деформированных реберных хрящей по обеим сторонам тела с дополнением операции поперечной клиновидной стернотомией. Для фиксации анатомических структур в максимально приближенном к норме положении используются титановые импланты.
Таким образом, в том, как исправить деформацию грудной клетки у подростка нет других вариантов, кроме оперативного пути. Но хирургическое вмешательство требуется не всегда, хотя при недовольстве собственной внешностью оно может быть выполнено даже без серьезных медицинских показаний. Подобное особенно важно для подростков, поскольку малейшие отклонения от нормы во внешнем виде способы вызывать психологические расстройства разной степени тяжести. При этом операция по исправлению деформации позволит избавиться от дефекта и не ощущать собственного отличия от окружающих. Но при выраженных изменениях хирургическое вмешательство обязательно, поскольку помогает устранить давление на внутренние органы и избежать развития нарушений с их стороны или же улучшить их функцию, если отклонения от нормы уже возникли.
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера проводятся серьезные научные исследования по вопросам диагностики и лечения врожденных и приобретенных патологий опорно-двигательного аппарата у детей. В частности, на базе первого отделения НМИЦ успешно внедрены передовые методы лечения врожденных и приобретенных деформаций грудной клетки. Данное направление активно развивается, благодаря научной и клинической деятельности наших специалистов.
Для каждого случая разрабатывается индивидуальный подход к лечению. Осуществляется консервативное или хирургическое вмешательство, в зависимости от особенностей состояния каждого конкретного пациента. Хирургические методы лечения деформаций грудной клетки применяются в рамках специализированной и высокотехнологичной медицинской помощи (ВМП в системе ОМС для всех граждан РФ, на платной основе – для иностранных граждан). Предоперационное обследование и лечение проводятся за счет государственного финансирования для пациента из любого региона России.
- Запись на консультацию
- Причины деформаций грудной клетки
- Приобретенные деформации
- Воронкообразная грудная клетка у ребенка
- Килевидная грудная клетка
- Современные методики лечения и операции
Деформация грудной клетки – это врожденное или приобретенное изменение костно-мышечного каркаса и формы грудной клетки.
В чём причина деформации грудной клетки у ребенка- вопрос, который волнует каждого родителя. По своей природе все деформации бывают или врождённые, или приобретённые.
Врождённые деформации грудной клетки у детей
Врождённая деформация грудной клетки у детей может быть связана с генетическими особенностями, и изменением формирования грудинно-реберного комплекса, что может формировать постепенное усиление деформации до завершения роста скелета ребёнка, подростка.
Врождённая патология бывает связана с неправильным развитием скелета (позвоночного столба, рёбер) из-за дисбаланса минерального и эндокринного обмена. Следствием может быть специфическое развитие тела:
- болезненная худоба;
- узкие плечи;
- высокий рост;
- выпирание лопаток и ключицы;
- впалая грудь на вдохе;
- длинные конечности;
- искривление позвоночника (сколиоз или кифоз).
Наследственная деформация определяется в 20-65% случаях деформаций грудной клетки. Есть заболевания и специфические синдромы, где данный вид деформации является одним из симптомов. Например, нередко патология развивается на фоне синдрома Марфана.
Синдром Марфана
Для этого заболевания характерна воронкообразная и килевидная деформация грудной клетки.
Синдром Марфана имеет следующие симптомы:
- астеническое телосложение;
- арахнодактилия;
- расслаивающаяся аневризма аорты;
- вывих или подвывих хрусталиков глаз (или иная патология зрения);
- биохимические изменения в обмене коллагена и гликозаминогликанов.
Развитию деформации грудной клетки может способствовать дисплазия соединительной и хрящевой тканей, причиной которой стали ферментативные нарушения.
Спорадические (ненаследственные) формы деформации
Ненаследственная деформация грудной клетки развивается вследствие тератогенных факторов, которые воздействуют на плод во время его развития. Чаще всего неправильное развитие обусловлено несинхронным, негармоничным ростом грудины, реберных хрящей.
Приобретенные деформации грудной клетки
Приобретённая деформация грудной клетки у ребенка развивается на фоне заболеваний легких и рёбер (включая опухолеподобные образования). Такая патология может привести к другим нарушениям организма, например, неправильной работе дыхательной системы или психологическим проблемам.
Для приобретённой деформации характерен ослабленный иммунитет, ребёнок часто болеет острыми респираторными вирусными инфекциями.
Затормаживается физиологическое развитие, появляется переутомляемость после слабых физических нагрузок. Наблюдаются резкие перепады в артериальном давлении.
Приобретённое искривление грудной клетки у ребёнка может развиться после перенесенных костно-мышечных заболеваний:
- Туберкулёз;
- Рахит;
- Сколиоз (С учётом того, что позвоночник и грудинно-рёберный комплекс является взаимосвязанной системой, при грубых деформациях позвоночника иногда отмечается выраженная деформация грудной клетки. Чаще деформируется задняя грудная стенка в виде рёберного горба, но бывают и сопутствующие деформации передней грудной стенки);
- Рёберный остеомиелит;
- Опухоли рёбер.
Патологию могут спровоцировать гнойно-воспалительные процессы в мягких тканях грудных стенок и плевры, травмы и ожоги грудной клетки. В ряде случаев деформация является следствием кардиохирургических операций после срединной стернотомии, которая может изменять рост грудины у ребёнка.
Виды деформации грудной клетки
Рыжиков Дмитрий Владимирович Рыжиков Дмитрий Владимирович (руководитель отделения общей костной патологии ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера, кандидат медицинских наук, врач высшей квалификационной категории, врач-травматолог-ортопед)
По типам чаще всего мы видим корпо-костальный тип, это деформация грудины в нижней части с вовлечением рёбер.
Манубриальный тип (манубрио-костальный) встречается гораздо реже, этот тип включает в себя деформацию Рукоятки грудины (это верхняя часть данной кости).
Также ортопеды дифференцируют ассиметричные формы деформации и её эластичность.
В каком возрасте и по каким симптомам можно обнаружить деформацию грудной клетки у ребенка?
Среди пациентов нашего Центра встречаются дети любого возраста. Большинство пациентов поступают именно с врождённой формой патологии. Иногда ребёнок рождается с уже заметной деформацией грудной клетки, но чаще всего мы видим ситуации, когда деформация становится заметной впервые в возрасте 6-8 лет и выраженно прогрессирует в 10-13 лет. Деформации грудной клетки могут увеличиваться, пока есть потенциал роста скелета, то есть в среднем до 15-17 летнего возраста. И чем выше рост родителей и активнее рост детей, тем выше риск формирования очень выраженной деформации. В отличие от деформации конечностей деформации грудной клетки нередко включают в свой перечень симптомов и нарушения работы органов грудной клетки.
Уникальные методы лечения в НМИЦ имени Г. И. Турнера
Виссарионов Сергей Валентинович Виссарионов Сергей Валентинович (Директор НМИЦ детской травматологии и ортопедии им. Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Сегодня наш Центр один из немногих, кто проводит уникальные операции по устранению воронкообразной деформации грудной клетки у детей (ВДГК) путём применения малотравматичных методов хирургической коррекции. А килевидные деформации грудной клетки у детей мы можем в некоторых ситуациях лечить консервативно путём использования специальных, разработанных в нашем Центре, брейсов для коррекции этого патологического состояния.
Лечением деформаций грудной клетки у детей и подростков занимается Клиника общей костной патологии нашего центра.
- Консервативные методы и хирургическое лечение патологии грудной клетки
Как попасть на лечение в Центр детской травматологии и ортопедии имени Турнера (ранее Научно-исследовательский детский ортопедический институт им. Г.И. Турнера)
Решение о возможности и необходимости госпитализации в клинику НМИЦ принимается после консультации специалиста профильного отделения и рассмотрения Подкомиссией Врачебной Комиссии Центра по отбору пациентов.
Для тех пациентов, кто не может приехать на очную консультацию, есть 2 варианта:
- Обратиться к врачу по месту жительства и запросить телемедицинскую консультацию в режиме врач/ врач.
- Отправить запрос на заочную консультацию с прикреплением всех необходимых документов. Включая скан заключения лечащего врача. Для врача важно получить информацию по форме деформации (фото грудной клетки справа и слева — обязательны), также важно прислать данные о ФУНКЦИИ СЕРДЦА И ЛЕГКИХ (экг, эхо-кг, спирография)
Деформация грудной клетки: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Под деформацией грудной клетки понимают различные по степени выраженности изменения формы ее костных структур, в некоторых случаях проявляющиеся не только косметическим дефектом, но и приводящие к функциональным нарушениям со стороны дыхательной и сердечно-сосудистой систем за счет сдавления и смещения органов грудной полости. Грудная клетка – часть туловища, образованная соединенными между собой с помощью суставов грудиной, ребрами, позвонками, а также мышцами.
Иными словами, грудная клетка представляет собой костно-мышечный каркас, защищающий жизненно важные органы от внешних воздействий.
Грудная клетка меняется по мере роста и развития человека, а у взрослых людей ее форма и величина зависят от пола, развития мускулатуры и органов дыхания, рода деятельности, образа жизни. Форма грудной клетки имеет несколько вариантов нормы: плоская, цилиндрическая и коническая.
Разновидности деформаций грудной клетки
Все деформации грудной клетки делят по происхождению на врожденные и приобретенные. К врожденным дефектам относят воронкообразную, килевидную, комбинированную деформации грудной клетки и более редкие дефекты развития. Воронкообразная грудная клетка характеризуется западением грудины и передней грудной стенки. Это самая частая деформация – она составляет около 80% от всех деформаций (встречается в 3 раза чаще у мальчиков) и в 25% случаев носит наследственный характер.
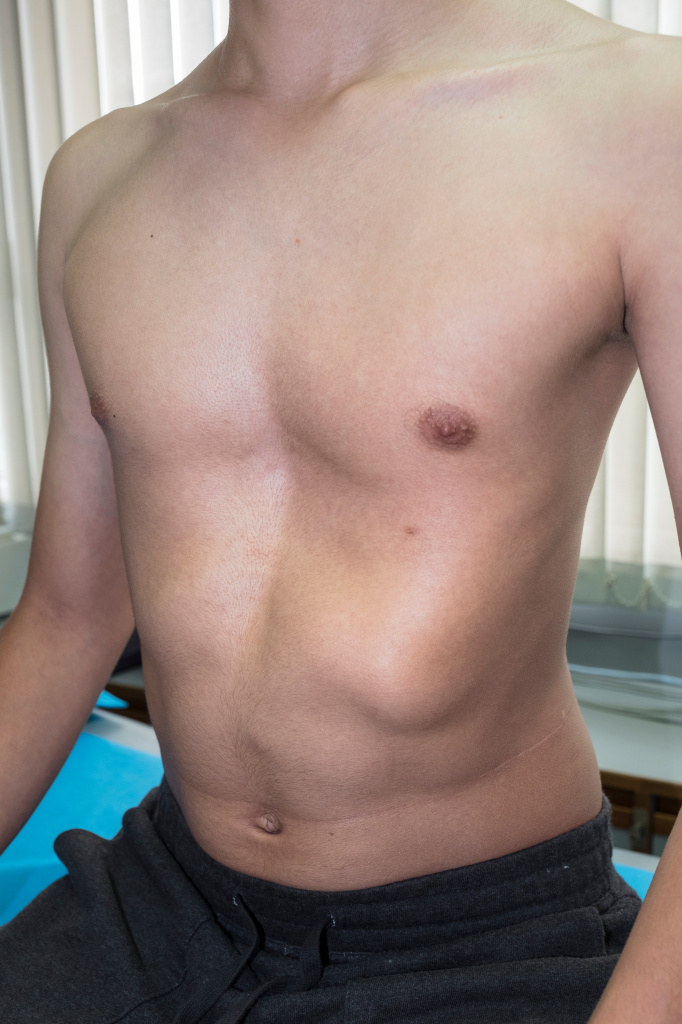
Килевидная грудная клетка увеличена в переднезадней своей части, грудина выступает вперед в виде киля. Встречается с частотой от 6 до 20%, чаще у представителей мужского пола.
Приобретенной деформацией грудной клетки может быть ладьевидная, эмфизематозная, или бочкообразная, паралитическая, кифосколиотическая, а также килевидная грудная клетка (рахитическая).
По форме деформации подразделяют на симметричные и асимметричные.
Для определения степени выраженности деформации проводят рентгенографию грудной клетки или компьютерную томографию (КТ).
На рентгенограмме вычисляют отношение наименьшего размера между грудиной и телом позвонка к наибольшему, что является индексом Гижицкой. В зависимости от полученного значения выделяют четыре степени деформации. При проведении компьютерной томографии определяется индекс Галлера (компьютерно-томографический индекс), который равен отношению горизонтального расстояния между внутренней частью ребер к расстоянию между грудиной и телом позвонка в месте наибольшего западения грудины.
По стадии деформации бывают компенсированными, субкомпенсированными и декомпенсированными. При компенсированной деформации косметический дефект незначителен, одышки и учащенного сердцебиения не наблюдается. При субкомпенсированной деформации косметический дефект выраженный, есть одышка и тахикардия при физической нагрузке. При декомпенсированной деформации косметический дефект обезображивающий, одышка и тахикардия присутствуют в покое.
Возможные причины деформации грудной клетки
Врожденные деформации грудной клетки связаны с генетической аномалией развития хрящевой и костной ткани, а также нередко сочетаются с дефектами соединительной ткани (при наследственных заболеваниях: синдромах Марфана, Элерса–Данло и др.). Одни виды деформаций можно диагностировать в грудном или раннем детском возрасте (реберно-мышечный дефект, расщелина грудины). Другие дебютируют и прогрессируют в периоды ускоренного роста организма, в основном такие скачки происходят в возрасте 5–6, 8–10, 13–15 лет.
Приобретенные деформации грудной клетки возникают в результате внешних воздействий (травм, ожогов, оперативных вмешательств, например, по поводу кардиологической патологии) или перенесенных заболеваний (чаще воспалительного характера или инфекционных, связанных с нарушением обмена кальция).
Заболевания, при которых возникает деформация грудной клетки
К заболеваниям, вызывающим деформацию грудной клетки и связанным с нарушением кальциевого обмена, относят рахит.
Рахит – заболевание детского возраста, при котором вследствие различных причин у интенсивно растущего организма возникает полигиповитаминоз с преимущественным снижением уровня витамина D – кости теряют минеральную плотность и деформируются в процессе роста ребенка, грудная клетка приобретает килевидную форму. В настоящее время деформации встречаются реже, т.к. рахит распознается на ранних стадиях.
Для сирингомиелии характерно наличие полости, заполненной жидкостью, расположенной в спинном мозге. Заболевание может возникнуть из-за нарушения развития эмбриона, в связи с родовой травмой, травмой спинного мозга, препятствием оттока спинномозговой жидкости. Стенки полости оттесняют окружающие ткани, которые состоят из нервных клеток и проводящих путей нервной системы. Вследствие этого нарушается иннервация мышц, в том числе образующих каркас грудной клетки. На поздних стадиях это может привести к искривлению позвоночника и формированию ладьевидного вдавления на передней поверхности грудной клетки.
Остеомиелит – инфекционно-воспалительное гнойно-некротическое поражение костной ткани, возбудителями которого могут быть стафилококки, стрептококки, кишечная палочка и др.
Остеомиелит ребер возникает крайне редко, чаще является посттравматическим, реже – бактериальным, когда бактерии попадают в костную ткань с током крови или распространяются контактно (например, при гнойном поражении оболочки легких).
В остром периоде на первый план выступают такие симптомы, как повышение температуры тела до 39–40°C, боль, покраснение, отек в области пораженного ребра.
Среди инфекционных заболеваний особое значение имеет туберкулез. К деформациям грудной клетки может привести не только туберкулез легких (на поздних стадиях), но и туберкулез костей (грудины, ребер, позвонков). Процесс протекает по типу остеомиелита, но вызывает его специфический возбудитель – палочка Коха. При туберкулезе ребер или грудины внешне определяется припухлость и болезненность в области поражения. При туберкулезе позвоночника поражаются и разрушаются тела позвонков, что проявляется болью, на поздних стадиях деформируется позвоночный столб. Заболевание сопровождается повышением температуры тела до 37,2–37,6°С, общим недомоганием, ночной потливостью, отсутствием аппетита, потерей веса.
Эмфизема легких – заболевание, при котором необратимо разрушаются и теряют эластичность стенки альвеол, структурных элементов легочной ткани, нарушается газообмен и возникает повышенная воздушность легких. Эмфизема может возникнуть самостоятельно или на фоне обструктивных болезней легких.
Из-за повышенной воздушности легочной ткани грудная клетка увеличивается в объеме, как бы застывая на вдохе (становится бочкообразной).
При заболеваниях легких и плевры, приводящих к формированию в них соединительной ткани и уменьшению их размеров, грудная клетка деформируется по типу паралитической – уменьшается, уплощается, на стороне поражения втягиваются межреберные промежутки.
К каким врачам обращаться при деформации грудной клетки
Первичную оценку состояния может провести
терапевт
, врач общей практики,
педиатр
. При наличии показаний пациента направляют к узким специалистам, таким как хирург, травматолог-ортопед, фтизиатр, онколог,
кардиолог
, психолог, генетик,
эндокринолог
, отоларинголог и др.
Диагностика и обследования при деформации грудной клетки
До назначения лечения врачу необходимо оценить вид и форму косметического дефекта, выяснить, когда и при каких обстоятельствах он возник.
Следует обязательно сообщить врачу о других симптомах, если таковые имеются: общей слабости и утомляемости, эпизодах повышения температуры тела, одышке, учащенном сердцебиении.
При необходимости для оценки состояния внутренних органов или уточнения показаний для хирургического лечения специалист назначит дополнительные методы обследования: рентгенографию грудной клетки в двух проекциях с расчетом индексов, общий анализ крови с лейкоцитарной формулой и СОЭ, общий анализ мочи, спирографию, электрокардиографию, эхокардиографию (ЭхоКГ) компьютерную томографию органов грудной клетки и средостения, магнитно-резонансную томографию грудной клетки.
Что делать при деформации грудной клетки?
В случае возникновения видимой деформации грудной клетки и/или наличия сопутствующих симптомов необходимо обратиться к врачу с целью выявления причин, постановки диагноза, определения степени поражения внутренних органов и скорейшего начала лечения.
При отсутствии показаний к хирургическому лечению необходимо наблюдаться у врача и регулярно проходить медицинский осмотр, проводить курсы консервативного лечения, следить за своим состоянием, быть настороженным в отношении появления одышки, эпизодов учащенного сердцебиения и др.
Лечение деформаций грудной клетки
При вторичных деформациях грудной клетки на первый план выходит лечение основного заболевания, затем, при необходимости, выполняют коррекцию деформации.
При первичных деформациях I–II степени, если косметический дефект не доставляет пациенту значительного психологического дискомфорта, проводят консервативное лечение: массаж, физиотерапию, лечебную физкультуру.
Показаниями для хирургического лечения являются деформации III–IV степени, прогрессирование деформации, психологический дискомфорт, нарушение движения грудной клетки при вдохе, сдавление или смещение сердца по данным КТ, ЭхоКГ, сдавление легких по данным КТ, нарушения показателей легких по данным спирографии и др.
Существует несколько методов оперативного вмешательства, которые используются для коррекции деформации грудной клетки: удаление и иссечение ребер, разобщение костей, хрящей и установка металлоконструкций. В настоящее время разработаны методики малоинвазивных операций.
Источники:
- Комолкин И.А., Агранович О.Е. Клинические варианты деформаций грудной клетки (обзор литературы). Журнал клинической и экспериментальной ортопедии им. Г.А. Илизарова. Т. 23(2), 2017. С. 241-247.
- Аксельров М.А., Разин М.П., Сатывалдаев М.Н., Вольский Г.Б., Скобелев В.А., Батуров М.А. Килевидная деформация грудной клетки. Российский вестник детской хирургии, анестезиологии и реаниматологии. 8 (3), 2018. С. 45-52.
- Клинические рекомендации «Туберкулез у взрослых». Разраб.: Российское общество фтизиатров, Ассоциация фтизиатров. – 2022.
- Клинические рекомендации «Туберкулез у детей». Разраб.: Российское общество фтизиатров. – 2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Эксперт: Дмитрий Владимирович Рыжиков – к.м.н., врач высшей категории, врач- травматолог-ортопед, руководитель первого отделения общей костной патологии Национального медицинского исследовательского центра детской травматологии и ортопедии им. Г.И. Турнера.
Актуальность. По прежнему частой выявляемой ортопедической патологией у детей и подростков остается деформация грудной клетки, кроме значимого для пациента косметического дефекта, данная аномалия развития может сопровождаться нарушением работы внутренних органов.
– Дмитрий Владимирович, что такое врожденная деформация грудной клетки и насколько она распространена среди детей?
– Деформация грудной клетки – это различные по типу и степени выраженности изменения формы преимущественно грудины и ребер, которые приводят к функциональным нарушениям со стороны дыхательной и сердечно-сосудистой систем за счет сдавливания и смещения органов грудной клетки. Часто сопровождаются нарушением осанки. Патология нередкая – около 4% родившихся детей имеют дисгармоничный рост данной зоны и к нам на оперативное лечение ежегодно поступает более 150 детей со всей России. Отмечу, что это заболевание чаще встречается у мальчиков, нежели у девочек.
– Какие виды деформации грудной клетки существуют?
– По причине формирования все деформации можно разделить на врождённые и приобретённые. Самым распространенным типом являются деформации на фоне реберной дисплазии, то есть врожденной причины, формирующей асинхронный рост грудинно- реберного комплекса.
Есть типичные деформации, например, «корпо-костальный» тип килевидной деформации в нижней части грудины с вовлечением ребер. При «манубриальном» типе, который встречается гораздо реже, происходит деформация верхней её части.
Вообще из всех типов деформаций, самым распространенным вариантом остается воронкообразная деформация грудной клетки, которая, к сожалению, чаще других сопровождается кардио-респираторными нарушениями. Разумеется, это далеко не все варианты деформаций грудной клетки. На данный момент времени ортопеды используют ряд классификаций по типу деформации, степени, форме.
– Сколиоз позвоночника, способствующий внешне неодинаковому расположению ребер, и непосредственно деформация грудной клетки – это одно и то же?
– Сколиоз и деформации грудной клетки – отдельные патологии. Нужно понимать, что не все деформации позвоночника, осанки являются сколиозом. Сколиоз – это деформация позвоночника с торсионным компонентом (скручиванием отдельных элементов каждого позвонка в зоне деформации позвоночника). Другое дело, что сочетание ассиметричной осанки и деформации грудной клетки встречается часто, так как позвоночник и ребра являются взаимосвязанной системой.
– Какие симптомы сопутствуют деформации грудной клетки?
– Нередко ребенок с деформацией грудной клетки не отмечает каких-либо жалоб и считает себя здоровым. Только при грубой деформации (например, воронкообразной) появляется одышка, ощущение сердцебиения при физической нагрузке, быстрая утомляемость. Подобные жалобы характерны не только для воронкообразной деформации. Деформации грудной клетки встречаются на фоне системных заболеваний с дисбалансом минерального и эндокринного обмена, следствием чего могут быть специфические особенности тела пациента: болезненная худоба, узкие плечи, высокий рост, выпирание лопаток и ключицы, впалая грудь, длинные конечности, искривление позвоночника и тут бывает сложно дифференцировать причину жалоб (деформация грудной клетки или основной соматический статус пациента). Иногда, даже получая от ребенка подобные жалобы, родители не всегда реагируют на них своевременно. Чаще всего родители узнают о заболевании ребёнка в его дошкольном или школьном возрасте, случайно увидев асимметрию или необычную форму грудной клетки. Быстрее замечают такую ситуацию в семьях, где подобная патология была ранее выявлена у других родственников.
– Как влияет патология, о которой мы говорим, на дыхание и подверженность заболеваниям легких?
– Деформации грудной клетки нередко сопровождается нарушением работы внутренних органов, и в этом её главное отличие от, например, деформации конечностей. Поэтому для классификации тяжести воронкообразной деформации выделены три формы состояния пациента в зависимости от физического самочувствия.
При самой сложной, декомпенсированной форме, у ребенка страдает самочувствие и снижается физическая форма, формируются нарушения клапанного аппарата сердца, уменьшается жизненная емкость легких. Это называют кардиореспираторным синдромом, который уже неоспоримо является причиной для решения вопроса о оперативном лечении.
– Какое лечение назначается при деформациях грудной клетки?
– Для каждого случая разрабатывается индивидуальный подход к лечению. Мы рассматриваем как консервативные, так и хирургические методики в зависимости от особенностей состояния каждого конкретного пациента, типа, формы и характера патологии. Например, килевидные деформации подчас мы лечим, не прибегая к скальпелю, за счет использования разработанных в нашем центре брейсов, которые корректируют это патологическое состояние. Безусловным преимуществом ортезирования является отсутствие необходимости в стационарном режиме. Пациент проходит лечение амбулаторно, поддерживая обычный образ жизни с периодическими консультациями в очном или дистанционном варианте с нашими врачами.
Хирургическое вмешательство применяется в тех случаях, когда консервативные методы не дают ожидаемого эффекта. Если раньше практически все виды деформации грудной клетки оперировали, используя методики вмешательства с широким операционным доступом, то сейчас в нашем центре применяются малотравматичные технологии и разработки, которые позволяют быстрее восстановить пациенту здоровье и уменьшить реабилитационный период, дают максимальный косметический результат. Благодаря малоинвазивным процедурам лечение пациента в условиях стационара длится, в среднем, неделю, а бытовые ограничения действуют не более двух месяцев.
– Как проходит оперативное вмешательство по поводу деформации?
– Абсолютное большинство наших операций при средних и тяжёлых степенях деформации грудной клетки осуществляются из операционных доступов до 35–40 мм длиной, имеют высокий исправляющий эффект, оставляют минимальные послеоперационные рубцы. Для коррекции воронкообразной грудной клетки проводится модифицированная малоинвазивная операция Д. Насса, состоящая из трех этапов: установка пластины, период её ношения и последующее удаление. Пациенту под общим наркозом делаются небольшие операционные доступы по боковым поверхностям грудной клетки в точках, строго рассчитанных индивидуально для каждого. Затем врачи устанавливают предварительно сконструированную титановую пластину, а к легким подводят мягкие силиконовые дренажи для удаления воздуха, после чего ушивают раны косметическим швом.
– Как изменяется деформация по мере взросления?
– Клинические случаи бывают разными: у одних детей при рождении уже отчетливо заметны изменения. У других – только в возрасте 6–8 лет родители могут заподозрить что-то неладное и увидеть прогрессию деформации позднее, чаще – в 10–13 лет. Но общая тенденция такова, что пока есть потенциал роста скелета, до 15–17 лет, деформация будет увеличиваться. Её темпы будут зависеть не только от активности роста ребенка, но и от наследственных факторов: чем выше рост родителей, тем более выраженными бывают деформации опорно-двигательного аппарата у детей.
– В каких случаях необходима консультация врача? Какие обследования могут потребоваться?
– Деформация грудной клетки – серьезная патология, поэтому для врача важно получить как можно более полную информацию о форме заболевания и данные о функции сердца и легких пациента: ЭКГ, ЭХО-КГ, спирография. Для предоперационного обследования мы используем реконструкцию исходной формы грудной клетки по мультиспиральной компьютерной томографии, которая позволяет исключить сопутствующие патологии органов грудной клетки, что снижает риск интраоперационных осложнений. Кроме того, проводится фото и видеофиксация исходной деформации, что облегчает предоперационное планирование и последующее наблюдение с оценкой достигнутой коррекции. Решение о возможности и необходимости госпитализации в клинику НМИЦ принимается специальной комиссией после консультации со специалистом профильного отделения. Также пациенты могут воспользоваться дистанционной помощью врачей. Для этого достаточно обратиться к врачу по месту жительства и запросить телемедицинскую консультацию в режиме «врач – врач» или самостоятельно отправить зарос на заочную консультацию с прикреплением всех необходимых документов, в том числе, отсканированное заключение лечащего врача, фото грудной клетки слева и справа, данные о функции сердца и легких.
– Каков период восстановления и что включает в себя реабилитация?
– Благодаря многолетней работе по внедрению малоинвазивных операций центру удалось выйти на лидирующие позиции в России и за рубежом в части послеоперационного восстановления пациентов. Уже в первые сутки после проведенного вмешательства дети могут самостоятельно сидеть, а на второй день подниматься на ноги. Поэтому процесс восстановления идет быстро. Что касается реабилитации, то детям с такими патологиями необходимы дозированные и специфические физические нагрузки, поскольку укрепление тонуса мышц грудной клетки затормаживает развитие деформации. Такой эффект даёт, например, плавание. Данный вид спорта развивает и укрепляет опорно-двигательный аппарат и мышечную массу. Хирургические методы лечения деформаций грудной клетки применяются в рамках специализированной и высокотехнологичной медицинской помощи в рамках системы ОМС. Предоперационное обследование и лечение проводятся за счет государственного финансирования для пациента из любого региона России.
Подготовила интервью: Мария Зеленская,
Руководитель по связям с общественностью Ассоциации медицинских журналистов,
Шеф-редактор журнала «Дайджест Академии акушерства и гинекологии»