Что такое деформация грудной клетки и как ее лечить
Деформация грудной клетки — изменение нормальной физиологической формы грудной клетки, которое носит врожденный или приобретенный характер. Патология затрагивает костно-мышечный каркас верхней части туловища. Выделяют следующие виды врожденных деформаций:
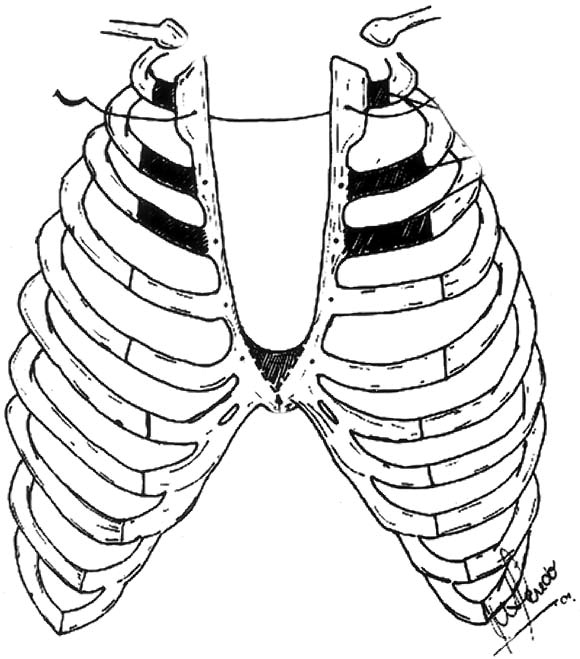
- воронкообразную: грудина, передние отделы рёбер и межрёберных хрящей западают, это происходит из-за генетической патологии структуры хрящей и соединительной ткани;
- килевидную: реберные хрящи чрезмерно разрастаются и грудина выступает вперёд, приобретая форму киля, что происходит из-за генетического сбоя.
Приобретенные деформации делятся на следующие виды:
- эмфизематозную грудную клетку, которая развивается при хронической эмфиземе лёгких, и проявляется бочкообразной формой груди;
- паралитическую, при которой переднезадний и боковой размеры груди уменьшаются, а межрёберные промежутки увеличиваются из-за хронических болезней лёгких и плевры;
- ладьевидную, при которой в верхней и средней частях грудины образуется ладьевидное углубление из-за сирингомиелии;
- кифосколиотическая, спровоцированную выраженным изменением формы позвоночника из-за его туберкулёза и ряда других болезней.

Методы лечения деформации грудной клетки
Консервативное лечение
Эффективно только на начальных стадиях патологии, и только для некоторых её видов, например килевидной или воронкообразной деформации. Включает следующие лечебные мероприятия:
- лечебную физкультуру и плавание со специальными упражнениями для тренировки мышечного корсета;
- ношение ортезов, специальных компрессионных систем, которые придают грудной клетке нормальную форму за счет компрессии;
- лечебный массаж, направленный на разработку мышц.
Хирургическое лечение
Врач применяет одну из специальных методик коррекции реберно-мышечных дефектов, расщелины груди. Операции проводятся преимущественно в детском и подростковом возрасте, когда кости и хрящи еще пластичные и относительно легко поддаются коррекции и дальнейшему восстановлению.
Статью проверил

Дата публикации: 16 Марта 2021 года
Дата проверки: 02 Января 2023 года
Содержание статьи
Лечение деформации грудной клетки в клиниках ЦМРТ
Пройти лечение деформаций грудной клетки вы можете в клиниках сети ЦМРТ. Мы принимаем детей, подростков и взрослых пациентов, проводим комплексную диагностику и определяем возможность проведения консервативного лечения и целесообразность операции.
Чтобы записаться на приём к врачу, позвоните или заполните заявку на сайте.
Методы диагностики
Точная диагностика позволяет верно определить заболевание на ранних стадиях и назначить подходящее лечение. Мы описываем современные высокоточные способы, безопасные для организма.
К какому врачу обратиться
Статью проверил

Публикуем только проверенную информацию 
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Подробнее

Понравилась статья?
Подпишитесь, чтобы не пропустить следующую и получить уникальный подарок от ЦМРТ.
Нажимая на кнопку, я принимаю соглашение на обработку моих данных.
Записаться в ЦМРТ
Нужна предварительная консультация? Оставьте свои данные, мы вам перезвоним и ответим на все
вопросы

Деформация грудной клетки: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Под деформацией грудной клетки понимают различные по степени выраженности изменения формы ее костных структур, в некоторых случаях проявляющиеся не только косметическим дефектом, но и приводящие к функциональным нарушениям со стороны дыхательной и сердечно-сосудистой систем за счет сдавления и смещения органов грудной полости. Грудная клетка – часть туловища, образованная соединенными между собой с помощью суставов грудиной, ребрами, позвонками, а также мышцами.
Иными словами, грудная клетка представляет собой костно-мышечный каркас, защищающий жизненно важные органы от внешних воздействий.
Грудная клетка меняется по мере роста и развития человека, а у взрослых людей ее форма и величина зависят от пола, развития мускулатуры и органов дыхания, рода деятельности, образа жизни. Форма грудной клетки имеет несколько вариантов нормы: плоская, цилиндрическая и коническая.
Разновидности деформаций грудной клетки
Все деформации грудной клетки делят по происхождению на врожденные и приобретенные. К врожденным дефектам относят воронкообразную, килевидную, комбинированную деформации грудной клетки и более редкие дефекты развития. Воронкообразная грудная клетка характеризуется западением грудины и передней грудной стенки. Это самая частая деформация – она составляет около 80% от всех деформаций (встречается в 3 раза чаще у мальчиков) и в 25% случаев носит наследственный характер.
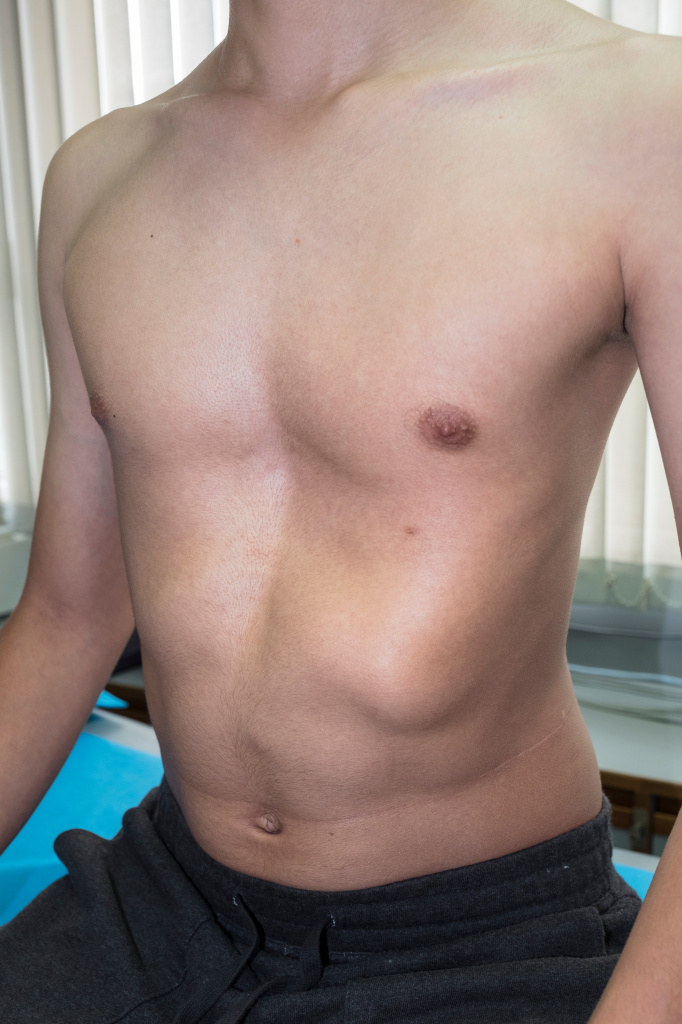 Воронкообразная грудная клетка
Воронкообразная грудная клетка
Килевидная грудная клетка увеличена в переднезадней своей части, грудина выступает вперед в виде киля. Встречается с частотой от 6 до 20%, чаще у представителей мужского пола.
Приобретенной деформацией грудной клетки может быть ладьевидная, эмфизематозная, или бочкообразная, паралитическая, кифосколиотическая, а также килевидная грудная клетка (рахитическая).
По форме деформации подразделяют на симметричные и асимметричные.
Для определения степени выраженности деформации проводят рентгенографию грудной клетки или компьютерную томографию (КТ).
На рентгенограмме вычисляют отношение наименьшего размера между грудиной и телом позвонка к наибольшему, что является индексом Гижицкой. В зависимости от полученного значения выделяют четыре степени деформации. При проведении компьютерной томографии определяется индекс Галлера (компьютерно-томографический индекс), который равен отношению горизонтального расстояния между внутренней частью ребер к расстоянию между грудиной и телом позвонка в месте наибольшего западения грудины.
По стадии деформации бывают компенсированными, субкомпенсированными и декомпенсированными. При компенсированной деформации косметический дефект незначителен, одышки и учащенного сердцебиения не наблюдается. При субкомпенсированной деформации косметический дефект выраженный, есть одышка и тахикардия при физической нагрузке. При декомпенсированной деформации косметический дефект обезображивающий, одышка и тахикардия присутствуют в покое.
Возможные причины деформации грудной клетки
Врожденные деформации грудной клетки связаны с генетической аномалией развития хрящевой и костной ткани, а также нередко сочетаются с дефектами соединительной ткани (при наследственных заболеваниях: синдромах Марфана, Элерса–Данло и др.). Одни виды деформаций можно диагностировать в грудном или раннем детском возрасте (реберно-мышечный дефект, расщелина грудины). Другие дебютируют и прогрессируют в периоды ускоренного роста организма, в основном такие скачки происходят в возрасте 5–6, 8–10, 13–15 лет.
Приобретенные деформации грудной клетки возникают в результате внешних воздействий (травм, ожогов, оперативных вмешательств, например, по поводу кардиологической патологии) или перенесенных заболеваний (чаще воспалительного характера или инфекционных, связанных с нарушением обмена кальция).
Заболевания, при которых возникает деформация грудной клетки
К заболеваниям, вызывающим деформацию грудной клетки и связанным с нарушением кальциевого обмена, относят рахит.
Рахит – заболевание детского возраста, при котором вследствие различных причин у интенсивно растущего организма возникает полигиповитаминоз с преимущественным снижением уровня витамина D – кости теряют минеральную плотность и деформируются в процессе роста ребенка, грудная клетка приобретает килевидную форму. В настоящее время деформации встречаются реже, т.к. рахит распознается на ранних стадиях.
Для сирингомиелии характерно наличие полости, заполненной жидкостью, расположенной в спинном мозге. Заболевание может возникнуть из-за нарушения развития эмбриона, в связи с родовой травмой, травмой спинного мозга, препятствием оттока спинномозговой жидкости. Стенки полости оттесняют окружающие ткани, которые состоят из нервных клеток и проводящих путей нервной системы. Вследствие этого нарушается иннервация мышц, в том числе образующих каркас грудной клетки. На поздних стадиях это может привести к искривлению позвоночника и формированию ладьевидного вдавления на передней поверхности грудной клетки.
Остеомиелит – инфекционно-воспалительное гнойно-некротическое поражение костной ткани, возбудителями которого могут быть стафилококки, стрептококки, кишечная палочка и др.
Остеомиелит ребер возникает крайне редко, чаще является посттравматическим, реже – бактериальным, когда бактерии попадают в костную ткань с током крови или распространяются контактно (например, при гнойном поражении оболочки легких).
В остром периоде на первый план выступают такие симптомы, как повышение температуры тела до 39–40°C, боль, покраснение, отек в области пораженного ребра.
Среди инфекционных заболеваний особое значение имеет туберкулез. К деформациям грудной клетки может привести не только туберкулез легких (на поздних стадиях), но и туберкулез костей (грудины, ребер, позвонков). Процесс протекает по типу остеомиелита, но вызывает его специфический возбудитель – палочка Коха. При туберкулезе ребер или грудины внешне определяется припухлость и болезненность в области поражения. При туберкулезе позвоночника поражаются и разрушаются тела позвонков, что проявляется болью, на поздних стадиях деформируется позвоночный столб. Заболевание сопровождается повышением температуры тела до 37,2–37,6°С, общим недомоганием, ночной потливостью, отсутствием аппетита, потерей веса.
Эмфизема легких – заболевание, при котором необратимо разрушаются и теряют эластичность стенки альвеол, структурных элементов легочной ткани, нарушается газообмен и возникает повышенная воздушность легких. Эмфизема может возникнуть самостоятельно или на фоне обструктивных болезней легких.
Из-за повышенной воздушности легочной ткани грудная клетка увеличивается в объеме, как бы застывая на вдохе (становится бочкообразной).
При заболеваниях легких и плевры, приводящих к формированию в них соединительной ткани и уменьшению их размеров, грудная клетка деформируется по типу паралитической – уменьшается, уплощается, на стороне поражения втягиваются межреберные промежутки.
К каким врачам обращаться при деформации грудной клетки
Первичную оценку состояния может провести
терапевт
, врач общей практики,
педиатр
. При наличии показаний пациента направляют к узким специалистам, таким как хирург, травматолог-ортопед, фтизиатр, онколог,
кардиолог
, психолог, генетик,
эндокринолог
, отоларинголог и др.
Диагностика и обследования при деформации грудной клетки
До назначения лечения врачу необходимо оценить вид и форму косметического дефекта, выяснить, когда и при каких обстоятельствах он возник.
Следует обязательно сообщить врачу о других симптомах, если таковые имеются: общей слабости и утомляемости, эпизодах повышения температуры тела, одышке, учащенном сердцебиении.
При необходимости для оценки состояния внутренних органов или уточнения показаний для хирургического лечения специалист назначит дополнительные методы обследования: рентгенографию грудной клетки в двух проекциях с расчетом индексов, общий анализ крови с лейкоцитарной формулой и СОЭ, общий анализ мочи, спирографию, электрокардиографию, эхокардиографию (ЭхоКГ) компьютерную томографию органов грудной клетки и средостения, магнитно-резонансную томографию грудной клетки.
Что делать при деформации грудной клетки?
В случае возникновения видимой деформации грудной клетки и/или наличия сопутствующих симптомов необходимо обратиться к врачу с целью выявления причин, постановки диагноза, определения степени поражения внутренних органов и скорейшего начала лечения.
При отсутствии показаний к хирургическому лечению необходимо наблюдаться у врача и регулярно проходить медицинский осмотр, проводить курсы консервативного лечения, следить за своим состоянием, быть настороженным в отношении появления одышки, эпизодов учащенного сердцебиения и др.
Лечение деформаций грудной клетки
При вторичных деформациях грудной клетки на первый план выходит лечение основного заболевания, затем, при необходимости, выполняют коррекцию деформации.
При первичных деформациях I–II степени, если косметический дефект не доставляет пациенту значительного психологического дискомфорта, проводят консервативное лечение: массаж, физиотерапию, лечебную физкультуру.
Показаниями для хирургического лечения являются деформации III–IV степени, прогрессирование деформации, психологический дискомфорт, нарушение движения грудной клетки при вдохе, сдавление или смещение сердца по данным КТ, ЭхоКГ, сдавление легких по данным КТ, нарушения показателей легких по данным спирографии и др.
Существует несколько методов оперативного вмешательства, которые используются для коррекции деформации грудной клетки: удаление и иссечение ребер, разобщение костей, хрящей и установка металлоконструкций. В настоящее время разработаны методики малоинвазивных операций.
Источники:
- Комолкин И.А., Агранович О.Е. Клинические варианты деформаций грудной клетки (обзор литературы). Журнал клинической и экспериментальной ортопедии им. Г.А. Илизарова. Т. 23(2), 2017. С. 241-247.
- Аксельров М.А., Разин М.П., Сатывалдаев М.Н., Вольский Г.Б., Скобелев В.А., Батуров М.А. Килевидная деформация грудной клетки. Российский вестник детской хирургии, анестезиологии и реаниматологии. 8 (3), 2018. С. 45-52.
- Клинические рекомендации «Туберкулез у взрослых». Разраб.: Российское общество фтизиатров, Ассоциация фтизиатров. – 2022.
- Клинические рекомендации «Туберкулез у детей». Разраб.: Российское общество фтизиатров. – 2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Деформация грудной клетки – врожденное или приобретенное изменение формы грудной клетки. Под термином «грудная клетка» подразумевается костно-мышечный каркас верхней части туловища, защищающий внутренние органы. Деформация грудной клетки неизбежно влияет на сердце, легкие и другие органы, расположенные в грудной полости, вызывая нарушение их нормальной деятельности.
В зависимости от локализации выделяют нарушение формы передней, задней и боковых стенок грудной клетки. Выраженность деформации может быть различной: от почти незаметного косметического дефекта до грубой патологии, вызывающей нарушение работы сердца и легких. При врожденных деформациях, как правило, изменяется форма передней поверхности грудной клетки. Нарушение формы сопровождается недоразвитием грудины и мышц, отсутствием или недоразвитием ребер.
Воронкообразная деформация грудной клетки
Нарушение формы груди, обусловленное западением грудины, передних отделов ребер и реберных хрящей. Воронкообразная грудная клетка – самый распространенный порок развития грудины. Предполагается, что воронкообразная деформация возникает из-за генетически обусловленного изменения нормальной структуры хрящей и соединительной ткани. У детей с воронкообразной грудью часто наблюдаются множественные пороки развития, а в семейном анамнезе выявляются случаи аналогичной патологии у близких родственников.
Западение грудины при этом пороке развития приводит к уменьшению объема грудной полости. Резко выраженное нарушение формы груди вызывает искривление позвоночника, смещение сердца, нарушение работы сердца и легких, изменение артериального и венозного давления.
В травматологии выделяют три степени воронкообразной деформации:
- I степень. Глубина воронки менее 2 см. Сердце не смещено.
- II степень. Глубина воронки 2-4 см. Смещение сердца до 3 см.
- III степень. Глубина воронки 4 см и более. Сердце смещено более чем на 3 см.
Симптомы
У новорожденных и детей младшего возраста деформация мало заметна. Западение ребер и грудины усиливается во время вдоха (парадокс вдоха). По мере роста ребенка патология становится более выраженной и к 3 годам достигает максимума. Дети с этой врожденной патологией отстают в физическом развитии, страдают вегетативными расстройствами и частыми простудными заболеваниями.
В последующем деформация становится фиксированной. Глубина воронки постепенно увеличивается, достигая 7-8 см. У ребенка развивается сколиоз и грудной кифоз. Выявляется уменьшение дыхательных экскурсий грудной клетки в 3-4 раза по сравнению с возрастной нормой. Нарастают нарушения со стороны сердечно-сосудистой и дыхательной системы.
С целью диагностики изменений сердца и легких, обусловленных деформацией грудной клетки, пациенту проводят целый комплекс обследований: рентгенографию легких, эхокардиографию, ЭКГ и др.
Лечение
Консервативная терапия при этой врожденной деформации грудной клетки неэффективна. При II и III степенях деформации показана оперативная реконструкция грудной клетки для создания нормальных условий для работы сердца и легких. Операции проводятся по достижении ребенком возраста 6-7 лет. Желаемого результата травматологам удается добиться только у 40-50% пациентов.
В последние годы для лечения этого порока развития используется метод двух магнитных пластин. Одну пластинку имплантируют за грудину, вторую устанавливают снаружи на специальном корсете. Наружный магнит подтягивает внутреннюю пластинку кпереди, постепенно устраняя таки образом деформацию грудной клетки пациента.

КТ ОГК. Воронкообразная деформация грудной клетки (грудина изогнута под углом).
Килевидная деформация грудной клетки (куриная грудь)
Патология обусловлена избыточным разрастанием реберных хрящей. Обычно разрастаются хрящи V-VII ребер. Грудина пациента выступает вперед, придавая груди характерную форму киля. Килевидная грудная клетка сопровождается увеличением переднезаднего размера грудной клетки.
По мере роста ребенка нарушение формы становится более выраженным, возникает значительный косметический дефект. Внутренние органы и позвоночник страдают незначительно. Сердце приобретает форму капли (висячее сердце). Пациенты предъявляют жалобы на одышку, быструю утомляемость, сердцебиение при физической нагрузке.
Операция показана только при нарушении функции внутренних органов и не проводится детям младше 5 лет.
Плоская грудная клетка
Обусловлена неравномерным развитием грудной клетки с уменьшением ее переднезаднего размера. Не вызывает изменений со стороны органов грудной полости.
Приобретенные деформации возникают в результате перенесенных заболеваний (рахита, костного туберкулеза, болезней легких и т.д.) Как правило, в процесс вовлекаются задняя и боковые поверхности грудной клетки.
Эмфизематозная грудная клетка
Развивается при хронической эмфиземе легких. Переднезадний размер грудной клетки увеличивается, грудь пациента становится бочкообразной. Уменьшение дыхательных экскурсий обусловлено заболеванием легких.
Паралитическая грудная клетка
Характеризуется уменьшением переднезаднего и бокового размера грудной клетки. Межреберные промежутки расширены, лопатки отстают от спины, ключицы хорошо выделяются. Отмечается ассиметричное западение под- и надключичных ямок и межреберных промежутков, асинхронное движение лопаток при дыхании. Патология обусловлена хроническими заболеваниям плевры и легких.
Ладьевидная грудная клетка
Возникает у пациентов с сирингомиелией. Характеризуется ладьевидным углублением в средней и верхней частях грудины.
Кифосколиотическая грудная клетка
Развивается в результате патологического процесса в позвоночнике, сопровождающегося выраженным изменением его формы, что подтверждается при рентгенографии и КТ позвоночника. Может возникать при туберкулезе позвоночника и некоторых других заболеваниях. Выраженная кифосколиотическая деформация вызывает нарушение работы сердца и легких. Плохо поддается лечению.
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
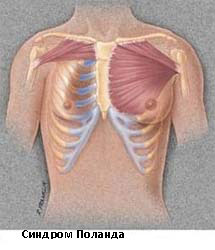
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Оглавление
- 1Виды деформации грудной клетки
- 2Воронкообразная деформация
- 3Килевидная деформация
- 4Другие пороки развития, сопровождающиеся деформацией грудной клетки
- 4.1Синдром Поланда
- 4.2Врожденная расщелина грудины
- 4.3Синдром Куррарино-Сильвермана
- 5Приобретенные деформации
- 5.1Рахит
- 5.2Сирингомиелия
- 5.3Остеомиелит
- 5.4Заболевания легких и плевры
- 5.5Искривления позвоночника
- 6Диагностика
- 7Лечение деформации грудной клетки
- 7.1Операция при воронкообразной деформации
- 7.2Операция при килевидной деформации
- 7.3Операции при пороках развития
Деформация грудной клетки – разнообразные по интенсивности изменения формы грудной клетки, возникающие вследствие нарушения конфигурации, структуры ее костно-мышечного аппарата на фоне действия тех или иных факторов. Подобное ухудшает опорную функцию грудной клетки и препятствует ее нормальной подвижности. Но также данные отклонения от нормы чреваты формированием эстетических дефектов, что подчас гораздо больше волнует больных, особенно при врожденной деформации. В таких случаях признаки нарушения возникают еще в детском или подростковом возрасте, провоцируя возникновение психосоциальных проблем. В результате появляются комплексы, замкнутость, апатия, отсутствие желания заниматься спортом и т. д.
Тем не менее косметический недостаток – не единственная проблема, которую создают различные типы деформаций. Они так же способны вызывать повышение механического давления на органы грудной полости, в частности легкие и сердце, тем самым вызывая разной степени тяжести нарушения в их работе. Поэтому подобные изменения требуют обследования и при выявлении показаний соответствующего лечения.

Виды деформации грудной клетки
Грудная клетка образована грудиной, сочлененной с ребрами. Они в свою очередь вторым концом соединяются с телами позвонков. Костный каркас покрывают мышцы, что в комплексе обеспечивает надежную защиту внутренних органов от повреждений. Размер грудной клетки зависит от пола, возраста, конституции, а также образа жизни человека. В норме она имеет плоскую, цилиндрическую или коническую форму.
Наличие деформации обуславливает возникновение разной протяженность вогнутых или выпуклых дефектов, их сочетаний. Подобное, как правило, видно невооруженным глазом. А потому заметить признаки отклонения от нормы могут как родные или врачи при осмотре по другому поводу, так и сам больной.
Все нарушения этой группы делят на 2 группы:
- Врожденные – являются изолированной патологией, связанной с генетическими нарушениями развития костной и хрящевой ткани, или симптомом других различных синдромов, пороков развития ребер, грудины, грудных мышц. Точные причины врожденных нарушений такого рода еще неизвестны, но большинство специалистов сходиться на наследственной их природе.
- Приобретенные – возникают в течении жизни вследствие отрицательного влияния внешних факторов, перенесения тяжелых заболеваний.

Врожденная деформация грудной клетки может диагностироваться в течении первого года жизни малыша или же позднее. Чаще всего подобные изменения выявляются в периоды активного роста ребенка: в 5—6, 8—10, 13—15 лет. Но если изначально они маловыраженные, то по мере роста скелета прогрессируют, повышая вероятность развития осложнений. Но если в детском возрасте лечение не было проведено, врожденная деформация сохраняется и может быть скорректирована уже у взрослых. К их числу относятся:
-
воронкообразная;
-
килевидная;
-
комбинированная деформация;
-
более редкие пороки развития, вызывающие вторичное искривление ребер, грудины.
Приобретенные типы деформации грудной клетки в клинической практике встречаются чаще. Они наиболее характерны для подростков и особенно взрослых. При этом их опасность не меньшая, чем у врожденных, и находится в прямой зависимости от глубины недостатка.
Воронкообразная деформация
Это наиболее распространенный вид подобной патологии, который еще называют «грудью сапожника». Именно он диагностируется у 80% детей с подобными врожденными аномалиями. Воронкообразная деформация грудной клетки заключается в проваливании грудины и передней грудной стенки внутрь. На фоне этого формируется углубление в груди разного размера, формы и глубины.
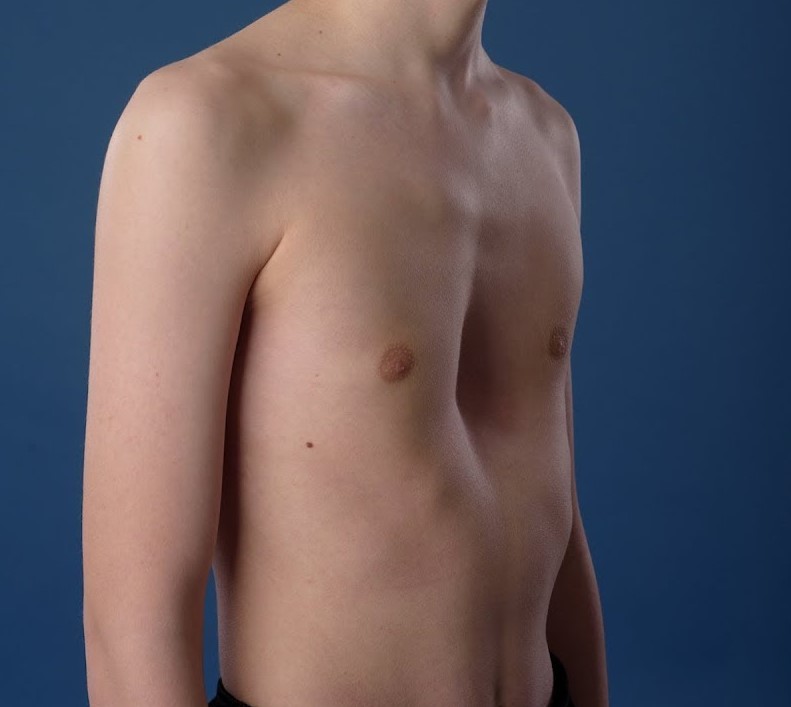
В четверти случаев она имеет наследственный характер, что позволяет предполагать генетически обусловленные изменения в структуре хрящей, дисплазию соединительной ткани. Также она нередко диагностируется у пациентов с синдромом Морфана, нейрофиброматозом. При этом мальчики в 6 раз чаще, чем девочки страдают от этой патологии.
В зависимости от формы и глубины впадины различают следующие типы деформации:
-
чашеобразный – в большинстве случаев симметричный локальный дефект, который в основном встречается в нижней части грудины;
-
блюдцеобразный – крупное по площади западение, растянутое по всей передней поверхности грудной клетки (может быть симметричным или асимметричным);
-
поперечный – дефект имеет преимущественно горизонтальную направленность и зачастую находится ниже грудины;
-
эксцентричный – углубление локализуется слева или справа от срединной линии тела;
-
Гранд-Каньон – глубокий дефект в виде канала, сопряженный с высоким риском развития осложнений.
Западение грудины любого типа способно вызывать снижение объема грудной полости, что создает предпосылки для смещения и сдавления находящихся в ней структур. Подобное неизбежно провоцирует нарушения в их функционировании. В первую очередь страдают сердце и легкие, что приводит к:
-
смещению и повороту сердца;
-
пролапсу митрального клапана;
-
расширению корня аорты;
-
снижению объема легких, росту потребления кислорода.
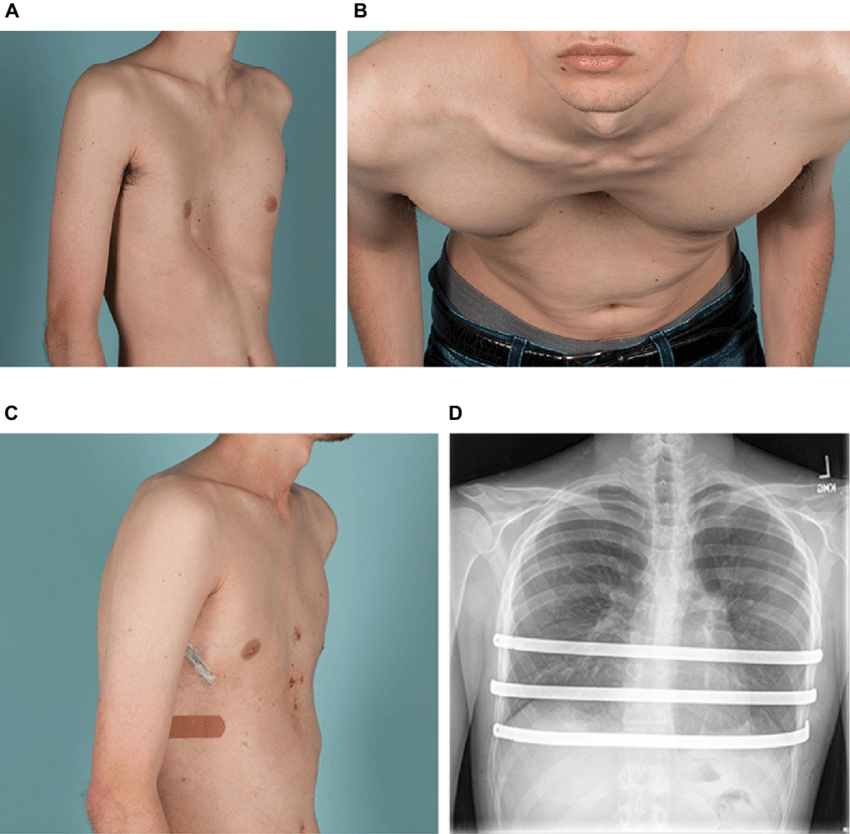
Выраженность отклонений от нормы зависит от степени изменений. У малышей раннего возраста внешние проявления, как правило, малозаметны. Можно обратить внимание на проваливание ребер и грудины в момент вдоха. Но с течением времени углубление склонно увеличиваться, особенно в периоды активного роста скелета. Это протекает с появлением болей в груди, затруднений дыхания, одышки.
Изменения могут становиться причиной замедления физического развития, возникновения других расстройств. Если не провести лечение патологии в детском возрасте, она фиксируется и отравляет жизнь человеку уже во взрослой жизни.
Килевидная деформация
Килевидная деформация грудной клетки диагностируется гораздо реже, чем воронкообразная (у 6—20% больных). При ней происходит формирование в области грудины выступа в виде киля, выдающегося наружу на разное расстояние. Это происходит на фоне чрезмерного разрастания реберных хрящей (чаще 5—7 ребер) и создает существенный косметический дефект.
В отличие от воронкообразной деформации, это сопряжено с увеличением объема грудной клетки, особенно в переднезаднем направлении. Поэтому органы не сдавливаются, а напротив получают чрезмерную свободу. В результате часто наблюдается смещение сердца, растяжение фиксирующих его тканей. На фоне этого оно приобретает каплеобразную форму. Подобные изменения так же сказываются на его функции. Поэтому могут наблюдаться одышка, повышенная утомляемость, учащение сердцебиения, особенно на фоне физических нагрузок. Иногда это сопровождается развитием бронхиальной астмы. Но эти изменения не настолько существенны, как при воронкообразной деформации.

Килевидная деформация может быть как симметричной, так и асимметричной. Грудина может смещаться вниз и вперед, выгибаться в одной из третей или же оставаться практически неизменной, а деформация формируется вследствие искривления реберных хрящей вперед.
При симметричной деформации лечение проще. Если же изменения асимметричны хирургическое вмешательство сложнее и требует более тщательного планирования, поскольку дефект не только расположен в стороне от центральной линии тела, но и способен вызывать поворот грудины с западением одной части и выпиранием второй.
Другие пороки развития, сопровождающиеся деформацией грудной клетки
Ряд аномалий развития способно провоцировать вторичное искривление грудной клетки. Они встречаются довольно редко. Поэтому на их долю приходится не более 2% от всех врожденных деформаций такого рода. Основными из них являются:
-
синдром Поланда;
-
расщелина грудины;
-
синдром Куррарино-Сильвермана (комбинированная деформация).
Крайне редко рождаются дети с синдромом Жене. Еще до недавнего времени они умирали вскоре после появления на свет. Но сегодня сразу же проведенная операция позволяет сохранить жизнь части детей с такой патологией.
Синдром Поланда
Синдром Поланда – врожденный порок, заключающийся в недоразвитии грудной стенки. При нем наблюдается отсутствие большой, малой грудной мышцы, ребер, отсутствие или недоразвитие ребер, молочных желез. Иногда это сопровождается искажениями формы руки или кисти. Он в 3 раза чаще диагностируется у мальчиков.
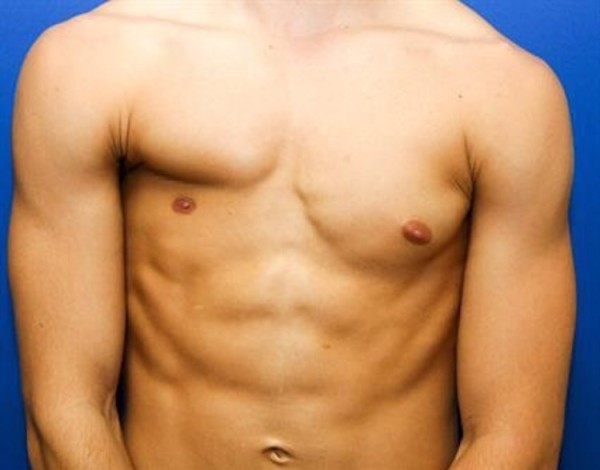
Причины развития синдрома Поланда еще точно не установлены. Но имеющиеся отклонения от нормы провоцируют искажение формы грудной клетки. Это вызывает косметический дефект разной выраженности. Иногда подобное сопровождается выбуханием легкого при кашле или плаче, дыхательными нарушениями. При серьезных отклонениях от нормы со стороны мышечного корсета переносимость физических нагрузок ухудшается.
Врожденная расщелина грудины
Расщелина грудины может быть полной или частичной. Второй вариант порока развития встречается гораздо чаще. Подобное не сопровождается выраженными симптомами, кроме эстетического недостатка, но создает угрозу для жизни ребенка. Только в отдельных случаях у пациентов с таким пороком наблюдаются респираторные нарушения. Они обусловлены парадоксальными движениями грудины.
Расщепление грудины, призванной выполнять защитную функцию, приводит к тому, что сердце и/или крупные магистральные сосуды оказываются непосредственно под поверхностью кожи. Поэтому они могут быть легко травмированы.
Синдром Куррарино-Сильвермана
Это очень редкая патология, обусловленная преждевременным закрытием зон роста грудины. В результате наблюдается формирование самых сложных деформаций, так как грудина прекращает расти, когда остальные части скелета продолжают свой рост. Она искривляется в разных плоскостях и нескольких местах одновременно. Внешне это проявляется образованием выпирающей борозды в верхней части и вогнутости в средней и нижней трети.
Нарушение приводит к искривлению позвоночного столба: кифозу или кифосколиозу. Иногда синдром Куррарино-Сильвермана сочетается с врожденными пороками сердца.

Приобретенные деформации
Многие внешние факторы способны спровоцировать изменения конфигурации грудной клетки. В первую очередь это прямые сильные удары в грудь, в частности при дорожно-транспортных катастрофах и т. д. Также они могут возникать после проведения хирургических вмешательств, в особенности на сердце.
Но кроме откровенно травмирующих воздействий, причины способны крыться в перенесении ряда заболеваний:
-
рахит;
-
сирингомиелия;
-
остеомиелит;
-
заболевания легких и плевры;
-
искривления позвоночника.
Приобретенные деформации бывают: ладьевидными, бочкообразными, паралитическими. Это зависит от характера протекающих в организме изменений.
Рахит
Рахит типичен для детей раннего возраста. Это обменное нарушение, вызываемое дефицитом витамина D. Это вызывает снижение прочности костей, что и создает предпосылки для искажения формы грудной клетки. Сегодня рахит является редкостью, особенно запущенный. Это стало возможно благодаря ранней диагностике отклонений от нормы и активной профилактике недостатка витамина D у детей.
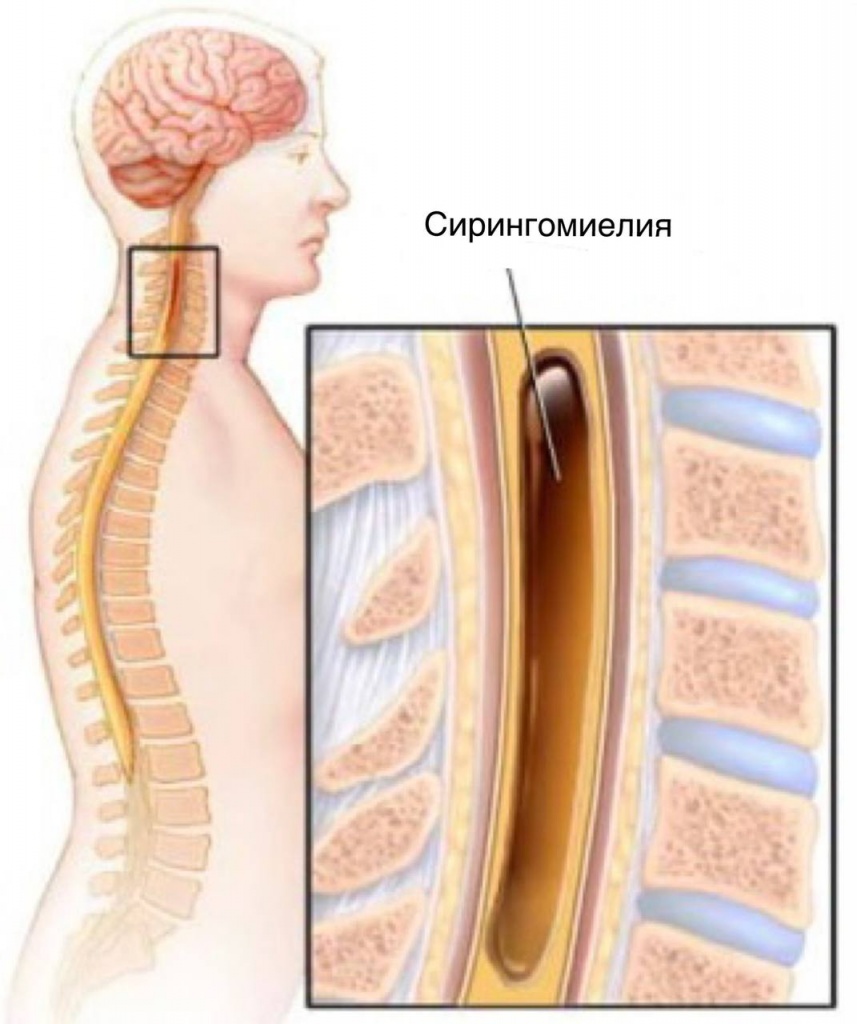
Сирингомиелия
Это заболевание спинного мозга, при котором в нем формируется полость с жидкостью. Она возникает в результате нарушения эмбриогенеза, травмы спинного мозга при родах или в течение жизни. Хотя на первый взгляд прямая связь между спинным мозгом и грудной клеткой отсутствует, это опасное нарушение способно вызывать уродующие деформации костей груди.
Поскольку киста оказывает давление на нервные структуры, ухудшается передача нервных импульсов к соответствующим мышцам. В результате их тонус снижается, и они оказываются неспособными поддерживать опорные структуры в анатомически правильном положении. Поэтому на поздних этапах сирингомиелии наблюдаются разной тяжести искривления позвоночника, что деформирует грудь. Это обычно сопряжено с образованием ладьевидного углубления.
Остеомиелит
Остеомиелит – грозное инфекционно-воспалительное заболевание костей, сопровождающееся образование гнойных масс и некротическими процессами. Он может развиваться в результате распространения патогенных микроорганизмов из других очагов внутри организма без прямой травмы или же при переломах, когда патогенная микрофлора получает возможность попасть в кость непосредственно из внешней среды.
Чаще всего остеомиелит поражает кости конечностей, но так же могут страдать и ребра. Повышает риск их поражения инфекционные заболевания легких и плевры, особенно сопряженные с отделением гноя. В результате отмирания части костной ткани одного или нескольких ребер они утрачивают свои опорные функции, что и вызывает искажение формы грудной клетки.
Очень важно как можно раньше диагностировать остеомиелит и начать антибиотикотерапию, так как это заболевание чревато опаснейшими осложнениями. Первыми его симптомами является лихорадка вплоть до 39—40°, боль, гиперемия, отечность в проекции инфицированного участка кости. При таких проявления следует немедленно обратиться к доктору.
Заболевания легких и плевры
Многие болезни легких способны стать первопричиной искривления груди. Среди них особая роль отводиться туберкулезу. Это инфекционное заболевание все еще широко распространено и часто диагностируется не только у асоциальных личностей, но и у обеспеченных людей, следящих за своим здоровьем. Его коварность состоит в длительном бессимптомном течении. А потому к моменту обнаружения туберкулез уже нередко провоцирует серьезные изменения в легочной ткани.
Также, изначально поразив легкие, туберкулез склонен распространяться по организму и вызывать поражение костей. Нередко страдают грудина, ребра и т. д. В таких ситуациях клиническая картина процесс аналогична симптоматике остеомиелита, но признаки менее выражены. Характерно незначительное повышение температуры, припухлость, болезненность в области поражения.
В качестве первопричины деформации грудной клетки могут выступать и:
-
Эмфизема легких – нередко сопутствует обструктивным заболеваниям, в частности бронхиальной астме, или может развиваться изолированно. Для нее типично увеличение объема легких в результате их перенаполнения воздухом. Это приводит к необратимым нарушениями в стенках альвеол (мельчайшие составляющие легких), что провоцирует увеличение объема легких и, соответственно, грудной клетки. Вследствие подобных изменений она приобретает бочкообразную форму.
-
Заболевания легких и плевры, при которых происходят обширные фиброзные изменения в них. Пневмония, COVID-19 и многие прочие болезни способны провоцировать замещение нормальной легочной паренхимы соединительнотканными элементами. Они не только не способны выполнять дыхательную функцию, но и занимают меньшее место. Это вызывает уменьшение размеров легких, вследствие чего грудная клетка так же уменьшается, уплощается в переднезаднем и боковом направлении, приобретая паралитический тип. Дополнительно наблюдаются расширение межреберных промежутков, яркое выделение ключиц.
Искривления позвоночника
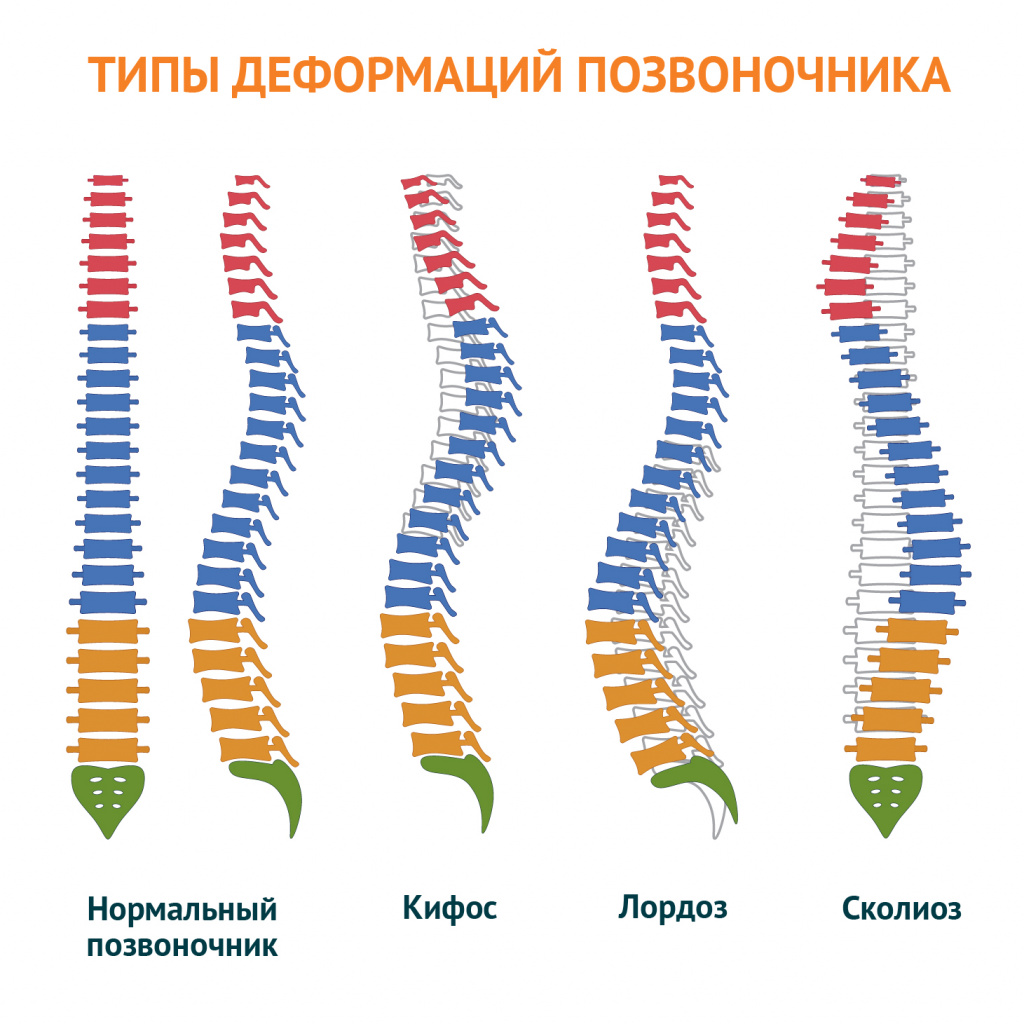
Грубые нарушения в позвоночном столбе оказывают серьезное влияние на весь организм и грудную клетку в том числе. Чаще всего ее деформации вызывают кифоз и кифосколиоз. В таких случаях происходит усугубление естественного изгиба позвоночника в грудном отделе, из-за чего возникает сутулость, а со временем формируется горб. При кифосколиозе это дополняется ротацией (поворотом) позвонков относительно своей оси и их смещением относительно центральной линии. Подобное провоцирует изменения в положении всех структур грудной клетки, в том числе тяжелые.
Диагностика
При обнаружении внешних признаков изменений больных направляют на консультацию к травматологу-ортопеду. Специалист проводит осмотр с применением методов пальпации и обязательно опрашивает пациента на предмет давности формирования деформации, особенностей ее развития, наличия других симптомов, например, кашля, одышки, болей, повышенной утомляемости. Затем больного направляют на рентгенологическое исследование и компьютерную томографию (КТ).
По сделанным рентгеновским снимкам удается вычислить индекс Гижицкой, который чаще всего используется для определения степени деформации грудной клетки при ее западении. Его рассчитывают, как отношение наименьшего размера между грудиной и расположенным на том же уровне телом позвонка к аналогичному максимальному размеру. Соответственно, диагностируют:
-
Деформацию грудной клетки 1 степени – индекс Гижицкой равен или более 0,7. Это сопровождается слабовыраженным внешним дефектом, отсутствием нарушений респираторной и кардиальной функции.
-
Деформацию грудной клетки 2 степени – индекс составляет 0,5—0,7. Характерны выраженные косметические недостатки, при физической активности возникает одышка, учащенное сердцебиение.
-
Деформацию грудной клетки 3 степени – индекс равен 0,5 или менее. Типично для грубых изменений, при которых дефект носит обезображивающий характер, а одышка и тахикардия присутствуют даже в состоянии покоя.
Если рентген при деформация грудной клетки дает общие сведения о степени патологических изменений, то КТ позволяет не только уточнить данные, но и составить трехмерную модель грудной клетки больного. Это дает возможность максимально точно спланировать ход лечения и учесть все возможные нюансы. При КТ с высокой детализацией определяются все имеющиеся костные дефекты, степень смещения органов средостения, сердца, признаки сдавления легкого.
При наличии кардиореспираторных симптомов обязательно дополнительно проводятся:
-
УЗИ сердца;
-
ЭКГ;
-
спирография.
Иногда для детализации изменений в мягкотканых структурах назначается МРТ.
Лечение деформации грудной клетки
Характер лечения зависит от причины и типа деформации. При врожденных патологиях и наличии показаний пациентам рекомендуют хирургическое вмешательство. На сегодняшний день это единственный эффективный способ устранения воронкообразной, килевидной деформации, пороков развития. В некоторых случаях при килевидной форме груди рекомендуется длительное ношение специальных давящих брейсов, но они не всегда обеспечивают получение желаемого результата.
При приобретенных деформациях лечение изначально направлено на устранение причины их развития. Затем при необходимости проводится хирургическая коррекция формы грудной клетки в соответствии с ее типом: западение или выпирание.
Неопровержимыми показаниями к операции при деформации грудной клетки являются:
-
деформации 2—3 степени;
-
склонность к быстрому прогрессированию изменений;
-
скованность дыхательных движений;
-
сдавление, смещение сердца;
-
выраженное снижение показателей, полученных в ходе спирографии.
Но также оперативное вмешательство может проводиться пациентам, сильно желающим избавиться от косметического дефекта.
Операция при воронкообразной деформации
Разработано порядка 100 различных методик коррекции деформации грудной клетки этого типа. Все они подразумевают мобилизацию грудинно-реберного комплекса и его стабилизацию в заданном положении.
Сегодня в медицинской практике используются преимущественно малоинвазивные методы. Их неоспоримыми преимуществами является снижение степени травматизации тканей, уменьшение кровопотери, отличный косметический эффект, легкость и быстрота протекания восстановительного периода.
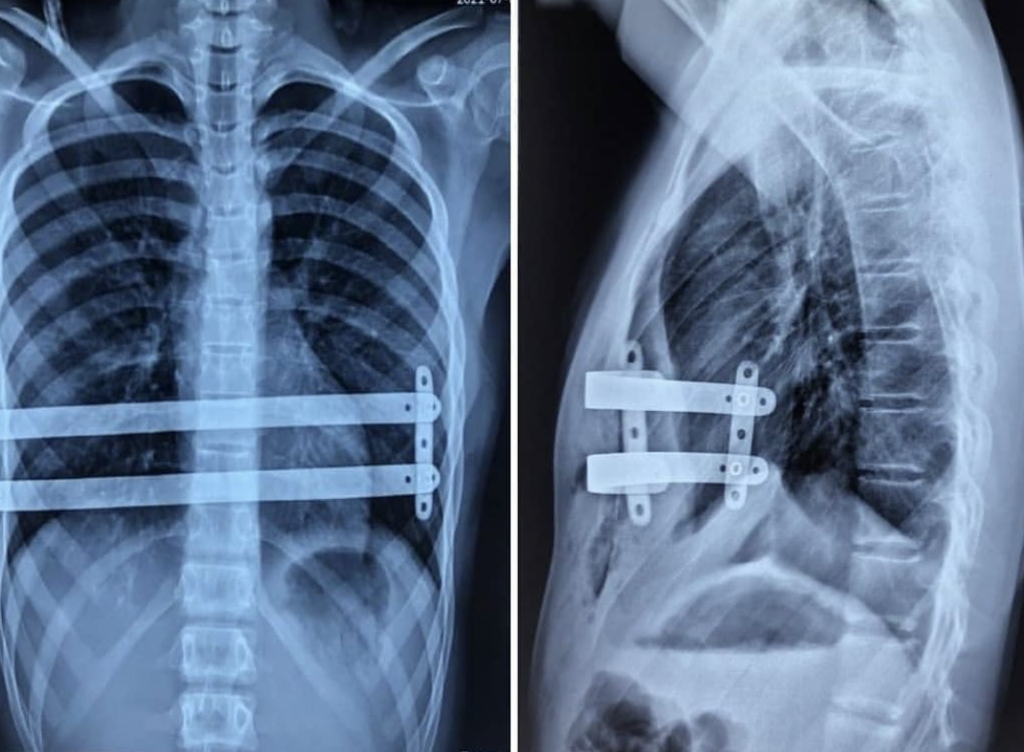
Чаще всего используется метод Насса. Это малоинвазивная операция, заключающаяся в установке в месте локализации дефекта титановой пластины. Огромным преимуществом методики является простота проведения. Ее суть состоит в:
-
выполнении разрезов с двух сторон грудной клетки;
-
надрезании грудных мышц в местах их крепления;
-
введении металлического протеза, которому заранее придана форма грудины;
-
наложение внутренних и внешних косметических швов.
Сегодня продолжаются изыскания более совершенного, чем метод Насса способа коррекции воронкообразной деформации. Это связано с тем, что через 3—4 года требуется повторное хирургическое вмешательство для удаления ранее установленных пластин.
Уже на следующий день после оперативного вмешательства пациент может самостоятельно передвигаться. Выписка из стационара в большинстве случаев осуществляется в течение недели. Но активные физические нагрузки рекомендуется отложить на 3 месяца. Организм полностью восстанавливается примерно за полгода. Для укрепления мышечного корсета и нормального физического развития пациентам рекомендуется плавание, ЛФК.
Операция Насса малотравматична и подразумевает ремоделирование грудной клетки без удаления хрящей, костных структур. Установленный фиксатор довольно быстро перестает ощущаться. Но в детском возрасте процедура переносится хуже. Поэтому ее стараются проводить уже в пубертатном периоде, хотя при наличии показаний хирургическое вмешательство этого типа может быть выполнено с 6 лет.
Операция при килевидной деформации
Искривления такого рода редко провоцируют значимые респираторные и кардиологические отклонения. Поэтому хирургия применяется в основном по эстетическим причинам.
Основными методами, использующимися при килевидной деформации, являются:
-
Метод Марка Равича – заключается в удалении измененных хрящей в сочетании с поперечным иссечением части грудины. Для этого под грудной мышцей выполняют продольный разрез, отсекают мышцы в местах их фиксации и проводят резекцию в требующемся объеме. Оставшиеся ткани закрепляют в нужном положении швами.
-
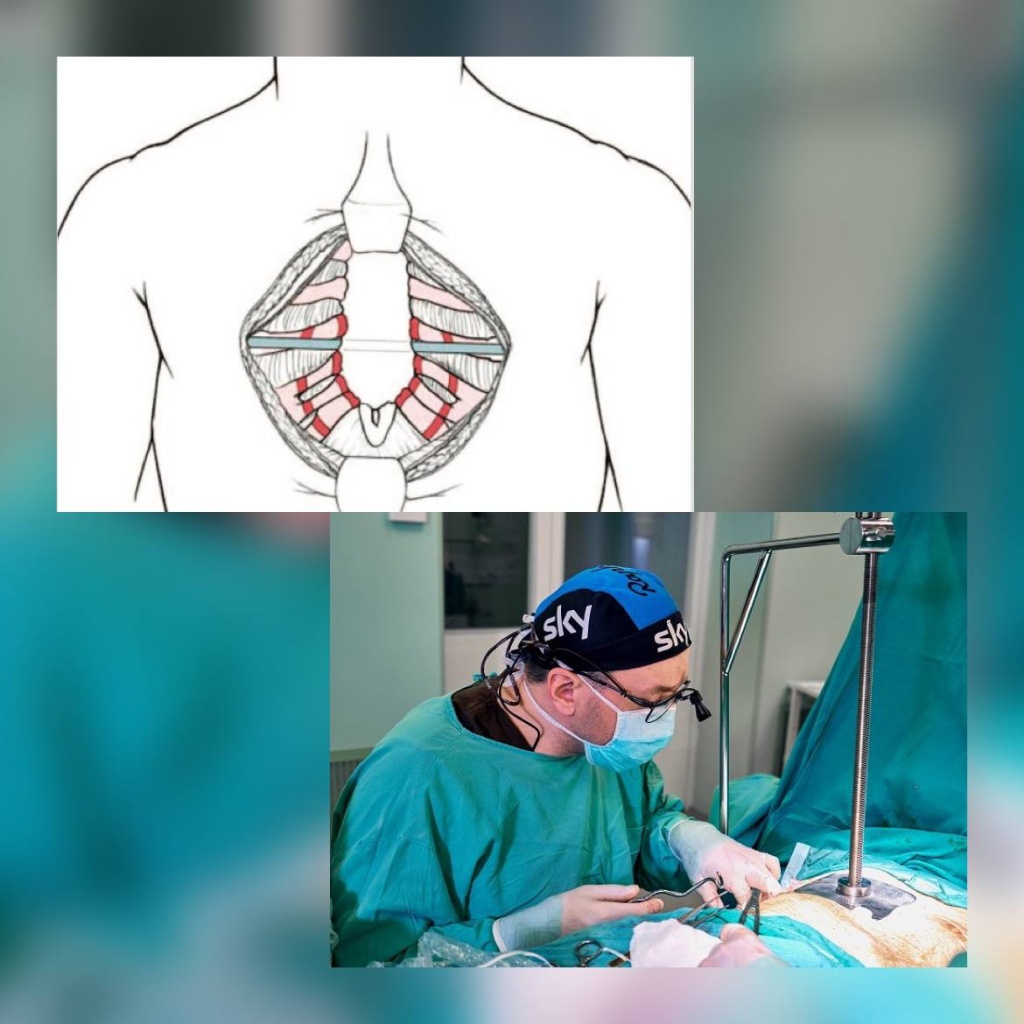
Метод Абрамсона – миниинвазивная операция, осуществляемая через 2 минимальных по размеру разреза тканей на боковых поверхностях грудной клетки. Сквозь разрез вводится металлическая пластина, выполняющая функцию фиксатора. Он оказывает давление на хрящевые структуры и выравнивает форму грудины. Спустя несколько лет пластина удаляется хирургическим путем.
Операции при пороках развития
При выявлении врожденных пороков развития хирургическое вмешательство может выполняться как для устранения функциональных нарушений со стороны внутренних органов, так и для ликвидации косметических недостатков. Тактика операции во многом зависит от выраженности имеющихся отклонений от нормы.
При синдроме Поланда преимущественно проводится имплантация реберных аутотрансплантатов. При отсутствии мышц их замещают перемещенным со спины фрагментом широчайшей мышцей.
При расщелинах грудины операцию стараются провести в максимально сжатые сроки после диагностики порока. Если возможно, ее выполняют на 1-м году жизни. В таком случае достаточно сшивания дефекта по всей зоне расхождения половинок грудины. В более позднем возрасте требуется более сложное вмешательство с иссечением части грудины и последующим сопоставлением оставшихся фрагментов. Таким образом хирург старается создать максимально близкую к норме форму.
При комбинированных деформациях операции редко дают идеальный косметический эффект. Более того часто они противопоказаны из-за наличия других пороков развития. Если же провести хирургическое вмешательство здоровье пациента позволяет, выполняют резекции деформированных реберных хрящей, поперечную клиновидную стернотомию. После этого вводят титановые импланты и фиксируют их.
Таким образом, существует достаточно много вариантов деформации грудной клетки. Каждая из них по-разному влияет на организм. Но единственным способом устранить любую из них является операция. В каждом случае тактика хирургического вмешательства определяется индивидуально. Но всегда предпочтение отдают малоинвазивным методикам, дающим хороший косметический результат и позволяющим восстановиться в кратчайшие сроки.

