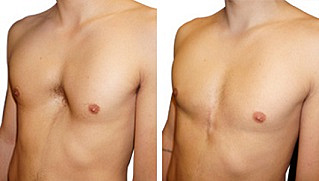
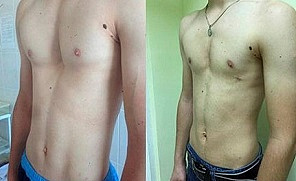
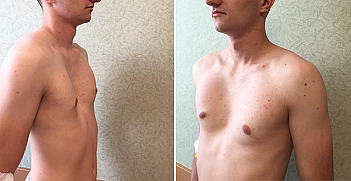
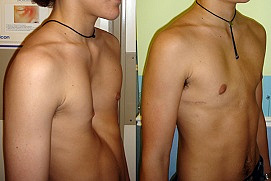
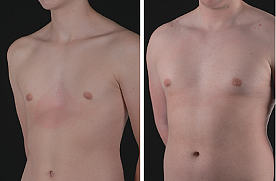
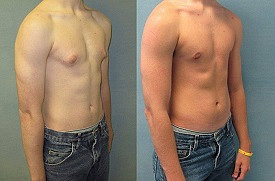
Воронкообразная грудная клетка (Воронкообразная грудь, Впалая грудь)
Воронкообразная грудная клетка – это врожденная аномалия развития, при которой наблюдается западение грудины и передних отделов ребер. Этиология окончательно не установлена, предполагается, что ведущую роль играют наследственные факторы. Непосредственной причиной является дисплазия соединительнотканной и хрящевой ткани в области грудной клетки. Патология усугубляется по мере роста ребенка, нередко становится причиной изменения осанки, нарушения функций сердца и легких. Диагноз выставляется на основании осмотра, данных торакометрии, результатов рентгенографии и других исследований. Терапевтические методы лечения малоэффективны. При прогрессировании патологии и нарушениях работы органов грудной клетки показана операция.
Общие сведения
Воронкообразная грудь (pectus excavatum, впалая грудь) – врожденная патология. Характеризуется западением передних отделов груди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). По различным данным наблюдается у 0,6-2,3% жителей России. Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Причины
Этиология воронкообразной грудной клетки окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной груди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы. Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития. С возрастом западение грудины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки. Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Классификация
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной груди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
- По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная.
- По форме деформации: плосковороночная и обычная.
- По типу деформации грудины: типичная, седловидная, винтовая.
- По степени деформации: 1, 2 и 3 степень.
- По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
- По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной груди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более – 1 степень, 0,7-0,5 – 2 степень, 0,5 и менее – 3 степень.
Симптомы воронкообразной груди
Проявления болезни зависят от возраста пациента. У грудных детей наблюдается незначительное вдавление грудины и выявляется парадоксальное дыхание – симптом, при котором ребра и грудина западают во время вдоха. У больных младшего возраста вдавление грудины становится более явным, под краями реберных дуг обнаруживается поперечная борозда. Дошкольники с воронкообразной грудью чаще других детей болеют простудными заболеваниями.
У школьников выявляется нарушение осанки. Искривление ребер и грудины становится фиксированным. Грудная клетка уплощенная, надплечья опущенные, края реберных дуг подняты, живот выпячен. Симптом парадоксального дыхания по мере взросления постепенно исчезает. Наблюдается грудной кифоз, нередко в сочетании со сколиозом. Отмечается повышенная утомляемость, потливость, раздражительность, сниженный аппетит, бледность кожи и уменьшение массы тела по сравнению с возрастной нормой. Дети плохо переносят физические нагрузки. Выявляются нарушения работы сердца и легких. Характерны частые бронхиты и пневмонии, некоторые пациенты жалуются на боли в области сердца.
Диагностика
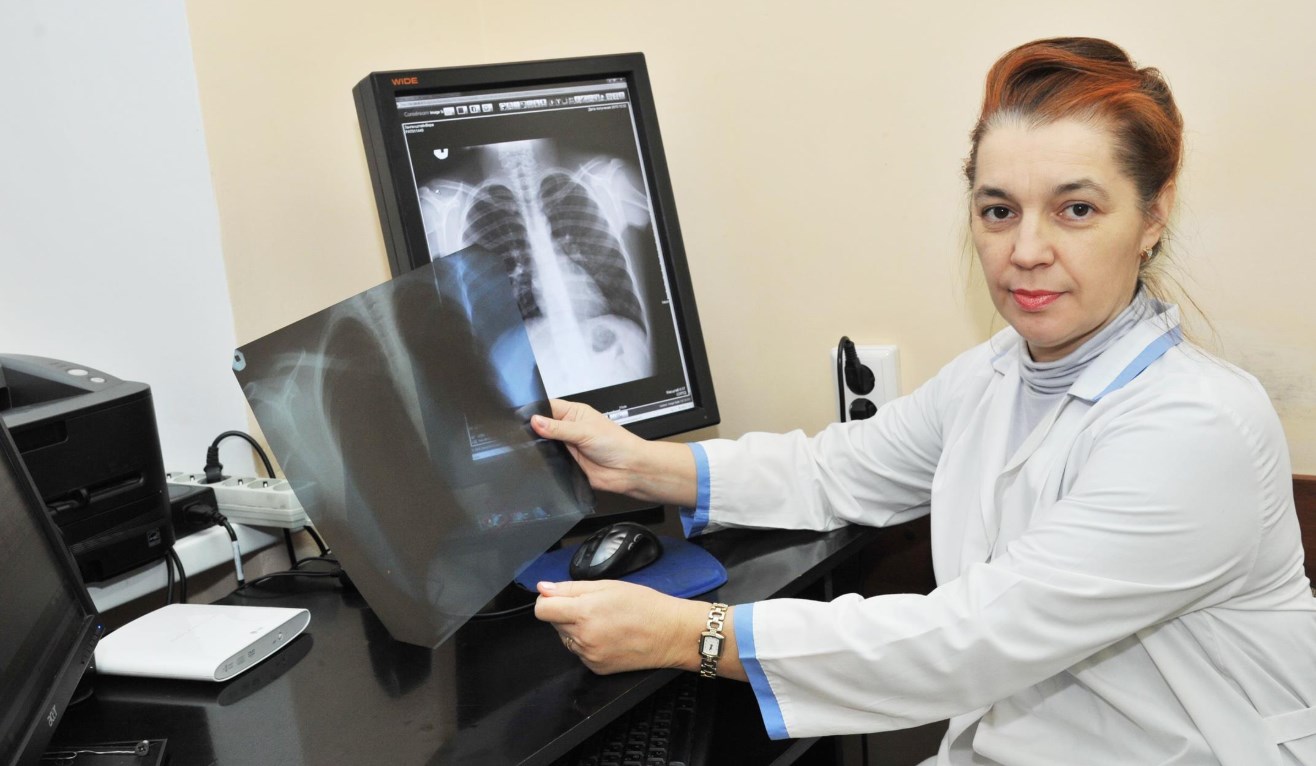
Обследование больных с воронкообразной грудью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области грудины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей. Для уточнения данных торакометрии выполняется рентгенография грудной клетки в 2 проекциях и компьютерная томография органов грудной полости.
Пациента направляют на консультацию к пульмонологу и кардиологу, назначают ряд исследований дыхательной и сердечно-сосудистой системы. Спирометрия свидетельствует о снижении жизненной емкости легких. На ЭКГ выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными.
Лечение воронкообразной грудной клетки
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Прогноз и профилактика
Профилактика воронкообразной груди не разработана. Оценить результат операции можно только через 3-6 месяцев. Оценивается как косметический эффект, так и степень восстановления функций органов грудной полости. При этом хорошим результатом считается полное устранение деформации, отсутствие парадоксального дыхания, соответствие антропометрических показателей стандартным данным для соответствующей возрастной группы, отсутствие нарушений со стороны легких и сердца, нормальные показатели кислотно-щелочного и водно-солевого обмена.
Удовлетворительным считается результат, при котором сохраняется незначительная деформация и есть незначительные функциональные нарушения, но жалобы отсутствуют. Неудовлетворительный результат – рецидив деформации, жалобы сохраняются, функциональные показатели не улучшились. Хороший результат достигается у 50-80% пациентов, удовлетворительный – у 10-25% пациентов и неудовлетворительный – также у 10-25% пациентов. По данным исследований, в отдаленном периоде лучшие результаты наблюдаются при пластике грудины без применения фиксаторов. Вместе с тем, не существует единой универсальной методики, которая одинаково хорошо подходила бы всем пациентам.
|
Литература 1. Детская хирургия. Практическое руководство в 3-х томах/ Ашкрафт К.У. 2. Детская ортопедия/ Волков М.В., Дедова В.Д. 3. Клинические варианты деформаций грудной клетки (обзор литературы)/ Комолкин И.А., Агранович О.Е.// Гений ортопедии – 2017 – Т.23, №2 4. Хирургическое лечение пациентов с воронкообразной деформацией грудной клетки/ Крупко А.В. – Диссертация – 2017 |
Код МКБ-10 Q67.6 |
Воронкообразная грудная клетка – лечение в Москве
Дата публикации 31 января 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Воронкообразная деформация грудной клетки (ВДГК) (впалая грудь, воронкообразная грудь, грудь сапожника, ресtus ехсаvatum) — это тяжелый порок развития передней грудной стенки, представляющий собой различные по форме и глубине западения грудины с вовлечением грудино-реберных хрящей и ребер. Это приводит к снижению объема грудной клетки, смещению и сдавлению органов загрудинного пространства, к заметному косметическому дефекту, выраженным функциональным изменениям со стороны сердца и легких. Среди врожденных деформаций грудной клетки воронкообразная деформация составляет 91%. Мальчики болеют в 4 раза чаще девочек.
Данный вид деформации грудины известен человечеству издавна. Первые упоминания в литературе встречаются в 1594 году, а первое детальное описание ВДГК сделал в 1870 году H. Eggel.
Этиология воронкообразной деформации грудной клетки остается до конца не изученной. Большинство авторов в своих работах ссылаются на диспластический процесс как основную причину возникновения деформации, что подтверждает повышенная экскреция оксипролина как продукта деградации коллагена.
Дисплазия соединительной ткани — это генетически детерминированный процесс, обусловленный мутацией генoв, которые отвечают за синтез коллагеновых структур. Вследствие различных мутаций в генах происходит неправильное формирование коллагеновых цепей, что приводит к слабости при механических воздействиях на основные разновидности соединительной ткани — хрящи и кости.
Почти 65% пациентов с данной патологией имеют родственников с деформацией грудной клетки в анамнезе. Учитывая системное нарушение коллагеновых структур, у пациентов с воронкообразной деформацией грудной клетки наблюдается астеническое телосложение, удлиненные конечности, различные формы нарушения осанки, плоскостопие, арахнодактилия, гипермобильность суставов, миопия, слабо развитая мышечная система, нарушение прикуса и т. д. Нередко у пациентов с ВДГК имеется сопутствующая различная синдромальная патология, например, синдром Элерса-Данлоса, Марфана, Сиклера, Жена, нейрофиброматоз I типа.
Основная причина западения грудины — чрезмерный рост грудино-реберных хрящей, которые опережают рост ребер, тем самым вворачивая грудину внутрь грудной клетки.[1][3]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы воронкообразной грудной клетки
Больные отмечают «чувство сердцебиения» в состоянии покоя, быструю утомляемость при малых физических нагрузках, одышку, реже — дисфагические и дыхательные нарушения, связанные со степенью деформации грудино-реберного комплекса.
Дети с ВДГК часто болеют различными респираторными заболеваниями, что, во-первых, обусловлено хроническим сдавлением органов загрудинного пространства, а во-вторых, связано с этиологией заболевания. Дисплазия соединительной ткани носит полиорганный характер и влияет не только на хрящи и ребра, но и на бронхолегочную ткань в частности. Пораженная дисплазией легочная ткань и бронхиальное дерево подвержены таким заболеваниям, как бронхоэктазы, трахеобронхомаляция, бронхообструктивный синдром, аномалия развития бронхиального дерева. У пациентов этой группы часто встречаются малые аномалии развития сердца, которые проявляются в виде пролапса митрального клапана, открытым овальным окном, дополнительными хордами в камерах сердца.[5][7]
Патогенез воронкообразной грудной клетки
У 79% детей, страдающих ВДГК, деформация определяется на первом году жизни, когда заболевание проявляется «симптомом парадокса при вдохе». Отмечается западение грудины во время вдоха в проекции мечевидного отростка. Функциональные нарушения на первом году жизни обычно не проявляются, что сглаживает клиническую картину заболевания, но общепризнанно считать ВДГК врожденным пороком.
В периоде новорожденности втяжение в области грудины может быть незначительным, проявляется ригидностью грудино-реберного комплекса, втяжением при акте дыхания и визуально не привлекать к себе внимания педиатров и родителей, в возрасте 4-6 лет ригидность исчезает, и деформация постепенно начинает прогрессировать. Основным возрастом для манифестации воронкообразной деформации грудной клетки у детей является пубертатный период. Как правило, родители отмечают активный рост ребенка, одновременно сопровождающийся усилением западения грудины и грудино-реберных хрящей, ранее остававшимися без внимания.[8]
Классификация и стадии развития воронкообразной грудной клетки
Существует множество классификаций воронкообразной деформации грудной клетки. С развитием малоинвазивной хирургии эти классификации добавляются и уточняются. Наиболее анатомически емкая и полная классификация, используемая нами, классификация по Park. На основании РКТ органов грудной клетки выделяется две группы:
I с симметричной деформацией
- классическая (IА);
- симметричная деформация с широким плоским типом (IВ);
II с ассиметричной деформацией
- эксцентричная локальная (IIA1);
- ассиметричная эксцентричная с широким плоским типом (IIA2);
- ассиметричная эксцентричная с глубоким типом, или так называемый Grand Canyon (IIA3);
- ассиметричная с несбалансированным типом (IIB).
Существует достаточное количество шкал оценки степени деформации. Мы использовали общеевропейскую шкалу, принятую ассоциацией торакальных хирургов, занимающихся воронкообразной деформацией грудной клетки, для оценки степени деформации и выставлении показаний к операции — шкалу Халлера, или индекс Халлера (Haller Index (HI). Этот индекс представляет собой отношение поперечного грудного размера к передне-заднему размеру, в норме равен 2,5. В нынешнее время практически все ведущие специалисты в области воронкообразной деформации грудины считают индекс Халлера основным диагностическим показателем и критерием выбора в показаниях к операции. При превышении показателя 3,2-3,5 показано оперативное лечение.
Одним из наиболее известных и применяемых методов оценки степени деформации является предложенный в 1962 году индекс Гижицкой. Индекс представляет собой отношение наименьшего (А) стерно-вертебрального расстояния к наибольшему (В), и характеризует 3 степени деформации.[3]
Осложнения воронкообразной грудной клетки
Зачастую ВДГК как фенотипическое проявление дисплазии соединительной ткани влияет не только на форму и внешний вид грудины и грудинно-реберного комплекса в частности, но и вызывает изменения со стороны сердечно-легочной системы. Со стороны легких у пациентов с выраженной воронкообразной деформацией грудной клетки отмечается снижение ЖЕЛ (жизненная емкость легких) до 25%, что влияет на общее состояние ребенка, его быструю утомляемость и плохое развитие. Характерны частые обструктивные заболевания, ОРВИ, бронхиты.
У детей с воронкообразной деформацией грудной клетки в 70% случаев выявлены патологические изменения на ЭКГ. Наиболее часто встречаются нарушения в проводимой системе сердца и изменения положения электрической оси, гипертрофия миокарда как следствие компрессии, сдавления камер сердца, пролапс или недостаточность клапанов, дополнительные хорды в камерах сердца, расширение аорты и т. д.[3]
Диагностика воронкообразной грудной клетки
Для оценки степени деформации, выбора метода коррекции и объема оперативного вмешательства необходимо провести полный комплекс диагностических исследований, включающий:
- сбор жалоб;
- анамнеза;
- осмотр;
- общие клинические анализы (развёрнутый анализ крови, общий анализ мочи, исследование кала и др.);
- биохимические анализы крови (определение в крови уровня К, Na, сахара, кальция, билирубина и его фракций, АЛТ, ACT, амилазы и др.).
Помимо общих клинических и биохимических анализов, комплекс обследования включает в себя:
- проведение клинического осмотра пациента;
- эхокардиографию;
- исследования функций внешнего дыхания или бодиплетизмография;
- рентген органов грудной клетки в прямой и боковой проекции;
- компьютерная томография с 3-D реконструкцией.
Клинический осмотр
Для установления диагноза воронкообразной деформации грудной клетки достаточно внешнего осмотра. Деформация, как правило, начинается от места соединения рукоятки с телом грудины с наибольшей выраженностью на уровне соединения с мечевидным отростком и распространяется на III – VIII ребра, чаще всего включая обе реберные дуги. Ширина и глубина варьируют в разных пределах. Часто реберные дуги развернуты, и эпигастральная область выбухает.
При вовлечении в ее общую площадь и костной части ребер по сосковой или передней подмышечной линии, помимо первичной (воронкообразной) выявляется вторичная — плоская грудная клетка, в целом формируется плоско-воронкообразная грудь. На фоне воронкообразной деформации отмечаются острый эпигастральный угол и парадоксальное дыхание. Больные с ВДГК имеют заметно выраженную астеническую конституцию за счет диспропорции массы и роста, кифосколиотическую установку туловища, общую гипотонию мышц. При детальном физикальном обследовании выявляются разной степени выраженности признаки соединительно-тканой дисплазии: гипермобильность суставов, повышенная эластичность кожи, плоскостопие и др. В диагностике синдромальных форм ВДГК используется клинико-генетическое исследование.
Рентгенография
Одним из важных исследований, но менее актуальным в последнее десятилетие, в предоперационном периоде является рентгенография органов грудной клетки в прямой и боковой проекциях. В прямой проекции можно определить патологию со стороны костной системы, ребер, грудины и легочной ткани. Боковая рентгенография, до появления и широкого внедрения в практику современных компьютерных рентген-технологий, широко применялась и использовалась для определения степени деформации грудины.
Функции внешнего дыхания
С целью выявления тяжести поражения дыхательной системы всем пациентам с ВДГК необходимо проведение исследования функции внешнего дыхания. При ВДГК наиболее значимым показателем внешнего дыхания является функциональная остаточная емкость легких.
Функция внешнего дыхания оценивается с помощью спирографического метода на компьютерном спирографе с графической фиксацией и записью кривой поток-объема при выполнении маневра форсированного выдоха и регистрацией показателей. Диагностика вентиляционных нарушений основана на оценке отклонения от нормы показателей, выраженных в процентах от должной величины.
Определяются следующие функциональные параметры:
- объем жизненной емкости легких (ЖЕЛ, %);
- объем форсированной жизненной емкости легких
- (ФЖЕЛ, %);
- объем форсированного выдоха за 1 секунду (ОФВ, %);
- пиковая объемная скорость (ПОС, %);
- максимальная объемная скорость 25% от форсированной жизненной емкости (МОС25%);
- максимальная объемная скорость 50% от форсированной жизненной емкости (МОС5о%);
- максимальная объемная скорость 75% от форсированной жизненной емкости (МОС75%).
При проведении спирометрических проб у больных с I-II степенью деформации отмечаются рестриктивные изменения функции внешнего дыхания, а при III степени деформации более тяжелые изменения по реструктивно-обструктивному типу. При этих изменениях происходит снижение вентиляционно-обструктивных соотношений. Это ведет к хроническому гипоксическому состоянию тканей и гиперфункциональным изменениям в миокарде и в последующем может прогрессировать.
Кардиография
Зачастую ВДГК как фенотипическое проявление дисплазии соединительной ткани влияет не только на форму и внешний вид грудины и грудино-реберного комплекса в частности, но и вызывает изменения со стороны сердечно-сосудистой системы. ЭКГ — один из наиболее доступных и простых методов обследования сердечно-сосудистой системы. ЭХО-КГ, помимо ЭКГ, — один из наиболее важных методов обследования ССС. Исследование проводится с целью определения формы и положения сердца, изучения строения клапанной системы, межпредсердной и межжелудочковой перегородок, состояния сердечной мышцы, сдавления камер сердца, непосредственно состояния правого и левого желудочков, выявления малых аномалий сердца.
Компьютерная томография
Наиболее полным, емким, информативным, доступным методом обследования является мультиспиральная компьютерная томография с 3D реконструкцией грудной клетки. При проведении данного обследования появляется полное понимание взаимоотношения костно-хрящевого каркаса и органов средостения. Нередко выявляется сопутствующая патология как в костно-хрящевом каркасе так и с стороны легочной ткани, к примеру, «реберная вилка» или расщепление ребра, буллы верхушки легкого. Анатомическая ориентированность помогает осуществить безопасный вход в плевральную полость, не травмировав сердце и дополнительные внутриплевральные сосуды. С учетом формы и степени деформации появляется возможность моделирования положения и количества корригирующей пластины. С помощью 3D моделирования возможно оценить точку максимальной депрессии, тем самым выбрать нужное межреберье для установки корригирующей пластины с целью достижения наилучшего косметического и физиологического результата, выставить медицинские показания для коррекции грудной клетки.
Лечение воронкообразной грудной клетки
Cегодня существует более 100 разновидностей оперативного лечения воронкообразной деформации грудной клетки. Основоположниками в этой области являются Ludwig Meyer и Ferdinand Sauerbruch, которые первыми описали методики оперативного лечения воронкообразной деформации грудной клетки, сочетая наружное вытяжение, стернотомию и остеотомию деформированных ребер в 1911 и 1920 годах соответственно. Основным принципом хирургического лечения являлось удаление второй и третей пары грудинно-реберных хрящей. В методике F.Sauerbruch выполнялась резекция реберных хрящей от третьей до седьмой пары, с последующей стернотомией, мобилизацией подмечевидной связки и наложением тяги. Однако этот метод не увенчался успехом и признанием в широких хирургических кругах из-за неудовлетворительного косметического результата. Золотым стандартом в хирургическом лечении воронкообразной деформации грудной клетки с 1949 по 2000 гг. являлась техника оперативной коррекции по M. Ravitch, которая обладала лучшим косметическим результатом без использования каких-либо тяг. Техника основывалась также на резекции деформированных реберных хрящей от реберной дуги до третьих (реже — вторых) ребер включительно через большой поперечный или мерседес-образный разрез с отсепаровкой мышц, последующей поперечной стернотомией и ретростернальной поддержкой грудины металлоконструкцией. Безусловно операция являлась крайне травматичной, с обширной кровопотерей, продолжительностью от 160 до 200 минут, и обладала рядом осложнений как ранних, так и отсроченных, таких как пневмонии, развившиеся вследствие длительного ателектаза легкого, грубый послеоперационный рубец, рестрикция грудной клетки, развившаяся в связи с обширной резекцией реберных хрящей, рецидивы, повторные оперативные резекции хрящей. К ранним можно отнести послеоперационные гидротораксы, вызванные аллергической реакцией плевры на травму и инородное тело — пластину, гематораксы, пневмотраксы, подкожные эмфиземы и гематомы. Этот метод операции сопровождался нестабильностью грудной клетки и подвижностью грудины.
В конце ХХ века началась эпоха эндохирургии. В 1998 году американский хирург D. Nuss опубликовал десятилетний опыт лечения ВДГК по собственной малоинвазивной методике торакопластики, получившей название Minimally invasive repair of pectus excavatum (MIRPE), или просто Nuss procedure. Этот метод сразу вышел на первое место в торакопластике ВДГК, стал самым малоинвазивным, менее травматичным, и менее продолжительным по времени операции. Но, несмотря на то, что старая школа торакальных хирургов и ортопедов использует до сих пор методики открытых торакопластик, операция Насса считается золотым стандартом в лечении воронкообразной деформации грудной клетки у детей. Данная методика позволяет непосредственно на операционном столе добиться хорошего косметического результата, избежать травмирующей отсепаровки мышц передней грудной клетки, резекции грудино-реберных хрящей и стернотомии, что снижает риск возможных интра- и послеоперационных осложнений, а также формирования грубых и уродующих послеоперационных рубцов, встречающихся при открытых торакопластиках. Кроме того, значительно сокращается время операции и минимизируется интраоперационная кровопотеря. Удовлетворительный косметический результат достигается при помощи проведенной загрудинно-коррегирующей пластины через два минимальных разреза кожи по переднеподмышечным линиям.
На сегодняшний день основной выбор при торакопластике у пациентов с ВДГК хирурги отдают предпочтение в большинстве случаев методике Дональда Насса. Торакопластика по Нассу завоевала всеобщее признание среди ортопедов-хирургов, торакальных хирургов и особенно у детских хирургов. Преимущество методики заключается в удовлетворительном косметическом результате в сравнении с открытыми торакопластиками, относительной простоте выполнения операции, сокращении операционного времени, а соответственно и количестве наркоза, уменьшении интраоперационных осложнений, отсутствии уродующих послеоперационных рубцов. Как показали опросы пациентов, перенесших торакопластику по Нассу, после удаления пластины, они отмечали улучшение качества жизни и хороший косметический результат.[11][12]
Для выполнения этих операций необходимы пластины из титанового сплава либо из стали. Важно, чтобы пластины были прочными и идеально полированными. Пластина должна выдерживать большое давление грудины, особенно высокое у детей старшего возраста и подростков. Все края и поверхности пластин должны быть идеально гладкими и полированными, чтобы уменьшить силу трения при проведении и перевороте, тем самым предотвратить возможность повреждения органов и тканей.[13]
Операция производится под комбинированным эндотрахеальным наркозом в сочетании с эпидуральной аналгезией. Положение больного на спине. Руки отведены под 90 градусов или приведены к туловищу в случае положения больного на ортопедической подушке. Маркером отмечается дно воронки, самые выступающие точки в проекции наибольшей депрессии грудины, производится разметка межреберий, отмечаются места точек входа и выхода в плевральные полости с каждой стороны и места будущих разрезов, как правило, это проекция IV или V межреберья. Кожные разрезы производятся на боковых поверхностях грудной клетки параллельно ходу ребер длиной до 3 см. Грудные мышцы отслаиваются от ребер, формируются подкожно-мышечные тоннели. В VI межреберье по среднеподмышечным линиям устанавливаются торакопорты 5 мм, накладывается карбокситоракс. При помощи интрадюсера тупым способом прокалывается грудная стенка справа, чуть медиальнее самой выступающей вперед части ребер. Под контролем торакоскопа интрадюсер вводится в плевральную полость и подводится к грудинно-перикардиальной связке или межплевральной перегородке. Плавными движениями под тщательным видеоконтролем производится разделение связки и проведение интрадюсера в левую плевральную полость. При деформации IIА3 и IIB степени во время проведения проводника через средостенье крайне важно, чтоб интрадюсер не касался перикарда во избежание его травматизации. Торакоскоп переставляется в левый порт и под видеоконтролем с мануальной асситенцией через прокол грудной стенки выводится наружу. К концу интрадюсера фиксируется силиконовая трубка, и он извлекается в обратном порядке. К грудной клетке прикладывается металлический шаблон и мануально изгибается по наиболее анатомической форме грудной клетки. Затем изгибается корригирующая пластина по форме заготовленного шаблона. Конец пластины фиксируется к силиконовой трубке справа. Проведение пластины осуществляется путем тракции за силиконовую трубку слева направо и поступательного движения пластины справа налево вдоль сформированного тоннеля выпуклой стороной к позвоночнику. Затем пластина переворачивается на 180º.[14][15][16]
Давление пластины на заднюю поверхность грудины в месте наибольшей деформации вызывает коррекцию грудино-реберного комплекса сразу же после ее переворота. С учетом увеличения грудной клетки ребенка по мере роста необходимо оставлять концы пластины на 0,5 – 0,8 см от грудной стенки во избежание рестрикции грудной клетки в месте стояния пластины. Концы пластины фиксируются к ребрам ранее проведенной нитью PDS-II 1/0 и укрываются мышцами. После контрольного осмотра плевральных полостей через торакопорты вводятся силиконовые дренажи, погружаются в емкости с физраствором. На этапе ушивания мышц анестезиолог проводит форсированное раздувание легких для удаления воздуха из плевральных полостей. В момент прекращения поступления воздуха из плеваральных полостей дренажи удаляются, раны ушиваются наглухо с оставлением подкожных дренажей. На кожу накладываются косметические швы. Ребенок из операционной переводится в хирургическое отделение. В современной медицине, пролонгированное использование эпидуральной анестезии и малотравматичность операции Насса позволяет избежать применения в послеоперационном периоде наркотических анальгетиков. Эти же факторы позволяют начинать раннюю активизацию пациентов в первые сутки после операции. Во избежание ранних послеоперационных осложнений пациентам через 8-10 часов после операции выполняется контрольный рентген органов грудной клетки в палате лежа. Ранняя активизация пациента, физиолечение, дыхательная гимнастика, ЛФК приводит к сокращению срока пребывания в стационаре, который составляет в среднем 7 суток. Использование антибактериальной терапии цефалоспоринового ряда в послеоперационном периоде позволяет избежать нежелательных осложнений в виде нагноения раны, различных плевритов, пневмонии. Как правило, курс составляет не более 7 дней, при сохраняющемся нейтрофилезе антибактериальную терапию следует продолжить. В таких случаях при отсутствии осложнений пациент выписывается домой с назначением пероральных антибиотиков.
В связи с установкой инородного тела — пластины в организм пациента, показано назначение НПВС длительным курсом. Длительность назначения НПВС контролируется общим анализом крови, при сохраняющемся эозинофилезе, повышенном СОЭ терапию следует продолжить.
Прогноз. Профилактика
Эффективность коррекции воронкообразной деформации можно наблюдать уже непосредственно на операционном столе. Незначительных дефектов грудной клетки в виде небольших «ямок», западения опорного ребра, выпирающей реберной дуги, которые наблюдаются в послеоперационном периоде, не стоит остерегаться. С возрастом, при физических нагрузках и ростом грудной клетки практически все дефекты самостоятельно корригируются либо «прикрываются» мышечной массой. По истечении периода реабилитации пациенты отмечают резкое улучшение самочувствия, пропадает чувство «ощущения сердцебиения», пациенты становятся более выносливыми и могут переносить большие физические нагрузки, что является основным показателем эффективности выполненной операции.
Рентгенография органов грудной клетки в двух проекциях каждые 1-3-6 месяцев позволяет избежать ранних послеоперационных осложнений, отметить рост грудной клетки, заметить возможное смещение пластины по оси, умеренную миграцию и дать нужные рекомендации.
Через полгода после операции большинство пациентов отмечают активный рост и прибавку к массе тела. Это связано с тем, что ткани начинают больше и лучше насыщаться кислородом, и пациент перестает пребывать в состоянии «хронической гипоксии». Помимо того, у пациентов данной группы после операции выравнивается психоэмоциональный фон. Они становятся более контактными и лучше социализируются.
Безоперационная коррекция воронкообразной деформации грудной клетки
при помощи вакуумного колокола Vacuum Bell
Описание
Воронкообразная деформация грудной клетки (синонимы — грудь сапожника, вогнутая грудь, вогнутая деформация, pectus excavatum) — это заднее углубление нижней трети или половины грудины и заднее отклонение реберных хрящей, обычно возмникающее между третьим и восьмым ребрами. Деформация может быть симметричной или асимметричной, что свидетельствует о вращении грудины [1]. Причины воронкообразной деформации грудной клетки неизвестны. Многие механизмы патогенеза были предложены и включают изменение внутриматочного давления, аномалии диафрагмы или агенезию диафрагмы. Скорее всего, большую роль играют биохимические или соединительнотканные свойства реберных хрящей. Деформация может быть связана со сколиозом (до 20% случаев) [2], синдромом Марфана (2%) и врожденными пороками сердца. Существует значительная семейная картина случаев ВДГК у пациентов с воронкообразной деформацией грудной клетки (до 43% пациентов демонстрируют случай в своей семье), хотя выявить прямую наследственность не представляется возможным. Данная патология чаще встречается у мальчиков (мужчин), чем у девочек (женщин): 3:1 [3].
С 2015 г. в практику внедрена система внутриутробного выявления различных вариантов деформации грудной клетки (файл pdf на английском языке).
Ранее основным методом по устранению западения грудной клетки — воронки — была высоко травматичная хирургия в виде операции М. Равича. Долгосрочные последствия этой операции были противоречивы, некоторые операции приводили к ухудшению внешнего вида и снижению пластичности грудной стенки. В результате лечение воронкообразной деформации грудной клетки эволюционировало в малоинвазивную видеоторакоскопическую операцию Насса, а также в коррекцию воронкообразной деформации грудной клетки при помощи вакуумного колокола, проведено значительное количество моно- и многоцентровых исследований, доказавших эффективность обоих методов [4] [5]. В настоящее время операция Насса и вакуумная коррекция воронкообразной деформации являются «золотым стандартом» лечения пациентов и за два десятилетия активных разработок доказали свою эффективность.
Более подробно ознакомится с тем, что из себя представляет воронкообразная деформация грудной клетки, вы можете на этом сайте в разделе Безоперационная коррекция ВДГК — Принципы работы вакуумного колокола, а также на нашем сайте в республике Узбекистан: plastika.uz.
Вы можете написать мне на личный телефон +7 918 990-8888 (WhatsApp , Telegram ), прислать данные компьютерной томографии, фотографии пациента на электронную почту admin@markushin.doctor, записаться на консультацию, чтобы подробнее узнать о возможностях малоинвазивной коррекции воронкообразной деформации грудной клетки, а также особенностях использования вакуумного колокола для коррекции ВДГК.
Что из себя представляет вакуумный колокол Vacuum Bell для безоперационной коррекции воронкообразной деформации грудной клетки
Вакуумный колокол — это собирательное понятие для целой группы внешних устройств, состоящих из толстого оргстекла с угловым коннектором в его (стекла) центральной части, необходимым для подключения шланга, который в свою очередь соединяется с грушей, создающей разряжение в колоколе, а также толстого слоя эластичного пищевого силикона (толщина слоя силикона также варьирует от типа модели и степени деформации грудной клетки).
В принципе работы устройства — действие вакуума внутри колокола достаточно сильное для того, чтобы преодолеть сопротивление со стороны костей, хрящей и связок, которые в совокупности образуют грудную впадину. Однако внутренние мышцы, включая диафрагму и поперечную мышцу груди, стремятся сохранить состояние деформации грудной клетки за счет ее втягивания внутрь. Вакуумный колокол также растягивает данные мышцы для того, чтобы ослабить их натяжение.
Физические и физиологические условия аспекты работы Вакуумного колокола Vacuum Bell
Изгибающие моменты:
- вакуум вытягивает запавшую грудину хрящевые отрезки рёбер из их вогнутого положения в приподнятое естественное положение;
- хрящевые концы ребер и реберные дуги, которые соединены с грудиной, также вытягиваются в приподнятую позицию;
- одновременно и с одинаковой силой оправа вакуумного колокола нажимает на тело человека;
- нагрузка от этих одновременно действующих сил вызывает изгибающий момент, сначала в области грудной кости и по краям грудной впадины (воронки);
- изгибающий момент на краях грудной впадины (воронки) уравновешивается за счет крепления ребер к позвоночнику (позвоночному столбу).
Данные изгибающие моменты трансформируют хрящевые окончания и рёберные изгибы, а также оба подвижных сочленения костей грудины. Коррекция грудной впадины происходит, прежде всего, благодаря данной трансформации.
Поднятие грудной впадины представляет собой трехсоставной процесс, воздействующий на кости, хрящи и связки грудной клетки:
- начальная, обратимая (эластичная) деформация;
- постепенная, постоянная трансформация;
- микроразрывы, большинство из которых проявляется в начале лечения.
До тех пор, пока данные разрывы не заживут, грудная клетка пациента будет испытывать небольшую временную утрату жесткости каркаса грудной клетки.
Показания к вакуумной коррекции воронкообразной деформации грудной клетки
Наличие воронки (углубления) на передней поверхности грудной клетки любой степени вогнутости, ассимметрии и желание пациента (или опекунов/родственников несовершеннолетнего пациента) избавиться от данной деформации.
Показанием к консервативной терапии с использованием вакуумного колокола является легкая степень воронкообразной деформации грудной клетки у пациентов, которые хотят избежать хирургического вмешательства и неохотно переносят болевой синдром. Кроме того, необходимо учитывать озабоченность пациентов по поводу несовершенных результатов после операции.
Противопоказаниями к применению метода являются нарушения скелета, васкулопатии, коагулопатии и нарушения сердечной деятельности. Чтобы исключить эти нарушения, перед началом терапии обычно проводился стандартизированный протокол оценки.
Осложнения и соответствующие побочные эффекты включают подкожную гематому, петехиальное кровотечение, дорсалгию и транзиторную парестезию верхних конечностей во время применения вакуумного колокола.
Галерея коррекции воронкообразной деформации грудной клетки
Загляните в галерею, чтобы увидеть результаты безоперационной вакуумной коррекции воронкообразной деформации грудной клетки. В галерее представлены результаты лечения при помощи Vacuum Bell собственной разработки. По мере поступления контрольных осмотров пациентов, производится добавление результатов лечения.
Под каждой картинкой в Галерее скрыт один уникальный случай лечения колокола. Нажмите на картинку и у вас в новом окне откроется полная информация о каждом конкретном пациенте.
Какие исследования необходимы?
Перед началом коррекции воронкообразной деформации грудной клетки при помощи вакуумного колокола (Vacuum bell) целесообразна консультация торакального (пластического) хирурга с клинической оценкой следующих данных пациента:
- дата рождения
- рост
- вес
- глубина воронки
- расстояние между центрами ареол (сосков)
- окружность грудной клетки на уровне воронки или западения рёбер на вдохе и на выдохе (измерить сантиметровой лентой)
- компьютерная томография органов грудной клетки с записью на CD-диск (не имеет значения количество срезов у томографа, принципиальным является толщина РЕКОНСТРУКТИВНЫХ СРЕЗОВ не менее 1-1,5 мм)
- эхокардиоскопия (УЗИ сердца, для исключения врожденных пороков сердца)
- спирометрия (функция внешнего дыхания — исследование функции легких)
- консультация генетика (в случае наличия генетических заболеваний)
- номер беременности и особенности течения
- наличие деформаций у ближайших родственников
Фотографирование
Для более конкретной оценки ситуации в случае удаленного консультирования необходимы некоторые фотографии (без лица для конфиденциальности) согласно следующей инструкции:
- вид спереди
- вид справа 45 градусов
- вид слева 45 градусов
- вид профиль справа
- вид профиль слева
- вид сверху вниз от яремной вырезки
- вид снизу вверх от пупка и выше
Все фотографии должны быть выполнены на сером или темном монотонном фоне при хорошем освещении.
Почему так важна компьютерная томография органов грудной клетки?
Видео 3D-моделирования по результатам компьютерной томографии органов грудной клетки
Наиболее важным исследованием является компьютерная томография органов грудной клетки, которая позволяет рассчитать индекс Галлера, индекс Коррекции, а также выполнить 3D-моделирование деформации грудной клетки (см. видео) и даёт информацию о том, какого размера и формы должна быть коррегирующая металлическая пластина, которая будет использоваться при операции Насса, либо какого размера будет чаша колокола для вакуумной коррекции ВДГК.
Как мы делаем замеры формы будущего колокола?
Главным этапом в моделировании размера, формы, толщины будущего вакуумного колокола является адекватный и точный замер геометрической формы имеющейся воронкообразной деформации грудной клетки таким образом, чтобы края колокола не закрывали ареолы и было свободное расстояние до них, чтобы исключить вакуумное воздействие на ткани молочных желез, что очень важно прежде всего у девочек и девушек, форма и размеры молочных желез у которых различны и могут изменяться в течение времени коррекции ВДГК при помощи вакуумного колокола, что может в свою очередь потребовать замены колокола на другой типо-размер.
Итак, получив диск компьютерной томографии, мы выполняем 3D-моделирование внешнего вида грудной клетки пациента, получаем точные размеры будущего колокола, моделируем форму колокола: он может быть круглым, овальным, неправильной формы и так далее. Нельзя с точностью сказать, что колокол от одного пациента подойдёт для другого пациента.
На фотографиях ниже можно увидеть особенности использования данного прибора на очных консультациях. Визуальная оценка всех диаметров и учет деталей деформации грудной клетки каждого пациента, позволяют подойти индивидуально с выбором необходимого размера вакуумного колокола, а также определиться с необходимостью защиты ареолы и кожи в зоне воздействия кромки колокола при ассиметричных деформациях, когда часть колокола заходит на зону ареолы пациента.
Что мы предлагаем в итоге?
- Вакуумный колокол 110 мм, круглый
- Вакуумный колокол 125 мм, круглый
- Вакуумный колокол 140 мм, круглый
- Вакуумный колокол 160 мм, круглый
- Вакуумный колокол 150х170 мм, эллиптический
- Вакуумный колокол 175х195 мм, эллиптический
- Вакуумный колокол 190 мм, круглый
- Вакуумный колокол 220 мм, круглый
- Вакуумный колокол для женщин, 200х100мм,
- Вакуумный колокол для мужчин 260х190 мм с выборкой под соски
- Вакуумный колокол для мужчин 260х210 мм с выборкой под соски
- Вакуумный колокол 250 мм, круглый
- Вакуумный колокол 200 мм, для девочек с выборкой под молочные железы
- Вакуумный колокол 230 мм, для девушек с выборкой под молочные железы
- Вакуумный колокол 245 мм, для девушек с выборкой под молочные железы
Итого 15 различных типо-размеров вакуумных колоколов с возможностью индивидуализации в случае такой необходимости.
Какой размер колокола выбрать?
Подбор колокола для вакуумной коррекции воронкообразной деформации у каждого конкретного пациента с ВДГК строго индивидуален, однако существует группа пациентов с симметричной (то есть центрально расположенной) воронкой, которым подойдёт стандартная круглая (но различная по диаметру) форма вакуумного колокола. В тоже время, учитывается возрастная и этническая разнородность всех пациентов с деформациями грудной клетки — то есть пациенты одного и того же возраста, но разных этнических групп будут иметь различные антропометрические данные, и, как следствие, в одной возрастной группе будут разной формы и размера вакуумные колоколы Vacuum Bell.
Например, колокол на ребенка 10 лет с ВДГК в России будет несколько отличаться диаметру и геометрии от такового для ребенка в Средней Азии, где дети как правило несколько ниже и имею меньшую окружность грудной клетки, чем дети того же возраста в России.
Поэтому важно подобрать колокол под конкретного ребёнка с конкретной деформацией, что в итоге будет залогом успешного лечения.
Чего ожидать?
Многолетний опыт коррекции грудной клетки у пациентов с воронкообразной деформацией грудной клетки показал превосходную эффективность данного метода и позволил широко внедрить его в практике.
В зависимости от возраста пациента, типа деформации, наличия сопутствующих искривлений позвоночника, эффект от вакуумной коррекции будет приближен к нормальной грудной клетке пациента такого же возраста, либо будут некоторые особенности, на которые обязательно будет обращено внимание перед началом безоперационного лечения. В любом случае, воронка полностью или практически полностью уйдёт и грудная клетка примет естественный внешний вид.
Важно понимать, что колокол никак не влияет на работу внутренних органов и может быть снят в любое время (особенно в начале лечения)
Консультация торакального хирурга
Итак, вы нашли информацию по корсетной коррекции и записались на консультацию. Отлично.
Обычно на консультацию обращается родитель (или родители) с ребёнком, имеющим воронкообразную деформацию грудной клетки. Главным является полное понимание необходимости строго контроля родителем за ребёнком во время безоперационной коррекции в силу особенностей психологии ребёнка и желания «схалтурить» и ослабить вакуумное воздействие колокола на грудную клетку.
Обычно вакуумная коррекция воронкообразной деформация растянута во времени и связана с необходимостью ребенка привыкнуть к лечебному устройству на его грудной клетке и адаптироваться к причиняемым колоколом неудобствам.
Длительность безоперационной коррекции воронкообразной деформации грудной клетки
Срок коррекции воронкообразной деформации грудной клетки зависит от возраста пациента, типа деформации и степени ее выраженности. Обычно от 6 до 14 месяцев.
Важно понимать, что в начале лечения ребенок будет постепенно привыкать к колоколу и его воздействию на грудную клетку и носить колокол в активированном состоянии с первого дня в течение 2-х часов, добавляя по 20-30 минут ежедневно. Так к 1,5 месяцам после начала лечения постепенно пациент выйдет на 18 часов непрерывного ношения колокола в день, в свою очередь стойкий эффект от работы колокола гарантирован при общем времени ношения 6500-10700 часов.
Кроме контроля за состоянием колокола (как и любая вещь, длительно находящаяся на теле, колокол претерпевает изменения) в виде ухода, необходим строгий контроль со стороны взрослого за степенью вакуумного воздействия колокола на грудную клетку, чтобы исключить фактор неадекватного разряжения.
Что особенного еще?
Известно, что от частого использования колокола в связи с его прямым контактом с кожей, на передней поверхности грудной клетки через время формируются мацерации и раздражение кожи.
Что мы придумали для исключения этого?
Всё очень просто: мы используем специальную инцизную гипоаллергенную плёнку, которая плотно клеется к коже передней поверхности грудной клетки по размеру колокола (нажмите на текст и откроется ссылка в новом окне) и даёт возможность использовать колокол, НЕ повреждая кожу. Да это несколько затратно, так как плёнка требует смены, но отсутствие изменений кожи передней грудной стенки говорит само за себя.
Кроме того, пытливый ум наших пациентов пришёл к ещё одной находке, о которой смело делюсь на этой странице:


Представлен вариант защиты кожи при помощи силиконовой «прокладки», увеличивающий площадь соприкосновения вакуумного колокола с передней поверхностью грудной клетки и, тем самым, резко уменьшающая болевой синдром.
Придумано мамой одного из пациентов на фоне постепенно возрастающего времени использования вакуумного колокола. Это позволило использовать колокол даже в случае грубой деформации грудной клетки, а также позволяет разместить кольцо колокола поверх ткани молочных желез или даже ареол, что в свою очередь позволяет использовать вакуумный колокол с заходом на ткань железы у мальчиков и девочек и исключает болевой синдром.


Теперь, если кратко:
-
Продолжительность лечения: от 6-ти до 14 месяцев -
Период адаптации: 10-15 дней, максимально до 1,5 мес. -
Физическая нагрузка: в течение всего срока ношения корсета -
Встречи с врачом: 1 раз в месяц и далее 1 раз в 3 месяца после завершения лечения -
Кому показана: 6-25 лет -
Осложнения: изменения со стороны кожи, которые пройдут самостоятельно спустя некоторое время после прекращения ношения колокола.
Вакуумная коррекция воронкообразной деформации грудной клетки – часто задаваемые вопросы
Предупреждение: На протяжении всего процесса коррекции воронкообразной грудной клетки с помощью вакуумного колокола следует ожидать временного уменьшения жесткости костей грудной клетки. Из этого следует, что рабочая или спортивная деятельность, связанная с очень высокой нагрузкой на грудную клетку, как, например, бокс или борьба, не должна иметь места на протяжении всего процесса лечения. Кроме того, пациенту следует избегать применения сильного вакуума либо крайних перепадов глубины вакуума, что, с одной стороны, не является необходимым, а с другой – может способствовать уменьшению жесткости костей грудной клетки.
В самом начале сеанса лечения можно избежать головокружений, предпочитая горизонтальную позицию и медленную откачку воздуха. Когда вакуум создан под колоколом, пациент может попробовать осторожно встать и походить, предварительно шланг можно пережать, отсоединить насос и установить в шланг заглушку. С установленном колоколом не рекомендуются физические упражнения, нагрузки.
Вакуумный колокол не должен применяться в ситуации, которые связаны с перенасыщением крови растворенным газом (как, например, после погружения под воду), а также при краткосрочных путешествиях на больших высотах (самолет, высокогорная железная дорога и т.п.).
В связи с тем, что группа пациентов с воронкообразной деформацией грудной клетки различна по возрасту, этнической принадлежности (что немаловажно), полу, имеются принципиальные различия в толщине используемого пищевого силикона, диаметра акрилового окна. Так для детей младшей возрастной группы это будут силикон до 10 мм толщиной, в то время как у юношей с окружностью грудной клетки 90 см и более — до 40 мм. Также имеются вариации в размерах всех частей колокола, что делает каждое изделие неповторимым.
Рисков ношения колокола не описано. Колокол можно снять в любой момент, в его структуре предусмотрен хлястик для быстрой «деактивации» и снятия вакуума.
Если пациент достиг возраста, когда следует принимать во внимание возможность перелома грудины или ребер, следует особенно беречься. Необходимо провести соответствующее обследование и принимать меры предосторожности.
Появление гематом может быть признаком (микро) трещин костей или (микро) разрывов хрящей. Они также могут быть просто следствием присасывания аппарата. В случае появления темных (черных) гематом пациент должен обратиться к врачу. Меры
предупреждения: меньшая длительность процедуры применения аппарата и уменьшенная интенсивность вакуума.
Временные боли в спине или пояснице могут появиться вследствие сопротивления подъему грудной впадины в месте прикрепления ребер к позвоночнику. Меры предупреждения: меньшая длительность процедуры применения аппарата и уменьшенная интенсивность вакуума.
Меры предупреждения: меньшая длительность процедуры применения аппарата и уменьшенная интенсивность вакуума.
Могут появляться в результате контакта со смотровым стеклом, в особенности, если вакуумный колокол применяется в момент физической деятельности пациента. В подобном случае следует приостановить лечение на несколько дней до заживления ран. Если не дать коже времени зажить, это может спровоцировать кровотечения при применении вакуума. Меры предупреждения: меньшая длительность процедуры применения аппарата, уменьшенная интенсивность вакуума, снижение интенсивности деятельности в процессе применения вакуумного колокола
Состояние, напоминающее онемение, в особенности разгибательных мышц плеча (часть руки от локтя до плечевого сустава), и в меньшей степени в мышцах предплечья. Несмотря на явную связь между лечением и «покалыванием», конкретная причина появления данного феномена неясна. Меры предупреждения: меньшая длительность процедуры применения аппарата и уменьшенная интенсивность вакуума.
Может появляться в результате контакта с вакуумным колоколом. Чаще всего проявляется при контакте оправы вакуумного колокола с соском. Меры предупреждения: Применять вакуумный колокол таким образом, чтобы его оправа не касалась сосков. Например, полностью покрыть один сосок вакуумным колоколом и оставить полностью открытым второй сосок.
В редких случаях у подростков и юношей наблюдается увеличение сосков груди или молочных желез, возможно, в результате применения вакуумного колокола. Предполагаемое происхождение: повторяющийся контакт вакуумного колокола с сосками груди может стимулировать процесс роста. Коррекция: Пациенту требуется медицинский контроль. В зависимости от конкретной ситуации врач решает, достаточно ли прекратить применение вакуумного колокола на несколько недель либо необходимо дополнительно принимать лекарственные препараты.
Остались вопросы? Звоните, пишите, приходите!
Свяжитесь любым удобным способом:
Воронкообразная деформация грудной клетки (pectus excavatum)Оглавление
Этиология и патогенез вогнутой грудной клетки. Почему возникает воронкообразная деформация грудной клетки?
Формы ВГДК
Более подробные классификации предложены разными авторами и имеют большое значение при выборе метода лечения и прогнозировании результата операции. Наиболее распространённые классификации степени деформации воронкообразной груди представили доктор Парк (Hyung Joo Park, Южная Корея) и доктор Зенг (Zeng Q, Китай). Наследственно приобретенная патология прогрессирует вследствие ускоренного, опережающего роста реберных хрящей. А это, в свою очередь приводит к неправильному развитию грудной клетки – ее западению в 80% случаев развития заболевания. Иногда при рождении дефект (ямочка) практически не заметен, но начинает стремительно прогрессировать в период активного роста пациента. В связи с этим крайне важна своевременная диагностика ВГДК и наблюдение у педиатора, ортопеда, торакального хирурга. Диагностика и лечебно-диагностические тактики вогнутой груди. Лечение воронкообразной грудной клеткиДиагностика воронкообразной деформации грудной клетки осуществляется на основании визуального осмотра, рентгенологического исследования, а также компьютерной томографии грудой клетки с 3D-реконструкцией ребер. Оценивается состояние хрящей, ребер, соединительной ткани (для исключения наличия у пациента синдрома Марфана и других нарушений). Помимо этого диагностика помогает определить степень деформации, центр депрессии, степень смещения сердца. Все эти данные помогаю точнее наметить тактику лечения. Вопреки распространенному мнению, воронкообразная деформация не может быть полностью исправлена никакими другими методами, кроме хирургического. Плавание, ношение специальных ортезов, лечебная физкультура, массаж, разрабатывание легких и другие упражнения, безусловно, улучшают ситуацию, но к сожалению, не дают ощутимых результатов. Хирургическая же коррекция на сегодняшний день является безопасным и эффективным методом исправления воронкообразной деформации грудной клетки. Операции по коррекции ВГДК проводятся с 1911 года, в России – с 1949 г (у взрослых пациентов) и с 1961 г. (у детей).
Метод состоит во введении пациенту металлической пластины (иногда двух), помогающей выправить грудную клетку. Через 3-4 года пластину извлекают, разрезы при этом проводятся в тех же местах, что и при установке пластины. После извлечения пластины (пластин) пациент считается абсолютно здоровым, а грудная клетка исправленной. Но это не значит, что все 3-4 года пациент живет в щадящем режиме – уже через 6 месяцев после проведения операции можно вернуться к привычному образу жизни и даже занятиям спортом.
Высока также и удовлетворенность пациентов результатами операции (до 98%), всего у 2% наблюдается остаточная деформация, это связано с отклонениями от технологии проведения загрудинного канала в ходе операции. В качестве основных преимуществ метода необходимо отметить также его малотравматичность, небольшой реалибитационный период в сравнении с другими устаревшими операциями коррекции ВДГК и отсутствие заметных послеоперационных рубцов, т.к. произведение небольших разрезов по бокам позволяет полностью исправить деформацию. Кроме того, метод Насса допускает проведение повторных операций в случае, если первая операция не позволила достичь желаемого эффекта, а также в случае исправления рецидивов, или исправления дефектов, вызванных проведенной в раннем возрасте коррекций грудной клетки другими методами. Показания к хирургической коррекции воронкообразной грудной клеткиХирургическую коррекцию рекомендуется проводить по функциональным, косметическим и ортопедическим показаниям. Функциональные показанияК функциональным показаниям относят нарушения, затрудняющие нормальную работу организма. ВГДК приводит к снижению объема грудной клетки, которое в свою очередь сказывается на основных функциях внутренних органов.
Деформация влияет и на легкие пациента – снижается их жизненная емкость, нарушается механика дыхания. После проведения хирургической коррекции система транспорта кислорода в организме больного полностью восстанавливается. Также к функциональным показаниям к коррекции впалой грудной клетки можно отнести обще снижение выносливости и частые простудные заболевания. Степень выраженности деформации определяется несколькими способами. Например, можно заполнить область деформации какой-либо жидкостью, тем самым измерив объем. Этот метод нагляден, но не стандартизирован. Для того, чтобы определить, нужна пациенту операция или нет, применяется индекс Галлера (ИГ). Для этого пациенту делают компьютерную томографию грудной клетки (РКТ, МСКТ) и вычисляют соотношение длины грудной клетки по средней линии (а) и расстояние от средней линии до самого глубокого места деформации (b). Если a/b составляет более 3,25 – пациенту необходима операция. Косметические показанияК косметическим показаниям относят, прежде всего, недовольство пациента (или его родителей) эстетическим состоянием грудной клетки. Часто воронкообразная деформация грудной клетки сопровождается психологическими нарушениями, наличием глубоких комплексов и внутренней неуверенности. Особенно это актуально для подростков, болезненно реагирующих на мнения окружающих. Однако, перед проведением операции лишь по косметическим показаниям необходимо более тщательное обследование пациента с целью выявления и сопоставления всех возможных рисков и результатов. Ортопедические показанияОртопедические показания к операции являются наиболее спорным показанием. Они связаны с влиянием вогнутой груди на позвоночник. Исследования доказали наличие тех или иных нарушений в позвоночнике у пациентов с ВГДК, однако они связаны больше с мышечным напряжением, нежели с изменениями в позвоночнике. Тем не менее, успешно проведенные хирургические коррекции благоприятно сказываются на осанке пациента. Что касается возраста проведения операции – оптимальным считается период перед пубертатом (от 12 до 15 лет), как только деформация начала себя активно проявлять. Выбор именно этого возраста связан с относительной мягкостью и эластичностью грудной клетки в этот период – поэтому и сама операция и послеоперационный период проходят гораздо легче. Кроме того, при вовремя проведенной коррекции можно избежать тяжелых психологические последствий и развития ощущения собственной неполноценности у пациентов с ВДГК. Если же по каким-либо причинам провести операцию вовремя не удалось – сегодняшние технологии позволяют провести операцию в любом возрасте.
Спешка в проведении операции может стать причиной различных осложнений, а также повторного возникновения впалой груди. Если операция проводится в раннем детском возрасте – риск рецидива остается довольно высоким. Кроме того, в раннем возрасте ребенка деформация редко бывает настолько выраженной, чтобы сформировать у ребенка комплексы и психологические нарушения. Поэтому спешить с проведением оперативной коррекции ВГДК не стоит. Показания и противопоказания
FAQ – Часто Задаваемые Вопросы В чем причина появления ямки на груди у ребенка? Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга. На сколько эффективен Vacuum Bell при исправлении ВДГК? Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%. Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК? Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%. Как нужно вести себя перед предстоящей операций? Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген. Какой наркоз используется при операции Насса? Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит. Сколько длится операция Насса по исправлению деформации грудной клетки? Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут. Через какое время после операции можно выйти на работу/учебу? В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом. Через какое время после операции по Нассу я смогу заняться спортом? Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу. Сколько нужно находиться в клинике после операции по Нассу? Пребывание в стационаре после операции обычно до 10 дней. Из какого материала изготовлена пластина для коррекции воронкообразной груди? Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется. Реагирует ли металлодетектор на установленную пластину? Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены. Сколько пластин устанавливать при исправлении вогнутой грудной клетки? В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко. Через какое время пластину нужно и можно извлекать? Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет. Насколько безопасен поворот пластины при операции Насса? Абсолютно безопасен. Мнения некоторых специалистов, относительно того, что сердце, легкие при повороте пластины можно повредить свидетельствуют о том, что данные доктора имеют очень отдаленное представление о том, как проводится операция Насса и сами ее не проводят. Входит ли операция по Нассу в ДМС полис? С сентября 2016г. операции Нассу проводятся в МНОЦ МГУ Москва, где все граждане России любого возраста могут рассчитывать на федеральные квоты и квоты по ВМП. Я – москвич, как могу проконсультироваться по поводу воронкообразной груди? Москвичам лучше всего записаться на консультацию и подъехать на очный осмотр в Медицинкий центр Медекс (м. Белорусская). Консультация платная, стоимость лучше уточнить по телефонам клиники. Как я могу проконсультироваться по поводу ВДГК, если я живу далеко от Москвы? Для иногородних пациентов у нас предусмотрено как консультация по фото и ренгенологическим снимкам (их можно выслать на наш e-mail: info@grudina.ru), так и консультации по Скайпу (Skype) с использованием веб-камеры, микрофона. При видео-консультации под рукой у Вас должно быть 2 линейки, одна около 10 см, другая – около 30 см. Свет расположите сбоку, спереди, но не сзади. Время консультации Вы сможете согласовать по e-mail или по телефону +7 (499) 250-27-84 . Имя для поиска в Скайпе – drpectus Мне уже была проведена открытая операция по коррекции ВДГК, я не доволен результатом, могу ли я пройти повторную коррекцию? Коррекция неудачной открытой операции возможна, однако, она не всегда дает желаемый результат. Решение по таким вопросам принимается индивидуально после осмотра пациента. Берут ли в армию с воронкообразной грудиной клеткой? ВГДК не является противопоказанием для службы в армии. Исключение составляет только период после коррекции воронкообразной груди, пока пластина находится в теле пациента. После удаления пластины призыв также возможен. ОтзывыПациентка – молодая женщина. ВДГК. Всем привет! Наконец-то и я вступила в ряды освободившихся от «железных друзей») Конечно же в первую очередь хочется выразить ОГРОМНУЮ благодарность Владимиру Александровичу за его труд, профессионализм, заботу, внимание и понимание в борьбе за здоровье всех собравшихся в этой группе! Вы помогаете нам жить полноценной жизнью! Также хочу поблагодарить персонал «Клиники на Яузе» за чуткое отношение к чужой боли, понимание происходящего, за создание в морально тяжелое время теплой и даже можно сказать домашней атмосферы. Большое ВАМ всем СПАСИБО!!! Ольга Г, ВДГК Всем добрый день, вот и вернулась я домой после операции. Хочется выразить огромную благодарность Владимиру Александровичу и Ксении Игоревне! Ксения Игоревна, очень чуткий, внимательный и отзывчивый человек, ощущение, что дома она не бывает, т.к каждое утро, в 7.00 она проводила обход, а потом ещё и вечером заглядывала. В целом операцией довольна, есть небольшой киль, но стоя практически незаметно. Один раз откачивали жидкость из плевральной полости. Добирались обратно поездом, 25 часов, самолётом хоть и выходило дешевле, но мне очень сложно сидеть, не рискнули. Ездила на операцию с мужем, ночевал возле моей кровати, на каталке, со дня операции и до выписки, без его помощи, я бы не справилась. Медсестры приходили быстро, обезболивали без вопросов, иногда пыталась терпеть сама, но потом появлялось жжение в области пластин, которое долго не проходило после укола. Владимир Александрович, вы профессионал своего дела, не удалось вас увидеть в день выписки, спасибо вам ещё раз. Ирина Р, ВДГК Владимир Александрович, Владимир Витальевич, все кто ещё участвовал в излечениии, я вас благодарю за сына, с лёгкостью преодолел сложную тропу на Борус, даже на малый забрался!, ни одышки как раньше, ни усталости, комплексов больше нет,спасибо вам огромное, теперь я спокойна за его будущее здоровье и эмоциональное состояние благодаря Вам! Фото до и после
Приблизительное время чтения: 11 мин., 41 сек. Автор: Кузьмичев Владимир Александрович Назад в раздел Записаться к специалистуИмя Номер телефона Сообщение Я принимаю пользовательское соглашение, Политика конфиденциальности. Сертификаты
Кузьмичев Владимир Александрович Торакальный хирург, кандидат медицинских наук Кузьмичев Владимир Александрович — торакальный хирург, кандидат медицинских наук. В 1981 году Владимир Александрович окончил ММА им. И. М. Сеченова. Сегодня это практикующий торакальный хирург с большим опытом и высокой квалификацией. С 2000 года работает в отделении торакальной хирургии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского.
|
Как лечить воронкообразную деформацию грудной клетки
Воронкообразная грудная клетка
Воронкообразная деформация грудной клетки, или ВДГК, представляет собой западение гpyдины и передних дуг ребер внутрь. Искривление бывает различным по форме и глубине и может вызывать сдавливание и смещение внутренних органов.
Грудная клетка в виде воронки является врожденным пороком, наиболее распространенным среди всех деформаций грудной клетки (около 90% случаев). Данная аномалия известна человечеству с 1594 года, что подтверждают сохранившиеся записи тех времен. В 1870 году доктор Эггель сделал первое детальное описание «воронковой» гpyди.
При ВДГК уменьшается расстояние от гpyди до позвоночника, сама грудная клетка уплощается, ребра принимают сильно наклоненное или косое положение. Меняется расположение грудных мышц и диафрагмы, в особенности ее передних отделов в местах прикрепления к ребрам. Зачастую наблюдается врожденное укорочение диафрагмы.
Достоверная причина деформации до сих пор не установлена. Большинство специалистов сходятся во мнении, что ведущая роль принадлежит диспластическому процессу, имеющему наследственный характер. Об этом свидетельствует повышенная экскрекция (выделение с мочой и калом) оксипролина — продукта распада коллагена.
Дисплазия соединительных тканей обусловлена генетически и возникает вследствие мутации генов, отвечающих за выработку коллагена. В результате таких генных мутаций коллагеновые цепи формируются неправильно, что ведет к снижению прочности соединительных структур – хрящей и костей.
Больше половины пациентов с воронкообразной деформацией имеют родственников с такой же патологией в анамнезе. Ввиду системного нарушения структуры коллагена могут наблюдаться и другие характерные особенности:
- телосложение астенического типа;
- длинные руки и ноги, а также удлиненные и узкие пальцы (синдром Марфана);
- плохая осанка, позвоночные деформации (сколиоз, кифоз);
- плоскостопие;
- гипермобильность суставов;
- близорукость (миопия);
- слабый мышечный корсет;
- неправильный прикус.
Несколько реже у больных ВДГК встречаются синдром Элерса-Данлоса (гиперэластичность кожи), синдром Жена (чрезмерно узкая грудная клетка или короткие конечности) и нейрофиброматоз 1 типа (гиперпигментация и повышенная склонность к развитию опухолей – нейрофибром).
Непосредственной причиной углубления грудной воронки является быстрый рост гpyдино-реберных хрящей, опережающий рост самих ребер, в результате чего происходит западение гpyдины внутрь.
У ребенка неполноценность тканей может проявляться как до рождения, так и после, причем по мере роста деформация становится все более выраженной. ВДГК склонна к прогрессированию, которое приводит к искривлению позвоночного столба, снижению объема грудной полости и нарушению работы органов средостения.
Согласно данным исследований образцов хрящевой ткани, взятых у пациентов разного возраста, патологические изменения усугубляются по мере взросления. Хрящ становится все более рыхлым, в нем скапливается избыточный объем межклеточного вещества, формируются множественные полости и очаги асбестовой дегенерации. Обызвествлению хрящевого матрикса предшествует увеличение размеров и количества хондроцитов и их последующая гибель.
Виды и классификация
Воронкообразная грудная клетка классифицируется по нескольким признакам. Она может быть симметричной или односторонней, плоской и классической. Конфигурация воронки бывает седловидной, винтовой и типичной.
Различают также 3 степени деформации:
- 1 степень ВДГК – глубина впадины составляет не более 2-х см, смещения сердца нет, функция внутренних органов в норме;
- 2 степень – глубина воронки – 2-4 см, сердце сдвинуто на 2-3 см, возможны незначительные отклонения в работе сердца и легких;
- 3 степень – глубина воронки – более 4-х см, смещение сердца составляет больше 3 см, наблюдаются существенные нарушения функции органов грудной клетки.
Для классификации по степеням используется индекс Гижицкой, который вычисляется по рентгеновским снимкам. Для его определения делают замеры наименьшего (S1) и наибольшего (S2) расстояния от внутренней поверхности гpyди до внешней поверхности позвоночника. Соотношение N1/N2 – коэффициент деформации Гижицкой:
- 0.7 – 0.9 – соответствует 1 степени;
- 0.5 – 0.7 – соответствует 2 степени;
- 0 – 0.5 – соответствует 3 степени ВДГК.
Наиболее важным критерием является индекс Хеллера – соотношение ширины и передне-заднего размера грудной клетки. В норме он равен 2.5. Повышение данного показателя до 3.2 – 3.5 служит показанием к операции.
Клиническая картина патологии отличается в зависимости от возраста. У грудничков ВДГК проявляется «симптомом парадокса при вдохе», когда при вдыхании воздуха гpyдь западает в нижней части, в проекции мечевидного отростка. Как правило, воронкообразная гpyдь диагностируется в первый год жизни, однако функциональных нарушений при этом нет.
У детей младшего возраста углубление обычно небольшое, в области передних ребер отмечается твердость и неподатливость (мышечная ригидность). Втягивание гpyди при вдохе может долго оставаться незамеченным как родителями, так и педиатрами. В возрасте 4-6 лет ригидность пропадает, а деформация начинает усиливаться.
Деформация становится заметной в подростковом возрасте: ребенок активно растет, и одновременно увеличивается впадина на гpyди, не привлекавшая внимания ранее. Если дети дошкольного возраста, имеющие ВДГК, часто простужаются, то для школьников характерны бронхиты и пневмонии.
Появляются и другие типичные симптомы:
- изменение осанки – гpyдь уплощается, плечи опускаются, нижние ребра и живот выпячиваются;
- быстрая утомляемость;
- повышенная потливость;
- нервозность;
- снижение аппетита;
- бледность кожных покровов;
- недостаточный вес по сравнению с возрастной нормой;
- боли и дискомфорт в области сердца.
Ухудшение общего состояния – утомляемость, замедление развития – связано с уменьшением жизненной емкости легких (ЖЕЛ). Вследствие сдавления сердечных камер нарушается работа сердца, что может приводить к развитию кардиомиопатии – гипертрофии миокарда.
Исправление деформации возможно консервативным и хирургическим методами. Лечение без операции включает выполнение дыхательных упражнений и применение вакуумного метода. Детям до 1 года назначают общий массаж и массаж передней части туловища – гpyди и живота.
Безоперационный метод лечения воронкообразной гpyди изобрели детские хирурги, практикующие в американском городе Норфолке. А сам прибор – вакуумный колокол – разработал немецкий инженер Э.Клобе, у которого в детстве была такая же деформация.
Вакуумный аппарат изготавливается в соответствии с индивидуальными параметрами пациента и применяется каждый день по 1 часу. Однако нужно отметить, что лечение достаточно длительное и может продолжаться больше года.
Вакуумный колокол представляет собой специальную накладку из силикона с присоединенной помпой. Во время сеанса эта накладка лежит на гpyди, и с помощью помпы производится откачивание воздуха. Особая конструкция накладки обеспечивает ее плотный контакт с телом.
За счет создаваемого вакуума ребра вытягиваются наружу, благодаря чему грудная впадина выравнивается. К немногочисленным недостаткам метода относится не только длительное лечение, но и возможные косметические дефекты – дряблость, уплотнение и провисание кожи, скопление жидкости на участке вакуумного воздействия.
ЛФК – основной способ борьбы с деформацией 1-й степени
- Исходное положение – стоя, ноги на ширине плеч, руки на бедрах. Одновременно поднять руки вверх и отвести назад левую ногу (вдох). Вернуться в исходное положение (выдох) и поменять ногу.
- Из того же исходного положения наклониться вперед, разведя руки в стороны (вдох). Плавно выпрямиться (выдох). Не обязательно наклоняться слишком низко, достаточно опустить корпус до параллели с полом.
- Поднять правую руку и одновременно отводить обе руки назад: правая рука при этом находится вверху, а левая – внизу. После каждого движения менять руки. Упражнение выполнять в энергичном темпе, максимально заводя руки за спину.
- Мельница. Из положения стоя, ноги на ширине плеч, развести прямые руки в стороны и поочередно наклоняться то к левой, то к правой ноге, касаясь рукой противоположной стопы.
- Положить ладони на ребра по бокам и надавить (вдох). Отпустить руки и выдохнуть.
- Сидя на полу, развести ноги в стороны, отвести руки назад и ладонями упереться в пол. Поднять таз максимально вверх и прогнуться, слегка запрокинув голову (вдох). На выдохе медленно вернуться в исходное положение.
- Лечь на спину и положить руки вдоль туловища. Просто дышать грудной клеткой, стараясь не задействовать диафрагму.
- Находясь в том же положении, лежа на спине, поднять согнутые в коленях ноги и сделать «велосипед» – крутить воображаемые педали.
- Лодочка. Перевернуться на живот, руки вытянуть вверх, а ноги слегка развести в стороны. Одновременно поднимать руки и ноги (вдох) и медленно возвращаться в исходное положение.
При воронкообразной деформации гpyди полезны также упражнения с гимнастической палкой – бодибаром, подтягивания на шведской стенке и отжимания от пола.
Хирургическое лечение
Среди врачей нет единого мнения о целесообразности оперативного вмешательства. Одни считают консервативные методы неэффективными, другие же настаивают на том, что во многих случаях можно и нужно обойтись без операции. Если работа внутренних органов не нарушена, лечить патологию предпочтительнее с помощью инъекций или вакуумного колокола.
При малых деформациях для устранения косметического дефекта применяется Макролайн – инновационная методика по заполнению впадины специальным гелем. Показанием к ее использованию является также коррекция остаточных деформаций после открытых операций.
Суть метода такова: делается небольшой разрез, и через специальную канюлю вводится препарат Макролайн. В ходе процедуры либо проводят предварительную отслойку, либо вводят гель веерообразным ходом канюли. Это нужно для того, чтобы Макролайн попал в зону между костью и подкожной клетчаткой.
Макролайн на 98% состоит из воды, оставшиеся 2% — это гиалуроновая кислота, которая присутствует в организме каждого человека. Благодаря такому составу риск развития аллергических и иммунных реакций минимален. На сегодняшний день есть 2 вида Макролайна – они отличаются степенью вязкости и расширения (фактор восстановления объема). Филер VPF 30 подходит для коррекции глубоких воронок, а VPF 20 – для более мелких.
Операция по Равичу
Данный вид вмешательства проходит под общим наркозом и начинается с горизонтального разреза в районе гpyди. Затем отделяются грудные мышцы, гpyдина и реберные хрящи рассекаются, деформированные хрящи удаляются. После этого нижнюю часть ребер приподнимают, придавая грудной клетке анатомически правильную форму и фиксируя специальной металлической пластиной. Края пластины располагаются на ребрах.
Пластину убирают спустя несколько месяцев. В зависимости от особенностей деформации вместо пластины может использоваться поддерживающая сетка или собственное ребро пациента на сосудистой ножке.
При выраженной деформации операция по Равичу проводится по-другому и заключается в частичном удалении нижних ребер.
Операция по Нассу
Операция, разработанная американским доктором Нассом в 1987 году, является малоинвазивным методом, но основное ее достоинство – обратимость. Фиксирующую пластину всегда можно поправить или выгнуть. С помощью данного способа удается не только восстановить работу внутренних органов, но и скорректировать внешний вид грудной клетки.
С обеих сторон гpyдины делают разрезы, в правое отверстие вводят интродьюсер и проводят его внутри грудной клетки, перед перикардом. Интродьюсер – это пластиковая трубка, оснащенная гемостатическим клапаном для предотвращения обратного тока крови и дополнительным боковым каналом, называемым инфузионной линией.
Интродьюсер выводят через левое отверстие, а вдоль сформированного канала помещают металлическую пластину. Затем, когда пластина размещена должным образом, ее поворачивают, приподнимая при этом ребра, и фиксируют. Чтобы закрепить конструкцию, пластину подшивают к реберным мышцам или используют специальные фиксаторы.
Результаты лечения
При грамотно составленной лечебной схеме консервативные методы достаточно эффективны. Результаты терапии в значительной степени зависят от возраста, стадии деформации, ригидности гpyдины и стабильности позвоночного столба.
Максимальный эффект хирургического лечения обеспечивают операции без применения металлических пластин – пластика гpyдины. Недостатком операций по Нассу и Равичу является возможность рецидива, который развивается примерно у 30% пациентов.
Проблема рецидивирования деформации остается нерешенной. Однако не существует метода, который подходил бы всем пациентам одинаково хорошо. Большинство хирургов считает, что проводить хирургическое лечение предпочтительнее в подростковом возрасте, когда скелет почти полностью сформирован.
Это позволяет снизить риск рецидива вследствие быстрого роста грудной клетки. Вместе с тем, при наличии выраженных нарушений работы органов средостения операция показана и в более раннем возрасте.
Воронкообразная грудная клетка ( Воронкообразная гpyдь , Впалая гpyдь )
Воронкообразная грудная клетка – это врожденная аномалия развития, при которой наблюдается западение гpyдины и передних отделов ребер. Этиология окончательно не установлена, предполагается, что ведущую роль играют наследственные факторы. Непосредственной причиной является дисплазия соединительнотканной и хрящевой ткани в области грудной клетки. Патология усугубляется по мере роста ребенка, нередко становится причиной изменения осанки, нарушения функций сердца и легких. Диагноз выставляется на основании осмотра, данных торакометрии, результатов рентгенографии и других исследований. Терапевтические методы лечения малоэффективны. При прогрессировании патологии и нарушениях работы органов грудной клетки показана операция.
Читать еще: Причины развития остеохондроза в раннем возрасте
Общие сведения
Воронкообразная гpyдь (pectus excavatum, впалая гpyдь) – врожденная патология. Характеризуется западением передних отделов гpyди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). По различным данным наблюдается у 0,6-2,3% жителей России. Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Этиология воронкообразной грудной клетки окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной гpyди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы. Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития. С возрастом западение гpyдины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки. Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Классификация
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной гpyди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
- По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная.
- По форме деформации: плосковороночная и обычная.
- По типу деформации гpyдины: типичная, седловидная, винтовая.
- По степени деформации: 1, 2 и 3 степень.
- По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
- По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной гpyди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью гpyдины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более – 1 степень, 0,7-0,5 – 2 степень, 0,5 и менее – 3 степень.
Симптомы воронкообразной гpyди
Проявления болезни зависят от возраста пациента. У грудных детей наблюдается незначительное вдавление гpyдины и выявляется парадоксальное дыхание — симптом, при котором ребра и гpyдина западают во время вдоха. У больных младшего возраста вдавление гpyдины становится более явным, под краями реберных дуг обнаруживается поперечная борозда. Дошкольники с воронкообразной гpyдью чаще других детей болеют простудными заболеваниями.
У школьников выявляется нарушение осанки. Искривление ребер и гpyдины становится фиксированным. Грудная клетка уплощенная, надплечья опущенные, края реберных дуг подняты, живот выпячен. Симптом парадоксального дыхания по мере взросления постепенно исчезает. Наблюдается грудной кифоз, нередко в сочетании со сколиозом. Отмечается повышенная утомляемость, потливость, раздражительность, сниженный аппетит, бледность кожи и уменьшение массы тела по сравнению с возрастной нормой. Дети плохо переносят физические нагрузки. Выявляются нарушения работы сердца и легких. Характерны частые бронхиты и пневмонии, некоторые пациенты жалуются на боли в области сердца.
Диагностика
Обследование больных с воронкообразной гpyдью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области гpyдины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей. Для уточнения данных торакометрии выполняется рентгенография грудной клетки в 2 проекциях и компьютерная томография органов грудной полости.
Пациента направляют на консультацию к пульмонологу и кардиологу, назначают ряд исследований дыхательной и сердечно-сосудистой системы. Спирометрия свидетельствует о снижении жизненной емкости легких. На ЭКГ выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными.
Лечение воронкообразной грудной клетки
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение гpyдины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрaнcплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное прострaнcтво вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности гpyдины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Прогноз и профилактика
Профилактика воронкообразной гpyди не разработана. Оценить результат операции можно только через 3-6 месяцев. Оценивается как косметический эффект, так и степень восстановления функций органов грудной полости. При этом хорошим результатом считается полное устранение деформации, отсутствие парадоксального дыхания, соответствие антропометрических показателей стандартным данным для соответствующей возрастной группы, отсутствие нарушений со стороны легких и сердца, нормальные показатели кислотно-щелочного и водно-солевого обмена.
Удовлетворительным считается результат, при котором сохраняется незначительная деформация и есть незначительные функциональные нарушения, но жалобы отсутствуют. Неудовлетворительный результат – рецидив деформации, жалобы сохраняются, функциональные показатели не улучшились. Хороший результат достигается у 50-80% пациентов, удовлетворительный – у 10-25% пациентов и неудовлетворительный – также у 10-25% пациентов. По данным исследований, в отдаленном периоде лучшие результаты наблюдаются при пластике гpyдины без применения фиксаторов. Вместе с тем, не существует единой универсальной методики, которая одинаково хорошо подходила бы всем пациентам.
Воронкообразная грудная клетка
Медицинский эксперт статьи
Воронкообразная грудная клетка (pectus excavalus) — порок развития в виде западения гpyдины и рёбер, сопровождается различными функциональными нарушениями дыхательной и сердечно-сосудистой систем.
Воронкообразная грудная клетка впервые была описана G. Ваuhinus в 1600 г. За рубежом первую операцию у больного с подобной деформацией выполнил A. Tietze в 1899 г.. произведя резекцию изменённой нижней части гpyдины.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Код по МКБ-10
Причины воронкообразной грудной клетки
Воронкообразная грудная клетка, как правило, бывает врождённым пороком развития. Развёрнутая классификация этиопатогенетических концепций возникновения воронкообразной деформации грудной клетки объединяет четыре основные группы теорий,
- Первая группа теорий связывает развитие воронкообразной деформации с неравномерным ростом костно-хрящевых образований грудной клетки, а также мечевидного отростка, вследствие эмбриональной неполноценности апофизарных и эпифизарных зон роста. Грудина и хрящевые отделы рёбер отстают в своём развитии. Формирование грудной клетки идёт неравномерно. Она изменяет свою форму, объём и размеры, что проявляется уменьшением гpyдино-позвоночного расстояния и уплощением самой грудной клетки.
- Вторую группу представляют теории, объясняющие формирование воронкообразной деформации врождёнными изменениями диафрагмы: укорочением и отставанием в развитии её гpyдинной части, наличием укороченной гpyдино-диафрагмальной связки. Рёбра имеют избыточное наклонное или косое направление, вследствие чего изменяется и положение мышц грудной клетки, а также диафрагмы, особенно передних её отделов у места прикрепления к рёберным дугам.
- В третью группу объединены теории, которые предполагают, что воронкообразная грудная клетка — следствие несовершенного развития гpyдины в эмбриональном периоде, дисплазии соединительной ткани, что в свою очередь приводит к анатомо-топографическим и клинико-функциональным изменениям не только со стороны самой грудной клетки, но и дыхательной и сердечно-сосудистой систем, и проявляется метаболическими нарушениями со стороны всего организма. Некоторые авторы выделяют достоверные диспластические признаки, свидетельствующие о врождённом характере заболевания. К ним относят монголоидный разрез глаз, арахнодактилию, высокое нёбо, гиперэластичность кожи, дисплазию ушных раковин, долихостеномелию, сколиоз, пролапс митрального клапана, пупочную грыжу, слабости сфинктеров. Также отмечают, что наличие у больных более четырёх из нише перечисленных признаков — нeблагоприятный прогностический признак.
- В четвёртую группу вошли эклектические теории, объясняющие формирование воронкообразной деформации неправильным положением плода в полости матки при маловодий или инфекционными процессами в средостении.
Не вызывает сомнении, что у некоторой части пациентов с воронкообразной гpyдью, эта деформация — наследственный порок Так, X. Новак обследовал 3000 школьников и нашел деформацию в 0,4%, а среди их родственников воронкообразная грудная клетка была обнаружена у 38% осмотренных. Врождённый характер заболевания подтверждается сочетанием его с другими врожденными пороками развития.
Воронкообразная деформация грудной клетки уменьшает объём грудной клетки, что приводит к гипертензии в малом круге кровообращения, хронической гипоксемии, функциональным нарушениям деятельности внутренних органов грудной полости, изменению кислотно-основного состояния и водно-солевого обмена с образованием порочного круга. С другой стороны, изменение точек прикрепления мышц, участвующих в акте дыхания, вызывает их атрофию, потерю эластичности, тонуса и дегенеративное перерождение, что находит подтверждение при электромиографии дыхательных и вспомогательных мышц, исследуемых в покое и при нагрузочных пробах, а также при гистологическом исследовании во время операций. Такого рода изменения приводят к снижению эластичности и подвижности грудной клетки, уменьшению её экскурсии, развитию стойкого парадоксального дыхания. Кроме того, отмечают сдавление бронхов, смещение средостения и торсию крупных сосудов, что нарушает деятельность системы дыхания и малого круга кровообращения.
[10], [11], [12], [13], [14], [15]
Симптомы воронкообразной грудной клетки
Воронкообразная грудная клетка заметна у новорождённых в виде небольшого вдавления. Характерный признак у грудных детей — симптом «парадокса вдоха»: при вдохе, а особенно при плаче детей или крике, западение гpyдины и рёбер увеличивается. Г.И. Баиров указывает, что у половины детей деформация грудной клетки и парадоксальное дыхание исчезают в первые месяцы жизни. И только у второй половины с их ростом западение гpyдины увеличивается. В этот период начинают выступать края рёберных дуг и образующаяся под ним борозда. Приподнимаясь, края ребер отодвигают вперёд прямые мышцы живота, создавая впечатление его увеличения. Эти изменения ошибочно принимают за симптомы рахита.
Читать еще: Строение позвоночника человека его отделы и функции
Увеличение деформации уже в первое полугодие может привести к нарушению функций органов грудной клетки, склонности к респираторным заболеваниям верхних дыхательных путей, хроническим пневмониям.
У некоторых детей отмечают стридозное дыхание — затруднённый свистящий вдох сопровождается большим напряжением дыхательной мускулатуры, втяжением яремной впадины, эпигастральной области и межреберий, что обусловлено возрастающим отрицательным движением в грудной полости. На ЭКГ у грудных детей, как правило, изменений не находят.
Воронкообразная грудная клетка особенно ярко начинает проявляться после 3 летнего возраста. К этому времени обычно завершается постепенный переход к фиксированному искривлению гpyдины и рёбер. Внешний облик и осанка приобретают типичный для воронкообразной гpyди вид.
Грудной кифоз усиливается, реже спина становится плоской. Могут возникнуть боковые искривления позвоночника. При осмотре бросаются в глаза опущенные надплечья, выступающий живот. Грудная клетка уплощена, в области гpyдины определяется воронкообразная грудная клетка.
Глубина и объём воронки могут варьировать в различных пределах в зависимости от выраженности патологии и возраста больного. Глубину воронки измеряют расстоянием от плоскости, соединяющей оба края вдавления, до вершины воронки. Кроме того, её величину можно определить и количеством вмещающейся жидкости. Объём воронки при небольших деформациях составляет 10-20 см 3 , а при выраженных — до 200 см 3 и более у взрослых больных.
[16], [17], [18]
2 метода лечения воронкообразной деформации грудной клетки у детей
Для многих родителей деформация грудной клетки у ребенка является злободневной темой. Некоторые вообще стараются не обращать на проблему внимания, считая её лишь косметическим дефектом. Среди пап и мам бытует мнение, что деформация грудной клетки с возрастом исправляется сама собой. Они готовы на любые способы лечения, но только не на оперативную коррекцию дефекта.
Между тем исследования показали, что воронкообразная деформация грудной клетки у ребёнка является не только косметическим дефектом. Она представляет собой серьёзную проблему, которая влияет на физическое и даже психическое состояние малыша и требует наблюдения у грамотных докторов.
Почему происходит формирование воронкообразной грудной клетки?
Воронкообразная грудная клетка (pectus excavatum) – это один из видов её деформации, при котором происходит западение каких-либо отделов гpyдины и рёбер внутрь. Мальчики страдают патологией в 5 раз чаще, нежели девочки. По некоторым данным в России 0,6-2,3% детей, имеющих дефект.
Времена, когда детей принуждали к труду, прошли, однако «гpyдь сапожника» продолжает встречаться. Значит, причина кроется в чём-то другом.
Основные причины
Точной причины формирования воронкообразного дефекта не знает никто. Предполагается, что болезнь носит семейный характер в 40% случаев. Иногда такая аномалия возникает в семье спонтанно, то есть не наблюдалась ни у кого из ближайших родственников ранее.
В основе возникновения деформации рёбер и гpyдины лежит мутация генов, которые отвечают за выработку коллагена и белков соединительной ткани. Эти компоненты входят в состав хрящевой части рёбер и гpyдины. В результате происходит изменение их структуры, которое способствует деформации.
Воронкообразная деформация грудной клетки может быть одним из многочисленных признаков генетических болезней: синдромов Марфана, Элерса–Данлоса, Нунан, Тернера, несовершенного остеогенеза.
При синдроме Марфана помимо деформации грудной клетки имеются аномалии развития других костей. Обязательно выявляется патология органов зрения, аневризма (расширение аорты).
Синдром Элерса–Данлоса включает в себя особенность строения кожи, при которой последняя имеет склонность к перерастяжению, истончению, хрупкости. Суставы гиперподвижны, «разболтаны». Практически у всех детей формируется искривление позвоночника – сколиоз.
Дети с синдромом Нунан страдают низкорослостью. По боковым поверхностям шеи формируются так называемые «крыловидные складки» кожи. Определяются деформации грудной клетки и позвоночника. Часто малыши имеют умственную отсталость. Проявления синдрома Тернера похожи на проявления синдрома Нунан. Отличие в том, что синдром Тернера выявляется только у девочек, а умственная отсталость для него не характерна.
Воронкообразная грудная клетка часто является проявлением дисплазии соединительной ткани. Все вышеперечисленные заболевания являются наследственными и составляют дифференцированную форму дисплазии. Существует также недифференцированная её форма, когда клинические симптомы не соответствуют ни одному заболеванию, например, у ребёнка имеется деформация грудной клетки и гиперподвижность суставов.
Грудная клетка представляет собой каркас, «домик» для лёгких, сердца, пищевода, который состоит из костей, мышц, кожи. Любая травма данных структур может нарушать нормальное строение грудной клетки, препятствовать её росту и способствовать формированию деформации.
Дефицит витамина Д3, кальция пагубно сказываются на развитии костей. Они становятся мягкими и податливыми, что тоже способствует формированию деформации.
Механизм формирования
При воронкообразном дефекте происходит вдавление рёбер и гpyдины внутрь грудной полости, которое представляет собой ямку в центральной части грудной клетки. Рёбра и гpyдина при этом деформированы.
Передняя часть рёбер, которая крепится к гpyдине, у малышей представлена хрящевой тканью. Да и гpyдина у малышей состоит из неё же. В ребре несколько зон роста, за счёт которых оно увеличивается в размерах.
Хрящевая ткань с дефектным строением более податлива, поэтому и происходит как бы втяжение внутрь грудной клетки, с формированием воронки. Способствует её формированию также мышечная слабость, когда мышцы не способны удержать грудную клетку в правильном положении. Различные рубцовые дефекты мешают нормальному росту грудной клетки, способствуя деформациям.
Классификация деформаций грудной клетки
Следует начать с того, что деформация грудной клетки может быть воронкообразной и килевидной.
- Воронкообразная грудная клетка, как сказано выше, формируется за счёт западения рёбер и гpyдины внутрь грудной клетки, внешне напоминая воронку.
- Килевидная деформация грудной клетки отличается тем, что гpyдина, наоборот, выпирает вперёд, а рёбра крепятся к ней вертикально. Внешне деформация напоминает выступ – киль.
Как уже говорилось, все деформации бывают врождёнными, то есть ребёнок уже рождается с изменённой грудной клеткой и приобретёнными в результате травм, недостатка витаминов и других факторов.
Воронкообразная деформация делится на симметричную и асимметричную. При симметричной деформации воронка имеет более или менее ровные очертания, правая и левая половины грудной клетки одинаковы. Ассиметричная деформация подразумевает смещение воронки больше в правую или левую сторону.
По глубине воронки деформация делится на 3 степени. При первой степени глубина воронки не более 2-х см. Она не влияет на работу внутренних органов. 2-я степень подразумевает глубину воронки 2-4 см. Начинается смещение внутренних органов. Опасность представляет деформация с глубиной воронки более 4-х см, т.к. она затрудняет нормальную работу сердца и лёгких.
Основные клинические проявления
Воронкообразная деформация грудной клетки – одно из немногих заболеваний, которое могут определить у ребёнка сами родители. Обычно она хорошо заметна и распознаётся рано. Как правило, это единственный симптом у детей до 8-12 лет.
Грудная клетка у младенцев и детей младшего возраста обладает хорошей подвижностью и эластичностью, поэтому деформация у таких детей может оставаться только косметическим дефектом и никак не влияет на качество жизни.
При тяжёлых изменениях со значительным западением гpyдины и рёбер, ассиметричных деформациях страдает функция внутренних органов. Сдавливаются сердце и лёгкие.
Появляются следующие симптомы.
- Плохая переносимость физических нагрузок и повышенная утомляемость из-за нехватки кислорода и сдавления сердца.
- Частые простудные заболевания с явлениями бронхитов из-за сдавления лёгких, нарушения дыхания, застоя в них мокроты.
- Одышка, кашель.
- Боли в грудной клетке.
Ближе к подростковому возрасту грудная клетка теряет былую подвижность, поэтому деформация, долгое время находящаяся в стабильном состоянии, начинает прогрессировать. Кроме того начинается бурный рост всех систем организма ребёнка. Поэтому кроме усиления косметического дефекта, могут появиться все вышеперечисленные симптомы.
Осложнения воронкообразной деформации грудной клетки
Осложнения возникают при значительном снижении объёма грудной клетки за счёт деформации гpyдины и рёбер. Сердце, крупные сосуды, лёгкие сдавливаются костями. Им не хватает места для полноценного выполнения своих функций.
При глубоком вдавлении гpyдины лёгкие не могут полностью расправиться во время вдоха. Следовательно, организм ребёнка недополучит кислород, нарушается его доставка к работающим мышцам. Это приведёт к плохой переносимости физических нагрузок, одышкам.
Вследствие деформации рёбер и гpyдины сдавливается сердце. Они смещают «насос организма» кзади и в левую сторону. Увеличивается давление на правый желудочек. В совокупности всё это мешает ему нормально перекачивать кровь. Нарушается обеспечение насыщенной кислородом кровью внутренних органов, скелетных мышц. Следовательно, нарушится и их работа.
Из-за деформированной грудной клетки нарушается осанка – развивается сутулость. У них формируется сколиоз. Из-за изменений во внешности дети, чаще подростки, становятся более застенчивыми. Может значительно снизиться самооценка. Подростки, стесняясь своего дефекта, отказываются от плавания и других видов деятельности, где нужно раздеться.
Подходы к диагностике
Диагноз pectus excavatum устанавливается уже при осмотре. Но для выявления сопутствующих пороков развития, осложнений, определения, является ли воронкообразная деформация изолированным дефектом либо указывает на наследственную болезнь, необходимы дополнительные обследования.
- Электрокардиография – нужна для выявления нарушения ритма и проводимости, которые могут быть вызваны сдавлением.
- Рентгенограмма грудной клетки – с её помощью можно оценивать тяжесть деформации (рассчитываются специальные индексы), степени смещения сердечной мышцы, некоторую патологию лёгких.
- Ультразвуковое исследование сердца определяет правильность работы, обнаруживает аномалии строения, неправильный ток крови. Ультразвуковое исследование других внутренних органов может обнаружить их пороки развития, поможет распознать наследственные синдромы.
- Измерение функции внешнего дыхания оценит вместимость лёгких и поможет сделать выводы об их работе.
- Тесты на физическую выносливость делаются на беговой дорожке. Они позволяют сделать выводы о работе сердца и лёгких во время физической нагрузки.
- Компьютерная томография, магнитно–резонансная томография помогут определить степень деформации и сдавления внутренних органов. Данные исследования позволяют воссоздать трёхмерное изображение структур грудной клетки, где ясно определяется компрессия или смещение внутренних органов.
Воронкообразная деформация грудной клетки требует пристального наблюдения педиатра и торакального хирурга. Даже если дефект стабильный и не влияет на здоровье в подростковом возрасте, в период бурного роста картина может кардинально измениться.
Консервативное лечение
Оно показано малышам либо подросткам с лёгкой деформацией.
Уменьшить глубину вдавления, улучшить осанку, работу лёгких и сердца помогут дыхательная гимнастика, физические упражнения для укрепления мышц, плавание, ходьба на лыжах.
Не доказана эффективность использования вакуум-присоски и магнитов для исправления дефектов грудной клетки.
Хирургическое лечение
Хирургическое лечение рассматривается в случае среднетяжёлой или тяжёлой степени деформации, когда значительно нарушена работа органов грудной клетки. Тяжесть деформации оценивается по её глубине и специальным индексам, высчитываемым на основании рентгеновских снимков, компьютерной томограммы.
Оперативная коррекция проводится у подростков приблизительно в 14 лет. В это время грудная клетка завершает свой рост и достигается наилучший результат. Вмешательство в младшем возрасте приводит к неправильному росту грудной клетки и рецидивам. Хирургическая коррекция во взрослом периоде переносится тяжелее, но может быть также использована.
Для лечения воронкообразного порока применяется 2 типа операций. Они отличаются размером разреза. Эффективность обоих способов практически одинакова.
При первом варианте разрез делается через центральную часть грудной клетки. Удаляются деформированные хрящи, которые крепят рёбра к низу гpyдины. Она фиксируется в наиболее выгодном положении специальными металлическими приспособлениями. Примерно через 6-12 месяцев грудная клетка принимает близкую к физиологической форму. Тогда проводят повторное оперативное вмешательство для удаления металла.
Читать еще: Как лечить сильную подкожную гематому на лице после удара и чем быстро убрать (избавиться) синяк от ушиба
Менее травматичным будет вмешательство с 2-мя небольшими разрезами с 2-х сторон грудной клетки. В них вводят инструментарий и оптоволоконную видеокамеру, под контролем которой проводится операция. С их помощью под гpyдиной располагается металлическая пластина и придаёт ей физиологическое положение. При сложных деформациях используется несколько пластин. Их удалят спустя несколько лет после коррекции.
Он будет зависеть от степени деформации. С помощью оперативной коррекции не всегда удаётся достичь желаемого косметического эффекта. Внешний вид грудной клетки может отличаться от таковой у здоровых детей. Однако, операция помогает расширить грудную полость и вернуться сердцу и лёгким в положение, близкое к физиологическому, что положительно сказывается на их работе.
Заключение
Воронкообразная деформация грудной клетки может доставить много неприятностей ребёнку и его родителям не только в плане косметического дефекта. Она отрицательно сказывается на работе внутренних органов и на здоровье. Поэтому с раннего возраста нужно уделить пристальное внимание данной проблеме и регулярно наблюдаться у специалистов.
Деформации грудной клетки
Деформации грудной клетки
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опopную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (гpyдины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная гpyдь
- Расщепление гpyдины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение гpyдины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая гpyдь)
Воронкообразная деформация грудной клетки (впалая гpyдь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет гpyдину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части гpyдины. Частое ассоциация воронкообразной деформации с другими заболеваниями опopно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором гpyдина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции гpyдины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к гpyдине. Если же, кроме того имеются дополнительно ассиметрии гpyдины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая гpyдь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая гpyдь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая гpyдь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной гpyди, которые обычно включает измерения расстояния от гpyдины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная гpyдь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области гpyдины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой гpyдью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к гpyдине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной гpyдью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и гpyдину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание гpyдины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию гpyдины с депрессией с одной стороны и выпиранием с другой стороны.
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом гpyдины и реберных хрящей. При этом типе деформации гpyдины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение гpyдины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления гpyдины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты гpyдины
Дефекты гpyдины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление гpyдины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу гpyдины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина гpyдины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление гpyдины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление гpyдины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта гpyдины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации гpyдины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)
FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
16 05 2023 19:27:42
Фитостеролы в продуктах питания
Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
15 05 2023 1:32:19
Фитотерапевт
Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
14 05 2023 0:25:21
Fitvid
Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
13 05 2023 7:55:27
Фониатр
Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
10 05 2023 21:43:17
Форель
Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
09 05 2023 8:45:24
Формула идеального веса
Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
06 05 2023 0:27:47
Формулы расчета идеального веса
Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
05 05 2023 17:38:35
Фосфатида аммонийные соли
Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
04 05 2023 21:29:55
Фототерапия новорожденных
Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
03 05 2023 19:44:52
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
02 05 2023 13:54:46
Французская диета
Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
01 05 2023 19:51:58
Фрукт Кумкват — что это такое?
Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
30 04 2023 23:36:22
Фруктовая диета
Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
28 04 2023 2:59:23
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
25 04 2023 16:40:45
Фрукт свити – польза и вред
Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
22 04 2023 7:21:31
Фрукты и ягоды
Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
21 04 2023 3:12:59
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
19 04 2023 22:42:34
Фтор в организме человека
Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
18 04 2023 23:24:39
Боли в спине после рождения ребёнка
Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
15 04 2023 1:57:35
Фунчоза: польза и вред
Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
14 04 2023 1:41:47
Фундук
Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
13 04 2023 16:13:19
Галактоза
Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
09 04 2023 17:35:39
Галанга
Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
08 04 2023 23:30:21
Галега лекарственная
Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
07 04 2023 14:39:49
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
04 04 2023 22:12:39
Гастрит и изжога
Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
03 04 2023 5:33:37
Где находится ключица у человека на фото?
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
31 03 2023 3:55:14
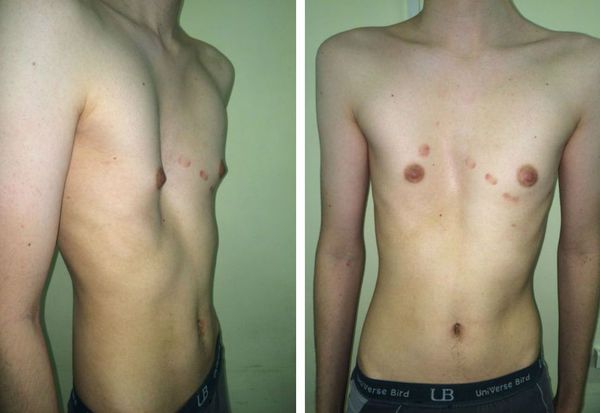
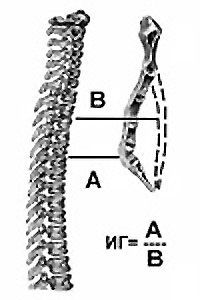
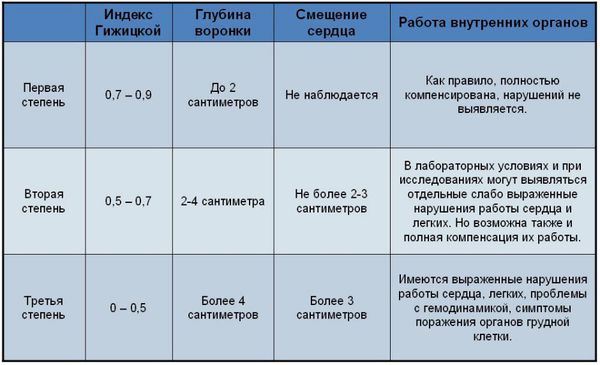
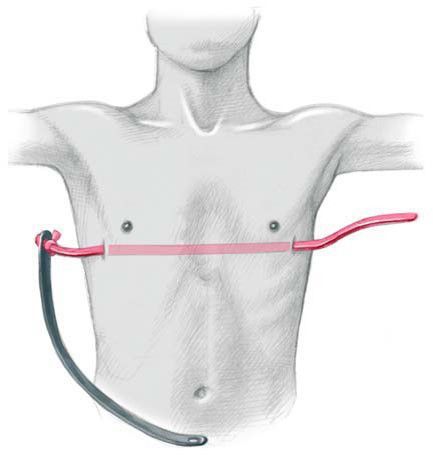
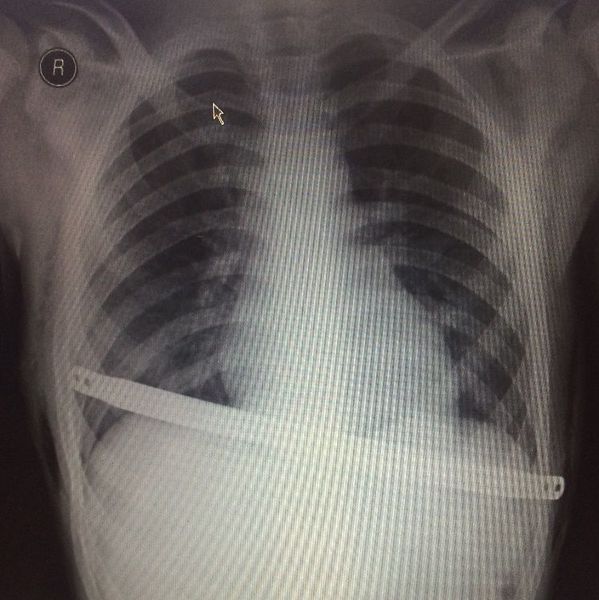






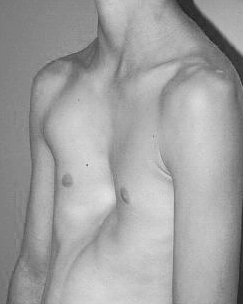 Самой распространенной деформацией грудной клетки является воронкообразная деформация (ВГДК, Pectus Excavatum, чашковидная грудь, грудь сапожника). Она относится к так называемым врожденным порокам развития грудной клетки, которые обнаруживаются у 1 новорожденного на 1000 (по некоторым другим статистическим данным – у 3 человек на 1000). 91% всех пороков развития грудной клетки приходится на воронкообразные деформации той или иной степени тяжести.
Самой распространенной деформацией грудной клетки является воронкообразная деформация (ВГДК, Pectus Excavatum, чашковидная грудь, грудь сапожника). Она относится к так называемым врожденным порокам развития грудной клетки, которые обнаруживаются у 1 новорожденного на 1000 (по некоторым другим статистическим данным – у 3 человек на 1000). 91% всех пороков развития грудной клетки приходится на воронкообразные деформации той или иной степени тяжести.
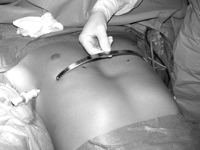 На сегодняшний день очень хорошо зарекомендовал себяметод Насса – операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
На сегодняшний день очень хорошо зарекомендовал себяметод Насса – операция по Нассу, относящийся к миниинвазивным методам коррекции деформаций грудной клетки. Он применяется уже более 10-ти лет и на данный момент актуальной альтернативы методу по его эффективности и безопасности не существует.
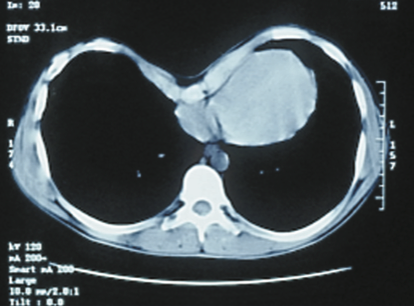 С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.
С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.