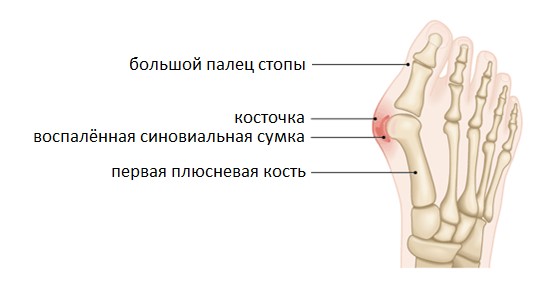
Косточка на ногах – основной признак вальгусной деформации, которая до появления болевых ощущений воспринимается многими пациентами как косметический дефект. Устранить косточку консервативными методами можно только на начальной стадии развития патологии, поэтому при появлении уплотнения в области большого пальца стопы рекомендуется обращаться к ортопеду, который проведет диагностику и подберет подходящие методы лечения.
Причины появления косточки
Вальгусная деформация большого пальца стопы – распространенное заболевание, которое встречается преимущественно у женщин среднего и пожилого возраста, проживающих в Европе и Америке. Такая особенность распространения этой патологии связана со спецификой женской обуви в данных регионах – еще в 1852 г. доктор Брок отметил, что в большинстве случаев косточки на ногах растут у тех людей, которые носят неправильные с ортопедической точки зрения модели обуви.
Растет косточка на ноге возле большого пальца при:
- неправильном распределении нагрузки на стопу (возникает при ношении моделей с высоким каблуком или моделей с плоской подошвой);
- стягивании стопы спереди (возникает при ношении моделей с узким носком или просто тесной обуви).
При неправильной нагрузке на стопу происходит постепенное увеличение угла между первой и второй плюсневыми костями большого пальца. При этом удерживающие палец в нормальном положении связки постепенно ослабляются, а головка плюсневой кости утолщается и начинает смещаться в наружную сторону, образуя «косточку».
Выпирающая часть головки кости испытывает постоянное трение при ношении обуви, что провоцирует дальнейшее развитие деформации.
Растет косточка на ноге также у лиц, профессиональная деятельность которых связана с усиленной нагрузкой на стопы (к группе риска относятся танцоры, официанты, спортсмены и др.).
Рост косточки могут провоцировать:
- врожденная слабость мышечно-связочного аппарата, не позволяющая удерживать большой палец стопы в нормальном положении при нагрузке;
- хромосомные патологии и наследственные заболевания, которые сопровождаются гиперподвижностью суставов или мышечной слабостью (болезнь Шарко-Мари-Тута, синдром Марфана, синдром Дауна);
- травмы голени и стопы, вызвавшие смещение кости и воспаление первого плюснефалангового сустава (воспаление приводит к деформации сустава и кости);
- поперечное плоскостопие, возникающее при слабости связочного аппарата стопы и вызывающее распластывание ее переднего отдела (может сочетаться с продольным плоскостопием);
- рассеянный склероз (при этом аутоиммунном заболевании наблюдается воспаление суставов);
- сахарный диабет, который сопровождается поражением суставов и деструктивными изменениями костно-связочного аппарата стопы;
- подагра, при которой в тканях организма откладываются кристаллы солей и развивается подагрический артрит;
- остеопороз (для этого системного заболевания скелета характерно дистрофическое изменение костей);
- артрит – поражения суставов различной этиологии (ревматоидный артрит и др.);
- заболевания, которые сопровождаются двигательными нарушениями (ДЦП, полинейропатия, полиомиелит).
Растет косточка на ноге возле большого пальца довольно медленно. Увеличение косточки сопровождается постепенным отклонением верхней части большого пальца по направлению к другим пальцам стопы (во внутреннюю сторону). На поздних стадиях заболевания такое отклонение вызывает молоткообразную деформацию пальцев и патологические изменения всех структур стопы. Кроме того, постоянное давление обуви на выпирающую область приводит к хроническому бурситу (воспалению сустава), при котором наблюдаются сильные боли, отечность и общее недомогание.
На средней и тяжелой стадии вальгусной деформации избавиться от косточки можно только хирургическим путем, поэтому если на ноге растет косточка, нужно своевременно подобрать тормозящие развитие патологии консервативные методы лечения.
Что делать, если на ноге растет косточка
Если растет косточка на ноге, в первую очередь нужно устранить факторы, провоцирующие деформацию. Основным и нередко единственным фактором, влияющим на развитие заболевания, является неправильно подобранная обувь.
При появлении шишки рекомендуется:
- подобрать модели обуви с высотой каблука 3-4 см (от обуви на высоком каблуке или без подъема пятки следует отказаться);
- не носить стягивающие переднюю часть стопы узкие модели;
- носить только ту обувь, которая изготовлена из натуральных материалов;
- подобрать ортопедические стельки или ортопедическую обувь, которые препятствуют дальнейшему развитию деформации.
Подбирать ортопедическую обувь должен специалист, так как нужно правильно оценить все особенности стопы пациента.
Лечение патологии консервативными методами включает применение:
- ортопедических изделий (прокладок, супинаторов, корректоров и фиксаторов);
- противовоспалительных препаратов (при необходимости назначаются врачом);
- физиотерапии;
- массажа и лечебной физкультуры.
Если косточка на ноге растет в результате наличия системных, наследственных и метаболических заболеваний, требуется также лечение основного заболевания.
Только врач-ортопед может точно определить, почему на ноге растет косточка и подобрать эффективные методы лечения в зависимости от степени деформации (при отклонении угла между первой и второй плюсневой костью более чем на 15 градусов консервативные методы могут только остановить дальнейший рост косточки на ноге возле большого пальца).
Ежедневный массаж стопы помогает устранить косточку на ноге и является профилактикой различных ортопедических заболеваний.
При вальгусной деформации косточка на ноге растет с внешней стороны, поэтому любая не ортопедическая обувь в той или иной степени травмирует выпирающую часть головки плюсневой кости.
Чтобы косточка не страдала от трения и давления, можно использовать бурсопротекторы – специальные гипоаллергенные силиконовые или гелево-тканевые прокладки, которые прикрывают косточку и предотвращают развитие воспаления. Подобрать бурсопротектор можно самостоятельно (оптимальный вариант – бурсопротектор с межпальцевой перегородкой, который надежно фиксирует первый и второй пальцы стопы, что препятствует дальнейшему развитию деформации).
Самостоятельно можно также применять межпальцевые валики, фиксаторы с межпальцевым упором, силиконовые корректоры и тканевые бандажи.
Помогающий вернуть палец в нормальное положение жесткий фиксатор желательно использовать после консультации с ортопедом (конструкция позволяет регулировать натяжение и менять угол наклона большого пальца).
Бурсопротекторы позволяют носить любые модели обуви, но от обуви на высоком каблуке для предотвращения дальнейшего развития деформации следует отказаться.
Физиотерапевтические методы
Рост косточки можно предотвратить при помощи физиотерапевтических процедур. В стационаре для лечения вальгусной деформации применяют:
- Электрофорез с кальцием. Под воздействием электрического поля нанесенные на прокладки электродов препараты кальция проникают в ткани, накапливаются и затем распределяются по организму, что способствует снижению воспаления и укреплению костной структуры.
- Фонофорез с гидрокортизоном, при котором введение препарата в организм происходит при помощи ультразвуковых волн. Гидрокортизон устраняет боли в суставах, обладает выраженным противовоспалительным действием, применяется при лечении связанных с вальгусной деформацией заболеваний (идиопатической подагры, рассеянного склероза и др.).
- Озокерито-парафиновые аппликации (лечение теплом), которые снижают воспаление, устраняют боль и способствуют регенерации тканей.
В домашних условиях применяются:
- лечебные ванночки;
- массаж;
- лечебные упражнения.
Электрофорез позволяет доставить препарат непосредственно к месту воспаления без применения уколов.
Профилактика
Чтобы не росла косточка на ноге, необходимо:
- подбирать хорошо распределяющие нагрузку на стопу модели обуви;
- избегать повышенной нагрузки на стопу (контролировать массу тела, чередовать нагрузку на ноги и отдых при определенных видах деятельности и т.д.);
- регулярно делать массаж и упражнения для стоп;
- правильно питаться (не употреблять острую и жирную пищу, употреблять продукты, способствующие укреплению соединительной, костной и хрящевой ткани);
- обращаться к врачу при травмах стопы и проводить необходимое лечение.
При появлении косточки рекомендуется сразу же обратиться к ортопеду, подобрать подходящие корректоры и не забывать их применять.
Врач травматолог-ортопед
Скулкин Дмитрий
УЗ «22 – я городская поликлиника»
Безоперационные методы лечения деформаций стопы
Из этой статьи вы узнаете:
-
Причины возникновения вальгусной деформации
-
Диагностика стадии заболевания
-
Безоперационные методы лечения деформаций стопы
-
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Безоперационные методы лечения деформаций стопы, (проще говоря, косточки на ноге), наиболее эффективны на начальной стадии заболевания. Подобную деформацию называют вальгусной, и выражается она в искривлении плюснефалангового сустава большого пальца. Выпирающая шишка – это не только эстетический дискомфорт, она может препятствовать ходьбе, вызывать повреждение кожи в виде мозолей и ссадин и даже стать причиной артроза, варикоза или плоскостопия.
В сложных случаях с вальгусной деформацией способно справиться только операционное вмешательство, которое сопровождается длительным восстановлением. Чтобы не допустить развития болезни и не ограничивать свое передвижение в период послеоперационной реабилитации, нужно своевременно диагностировать деформацию и прибегнуть к безоперационным методам лечения.
Причины возникновения вальгусной деформации
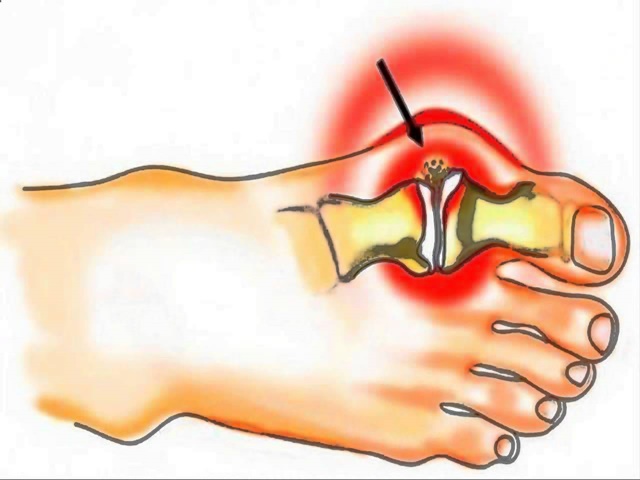
С проблемой сталкиваются чаще всего женщины (97–99 %), возраст которых 30 лет и больше. Это распространенная патология стопы, она находится на втором месте после плоскостопия. Из-за прогрессирующей деформации человек лишается полноты движений. Кроме того, при наличии этого заболевания выбор обуви ограничен, носить ее неудобно или больно.
Главные причины появления дефекта:
-
Некомфортная обувь (слишком узкий носок или высокий каблук).
-
Наличие плоскостопия. У нормальной стопы есть поперечный и продольный свод, их образует и поддерживает мышечно-сухожильный корсет. Благодаря сводам стопа во время ходьбы амортизируется, предупреждая деформацию костно-суставных структур. Если мышечная мускулатура ослаблена, происходит уплощение стопы. В результате костно-суставный аппарат начинает испытывать большие нагрузки, что приводит к деформации.
-
Наследственность. Деформация возникает из-за генетической предрасположенности к заболеваниям опорно-двигательного аппарата, нехватки кальция (приводит к остеопорозу), недостатка витамина Д (причина развития рахита), мочевой кислоты (способствует появлению подагры). Имеет место и наследственная специфика строения стоп, когда длина первой кости плюсны больше других, ее наклон изменен или сустав очень подвижный.
-
Работа, связанная с балетом, танцами. Пуанты балерины имеют меньший размер, чем ее обычная обувь. Поэтому ступня вынуждена изгибаться, чтобы была возможность опоры на пальцы. На носках, площадь которых всего 2 см2, держится вес тела целиком. В результате танцевальной деятельности у балерин неминуемо деформируется стопа.
-
Пожилой возраст, в котором происходит сокращение выработки эстрогена, отвечающего за замедление разрушения костных тканей. Без эстрогена кости начинают интенсивно терять кальций, что приводит к остеопорозу.
-
Лишняя масса тела. Из-за нее возрастает нагрузка на стопы.
-
Травмированная стопа, у которой нарушена конфигурация и повреждены фиксирующие структуры.
-
Воспаление суставов (артрит), приводящее к изменению их структуры (усугубляется процесс вальгусной деформации ступни).

Диагностика стадии заболевания
Существует 3 степени заболевания, которые можно различить по проявлениям симптомов и внешнему виду стопы.
-
Начальная (умеренная). Пациент жалуется на неудобство при носке обуви, что проявляется в трении кожи, образовании мозолей на наружном крае первого плюснефалангового сустава. Появляется шишка с покраснением и отечностью близлежащих тканей. Часто в зоне стопы наблюдаются регулярные боли ноющего характера. Рентгенограмма показывает угол вальгусного отклонения меньше 20о.
-
Средняя. Наблюдается артрит (воспаление сустава) с характерным покраснением кожных покровов. Болевые ощущения усиливаются. Внешний осмотр показывает смещение второго пальца первым. Образуются натоптыши на участках под вторым и третьим пальцами. Угол вальгусного отклонения возрастает до 20–40°. На рентгеновском снимке виден подвывих 1-го плюснефалангового сустава.
-
Запущенная. Во всей стопе ощущается болезненность, движения во время ношения обуви становятся скованными. Во многих случаях пациенты теряют трудоспособность. Стопа существенно деформирована. Происходит сильное смещение первого пальца, который оказывается над или под вторым. В основании первого пальца происходит образование большого костного выступа. Кожные ткани под вторым и третьим пальцами грубеют, формируются натоптыши, мозоли. Рентгенограмма показывает, что угол вальгусного отклонения превышает 40 ͦ. Отчетливо виден подвывих или вывих 1-го плюснефалангового сустава.
Необходима консультация специалиста при следующих изменениях:
-
в районе основания большого пальца появилась припухлость;
-
выпирающая косточка покраснела и болит;
-
палец отклоняется кнаружи;
-
ноги сильно устают при ходьбе;
-
наблюдаются отеки;
-
на подошвах образуются болезненные мозоли и натоптыши.
С проблемами деформации стопы нужно обращаться к врачу-ортопеду. При первичном осмотре он выяснит, какова величина отклонения большого пальца, в каком состоянии находятся сосуды, есть ли мозоли, натоптыши, ощущается ли боль в суставе. Кроме того, врач оценит степень подвижности ступни. Чтобы поставить диагноз, одного осмотра недостаточно, необходимо дополнительное обследование: рентген в 3-х проекциях, МРТ, компьютерная плантография.
Заболевание поддается безоперационному лечению лишь на начальных стадиях (1–2) при величине угла отклонения не больше 20 ͦ. Хорошо помогают разнообразные фиксаторы, ортопедическая обувь, занятия лечебной физкультурой, медикаменты. Хирургический способ показан, если угол отклонения пальцев превышает 20 ͦ, боль носит постоянный характер, наблюдается нарушение походки, выпирающий сустав неподвижен.
Консервативное лечение вальгусной деформации противопоказано в следующих случаях:
-
Наличие варикозного расширения вен, тромбофлебита.
-
Открытые незажившие раны на ступнях.
-
Пациент испытывает непереносимость фиксирующих материалов.
-
Выявлены аллергические реакции на медикаменты.
Следует соблюдать осторожность при назначении лечения пациентам с сахарным диабетом, облитерирующим эндартериитом (стопы являются уязвимыми и нуждаются в особом уходе).
Осложнения проявляются в усилении болезненных ощущений, уменьшении подвижности стоп, деформации пальцев, патологии коленного и тазобедренного суставов, нарушении походки.

Если пациент не будет придерживаться рекомендаций ортопеда, это может спровоцировать прогрессирование заболевания. Тогда хирургическое вмешательство неизбежно.
Безоперационные методы лечения деформаций стопы
Консервативный способ направлен на:
-
Устранение причин, по которым стопа искривлена.
-
Исправление деформации конечностей.
-
Снятие симптомов, сопровождающих заболевание (болей, воспалений, отеков).
По прошествии определенного времени, если наблюдается положительная динамика, кость прекращает свой рост, ее размеры уменьшаются, что приводит к нормализации состояния ступни в целом. При условии соблюдения всех предписаний специалиста можно добиться правильного распределения нагрузки на стопу.
Если больной обратился к доктору впервые, его полностью обследуют. Это необходимо для назначения наиболее эффективного курса лечебных процедур.
Самые распространенные диагностические методы, применяемые для изучения патологии:
-
визуальный осмотр деформированной конечности;
-
рентгенографическое исследование с целью выявления всех костных изменений;
-
КТ, МРТ;
-
компьютерная плантография, определяющая степень нагрузки на определенные области стопы.
Подробно изучив и проанализировав полученные результаты, врач-ортопед назначает пациенту оптимальное консервативное лечение. Важными факторами, влияющими на выбор тех или иных методов, являются:
-
возраст пациента (как правило, 50 лет и старше);
-
угол вальгусной деформации (не должен быть больше 30°);
-
отсутствие других патологий стопы.
Сегодня разработан ряд достаточно эффективных безоперационных методов лечения деформаций. Нередко для того, чтобы достичь положительных результатов, применяют сразу несколько медицинских подходов и лечебных препаратов.
Хороший результат в борьбе с вальгусной деформацией стопы показали следующие консервативные методы:
-
Медикаментозная терапия.
-
Применение специальных приборов и приспособлений.
-
Разнообразные лечебные мероприятия.
-
Использование препаратов народной медицины.
Для получения длительного положительного эффекта важен комплексный подход, при котором гармонично сочетаются все известные методы терапии.
С целью устранения негативных симптомов, сопровождающих деформацию ступней, успешно применяется медикаментозное лечение. Чтобы купировать воспалительный процесс, в суставную полость вводятся препараты, содержащие гормоны («Дипроспан», «Гидрокортизон»). Помимо гормональных средств, с этой же целью используются противовоспалительные средства наружного применения. С болевым синдромом хорошо справляются обезболивающие лекарства, такие как ибупрофен, парацетамол.
Существуют негативные факторы, усугубляющие болезнь, которые рекомендуется исключить. К ним относятся:
-
лишний вес;
-
ношение неудобной обуви на высоком каблуке;
-
профессиональная деятельность, связанная с длительной нагрузкой на ноги (учитель, продавец, парикмахер).
Поэтому для быстрого выздоровления важно подбирать удобную обувь, больше ходить босиком, снизить по возможности нагрузку на ноги и четко следовать рекомендациям врача.
- Бандажи и вальгусные шины
Данные приспособления носят и постоянно, и только в ночное время. Бандажи и вальгусные шины бывают силиконовые, пластиковые, изготовленные из эластичных тканей. Принцип действия шины: специальная накладка фиксирует большой палец в нужном положении и давит на выпирающую косточку.
Функция бандажа заключается в снижении нагрузки на ступни, купировании боли, облегчении ходьбы, предохранении костей от последующего искривления.
- Синусоидально-моделированные токи (СМТ)
Физиотерапевтический метод. Принцип действия: к ногам крепятся электроды, через которые поступает электрический разряд к мышцам и связкам. Процедура является безопасной и не вызывает болезненных ощущений. Благодаря воздействию СМТ происходит стимуляция нервных окончаний, повышается тонус тканей, улучшается кровообращение, устраняется отечность.
- Медикаменты
Назначение лекарственных препаратов требуется для купирования боли, воспаления, отеков. Медикаментозная терапия проводится с применением таблеток, уколов, мазей, гелей. При лечении используются «Ибупрофен», «Кетанов», «Диклофенак», «Индометацин» и другие нестероидные противовоспалительные препараты. Если боли сильные, врач назначает введение гормональных средств внутрь полости сустава.
- Тутор и ортезы
Данные приспособления применяют, если необходимо жестко зафиксировать ногу. С помощью изготовленного из прочного пластика тутора сустав становится неподвижным.
Ортезы бывают 2 видов: безнагрузочные (их используют в ночное время, так как они не допускают движения) и функциональные (в них можно активно двигаться). Для каждого конкретного пациента делается индивидуальный слепок, по которому изготавливается приспособление.
Хорошим домашним средством для ног являются ванночки. Вода в них должна быть теплой (37–38 оС). Процедуру выполняют не более 15 минут. В разнообразные составы ванночек входят, как правило, соль, йод, хвойный или травяной настои. Курс длится 1–2 недели.
Чтобы уменьшить косточку, применяют средства народной медицины. Эффективны различные примочки, компрессы, содержащие прополис, скипидар или глину, йодистая сетка, ванночки с отваром кожуры картофеля или хозяйственным мылом.
Тепловые методы лечения включают парафиновые или озокеритовые обертывания ступней. Это позволяет улучшить микроциркуляцию крови, восстановить поступление питания к мышечным тканям, снять усталость.
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Лечебная гимнастика и массаж ног — эффективные мероприятия, направленные на снятие напряжения мышц, укрепления связок. Массаж необходимо проводить курсами по 10–20 сеансов с промежутком в один месяц.
Чтобы вернуть пальцам подвижность, нужно выполнять следующие упражнения:
-
Ходить на носочках.
-
Ходить с упором на наружную сторону ступни.
-
Перекатывать небольшой мяч стопой.
-
Захватывать мелкие вещи пальцами ног.
Кроме того, пользу приносят занятия плаванием, велопрогулки, хождение босиком.
Консервативные методы исправления деформации стопы включают использование специальных ортопедических приспособлений: стелек, стяжек, шин, ночных корректоров и т. д.
-
Стельки, которые изготавливаются для каждого пациента индивидуально, имеют специальное основание. Они способствуют устранению нагрузки на сустав и помогают вернуть ступне ее амортизирующие функции.
-
Супинаторы и межпальцевые перегородки служат для выравнивания фаланг пальцев и уменьшения деформации.
-
Благодаря ночному бандажу-корректору большой палец ноги находится в правильном положении.
-
Накладка ортопедической шины обеспечивает надежную фиксацию пальцев, тем самым способствуя постепенному выравниванию стопы.
Эти приспособления допускается носить постоянно. В некоторых случаях используются специальные стяжки, поддерживающие поперечный свод стопы.
Чтобы лечение было эффективным, важно устранить главную причину заболевания – отказаться от узкой обуви на высоком каблуке. Следует выбирать комфортную натуральную обувь, которая выполнена из мягких материалов, имеет широкий носок и каблук не более 5 см. Только в этом случае нагрузка на стопу будет распределяться равномерно.
Почему клиенты выбирают Клинику эстетической медицины и Салон красоты Veronika Herba:
-
Это Клиника эстетической медицины и Салон красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой косметолог, а один из лучших дерматологов в Москве. Это совершенно другой, более высокий уровень сервиса!
-
Получить квалифицированную помощь вы можете в любое удобное для себя время. Клиника эстетической медицины и Салон красоты работает с 9:00 до 21:00 без выходных. Главное — заранее согласовать с врачом дату и час приема.
Запишитесь на консультацию специалиста по телефону +7 (495) 085-15-13, и вы сами в этом убедитесь!
Вальгусная деформация первого пальца стопы (Hallux valgus, “косточка” на ноге, “шишка” на стопе) – наиболее частое заболевание стопы, возникающее в области первого пальца, представляет собой отклонение большого пальца по направлению к мизинцу. Второй палец стопы при этом также деформируется.
Кто подвержен заболеванию?
Заболевание, как правило, носит наследственный характер, но неудобная и тесная обувь также может способствовать появлению деформации. Чрезмерная нагрузка на стопу ведет к нарастанию деформации, при этом происходит захождение второго пальца на первый. Возникают, так называемые, «косточки».
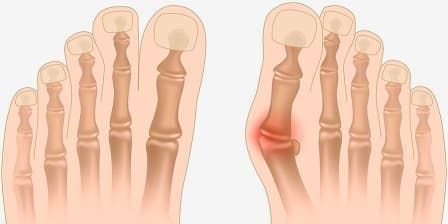
В нашу Клинику с данной проблемой чаще всего обращаются женщины старше 30 лет. Основные причины:
- наследственность
- ношение неудобной обуви
- чрезмерная физическая нагрузка
- избыточный вес
- изменения гормонального фона (в том числе после беременности)
- воспалительные процессы в суставах
- последствия травм или неудачных оперативных вмешательств.
Сначала выпирающие косточки кажутся косметическим дефектом, со временем появляется боль, нарушается двигательная способность стопы, как вытекающие последствия развивается артроз коленного и тазобедренного сустава, остеохондроз и прочие патологии связанные с опорно-двигательным аппаратом. В зависимости от тяжести деформации, для лечения используют различные методики хирургических вмешательств. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Постановка диагноза
Прежде чем назначить лечение наши специалисты проводят тщательную диагностику пациента, в ходе этой диагностики выявляется этиология (происхождение болезни) и степень тяжести. Существуют международные стандарты по которым все ортопеды-травматологи классифицируют патологию по одним и тем же принципам, а именно:
- Статическая. Деформация произошла из-за нарушений осанки
- Врождённая. Нарушение связано с генетической особенностью положения одной из косточек стопы
- Компенсаторная. В данном случае, деформация является ответом на анатомическую особенность сухожилия, в результате которого большеберцовая кость меняет положение и деформирует голеностопный сустав;
- Паралитическая деформация. Возникает после перенесенного полиомиелита или других воспалительных процессов в центральной нервной системе;
- Спастическая. Является осложнением мышечных спазмов;
- Гиперкоррекционная. При неправильном лечении патологий стоп;
- Травматическая. Является осложнением переломов и травм связок.
Значение данной классификации заключается в том, что лечение патологии невозможно без воздействия на причину. Операция избавит пациента от деформации и приведет к нормальному образу жизни. А воздействие на этиологию заболевания поможет избежать нового появления деформации.
В зависимости от степени тяжести, вальгусная деформация может быть:
- Легкой
- Средней
- Тяжелой
От степени тяжести заболевания зависит метод лечения пациента.
Когда стоит обратиться к врачу?
Главный симптом – боль в стопе после статической нагрузки или длительной ходьбы. Она может сочетаться с дискомфортом в икроножных мышцах. В тяжёлой степени тяжести боль становится постоянной.
Стоит обратиться на консультацию, если вы обнаружили следующие проявления:
- увеличение “косточки”,
- болезненность и покраснение;
- деформация пальцев ноги;
- боль в суставах стопы;
- ощущение усталости после небольших нагрузок;
- сложности с подбором обуви.
Как проводится диагностика вальгусной деформации стопы
Врачи-травматологи отделения травматологии и ортопедии № 2 могут уже на первом приёме определить комплекс типичных нарушений, поставить клинический диагноз и назначить дополнительные обследования для его подтверждения. Дополнительные методы, которые позволяют провести дифференциальную диагностику и уточнить диагноз:
- плантография;
- рентгенография;
- подометрия.
Можно ли вылечить данную патологию?
Да, можно. Всё зависит от тяжести заболевания. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Консервативная терапия включает в себя:
- ношение удобной обуви,
- ортопедические стельки,
- использование корригирующих бандажей на большой палец,
- физиотерапия,
- массаж.
Оперативное вмешательство необходимо, если консервативные меры оказались неэффективными, а также присутствует выраженный болевой синдром. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Решать вопрос об оперативном лечении следует лишь в том случае, если все проводимые консервативные мероприятия окажутся неэффективными, особенно если речь идет о пациентах пожилого возраста.
Оперативное лечение вальгусной деформации
Рекомендовано в том случае, если консервативные меры оказываются неэффективными, а также присутствует выраженный болевой синдром. Наличие только косметического дефекта не является показанием к хирургическому вмешательству. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Лечение hallux valgus (вальгусной деформации первого пальца стопы, “косточки” на ноге). При незначительной деформации движения в плюсне-фаланговом суставе в полном объеме, безболезненны. На этой стадии заболевания улучшению способствует смена обуви на более удобную, использование ортопедических стелек. Хирургическое лечение показано лишь при наличии болевого синдрома.
Простое удаление «косточки» при оперативном лечении, как правило, не достаточно. Необходимо выполнение корригирующей остеотомии плюсневой кости как при средней и тяжелой степени выраженности деформации.
Коррекция деформации осуществляется за счет резекции выступающей костной ткани, а также коррекции угла между плюсневыми костями путем позиционирования первой плюсневой кости. Результат операции заключается в восстановлении функции сустава. Для лечения «косточки» стопы в Клинике высоких медицинских технологий им. Н. И. Пирогова используется малотравматичный метод. Хирургическая манипуляция затрагивает, в основном, мягкие ткани и выполняется на сухожилиях. Это сокращает период восстановления после операции. Для коррекции хирургическим путем достаточно двух разрезов: один на внутренней поверхности стопы, а другой – в промежутке между пальцами. Для обезболивания применяется анестезия, тип которой определяет анестезиолог, учитывая общее состояние пациента и сопутствующие заболевания.
Подготовка к операции
Пациент проходит общую подготовку: проходит консультацию различных специалистов, санацию и устранение возможных противопоказаний.
Противопоказаниями к операции являются:
- воспалительные и инфекционные процессы кожи и мягких тканей стопы;
- патология сосудистой системы нижних конечностей;
- нарушения системы свертываемости крови;
- декомпенсация систем организма и выраженное нарушение их функций.
Врач контролирует общие анализы и показатели жизнедеятельности, которые определяют готовность пациента к оперативному лечению.
После операции пациенту накладывается эластичная тугая повязка, которая ограничивает движения. Постепенно разрабатывается программа реабилитации, во время которой восполняется объем движения и пациент возвращается к привычной активности. Лечащий врач рекомендует, в какой период можно вновь выполнять нагрузки на ногу. Также, рекомендуется ношение специальной обуви и супинаторов.
После операции
Дозированная нагрузка на ногу возможна уже со следующего дня после операции. Несмотря на это, в первые две недели послеоперационного периода рекомендуется использовать дополнительную опору для передвижения (трость) для лучшего и скорейшего заживления послеоперационной раны. Полное восстановление опорной функции нижней конечности происходит к 4-6 недели после операции.
Рекомендации по профилактике Hallux Valgus от наших докторов
Существуют определённые профилактические меры, принимая которые можно избежать или остановить прогрессирование возникновения «шишки на стопе».
- 1. Питайтесь правильно. Исключите из меню острые и солёные блюда, ограничьте употребление углеводов и сахара. Добавьте в рацион овощи и фрукты. Следите за весом, ведь как мы уже писали ранее, лишние килограммы усиливают нагрузку на стопы и провоцируют деформацию.
- 2. Делайте гимнастику для стоп. Выделите 5-10 минут на выполнение простейших упражнений. Основным условием гимнастики является ее регулярность. При ежедневных упражнениях укрепляются мышцы и связки стопы:
- – разбросайте по полу мелкие предметы и собирайте их пальцами (ручки, карандаши, ластик, лист бумаги);
- – ходите на носочках и пятках;
- – рисуйте пальцами в воздухе или на песке (полу) всё что душа пожелает;
- – раздвигайте пальцы, таким образом, чтобы они не соприкасались. Держите в таком положении не менее минуты;
- – перекатывайте ступней бутылку с водой.
- 3. Массаж стоп. Массаж стопы возможно делать самостоятельно в домашних условиях. Выполняйте основные правила:
- – Руки должны быть тёплыми и сухими.
- – Массаж проводить 2 раза в день: утром и вечером.
- – Выполните растирание ступни и пальцев. Используйте постукивающие и поглаживающие движения, делая акцент на внутреннюю поверхность подошвы.
- – Пальцы следует массировать от кончиков по направлению к стопе.
- – Закончите массаж сгибанием и разгибанием пальцев ног.
- 4. Ванночки для стоп. После тяжёлого дня тёплые ванны для ног прекрасно расслабляют и успокаивают. Добавьте травы, соль или соду. После окончания процедуры промойте ступни прохладной водой и аккуратно разотрите подошвы мягким полотенцем.
- 5.Носите правильную обувь. Модницам необходимо минимизировать носку туфель на высоком каблуке с узким носом. Повседневная обувь должна быть с устойчивым каблуком – не выше 4 -5 см, с округлым мысом, с мягкой и гнущейся подошвой.
- 6. Подберите ортопедические стельки. Ортопедические стельки показаны всем людям и носить их можно в любом возрасте. Стельки разгружают пальцы, перераспределяя давление по стопе. Правильно подобранные стельки – это стельки которые сделаны на специальном аппарате по вашей стопе.
- 7. Используйте ортезы. Ортезы – это специальные межпальцевые вставки-разделители, которые располагаются между большим и вторым пальцами. Так же существуют вкладыши-подушечки разных видов, защищающие стопы от натоптышей. Вы можете приобрести их и получить консультацию в любом ортопедическом салоне в Санкт-Петербурге.
- 8. Давайте ногам отдохнуть. Если работа требует постоянного нахождения в положении «стоя», необходимо через определенные промежутки времени устраивать ногам разминку (опускать и поднимать пальцы ног, «распускать пальцы веером» и т.д.).
Наша Клиника предоставляет лечение по федеральным квотам, а это значит, что у граждан Российской Федерации есть возможность получить помощь на бесплатной основе. Запись на приём к травматологу-ортопеду: +7 (812) 676-25-25 или на сайте.
Обратившись за помощью Вы получите:
- помощь врачей регулярно обучающихся за границей,
- передовое, а главное доступное диагностическое оборудование МРТ и КТ,
- оперативный прием,
- материалы и импланты, качество которых доказано 3-мя миллионами врачей,
- внимательный уход после операций.
Наш опыт – 30 000 здоровых пациентов. Наша гордость – легкое протекание реабилитации и полное восстановление работоспособности в кратчайшие сроки.
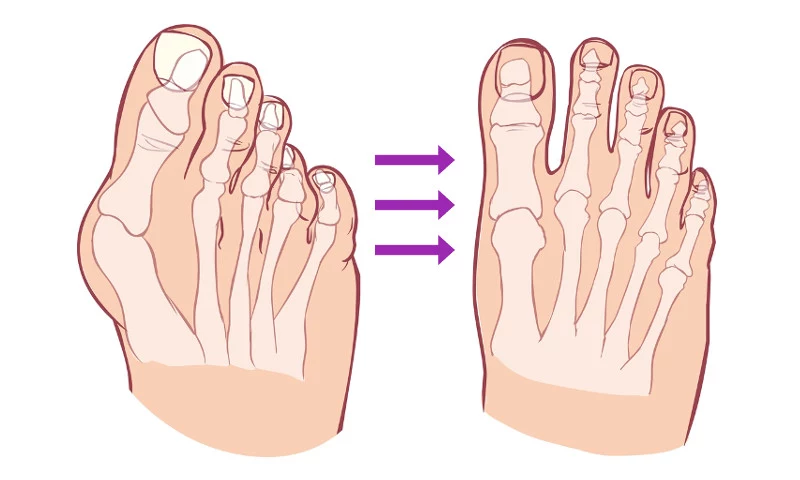
К чему приводит увеличение косточки большого пальца на стопе? Можно ли остановить процесс своими силами? Если делать операцию, то на какой стадии? Когда можно ходить? А сколько это стоит?
Рассказывает ортопед-травматолог, хирург Frau Klinik Цуканов Владимир Евгеньевич.
Вальгусная деформация стопы – искривление большого пальца с разрастанием шишки у его основания. Это не только изменение формы стопы и сложности с подбором/ношением обычной обуви, но и нарушение амортизирующих функций стопы, что приводит к увеличению нагрузки на вышестоящие суставы и позвоночник. В дальнейшем нередко развивается деформирующий артроз стопы и постоянный болевой синдром. То есть нарушается основная функция стопы – человек не может нормально ходить.
Что такое «косточка» и почему она появляется?
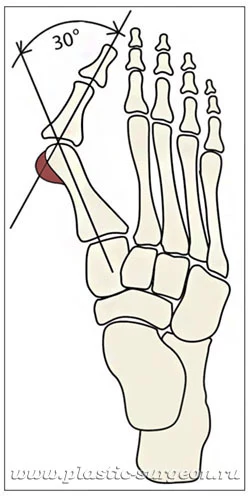 При вальгусной деформации «косточка» (первая плюсневая кость) увеличивается в размере и искривляется. На ее головке появляется нарост из костной и соединительной ткани, который называется экзостоз. Большой палец отклоняется кнаружи, затем деформируются остальные пальцы. Иногда отклонение кости минимальное, а нарост («косточка») большой. Бывает и наоборот – при очень выраженной деформации небольшая «шишка». Деформация всегда развивается по индивидуальному сценарию.
При вальгусной деформации «косточка» (первая плюсневая кость) увеличивается в размере и искривляется. На ее головке появляется нарост из костной и соединительной ткани, который называется экзостоз. Большой палец отклоняется кнаружи, затем деформируются остальные пальцы. Иногда отклонение кости минимальное, а нарост («косточка») большой. Бывает и наоборот – при очень выраженной деформации небольшая «шишка». Деформация всегда развивается по индивидуальному сценарию.
У мужчин вальгусная деформация встречается в 50-60 раз реже, чем у женщин. Это генетическая предрасположенность. Неправильная обувь (каблуки, обувь с узким мыском) тоже считается одним из факторов развития. Однако ведущая роль все равно принадлежит генетической программе, изменить которую шансов мало.
Ортопедическая обувь?
Ортопедическая обувь не может уменьшить «косточку». Такая обувь искусственно распределяет нагрузку на свод стопы, за счет чего нагрузка на вышестоящие суставы снижается. Амортизирующая функция стопы дублируется ортопедической обувью и мышцы, которые отвечают за амортизацию, расслабляются. Расслабляются и перестают работать в нужном объеме. Поэтому внешний фиксатор назначается только на короткое время, а после отмены назначают лечебную физкультуру, чтобы восстановить разрушенный мышечно-связочный аппарат. Производители ортопедической обуви лоббируют ее производство и назначение, но подбирать ортопедическую обувь нужно под строгим контролем врача, чтобы не повредить собственную амортизирующую функцию.
Ортезы задерживают развитие деформации, но устранить развившуюся деформацию или сдержать дальнейшее искривление они не могут.
Лечение вальгусной деформации
Устранить вальгусную деформацию первого пальца можно только хирургическим путем. На сегодняшний момент существует 3 основные методики:
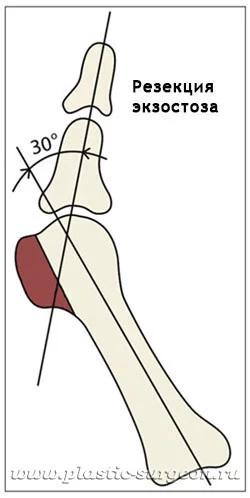 Закрытая остеотомия через прокол кожи:
Закрытая остеотомия через прокол кожи:
Через прокол специальной фрезой удаляют экзостоз и делают остеотомию: вырезают клиновидный сегмент из деформированной кости. Затем перемещают кость в правильное положение и накладывают специальную жесткую повязку на палец. Закрытая итальянская методика не предполагает установки в кость каких-либо фиксаторов.
У этого способа есть свои недостатки:
Во-первых, «шишка» – это не только разрастание кости, но и толстая кожная часть, и гипертрофированная капсула сустава. При удалении «шишки» закрытым способом утолщенная кожа остается, поэтому косметический эффект не полный. Этот кожный мешок может стать немного меньше, но совсем он не рассосется. При других методиках выполнения операции через разрез удаляют все лишние ткани и накладывают косметический шов, получая максимально возможный косметический эффект.
Во-вторых, в отсутствие фиксатора болевые ощущения в реабилитационном периоде сохраняются дольше, так как костные отломки не зафиксированы.
Современные фиксаторы обеспечивает полную неподвижность костных фрагментов. Кость, конечно, не срастется за несколько часов, но функционально такая неподвижность уже на операционном столе дает состояние кости «почти срослась». То есть человек возвращается к привычной жизни и нагрузке значительно раньше.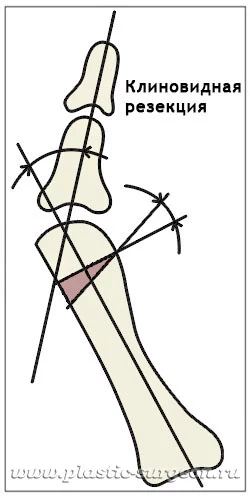 Остеотомия с фиксацией кости винтами:
Остеотомия с фиксацией кости винтами:
В этой технике кость распиливается на большом протяжении. Тоже удаляется клиновидный сегмент, и затем кость скрепляется титановыми винтами в положении коррекции.
Большая площадь разреза и костного распила означает, что кровоснабжение кости нарушается очень сильно. Травматичность операции дает повышенную вероятность осложнений. Даже если операция прошла хорошо и кости скреплены корректно, невозможно предсказать, справится ли организм с таким объемом повреждения без проблем. Результатом большой костной травмы могут быть: развитие асептического некроза с рецидивом деформации; нестабильность фиксаторов, приводящая к повторному смещению; и самое серьезное осложнение – воспаление послеоперационной раны.- Остеотомия без применения винтов – «золотая середина»:
Эта технология разработана Центральным институтом травматологии и ортопедии (ЦИТО) более 50 лет назад, накоплен большой опыт. Основное отличие нашей современной практики от того, что делали 30-40 лет назад – применение высокоточной аппаратуры, которая позволяет свести к минимуму повреждения мягких тканей.
Мы оперируем живого человека, все ткани которого кровоснабжаются. Поэтому минимизировать объем поврежденных тканей вокруг кости я считаю вопросом принципиальным.
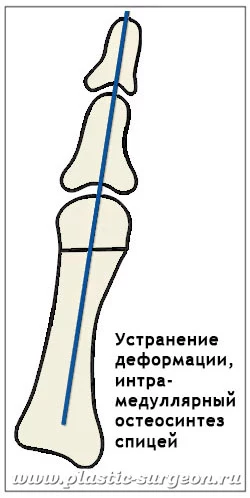 Мы делаем разрез размером около 15 мм и через него устраняем и костную деформацию, и экзостоз. Небольшая площадь разреза означает меньшую вероятность осложнений, кровотечений, повреждений внутренних сосудов. Соответственно, и меньший срок реабилитации – сращение искусственного перелома и заживление идет быстрее. Перспектива позитивного исхода операции повышается в разы.
Мы делаем разрез размером около 15 мм и через него устраняем и костную деформацию, и экзостоз. Небольшая площадь разреза означает меньшую вероятность осложнений, кровотечений, повреждений внутренних сосудов. Соответственно, и меньший срок реабилитации – сращение искусственного перелома и заживление идет быстрее. Перспектива позитивного исхода операции повышается в разы.
Винты я использую только, если без них обойтись нельзя. Но наша методика позволяет обходиться без них практически всегда. Я устанавливаю спицу, которая фиксирует кости. Остеосинтез более прочный и при этом менее травматичный. При ходьбе человек не чувствует спицу, так как она находится внутри кости. Оперированная область неподвижна, палец зафиксирован крепко и прямо. Через 6 недель, когда спица выполнит свою функцию, ее удаляют. Технически это простая процедура: спица стоит внутри кости, и наружу из ногтевой фаланги под мягкими тканями торчит ее кончик. Вынимают спицу через маленький разрез (2-3 мм), зона перелома, операции при этом уже не затрагивается. Болезненность процедуры определяется болевым порогом – кому-то требуется местная анестезия, кому-то кратковременный наркоз. После удаления спицы палец начинает двигаться. Восстановление полного объема движений происходит в течение 2-3 недель. Подробнее о методике …
Реабилитация
Ходить после операции можно уже на следующий день в обычной свободной обуви, в которой нет давления на зону операции. Дальнейшее зависит от болевого порога. Есть пациенты, которые уже через 3 дня приходят на перевязку без какой-либо дополнительной опоры и не хромая, а кому-то нужно больше времени. Как правило, через 2 недели человек ведет нормальную жизнь в бытовом объеме – может свободно ходить, ездить за рулем, принимать душ, работать. Бегать и прыгать можно через 6 недель после удаления фиксатора.
Стоимость операции
Диапазон цен в Frau Klinik на данное время – 65 000-150 000 рублей за одну ногу. Стоимость операции определяется не столько операцией как таковой, сколько условиями, в которых она проводится. У нас комфортная клиника в центре Москвы, дорогая высокоточная аппаратура, полная стерильность всех составляющих. Мы используем только синтетические одноразовые материалы, и никогда биологические – это исключает бактериальные инфекции и в целом снижает вероятность рисков.
Когда лучше делать операцию?
Как и при любом лечении, чем меньше стадия, тем легче и проще проходит коррекция. Однако есть и другой фактор: чем в более позднем возрасте проводится операция, тем меньше вероятность рецидива. За вальгусную деформацию ответственна генетика, и молодой организм сильнее стремится вернуться к заданной программе. Зрелый организм – менее.
Но в целом, конечно, лучше устранять вальгусную деформацию на небольших стадиях и не доводить дело до 2й, 3й степени и серьезного нарушения качества жизни. В данном случае каждый решает сам, когда ему удобнее пройти операцию.
Противопоказания к устранению вальгусной деформации такие же, как для любой другой операции – общесоматические, плюс наличие тяжелых воспалительных процессов на стопе. Проблемы с венами противопоказанием не являются.
Работы Цуканова В. Е.:
До и в раннем послеоперационном периоде
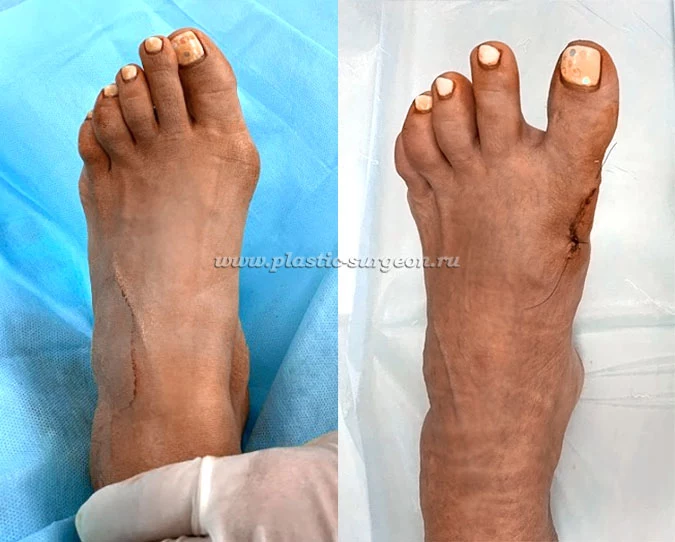
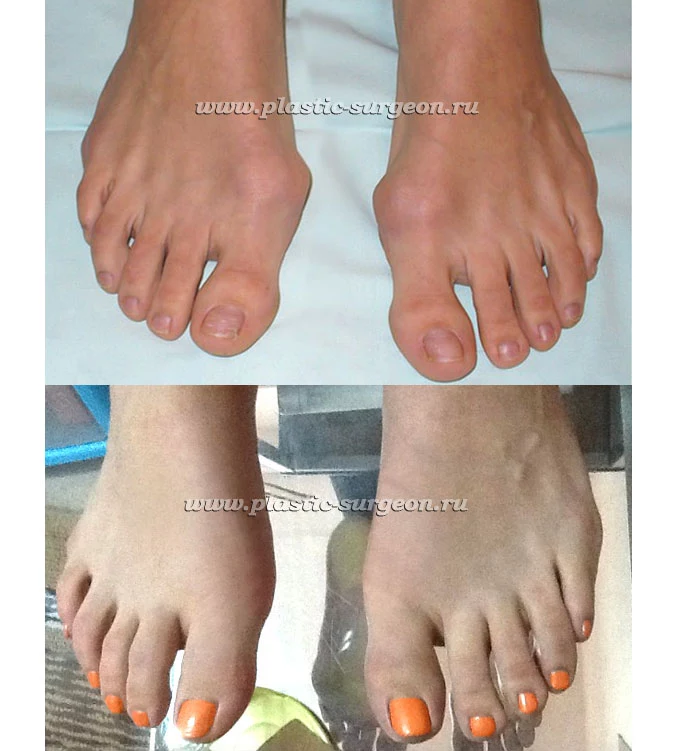
Операция по удалению шишки на ноге?
Не всё так просто, на самом деле в большинстве случаев косточка или шишка на ноге – это лишь вершина сложной многоплоскостной деформации, которая сопровождается вывихами многих суставов, укорочением одних и перерастяжением других связок и сухожилий стопы, формирующаяся на протяжении длительного периода времени (часто 40-50 лет). И обычная операция по удалению косточкишишки, в такой ситуации не решает никаких задач кроме косметики. Для достижения хорошего клинического результата – восстановления нормальной, опороспособной стопы, уменьшение размеров стопы, избавление от болей при нагрузке, исчезновения мозолей, – требуется сложная хирургическая коррекция.
Клинический пример операции по удалению шишки на ноге.
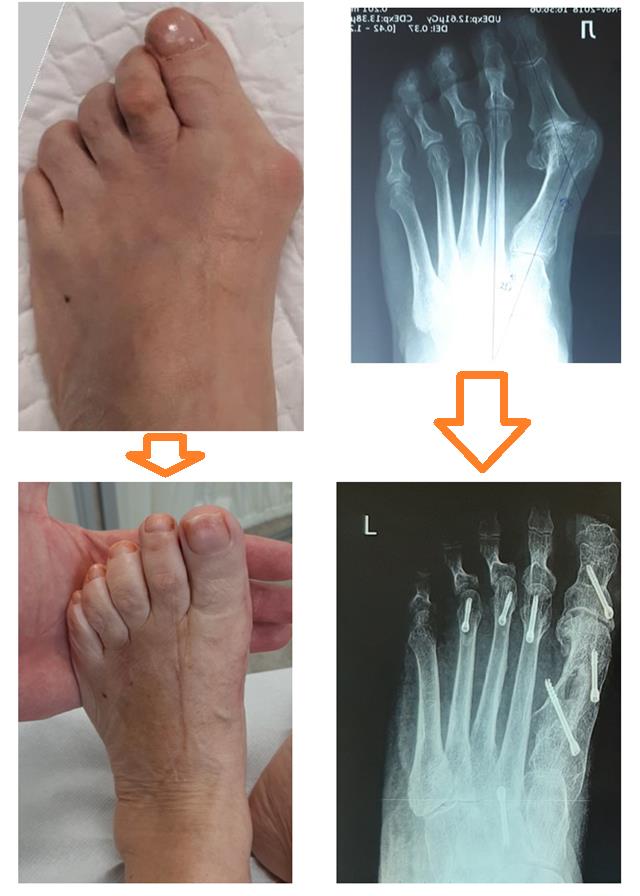
Пациентка Р. 71 год, поперечное распластывание стопы, вальгусная деформация 1 пальца, перекрещенные пальцы (crossover toe) метатарсалгия 2-3-4. Угол наружного искривления 1го пальца 51.12° межплюсневый угол 17°. Операция от 27.12.2022
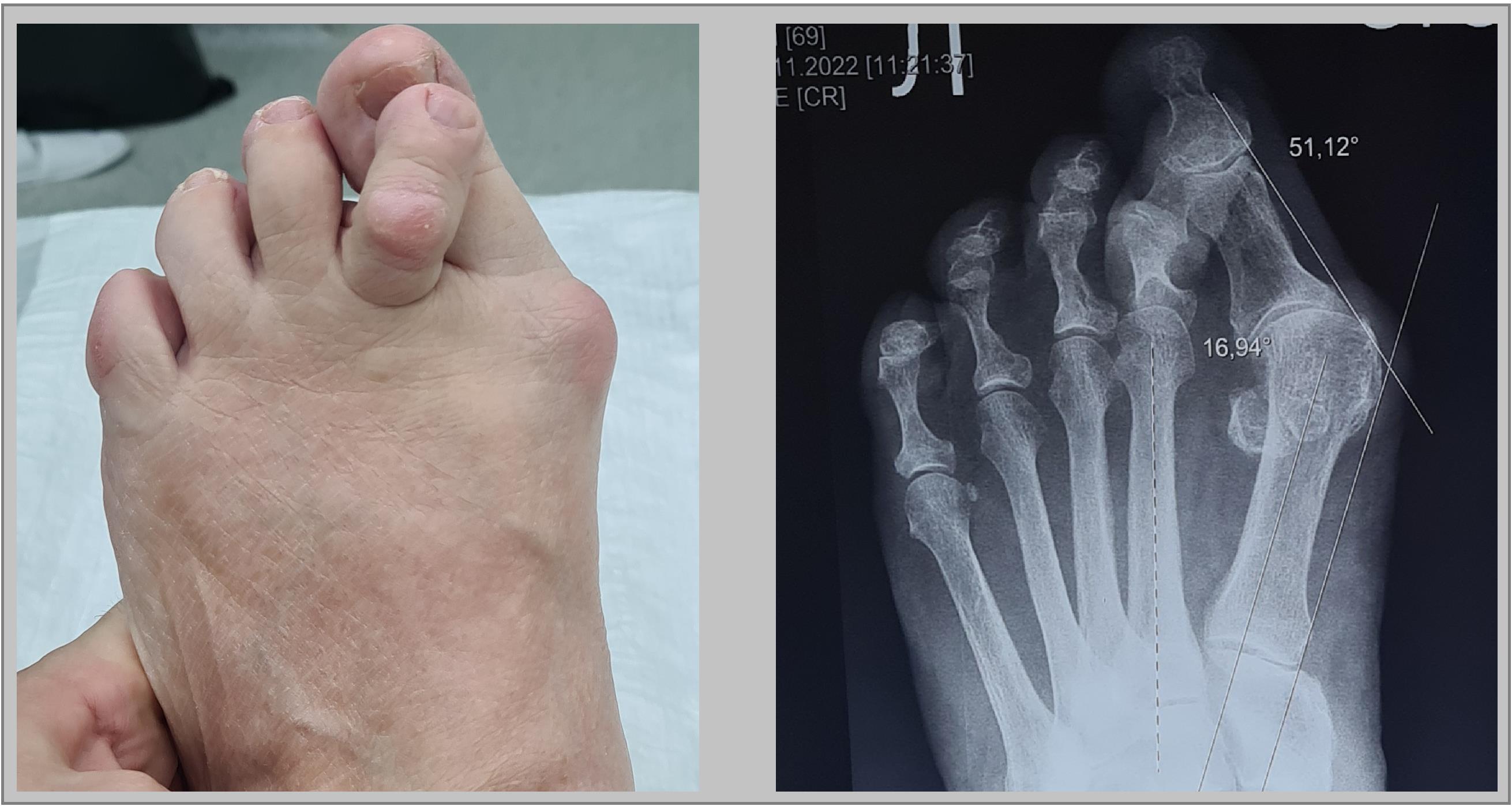
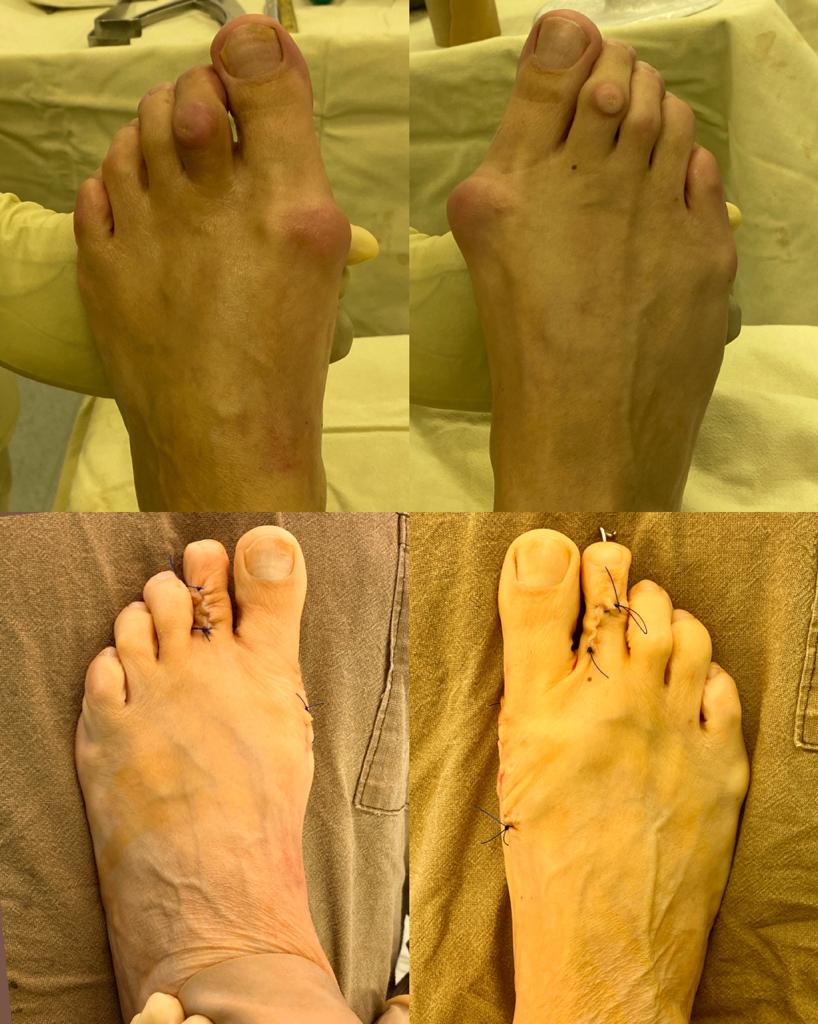
Выполнена реконструктивно-пластическая операция на костях и связочном аппарате переднего отдела стопы. Операция состояла из семи основных этапов.
Резекция экзостоза головки 1й плюсневой кости
Латеральный релиз сесамовидного гамака, капсулы 1 плюсне-фалангового сустава
Z-образная остеотомия 1й плюсневой кости с фиксацией 2 винтами
Клиновидная остеотомия основной фаланги 1 пальца с фиксацией винтом
Дистальная миниинвазивная остеотомия 2-3-4 плюсневых костей
Миниинвазивная тенотомия длинного разгибателя и короткого сгибателя 2 пальца
Косая миниинвазивная остеотомия основной фаланги 2 пальца с фиксацией спицей
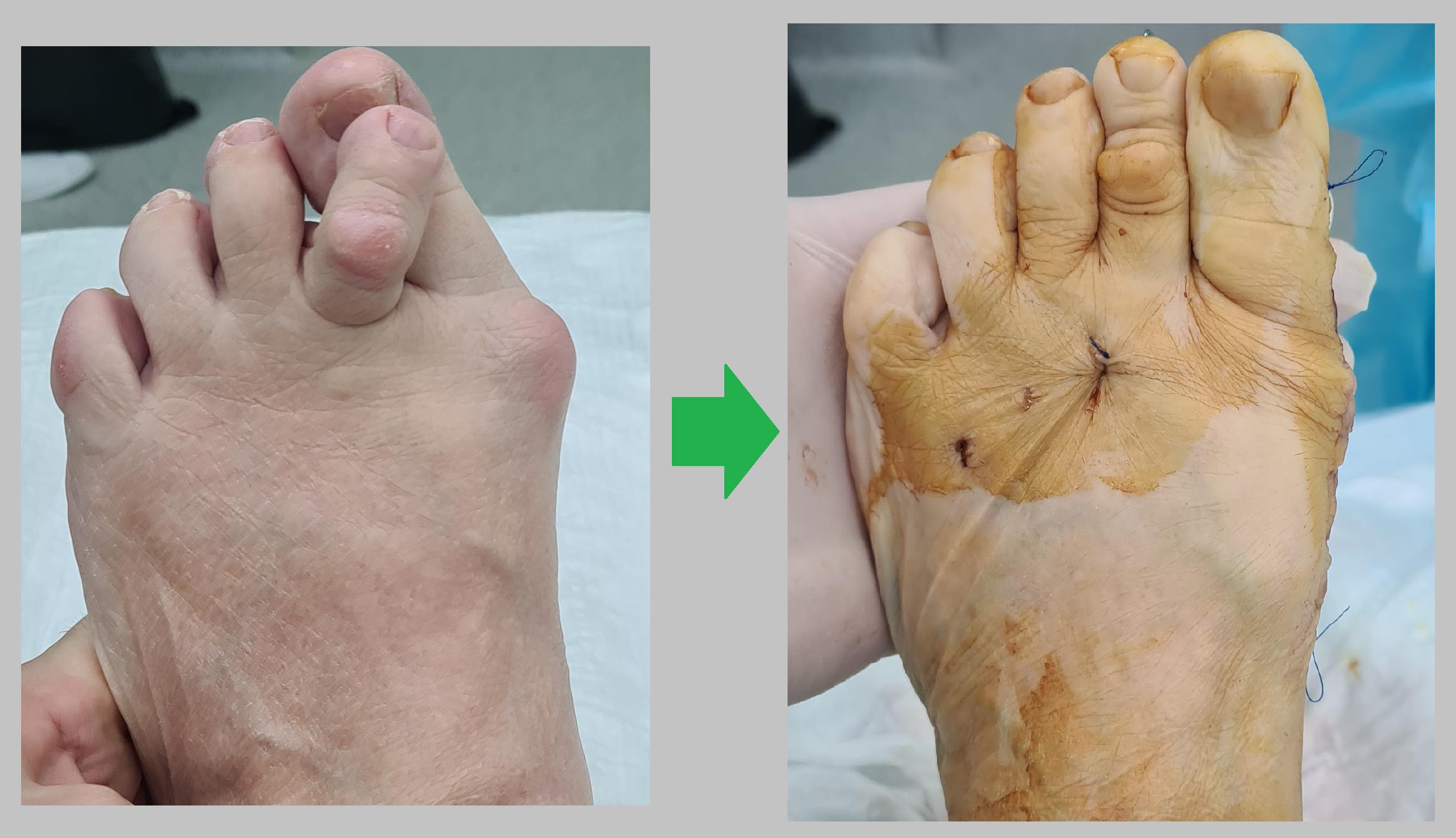
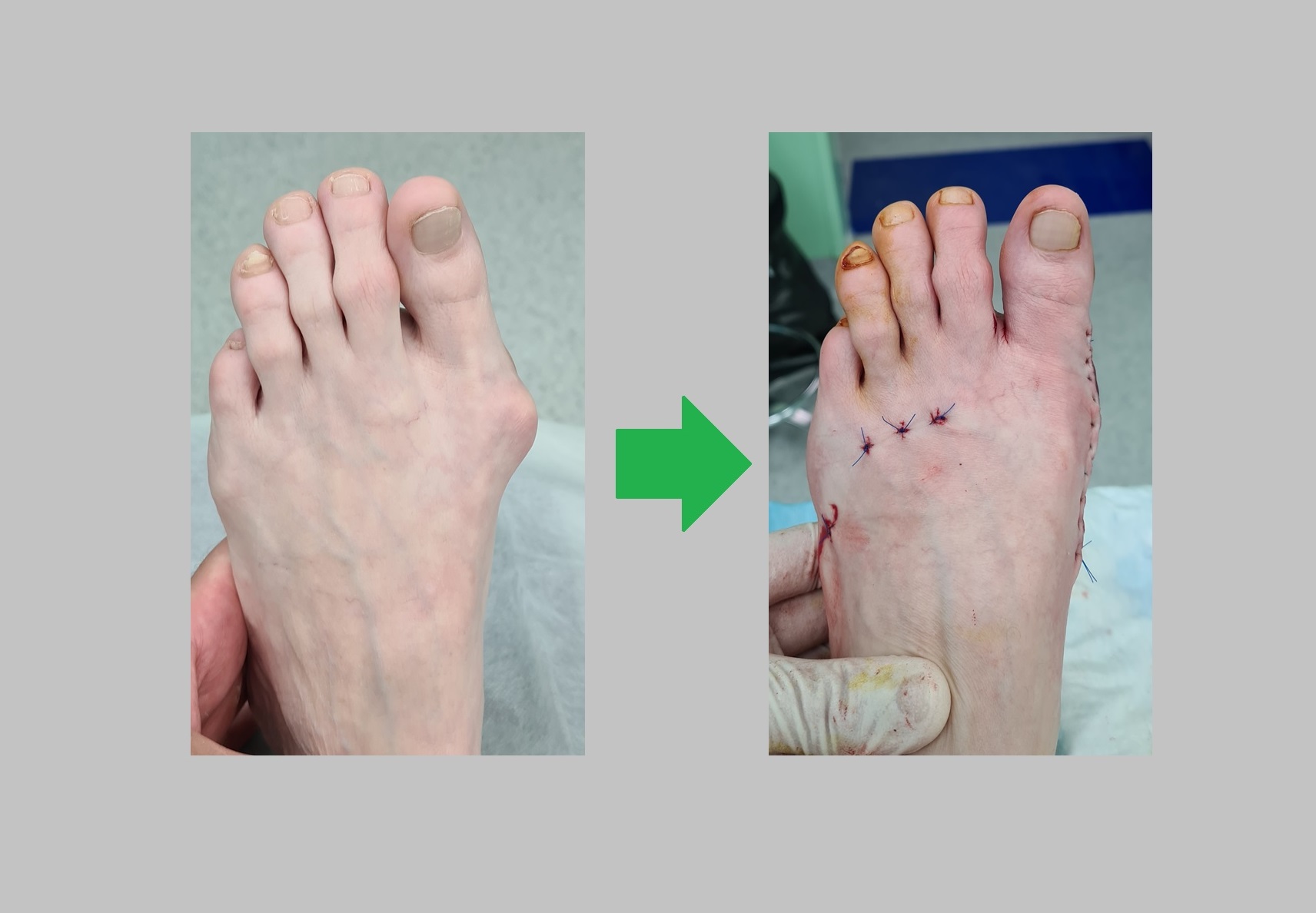
Вот так выглядит стопа сразу после операции. Вид сверху.
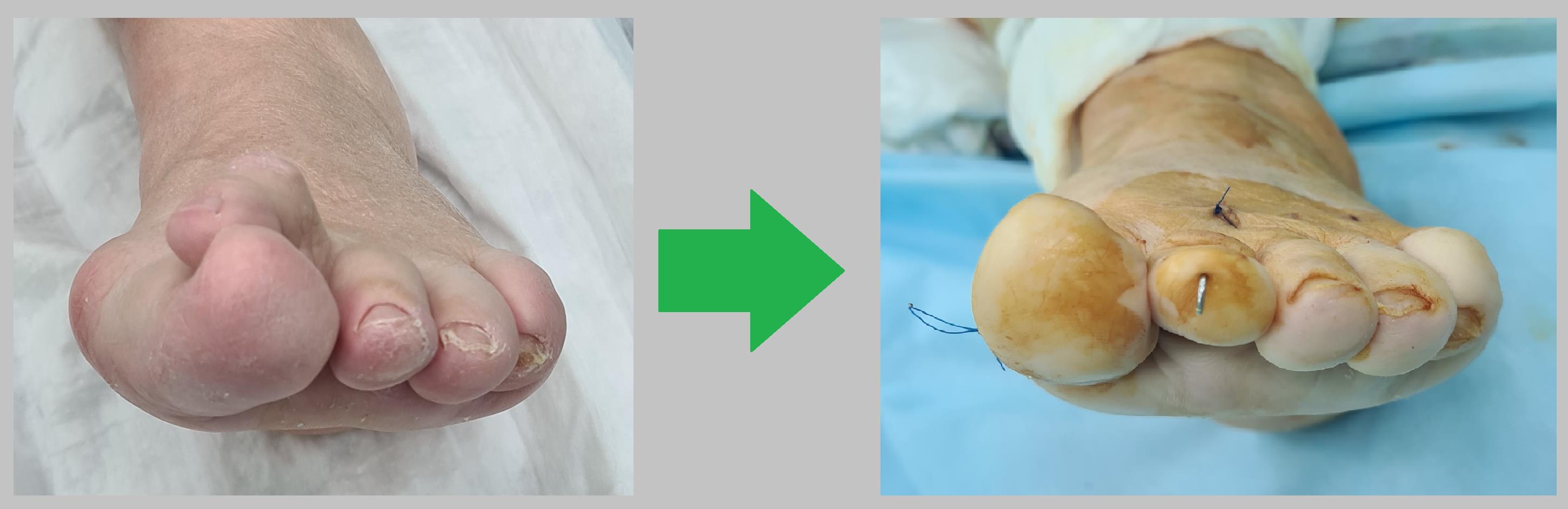
Коррекция поперечного распластывания стопы и молоткообразной деформации 2 пальца с перекрещиванием 1и 2 пальцев. Вид спереди.
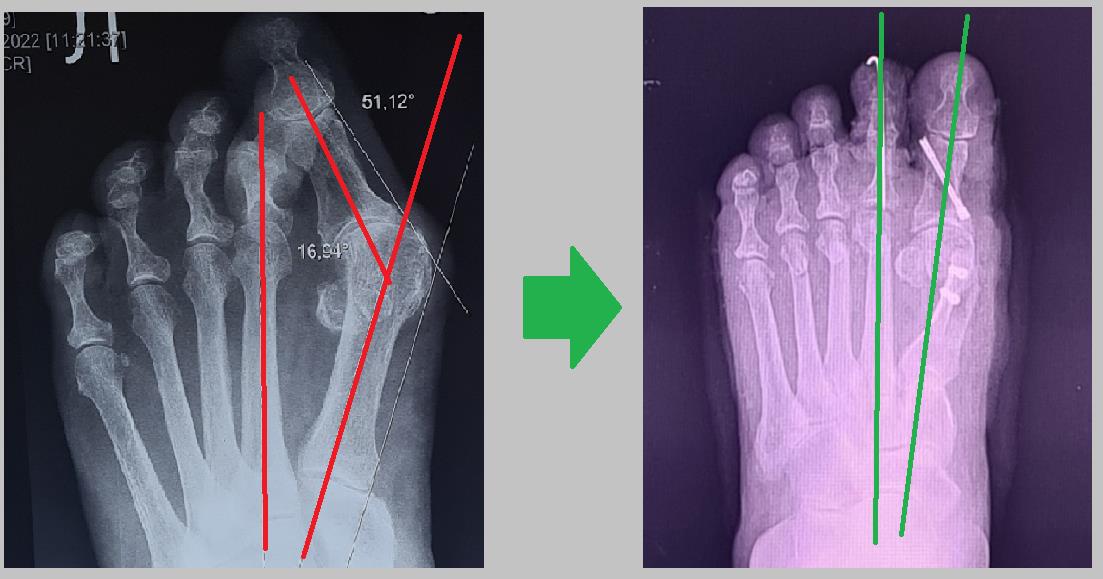
Рентген после операции, определяется полная коррекция угла наклона 1 пальца и межплюсневого угла. Нормальное положение пораболы головок плюсневых костей (взаимоотношение длин плюсневых костей).
Если вы испытываете постоянные трудности при подборе обуви, вас мучают боли в переднем отделе стопы, а внешний вид ваших стоп не эстетичен, обращайтесь на консультацию в центр хирургии стопы и голеностопного сустава ORTOWEB. Специалисты нашего центра имеют огромный опыт хирургических вмешательств при данном заболевании, владеют как классическими так и малоинвазивными методиками лечения. Для записи на консультацию вы можете оставить заявку на сайте, написать на почту ortoweb@ya.ru, написать на Whatsup +7-926-961-71-96, или записаться на очную консультацию к Никифорову Д.А. по телефону +7-495-725-31-43
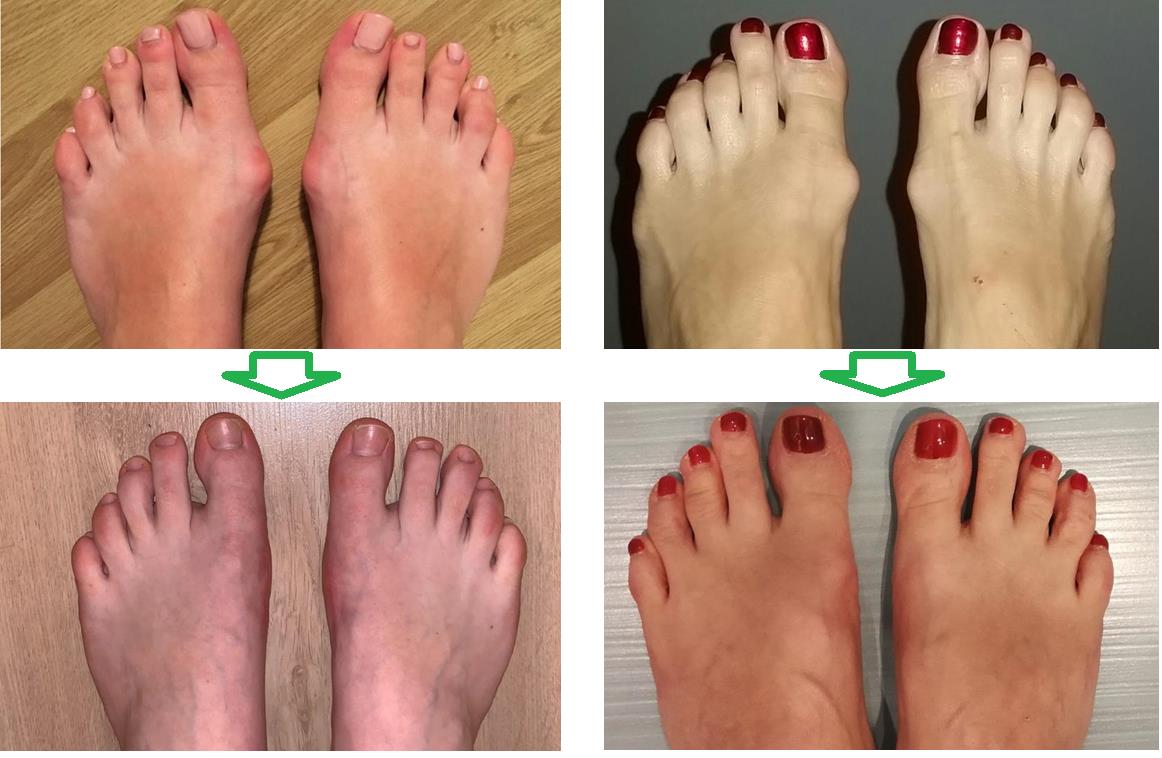
Cпециалисты по хирургии стопы и голеностопного сустава помогут вам навсегда избавится от такой проблемы как косточка на большом пальце, а также других сопутсвующих заболеваний, таких как: артроз первого плюсне-фалангового сустава, косточка на 5 пальце стопы, молоткообразная деформация пальцев, плосковальгусная деформация стопы.
Что представляет из себя операция при косточке на большом пальце стопы?
Хирургическое вмешательство на косточке заключается в её удалении на ранних стадиях или коррекции угла между плюсневыми костями на более запущенных. Это позволяет вернуть палец в нормальное положение, исправить поперечное плоскостопие и вернуть стопе её полную функцию.
В каждом конкретном случае операционный план может варьировать в зависимости от степени деформации и сопутсвующих изменений в других пальцах стопы.
Подготовка к операции на косточке.
В первую очередь необходимо выбрать клинику и доктора у которого вы планируете оперироваться. На первичной консультации доктор объяснит вам операционный план и расскажет каким образом нужно подготовиться к операции.
В случае если косточка не слишком большая и нет изменений других пальцев стопы которые требуют вмешательства, вся госпитализация займёт всего одни сутки.
Будет хорошей идеей подготовить ваш дом к последующему за операцией реабилитационному периоду. Возможно вам захочется переставить мебель, чтобы было удобнее ходить. Также желательно запастись едой, чтобы не пришлось ходить по магазинам.
Операция по удалению косточки может проводиться как под местной так и под общей анестезией. При выполнении операции под местной анестезией после нескольких уколов на уровне голеностопного сустава вы перестанете чувствовать стопы и можете не спать во время операции. Также возможно выполнение операции под спинальной анестезией, при которой чувствиетельность будет полностью отсутсвовать в обеих нижних конечностях.
Перед любой из перечисленных видов анестезии рекомедуется не принимать пищу в течение 6 часов до планируемой операции.
Ваш хирург расскажет вам что будет происходить перед, во время и после операции. Если вам будет что то не понятно, не стесняйтесь спрашивать. После того как вы зададите все интересующие вас вопросы вам дадут подписать согласие на оперативное вмешательство.
Существуют ли альтернативы операции при косточке на большом пальце ноги?
Помимо хирургического лечения возможны несколько других опций которые помогут облегчить ваше состояние. Это обезболивающие препараты, силиконовые вкладыши, индивидуальные ортопедические стельки, ночные ортезы для фиксации 1 пальца в правильном положении, подбор удобной ортопедической обуви. Эти мероприятия помогут бороться с болью, но они не смогут полностью остановить прогрессирование деформации с течением времени.
Что происходит во время операции при косточке на большом пальце ноги?
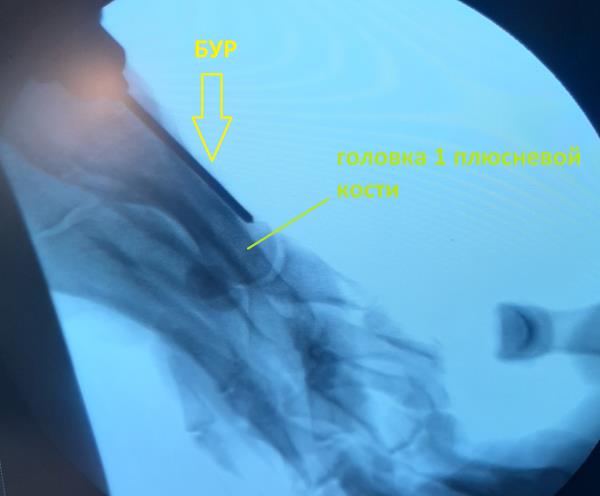
Операция по удалению «косточки» чаще всего длится не более 1 часа, если речь идёт только об 1 пальце стопы, но продолжительность операции будет зависеть от степени деформации. Сцществует много вариантов хирургического лечения «косточки», как с применением открытых методик так и чрескожных. При выполнении операции закрытым способом чаще всего требуется создать искусственный «перелом» который хирурги называют “остеотомия”, для того, чтобы восстановить нормальное положение костей стопы. При выполнении открытой операции по внутренней поврехности стопы делается разрез длиной 5-7 см, что обеспечивает прекрасную визуализацию, позволяющую точно определить необходимый угол опила и степень смещения фрагментов кости. При достаточном опыте хирурга возможно выполнение остеотомии закрытым способом при помощи бура из 5 мм разреза, контроль опила при этом осуществляется при помощи рентгена, но решающее значение имеют тактильные ощущения хирурга.
При миниинвазивных вмешательствах не остаётся больших послеоперационных рубцов, и уровень болей после операции как правило ниже, но чаще встречаются такие проблемы как неполная коррекция деформации, замедленная консолидация остеотомий.
Возможно и сочетание закрытых иоткрытых методов, когда вмешательство на 1 плюсневой кости выполняется открыто, а на малых лучах и фалангах закрыто, при помощи бура.
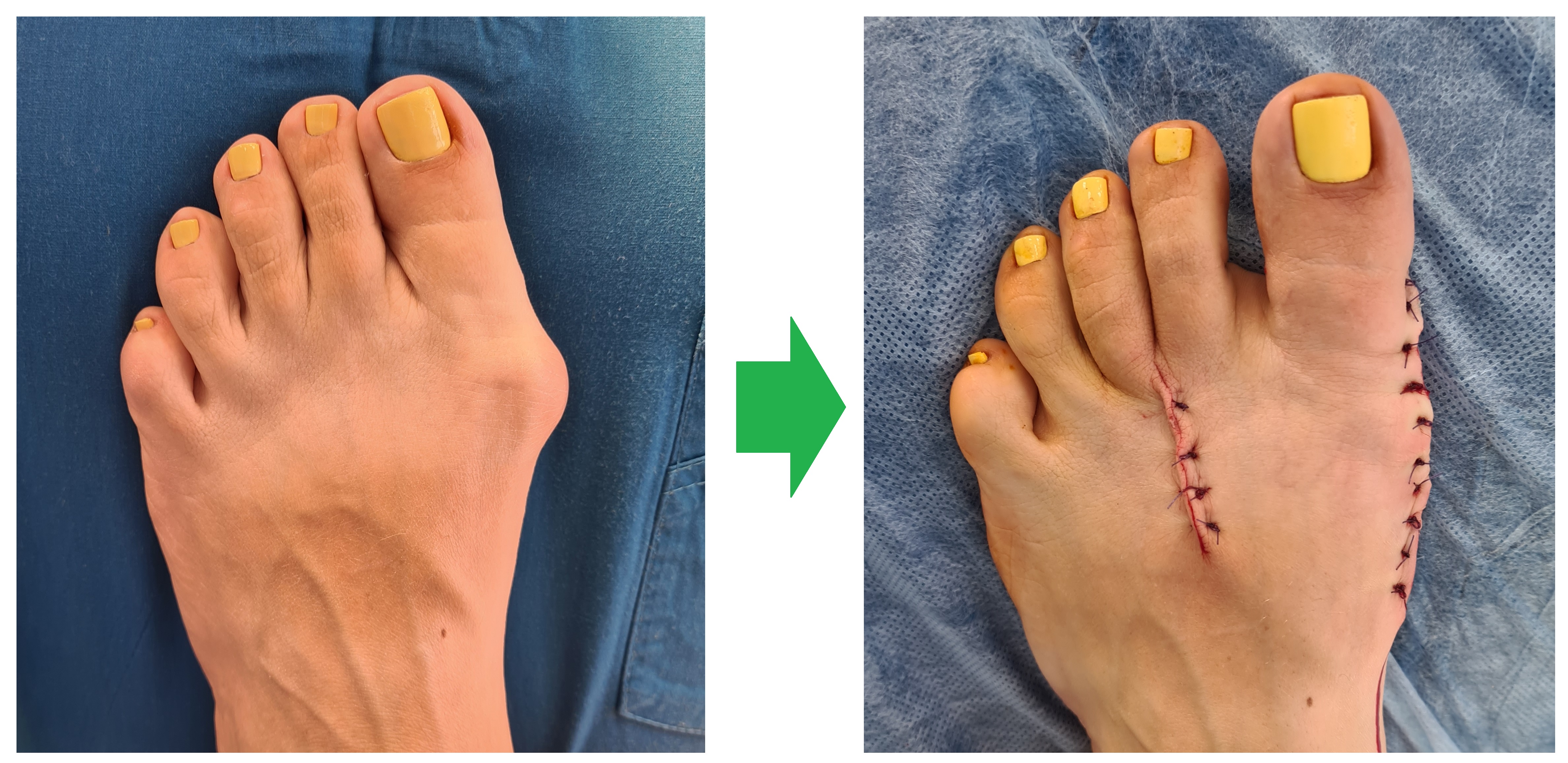
Что происходит после операции по удалению косточки?
Вы должны будете находится в палате до полного разрешения анестезии. После операции потребуется проводить перевязки на протяжении 2 недель. В случае если производилась остеотомия, вам потребуется носить обувь с разгрузкой переднего отдела стопы на протяжении 6 недель, до того момента, когда фрагменты кости полностью срастутся. Мы рекомендуем находится в стационаре как минимум сутки, для адекватного контроля боли и выполнения первой послеоперационной перевязки.
|
Наши отличия: |
|
– Европейское качество без перелётов и переплат. |
|
– Опытные и профессиональные хирурги, специализирующиеся на хирургии стопы и голеностопного сустава |
|
– Использование самых современных технологий и методик, имплантов и инструментов ведущих западных производителей (Synthes, Arthrex, Smith&Nephew) |
|
– Исключительно положительные отзывы пациентов |
|
– Комфорт при подготовке к операции, во время нахождения в стационаре и при прохождении реабилитации |
|
– Возможность выполнения полного предоперационного обследования в день обращения |
В своей работе наши специалисты используют только самые современные и высокотехнологичные инструменты зарубежных производителей таких как: DePuy, Synthes, Arthrex, Integra.
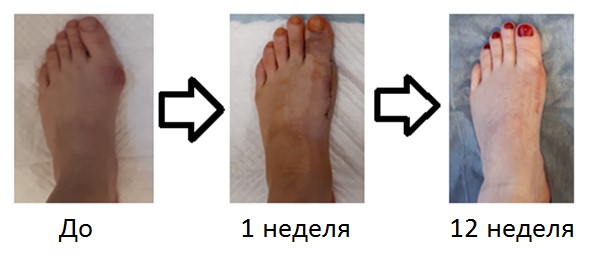
В зависимости от степени деформации возможно выполнение различных типов операций, как по малоинвазивным, так и по ставшим уже классическими методикам. Исходя из объёма, операции можно разделить на 3 группы по степени сложности.
Например при небольшой деформации возможно выполнение оперативного вмешательства при помощи бура через небольшой прокол кожи (около 5 мм).

При более сильно выраженной деформации используется остеотомия первой плюсневой кости и основной фаланги 1 пальца. Ниже приведён клинический пример Z-образной или Scarf остеотомии 1 плюсневой кости и клиновидной варизующей или Akin остеотомии основной фаланги 1 пальца.
В том случае, если деформация затрагивает 2 и более пальца то необходима более сложная операция, затрагивающая сразу несколько плюсневых костей и фаланг а также включающая вмешательство на мягких тканях. Ниже приведён пример реконструкции переднего отдела стопы при запущенной деформации, включающий Z-образную остеотомию 1 плюсневой кости и клиновидную варизующюю остеотомию основной фаланги 1 пальца, артропластическую резекцию 2-3-4 проксимальных межфаланговых суставов, шевронную остеотомию 5 плюсневой кости.
Сроки реабилитации варьируют в зависимости от проведенной операции, чем больше объём вмешательства, тем больше времени потребуется на восстановление.
Иногда деформация формируется на продолжении очень длительного времени (в данном случае около 65 лет, пациентке 85, деформация начала прогрессировать с 20 летнего возраста). При этом 1й палец занимает позицию близкую к 90 градусам по отношению к остальной стопе.
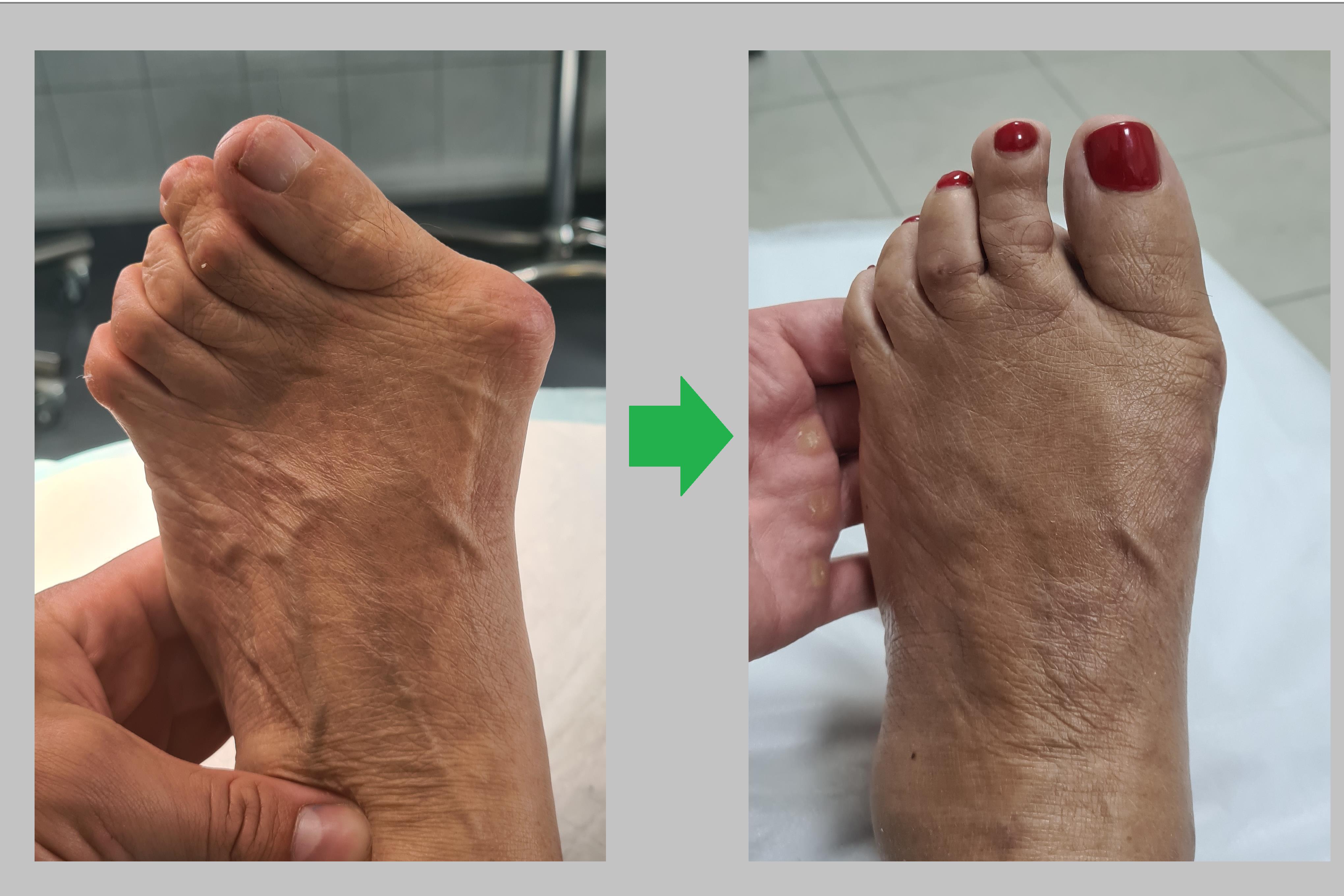
В такой ситуации даже после максимально сильной коррекции может остаться небольшая остаточная деформация. Несмотря на это наша пациентка осталась крайне удовлетворена результатом. Стопа стала меньше на несколько размеров, восстановилась опороспособность 1го пальца, ушла нагрузка с голеностопного и коленного сустава. При этом сохранилась амплитуда движений в плюсне-фаланговых суставах.
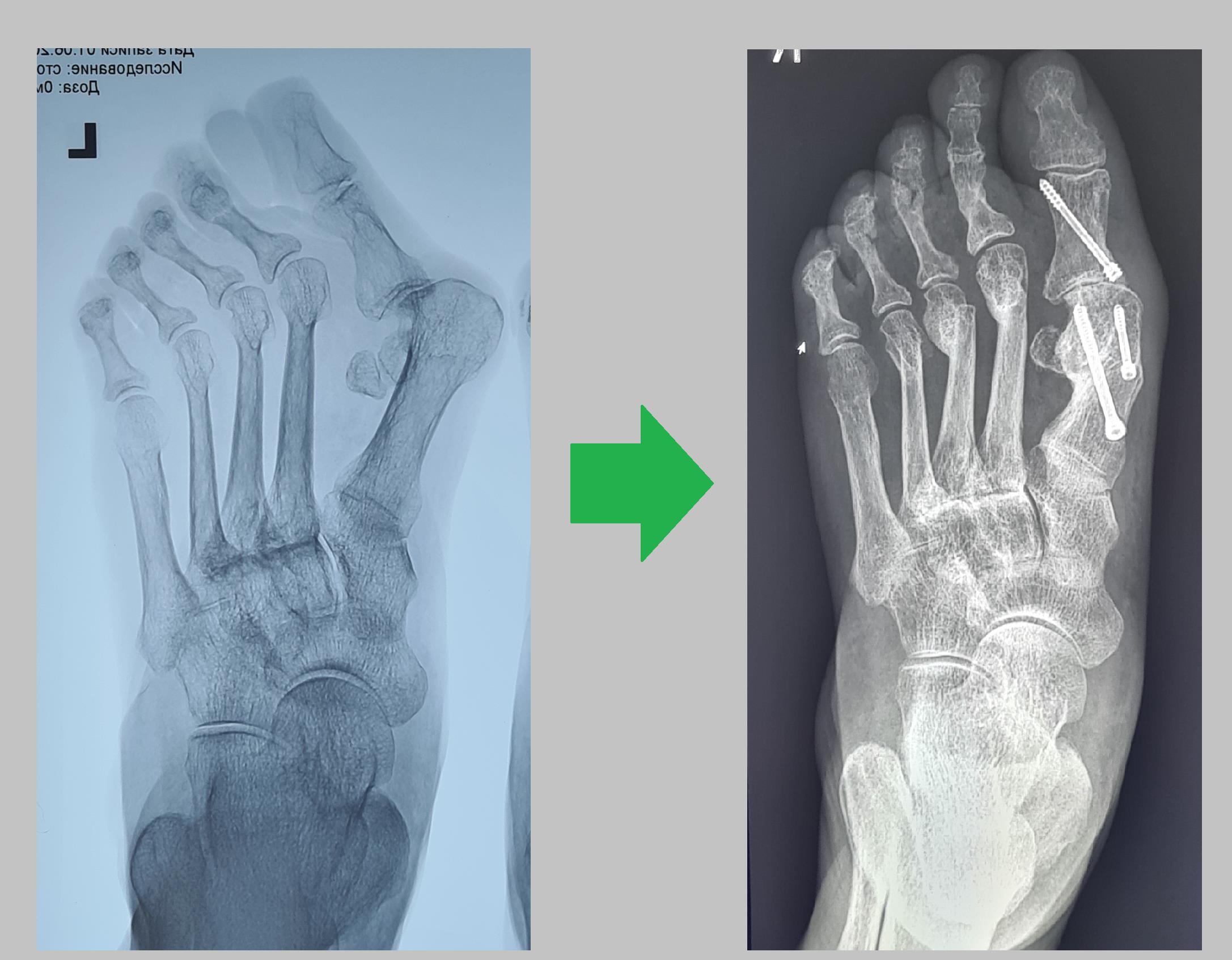
В данном случае была проведена комплексная хирургическая реконструкция, остеотомия 1-й плюсневой кости по типу слайд-даун со смещением на полный поперечник, остеотомия акин основной фаланги 1го пальца, миниинвазивные остеотомии 2-3-4 плюсневых костей и основных фаланг 2-3-4-5 пальцев.
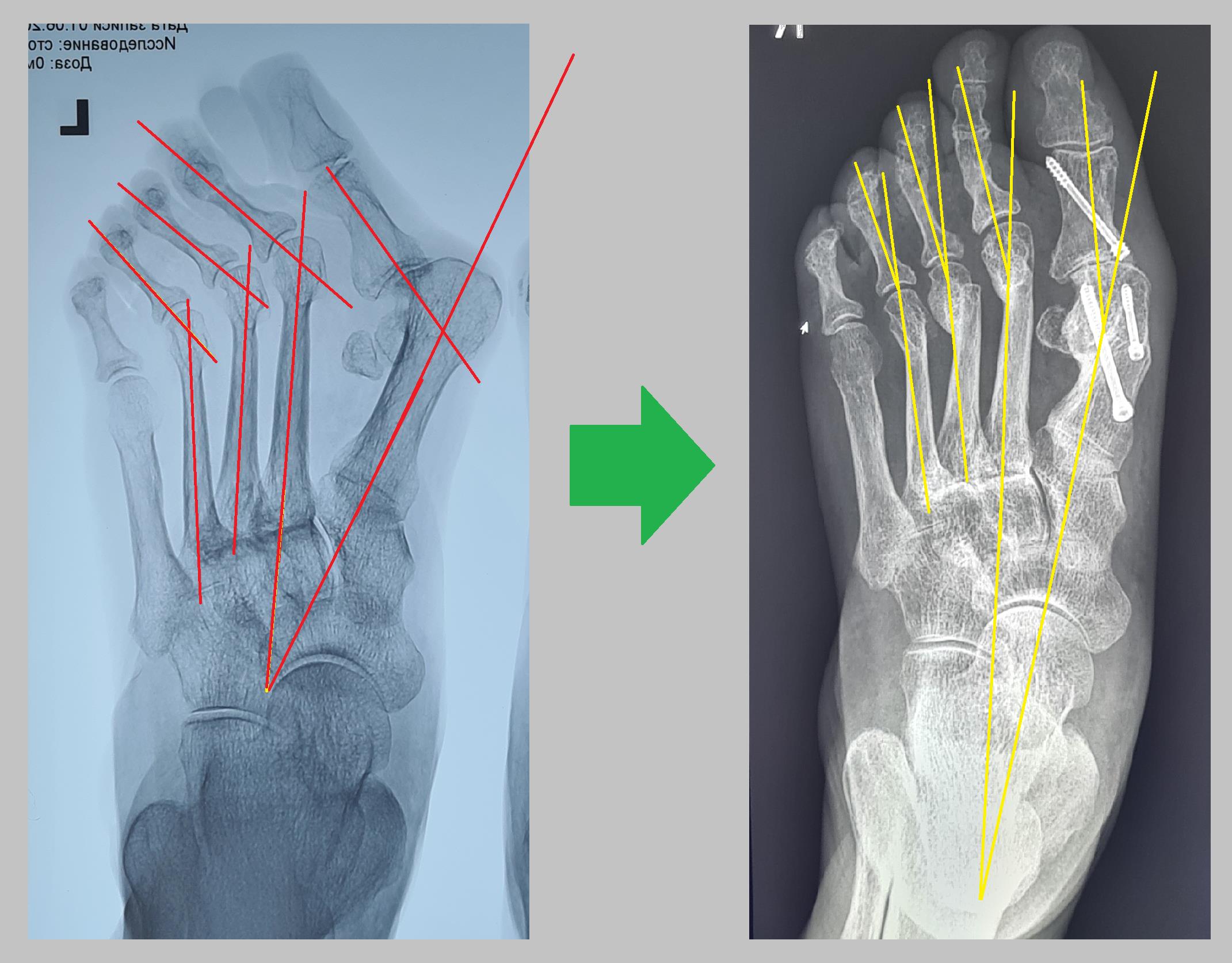
Благодаря операции восстановился не только внешний вид стопы, её размер, но и нормальное распределение нагрузки на передний отдел стопы.
Для того чтобы попасть к нам на операцию вам потребуется:
- Пройти первичную консультацию, для этого вы можете записаться на приём, или же отправить свои снимки и фотографии стоп по почте на адрес ortoweb@ya.ru
- При решении о проведении операции возможно сразу же запланировать дату, задать все необходимые вопросы, также вы можете записаться на операцию по телефону +7-926-961-71-96
- Следующий этап – пройти полное предоперационное обследование. Вы можете сдать все необходимые анализы и пройти исследования у нас в клинике в течение нескольких часов или же самостоятельно собрать всё необходимое по месту жительства и привезти с собой непосредственно на операцию.
- В назначенный день вы приезжаете в клинику на операцию, вас встречает администратор, оформляет все необходимые документы, знакомит вас с клиникой, после чего вы ложитесь в палату. Затем с вами проводит беседу оперирующий врач и анестезиолог. В день операции воздержитесь от принятия пищи, пить можно только воду в небольших количествах. Желательно удалить с ногтей любые возможные декоративные покрытия, такие как лак, стразы и пр. и произвести тщательную гигиеническую обработку кожи стоп.
- После операции непродолжительное время вы будете находится под наблюдением анестезиолога, потом вы возвращаетесь в палату.
- В зависимости от объёма оперативного вмешательства вам потребуется от 1 до 4 суток нахождения в стационаре для перевязок и адекватного обезболивания. Ходьба в специальной обуви разрешается в первые сутки после операции.
Дальнейшее наблюдение и лечение можно проходить как в нашей клинике, так и в любой другой, которая может быть более удобно расположена. Следующими важными моментами являются: снятие швов через 14 дней после операции и выполнение рентгеновских снимков через 6 недель после вмешательства. Начиная с 3 недели проводится лечебная физкультура, направленная на разработку амплитуды движений пальцев оперированной стопы, а также физиотерапия для уменьшения боли и отёка.
Вы можете задать любые интересующие вас вопросы и получить более подробную информацию по телефону +7(926)961-71-96 или по электронной почте ortoweb@ya.ru
Отличная новость:
теперь в нашей клинике возможно проведение операции с финансированием из фонда ОМС, то есть для вас операция будет бесплатной! Торопитесь, количество квот ограничено!
Часто задаваемые вопросы.
Что произойдёт если не делать операцию по удалению косточки?
Операция предлагается, как правило, при неэффективности консервативных методов лечения. Если ортопедическая обувь и стельки, межпальцевые силиконовые корректоры, физиопроцедуры и лечебная гимнастика не дают желаемого эффекта встаёт вопрос об оперативной коррекции деформации. Консервативные меры не могут устранить косточку и вальгусное отклонение первого пальца, однако они могут замедлить прогрессирование деформации и уменьшить боль.
Смогу ли я носить обувь на высоком каблуке после операции на косточке?
После окончания реабилитационного периода вы сможете иногда носить обувь на высоком каблуке. Делать это на постоянной основе не рекомендуется ввиду избыточной нагрузки на передний отдел стопы, что может повлечь за собой рецидив деформации и прогрессирование артроза 1 плюсне-фалангового сустава. Плохая идея выполнять операцию на косточке по косметическим показаниям, так как если болей не было до операции, то они могут появиться вследствие рубцового процесса в зоне вмешательства после операции. Ношение обуви на высоком каблуке и обуви с узким мысом повышают риск рецидива деформации в будущем.
Как долго я буду на больничном листе?
Всё зависит от характера вашего труда и от того сколько времени вам необходимо находится на ногах. Если вы можете работать с ноутбука лёжа в кровати то особой необходимости в больничном листе у вас не будет. При преимущественно интеллектуальном характере труда минимальный рекомендуемый срок нетрудоспособности 2 недели – до заживления послеоперационных ран и начала спадения отёка. В среднем, время нахождения на больничном составляет 8 недель, 6 недель в специальной обуви и ещё 2 для адаптации к обычной обуви. В ряде случаев, при большом объёме операции, время на листке нетрудоспособности может быть продлено до 12 недель.
Вы можете ознакомиться с примерами операций по устранению косточки на большом пальце стопы в этом разделе.
Если вы страдаете от косточек на больших пальцах ног и хотите пройти лечение в центре хирургии стопы приходите на консультацию, или получите он-лайн консультацию написав письмо на почту ortoweb@ya.ru
Операции по коррекции косточки на большом пальце ноги в апреле 2023 года.
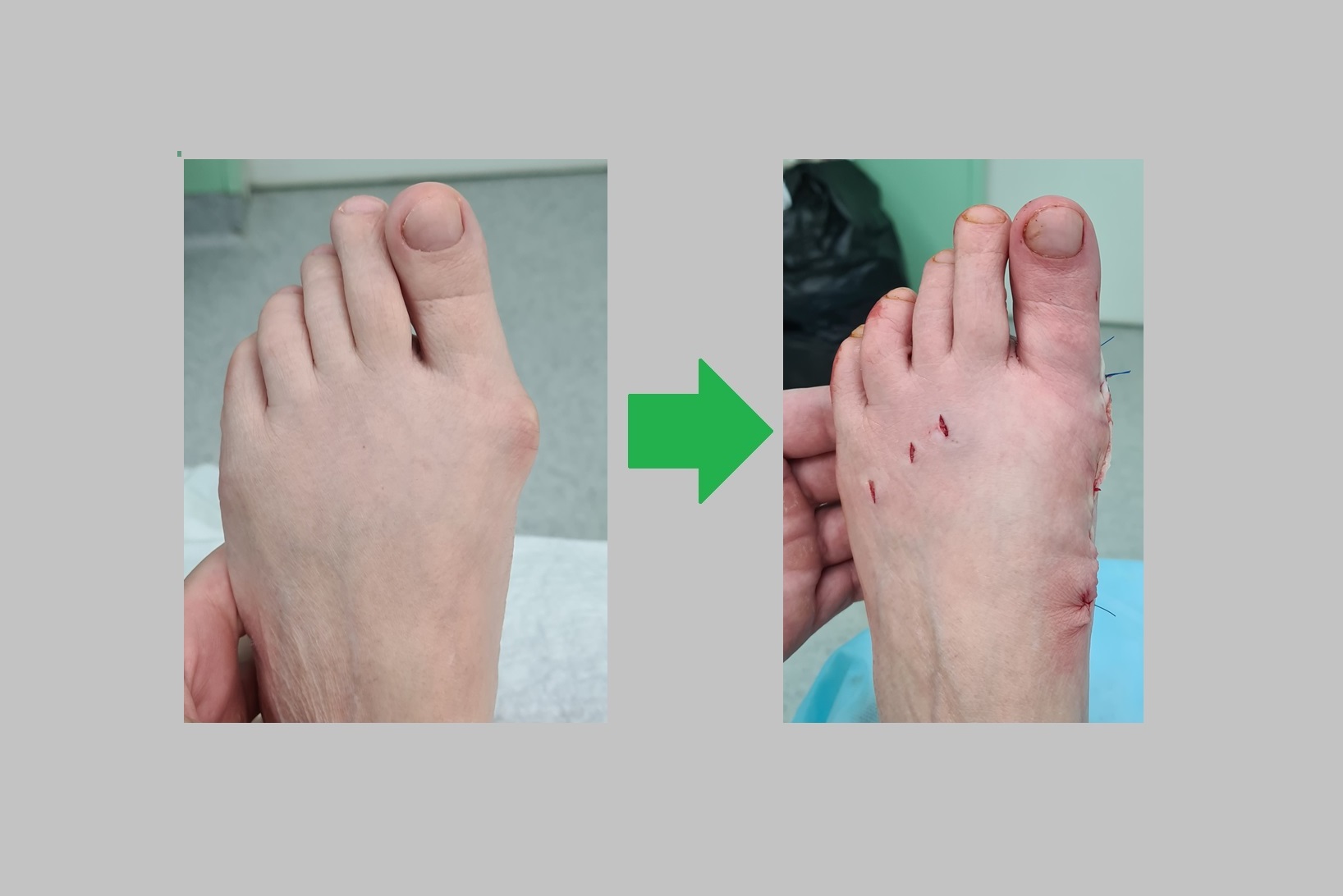
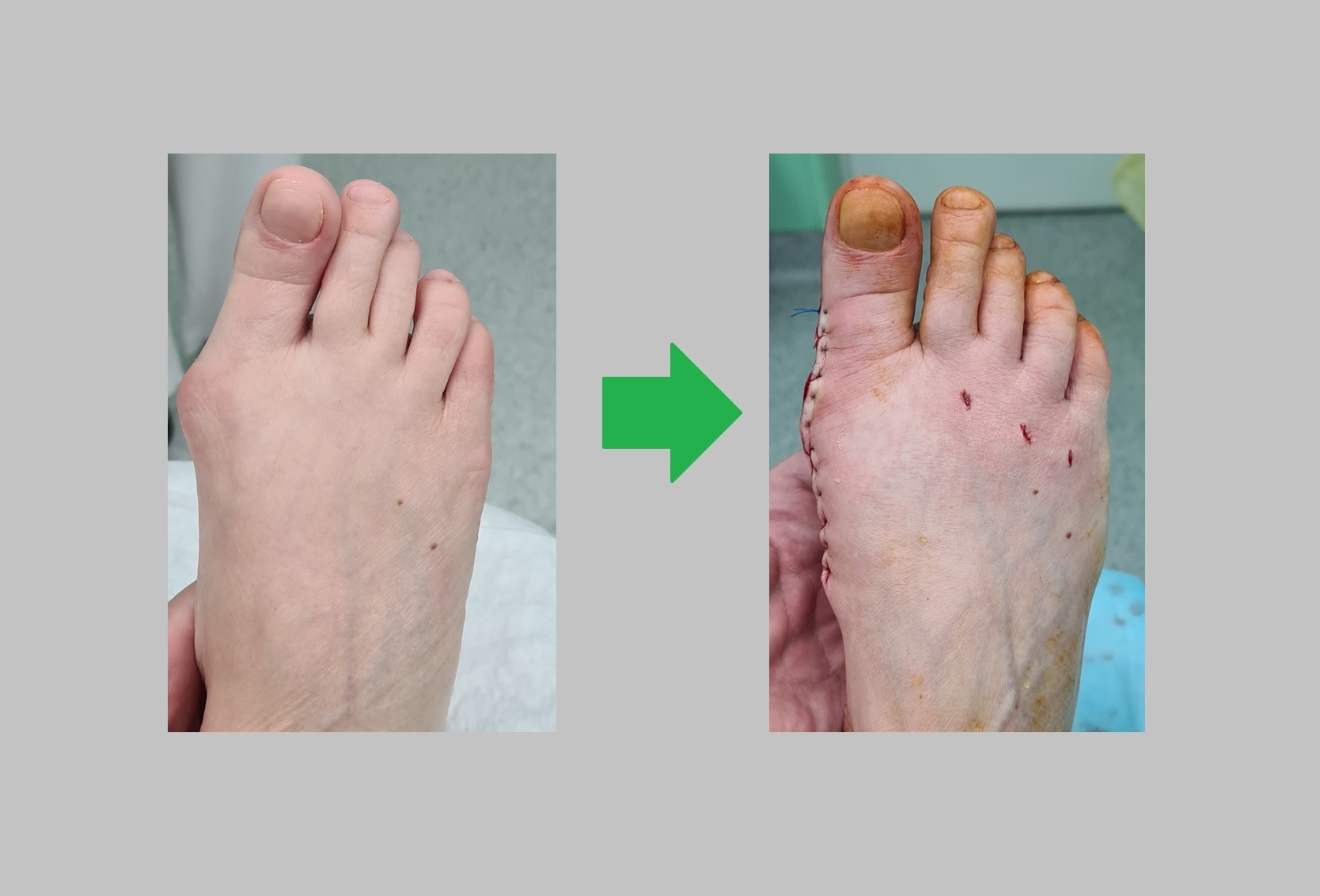
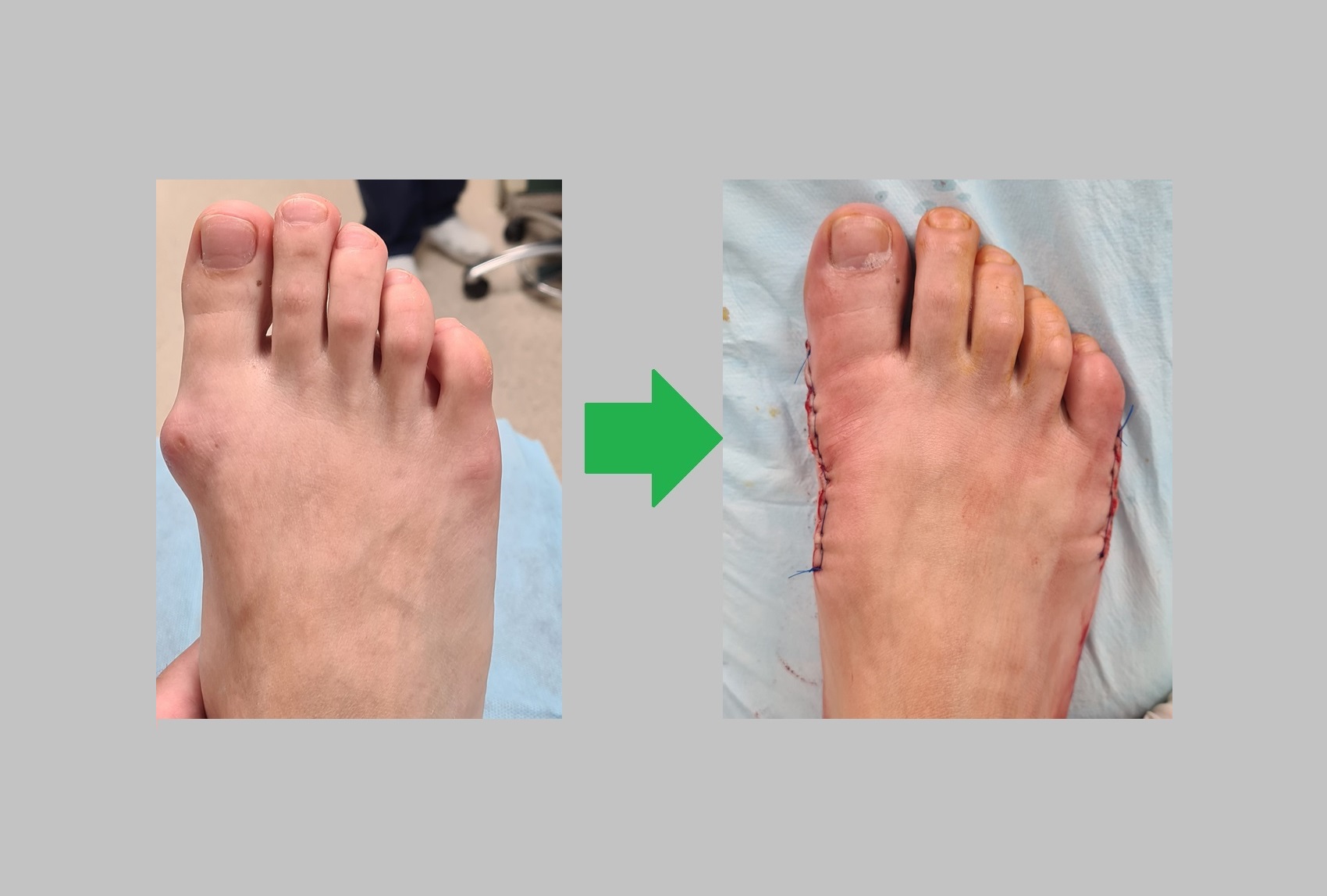
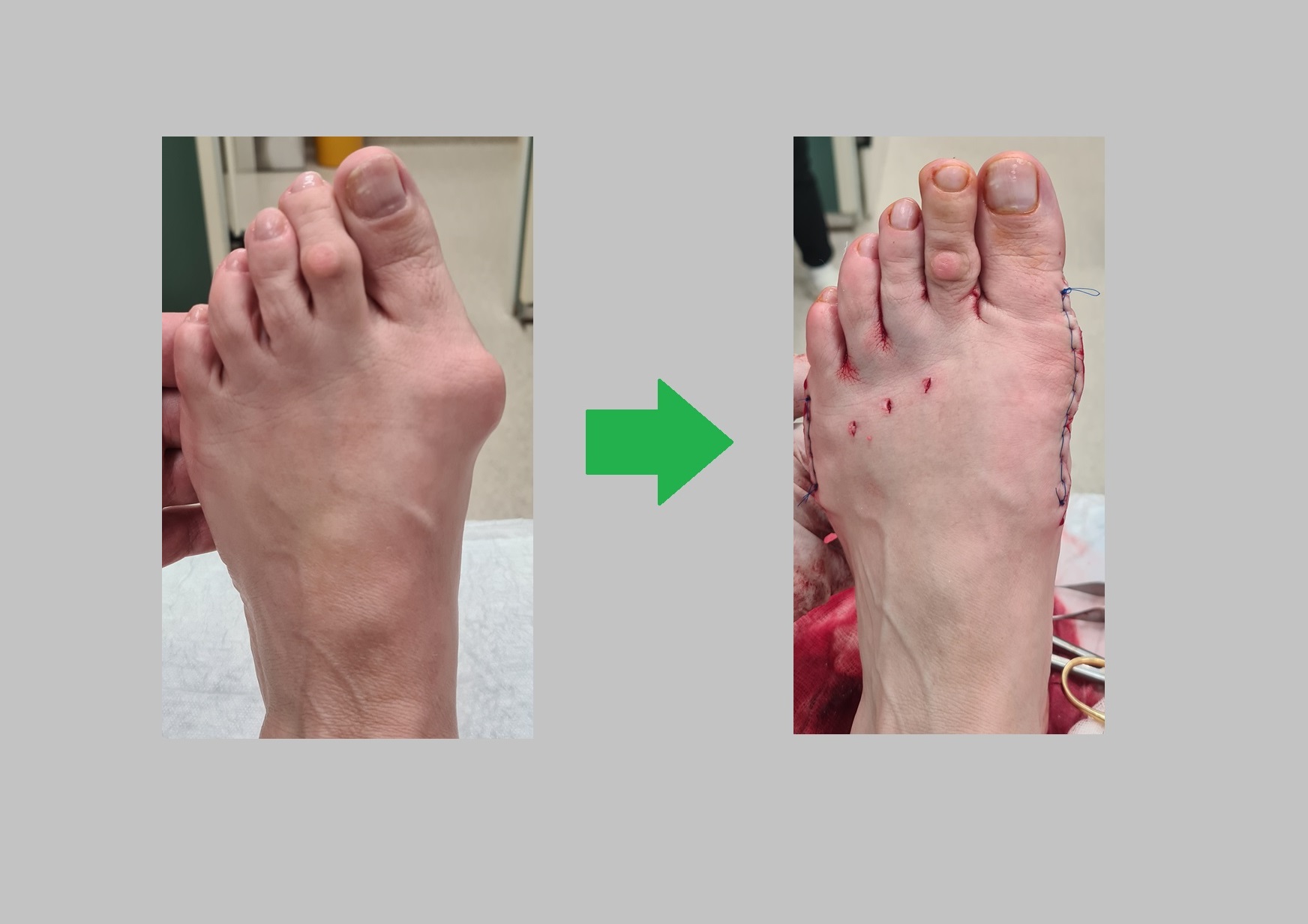
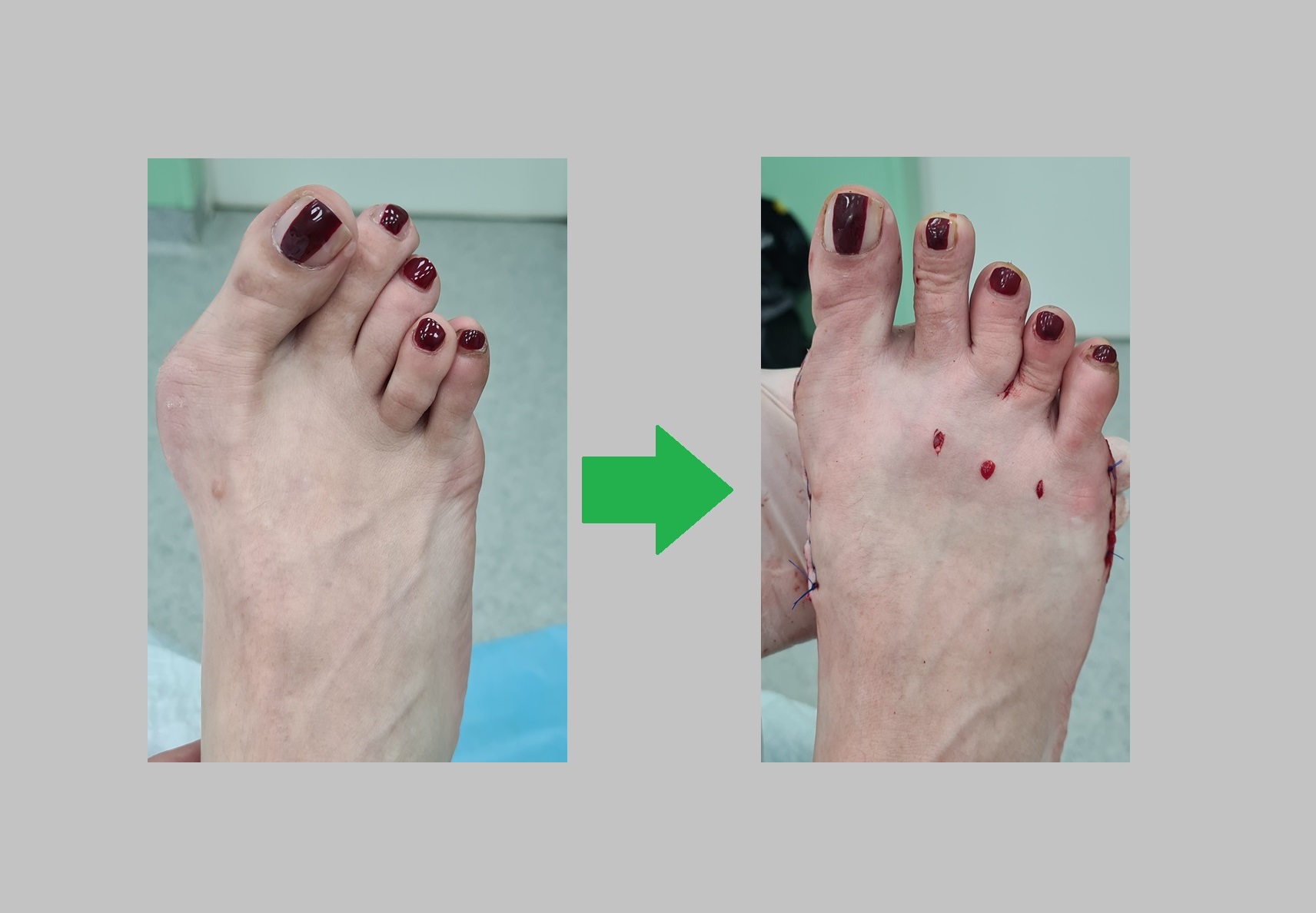
Актуальная информация на апрель 2023. Продолжаем лечить людей, в том числе пополису ОМС. Оперируем людей со всей Росии. Выполняем операции по хирургической коррекции вальгуса, косточки, шишки, наружного искривления большого пальца стопы, молоткообразные пальцы и прочую патологию стопы.
Кроме того делаем по квотам эндопротезирование тазобедренного и коленного суставов, и многое другое. Пишите на почту ortoweb@ya.ru, или на вотсап +79269617196
