Как лечить врождённые пороки сердца
Врождённые пороки сердца — патологические состояния, при котором структура, строение, расположение сердечной мышцы отличается от нормальных анатомических параметров. К врождённым порокам относятся повреждение предсердной перегородки, дистопию, изолированный пульмональный стеноз, болезнь Толочинова-Роже и многие другие. Патологические состояния возникают из-за хромосомных нарушений, наследственной предрасположенности, эндокринных нарушений в организме матери. В группе риска — дети, матери которых моложе 15 и старше 40 лет, употребляют алкоголь, делали много абортов, ранее страдали от выкидышей.
Симптомы врождённых пороков сердца зависят от типа патологии и возраста ребенка. Новорожденные быстро устают, вяло сосут грудь, мало прибавляют в весе и часто срыгивают. У них появляется учащённое сердцебиение и синюшность кожных покровов. Дети постарше отличаются небольшой активностью, жалуются на одышку и частые обмороки.
Дата публикации 16 марта 2020Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Порок сердца — это органическое поражение клапанов сердца, его перегородок, больших сосудов и миокарда (мышечной ткани сердца). Заболевание приводит к нарушению функции сердца, застою крови в венах, тканях и органах.
Пороки могут быть как врождёнными, так и приобретёнными. Врождённые пороки выявляют в первый год жизни во время диспансеризации с помощью УЗИ сердца.
Приобретённые пороки сердца — органические изменения клапанов или дефекты перегородок сердца, возникающие вследствие заболеваний или травм. Такие пороки встречаются относительно часто, составляя, по разным данным, от 20 до 25 % всех органических заболеваний сердца у взрослых [3]. Самым распространённым фактором, вызывающим заболевание, является дегенерация створок клапанов сердца.
Изменение клапанов возникает под влиянием следующих причин:
- инфекционные болезни — ангина, грипп, энтеровирусные заболевания и др.;
- повышенное артериальное давление;
- хронические заболевания — сахарный диабет, хроническая болезнь почек, ревматоидный артрит;
- ревматические патологии — системная красная волчанка, ревматизм;
- эндокардит (воспаление внутренней оболочки сердца).
Изменение клапанов проявляется фиброзом (разрастанием соединительной ткани), утолщением створок и кальцинозом (отложением кальция в мягких тканях).
Пороки сердца могут возникнуть в любом возрасте, например после травмы грудной клетки. Но чаще всего заболевание формируется в пожилом возрасте. Это связано с тем, что для воздействия на организм большинства факторов требуется продолжительное время.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы приобретённых пороков сердца
В большинстве случаев заболевание проходит без симптомов, пока не приведёт к значимому изменению тока крови внутри сердца — ускорению потока или его обратному движению. Это становится причиной нарушения функции сердца и проявляется следующими симптомами:
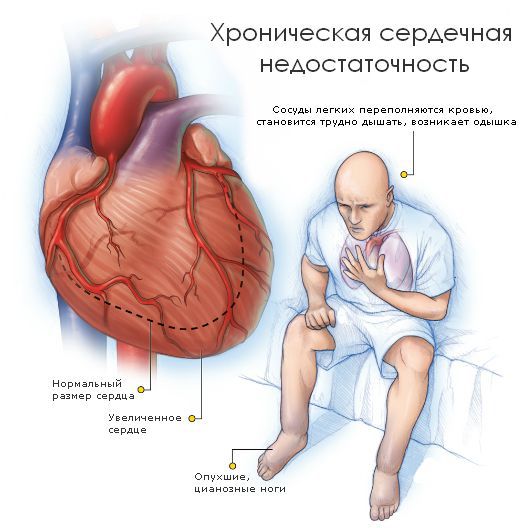
- Одышка — нарушение частоты, глубины и ритма дыхания. При заболеваниях сердца появляется при физической нагрузке, а в состоянии покоя уменьшается или проходит [2].
- Отёки нижних конечностей— задержка жидкости в тканях, вызванная снижением насосной функции сердца и нарушением тока крови. При застоях в лёгких возможно появление кашля и кровохарканья.
- Кашель — связан с застойными явлениями в малом (лёгочном) круге кровообращения.
- Перебои в работе сердца — увеличение силы и частоты сердечных сокращений, ощущение, словно “сердце спотыкается“.
Основное проявление сердечной недостаточности — одышка — встречается при всех видах пороков сердца. Остальные симптомы проявляются не всегда, для каждой патологии характерны свои клинические признаки [6]. Например при стенозе (сужении просвета) митрального клапана в первую очередь происходит застой в малом круге кровообращения, что проявляется кашлем и одышкой. А при стенозе аортального клапана первыми симптомами будут одышка и отёки голеней.
Другим признаком приобретённых пороков сердца может быть цианоз — синюшное окрашивание кожи и слизистых оболочек разной интенсивности: от лёгкой светло-синей до выраженной синевато-чёрной. Цианоз на губах, кончике носа и кончиках пальцев называют акроцианозом. Он особенно выражен при митральном пороке сердца и получил название “митральный румянец”. При аортальных пороках кожные покровы обычно бледные. Это связано с недостаточным наполнением капилляров кровью.
Если застой жидкости происходит в печени и сопровождается разрушением её клеток, то кожные покровы могут приобрести желтушный цвет. Особенно это заметно на белках глаз.
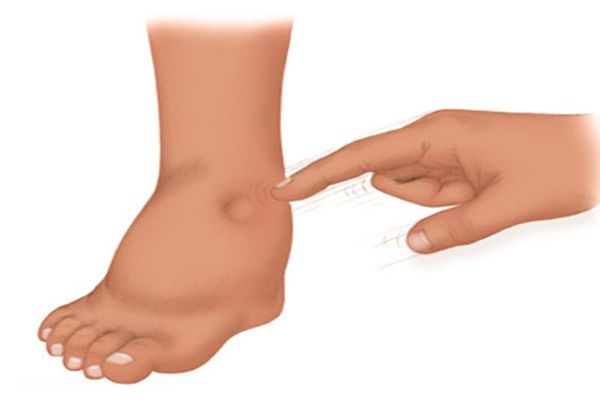
При приобретённых пороках сердца могут появиться отёки. Они выявляются при надавливании большим пальцем в области лодыжек, стопы, крестца и других частей тела.
При выслушивании сердца (аускультации) можно выявить различные шумы. При аускультации лёгких выслушиваются симметричные мелкопузырчатые, напоминающие лопанье пузырьков в газированном напитке влажные хрипы и ослабленное дыхание в нижних отделах.
Патогенез приобретённых пороков сердца
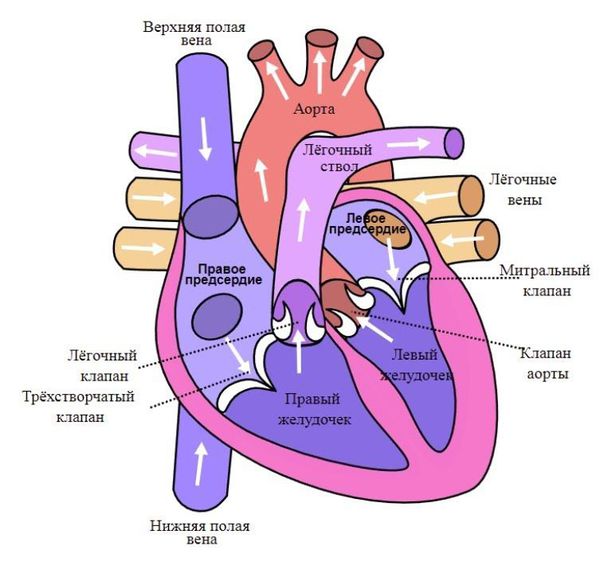
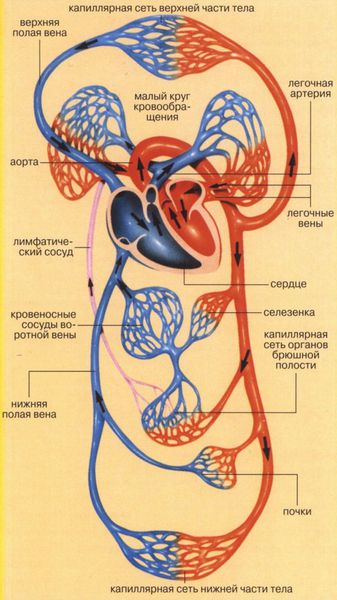
Сердце состоит из двух отделов: левого — артериального и правого — венозного. Артериальная кровь, обогащённая кислородом, течёт в левых отделах сердца, а венозная, обеднённая кислородом кровь, — в правых.
“Левое” сердце состоит из левого предсердия и лёгочных вен, левого желудочка и аорты. “Правое” сердце включает правое предсердие, верхнюю и нижнюю полые вены, правый желудочек и лёгочную артерию. Между предсердиями и желудочками находятся клапаны сердца:
- трикуспидальный (трёхстворчатый) клапан разделяет правое предсердие и правый желудочек;
- митральный клапан отделяет левое предсердие от левого желудочка;
- аортальный — левый желудочек от аорты;
- лёгочный — правый желудочек от лёгочного ствола[4].
Клапаны, словно двери, пропускают поток крови в одну сторону и не допускают прохода обратно. Если же клапан изменён и при закрытии его образуется щель, то происходит обратный поток крови — регургитация. Щель возникает из-за следующих патологических изменений:
- Фиброз — формирование избыточной соединительной ткани там, где должны быть расположены тонкие, упругие и гладкие створки клапанов. Разрастание ткани возникает, как правило, в результате хронического воспаления. Организм изолирует очаг воспаления от окружающих тканей и общего кровотока, что приводит к постепенной утрате функций поражённым органом.
- Кальциноз — отложение кальция на створках клапана. Нарушению способствуют возрастные изменения, остеопороз, атеросклероз, почечная недостаточность и воспалительные изменения. Ведущую роль в развитии кальциноза играет генетически обусловленный дисбаланс между образованием и разрушением внеклеточных структур ткани [11].
- Разрушение клапана в результате образования на нём рубцов и деформаций. Изменения могут возникать в результате возрастных изменений, после ревматизма (воспаление соединительной ткани сердца), инфекционного эндокардита (воспаление внутренней оболочки сердца) или сердечных приступов [12].
Если же клапан сужен, то это препятствует току крови. Такое состояние называется стенозом. Чаще всего стеноз или недостаточность возникают изолированно в отдельных клапанах, однако возможны ситуации, когда поражены несколько клапанов. Разрушение клапанов приводит к нарушению циркуляции крови, возникновению застойных явлений в малом и большом круге кровообращений. Из-за этого появляются признаки сердечной недостаточности: одышка, отёки, кашель и другие симптомы.
Классификация и стадии развития приобретённых пороков сердца
Существующие классификации приобретённых пороков сердца имеют некоторые различия. Это связано с тем, для каких специалистов они предназначены — кардиологов или кардиохирургов. В общей клинической практике целесообразно использовать классификацию по признакам заболевания в той последовательности, которая принята для постановки диагноза. Наиболее распространено разделение на следующие виды:
- По происхождению порока: ревматический, атеросклеротический, сифилитический, развившийся в результате бактериального эндокардита и вызванные другими причинами.
- По локализации с учётом количества поражённых клапанов: изолированный (один клапан) или комбинированный (два и более), пороки митрального, аортального, трикуспидального клапанов, клапана лёгочной артерии.
- По морфологической и функциональной характеристике поражения: недостаточность клапана или стеноз клапанного отверстия. При сочетании этих нарушений на одном клапане порок называют сочетанным.
- По степени влияния на нарушение внутрисердечной гемодинамики (движения крови по сосудам): без существенного воздействия, умеренной и резкой степени выраженности.
- По состоянию общей гемодинамики: компенсированные пороки (без нарушения кровообращения) и декомпенсированные (с недостаточностью кровообращения). Пороки с временной декомпенсацией сердца, появляющиеся при необычных для пациента нагрузках на систему кровообращения, называют субкомпенсированным. Такие состояния могут возникать при беременности или лихорадке [3].
Осложнения приобретённых пороков сердца
Без адекватного лечения, наблюдения и своевременного обращения к врачу порок сердца может привести к серьёзным осложнениям. Застойные явления в большом круге сначала приводят к отёкам нижних конечностей. Затем с развитием заболевания жидкость накапливается в брюшной полости, происходит застой в печени с её повреждением — клетки органа разрушаются, разрастается соединительная ткань. Это может привести к циррозу [9].
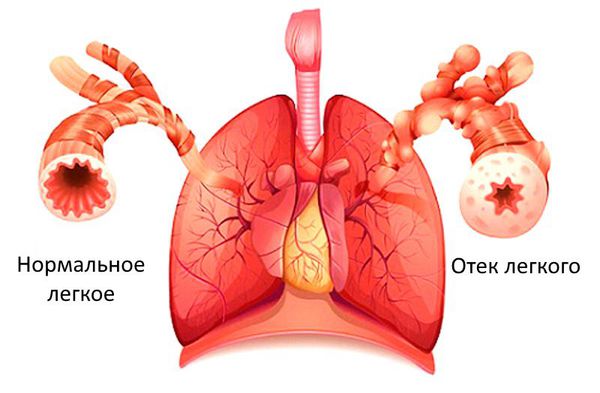
Если застойные явления происходят в малом круге кровообращения, то возникает дыхательная недостаточность и возможен отёк лёгких. Признаком дыхательной недостаточности является одышка при физической нагрузке. Если одышка возникает при нагрузке, которую пациент раньше выполнял без особых усилий, то она является патологической и следует обратиться к врачу.
Помимо нарушений, связанных с застойными явлениями, осложнения могут возникнуть непосредственно в сердце в виде увеличения камер и/или стенок. Например при митральном стенозе часто возникает расширение левого предсердия, а при стенозе аортального клапана — увеличение толщины стенок левого желудочка. Это способствует дальнейшему развитию заболевания [10].
При структурных изменениях в сердце могут происходить нарушения ритма: частые экстрасистолии (сильные сердечные толчки с “провалом” или “замиранием” после них), мерцательная аритмия (неравномерное учащённое сердцебиение), приступы тахикардии (увеличение частоты сердечных сокращений). Мерцательная аритмия часто возникает при расширении левого предсердия. Это может привести к тромбозу (закупорке сосуда, питающему головной мозг) и в результате — ишемическому инсульту (нарушению мозгового кровообращения), ослаблению мышц или параличу.
К образованию тромбов приводит не только нарушение сердечного ритма. При некоторых пороках сердца, например при стенозе митрального клапана в камере левого предсердия, существенно замедляется ток крови и увеличивается давление, что приводит к образованию пристеночных тромбов. Тромбы в камерах сердца могут появиться при нарушении тока крови [3].
Диагностика приобретённых пороков сердца
После тщательного опроса, изучения истории болезни и осмотра переходят к инструментальным и лабораторным методам исследований:
Эхокардиография.
Эхокардиография (ЭхоКГ) — ключевой метод подтверждения диагноза клапанной болезни сердца, а также оценки её тяжести и прогноза. В ходе исследования визуализируют структуру клапанного аппарата, измеряют объёмы и размеры камер сердца, определяют стеноз и наличие обратного тока крови.
Существует трансторакальная и чреспищеводная эхокардиографическая диагностика. Трансторакальный метод — более доступный и неинвазивный. Ультразвуковой датчик располагается на грудной клетке спереди. При чреспищеводном ЭхоКГ датчик вводится в пищевод, исследование проводят на уровне сердца. Так как датчик находится ближе к сердцу, то структуры на экране визуализируются более чётко.
На первом этапе обследования достаточно проведения трансторакального ЭхоКГ.
Другие неинвазивные методы исследования.
2.1 Нагрузочные тесты (стресс-эхокардиография, тредмил-тест, велоэргометрия)
Нагрузочные тесты применяют для выявления объективных признаков заболевания при неспецифических симптомах или их полном отсутствии. Эти тесты особенно полезны для оценки риска сердечно-сосудистых осложнений при аортальном стенозе. Пробы с физической нагрузкой также помогают определить уровень рекомендуемой активности, в том числе оптимальную интенсивность спортивных тренировок. Например при велоэргометрии на пациента прикрепляют электроды, просят сесть на велотренажер и крутить педали. Постепенно нагрузку увеличивают, одновременно следя за состоянием больного.
2.2 Магнитно-резонансная томография сердца. Для обследования пациентов с неодназначными результатами ЭхоКГ применяют магнитно-резонансную томографию сердца (МРТ). С помощью МРТ оценивают тяжесть поражения клапанов, выраженность обратного тока крови, определяют объём желудочков, систолическую функцию, аномалии восходящей аорты и фиброз миокарда. МРТ сердца — эталонный метод для определения объёма и функции правого желудочка. Исследование полезно для оценки последствий обратного тока крови при закрытии трикуспидального клапана.
2.3 Компьютерная томография. Мультиспиральную компьютерную томографию (МСКТ) используют для оценки тяжести поражения клапанов, особенно при аортальном стенозе. МСКТ играет важную роль при планировании транскатетерных вмешательств. Компьютерная томография может быть полезна для исключения ишемической болезни сердца.
2.4 Видеофлюороскопия — это съёмка работы сердца при помощи рентгеновских лучей. Предварительно в организм пациента вводят рентгеноконтрастное вещество, что даёт возможность наблюдать за током крови. Видеофлюороскопия важна для оценки механической дисфункции искусственного клапана.
2.5 Лабораторные методы исследования. Для выявления аортального стеноза и обратного тока крови определяют уровень натрийуретического пептида B-типа (BNP). BNP синтезируется клетками сердца в ответ на повышение кровяного давления. В норме он находится на уровне до 125 пг/мл. Показатель имеет важное значение для оценки риска сердечно-сосудистых осложнений и определения срока вмешательства, особенно у бессимптомных пациентов. Анализ сдают натощак, специальная подготовка не требуется [5].
3. Инвазивные методы исследования.
3.1 Коронарная ангиография (КАГ) показана для оценки ишемической болезни сердца (ИБС) при планировании открытого или эндоваскулярного вмешательства — операции на кровеносных сосудах, осуществляемой без разрезов через небольшие проколы на коже.
3.2 Катетеризация сердца — процедура, при которой гибкий катетер (полая трубка) через периферическую артерию или вену на руке или ноге вводится внутрь сосуда. Под контролем рентгеновского аппарата проверяют движение катетера до нужной полости сердца. Процедура даёт представление о давлении внутри камер сердца, составе крови в каждом отделе, работе клапанов, строении стенок и перегородок и используется для оценки кровотока.
Данные ЭхоКГ требуется подтверждать результатами инвазивного исследования, если единственным показанием к хирургическому лечению является высокое давление в лёгочной артерии. В большинстве же случаев эхокардиография — самый доступный метод обследования, с помощью которого с высокой достоверностью можно определить наличие или отсутствие порока сердца.
Лечение приобретённых пороков сердца
Лекарства, способного запустить обратный процесс и восстановить клапан до первоначального состояния, не существует. С помощью медикаментозного метода лечения возможно лишь повлиять на сердечно-сосудистую систему и снизить риск развития осложнений. В тяжёлых случаях применяют хирургические методы лечения.
Медикаментозное лечение
Цель терапии — устранить причины недостаточности кровообращения, улучшить функциональное состояние миокарда, восстановить нормальную циркуляцию крови, микроциркуляцию (транспорт клеток крови и веществ к тканям и от тканей) и предотвратить повторные расстройства кровообращения. Лечение при хронической недостаточности кровообращения включает полноценное сбалансированное питание и лекарственную терапию.
Основные группы препаратов, применяемых при нарушении в работе клапанов:
1. Ингибиторы АПФ (ангиотензинпревращающего фермента) — эналаприл, лизиноприл, рамиприл, периндоприл, фозиноприл. Препараты блокируют превращение гормона ангиотензина I в ангиотензин II. Ангиотензин II оказывает сосудосуживающее действие и вызывает быстрое повышение артериального давления. Ингибиторы АПФ применяют для лечения артериальной гипертензии, терапии или профилактики сердечной недостаточности.
2. Бета-блокаторы — карведилол, бисопролол, метопролол. Эти препараты снижают артериальное давление и нормализуют ритм сердечных сокращений. Действие вызвано блокированием бета-адренорецепторов, отвечающих за реакцию организма на стресс.
3. Антагонисты минералокортикоидных рецепторов — спиронолактон, эплеренон. Препараты понижают артериальное давление и обладают мочегонным воздействием, уменьшая содержание жидкости в тканях.
Существуют различные варианты пороков сердца, для лечения каждого из них применяют различные комбинации препаратов. Также учитывают сопутствующие патологии и индивидуальные особенности пациента.
Например при преобладании застойных явлений дополнительно назначают мочегонные препараты (фуросемид, торасемид), которые снижают объём циркулирующей крови, уменьшая застойные явления в малом и большом круге кровообращений. При наличии тромбов или при высоком риске их появления применяют антикоагулянты — препараты, снижающие свёртываемость крови (варфарин, ривароксабан, дабигатран, апиксабан).
Относительно недавно был разработан новый класс препаратов — ингибиторы рецепторов ангиотензина-неприлизина (сакубитрил). Основное их действие — это повышение количества пептидов, расщепляемых неприлизином. Препараты увеличивают диурез (объём мочи), натрийурез (выведения натрия с мочой), вызывают расслабление миокарда и препятствуют процессам нарушения структуры и функции сердца.
При невозможности применения бета-блокаторов их рекомендовано заменить на ингибиторы If-каналов (ивабрадин), которые также уменьшают частоту сердечных сокращений. При невозможности применения ингибиторов АПФ используют блокаторы рецепторов ангиотензина (лозартан, валсартан, кандесартан, телмисартан, ирбесартан, олмесартан). Они обладают свойствами, схожими с ингибиторами АПФ, но не снижают синтез ангиотензина II, а блокируют ангиотензиновые рецепторы [6].
Хирургическое лечение
При наличии показаний, недостаточной эффективности медикаментозного лечения и отсутствии противопоказаний применяют хирургические методы. Многих пациентов пугает необходимость проведения операции на сердце. В некоторых случаях хирургические методы действительно несут определённый риск, но существуют достаточно безопасные операции не на открытом сердце и без больших разрезов. К таким операциям относится баллонная комиссуротомия при стенозе митрального клапана. Метод состоит в расширении клапана с помощью катетера, проведённого через артерию.
Перед оперативным вмешательством проводят необходимые лабораторные, инструментальные исследования и стабилизируют состояние пациента лекарственными препаратами. При подготовке к операции важно уменьшить одышку, отёки, нормализовать пульс и артериальное давление.
Распространённым хирургическим методом является протезирование искусственным или биологическим клапаном. Существуют и клапан-сохраняющие операции, которые заключаются в пластике повреждённого клапана.
Оперативное лечение значительно улучшает качество жизни, однако после операции приём медикаментов продолжается, но при необходимости корректируется. Помимо этого, после определённых операций, например протезирования искусственным клапаном, постоянно принимают антикоагулянтную терапию. Препараты необходимы, поскольку возрастает риск тромбоэмболических осложнений (закупорки артерий тромбами) [5].
Прогноз. Профилактика
При своевременном обращении пациента к врачу и соблюдении рекомендаций прогноз благоприятный. К каждому случаю врач подходит индивидуально, начиная с подбора медикаментозного лечения и до выбора оперативных методов.
Первичная профилактика приобретённых пороков сердца состоит в предупреждении болезней, приводящих к поражению клапанного аппарата сердца: ревматизма, инфекционных эндокардитов, атеросклероза, сифилиса и более редких патологий, например карциноидной болезни.
Профилактика предполагает ведение здорового образа жизни, который включает:
- рациональное питание;
- достаточную физическую нагрузку;
- отказ от вредных привычек;
- избегание длительного психоэмоционального напряжения.
- своевременное лечение воспалительных заболеваний с рациональным использованием антибактериальных препаратов.
Вторичная профилактика — это система мероприятий, направленных на предотвращение органических изменений клапанного аппарата и нарушений насосной функции сердца. Проводится с помощью медикаментов, описанных выше [3].
Порок сердца – аномалии или дефекты в строении, которые затрагивает клапаны, перегородки, другие участки органа. Их возникновение приводит к нарушению кровообращения и недостаточности обеспечения тканей кислородом.
Факторы риска, какими бывают?
Порок сердца может быть врожденным и приобретенным.
Приобретенный порок может возникнуть в любом возрасте. Наиболее частыми причинами возникновения являются ревматизм, гипертония, ишемия, сифилис, кардиосклероз. Практически половина случаев – аномалия митрального клапана, примерно в четверти случаев наблюдается порок полулунного клапана.
Помимо этих вариантов фиксируют следующие виды аномалий:
- Пролабирование. Характеризуется набуханием или выпячиванием клапана, выворачиванием створок в полость сердца.
- Стеноз. Причиной становится рубцевание на фоне воспалительного процесса, в результате чего наблюдается сужение отверстия.
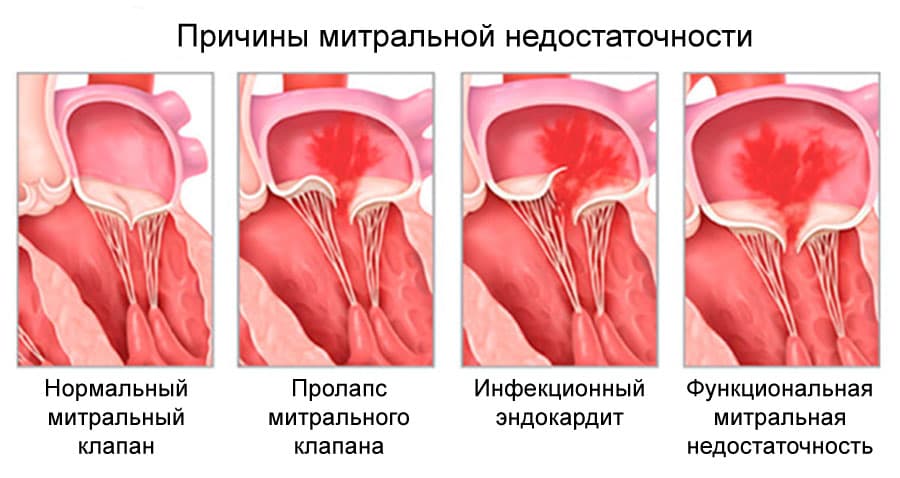
- Недостаточность митрального клапана. Склеротизация приводит к неполному смыканию створок. В результате происходит обратный заброс крови в левое предсердие. Чтобы перенаправить кровоток в правильную сторону, необходима большая сила сердечных сокращений, что приводит к гипертрофии.
Врожденный порок сердца формируется в период внутриутробного развития. Причины могут быть внутренние и внешние:
- внутренние причины обусловлены гормональными нарушениями наследственными признаками, передающимися по линии родителей;
- внешние причины заключаются в воздействие экологических факторов на организм матери и плода, заболеваниях матери, перенесенных во время беременности, приеме некоторых медикаментов.
В зависимости от количества пораженных клапанов и отверстий выделяют:
- Простые пороки. Аномалия затрагивает элемент.
- Сложные. Наблюдается сочетание 2 и более нарушений.
По локализации выделяют пороки клапанов и пороки перегородок.
Классификация в зависимости от гемодинамики.
- компенсированные пороки – возникшие нарушения компенсируются системой;
- субкомпенсированные пороки – характеризуются приходящей декомпенсацией;
- декомпенсированные пороки – развивается недостаточность кровообращения, организм не в состоянии компенсировать нарушения.
Причины возникновения
Такой порок клапана сердца как недостаточность митрального клапана относится к приобретенным.
Выделяют 3 вида:
- При относительной недостаточности аномалия не затрагивает сам клапан. Увеличивается отверстие, которое он перекрыть не может.
- Органическая недостаточность является следствием возникновения фиброзной ткани на створках, из-за чего они укорачиваются.
- Функциональная недостаточность характеризуется нарушениями в работе мышечного аппарата, регулирующего активность клапана.
Недостаточность аортальных клапанов чаще встречаются у мужчин, в половине случаев сочетается с митральными пороками. Развивается на фоне ревматических и атеросклеротических поражений аорты. Сопровождается обратным забросом крови в левый желудочек, что приводит к его растяжению.
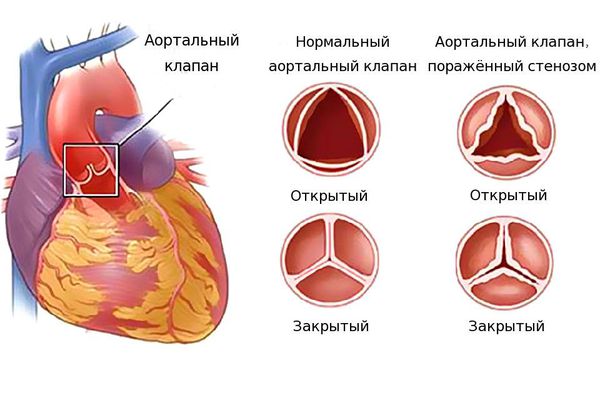
Основными причинами стеноза аорты являются ревматический эндокардит, атеросклероз. При стенозе происходит срастание створок полулунного клапана аорты, из-за чего кровь не полностью выталкивается из желудочка.
Симптомы
Симптомы митральной недостаточности:
- акроцианоз;
- изменение цвета губ и щек на иссиня-розовый;
- одышка;
- усиление сердцебиения;
- набухание вен на шее;
- увеличение размеров печени;
- дрожание грудной клетки, которое можно прочувствовать даже просто приложив руку.
Этот митральный порок сердца развивается на фоне перенесенного ревматоидного эндокардита. Крайне редко встречается в изолированной форме, чаще диагностируется как сочетанная патология (в комбинации с аномалиями клапана аорты и трехстворчатого). В редких случаях может выступать как врожденный порок сердца. Аномалия приводит к изменению формы клапана, он становится воронкообразным. Кровь в полном объеме не выбрасывается в левый желудочек из предсердия. На фоне этого растет давление в предсердии и сосудах, что может привести к отеку легких.
Аортальный порок сердца наблюдается при недостаточном смыкании полулунных клапанов.
Симптомы:
- головные боли и головокружения;
- одышка;
- ортостатические обмороки;
- общая слабость;
- побледнение кожных покровов;
- ощущение усиления пульсации;
- симптомы Мюссе, Ландольфи.
Симптомы недостаточности аортальных клапанов:
- на стадии декомпенсации диастолическое давление сильно снижается, опускаясь практически до 0;
- при быстром изменении положения тела возникают головокружения, по ночам – приступы удушья;
- побледнение кожных покровов, невооруженным глазом заметна пульсация на шее, пульсируют зрачки глаз.
Комбинированный аортальный порок сердца заключается в сочетании двух нарушений. В нем объединены недостаточность клапанов и сужение устья аорты. Проявляется признаками, аналогичными стенозу, однако они менее выражены. При тяжелых формах наблюдается застой крови в малом круге, возникает сердечная астма и отек легких.
Признаки стеноза устья аорты:
- боли в грудной клетке, напоминающие стенокардию;
- головные боли;
- обмороки;
- головокружения;
- побледнение кожных покровов;
- урежение и слабость пульса;
- снижение систолического артериального давления;
- сохранение диастолического давления в норме.
Тетрада Фалло – наиболее тяжелый врожденный порок сердца, наблюдаемый у новорожденных. Характеризуется сужением легочной артерии и ее неправильным выходом из левого желудочка, увеличением отверстия в межжелудочковой перегородке, нарушением расположения аорты.
Симптомы:
- возникновение цианоза даже после небольших нагрузок;
- тяжелая одышка;
- потери сознания;
- дисфункции кишечника и желудка;
- расстройства нервной системы;
- замедленные рост и развитие.
Открытое овальное окно – дефект, при котором не зарастает перегородка между предсердиями. При небольшом размере окна выраженных нарушений не возникает и вмешательство не требуется. При большом отверстии в качестве симптомов наблюдаются акроцианоз и одышка.
Диагностика
Постановка диагноза проводится при помощи таких методов как:
- физикальное обследование;
- ЭКГ;
- рентгенография сердца;
- МРТ;
- лабораторные исследования: ревматоидные пробы, анализы крови и мочи, определение уровня сахара и холестерина в крови.
Лечение
Когда обнаружен порок сердца, операция – не единственный выход. Лечение начинают с использования консервативных методик. Медикаментозное лечение направлено на профилактику осложнений и рецидивов заболевания, которое стало первопричиной развития пороков.
В медикаментозной терапии могут применяться сосудорасширяющие препараты, диуретики, сердечные гликозиды, препараты против аритмии.
При вероятности наличия осложнений могут быть назначены антибактериальные препараты, антикоагулянты (препараты, разжижающие кровь).
При необходимости устранить порок сердца лечение зависит от того, какая именно патология есть у пациента. Чаще всего встречается дефект межжелудочковой перегородки. Если отверстие в перегородке небольшое по размеру и не влияет на процесс кровообращения, то хирургическое вмешательство не требуется. При серьезных аномалиях требуется проведение операции, в ходе которой отверстие ушивается и перегородка принимает нормальный вид.
При отсутствии перегородки также необходимо проведение операции – чем раньше она будет проведена, тем более благоприятный прогноз.
При открытом овальном окне хирургическое вмешательство требуется, когда дефекты серьезно выражены и несут опасность.
При комбинированном аортальном пороке легкой формы проводится симптоматические лечение, и принимаются меры профилактики развития осложнений. В тяжелых случаях требуется хирургическое вмешательство и замена клапана либо рассечение створок, которые срослись.
При недостаточности аортальных клапанов лечение зависит от стадии декомпенсации. При компенсированном нарушении проводится профилактическое лечение, при декомпенсированной требуется операция.
Прогноз
Прогноз зависит от имеющейся аномалии.
Благоприятный прогноз при дефекте межжелудочковой перегородки – пациенты живут долго. При ее отсутствии или значительном дефекте без грамотного лечения шансы дожить до 20-30 лет невысоки.
Если диагностировано открытое овальное окно, то при изолированном пороке прогноз благоприятный. Если это сочетанная патология, то все зависит от степени нарушения кровотока.
При сужении аорты прогноз хороший в случае установки трансплантата на месте пораженного участка сосуда.
При недостаточности митрального клапана пациенты могут долго прожить. Однако важно следить за своим здоровьем и не допускать развития воспалительных заболеваний. Необходимо заменить поврежденный клапан.
После проведения операции при митральном стенозе прогноз также благоприятный, однако требует прохождения специальных курсов лечения.
Неблагоприятный прогноз при пороках сердца наблюдается при тетраде Фалло.
Однозначного прогноза нельзя дать при стенозе устья легочной артерии. Он зависит от возникших осложнений.
Профилактика
При пороках сердца необходимо согласовывать физические нагрузки с врачом. В большинстве случаев они необходимы для поддержания функциональности организма.
Выполняются комплексы оздоровительных упражнений с целью профилактики заболеваний сердца.
При возникновении подозрительных симптомов, болей в грудной клетке необходимо обращаться для обследования к специалисту. Важно устранять все инфекционные и воспалительные заболевания, не допуская их перехода в хроническую форму.
Своевременное обращение к кардиологу позволит начать лечение на самой ранней стадии, до того как разовьются необратимые последствия.
Приобретённые пороки сердца (ППС) – это группа заболеваний, при которых нарушается строение и функция клапанов сердца, что вызывает перестройку гемодинамики, вследствие чего происходит перегрузка соответствующих отделов сердца, гипертрофия сердечной мышцы, нарушение кровообращения в сердце и в организме в целом.
Если в результате патологического процесса возникает деформация тканей клапана и сужается отверстие, через которое кровь поступает в следующий отдел сердца, то такой порок называется стенозом. Деформация может приводить к не смыканию клапанов сердца из-за изменения формы, укорочения их в результате рубцевания пораженных тканей, этот порок называется недостаточностью. Недостаточность клапанов бывает функциональной, возникающей в результате растяжения камер сердца, площади неизмененного клапана оказывается недостаточно для закрытия увеличившегося отверстия – створки провисают (пролабируют).
Работа сердца перестраивается в зависимости от возникших изменений и потребностей кровотока в организме.
Причины возникновения приобретенных пороков сердца
В большинстве случаев пороки вызваны ревматическими заболеваниями, в частности ревматическим эндокардитом (около 75% случаев). Причиной могут быть также развитие атеросклероза, системные болезни соединительной ткани, травмы, сепсис, инфекции, перегрузки, аутоиммунные реакции. Эти патологические состояния вызывают нарушения в структуре сердечных клапанов.
Классификация приобретенных пороков сердца
В сердце человека четыре камеры: левые и правые предсердия и желудочки, – между которыми находятся сердечные клапаны. Из левого желудочка выходит аорта, а из правого – легочная артерия.
Между левыми сердечными камерами находится двустворчатый клапан, митральный. А между правыми отделами – трехстворчатый клапан, другое название – трикуспидальный. Перед аортой расположен клапан аортальный, перед легочной артерией – еще один, клапан легочной артерии.
Работоспособность сердечной мышцы зависит от функционирования клапанов, которые при сокращении мышцы сердца пропускают кровь в следующий отдел без препятствий, а при расслаблении мышцы сердца не позволяют крови поступать обратно. Если функция клапанов нарушается, то нарушается и функция сердца.
По причинам формирования пороки классифицируются следующим образом:
- дегенеративные, или атеросклеротические, они встречаются в 5,7% случаев; чаще эти процессы развиваются после сорока-пятидесяти лет, происходит отложение кальция на створках пороженных клапанов, что приводит к прогрессированию порока;
- ревматические, формирующиеся на фоне ревматических заболеваний (в 80% случаев);
- пороки, возникающие как результат воспаления внутренней оболочки сердца (эндокардит);
- сифилитические (в 5% случаев).
По типу функциональной патологии пороки делят на такие типы:
- простые – недостаточность клапана или его стеноз;
- комбинированные – недостаточность либо сужение двух и более клапанов;
- сочетанные – обе патологии на одном клапане (стеноз и недостаточность).
В зависимости от локализации выделяют следующие патологии:
- митральный порок;
- трикуспидальный порок;
- аортальный порок.
Гемодинамика может быть нарушена в разной степени:
- незначительно;
- умеренно;
- выраженно.
Митральный клапан страдает чаще, чем аортальный. Реже встречаются патологии трикуспидального клапана и клапана легочной артерии.
Симптомы приобретенных пороков сердца
Митральный стеноз
Проявляется уплотнением или сращением створок, уменьшением площади отверстия митрального клапана. В результате ток крови из левого предсердия в левый желудочек затруднен, левое предсердие начинает работать с повышенной нагрузкой. Это приводит к увеличению левого предсердия. В левый желудочек кровь поступает в меньшем объеме.
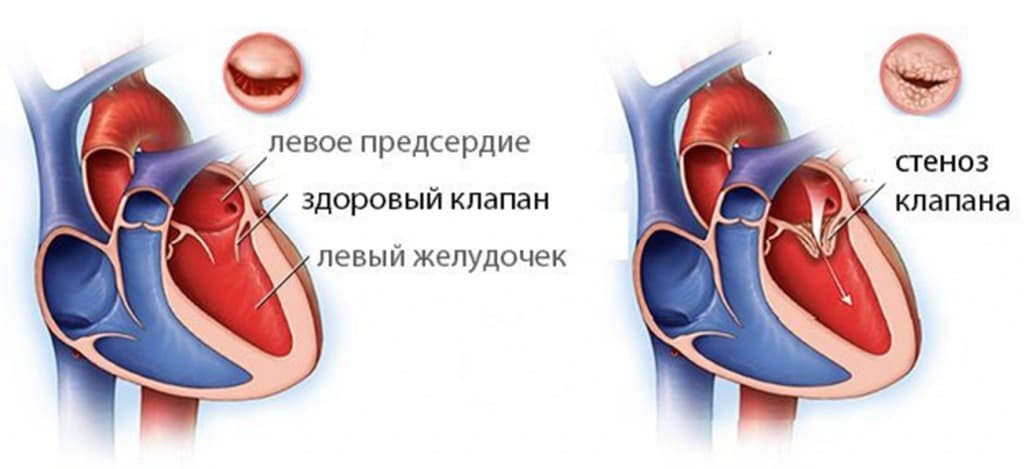
В связи с уменьшением площади митрального отверстия увеличивается давление в левом предсердии, а затем и в легочных венах, через которые кровь, обогащенная кислородом, из легких поступает в сердце. Обычно давление в легочных артериях начинает повышаться, когда диаметр отверстия становится менее 1 см, по сравнению с нормальным 4-6 см, в артериолах легких возникает спазм, который усугубляет процесс. Таким образом, формируется так называемая легочная гипертензия, длительное существование которой приводит к склерозу артериол с их облитерацией, которую невозможно устранить даже после устранения стеноза.
При этом пороке гипертрофируются и расширяются, прежде всего левое предсердие, а затем и правые отделы сердца.
В начале формирования данного порока симптомы мало заметны. В дальнейшем на первое место выступают одышка, кашель при физической нагрузке, а потом и в покое. Может возникать кровохарканье, упорные боли в области сердца, нарушения ритма (тахикардия, мерцательная аритмия). Если процесс заходит далеко, то при физической нагрузке может развиваться отек легких.
Существуют физикальные признаки митрального стеноза: диастолический шум в сердце, ощущается соответствующее этому шуму дрожание грудной клетки («кошачье мурлыканье»), изменяются границы сердца. Опытный специалист может часто поставить диагноз уже при внимательном осмотре пациента.
Митральная недостаточность
Недостаточность клапана выражается в возможности крови возвращаться обратно в предсердие во время сокращения левого желудочка, так как между левыми предсердием и желудочком остается сообщение, не закрываемое створками клапана в момент сокращения. Вызывается такая недостаточность либо деформацией клапана в результате изменяющего ткани процесса, либо его провисанием (пролапс), из-за растяжения камер сердца при их перегрузке.
Компенсированная митральная недостаточность длится обычно несколько лет, в пораженном сердце усиливается работа левого предсердия и левого желудочка, сначала развивается гипертрофия мышц этих отделов, а затем полости начинают расширяться (дилятация). Тогда из-за снижения ударного объема минутный выброс крови из сердца начинает снижаться, а количество вернувшейся (регургитация) крови в левое предсердие увеличивается. Начинается застой крови в малом круге кровообращения (легочном), увеличивается давление в нем, возрастает нагрузка на правый желудочек, он гипертрофируется и расширяется. Это приводит к быстрой декомпенсации сердечной деятельности и развитию правожелудочковой недостаточности.
Если компенсаторные механизмы не успевают развиться при остро возникшей недостаточности митрального клапана, то заболевание может дебютировать с отека легких и привести к летальному исходу.
Клинические проявления митральной недостаточности в компенсированную стадию минимальны и могут быть не замечены пациентом. Начинающаяся декомпенсация характеризуется одышкой, плохой переносимостью физической нагрузки, потом, когда увеличивается застой в легочном круге кровообращения, появляются приступы сердечной астмы. Кроме того, могут беспокоить боли в области сердца, приступы сердцебиения, перебои в работе сердца.
Правожелудочковая сердечная недостаточность приводит к застою крови в большом круге кровообращения. Увеличивается печень, появляются цианоз губ, конечностей, отеки на ногах, жидкость в животе, нарушение ритма сердца (50% больных имеют мерцательную аритмию).
Поставить диагноз митральной недостаточности в настоящее время при имеющихся инструментальных методах исследования: ЭКГ, ЭХО-КГ, лучевые методы диагностики, вентрикулография и прочие- не сложно. Однако осмотр внимательного врача – кардиолога на основании анамнеза, аускультации, перкуссии, пальпации позволит составить правильный алгоритм обследования и своевременно принять меры по предотвращению дальнейшего развития процесса формирования порока.
Аортальный стеноз
Этот порок среди ППС выявляется довольно часто, в 80–85% случаев он формируется в результате ревматизма, в 10-15% случаев приобретается на фоне атеросклеротического процесса, с последующим отложением кальция в атеросклеротических бляшках (кальциноз). Происходит сужение устья аорты в месте полулунного клапана аорты. Много лет левый желудочек работает с возрастающим напряжением, однако, когда резервы истощаются, начинает страдать левое предсердие, легочный круг, а затем правые отделы сердца. Увеличивается градиент давления между левым желудочком и аортой, который напрямую связан со степенью сужения отверстия. Выброс крови из левого желудочка становится меньше, ухудшается питание сердца кровью, что проявляется стенокардией, низким артериальным давлением и слабостью пульса, недостаточностью мозгового кровообращения с неврологическими симптомами, среди которых – головокружение, головная боль, потеря сознания.
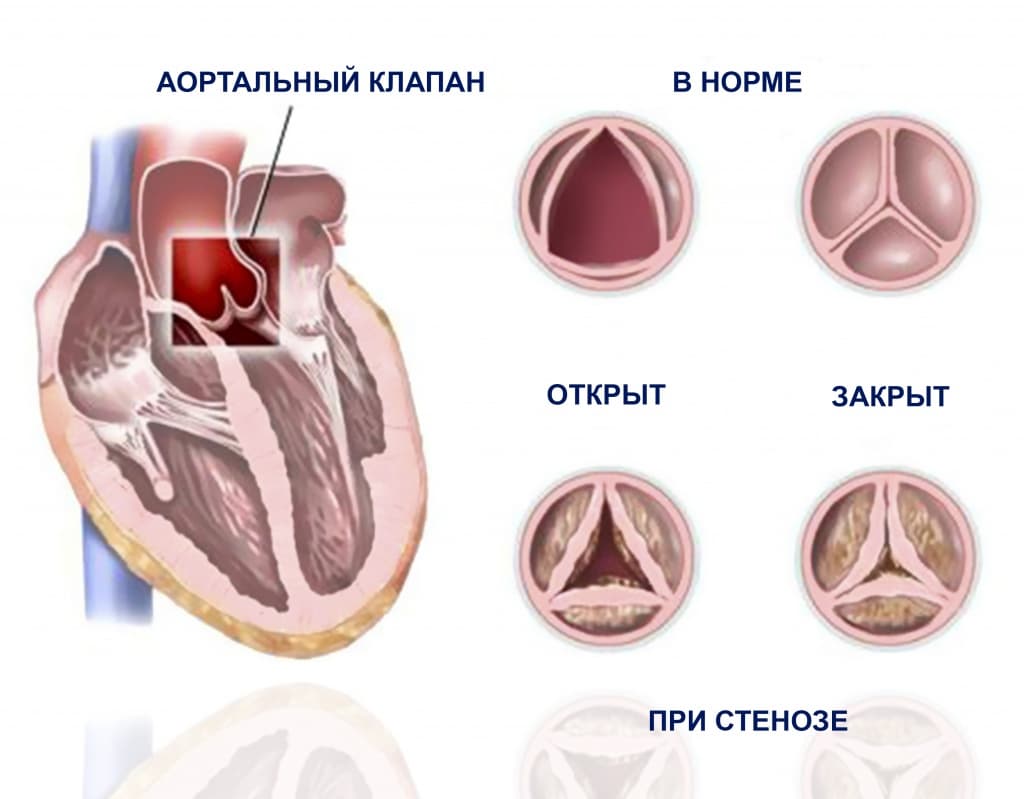
Появление жалоб у пациентов начинается, когда площадь устья аорты уменьшается больше, чем наполовину. Когда появляются жалобы, то это говорит о далеко зашедшем процессе, о большой степени стеноза и высоком градиенте давления между левым желудочком и аортой. В этом случае речь о лечении надо вести уже с учетом хирургической коррекции порока.
Аортальная недостаточность – это патология клапана, при которой выход из аорты не перекрывается полностью, кровь имеет возможность обратного поступления в левый желудочек в фазе его расслабления. Стенки желудочка утолщаются (гипертрофируются), так как приходится перекачивать больший объем крови. При гипертрофии желудочка постепенно проявляется недостаточность его питания. Большая масса мышц требует большего притока крови и обеспечения кислородом. В то же время из-за того, что часть крови в диастолу возвращается в левый желудочек, снижается аортально-левожелудочковый градиент (именно он определяет коронарный кровоток) и, в результате крови в артерии сердца поступает меньше. Возникает стенокардия. Появляются ощущения пульсации в голове, шее. Характерны неврологические проявления, такие как: дурнота, головокружение, внезапные обмороки, особенно при физической нагрузке, при изменении положения тела. Для гемодинамики большого круга кровообращения при этом пороке характерны: высокое систолическое давление, низкое диастолическое, компенсаторная тахикардия, усиленная пульсация круп
ных артерий, в том числе аорты. В стадию декомпенсации развивается дилятация (расширение) левого желудочка, снижается эффективность систолы, повышается давление в нем, затем в левом предсердии и малом круге кровообращения. Появляются клинические признаки застоя в малом круге кровообращения: одышка, сердечная астма.
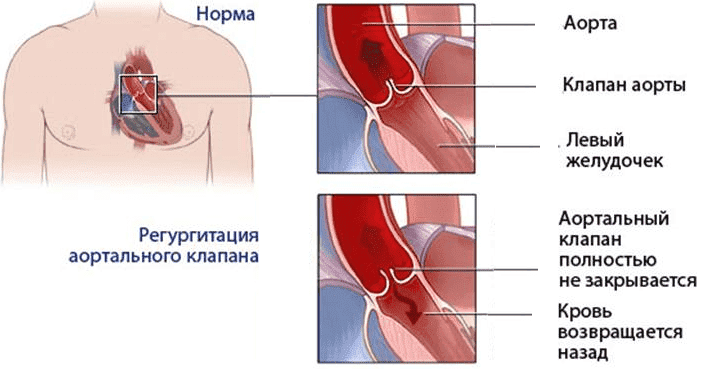
Тщательный осмотр врача – кардиолога может позволить врачу заподозрить или даже поставить диагноз аортальной недостаточности. Так известные симптомы, как «пляска каротид» – усиленная пульсация сонных артерий, «капиллярный пульс», который выявляется при надавливании на ногтевую фалангу, симптом де Мюссе- когда голова пациента покачивается в такт фазам сердечного цикла, пульсация зрачков и прочие выявляются уже в стадии далеко зашедшего процесса. А вот пальпация, перкуссия, аускультация и тщательный сбор анамнеза позволят выявить заболевание на более ранних стадиях и предотвратить прогрессирование заболевания.
Трикуспидальный стеноз
Этот порок редко возникает как изолированная патология. Он выражается в сужении имеющегося отверстия между правым желудочком и правым предсердием, которые разделяются трикуспидальным клапаном. Чаще всего он возникает при ревматизме, инфекционном эндокардите и др. системных заболеваниях соединительной ткани; иногда возникает сужение отверстия в результате образования миксомы-опухоли, сформировавшейся в правом предсердии, реже бывают другие причины. Гамодинамика нарушается в результате того, что не вся кровь из предсердия может поступить в правый желудочек, что в норме должно происходить после систолы предсердия. Предсердие перегружается, растягивается, кровь застаивается в большом круге кровообращения, увеличивается печень, появляются отеки нижних конечностей, жидкость в брюшной полости. Из правого желудочка крови поступает в легкие меньше, это вызывает появление одышки. В начальной стадии симптомов может не быть, указанные гемодинамические нарушения возникают позже -сердечная недостаточность, мерцательная аритмия, тромбоз, синюшность ногтей, губ, желтушность кожи.
Трикуспидальная недостаточность. Эта патология чаще всего сопровождает другие пороки, проявляется в виде недостаточности трикуспидального клапана. Из-за венозного застоя постепенно развивается асцит, печень и селезенка увеличиваются в размерах, отмечается высокое венозное давление, развивается фиброз печени и снижение ее функции.
Комбинированные пороки и сочетание патологических состояний
Чаще всего встречается такое сочетание, как митральный стеноз и митральная недостаточность. При таком патологическом сочетании уже на ранних стадиях отмечается цианоз, одышка. Аортальный порок характеризуется стенозом и недостаточностью клапана одновременно, обычно имеет неярко выраженные признаки двух состояний.
При комбинированных пороках поражены несколько клапанов, и в каждом из них могут быть как изолированные патологии, так и их сочетание.
Методы диагностики сердечных пороков
Для того чтобы установить диагноз порока сердца, собирается анамнез, выявляется наличие заболеваний, которые могли привести к деформации сердечного клапана: ревматические болезни, инфекционные, воспалительные процессы, аутоиммунные заболевания, травмы.
-
Обязательно проводится осмотр пациента, выявляется присутствие одышки, цианоза, отеков, пульсации периферических вен. С помощью перкуссии выявляют границы сердца, проводят прослушивание тонов и шумов в сердце. Выявляют размеры печени и селезенки.
-
Основным методом диагностики клапанной патологии является эхокардиография, которая позволяет выявить порок, определить площадь отверстия между предсердием и желудочком, размеры клапанов, сердечную фракцию, давление в легочной артерии. Более точную информацию о состоянии клапанов можно получить при проведении чреспищеводной эхокардиографии.
-
Также используется в диагностике электрокардиография, которая позволяет оценить наличие гипертрофии предсердий и желудочков, выявить признаки перегрузки отделов сердца. Суточное холтеровское мониторирование ЭКГ позволяет выявить нарушения ритма и проводимости.
-
Высокоинформативными методами диагностики пороков сердца являются МРТ сердца или МСКТ сердца. Компьютерные томографии дают точные и многочисленные срезы, по которым можно точно диагностировать порок и его вид.
-
Не последнюю роль в диагностике занимают лабораторные исследования, среди которых – анализы мочи, крови, определение сахара в крови, уровня холестерина, ревматоидные пробы. Лабораторные анализы позволяют выявить причину заболевания, что играет важную роль для последующего лечения и поведения больного.
Профилактика и прогноз при ППС
Таких мер профилактики, которые бы на сто процентов спасали бы от приобретенного порока сердца, нет. Но есть ряд мер, которые позволят снизить риск развития пороков сердца. Имеются ввиду следующие:
- своевременная терапия инфекций, вызванных стрептококком (в частности ангины);
- бициллинопрофилактика при факте ревматической атаки;
- прием антибиотиков перед хирургическими и стоматологическими манипуляциями при наличии риска инфекционного эндокардита;
- профилактика сифилиса, сепсиса, ревматизма: санация инфекционных очагов, правильное питание, режим труда и отдыха;
- отказ от вредных привычек;
- наличие умеренной физической нагрузки, доступные физические упражнения;
- закаливание.
Прогноз для жизни и трудоспособности людей с пороками сердца зависит от общего состояния, тренированности человека, физической выносливости. Если отсутствуют симптомы декомпенсации, человек может жить и работать в обычном режиме. Если же развивается недостаточность кровообращения, труд должен быть или облегчен, или прекращен, показано санаторное лечение на специализированных курортах.
Необходимо наблюдаться у кардиолога, чтобы отслеживать динамику процесса и при прогрессировании заболевания вовремя определить показания к кардиохирургическому лечению порока сердца.
Лечение приобретенных пороков сердца может быть консервативное и оперативное
Консервативное лечение эффективно только на ранних этапах развития порока сердца и требует обязательного динамического наблюдения кардиолога.
ППС следует лечить хирургически тогда, когда:
- Прогрессирует сердечная недостаточность.
- Патологические изменения клапана существенно влияют на гемодинамику.
- Проводимая консервативная терапия не оказывает должного эффекта.
- И возникают опасения в появлении серьезных осложнений.
Виды операций на пороки сердца
Открытые операции на сердце проводятся в условиях искусственного кровообращения посредством срединной стернотомии. Срединная стернотомия создает для кардиохирурга оптимальные условия для работы – выполнения необходимых хирургических вмешательств при различных патологиях и для подключения аппарата искусственного кровообращения. Разрез мягких тканей по длине примерно равен длине грудины (около 20 см), а грудина рассекается по всей длине.
Основные два вида операций, которые в настоящее время применяются при ППС-это реконструкция пораженных клапанов (пластика) или их протезирование.
Клапансохраняющая операция
Выполняется для устранения причины дисфункции клапана.
Если клапаны не смыкаются (недостаточность клапана), то кардиохирург в процессе операции добивается нормализации смыкания створок клапана, проводя резекцию створок клапана, аннулопластику, комиссуральную пластику, протезирование хорд. Если существует клапанный стеноз, то проводится разделение тех участков створок, которые срослись из-за патологического процесса -выполняется открытая комиссуротомия.
Клапанзамещающая операция
В случае невозможности выполнения пластики, когда нет для этого условий, выполняют клапанзамещающие операции протезирования клапанов сердца. В случае вмешательства на митральном клапане протезирование выполняют с полным или частичным сохранением передней или задней створок клапана, а при невозможности без их сохранения.
При клапанзамещающих операциях используют протезы.
- Протезы могут изготовлять из тканей животного или человека. Такие протезы называют биологическими. Основное преимущество его состоит в том, что пациенту не надо принимать антикоагулянтные препараты в течение последующих лет жизни, а основной их минус – ограниченный срок службы (10-15 лет).
- Протезы, состоящие целиком из механических элементов (титана и пиролитического углерода, называются механическими. Они очень надёжны и способны служить безотказно много лет, без замены, но после такой операции пациенту необходимо всегда, пожизненно принимать антикоагулянты, в этом отрицательный момент применения механического протеза.
Минимально инвазивные операции
Современная хирургия, благодаря созданию новых инструментов, получила возможность модифицировать оперативные доступы к сердцу, что приводит к тому, что операции становятся минимально травматичными для пациента.
Смысл таких операций заключается в том, что доступ к сердцу осуществляется посредством небольших разрезов на коже. При миниинвазивных операциях на митральном клапане проводится правосторонняя боковая миниторакотомия, при этом кожный разрез делается не более 5 см, это позволяет полностью отказаться от рассечения грудины и обеспечивает удобный доступ к сердцу. Для улучшения визуализации применяется эндоскопическая видео поддержка, обладающая многократным увеличением. При миниинвазивном доступе к аортальному клапану разрез на коже примерно в два раза меньше (длина разреза 8 см), а грудина рассекается по длине в верхней ее части. Преимущество данного метода заключается в том, что не рассеченный участок грудины обеспечивает большую стабильность после операции, а также в лучшем косметическом эффекте за счет уменьшения размера шва.
Эндоваскулярные операции- транскатетерное протезирование аортального клапана (TAVI).
Методы транскатетерной имплантации аортального клапана:
- Вся операция осуществляется через кровеносный сосуд (бедренную или подключичную артерию). Смысл процедуры заключается в проколе бедренной или подключичной артерии катетером-проводником и доставке стент-клапана против тока крови к месту его имплантации (корень аорты).
- Через аорту. Суть метода состоит в рассечении грудины на небольшом протяжении (министернотомия) и проколе стенки аорты в восходящем отделе и имплантации стент-клапана в корень аорты. Метод используется при невозможности доставки клапана через бедренную и подключичную артерию, а также при выраженном изгибе дуги арты.
- Через верхушку сердца. Смысл процедуры состоит в нанесении небольшого разреза в пятом межреберье слева (миниторакотомия), проколе верхушки сердца катетером-проводником и установке стент-клапана. Как только новый клапан имплантирован, катетер удаляется. Новый клапан начинает работать незамедлительно.
Существует два вида стент-клапанов:
- Самораскрывающиеся стент-клапан раскрывается до нужного размера после удаления с него ограничительной оболочки муфты.
- Баллон-дилатируемый стент-клапан, который расширяется до нужного размера при раздувании баллона; после окончательной установки стент-клапана баллон сдувается и удаляется.
Для определения возможности проведения операции TAVI пациент должен пройти ряд обследований, включая ЭКГ, эхокардиографию, компьютерную томографию (КТ) и ангиографию.
В настоящее время все более широкое применение процедура TAVI находит не только при аортальном стенозе, но и при аортальной недостаточности, а также их сочетании. Кроме того, операция TAVI применяется при дисфункции биологического протеза аортального клапана.
Операция TAVI проводится под общим наркозом и требует междисциплинарного подхода. Процедура выполняется специализированной командой, которая включает интервенционного кардиолога, кардиохирурга, анестезиолога, радиолога.
Наличие стент-клапана не является показанием к приему пациентом антикоагулянта непрямого действия Варфарина (при отсутствии других показаний).
Врожденные пороки сердца – группа заболеваний, объединенных наличием анатомических дефектов сердца, его клапанного аппарата или сосудов, возникших во внутриутробном периоде, приводящих к изменению внутрисердечной и системной гемодинамики. Проявления врожденного порока сердца зависят от его вида; к наиболее характерным симптомам относятся бледность или синюшность кожных покровов, шумы в сердце, отставание в физическом развитии, признаки дыхательной и сердечной недостаточности. При подозрении на врожденный порок сердца выполняется ЭКГ, ФКГ, рентгенография, ЭхоКГ, катетеризация сердца и аортография, кардиография, МРТ сердца и т. д. Чаще всего при врожденных пороках сердца прибегают к кардиохирургической операции – оперативной коррекции выявленной аномалии.
Общие сведения
Врожденные пороки сердца – весьма обширная и разнородная группа заболеваний сердца и крупных сосудов, сопровождающихся изменением кровотока, перегрузкой и недостаточностью сердца. Частота встречаемости врожденных пороков сердца высока и, по оценке различных авторов, колеблется от 0,8 до 1,2% среди всех новорожденных. Врожденные пороки сердца составляют 10-30% всех врожденных аномалий. В группу врожденных пороков сердца входят как относительно легкие нарушения развития сердца и сосудов, так и тяжелые формы патологии сердца, несовместимые с жизнью.
Многие виды врожденных пороков сердца встречаются не только изолированно, но и в различных сочетаниях друг с другом, что значительно утяжеляет структуру дефекта. Примерно в трети случаев аномалии сердца сочетаются с внесердечными врожденными пороками ЦНС, опорно-двигательного аппарата, ЖКТ, мочеполовой системы и пр.
К наиболее частым вариантам врожденных пороков сердца, встречающимся в кардиологии, относятся дефекты межжелудочковой перегородки (ДМЖП – 20%), дефекты межпредсердной перегородки (ДМПП), стеноз аорты, коарктация аорты, открытый артериальный проток (ОАП), транспозиция крупных магистральных сосудов (ТКС), стеноз легочной артерии (10-15% каждый).
Врожденные пороки сердца
Причины врожденных пороков сердца
Этиология врожденных пороков сердца может быть обусловлена хромосомными нарушениями (5%), генной мутацией (2-3%), влиянием факторов среды (1-2%), полигенно-мультифакториальной предрасположенностью (90%).
Различного рода хромосомные аберрации приводят к количественным и структурным изменениям хромосом. При хромосомных перестройках отмечаются множественные полисистемные аномалии развития, включая врожденные пороки сердца. В случае трисомии аутосом наиболее частыми пороками сердца оказываются дефекты межпредсердной или межжелудочковой перегородок, а также их сочетание; при аномалиях половых хромосом врожденные пороки сердца встречаются реже и представлены, главным образом, коарктацией аорты или дефектом межжелудочковой перегородки.
Врожденные пороки сердца, обусловленные мутациями единичных генов, также в большинстве случаев сочетаются с аномалиями других внутренних органов. В этих случаях сердечные пороки являются частью аутосомно-доминантных (синдромы Марфана, Холта-Орама, Крузона, Нунана и др.), аутосомно-рецессивных синдромов (синдром Картагенера, Карпентера, Робертса, Гурлер и др.) или синдромов, сцепленных с Х-хромосомой (синдромы Гольтца, Аазе, Гунтера и др.).
Среди повреждающих факторов внешней среды к развитию врожденных пороков сердца приводят вирусные заболевания беременной, ионизирующая радиация, некоторые лекарственные препараты, пагубные привычки матери, производственные вредности. Критическим периодом неблагоприятного воздействия на плод являются первые 3 месяца беременности, когда происходит фетальный органогенез.
Внутриутробное поражение плода вирусом краснухи наиболее часто вызывает триаду аномалий – глаукому или катаракту, глухоту, врожденные пороки сердца (тетраду Фалло, транспозицию магистральных сосудов, открытый артериальный проток, общий артериальный ствол, клапанные пороки, стеноз легочной артерии, ДМЖП и др.). Также обычно имеют место микроцефалия, нарушение развития костей черепа и скелета, отставание в умственном и физическом развитии.
Кроме краснухи беременной, опасность для плода в плане развития врожденных пороков сердца представляют ветряная оспа, простой герпес, аденовирусные инфекции, сывороточный гепатит, цитомегалия, микоплазмоз, токсоплазмоз, листериоз, сифилис, туберкулез и др.
В структуру эмбриофетального алкогольного синдрома обычно входят дефекты межжелудочковой и межпредсердной перегородки, открытый артериальный проток. Доказано, что тератогенное действие на сердечно-сосудистую систему плода оказывает прием амфетаминов, приводящий к транспозиции магистральных сосудов и ДМЖП; противосудорожных средств, обусловливающих развитие стеноза аорты и легочной артерии, коарктации аорты, открытого артериального протока, тетрады Фалло, гипоплазии левых отделов сердца; препаратов лития, приводящих к атрезии трехстворчатого клапана, аномалии Эбштейна, ДМПП; прогестагенов, вызывающих тетраду Фалло, другие сложные врожденные пороки сердца.
У женщин, страдающих преддиабетом или диабетом, дети с врожденными пороками сердца рождаются чаще, чем у здоровых матерей. В этом случае у плода обычно формируются ДМЖП или транспозиция крупных сосудов. Вероятность рождения ребенка с врожденным пороком сердца у женщины с ревматизмом составляет 25 %.
Кроме непосредственных причин, выделяют факторы риска формирования аномалий сердца у плода. К ним относят возраст беременной младше 15-17 лет и старше 40 лет, токсикозы I триместра, угрозу самопроизвольного прерывания беременности, эндокринные нарушения у матери, случаи мертворождения в анамнезе, наличие в семье других детей и близких родственников с врожденными пороками сердца.
Классификация врожденных пороков сердца
Существует несколько вариантов классификаций врожденных пороков сердца, в основу которых положен принцип изменения гемодинамики. С учетом влияния порока на легочный кровоток выделяют:
- врожденные пороки сердца с неизмененным (либо незначительно измененным) кровотоком в малом круге кровообращения: атрезия аортального клапана, стеноз аорты, недостаточность легочного клапана, митральные пороки (недостаточность и стеноз клапана), коарктация аорты взрослого типа, трехпредсердное сердце и др.
- врожденные пороки сердца с увеличенным кровотоком в легких: не приводящие к развитию раннего цианоза (открытый артериальный проток, ДМПП, ДМЖП, аортолегочный свищ, коарктация аорты детского типа, синдром Лютамбаше), приводящие к развитию цианоза (атрезия трехстворчатого клапана с большим ДМЖП, открытый артериальный проток с легочной гипертензией)
- врожденные пороки сердца с обедненным кровотоком в легких: не приводящие к развитию цианоза (изолированный стеноз легочной артерии), приводящие к развитию цианоза (сложные пороки сердца – болезнь Фалло, гипоплазия правого желудочка, аномалия Эбштейна)
- комбинированные врожденные пороки сердца, при которых нарушаются анатомические взаимоотношения между крупными сосудами и различными отделами сердца: транспозиция магистральных артерий, общий артериальный ствол, аномалия Тауссиг-Бинга, отхождение аорты и легочного ствола из одного желудочка и пр.
В практической кардиологии используется деление врожденных пороков сердца на 3 группы: пороки «синего» (цианотического) типа с веноартериальным шунтом (триада Фалло, тетрада Фалло, транспозиция магистральных сосудов, атрезия трехстворчатого клапана); пороки «бледного» типа с артериовенозным сбросом (септальные дефекты, открытый артериальный проток); пороки с препятствием на пути выброса крови из желудочков (стенозы аорты и легочной артерии, коарктация аорты).
Нарушения гемодинамики при врожденных пороках сердца
В результате выше названных причин у развивающего плода может нарушаться правильное формирование структур сердца, что выражается в неполном или несвоевременном закрытии перепонок между желудочками и предсердиями, неправильном образовании клапанов, недостаточном повороте первичной сердечной трубки и недоразвитии желудочков, аномальном расположении сосудов и т. д. После рождения у части детей остаются открытыми артериальный проток и овальное окно, которые во внутриутробном периоде функционируют в физиологическом порядке.
Ввиду особенностей антенатальной гемодинамики, кровообращение развивающегося плода при врожденных пороках сердца, как правило, не страдает. Врожденные пороки сердца проявляются у детей сразу после рождения или через какое-то время, что зависит от сроков закрытия сообщения между большим и малым кругами кровообращения, выраженности легочной гипертензии, давления в системе легочной артерии, направления и объема сброса крови, индивидуальных адаптационных и компенсаторных возможностей организма ребенка. Нередко к развитию грубых нарушений гемодинамики при врожденных пороках сердца приводит респираторная инфекция или какое-либо другое заболевание.
При врожденных пороках сердца бледного типа с артериовенозным сбросом вследствие гиперволемии развивается гипертензия малого круга кровообращения; при пороках синего типа с веноартериальным шунтом у больных имеет место гипоксемия.
Около 50% детей с большим сбросом крови в малый круг кровообращения погибают без кардиохирургической помощи на первом году жизни от явлений сердечной недостаточности. У детей, перешагнувших этот критический рубеж, сброс крови в малый круг уменьшается, самочувствие стабилизируется, однако постепенно прогрессируют склеротические процессы в сосудах легких, обусловливая легочную гипертензию.
При цианотических врожденных пороках сердца венозный сброс крови или ее смешение приводит к перегрузке большого и гиповолемии малого круга кровообращения, вызывая снижение насыщения крови кислородом (гипоксемию) и появление синюшности кожи и слизистых. Для улучшения вентиляции и перфузии органов развивается коллатеральная сеть кровообращения, поэтому, несмотря на выраженные нарушения гемодинамики, состояние больного может длительное время оставаться удовлетворительным. По мере истощения компенсаторных механизмов, вследствие длительной гиперфункции миокарда, развиваются тяжелые необратимые дистрофические изменения в сердечной мышце. При цианотических врожденных пороках сердца оперативное вмешательство показано уже в раннем детском возрасте.
Симптомы врожденных пороков сердца
Клинические проявления и течение врожденных пороков сердца определяется видом аномалии, характером нарушений гемодинамики и сроками развития декомпенсации кровообращения.
У новорожденных с цианотическими врожденными пороками сердца отмечается цианоз (синюшность) кожных покровов и слизистых оболочек. Синюшность усиливается при малейшем напряжении: сосании, плаче ребенка. Белые пороки сердца проявляются побледнением кожи, похолоданием конечностей.
Дети с врожденными пороками сердца обычно беспокойные, отказываются от груди, быстро устают в процессе кормления. У них появляется потливость, тахикардия, аритмии, одышка, набухание и пульсация сосудов шеи. При хроническом нарушении кровообращения дети отстают в прибавлении веса, росте и физическом развитии. При врожденных пороках сердца обычно сразу поле рождения выслушиваются сердечные шумы. В дальнейшем обнаруживаются признаки сердечной недостаточности (отеки, кардиомегалия, кардиогенная гипотрофия, гепатомегалия и др.).
Осложнениями врожденных пороков сердца могут стать бактериальный эндокардит, полицитемия, тромбозы периферических сосудов и тромбоэмболии сосудов головного мозга, застойные пневмонии, синкопальные состояния, одышечно-цианотические приступы, стенокардитический синдром или инфаркт миокарда.
Диагностика врожденных пороков сердца
Выявление врожденных пороков сердца осуществляется путем комплексного обследования. При осмотре ребенка отмечают окраску кожных покровов: наличие или отсутствие цианоза, его характер (периферический, генерализованный). При аускультации сердца нередко выявляется изменение (ослабление, усиление или расщепление) сердечных тонов, наличие шумов и пр. Физикальное обследование при подозрении на врожденный порок сердца дополняется инструментальной диагностикой – электрокардиографией (ЭКГ), фонокардиографией (ФКГ), рентгенографией органов грудной клетки, эхокардиографией (ЭхоКГ).
ЭКГ позволяет выявить гипертрофию различных отделов сердца, патологическое отклонение ЭОС, наличие аритмий и нарушений проводимости, что в совокупности с данными других методов клинического обследования позволяет судить о тяжести врожденного порока сердца. С помощью суточного холтеровского ЭКГ-мониторирования обнаруживаются скрытые нарушения ритма и проводимости. Посредством ФКГ более тщательно и детально оценивается характер, длительность и локализация сердечных тонов и шумов. Данные рентгенографии органов грудной клетки дополняют предыдущие методы за счет оценки состояния малого круга кровообращения, расположения, формы и размеров сердца, изменений со стороны других органов (легких, плевры, позвоночника). При проведении ЭхоКГ визуализируются анатомические дефекты перегородок и клапанов сердца, расположение магистральных сосудов, оценивается сократительная способность миокарда.
При сложных врожденных пороках сердца, а также сопутствующей легочной гипертензии, с целью точной анатомической и гемодинамической диагностики, возникает необходимость в выполнении зондирования полостей сердца и ангиокардиографии.
Лечение врожденных пороков сердца
Наиболее сложной проблемой в детской кардиологии является хирургическое лечение врожденных пороков сердца у детей первого года жизни. Большинство операций в раннем детском возрасте выполняется по поводу цианотических врожденных пороков сердца. При отсутствии у новорожденного признаков сердечной недостаточности, умеренной выраженности цианоза операция может быть отложена. Наблюдение за детьми с врожденными пороками сердца осуществляют кардиолог и кардиохирург.
Специфическое лечение в каждом конкретном случае зависит от разновидности и степени тяжести врожденного порока сердца. Операции при врожденных дефектах перегородок сердца (ДМЖП, ДМПП) могут включать пластику или ушивание перегородки, рентгенэндоваскулярную окклюзию дефекта. При наличии выраженной гипоксемии детям с врожденными пороками сердца первым этапом выполняется паллиативное вмешательство, предполагающее наложение различного рода межсистемных анастомозов. Подобная тактика улучшает оксигенацию крови, уменьшает риск осложнений, позволяет провести радикальную коррекцию в более благоприятных условиях. При аортальных пороках выполняется резекция или баллонная дилатация коарктации аорты, пластика аортального стеноза и др. При ОАП производится его перевязка. Лечение стеноза легочной артерии заключается в проведении открытой или эндоваскулярной вальвулопластики и т. д.
Анатомически сложные врожденные пороки сердца, при которых радикальная операция не представляется возможной, требуют выполнения гемодинамической коррекции, т. е. разделения артериального и венозного потоков крови без устранения анатомического дефекта. В этих случаях могут проводиться операции Фонтена, Сеннинга, Мастарда и др. Серьезные пороки, не поддающиеся оперативному лечению, требуют проведения пересадки сердца.
Консервативное лечение врожденных пороков сердца может включать в себя симптоматическую терапию одышечно-цианотических приступов, острой левожелудочковой недостаточности (сердечной астмы, отека легких), хронической сердечной недостаточности, ишемии миокарда, аритмий.
Прогноз и профилактика врожденных пороков сердца
В структуре смертности новорожденных врожденные пороки сердца занимают первое место. Без оказания квалифицированной кардиохирургической помощи в течение первого года жизни погибает 50-75% детей. В периоде компенсации (2-3 года) смертность снижается до 5%. Ранее выявление и коррекция врожденного порока сердца позволяет существенно улучшить прогноз.
Профилактика врожденных пороков сердца требует тщательного планирования беременности, исключения воздействия неблагоприятных факторов на плод, проведения медико-генетического консультирования и разъяснительной работы среди женщин групп риска по рождению детей с сердечной патологией, решения вопроса о пренатальной диагностике порока (УЗИ, биопсия хориона, амниоцентез) и показаниях к прерыванию беременности. Ведение беременности у женщин с врожденными пороками сердца требует повышенного внимания со стороны акушера-гинеколога и кардиолога.