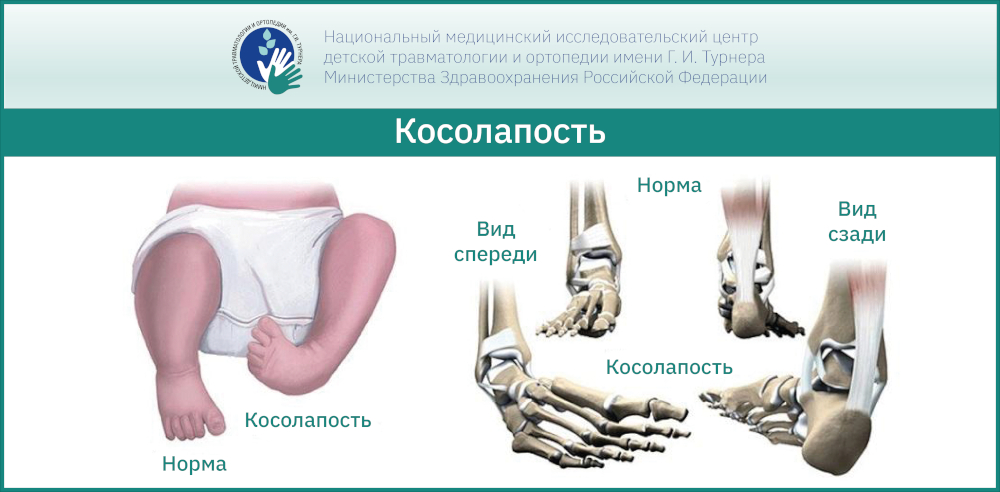
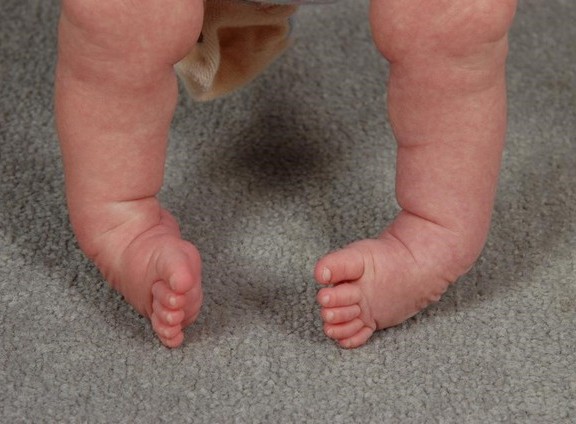
Косолапость — это деформация стопы, при которой она отклоняется внутрь от продольной оси голени. Косолапость бывает врожденной и приобетенной, типичной и атипичной. По степеням подразделяется на легкую, среднюю и тяжелую. Врожденную косолапость можно увидеть по УЗИ уже на 3 месяце беременности. Ортопедом в зависимости от тяжести деформации определяется план лечения.
- Врожденная косолапость является сложным пороком развития, при котором изменение внешней формы стопы является проявлением костной, суставной, нервной и сосудистой системы нижней конечности.
- Косолапость бывает врожденной и приобретенной.
- Врожденная косолапость – сложный порок развития нижних конечностей, при котором происходит изменение внешней формы стопы.
Врожденную косолапость можно разделить на две клинические формы:
- Типичная врожденная косолапость характеризуется всеми компонентами, которые составляют данную деформацию: эквинус (стопа изогнута в подошвенном направлении, пятка смещена кверху), варус (пятка вывернута кнутри), аддукция (передний отдел стопы приведен), супинация (внутренний край стопы развернут кверху).


Атипичная косолапость – форма врожденной косолапости, отличающейся от типичной формы наличием ярко выраженных признаков: глубокая поперечная складка на подошве; стопы короткие и пухлые; все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус. При атипичной косолапости изменяется протокол лечения.
Причины возникновения врожденной косолапости
Несмотря на большое количество исследований в области изучения этиопатогенезе врожденной косолапости, ее причины в большинстве случаев все еще остаются неизвестными. Существует несколько теорий возникновения врожденной косолапости:
- механическая — приверженцы данной теории считают, что происхождение деформации стопы обусловлено повышенным давлением на нее стенок матки (при ее узости, маловодии, наличии опухолей), тазовое предлежание плода;
- нервно-мышечная — поборники этой теории полагают, что косолапость у новорожденных объясняется патологиями в развитии плода (тератогенное воздействие — курение (даже пассивное), принятие наркотиков, употребление алкоголя; частые стрессы, электромагнитные излучения, инфекционные заболевания во время беременности, употребление лекарственных веществ);
- генетическая — сторонники данной теории утверждают, что косолапость у младенцев обусловлена наследственностью (если в семье есть родственники с косолапостью, то велик шанс рождения ребенка с данной патологией).
На сегодняшний день, при отсутствии очевидной связи деформации стопы с первичной патологией нервной системы (главным образом — врожденными пороками развития позвоночника и спинного мозга) или системными заболеваниями опорно-двигательного аппарата (такими как артрогрипоз) принято употреблять термин «идиопатическая врожденная косолапость».
Приобретенная косолапость – косолапость, возникшая вследствие заболеваний нервной системы; либо неправильного сращивания переломов костей, формирующих голеностопный сустав; нарушений роста костей стопы и голени; ожогов; острых специфических и неспецифических воспалительных процессов; опухолей. Приобретенная косолапость встречается реже врожденной. В зависимости от тяжести случая, возраста и побочных заболеваний применяются различные протоколы лечения.
Симптомы
Как самостоятельное заболевание врождённая косолапость относится к часто встречающимся деформациям. Как правило, она выявляется при рождении, прогрессируя в дальнейшем.
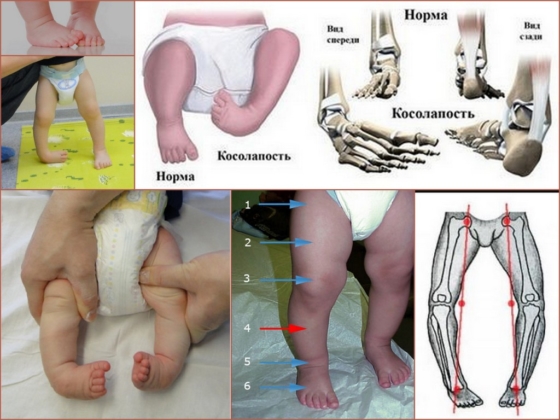
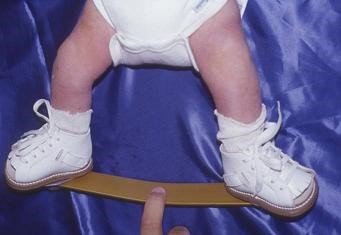
Врожденная контрактура суставов стопы проявляется эквинусом – подошвенным сгибанием в голеностопном суставе, супинацией – опущением наружного края стопы и аддукцией – приведением её переднего отдела. Если косолапость резко выражена, то стопа повернута внутрь, наружный край обращен книзу и кзади, внутренний вогнутый край обращён кверху.
Тыльная поверхность стопы при этом обращена вперед и вниз, подошвенная обращена назад и вверх. При визуальном осмотре можно выделить ряд компонентов косолапости.
В некоторых случаях супинация стопы бывает настолько существенной, что пятка касается внутренней поверхности голени. Также при врожденной косолапости кроме этих симптомов часто наблюдается следующее:
- поперечный перегиб подошвы (инфлексия), сопровождающийся образованием поперечной борозды, идущей по внутреннему краю среднего отдела стопы (борозды Адамса);
- скручивание костей голени кнаружи (торсия);
- варусная деформация пальцев стопы.
Атипичная косолапость
Около 2-3% случаев косолапости более трудны для коррекции и такая косолапость описывается как атипичная. Большинство стоп при атипичной косолапости короткие и «пухлые».
Отмечается глубокая складка над пяткой и выраженная жировая подушка по нижней поверхности пятки. Все кости плюсны заметно согнуты подошвенно, вызывая ригидный кавус и глубокую поперечную складку по подошвенной поверхности стопы.
Большой палец стопы короче других и переразогнут.
Плоско-вальгусная деформация стоп
Плоско вальгусная стопа — это одна из патологий. Обычно не проводится лечение на ранней стадии (только массаж, ортопедическая обувь). Если с ростом нет изменений, тогда проводится гипсование и удлинение сухожилий, в тяжелых случаях — оперативное лечение.
Односторонняя и двухсторонняя косолапость
При двухсторонней косолапости наблюдается деформация обеих нижних конечностей, при этом необязательно симметричность деформации. Поэтому протокол лечения для стоп может различаться. Клиническая картина при тяжелой форме односторонней и двухсторонней косолапости ярко выражена.
При односторонней косолапости наблюдается деформация одной из нижних конечностей, встречается реже двухсторонней. При односторонней косолапости иногда наблюдается укорочение стопы, голень на пролеченной ноге тоньше здоровой.
К периоду подросткового возраста возможно развитие укорочение голени, иногда требующее коррекции по её длине.
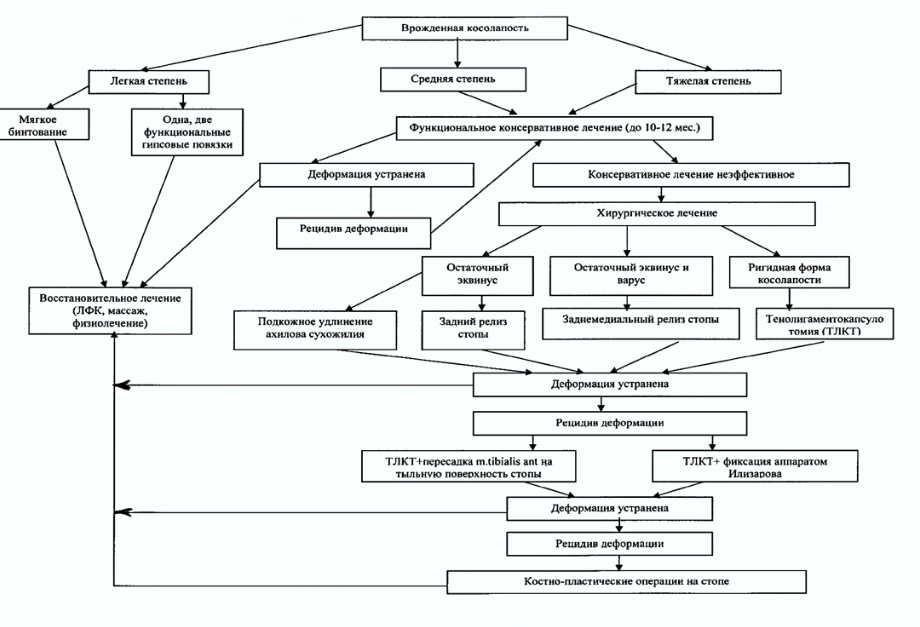
Лечение косолапости
Лечение косолапости следует начинать в первые три недели жизни (по рекомендации доктора) для того, чтобы воспользоваться эластичностью тканей, которые формируют связки и сухожилия в ногу.
Целью лечения является устранение или значительное уменьшение выраженности всех элементов деформации для получения функциональной, мобильной, безболезненной, сильной, опорной стопы, имеющей нормальную форму и дающее возможность ношения нормальной обуви.
Опорная стопа обозначает, что ребенок стоит на поверхности всей подошвой, а не пальцах или на наружной стороне стопы. Гибкая стопа обозначает, что стопа безболезненно и свободно движется в суставах.
- Существует ряд хирургических и консервативных методов лечения косолапости у детей.
- Золотым стандартом лечения косолапости в мире на данный момент является метод Понсети.
- Лечение косолапости у детей по данному методу является малотравматичным и в минимальные сроки позволяет исправить все элементы деформации до нормы.
Врожденная косолапость и методы ее лечения
Все о косолапости
Врожденная косолапость – деформация, наиболее распространенная среди врожденных пороков развития опорно-двигательного аппарата (треть всех врожденных аномалий скелета). У мальчиков эта деформация наблюдается в два раза чаще, чем у девочек. Двусторонняя косолапость регистрируется значительно чаще односторонней.
- наследственная форма косолапости, что связано с врожденными дефектами;
- токсоплазмоз при беременности;
- патологии спинного мозга.
Различают две формы врожденной косолапости:
- типичную (около 80 %);
- нетипичную (около 20 %).
Типичная косолапость бывает:
- легкой степени (редко встречается и легко исправляется);
- мягкотканной (связочной) — наиболее часто встречающаяся, с подвижной кожей (тоже неплохо исправляющаяся при лечении);
- костной (при малоподвижной коже значительные костные деформации, трудно поддается лечению).
Нетипичная косолапость возникает на почве амниотических перетяжек, такого заболевания, как артрогрипоз (системное заболевание костной ткани) и др. Положение стопы при косолапости характеризуется:
- подошвенным сгибанием (эквинус);
- поворотом подошвенной поверхности кнутри (супинация);
- приведением стопы в переднем отделе (аддукция).
Кроме того, голень развернута внутрь. Ограничена подвижность в голеностопном суставе. При ходьбе косолапость увеличивается, проявляется мозолями на костных выступах (натоптыши), кости стопы смещаются по отношению друг к другу, образуются новые суставные поверхности и запустевают старые, плохо развиваются мышцы голени, изменяются коленные суставы, осанка. Походка неуверенная и малопластичная, при этом стопа одной ноги переносится через стопу другой. При односторонней косолапости ноги резко отличаются одна от другой, ребенок хромает, нарушена социальная адаптация. 
Консервативные методы при лечении врожденной косолапости необходимо применять как можно раньше: с 10-12 дня после рождения.
В раннем возрасте все кости стопы состоят из хряща, имеют только ядра окостенения и весьма податливы к изменениям в процессе роста, поэтому стопа легко, без наркоза, корригируется определенными манипуляциями.
Производят их соответственно основным положениям стопы при косолапости: супинации, аддукции и подошвенной флексии.
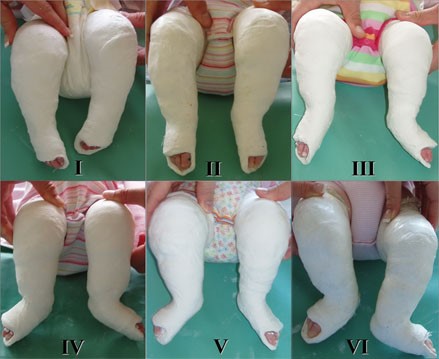
Эффективным консервативным методом лечения косолапости считается гипсование по методу Понсети. Первые результаты видны уже через 6-8 недель.
Поскольку у новорожденных детишек достаточно эластичные своды стопы то, чем раньше начать исправление косолапости, тем оно будет успешнее. Гипсование исправляет передний отдел стопы.
Полную коррекцию стопы проводят только после четвёртого или пятого установления гипса на ножки. Если косолапость удается успешно устранить, последнее гипсование проводится для контроля результата.
Лечение врожденной косолапости должно быть направлено на укрепление мышц для активного удержания достигнутой коррекции и профилактику рецидивов деформации.
В комплекс лечебных средств включают корригирующую лфк, парафинотерапию, массаж, аппликации озокерита, электростимуляцию малоберцовых мышц.
При неэффективности консервативного лечения в возрасте 2-2,5 лет показаны операция на сухожильно-связочном аппарате, а у детей старше 7 лет — на костном аппарате стопы или комбинированные операции.
В комбинированной терапии косолапости и в период реабилитации после оперативного лечения показано использование также ортопедических изделий. К ним относятся: ортопедическая обувь, ортопедические стельки, силиконовые изделия, массажные и гимнастические мячи, массажные коврики, фиксаторы голеностопного сустава.
Косолапость у ребенка
Косолапость у детей или взрослых (эквиноварусная деформация) – такое положение стопы, при котором стопа повернута внутрь и развернута в сторону подошвы. Когда человек ставит ногу на поверхность, то стопа как бы вывернута кнутри и согнута в подошве, а пятка приподнята. Такое положение называют «конская стопа». Патология может быть как двусторонняя, так и односторонняя.
Виды косолапости
Международная классификация болезней относит косолапость в группу врожденных деформаций стопы. Выделяют:
- Конско-варусная косолапость.
- Пяточно-варусная косолапость.
- Пяточно-вальгусная косолапость.
По степени тяжести косолапость может быть:
- Легкая степень – изменения минимальны. Полностью излечивается консервативными методами.
- Средняя степень тяжести. Более выражены деформации стопы, выявляется недоразвитие мышц и связок, присутствует поражение голеностопного сустава.
- Тяжелая степень. Значительные патологические изменения стопы и голеностопного сустава. Лечение консервативным путем неэффективно.
- Очень тяжелая степень – излечение невозможно. Данная степень приводит к инвалидности.
Причины возникновения
Причины, по которым возникает косолапость у взрослых и детей различны. Достоверно причины врожденной косолапости до конца не определены. Факторами риска врачи называют следующие: неправильное положение плода в матке, наследственная предрасположенность, употребление матерью во время вынашивания ребенка лекарственных или наркотических средств, алкоголя, а также курение, маловодие.
Приобретенная косолапость у ребенка или взрослого может появиться по таким причинам:
- Как последствия ожога стоп 3 степени.
- Различные патологии роста костей.
- Заболевания нервной системы (нейрогенная косолапость).
- Неправильное сращение костей после переломов.
- Некоторые заболевания костей (остеомиелит, например).
Симптомы
Признаки косолапости у новорожденных следующие.
После рождения патологию можно заподозрить по следующим проявлениям: стопа малыша меньше, чем по возрасту, наружный край стопы опущен, а внутренний приподнят (эквинус), подвернутый внутрь большой палец или все пальцы стопы, носок смотрит вниз, а пятка приподнята. Наблюдается глубокая продольная морщина на стопе, арка внутренней части стопы.
Также проявлениями считаются полный разворот стопы (аддукция), скрученность голеностопных суставов наружу, упор осуществляется только на внешнюю часть стопы (варус), подвижность голеностопного сустава не в полном объеме. Важно отличать врожденную косолапость от спастического паралича. При врожденной косолапости тонус мышц неизменен, а при детских спастических параличах выявляется явный гипертонус мышц.
Признаки приобретенной косолапости у детей
Формирование опорно-двигательного аппарата продолжается у человека и после рождения. Поэтому родителям важно быть внимательными к своему ребенку. Приобретенная косолапость у ребенка до 3-х лет проявляется так:
- Неправильное расположение одной или обеих стоп. Это легко заметить, когда ребенок ходит по мокрому песку или снегу.
- Изменение походки.
- Появляется ограничение подвижности в голеностопном суставе.
- Изменение положения колен.
- Большой палец стопы отклонен во внутреннюю сторону.
Признаки косолапости у взрослых
Главный признак – невозможность поставить стопу на плоскую поверхность полностью. Человек опирается лишь на внешнюю часть стопы, пятка приподнята, а сама стопа развернута внутрь.
У взрослых формируется характерная фигура «Винни-пуха»:сглаживание поясничного отдела позвоночника, выгибание грудного отдела позвоночника, вследствие чего спина выглядит круглой.
Формируется типичная переваливающаяся походка.
Осложнения
Осложнения у детей проявляются следующими патологиями:
Варусная стопа у ребенка
- Частые травмы стопы и голеностопного сустава.
- Нарушения функций коленных суставов.
- Огрубления кожи на внешней стороне стопы.
- Атрофия мышц ног.
- Сколиоз и другие деформации позвоночника.
- Психологические проблемы – ребенок становится замкнутым, испытывает трудности в общении со сверстниками.
Косолапость у взрослых осложняется рядом серьезных заболеваний: выраженная деформация грудной клетки, приводящая к уменьшению жизненной емкости легких, затруднения венозного оттока от нижних конечностей с формированием венозной недостаточности, артроз голеностопных и коленных суставов, тромбозы вен. Возникает нарушение питания кожи стоп и голеней с формированием трофических язв, смещение органов брюшной полости и малого таза из-за деформации позвоночника.
Диагностика
Диагноз ставит врач-ортопед на основании характерных признаков деформации стопы. Для уточнения степени нарушений проводят рентгенологическое исследование стоп. У малышей до 3-х месяцев рентген неинформативен, так как кости у них представляют собой хрящевую ткань и оценить степень нарушений достоверно невозможно.
В этом возрасте используют ультразвуковую диагностику (УЗИ). Этот метод безопасен для ребенка, но информативность его невысокая.
Лечение косолапости у детей желательно начинать как можно раньше. Если диагноз установлен сразу после рождения, то уже на второй неделе можно начать лечение.
Мягкие повязки
Врожденная косолапость у детей при лёгкой степени корректируется бинтованием эластичными бинтами для фиксации стопы в правильном положении. Этот метод в сочетании с массажем и ЛФК позволяет полностью устранить деформацию при легкой степени.
Гипсование
Этот метод заключается в наложении так называемых гипсовых сапожек. Стопу малыша фиксируют в положении, максимально приближенном к физиологическому, и накладывают гипсовую повязку. Смена «сапожек» происходит сначала каждую неделю, потом раз в 2 недели до тех пор, пока полное избавление от деформации не будет достигнуто.
Ношение ортезов
Ортезы – это съемные ортопедические приспособления, которые фиксируют стопу. К ортезам относят ортопедические стельки, ортопедическую обувь и турторы. Турторы – это приспособления, похожие на гипсовую лангету, но изготовленные из пластика или кожи. Есть специальные турторы для ходьбы и специальные для сна. Крепятся они на ноге с помощью специальной шнуровки или застежки на «липучках»
Наложение эластичных шин
Такая конструкция изготавливается из специального материала, содержащего титан и никель. Три отдельные лангеты фиксируют бедро, голень, стопу, приближая ее к нормальному положению.
Массаж
Лечебный массаж ребенку проводит квалифицированный массажист. С помощью массажа улучшается кровоснабжение, укрепляется мышечно-связочный аппарат. В дальнейшем родителям рекомендуется освоить эту методику и делать массаж малышу уже в домашних условиях.
Корригирующая гимнастика
Лечебная физкультура является важной составляющей лечения при любой форме косолапости. Упражнения врач подбирает индивидуально, учитывая возраст ребенка, состояние связок и мышц, вид косолапости. Перед гимнастикой необходимо разогреть мышцы с помощью массажа или теплой ванны и провести легкую разминку.
Метод Понсети
Метод Понсети является одним из самых популярных методов консервативного исправления косолапости. Его разработал американский ортопед Игнасио Понсети в середине 20 века. Данный метод, при точном его использовании, позволяет вылечить заболевание в 90% случаев. В этом методе самое главное – соблюдение этапности лечения. На каждом этапе исправляется определенная деформация стопы.
Последовательность этапов такая:
- Наложение гипсовых повязок.
- Усечение ахиллова сухожилия.
- Ношение брейсов.
Наложение гипсовых повязок
Начать лечение желательно как можно раньше. Оптимально на 7–14 день от рождения ребенка. Гипсование по Понсети предусматривает полное гипсование стопы, голени и бедра малыша. Открытыми оставляют только пальцы на стопе для контроля нормального кровообращения. Гипсовые повязки меняют раз в неделю.
При первом гипсовании восстанавливается угол приведения стопы и внутренний поворот передней части ступни.
Второе–четвертое гипсование корректирует варусную деформацию стопы (отклонение пальцев внутрь) и устраняет подошвенное сгибательное состояние. Пятый шаг – фиксируют таранную кость и корректируют отведение пятки.
При этом происходит фиксация лангетой практически всех компонентов нормальной стопы в нужном положении.
Обычно при данном методе используют 5–6 смен гипсовых повязок, но в каждом случае это определяет врач индивидуально.
Эта малотравматичная операция требуется в 70–85% случаев. Детям до года вмешательство проводят под местной анестезией. После операции накладывается гипсовая повязка сроком на 4 недели.
Ношение брейсов
Брейсы – специальная ортопедическая конструкция для фиксации стопы. Ношение брейсов важная составляющая лечения.
После исправления косолапости стопа должна удерживаться в правильном положении еще какое-то время для недопущения рецидивов. Оперативное вмешательство применяется, если диагноз был поставлен поздно и ребенок не получал лечения.
Либо в случаях тяжелых форм косолапости, когда своевременное и полное консервативное лечение не принесло результата.
Физиотерапия
Этот метод широко используют, как вспомогательное лечение у детей старше 2 лет. Наиболее эффективны:
- Электростимуляция.
- Магнитотерапия.
- Электрофорез.
- Парафиновые аппликации.
Лечение косолапости у взрослых
Лечение у взрослого и подростка проводится комплексно. Необходим массаж, лечебная физкультура, ношение ортопедической обуви. Однако исправить приобретенную косолапость консервативными методами, как правило, не удается. Чаще всего прибегают к оперативному лечению.
Профилактика
Очень важна профилактика и своевременное грамотное лечение всех болезней матери во время беременности. Профилактика у ребенка включает такие мероприятия, как:
- Лечебная гимнастика.
- Хождение по массажному коврику или камешкам.
- Массаж.
- Плавание, катание на велосипеде.
- Полноценное питание с достаточным количеством кальция и белка.
Избавиться от косолапости у взрослых достаточно трудно, поэтому не стоит пренебрегать профилактикой:
- Избегать травм.
- Регулярно делать гимнастику. Полезно плавание, езда на велосипеде.
- Периодически ходить по гравию, гальке, песку.
- Носить качественную, удобную обувь.
- Своевременно лечить хронические болезни.
Таким образом, любая форма косолапости требует своевременного и комплексного лечения. Пациенту (или родителям ребенка) необходимо проявить ответственность и терпение, выполняя все рекомендации врача. Только в этом случае прогноз благоприятный.
Врожденное косолапие у детей
Врожденная косолапость относится к распространенным патологиям опорно-двигательного аппарата, которые диагностируются с самого рождения.
Патология имеет характерные признаки — приподнятую пятку и опущенную стопу, смещение суставной оси, супинацию стопы и аддукцию ее переднего отдела.
По этим симптомам легко поставить диагноз, однако лечение болезни непростое, проблемы проходят в течение длительного времени.
Причины
Врожденная косолапость диагностируется в 12 процентах всех патологий суставов, которые обнаруживаются у деток с рождения. Обычно встречается у мальчиков, причем в половине случаев косолапость двухсторонняя, т.е. поражается обе стопы. Выяснить, почему появляется косолапость, не всегда возможно.
Причины появления врожденной косолапости у грудничка выделить точно не удается, поскольку патология носит спорадический характер. Учеными установлено, что нарушения возникают преимущественно в конце первого триместра внутриутробного развития, когда формируются связки и мышцы.
Возможные причины развития косолапости – воздействие негативных факторов, таких как употребление родителями наркотических препаратов, лечение во время беременности определенными медикаментами. Обнаружено, что косолапость встречается при маловодии у матери. Сочетаются такие патологии с изменениями формы черепа, патологиями ЦНС, поражением спинномозговых нервов.
Сегодня рассматривается теория нейромышечного повреждения, когда первично нервные волокна находятся в дефиците, из-за чего нарушается полноценная иннервация мышц и возникает косолапость. Патология развивается также у новорожденного из-за неправильного замыкания медуллярной трубки.
Очень близкой по содержанию является теория Вредена, согласно которой ведущей причиной появления косолапости является неправильное расположение мышц в период внутриутробного развития, что тянет за собой дисбаланс в развитии. Вследствие этого развиваются нейропатии, сопряженные с миопатиями, приводящие в результате к врожденной косолапости.
Классификация
Классификация подходит к различным видам косолапости по принципу этиологии и тяжести течения заболевания. По происхождению патологии выделяют:
- идиопатическую косолапость, которая является первичной;
- вторичную косолапость, появляющуюся в результате действия на плод негативных факторов в период внутриутробного развития.
СПРАВКА! Вторичная косолапость является следствием таких патологий, как спинномозговая грыжа, артрогрипоз, миелодисплазия, синдром амниотических перетяжек, синдром фиксированного конского хвоста.
По тяжести заболевания классификация подразделяет врожденную косолапость на легкую патологию с возможностью полной коррекции, косолапость средней тяжести и тяжелую степень деформации, при которой повреждение наиболее выражено и имеет большую ригидность.
На сегодняшний день наиболее адаптированной классификацией является разделение на группы, предложенное Понсети. Оно имеет практическое значение в выделении и терапии заболевания. Автор выделяет такие виды патологии:
- косолапость, не вылеченная до восьмилетнего возраста;
- исправленная косолапость по Понсети;
- рецидивирующая патология;
- резистентная косолапость;
- атипичная косолапость.
Терапия этих видов косолапости имеет принципиальные отличия. Хотя классификация Понсети и является одной из самых лучших, она также не доскональная.
Диагностика
Поставить диагноз не представляет труда. Обычно уже в роддоме малыши получают врачебное заключение с указанием врожденной косолапости в анамнезе. Дополнительно патология может быть осложнена скрученностью голени, перегибом подошвы, недоразвитием стопы, гипотрофией голени.
Постановка диагноза возможна и внутриутробно, обычно дефект заметен уже на 16-й неделе развития ребенка. Двусторонняя косолапость в тяжелых случаях сочетается со спиной бифида или дисплазией тазобедренного сустава.
В диагностике заболевания особое значение придают дифференциации. Крайне важно правильно поставить диагноз, поскольку различаются принципы терапии заболеваний. Врачи дифференцируют врожденное детское косолапие с приведенной стопой, приобретенной косолапостью, когда ребенок уже начал ходить, врожденным аномальным положением таранной кости и другими дефектами.
В процессе диагностики проводится электронейромиография, позволяющая оценить степень тяжести патологии и выявить нарушения иннервации мышц стопы и голени. По результатам исследования, можно исключить поражение спинного или головного мозга.
Аспаркам для детей
Обнаружение врожденной косолапости требует проведения рентгеновской диагностики у детей первого года жизни. При их отсутствии есть смысл говорить о выраженном мышечном гипертонусе – такой дефект у новорожденного можно легко исправить. Рентгенологические признаки патологии говорят об истинной врожденной косолапости. Ее признаки следующие:
- параллельное положение осей пяточной и таранной кости;
- угол между костями во фронтальной плоскости менее 20 градусов;
- угол в саггитальной плоскости менее 35 градусов.
Некоторые ученые предлагают такую классификацию, по которой врожденная косолапость бывает типичной, отягощенной или рецидивирующей (классификация по Богданову).
Симптомы
Кроме характерных рентгенологических характеристик, врожденная косолапость имеет и другие симптомы. Медики выделяют деформации в подтаранном суставе, ладьевидно-клиновидном суставе, голеностопе, суставе Шопара и Лисфранка. Каждое из этих сочленений имеет дефекты, которые в целом говорят о наличии врожденного дефекта.
Кроме этого, признаками патологии являются:
- мышечная гипотрофия в голени;
- укорочение задней большеберцовой мышцы и трехглавой мышцы;
- гипотрофия наружной лодыжки;
- укорочение малоберцовой кости.
В дальнейшем у детей появляются отдаленные признаки врожденной косолапости, например, прихрамывание на одну ногу, переваливание с одной ноги на другую. Их можно обнаружить уже у малышей старше четырех лет.
Все это время нижние конечности сталкиваются с существенной перегрузкой стопы, поэтому у детей появляются натоптыши, их мучает бурсит, развивается поперечное плоскостопие.
У детей ассиметричная походка, они неправильно сгибают ногу в колене и тазу.
Лечение
Исправление косолапости – далеко не быстрый процесс.
Даже у взрослых после многолетних попыток терапии патологии в детском возрасте можно заметить при ходьбе признаки не до конца вылеченного заболевания, например, прихрамывание на одну ногу.
Лечение назначается детям в зависимости от тяжести развития заболевания, а также стадии, на которой родители обратились в клинику, и наличия сопутствующих осложнений. От этих факторов зависит общий успех терапии.
ВАЖНО! Выбор методики лечения проводит доктор. Она может быть различной в зависимости от того, какие результаты достигнуты на том или ином этапе.
При лечении легкой и средней степени тяжести патологии у косолапящего малыша применяются консервативные методики.
Можно использовать массажи с озокеритом, которые оказывают разогревающее действие и способны расслабить задние и внутренние мышцы голени в тех местах, где обнаруживается повышенный тонус.
Начинают массаж с расслабляющих поглаживающих движений, после чего врач переходит на более интенсивные и активные движения. Необходимо пройти несколько курсов массажа, чтобы косолапые дети избавились от своего дефекта.
Мягкие повязки
Устранить признаки заболевания можно мягкими повязками. Они также могут исправить легкую степень врожденной косолапости.
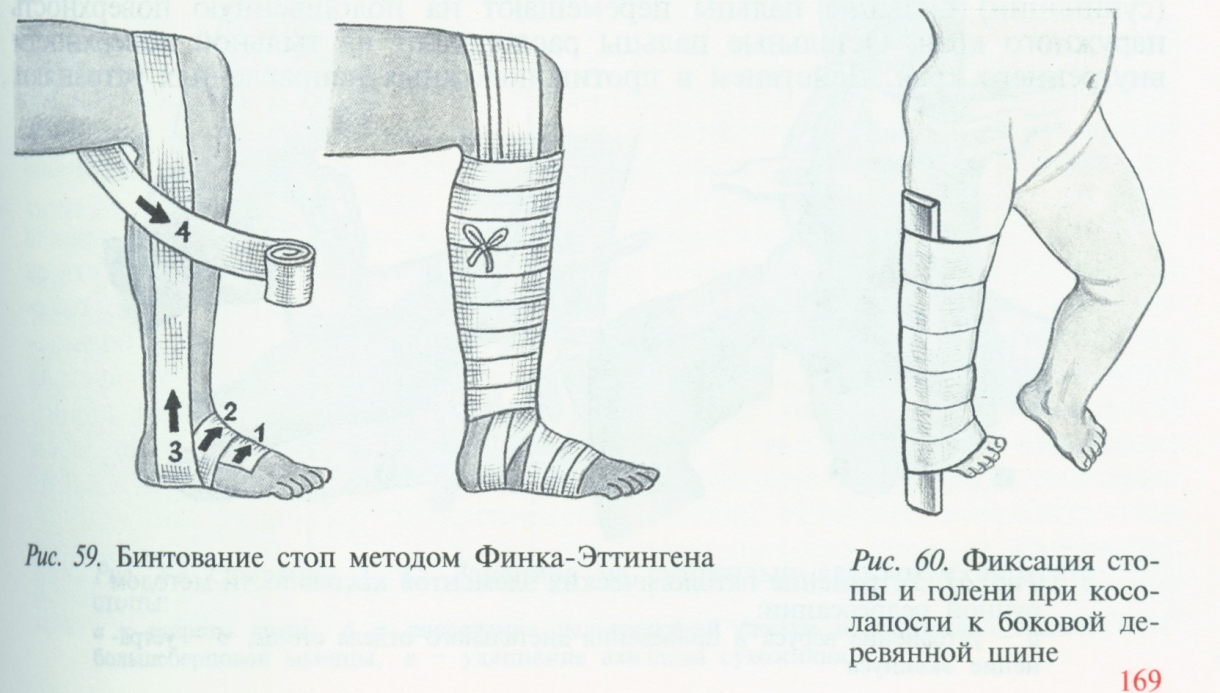
Лучше всего сочетать лечение повязками с гимнастическими упражнениями, которые тоже будут рекомендованы ребенку с косолапостью. По мнению врачей, самые лучшие результаты дает повязка по Финку-Эттингену.
Выполняется она при помощи бинта, лейкопластырей, фланелевых полос ткани.
Эта повязка накладывается на деформированную область в определенном положении. Ребенка кладут на спину, а ногу сгибают под углом 90 градусов, чтобы наилучшим образом расслабить мышцы.
Перед перевязывание проводится пятиминутная гимнастика, после чего двухметровый бинт шириной пять сантиметров накладывается особым образом – несколько туров в сторону против деформации слева или справа, а затем по подошве выводится наружу.
По наружной части бинт ведут к бедру таким образом, чтобы подтянуть край стопы кверху. Это дает возможность устранить супинацию. Затем бинт проводится под коленом, и далее стопа бинтуется по наружной поверхности вниз, к краю стопы.
После обхвата стопы бинт снова ведут к бедру. Таким образом нужно наложить три слоя повязки. Бинтование таким способом возможно только в легкой и средней степени тяжести патологии, в тяжелом случае коррекции оказывается недостаточно для полного исправления дефекта.
Отметим, что бинтование Финка-Эттингена поэтапное, в процессе чего выводятся из зоны патологии определенные части стопы. Коррекция эквинуса – это последний этап лечения и наиболее сложный. В процессе роста у малыша проходит деформация костей стопы, которые могут в дальнейшем серьезно помешать при продолжении консервативного лечения.
Это же является и причиной возможных рецидивов в дальнейшем. Поэтому врачи модифицировали повязку Финка-Эттингена и применяют ее поэтапно, сменяя несколько раз в день в течение первого месяца, а затем только один раз в день, если положительная динамика достигнута.
В дальнейшем рекомендовано бинтовать ногу на сон, ребенку в первые 2 года рекомендуют физиотерапию, необходимо оздоровление в санаториях и на курортах. В ряде случаев необходимо ношение супинаторов.
Применение ортеза
Для качественной иммобилизации конечности с косолапостью необходимо ношение ортеза. Ортезы позволяют обеспечить хорошую фиксацию и ограничить движения ребенка, провести нужную коррекцию патологического состояния.
В качестве ортезов можно применять несколько видов конструкций:
- ортопедический аппарат – конструкция, содержащая в своем составе подвижные элементы. Такой ортез изготавливается с шарнирами, которые находятся в области голени или коленей. В области голеностопа используются безосевые шарниры, помогающие в нужный момент проводить коррекцию положения стопы;
- тутор – жесткий ортез, лишенный подвижных элементов. Есть несколько разновидностей тутора, которые используются для различных видов фиксации. Более мягкие туторы фиксируют ножку ребенка на сон и в состоянии покоя. Жесткие конструкции применяют у детей при ходьбе, поскольку стопа испытывает определенную нагрузку;
- брейс – ортез из менее плотного материала, тем не менее, он обеспечивает ничуть не худшую фиксацию ноги при ходьбе и может быть назначен для пациентов со средней степенью тяжести заболевания;
- ортопедические стельки – конструкция в обувь, применяется при легкой косолапости для компенсации части стопы, чтобы устранить перегрузки, если ребенок косолапит. Используется как при терапии легкой степени дефекта, так и после исправления более тяжелых дефектов;
- ортопедическая обувь – завершающий этап терапии. Многим пациентам приходится носить такой тип обуви всю жизнь. Каждые два месяца нужно консультироваться у врача, два раза в год – проходить диагностические исследования.
Гипсование
Ведущим консервативным методом терапии косолапости у детей является применение гипса.
Наилучшие результаты дает раннее гипсование в 1 год жизни, и при необходимости у некоторых детей гипс накладывается уже на третий–седьмой день после их появления на свет.
Гипс может быть снят, если достигнута необходимая коррекция стопы. Время ношения гипса – от одной недели до более продолжительного времени, пока не будет достигнут максимально возможный результат.
С помощью гипсования проводится поэтапная коррекция. Сначала исправляется варус стопы и позиция приведения. На следующем этапе доктора работают с супинацией и эквинусом.
Всего младенец может пробыть в гипсе около пяти меясяцев, поскольку сроки восстановления на разных этапах индивидуальные.
К сожалению, традиционное гипсование дает положительный результат только у шести пациентов из десяти, поэтому в настоящее время оно применяется все реже.
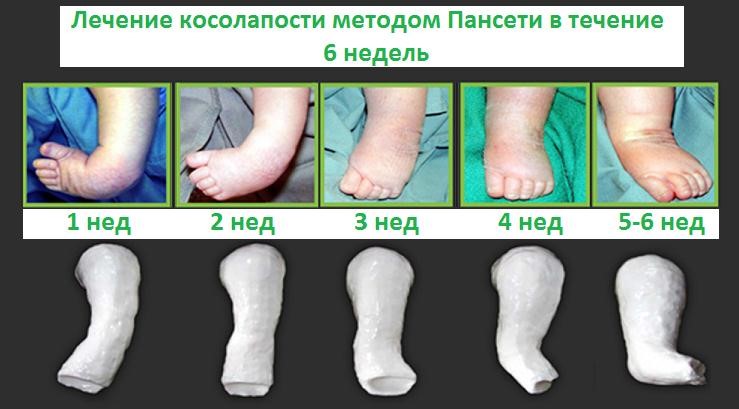
Наиболее прогрессивной методикой наложения гипса является методика Понсети. Она была предложена в 40-х годах прошлого века, но и до сегодняшнего дня не утратила своей актуальности. Лечение доктора Понсети состоит из трех этапов. На первом этапе происходит исправление деформаций при помощи гипсовых повязок, которые сменяются каждую неделю.
СПРАВКА! Коррекция за одно гипсование проводится примерно на 10 градусов в неделю. Полностью исправить косолапость у детей можно за пять–шесть смен таких повязок.
Бинтование в первую неделю работает с приведением стопы, а ее положение остается в том виде, как оно и согнуто в подошве. В последующие бинтования исправляется варус стопы.
Проводится коррекция головки таранной кости – она устанавливается в ручном режиме в нужном положении, после чего накладывается гипс.
Когда кость становится на своем место, она будет являться точкой опоры, после чего вокруг нее можно разворачивать таранную кость наружу.
При успешном выполнении всех этапов существенные изменения наступают уже при четвертом гипсовании, а пятое гипсование полностью выпрямляет стопу. Для ригидной стопы требуется еще несколько наложений гипса. На этом оканчивается первый этап лечения.
Второй этап терапии носит название ахиллотомия. Это крайне важный этап, который предстоит пройти всем пациентам.
Поскольку у всех детей с врожденной косолапостью отмечается укорочение ахиллового сухожилия, и есть необходимость в его удлинении.
По рекомендации Понсети, удлинение проводится закрытым способом – применяется подкожное рассечение, после чего еще в течение трех недель проходит коррекция стопы в районе подошвы.
Месячное ношение гипсовой повязки дает возможность скорректировать необходимую длину сухожилия. В среднем срок лечения занимает около двух месяцев. На последнем, третьем этапе терапии происходит закрепление результата.
Для этого рекомендовано ношение специальных брейсов, которые не позволяют ножкам деформироваться в обратную сторону. Носить такие конструкции необходимо, очень строго соблюдая рекомендации врача. В течение нескольких лет после окончания лечения дети проходят обследование у ортопеда.
Эффективность терапии достигает 95 процентов, т.е., практически у каждого малыша можно исправить врожденную косолапость.
Есть и рецидивы после лечения, когда ребенок продолжает косолапить, но они связаны преимущественно с несоблюдением врачебных рекомендаций или плохой фиксации брейсов.
По статистике, 80 процентов рецидивов после лечения косолапости возникают в тех семьях, где родители не уделяют достаточного внимания терапии, и лишь в шести процентах рецидивов дети имели необходимый контроль.
Оперативное лечение
При невозможности вылечить патологию консервативным методом врачи используют различные оперативные техники для исправления дефекта. Проводится рассечение сухожилий, суставной капсулы, связок.
После операции также может понадобиться гипсование стопы
Стопа фиксируется в правильном положении либо при помощи спиц, либо помещается в аппарат Илизарова, возможна гипсовая иммобилизация. Хирургия применяется крайне редко, потому что такое лечение трудно в проведении, несет много сложных моментов на этапе восстановления, рубцы, остаточный болевой синдром.
Все операции при врожденной косолапости можно классифицировать на несколько групп:
- вмешательства на мягких тканях;
- операции на костях;
- пластика связок, их перемещение.
Операции на мягких тканях выполняются в районе апоневроза, подтаранного сустава, межберцового синдесмоза, задней капсулы голеностопного сочленения, связках, мышечных сухожилиях и ахилле. Чаще всего для детей проводится операция Зацепина – ее делают в возрасте до шести лет.
Суть вмешательства в удлинении сухожилий и рассечении связок в заднем отделе стопы. Чтобы нормализовать свод стопы, выполняется подкожное рассечение апоневроза. Положительные исходы операции в 80 процентах случаев позволяют устранить косолапие у детей, но у каждого третьего прооперированного ребенка развивается рецидив.
Самое важное
Врожденная косолапость – это часто встречающийся порок внутриутробного развития опорно-двигательной системы. Может быть как односторонней, так и двусторонней. Обычно встречается у мальчиков. Дефект требует исправления, поскольку в дальнейшем он серьезно ухудшает жизнь пациента.
В плане лечения предложено несколько методик. Консервативные методики основаны на массаже, ЛФК, эластичном бинтовании, применении ортопедических конструкций. Если ребенок косолапит, наибольшую эффективность дает поэтапное гипсование по Понсети – трехэтапная терапия заболевания, в результате чего практически у каждого больного можно добиться положительной динамики.
Косолапость у детей: признаки с фото, лечение с помощью упражнений, массажа и обуви
Косолапость у детей — одна из разновидностей деформации опорно-двигательного аппарата. Она встречается относительно часто – из 1000 детей ее обнаруживают у 1 малыша.
Деформация стоп, пяток и суставов нижних конечностей – те визуальные патологии, без лечения которых наступают ограничения подвижности при ходьбе, инвалидность. Почему и чем опасно промедление в устранении подобного заболевания?
Такое нарушение опорно-двигательного аппарата у ребенка, как косолапость, требует обязательного длительного лечения под наблюдением врача
Классификация косолапости
Существует несколько классификаций косолапия, но с учетом последних данных принято подразделять патологию на 3 категории:
- характер проявления – типичная и атипичная;
- происхождение – врожденная и приобретенная;
- проявление – одно- или двусторонняя, то есть диагностируется на одной или обеих стопах.
Также существует разделение по степени тяжести косолапости с учетом определенных признаков:
- Легкая. Голеностоп подвижен, нет деформации костей. Поддается лечению в домашних условиях.
- Средняя. Есть деформации костных, мышечных тканей и связок, голеностопного сустава. Требует профессионального лечения в стационаре.
- Тяжелая. Врожденная деформация опорно-двигательного аппарата на обеих стопах.
- Очень тяжелая. Опасна инвалидностью ребенка. Часто резистентна к хирургическому вмешательству.
Причины появления деформации
Ортопеды способны определить причину, спровоцировавшую косолапие у ребенка, лишь в 20% случаев. Чаще это врожденные формы патологии, но встречаются и те, что развились в возрасте после 2 лет из-за внешних факторов.
Первая группа причин патологии:
- генетика;
- наследственность;
- ошибки поведения беременной;
- нарушения во внутриутробном формировании и развитии плода, когда присутствует давление стенок матки и пуповины на стопы;
- многоплодная беременность;
- маловодие и маточный гипертонус;
- сильный токсикоз;
- расположение плода перед родами не соответствует физиологическому;
- патологии развития мышечных и нервных тканей, сухожилий, связок, суставов, сосудистой системы плода;
- авитаминоз у беременной.
Косолапость плода иногда диагностируется еще в утробе
Если ребенок родился здоровым, но в первые годы жизни или подростковом возрасте он косолапит, причина проблемы может быть в следующем:
- последствия полиомиелита, рахита (рекомендуем прочитать: основные признаки рахита у детей после года);
- неправильно сросшиеся места после переломов;
- сильные ушибы, ожоги, травмы зоны голеностопов, в том числе растяжения связок, их разрывы, повреждения мышечных тканей;
- последствия дисплазии тазобедренных суставов, вальгусной патологии (рекомендуем прочитать: лечение дисплазии тазобедренных суставов у детей );
- заболевания позвоночника – сколиоз;
- гипертонус мышц поясничного отдела;
- повышенные физические нагрузки;
- развитие новообразований в зоне стопы;
- ошибки родителей при выборе обуви, когда она чрезмерно сдавливает детские стопы при ходьбе.
Симптомы косолапости у ребенка
После рождения визуальные изменения стопы или обеих стоп крохи, позволяющие заподозрить у него патологию, выражаются в следующем:
- мелкая и припухлая стопа, отличающаяся от ее размера для соответствующего возраста;
- разница в длине ног, если патология поразила одну стопу;
- подвернутые внутрь пальцы или только большой;
- арка на внутренней части стопы и глубокая продольная морщина на ней;
- пятка находится выше уровня носка, который смотрит вниз;
- линия внешней поверхности стопы расположена значительно ниже или выше внутренней;
- скрученность голеностопных суставов наружу;
- низкая подвижность голени и сустава;
- аддукция, или полный разворот стопы так, что она находится в одной плоскости с коленом.
Для взрослого ребенка симптомами патологии будут:
- неправильная походка, когда ребенок косолапит, идет, будто загребает к себе, заворачивает стопу;
- расположение колен по направлению друг к другу;
- стаптывание обуви;
- неправильные отпечатки стоп малыша на песке;
- деформация голеностопного сустава в расслабленном состоянии;
- натоптыш, мозоль или шишка под большим пальцем из-за того, что малыш подворачивает его внутрь;
- жалобы малыша при ходьбе.
Заметить деформацию стоп у ребенка смогут родители, которые постоянно наблюдают за поведением своего чада. Внешнее проявление косолапости у детей — на фото выше.
Методы лечения косолапости
В зависимости от типа и происхождения патологической деформации стоп у ребенка, ортопеды подбирают методы ее лечения. Исправить патологическое состояние голеностопов помогают:
- тугие бинтования;
- накладывания гипса (так называемый гипсовый сапожок);
- лечебные массажи;
- физиопроцедуры;
- ЛФК, гимнастика, коррегирующие упражнения;
- парафиновые аппликации;
- ванночки с ароматическим маслом хвои;
- ношение ортопедической обуви, брейсов, стелек;
- медикаментозные методы;
- хирургия.
Мягкие повязки и эластичные ортопедические конструкции
С 3 недели жизни новорожденных малышей, у которых диагностировано косолапие, начинается лечение наложением повязок из бинта после комплекса упражнений и массажа, проводимого доктором. При легких формах деформаций стоп данный метод показывает положительный результат.
Если заболевание тяжелой формы или проявилось к 2 годам и позже, используются гипсовые бинтования, напоминающие по виду сапоги. Массаж при косолапости у детей и специальные упражнения предшествуют наложению гипса (см. также: как проводить лечение рахита у детей до года?).
Детские гипсовые сапожки используются следующим образом: в течение недели кроха их носит, потом доктор снимает и разминает голеностопы, снова накладывает повязки на следующие 7 дней. Длительность ношения конструкции – 1,5-2 месяца с последующим перерывом.
Метод Понсети
Данный метод показывает свою результативность почти в 90% случаев врожденных форм косолапости у детей. Его назначают малышам в возрасте 9 месяцев – 2 лет.
Лечение по методу Понсети имеет 3 этапа:
- наложение гипсовых повязок, которые меняются через неделю в течение 2 месяцев;
- операция по усечению ахиллова сухожилия;
- ношение брейсов.
Физиотерапия
Ускорить возвращение подвижности голеностопу в совокупности с другими методами помогает физиотерапия. Она нормализует кровообращение пораженных участков и состояние мышечных волокон. Доктор может назначить вашему ребенку:
- электрофорез – показан при тяжелых формах с целью снижения болевых ощущений;
- магнитотерапию – для расслабления мышечного тонуса после ходьбы, улучшения притока крови и полезных веществ к тканям;
- электростимуляцию с целью укрепления связок и мышц;
- парафиновые аппликации назначаются маленьким деткам, чтобы мягко зафиксировать сустав.
Использование препаратов
Один из методов, успешно практикующихся ортопедами, – это введение ботокса в икроножную мышцу. Она расслабляется, и стопа принимает правильное положение. Лечебный эффект после одного укола сохраняется 6 месяцев, затем требуется повтор. Метод хорош для лечения косолапости на начальных этапах проявления.
Препараты зачастую содержат прозерин, стрихнин и принимаются на протяжении 2 недель.
Выбор ортопедической обуви и стелек
Покупка ортопедической обуви ребенку предполагает обращение в специализированные магазины. При ее выборе ориентируйтесь на ряд особенностей и характеристик:
- жесткий задник;
- высота изделия достигает трети голени;
- система шнуровок или липучек для фиксации ног;
- супинатор.
Если доктор с первых месяцев жизни ребенка назначил брейсы, покупайте их в магазинах с ортопедической обувью. В первые 90 дней ребенок должен носить их сутками, за исключением перерыва на купание. В последующем их одевают либо на дневной, либо основной сон и полностью снимают ближе к 3 годам.
Когда ряд мероприятий по лечению деформации был пройден успешно, важно закрепить результат. Специальные стельки помогут в профилактике рецидивов.
Хирургическое вмешательство
Тяжелые, развившиеся после травм формы деформации голеностопа частично или полностью устраняются после хирургических операций. Их цель — выполнить надрез ахиллова сухожилия, которое удерживает стопу в неправильном положении, либо заменить его.
В ряде случаев одной операцией не обойтись. Потому регулярные посещения и наблюдения у специалистов ребенка с косолапостью – обязательные условия эффективного лечения и восстановления нормального состояния стоп.
Исправление патологии в домашних условиях
Легкие формы косолапия в детском возрасте поддаются исправлению в домашних условиях. К ним относятся лечебный массаж и специальные упражнения, активирующие работу мышц и голеностопного сустава. При назначении подобных мероприятий уточните у доктора возможность из осуществления дома, а также согласуйте график посещений поликлиники для контрольных осмотров.
Гимнастика и коррегирующие упражнения
Для младенцев первые сеансы лечебной гимнастики проводит медицинский специалист. Затем их повторяют родители дома.
Первые сеансы ЛФК при косолапости должен провести квалифицированный медицинский работник
Основные моменты, которые обязан учитывать взрослый:
- длительность работы с каждой ножкой малыша составляет 5-7 минут;
- наблюдение за стопой, чтобы кроха не выворачивал ее вовнутрь;
- количество подходов в выполнении упражнения на каждой ножке 10-12 раз;
- разогрев мышц массажем или теплой водой в ванне;
- выполнение разминки на сгибание и разгибание в коленях.
В комплексе коррегирующих упражнений при лечении косолапия выделяют:
- вращение стопой;
- хождение на пятках, на корточках;
- сгибание и разгибание стоп;
- подъем обеих ног под прямым углом;
- рисунки карандашом или палкой, зажатой между пальцев нижней конечности;
- подтягивание полотенца пальцами ног.
Выполнение массажа
После назначения массажа ребенку родители проводят его у специалиста в течение месяца и перенимают тактику проведения процедуры (рекомендуем прочитать: как делать массаж ребенку в 4 месяца?).
Виды лечебного массажа подбираются с учетом состояния мышц пациента: при тонусе их расслабляют, при дряблости – тонизируют (рекомендуем прочитать: когда и благодаря чему проходит тонус мышц у грудничков?).
Массажист выполняет следующие типы движений:
- поглаживание;
- легкое и умеренное по силе надавливание;
- пощипывание;
- легкая вибрация.
Возможные осложнения
Несмотря на явные признаки деформации стоп у малыша, иногда присутствует халатность и невнимательность со стороны взрослых, которые несвоевременно обращаются к специалисту или не выполняют его предписаний. Поэтому ребенок сталкивается с осложнениями:
- начинает позже ходить;
- часто травмирует стопы (вывихи, растяжения);
- развивается атрофия мышц;
- возникает огрубение кожи на внешней стороне стопы;
- развивается плоскостопие (подробнее в статье: как проводится гимнастика для детей при плоскостопии?);
- беспокоят болезни коленных суставов;
- искривляются оси ног;
- происходит деформация позвоночного столба;
- образуются застойные процессы в венах;
- возможна инвалидность и перемещение на костылях из-за отсутствия лечения в раннем возрасте.
Врождённая косолапость среди всех врожденных пороков опорно-двигательной системы занимает второе место после врожденной патологии тазобедренного сустава. От 0,6 до 6,8 детей на 1000 родившихся появляются на свет с косолапостью, причем в Российской Федерации это 1-3 на 1000 новорождённых.
НМИЦ детской травматологии и ортопедии им. Г. И. Турнера Минздрава России занимается лечением данного порока развития с момента своего основания и всегда находится на передовых позициях. С 2000 года в НМИЦ проводится лечение косолапости по методу Понсети, который признан всем мировым ортопедическим сообществом и является «золотым стандартом» лечения данной патологии.
- Что такое косолапость?
- Степени косолапости у детей
- Причины косолапости
- Методы лечения косолапости, используемые в России
- Лечение косолапости в НМИЦ детской травматологии и ортопедии им. Г. И. Турнера Минздрава России
- Особенности лечения косолапости по методу Понсети
- Результаты лечения косолапости в НМИЦ детской травматологии и ортопедии им. Г. И. Турнера Минздрава России
Что такое косолапость?
Врожденная косолапость является сложным пороком развития, при котором изменение внешней формы стопы является проявлением костной, суставной, мягкотканной, нервной и сосудистой системы нижней конечности.
Косолапость можно определить по УЗИ уже на 3 месяце беременности, но встречаются случаи, когда родители получают «сюрприз» только после рождения. В родильном доме предварительный диагноз может быть поставлен педиатром. В любом случае детский ортопед может определить степень деформации, необходимость в лечении и план лечения только после рождения ребенка. В крупных городах детские ортопеды осматривают детей в первые дни после рождения еще в роддоме.
Степени косолапости у детей
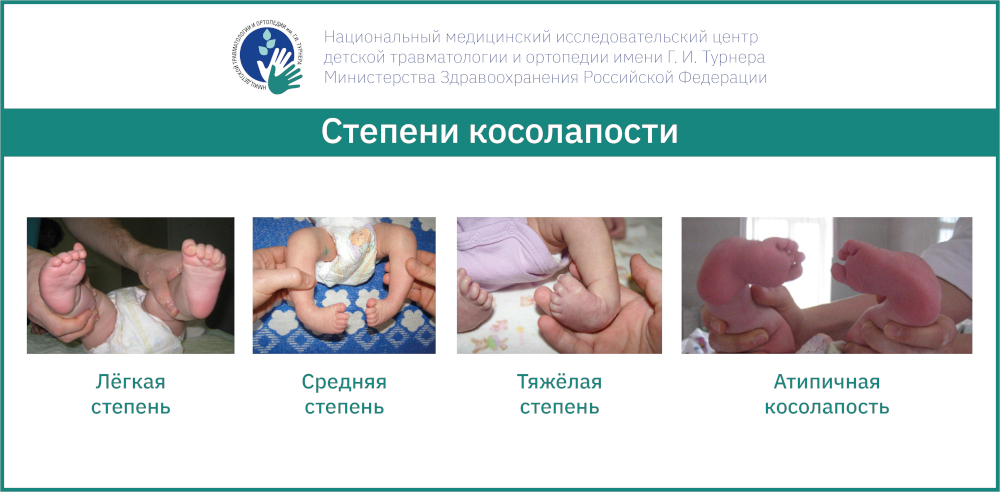
При косолапости можно выделить 4 степени тяжести:
- легкая – возможно без усилий выполнить полное устранение всех элементов деформации;
- средняя – первичная коррекция возможна до среднего положения стопы;
- тяжелая – элементы деформации одномоментно не корригируются;
- атипичная – глубокая подошвенная складка, изначально маленький размер стоп, короткие пальчики.
Причины косолапости
Причины развития косолапости достаточно многообразны. В основе врожденной косолапости лежит диспластический процесс с преимущественным поражением стопы и голени, где в зависимости от тяжести деформации превалирует, в разной степени, недоразвитие костной, нейромышечной и сосудистой систем, аномалия точки прикрепления передней большеберцовой мышцы. В патогенезе последующего рецидива значительная роль принадлежит нервной системе вследствие нарушения проведения нервного импульса и мышечной дистонии. Доказано, что 75 % детей с врожденной косолапостью имеют нарушения со стороны центральной (перинатальное поражение головного мозга на фоне гипоксических состояний) или периферической нервной систем (аксонопатия малоберцовых нервов).
Методы лечения косолапости, используемые в России
Несмотря на то, что метод Понсети во всем мире считается «золотым стандартом» и имеет четко регламентированный протокол, во многих регионах нашей страны продолжают применять другие методы – гипсование по Зацепину или Виленскому, которые тоже дают положительные результаты при лечении, но требуют намного более длительного, иногда до одного года, гипсования, что приводит к ограничению физической активности ребенка и к вынужденной вторичной атрофии мышц.
Лечение косолапости в НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России
НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России является единственным в Санкт-Петербурге и Северо-Западном регионе учреждением, в котором неукоснительно исполняется протокол Понсети и авторские отступления не допускаются. Лечение проводится амбулаторно в поликлиническом отделении НМИЦ и в Консультативно-диагностическом Центре (ул. Лахтинская, д. 12) сотрудниками отделения патологии стопы, нейроортопедии и системных заболеваний.
Техникой и тактикой лечения косолапости по методу Понсети отлично владеют все сотрудники отделения. Д. м. н., профессор Кенис В. М. (обучался данной методике в ортопедических клиниках Швейцарии и Австрии) и д. м. н. Клычкова И. Ю. являются членами экспертной группы метода Понсети, к. м. н. Сапоговкий А. В., к. м. н. Коваленко-Клычкова Н. А. и врач – травматолог-ортопед Степанова Ю. А. являются мастерами метода.
Отделение работает в полном взаимодействии с еще одним ведущим учреждением в России по лечению косолапости – Ярославской медицинской академией и непосредственно с д. м. н. Вавиловым М. А. – одним из первых специалистов, который начал развивать метод Понсети на территории Российской Федерации.
Особенности лечения косолапости по методу Понсети
Лечение по методу Понсети состоит из трех основных этапов: исправление деформации гипсовыми повязками, удлинение ахиллова сухожилия и закрепление полученного результата абдукционными шинами – брейсами.
Гипсование можно начинать сразу после выписки из роддома, но специалисты НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России считают, что маме и ребенку необходимо восстановиться после полученного стресса, привыкнуть к мысли, что лечение необходимо и что оно обязательно будет успешным при соблюдении всех рекомендаций протокола. В НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России приветствуются консультации беременных, у будущих младенцев которых на скрининговом УЗИ выявлена косолапость – это помогает до начала лечения наладить контакт и успокоить родителей.
Устранение элементов деформации выполняется поэтапно, плавно, без применения насильственной коррекции. Болевых ощущений ребенок не испытывает, его беспокойство связано только с самой манипуляцией и это естественная реакция на постороннее вмешательство в его жизнь.
Лечение по методу Понсети предполагает 4-6 гипсовых коррекций до этапа ахиллотомии. И только при крайне тяжелой, атипичной косолапости или в запущенных случаях требуется иногда продолжить гипсование до 10-12 недель. Сокращение времени между наложением гипсовых повязок с 7 до 5 дней существенного влияния на эффективность метода не оказывает.
Ахиллотомия, как второй этап лечения, требуется в 95 % случаев. Процедура выполняется после контроля минимального набора анализов и ЭКГ при допуске педиатра на малоинвазивное вмешательство. Ахиллотомия проводится под местным обезболиванием с предварительной или последующей анальгезией нестероидными противовоспалительными препаратами (нурофен) в возрастной дозировке в асептических условиях. После наблюдения за ребенком (чтобы убедиться, что нет кровотечения или трофических нарушений) в течение 20-30 минут накладывается гипсовая повязка в положении полной коррекции стопы, которая через 5-7 дней меняется для контроля за состоянием стопы и, при необходимости, дополнительной коррекции.
После завершения лечения ребенок переводится в брейсы, которые носятся круглосуточно в течение 3 месяцев, с последующим постепенным увеличением времени нахождения без брейсов детям, начинающим ходить. По ночам и во время дневного сна брейсовый режим сохраняется в течение 4-5 лет. Допускается использование брейсов как отечественного, так и зарубежного производства. Размер ботиночек меняется по мере роста ребенка.
Лечение по методу Понсети не требует дополнительных курсов массажа и физиотерапии. Лечебная физкультура и статическая гимнастика, направленная на улучшение функции малоберцовых мышц и разгибателей стопы, рекомендуется в период ношения брейсов, после полной коррекции деформации для увеличения собственной мышечной активности ребенка.
Показанием к хирургическому лечению является наличие динамической супинации после окончания брейсового режима или повторный рецидив деформации в период ношения брейсов.
Метод Понсети используется врачами НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России в качестве предоперационной подготовки у детей старшего возраста, в том числе подростков, при рецидивах косолапости после консервативного или хирургического лечения. Этапное гипсование по данному методу помогает существенно уменьшить объем хирургического вмешательства и достичь лучших результатов.
Результаты лечения косолапости в НМИЦ детской травматологии и ортопедии имени Г. И. Турнера Минздрава России
Причины и лечение косолапости у новорожденных
Врожденная косолапость, известная среди специалистов как эквиноварусная деформация стопы – достаточно часто встречающийся вид ортопедической патологии. По статистике, она обнаруживается у 1 – 3 детей из тысячи новорожденных. Статистика также утверждает, что у мальчиков он встречается в полтора раза чаще, чем у девочек, но объяснений этому факту пока не найдено. Известно другое – формирование скелета плода, в том числе и костного аппарата стопы, происходит в первом триместре беременности, а значит, именно в это время в организме матери вступают в действие некие отрицательные факторы, играющие негативную роль в возникновении врожденной косолапости у детей.
Врожденная косолапость у детей
Причины косолапости
У врожденной косолапости имеется собственный код по МКБ 10 (десятому варианту международной классификации болезней, созданной медиками для удобства постановки диагнозов и систематизации данных) – Q66. В данную группу входят также другие врожденные патологии стопы. Специалисты относят к числу причин подобной аномалии и наследственную предрасположенность. Известны случаи, когда она время от времени встречается в разных поколениях у представителей одного рода. Но гораздо чаще развитие такой деформации ножки у младенца становится следствием воздействия внешних факторов. Среди них выделяют следующие:
- Сращение околоплодных вод (амниона) с нижней конечностью;
- Нажим амниона на стопу ребенка;
- Передавливание детской стопы, обмотавшейся вокруг нее пуповиной;
- Воздействие на стопу маточной мускулатуры при дефиците околоплодных вод и снижении их защитной функции;
- Давление на детскую стопу опухолевого новообразования в матке;
- Наличие у новорожденного ребенка патологий, вызванных нарушением функций спинномозговых нервов;
- Перенесенные матерью в первом триместре беременности инфекции, в том числе токсоплазмоз.
Важно!
Эмоциональное состояние женщины также имеет значение – опасны длительные хронические стрессы. Многолетние наблюдения доказывают, что число детей, появляющихся на свет с врожденным косолапием, резко увеличивается в военные и послевоенные годы, когда психологический дискомфорт неизбежен.
Но четкой связи между этими причинами и косолапостью у новорожденных не выявлено. Женщина может пережить во время беременности болезни и стрессы, и родить здорового ребенка.
Причины врожденной косолапости у ребенка
Диагностика и симптоматика косолапости
Современные диагностические методики позволяют медикам определить наличие косолапости у ребенка задолго до его рождения. Выявить косолапость плода на УЗИ (ультразвуковом исследовании) беременной для опытного специалиста не составляет большого труда. После появления ребенка с этой патологией на свет косолапость диагностируется практически сразу же. Заболеванию свойственны следующие симптомы:
- Сгибание стопы в подошве;
- Поворот внутрь подошвенной части с опорой на наружный край стопы;
- Приведение переднего отдела стопы.
Степень их выраженности может быть различной. Она зависит от степени тяжести заболевания, классифицируемой по трем группам:
- Легкая – ограничения движения в голеностопном суставе нет, положение стопы исправляется незначительным нажимом руки;
- Средняя – движения голеностопа заметно ограничены, при попытке исправить положение стопы чувствуется пружинистая податливость в сочетании с некоторым сопротивлением;
- Тяжелая – наблюдается выраженная деформация стопы и голеностопного сустава, не поддающаяся коррекции при мануальном воздействии.
Также существует определение косолапости в зависимости от предполагаемой этиологии (причины ее возникновения). Для врожденной косолапости их три:
- Типичная. Точную причину возникновения этого вида патологии определить пока не удается. Характеризуется дисплазией (неправильным развитием, недоразвитием) голеностопного сустава и нарушением анатомического строения и расположения мышц и связок. При этой форме одномоментная коррекция не представляется возможной даже в первые дни после рождения ребенка – необходимо длительное поэтапное лечение косолапости у новорожденного;
- Позиционная – вызвана укорочением мышц и связок без повреждения костно-суставной части. Является следствием нарушений эмбриональной стадии развития плода. Лечение этой формы менее сложное и позволяет добиться полного выздоровления без остаточных явлений;
- Вторичная – возникает вследствие различных врожденных патологий нервно-мышечной системы. Клиническая картина и способы лечения, а также его результаты, находятся в прямой зависимости от первичного заболевания;
Важно!
Тяжелая форма недуга имеет четкие признаки, по которым врожденную косолапость на фото способен определить даже не специалист. Но для уточнения диагноза необходимы дополнительные исследования, которые проводятся в обязательном порядке. Костный и мышечно-связочный аппарат стопы ребенка исследуется при помощи УЗИ, компьютерной томографии и рентгеноскопического метода.
На основании полученных данных принимается решение о том, какие именно методики лечения необходимо применить. Неукоснительное исполнение рекомендаций специалистов в большинстве случаев позволяет справиться с проблемой в раннем детстве, закончив лечение до достижения малышом возраста пяти-шести лет.
Виды врожденной косолапости у ребенка
Лечение косолапости
Родителей часто пугает диагноз. Они считают, что полностью исправить аномалию стопы невозможно. Но такое мнение – ошибочно. Существует несколько способов лечения врожденной косолапости, результативность которых весьма высока. Поэтому в большинстве случаев у них есть все шансы вылечить своего малыша.
В начальной стадии процесса лечения применяются консервативные методики, дающие высокие результаты при легкой и средней степенях косолапости:
- Самый первый из них – тугое бинтование стопы, которой предварительно вручную придается анатомически правильное положение. Методику начинают применять сразу после выписки из роддома и окончательного заживления пупочной ранки. При легкой степени деформации она позволяет добиться восстановления нормальной позиции стоп через 2-3 месяца после рождения ребенка;
- Наиболее распространенный способ коррекции средней формы детской косолапости – метод Понсети, названный так по имени американского врача, впервые применившего его в середине прошлого века. Метод заключается в поэтапном гипсовании ножек на протяжении 4-6 недель, со сменой гипсовой повязки, накладываемой до верхней трети бедра, через каждые 7 дней. После этого до 3-4-летнего возраста ребенку необходимо носить специальный фиксатор – брейс, удерживающий стопу в правильном положении;
- Для лечения тяжелой формы, включающей суставную деформацию, порой приходится прибегать к хирургическому вмешательству на связках и мышцах, иногда и на суставах стопы. После операции также накладывается гипсовая повязка.
Важно!
Перечисленные способы лечения дополняются физиотерапией (парафиновые, озокеритные и грязевые аппликации), массажем и лечебной гимнастикой, а также обязательным ношением ортопедической обуви до 5-6 лет.
Комплексный подход к лечению патологии стопы гарантирует радикальное исправление аномалии в 90% случаев. Но даже если полного выздоровления добиться не удается, после всех указанных манипуляций состояние ребенка улучшается настолько, что, вырастая, он способен вести полноценный активный образ жизни с минимумом ограничений.
Оценка статьи:
Загрузка…
Содержание:
- Классификация косолапости
- Диагностика косолапости у детей
- Врожденная косолапость
- Приобретенная косолапость
- Лечение косолапости у детей
- Косолапость у детей – последствия
- Профилактика косолапости у детей
Косолапость у детей – стойкая врожденная или приобретенная патология развития стопы и голеностопного сустава. У девочек это ортопедическое заболевание наблюдается в 2 раза реже, чем у мальчиков. Этиология косолапости у детей достаточно сложна и медики продолжают исследования в этом направлении.
Классификация косолапости
Косолапость классифицируется в зависимости от возможности выполнить коррекцию дефекта стопы пассивными методами:
- Легкая – податливые компоненты устраняются без особых усилий.
- Средняя – ограниченность движений голеностопного сустава, при устранении деформации со стороны мышечных тканей наблюдается пружинистое сопротивление.
- Тяжелая – резкая ограниченность движений в стопе и голеностопном суставе, коррекция дефекта руками невозможна.
- Очень тяжелая – полного излечения ребенка добиться, как правило, не удается.
Классификация по Бому
В 1935 году доктором медицинских наук профессором Г.С. Бомом, одним из основоположников ортопедии, была предложена следующая классификация видов косолапости:
- Поздняя форма косолапости. Характеризуется наличием у ребенка неглубокой поперечной борозды на поверхности подошвы стопы, слабо выраженными компонентами косолапости, хорошо развитой пяткой. Данная форма достаточно хорошо излечивается.
- Неврогенная форма. Сходна с косолапостью полиомиелитического происхождения. Лечится трудно, часто рецидивирует.
- Также сложно поддается лечению форма косолапости с недоразвитой и резко подтянутой пяткой. Задняя поверхность голени с плотными мышцами с длинными сухожилиями.
- Амниотическая косолапость – врожденная патология.
- Дефектная – в результате врожденных дефектов скелета.
- Артрогрипотическая – обусловленная артрогрипозом, заболеванием, характеризующимся поражением спинного мозга, врожденными контрактурами (стягиванием, сужением) суставов и мышечной атрофии или гипофии.
- Metatarsus varus (варусное приведение стопы). Патология создает трудности при подборе обуви и косметический дефект. Характеризуется жесткостью и складкой на подошве. Не является причиной функциональных нарушений, а также вторичных деформаций.
- Косолапость при ахондоплазии (генетическом нарушении роста костных тканей).
- Леченная, трудно корректирующаяся косолапость.
Деление косолапости на 9 групп применяется в РНИИУ имени Н. И. Пирогова по настоящее время.
Классификация по Зацепину
В 1947 году доктор медицинских наук, профессор Т. С. Зацепин предложил разделить все виды врожденной косолапости на две группы:
- Типичные:
- варусные контрактуры;
- связочные косолапости – подвижная кожа, хорошо выраженный подошвенный жировой слой;
- костные формы – малоподвижная кожа, в отличие от предыдущих двух групп излечить полностью трудно.
- Нетипичные:
- амниотические;
- на почве артрогрипоза;
- на почве дефектов развития костей.
Классификация по Зацепину сегодня также применяется многими ортопедами.
Классификация Понсети
В 1950 году известный американский ортопед И. Понсети предложил методику лечения косолапости у детей и классификацию деформации:
- нелеченная – врожденная или приобретенная косолапость у детей в возрасте до 8 лет;
- корригированная – вылеченная методом Понсети;
- рецидивирующая – после хорошей первоначальной коррекции продолжается развитие эквинуса и супинации стопы;
- резистентная – при ассоциации с различными синдромами, например, с артрогрипозом;
- атипичная – укороченный первый палец, глубокая складка на подошве короткой полной стопы, а также за голеностопным суставов.
Классификация Понсети используется в настоящее время и российских клиниках.
Диагностика косолапости у детей
Косолапость у детей характеризуется несколькими компонентами:
- варус – вывернутая внутрь пятка;
- эквинус – пятка смещена кверху, свод стопы увеличен, также наблюдается изогнутость стопы в подошвенном направлении;
- супинация – кверху развернутый внутренний край стопы;
- аддукция – к средней линии тела приведен передний отдел стопы.
Каждый из этих компонентов может быть выражен в разной степени.
Обычно диагноз «косолапость» ортопед ставит по результатам внешнего осмотра. Дополнительные диагностические мероприятия принимаются для выявления возможных причин данного заболевания, уточнения степени деформации стопы, а также для оценки общего состояния здоровья ребенка.
Общие лабораторные анализы помогают выявить возможные скрытые воспалительные заболевания. Также используются методы инструментальной диагностики:
- рентген,
- УЗИ костей,
- компьютерная томография.
При необходимости может быть рекомендовано более глубокое обследование, консультации с другими специалистами, например, с невропатологом.
Врожденная косолапость
Косолапость – дефект, встречающийся 1 раз на 1000 новорожденных. Современное медицинское оборудование позволяет диагностировать патологии развития опорно-двигательного аппарата еще в период внеутробного развития плода.
Причины врожденной косолапости
Лишь в 20 случаев из 100 удается установить экзогенные и эндогенные патологические факторы врожденной косолапости:
- токсикоз беременности;
- амниотические тяжи – волокнистые нити, проходящие через плодный пузырь и связывающие, опутывающие или даже прорезающие пуповину, части тела плода;
- сращение амниона (защитной зародышевой оболочки) с поверхностью тела зародыша;
- маловодие;
- давление мускулатуры матки;
- вирусная инфекция;
- авитаминоз;
- наследственность;
- прием матерью сильнодействующих средств лекарственного или наркотического происхождения;
- курение матери во время беременности.
Также имеют значение экологические причины, например, вредные условия работы одного из родителей. По мнению акушеров-гинекологов, на риск образования дефекта оказывает влияние положение плода. Например, согласно фактам, косолапость чаще встречается у близнецов, чем в случае однополой беременности.
Симптомы врожденной косолапости
Проявление выраженных форм косолапости врач определяет сразу:
- стопы выгнуты вовнутрь или наружу;
- перегиб подошвы;
- скрученность костей голени;
- стопа развернута.
Ножки новорожденного в зоне стопы выглядят недоразвитыми, уменьшен объем голени. Положение усугубляется, когда малыш встает на ножки и начинает ходить. Ходить дети с врожденной косолапостью начинают поздно. При односторонней деформации наблюдается хромота. Походка при двухсторонней врожденной косолапости – «вперевалочку» мелкими шажками, что часто умиляет взрослых (медвежонок, утенок).
Ребенок встает на внешнюю сторону стоп:
- атрофируются малоберцовые мышцы;
- на поверхности стоп образуются повреждения кожи, мозоли, подкожные слизистые сумки.
Дети старшего возраста (7-9 лет) быстро утомляются, жалуются на боль при ходьбе.
Приобретенная косолапость
Приобретенная косолапость встречается гораздо реже, чем врожденная.
Приобретенная косолапость – причины
Причины образования косолапости могут быть самого различного характера:
- медленное развитие сухожилий, мышечной ткани;
- непривычные нагрузки на ноги малыша;
- неправильная обувь;
- травмы – ушибы, ожоги;
- воспалительные процессы;
- наследственность;
- параличи;
- заболевания нервной системы;
- рахит и т. д.
В некоторых случаях заболеванию сопутствуют и другие патологии опорно-двигательного аппарата, например, сколиоз, плоскостопие.
Симптомы приобретенной косолапости
Приобретенная косолапость развивается у детей в младшем (до 3 лет) или подростковом возрасте. Формирование стопы заканчивается лишь к 13-14 годам, и на протяжении всех этих лет существует риск развития различных ортопедических осложнений. На первом этапе своего развития заболевание протекает внешне незаметно и почти безболезненно. Поэтому необходимо присматриваться к детской походке. Вот лишь несколько признаков косолапости у ребенка:
- отпечатки следов малыша на влажном песке, снегу – в нормальном положении они должны располагаться ровно, почти параллельно, с слегка развернутыми наружу носками;
- носочки обеих ног или одной повернуты внутрь во время игры, ходьбы.
Особенно внимательно следует присмотреться к положению ног малыша утром, когда он только встал и идет умываться. В случае любых сомнений следует обратиться к ортопеду.
Лечение косолапости у детей
Лечебный комплекс подбирается индивидуально с учетом этиологии заболевания, степени его тяжести, состояния здоровья малыша. Случаев некорректированной, запущенной врожденной или приобретенной косолапости благодаря возможностям современной медицины практически не встречается. Коррекция врожденной деформации начинается с первых дней жизни ребенка. Ортопеды предлагают несколько методик лечения косолапости в зависимости от степени ее тяжести, наличия сопутствующих заболеваний, а также возраста малыша.
- Легкая форма – массаж, редрессирующая гимнастика, последовательная коррекция деформационных компонентов стопы (аддукция, супинация, эквинус), бинтование мягкими бинтами.
- Средняя форма – вышеуказанный лечебно-профилактический комплекс является в этом случае лишь подготовительным этапом для дальнейшего лечения. Затем терапия проводится корригирующими гипсовыми повязками с последовательным исправлением всех основных компонентов врожденной косолапости: супинация, аддукция, подошвенная флексия.
- Тяжелая форма – при отсутствии стойких результатов от консервативных методик лечения проводится оперативное вмешательство в области сухожильно-связочного аппарата. Детям старшего возраста операции проводятся на суставах и костях стопы.
- Очень тяжелая форма – используются все указанные методики для получения максимального результата.
При всех видах детской косолапости рекомендуется ношение специальной ортопедической обуви до полного излечения и регулярное наблюдение у ортопеда. Раннее консервативное лечение дает полное излечение косолапости в 90% случаев.
В большинстве случаев родители принимают самое активное участие в лечение косолапости – массаж несколько раз в день, контроль за походкой.
Косолапость у детей – последствия
Врожденная косолапость была причиной хромоты английского поэта Байрона. У американской фигуристки Кристи Ямагучи, получившей золотую медаль в 1992 году на Зимних Олимпийских играх в Альбервиле, также был диагноз – врожденная косолапость и катание на коньках входило в лечебный комплекс.
Малыш с врожденной косолапостью обычно отстает от своих сверстников в развитии по причине дефекта опорно-двигательного аппарата. Не имея возможности играть наравне с другими детьми, ребенок замыкается в себе, считая, что он «не такой как все».
Приобретенная косолапость в большинстве случаев – «заслуга» родителей, которые просто не обращают внимания на походку своего ребенка.
При отсутствии лечения косолапости у детей развиваются различные осложнения:
- травмы, огрубления кожи на внешних сторонах стоп;
- атрофия мышц ног;
- нарушения функций коленных суставов;
- подвывих костей стоп;
- искривление позвоночника.
Запущенная форма может стать причиной инвалидности – ребенок просто не сможет ходить без помощи костылей.
Профилактика косолапости у детей
Главная профилактическая мера косолапости у детей – предотвращение и своевременное лечение заболеваний во время беременности, контроль за походкой ребенка. Профилактика косолапости включает в себя целый комплекс:
- хождение по массажному коврику, гальке, песку, траве;
- водные процедуры;
- профессиональный массаж;
- ванночки для ног;
- электрофорез;
- занятия спортом – плавание, катание на велосипеде.
Питание должно включать в себя продукты, содержащие кальций. Длина обуви ребенка должна быть длиннее стопы на 12 мм.
Использование ходунков нежелательно. В этом случае передвижение не помогает малышу в освоение навыков ходьбы. Кроме того, «катание» в ходунках может стать причиной смещения центра тяжести, формирования неправильной осанки.
Врождённая косолапость.
Определение.
Врождённая косолапость – это сложный порок развития стопы, при котором изменения внешней формы стопы являются проявлением патологии костной, суставной, нервной и сосудистой системы нижней конечности. При косолапости отмечается деформация стопы в трёх плоскостях – подошвенная флексия или эквинус (пятка поднята вверх, носочная часть опущена), аддукция (передний отдел стопы приведён кнутри) и супинация (стопа развёрнута подошвенной частью кнутри).
Т.С. Зацепин определил ВК, как врождённую контрактуру суставов стопы, проявляющуюся привидением, супинацией и эквинусом.
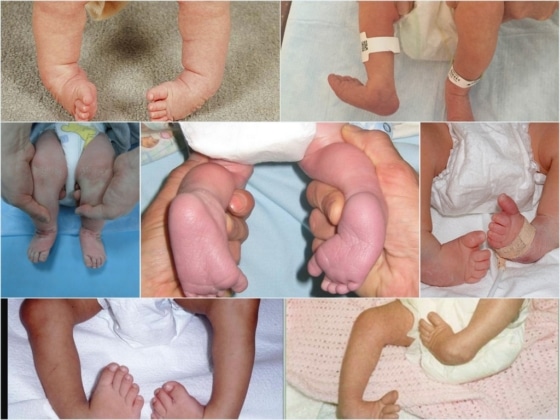
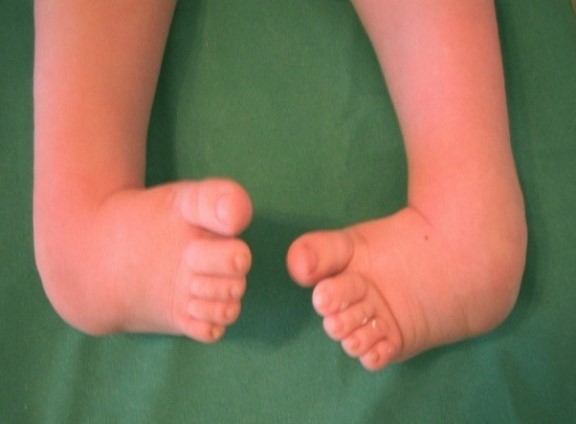
На фото: Нижние конечности детей с врождённой косолапостью.
Статистика
Врождённая косолапость занимает первое место среди заболеваний опорно-двигательного аппарата (ОДА) и составляет примерно 36% от общего количества. По разным данным на 1000 новорожденных выявляется от 1 до 4 случаев врождённой косолапости. В 40-50% случаев встречается двусторонняя патология. Чаще страдают мальчики, соотношение мальчики/девочки оценивается, как 2:1.
Этиология
Врождённая косолапость полиэтиологическое заболевание. Существуют следующие теории возникновения ВК:
- Механическая теория. Согласно данной теории, причиной деформации стоп являются такие факторы, как внутриутробное давление на плод. Уменьшенная полость матки приводит к излишней иммобилизации (фиксации) суставов, что в дальнейшем нарушает прочность связочного аппарата и мест прикрепления сухожилий.
- Теория аномальной закладки. Согласно этой теории, ВК возникает вследствие неправильной закладки таранной кости, что ведёт к эквинусу и супинации с вторичными изменениями в костно-суставных и мягкотканных структурах.
- Теория задержки внутриутробного развития стопы. В норме, стопа плода на 6-8 недели имеет те же эквинус, супинацию и аддукцию, плюс медиальное отклонение шейки таранной кости. При нормальном развитии данные компоненты претерпевают обратное развитие, и к 12-14 недели стопа приобретает правильную форму и строение. Согласно предположению M.Bohnа, при врождённой косолапости происходит задержка фетального развития стопы на этом этапе и таким образом формируется деформация.
- Нервно-мышечная теория. Согласно данной теории ВК возникает в результате нарушения иннервации малоберцовых мышц или при сдавлении нервных стволов, иннервирующих малоберцовые мышцы. Р.Р. Вреден считал, что причиной ВК является запаздывание в развитии малоберцовых мышц.
- Генетическая теория. Согласно этой теории ВК – результат генетической мутации, т.к. встречаются семейные случаи изолированной деформации. Кроме того ВК имеется при таких генетических синдромах, как синдром Дауна и Фридмана-Шелдона.
- Миогенная теория. Ряд исследователей считает, что главной причиной ВК является аномальное расположение мышц и связок стопы.
- Теория о первичном поражении сосудов. Теория рассматривает в качестве первопричины ВК аномальное строение артерий голени и стопы.
Классификация.
Существует несколько вариантов классификации ВК.
Классификация по Г.С. Бому (1935г.)
- Поздняя форма. Она поддаётся терапии достаточно неплохо. Характеризуется присутствием на стопе малыша поперечной бороздки, неярко выраженной косолапостью и правильно развитой пяткой.
- Нейрогенная форма. Плохо поддаётся терапии, имеет склонность к рецидиву. Похожа на полиомиелитическую косолапость.
- Форма с недоразвитой пяткой. Также тяжелая в лечении. При этом задняя часть голени имеет длинные связки и плохо разрабатываемые мышцы.
- Амниотическая форма. Наблюдается, как врождённый дефект.
- Дефектная форма. Развивается из-за врождённых отклонений в строении скелета ребёнка.
- Артрогрипотическая форма. Появляется как осложнение после болезни — артрогрипоза. Наблюдается сужение и стягивание сухожилий, атрофия мышц или гипотрофия, вследствие поражений спинного мозга.
- Варусная контрактура. При таком нарушении появляется сложность в подборе обуви из-за жёсткой складки на стопе. Характеризуется косметическим дефектом, но не вызывает функциональных отклонений.
- Косолапость, сопровождающая ахондроплазию — генетическое отклонение в развитии костной ткани.
- Леченая форма. Почти не подлежит коррекции.
Классификаци С.Е. Волкову.
- Типичная (первичная) косолапость.
- Позиционная ВК.
- Вторичная ВК: а) Нейрогенная косолапость, вследствие перинатального повреждения ЦНС. б) Миелодиспластическая, следствие мышечной дистонии в) ВК вследствие врождённого поражения периферического нервно-мышечного аппарата. Например, поражение малоберцового нерва.
- Артрогрипотическая эквиноварусная деформация стоп.
Классификация С.Т. Зацепина (1947г.) подразделяет ВК на типичную и атипичную.
- Типичная: Варусная контрактура, связочная косолапость, костная форма.
- Атипичная: Амниотическая, артрогрипотическа, результат дефектов развития скелета.
Классификация по И. Понсети.
- Не леченная. Любая косолапость у детей не достигших восьми лет.
- Корригированная. Косолапость, которую вылечили методом Понсети.
- Рецидивирующая. В результате хорошей коррекции возникают повторные супинации свода стопы.
- Резистентная. Сопровождающая разные синдромы.
- Атипичная. Характеризуется коротким первым пальцем и глубокой складкой на стопе.
Классификация Ф.Р. Богданова три формы ВК:
- Типичную (лёгкой, средней и тяжёлой степени).
- Отягощённая. К этой форме, согласно автору, относятся косолапость с амниотическими перетяжками, артрогрипотическую К., косолапость, связанную с врождённым дефектом костей стопы и голени, косолапость при системных заболеваниях и нейрогенные формы.
- Рецидивирующая. Т.Е. возврат компонентов косолапости после их полного исправления или исправления одного из них.
Классификация С.С. Беренштейна. Беренштейн разделил все виды деформаций на две группы:
- Типичная. Невральная, тератогенная и механическая формы.
- Нетипичная.
По степени выраженности компонентов косолапости выделяют три степени деформации: лёгкая, средняя, тяжёлая. Ряд авторов добавляет крайне тяжёлую степень, при которой деформация не поддаётся коррекции.
- Лёгкая степень. Данная степень тяжести позволяет одномоментно корригировать все компоненты деформации и выводить стопу практически в среднее положение.
- Средняя степень. Данная степень позволяет скоррегировать привидение стопы до среднего положения, но супинация и эквинус остаются.
- Тяжёлая степень. Деформация устойчива и позволяет лишь частично скоррегировать привидение и эквинус.
Клиника.
С рождения у ребёнка обнаруживается неправильное положение стоп (стопы), отмечается эквинус, привидение и супинация. Увеличен продольный свод (полая стопа). Так же наблюдается атрофия мышц голени. Часто отмечается торсия (скручивание) костей голени. Кроме того всегда имеется ограничение движений в голеностопном суставе разной степени выраженности.
Диагностика.
- Рентгенография стоп в переднезадней проекции в положении максимальной коррекции варуса стопы и в двух боковых проекциях, одна (экстензорная) – в положении максимального сгибания и коррекции варуса стопы, другая (флексорная) – в положении максимального разгибания и коррекции варуса стопы.
Для определения эффективности лечения на рентгенограммах оценивают форму, размер и сроки появления ядер окостенения стопы; величины углов между осями ядер окостенения и костей голеностопного сустава и стопы; расположение костей стопы относительно друг друга. - Компьютерная томография с мультиплантарной реконструкцией. Дополнительный метод диагностики для оценки взаимоотношения структур стопы и голеностопного сустава в трёх плоскостях для определения дальнейшей тактики лечения.
- Электрофизические методы. Электронейромиография (ЭНМГ) – метод позволяет оценить функциональные возможности отдельных мышц, а так же взаимодействие системы синергистов и антагонистов. Механомиография (ММГ) – метод исследует сократительные способности скелетной мускулатуры, изучает тонус мышц в покое и при напряжении, а так же параметры вызванных механических ответов мышц голени.
Лечение.
Принципы лечения:
- Лечение начинать как можно раньше.
- Коррекция деформация должна начинаться с консервативных мероприятий.
- Тактика и методы определяются в зависимости от степени тяжести деформации и индивидуальных особенностей пациента и представляют собой единое, взаимодополняющее сочетание оперативных и консервативных методов.
- Нормальная опороспособность конечности должна быть восстановлена до начала ходьбы, т.е. до 10-12 месяцев.
- Восстановление функции стопы должно начинаться параллельно с коррекцией формы стопы, с момента рождения ребёнка.
- Непрерывное наблюдение и лечение ВК должно проводиться до окончания роста стопы ребёнка.
Схема лечения.
Консервативное лечение.
Консервативное лечение начинается в родильном доме с мануальной коррекции (редрессации) имеющихся деформаций. Корригирующая гимнастика проводится в течении 5-7 минут.
- Первый этап– «накатываем» ладьевидную кость на головку тарана (отведение переднего отдела);
- Второй этап – при получении правильных соотношений на уровне Шопарова сустава, производим ротацию стопы с целью выведения под нагрузку тыльной поверхности тела таранной кости, которая при косолапости развернута кнаружи и, только после постепенного проведения этих манипуляций, ортопедом выполняется;
- Третий этап – растяжение голеностопного сустава с целью освобождения свободного пространства для вправления таранной кости в вилку голеностопного сустава в правильном положении. Эта манипуляция выполняется путем придания стопе положения тыльной флексии (тыльного сгибания – «антиэквинус»).
Необходимо отметить, что все эти движения следует выполнять достаточно медленно и постепенно, чтобы не вызвать у ребенка болевой реакции, выраженного растяжения сосудов, а, следовательно, трофических расстройств и отека. Обычно, устранение каждого из компонентов деформации, при смене гипсовой повязки один раз в неделю, выполняется не более чем на 5 – 7°.
На фото: Мягкое битование по финку – Эттингену.
- Мягкое битование по финку – Эттингену. Дополняет мануальную коррекцию и фиксирует стопу в положении достигнутой коррекции.
- Лечение по Виленскому этапными гипсовыми повязками с клином из вспененного латекса.
Основным условием при наложении повязки должно быть отсутствие перетяжек на уровне голеностопного сустава. Гипсовые бинты накладываются на тонкий слой рулонной ваты, бинт, чулочное покрытие или обычный хлопчатобумажный гольф без резинки и пятки. Проведение каждого этапа коррекции необходимо сопровождать наложением гипсовой повязки и кончиков пальцев до верхней трети бедра в положении сгибания в коленном суставе под углом 100-150 гр. Гильзу , охватывающую верхнюю треть бедра , накладывают достаточно плотно, но не сдавливая мягкие ткани. Пальцы открывают до уровня плюснефаланговых суставов, для доступа к межпальцевых промежуткам.
Первые трое суток конечность ребенка должна находиться в возвышенном положении (на время высыхания гипса) для предотвращения отека при сжатии гипсовой повязкой.
Если отмечены признаки нарушения кровообращения (отек, синюшность, побеление или похолодание пальцев), на любых сутках фиксации необходимо обучить родителей разрезать гипсовую повязку так, чтобы она не потеряла форму, и достигнутая коррекция была бы сохранена. Разрезанная повязка в этом случае превращается в циркулярный лонгет и фиксируется обыкновенным бинтом.
Этапные гипсовые коррекции проводятся с промежутков в 5-7 дней до полного исправления деформации.
Если кожные покровы младенца плохо переносят гипсовое покрытие, допустимо на срок в 7 – 10 дней переводить ребенка в гипсовый лонгет, назначать ванночки, смазывать поверхность кожи нежирным кремом до восстановления ее нормального вида. Далее вновь необходимо продолжить этапное гипсование.
Этапные гипсовые повязки проводятся не только до полного исправления деформации, но и переведение стопы в положение гиперкоррекции. Фиксауию стопы в положении гиперкоррекции проводят до начала ходьбы с помощью заднего гипсового лонгета или тутора. Далее ребенку изготовляют нитролаковые ортезы для голени и стопы, в которых нога развивается до 3-3,5 лет. Ортезы-тутора меняют по мере роста стопы ребенка. В этот период лечения ребенку назначают массаж разгибателей стопы и малоберцовых мышц, тепловые процедуры, ЛФК для голеностопного сустава. Допустима электростимуляция малоберцовых мышц и разгибателей стопы, иногда используется иглорефлексотерапия.
Ортезы для лечения косолапости.
Орте́з (греч. ορθός — прямой, равный) — внешнее медицинское приспособление, предназначенное для изменения структурных и функциональных характеристик нервно-мышечной и скелетной системы: разгрузки, фиксации, активизации и коррекции функций повреждённого сустава или конечности. В частности, корсеты, бандажи, аппараты, специальная обувь, стельки и пр. Применяется при нестабильности связочного аппарата суставов, травмах при занятиях спортом, артрозе и артрите суставов, в послеоперационный период.
Брейсы представляют собой ортопедическую обувь с фиксатором в виде пластиковой или металлической планки.
На фото: Вариант брейсов. Ребёнок в брейсах.
Инструкция по ношению брейсов
Брейсы для фиксации стоп используются только после того, как косолапость полностью исправлена. Даже после полной коррекции косолапость имеет тенденцию к рецидивированию до достижения ребенком возраста 4-5 лет.
Брейсы являются единственным успешным методом предотвращения рецидива. Если они используются адекватно, эффективность составляет 90%. Сокращение времени использования брейсов в период быстрого роста ребенка резко увеличивает количество рецидивов деформации и приводит к необходимости повторного гипсования. Ношение брейсов не замедлит развитие вашего ребенка.
Брейсы необходимо одеть сразу же после того, как снята последняя гипсовая повязка. Ребенок находиться в брейсах 23 часа в сутки в течение первых 3-4 месяцев после снятия гипсовых повязок. Брейсы снимаются только на время купания. В последующие 3-4 года, брейсы одеваются только на время сна. В зависимости от «тяжести» косолапости, врач примет решение касательно времени нахождения ребенка в брейсах. Не следует самостоятельно уменьшать время нахождения в брейсах. Если у вас возникают сомнения, спрашивайте у вашего врача.
Брейсы состоят из планки, к которой прикрепляются ботинки. Изнутри ботинка, над пяткой, должен быть мягкий вкладыш, создающий условия для нормального развития пятки и предотвращающий выскальзывание стопы из ботинка.
- Всегда надевайте хлопчатобумажные носки, закрывающие стопу, везде, где ботинок касается ноги ребенка. Кожа вашего ребенка может быть гиперчувствительной после длительного нахождения в гипсе, так что вам может понадобиться использовать две пары носков на первые двое суток.
- Придержите стопу в ботиночке и, в первую очередь, затяните ремешок. Ремешок помогает крепко удерживать пятку внизу ботиночка. Не отмечайте отверстие на ремешке, потому что со временем кожаный ремешок растянется, и ваша отметка не будет иметь смысла.
- Одевая брейсы, проверьте, чтобы пятка стопы ребенка находилась внизу ботиночка. Если пальцы ноги двигаются вперед и назад, пятка находится не на месте, и вам потребуется покрепче затянуть ремешок. На стельке ботиночка должна быть черта, обозначающая положение пальцев стопы ребенка; так что если пятка находится внизу, пальцы будут на этой черте.
- Плотно зашнуруйте ботиночки.
- Будьте готовы, что ваш ребенок может беспокоиться, находясь в брейсах в первые два дня. Так может быть не потому, что брейсы причиняют боль, а потому, что это что-то новое и непривычное для ребенка.
- Ребенок в брейсах не может двигать ножками отдельно одна от другой. Вы должны научить его сгибать и разгибать ножки одновременно, занимаясь гимнастикой, аккуратно сгибая и разгибая ножки в коленях, держась при этом за планку брейсов.
- Более вероятно, что ваш ребенок будет меньше беспокоиться, если применение брейсов станет частью ежедневного распорядка. Для детей старше года должно стать правилом ношение брейсов во время сна.
- Закройте планку брейсов мягким материалом. Надев эту накладку, вы защитите ребенка, себя и вашу мебель от ударов металлической планки.
- Если ребенок самостоятельно развязывает шнурки на брейсах, можно попробовать завязать шнурки с подошвенной стороны или забинтовать ботинки поверх шнурков.
- Периодически затягивайте болты на планке.
Брейсы будут настроены вашему ребенку врачом, но вы можете быть ответственными за смену ботинок и расширение планки с ростом ребенка. Меняйте ботинки только тогда, когда пальцы ног ребенка будут совсем выходить за край подошвы. Новые ботинки должны быть на два размера больше, прежних. Чтобы отрегулировать ширину планки, измерьте расстояние между внешними сторонами плеч, оно должно равняться расстоянию между центрами пяточек в ботинках; увеличьте расстояние на планке, чтобы оно соответствовало вашим измерениям. В первый раз, надевая ботинки, отметьте черту для определения положения пальцев ног, чтобы определить, что пятка находится внизу ботинка.
Время ношения брейсов для «детей младшего возраста» (если лечение начато до начала самостоятельной ходьбы)
*) Дети, начинающие носить брейсы до 9 месяцев:
1. Круглосуточное ношение
(снимать на время купания) = 23 часов в день: 3 месяца
2. Ежемесячное уменьшение времени в брейсах
= 20-22 часов в день: 1 месяц
= 18-20 часов в день: 1 месяц
= 16-18 часов в день: 1 месяц
3. На ночной и дневной сон = 14-16 часов в день: несколько месяцев, до начала самостоятельной ходьбы
4. На ночной сон = 12-14 часов в день: до 4-5 лет
*) Дети, начинающие носить брейсы после 9 месяцев:
1. Большую часть времени дня = 18-20 часов в день: 2 месяца
2. Уменьшение времени в брейсах = 16 часов в день: 3-4 месяца
3. На ночной сон = 12-14 часов в день: до 4-5 лет
Время ношения брейсов для «детей старшего возраста» (если лечение начато после начала самостоятельной ходьбы)
*) Дети, начинающие носить брейсы до 4 лет:
1. Большую часть времени дня = 16-18 часов в день: 3-4 месяца
2. На ночной сон = 12-14 часов в день: до 5 лет
*) Дети, начинающие носить брейсы после 4 лет
1. На ночной сон = 12-14 часов в день: в течение 1 года
Отводящие шины (брейсы) — абдукционные брейсы
В брейсах оба ботинка должны быть фиксированы на планке для предотвращения рецидива. Стандартных ортезов и туторов для этого недостаточно — не нужно пытаться заменить ими брейсы!На сегодняшний день доступно множество моделей брейсов.
Детей не нужно стимулировать к стоянию и ходьбе в брейсах – они не предназначены для этого.
Отведение (или наружная ротация) и тыльная флексия
*) Двусторонняя косолапость:
– для «детей младшего возраста» (если лечение начато до начала самостоятельной ходьбы):
обе стопы фиксированы при отведении 70° и тыльной флексии 10-20°.
– для «детей старшего возраста» (если лечение начато после начала самостоятельной ходьбы): обе стопы фиксированы при отведении 40-60° и тыльной флексии 10-20°.
*) Односторонняя косолапость:
– для «детей младшего возраста» (если лечение начато до начала самостоятельной ходьбы): корригированная стопа фиксированы при отведении 70° и тыльной флексии 10-20°; здоровая стопа фиксированы при отведении 40° и тыльной флексии 10-20°.
– для «детей старшего возраста» (если лечение начато после начала самостоятельной ходьбы): корригированная стопа фиксированы при отведении 40-60° и тыльной флексии 10-20°; здоровая стопа фиксированы при отведении 40° и тыльной флексии 10-20°.
*) У детей с гипермобильностью суставов, мышечной гипотонией, вторичным избыточным вальгусом пятки и наружной торсией костей голени: обе стопы (косолапая и/или здоровая) фиксируются при отведении 30-40° и тыльной флексии 0-15°.
*) Атипичная косолапость: корригированная стопа первоначально фиксируется при отведении 20-30° и тыльной флексии 0-15°. Позднее по мере улучшения формы стопы отведение может быть увеличено до 40-50°.
*) Косолапость, связанная с другими заболеваниями (например, артрогрипотическая, паралитическая): положение стопы в брейсах определяется индивидуально в соответствии с конкретной ситуацией. У детей с нейромышечными заболеваниями дополнительно могут применяться стандартные ортезы.
Длина планки: расстояние между пятками ботинок в брейсах должно приблизительно равняться расстоянию между плечами.
Так же используется сложная ортопедическая обувь на шнуровке или велькро (липучки) с высоким жёстким задником, с высокими жёсткими берцами (различают три степени жёсткости), иногда конструкцию дополняют внутренней высокой жёсткой поддержкой, так же внутренний жёсткий берец может быть продлён до носка с целью удержания стопы в положении отведения.
На фото: Варианты обуви
Лечение по методу Понсети.
На сегодня это самый эффективный метод лечения врождённой косолапости.
Методика Понсети проста, но вместе с тем предусматривает четкое соблюдение принципов этапности и последовательности коррекции, любое отклонение от правил ведет к затягиванию лечения, снижению количества положительных результатов, возникновению рецидивов.
При мануальной коррекции отличаются точки давления на стопе, что приводит к полному восстановлению соотношений таранной ладьевидной и пяточной костей. Другие способы мануального исправления косолапости приводят к псевдокоррекции и сохранению подвывихов в таранно-ладьевидном и таранно-пяточном суставах. Сохраняющиеся подвывихи приводят к быстрому рецидиву деформации.
Время нахождения стопы без фиксации при смене гипса составляет не более часа.
Выделение пальцев при гипсовании по тыльной поверхности до плюснефаланговых суставов позволяет избежать потертостей, и осуществлять контроль за кровоснабжением стопы.
Фиксация коленного сустава гипсом в положении сгибания до 90 градусов и тщательное моделирование гипса по контуру стопы позволяет избежать потертостей кожи и смещения гипса.
Первая часть лечения – исправление деформации гипсовыми повязками. Как правило, для полной коррекции деформации стопы, вне зависимости от тяжести, необходимо 6-7 смен гипсовых повязок с постепенным исправлением деформации. Этапное лечение с использованием гипса занимает от 4 до 8 недель в зависимости от тяжести косолапости. Смена гипсовых повязок с постепенным исправлением стопы происходит через 5-7 дней.
Гипсовые повязки накладываются всегда с фиксацией коленного сустава до верхней трети бедра.
Вторая важная часть лечения – закрытая ахиллотомия. Ахиллово сухожилие при косолапости всегда укорочено, из-за этого абсолютное большинство детей, которые лечатся от косолапости, нуждаются в его удлинении. Щадящий метод его удлинения – это закрытая ахиллотомия, предложенная Игнасио Понсети. Ахиллотомия – это полное пересечение ахиллова сухожилия на 1.5-2 см. выше точки прикрепления его к пяточной кости. Ахиллотомия, выполняемая на последнем этапе мануальной коррекции, является малотравматичной, кратковременной, не оставляющей рубцов операцией, в сравнении с Z-образной пластикой ахиллова сухожилия. Ахиллотомия по Понсети, при своевременно начатом лечении, позволяет избежать продолжительного общего наркоза.
Третья часть лечения – ношение брейсов. Через три недели нахождения в гипсе необходимо перейти на ношение брейсов: специальных башмачков закрепленных на планке. Только ношение брейсов до возраста 4-х – 5-ти лет позволяет избежать возврата деформации. Брейсы обеспечивают отведение стопы, удерживают пяточную кость и передний отдел стопы в положении отведения и предотвращает рецидивы. Стопа будет постепенно возвращаться в правильное положение (10° наружной ротации). Мягкие ткани по медиальной поверхности останутся растянутыми, только в том случае, если брейсы используются после гипсования. Брейсы состоят из ботиночек с открытыми пальцами и высоким задником, прикрепленных к планке. В случаях, когда требуется коррекция одной стопы, корректируемая стопа в брейсе отведена наружу на 60-70°, а нормальная на 30-40°. При коррекции двух стоп оба ботиночка отводятся на 70°. Планка должна быть достаточной длины, чтобы пятки были на ширине плеч ребенка.
I, II, III, IV, V – Этапные гипсовые повязки, с постепенной коррекцией деформации среднего и переднего отделов стоп.
V – средний и передний отдел стоп отведен на 70°, подвывих в таранно-ладьевидном и подтаранном суставах исправлен.
VI – Последняя гипсовая повязка, наложенная после подкожной ахиллотомии, в положении 15° тыльной флексии.
График наблюдения детей после гипсования по методу Понсети:
- Через 2 недели (для решения проблем следования предписаниям).
- Через 3 месяца (для постепенного уменьшения времени нахождения в брейсах).
- Каждые 4 месяца до достижения возраста 3 лет (для контроля за соблюдением предписаний и диагностики рецидивов).
- Каждые 6 месяцев до возраста 4 лет.
- Каждый год или раз в 2 года до окончания роста.
Оперативное лечение.
Цели.
- Рассечение и удлинение контрагированных тканей стопы.
- Устранение эквинуса.
- Устранение дислокации в подтаранном суставе.
- Устранение подвывиха ладъевидной и кубовидной костей стоп.
- Надёжная фиксация стопы в правильном положении.
Виды оперативного лечения.
- Мягкотканные методики. Операция Зацепина-Штурма. Показания: безуспешность консервативного лечения. Выполняется в возрасте старше 8 месяцев.
- Поэтапная коррекция в аппарате Илизарова. Показания: дети с регидными (стойкими) формами эквиноварусной деформации стоп (остаточные явления после лечения у детей старше 3-х лет, рецидив, нейрогенные и артрогрипотические деформации).
- Костно-пластические методики. Операции на костно-суставных компонентах стопы с резекцией суставных поверхностей. Показания: тяжёлые рецидивирующие врождённые и вторичные (нейрогенная и артрогрипотическая) деформации. Проводятся детям старше 12 лет.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович