Спирометрия —
важнейший способ оценки функции внешнего
дыхания. При проведении спирометрии
пациент вдыхает и выдыхает с максимальной
силой. Измеряют объемную скорость
воздушного потока и изменения легочных
объемов. Наиболее важные клинические
данные дает анализ экспираторного
маневра— выдоха. Легочные объемы и
емкости определяются состоянием и
развитием дыхательного аппарата,
степенью физической тренированности
обследуемого и называютсястатическими.
Р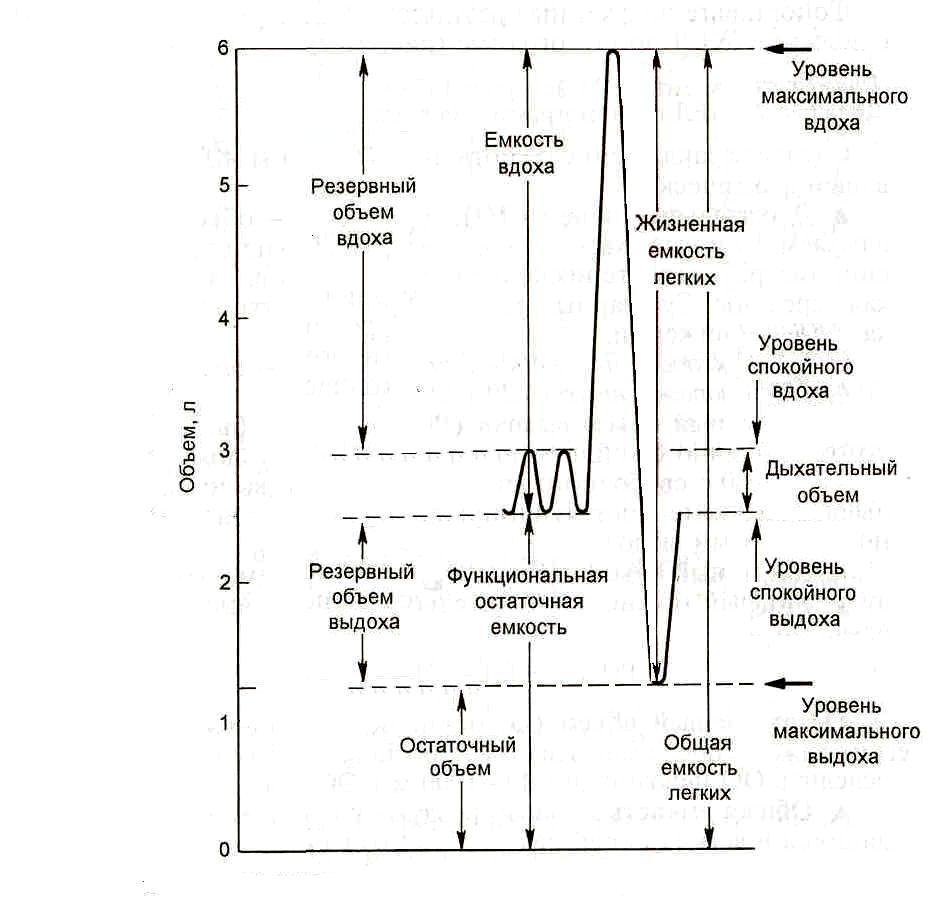 азличают
азличают
4 первичных легочных объема, не
перекрывающих друг друга, и 4 емкости,
каждая из которых включает 2 и более
первоначальных объема. На рис. 1
представлены основные легочные объемы
и емкости.
О с н а щ е н и е:
водяной или сухой спирометры, мундштуки
индивидуального пользования, вата,
спирт. Исследование проводят на человеке.
В студенческом
практикуме используют простые спирометры
(спирометр с водяным затвором), измеряющие
объем легких с использованием закрытого
контура. Предложите испытуемому в
положении сидя дышать в камеру, которая
представляет собой подвижный цилиндр,
погруженный в емкость с водой, Изменения
объема легких регистрируют по объему
вытесненной воды в соответствии с
показаниями
шкалы спирометра. Кроме водяных,
используют и сухие
воздушные спирометры, в том числе
портативные.
Рис 1. Основные
легочные объёмы и ёмкости
С о д е р ж а н и е
р а б о т ы . Последовательно определите
параметры внешнего дыхания и занесите
их в тетрадь (см. рис. 1).
А. Расчет
статических показателей внешнего
дыхания
Жизненная
емкость легких (ЖЕЛ)— максимальное
количество воздуха, которое можно
выдохнуть после максимального вдоха.
ЖЕЛ = ДО + РОВД+ РОВЫД.
Определение
фактической ЖЕЛ. После максимального
вдоха из наружного воздуха сделайте
максимальный,медленныйвыдох через
мундштук спирометра. Величину ЖЕЛ
определите по шкале аппарата, при этом
учитывайте максимальное значение из
трех измерений.
Следует иметь в
виду, что многие показатели функции
внешнего дыхания существенно зависят
от конституции обследуемого, размеров
тела (масса, рост), возраста, пола,
физической подготовки и даже характера
профессиональной деятельности. Поэтому
при анализе полученных данных фактические
значения следует сопоставлять с должными
величинами, рассчитанными с учетом этих
показателей и коэффициентов. В норме
отклонения фактических значений
дыхательных показателей от должных,
колеблются в пределах 10—15 %.
Определение
должной ЖЕЛ (ДЖЕЛ). У взрослого
человека среднего роста ДЖЕЛ составляет
3—5 л. На каждые 5 см роста, начиная со
155 см, она увеличивается в среднем на
300 мл. У мужчин величина ее примерно на
15 % больше, чем у женщин. Школьники в
возрасте 11—12 лет имеют ДЖЕЛ около 2 л;
дети до 4 лет — 1 л; новорожденные — 150
мл.
Сопоставьте
полученные результаты (среднее трех
измерений) с должной ЖЕЛ определённой
по номограмме (рис. 2).
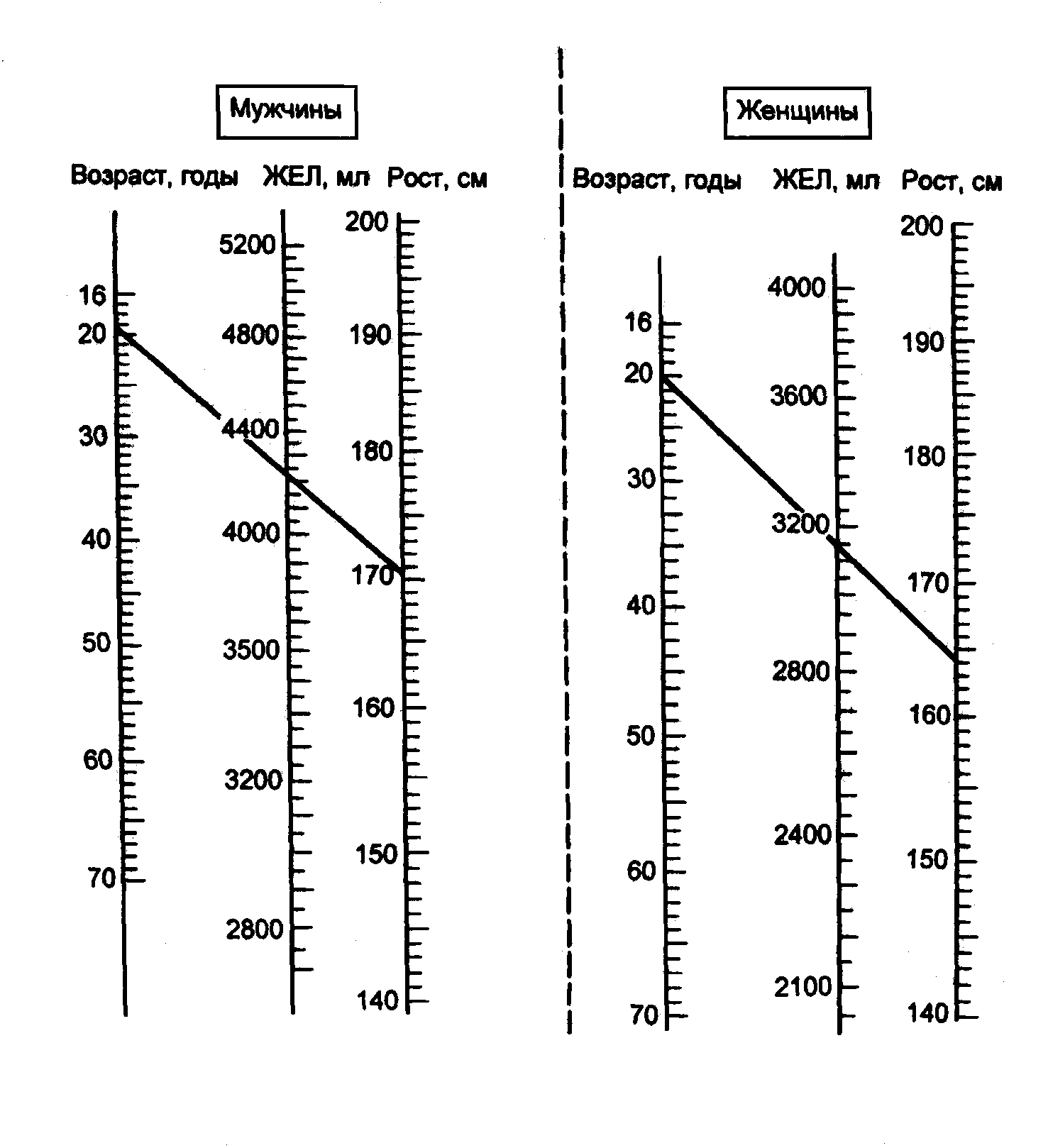
Рис. 2. Номограмма
для определения должных величин жизненной
емкости легких.
Расчет должной
ЖЕЛ (дЖЕЛ). Должную величину
ЖЕЛ можно также рассчитать по
соответствующей формуле:
0,052 Р – 0,028В – 3,2
(мужчины);
0,049 Р – 0,019В – 3,76
(женщины);
где, Р – рост в
сантиметрах; В – возраст; если вам менее
22 лет рассчитанную величину ДЖЕЛ нужно
снизить на 200 мл.
Дыхательный
объем (ДО),или глубина дыхания,
— объем вдыхаемого и выдыхаемого в
покое воздуха. Взяв в рот мундштук
спирометра, сделайте несколько (5—7)
спокойных выдохов, вдыхая через нос.
Суммарный результат разделите на
количество дыхательных движений.
У взрослых людей
ДО = 400— 500 мл, у детей 11—12 лет — около
200 мл, у новорожденных — 20—30 мл.
Резервный объем
выдоха (РОВЫД)
— максимальный объем, который можно
с усилием выдохнуть после спокойного
выдоха. Через 20—30 с свободного дыхания
в момент спокойного выдоха быстро
возьмите в рот мундштук аппарата и
сделайте максимально возможный выдох.
Резервный объем
вдоха (РОВД)— максимальный объем воздуха, который
можно дополнительно вдохнуть после
спокойного вдоха.
РОВД= ЖЕЛ –
(ДО + РОВЫД).
Остаточный
объем (ОО)— объем воздуха, остающийся
в легких даже после максимального
выдоха. Прямым способом определить ОО
невозможно. Принимают ОО = 500 — 1000 мл.
Общая емкость
легких (ОЕЛ)— количество воздуха,
находящееся в легких после максимального
вдоха.
ОЕЛ = ЖЕЛ + ОО.
Емкость вдоха
(Евд)— максимальный объем воздуха,
который можно вдохнуть после спокойного
выдоха.
Евд = ДО + РОВД.
Функциональная
остаточная емкость легких (ФОЕЛ)—
количество воздуха, остающегося в легких
после спокойного выдоха.
ФОЕЛ = ОЕЛ – РОВД.
Б. Расчет
динамических показателей внешнего
дыхания
Кроме статических
показателей, характеризующих степень
физического развития дыхательного
аппарата, существуют и дополнительные
— динамическиепоказатели,
дающие информацию об эффективности
вентиляции легких и функциональном
состоянии дыхательных путей.
Форсированная
жизненная емкость легких (ФЖЕЛ)—
количество воздуха, которое может быть
выдохнуто при форсированном выдохе
после максимального вдоха.
Определение
фактической ФЖЕЛ.После
максимального, медленного вдоха из
атмосферы сделайтевозможно быстрыймаксимальный выдох в спирометр. Сравните
вашу фактическую ЖЕЛ (см. предыдущую
работы) с ФЖЕЛ.
В норме разница
между ЖЕЛ и ФЖЕЛ равна 100—300 мл. Увеличение
этой разницы до 1500 мл и более указывает
на сопротивление току воздуха вследствие
сужения просвета мелких бронхов.
Продолжительность максимально быстрого
выдоха колеблется от 1,5 до 2,5 с.
Расчет должной
ФЖЕЛ.Должную величину ЖЕЛ
можно рассчитать по соответствующей
формуле:
0,0592 Р – 0,025В – 4,24
(мужчины); 0,0460Р – 0,024В – 2,852
(женщины);
где, Р – рост в
сантиметрах; В – возраст;
Частота дыхания
(ЧД)— количество дыхательных циклов
(вдох—выдох) в 1 мин. Подсчитайте у себя
число дыхательных циклов за одну минуту.
Минутный объем
дыхания (МОД)— количество
вентилируемого в легких воздуха за 1
мин.Фактический МОД определяют
исходя из измеренных дыхательных объемов
следующим образом:
МОД = ДО ЧД.
Должный минутный
объем (дМОД) можно рассчитать
по следующей формуле:
дМОД = ДОО / (7,07 40);
ДОО – это должный
основной обмен, который также рассчитывают
по формуле:
66,47 + 13,7 Р + 5Н – 6,75 А (мужчины);
65,59 + 19,59 Р + 1,85Н – 4,67А (женщины);
где, Р – масса
тела, кг, Н – рост, см, А – возраст, годы.
Альвеолярная
вентиляция— объем вдыхаемого воздуха,
поступающего в альвеолы.
АВ = 66-80 % от МОД.
Максимальная
вентиляция легких (МВЛ) – максимальное
количество воздуха вентилируемого в
легких за 1 минуту.Фактическая МВЛможет быть определена следующим образом:
МВЛ = ЖЕЛ ЧД
Однако её прямое
определение затруднено, так как очень
глубокое и частое дыхание в течение
минуты приведет к нарушению газового
состава крови и ухудшению самочувствия.
Поэтому максимальную ЧД целесообразно
определить при спокойной глубине
дыхания. В норме она должна составлять
70 – 100 л/мин.
Должная МВЛ
(дМВЛ) может быть рассчитана по
следующей формуле:
дМВЛ = дЖЕЛ 25 (мужчины); дМВЛ = дЖЕЛ26 (женщины);
Резерв дыхания
(РД)— показатель, характеризующий
возможности увеличения вентиляции.
МВЛ – МОД.
РД = —————— 100
МВЛ
В норме эта разность
составляет 85 – 90 % МВЛ.
Оформление
протокола.
1. Измерьтеуказанные статические и динамические
показатели внешнего дыхания. Результаты
измерения занесите в тетрадь.
2. Рассчитайте
должные величины показателей внешнего
дыхания, где это возможно и сравните их
с измеренными.
3. Если невозможно
рассчитать должную величину, сравните
измеренные фактические величины со
средними значениями показателей внешнего
дыхания (Таблица 1): Вычислите % отклонения
фактических величин от должных, Заполните
таблицу.:
Таблица 1. Средние
значения основных показателей внешнего
дыхания.
|
Показатель |
Должный |
Фактический |
% отклонения |
|
Частота дыхания |
16—18 в 1 мин |
||
|
Дыхательный |
500 мл |
||
|
Резервный объем |
1500-2000 мл |
||
|
Резервный объем |
800-1500 мл |
||
|
Остаточный объем |
1000-1500 мл |
||
|
Жизненная емкость |
3500-5000 мл |
||
|
Форсированная |
3000-7000 мл |
||
|
Общая максимальная |
4500-7000 мл |
||
|
Минутный объем |
8-12 л |
||
|
Максимальная |
70-100 л/мин |
||
|
Альвеолярная |
0,8 л/мин |
||
5. Сделайте
заключение о функциональном состоянии
системы внешнего дыхания.
——————————————————————————————————————————————-
——————————————————————————————————————————————-
——————————————————————————————————————————————-
——————————————————————————————————————————————-
——————————————————————————————————————————————-
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Использование метода спирометрии
Утратил силу — Архив

Версия: Клинические рекомендации РФ 2013-2017 (Россия)
Категории МКБ:
Болезни органов дыхания (J00-J99)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Российское респираторное общество
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ИСПОЛЬЗОВАНИЮ МЕТОДА СПИРОМЕТРИИ
ОПРЕДЕЛЕНИЕ
Спирометрия
представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров [1].
ПОКАЗАНИЯ [2]:
Диагностика:
1) установление причины респираторных жалоб больного, клинических симптомов либо отклонений в лабораторных показателях;
2) оценка влияния болезни на легочную функцию;
3) скрининг популяций людей с высоким риском легочных заболеваний;
4) предоперационная оценка риска;
5) оценка прогноза заболевания;
6) оценка функционального состояния перед участием пациента в программах с физическими нагрузками высокого уровня.
Наблюдение
1) оценка эффективности лечебных мероприятий;
2) мониторирование течения заболевания с нарушением легочной функции;
3) наблюдение за популяциями лиц, подвергающихся воздействию неблагоприятных факторов;
4) мониторирование побочных эффектов лекарств с известной способностью вызывать повреждения легких.
Экспертная оценка нетрудоспособности
1) обследование больного перед началом реабилитации;
2) оценка рисков как части экспертной оценки нетрудоспособности;
3) экспертная оценка состояния здоровья по другим юридическим поводам.
Общественное здоровье
1) эпидемиологические исследования;
2) расчет должных значений спирометрических показателей;
3) клинические исследования .
ПРОТИВОПОКАЗАНИЯ
Спирометрия не имеет абсолютных противопоказаний, но маневр форсированного выдоха следует выполнять с осторожностью:
1) у больных с развившимся пневмотораксом и в течение 2 нед после его разрешения [3];
2) в первые 2 недели после развития инфаркта миокарда, после офтальмологических и полостных операций [3];
3) выраженном продолжающемся кровохарканье [3];
4) тяжелой бронхиальной астме [3].
Лечение
ТЕХНИЧЕСКИЕ УСЛОВИЯ
Все спирометры должны удовлетворять минимальным техническим требованиям, которые достаточны для повседневной клинической практики. Соблюдение этих требований необходимо для точности измерений и минимизации вариабельности результатов. В отдельных ситуациях, например, в некоторых клинических исследованиях, объем технических требований может быть увеличен.
Спирометр должен позволить оценивать объем воздуха в течение ≥15 сек и измерять объемы не менее 8 л с точностью как минимум ± 3%, или ± 0,05 л, а воздушные потоки – от нуля до 14 л/с [2]. Для оптимального контроля за качеством измерений спирометр должен оснащаться дисплеем, на котором отражается кривая поток-объем или объем-время, для визуальной оценки каждого выполненного маневра перед началом следующего. Для оценки воспроизводимости повторных маневров в течение одного исследования желательно, чтобы все кривые в данном исследовании накладывались на дисплее друг на друга.
Калибровка спирометра
Все спирометрические параметры измеряют при условиях окружающей среды ATPS-условиях измерения (ambient temperature pressure saturated = лабораторные условия): температура (Татм.) и давление (Ратм.) окружающей среды, при полном насыщении водяным паром (РН2О = давление насыщенного пара при Tатм.). Далее необходимо преобразовать полученные данные в условия измерения BTPS (body temperature pressure saturated = условия организма): температура тела (37 °С = 310 K), окружающее давление (Pатм.) и полное насыщение водяным паром (РН2О = 6,3 кПа) [2]. При калибровке спирометра должны вноситься соответствующие поправки.
Как правило, все спирометры рассчитаны на работу при температуре окружающего воздуха не менее 17 °С и при снижении температуры ниже этого значения могут искажать результаты измерений. Если спирометр рассчитан на работу при более низких температурах, это должно быть указано в инструкции от производителя [2].
Перед началом работы необходимо калибровать спирометр (табл. 1); это неотъемлемая часть международных требований качественной лабораторной практики.
Калибровка – процедура, во время которой устанавливается взаимосвязь между параметрами потоков и объемов, рассчитанными сенсором, и реальными величинами. Помимо этого, существует процедура проверки калибровки, во время которой исследователь удостоверяется, что спирометр по-прежнему находится в пределах калибровки (±3% от параметров калибровки) [2]. Если спирометр не соответствует параметрам калибровки, выполняют новую калибровку.
Проверка калибровки проводится ежедневно или чаще, если это оговорено в инструкции от производителя.
Объем шприца, используемого для калибровки объема, должен составлять 3 литра и иметь точность ±15 мл, или ±0,5% от всего диапазона измерений [2]. Калибровка самого шприца проводится с периодичностью, указанной в инструкции от производителя. Кроме того, время от времени (например, ежемесячно) шприцы следует проверять на утечку воздуха; для этого надо попытаться опорожнить шприц при закрытом выходном отверстии. Внеплановые калибровки шприца должны проводиться при его повреждении.
Калибровочный шприц должен храниться в помещении с той же температурой и влажностью воздуха, что и в помещении, где проводится спирометрия. Лучше всего хранить калибровочный шприц рядом со спирометром, но вне доступа прямых солнечных лучей и вдали от источников тепла.
Калибровка объема должна выполняться не реже чем 1 раз в день однократным введением в спирометр 3 л воздуха из калибровочного шприца [2]. Благодаря ежедневной калибровке можно выявить нарушение точности измерений в пределах одного дня. В особых ситуациях (при скрининге больших популяций, быстром изменении температуры воздуха и т.д.) требуются более частые калибровки.
Спирометры, измеряющие поток и объем, должны ежедневно проверяться на предмет утечки воздуха. Обнаружить утечку можно, создавая постоянное положительное давление ≥3 см вод.ст. (0,3 кПа) на выходе спирометра (желательно с учетом загубника). При наличии утечки объем через 1 мин снизится более чем на 30 мл через 1 мин [2].
Спирометры, измеряющие объем, не реже 1 раза в 3 мес следует калибровать пошагово на протяжении всего измеряемого диапазона с помощью калибровочного шприца или другого эквивалентного стандартного объема. Измеренный объем должен отличаться от должного не более чем на ±3,5%, или на 65 мл [2].
Спирометры, измеряющие поток, должны калиброваться ежедневно с помощью 3-литрового шприца, который опорожняют как минимум трижды с тем, чтобы получить несколько потоков между 0,5 и 12 л/с. Объем воздуха при каждом потоке должен соответствовать требованиям точности на ±3,5% [2].
Таблица 1. Варианты и периодичность калибровки спирометра [2].
| Параметр | Минимальная периодичность | Действие |
| Объем | Ежедневно | Калибровка 3-литровым калибровочным шприцем |
| Утечка воздуха | Ежедневно | Постоянное давление 3 см вод.ст (0,3 кПа) в течение 1 мин |
| Линейность | Еженедельно | Тестирование как минимум при трех разных диапазонах потока |
| Время | 1 раз в 3 мес | Проверка механического счетчика времени с помощью секундомера |
| Программное обеспечение | Обновление версии | Регистрация данных инсталляции и выполнение теста у «известного» пациента |
МЕТОДИКА ИССЛЕДОВАНИЯ
Объем легких можно измерить двумя способами. В первом случае непосредственно измеряется объем вдыхаемого или выдыхаемого воздуха и время. Строится график зависимости объема легких от времени – кривая объем–время (спирограмма) (рис.1, А). В другом случае измеряется поток и время, а объем рассчитывают, умножая поток на время. Строится график зависимости объемной скорости потока от объема легких – кривая поток–объем (рис.1, Б). Таким образом, обе кривые отражают одинаковые параметры: интегральное выражение скорости воздушного потока дает объем, который, в свою очередь, можно представить как функцию времени. И наоборот, объем выдыхаемого воздуха можно дифференцировать относительно времени, чтобы определить скорость потока. Представление результатов спирометрии в виде кривой поток–объем является наиболее простым для интерпретации и наиболее информативным.
Спирометрическое исследование можно проводить при спокойном и при форсированном дыхании.
При спокойном дыхании необходимо оценить паттерн дыхания, определить жизненную емкость легких (ЖЕЛ) и ее составляющие: резервный объем выдоха (РОвыд) и емкость вдоха (Евд). ЖЕЛ – максимальный объем воздуха, который можно вдохнуть или выдохнуть – является основным показателем, получаемым при спирометрии на фоне спокойного дыхания. Измерение ЖЕЛ может быть проведено одним из нижеследующих способов [4]:
1. ЖЕЛ вдоха (ЖЕЛвд): измерение производится пациенту в расслабленном состоянии без излишней спешки, но в то же время проводящему исследование не следует умышленно сдерживать пациента. После полного выдоха делается максимально глубокий вдох.
2. ЖЕЛ выдоха (ЖЕЛвыд): измерение производится в аналогичной манере из состояния максимально глубокого вдоха до полного выдоха.
3. Двустадийная ЖЕЛ: ЖЕЛ определяется в два этапа как сумма емкости вдоха и резервного объема выдоха.
Для определения жизненной емкости легких рекомендуется измерять ЖЕЛвд; если же это невозможно, то в качестве альтернативы может быть использован показатель ЖЕЛвыд. Двустадийная ЖЕЛ не рекомендуется для рутинного использования; однако ее определение иногда может быть полезным при обследовании больных с тяжелой одышкой.
С помощью маневра форсированного выдоха измеряют форсированную жизненную емкость легких (ФЖЕЛ) и показатели объемной скорости воздушного потока.
Измерение ФЖЕЛ может быть проведено различными способами (максимальный вдох делается после спокойного или после полного выдоха, перед форсированным выдохом делается или нет пауза). Но предшествующий маневру ФЖЕЛ вдох оказывает существенное влияние на экспираторные скоростные показатели, поэтому для получения максимальных результатов исследования мы рекомендуем после спокойного выдоха делать максимально глубокий вдох и сразу же после этого без паузы выдохнуть весь воздух с максимальным усилием. Пауза на высоте вдоха может вызвать «стрессовое расслабление» со снижением эластической тяги и увеличением растяжимости дыхательных путей, что ведет к уменьшению скорости выдоха [4].
Маневр ФЖЕЛ можно разделить на 3 этапа: максимальный вдох, форсированный выдох и продолжение выдоха до конца исследования [2]. Рекомендуется, чтобы исследователь сначала продемонстрировал пациенту правильное выполнение маневра.
Все исследования легочной функции выполняются с носовым зажимом либо зажатием ноздрей пальцами, загубник спирометра следует плотно обхватить губами и зубами. После максимально глубокого вдоха (от уровня функциональной остаточной емкости) пациент должен сделать мощный выдох с максимальным усилием, продолжая его до полного опорожнения легких. Во время маневра рекомендуется словами и жестами поощрять пациента делать максимально мощный выдох и продолжать его максимально долго. В то же время следует внимательно наблюдать за пациентом во избежание нежелательных явлений, связанных с резким и глубоким выдохом (например, синкопальных состояний). Одновременно необходимо следить за графическим отражением результатов теста на дисплее спирометра, что позволяет визуально оценить качественность маневра. Если пациент жалуется на головокружение или другое ухудшение самочувствия, следует сделать паузу до исчезновения нежелательных явлений или прекратить исследование. Уменьшение усилия при форсированном выдохе приводит к завышению спирометрических показателей и неправильной интерпретации результатов исследования [2].
Подготовка к спирометрии
Перед началом исследования рекомендуется:
1) проверить калибровку спирометра;
2) задать пациенту вопросы о недавнем курении перед исследованием, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты;
3) измерить рост и вес пациента;
4) внести данные о пациенте в спирометр;
5) правильно усадить пациента перед спирометром: пациент должен сидеть с прямой спиной и слегка приподнятой головой. Спирометрию рекомендуется выполнять в положении пациента сидя в кресле с подлокотниками, но без колесиков. Если особые обстоятельства требуют проведения исследования в положении пациента стоя или каком-либо другом, это должно отражаться в протоколе исследования.
6) объяснить и показать пациенту, как правильно выполнить дыхательный маневр;
7) при наличии у пациента съемных зубных протезов не рекомендуется снимать их перед исследованием, чтобы не нарушать геометрию ротовой полости. Однако иногда плохо установленные протезы не позволяют пациенту герметично обхватывать загубник и становятся причиной утечки воздуха; в этой ситуации рекомендуется повторить дыхательный маневр после снятия протезов [2].
Курение пациента должно быть исключено как минимум за 1 час, употребление алкоголя – за 4 ч до исследования, значительные физические нагрузки – за 30 мин до исследования. Одежда пациента не должна стягивать грудную клетку и живот. В течение 2 ч перед исследованием не рекомендуется обильный прием пищи [3].
Критерии качества спирометрии
Начало исследования. Начало теста (нулевая точка, от которой начинается измерение всех временнЫх параметров спирометрии) определяется методом обратной экстраполяции. Согласно этому методу, нулевая точка – это точка пересечения касательной линии к кривой объем-время до горизонтальной оси (рис. 2). Объем экстраполяции не должен превышать 5% от ФЖЕЛ, или 0,150 л [2]. Увеличение объема экстраполяции происходит при медленном начале маневра форсированного выдоха.
Завершение исследования. Для оценки достаточного экспираторного усилия пациента и определения момента завершения теста рекомендуется использовать 2 критерия:
1) пациент не может продолжать выдох. Несмотря на активную словесную стимуляцию продолжать выдох как можно дольше пациент может прекратить дыхательный маневр в любой момент, особенно при появлении дискомфортных ощущений.
2) объем на кривой объем-время перестает меняться (<0,025 л за ≥1 сек) (кривая достигает плато), при этом длительность выдоха у детй от 5 до 10 лет не менее 3 сек, а у детей старше 10 лет и у взрослых не менее 6 сек. У пожилых пациентов с выраженной бронхиальной обструкцией для достижения плато нередко требуется больше 6 сек, однако даже в этой ситуации не рекомендуется продолжать выдох больше 15 сек. С другой стороны, плато может быть достигнуто слишком рано даже при продолжительности форсированного выдоха более 6 сек, если пациент перекрывает дыхательные пути надгортанником [2].
При несоблюдении критериев завершения теста полученные результаты не могут расцениваться как приемлемые. В то же время раннее завершение теста не является поводом для полного исключения результатов данного маневра из анализа; показатель ОФВ1, полученный в маневре с ранним завершением выдоха, вполне приемлем.
Кашель не должен прерывать дыхательный маневр. Кашель в первую секунду форсированного выдоха влияет на величину объема форсированного выдоха за первую секунду (ОФВ1).
Утечка воздухи из ротовой полости. При неплотном прилегании губ к загубнику возникает утечка воздуха из ротовой полости, что приводит к занижению спирометрических показателей. Некоторым пациентам со слабостью мышц, перенесшим мозговой инсульт или просто пожилого возраста трудно поддерживать герметичный обхват загубника губами в течение всего исследования; в таких ситуациях рекомендуется, чтобы пациент дополнительно фиксировал губы вокруг загубника пальцами рук. Иногда причиной утечки могут быть съемные зубные протезы; в этом случае рекомендуется проводить исследование со снятыми протезами.
Обструкция загубника языком возникает, если язык попадает перед загубником.
Для получения воспроизводимых результатов необходимо получить не менее трех технически удовлетворительных маневра, соответствующих перечисленным критериям приемлемости (рис. 3).
Воспроизводимость дыхательных маневров. Помимо технической приемлемости каждого маневра, необходимо оценить степень вариабельности между ними (воспроизводимость). Критерии воспроизводимости включают [2]:
– разница между двумя наибольшими ФЖЕЛ ≤150 мл;
– разница между двумя наибольшими ОФВ1 ≤150 мл;
Если абсолютные значения ФЖЕЛ не превышают 1 л, допустимая разница между маневрами должна составлять не более 100 мл.
Если разница между выполненными технически приемлемыми маневрами не соответствует этим критериям, рекомендуется провести дополнительные маневры, однако нежелательно выполнять за одно исследование более 8 маневров. Иногда между маневрами пациенту следует дать отдохнуть в течение нескольких минут.
Показатели спирометрии
С помощью маневра форсированного выдоха измеряют ФЖЕЛ и показатели объемной скорости воздушного потока (ОФВ1, отношение ОФВ1/ФЖЕЛ, максимальную усредненную объемная скорость – СОС25-75, максимальные объемные скорости на уровнях 25, 50 и 75% ФЖЕЛ, ПОСвыд) [4].
Форсированная жизненная емкость легких (ФЖЕЛ)
ФЖЕЛ – максимальный объем воздуха, который человек может выдохнуть после максимально глубокого вдоха. ФЖЕЛ снижается при многих видах патологии, а повышается только в одном случае – при акромегалии. При этом заболевании все остальные легочные параметры остаются нормальными.
Причины снижения ФЖЕЛ:
1. Патология легочной ткани (резекция легких, ателектаз); состояния, при которых уменьшается растяжимость легочной ткани (фиброз, застойная сердечная недостаточность). При обструктивных легочных заболеваниях ФЖЕЛ также снижается за счет замедления опорожнения легких.
2. Патология плевры и плевральных полостей (утолщение плевры, плевральный выпот, опухоли плевры с распространением на легочную ткань).
3. Уменьшение размеров грудной клетки. Легкие не могут расправляться и спадаться в полной мере, если движения грудной стенки (в том числе брюшного компонента) ограничены.
4. Нарушение нормальной работы дыхательных мышц, в первую очередь диафрагмы, межреберных мышц и мышц брюшной стенки, которые обеспечивают расправление и опустошение легких.
Таким образом, нетрудно установить причину снижения ФЖЕЛ в каждом конкретном случае.
Следует помнить, что ФЖЕЛ – это максимальная форсированная экспираторная жизненная емкость легких, у больных с обструктивными заболеваниями легких ФЖЕЛ может быть существенно меньше, чем ЖЕЛ, измеренная при спокойном дыхании.
При тяжелых обструктивных заболеваниях легких время выдоха может превышать 15-20 секунд, а экспираторный поток в конце маневра может быть настолько мал, что спирометр с трудом воспринимает его. Выполнение длительного форсированного выдоха может быть затруднительным и вызывать неприятные ощущения у пациента. Во избежание этих явлений вместо ФЖЕЛ в последнее время используют показатель ОФВ6 – объем воздуха, выдыхаемого за 6 секунд. У здоровых лиц ОФВ6 ненамного меньше ФЖЕЛ. Кроме того, ОФВ6 лучше воспроизводим, чем ФЖЕЛ. Отношение ОФВ1/ОФВ6 отражает степень ограничения воздушного экспираторного потока и позволяет прогнозировать снижение ОФВ1 у курильщиков. В отличие от маневра ФЖЕЛ, более короткий маневр ОФВ6, не требующий достижения плато на кривой объем-время, снижает риск развития синкопальных состояний у тяжелых больных во время исследования и уменьшает утомляемость как пациента, так и медицинского персонала. Вместе с тем должные величины ОФВ6 не вполне разработаны, поэтому пока рекомендуется по-прежнему оперировать традиционным ФЖЕЛ.
Объем форсированного выдоха за 1 секунду (ОФВ1)
Из всех показателей наиболее важным является максимальный объем воздуха, который человек может выдохнуть за первую секунду маневра ФЖЕЛ – ОФВ1. Он относительно независим от усилия, приложенного во время маневра выдоха, и отражает свойства легких и дыхательных путей. ОФВ1 – наиболее воспроизводимый, часто используемый и самый информативный показатель спирометрии.
При снижении скорости воздушного потока, например, при эмфиземе, ХОБЛ, бронхиальной астме, муковисцидозе, ОФВ1 снижается соответственно тяжести обструкции. ФЖЕЛ при этом также уменьшается, но, как правило, в меньшей степени. При рестриктивных нарушениях (ограничении расправления легких), например при легочном фиброзе, ОФВ1 также снижается. Возникает вопрос: как различить, что явилось причиной снижения ОФВ1 – рестрикция или обструкция? Для ответа на этот вопрос необходимо вычислить соотношение ОФВ1/ФЖЕЛ.
Соотношение ОФВ1/ФЖЕЛ
Важным спирометрическим показателем является отношение ОФВ1/ФЖЕЛ, которое обычно выражается в процентах и является модификацией индекса Тиффно (ОФВ1/ЖЕЛвд, где ЖЕЛвд – максимальный объем воздуха, который можно вдохнуть после полного спокойного выдоха). Объем воздуха, выдыхаемый за первую секунду, представляет собой достаточно постоянную долю ФЖЕЛ независимо от размера легких. У здорового человека это соотношение составляет 75–85%, но с возрастом скорость выдоха снижается в большей степени, чем объем легких, и отношение несколько уменьшается. У детей, наоборот, скорости воздушных потоков высокие, поэтому соотношение ОФВ1/ФЖЕЛ у них, как правило, выше – около 90%. При обструктивных нарушениях отношение ОФВ1/ФЖЕЛ снижается, поскольку ОФВ1 снижается соответственно тяжести обструкции. ФЖЕЛ при этом также уменьшается, но, как правило, в меньшей степени. При легочной рестрикции без обструктивных изменений ОФВ1 и ФЖЕЛ снижаются пропорционально, следовательно, их соотношение будет в пределах нормальных величин или даже немного выше. Таким образом, при необходимости дифференцировать обструктивные и рестриктивные нарушения оценивают соотношение ОФВ1/ФЖЕЛ.
Другие показатели максимального экспираторного потока
СОС25-75 – средняя объемная скорость в средней части форсированного экспираторного маневра между 25% и 75% ФЖЕЛ. Этот показатель можно измерить непосредственно по спирограмме либо рассчитать по кривой поток–объем. Некоторые исследователи считают, что СОС25-75 более чувствителен, чем ОФВ1, при диагностике ранних стадий бронхиальной обструкции [20], однако он имеет более широкий диапазон нормальных значений.
Максимальные объемные скорости экспираторного потока (МОС25, МОС50 и МОС75) на разных уровнях ФЖЕЛ (25%, 50% и 75%, соответственно) (см. рис. 1, В) не обладают высокой воспроизводимостью, подвержены инструментальной ошибке и зависят от приложенного экспираторного усилия, поэтому не играют существенной роли при определении типа и тяжести нарушений легочной вентиляции.
Пиковая объемная скорость выдоха (ПОСвыд), которая также называется максимальной экспираторной скоростью – показатель, который измеряется в течение короткого отрезка времени сразу после начала выдоха и выражается либо в л/мин, либо в л/сек. ПОСвыд в большей степени, чем другие показатели, зависит от усилия пациента: для получения воспроизводимых данных пациент должен в начале выдоха приложить максимум усилия. Существуют недорогие портативные приборы (пикфлоуметры) для измерения ПОСвыд в домашних условиях и самоконтроля пациентами своего состояния, что получило широкое распространение у больных с бронхиальной астмой.
Все эти показатели, как и ОФВ1, могут снижаться и у больных с рестриктивными нарушениями.
Максимальные инспираторные потоки
Современные спирометры измеряют не только экспираторные, но и инспираторные потоки, в первую очередь, максимальный инспираторный поток (или пиковая объемная скорость вдоха – ПОСвд). При этом испытуемый выполняет маневр ФЖЕЛ и затем делает максимально быстрый и полный вдох, который отражается спирометром в виде инспираторной кривой. Сочетание кривых вдоха и выдоха дает полную петлю поток–объем.
При повышенном сопротивлении дыхательных путей снижаются как экспираторные, так и инспираторные максимальные потоки. Однако в отличие от выдоха, при котором максимальные потоки ограничены, не существует механизмов, ограничивающих максимальные инспираторные потоки. Поэтому ПОСвд в большой степени зависит от приложенного усилия, а ее измерение не получило широкого распространения, за исключением выявления патологии верхних дыхательных путей.
Особенности спирометрии у детей
Спирометрия может выполнять у детей не моложе 5 лет [2]. Большинство детей начиная с возраста 9 лет способны выполнить маневр форсированного выдоха, удовлетворяющий тем же критериям, которые применимы у взрослых пациентов [5], однако для детей до 9 дет необходимо соблюдать некоторые правила. Желательно, чтобы специалист, обследующий ребенка, имел опыт выполнения функциональных исследований у детей. В лаборатории, занимающейся обследованием маленьких детей, должна быть очень доброжелательная атмосфера, можно использовать игрушки, соответствующие возрасту маленьких пациентов. Перед началом исследования ребенку следует объяснить в доступной манере, что он должен делать. Хорошие результаты дает применение визуальной «обратной связи» (изображение свечей или других картинок на дисплее спирометра, меняющихся при выполнении ребенком форсированного выдоха). Даже если первые попытки были неудачными, продолжение исследования в большинстве случаев позволяет ребенку привыкнуть к обстановке и лучше выполнить дыхательный маневр. Не рекомендуется обследовать детей в лабораториях для взрослых пациентов, в которых обстановка не адаптирована к особенностям детей [2].
Во время тестирования исследователь должен внимательно наблюдать за ребенком для своевременного устранения утечки воздуха и контроля за правильностью выполнения дыхательного маневра. [5]. Для оценки качества выполненного маневра, как и у взрослых, используют метод обратной экстраполяции. Если объем обратной экстраполяции превышает 80 мл, или 12,5 % ФЖЕЛ, этот маневр может быть сохранен для дальнейшего анализа при отсутствии других дефектов [5]. Для детей младшего возраста преждевременным завершением маневра форсированного выдоха считается прекращение маневра на уровне более 10% от пиковой скорости выдоха. ФЖЕЛ и форсированные экспираторные потоки, полученные в таком маневре, не должны использоваться для анализа [5].
В идеале, при проведении спирометрии ребенку достаточно получить 2 приемлемых кривых поток-объем, в которых ФЖЕЛ и ОФВ1 отличаются не более чем на 0,1 л, или 10% от максимальных значений. Но даже при получении единственной кривой, удовлетворяющей техническим требованиям, она может использоваться для анализа, однако в протоколе исследования должно быть отражено число технически удовлетворительных маневров и степень воспроизводимости результатов. Как и у взрослых, у детей для анализа выбирают кривую с максимальными значениями ФЖЕЛ и ОФВ1 [5].
У детей моложе 6 лет не должны использоваться должные величины, применяемые у взрослых пациентов. В литературе предложены несколько различных уравнений для расчета должных величин у детей этого возраста [5].
ИНТЕРПРЕТАЦИЯ РЕЗУЛЬТАТОВ
Выбор результата для анализа
ФЖЕЛ и ОФВ1 выбирают не менее чем из трех воспроизводимых технически приемлемых маневров. Результаты исследования анализируют по маневру с максимальными ФЖЕЛ и ОФВ1 [2].
Должные величины
Существуют различные таблицы и формулы для расчета должных величин показателей спирометрии. В большинстве случаев исследования по разработке должных величин ограничиваются уравнениями расчета средних значений, которые получают при обследовании здоровых некурящих людей. Практика использования 80% от должных значений в качестве фиксированного значения для нижней границы нормальных значений (НГН) ФЖЕЛ и ОФВ1 приемлема у детей, но может приводить к существенным ошибкам при интерпретации функции легких у взрослых. Использование 70% в качестве нижней границы нормы для отношения ОФВ1/ФЖЕЛ приводит к значительному числу ложно-положительных результатов (гиподиагностике ХОБЛ) у мужчин в возрасте старше 40 лет и у женщин старше 50 лет и к гипердиагностике ХОБЛ у пожилых лиц, никогда не куривших и не имеющих характерных клинических симптомов. Как известно, с возрастом соотношение ОФВ1/ФЖЕЛ снижается, поэтому некоторые авторы для диагностики ХОБЛ у людей старше 70 лет рекомендуют использовать для ОФВ1/ФЖЕЛ 65% порог нормы.
Для скоростных показателей НГН составляет 60% от должных значений.
При выборе должных значений необходимо сравнить данные, получаемые с помощью выбранных уравнений должных значений, с собственными измерениями, проведенными на репрезентативной выборке здоровых лиц. Следует выбрать те уравнения должных значений, при которых у взрослых разница между измеренными и рассчитанными значениями является минимальной. У детей ориентируются на минимальную разницу логарифмов измеренных и рассчитанных значений. Чтобы быть уверенным, что выбранные должные значения приемлемы, необходимо обследовать достаточно большое число добровольцев (около 100). К сожалению, это трудновыполнимо для большинства лабораторий.
При использовании должных величин следует избегать экстраполяции за указанный диапазон роста и возраста. Если все же возраст или рост пациента выходят за границы популяции, для которой были разработаны должные значения, то в интерпретации необходимо указать, что была проведена экстраполяция.
Должные величины зависят от антропометрических параметров (в основном от роста), пола, возраста, расы. Чем выше человек, тем больше его легкие и протяженность дыхательных путей и, следовательно, максимальная экспираторная скорость. При вычислении нормальных значений для людей с кифосколиозом вместо роста в формулу следует поставить размах рук. У женщин объем легких меньше, чем у мужчин такого же роста. С возрастом эластичность легочной ткани снижается, в результате происходит снижение объема и скорости выдоха. Вместе с тем следует принимать во внимание и индивидуальные вариации нормы. Например, легочные заболевания могут возникать у людей с исходными показателями легочных объемов и потоков выше среднего уровня и, несмотря на снижение их на фоне заболевания относительно исходных значений, они по-прежнему могут оставаться в пределах, нормальных для популяции в целом.
Анализ результатов спирометрии
Интерпретация результатов спирометрии строится на анализе основных спирометрических параметров (ОФВ1, ЖЕЛ, ОФВ1/ЖЕЛ).
Интерпретация результатов функционального исследования должна быть четкой, краткой и информативной. Простая констатация фактов, что какие-то показатели в норме, а какие-то снижены, не годится. В идеале, к интерпретации результатов функционального исследования должны применяться принципы клинического принятия решения, где вероятность болезни после проведения исследования оценивается с учетом вероятности болезни до проведения исследования, качества исследования, вероятности ложно-положительной и ложно-отрицательной интерпретации, и, наконец, непосредственно результатов исследования и должных значений. Это часто невозможно, потому что интерпретация многих, если не большинства, исследований проводится при отсутствии какой-либо клинической информации. Чтобы улучшить ситуацию, по возможности следует спрашивать врачей, направляющих пациента на исследование, на какой клинический вопрос необходимо ответить, а также до исследования поинтересоваться у пациента, почему его направили в лабораторию. В этом отношении также желательно записать респираторные симптомы (например, кашель, мокрота, хрипы и одышка), недавнее использование бронхорасширяющих препаратов, анамнез курения.
Интерпретация будет более точной при учете клинического диагноза, данных рентгенограммы грудной клетки, концентрации гемоглобина и любых подозрений на нейромышечные заболевания или обструкцию верхних дыхательных путей.
Обструктивные вентиляционные нарушения
Наиболее частое показание к проведению спирометрического исследования – выявление обструкции дыхательных путей и оценка ее выраженности. Обструктивный тип вентиляционных нарушений характеризуется снижением соотношения ОФВ1/ФЖЕЛ при нормальной ФЖЕЛ. Патофизиологической основной снижения максимального экспираторного потока при бронхиальной обструкции является повышение сопротивления дыхательных путей, однако при недостаточном усилии, приложенном пациентом во время выполнения маневра ФЖЕЛ, максимальный экспираторный поток также будет снижен. Дифференцировать эти ситуации можно при количественной оценке усилия пациента, измерив плевральное давление (с помощью внутрипищеводного баллона) или компрессионный объем при проведении бодиплетизмографии.
Ранними признаками обструктивных нарушений вентиляции у пациентов без клинических проявлений, возможно, могут служить изменение формы экспираторной кривой поток-объем и снижение скоростных показателей, измеренных при низких легочных объемах во время теста ФЖЕЛ (СОС25-75, МОС50, МОС75) (рис.4), однако в настоящее время не существует убедительных доказательств существования таких корреляционных связей. Более того, значительная вариабельность показателей затрудняет интерпретацию индивидуальных отклонений от должных значений.
При обструктивных нарушениях происходит снижение экспираторных потоков, и кривая пациента располагается под должной кривой (см. рис.4). Кроме того, обычное линейное снижение скорости потока на кривой поток-объем нарушается, ее нисходящее колено приобретает вогнутую форму. Нарушение линейности нижней половины кривой поток-объем является характерной чертой обструктивных нарушений вентиляции и предполагает наличие бронхиальной обструкции, даже когда ФЖЕЛ и ОФВ1 не выходят за пределы нормальных значений. Выраженность изменений формы кривой зависит как от тяжести обструктивных нарушений, так и от нозологической формы. Причиной этого чаще всего является сужение просвета дыхательных путей при бронхиальной астме, ХОБЛ, эмфиземе, муковисцидозе, сдавление крупных бронхов и трахеи опухолью извне, стенозирование эндофитно растущей опухолью, рубцовой тканью, инородным телом. При подозрении на бронхиальную астму следует провести бронходилатационный тест, а при необходимости – бронхоконстрикторный тест. Для оценки выраженности эмфиземы следует исследовать общую емкость легких и диффузионную способность легких.
Особое внимание следует уделить синхронному снижению ОФВ1 и ФЖЕЛ, при котором отношение ОФВ1/ФЖЕЛ остается нормальным или почти нормальным. Такие изменения спирограммы чаще всего наблюдаются, если пациент делает вдох или выдох не полностью или если поток настолько медленный, что для выдыхания всего воздуха из легких требуется слишком большая продолжительность выдоха. В таком случае дистальный отдел кривой поток-объем будет вогнутым (МОС75 снижена). Измерение ЖЕЛ (инспираторной или экспираторной) поможет более точно оценить отношение ОФВ1 к максимальному объему легких. Другая возможная причина одновременного снижения ОФВ1 и ФЖЕЛ – коллапс мелких дыхательных путей в начале выдоха. Если такие изменения наблюдаются при выполнении маневра с максимальным усилием, достоверный прирост ОФВ1 после ингаляции бронхолитика подтвердит наличие экспираторного коллапса. Достоверное увеличение ОФВ1, ФЖЕЛ или обоих параметров после ингаляции бронхолитика свидетельствует об обратимости обструктивных нарушений.
Обструкция верхних дыхательных путей. Форма максимальной кривой поток-объем существенно отличается от должной при обструкции верхних дыхательных путей. Своеобразная форма кривой поток-объем при поражениях верхних дыхательных путей обусловлена различным воздействием динамических факторов на экстра- и интраторакальные дыхательные пути. На экстраторакальные дыхательные пути влияет атмосферное давление, на интраторакальные – внутриплевральное. Разница между внешним давлением (атмосферным или плевральным) и давлением внутри дыхательных путей называется трансмуральным давлением. Положительное трансмуральное давление создает компрессию и уменьшает просвет дыхательных путей. Наоборот, отрицательное трансмуральное давление поддерживает дыхательные пути открытыми, увеличивая их просвет. Если обструкция возникает только во время вдоха либо выдоха, она считается переменной. Если воздушные потоки снижены во время обеих фаз дыхания, обструкция называется фиксированной.
Переменная экстраторакальная обструкция (например, при параличе голосовых связок, увеличении щитовидной железы) вызывает избирательное ограничение воздушного потока при вдохе. Во время выдоха давление внутри дыхательных путей увеличивается и превышает атмосферное, воздействующее на зону поражения снаружи, поэтому экспираторный поток меняется мало. Во время вдоха наблюдается обратная картина: атмосферное давление значительно превышает давление в дыхательных путях, что приводит к снижению инспираторных потоков. Изменения инспираторных потоков хорошо видны на кривой поток–объем (рис. 5, А).
При переменной интраторакальной обструкции (например, при опухоли нижнего отдела трахеи (ниже яремной ямки грудины), трахеомаляции, гранулематозе Вегенера или редицивирующем полихондрите) высокое внутриплевральное давление во время форсированного выдоха превышает давление в дыхательных путях, что приводит к выраженному сужению их просвета с критическим снижением экспираторных потоков. Инспираторные потоки могут мало меняться, если плевральное давление более отрицательное, чем давление в дыхательных путях. Характерная кривая поток–объем представлена на рисунке 5, Б.
При фиксированной обструкции (например, при опухолях на любом уровне верхних дыхательных путей или параличе голосовых связок с фиксированным стенозом, рубцовых стриктурах) инспираторные и экспираторные потоки нарушаются почти в одинаковой степени. Локализация поражения не имеет значения, поскольку размеры трахеи при этом не зависят от давления внутри и снаружи дыхательных путей (рис.5, В).
Для характеристики вышеуказанных поражений верхних дыхательных путей используются различные показатели, например, соотношение инспираторных и экспираторных потоков на уровне 50% жизненной емкости (МОС50вд/МОС50выд, в норме это соотношение приблизительно равно 1,5). Это соотношение наиболее значительно меняется при переменной экстраторакальной обструкции и неспецифично для другой патологии (рис.5). При подозрении на изолированную обструкцию верхних дыхательных путей следует подтвердить диагноз эндоскопически или рентгенологически.
Классификация тяжести обструктивных вентиляционных нарушений
В большинстве случаев функция легких во многом определяет способность больного к повседневной физической активности, качество жизни и прогноз заболевания, в том числе риск летального исхода не только от заболеваний органов дыхания, но и от сердечно-сосудистой патологии. Было показано, что у лиц некоторых профессий ОФВ1 и ОФВ1/ФЖЕЛ являются независимыми факторами риска летального исхода, в том числе от заболеваний органов дыхания. Кроме того, мета-анализ шести обзоров, посвященных смертности в различных профессиональных группах в Великобритании, продемонстрировал, что существует связь между риском смерти от ХОБЛ и ОФВ1. Пациенты, ОФВ1 которых при начальном обследовании был ниже среднего значения более чем на 2 SD, по сравнению с пациентами, ОФВ1 которых был не ниже 1 SD от среднего, имели в 12 раз более высокий риск смерти от ХОБЛ, в 10 раз – от неопухолевых легочных заболеваний и вдвое – от сосудистых заболеваний в течение 20-летнего периода наблюдения. Доказано, что в большинстве случаев ОФВ1 коррелирует с тяжестью симптомов и прогнозом заболевания, тем не менее корреляции не позволяют точно предсказывать тяжесть и течение болезни у конкретного пациента.
Для оценки тяжести обструктивных нарушений в большинстве случаев используют степень отклонения ОФВ1 от должного значения (табл. 2). Эту классификацию не применяют у пациентов с обструкцией верхних дыхательных путей, когда даже слабо выраженная обструкция может быть опасна для жизни.
Для определения тяжести обструктивных нарушений не рекомендуется использовать отношение ОФВ1/ФЖЕЛ, поскольку при прогрессировании заболевания ОФВ1 и ФЖЕЛ могут снижаться синхронно, а их соотношение останется при этом нормальным. Тем не менее, отношение ОФВ1/ФЖЕЛ помогает оценить тяжесть вентиляционных нарушений у людей с исходно большим объемом легких. В этих случаях ОФВ1/ФЖЕЛ может быть очень низким (50 % и менее), а ОФВ1 будет соответствовать обструкции легкой степени.
Таблица 2. Классификация тяжести обструктивных нарушений легочной вентиляции
| ОФВ1, %должн. | |
| Легкие | >70% |
| Умеренные | 60 – 69% |
| Среднетяжелые | 50 – 59% |
| Тяжелые | 35 – 49% |
| Крайне тяжелые | < 35% |
Рестриктивные вентиляционные нарушения
Рестриктивные нарушения вентиляции обусловлены процессами, снижающими растяжимость легких и, следовательно, ограничивающими наполнение легких воздухом. В начале развития патологических нарушений, когда объем легких еще не снижен, скоростные показатели и отношение ОФВ1/ФЖЕЛ могут увеличиваться вследствие того, что паренхима легких оказывает большее растягивающее действие на дыхательные пути: просвет бронхов увеличивается относительно объема легких. При прогрессировании заболевания происходит уменьшение воздушности легочной ткани. Это проявляется снижением ЖЕЛ, кривая поток-объем становится высокой и узкой (рис. 6, А). Пиковая объемная скорость обычно остается нормальной, после пика наблюдается быстрое линейное снижение потока. Форма кривой может и не меняться, а представлять собой пропорционально уменьшенную копию должной кривой, как, например, при пневмонэктомии (рис. 6, Б).
Рестриктивные нарушения могут встречаться при интерстициальных заболеваниях легких, обширной воспалительной инфильтрации легочной ткани, гипоплазии и ателектазах легкого, после резекции легочной ткани. При подозрении на интерстициальные заболевания легких следует измерить диффузионную способность легких и общую емкость легких. К рестрикции также может приводить и внелегочная патология, например, поражение грудного отдела позвоночника, ребер, дыхательной мускулатуры; высокое стояние диафрагмы, что делает невозможным выполнение глубокого полноценного вдоха; нарушение регуляции дыхания при угнетении дыхательного центра наркотическими препаратами или его повреждении опухолью, кровоизлиянием. При подозрении на мышечную слабость как причину рестрикции следует измерить силу дыхательных мышц. Кроме того, у больных с выраженной мышечной слабостью ФЖЕЛ, измеренная в вертикальном положении и в положении лежа, будет существенно различаться из-за воздействия гравитации на органы брюшной полости. В норме ФЖЕЛ в положении лежа на 5-10% меньше, чем в положении сидя. При выраженной диафрагмальной дисфункции эта разница превышает 30%.
Для диагностики рестриктивных нарушений недостаточно спирометрического исследования, а следует выполнить бодиплетизмографию и измерить легочные объемы.
Смешанные вентиляционные нарушения
Смешанные нарушения легочной вентиляции развиваются при сужении просвета дыхательных путей на фоне уменьшения легочных объемов. При этом спирометрия будет регистрировать одновременное снижение ФЖЕЛ, ОФВ1 и ОФВ1/ФЖЕЛ.
Для уточнения характера функциональных нарушений необходимо выполнять бодиплетизмографию с измерением легочных объемов.
БРОНХОДИЛАТАЦИОННЫЙ ТЕСТ
При первичном исследовании функции дыхания почти всегда желательно выполнить бронходилатационный тест (или бронходилатационную пробу), то есть повторить спирометрию после ингаляции бронходилататора.
Показания для проведения бронходилатационного теста:
1. установление обратимости бронхиальной обструкции, включая пациентов с нормальными показателями исходной спирометрии;
2. определение потенциального эффекта бронхолитической терапии;
3. мониторирование динамики легочной функции у больных с хроническими респираторными заболеваниями при длительном (многолетнем) наблюдении.
Противопоказаний к проведению бронходилатационного теста не существует за исключением тех ситуаций, в которых противопоказано выполнение спирометрии, и случаев непереносимости бронхорасширяющих препаратов. Если пациент не переносит β2-агонисты, то в качестве бронходилататора можно использовать М-холинолитик короткого действия.
Методика проведения бронходилатационного теста
Реакция на бронходилататор является интегральной физиологической реакцией, в которую вовлечены эпителий дыхательных путей, нервы, медиаторы и гладкие мышцы.
Если врач ставит задачей исследовать обратимость бронхиальной обструкции, то перед проведением бронходилатационного теста следует прекратить использование любых бронхорасширяющих препаратов на срок, соответствующий длительности их действия. Короткодействующие ингаляционные β2-агонисты (сальбутамол, фенотерол) и антихолинергические препараты (ипратропия бромид) следует отменить за 4-6 ч, пролонгированные β2-агонисты (сальметерол, формотерол) и метилксантины – за 12 ч, пролонгированные холинолитики (тиотропия бромид, гликопиррония бромид) – за 24 ч до исследования [2]. Если препараты отменить нельзя, то в протоколе исследования указывают название препарата, дозу и время последней ингаляции.
Если бронходилатационный тест проводится с целью выявить возможность дополнительного улучшения легочной функции на фоне базисной терапии заболевания, то вся плановая терапия сохраняется перед исследованием в обычном для пациента режиме [2].
Курение не допускается в течение 1 ч до и на протяжении всего тестирования.
Бронходилатационный ответ зависит от многих факторов, определяющих достоверность результатов: выбора бронходилататора и его дозы (чем выше доза, тем больше ответ), времени, прошедшего после ингаляции (как правило, реакция измеряется на пике действия препарата), способа доставки препарата в дыхательные пути (дозированный аэрозоль или небулайзер), соблюдения критериев воспроизводимости как исходной, так и повторной спирометрии и способа расчета бронходилатационного ответа. На сегодняшний день не существует единого стандарта выбора бронходилататора, дозы или способа его применения при проведении бронходилатационного теста. Однако можно минимизировать внутри- и межлабораторные различия при использовании дозированных аэрозольных ингаляторов, если придерживаться стандартных рекомендаций. Для достижения максимально возможной бронходилатации рекомендуется использовать короткодействующие β2-агонисты, например сальбутамол, в виде дозированного аэрозольного ингалятора в максимальной разовой дозе 400 мкг (четыре ингаляции по 100 мкг с интервалом в 30 сек) или фенотерол в максимальной разовой дозе 400 мкг (4 ингаляции по 100 мкг с интервалом в 30 сек) с помощью спейсера, с соблюдением всех правил ингаляционной техники для дозированных аэрозольных ингаляторов (после спокойного неполного выдоха – плавный максимально глубокий вдох с активацией ингалятора (нажатием на клавишу) одновременно с началом вдоха, задержка дыхания на высоте вдоха на 10 сек). Без использования спейсера вдыхаемая фракция аэрозоля меньше и ее величина в значительной степени зависит от синхронизации вдоха с активацией ингалятора. Повторную спирометрию проводят через 15 минут. При использовании М-холинолитика в качестве бронходилататора максимальная разовая доза составляет 160 мкг (4 дозы по 40 мкг) или их комбинации; повторную спирометрию выполняют через 30 мин [2, 7].
Интерпретация результатов бронходилатационного теста
Обратимость бронхиальной обструкции определяется по изменению ОФВ1 или ФЖЕЛ. Другие показатели спирометрии, в том числе потоки, измеренные на разных уровнях ФЖЕЛ (МОС25, МОС50, МОС75, СОС25-75), не используются для оценки обратимости обструкции дыхательных путей в связи с их крайне высокой вариабельностью [7].
Интерпретация результатов бронходилатационного ответа состоит из нескольких этапов. На первом этапе необходимо определить, превышают ли полученные данные вариабельность измерения, которая составляет <8 %, или <150 мл [2, 7]. На сегодняшний день не существует единого мнения о том, как оценивать обратимость бронхиальной обструкции. Разные исследователи используют для вычисления бронходилатационного ответа различные методы и спирометрические показатели. Самым распространенным способом выражения бронходилатационного ответа является абсолютное и относительное (в процентах от исходных значений либо от должных величин) изменение спирометрических показателей. Кроме того, как упоминалось ранее, не существует единого стандарта выбора препарата, дозы и способа введения. Тем не менее, согласно последним рекомендациям ERS и ATS, абсолютное и относительное изменение ОФВ1 и/или ФЖЕЛ (коэффициент бронходилатации – КБД) позволяют достаточно точно определить обратимость обструкции дыхательных путей [2, 7]. Бронходилатационный тест считается положительным, если после ингаляции бронходилататора КБД составляет более 12%, а абсолютный прирост – более 200 мл.
где Показательпосле – значение спирометрического показателя после ингаляции бронходилататора, Показательисх – значение спирометрического показателя до ингаляции бронходилататора [7].
Если изменение ОФВ1 и ФЖЕЛ не значимо, то о положительной реакции на бронходилататор может свидетельствовать уменьшение гиперинфляции легких (снижение общей емкости легких и остаточного объема легких и, как результат, увеличение инспираторной емкости легких) [7]. В отличие от больных с бронхиальной астмой, при ХОБЛ ответ на антихолинергические препараты не менее, а иногда и более выражен, чем при назначении β2-агонистов.
Отсутствие положительной реакции на короткодействующий бронхолитик в условиях бронходилатационного теста не означает нецелесообразности назначения этих препаратов пациенту с терапевтической целью.
Бронходилатационный тест не позволяет дифференцировать бронхиальную астму и хроническую обструктивную болезнь легких, так как при обоих этих заболеваниях могут встречаться больные как с положительной реакцией на бронхолитик, так и ее отсутствием [4].
Информация
Источники и литература
-
Клинические рекомендации Российского респираторного общества
- 1. Ferguson G.T., Enright P.L., Buist A.S., Higgins M.W. Office spirometry for lung health assessment in adults: a consensus statement from the national lung health education program // Chest. 2000;117(4):1146-1161
2. Miller M.R., Hankinson J., Brusasco V. et al. Standardisation of spirometry. Eur. Respir. J. 2005; 26: 319-338.
3. Miller M.R., Crapo R., Hankinson J. et al. General considerations for lung function testing. Eur. Respir. J. 2005; 26 (1):153-161.
4. Чучалин А.Г. (ред.) Функциональная диагностика в пульмонологии. М.: Атмосфера, 2009.
5. Beydon N., Davis S.D., Lombardi E. et al. An official American Thoracic Society/European Respiratory Society statement: pulmonary function testing in preschool children. Am. J. Respir. Crit. Care Med. 2007; 175 (12): 1304-1345.
6. Enright P.L., Studnicka M., Zielinski J. Spirometry to detect and manage chronic obstructive pulmonary disease and asthma in the primary care setting. In: Lung function testing. Eur. Respir. Mon. 2005, 31, 1–14.
7. Pellegrino R., Viegi G., Brusasco V. et al. Interpretative strategies for lung function tests. Eur. Respir. J. 2005; 26: 948-968.
- 1. Ferguson G.T., Enright P.L., Buist A.S., Higgins M.W. Office spirometry for lung health assessment in adults: a consensus statement from the national lung health education program // Chest. 2000;117(4):1146-1161
Информация
КОЛЛЕКТИВ АВТОРОВ
| Чучалин Александр Григорьевич | Директор ФГБУ «НИИ пульмонологии» ФМБА России, Председатель Российского респираторного общества, главный внештатный специалист терапевт-пульмонолог Минздрава РФ, академик РАМН, профессор, д.м.н. |
| Айсанов Заурбек Рамазанович | Заведующий отделом клинической физиологии и клинических исследований ФГБУ «НИИ пульмонологии» ФМБА России, профессор, д.м.н. |
| Чикина Светлана Юрьевна | Старший научный сотрудник лаборатории функциональных и ультразвуковых методов исследования ФГБУ «НИИ пульмонологии» ФМБА России, к.м.н. |
| Черняк Александр Владимирович |
Заведующий лабораторией функциональных и ультразвуковых методов исследования ФГБУ «НИИ пульмонологии» ФМБА России, к.м.н. |
| Калманова Елена Николаевна | Зав. отделением функциональной и ультразвуковой диагностики Городской клинической больницы №57 г. Москвы |
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Оценка качества и силы доказательств.
Поскольку международные критерии, используемые для оценки качества и силы доказательств, положенных в основу рекомендаций, не применимы к отдельным методам исследования, они не использовались при данных методических рекомендаций.
Описание разработки и валидизации рекомендаций:
Настоящие рекомендации были разработаны на основе международных документов по стандартизации спирометрии и интерпретации ее результатов.
В предварительной версии рекомендации были рецензированы независимыми экспертами, которых попросили прокомментировать прежде всего доступность рекомендаций для понимания практическими врачами.
Получены комментарии врачей первичного звена и участковых терапевтов относительно доступности изложения рекомендаций и оценки важности рекомендаций как рабочего инструмента повседневной практики.
Комментарии, полученные от экспертов, тщательно систематизировались и обсуждались председателем и членами рабочей группы. Обсуждался каждый пункт, регистрировались в изменения, внесенные в рекомендации. Если же изменения не вносились, то регистрировались причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для широкого обсуждения на сайте РРО для того, чтобы лица, не участвовавшие в конгрессе, получили возможность участвовать в обсуждении и совершенствовании рекомендаций.
Проект рекомендаций был рецензирован также независимыми экспертами, которых попросили прокомментировать прежде всего доступность изложения и точность фактического материала, лежащего в основе рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.

Рисунок 1. а) Спирограмма форсированного выдоха. ФЖЕЛ – форсированная жизненная емкость легких, ОФВ1 – объем форсированного выдоха за 1 секунду, СОС25-75 – средняя скорость форсированного экспираторного потока на уровне 25-75% ФЖЕЛ. б) Нормальная петля поток-объем, полученная при максимальных вдохе и выдохе. ПОСвыд – пиковая объемная скорость выдоха. равная 10,3 л/сек; МОС25, МОС50 и МОС75 – максимальные объемные скорости, когда пациент выдохнул соответственно 25, 50 и 75% объема ФЖЕЛ, равные 8,8 л/сек, 6,3 л/сек и 3,1 л/сек. МОС50вд – максимальная объемная скорость, когда пациент вдохнул 50% ФЖЕЛ, равная 7,5 л/сек. Обычно МОС50вд в 1,5 раза больше МОС50выд.

Рисунок 2. Расчет объема обратной экстраполяции (Vоэ) = 146 мл, при форсированной емкости легких равной 3 литра, объем обратной экстраполяции=4,9 %.

Рис. 3. Наиболее частые ошибки при выполнении маневра форсированного выдоха
А – медленное начало, Б – недостаточное усилие, В – кашель, Г – ранее завершение выдоха [6].

Рисунок 4. Кривые поток-объем у больных с обструктивными заболеваниями органов дыхания: а)-б) бронхиальной астмой и в) эмфиземой легких.

Рисунок 5. Кривые поток-объем у больных с обструкцией верхних дыхательных путей: а) переменной экстраторакальной обструкцией: МОС50вд/МОС50выд<1, ПОСвыд – снижена или нет, МОС50вд – снижена; б) переменной интраторакальной обструкцией: МОС50вд/МОС50выд>1, ПОСвыд – снижена, МОС50вд – снижена или нет; в) фиксированной обструкцией: МОС50вд/МОС50выд@1, ПОСвыд – снижена, МОС50вд – снижена.

Рисунок 6. Кривые поток-объем у больных с рестриктивными вентиляционными нарушениями: а) фиброзом легких и в) пневмонэктомией.
Прикреплённые файлы
Мобильное приложение “MedElement”

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Спирометрия — диагностический метод, позволяющий определить функцию внешнего дыхания с помощью специального прибора. Процедура назначается пациентам, если требуется оценить объем вдыхаемого и выдыхаемого ими воздуха, а также определить скорость его прохождения по дыхательным путям в состоянии покоя и при нагрузке.

- Для чего назначается спирометрия?
- Подготовка к процедуре и ее проведение
- Результаты, показатели, норма для мужчин и женщин
- Есть ли противопоказания к спирографии?
Для чего назначается спирометрия?
Процедура проводится, если у пациента есть жалобы на проблемы с дыханием.
Показаниями к ней являются:
- продолжительный кашель (более 3–4 недель);
- сильная одышка;
- давящие боли в грудной клетке;
- наличие у пациента острых и хронических заболеваний респираторных органов, которые оказывают влияние на объем и качество дыхания;
- частые обострения бронхита.
Обследование обязательно назначают курильщикам со стажем, людям, которые проживают в регионах с сильно загрязненным воздухом (например, в крупных промышленных городах), а также тем, кто работает в условиях сильного запыления помещений. Лицам с наследственной предрасположенностью к респираторным патологиям также назначают спирометрию минимум 1–2 раза в год.

При помощи этого исследования специалист может:
- оценить общее состояние дыхательных органов пациента, а также сердечно-сосудистой системы;
- выявить заболевания, обусловленные профессиональной деятельностью;
- диагностировать хронические заболевания легких, различные пульмонологические и бронхиальные отклонения, а также
- оценить степень их тяжести и характер течения;
- оценить эффективность проводимой терапии;
- определить риски хирургического вмешательства.
Спирометрия проводится с применением специального прибора — спирометра. Он измеряет объем воздуха, который выходит из легких при наибольшем выдохе после наибольшего вдоха. Также этот прибор позволяет определить следующие показатели:
- жизненную емкость легких, то есть максимальное количество воздуха, которое пациент может глубоко вдохнуть;
- форсированную емкость легких (разница в объемах в начале и конце полного выдоха);
- функциональную остаточную емкость (объем воздуха, который остается в легких после спокойного выдоха);
- минутный объем дыхания;
- максимальную вентиляцию легких.

Подготовка к процедуре и ее проведение
Пациентам, которым назначили спирометрию, необходимо правильно подготовиться к исследованию, чтобы получить максимально достоверные результаты.
Процедуру проводят натощак, утром,
поэтому с момента последнего приема пищи должно пройти не менее 8 часов.
Другие рекомендации по подготовке к спирометрии:
- отказ от тяжелых физических нагрузок за сутки до назначенного мероприятия;
- отказ от курения минимум за 4 часа до исследования;
- отказ от крепкого чая и кофе в день проведения спирометрии;
- ограничение в приеме некоторых лекарственных препаратов за несколько дней до назначенного исследования (предварительно необходимо проконсультироваться с врачом).
Планируя поход на процедуру, нужно надеть одежду,
не оказывающую давления на грудную клетку.
30 минут до начала исследования
нужно провести в состоянии покоя, расслабиться.
- Спирометрию проводят, используя специальный аппарат, оснащенный датчиком для восприятия воздушного потока и устройством, преобразующим значения в цифровой формат для расчета необходимых показателей.
- Во время процедуры пациент сидит в кресле. На нос надевают зажим, в ротовой полости располагают одноразовый мундштук, который необходимо плотно обхватить губами и слегка прижать зубами.
- К мундштуку подсоединяют спирометр и включают его. Пациент в течение некоторого времени делает глубокие вдохи, затем выполняет указания врача: делает максимально возможные вдохи и выдохи, дышит через определенные промежутки времени.
- При необходимости врач может попросить пациента во время процедуры встать, изменить ритм дыхания, выполнить какие-либо другие действия.
Чтобы исключить погрешности в измерениях, пробы проводят несколько раз и учитывают средний показатель.
Иногда исследование проводится с использованием специальных препаратов. Это могут быть бронхолитики или метахолин. В первом случае выявляют бронхоспазм, во втором — астму.

Результаты, показатели, норма для мужчин и женщин
При проведении спирометрии специалист определяет несколько параметров, для которых существуют свои нормы. Это:
- ЧД (частота дыхательных движений за минуту). Показатель оценивается в состоянии покоя. В норме у здорового человека ЧД составляет 15-18 единиц.
- ДО (дыхательный объем, то есть то количество воздуха, которое попадает в легкие за один произведенный пациентом вдох). Показатели нормы довольно широкие: у мужчин — от 300 до 1200 мл, у женщин — от 250 до 800 мл.
- МОД (объем дыхания за минуту, то есть тот объем воздуха, который проходит по легким, за минуту). Этот показатель измеряют в состоянии покоя, а также при максимальной физической нагрузке. В первом случае норма составит 6-8 л/мин, во втором — 50-60 л/мин.
- ЖЕЛ (показатель жизненной емкости легочной ткани). Параметр позволяет определить объем воздуха, поступающий в легкие во время предельно выполненного вдоха после пикового выдоха. Для мужчин норма такого показателя находится в пределах 3,5-4,5 л, для женщин — 2,5-4 л.
- ФЖЕЛ (форсированный показатель жизненной емкости легочной ткани). Показатель определяет количество воздуха, которое выдыхается при глубоком выдохе после максимально глубокого вдоха. В норме этот параметр варьируется от 2,5 до 7,5 л.
- ОФВ1 (объем форсированного выдоха за секунду). Этот параметр определяет максимальный объем воздуха, выдыхаемый из легких за указанный промежуток времени при усиленном выдохе после максимально глубокого вдоха. Показатель нормы зависит от пола и возраста. В норме он находится в пределах между 70 и 85% от параметра ЖЕЛ.
- Индекс Тиффно. Параметр рассчитывается в процентах. Его определяют, поделив показатель ОФВ1 на ФЖЕЛ. У здорового человека индекс Тиффно составляет 75-85%. С возрастом это значение снижается.
Результаты спирографического исследования определяют путем сопоставления полученных величин с нормативными показателями. У здоровых людей параметры ЖЕЛ, ФЖЕЛ, ОФВ1 и индекса Тиффно составляют более 80%, но не более 120% от нормативных показателей. Если значение составляет 70% от нормы, то это указывает на наличие патологии. Чтобы определить точный диагноз, специалист назначает дополнительные исследования.
Нужно учитывать, что на функции дыхания влияют не только проблемы со здоровьем респираторных органов, но и некоторые другие факторы и системы организма. Это сутулость и сколиоз, не позволяющие легким раскрываться в полной мере, заболевания позвоночника, системные заболевания крови.

Есть ли противопоказания к спирографии?
Несмотря на простоту и безопасность процедуры, есть ряд противопоказаний к ее проведению. Это:
- туберкулез;
- недавно проведенные хирургические вмешательства в области брюшной полости или загрудинного пространства;
- расслаивающаяся аневризма аорты;
- пневмоторакс;
- психические расстройства;
- инсульт или инфаркт, перенесенные пациентом в течение последнего полугодия;
- острая сердечная недостаточность;
- эпилепсия;
- общее тяжелое состояние пациента.
Спирография не проводится детям в возрасте до 5 лет.
Содержание
- 1 Объем легких и его измерение
- 1.1 Спирометрия
- 1.2 Расчеты с объемами
- 1.3 Кривая давление-объем, работа дыхания
- 2 Читайте также
Объем легких и его измерение[править | править код]
К концу нормального спокойного выдоха система грудная клетка – легкое возвращается в присущее ей положение покоя. В норме при спокойном дыхании с каждым вдохом в легкие поступает около 0,5 л воздуха; этот объем называется экскурсирующим объемом покоя ООП). Этот объем может быть увеличен примерно на 3 л (До 5-7 литров, при выполнении спец. упражнений см. фридайвинг) при форсированном (максимальном) вдохе – резервный объем вдоха (РОВд). Точно так же выдыхаемый объем может быть увеличен на 1,7 л при форсированном (максимальном) выдохе – резервный объем выдоха (РОВыд). Резервные объемы вдоха и выдоха используются во время энергичной физической нагрузки и в других ситуациях, когда нормальный экскурсирующий объем недостаточен. Но даже после форсированного выдоха в легких остается 1,3 л воздуха, это остаточный объем (ОО).
Емкость легких представляет собой сумму отдельных легочных объемов.
- Жизненная емкость легких (ЖЕЛ) – это максимальный объем воздуха, который может попасть внутрь легких при вдохе и выйти из легких при выдохе, т. е. за один дыхательный цикл. Таким образом, ЖЕЛ = ЭОП + РОВд + РОВыд. Средний 20-летний мужчина ростом 1,80 м имеет ЖЕЛ примерно 5,3 л. С возрастом жизненная емкость легких уменьшается, а остаточный объем увеличивается (1,5 => 3 л).
- Общий объем легких (емкость легких – ОЕ) – это сумма ЖЕЛ и ОО, обычно от 6 до 7 л.
- Остаточная функциональная емкость легких (ОФЕЛ) – это сумма РОВыд и OO. Емкость вдоха – сумма ЭОП и РОВд. Все численные значения этих объемов относятся к физиологическим условиям организма (BTPS) (см. ниже).
Спирометрия[править | править код]
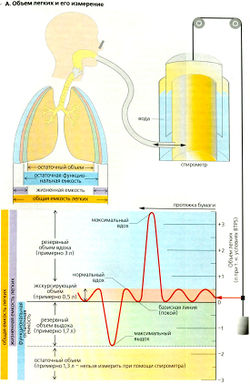
А. Объем легких и его измерение
Эти легочные объемы и емкости (кроме ФОЕП, ОО) могут быть измерены методом спирометрии. Спирометр (А) обычно состоит из заполненного водой бака с плавающей емкостью (поплавок). Трубка соединяет воздушное пространство внутри спирометра с дыхательными путями тестируемого. На поплавке находится противовес. Положение поплавка показывает, как много воздуха находится в спирометре, который калибруется в единицах объема (LATPS, см. ниже). Поплавок спирометра поднимается, когда тестируемый дует в устройство (выдох), и опускается при вдохе (А).
Если спирометр оснащен записывающим устройством (спирографом), то с помощью полученных графиков можно измерить скорость общей вентиляции (VE), эластичность, потребление O2 (VO2), а также тестировать динамические функции легких.
Жизненная емкость легких (ЖЕЛ)
Емкость легких сильно варьирует в зависимости от возраста, роста, физической конституции, пола и степени физической подготовленности. В норме ЖЕЛ составляет от 2,5 до 7 л. Для лучшей оценки результатов функциональных легочных тестов разработаны эмпирические формулы. Например, следующие формулы используются для вычисления области нормальных значений ЖЕЛ для европейцев:
мужчины: ЖЕЛ = 5,2 h- 0,O22а- 3,6 ± (0,58);
женщины: ЖЕЛ = 5,2 Л — 0,018э — 4,36 ± (0,42),
где h – рост в метрах, а – возраст в годах, в скобках дано стандартное отклонение. По причине широких рамок стандартного отклонения пациенты с нетяжелыми легочными заболеваниями могут быть упущены. В идеале пациентов с легочными заболеваниями следует диагностировать при помощи записи базисной линии и последующей регистрации отклонений от нее с течением времени.
Расчеты с объемами[править | править код]
Объем V газа (в л или м3, 1 м3 = 1ОО0 л) можно рассчитать, зная количество вещества газа n (в молях), абсолютную температуру Т (в кельвинах, К) и общее давление Р (в паскалях, Па) по уравнению идеального газа:
К = n • R • Т/Р, [5.2]
где Р- барометрическое давление (Рв) минус парциальное давление воды(PH2O) и R – универсальная газовая постоянная (8,31 Дж • К-1 • моль-1).
Обозначения, принятые при указании условий измерения объема
- STPD: Стандартные температура и давление, нулевая влажность (273 К, 101 кПа, PH2O = 0)
- ATPS: Температура и давление окружающей среды
Влажность равна давлению насыщенных водяных паров при данных условиях (Tamb, Рв, PH2O при Тamb)
- BTPS: Температура и давление тела, влажность равна давлению насыщенных водяных паров при данных условиях (310 К, Рв = 6,25 кПа)
Из этого следует, что:
VSTPD = n • R • 273/101 ОО0 [м3]
VATPS = n * R *Tamb/(PB-PH20) [м3]
VBTPS = n * R * 31О/(РB- 6250) [м3].
Например, VBTPS/VSTPD =1,17. Если VAJPS измеряется методом спирометрии при комнатной температуре (Tamb = 20 °С; PH20sat = 2,3 кПа) и Рв = 101 кПа, то VBTPS = 1,1 и VSTPD = 0,9 VATPS.
А. Измерение мертвого объема
Мертвый объем, остаточный объем, сопротивление дыхательных путей Обмен газов в дыхательном тракте происходит в альвеолах. Только часть экскурсирующего объема (VT) достигает альвеол; она называется альвеолярным объемом (VA). Остальная часть поступающего объема воздуха не участвует в обмене газов и называется мертвым объемом (VD). Ротовые, носовые, фарингеальные полости, а также трахеи и бронхи вместе называются физиологическим мертвым объемом, или проводящей зоной дыхательных путей. Физиологический мертвый объем (примерно 0,15 л) эквивалентен функциональному мертвому объему, последний становится больше, чем физиологический мертвый объем, если газообмен не может происходить в части альвеол. Функции мертвого объема заключаются в том, чтобы проводить воздух в альвеолы, а также очищать, увлажнять и согревать вдыхаемый из окружающей среды воздух. Мертвый объем также является элементом голосового аппарата.
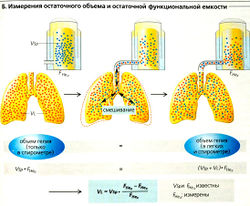
Б. Измерения остаточного объема и остаточной функциональной емкости
Уравнение Бора (А) может быть использовано для оценки размеров мертвого объема.
Происхождение: выдыхаемый экскурсирующий объем VT эквивалентен сумме IVA + VD (А, верхняя часть рисунка). Каждая из этих трех переменных содержит характеристическую долю СO2 (E- выдох, А – альвеола,I-вдох): FECO2 в Vт, FACO2, в VA, FICO2 в Vd. содержание СO2 на вдохе FIcO2 очень мало и поэтому этой величиной можно пренебречь. Произведение объема и долю СO2 дает объем СO2 в этом объеме. Объем СO2 в выдыхаемом воздухе (VT • FECO2) эквивалентен сумме объемов СO2 в двух других объемах VA и VD (А).
Таким образом, для того чтобы определить мертвый объем, нужно знать три величины: VT, FECO2 и FACO2-можно измерить с использованием спирометра, a FEСO2 и FAСO2 – с использованием стеклянной бюретки Банта или инфракрасного абсорбционного спектрометра. FECO2присутствует в последней выдыхаемой фракции VT, т. е. в альвеолярном газе. Эту величину можно измерить с использованием клапана Рана или подобных приспособлений.
Остаточная функциональная емкость легких (ОФЕЛ) – это количество воздуха, остающееся в легких в конце нормального спокойного выдоха, а остаточный объем (OO) – это объем, остающийся после форсированного максимального выдоха. При нормальном спокойном дыхании альвеол достигает около 0,35 л воздуха (VA) при каждом вдохе. Таким образом, в покое только около 12% ОФЕ (12% от 3 л) обновляется. По этой причине состав газов в альвеолярном объеме остается достаточно постоянным.
Измерение ОФЕ и ОО не может быть произведено при помощи спирометрии. Это можно сделать 120 непрямыми методами, например путем гелиевого разбавления (Б). Гелий (Не) – это практически нерастворимый инертный газ. Тестируемого человека инструктируют часто вдыхать и выдыхать в спирометр известный объем гелийсодержащей смеси газов (например, при содержании гелия FHeo = 0,1). Гелий равномерно распределяется в легких (VL) и спирометре (Б), и таким образом образуется раствор гелия в воздухе (FHex)< EHео). Поскольку общий объем гелия не изменяется, известный начальный объем гелия (VSp • FHeo) равен его конечному объему FНеx(VSp+VL). VL можно определить, если FHex в спирометре измеряли в конце теста (Б). VL —OO в том случае, если тест был начат после форсированного выдоха, и VL —ОФЕ, если тест был начат после нормального выдоха, т. е. из положения покоя легких и грудной клетки. Метод гелиевого разбавления применяют только в вентилируемых дыхательных путях.
С помощью плетизмографии можно определять инкапсулируемые объемы легких (например, объем кисты). Тестируемый помещается в воздухонепроницаемую камеру, и ему дают дышать через пневмотахограф (аппарат для записи скорости потока вдыхаемого воздуха). В то же время идет запись изменений давления воздуха во рту пациента и в камере (давление меняется, так как пациент дышит). Из этих измерений можно получить ОФЕ и ОО.
Такие измерения также могут быть использованы для определения сопротивления дыхательных путей, RL, которое определяется как отношение градиента давления между альвеолами и атмосферой к потоку воздуха в единицу времени. Сопротивление дыхательных путей в нормальных условиях очень низкое, особенно во время вдоха, когда (а) легкие расширяются [латеральная тракция дыхательных путей) и (б) повышается транспульмонарное давление, т. е. [РА- Ppl). Разность РА- Ppl представляет собой трансмуральное (пристеночное) давление дыхательных путей, которое, увеличиваясь, расширяет их. Сопротивление дыхательных путей может стать чрезмерно высоким, если дыхательные пути сужены из-за слизи, например при хронических обструктивных легочных заболеваниях, или при спазме соответствующих гладкомышечных тканей (например, при астме).
Доля, приходящаяся на остаточный объем (ОО) общей емкости легких (ОЕ) – клинически значимая величина. Обычно у здоровых людей она не более 0,25, а с возрастом увеличивается. Доля ОО повышается до 0,55 и более при патологическом увеличении альвеол, например, при эмфиземе легких. Таким образом, отношение ОО/0Е служит для грубой оценки серьезности таких заболеваний.
Кривая давление-объем, работа дыхания[править | править код]
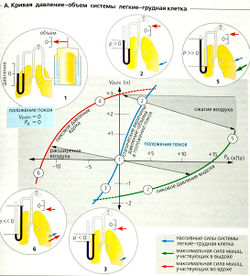
А. Кривая давление-объем системы легкие-грудная клетка
Положение легких в покое (ПП) – это положение, когда система легкие-грудная клетка возвращается к концу нормального выдоха; при этом объем легких эквивалентен остаточной функциональной емкости легких (ОФЕ). На рисунке A-В его величина установлена на нулевом уровне [Vpulm = 0). ПП (А1) -это стабильное центральное положение, характеризующееся взаимной компенсацией двух пассивных сил; силы выдоха грудной клетки (СВГК) и сократительной силы легких (ССЛ). Когда мы вдыхаем и выдыхаем, система легкие-грудная клетка отклоняется от положения покоя; таким образом, при вдохе ССЛ > СВГК, при выдохе СВГК > ССЛ. Разница между СВГК и ССЛ, т. е. движущая сила (синяя стрелка на А2,3, 5,6) эквивалентна альвеолярному давлению (РA), если дыхательные пути закрыты (например, путем поворота запорного крана, как на рис. А1-3,5,6) после вдыхания известного объема воздуха (Vpulm > 0; А2) через спирометр или выдыхания в него [Vpulm < 0; АЗ). (В положении покоя СВГК = ССЛ и РA = 0.) Таким образом, связь между Vpulm и РA системе грудная клетка-легкие может быть описана зависимостью объема статического давления покоя (P-V) («статическое» означает, что измерения производятся на задержке дыхания, а «покоя» – что дыхательные мышцы расслаблены].
(При этом во время измерения надо учитывать сжатие или расширение объема Vpulm положительным или отрицательным давлением РA, А, темно-серые участки диаграммы.)
Наклон статической кривой P-V покоя, ΔVрulm/ΔРA, представляет собой (статическую) эластичность системы грудная клетка-легкие (Б). Наиболее крутая часть кривой (область наибольшей эластичности; примерно 1 л/кПа у взрослых) лежит между ПП и Vpulm = 1 л. Это нормальные дыхательные показатели. Кривая снижает свою крутизну, т. е. снижается эластичность, для преклонного возраста или при наличии легочного заболевания. В результате для поддержания того же зкскурсирующего объема требуются большие усилия.
Изложенное выше относится к эластичности грудной клетки и легких. Также возможно подсчитать отдельно эластичность с одной стороны легкого [ΔV/ΔPpl = 2 л/кПа) и одного легких (ΔV/Δ(PA – Ppl)] = 2 л/кПа), если известно легочное давление (Ppl).
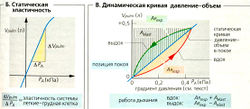
Б.Статическая эластичность В. Динамическая кривая давление-объем
По зависимости объем-давление во время максимального вдоха и выдоха можно также графически определить пикoвое давление вдоха и выдоха (А,красная и зеленая кривые). Из позиции выдоха, близкого к максимальному (Vpulm < 0; А7), может быть генерировано лишь очень незначительное давление, по сравнению с пиковым давлением примерно в 15 кПа («110 мм рт. ст.) при Vpulm »0 (прием Вальсальвы; А5). Аналогично, наибольшее отрицательное давление (подсасывание) (<= 10 кПа = 75 мм рт. ст.) может генерироваться из положения максимального выдоха (прием Мюллера; А6), но не из позиции вдоха (А4).
Динамическую кривую P-V получают во время дыхания (В). Результатом является петля, состоящая из противоположных кривых вдоха (красная] и выдоха (зеленая), разделяемых синей кривой положения покоя, поскольку при вдохе и выдохе должно быть преодолено сопротивление дыхательных путей (RL) (в основном в верхней и средней части дыхательных путей). Движущая сила – градиенты давления (АР) – также противоположны друг другу (при вдохе РA < 0, при выдохе РA > 0). Согласно закону Ома, ΔР = RL • скорость тока воздуха при дыхании (V). Таким образом, ΔР должно увеличиваться, если бронхиальные трубки узкие и/или если увеличивается скорость потока воздуха (В).
При астме радиус дыхательных путей (г) уменьшается, и для нормальной вентиляции требуется очень высокий градиент ΔР (PL = 1/r4!)- Во время выдоха высокое значение АР снижает транспульмонарное давление (РA – Ррl) и, таким образом, сжимает дыхательные пути (RL ↑)- Высокое значение PL приводит к снижению давления в дыхательных путях (Pgirway ↓) до тех пор, пока не будет достигнуто Pairway — Ррl < 0. В этот момент происходит коллапс дыхательных путей – динамическая компрессия дыхательных путей; часто это опасно для жизни-порочный круг: r↓ ⇨ΔР↑⇨ r ↓↓ ⇨ΔР↑↑
Работа дыхания. Закрашенные участки внутри петли (ARinsp и ARexp В) представляют Р-V-работу вдоха и выдоха по преодолению сопротивления потока. Заштрихованный участок (В) – это работа, необходимая для преодоления внутренней эластической силы легких и грудной клетки (Aelast). Работа вдоха определяется как ARinsp + Aelast. Мышцы, участвующие во вдохе, должны преодолеть эластическую силу, тогда как та же самая эластическая сила обеспечивает (пассивную) движущую силу для выдоха в покое; таким образом, работа выдоха ARinsp – Aelast. Если ARexp становится больше, чем Aelast, то выдох также требует мышечной энергии, например, во время форсированного дыхания, или если увеличивается RL.
Читайте также[править | править код]
- Дыхательная система
- Респираторная система
- Дыхательная функция
- Искусственное дыхание
- Пневмоторакс
- Связывание и транспорт кислорода в крови
- Гипоксия
- Контроль и стимуляция дыхания
- Дыхание при подводном плавании
- Дыхание в условиях высокогорья
Исследование функции внешнего дыхания (ФВД) является обязательным методом обследования больных с заболеваниями дыхательной системы, больных с клиническими проявлениями диспноэ, у лиц с факторами риска развития хронических неспецифических заболеваний легких, при синдроме сонного апноэ
.
- Исследование функции внешнего дыхания — это комплекс диагностических процедур и проб, которые применяются для диагностики заболеваний легких и бронхов.
- Газообмен между внешним воздухом и кровью происходит в легочной ткани. Этот процесс называют внешним дыханием. При заболеваниях легких и бронхов внешнее дыхание может быть нарушено или затруднено.
Для диагностики этих нарушений применяют следующие методы исследования функции внешнего дыхания:
- спирометрию
- спирографию
- бодиплетизмографию
- пикфлоуметрию
- исследование газового состава выдыхаемого воздуха.
Отличие этих методов в использующейся аппаратуре и порядке проведения исследований.
Спирометрия, спирография, бодиплетизмография и пикфлоуметрия позволяют оценить жизненный объем легких, минутный объем легких, форсированный жизненный объем легких, пиковую или максимальную скорость выдоха, остаточный объем легких, общий объем легких.
Газовый состав исследуется с помощью газоанализатора — прибора, определяющего количественный и качественный состав выдыхаемого воздуха.
Система дыхания человека состоит из трех частей:
- путей, по которым проходит воздух;
- ткани легких, где осуществляется газообмен;
- грудной клетки, главная функция которой – насосная.
Патологические изменения любого из отделов вызывают нарушения дыхания.
Дыхание – совокупность процессов, в результате которых происходит поступление кислорода в организм и выделение из него углекислого газа.
Комплекс последовательных физиологических и физико-химических процессов, обеспечивающих дыхание, подразделяют на пять этапов.
1-й этап — внешнее дыхание, или вентиляция легких— процессы, обеспечивающие ритмическое поступление определенных объемов атмосферного воздуха в легкие (вдох) и удаление его из легких в атмосферу (выдох).
2-й этап — диффузия газов в легких (газообмен в легких) — процессы, обеспечивающие переход кислорода из альвеолярного воздуха в кровь и углекислого газа в обратном направлении.
3-й этап — транспорт газов кровью— процессы, обеспечивающие растворение кислорода и углекислого газа в крови, связывание их с гемоглобином и другими веществами и перенос с током крови.
4-й этап – диффузия газов в тканях (газообмен в тканях) — процессы, обеспечивающие диссоциацию оксигемоглобина в крови тканевых капилляров и диффузию кислорода из крови в тканевые структуры, а также диффузию углекислого газа в обратном направлении, его растворение и связывание с гемоглобином.
5-й этап — клеточное дыхание — биохимические и физико-химические процессы, обеспечивающие аэробное окисление органических веществ с получением энергии, используемой для жизнедеятельности клетки. При этом образуются углекислый газ, вода и азотистые основания (при окислении белков).
Вентиляция легких – процесс обмена воздуха между внешней средой и альвеолами легких.
Вентиляция легких (смена воздуха) осуществляется в результате периодических изменений объема грудной полости.
Увеличение объема грудной полости обеспечивает вдох (инспирацию), уменьшение — выдох (экспирацию).
Фазы вдоха и следующего за ним выдоха составляют дыхательный цикл.
Спирометрия – основной метод для оценки ФВД -представляет собой неинвазивный метод измерения воздушных потоков и объемов как функции времени с использованием форсированных маневров.
Спирометрия предназначена для того, чтобы оценить его качество, предварительно определить, какая часть бронхолегочной системы поражена, судить о степени тяжести болезни, скорости ее прогрессирования и эффективности проводимых лечебных мероприятий.
Показания для проведения спирометрического исследования
- Диагностика заболевания.
- Динамическое наблюдение (прогноз течения заболевания, оценка эффективности проводимого лечения и т.д.).
- Оценка степени риска респираторных нарушений при оперативных вмешательствах.
- Экспертиза трудоспособности.
- Скрининговый мониторинг людей с риском развития заболеваний органов дыхания (лица старше 45 лет с анамнезом курения, имеющие профессиональные вредности и т.д.).
- Экспертная оценка заболеваний, связанных с профессиональными вредностями (химическое производство, пожарные, строители, сварщики и т.д.)
- Скрининговый мониторинг (профилактические и массовые осмотры населения и т.д.).
Оценка лёгочной функции у лиц с патологией других органов и систем
Противопоказания для проведения спирометрического исследования
Абсолютные противопоказания:
- Дети младших возрастных групп (до 4 лет).
- Умственно неполноценные лица.
- Незаинтересованные в исследовании лица.
- Лица, страдающие тяжелой степенью легочно-сердечной недостаточности.
- Лица, страдающие миастенией.
- Легочное кровотечение.
- Недавно перенесенный инфаркт миокарда (<3 месяцев).
- Недавно перенесенный инсульт (<3 месяцев).
- Гипертонический криз, высокое артериальное давление.
- Выявленная аневризма (торакальная, абдоминальная, церебральная) или подозрение на нее.
- Выраженный болевой синдром любой локализации.
- Недавно проведённое хирургическое вмешательство на органах грудной клетки, брюшной полости.
- Эпилепсия, требующая медикаментозного лечения.
- Деменция, спутанность сознания.
- Осложненная беременность.
- Травмы и заболевания челюстно-лицевого аппарата, при которых невозможно добиться герметичности подсоединения к загубнику.
- В критических случаях, когда выставлен диагноз по пунктам 7, 8, 9, 10 возможно выполнение маневра ЖЕЛ.
Относительные противопоказания:
1. Наличие языкового барьера.
2. Выраженное снижение слуха.
3. Высокая температура.
4. Сильный приступообразный кашель.
5. Гнойные отиты.
6. Любые острые инфекционные заболевания.
7. Кровохаркание любой этиологии.
8. Выраженное ожирение (IV ст.).
Технические условия
- Все спирометры должны удовлетворять минимальным техническим требованиям.
- Спирометр должен позволить оценивать объем воздуха в течение ≥15 сек и измерять объемы не менее 8 л с точностью как минимум ± 3%, или ± 0,05 л, а воздушные потоки – от нуля до 14 л/с.
- Для оптимального контроля за качеством измерений спирометр должен оснащаться дисплеем, на котором отражается кривая поток-объем или объем-время, для визуальной оценки каждого выполненного маневра перед началом следующего.
- Для оценки воспроизводимости повторных маневров в течение одного исследования желательно, чтобы все кривые в данном исследовании накладывались на дисплее друг на друга.
Калибровка спирометра
- Все спирометрические параметры измеряют при условиях окружающей среды ATPS-условиях измерения (ambient temperature pressure saturated = лабораторные условия): температура (Татм.) и давление (Ратм.) окружающей среды, при полном насыщении водяным паром (РН2О = давление насыщенного пара при Tатм.).
- Далее необходимо преобразовать полученные данные в условия измерения BTPS (body temperature pressure saturated = условия организма): температура тела (37 °С = 310 K), окружающее давление (Pатм.) и полное насыщение водяным паром (РН2О = 6,3 кПа).
- При калибровке спирометра должны вноситься соответствующие поправки.
- Как правило, все спирометры рассчитаны на работу при температуре окружающего воздуха не менее 17˚С и при снижении температуры ниже этого значения могут искажать результаты измерений.
- Если спирометр рассчитан на работу при более низких температурах, это должно быть указано в инструкции от производителя
- Перед началом работы необходимо калибровать спирометр (см.след. слайд); это неотъемлемая часть международных требований качественной лабораторной практики.
Подготовка к спирометрии
Бронхолитические препараты отменяют в соответствии с их фармакокинетикой:
- β2-агонисты короткого действия и комбинированные препараты, включающие β2-агонисты короткого действия, за 6 часов до исследования,
- длительно действующие β2-агонисты – за 12 часов,
- пролонгированные теофиллины – за 24 часа.
Обследование проводится в утренние часы, натощак, после 15-20 минутного отдыха.
Как минимум за час до исследования рекомендуется воздержаться от курения и употребления крепкого кофе.
Перед началом исследования рекомендуется:
- проверить калибровку спирометра;
- задать пациенту вопросы о недавнем курении перед исследованием, имеющихся заболеваниях, использовании лекарственных препаратов, которые могут повлиять на результаты;
- измерить рост и вес пациента;
- внести данные о пациенте в спирометр;
- правильно усадить пациента перед спирометром: пациент должен сидеть с прямой спиной и слегка приподнятой головой.
Спирометрию рекомендуется выполнять в положении пациента сидя в кресле с подлокотниками, но без колесиков.
Если особые обстоятельства требуют проведения исследования в положении пациента стоя или каком-либо другом, это должно отражаться в протоколе исследования.
- объяснить и показать пациенту, как правильно выполнить дыхательный маневр;
- при наличии у пациента съемных зубных протезов не рекомендуется снимать их перед исследованием, чтобы не нарушать геометрию ротовой полости. Однако иногда плохо установленные протезы не позволяют пациенту герметично обхватывать загубник и становятся причиной утечки воздуха; в этой ситуации рекомендуется повторить дыхательный маневр после снятия протезов.
- Курение пациента должно быть исключено как минимум за 1 час, употребление алкоголя – за 4 ч до исследования, значительные физические нагрузки – за 30 мин до исследования.
- Одежда пациента не должна стягивать грудную клетку и живот.
- В течение 2 ч перед исследованием не рекомендуется обильный прием пищи
- Пациент встает или садится перед ротовым модулем (пневмотахографической трубкой) таким образом, чтобы выдыхаемый воздух не был направлен в сторону исследователя.
- Стул для исследований должен иметь поручни, не иметь колес и находиться рядом с испытуемым, если измерение проводится стоя.
- Лицам с повышенным и пониженным артериальным давлением и беременным женщинам рекомендуется все дыхательные маневры выполнять сидя, во избежание ортостатического коллапса.
- Лицам с ожирением – стоя, что приводит к увеличению получаемых объёмов и экспираторных потоков.
- Лицам с нормальным весом исследование проводят в любом положении (сидя или стоя), при повторных визитах положение не изменяется.
- Пациента присоединяют к аппарату посредством загубника или мундштука, на нос накладывают специальный носовой зажим для предотвращения утечки воздуха через носовые ходы.
- Для взрослых людей внутренний диаметр загубника составляет 23-26 мм. Форма его должна обеспечивать герметичность во время измерения.
- Зубные протезы, за исключением плохо закрепленных, которые препятствуют прохождению воздуха, не снимают перед обследованием, так как теряется опора, и создаются условия для утечки воздуха помимо загубника. Последний должен плотно охватываться губами.
- После взятия в рот загубника в течение 1-2 минут больной дышит через прибор, адаптируясь к новым условиям, затем начинается запись спирограммы.
Стандартная регистрация спирограммы состоит из:
- Записи спокойного дыхания, по которому рассчитывается частота дыхания, дыхательный объем (ДО), минутный объем дыхания (МОД). При равномерном дыхании эта запись продолжается 2-3 минуты. При неровном — не менее 4-5 минут. Для расчета берется средняя часть кривой;
- Записи ЖЕЛ, повторяемой 2-3 раза (расчет производится по наибольшей), из которой вычисляются и резервные объемы вдоха и выдоха. Свидетельством достоверности записи ЖЕЛ служит ее форма: остроконечные вершины при недостаточном усилии и закругленные или плоские – при предельном. Хотя резервный объем вдоха (РОвд) рассчитывается по ЖЕЛ, запись максимального вдоха производится еще раз отдельно для выявления феномена «воздушной ловушки».
- записи максимальной вентиляции легких (МВЛ) путем произвольного форсированного дыхания в продолжение 20 секунд. Резерв дыхания (РД) определяется путем вычитания из МВЛ минутного объема дыхания (МОД).
Основные параметры, получаемые при спирометрии, –объем, поток и время, взаимосвязь которых отражают кривые «поток–объем» и «объем–время».
Наиболее важными характеристиками являются:
- ФЖЕЛ,
- ОФВ1 – объем форсированного выдоха за 1-ю секунду,
- отношение ОФВ1/ФЖЕЛ,
- максимальные объемные скорости на уровнях 25, 50 и 75% ФЖЕЛ (МОС25%, МОС50%, МОС75%),
- средняя максимальная объемная скорость (МОС25–75%),
- пиковая объемная скорость выдоха (ПОС).
Объемные показатели внешнего дыхания
- Общая емкость легких (ОЕЛ) — объем воздуха, находящийся в легких после максимально глубокого вдоха (4-9 л).
- Жизненная емкость легких (ЖЕЛ) — объем воздуха, который может выдохнуть человек при максимально глубоком медленном выдохе, сделанном после максимального вдоха.
- Величина ЖЕЛ: 3-6л.
- Форсированная ЖЕЛ (ФЖЕЛ) определяется после максимально глубокого вдоха и максимально глубокого форсированного выдоха.
- Индивидуальную нормальную величину ЖЕЛ называют должной жизненной емкостью легких (ДЖЕЛ). Ее рассчитывают в литрах по формулам и таблицам на основе учета роста, массы тела, возраста и пола.
- Величина измеренной ЖЕЛ считается пониженной, если это снижение составляет более 20% от уровня ДЖЕЛ.
- Если для показателя внешнего дыхания применяют название «емкость», то это значит, что в состав такой емкости входят более мелкие подразделения, называемые объемами. Например, ОЕЛ состоит из четырех объемов, ЖЕЛ — из трех объемов.
- Дыхательный объем (ДО) — это объем воздуха, поступающий в легкие и удаляемый из них за один дыхательный цикл. Этот показатель называют также глубиной дыхания. В состоянии покоя у взрослого человека ДО составляет 300-800 мл (15-20% от величины ЖЕЛ); месячного ребенка — 30 мл; годовалого — 70 мл; десятилетнего — 230 мл.
- Резервный объем вдоха (РОвд) — объем воздуха, который человек может вдохнуть при максимально глубоком вдохе, сделанном после спокойного вдоха. Величина РОвд в норме составляет 50-60% от величины ЖЕЛ (2-3 л).
- Резервный объем выдоха (РОвыд) — объем воздуха, который человек может выдохнуть при максимально глубоком выдохе, сделанном после спокойного выдоха. В норме величина РОвыд составляет 20-35% от ЖЕЛ (1-1,5 л).
- Остаточный объем легких (ООЛ) — воздух, остающийся в дыхательных путях и легких после максимального глубокого выдоха. Его величина составляет 1-1,5 л (20-30% от ОЕЛ). В пожилом возрасте величина ООЛ нарастает из-за уменьшения эластической тяги легких, проходимости бронхов, снижения силы дыхательных мышц и подвижности грудной клетки. В возрасте 60 лет он составляет около 45% от ОЕЛ.
- Функциональная остаточная емкость (ФОЕ) — воздух, остающийся в легких после спокойного выдоха. Эта емкость состоит из остаточного объема легких (ООЛ) и резервного объема выдоха (РОвыд).
Не весь атмосферный воздух, поступающий в дыхательную систему при вдохе, принимает участие в газообмене, а лишь тот, который доходит до альвеол, имеющих достаточный уровень кровотока в окружающих их капиллярах. В связи с этим выделяют гак называемое мертвое пространство.
Анатомическое мертвое пространство (АМП) — это объем воздуха, находящийся в дыхательных путях до уровня респираторных бронхиол (на этих бронхиолах уже имеются альвеолы и возможен газообмен). Величина АМП составляет 140-260 мл и зависит от особенностей конституции человека (при решении задач, в которых необходимо учитывать АМП, а величина его не указана, объем АМП принимают равным 150 мл).
Физиологическое мертвое пространство (ФМП) — объем воздуха, поступающий в дыхательные пути и легкие и не принимающий участия в газообмене. ФМП больше анатомического мертвого пространства, так как включает его как составную часть. Кроме воздуха, находящегося в дыхательных путях, в состав ФМП входит воздух, поступающий в легочные альвеолы, но не обменивающийся газами с кровью из-за отсутствия или снижения кровотока в этих альвеолах (для этого воздуха иногда применяется название альвеолярное мертвое пространство). В норме величина функционального мертвого пространства составляет 20-35% от величины дыхательного объема. Возрастание этой величины свыше 35% может свидетельствовать о наличии некоторых заболеваний.
Показатели легочной вентиляции
- Минутный объем дыхания (МОД) — объем воздуха, вентилируемый через легкие и дыхательные пути за 1 мин. Для определения МОД достаточно знать глубину, или дыхательный объем (ДО), и частоту дыхания (ЧД):
МОД = ДО • ЧД.
- В покое МОД составляет 4-6 л/мин. Этот показатель часто называют также вентиляцией легких (отличать от альвеолярной вентиляции).
- Альвеолярная вентиляция легких (АВЛ) — объем атмосферного воздуха, проходящий через легочные альвеолы за 1 мин.
- Для расчета альвеолярной вентиляции надо знать величину анатомического мертвого пространства (АМП).
- Если она не определена экспериментально, то для расчета объем АМП берут равным 150 мл.
- Для расчета альвеолярной вентиляции можно пользоваться формулой: АВЛ = (ДО – АМП) • ЧД.
Например, если глубина дыхания у человека 650 мл, а частота дыхания 12, то АВЛ равно 6000 мл = (650 – 150) • 12.
- Максимальная вентиляция легких (МВЛ) — максимальный объем воздуха, который может быть провентилирован через легкие человека за 1 мин.
- МВЛ может быть определена при произвольной гипервентиляции в покое (дышать максимально глубоко и часто в покос допустимо не более 15 с).
С помощью специальной техники МВЛ может быть определена во время выполнения человеком интенсивной физической работы.
- В зависимости от конституции и возраста человека норма МВЛ находится в границах 40-170 л/мин. У спортсменов МВЛ может достигать 200 л/мин.
Спирометрическое исследование можно проводить при спокойном и при форсированном дыхании.
При спокойном дыхании необходимо оценить паттерн дыхания, определить жизненную емкость легких (ЖЕЛ) и ее составляющие: резервный объем выдоха (РОвыд) и емкость вдоха (Евд).
ЖЕЛ – максимальный объем воздуха, который можно вдохнуть или выдохнуть – является основным показателем, получаемым при спирометрии на фоне спокойного дыхания.
Измерение ЖЕЛ может быть проведено одним из нижеследующих способов:
- ЖЕЛ вдоха (ЖЕЛвд): измерение производится в расслабленном состоянии без излишней спешки, при этом не следует умышленно сдерживать пациента. После полного выдоха делается максимально глубокий вдох.
- ЖЕЛ выдоха (ЖЕЛвыд): измерение производится в аналогичной манере из состояния максимально глубокого вдоха до полного выдоха.
Т.о., для определения ЖЕЛ рекомендуется измерять ЖЕЛвд; если же это невозможно, то в качестве альтернативы может быть использован показатель ЖЕЛвыд.
- Двустадийная ЖЕЛ: ЖЕЛ определяется в два этапа как сумма емкости вдоха и резервного объема выдоха.
- Двустадийная ЖЕЛ не рекомендуется для рутинного использования; однако ее определение иногда может быть полезным при обследовании больных с тяжелой одышкой.
Методика выполнения маневра ЖЕЛ
- Используются маневры ЖЕЛ вдоха (ЖЕЛвд) и ЖЕЛ выдоха (ЖЕЛвыд). При наличии обструкции эти значения ЖЕЛ могут различаться. Наибольшим при этом обычно является ЖЕЛвд.
- ЖЕЛвд – максимальный объём воздуха, который можно вдохнуть в лёгкие при проведении спокойного вдоха после полного выдоха. Непосредственно перед тестом пациенту нужно объяснить суть проводимого исследования.
- Далее пациент должен адаптироваться к носовому зажиму
и затем с позиции максимального выдоха начать вдох со спокойной постоянной скоростью до полного наполнения лёгких воздухом.
- ЖЕЛвыд – максимальный объём газа, который можно выдохнуть из лёгких во время спокойного выдоха после максимально полного вдоха. Этот маневр похож на глубокий вздох, выдох не должен ни усиливаться, ни сдерживаться.
- При определении ЖЕЛ в 2 этапа проводятся исследования РОвыд и РОвд как самостоятельные исследования.
- Такое определение ЖЕЛ целесообразно только у пациентов с тяжелой обструкцией дыхательных путей.
Правила выполнения маневра ЖЕЛ
- Предварительный выдох не должен быть форсированным.
- Глубокий вдох не должен быть быстрым и продолжаться 5-6 секунд.
- Скорость вдоха должна быть постоянной.
- Может быть выполнены последовательно ЖЕЛвд и сразу за ней ЖЕЛвыд, при этом скорость движения воздуха должна быть примерно одинаковой.
- В конце глубокого выдоха скорость движения воздуха должна быть не более 25 мл/сек.
- Должны быть выполнены как минимум три попытки измерения ЖЕЛ.
- Между попытками дается отдых не менее 1 минуты.
- Исследование прекращают, когда различия наибольших значений ЖЕЛ не превышают 150 мл.
