Женская слизь меняет свою консистенцию и цвет в зависимости от фазы менструального цикла. Однако не следует путать нормальные выделения с выделениями, которые появляются, когда возникает интимная инфекция.
Как отличить нормальную слизь от патологических выделений из влагалища, что свидетельствует о болезни? Каждая женщина должна хорошо знать свое тело и быть в состоянии определить, является ли выделения из влагалища нормальными или симптомом инфекции.
Нормальные выделения из влагалища
Женское влагалище не является стерильной средой, там обитает более ста микроорганизмов, включая те, которые вызывают заболевания. Однако, если рН влагалища соответственно кислый и в бактериальной флоре преобладают лактобациллы, инфекция не развивается.
Нормальные выделения из влагалища — это не более чем слизь, которая меняет свою консистенцию в зависимости от фазы цикла.
- В течение первой половины цикла слизь жидкая, жидкая, прозрачная и может быть обильной.
- Во время овуляции она становится более скользкой, а ее консистенция напоминает белок куриного яйца.
- Во второй половине цикла влагалище становится более сухим. Слизь исчезает, она непрозрачная, хлопьевидная, густая, беловатая.
И слизистая фертильная фаза, и бесплодная, отличаются физиологическими выделениями из влагалища, практически не имеющими запаха.
Аномальные выделения из влагалища — 4 типа
Каждая женщина должна научиться распознавать физиологические выделения из влагалища, которые варьируются в зависимости от фазы цикла. Любые отклонения или нарушения, особенно если они сопровождаются другими симптомами интимных инфекций, такими как зуд или жжение, предвещают болезнь.
- Белые плотные выделения, похожие на творог, — типичный симптом вагинального микоза, также известного как молочница или кандидоз. Они обычно сопровождаются сильным зудом и жжением в интимных зонах. Лечение влагалищного микоза включает использование специальных кремов или вагинальных свечей.
- Обильные серо-белые выделения с рыбным запахом — симптом так называемого бактериального вагиноза. Мы не лечим вагиноз домашними средствами — нужно обратиться к гинекологу, который возьмет вагинальный мазок и выберет оральный или вагинальный антибиотик.
- Обильные, пенистые, желто-зеленые выделения — симптом трихомониаза, вызванного активностью простейших. Лечение трихомониаза также требует медицинской консультации.
- Слизистые гнойные выделения — это симптом хламидиоза. Они часто сопровождаются ощущением жжения при мочеиспускании, небольшим кровотечением между менструациями и кровотечением после полового акта. Хламидиоз требует медицинской консультации и немедленного лечения, поскольку может привести к бесплодию.
Симптомы интимных инфекций (вагиноз, трихомониаз, хламидиоз) — как меняются выделения и сопутствующие симптомы
Как распознать микоз влагалища, бактериальный вагиноз или трихомониаз? Интимные инфекции имеют сходные симптомы, такие как зуд влагалища, жжение или выделения из влагалища, но более тщательное наблюдение позволяет различить их. Соответствующее лечение и более быстрое выздоровление зависят от правильного диагноза типа интимной инфекции.
Что должно вызывать подозрения? Как правило, первым симптомом является зуд влагалища, который в конечном итоге становится болезненным. Иногда он ощущается во время полового акта. Зуд влагалища также может сопровождаться ощущением жжения и выделениями. Некоторые инфекции также дают неприятный запах.

Зуд, жжение во влагалище, ненормальные симптомы — это наиболее распространенные признаки интимных инфекций (микоз влагалища, трихомониаз, вагиноз).
Симптомы бактериального вагиноза
Бактериальный вагиноз — это болезнь, вызываемая штаммами анаэробных бактерий, таких как Gardnerella vaginalis и Mycoplasma hominis. Они также находятся в здоровом влагалище, но их так мало, что они не вызывают заболевания. Только нарушенная микрофлора влагалища, аномальный рН, стресс, снижение иммунитета и сопутствующие заболевания, например, диабет, могут привести к размножению вредных бактерий, вызывая интимную инфекцию.
Диагностика бактериального вагиноза не так проста, потому что у половины женщин вообще нет симптомов. Наиболее характерный признак вагиноза — водянистые, беловатые выделения из влагалища с интенсивным рыбным запахом.

Симптомы трихомониаза
Трихомониаз вызывается простейшим — Trichomonas vaginalis, который чаще всего попадает во влагалище во время полового акта, а также при использовании бассейна, сауны, общественного туалета или общих полотенец.
Как распознать трихомониаз? Симптомами этого заболевания: зуд влагалища и боль во время полового акта, также характерны выделения из влагалища: обильные, пенистые, желтого или зеленоватого цвета и с неприятным запахом.
Симптомы вагинального микоза
Влагалищный микоз, также называемый молочницей или кандидозом (вызываемый Candidia albicans), является наиболее распространенной интимной инфекцией, и почти каждая женщина сталкивалась с ней хотя бы раз в жизни. Грибок может легко попасть в организм в результате полового акта, а также в сауне, бассейне или общественных туалетах, повышает активность, когда организм ослаблен и иммунитет снижается.

Симптомами влагалищного микоза являются неприятный зуд и жжение в интимных зонах, а также боль во время полового акта и мочеиспускания. Выделения без запаха, беловатого цвета и имеют творожную текстуру.
Симптомы хламидиоза
Хламидиоз вызывается бактерией Chlamydia trachomatis, которая может быть занесена половым путем. Это чрезвычайно опасно, потому что инфекция может не давать никаких симптомов в течение длительного времени, даже нескольких лет (особенно у женщин), и, как следствие, приводит к бесплодию.
Чаще всего хламидиоз не имеет симптомов. Иногда у женщин развиваются необычные выделения или жжение. Более характерными симптомами хламидиоза у мужчин являются: боль и жжение при мочеиспускании.
Симптомы интимных инфекций — что делать?
Симптомы интимных инфекций могут быть довольно мягкими и не надоедать, но пренебрежение их лечением может привести к хроническим заболеваниям, распространению через половые пути и даже бесплодию.
Вот почему так важно проконсультироваться даже при незначительной инфекцией с гинекологом, который возьмет вагинальный мазок и выберет подходящее лечение. Даже слабый зуд влагалища должен стать причиной обращения к специалисту, если он сохраняется более 2-3 дней.
[dcb id=9583]
Что такое вагинальный секрет
Влагалище, или вагина, — часть женской половой системы, соединяющая наружные половые органы (вульву) и матку. Представляет собой эластичную полую трубку, состоящую из мышц, слизистой оболочки и различных желёз, выделяющих секрет.
Как и вульва, влагалище у каждой женщины имеет индивидуальные отличия в строении. Так, наличие и форма девственной плевы, длина влагалища и его угол по отношению к входу в матку (шейка матки) индивидуальны. В среднем длина влагалища у взрослой женщины варьируется от 7 до 12 см.
Через влагалище происходит вагинальный половой акт, оплодотворение и рождение ребёнка. Благодаря эластичности тканей влагалище может растягиваться, приспосабливаясь к размерам полового члена или головы плода во время родов, а затем снова уменьшаться, возвращаясь к изначальной форме.
На слизистой оболочке влагалища в норме хорошо развита микрофлора. Она состоит из полезных лактобактерий , которые поддерживают кислотность среды и защищают внутренние органы репродуктивной системы от патогенов.
Также через влагалище организм выводит различные биологические жидкости: менструальные выделения, вагинальный секрет, а в начале родов — и околоплодные воды.
Выделения из влагалища — это смесь жидкости (секрета), выделяемой железами влагалища, слизи шеечного канала, отмерших клеток слизистой оболочки и бактерий, которые входят в состав нормальной микрофлоры. Состав и количество выделений индивидуальны. Кроме того, их цвет, консистенция и интенсивность зависят от возраста женщины и фазы менструального цикла.
Виды выделений из влагалища
Поскольку влагалище изнутри пронизано железами и выстлано влажной слизистой оболочкой (эпителием), густо заселённой микроорганизмами, оно постоянно выделяет слизь с различными примесями. Это нормально: так влагалище поддерживает микрофлору, самоочищается от ненужных бактерий и отмерших в ходе обновления клеток эпителия. Но если выделения вызывают дискомфорт, сопровождаются зудом, жжением, болью и воспалением вульвы и влагалища — это признак патологии.
Таким образом, выделения из влагалища могут быть физиологическими (нормальными) и патологическими (аномальными).
Физиологические выделения из влагалища
Физиологический вагинальный секрет — это нормальные выделения, характерные для здоровой микрофлоры влагалища. Они представляют собой слизь различной консистенции — от жидкой до густой, кремовой. Цвет — от прозрачного до желтовато-белого. На белье и ежедневных прокладках вагинальный секрет оставляет белые пятна, иногда с лёгким желтоватым оттенком.
Нормальные выделения состоят из цервикальной слизи, которую вырабатывает шейка матки, отмерших клеток слизистой оболочки, секрета вагинальных желёз, бактерий и молочной кислоты.
Количество вагинального секрета зависит от фазы менструального цикла. Так, в начале цикла выделений мало, и они жидкие. Обильные вязкие выделения характерны для середины цикла — овуляции. У женщин репродуктивного возраста среднее количество выделений может достигать 2 мл в сутки — это примерно половина чайной ложки.
Однако выделения из влагалища характерны не только для женщин, достигших репродуктивного возраста. У девочек выделений практически нет, либо они минимальны и не особо заметны. Количество отделяемого увеличивается вместе с началом пубертатного периода, когда начинают развиваться вторичные половые признаки (например, растут молочные железы, изменяется фигура). Под действием гормонов меняется микрофлора влагалища — это признак созревания репродуктивной системы, её подготовки к началу менструального цикла и возможной половой жизни.
Девочки-подростки часто переживают из-за вагинальных выделений, но стесняются о них спрашивать. Это может стать причиной неуверенности в себе.
В первые дни менструации выделения становятся обильными, жидкими, с большим количеством крови и сгустков. Это связано с активным отторжением эндометрия — слоя слизистой оболочки, которая выстилает полость матки и подготавливает её к возможному наступлению беременности. В среднем на 4–5-й день кровянистых выделений становится меньше, они сгущаются, темнеют, а затем вовсе прекращаются.
У беременных объём регулярных выделений из влагалища увеличивается из-за усиленного кровоснабжения органов репродуктивной системы, повышения уровня половых гормонов эстрогена и прогестерона. По химическому составу выделения могут стать более кислыми — так влагалище защищает плод от патогенов, — но дискомфорта это не доставляет.

Во время беременности объём выделений увеличивается, но это обычно не доставляет дискомфорта
У женщин в менопаузе количество выделений значительно сокращается — до почти незаметных. Это связано со снижением уровня женских половых гормонов и постепенным угасанием функции репродуктивной системы. Влагалище становится менее эластичным, появляется ощущение сухости, иногда — боль при вагинальном половом акте.
Патологические выделения из влагалища
Нормальные выделения из влагалища без резкого запаха — признак здоровья репродуктивной системы. Но если отделяемое стало необычным по цвету, запаху и объёму, а также вызывает неприятные ощущения, следует обратиться к врачу за медицинской помощью.
При заражении патогеном микрофлора влагалища меняется: одних микроорганизмов становится больше, других — меньше. Нарушается кислотно-щелочной баланс, снижаются защитные функции слизистой оболочки.
Кроме того, активность патогена может привести к воспалению влагалища, наружных половых органов и репродуктивной системы. Это может повлиять на репродуктивную функцию, в тяжёлых случаях — спровоцировать бесплодие, а во время беременности — привести к самопроизвольному аборту (выкидышу) и необратимым патологиям развития плода.
Основные признаки патологических выделений из влагалища:
- неприятный запах — затхлый, гнилостный, напоминающий запах сырой рыбы;
- необычный цвет — зелёный, сероватый, жёлтый, серо-белый;
- необычная консистенция — творожистая, комковатая, пенистая;
- обильные выделения — объём вагинального секрета больше, чем обычно;
- зуд, жжение, воспаление, покраснение в области влагалища и вульвы;
- боль при мочеиспускании;
- боль при вагинальном половом акте.
Причины патологических выделений из влагалища
В подавляющем большинстве случаев причиной патологических выделений служат чужеродные болезнетворные микроорганизмы, которые проникают во влагалище, прикрепляются к слизистой оболочке и нарушают нормальную микрофлору своей жизнедеятельностью.
К самым распространённым заболеваниям, которые влияют на характер вагинального секрета, относятся бактериальный вагиноз, вагинальный кандидоз, трихомониаз, хламидийная инфекция и гонорея.
Важно отметить, что только по характеру выделений невозможно поставить точный диагноз. Для этого нужны лабораторные исследования соскоба из влагалища, в некоторых случаях — анализ крови. Однако наличие нетипичных выделений — это однозначный сигнал репродуктивной системы о том, что её здоровье под угрозой.
Вагинальный кандидоз — одна из причин нетипичных выделений из влагалища
Бактериальный вагиноз
Бактериальный вагиноз — невоспалительное заболевание влагалища, при котором сильно снижается концентрация молочнокислых бактерий. Они входят в состав нормальной микрофлоры и поддерживают кислотно-щелочной баланс.
Повышенный уровень кислотности сдерживает рост условно-патогенных микроорганизмов, которые также в небольшом количестве обитают во влагалище и приносят некоторую пользу. Но если количество лактобактерий уменьшается, среда во влагалище становится более щелочной — а значит, удобной для жизни и активного роста условно-патогенных и патогенных микроорганизмов.
Возбудителями бактериального вагиноза могут стать условно-патогенные бактерии, входящие в состав нормальной микрофлоры, — Gardnerella vaginalis, Atopobium vaginae, Mobiluncus spp., Veillonella spp. и другие.
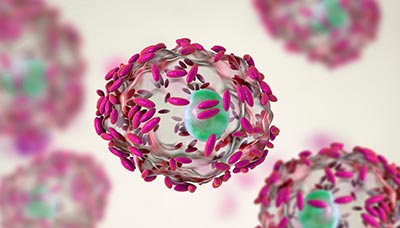
Эпителиальные клетки вагинального секрета покрыты палочками условно-патогенного организма — Gardnerella vaginalis (розовые зёрнышки)
Распространённые причины бактериального вагиноза:
- частая смена половых партнёров;
- несоблюдение интимной гигиены;
- частое спринцевание, применение антисептических препаратов (например, мирамистина) без назначения врача;
- травмы слизистой оболочки влагалища;
- лечение антибиотиками;
- нарушения гормонального фона.
Симптомы бактериального вагиноза — наличие обильных выделений с «рыбным» запахом белого или светло-серого цвета, иногда пенистых, зуд и жжение в области входа во влагалище, а также дискомфорт в области наружных половых органов и боль во время полового акта (диспареуния).
При бактериальном вагинозе выделения из влагалища обильные, беловато-серые и густые, по запаху напоминают тухлую рыбу.
Диагностика бактериального вагиноза включает измерение кислотности влагалища — pH-метрию, аминотест, а также изучение микрофлоры влагалища лабораторными методами. Профилактические исследования на различные инфекции, передаваемые половым путём, назначаются на усмотрение гинеколога в рамках дифференциальной диагностики.
16.1.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

![]()
27.39. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 3 дня

199.16. Соскоб (+230 ₽) 
Соскоб (+230 ₽) 5 дней

28.98.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

Основная цель лечения бактериального вагиноза — нормализовать микрофлору влагалища, сократить популяцию условно-патогенных микроорганизмов и восполнить дефицит лактобактерий. Для этого врач может назначить противобактериальные препараты и вагинальные свечи.
Вагинальный кандидоз
Кандидоз, или молочница, — инфекционное заболевание, которое возникает из-за активного роста условно-патогенного грибка рода Candida. Этот грибок входит в состав нормальной микрофлоры влагалища, но если количество лактобактерий уменьшается или иммунная система ослабевает, кандида начинает быстро разрастаться.
Приблизительно в 80–90% случаев возбудителем молочницы становится Candida albicans. Другие виды встречаются реже: например, при длительном течении молочницы, сахарном диабете, а также у пациенток с иммунодефицитом. Может передаваться половым путём.
Микроскопические грибы Candida albicans в 80-90% случаев являются возбудителем молочницы
Распространённые причины кандидоза:
- ослабление иммунитета, в том числе местного;
- заболевания эндокринной системы, влияющие на обмен веществ, — сахарный диабет, патологии щитовидной железы;
- ношение тесной одежды — брюки в обтяжку, синтетические легинсы;
- регулярное применение гигиенических прокладок;
- приём антибиотиков, кортикостероидов, иммунодепрессантов;
- длительное использование внутриматочных средств, влагалищных диафрагм, спермицидов;
- частое спринцевание;
- нарушения гормонального фона.
К основным проявлениям кандидоза относятся творожистые выделения белого цвета, зуд и жжение в области вульвы и влагалища, боль при мочеиспускании (дизурия), иногда — боль при половом акте (диспареуния).
При кандидозе выделения из влагалища белые, необычно густые и творожистые.
Диагностировать молочницу может врач-гинеколог. После осмотра и сбора жалоб специалист может назначить лабораторные исследования на грибок рода Candida и общее исследование микрофлоры влагалища.
19.22.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Кач. 1 день

19.66.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Колич. 1 день

152.0. 
14 дней

16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

Основная цель при лечении молочницы — восстановление нормальной микрофлоры влагалища. Дозировку противогрибковых лекарств и длительность лечения рассчитывает врач-гинеколог, основываясь на результатах лабораторных исследований.
Трихомониаз
Трихомонадный вагинит, или трихомониаз, — инфекционное заболевание, передаваемое преимущественно половым путём (ИППП). Реже трихомониаз передаётся от матери к ребёнку во время родов. Инфекция, как правило, поражает не только репродуктивную систему, но и мочевыводящие пути.
Инкубационный период заболевания длится от 3 дней. У 20–40% людей заболевание протекает бессимптомно.
Возбудитель трихомониаза — патогенный одноклеточный микроорганизм Trichomonas vaginalis. Источником и распространителем инфекции может быть как женщина, так и мужчина.
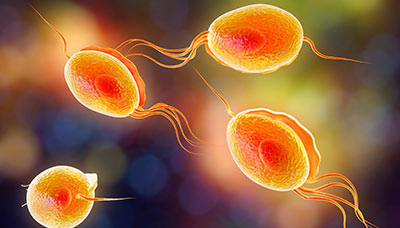
Trichomonas vaginalis — вид одноклеточных простейших, возбудитель трихомониаза
Факторы, которые могут привести к развитию трихомониаза:
- незащищённый половой акт с заражённым партнёром;
- случайные половые связи;
- наличие других инфекций половых путей — например, бактериального вагиноза или кандидоза.
Симптомы трихомонадного вагинита включают выделения из влагалища серо-жёлтого цвета, часто пенистые, с неприятным запахом. Также присутствуют зуд и жжение в области половых органов, могут появиться боли при мочеиспускании и половом акте. Слизистая оболочка вульвы краснеет и отекает.
Влагалищные выделения при трихомониазе серо-жёлтые, нередко пенистые, с неприятным запахом.
Диагностика трихомониаза включает микроскопию соскоба из урогенитального тракта и цервикального канала, посев на бактерии, а также прицельный анализ на Trichomonas vaginalis.
16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

165.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

120.4.01.27.01.3. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 5 дней

19.20.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Кач. 1 день

28.95. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

Чаще всего терапия трихомониаза предполагает приём противомикробного препарата обоими партнёрами.
Хламидийная инфекция
Урогенитальная хламидийная инфекция (хламидиоз) — одно из самых распространённых заболеваний, передаваемых половым путём. Новорождённые могут заразиться хламидиозом от матери внутриутробно или во время родов.
Возбудитель хламидийной инфекции — бактерия Chlamydia trachomatis.
Инкубационный период заболевания длится 7–14 дней, затем могут появиться первые симптомы. Однако у большинства женщин (70–95%) и у половины мужчин хламидиоз никак не проявляется, что способствует его распространению.
Факторы, которые могут привести к развитию хламидийной инфекции:
- незащищённый половой акт с заражённым партнёром;
- случайные половые связи;
- наличие других инфекций половых путей.
Симптомы урогенитальной хламидийной инфекции, если они проявились, включают нетипичные слизисто-гнойные выделения, межменструальные кровянистые выделения, боль и дискомфорт при мочеиспускании и половом акте, боль в нижней части живота.
Выделения из влагалища при хламидийной инфекции слизисто-гнойные.
Диагностикой хламидиоза занимается врач-гинеколог. Он может назначить лабораторное общее исследование соскоба из урогенитального тракта, а также прицельный анализ на хламидии.
16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

28.94. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

19.14.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Кач. 1 день

19.58.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Колич. 1 день

Хламидийную инфекцию лечат с помощью антибиотиков.
Гонорея
Гонококковая инфекция (гонорея, или триппер) — заболевание, передаваемое половым путём, а также во время родов. Бытовым путём заболевание не распространяется.
Возбудитель гонореи — гонококковая бактерия Neisseria gonorrhoeae.
Инкубационный период гонококковой инфекции длится от 1 до 10 суток. В этот период симптомы болезни не проявляются, но носитель бактерии может заражать других людей.
Факторы, которые могут привести к развитию гонореи:
- незащищённый половой акт с заражённым человеком;
- случайные половые связи;
- наличие других инфекций половых путей.
У женщин гонорея в большинстве случаев (более 70%) протекает бессимптомно. Реже проявляются симптомы в виде слизисто-гнойных выделений из уретры и влагалища, зуда и жжения, болезненного мочеиспускания, боли при половом акте (диспареуния), иногда — боли внизу живота.
При гонорее могут появиться гнойно-слизистые выделения из влагалища жёлтого или зелёного оттенка.
Лабораторная диагностика гонореи предполагает исследование соскоба из урогенитального тракта на микрофлору и анализ на инфекции, передаваемые половым путём, в том числе прицельный — на гонококк.
16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

28.94. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

19.21.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Кач. 1 день

19.65.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Колич. 1 день

Гонококковую инфекцию лечат антибиотиками.
Диагностика и лечение патологических выделений из влагалища
Аномальные выделения из влагалища — не самостоятельная патология, а признак инфекционного заболевания репродуктивной системы. Как только первопричина выделений будет диагностирована и вылечена, микрофлора влагалища нормализуется и симптом исчезнет.
Как правило, заболевания, сопровождающиеся влагалищными выделениями, лечатся антибиотиками или противогрибковыми препаратами. Период терапии и восстановления микрофлоры может длиться до 2–3 недель. Однако самостоятельно назначать себе лечение не следует: каждый возбудитель чувствителен к определённому виду антибиотиков и подобрать их правильно может только врач после осмотра и ознакомления с результатами лабораторных исследований.
К какому врачу обращаться при нездоровых выделениях из влагалища
Диагностикой и лечением заболеваний репродуктивной системы у женщин занимается врач-гинеколог. Специалист соберёт анамнез — расспросит о половых контактах, методах контрацепции, перенесённых инфекционных заболеваниях, а также о симптомах и их длительности.
Лечением заболеваний влагалища занимается гинеколог.
После опроса врач проведёт осмотр влагалища на гинекологическом кресле и при необходимости возьмёт соскоб.
В конце приёма гинеколог назначит дополнительные исследования или, если диагноз ясен, расскажет о плане лечения и выпишет лекарственные препараты.
Какие исследования назначают при патологических выделениях из влагалища
Чтобы ускорить процесс лечения, можно сдать комплексный анализ на самые распространённые патогены самостоятельно и прийти на приём к врачу с уже готовым результатом.
28.94. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

Однако важно понимать, что по характеру выделений и симптомам многие инфекционные заболевания половых путей схожи. Сделать более точное предположение может только специалист после осмотра слизистой оболочки влагалища и шейки матки.
Как предотвратить появление нездоровых выделений из влагалища
В большинстве случаев причиной патологических выделений из влагалища служат инфекции, передаваемые половым путём. Чтобы предотвратить заражение, рекомендуется избегать контакта или пользоваться барьерной контрацепцией (презервативами) при половом акте с потенциально заразными людьми.
Кроме того, подросткам и женщинам, ведущим половую жизнь, следует регулярно — раз в год — посещать гинеколога для профилактического осмотра и контроля здоровья репродуктивной системы.
Женщинам, живущим половой жизнью, рекомендуется посещать гинеколога раз в год.
Также девушкам и женщинам следует соблюдать правила интимной гигиены:
- Ежедневно подмывать вульву — наружные половые органы. Для этого можно использовать специальные средства для интимной гигиены. Подмываться нужно спереди назад — от вульвы к заднему проходу, не наоборот.
- Вытирать вульву отдельным полотенцем. Стирать его необходимо не реже раза в неделю.
- В длительных поездках или при невозможности регулярно подмываться следует использовать специальные влажные салфетки для интимной гигиены.
- Не проводить спринцевание влагалища без рекомендаций врача. Особенно перед посещением гинеколога. Процедура может нарушить естественную микрофлору и навредить полезным бактериям или исказить клиническую картину при осмотре. Влагалище справляется с очисткой самостоятельно с помощью естественных выделений.
- Раз в 3–4 часа менять гигиенические прокладки, тампоны и менструальные чаши. В тепле и влаге хорошо растут и развиваются различные микроорганизмы. Контакт вульвы и влагалища с ними может стать причиной инфекционного заболевания.
- Чаще носить бельё из натуральных тканей — синтетические материалы плохо пропускают воздух и могут создать парниковый эффект в области промежности. Сочетание влаги, тепла и ограниченной циркуляции воздуха — хорошие условия для размножения бактерий.
Как понять, какое количество выделений из влагалища является нормальным, а какое нет? Как должны выглядеть нормальные выделения? И есть ли признаки, по которым женщина сразу может понять, что ей пора записаться на прием к гинекологу?
Начиная с периода менархе (приход первой менструации) и заканчивая периодом постменопаузы, бели в норме присутствуют у всех женщин1.
Влагалищные выделения — способ защиты от инфекций путем увлажнения, а также «очистки» влагалища от микробов, старых клеток и слизи. Характер выделений зависит как от внутренних, так и от внешних факторов: возраста, фазы менструального цикла и колебания уровня половых гормонов, беременности, менопаузы, сексуальной активности, приема антибиотиков или гормональных препаратов, наличия хронических заболеваний и стрессов1,2.
Известно, что основные признаки заболевания во влагалище начинаются тогда, когда патогенные микроорганизмы поражают его эпителиальные клетки. Одним из защитных механизмов со стороны влагалища является образование так называемого физического барьера на поверхности эпителиальных клеток – слоя слизи и выделений, богатых иммуноглобулинами — защитными белками, которые продуцируют иммунные клетки и другие компоненты1-3.
Виды выделений из влагалища
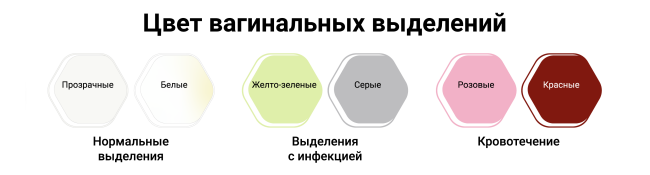
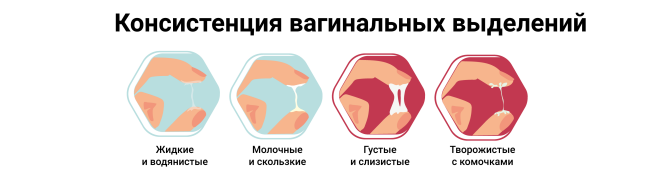
Нормальные вагинальные выделения
Существует ряд признаков, оценив которые, женщина может быть спокойна относительно ее выделений, они являются нормальными.
Количество выделений: в норме незначительное. Почти на протяжении всего цикла объем выделений приблизительно соответствует 1 ч.л. (до 5 мл). В середине цикла количество выделений может быть увеличено, но это носит кратковременный характер.
Цвет выделений: прозрачный, полупрозрачный в I фазе цикла или беловатый (иногда с легким желтоватым оттенком) во II фазе цикла ближе к менструации.
Консистенция: в норме выделения однородные, без каких-либо примесей и компонентов (нет крупных комочков, прожилок или следов крови). Чаще всего они слизистые, в середине цикла (в период овуляции) слизь может приобретать свойства тягучести (похожа на сырой яичный белок). К концу цикла после овуляции выделения могут приобретать более густой характер и по консистенции похожи на крем.
Запах: нормальные бели имеют слабокислый запах или не имеют запаха совсем1,4.
Характер выделений, как правило, меняется на протяжении менструального цикла, но при отсутствии заболеваний они никогда не теряют свойств, характерных для нормальных выделений.
Признаки патологических выделений в интимной зоне
Любые выделения из влагалища всегда стоит соотносить с эталоном нормальных выделений. Это удобно как для врача, так и для самой женщины.
Для патологических выделений, которые бывают при различных гинекологических заболеваниях, характерны следующие признаки:
- Количество выделений: при ряде гинекологических заболеваний выделения часто становятся обильными, их количество увеличивается и не меняется на протяжении менструального цикла (более 5 мл). Иногда выделений становится так много, что приходится несколько раз менять ежедневные прокладки. При этом женщину преследует чувство постоянной влажности в области половых органов, что приносит существенный дискомфорт.
- Существуют инфекции, например хламидиоз, где количество выделений может изменяться на протяжении цикла. В таком случае следует обращать внимание на дополнительные признаки: болезненность при мочеиспускании, дискомфорт или боль при половых контактах, болезненные ощущения внизу живота.
- Цвет выделений: цвет патологических белей может быть различным. Бели с присутствием в них крови имеют яркий алый, темный или коричневый цвет. Если такие выделения появляются вне запланированных дней менструации, то это может быть связано с гинекологическим заболеванием (эндометриоз, полип в матке или в шейке матки, кистозные образования на яичниках). Другими причинами могут быть прием гормональных таблеток (в том числе контрацептивов) или постановка внутриматочной спирали, как правило, это носит временный характер.
- Желтый или зеленый цвет вагинальных выделений может быть связан с половыми инфекциями (ИППП). Для бактериального вагиноза — инфекционное заболевание влагалища — характерен грязно-серый цвет белей. Выделения с белыми крупными комочками, напоминающие творог, характерны для молочницы.
Появление кровянистых выделений вне менструации всегда требует консультации специалиста и дополнительного обследования.
- Консистенция: патологические выделения приобретают различную консистенцию: водянистую, густую кремовую, «творожистую».
- Запах: выделения при различных заболеваниях, как правило, имеют неприятный, иногда резкий запах1,4,5.
Дополнительными признаками заболевания наряду с патологическими выделениями могут быть: зуд, ощущение жжения, болезненность при мочеиспускании или при половых контактах, покраснение, отек в области наружных половых органов.
Диагностика причины вагинальных выделений
При появлении патологических выделений каждая женщина должна обязательно записаться на прием к врачу-гинекологу. Помимо субъективных признаков, которые может оценить сама женщина, существуют также объективные признаки заболевания, которые выявляет доктор в процессе осмотра, а также результаты обязательной лабораторной диагностики, подтверждающие конкретный диагноз.
Диагностика заболеваний влагалища начинается с оценки жалоб на приеме у врача. Уже по характерным жалобам врач может заподозрить то или иное заболевание.
Второй этап диагностики
Осмотр гинекологом на кресле. Врач может оценить степень воспаления и характер выделений, если они имеются. Также во время осмотра врач производит забор отделяемого из влагалища для дальнейшей лабораторной диагностики.
Третий этап диагностики
Лабораторное исследование влагалищных выделений. С помощью микроскопа определяют количество клеток и характер микрофлоры влагалища. Могут проводиться дополнительные лабораторные методы исследований для подтверждения точного диагноза.
Дополнительно по назначению врача в случае патологических выделений могут быть рекомендованы инструментальные методы обследования – кольпоскопия (осмотр шейки матки и влагалища под увеличением с помощью кольпоскопа) и УЗИ (ультразвуковое исследование) органов малого таза5,6.
Лечение патологических выделений из влагалища
Жалобы на влагалищные выделения являются самыми частыми на приёме у гинеколога.
Конкретные препараты для лечения патологических выделений назначаются после постановки окончательного диагноза.
Нередко наблюдается сочетание возбудителей различных заболеваний, вызывающих патологические выделения из влагалища1,6,7.
Препараты для лечения патологических выделений существуют в различных формах: для приема внутрь (капсулы или таблетки) или местные (влагалищные свечи или таблетки, гели, кремы, растворы).
Наиболее часто для лечения патологических вагинальных выделений назначают местные средства, которые вводятся во влагалище. При использовании местных препаратов лекарство поступает непосредственно в очаг воспаления.
С учетом того, что выделения из влагалища нередко бывают признаком сочетания нескольких заболеваний (например, сочетание бактериального вагиноза и молочницы, вызванной грибами), предпочтительнее рассматривать препараты с широким спектром действия, то есть тем, которые способны вызвать гибель сразу нескольких видов микроорганизмов.
Бетадин® Свечи при лечении заболеваний с патологическими выделениями
Бетадин® является средством, которое воздействует на широкий круг микроорганизмов: грибы (причина развития молочницы), грамм-положительные и грамм-отрицательные бактерии (причина воспаления во влагалище (вагинит) и бактериального вагиноза) и ряд других микроорганизмов.
При патологических выделениях из влагалища применяют Бетадин® в виде вагинальных свечей. При введении одной свечи из основного действующего вещества (повидон-йод) высвобождается от 18 до 24 мг активного йода, который обладает сильным действием в отношении патогенных микробов, способствует их уничтожению. Большинство патогенов гибнут в течение 1 минуты после воздействия на них йода8.
Показаниями для применения свечей Бетадин® являются острый или хронический вагинит, бактериальный вагиноз (вызванный Gardnerella vaginalis), кандидоз, инфекция, вызванная Trichomonas vaginalis (трихомониаз). Инфекции влагалища после терапии антибиотиками или стероидными препаратами. Еще одним показанием является профилактика различных инфекций при хирургических вмешательствах в гинекологии.
Инструкция
Где купить Бетадин® свечи?
Следует помнить, что для применения Бетадина®, содержащего соединение йода, есть ряд ограничений: период вынашивания ребенка и период грудного вскармливания, наличие каких-либо нарушений функции щитовидной железы, а также повышенная чувствительность к компонентам препарата.
При остром вагините, как правило, назначают по 1 свече Бетадин® на ночь во влагалище в течение 7 дней. При более тяжелых ситуациях лечение можно продолжить еще на 7 дней8.
Профилактика патологических выделений из влагалища
Множество инфекционно-воспалительных заболеваний сопровождаются патологическими выделениями и нарушением микрофлоры влагалища. Важно соблюдать следующие правила профилактики:
- Отказаться от случайных половых контактов и частой смены половых партнеров
- Соблюдать правильную интимную гигиену
- Ограничить бесконтрольное применение антибиотиков, глюкокортикоидов и гормональных препаратов без имеющихся на то показаний
- Не носить тесную синтетическую одежду
- Своевременно лечить обострения хронических заболеваний (например, контролировать уровень глюкозы в крови при сахарном диабете)
- Своевременно лечить любую гинекологическую патологию
- Регулярно посещать профилактические осмотры врачом-гинекологом
Часто задаваемые вопросы
Нужно ли лечить полового партнера, если у женщины появились патологические бели?
При появлении любых патологических выделений у женщины, необходимо обратиться на прием к врачу-гинекологу. В зависимости от того, какое конкретно заболевание выявляется в ходе обследования женщины, для ее партнера рекомендуется получение консультации врача-андролога и проведение необходимого обследования. Лечение обоих половых партнеров происходит не во всех случаях появления патологических выделений у женщины. Это решается индивидуально в зависимости от клинической ситуации.
Могут ли кровянистые выделения появляться в середине цикла? И повторяться почти каждый месяц?
Появление кровянистых выделений в середине цикла иногда является нормальным признаком свершившейся овуляции (выход яйцеклетки из яичника и ее готовность к оплодотворению). При этом женщина, как правило, ощущает и другие признаки овуляции – более обильные слизистые выделения (похожие на белок сырого яйца), незначительные боли внизу живота (иногда только с одной стороны), увеличение сексуального желания. Сами выделения при этом не обильны, скорее это прожилки крови или незначительные мажущие выделения, которые не сопровождаются патологическими признаками, не имеют резкого запаха и носят кратковременный характер (буквально 1, максимум 2 дня). В любом случае появление кровянистых выделений из влагалища вне менструации требует очного посещения врача.
Кровянистые выделения только после половых контактов о чем могут свидетельствовать? Норма ли это?
Появление крови может наблюдаться после первого в жизни женщины полового акта. Если речь идет о другой ситуации, то такие кровянистые выделения не являются нормой. Нередко это связано с воспалительными процессами, в частности с цервицитом (воспаление в шейке матки). Женщина с подобными симптомами должна обратиться к врачу.
Молчанов Олег Леонидович
Врач-гинеколог, репродуктолог, доктор медицинских наук.

Читать по теме
Бактериальный вагиноз
Почти в 90% случаев патологических выделений у женщин диагностируется бактериальный вагиноз. Почему возникает это заболевание, и как его лечить?
Подробнее

Свечи от вагинита
Лечение вагинита местными препаратами в форме вагинальных свечей. Как выбрать свечи от воспаления во влагалище?
Подробнее
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин® с повидон-йодом.
Подробнее
Список литературы
- Савельева Г. М., Сухих Г. Т., Серов В. Н., Радзинский В. Е Национальное руководство «Гинекология» // ГЭОТАР-Медиа 2020, Москва.
- Клинические рекомендации «Воспалительные заболевания шейки матки, влагалища, вульвы»// РОАГ, 2021.
- Петерсен Э.Э. Инфекции в акушерстве и гинекологии// МЕДпресс информ, Москва 2007.
- Клинические рекомендации «Хламидийная инфекция» от 17.02.2021.
- Клинические рекомендации «Гонококковая инфекция» 2021.
- Клинические рекомендации «Урогенитальный трихомониаз» 2021.
- Клинические рекомендации «Аногенитальная герпетическая вирусная инфекция» 2021.
- Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин, 2019.
- Клинические рекомендации «Менопауза и климактерическое состояние у женщины»// РОАГ 2021.
- Инструкция по медицинскому применению Бетадин®, суппозитории, РН: П№015282/01.
Выделения из влагалища: норма и патология. Или на что необходимо обратить внимание женщине.
Многие женщины, «помешанные» на чистоте тела, всячески стремятся избавиться от влагалищных выделений, считая их проявлением «не чистоты», нездоровья. Они не понимают, что наличие выделений из влагалища также физиологично, как образование слюны, слез, желудочного сока и других физиологических секретов. Избавляться от этих выделений бессмысленно и небезопасно.
С другой стороны, существует ряд заболеваний, при которых изменения характера выделений является первым тревожным признаком, вынуждающим женщину обратиться к гинекологу. Попробуем разобраться, где проходит граница между нормой и патологией.

1. Прежде, чем выяснять, какие выделения относятся к норме, а какие – явно патологические, важно понять, что из себя представляют влагалищные выделения: откуда они берутся и из чего состоят.
В состав влагалищных выделений входят:
- слизь, образуемая железами канала шейки матки (цервикального канала);
- клетки эпителия канала шейки матки и влагалища, которые постоянно слущиваются со стенок в просвет влагалища;
- микрофлора, представленная 5-12 видами микроорганизмов (бактериями, вирусами, грибами), в норме заселяющими влагалище (шейка матки, полость матки, трубы и яичники в норме стерильны).
Нормальная влагалищная флора у женщин репродуктивного возраста в основном представлена молочнокислыми бактериями (лактобактерии, палочки Дедерляйна) – количество колоний, обнаруженных в ходе бакпосева выделений, составляет 10 в 7 степени и выше. В небольшом количестве обнаруживаются стрептококки, бактероиды, энтеробактрии, грибы. В очень маленьких количествах (меньше 10 в 4 степени) обнаруживаются условно-патогенные микроорганизмы – микоплазмы, уреаплазмы, грибы рода кандида, гарднереллы. Сам факт обнаружения этих микробов не говорит о наличии заболевания.
Благодаря лактобактериям выделения из влагалища в норме имеют кислую среду (значение рН-3,8-4,4), которая обуславливает наличие кисловатого запаха выделений (не всегда).
2. Нормальные выделения
Существует несколько разновидностей нормальных влагалищных выделений, характер которых зависит от возраста женщины, гормонального статуса, наличия или отсутствия половой жизни и других факторов.
Сразу оговоримся, что у девочек до начала пубертатного периода выделений из влагалища быть не должно. Этот факт обусловлен особенностями гормонального профиля и строением половых органов в этом возрастном периоде. Появление выделений из влагалища у девочки до 10-12 лет, особенно выделений, имеющих окраску и запах, свидетельствует о неблагополучии либо в половой системе, либо в рядом расположенных пищеварительном или мочевыводящем трактах.
Примерно за год до начала первой менструации у девочек появляются выделения из влагалища, обусловленные гормональной перестройкой организма, переходом организма из состояния «девочка» в состояние «девушка». Эти выделения жидкие иногда слизистые, имеют беловатую окраску или слабо выраженный желтый оттенок, без запаха или со слабым кисловатым запахом. Эти выделения являются физиологически нормальными и необходимыми для увлажнения стенки влагалища и защиты половых органов от инфекционных агентов. Естественно, нормальные выделения не сопровождаются такими ощущениями, как боль, зуд, жжение и не приводят к покраснению и отеку кожи и слизистой оболочки наружных половых органов.
После наступления менструаций и установления регулярного менструального цикла для нормальных выделений из влагалища характерна циклическая смена свойств и качеств в зависимости от фазы менструального цикла. В первую фазу менструального цикла (при 28-ми дневном цикле – с момента окончания месячных до 12-13 дня цикла, который считается с первого для месячных0) – выделения носят необильный (1-2 мл в сутки – диаметр пятна на ежедневной прокладке 2-3 см), водянистый или слизистый характер, имеют однородную консистенцию (или могут быть примеси в виде маленьких (до 2 мм) комочков), они бесцветны или имеют беловатый или желтоватый оттенки, без запаха или со слабым кисловатым запахом.
В период овуляции (1-2 дня в середине цикла) количество выделений увеличивается до 4 мл в сутки (размеры пятна на ежедневной прокладке увеличиваются до 5 см), они становятся слизистыми, тягучими, иногда оттенок выделений становится бежевым.
Во второй половине менструального цикла количество выделений (по сравнению с овуляторным периодом) уменьшается, выделения могут приобрести кремообразный или киселеподобный характер. За несколько дней до наступления менструации характерно повторное увеличение количества выделений. Такое циклическое изменение характера выделений условно сохраняется в течение всего репродуктивного периода женщины – от установления регулярного менструального цикла до появления первых признаков угасания гормональной функции яичников в пременопаузе.
Однако существует множество факторов, которые, не являясь патологическими, меняют характер влагалищных выделений.
К таким факторам относятся начало половой жизни и смена полового партнера, сам половой акт, прием гормональных контрацептивов, смена средств для интимной гигиены или состава нижнего белья, беременность, послеродовый период.
Рассмотрим влияние этих факторов на характер выделений подробно.
Начало половой жизни и смена полового партнера приводят к тому, что в половые пути женщины попадает новая, чужая, незнакомая, хотя и абсолютно нормальная, непатогенная микрофлора. В результате, в течение определенного промежутка времени (сугубо индивидуального для каждой женщины) происходит адаптация половой системы и всего организма женщины к «новым жильцам». В этот период характерно увеличение количества выделений, изменение цвета и консистенции. Главное, что при этом отсутствуют всякие неприятные ощущения (дискомфорт, зуд, жжение).
Сам половой акт также способствует появлению специфических влагалищный выделений. В течение нескольких часов после незащищенного полового акта (без использования презерватива) выделения из влагалища имеют вид прозрачных сгустков, с белым или желтоватым оттенком. Через 6-8 часов после полового акта характер выделений меняется: они становятся жидкими, белыми, обильными. Если половой акт был защищен презервативом или использовался метод прерванного полового сношения, то после него характерно выделение кремообразного, белого скудного секрета, состоящего из «сработавшейся» влагалищной смазки.
Прием гормональных контрацептивов способствует изменению гормонального профиля, который играет основополагающую роль в процессе формирования влагалищных выделений. Торможение овуляции, на котором основано действие практически всех гормональных контрацептивов, приводит к уменьшению количества выделений (в период приема таблеток). После отмены контрацептива характер выделений из влагалища восстанавливается.
Аналогичное влияние на характер выделений оказывает грудное вскармливание. По окончании послеродового периода количество влагалищных выделений очень незначительно (при условии кормления ребенка «по требованию» и отсутствия месячных).
Во время беременности также происходит изменение гормонального статуса организма, воздействующее на структуру и функцию многих органов. Количество влагалищных выделений у беременных, как правило, увеличивается за счет повышенного кровоснабжения органов половой системы и проникновения небольшого количества плазмы (жидкой части крови) через стенки влагалища в его просвет. Выделения становятся обильными, жидковатыми и являются причиной необходимости более частой смены ежедневных прокладок.
В конце беременности количество выделений еще увеличивается за счет слизи, отходящей из цервикального канала, что служит предвестником приближающихся родов. Беременная женщина должна быть очень внимательной к своему состоянию, в том числе отслеживать характер влагалищных выделений. Так, например, появление очень жидких выделений во второй половине беременности обязательно должно насторожить женщину и стать поводом для обращения к врачу, так как подобная картина может наблюдаться при отхождении околоплодных вод.
Нормальные выделения после родов называются лохии.
Лохии – это физиологические послеродовые выделения из матки, состоящие из крови, слизи и отторгшихся, нежизнеспособных тканей (децидуальной оболочки матки). В норме продолжительность выделения лохий составляет 3-6 недель после родов (иногда, до 8 недель). Важно, чтобы отмечалась тенденция к осветлению и уменьшению количества лохий. В первую неделю после родов лохии сравнимы с обычными месячными, только они более обильны и могут содержать сгустки.
Затем их количество с каждым днем уменьшается. Постепенно они приобретают желтовато-белый цвет из-за большого количества слизи (становятся похожи на яичный белок), могут содержать небольшую примесь крови. Приблизительно к 4-й неделе наблюдаются скудные, «мажущие» выделения, а к концу 6-8-й недели после родов выделения из влагалища приобретают такой же характер, как и до беременности. Количество выделений в перименопаузе (периоде, включающем промежуток времени перед окончанием менструальной функции, последнюю менструацию и всю последующую жизнь женщины) прогрессивно уменьшается. В составе влагалищных выделений в этот период (также как и у девочек до пубертатного периода) преобладают кокковые микроорганизми (стафилококки, стрептококки). Еще раз напоминаем: в норме не должно быть ни малейших ощущений дискомфорта в области половых органов, ни боли, ни зуда, ни жжения. Появление этих симптомов, даже на фоне якобы нормального характера выделений, должно быть сигналом о необходимости немедленной консультации гинеколога.
3. Патологические выделения

Теперь поговорим о явно патологических выделениях из влагалища.
Сразу скажем, по характеру выделений практически невозможно точно установить достоверный диагноз, так как в большинстве случае имеется сочетание двух и более патологических процессов, а также нередко врачи сталкиваются с нетипичными проявлениями того или иного заболевания. Поэтому по внешнему виду выделений можно только предположить развитие определенного патологического процесса, а доказать его наличие должны данные клинического, лабораторных и инструментальных обследований.
Самыми частыми причинами изменения характера выделений из влагалища являются специфические инфекционно-воспалительные заболевания органов половой системы, а именно трихомониаз, кандидоз, хламидиоз, гонорея, а также бактериальный вагиноз и неспецифические воспалительные заболевания половых органов.
Разберемся, как выглядят выделения при этих патологических процессах, и при помощи каких методов можно подтвердить или опровергнуть диагноз.
Трихомониаз.
Обильные белые, желтоватые или зеленоватые пенистые выделения с неприятным запахом, сопровождающиеся зудом и/или жжением, болезненным мочеиспусканием. Для уточнения – необходимо исследование нативного мазка или мазка после окрашивания по Романовскому-Гимзе, или ПЦР исследование влагалищных выделений или культуральный метод.
Молочница (кандидоз).
Густые выделения, похожие на комки желтоватого творога, количество выделений значительно увеличено. В качестве сопровождения – изматывающий интенсивный зуд половых органов и раздражение (покраснение, отек) наружных половых органов. Подтверждение – микроскопическое исследование мазков из влагалища, бактериальный посев выделений.
Бактериальный вагиноз.
Количество выделений значительно увеличивается, цвет выделений – серовато-белый, появляется неприятный запах (запах тухлой рыбы) и несильно выраженный периодически возникающий зуд наружных половых органов. Симптомы усиливаются после полового акта. При длительном существовании процесса выделения становятся желто-зелеными, липкими, при осмотре в зеркалах – равномерно «размазаны» по стенкам влагалища. Для подтверждения диагноза проводится бактериальный посев влагалищных выделений.
Хламидиоз.
Повышенное количество выделений встречается нечасто. Характерен желтый цвет выделений (этот признак особенно заметен врачу во время осмотра женщины в зеркалах, так как выделения происходят из канала шейки матки и стекают по стенкам влагалища), часто сопровождающиеся болями в нижней части живота, болезненным мочеиспусканием, увеличением и болезненностью бартолиновой железы. Диагноз подтверждается при помощи культурального исследования и ПЦР-исследования отделяемого из цервикального канала.
Гонорея.
Умеренные желтовато-белые выделения из влагалища, сопровождающиеся болями внизу живота, болями при мочеиспускании и, нередко, межменструальными кровотечениями. Для подтверждения диагноза используется микроскопическое исследование выделений, бактериологический посев и ПЦР-исследование.
Неспецифический вагинит (кольпит).
Выделения из влагалища являются основным симптомом. Их характеристики разнообразны: жидкие, водянистые, иногда густые, гнойные, часто зловонные, нередко с примесью крови. Острое воспаление сопровождается зудом, чувством жжения или жара в области половых органов. Диагноз подтверждается при помощи микроскопического исследования влагалищных мазков.
4. Особое место в гинекологии занимают выделения из влагалища с примесью крови.
В большинстве случаев кровянистые выделения вне менструации свидетельствуют о наличии заболевания и указывают на необходимость обратиться к врачу. Некоторые доктора считают, что межменструальные кровянистые выделения из влагалища – явление неопасное, вызванное с гормональными колебаниями, связанными с овуляцией. Однако подобные выделения иногда возникают в связи с нарушениями менструального цикла, а также могут указывать на наличие половой инфекции (например, гонореи), эндометриоза, полипоза, хронического воспаления матки (эндометрита) и т.д. и поэтому требуют особого внимания и обследования (консультация гинеколога, микроскопический и бактериологический анализ выделений, кольпоскопия, УЗИ органов малого таза).
Настораживать должны любые кровянистые выделения (любого цвета, в любом количестве, любой продолжительности), возникающие во время беременности. Даже если они не сопровождаются болевыми ощущениями. Причиной таких выделений могут быть угроза прерывания беременности, неправильное расположение плаценты (предлежание плаценты), преждевременная отслойка плаценты. Менее опасной причиной появления кровянистых выделений у беременных являются микроразрывы сосудов эрозированной шейки матки, возникающие после полового акта. Установить истинную причину кровотечения может только врач, поэтому при любом появлении таких выделений показан визит к доктору.
5. Как отличить норму от патологии: вагинальный рН тест CITOLAB

Одним из основных критериев, который позволяет оценить состояние микрофлоры влагалища, является уровень рН выделений. В нормальном состоянии соотношение микрофлоры влагалища сбалансировано: превалируют лактобактерии, которые создают кислую среду (рН 4,0-4,4). Это является естественной защитой от попадания и размножение болезнетворных микроорганизмов. Изменение рН вагинальной среды может быть связано с разными причинами: кандидозной, трихомонадной или бактериальной инфецией.
На сегодняшний день есть возможность определить рН влагалищных выделений, не прибегая при этом к сложным анализам. Благодаря созданию вагинального рН теста CITOLAB от компании «Фармаско», определение рН влагалищных выделений стало возможным даже в домашних условиях. При помощи данного теста можно установить отклонение кислотности влагалищной среды от нормального уровня (рН≥4,7), что является признаком вагинальной инфекции.
Тест CITOLAB pH дает возможность обнаружить заболевание на ранней стадии и вовремя начать лечение, что немаловажно, так как позволяет избежать осложнений заболевания. Однако следует помнить, что для уточнения возбудителя болезни понадобятся дополнительные обследования, которые вам назначит гинеколог.
В заключение
Подытоживая вышеизложенный материал, повторимся: выделения из влагалища, в большинстве случаев, являются нормой. Настораживать должно их отсутствие, изменение характеристик, появление примеси крови, зуда, жжения, ощущения дискомфорта. Во всех перечисленных случаях необходимо, не откладывая в долгий ящик, обратиться за консультацией к гинекологу. Берегите здоровье!
Выделения из влагалища (бели) — это появление из половых путей женщины жидкого или густоватого отделяемого различной окраски, чаще с неприятным запахом. Симптом может сопровождаться интенсивным зудом вульвы, преддверия влагалища, болями и дискомфортом внизу живота, неприятными ощущениями при сексуальных контактах. Бели встречаются при генитальных инфекциях, болезнях матки и придатков, травмах половых органов. Для выяснения причины выделений необходим гинекологический осмотр, бактериологический анализ отделяемого, инструментальные методы. Для устранения белей проводится терапия основного заболевания.
Общая характеристика
В норме у женщин возможны незначительные вагинальные выделения без запаха. Тягучее слизистое вагинальное отделяемое, похожее на яичный белок, наблюдается при овуляции. При патологических белях пациентка замечает увеличение количества секрета, нетипичный цвет выделений. На нижнем белье остаются желтоватые или бурые пятна. При большом объеме отделяемого секрет скапливается между большими и малыми половыми губами, в области промежности. Выделения могут быть с кислым, рыбным, тухлым запахом.
Бели зачастую сочетаются с интенсивным зудом в промежности и преддверии влагалища, на коже вокруг половых органов возникают раздражения и высыпания. Иногда беспокоят боли внизу живота. При обильном вагинальном отделяемом женщина вынуждена пользоваться гигиеническими прокладками для критических дней. Больные отмечают психологический дискомфорт в связи с резко зловонным запахом выделений. Изменение цвета и консистенции влагалищного отделяемого указывает на патологии половой сферы или экстрагенитальные заболевания, поэтому в таких случаях необходимо обратиться к врачу.
Классификация
Влагалищные выделения делятся на физиологические, связанные с реакцией эпителия репродуктивных органов на естественные изменения гормонального фона, и патологические, вызванные различными заболеваниями. По густоте и консистенции отделяемое из влагалища бывает водянистым, густым и тягучим, плотным, творожистым, иногда наблюдаются пенистые бели. Для постановки диагноза и выбора врачебной тактики важна классификация выделений по цвету, согласно которой различают такие виды белей, как:
- Прозрачные. Выделения слизистые, густоватые или очень жидкие, водянистые. Такие бели без запаха появляются при нарушениях процессов всасывания излишней жидкости во влагалище, что обусловлено изменением нормальной микрофлоры, колебаниями уровня половых гормонов.
- Белые. Густые творожистые или тягучие выделения наблюдаются при увеличении секреции желез шейки матки и преддверия влагалища, которое происходит на фоне генитальной патологии. Образованию белого отделяемого способствуют патогенные микроорганизмы.
- Кровянистые. Влагалищные бели бывают сукровичными, цвета «мясных помоев», чаще с запахом. Иногда возможно выделение алой или темно-красной крови. Истечение крови связано с дисфункцией эндометрия, повреждением влагалищного или шеечного эпителия.
- Серые. Подобные бели становятся следствием нарушения вагинальной микрофлоры, что сопровождается снижением количества полезных палочек Додерляйна и заселением вагины болезнетворными бактериями. Отделяемое густое, зловонное или с рыбным запахом.
- Желтые. Такие выделения типичны для инфекционных поражений половой системы. Симптом развивается вследствие интенсивной воспалительной реакции во влагалище, нарушения работы желез наружной секреции. Бели могут быть как густыми, так и водянистыми, пенистыми.
- Гнойные (желто-зеленые). Густоватые, зачастую сливкообразные вагинальные выделения свидетельствуют о бактериальной инфекции. Характерный цвет обусловлен погибшими лейкоцитами. Обильные бели со специфическим гнойным запахом возникают при поражении матки, ее придатков, вскрытии абсцессов и кист.
Влагалищное отделяемое также классифицируют по запаху – у ряда больных бели имеют кислый, гнилостный, зловонный аромат. Достаточно часто наблюдаются выделения с запахом рыбы, иногда ощущается зловоние тухлого мяса. С учетом локализации патологического процесса, вызвавшего бели, их подразделяют на вестибулярные, влагалищные, цервикальные (шеечные). При выделениях, которые образуются в матке и придатках, говорят о корпоральных и трубных белях.

Причины выделений из влагалища
Причины прозрачных выделений из влагалища
Скудный водянистый или слизистый («как сопли») секрет без аромата периодически формируется у здоровых женщин. Обильное отделяемое с кислым запахом указывает на наличие заболевания. Прозрачные выделения из влагалища вызывают такие причины, как:
- Физиологические факторы: воздействие эстрогенов в первой половине менструального цикла, пубертатный период у девочек.
- Аллергические вульвиты и вагиниты.
- Гельминтозы: энтеробиоз, аскаридоз, шистосомоз и др.
Причины белых выделений из влагалища
Густое творожистое отделяемое характерно для вагинальной и цервикальной локализации патологических изменений. Сочетание белей с интенсивным промежностным зудом и болезненностью при половом акте свидетельствует об инфекционном процессе. Белые выделения из влагалища провоцируют:
- Физиологические изменения: вторая половина менструального цикла, половой акт, период беременности.
- Вагинальный кандидоз.
- Генитальный туберкулез.
- Редкие причины: использование внутриматочных спиралей, кремов для контрацепции.
Причины кровянистых выделений из влагалища
Истечение крови из просвета вагины, не связанное с недавними травмами паховой области, как правило, свидетельствует о серьезном органическом заболевании. Основными патологиями, вызывающими кровянистые выделения из влагалища, являются:
- Эндометриоз.
- Поражение шейки матки: эрозии, полипы, злокачественные новообразования.
- Опухоли репродуктивных органов: миомы, аденокарциномы, рак влагалища.
- Травмы половых путей: при грубом сексуальном акте, вследствие воздействия инородных предметов, при ушибах области лобка и промежности.
- Прием оральных контрацептивов.
- Послеродовая инволюция матки.
Причины серых выделений из влагалища
Обильное сероватое отделяемое из половой щели связано с нарушениями влагалищной микрофлоры в результате генитальных инфекций или поражения других органов. Серые выделения из влагалища характерны для таких состояний, как:
- Бактериальный вагиноз.
- Воспалительные процессы: кольпит, эндоцервицит, атрофический вагинит.
- Венерические инфекции: трихомониаз и хламидиоз на начальном этапе.
- Редкие причины: патологии эндокринной системы (сахарный диабет, гипотиреоз, хроническая недостаточность надпочечников), туберкулез.
Причины желтых выделений из влагалища
Густой скудный светло-желтый секрет иногда встречается у женщин за несколько дней до начала менструации. Пенистые желтые выделения из влагалища, которые отличаются неприятным запахом, типичны для следующих заболеваний половых органов:
- Инфекционные болезни: аэробный вагинит, трихомониаз, хламидиоз.
- Воспалительный процесс: кольпит, сальпингит, аднексит.
- Пузырно-маточные свищи.
Причины гнойных выделений из влагалища
При различных воспалительных процессах из вагины может выделяться от нескольких капель до нескольких миллилитров густого зловонного гноя, что сопровождается резкими болями внизу живота и лихорадкой. С гнойными выделениями из влагалища протекают:
- Осложненные генитальные инфекции: гонорея, микоплазмоз, уреаплазмоз.
- Патологии наружных половых органов: бартолиниты, фурункулы кожи промежности.
- Болезни матки, придатков: пиометра, пиосальпинкс, послеродовой эндометрит.
Диагностика
При выделениях из влагалища с каким-либо неприятным запахом или без него показана консультация гинеколога, во время которой с помощью физикальных и инструментальных методов детально обследуются наружные и внутренние органы половой сферы. Для уточнения причины белей выполняются различные клинические и микробиологические исследования, из которых наибольшей диагностической ценностью отличаются:
- Вагинальное исследование. Осмотр влагалища и шейки матки в зеркалах — основной метод диагностики, во время которого оценивается количество и характер патологического отделяемого, выявляются воспалительные или атрофические изменения эпителия. Обязательно изучается состояние выводных протоков бартолиниевых желез и устья уретры.
- Кольпоскопия. Визуализация слизистой оболочки влагалищной части шейки матки необходима для исключения эрозий, генитальных предраковых состояний и злокачественных новообразований. В ходе кольпоскопии проводят пробу с уксусной кислотой и пробу Шиллера. При необходимости метод дополняется цервикоскопией, а при подозрении на маточные бели — гистероскопией.
- Ультразвуковое исследование. УЗИ тазовых органов рекомендовано, если выделения сопровождаются сильной болью в нижней части живота, межменструальными кровотечениями. Сонография позволяет выявить причины белей: новообразования, кисты, воспалительные изменения в маточных трубах и яичниках. Для уточнения диагноза иногда назначается гистерография.
- Бактериологический анализ выделений. Отделяемое со зловонным запахом часто возникает при половых инфекциях, поэтому для их обнаружения берут вагинальный мазок на микрофлору, осуществляют культуральное исследование белей. Для быстрого обнаружения наиболее распространенных возбудителей применяют реакции ИФА и прямую РИФ, ПЦР-диагностику.
Для исключения сифилиса проводят реакцию Вассермана, по показаниям выполняют пробы, направленные на диагностику туберкулеза. Клинические и биохимические исследования крови помогают установить причины воспалительного процесса, при объемных образованиях определяют уровень основных онкомаркеров. С уточняющей целью используют КТ или МРТ органов малого таза, в затруднительных случаях прибегают к диагностической лапароскопии. При постоянных скудных выделениях без запаха может потребоваться консультация эндокринолога.

Выяснить причину белей поможет исследование вагинального мазка
Лечение
Помощь до постановки диагноза
Для уменьшения зуда и других дискомфортных ощущений рекомендовано регулярно проводить гигиенические процедуры, использовать прокладки. Эффективны местные ванночки с растворами антисептиков и отварами лекарственных трав, которые направлены на купирование воспалительного процесса, уменьшение количества патогенных бактерий. При сильных болях принимают анальгетики из группы НПВС, спазмолитики. При появлении зловонных белей, выделений с кисловатым запахом, кровянистого отделяемого из влагалища, необходимо срочно посетить врача для установления причины расстройства.
Консервативная терапия
Схема лечения подбирается индивидуально после выяснения причины белей и оценки состояния репродуктивной системы пациентки. Основной является этиопатогенетическая терапия, дополняемая симптоматическими средствами. Медикаментозное лечение сочетают с местными и физиотерапевтическими методами. Если выделения с ощутимо неприятным запахом вызваны генитальными инфекциями, желательно одновременное лечение обоих половых партнеров. В клинической практике используются следующие группы лекарственных препаратов:
- Антибактериальные средства. При венерических болезнях и другой гнойной генитальной патологии правильно подобранные антибиотики обеспечивают эрадикацию патогенных микроорганизмов. В зависимости от причины выделений иногда назначают антипротозойные, противогельминтные медикаменты.
- Антигистаминные препараты. Устраняют зуд и дискомфорт в промежности, быстро снижают количество воспалительных медиаторов в очаге поражения. Для усиления эффекта лекарства обычно комбинируют с противовоспалительными средствами, которые имеют болеутоляющее действие.
- Медикаменты местного действия. Вагинальные свечи с ацидофильными лактобактериями предназначены для восстановления нормальной микрофлоры во влагалище. Для устранения причины выделений, запаха, других неприятных симптомов применяют суспензии с тетрациклинами, интравагинальные свечи с другими антибиотиками и антимикотиками.
Хирургическое лечение
Скопление гноя в полости матки или маточных труб, нагноение кист, абсцессы бартолиниевых желез являются показаниями к санации и дренированию патологических очагов. При формировании свищей проводится их иссечение и пластика для сохранения анатомической структуры половых путей. В случае доброкачественных новообразований необходимо вылущивание опухоли в пределах здоровых тканей, при злокачественном процессе обычно рекомендована овариоэктомия, ампутация матки. Для лечения эндометриоза удаляют измененные участки ткани с последующим прижиганием.
