За что отвечает этот отдел, и какова его анатомия?
В данной статье рассказывается об одном из отделов позвоночника – грудном. Описаны его строение, значение для человека, возможные заболевания.
Грудной отдел позвоночника является самым большим. Как и другие отделы, он имеет определенные особенности строения, несет ряд функций. Также он подвержен развитию различных патологий, которые требуют своевременной диагностики и лечения.
Строение
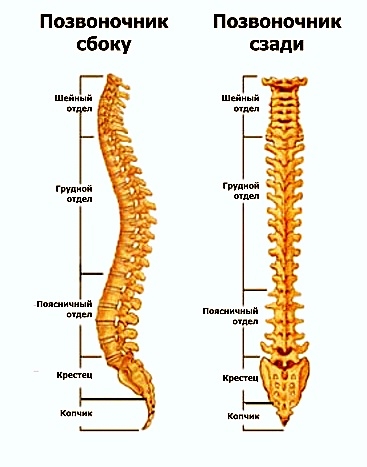
Как и все остальные отделы, грудной состоит из позвонков. Сколько же их? В нем их наибольшее число, равное 12, а на остальные три отдела приходится 20-21. Число позвонков соответствует числу пар ребер.
Позвонки в нем самые массивные. Их отростки расположены под небольши наклоном, а не прямо, как в других отделах.
Позвоночник в грудном отделе не идеально прямой. Он имеет физиологический изгиб – кифоз. Это означает, что выпуклой стороной изгиба позвоночник обращен кнаружи.
Небольшой кифоз есть в крестцовом отделе, а шейный и поясничный имеют лордоз – изгиб обращен выпуклостью внутрь. Благодаря такому строению позвоночника человек получил возможность прямохождения.
Там, где расположен торс, позвоночник практически неподвижен. Здесь сформирован прочный каркас, защищающий сердце и легкие. Он образован грудными позвонками, ребрами и грудиной. К позвонкам прикрепляется всего 10 пар ребер, оставшиеся две пары лежат свободно. Грудной отдел содержит канал, где проходит спинной мозг – его грудная и начало поясничной части.
Суставы образованы реберными ямками позвонков и суставными отростками ребер. Дополнительно они укреплены прочными связками. Благодаря этому здесь реже всего развиваются травматические повреждения. На изображении ниже представлена схема позвоночника – шейно-грудной отдел, ребра, грудина.
Самый большой отдел
Функции
Основная функция, выполняемая этим отделом – защитная. В грудной клетке расположены жизненно важные органы – сердце и легкие. Соединение ребер с позвоночником и грудиной очень прочное, и образует неподвижный каркас. Благодаря этому не происходит смещения внутренних органов и их повреждения.
Также данный отдел участвует в процессе дыхания. Грудная клетка полностью обособлена от других полостей организма. Поэтому в ней создается отрицательное давление, благодаря чему человек может совершать вдохи и выдохи. Как и другие отделы, грудной позвоночник служит вместилищем и защитой спинного мозга.
Возможные заболевания
Грудной отдел, как и любой другой, подвержен возникновению различных заболеваний. Здесь они встречаются несколько реже.
Травмы
Нарушения шейно-грудного отдела вследствие травм встречаются достаточно редко. Обычно это бывает при крупных авариях, ДТП, падении с большой высоты.
При этом может происходить:
- переломы ребер;
- вывихи и переломы позвонков;
- повреждение связочного аппарата.
Опасность в этом случае представляет возможность повреждения костными отломками сердца и легких, а также сдавление или разрыв спинного мозга. Тяжелым осложнением открытых повреждений костей может стать остеомиелит. Это образование гнойных полостей внутри позвонков.
Нарушения осанки
Данная патология является самой частой. Нарушения осанки могут быть разных видов:
- кифотическая деформация – чаще всего вследствие рахита;
- сколиоз разной степени выраженности.
Кифоз может быть физиологическим или патологическим (фото). Патологический кифоз представляет собой горб – то есть выпуклость грудного отдела позвоночника значительно превышает нормальные размеры.
Кифоз может быть физиологическим и патологическим
Сколиоз – это искривление позвоночника вправо или влево. Такое нарушение осанки встречается наиболее часто и связано с неправильной посадкой ребенка.
Асимметрия может быть разной степени выраженности. Сколиоз может быть односторонним или двусторонним.
Дегенеративные заболевания
Из группы дегенеративных заболеваний чаще всего встречается остеохондроз (см. Шейно-грудной остеохондроз — признаки, симптомы и лечение патологии). Эта патология связана с разрушением суставных поверхностей позвонков, хрящевой прослойки между ними.
Основным симптомом является боль и покалывание в спине при физической нагрузке или длительном нахождении в одной и той же позе. Нередко остеохондрозу сопутствуют неврологические и сосудистые нарушения – головные боли, ощущение ползания мурашек.
Другие патологии
Есть такие заболевания, при которых нет прямого поражения позвоночника, но неприятные ощущения в этой области присутствуют. Например, ком в спине может обнаруживаться при формировании опухоли в этой области.
Иногда пациенты жалуются, что что-то пульсирует в грудном отделе позвоночника. Это может быть проявлением обычного физического переутомления или каких-либо сосудистых заболеваний.
Диагностика
Для установления диагноза требуется провести полное обследование. Оно включает:
- опрос и выяснение жалоб, динамики их развития;
- осмотр пациента;
- лабораторное и инструментальное обследование.
Наибольшее значение в диагностике имеют рентгенография и КТ.
Таблица. Инструментальная диагностика заболеваний позвоночника:
Подробнее о диагностике заболеваний расскажет специалист в видео в этой статье.
Лечение
После установления диагноза врач назначает соответствующее лечение. При каждой патологии применяются разные терапевтические методы – такое лечение называется комплексным.
Вопрос о том, как вылечить невралгию шейно-грудного отдела и другие патологии, должен решать специалист:
- Медикаментозная терапия – это основной этап лечения. Препараты подбираются таким образом, чтобы они воздействовали не только на симптомы заболеваний, но и на причины. Применяются обезболивающие средства, хондропротекторы, витамины. К каждому препарату прилагается инструкция, которая поможет определить целесообразность его приема при том или ином заболевании.
- Физиотерапевтические методики. Являются важным дополнением к приему лекарств. Эффекты, оказываемые ими, позволяют значительно ускорить выздоровление. Например, ультразвук на шейно-грудной отдел улучшает микроциркуляцию, способствует рассасыванию воспалительных процессов.
- Большое значение имеют упражнения по принципам лечебной гимнастики. Они способствуют укреплению мышечно-связочного аппарата, сохранению и восстановлению двигательной функции. Предварительный инструктаж проводится врачом ЛФК.
Для профилактики некоторых заболеваний врачи рекомендуют для сна использовать специальный матрас. Его же можно использовать пациентам после тяжелых травм, при выраженном болевом синдроме.
Приобрести такой матрас можно в специализированных магазинах медицинской техники или ортопедических салонах. Цена его достаточно высокая, однако эффективность такого матраса для профилактики уже доказана.
Грудной отдел позвоночника – важная часть скелета человека. Нарушения в его строении могут привести к различным патологиям внутренних органов.
Позвоночник человека — анатомия
1 Март 2019
409596
Оглавление
- 1 Особенности строения позвоночника
- 1.1 Отделы позвоночника и особенности строения позвонков
- 1.2 Связочный аппарат
- 1.3 Соединение позвоночника с черепом
- 2 Спинной мозг
- 2.1 Оболочки спинного мозга
- 2.2 Спинномозговые корешки
- 3 Кровеносные сосуды
- 4 Возрастные и гендерные особенности позвоночника
Позвоночник человека – основа опорно-двигательного аппарата. При этом он не только выполняет опорную функцию и обеспечивает возможность прямохождения, но и представляет собой довольно гибкую ось тела, что достигается за счет подвижности подавляющего большинства его отдельных частей. При этом передняя часть позвоночника участвует в образовании стенок грудной и брюшной полостей. Но одной из наиболее важных его функций является обеспечение сохранности спинного мозга, который проходит внутри него.
Особенности строения позвоночника
Позвоночник человека образован лежащими друг на друге 31—34 позвонками, между телами которых располагаются своеобразные хрящевые образования – межпозвоночные диски. Кроме того, соседние позвонки связаны между собой суставами и связками. В целом в позвоночнике можно выделить 122 сустава разной величины и строения, 365 связок и 26 хрящевых соединений, но истинных суставов насчитывается только 52.
Большинство позвонков имеют сходное строение. Они имеют:
- тело – основная часть позвонка, представляющая собой губчатую кость близкой к цилиндрической форме;
- дужку – костную структуру полукруглой формы, расположенную с задней части тела позвонка и прикрепленную к нему двумя ножками;
- суставные, поперечные и остистые отростки – имеют разную длину и отходят от дужки позвонка, формируя вместе с телом и дужкой позвоночный канал, а суставные отростки рядом расположенных позвонков образуют истинные суставы, называемые фасеточными или дугоотростчатыми.
Губчатая кость представляет собой особый вид костной ткани, которая отличается высокой прочностью. Внутри она имеет систему расходящихся в разные стороны костных перекладин, что и обеспечивает ее повышенную стойкость к разнонаправленным нагрузкам.
Образованные задней частью тел позвонков, дугами и отростками позвоночные отверстия четко совпадают между собой и создают единый позвоночный канал, где и находится спинной мозг, условно поделенный на сегменты. В среднем у взрослого человека площадь его сечения составляет порядка 2,2—3,2 см2, но в шейном и поясничном отделах он имеет треугольную форму, тогда как в грудном – круглую.
На уровне каждого позвонка от соответствующих сегментов спинного мозга попарно отходят спинномозговые корешки. Они проходят в естественных отверстиях, образованных отростками позвонков. Тут же располагаются кровеносные сосуды, обеспечивающие питание спинного мозга.
Изменение положения позвоночника осуществляется с помощью мышц, прикрепляющихся к телам позвонков. Именно благодаря их сокращению происходит сгибание тела, а расслабление приводит к восстановлению нормального положения позвонков.
Отделы позвоночника и особенности строения позвонков
В позвоночнике выделяют 5 отделов: шейный, грудной, поясничный, крестцовый и копчиковый. При этом, как бы ни было странно, но действительно у разных людей позвоночник может быть образован различным количеством позвонков. Это:
- 7 шейных позвонков – С1—С7;
- 12 грудных – T1—T12;
- 5 поясничных – L1—L5;
- 5 крестцовых – S1—S5;
- 2—5 копчиковых.
Крестцовые и копчиковые позвонки соединяются неподвижно.
Шейный отдел позвоночника обладает наибольшей подвижностью. В нем есть 2 позвонка, строение которых сильно отличается от остальных, так как они должны обеспечивать соединение позвоночного столба с костными структурами головы, а также создавать возможность для поворотов, а также наклонов головы. Грудной отдел наименее подвижен. В нем есть прямые соединения с ребрами, что провоцирует появление соответствующих анатомических особенностей позвонков этого отдела. В целом он обеспечивает защиту органов и поддержку тела. Поясничный отдел позвоночника отличается массивными позвонками, принимающими на себя основной вес тела. Крестец, образованный 5-ю сросшимися позвонками, помогает поддерживать вертикальное положение тела и принимает участие в распределении нагрузки. Последний же отдел позвоночника, копчик, служит местом прикрепления связок и других анатомических структур.
Также встречаются аномалии развития, при которых наблюдается изменение количества позвонков. В норме во время эмбрионального развития 25 позвонок должен срастаться с крестцом. Но иногда этого не происходит, что приводит к образованию 6-го поясничного позвонка. В подобных случаях говорят о наличии люмбализации. Бывают и противоположные случаи, когда с крестцом срастается не только 25, но и 24 позвонок. В результате в поясничном отделе остается 4 позвонка, тогда как крестец образован 6-ю. Это носит название сакрализации.
Позвонки разных отделов позвоночного столба имеют разную величину и форму, но все они с передней, задней и боковой сторон покрыты тонким слоем плотной ткани, перфорированной сосудистыми каналами. Наименьшие размеры имеют шейные позвонки, в то время как 1-й из них, атлант, вовсе не имеет тела. По мере увеличения порядкового номера величина тел позвонков возрастает и достигает максимума в поясничном отделе. Сросшиеся крестцовые позвонки несут на себе весь вес верхней части тела и связывают позвоночник с тазовыми костями и нижними конечностями. Копчиковые позвонки являются остатком рудиментарного хвоста и представляют собой небольшие костные образования, которые имеют крайне слабо развитые тела и вовсе лишены дуг.
В норме высота тел позвонков одинакова по всей площади, за исключением 5-го поясничного позвонка (L5), тело которого имеет форму клина.
Присутствующие практически у всех позвонков черепично покрывающие друг друга остистые отростки отходят от них под разными углами в различных отделах позвоночника. Так, в шейном и поясничном отделах они расположены практически горизонтально, а на средне-грудном уровне, что соответствует 5—9 грудным позвонкам, они расположены под довольно острыми углами. В то же время отростки верхних и нижних грудных позвонков занимают промежуточное положение.
Остистые отростки, так же как и поперечные, являются базой, к которой прикрепляются связки и мышцы, приводящие в движение позвонки. Суставные отростки соседних позвонков формируют фасеточные суставы. Они создают возможность сгибания позвоночника назад и вперед.
Таким образом, тела позвонков соединены межпозвоночными дисками, а дуги – межпозвоночными суставами и связками. Образованный межпозвоночным диском, двумя соседними межпозвоночными суставами и связками анатомический комплекс называют позвоночно-двигательным сегментом. В каждом отдельном сегменте подвижность позвоночника невелика, но одновременное движение многих сегментов обеспечивает достаточный уровень гибкости и подвижности позвоночника в разных направлениях.
В норме позвоночник имеет 4 физиологических изгиба, которые обеспечивают ослабление толчков и сотрясений позвоночника при движении. Благодаря этому они не достигают черепа и обеспечивают сохранность головного мозга. Различают:
- шейный лордоз;
- грудной кифоз;
- поясничный лордоз;
- крестцово-копчиковый кифоз.
Лордозом называют изгиб позвоночника, обращенный выпуклостью в сторону передней части тела, а кифозом, соответственно, в противоположном направлении.
Благодаря наличию физиологических изгибов позвоночник человека и имеет S-образную форму. Но в норме они должны быть плавными и не превышать допустимых величин. Наличие выраженных углов или расположение остистых отростков на различном расстоянии друг от друга является признаком патологического усиления кифоза или лордоза. В боковой или фронтальной плоскости любые изгибы, наклоны в норме должны отсутствовать.
При этом степень физиологических изгибов не является величиной постоянной даже для абсолютно здорового человека. Дело в том, что угол наклона зависит от возраста человека. Так, ребенок рождается, уже имея физиологические изгибы позвоночника, но они выражены значительно слабее. Степень их проявления напрямую зависит от возраста ребенка.
В горизонтальном положении тела физиологические изгибы немного расправляются, а в вертикальном – более выражены. Поэтому утром после сна длина позвоночника немного увеличивается, изгибы выражены меньше, а к вечеру ситуация изменяется. При этом во время увеличения нагрузки величина изгибов увеличивается пропорционального приходящейся нагрузке.
Все позвонки имеют разный размер. При этом их ширина и высота прогрессивно увеличивается по мере отдаления от головы. Размеры межпозвоночных дисков соответствуют телам позвонков и присутствуют практически между всеми из них. Такой хрящевой прослойки, выполняющей функцию амортизатора и обеспечивающей подвижность позвоночника, нет только между 1-м и 2-м шейными позвонками, т. е. атлантом и аксисом, а также в крестце и копчике.
Всего в теле взрослого человека насчитывается 23 межпозвоночных диска. Каждый из них имеет студенистое ядро, называемое пульпозным, и окружающую его прочную волокнистую оболочку, названную фиброзным кольцом. Межпозвоночный диск переходит в достаточно тонкую пластинку гиалинового хряща, который закрывает костную поверхность.
Связочный аппарат
Позвоночник снабжен мощным связочным аппаратом, образованным большим количеством различных связок. Основными из них являются:
- Передняя продольная связка – образована волокнами и пучками разной длины, которые крепко прикреплены к телам позвонков и значительно более рыхло к соответствующим межпозвонковым дискам. Она проходит по передней и боковой поверхностях тел позвонков. Данная связка берет начало от затылочной кости и проходит через весь позвоночный канал вплоть до 1-го крестцового позвонка.
- Задняя продольная связка – также берет начало от затылочной кости, покрывает заднюю поверхность тел позвонков вплоть до нижней части крестцового канала. Ее толщина больше, чем у передней аналогичной связки, и при этом она более эластична за счет присутствия большего количества эластических волокон. В отличие от передней, она крепко срастается с межпозвонковыми дисками, но рыхлее прикреплена к костным телам позвонков. Поэтому в местах контакта с хрящевыми пластинами она более толстая в поперечном срезе, а в месте прикрепления к позвонкам она приобретает вид узкой полоски. Боковые части задней продольной связки образуют тонкую мембрану, которая разграничивает венозные сплетения тел позвонков от твердой спинномозговой оболочки, чем предохраняет спинной мозг от компрессии.
- Желтая связка – расположена между дугами позвонков, замыкая просветы и формируя позвоночный канал. Они образованы из эластичных волокон, но с возрастом склонны уплотняться, т. е оссифицироваться. Желтые связки противостоят чрезмерному сгибанию позвоночника вперед и его разгибанию.
Также существуют межостистые, межпоперечные и надостистые связки, соединяющие соответствующие отростки. Но ножки дуг не связаны связками, благодаря чему и получаются межпозвонковые отверстия, сквозь которые выходят спинномозговые корешки и кровеносные сосуды.
Соединение позвоночника с черепом
Позвоночный столб объединяется с черепом посредством:
- парных атлантозатылочных суставов;
- срединных атлантоосевых суставов;
- латеральных атлантоосевых суставов.
Атлантозатылочные суставы формируются в месте контакта выступающих частей (мыщелков) затылочной кости с верхними суставными ямками 1-го позвонка шейного отдела позвоночника, называемого атлантом. Оба атлантозатылочных сустава окружены широкими суставными капсулами и укрепляются 2-мя мембранами: передней и задней. Данные суставы имеют физиологические ограничения подвижности: сгибание до 20°, разгибание не превышающее 30°, наклоны головы в сторону в пределах 15—20°.
Кстати, именно через задние атлантозатылочные мембраны, отличающиеся большей шириной, проходят позвоночные артерии, отвечающие за кровоснабжение вертебробазилярного бассейна головного мозга.
Срединный атлантоосевой сустав имеет цилиндрическую форму и включает 2 отдельных сустава, которые формируются задней и передней суставными поверхностями зуба 2-го шейного позвонка, ямкой на задней стороне дуги 1-го шейного позвонка, ямкой на передней поверхности поперечной связки. Оба сочленения зуба обладают отдельными суставными полостями и капсулами. Зуб позвонка связан с большим затылочным отверстием соответствующей связкой, в то же время он имеет 2 прочные крыловидные связки, которые начинаются на его боковых поверхностях и прикрепляются к мыщелку затылочной кости, чем предотвращают чрезмерное вращение головы. Поэтому повороты в суставе возможны только на 30—40° в каждую сторону.
Латеральный атлантоосевой сустав – парный комбинированный многоосный малоподвижный сустав, в образовании которого принимают участие нижние суставные ямки позвонка С1 и верхние суставные поверхности осевого позвонка. Каждый сустав имеет отдельную капсулу и дополнительно усилен крестообразной связкой атланта. Она берет начало от верхушки зуба и заканчивается на передней части большого затылочного отверстия.
Спинной мозг
Спинной мозг – одна из частей центральной нервной системы. Это длинный, нежный цилиндрический тяж, немного сплюснутый спереди назад, от которой ответвляются нервные корешки. Именно спинной мозг несет ответственность за передачу биоэлектрических импульсов от головного мозга к каждому органу и мышце и наоборот. Он отвечает за работу органов чувств, сокращение при наполнении мочевого пузыря, расслабление сфинктеров прямой кишки и уретры, регуляцию работы сердечной мышцы, легких и т. д.
Спинной мозг располагается внутри позвоночного канала, а его длина у взрослого человека составляет 45 см у мужчин и 41—42 см у женщин. При этом вес столь важной для человеческого организма анатомической структуры не превышает 34—38 г. Таким образом, длина спинного мозга меньше, чем протяженность позвоночного канала. Он начинается от продолговатого мозга, являющегося нижним отделом головного мозга, и истончается на уровне 1 поясничного позвонка (L1), образуя мозговой конус. От него отходит так называемая концевая нить, нижняя часть которой состоит из спинномозговых оболочек и в конечном итоге прикрепляется ко 2-му копчиковому позвонку.
У мужчин верхушка конического заострения спинного мозга локализуется на границе нижнего края L1, а у женщин — посредине L2. С этого момента позвоночный канал занимают пояснично-крестцовые корешки, отходящие от последних сегментов спинного мозга, что и формирует крупное нервное образование – конский хвост. Составляющие его нервные корешки выходят под углом 45° из соответствующих межпозвоночных отверстий.
У новорожденных детей спинной мозг оканчивается на уровне L3, но к 3-м годам его конус уже находится на том же уровне, что и у взрослых.
Спинной мозг поделен продольными бороздами на две половины: переднюю и заднюю. Его центральная часть образована серым веществом, а наружные слои белым веществом. В центральной части спинного мозга существует канал, в котором находится спинномозговая жидкость. Он сообщается с IV желудочком головного мозга. У взрослых людей этот канал в отдельных частях или по всей протяженности спинного мозга заращен. Серое вещество формируется телами нейронов, т. е. нервных клеток, и в поперечном срезе напоминает по форме бабочку. В результате в нем выделяют:
- Передние рога – в них находятся двигательные нейроны, называемые еще мотонейронами. Как и любые другие нейроны, они имеют длинные отростки (аксоны) и короткие разветвленные (дендриты). Аксоны мотонейронов передают импульс скелетным мышцам рук, ног и туловища, провоцируя их сокращение.
- Задние рога – тут располагаются тела вставочных нейронов, которые связывают между собой чувствительные нейроны с двигательными, а также принимают участие в передаче информации в другие отделы ЦНС.
- Боковые рога – в них локализованы нейроны, создающие центры симпатической нервной системы.
В среднем диаметр спинного мозга равен 10 мм, но в области шейного и поясничного отделов позвоночника он увеличивается. В этих местах формируются так называемые утолщения спинного мозга, что объясняется влиянием функций рук и ног. Поэтому в шейном отделе позвоночника его поперечный размер составляет 10—14 мм, в грудном – 10—11 мм, а в поясничном – 12—15 мм.
Спинной мозг омывается ликвором или спинномозговой жидкостью. Она призвана играть роль амортизатора и защищать его от различных повреждений. При этом ликвор представляет собой максимально профильтрованную кровь, лишенную эритроцитов, но насыщенную белками и электролитами, подавляющее большинство которых приходится на натрий и хлор. Благодаря этому она абсолютно прозрачна. Ликвор образуется в желудочках головного мозга примерно по 0,5 л в сутки, хотя в среднем его объем в канале не превышает 130—150 мл. Поэтому даже при существенных потерях спинномозговой жидкости, ее потери быстро компенсируются организмом. Незначительная часть ликвора всасывается кровеносными и лимфатическими сосудами спинного мозга.
Оболочки спинного мозга
Спинной мозг окружен 3-мя оболочками: твердой наружной оболочкой, паутинной, отделенной от первой субдуральным пространством, и внутренней, называемой мягкой спинномозговой оболочкой. Последняя прилегает прямо к спинному мозгу и отделяется от занимающей среднее положение оболочки субарахноидальным пространством. Каждая из спинномозговых оболочек имеет собственные особенности строения и выполняет определенные функции.
Так, твердая оболочка представляет собой своеобразный футляр из соединительной ткани для этой чувствительной и важнейшей нервной структуры, густо оплетенный кровеносными сосудами и нервами. Она состоит из коллагеновых волокон и имеет 2 слоя, внешний плотно прилегает к костным структурам позвоночника и, по сути, образует надкостницу, а внутренний формирует дуральный мешок спинного мозга. Твердая оболочка дополнительно укреплена множественными пучками из соединительной ткани, которые и соединяют ее с задней продольной связкой, а в нижних отделах позвоночника формируют терминальную нить (концевую нить спинного мозга), в конечном итоге закрепляющуюся на периосте копчика. Твердая оболочка имеет различную толщину на разных участках, которая колеблется от 0,5 до 2 мм. Она надежно защищает спинной мозг от большинства внешних воздействий и проходит от большого затылочного отверстия вплоть до 2—3 крестцовых позвонков, т. е. закрывает нежный спинной мозг по всей длине.
Кроме того, эта оболочка имеет конусовидные выпячивания. Они призваны сформировать защитный слой для отходящих на уровне всех позвонков нервных корешков, поэтому и выходит вместе с ними в межпозвонковые отверстия.
Твердая оболочка отграничена от стенки позвоночного канала эпидуральным пространством. В нем находится жировая клетчатка, спинномозговые нервы и многочисленные кровеносные сосуды, ответственные за кровоснабжение позвонков и спинного мозга.
Упомянутое выше субдуральное пространство разделяет твердую и паутинную оболочки спинного мозга. По сути, это узкая щель, насыщенная тонкими пучками волокон соединительной ткани. При этом субдуральное пространство глухо заканчивается на уровне S2, но имеет свободное сообщение с аналогичным пространством внутри черепной коробки.
Паутинная оболочка – нежная, прозрачная анатомическая структура, образованная множественными трабекулами (тяжами), которая не имеет жесткой системы фиксации с твердой спинномозговой оболочкой. Они соединяются между собой только у межпозвонковых отверстий.
Паутинная оболочка отделена от мягкой субарахноидальным (подпаутинным) пространством, в котором циркулирует ликвор, а также проходят соединительнотканные тяжи, объединяющие эти оболочки между собой. Подпаутинное пространство сообщается с IV желудочком головного мозга, что обеспечивает беспрерывность циркуляции ликвора.
Третья оболочка спинного мозга находится в самой непосредственной близости от него и имеет множество кровеносных сосудов, обеспечивающих доставку крови к спинному мозгу. Она соединена с паутинной оболочкой значительным количеством соединительнотканных пучков.
Спинномозговые корешки
Как уже говорилось, весь спинной мозг разделен на сегменты. При этом он короче, чем позвоночный канал, поэтому наблюдается несоответствие порядкового номера его сегментов позициям позвонков. Таким образом, верхние шейные сегменты полностью отвечают положению тел позвонков. Смещение нумерации наблюдается уже у нижних шейных и грудных сегментов. Они находятся на один позвонок выше, чем отвечающие им позвонки. В центральной части грудного отдела позвоночника эта разница возрастает уже на два позвонка, а в нижней – на 3. Поэтому получается так, что поясничные сегменты спинного мозга находятся на уровне тел 10-го и 11-го грудных позвонков, а крестцовым и копчиковым соответствуют 12 грудной и 1 поясничный позвонки. Но спинномозговые корешки всегда выходят через межпозвоночные отверстия на уровне соответствующих по нумерации дисков.
От каждого спинномозгового сегмента отходит пара нервных корешков: передние и задние. Всего насчитывается 31 пара. Они берут начало от боковой поверхности спинного мозга и пронизывают дуральный мешок, формирующий для них защитную оболочку. При выходе из него спинномозговые корешки проходят через твердую оболочку, которая имеет специальные выпячивания в виде воронкообразных карманов, предназначенных именно для них. Благодаря этому спинномозговые корешки могут физиологическим образом изгибаться, но риск образования складок или их растяжения отсутствует.
Каждый дуральный воронкообразный карман имеет 2 отверстия, сквозь которые и проходят передние и задние нервные корешки. При этом они разграничены частями твердой и паутинной оболочек. Они прочно срощены с корешками, поэтому вытекание спинномозговой жидкости за пределы подпаутинного пространства исключено.
Передние и задние корешки объединяются на уровне межпозвоночных отверстий, образуя спинномозговые нервы. Но задний в области межпозвоночный отверстий утолщается, формируя так называемый ганглий. Передние и задние корешки соединяются в единое целое сразу после ганглия, чем образуют спинномозговой нерв. Каждый имеет несколько ветвей:
- Задняя – отвечает за иннервацию глубоких мышц, кожных покровов спины и затылка.
- Передняя – принимает участие в формировании шейного, плечевого, поясничного и крестцового сплетений. При этом передние ветви грудных нервов образуют межреберные нервы.
- Менингеальная – обеспечивает передачу биоэлектрических импульсов твердой мозговой оболочке спинного мозга, поскольку возвращается в позвоночный канал посредством позвоночных отверстий.
Кровеносные сосуды
Кровоснабжение позвоночника реализовано посредством достаточно больших артерий, которые проходят или в непосредственной близости от тел позвонков, или по ним. Артерии тел позвонков шейного отдела берут начало от подключичной артерии, грудные позвонки питаются от межреберных артерий, а поясничные – от поясничных. В результате позвоночник активно кровоснабжается на всех уровнях, причем давление в сосудах находится на довольно высоких показателях. Но если костные структуры имеют прямое кровоснабжение, то межпозвоночные диски лишены этого. Их питание осуществляется посредством диффузии веществ во время сжатия/распрямления диска при физической активности.
Поясничные и межреберные артерии расположены по переднебоковым поверхностям тел позвонков. В районе межпозвоночных естественных отверстий от них ответвляются задние ветви, которые отвечают за питание мягких тканей спины и дорсальных отделов позвонков. В свою очередь от них отходят спинальные ветви, которые углубляются в спинномозговой канал, где кровеносные сосуды снова делятся на 2 ветви: переднюю и заднюю. Передняя ветвь отличается более крупными размерами и расположена поперечно по отношению к передней части тела позвонка, а на задней поверхности объединяется с аналогичным сосудом противоположной стороны тела. Задняя ветвь протягивается по заднебоковой поверхности позвоночного канала и соединяется с аналогичной артерией противоположной стороны.
Таким образом, спинальные артерии формируют анастомотическую сеть, которая охватывает весь позвоночный канал и имеет поперечные и продольные ответвления. От нее отводятся многочисленные сосуды, ответственные за питание тел позвонков и спинного мозга. В тела позвонков артерии внедряются вблизи срединной линии, но они не переходят в межпозвоночные диски.
Спинной мозг имеет 3 бассейна кровоснабжения:
- Шейно-грудной, где первые 4 сегмента питаются от передней спинальной артерии, образованной слиянием 2-х позвоночных артерий, следующие 5 сегментов имеют абсолютно независимое питание, а кровоснабжение реализуется 2—4-мя большими корешково-спинальными артериями, ответвляющихся от позвоночных, восходящей и глубоких шейных артерий.
- Промежуточный (средний) грудной бассейн, включающий сегменты Т3—Т8, питается исключительно от одной единственной артерии, расположенной на уровне 5 или 6 грудного корешка. Из-за таких особенностей анатомии в этом отделе спинного мозга существует высокий риск развития тяжелых ишемических поражений.
- Нижний грудной и пояснично-крестцовый бассейн – кровоснабжение обеспечивается одной большой передней корешковой артерией.
Что же касается венозной системы, то позвоночник имеет 4 венозных сплетения: 2 внешних, локализованные на передней поверхности тел позвонков за дужками, и 2 внутренних. Самым большим венозным сплетением является переднее внутрипозвоночное. Его крупные вертикальные стволы взаимосвязаны между собой расположенными поперечно ветвями. Оно прочно фиксировано к надкостнице по задней поверхности позвонков большим числом перемычек. Заднее венозное внутрипозвоночное сплетение может легко сдвигаться, поскольку не имеет крепких связей с телами позвонков. Но при этом все 4 венозных сплетения позвоночника тесно взаимосвязаны между собой многочисленными сосудами, пронизывающими тела позвонков, а также желтые связки. В целом они образовывают единое целое и простираются от основания черепа до самого копчика.
Венозная кровь отводится через систему верхней и нижней полых вен, в которые она поступает из позвонковой, межреберных, поясничных и крестцовых вен. Все межпозвонковые вены выходят через соответствующие отверстия позвоночника. При этом они прочно прикреплены к надкостнице костных краев отверстий.
Сам спинной мозг имеет 2 системы оттока венозной крови: переднюю и заднюю. При этом вены поверхности органа объединены крупной анастомотической сетью. Поэтому при необходимости произвести перевязку одной или нескольких вен, вероятность развития спинальных нарушений близка к нулю.
Возрастные и гендерные особенности позвоночника
Длина позвоночного столба у новорожденных не превышает 40% от всего роста. Но в течение первых 2-х лет жизни его протяженность увеличивается практически в 2 раза. Все это время все отделы позвоночника растут с большой скоростью, но главным образом в ширину. С 1,5 до 3-х лет скорость роста уменьшается, особенно в шейном и верхней части грудного отдела. Примерно в 3 года начинается активный рост поясничного и нижней части грудного отдела позвоночника. С 5 до 10 лет начинается фаза плавного, равномерного роста по всем параметрам, сменяемая фазой активного роста, длящейся с 10 до 17 лет. После этого рост шейного и грудного отделов замедляется, но ускоряется рост поясничного отдела. Весь процесс развития позвоночного столба завершается в 23—25 лет.
Таким образом, у взрослого мужчины длина позвоночника в среднем составляет 60—75 см, а у женщины – 60—65 см. С течением лет в межпозвоночных дисках происходят дегенеративные изменения, они уплощаются и перестают в полной мере справляться со своими функциями, а физиологические изгибы увеличиваются. В итоге не только возникают различные заболевания, но и происходит уменьшение длины позвоночного столба в старческом возрасте примерно на 5 см или более.
Грудной кифоз и поясничный лордоз больше выражены у женщин, чем у мужчин.
Таким образом, позвоночник человека имеет сложное строение, густую сеть нервов и кровеносных сосудов. Это и объясняет во многом сложность проведения хирургических вмешательств на нем и возможные риски. Поэтому сегодня все усилия направлены на поиск наименее инвазивных методик проведения операций, подразумевающих минимальное травмирование тканей, что резко уменьшает вероятность развития осложнений разной тяжести.
Частые вопросы про позвоночник человека
На чем держится позвоночник человека?
Позвоночник человека держится на колонне из 33-34 позвонков, которые соединяются между собой через межпозвонковые диски и суставы. Межпозвонковые диски, состоящие из хрящевой ткани, находятся между телами позвонков и действуют как амортизаторы, поглощая удары и распределяя нагрузку на позвоночник. Суставы между отдельными позвонками обеспечивают гибкость и подвижность позвоночника. Кроме того, на позвоночник действуют связки, мышцы и фасции, которые помогают поддерживать правильную осанку и стабилизировать позвоночник во время движения и нагрузок.
Какая форма позвоночника у человека?
Позвоночник у человека имеет форму прямой колонны с несколькими естественными изгибами. В общей сложности у позвоночника есть четыре изгиба: грудной (который выпуклый вперед), шейный (который выпуклый назад), поясничный (который выпуклый вперед) и крестцово-рассеивающий (который выпуклый назад). Эти изгибы называются физиологическими изгибами, и они важны для правильной поддержки тела, равномерного распределения веса и амортизации ударов при движении. Кроме того, позвоночник обладает возможностью легкого изгиба в разных направлениях, что обеспечивает гибкость и подвижность тела.
Почему у человека S-образный позвоночник?
У человека S-образный позвоночник, потому что такая форма обеспечивает балансировку тела в вертикальном положении, позволяет амортизировать удары при движении и снижает нагрузку на межпозвоночные диски и другие структуры позвоночника.
В начале жизни человека позвоночник имеет форму прямой колонны. Однако, когда ребенок начинает сидеть, ползать и ходить, позвоночник начинает приобретать свою характерную форму. Сначала появляется грудной изгиб, затем шейный, а затем поясничный, что приводит к формированию S-образной формы позвоночника. Такая форма позволяет распределить вес тела равномерно, уменьшить нагрузку на межпозвоночные диски и другие структуры, и предотвратить травмы и болезни связанные с позвоночником.
Из какого количества позвонков состоит крестцовый отдел позвоночника?
Крестцовый отдел позвоночника состоит из пяти объединенных позвонков, которые образуют крестец. Крестец является крупнейшим и наиболее нижним отделом позвоночника, расположенным между поясничным отделом позвоночника и костями таза. Крестец формируется в результате слияния пяти позвонков и имеет форму треугольника с широким основанием, которое прилегает к верхней части костного кольца таза. Крестцовый отдел позвоночника имеет важное значение для поддержания тела, передачи веса от позвоночника к тазу, а также защиты органов малого таза.
Какие отделы позвоночника являются наиболее подвижными?
Наиболее подвижными отделами позвоночника являются шейный и поясничный отделы.
Шейный отдел состоит из 7 позвонков и отвечает за поддержание головы, обеспечивает гибкость и маневренность шеи, что позволяет смотреть в разные стороны.
Поясничный отдел состоит из 5 позвонков и отвечает за поддержание верхней части тела и передачу веса тела вниз к тазу. Также этот отдел обеспечивает гибкость и маневренность нижней части спины.
Остальные отделы позвоночника — грудной, крестцовый и копчиковый — менее подвижны, так как они либо объединены в костные структуры, либо служат опорой для более подвижных отделов.
Клинические случаи наших пациентов
Грудной отдел позвоночника, заболевания и лечение
На вопрос отвечает:

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Записаться к врачу
- 1 Строение грудного отдела позвоночника и его связь с внутренними органами
- 2 Сколиоз
- 3 Спондилез
- 4 Грыжа Шморля
- 5 Диагностика
- 6 Консервативное лечение
- 6.1 Медикаментозная терапия
- 6.2 Физиотерапия и ЛФК
- 6.3 Мануальная терапия
Заболевания грудного отдела позвоночника сегодня не являются редкостью. При многих из них возникают нежелательные изменения в костных и хрящевых тканях, причем они носят не изолированный характер. Деформации одной из анатомических структур позвоночника неминуемо отражается на всех остальных, поэтому часто диагностируется комплекс заболеваний, затрагивающих межпозвоночные диски, фасеточные суставы, позвонки и их положение. При этом нередко наблюдается ущемление спинномозговых корешков и отходящих от них нервных волокон, что приводит к возникновению неврологических нарушений, в том числе в работе внутренних органов, которые иннервируются пораженными нервами.
Часто подобные изменения носят закономерный возрастной характер. Но особенности современного образа жизни привели к тому, что заболевания позвоночника молодеют и сегодня они нередко диагностируются не только у взрослых людей старше 25–30 лет, но и у подростков. Наиболее часто в грудном отделе позвоночника обнаруживаются грыжи Шморля, спондилез, а также сколиоз, причем все они тесно взаимосвязаны между собой и создают предпосылки для развития друг друга.
Строение грудного отдела позвоночника и его связь с внутренними органами
Грудной отдел позвоночника образован 12-ю позвонками, к которым крепится 12 пар ребер. Это самый длинный отдел позвоночника, длина которого в среднем составляет 25–30 см. Между всеми позвонками расположены межпозвоночные диски, представляющие собой хрящевые прослойки эллипсоидной формы, призванные выполнять функцию природных амортизаторов, а также обеспечивающих гибкость и подвижность позвоночника. Отростки позвонков также соединяются между собой, образуя фасеточные суставы. По задней поверхности позвоночника проходит канал, в котором находится спинной мозг.
В грудном отделе позвоночный канал довольно узкий, что существенно увеличивает риск развития стеноза спинного мозга при возникновении заболеваний позвоночника.
От спинного мозга отходит множество нервных корешков, которые регулируют работу большинства органов брюшной полости и грудной клетки. Они образовывают два симпатических ствола (правый и левый), которые вместе со всеми их нервными узлами являются одной из частей периферической вегетативной нервной системы. Они проходят по бокам позвоночника, в том числе в его грудном отделе, а их узлы соединены между собой межузловыми ветвями. От узлов отходят серые соединительные ветки, а также нервы, регулирующие работу внутренних органов, кровеносных сосудов и вплетающиеся в крупные предпозвоночные сплетения брюшной полости.
Белые соединительные ветки, являющиеся пучком нервных волокон, наоборот подходят к симпатическим стволам, но только на уровне последнего шейного, всех грудных позвонков и 2 поясничных позвонков. Они проходят через все 10–12 грудных узлов. От них в свою очередь отходят тонкие симпатические нервы, отвечающие за работу легких, органов пищеварительной системы, кровеносные сосуды, сердце и т. д.
Самыми крупными ветвями симпатического ствола в грудном отделе являются большой и малый внутренностные нервы. Первый образован ветвями, отходящими на уровне 5—9 грудного узла, второй – нервами, отходящими на уровне 10—11 грудных узлов. Оба они впадают в узлы чревного сплетения. Именно оно является самым крупным и важным сплетением, которое еще нередко называют солнечным сплетением. Оно состоит из нескольких крупных узлов и многочисленных нервов, которые отвечают за:
- легкие, диафрагму, покрывающую ее брюшину и их кровеносные, а также лимфатические сосуды;
- селезенку, желудок, желчный пузырь, печень, поджелудочную железу, кишечник;
- надпочечники, почки;
- сердце, аорту;
- мочевой пузырь.
Таким образом, возникновение нарушений в грудном отделе позвоночника способно привести к компрессии или повреждению белых и серых соединительных веток, а также грудных узлов, что приведет к нарушению передачи нервных импульсов к нервам чревного сплетения. Прямым следствием этого станет нарушение работы органов и структур, иннервирующихся ими и соответственно появлению характерной симптоматики:
- острая или ноющая боль в области лопаток, несколько выше их или ниже, способная отдавать в плечи, руки, а также усиливаться во время движения, сгибания, кашля, чиханья;
- нарушения подвижности и чувствительности рук;
- нарушение дыхания, одышка, кашель, частые воспалительные заболевания легких и бронхов;
- аритмия, повышение артериального давления, боли в области сердца, отдающие в лопатки, руки;
- нарушения свертываемости крови;
- повышение уровня сахара в крови, изменения аппетита;
- боли в желудке, икота, изжога;
- нарушения обмена жиров, углеводов, белков, что приводит к быстрой потере или набору веса при сохранении привычного рациона;
- дискомфорт в области печени, образование камней в желчном пузыре;
- частые запоры, диареи;
- боли в области почек;
- потеря контроля над процессами мочеиспускания и дефекации;
- повышенная утомляемость, слабость и пр.
Таким образом, при поражении чревного узла существует риск развития астмы, ИБС, бронхитов, гастритов, язв, диабета, синдрома раздраженного кишечника, пиелонефритов, бесплодия и ряда других, казалось бы, не связанных с позвоночником заболеваний.
Поэтому нередко пациенты обращаются к врачам с болями в области сердца, повышенным артериальным давлением и прочими симптомами поражения нервов чревного сплетения. Но не всегда проводится полная комплексная диагностика, позволяющая обнаружить истинные причины нарушения состояния. Поэтому часто ставится не совсем отвечающий действительности диагноз, например, стенокардия или гипертония, и проводится соответствующее лечение. В результате оно оказывается неэффективным в долгосрочной перспективе и позволяет лишь на время добиться улучшения состояния больного. Поскольку причина в виде нарушения нервной проводимости по нервам чревного узла не устранена, соответствующие симптомы будут возникать снова и снова, причем постепенно прогрессируя.
Таким образом, при появлении вышеперечисленных симптомов рекомендована консультация грамотного невролога, который сможет назначить комплекс необходимых обследований, включая МРТ позвоночника, и отследить их взаимосвязь обнаруженных изменений с нервами чревного узла и имеющимися нарушениями. В результате будет разработана оптимальная схема лечения, которая позволит устранить патологические изменения в позвоночнике, нормализовать передачу нервных импульсов и, следовательно, привести к устранению заболеваний органов сердечно-сосудистой, дыхательной, пищеварительной систем и других возникших на фоне поражения чревного сплетения нарушений.
Сколиоз
О сколиозе слышал, пожалуй, каждый человек, причем обычно это заболевание ассоциируется с детским и подростковым возрастом. Но в действительности оно нередко встречается и у взрослых людей (чаще всего является следствием отсутствия адекватной коррекции в подростковом возрасте). Нередко найти причины развития сколиоза не удается, но основными причинами искривления позвоночника в боковой плоскости считаются:
- наследственная предрасположенность;
- плоскостопие;
- покупка обуви с большим запасом «на вырост»;
- неправильное положение ребенка за столом;
- слабость мышечного корсета;
- неравномерное распределение нагрузки при переносе тяжелых предметов, сумок;
- врожденные и приобретенные нарушения, включая разную длину ног, повышенную подвижность суставов, отсутствие ребра;
- остеопороз;
- опухоли и травмы спины;
- поражение позвоночника при инфекционных заболеваниях.
Рабочее место ребенка должно быть обустроено так, чтобы стопы полностью касались пола, а локти лежали на столе. При этом важно обращать внимание на осанку во время работы за письменным столом: спина должна быть прямой и поддерживаться спинкой стула.
Первыми признаками сколиоза грудного отдела являются:
- дискомфорт в области искривления;
- неравномерное положение лопаток и плеч;
- повышенная утомляемость;
- головные боли и головокружения;
- неврологические расстройства.
Чтобы вовремя диагностировать патологию у школьников, рекомендуется ежегодно проходить профилактические осмотры у ортопеда и невролога. При обнаружении симптомов заболевания следует немедленно начать лечение, поскольку на ранних этапах формирования деформации позвоночника справиться с ней гораздо легче.
Лечение сколиоза всегда комплексное. Его тактика зависит от стадии развития заболевания и может включать:
- индивидуальные занятия с врачом-реабилитологом;
- мануальную терапию;
- остеопатию;
- массаж;
- физиотерапию;
- ношение ортопедического корсета;
- плавание.
В наиболее запущенных случаях при сколиозе 3 и 4 степени могут возникать тяжелые изменения в работе внутренних органов, в частности сердца, органов дыхательной системы и ЖКТ. Это обусловлено тем, что искривление позвоночника приводит к их смещению из анатомически правильного положения, что не может не отразиться на качестве их функционирования. Кроме того, такой сколиоз сопровождается сильными болями.
В подобных случаях исправить ситуацию консервативным путем невозможно. Поэтому таким пациентам назначается хирургическое вмешательство, в рамках которого положение позвонков приближают к норме с помощью специальных металлических конструкций. Но подобные операции весьма травматичны и сопряжены с высокими интраоперационными рисками. Поэтому лучше избегать подобных ситуаций и своевременно начинать лечение сколиоза, пока мануальная терапия и ЛФК способны полностью исправить положение.
Спондилез
Спондилезом называют болезнь, при которой в позвонках происходят дегенеративно-дистрофические изменения. Он является следствием малоподвижного образа жизни, сколиоза и остеохондроза грудного отдела позвоночника, при котором изначально происходит истончение межпозвоночных дисков. Нередко ситуация заходит настолько далеко, что диск практически полностью разрушается. В результате позвонки сближаются, и между ними возникает трение. Практически неизбежно страдают нервы, так как наблюдается сужение отверстий позвоночника, в которых они проходят. Это сопровождается сильными, порой нестерпимыми болями.
Постепенно на поверхности позвонков начинают образовываться костные выросты, называемые остеофитами. Если своевременно не вмешаться в этот процесс, остеофиты разрастаются, выросты верхнего и нижнего позвонков начинают соприкасаться между собой и в конечном итоге срастаются. Результатом подобных процессов становится полное сращивание позвонков. Это приводит к потере подвижности, что отражается на гибкости человека и возможности совершать разнообразные движения. Но поскольку грудной отдел является наименее подвижной частью позвоночника, ограничение подвижности не сильно беспокоит больных, чего нельзя сказать про сильные боли и нарушения работы внутренних органов.
К симптомам спондилеза грудного отдела позвоночника относятся:
- мощные боли между лопатками, усиливающиеся при любом движении и особенно ходьбе;
- стреляющие боли в области сердца, сходные с признаками стенокардии, что часто становится причиной неправильной диагностики причин их возникновения;
- нарушения чувствительности рук;
- рефлекторное напряжение мышц в области пораженного позвоночно-двигательного сегмента;
- онемение, нарушение чувствительности и слабость рук;
- повышенная утомляемость.
В наиболее тяжелых случаях остеофиты при спондилезе достигают таких размеров, что сдавливают спинномозговой канал, т. е. возникает его стеноз. Подобное осложнение требует немедленного проведения операции, в противном случае компрессия спинного мозга может привести к необратимым последствиям и инвалидности.
Грыжа Шморля
Грыжей Шморля называют особый вид межпозвонковых грыж, которые образуются не в горизонтальной, а вертикальной плоскости и соответственно продавливает тело позвонка. Под давлением формирующегося выпячивания кость позвонка вдавливается вверх или вниз (в зависимости от того, расположена грыжа на нижней или верхней поверхности диска), а грыжа заполняет образовывающееся пространство. Таким образом, грыжа Шморля вызывает своеобразный компрессионный перелом незначительной выраженности.
Она может возникать как у пожилых людей, так и довольно молодых и является следствием дегенеративных процессов в структурах позвоночного столба. Зачастую образование грыжи Шморля протекает безболезненно и нередко она обнаруживается случайно при проведении МРТ позвоночника по другому поводу.
Грудной отдел позвоночника – основное место, где может формироваться грыжа Шморля. Причем чаще всего она возникает в подростковом возрасте и впоследствии приводит к развитию осложнений, среди которых сколиоз и другие дегенеративные заболевания позвоночника.
Основной причиной ее образования является наследственная предрасположенность, но приводить к увеличению грыжи могут:
- быстрый рост ребенка в подростковом возрасте;
- возрастные изменения;
- травмы позвоночника, приводящие к деформациям межпозвонковых дисков;
- недостаточное поступление кальция с пищей или нарушения его обмена;
- профессиональное занятие определенными видами спорта;
- регулярный подъем тяжелых предметов.
Заболевание вызывает ощутимый дискомфорт или даже боль при увеличении грыжи настолько, что межпозвонковый диск практически полностью проваливается в тело расположенного над ним или под ним позвонка. Это приводит к уменьшению пространства между позвонками и, следовательно, защемлению нервов, а иногда и кровеносных сосудов.
В таких ситуациях боль в области ее локализации возникает при:
- длительной физической активности;
- подъеме и переносе тяжестей;
- продолжительном стоянии или сидении;
- ударах в спину или грудь.
Если вовремя не диагностировать грыжу Шморля и не предпринять мер для уменьшения скорости ее роста, могут возникать и другие симптомы:
- болезненность и покалывание в мышцах спины;
- ограничение подвижности грудного отдела позвоночника;
- онемение рук;
- головокружения и головные боли;
- невозможность долго сидеть на стуле без поддержки спины.
Грыжа Шморля повышает риск получения компрессионного перелома позвоночника на 10%, что в сочетании с тем фактом, что она как минимум 1 грыжа такого типа обнаруживается у 75% людей старшего возраста, является весьма опасным стечением обстоятельств.
Диагностика
При возникновении описанных выше нарушений необходимо обратиться к неврологу. При необходимости он направит пациента для получения дополнительных консультаций к другим узким специалистам (гинекологу, гастроэнтерологу, урологу, кардиологу) в зависимости от характера предъявляемых пациентом жалоб. Также он назначит комплекс обследований, которые позволяют составить полное представление о состоянии организма больного и разработать оптимальную тактику лечения.
При заболеваниях грудного отдела позвоночника показано проведение:
- МРТ;
- КТ;
- УЗИ;
- ЭКГ;
- анализы крови, мочи и пр.
В нашей клинике вы также можете узнать более подробно о составе своего тела и состоянии сосудистой системы, которая участвует в кровоснабжении внутренних органов, скелетно- мышечной мускулатуры, головного мозга.. Наши опытные доктора подробно разъяснят Вам полученные данные. Биоимпендансометрия высчитывает соотношение жира, мышечной , костной и скелетной массы, общей жидкости в организме, скорости основного обмена. От состояния мышечной массы зависит интенсивность рекомендуемой физической нагрузки. Обменные процессы в свою очередь влияют на способность организма восстанавливаться. По показателям активной клеточной массы можно судить об уровне физической активности и сбалансированности питания. Это простое и быстрое в проведении исследование помогает нам увидеть нарушения в эндокринной системе и принять необходимые меры. Помимо этого нам также очень важно знать состояние сосудов для профилактики таких заболеваний как инфаркты, гипертоническая болезнь, сердечная недостаточность, сахарный диабет и многое другое. Ангиоскан позволяет определить такие важные показатели как биологический возраст сосудов, их жесткость, индекс стресса (что говорит о сердечном ритме), насыщение крови кислородом. Такой скрининг будет полезен мужчинам и женщинам после 30, спортсменам, тем, кто проходит длительное и тяжелое лечение, а также всем, кто следит за своим здоровьем.
В данном случае анализ состава тела дает нам информацию о том, что в организме преобладает жировая ткань, а костной – мышечный компонент находится в относительном дефиците. Эти данные помогут врачу-реабилитологу грамотно составить план физических нагрузок с учетом индивидуальных особенностей пациента.
Консервативное лечение
Лечение подбирается пациенту на основании поставленного диагноза и тяжести неврологических нарушений, обусловленной поражением спинномозговых корешков и, следовательно, нарушению передачи импульсов по нервам чревного сплетения. Но больным всегда назначается комплекс мер, направленных на ликвидацию патологии позвоночника, устранение защемления нервов, кровеносных сосудов и возникших на фоне этого заболеваний внутренних органов. Поэтому зачастую часть лечения назначает невролог, а вторую другой специалист, в рамки деятельности которого входят возникшие нарушения внутренних органов.
Медикаментозная терапия
Большинству пациентов рекомендуется принимать ряд лекарственных средств, призванных улучшить их общее состояние, устранить болевой синдром и повысить качество передачи нервных импульсов. Это:
- НПВС в форме таблеток, растворов для инъекций, средств для местного применения – способствуют уменьшению болей и оказывают противовоспалительное действие;
- кортикостероиды – обладают выраженным противовоспалительным действием и используются в наиболее сложных случаях, когда использование НПВС не привело к получению желаемых результатов;
- миорелаксанты – препараты, способствующие расслаблению чрезмерно тонизированных мышц, что в свою очередь способствует усилению боли;
- витамины группы В – улучшают проводимость нервных импульсов по сжатым спинномозговым корешкам;
- витамин D – средство, отвечающее за состояние костных тканей, а также за высшие мозговые функции, такие как память, память внимание, речь.
- хондропротекторы – препараты, направленные на активизацию восстановления хрящевой ткани, но дающие положительные результаты только при начале применения на самой первой стадии развития остеохондроза. Для профилактики заболеваний опорно-двигательного аппарата своим пациентам мы рекомендуем наиболее эффективный препарат Морской коллаген Mermaids ;
Тем не менее этот список далеко не полный. Но другие препараты подбираются строго индивидуально на основании характера имеющихся нарушений.
Физиотерапия и ЛФК
Физиотерапевтическое лечение широко применяется при заболеваниях грудного отдела позвоночника, но оно показано только вне периода их обострений. С помощью различных методов физического воздействия удается уменьшить выраженность болевых ощущений, воспалительного процесса, отечности мягких тканей, а также добиться улучшения микроциркуляции.
Чаще всего пациентам рекомендованы курсы из 10–15 процедур, периодичность которых подбирается индивидуально. Это может быть:
- электрофорез;
- УВЧ;
- фонофорез;
- электростимуляция;
Не последнее значение в консервативном лечении заболеваний грудного отдела позвоночника принадлежит лечебной физкультуре. ЛФК способствует укреплению мышечного корсета, улучшению кровообращения и нормализации тонуса мышц спины. Но для каждого пациента комплекс упражнений выбирается строго индивидуально с учетом диагноза, сопутствующих заболеваний, а также уровня физической подготовки.
Мануальная терапия
При заболеваниях позвоночника, особенно осложненных неврологическими нарушениями, мануальная терапия способна дать превосходные результаты, но только при грамотном выполнении. Одной из наиболее результативных методик мануальной терапии является метод Гриценко, с помощью которого безоперационным методом удается восстановить правильное положение позвонков, увеличить расстояние между ними, устранить компрессию нервов и нормализовать передачу нервных импульсов к внутренним органам, мышцам, коже и т. д.
Буквально несколько сеансов мануальной терапии, проведенных квалифицированным специалистом, помогают существенно улучшить общее состояние, уменьшить или полностью устранить боли, а также нормализовать работу внутренних органов. Но для закрепления полученных результатов обязательно нужно пройти курс сеансов.
Таким образом, несмотря на то, что грудной отдел позвоночника не слишком подвижный, он также подвержен развитию заболеваний. Но если обратить внимание на возникшие нарушения при появлении их первых признаков, можно безоперационным путем вернуть здоровье позвоночнику и нормальное самочувствие.
Автор статьи

Гриценко Константин Анатольевич
Вертеброневролог, мануальный терапевт
Стаж: Более 30 лет
Моя авторская методика коррекции сегментарной иннервации помогает восстановить нормальную работу внутренних органов с центральной нервной системой. Более 23 лет я успешно применяю ее в лечении своих пациентов.
Записаться к врачу
Что нужно знать о позвоночнике
Позвонки разделяют по структурным и функциональным особенностям на отделы.
Отделы позвоночника:
В медицинской терминологии, для краткости, для обозначения шейных позвонков используется латинская буква «С» – С1 – С7, для обозначения грудных позвонков – «Th» – Th1 – Th12, поясничные позвонки обозначаются буквой «L» – L1 – L5.
- Шейный отдел (7 позвонков) Это самый верхний отдел позвоночного столба. Он отличается особой подвижностью, что обеспечивает такое разнообразие и свободу движения головы. Два верхних шейных позвонка с красивыми названиями атлант и аксис, имеют анатомическое строение, отличное от строения всех остальных позвонков. Благодаря наличию этих позвонков, человек может совершать повороты и наклоны головы. Кстати, у всех млекопитающих 7 шейных позвонков, даже у жирафа.
- Грудной отдел (12 позвонков) К этому отделу прикрепляются 12 пар рёбер. Грудной отдел позвоночника участвует в формировании задней стенки грудной клетки, которая является вместилищем жизненно важных органов. В связи с этим грудной отдел позвоночника малоподвижен.
- Поясничный отдел (5 позвонков) Этот отдел состоит из самых массивных позвонков, так как на них лежит самая большая нагрузка. У некоторых людей встречается шестой поясничный позвонок. Это явление врачи называют люмбализацией. Но в большинстве случаев такая аномалия не имеет клинического значения. 8-10 позвонков срастаются, образуя крестец и копчик.
- Крестец (5 позвонков)
- Копчик (4-5 позвонков)
Остеохондроз и грыжи дисков
Более половины взрослого населения страдают болью в спине, зачастую просто невыносимой! На то есть много причин: возрастные проблемы, неправильная осанка, травмы и т.д. Отдельно следует выделить остеохондроз позвоночника и грыжи межпозвонковых дисков. Перед теми, кто столкнулся с этими проблемами, возникает множество вопросов: Что делать? Нужна ли операция? Куда обратиться? Ниже мы попытаемся ответить на них.
Остеохондроз?
Синонимы – радикулит, отложение солей.
Между телами двух смежных позвонков располагается межпозвонковый диск, выполняющий 3 функции: амортизация, удержание смежных позвонков, обеспечение подвижности тел позвонков. При остеохондрозе межпозвонковый диск теряет свою эластичность, становится менее прочным, следовательно, не может выполнять свои функции. В местах соединения позвонков откладываются соли, возникают костные разрастания, которые вместе с дисками могут смещаться и сдавливать нервные корешки. Это вызывает боли.
Проявлениями остеохондроза являются грыжи межпозвонковых дисков. Грыжа поясничного отдела вызывает боли в спине, ягодицах, крестце, могут распространяться в ноги. Если у вас есть какой-либо из этих симптомов, необходимо произвести обследование, включающее в себя не только рентгенографию, но и магнитно-резонансную томографию (МРТ). В определении тактики лечения мы основываемся на данных МРТ. Если на МРТ выявлена грыжа диска, пациент чаще всего пугается этого «страшного» диагноза – только не операция! Необходимо сказать, что для операции при грыже диска на поясничном уровне нужны веские основания. Окончательное решение пациент принимает после консультации с нейрохирургом – вертебрологом.
Грыжа диска причиняет сильные боли, даже при незначительной нагрузке, которые мешают жить и работать. Если пациент хочет значительно улучшить качество своей жизни, он выберет оперативное лечение, которое навсегда избавит его от этого недуга.
Возникает другой вопрос: Где оперироваться? На что ориентироваться при выборе лечебного учреждения?
Для успешного выполнения операции, кроме знания и умений хирурга, необходимо соответствующее оборудование операционной (Электоронно-оптический преобразователь (ЭОП) – специальная рентген-установка, мощный операционный микроскоп, специальный набор микрохирургических инструментов). Операционные в нашей клинике соответствуют всем этим требованиям и полностью оснащены всем необходимым для операций на позвоночнике.
Вопрос, который задают люди, ведущие активный образ жизни: Сколько дней займёт пребывание в стационаре в случае операции? До операции – от 2 до 5 дней. После операции – до двух недель. Пациент встаёт на вторые сутки и выписывается после снятия швов. Ему предлагается специальная программа реабилитации, которая позволит ему восстановиться в кратчайшие сроки и вернуться к активному образу жизни.
Травмы позвоночника
Травмы позвоночника очень распространены и чрезвычайно опасны, так как повреждения позвоночника влекут за собой травму спинного мозга, что может привести к параличу. Травмы шейного отдела разнообразны: повреждения связочного аппарата, подвывихи и вывихи позвонков, их переломы. Многие специалисты не считают повреждения связочного аппарата серьёзными, так как не выявляют патологию на рентгеновских снимках. У пациента только болит шея. Поэтому ему либо накладывают мягкий воротник, либо отпускают с напутствием: через 2 недели всё пройдёт! Однако наш опыт показывает, что к таким повреждениям надо относиться серьёзно. Отсутствие лечения часто приводит к серьёзным осложнениям: боли значительно усиливаются, может возникнуть грыжа межпозвонкового диска.
Подвывихи и вывихи позвонков – очень серьёзная проблема. При этом в той или иной степени страдает спинной мозг и его корешки. В этой ситуации требуются активные действия хирурга. Цель – устранить сдавление нервных структур (спинного мозга и его корешков) и восстановить правильное анатомическое соотношение в шейном отделе позвоночника между костными и нервными структурами (устранить вывих). Для восстановления опорной функции позвоночника, во время операции происходит вправление вывиха, а затем имплантируются специальные пластины для фиксации нестабильного отдела.
Переломы шейных позвонков
Это распространённая травма. Особенно среди спортсменов. В случае перелома шейных позвонков всегда требуется операция. Действовать нужно как можно быстрее, так как страдает спинной мозг, а это влечёт за собой серьёзные проблемы (возможны потеря чувствительности и утрата двигательной функции).
Отдельно необходимо выделить повреждения верхнешейного отдела позвоночника. К ним относятся повреждения двух первых позвонков. Они отличны по структуре от остальных и требуют особого подхода в лечении. Для того чтобы отломки срослись правильно, применяют специальное устройство – Гало-аппарат, позволяющий зафиксировать отломки в нужном положении.
Травма грудного и поясничного отделов позвоночника
В отличие от шейного отдела, в этих отделах вывихи позвонков в чистом виде не встречаются.
Выделяют переломы и переломовывихи.
Различают переломы стабильные и нестабильные.
Кости и связки, обеспечивающие подвижность, защищают спинной мозг от травмы. В том случае, когда вследствие перелома эти структуры перестают защищать спинной мозг или нервные корешки от повреждений или раздражений при нагрузках, перелом считается нестабильным.
Нестабильные переломы подлежат обязательному операционному лечению, а стабильные можно лечить консервативно.
Методы диагностики
В нашей клинике процесс диагностики включает в себя прохождение пациентом современных методов обследования – компьютерной или магнитно-резонансной томографии. Это позволяет с высокой точностью выявить патологию и определить правильную тактику лечения.
Тактика лечения
После проведения всех необходимых обследований выбирается тактика лечения.
Если возможно консервативное (нехирургическое) лечение, пациенту подбирается корсет, осуществляется первичная реабилитация (нужно укрепить мышцы живота и спины).
Если принимается решение об операции, врач определяет тип хирургического лечения. Подробнее об этом можно прочитать в разделе «Для лиц, имеющих медицинское образование».
Благодаря надёжным и проверенным методам, опыту хирургов, а также современным технологиям, наступает быстрое выздоровление пациентов.
Позвоночник человека разделяется на отделы, самый протяженный из которых – грудной, или торакальный. Этот отдел состоит из 12 позвонков, которые обозначаются сочетанием букв Th (от латинского «thoracalis») и цифрами от 1 до 12 (I-XII), считая сверху вниз.
К грудным позвонкам крепятся ребра. Соответственно, имеется 12 реберных пар: семь первых спереди прикрепляется к грудине, следующие три скрепляются реберными хрящами, а последние два крепятся только к позвонкам, оставаясь спереди свободными.
Встречается такая аномалия развития, как тринадцатая реберная пара, которая отходит от седьмого позвонка шейного отдела и является рудиментарным признаком.
Скрепление ребрами грудного позвоночного отдела с грудиной объясняет его большую жесткость в сравнении с поясничным и шейным. Перекрытие остистых позвонковых отростков дополнительно ограничивает подвижность отдела, не исключая присущую всему позвоночнику пружинистость и гибкость.
Общая характеристика
Позвонки грудного отдела имеют стандартное строение. В их структуре выделяют:
- тело – дисковидное образование в виде уплощенного столбика, играющее роль опоры;
- дуга – костная структура, ограничивающая двумя ножками позвоночное отверстие (отверстия всех позвонков образуют позвоночный канал, в котором располагается спинной мозг);
- отростки
- остистый – самый длинный и прощупывающийся через кожу, который расположен в продольной (саггитальной) плоскости и препятствует переразгибанию позвоночника;
- поперечные, отходящие в поперечной (фронтальной) плоскости и ответственные за прикрепление мышечных связок и опору ребер;
- суставные, отходящие вниз и вверх от дуги и формирующие фасеточные суставы при соединении с отростками соседних позвонков.
Грудные позвонки отличаются от позвонков других отделов, что обусловлено их функциональными особенностями. Они шире и толще шейных и увеличиваются по мере приближения к пояснице. Их важной особенностью является наличие реберных ямок – точек сочленения с ребрами.
На латеральной поверхности позвонковых тел имеется две пары неполных (половинных) реберных ямок, иначе фасеток. При этом верхние полуямки одного позвонка формируют с нижними полуямками другого, расположенного выше, полные суставные ямки – области соединения с головками ребер.
К нетипичным позвонкам, имеющим несколько иное строение, относятся:
- Th1 – его тело содержит сверху полные ямки, обеспечивающие сочленение с головками первой пары ребер, и снизу половинные для второй пары;
- Th10, который имеет только верхние полуямки;
- Th11и Th12, у которых есть только по одной паре полных ямок.
Трехгранные остистые отростки позвонков направлены книзу. В средней части отдела они черепицеобразно находят друг на друга.
В грудном отделе межпозвонковые диски заметно тоньше, чем в других, что снижает его подвижность. В поперечных отростках позвонков отсутствуют отверстия. Позвоночный канал уже, чем на других уровнях, и более округлый.
Функции отдельных позвонков и патологии
Из-за ограниченной подвижности торакального отдела вывихи и подвывихи позвоночника здесь происходят относительно редко. Однако, если проблема все-таки возникает, она влечет за собой нарушение функций спинного мозга и внутренних органов. Наиболее частым травматическим повреждением в этой области является компрессионный перелом – нарушение целостности позвонков из-за сдавления (при прыжках с высоты, падениях и пр.).
В зависимости от локализации патологии возможны следующие нарушения:
- проблемы в области первого позвонка ведут к дыхательным трудностям;
- ущемление нерва (корешковый синдром) на уровне первых двух позвонков проявляется онемением рук и пальцев, болями в локтях;
- повреждение Th3 провоцирует нарушения в бронхолегочной системе;
- защемление в области четвертого-пятого позвонков влияет на работу поджелудочной железы и желчевыводящих путей;
- смещение шестого и седьмого позвонка ответственно за нарушение деятельности желудочно-кишечного тракта;
- корешковые синдромы в области Th2-Th6 проявляются болями между лопатками, в подмышечной области, спереди до нижнего края грудины, дискомфортом в глотке, пищеводе и желудке, ощущением инородного тела в пищеводе или глотке;
- ущемление нервов на уровне 7-го и 8-го позвонков сопровождается опоясывающей болью от угла лопаток вниз и в подложечной зоне спереди, дискомфортом за грудиной, в области сердца;
- корешковый синдром на уровне 9-го и 10-го позвонков характеризуется опоясывающей болью спереди от нижнего края ребер до пупка и сзади на том же уровне, онемением кожи живота, расстройствами желудка и кишечника;
- при ущемлении нервов в области 11-го и 12-го позвонка боль достигает паха, немеет кожа, напрягаются мышцы в нижней части живота.
Наибольшая нагрузка приходится на 12-й позвонок, что объясняет его большую уязвимость. При этом именно в этой точке, где грудной отдел переходит в поясничный, совершаются биомеханически сложные движения – сгибания/разгибания в разных плоскостях, скручивания/раскручивания и пр.
При появлении болей в грудном отделе позвоночника рекомендуем своевременно обратиться в Первую Медицинскую Клинику. Только специалист после тщательного проведения диагностических процедур может оценить проблему и определить необходимый объем лечения.
Записаться на консультацию и прием можно по телефону
8 (812) 922-44-24
Следующая записьЕще статьи