Дата публикации 19 октября 2018Обновлено 1 апреля 2022
Определение болезни. Причины заболевания
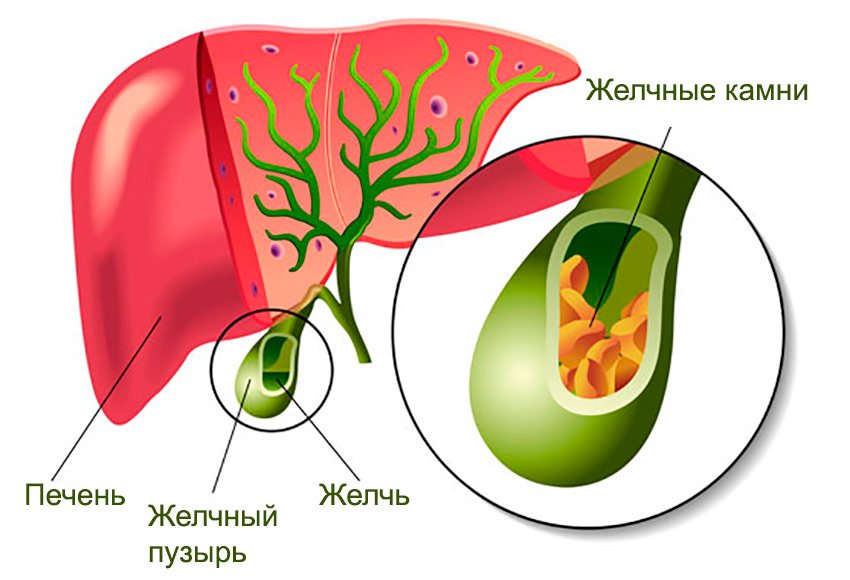
Желчнокаменная болезнь (калькулёзный холецистит) — заболевание, характеризующееся наличием конкрементов (камней) в желчном пузыре или его протоках.
Желчнокаменная болезнь (ЖКБ) является наиболее распространённым заболеванием в хирургической гастроэнтерологии, занимая первое место среди хирургических заболеваний. Согласно исследованиям в Европе и США ЖКБ диагностируют у 10-15% взрослого населения. Каждый год в мире выполняется более 500 тысяч холецистэктомий (операций по удалению желчного пузыря).
Чаще всего образование камне в желчном пузыре наблюдается у людей в возрасте 40-50 лет, однако она может проявиться и в совсем юном и в пожилом возрасте.
Факторы риска желчнокаменной болезни
Образование камней в желчном пузыре происходит под влиянием комплекса факторов. Разнообразные расстройства обмена веществ способствуют кристаллизации холестерина, что в дальнейшем приводит к формированию камней в желчном пузыре.
Возникновение ЖКБ напрямую зависит от следующих факторов:
- половая принадлежность — по статистическим данным у женщин ЖКБ диагностируется в три раза чаще, чем у мужчин;
- возраст — чем старше человек, тем выше риск возникновения данного заболевания (зачастую оно обнаруживается у людей после 60 лет);
- наследственность и генетические факторы;
- нерациональное питание — чрезмерное употребление сладкой, слишком острой, копчёной и жирной пищи;
- нарушения липидного (жирового) обмена;
- частые переедания;
- ожирение;
- беременность или предшествующие многократные роды;
- длительный отказ от еды;
- курение, алкоголь;
- сидячий образ жизни;
- сахарный диабет;
- приём некоторых лекарственных препаратов;
- инфицирование двенадцатиперстной кишки или желчевыводящих протоков различными патологическими бактериями или микроорганизмами;
- цирроз печени.
Образовавшиеся камни различаются по составу. Они бывают:
- пигментными;
- холестериновыми;
- известковыми;
- смешанными (состоят из различных химических элементов).
Для желчнокаменной болезни характерно свое “лицо”. В данном случае работает правило пяти F — наиболее патогномоничных признаков:
- Female (женщина);
- Fat (ожирение);
- Forty (старше 40 лет);
- Fair (блондинка);
- Fertile (рожавшая).
У пациентов, страдающих ожирением, повышена концентрация холестерина в крови, что является предрасполагающим фактором формирования конкрементов. Рожавшие женщины старше 40 лет в большей мере подвержены возникновению ЖКБ, что связано с гормональной перестройкой всего организма.
Неправильное питание, избыточное поступление в организм холестерина, жиров также влияет на риск возникновения желчнокаменной болезни. Однако даже самые строгие вегетарианцы не застрахованы от неё.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы желчнокаменной болезни
Проявления желчнокаменной болезни достаточно явные. Чаще всего пациентов беспокоит тупая ноющая боль или тяжесть в правом подреберье, которая возникает при погрешностях в диете. Также к симптомам желчнокаменной болезни относятся тошнота, чувство горечи во рту и другие диспептические расстройства.
Нередко желчнокаменная болезнь одновременно протекает с грыжей пищеводного отверстия диафрагмы, язвой желудка или двенадцатиперстной кишки, дивертикулёзом (выпячиванием стенок) ободочной кишки, что обусловлено общей иннервацией и одинаковыми предрасполагающими факторами. В этом случае клиническая картина может быть не совсем ясной.
Часто желчнокаменная болезнь протекает бессимптомно, и камни в просвете желчного пузыря находят при рутинном выполнении УЗИ брюшной полости.
В определённом числе случаев болезнь манифестирует (проявляется) острым воспалением или сразу развитием осложнений (холедохолитиаза, холангита, механической желтухи).
При развитии острого холецистита на фоне желчнокаменной болезни пациента чаще всего беспокоит острая боль в правом подреберье, лихорадка и тошнота.
При развитии такого грозного осложнения ЖКБ, как холедохолитиаз (наличие камней в желчных протоках) и механическая желтуха, возникает пожелтение кожных покровов, склер, слизистых оболочек, зуд кожных покровов, потемнение мочи и обесцвечивание кала. Наличие этих признаков является поводом к экстренной госпитализации в хирургический стационар.
Патогенез желчнокаменной болезни
Рассмотрим анатомию желчного пузыря и его протоков.
Желчь, синтезируемая клетками печени, по правому и левому долевым протокам попадает в общий печёночный проток. Далее через пузырный проток она депонируется (временно откладывается) в желчном пузыре. Во время приёма пищи желчный пузырь сокращается, и желчь по общему желчному протоку через большой дуоденальный сосок попадает в двенадцатиперстную кишку, где и связывается с пищей. Основная роль желчи — эмульгация (расщепление) жиров.
По различным причинам, чаще всего из просвета двенадцатиперстной кишки, в желчный пузырь попадают патогенные микроорганизмы, формируя «бактериальное ядро» будущего желчного камня. В связи с наличием в просвете желчного пузыря хронического инфекционного воспаления нарушается его сократительная функция. Желчь застаивается, способствуя увеличению числа конкрементов и их размеров.[1]
Существует несколько теорий этиопатогенеза ЖКБ:
- Инфекционная теория. Приверженцы этой концепции связывают образование камней с хронической инфекцией желчи в просвете желчного пузыря. В процессе воспаления из экссудата выпадают нити фибрина, с которым связывается билирубин и холестерин, формируя конкременты.
- Дискразическая теория. Согласно этой концепции, камни образуются в процессе нарушения холестеринового обмена. Холестерин, попадая в организм с пищей, кристаллизуется в просвете желчного пузыря на фоне его гипокинезии (неподвижности), что приводит к формированию камней. Ситуация может усугубляться при наличии у пациента сахарного диабета, подагры или хронических болезней почек. Однако данная теория объясняет формирование только холестериновых камней.
- Физико-химическая теория. В основе этой идеи камнеобразования лежит концепция нарушения коллоидного равновесия в желчи. Холестерин, являясь нерастворимым в воде соединением, растворяется в желчи за счёт взаимодействия с желчными кислотами. При высоком содержании холестерина в крови и желчи и снижении концентрации желчных кислот происходит кристаллизация желчи с образованием конкрементов.[1]
Классификация и стадии развития желчнокаменной болезни
Калькулёзный холецистит предполагает хроническое и острое течение заболевания.
Хронический калькулёзный холецистит характеризуется периодами обострения и ремиссии или бессимптомным течением. Такой вид калькулёзного холецистита различают по клинической картине:
- первично хронический холецистит — бессимптомное течение заболевания;
- хронический рецидивирующий холецистит — заболевание протекает с периодами обострения и ремиссии;
- хронический резидуальный холецистит — в этом случает пациентов постоянно беспокоит боль или тяжесть в правом подреберье.
Острый калькулёзный холецистит отличается острым началом заболевания, интенсивным болевым синдромом, а также определёнными изменениями в УЗ-картине и анализах крови. Его дифференцируют по тяжести воспалительных изменений стенки желчного пузыря:
- катаральный;
- флегмонозный;
- гангренозный.
В далеко зашедших случаях возникает перитонит, который может быть местным, распространённым и разлитым. Также могут формироваться перипузырные абсцессы.
Осложнения желчнокаменной болезни
Несмотря на то, что желчнокаменная болезнь хорошо изучена, а лапароскопическая холецистэктомия (метод выбора хирургического лечения) освоен в совершенстве многими хирургами, пациенты часто затягивают с лечением “до последнего” или просто боятся операции, после чего поступают в больницу с такими тяжёлыми осложнениями, как холедохолитиаз и механическая желтуха.
Основное осложнение желчнокаменной болезни — это механическая желтуха. Она возникает при миграции конкремента из просвета желчного пузыря в общий желчный проток. Камень при этом может застрять, и желчь, вместо того чтобы поступать в просвет двенадцатиперстной кишки, всасывается обратно в кровь, вызывая тяжёлую интоксикацию и печёночную недостаточность.
Данное осложнение требует немедленного эндоскопического вмешательства — ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии) и извлечения камней из общего желчного протока с последующей лапароскопической холецистэктомией в ближайшем периоде.
Также ЖКБ может осложняться:
- холангитом (воспалением желчных протоков) — требует длительной и массивной антибактериальной терапии;
- формированием рубцовых стриктур большого дуоденального соска — нередко требует многократных эндоскопических вмешательств;
- острым холециститом — обычно развивается при нарушениях диеты, но может возникать и при нормальном питании;
- острым билиарным панкреатитом — может развиться, если конкремент мигрирует в общий желчной проток и вклинивается в большой дуоденальный сосок;
- непроходимостью кишечника — при длительном наличии крупного конкремента в желчном пузыре;
- желчными свищами (формированием патологических соустий между желчными путями и соседними органами или свободной брюшной полостью).[4]
Диагностика желчнокаменной болезни
Диагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования.
Сбор анамнеза и осмотр
При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту.
Физикальный осмотр пациента с желчнокаменной болезнью в “холодном периоде”, то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна.
Ультразвуковое исследование желчного пузыря (УЗИ)
Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот рутинный метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков.[5]
Магнитно-резонансная томография (МРТ)
При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Этот метод является лучшим методом диагностики как желчнокаменной болезни и её осложнений, так и любых других заболевании органов гепатопанкреатодуоденальной области.[2]
Компьютерная томография (КТ)
КТ при неосложнённой желчнокаменной болезни не показана, тем более что далеко не все конкременты рентгеноконтрастны и будут видны при таком обследовании. Обычно достаточно ультразвукового исследования брюшной полости.
Лечение желчнокаменной болезни
В середине ХХ века в эксперименте на животных исследовался следующий метод лечения ЖКБ: желчный пузырь разрезали, доставали конкременты, и зашивали обратно. Однако с течением времени конкременты образовывались вновь, что вполне объяснимо, так как камни желчного пузыря являются лишь проявлением болезни, а не самой болезнью. Хроническое воспаление желчного пузыря никуда не исчезало, что приводило к рецидиву заболевания.
Следующей попыткой вылечить ЖКБ без операции была ударно-волновая литотрипсия (по аналогии с лечением мочекаменной болезни). Но такой вид лечения вызывал разрыв ткани печени или стенки желчного пузыря с формированием абсцессов, гематом и перитонита. Обломки конкрементов, если их и удавалось раздробить, мигрировали в протоки, вызывая холедохолитиаз и механическую желтуху. Ударно-волновую терапию пришлось оставить в прошлом.
Некоторые врачи-гастроэнтерологи рекомендуют своим пациентам приём различных желчегонных препаратов, а также разные виды «дюбажей» с целью консервативного лечения ЖКБ. Под действием этой терапии конкременты могут легко мигрировать из желчного пузыря во внепечёночные желчные протоки, вызвав холедохолитиаз и механическую желтуху, что в свою очередь потребует экстренного хирургического вмешательства.
Хирургическое лечение
Единственным методом радикального излечения желчнокаменной болезни является его удаление — холецистэктомия.[3]
Вначале эту операцию выполняли через традиционный (лапаротомный) доступ, что приводило к большому количеству осложнений как в раннем, так и в позднем послеоперационном периоде. С развитием новых технологий операцию стали выполнять лапароскопически.[7]
Холецистэктомия выполняется следующим образом:
- через сантиметровый разрез над пупком в брюшную полость вводится трубка (троакар) и лапароскоп, брюшную полость наполняют углекислым газом, формируя, таким образом, пространство для операции;
- дополнительно устанавливают ещё один сантиметровый и 25-миллиметровый троакары;
- при помощи специальных инструментов желчный пузырь мобилизуется, отделяется от ложа, пузырный проток и артерия клипируется титановым клипсами;
- желчный пузырь извлекают через околопупочный или эпигастральный доступ.
Операция проходит под общим наркозом и продолжается в среднем в течение часа. Благодаря малотравматичному лапароскопическому доступу послеоперационный болевой синдром минимален, и уже вечером в день операции пациент может вставать и ходить, не испытывая сильной боли.
При гладком течении послеоперационного периода пациент может быть выписан на следующий день после операции, что особенно важно для людей работоспособного возраста. Косметический дефект операции минимален, уже спустя месяц после операции рубцы становятся практически незаметными.[6]
Параллельно с лапароскопической холецистэктомией возникла холецистэктомия из минилапаротомного доступа. Однако в связи со сложностью визуализации элементов печёночно-двенадцатиперстной связки и высоким риском травматизации соседних органов этот доступ практически не используется.
Относительно недавно лапароскопическую холецистэктомию стали выполнять из одного доступа. При выполнении данной операции над пупком делается единственный разрез длиной 3-4 см. Такой доступ особенно актуален при наличии у пациента пупочной грыжи, так как позволяет решить две проблемы через один разрез.
Всё большую популярность набирает NOTES хирургия — операции через естественные отверстия. Так, лапароскопическую холецистэктомию можно провести через разрез во влагалище или прямой кишке, что не оставляет шрамов на животе, однако чревато инфекционными и другими осложнениями.
Диета при желчнокаменной болезни
Рекомендована диета «Стол № 5» — нужно исключить жирные, жареные и острые блюда.
Растворение камней в желчном пузыре
Для «растворения» конкрементов в желчном пузыре терапевты и гастроэнтерологи нередко назначают препараты урсодезоксихолевой кислоты (Урсосан и Урсофальк) на срок до года. Но далеко не все камни можно растворить, это зависит от их химического состава.
Кроме того, когда конкремент уменьшается, ему проще мигрировать в общий желчный проток, что может вызвать осложнения желчнокаменной болезни. К тому же, камень — это только проявление болезни желчного пузыря. Даже если камень растворится на фоне терапии, то он обязательно появится вновь. Тем более, желчный пузырь, в котором есть конкременты, практически не работает и мало участвует в пищеварении. Поэтому его наличие в организме не приносит никаких положительных эффектов, а только таит в себе потенциальную опасность.
Прогноз. Профилактика
Желчнокаменная болезнь является исключительно хирургическим заболеванием. Все попытки его консервативного лечения бессмысленны и зачастую опасны. Единственный возможный способ победить болезнь — операция.
Лапароскопическая холецистэктомия — «золотой стандарт» лечения желчнокаменной болезни.[8] Вмешательство является максимально безопасным и сопровождается низким риском осложнений.[9] Реабилитация после операции очень быстрая и позволяет пациенту приступить к труду в ближайшие дни после выписки. Средний срок госпитализации составляет 1-2 суток.
Реабилитация
После выполнения лапароскопической холецистэктомии пациенту обычно рекомендуют соблюдать диету (диета № 5) в течение месяца, избегать физической нагрузки, а также приём ферментных препаратов (панкреатин, креон и другие).
Спустя месяц после операции пациент может вернуться к обычному рациону и образу жизни без каких-либо рисков осложнений. Отсутствие желчного пузыря ни в коей мере не влияет на качество жизни в отдалённом периоде.
Операцию целесообразно выполнять в “холодном” периоде, а не во время приступа, так как операция в случае острого холецистита сопровождается более высоким процентом осложнений. Не стоит откладывать операцию “в долгий ящик”. Как показывает практика, приступы холецистита случаются в самый неподходящий момент и зачастую вдалеке от специализированных медицинских учреждений.
Не стоит также забывать, что с годами сердце и лёгкие работают хуже, присоединяются ишемическая болезнь сердца и хронический бронхит, что может пагубно повлиять на течение наркоза и послеоперационного периода.[10]
Профилактика желчнокаменной болезни
Профилактики заболевания предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Всё это в какой-то мере может снизить риск желчнокаменной болезни, но не застрахует от неё на 100%.
Таким образом, при выявлении желчнокаменной болезни не стоит тянуть время, а следует обратиться к хирургу-профессионалу для скорейшего решения вопроса о хирургическом лечении.
Камень в жёлчном протоке. Патология диагностируется у четверти женщин и каждого десятого мужчины. Как правило, болезнь поражает пациентов в возрасте старше 40 лет. Тучные люди тоже в группе риска.
Если их полнота не связана с другими заболеваниями, она ─ итог неправильного питания. Обилие трансжиров и легко усваиваемых углеводов нагружает печень и влияет на качество жёлчи. Изобилуя холестерином, она сгущается, образуются камни.
Конкрементам остаётся попасть в проток, выходящий из жёлчного. Каналы узкие. Крупные камни перекрывают их.

Жёлчных протоков десятки.
Врачи подразделяют их на две основные группы:
- Внутрипечёночные. Мелкие протоки, собирающие жёлчь от каждой клетки печени и выводящие секрет за пределы органа. Образуют сеть, похожую на капиллярную систему. Часть её каналов оканчиваются слепо. Остальные при выходе за пределы печени объединяются в сегментарный проток.
- Внепечёночные. Состоят из общего жёлчного, правого и левого долевого, общего печёночного и пузырного протоков. Все расположены вне печени. Служат для «перекачки» жёлчи в 12-перстную кишку и пузырь. Движение может происходить как в одну, так и в другую сторону.
Диаметр самых широких протоков не превышает 1 миллиметров. Чаще всего это 7─8 миллиметров. Соответственно, затруднить ход жёлчи по каналам могут камни от 6 миллиметров в диаметре.

Процесс попадания камней в протоки
В большинстве случае конгломераты попадают в каналы из пузыря. Появляются камни в протоках и после удаления жёлчного пузыря.
Причинами возникновения конгломератов в этом случае являются:
- нарушение обмена веществ вследствие неправильного образа жизни или болезней (конкремент может образоваться из-за сахарного диабета, подагры или атеросклероза);
- нерегулярное питание, приводящее к застою и сгущению жёлчи в пузыре;
- воспалительные процессы в пузыре;
- гиповитаминоз (недостаток витаминов);
- большое количество употребляемой жирной, солёной и копчёной пищи.
Врачи не исключают и наследственный фактор возникновения конкрементов. Если у родителей диагностируется жёлчнокаменная болезнь, с большой вероятностью недуг поразит и детей. Избежать развития патологии можно систематически наблюдаясь, соблюдая диету и ведя активный образ жизни.
Камни возникают и в самих жёлчных протоках. В этом случае речь идёт о вторичном появлении конгломератов. Их образование вызывается нарушением обменных процессов в организме. Также к вторичным причинам относят воспаления, вызванные стрептококками, клостридиями и другими вредоносными микроорганизмами.
Разновидности камней и их взаимодействие с жёлчными протоками

Врачи различаются несколько видов конгломератов в зависимости от их состава.
Камни в жёлчных протоках бывают:
- Холестериновые. Конгломераты образуются из-за снижения уровня жёлчных кислот. Восемьдесят процентов состава камня занимает холестерин. Это вещество, при пониженном уровне жёлчных кислот и фосфолипидов склонно к кристаллизации. Камни с холестериновым составом образуются при сахарном диабете, хронических болезнях печени и щитовидной железы. Также конгломераты возникают при неправильном питании и приёме гормональных контрацептивов. Размер камней варьируется от миллиметра до 3─4 сантиметров.
- Билирубиновые образования. Мелкие камни с размерами до десяти миллиметров. Возникновению конгломератов способствуют инфекционные и аутоиммунные заболевания. Также к проблеме приводит хроническая интоксикация и гемолитическая анемия, поскольку билирубин призван утилизировать разрушившиеся эритроциты крови. В ряде случаев причиной появление камней является приём медикаментозных препаратов.
- Известковые образования. Речь идёт о конгломератах, в состав которых входят соли кальция. Ядром камней является кристалл холестерина, микроорганизм или клетки эпителия. Образованию конгломератов известкового типа способствуют воспалительные процессы стенок жёлчного пузыря.
- Смешанный тип. В восьмидесяти процентах случаях у пациентов обнаруживают камни именно этой категории. Конгломераты представляют собой многослойную структуру. В составе присутствуют билирубин и холестерин в качестве основы. Поверх наслаиваются известковые отложения.
Именно состав камней в жёлчных протоках является основным указанием на схемы лечения. Это касается безоперационных способов. Зная состав конгломерата, врач может определить методы, с помощью которых проводится растворение и вывод образований.
Последствия проникновения жёлчных камней в протоки

Камни в протоках жёлчного пузыря чреваты и более опасными осложнениями:
- когда камень попадает в жёлчный проток, канал блокируется, печёночный секрет перестаёт продвигаться по системе;
- повышается риск возникновения холангита, то есть воспаления протоков;
- развивается острый билиарный панкреатит, сопровождающийся ночной рвотой, диареей, метеоризмом, горьким привкусом в ротовой полости, температурой;
- возникает холецистит ─ воспаление стенок жёлчного пузыря;
- проявляется механическая желтуха на коже, слизистых, склерах глаз;
- от недостаточного поступления в пищеварительную систему жёлчи диагностируется непроходимость кишечника;
- развивается водянка, характеризующаяся накоплением жидкости в подкожно-жировой клетчатке и в органах.
При отсутствии лечения блокировки жёлчной протоки увеличивается не только риск развития осложнений, но и разрыва канала.
Порваться протока может от излишнего давления на её стенки жёлчи или самого камня. Порой, конкременты прокалывают стенки органов, поскольку бывают игловидной формы.
Повреждение стенок жёлчной протоки грозит заражением брюшной полости. Состояние опасно, без срочного хирургического вмешательства приводит к летальному исходу.
Варианты лечения

Существует несколько методик лечения, при обнаружении в жёлчевыводящем протоке камня:
- Растворение образования. Прописывают препараты с различными кислотами. Методика применяется при соблюдении некоторых условий. Во-первых, конгломераты должны иметь преимущественно холестериновую основу. Во-вторых, размеры камней не должны превышать одного сантиметра. Также у жёлчных путей должна быть хорошая проводимость, сохраняться сократительная способность. Лечение длительно и составляет от 1 до 2 лет. Принимать прописанные лекарственные средства необходимо регулярно по установленному врачом графику. Во время терапии пациент отказывается от приёма ряда препаратов, которые могут приводить к появлению конгломератов.
- Дробление. Терапия подразумевает использование ударно-волновой литотрипсии. При помощи специального оборудование происходит разрушение камней волнами. В зависимости от размеров конгломерата и состояния организма пациента необходимо выполнить минимум семь сеансов. Одновременно больному прописывают растворяющие конкременты препараты. Метод дробления не применяется, если имеются хронические заболевания или проблемы со свёртываемостью крови.
- Если камень застрял в жёлчном протоке, конгломерат большого размера или имеются противопоказания к применению описанных выше методов, лечение проводят с помощью операции. Холецистэктомия – самый распространённый способ удаление конгломератов.

Практикуется несколько видов хирургического вмешательства. Самый простой – удаление через большой разрез в брюшной полости. Применяются и современные методики. Последнее время всё большую популярность приобретает лапароскопия. Пациенту делается небольшой надрез, через который и выполняются все манипуляции.
В лечении применяются и некоторые народные методы. О существовании камней в жёлчном пузыре и протоках врачи узнали во времена Древнего Рима. С тех пор целители подбирают действенные против недуга травы, продукты.
Для удаления камней из жёлчных протоков используют отвар листьев лавра, средство на основе английской соли, соки свёклы и моркови.
Важно не прибегать к народным средствам без консультации врача. Традиционная терапия может идти вразрез с официальной, вести к усугублению состояния пациента.
Профилактика попадания камней в протоки
- Заболевание легче предотвратить, чем лечить.
- При повышенном риске образования камней в жёлчном пузыре или протоках, пациенту необходимо проводить профилактические мероприятия:
- В первую очередь это касается питания. В медицине пациентам с камнями в жёлчном пузыре или протоках прописывают «стол №5». Необходимо отказаться от продуктов с большим содержанием жиров и холестерина. Не рекомендуется употреблять жареные, солёные, копчёные блюда. Питаться следует дробно, 5─6 раз в день малыми порциями.
- Для предотвращения появления камней необходимо следить за своим весом. Имеется в виду не только уменьшение калорийности употребляемой пищи, но и занятия физическими упражнениями.
- Следует отказаться от вредных привычек – курения и употребления алкогольных напитков.
- Пациентам с повышенным риском образования конгломератов необходимо внимательно следить за здоровьем. При обнаружении заболеваний желудочно-кишечного тракта необходимо своевременное лечение. Нельзя откладывать терапию. Именно хронические болезни пищеварительной системы чаще всего приводят к появлению конгломератов в жёлчном пузыре и дальнейшему переходу в протоки.
Периодическое плановое обследование также включается в перечень профилактических мероприятий. При регулярном посещения врача заболевание выявляется на ранней стадии развития, что облегчает и ускоряет лечение.
Симптомы и признаки при камнях в желчном пузыре

Признаки и симптомы болезни
Образование камней в желчном пузыре сопровождается рядом специфических признаков. Рассмотрим, какие симптомы являются предвестниками ЖКБ:
- колющая и приступообразная боль под правым ребром;
- горечь во рту;
- желтушность;
- тошнота;
- отрыжка;
- вздутие;
- изменения стула (запоры, понос).
Повышение температуры, озноб, лихорадка также являются симптомами развития воспалительного процесса и холецистита желчного пузыря.
Причины заболевания
Наиболее распространенными причинами развития болезни являются:
- воспалительный процесс желчного пузыря;
- содержание в составе желчи повышенного количества холестерина, желчного пигмента и кальция служит превращению желчи в водонерастворимый билирубин;
- генетический фактор – это одна из причин образования камней. У ребенка есть вероятность развития желчнокаменной болезни, если один из родителей перенес ее;
- лечение такими препаратами, как октреотид, циклоспорин, клофибрат;
- долгие промежутки между приёмами пищи и голодание предвещают образование камней;
- болезнь Крона, цирроз печени и синдром Кароли могут послужить образованию камней в желчном пузыре;
- при удалении нижней части кишки образуются конкременты в желчи;
- употребление алкоголя в больших количествах побуждает к образованию застоя желчи, вследствие чего происходит кристаллизация билирубина, и появляются камни.
Одной из основных причин появления ЖКБ выступает приём большого количества жирной пищи с холестерином. Из-за нарушенного процесса питания развивается ожирение, которое является вторичным фактором риска развития болезни. Помимо этого, некорректная работа внутренних органов, сбой функции печени могут отрицательно повлиять на желчь и в дальнейшем привести к образованию камней.
Камни появляются, в том случае, когда стенки желчного пузыря сокращаются плохо. Причинами плохого сокращения пузыря могут быть такие проблемы как метеоризм, дискинезия. Операции, перенесенные на желчном пузыре, также могут повлиять на его правильную работу.
Еще одной причиной может быть беременность, в процессе которой желчный пузырь получает нагрузку и происходит нарушение его функционирования.
Кисты, опухоли, спайки, отёки стенок пузыря, врождённые дефекты – это все может послужить фактором, способствующим камнеобразованию.
Инфекции, проходящие в пузырь с лимфотоком или кровотоком, могут быть одной из причин ЖКБ. Воспаление желчного пузыря и его каналов вызывает любая инфекция, которая попадает в него. В дальнейшем это приводит к холангиту и холециститу, а в последующем к развитию желчнокаменной болезни. В медицине образование камней делится на два типа:
- первичный – образование камней происходит медленно и без каких-либо признаков длительное время;
- вторичный – причиной появления камней является застой в желчном пузыре.
В составе желчи имеются различные компоненты и, следовательно, образующиеся камни имеют отличительный состав. Камни по классификации подразделяются на следующие виды:
- холестериновые камни круглой формы в диаметре 16-18 мм;
- известковые камни, содержащие большое количество извести;
- смешанные камни — имеют слоистую структуру, а иногда имеют оболочку холестерина и пигментированный центр, размерами от 0,1 до 5 см;
- пигментные камни — появляются из-за увеличения водорастворимого билирубина. В их составе присутствуют вещества из солей кальция и билирубина. Помимо этого есть вероятность, что в пузыре могут появиться билирубиновые камни маленьких размеров, которые размещаются в протоках и мешке.
Диагностика желчнокаменной болезни

Еще одним способом определения болезни является УЗИ печени и желчного пузыря. УЗИ показывает увеличение желчного пузыря и наличие в нем камней. Наличие камней можно выявить по следующим эхопризнакам:
- твердые вещества в пузыре;
- движение камней;
- увеличение толщины стенки пузыря более 4 мм;
- белый след снизу камня.
При рентгене брюшной полости хорошо определяются камни, состоящие из солей кальция. Также проводят холецистографию, используя контраст, чтобы получше рассмотреть желчный пузырь. Чтобы выявить холецистит назначают компьютерную томографию. А для выявления места расположения камня в пузыре требуется эндоскопическая холангиопанкреатография.
Часто встречается бессимптомный холецистит, протекающий долго. Такая форма холецистита называется хронически калькулезный.
Помимо этого, еще одной из разновидностей ЖКБ является микрохолелитиаз, при котором присутствуют в желчном пузыре камни диаметром 0,1-0,2 см. Обнаружить такие микролиты можно посредством эндоскопической ультрасонографии. Причиной появления микрохолелитиаза является желтуха, постхолецистэктомический синдром.
Основная задача дифференциальной диагностики желчнокаменной болезни заключается в том, чтобы установить действительность болезни, а не схожесть ее с какими-либо другими заболеваниями.
Желчнокаменная болезнь требует щепетильного и серьезного подхода, иначе при несвоевременной диагностике она может нанести вред здоровью, а в некоторых случаях последствия ЖКБ могут поставить под угрозу жизнь человека.
Лечение
В зависимости от количества и размера камней определяется метод лечения. Лечение подразделяют на 2 вида: хирургическое и консервативное.
Безоперационное
При обнаружении камней в пузыре во многих случаях проводится медикаментозное лечение без оперативного вмешательства. В таких случаях по показанию и назначению врача выписываются следующие препараты:
- урсофальк, лиобил (нормализуют состав желчи);
- креон (улучшает пищеварение, особенно усваиваемость липидов);
- платафиллин, дротаверин, но-шпа, метацин, пиренципин;
- фенобарбитал, зиксорин (стимулируют секреции желчных кислот).
В современных условиях для лечения желчного пузыря и его протоков используют следующие методы:
- растворение камней лекарствами;
- инвазивный метод (чрескожный холелитолиз);
- дробление камней ультразвуком либо лазером.
В настоящее время препараты, которые действительно растворяют камни являются дорогостоящими и принимать их нужно длительное время без перерыва. Если остановить приём таких препаратов, то конкременты образуются заново, так как причины болезни не устранены.
Растворение камней лекарственными препаратами эффективно всего лишь на 50%, например, у больных с рентгенонегативными камнями (невидимыми на снимках рентгена). А если камни пигментные или рентгенпозитивные, то положительного результата добиться сложно.
Удаление органа хирургическим путем
Различают два способа холецистэктомии (удаление органа):
- стандартный;
- лапароскопический.
Основной способ удаления — это полостная операция (открытие брюшной полости). Данный метод сейчас применяют редко, так как в последствии возникают осложнения после операции. Лапароскопию делают при помощи аппарата лапароскопа, который состоит из двух частей:
- видеокамера, увеличивающая до больших размеров;
- набор различных инструментов.
Преимуществом лапароскопии являются небольшие разрезы. После данной процедуры пациент быстро идет на поправку и осложнений практически не наблюдается.
Показаниями для удаления камней хирургическим путём являются:
- объём камней свыше 33% относительно желчного пузыря;
- частые приступы в виде колик, которые не устраняются лекарственными препаратами;
- образование закупорки желчевыводящих каналов.
К обязательному хирургическому лечению прибегают при следующих обострениях:
- воспаление брюшной полости (перитонит). Здесь необходима операция для удаления желчного пузыря и дезинфекции брюшной полости;
- сужение желчных каналов, которые образовываются при воспалительном процессе. Из-за сужения каналов отток желчи происходит тяжело и начинается застой;
- скапливание гноя в желчном пузыре. При скапливании гноя внутри органа начинается эмпиема, а если гной скапливается рядом с органом, то такая болезнь называется паравезикальный абсцесс;
- появление желчных свищей – отверстий между соседними органами и желчным пузырем;
- билиарный илеус (желчнокаменная кишечная непроходимость).
Следует отметить, несмотря на стадию болезни при выборе лечения необходимо учитывать возраст и возможные побочные эффекты. Иногда из-за непереносимости лекарственных препаратов могут возникнуть противопоказания к медикаментозному лечению. Лечение холецистолитиаза подбирается в зависимости от ситуации, и определить метод лечения может только лечащий врач после тщательного осмотра.
Использование народной медицины
Холецистолитиаз лечат и народными средствами. Чтобы растворить конкременты необходимо принимать стакан горячей воды с выжатым в него соком одного лимона. При использовании такого метода лечения камни начинают медленно растворяться. Употреблять данное средство нужно длительное время. Помимо этого, можно принимать и другие соки из:
- Огурца, свеклы, моркови;
- Сок петрушки, моркови, сельдерея.
Для лечения этой болезни применяют также иные средства, например, настойка из кедровых орехов либо смесь минеральной воды Боржоми и изюма с холосасом.
Народные средства помогают лишь в том случае, если камни в желчном пузыре в небольшом количестве и маленьких размеров, а растворение камней крупных размеров может спровоцировать разрыв или закупорку каналов.
Питание
При выявлении первых признаков ЖКБ больному рекомендуют специальную диету, которую нужно соблюдать беспрерывно. Такая диета называется диета № 5.
Больным, имеющим камни в желчном пузыре, следует ограничить себя в употреблении следующих продуктов: маргарин, крепкий кофе, жирное мясо, острые приправы, газированные напитки, копченные изделия, мясные и рыбные консервы, алкоголь, дрожжевая выпечка, свежий хлеб, варенные вкрутую яйца, бульоны из мяса, рыба, грибы, маринованные продукты.
Еда для больного холецистолитиазом приготавливается путем варки или запекания. Употреблять пищу необходимо по 5-6 раз в день. В рацион питания должно быть включено как можно больше растительных масел и овощей. Овощи рассасывают лишний холестерин.
Видео по теме:
Занятия спортом при болезни
При обнаружении ЖКБ следует ограничить себя в физической нагрузке. Здесь подразумевается и исключение бытовых физических нагрузок. Физическая активность во время течения заболевания может поспособствовать:
- быстрому образованию билирубина (это опасно для людей, имеющих застой желчи);
- движению камней (если имеются камни, то физические нагрузки сдвинут их с места);
- вероятности осложнения ЖКБ;
- осложнениям после операции.
По показаниям врача разрешаются каждодневные 30-60 минутные прогулки, гимнастика без нагрузки на область живота и резких движений, плавание без ныряния. Данные нагрузки считаются профилактикой появления камней в желчном пузыре, а также способствуют восстановлению после операции. Профессиональный спорт, включающий сильные нагрузки, больным ЖКБ запрещен.
Камни в протоках желчного пузыря после его удаления: симптомы
Камни в желчных путях – это часто встречающееся осложнение. Они препятствуют движению желчи и вызывают болезненные симптомы. Бывают случаи, когда появляются камни в протоках желчного пузыря после его удаления. Чаще они образуются в основном желчевыводящем протоке.
Как возникают камни
Появление конкрементов в протоках связано с их перемещением из желчного еще до операции. Почти у 15% больных обнаруживают камни в желчных протоках. Мелкие фрагменты легко распространяются по желчевыводящим путям.
Операция по удалению пузыря при желчнокаменной болезни не исключает их рост в дальнейшем. Кристаллические образования могут возникнуть во внутренних печеночных ходах. Редко появляется один камень, обычно они группируются по несколько штук.
Это явление называют холедохолитиаз.
Пузырь – своеобразная емкость для накопления желчи. Когда нужно, она попадает в кишку для усвоения питательных веществ.
Из-за удаления желчного пузыря происходит перестройка системы пищеварения, поиск нового механизма выделения и транспортировки желчи. Места для хранения субстанции нет, она становится жидкой. В ней легко размножаются микроорганизмы, возникают воспалительные процессы. К тому же повышается давление на стенки желчных протоков.
Когда произведена холецистэктомия, организм продолжает вырабатывать желчь. Ее количество не уменьшается, она постоянно поступает в кишечник, несмотря на отсутствие пищи. Такая среда отрицательно действует на желудочно-кишечный тракт.
По пути следования лишняя жидкость из секрета всасывается в стенки русла, а желчь становится гуще. При застойных явлениях неиспользованный печеночный секрет агрессивно действует на эпителий стенок.
Клетка отмирает, на ее фрагментах постепенно образуется камень в желчном протоке.
Предпосылки к развитию болезни
Исходя из механизма появления, встречаются конкременты двух видов: истинные и ложные. Истинные камни появляются с развитием рубцов и сужением желчных путей.
Причиной могут быть осложнения холедохолитиаза, связанные с прогрессированием желчнокаменной болезни. Состав печеночного секрета меняется, он сам становится камнеобразующим.
Кристаллы обычно расположены вдоль внутренних стенок русла, а также они могут быть плавающими. В этом случае камень в протоке желчного пузыря свободно перемещается.
Если пациенту произведена холецистэктомия, могут появиться остаточные или ложные камни.
Иногда конкремент или его фрагмент сложно обнаружить внутри печеночных ходов. Удаление камня из желчного протока может быть затруднено.
Ложные конкременты имеют смешанный состав (холестериново-пигментный). Это камни желтого цвета. Истинные конкременты мягкие, темного оттенка, не более 3 см, продолговатые.
Состоящие в основном из билирубина, они могут вырасти через некоторое время после операции.
Большая часть пациентов, имеющих камни в протоках после удаления желчного, страдают функциональным расстройством эндокринной системы и нарушением обмена веществ. Причины того, что камни могут снова образоваться, таковы:
- наследственные болезни крови с повышением уровня билирубина;
- глютеновая болезнь;
- инфекции желчевыводящих путей;
- стеноз желчных протоков;
- сахарный диабет;
- цирроз печени.
Иногда холедохолитиаз может появиться после бесконтрольного приема оральных контрацептивов или во время беременности. А также камни могут образоваться из-за излишнего употребления алкогольных напитков, низкой культуры питания, отравления сильнодействующими и вредными химическими соединениями, сложной экологической обстановкой.
Симптомы
Камни долгое время могут не давать о себе знать. Если конкремент большого размера перекрывает проток, возникает обструкция, появляются характерные симптомы:
- боль в области печени;
- повышение температуры;
- отсутствие аппетита;
- тошнота, затем рвота;
- желтуха кожных покровов и слизистой глаз;
- каловые массы похожи на глину.
При камнях в протоках боль может быть непостоянной. Она то стихает, то резко усиливается. Болезненный симптом возникает, когда избыток печеночной жидкости растягивает стенки желчных каналов.
Появляется резкая невыносимая боль, иррадиирующая в область лопатки, сердца, распространяющаяся по верхней части живота. После приступа по истечении суток появляется желтуха. Острая боль требует скорой медицинской помощи.
Часто такие признаки принимают за патологию со стороны сердечно-сосудистой системы.
Иногда холедохолитиаз путают с желчнокаменной болезнью. Холецистит связан с присутствием инородного тела в пузыре.
Симптом при холедохолитиазе возникает из-за наличия остаточных фрагментов камней в протоках, их инфицирования. Микроорганизмы быстро размножаются, воспаление может перемещаться на другие органы.
Это приводит к таким осложнениям, как панкреатит, обструкция желчевыводящих путей, цирроз печени.
Если после удаления желчного пузыря человек жалуется на ноющие тупые боли, можно предположить, что оставшиеся камни мигрируют по желчным путям.
Мелкие конкременты или их фрагменты свободно перемещаются к двенадцатиперстной кишке. В это время больной может ощущать опоясывающую боль. Если камень беспрепятственно прошел и нигде не застрял, симптомы исчезают самостоятельно до появления следующего болевого приступа.
Если лечение не проведено вовремя, камень рано или поздно перекрывает желчевыводящий канал. Болезнь переходит в стадию запущенной. Каловые массы обесцвечиваются, а моча приобретает цвет темного пива. Пациент должен обратиться в больницу для подтверждения наличия инородного тела.
Подтверждение наличия камней в протоках
Если была проведена операция по удалению пузыря, камни могут обнаружить себя после того, как будет закупорен желчный канал. Диагностика патологии заключается в проведении специальных процедур.
Это изучение жалоб пациента, сбор анамнеза, перкуссия и пальпация области живота. Необходимо делать клинический анализ крови, чтобы исключить инфекционный воспалительный процесс.
Понадобится биохимическое исследование для проверки функций печени и поджелудочной железы. Анализ крови и желчи помогает дифференцировать болезни.
Самый достоверный и наглядный способ получить информацию о состоянии желчевыводящей системы – это инструментальная диагностика. Ультразвуковое исследование дает возможность обнаружить камни в желчных каналах.
Если в протоках циркулируют обтекаемые камни, УЗИ не всегда может их показать. Используется эндоскопический ретроградный способ обследования как желчевыводящих, так и панкреатических протоков. Диагностика предполагает введение красящего раствора.
Манипуляция проводится через рот или прямую кишку.
Эндоскопическая холангиография дает возможность увидеть конкременты, определить их размер и место локализации.
Существует другой способ ввода контрастного вещества – внутривенная холангиография. Эта процедура с осторожностью применяется у больных с предрасположенностью к аллергическим реакциям. Ее проводят в особых случаях, когда другие методы не дают полной информации.
Рентгенографический способ применяется нечасто. Снимок может отобразить наличие кальцифицированных конкрементов. Холестериновые камни таким способом увидеть невозможно. Когда диагностика крайне затруднена, прибегают к компьютерной томографии. А с помощью МРТ определяют не только камни в желчевыводящих каналах, но и состояние стенок протоков.
Помощь при камнях в желчных протоках
Если у человека был болевой приступ, связанный с перекрытием протоков, такая ситуация может повториться. Есть риск развития патологического состояния. Поэтому лечение заключается в удалении конкрементов из желчного протока. Метод воздействия оперативный. Исход благоприятен, если меры приняты вовремя и нет инфицирования внутренних органов.
Удаление камней из желчного проводят эндоскопическим способом или выполняют лапаротомию. Вид вмешательства и его объем зависит от количества конкрементов, их размеров и расположения.
Эндоскопические способы малоинвазивные, осложнения вызывают нечасто. Лапароскопия предполагает наложение искусственного соединения от протока до двенадцатиперстной кишки.
Его выполняют при невозможности проведения эндоскопии.
Большие камни предварительно дробят, используя литотрипсию, далее применяют один из хирургических методов. Камни из протоков внутри печени удаляют с помощью введенных в орган через кожу катетеров. Для борьбы с инфекцией назначают антибиотики и пробиотики. Применяют инфузионную терапию, добавляют ферментные препараты.
Операция не всегда приводит к полному выздоровлению, необходима постоянная диета при таком заболевании.
Иногда человек испытывает определенные симптомы на протяжении десятилетий. Если нет возможности проконсультироваться с доктором, а есть подозрение на камень в желчном, можно воспользоваться народными средствами.
Для удаления камней и снятия боли предлагается использовать яблочный уксус, лимонный сок, мятный чай с медом.
Рекомендуют смешивать сок из огурца, свеклы, моркови и пить такой коктейль на протяжении двух недель. Но не стоит увлекаться народными средствами.
Как бы хороши и просты в исполнении они ни были, при таком грозном заболевании, как холедохолитиаз, необходима консультация и помощь специалиста.
Почему появляются камни в желчных протоках и что делать
статьи:
Дорогие читатели, камни в желчном пузыре — это результат течения желчнокаменной болезни, которая часто встречается у женщин после 30 лет. В пузыре из-за нарушения жирового обмена происходит образование конкрементов.
Они могут формироваться и в протоках, по которым идет желчь от печени до двенадцатиперстной кишки. Состояние, при котором появляются камни в желчных протоках, называют холедохолитиазом.
Оно приводит к застою желчи, воспалению слизистых стенок, размножению инфекционных возбудителей.
Примечательно, что камни в протоках после удаления желчного пузыря нередко появляются повторно, особенно у людей, нарушающих принципы здорового питания.
Это говорит о том, что первичны все-таки обменные нарушения, и уже на их основе развиваются сопутствующие болезни билиарной системы.
И если не изменить образ жизни и питание, даже после холецистэктомии камни в протоках желчного пузыря будут медленно образовываться снова.
Основные причины
Почему у некоторых людей есть камни в желчевыводящих протоках, а у других не возникают никакие проблемы с желчным пузырем и протоковой системой? Точные причины появления конкрементов установить невозможно. Но за годы наблюдения за такими больными специалисты смогли установить вероятные провоцирующие факторы:
- попадание небольших конкрементов из желчного пузыря в потоковую систему;
- постоянное употребление жареных и жирных блюд;
- большие интервалы между едой, которые приводят к сгущению желчи, повышению ее литогенности;
- механическое повреждение протоков, хронический воспалительный процесс, который вызывает образование камней;
- развитие склерозирующего холангита и других болезней желчевыводящей системы, включая кисты и стриктуры;
- хронические запоры;
- глистные инвазии.
Главной причиной появления камней в желчевыводящих протоках является миграция мелких камешков из желчного пузыря в тот момент, когда повышаются пузырная давление и возникает резкий выброс желчи под действием желчегонных средств или нарушения лечебной диеты. Дальнейшее состояние больного зависит от размера конкремента.
Чем меньше камень, тем выше вероятность того, что он выйдет в двенадцатиперстную кишку и без проблем удалится из организма вместе с каловыми массами.
Но при большом размере конкремента происходит частичная закупорка желчного протока. Долгое время человек даже не знает об этом.
Но желчь перестает поступать в кишечник в нужном объеме, а проток выше места закупорки начинает расширяться, воспаляться. Это создает благоприятные условия для распространения инфекции.
При полной закупорке протока возникают серьезные осложнения, вплоть до развития хронического панкреатита, перитонита, цирроза печени.
При подозрении на наличие камней в желчных протоках или пузыре необходимо обратиться к гепатологу или хотя бы к терапевту, пройти обследование, чтобы понять причины появления патологических симптомов и жалоб на самочувствие.
Симптомы камней в протоках
Коварность заболевания в том, что явные симптомы камней в желчном протоке появляются, когда конкременты вызывают закупорку. До этого обычно нет никаких подозрительных признаков.
Иногда появляется незначительная тупая боль в области правого подреберья.
Если камень начинает опускаться ближе к фатерову сосочку, болевой синдром резко усиливается, начинает напоминать течение острого панкреатита.
Если камень успешно проходит в двенадцатиперстную кишку, острые проявления резко исчезают. Но так бывает не всегда. При значительной закупорке протока боль начинает усиливаться, приобретает опоясывающий характер, отдает в поясницу. Через несколько часов развивается механическая желтуха. Кал обесцвечивается, а моча темнеет из-за повышения количества билирубина.
Дополнительные симптомы наличия камней в желчевыводящих протоках:
- повышение температуры тела;
- тошнота и рвота;
- общая слабость;
- сильное вздутие живота.
На фоне закупорки протоков резко возрастает количество ферментов поджелудочной железы. Частые рецидивы воспалительного процесса могут вызывать злокачественное перерождение органов билиарной системы. Отсутствие боли при камнях в желчевыводящих протоках не должно вас сбивать с толку: если конкременты есть, пусть и пока они никак не проявляются, нельзя бездействовать.
Методы обследования
Диагностику заболеваний желчного пузыря и протоков всегда начинают с УЗИ и получения результатов биохимии крови.
Специалистов должны насторожить характерные изменения лабораторных исследований: повышение билирубина и щелочной фосфатазы.
Иногда камни в протоках не вызывает серьезных нарушений, но изменение биохимических проб печени может говорить о серьезных проблемах в работе билиарного тракта.
С помощью УЗИ желчного пузыря и печени можно обнаружить признаки застоя желчи, конкременты, расширение протоков. Диагностику нередко дополняют эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ). Этот метод позволяет не только обнаружить камни, но и удалить их с минимальными рисками для здоровья.
Чтобы подобрать наиболее эффективный метод лечения и устранения симптомов камней в желчных протоках, диагностику дополняют магнитно-резонансной панкреатохолангиографией — способом компьютерного сканирования протоков. Врач получает трехмерную модель билиарной системы, на которой отлично просматриваются конкременты, опухоли, кисты, очаги обструкции.
Также возможно проведение рентгенконтрастного исследования — чрескожной чреспеченочной холангиографии (ЧЧХГ). Метод позволяет оценить степень закупорки камнем желевыводящих путей. Через пункционную иглу, которую врач устанавливает в области печеночных ворот, подают контрастный препарат, а затем делают серию рентгеновских снимков.
Медикаментозная терапия
Консервативная терапия при камнях в желчных протоках включает применение противовоспалительных, антибактериальных препаратов, спазмолитиков, которые помогают купировать болевой синдром и предупреждать инфекционные осложнения. Но симптоматическое лечение не решает данную проблему. Чаще всего приходится проводить удаление камней из желчных протоков в ходе хирургического вмешательства.
На этапе подготовки к операции, в межприступный период необходимо обязательно соблюдать лечебную диету. Главный ее принцип — исключить жирные и жареные блюда, алкоголь. Есть необходимо 4-5 раз в день, но не переедая. Диета №5 назначается при любых заболеваниях желчевыводящей системы. Если исключить из рациона потенциально опасные продукты, можно остановить образование новых конкрементов.
Соблюдение диеты важно не только для тех пациентов, которые лечат камни в протоках безоперационными методами, но и тем, кто уже удалил конкременты хирургическим путем. Погрешности в питании, неправильный образ жизни, вредные привычки могут способствовать повторному формированию камней в протоках, даже если была проведена холецистэктомия.
Оперативное удаление камней в протоках
Главный метод удаления камней в желчных протоках— ретроградная холангиопанкреатография под контролем эндоскопа.
Через полость рта в пищеварительную систему врач вводит зонт, оснащенный видеокамерой, трубкой для подачи рентгенконтрастного препарата и микрохирургическими инструментами.
Через фатеров сосочек контраст падают в систему протоков, определяют их проходимость, состояние слизистых оболочек. При обнаружении конкрементов во время этой лечебно-диагностической процедуры их можно удалить.
В процессе ЭРХПГ можно провести стентирование желчных протоков, когда в просвет протока устанавливают специальную трубку, предупреждающую повторное формирование стриктуры и непроходимости.
Если в желчных протоках камни большого размера, специалисты применяют холедохотомию — операцию по вскрытию холедоха и извлечению конкрементов. После этого врач ушивают рану, проводит наружное дренирование. Перед процедурой камни могут предварительно раздробить, чтобы извлечь их без повреждений слизистой и осложнений.
Если эндоскопические методы малоинвазивного лечения камней в протоках неэффективны, конкременты постоянно попадают в протоковую систему, приходится проводить удаление желчного пузыря в сочетании с холедохотомией.
Народная медицина
Лечение камней в желчных протоках народными средствами противопоказано — из-за высокого риска появления симптомов колики. Но при мелких конкрементах можно использовать мягкие желчегонные средства, чтобы предупредить застой желчи в пузыре и протоковой системе. Но перед началом применения желчегонных трав необходимо сделать УЗИ и посоветоваться с врачом.
При желчнокаменной болезни нельзя проводить тюбаж, использовать сильные желчегонные средства. Иначе камни вместе с желчью начнут мигрировать и могут перекрыть желчевыводящие протоки, вызвать прободение стенок, и тогда без срочной операции никак не обойтись.
Из мягких желчегонных трав можно использовать следующие:
- бессмертник;
- расторопша;
- ромашка;
- мята;
- овес;
- кукурузные рыльца.
При камнях в желчных протоках рекомендуется регулярно употреблять семена льна, но не только один настой, а именно вместе с семенами (предварительно их можно размолоть в порошок). Утром натощак хорошо выпивать столовую ложку льняного масла. Это предупредит застой желчи, будет способствовать регулярному стулу.
Запоры очень вредны для желчного пузыря и печени. Старайтесь есть больше растительной клетчатки, но только той, которая не образует газы в кишечнике. Если камни пока нет возможности удалить, обязательно соблюдайте разумные ограничения в питании и несколько раз в год пропивайте курсы желчегонных трав, но только с контролируемым действием.
Избегайте применения чистотела, так как он ядовит и оказывает сильнейшее желчегонное действие. Непредсказуема и пижма, особенно в сочетании с другими желчегонными растениями.
Вам могут быть полезны статьи:
Камни в желчном пузыре. Какие бывают и как их удалить
Холестериновые камни в желчном пузыре
Билирубиновые камни в желчном пузыре
Полезные травы для печени и поджелудочной железы
Лапароскопия желчного пузыря
Симптомы желчной колики. Как снять боль
В этом видео описан щадящий метод избавления от камней и обеспечения постоянного оттока желчи в домашних условиях.
Камни в желчных протоках
Главная / Справочник пациента / Камни в желчных протоках
Камни в протоках желчного пузыря – распространенное явление, которое возникает в результате развития у человека желчекаменной болезни. Заболевание носит название холедохолитиаз. Оно может быть обусловлено нарушением обмена холестерина. Также болезнь возникает при воспалении стенки пузыря, в результате несвоевременной профилактики застоя желчи, а также после холецистэктомии, то есть полного удаления органа.
Чаще всего проблема не дает о себе знать и заболевание проходит совершенно бессимптомно. Однако в ряде случаев у пациента наблюдается боль в правом подреберье. Болезненные ощущения возникают в результате ущемления конкрементов и могут сопровождаться тошнотой, рвотой и другими симптомами.травматичных методик
Исследование желчного пузыря на предмет наличия камней осуществляется с применением технологии 3D-УЗИ (методика была разработана нашими специалистами и является уникальной).
Благодаря одновременному применению двух ультразвуковых сенсоров стало возможным не только определить особенности конкрементов (плотность, размеры, объем, консистенция), но и наблюдать на их растворением в режиме реального времени.
Методы лечения желчекаменной болезни
Лечение камней в желчных протоках в современной медицине осуществляется различными способами и зависит от соотношения размеров, симптоматики, а также других факторов. Обычно в медучреждениях используются следующие виды терапии:
- Операция. Чаще всего проводится хирургическая операция по удалению камня в желчном протоке. Оперативное вмешательство осуществляется открытым способом через разрез в брюшной стенке или лапароскопически. Второй способ менее травматичный и имеет более короткий реабилитационный период. Уже через несколько дней человек может возвращаться к привычной жизни.
- Лазерное дробление. Также камень в протоке желчного пузыря удаляется при помощи лазера. Методика носит название литотрипсия. Чаще всего технология используется для разрушения кристаллических образований у пациентов, которым противопоказано оперативное вмешательство. Мелкие частицы впоследствии самостоятельно выводятся организмом.
- Медикаментозное лечение. Для растворения кристаллических конкрементов используются препараты, в основе которых лежат соли желчных кислот. Также терапия включает использование лекарственных средств, снимающих спазм гладкой мускулатуры.
- Удаление через канал Т-образного дренажа. Для удаления конкрементов используются небольшие трубки, которые после манипуляции оставляют в теле на месяц для формирования вокруг них фиброзного канала.
В каждом случае способ удаления камней выбирается индивидуально.
Наши преимущества
Специалисты нашей клиники удаляют камни в желчных путях только современными, а также хорошо зарекомендовавшими себя способами, методами рассасывания.
Применяемые методики:
- Эндоэкологическая реабилитация и лечение – ЭРЛ;
- Рациональное питание и питье;
- Оздоровление печени и желчного;
- Восстановление метаболизма;
- Фито-, физио-, ферменто-, гирудотерапевтические методики;
- Гомеопатия.
Методика ЭРЛ заключается в проведении комплекса мероприятий:
- Гипертермический кишечный диализ. Эффект: разжижение и удаление желчи, рассасывание камней.
- Мануальная терапия живота. Эффект: обезболивание, улучшение работы внутренних органов, выведение продуктов секреции печени и поджелудочной.
- Органотерапия. Эффект: растворение камней, профилактика.
- Диетотерапия. Эффект: облегчение состояния пациента, снятие воспалений.
Подбор способов лечения осуществляется для каждого пациента в индивидуальном порядке. Безболезненность и эффективность вышеперечисленных методик доказана и подтверждена многочисленными исследованиями.
На первоначальном этапе осуществляется диагностика. Только по ее результатам отдается предпочтение тому или иному методу лечения. Квалифицированные врачи в работе используют высокотехнологичное оборудование.
Специалисты медицинского учреждения имеют большой опыт терапии болезней желчевыводящих путей. Кроме непосредственно лечения, медиками назначается соблюдение диеты, а также проведение профилактических мероприятий, препятствующих рецидиву заболевания.
Обращайтесь! Мы оперативно проведем обследование и назначим наиболее подходящее лечение.
Врачи клиники
Врачи Клиники Экологической Медицины — настоящие профессионалы своего дела, опытные, высококвалифицированные специалисты первой и высшей категории, кандидаты и доктора медицинских наук.
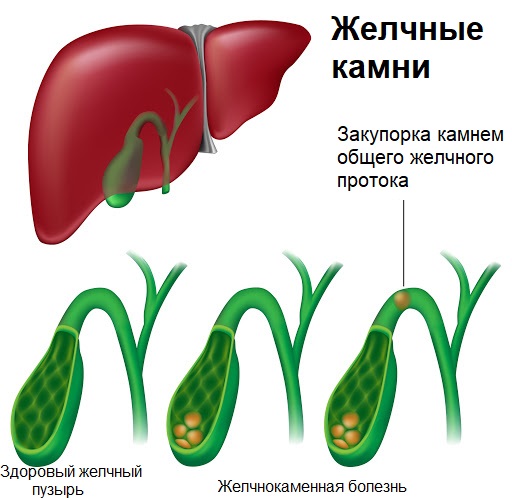
Холедохолитиаз – одна из форм проявления желчнокаменной болезни, при которой конкременты обнаруживаются не в желчном пузыре, а в желчных протоках. Чаще всего – в холедохе, общем желчном протоке.
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
- Стеноз терминального (конечного) отдела холедоха.
- Проникновение из двенадцатиперстной кишки некоторых гельминтов (аскариды, кошачья двуустка).
- Выработка желчи с особо высокими литогенными свойствами в некоторых географических регионах (т.н. дальневосточный холедохолитиаз). Механизм образования такой желчи пока неизвестен. В этих случаях холедохолитиаз считается первичным.
- Иногда камни в желчных протоках выявляют спустя некоторое время (несколько месяцев, иногда несколько лет) после холецистэктомии,проведенной ранее. Это могут быть как не обнаруженные до операции и при ее выполнении камни («резидуальные» или «забытые»), так и вновь образованные («рецидивирующий» холедохолитиаз), которые сформировались в желчных протоках уже после хирургического вмешательства из-за нарушений обмена веществ, застоя желчи или наличия инфекции.
Диагностика холедохолитиаза (камней в желчных протоках)
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Ультразвуковое исследование органов брюшной полости (УЗИ) – наиболее доступный метод обследования желчных путей, по сути скриннинг-метод. Чувствительность его на предмет выявления расширения общего желчного протока составляет до 90%. Однако, не всегда специалисту ультразвуковой диагностики удается осмотреть терминальный отдел холедоха (зону слияния общего желчного и панкреатического протоков, и их впадения в двенадцатиперстную кишку), т. е. очень важный для постановки правильного диагноза отдел. Осмотру может мешать газ или жидкость (даже в небольшом количестве), находящиеся в кишке.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
- Эндоскопическое УЗИ (эндосонография). Осмотр проводится специальным эндосонографическим датчиком через просвет желудка и двенадцатиперстной кишки. При таком осмотре эффективность правильной диагностики повышается до 85-100%.
- MPT-холангиография. Точность данного метода исследования составляет до 97%. При выполнении МРТ- холангиографии получают изображение желчного пузыря и пузырного протока, сегментарных, долевых желчных протоков, общего печеночного протока, холедоха и панкреатического протока. Появляется возможность точной визуализации камней в просвете протоков, их сужения или расширения. К большим преимуществам МРТ-холангиографии относится ее неинвазивность и отсутствие необходимости в использовании контрастных веществ.
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
- ЭРХПГ – стандартный способ диагностики холедохолитиаза, в руках опытного врача-эндоскописта эффективен в 90 – 95% случаев. Однако этот метод сопряжён с возможным развитием серьезных осложнений: гиперамилаземии, холангита, панкреатита, забрюшинной перфорации двенадцатиперстной кишки, кровотечения. Поэтому его использование должно быть обоснованным.
- Чрескожную чреспеченочную холангиографию применяют у больных с обтурационной желтухой при невозможности выполнения ретроградной панкреатохолангиографии. При этом под контролем УЗИ или рентгеновской установки через кожу пунктируют расширенный проток правой или левой доли печени. После эвакуации желчи в просвет желчного хода вводят контрастное вещество и выполняют серию снимков. Это позволяет получить четкое изображение желчных путей, определить причину механической желтухи и уровень препятствия.
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
- Компьютерная томография (КТ) брюшной полости используется при подозрении на сдавление желчных протоков извне, или наличия новообразования в их просвете.
- Видеодуоденоскопия – эндоскопическое исследование, при котором используется специальный эндоскоп с боковой оптикой, позволяющий хорошо осмотреть область большого дуоденального сосочка или «фатерова сосочка» (место впадения желчных протоков в двенадцатиперстную кишку). Это очень важное исследование, поскольку иногда причиной холедохолитиаза является патология именно фатерова сосочка (воспаление, рубцовая стриктура, опухоль, или вклиненный конкремент).
Основные проявления холедохолитиаза
-
Приступ желчной колики.
Конкременты в гепатикохоледохе травмируют его стенку. Повреждение слизистой происходит особенно легко в наиболее узкой части – в области большого дуоденального сосочка. Поэтому главный и самый яркий симптом печеночной колики – это боль. Ощущение боли при холедохолитиазе практически не отличается от колики при холецистолитиазе. Характерна иррадиация её в спину или поясницу. Боль может приобретать опоясывающий характер в том случае, если перекрытие конкрементом произошло в области фатерова сосочка, расположенного в 12-перстой кишке. В таком случае происходит нарушение оттока и желчи, и панкреатического сока, в результате страдает поджелудочная железа. -
Механическая (подпеченочная) желтуха.
Когда камни обтурируют проток, то в желчевыводящих путях повышается давление, последние расширяются, но закупорка камнем мешает поступлению желчи в кишечную трубку, появляется так называемый ахоличный стул (осветление кала) и темная моча (цвета пива).
Таким образом, развивается механическая желтуха. Затруднение оттока желчи по желчевыводящим путям приводит к тому, что в крови появляется билирубин – желчный пигмент, которым насыщаются ткани больного человека. Кожа человека, его склеры, слизистые оболочки приобретают желтую окраску. -
Однако полная закупорка и постоянная желтуха при холедохолитиазе бывают не так часто. В то же время любое препятствие оттоку желчи создает благоприятные условия для развития инфекции и воспалительного процесса в протоках. Возникает холангит, который легко развивается на фоне повреждений слизистой оболочки. Вследствие многократной травмы и воспаления могут сформироваться сужения просвета протока на его протяжении и в области большого дуоденального сосочка – стенозирующие холангит и папиллит. Распространение воспалительного процесса вверх, в сторону печени, может привести к тяжелому осложнению: холангиогенному абсцессу печени. Следует также отметить, что диаметр общего желчного протока, конечно, отражает состояние гипертензии в нем, но так бывает далеко не всегда – при нешироких протоках также может образоваться холедохолитиаз. Воспалительный процесс проявляется повышением температуры тела, ознобами, кожным зудом. В типичных случаях холангит сопровождается септической лихорадкой. Менее типичны для холедохолитиаза малые температурные пики, сопровождающие приступы болей.
-
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
-
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
Подробнее об осложнениях холедохолитиаза
-
1. Холангит. Как говорилось ранее, при наличии камней в желчных протоках инфекция имеет условия для своего развития, это приводит к воспалению – холангиту. При возникновении этого осложнения появляется высокая температура с ознобами и проливными потами, сильные боли в правом подреберье, тошнота, рвота. выраженная общая слабость. Опасность данного осложнения связана с тем, что на фоне развивающейся инфекции нарушается функция печени. Кроме того, если лечение не проводить своевременно, существует опасность формирования абсцесса печени, как говорилось выше, а в дальнейшем – развития общего сепсиса и печеночной недостаточности.
-
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
-
3. Острый панкреатит. Общий желчный проток и проток поджелудочной железы у людей в 70% случаев сливаются в одно русло и вместе впадают в 12-перстную кишку. Когда этот общий канал перекрывается камнем (обычно это случается в месте выхода в 12-перстную кишку), то и желчь, и ферменты поджелудочной железы теряют возможность выделяться в кишечник. Происходит повышение давления в желчных и поджелудочных протоках, что приводит к тяжелому осложнению – острому панкреатиту. Острое воспаление поджелудочной железы – очень тяжелое заболевание, часто смертельное. Требуется немедленное хирургическое лечение для того, чтобы устранить это препятствие, а также проведение других лечебных мероприятий.
Камни в желчных протоках – операция
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.
В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
- ИНВИТРО
- Библиотека
- Справочник заболеваний
- Желчнокаменная болезнь
Желчнокаменная болезнь
Желчнокаменная болезнь: причины появления, симптомы, диагностика и способы лечения.
Определение
Желчнокаменная болезнь (ЖКБ), или холелитиаз – заболевание гепатобилиарной системы, характеризующееся образованием конкрементов (камней) в желчном пузыре, в общем желчном протоке и печеночных желчных протоках.
Желчнокаменная болезнь обнаруживается у 20% от всего населения развитых стран. Связывают это с генетическими факторами и особенностями питания, а именно – употреблением в пищу большого количества быстрых углеводов.
Женщины страдают желчнокаменной болезнью в 2–3 раза чаще мужчин, при этом наблюдается значительный рост заболевания у детей и подростков.
Желчный пузырь представляет собой небольшой мышечный мешок, соединенный с печенью и кишечником с помощью желчных путей. Желчь образуется в печени и необходима для переваривания жиров, выделения продуктов обмена и поддержания нормальной микрофлоры кишечника. Желчь содержит в своем составе желчные кислоты, желчные пигменты, белки, холестерин, слизь, соли и другие вещества.
Желчный пузырь выполняет функцию хранилища желчи и при необходимости ее быстрого заброса в кишечник.
Основными факторами развития заболевания являются воспаление желчевыводящих путей, застой желчи, нарушения процессов обмена холестерина и билирубина с накоплением патологических продуктов в желчном пузыре и постепенным формированием камней.
У детей желчнокаменная болезнь развивается при аномалиях формы желчного пузыря, при наличии перегородок, мешающих оттоку желчи, и различных заболеваниях нервной системы, когда нарушается регуляция между нервными импульсами и сокращением пузыря.
Во время беременности ухудшается отток желчи из пузыря и желчных путей со скоплением кристаллов холестерина, пигментных кристаллов и солей кальция в связи с изменением внутрибрюшного давления и анатомического расположения органов. При беременности действует еще один механизм, способствующий формированию камней, – повышенный уровень эстрогенов, которые стимулируют печеночные рецепторы, участвующие в захвате холестерина, что приводит к повышению его экскреции с желчью. В большинстве случаев происходит спонтанное растворение камней после родов.
Спровоцировать застой желчи может малоподвижный образ жизни и высокое потребление жирных продуктов. Среди факторов, повышающих риск камнеобразования, врачи отмечают наследственную предрасположенность, пожилой возраст, лишний вес и нарушение липидного обмена, голодание и быструю потерю веса.
Среди заболеваний, которые могут стать причиной желчнокаменной болезни
, стоит отметить цирроз печени и патологии подвздошной кишки, когда снижается количество желчных кислот в составе желчи и увеличивается содержание холестерина.
К развитию желчнокаменной болезни предрасположены люди, принимающие препараты эстрогенов, страдающие сахарным диабетом, муковисцидозом, пациенты после бариатрических вмешательств (как правило, эта хирургическая операция направлена на уменьшение размера желудка, в результате чего быстрее происходит насыщение, что ведет к снижению массы тела), а также при паразитарной инвазии кишечника и желчевыводящих путей.
Классификация желчнокаменной болезни
По локализации камней:
- камни в желчном пузыре;
- камни в общем желчном протоке;
- камни в печеночных протоках.
По составу камней:
- гомогенные (однородные камни):
- холестериновые (состоящие преимущественно из холестерина) – образуются из-за нарушения обмена веществ, имеют округлую форму и диаметр от 4 до 15 мм, локализуются, как правило, в желчном пузыре;
- пигментные (билирубиновые) – формируются вследствие усиленного распада эритроцитов при врожденной гемолитической анемии, серповидной анемии. Они небольшие, локализуются как в желчном пузыре, так и в желчных протоках;
- известковые камни (встречаются крайне редко);
- смешанные камни (80% всех желчных камней) – их ядро состоит из органических веществ, окруженных отложениями холестерина, желчного пигмента и солей кальция:
- сложные камни (10% желчных камней) – их ядро состоит из холестерина, а оболочка – из кальция, холестерина и билирубина.
Симптомы желчнокаменной болезни
Существует несколько типов течения желчнокаменной болезни, которые различаются своей симптоматикой.
- Латентное течение, или бессимптомное. На этой стадии симптомы заболевания отсутствуют. Камни в желчном пузыре обнаруживаются, как правило, случайно – при проведении медицинского обследования по другому поводу.
- Болевая форма заболевания характеризуется приступами желчных колик. В большинстве случаев приступ начинается внезапно, через 1–1,5 часа после приема жирной пищи или тряски (например, в автомобиле или после бега). Часто боль носит интенсивный приступообразный колющий или схваткообразный характер. Локализуется боль в правом подреберье, под правой лопаткой. В некоторых случаях пациенты жалуются на ноющие или тупые боли. Данные симптомы обусловлены продвижением камня по желчным протокам в двенадцатиперстную кишку и нарушением деятельности сфинктерного аппарата.
Боль может сопровождаться рефлекторной рвотой, учащенным сердцебиением, изменением артериального давления, иногда желтушностью склер и кожи, потемнением мочи и изменением цвета стула на светло-серый или белый.
- Диспепсическая форма является наиболее частым вариантом проявления желчнокаменной болезни. Среди ее симптомов выделяют тошноту, горечь во рту, чувство тяжести и дискомфорта в правом подреберье, которые могут быть связаны или не связаны с приемом пищи, различные нарушения стула.
- Желчнокаменная болезнь может протекать под маской других заболеваний, например, имитировать ишемическую болезнь сердца (характеризующуюся приступами стенокардии – болей за грудиной). После лечения желчнокаменной болезни эти симптомы исчезают.
У детей на развитие желчнокаменной болезни могут указывать некоторые вегетативные дисфункции: внезапные головные боли, склонность к аллергическим реакциям, выраженный сосудистый рисунок на коже, частая тошнота, бледность и сухость кожи.
Нередко желчнокаменная болезнь сочетается другими заболеваниями желудочно-кишечного тракта, такими как гастрит, гастроэзофагеальная рефлюксная болезнь, язвенная болезнь желудка и двенадцатиперстной кишки.
Диагностика желчнокаменной болезни
Врач после осмотра назначит лабораторно-инструментальный комплекс обследования для подтверждения диагноза и определения тактики лечения.
- Клинический анализ крови.
Билирубин общий (Bilirubin total)
Синонимы: Общий билирубин крови; Общий билирубин сыворотки.
Totalbilirubin; TBIL.
Краткая характеристика определяемого вещества Билирубин общий
Билирубин – это пигм…
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бе�…
Триглицериды (Triglycerides)
Синонимы: Липиды крови; нейтральные жиры; ТГ.
Triglycerides; Trig; TG.
Краткая характеристика определяемого вещества Триглицериды
Триглицериды (ТГ) – источник получен…
К каким врачам обращаться
При подозрении на желчнокаменную болезнь необходимо обратиться к
врачу-гастроэнтерологу
или
терапевту
. При развитии острого холецистита (воспаления желчного пузыря) на фоне желчнокаменной болезни может потребоваться консультация хирурга и оперативное лечение.
Лечение желчнокаменной болезни
Лечение должно быть назначено врачом с учетом особенностей течения заболевания. В случае бессимптомного течения желчнокаменной болезни и отсутствия показаний к оперативному вмешательству назначают диету и динамическое наблюдение.
Лечебная диета предполагает умеренную калорийность рациона, дробный прием пищи с перерывами не более 4–5 часов, за исключением ночного времени. Рекомендовано отдавать предпочтение продуктам, богатым пищевыми волокнами, с небольшим содержанием жира: свежим фруктам и овощам, злаковым, бобовым, курице, индейке, рыбе.
Следует избегать жареных блюд, копченостей и выпечки.
Полезна умеренная физическая активность с целью профилактики гиподинамии (и вместе с тем застоя желчи), а также контроль массы тела (борьба с ожирением).
Основным методом активного лечения остается холецистэктомия – удаление желчного пузыря с конкрементами. В настоящее время для проведения данной операции используют малоинвазивные технологии, которые оставляют малозаметные косметические дефекты и позволяют в ранние сроки восстановить трудоспособность.
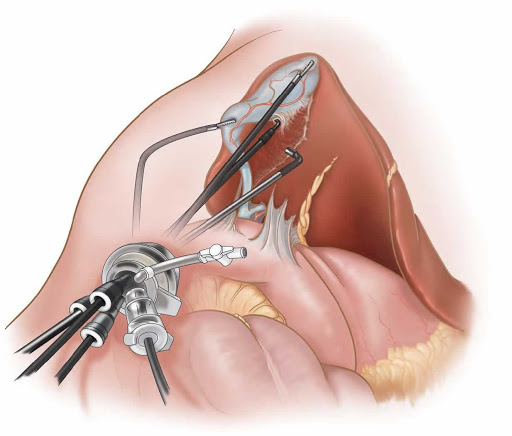
При отсутствии осложнения в виде острого холецистита данную операцию выполняют в плановом порядке.
Существует методика чрескожной холецистолитотомии, когда через прокол брюшной стенки разрушают и удаляют камни из желчного пузыря. Минусами данного метода является высокий риск рецидива камнеобразования.
Еще менее инвазивным способом разрушения камней является чрескожная ударно-волновая литотрипсия – метод, при котором с помощью волн с высокой энергией разрушают конкременты в желчном пузыре, после чего они самостоятельно выходят естественным путем. Однако существует ряд ограничений применения литотрипсий и риск осложнений в виде закрытия просвета желчевыводящих путей большим осколком камня.
Для медикаментозного лечения желчнокаменной болезни в настоящее время часто применяют препараты урсодезоксихолевой кислоты. Они снижают насыщение желчи холестерином и изменяют реологические свойства желчи (ее текучесть).
Медикаментозное лечение эффективно лишь для некоторых холестериновых камней и может вызвать серьезные осложнения в случае, если камни имеют иное строение.
При приступе колики используют спазмолитики, а если они неэффективны, прибегают к оперативному лечению.
Осложнения
Основным осложнением заболевания является острый холецистит, который часто развивается при закупорке шейки желчного пузыря камнем. Возникает повышенное внутрипузырное давление, растяжение пузыря и нарушение местного кровообращения. Начинается воспалительный процесс. Также острый холецистит может развиться при активации бактерий, находящихся в желчном пузыре. При остром холецистите требуется хирургическое лечение.
Несвоевременное обращение за помощью может привести к развитию еще более опасных осложнений: эмпиемы (острого гнойного воспаления желчного пузыря), гангрены (как правило, развивается после эмпиемы при отсутствии лечения), перфорации (прободению) пузыря, перитонита (воспалению оболочки, покрывающей брюшную полость изнутри).
Профилактика желчнокаменной болезни
Основой профилактики желчнокаменной болезни является здоровое питание, умеренная физическая активность и своевременное лечение сопутствующих заболеваний.
Источники:
- Профильная комиссия по специальности «Гастроэнтерология» Министерства здравоохранения Российской Федерации, Российская гастроэнтерологическая ассоциация. Желчнокаменная болезнь. Клинические рекомендации по диагностике и лечению. Москва, 2015.
- Рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни. В.Т. Ивашкин, И.В. Маев, Е.К. Баранская, А.В. Охлобыстин, Ю.О. Шульпекова, А.С. Трухманов, А.А. Шептулин, Т.Л. Лапина. 2016.
- Клинические рекомендации «Желчнокаменная болезнь» (дети). Разраб.: Союз педиатров России, Российская ассоциация детских хирургов. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
6022
14 Мая
-
6032
14 Мая
-
6005
14 Мая
Похожие статьи
Кандидоз кожи
Кандидоз кожи: причины появления, симптомы, диагностика и способы лечения.
Гломерулонефрит
Гломерулонефрит: причины появления, симптомы, диагностика и способы лечения.
Лихорадка Эбола
Лихорадка Эбола: причины появления, симптомы, диагностика и способы лечения.
Болезнь Альцгеймера
Болезнь Альцгеймера: причины появления, симптомы, диагностика и способы лечения.
Цистит
Цистит – это воспаление слизистой оболочки мочевого пузыря, встречающееся, по данным медицинской статистики, у 35% лиц в возрасте до 45 лет. Чаще заболевание диагностируется у женщин, чем у мужчин, что объясняется анатомическими особенностями строения мочеполовой системы.
Желчнокаменная болезнь (ЖКБ) – это образование конкрементов в полости желчного пузыря и протоках. Желчный пузырь – это орган, представляющий собой полый «мешочек» объёмом до 60 мл, в который стекается синтезированная печенью желчь. В пузыре желчь концентрируется и становится участником пищеварительного процесса. По протокам, через 12-перстную кишку, вязкая черно-зеленая желчь попадает в пищевую массу, где эмульгирует жиры и участвует в других биохимических процессах.
Камни в желчном протоке (холедохолитиаз) могут образовываться самостоятельно или забрасываться из пузыря.
Основные виды камней
Желчные конкременты различаются по размерам, форме, цвету и химическому составу.
Размер. В холедохе (общем желчном протоке) крупных одиночных камней не бывает, что обусловлено диаметром пузырного протока. Мелкие более лёгкие, покидают пузырь с током желчи. Большие остаются на дне под тяжестью собственного веса.
Форма. Если в протоках обнаруживаются камни, имеющие «грани», можно утверждать, что они пришли из пузыря: такая форма появляется от тесного прилегания конкрементов друг к другу. В основном же форма желчных образований округлая, овальная.
Цвет зависит от химического состава:
-
холестериновые – преимущественно желтого, зеленоватого, золотистого цвета;
-
билирубиновые (пигментные) – мягкие и окрашены в черный цвет;
-
кальциевые (известковые) образования – белёсые, иногда поверхность их как скорлупа у яйца;
-
при паразитарной или бактериальной зараженности – коричневые.
Классификация выстроена по преобладанию одного из химических элементов. При этом два других тоже присутствуют. Помимо основных, в структуру примешиваются погибшие клеточные элементы, белковые части и другие компоненты.
Механизм образования камней в желчном пузыре
При нарушении обмена веществ и повышении количества холестерина в крови, желчь также перенасыщается, и осаждаются кристаллы, которые сливаются между собой, присоединяют к себе белковые, кальциевые и билирубиновые молекулы. Образуется округлое тело, похожее на мелкий камень. При сокращении желчного пузыря конкремент выходит в пузырный, а затем и в общий проток. Холестериновый вид – самый распространённый. Непосредственно в протоках камни появляются чаще всего у пациентов с уже удаленным желчным пузырём.
Билирубиновые образовываются при циррозе печени или хронических состояниях, приводящих к распаду красных кровяных клеток – эритроцитов. Повышается уровень пигмента билирубина в крови и в желчи. Реагируя с кальцием, он образует соединения, которые кристаллизуются и становятся основой черных желчных камней. Чаще наблюдается у детей.
У людей, живущих в плохих гигиенических условиях и страдающих глистными инвазиями, паразит (часто это аскариды или китайская двуустка) попадает из 12-перстной кишки в общий желчный проток, где обрастает солями билирубина и кальция.
Причины образования камней:
-
нездоровое питание, ведущее к повышению холестерина в крови;
-
заболевания печени;
-
нарушения обмена веществ;
-
состояния, приводящие к разрушению эритроцитов крови;
-
наследственные факторы;
-
глистные инвазии;
-
удалённый желчный пузырь и другие.
Женщины болеют чаще, чем мужчины, а молодые люди реже, чем пожилые.
Симптомы холедохолитиаза
Болезнь протекает бессимптомно до тех пор, пока камни свободно эвакуируются через 12-перстную кишку и кишечник. Выраженная симптоматика возникает при закрытии просвета общего желчного протока. Она схожа с признаками холецестита:
-
интенсивная боль в правом подреберье, отдающая в спину. При закупорке области фатерова сосочка (места, где протоки от желчного пузыря и поджелудочной железы впадают в 12-перстную кишку) переходит в опоясывающую. Тянущая, ноющая, тупая, иногда резкая;
-
то усиливающаяся, то уменьшающаяся желтушность слизистых и кожи. Первое пожелтение приходит через 10-12 часов от начала боли;
-
кал светло-желтого или белого цвета;
-
темная коричневая моча;
-
может повышаться температура тела.
Боль утихает, когда камень проходит в 12-перстную кишку и восстанавливается ток желчи. При миграции следующего конкремента вся картина будет повторяться. Состояние усугубляется, если началось воспаление.
Диагностика заболевания
Диагноз ставится на основании врачебного осмотра; анамнеза, собранного путем опроса и изучения медицинской документации о ранее проводимых операциях и манипуляциях; лабораторной диагностики; инструментальных исследований.
По результатам лабораторной диагностики можно судить о стадии заболевания, наличии или отсутствии воспалительного процесса, поражении поджелудочной железы и так далее.
К инструментальным относятся следующие методы:
-
ультразвуковое исследование (УЗИ) органов брюшной полости – проводится через кожу живота;
-
МРТ-холангиография. На компьютерном томографе просматриваются все протоки, расположение и размеры камней;
-
компьютерная томография (КТ) позволяет увидеть новообразования или другие органические внешние причины сужения протоков;
-
видеодоуденоскопия позволяет детально обследовать область фатерова сосочка.
Способ инструментального обследования выбирает врач в зависимости от состояния больного, симптоматики и истории болезни.
Лечение
Удаление камня из желчного протока нельзя произвести медикаментозным или другим неинвазивным способом. Оптимальным методом диагностики и лечения холедохолитиаза является ЭРПХГ (Эндоскопическая ретроградная панкреато-холангиография). При помощи рентген-контрастного вещества, введённого через эндоскоп, можно по серии снимков оценить состояние желчевыводящей системы. Если диагноз подтвердился, врач хирург-эндоскопист тут же принимает решение о лечении. Крупные камни дробят. При сужении области фатерового сосочка её рассекают. Преимущества методики в том, что не нужно пациента перемещать между обследованием и лечебными манипуляциями – все проходит в одной операционной, на одном оборудовании, одним врачом.
Если проведение ЭРПХГ невозможно, или неэффективно, проводится лапароскопическая операция. Камни в желчных протоках удаляют механически, после рассечения стенки протока. Также удаляется желчный пузырь. В сложных случаях прибегают к классическому полостному хирургическому вмешательству.
Последствия холедохолитиаза
После проведенного лечения и при соблюдении рекомендаций врача пациент довольно быстро возвращается к привычной жизни. Однако, если несвоевременно обратиться за медицинской помощью, могут возникнуть осложнения.
-
Наличие камней провоцирует воспалительные процессы, которые протекают тяжело и болезненно.
-
Поскольку желчный и поджелудочный протоки соединяются перед вхождением в 12-перстную кишку, при закупорке устья камнем протоки раздуваются и возможно поражение поджелудочной железы. Острый панкреатит может закончиться смертью пациента.
-
Сообщаясь с печенью, воспалённая желчевыводящая система нарушает функциональную активность и этого органа (а печень участвует в пищеварении, кроветворении, депонирует нужные вещества, утилизирует и дезактивирует ненужные и так далее). Как следствие – дисбаланс в работе практически всех систем организма.
Почему важно при первых симптомах обращаться к врачам
Поскольку холедохолитиаз часто имеет бессимптомное течение, то можно пропустить начало воспалительного процесса. Пытаясь самостоятельно избавиться от боли или другой симптоматики, человек теряет время, а этого делать категорически нельзя, во избежание развития необратимых процессов. Особенно это касается пациентов с удалённым желчным пузырём. Своевременная диагностика и лечение обеспечивает благоприятный исход.
В Юсуповской больнице есть все условия для качественной диагностики и лечения. Здесь же можно провести профилактическое обследование, если в прошлом была холецистэктомия или в семье есть случаи заболевания ЖКБ.
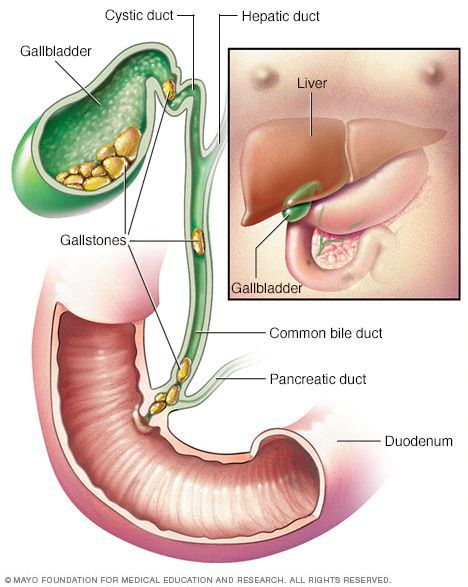

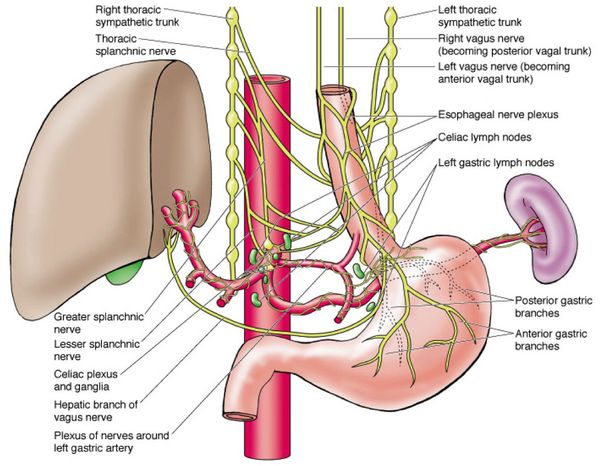
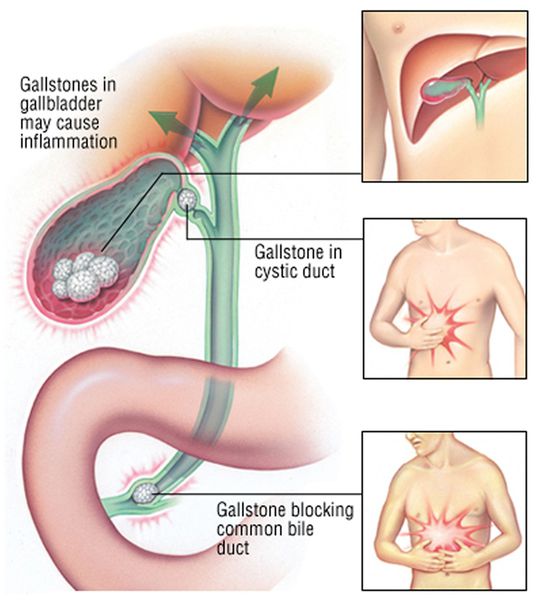
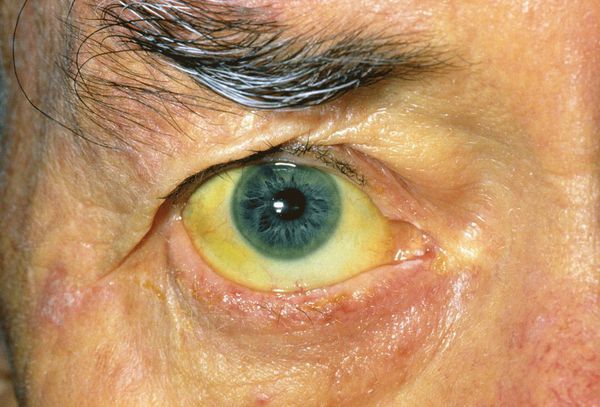
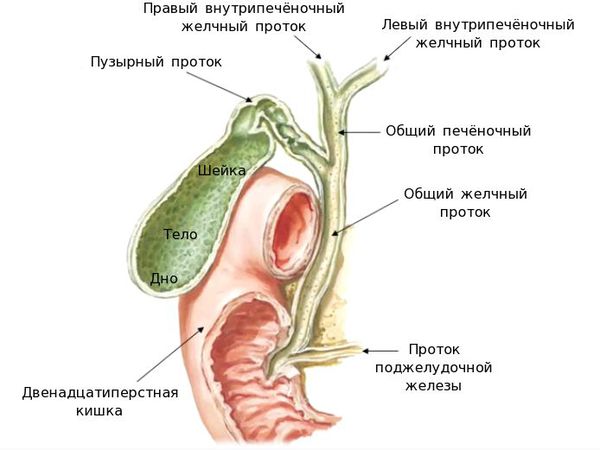
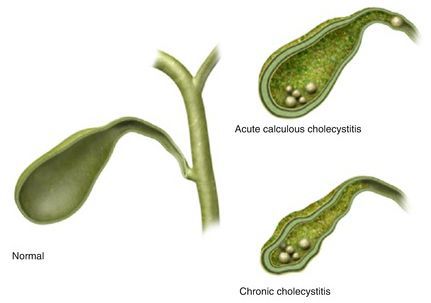
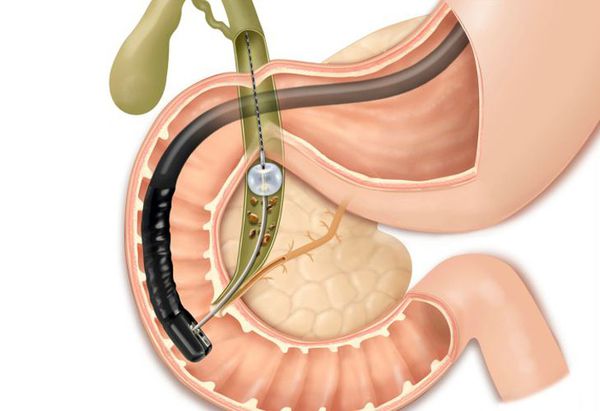
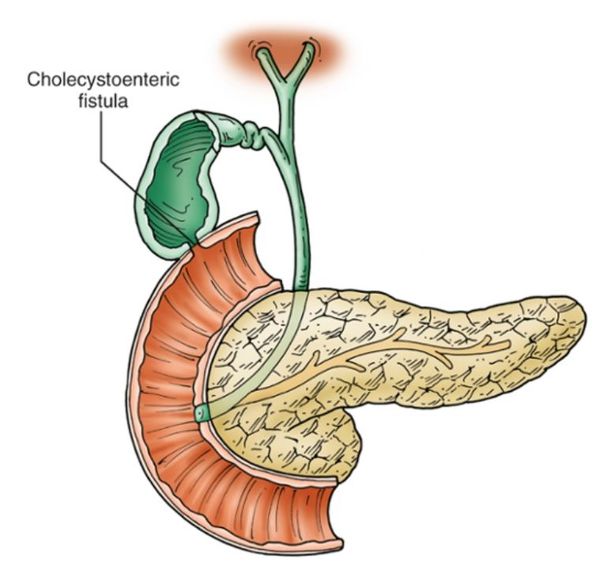
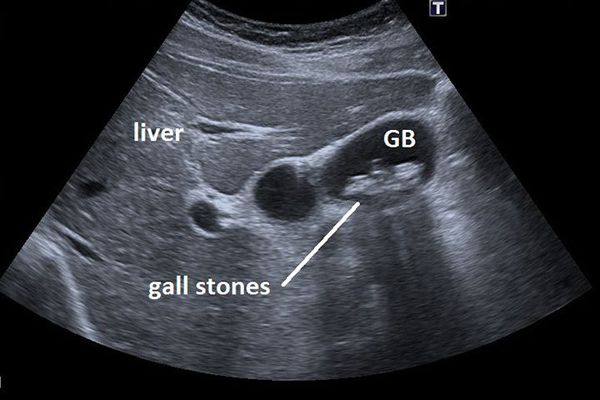
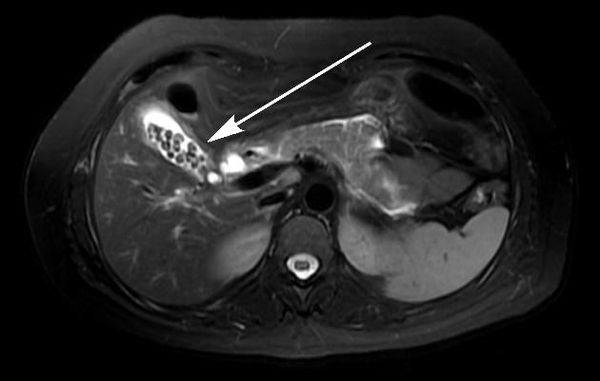
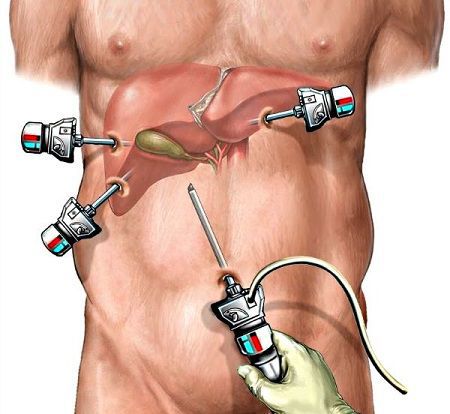
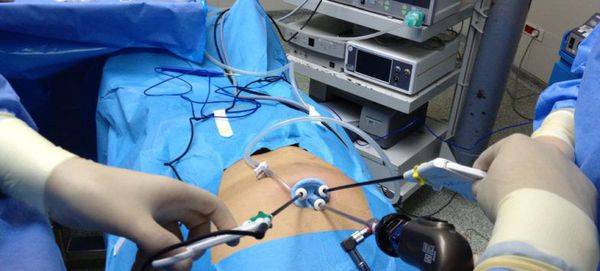












.jpg)