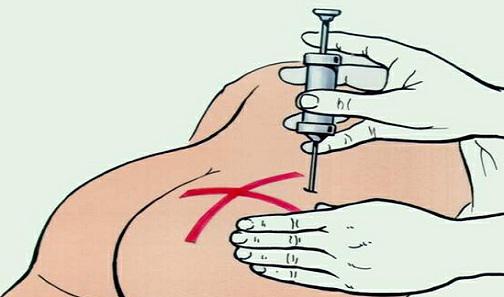
Техника правильного выполнения внутримышечных инъекциий
Внутримышечный укол представляет собой ввод лекарств непосредственно вводятся внутрь мышцы.
Согласно назначениям лечащего врача внутримышечные уколы могут ставиться в манипуляционном кабинете на дневном / вечернем стационаре, в амбулаторных отделениях поликлиник, в домашних условиях либо в палате стационара.
Вводить инъекции внутрь мышц дома и в медицинских учреждениях могут лишь квалифицированные медсестра / медбрат, имеющие медицинское образование и соответствующий сертификат либо прошедшие аккредитацию по направлениям «Лечебное дело», «Сестринское дело», «Педиатрия», «Акушерское дело».
 Основной задачей манипуляции является ввод в ткани мышц раствора лекарственного средства.
Основной задачей манипуляции является ввод в ткани мышц раствора лекарственного средства.
Среди преимуществ процедуры стоит выделить:
- рациональное дозирование;
- быстрое насыщение организма медикаментами.
Специфику назначения внутримышечных уколов и противопоказания к процедуре устанавливает доктор. Очень важно, чтобы в области предполагаемой инъекции не было повреждений, а также дегенеративных либо воспалительных процессов, в частности ожогов, нагноений, крапивницы и т. п.
Места для внутримышечных уколов
Возможными анатомическими зонами ввода лекарственных препаратов в мышцу могут выступать:
- большая ягодичная мышца;
- область средней переднебоковой поверхности и бедра;
- мышца плеча (дельтовидная).
Этапы проведения внутримышечных инъекций
Манипуляция постановки уколов внутрь мышцы выполняется в следующей последовательности:
- Подготовка медицинских расходников (используются: назначенный врачом медикамент в ампульной форме, стерильный шприц с иглой, инъекционные спиртовые салфетки либо смоченная в спирте вата). Непосредственно перед процедурой выполняется проверка шприца на доступную игловую проходимость посредством пропускания сквозь неё воздуха путём перемещения поршня. В том случае, когда используемое лекарство представляет собой порошкообразную форму, а не готовый раствор, его следует разбавить в принятом соотношении нужным растворителем.
- Асептичность ампулы препарата и составляющих компонентов лекарства (в зоне вскрытия ампулы проводится предварительная её дезинфекция обработанной спиртом салфеткой, после чего содержимым заполняется шприц; важно пытаться максимально предотвратить касание иглы о стенки ампулы).
- Определение зоны инъекции (по итогу она круговыми движениями дезинфицируется стерильной салфеткой; данная манипуляция является обязательной с целью предупреждения возможных осложнений внутримышечных уколов).
 Очищение шприца от скопления воздуха (изначально он поднимается вверх иглой, после чего из него выходит воздух; нажатия на поршень следует производить до тех пор, пока маленькая частица лекарства не начнёт просачиваться из иглы).
Очищение шприца от скопления воздуха (изначально он поднимается вверх иглой, после чего из него выходит воздух; нажатия на поршень следует производить до тех пор, пока маленькая частица лекарства не начнёт просачиваться из иглы).- Постановка инъекции (укол делается под углом 90 градусов одним быстрым движением; препарат вводится понемногу, придерживаясь одинаковой силы нажатия на плунжер шприца).
- Изъятие шприца из мышцы (полностью введя препарат, игла резким движением также вытягивается под прямым углом; область введения инъекции обрабатывается спиртовой салфеткой, после чего ею легко массируется кожа. Подобную процедуру целесообразно проводить до и после постановки укола).
Особенности выполнения укола в ягодицу
Инъекции в ягодицу ставятся строго в обозначенные зоны тела, в которых обязательно должен быть достаточный запас мышечной ткани, и в то же время они не должны находиться вблизи стволов нервов и кровеносных сосудов. Потому для такой цели идеальны мышцы бедра, плеча и ягодицы.
Несмотря на мгновенное распределение лекарственного средства от дельтовидной мышцы плеча, большинство уколов ставят в ягодицу, поскольку она располагает наибольшим объёмом мышечной ткани. Очень важно это в том случае, когда возникает потребность в проведении терапевтического инъекционного лечения.
Достаточно часто людей интересует вопрос, как правильно ввести инъекцию, какой объём шприца и какой диаметр / длину иглы использовать в том, или ином случае. Что касается иглы, то она должна очень глубоко проникнуть внутрь мышцы, потому, имея значительный слой подкожной прослойки жира, её длину следует выбирать от 6 см, при незначительной и умеренной подкожной жировой прослойке – 4 см.
С целью предотвращения риска инфицирования пациента постановка внутримышечных уколов нуждается в соблюдении ряда асептических и антисептических правил:
- Учитывая разновидность манипуляции, пациент располагается в правильной позиции.
- Медсестра обрабатывает дезинфицирующим средством руки, одевает стерильные одноразовые перчатки.
- Позже осуществляется проверка целостности ампулы с инъекцией и стерильности шприца, иглы.
- Выбирается область постановки укола.
- Зона инъекции обрабатывается поочерёдно двумя смоченными в спирте ватными тампонами. Изначально обрабатывается большая часть кожи вокруг предполагаемой зоны инъекции, затем место укола.
- Фиксация медсестрой третьего ватного тампона зажатым 5-ым пальцем левой конечности.
- Взятие шприца (указательный палец при этом располагается на поршне, мизинец на канюле, остальными пальцами удерживается цилиндрический корпус).
- Растяжение в области постановки укола кожи, лёгкое придерживание её левой рукой.
 Ввод иглы внутрь мышцы под прямым углом (при этом важно следить, чтобы 0,2-0,3 см иглы оставалось на поверхности).
Ввод иглы внутрь мышцы под прямым углом (при этом важно следить, чтобы 0,2-0,3 см иглы оставалось на поверхности).- Надавливание большим пальцем поршня шприца, введение лекарственного раствора.
- Прижимание левой конечностью зоны укола стерильным тампоном.
- Вытаскивание игл из мышцы.
- Массирование области инъекции.
- С учётом того, куда ставится укол, специфика его постановки может несколько изменяться. Ниже рассмотрим особенности введения инъекций в мышцы ягодицы.
Техника выполнения уколов в ягодицу:
Человек может занять позицию «стоя», однако в идеале ему будет удобнее разместиться лежа на боку или животе. При выборе пациентом позы «на животе» рекомендуется поджать пальцы конечностей. В случае выбора больным позиции «на боку» ногу, находящуюся сверху следует немного согнуть в коленном суставе, это поспособствует более качественному расслаблению ягодичных мышц.
Повреждение иглой нерва крестцового сплетения может спровоцировать паралич ног. Когда вес пациента не сильно большой, существует риск повредить крестцовую кость. Именно поэтому область введения инъекции должна находиться в верхней части наружной стороны ягодичной мышцы ориентировочно на 60-80 мм ниже подвздошного гребня.
При необходимости проведения курса инъекционной терапии (в частности при введении нескольких лекарственных средств) рекомендуется поочерёдно чередовать обе стороны ягодиц, снижая риск постинъекционных осложнений и болезненных ощущений.
Как правильно подготовиться к выполнению укола в ягодицу?
Вымойте руки, обработайте их дезинфектором. При отсутствии дезинфектора можно обработать их обычным спиртом.
Как правило, внутримышечная инъекция ставится в ягодичную мышцу (если доктор не указал другое). Чтобы выбрать правильную зону для введения лекарства, следует условно поделить ягодицу на четыре области. Лекарственный раствор вводится в правую верхнюю область (так называемую наружную зону ягодицы).
Весьма важно быть спокойным, уверенным в себе, соблюдать правила асептики и антисептики. Это облегчит введение иглы внутрь мышцы, предотвратит образование гематом, шишек. Также от этого зависит степень болезненности укола.
 В случае когда медикаменты (в частности, витамины) в ампуле содержатся в жидкой форме, необходимо открыть ампулу, выполнив маленький надрез в зоне так называемого предполагаемого слома. Чтобы быстро и легко вскрыть запаянную ампулу, рекомендуется слегка пощелкать по её верхней части подушечками пальцев (в основном так делают профессиональные медсёстры).
В случае когда медикаменты (в частности, витамины) в ампуле содержатся в жидкой форме, необходимо открыть ампулу, выполнив маленький надрез в зоне так называемого предполагаемого слома. Чтобы быстро и легко вскрыть запаянную ампулу, рекомендуется слегка пощелкать по её верхней части подушечками пальцев (в основном так делают профессиональные медсёстры).
После извлечения одноразового шприца из упаковки наденьте на него стерильную иглу, затем наберите в шприц из ампулы необходимое количество препарата.
Когда лекарство находится в сухой форме, как, например, антибиотики, его предварительно следует развести лидокаином или специальной водой для инъекций.
Разверните шприц в направлении «иглой вверх», после чего по нему легонько постучите ногтём, данная манипуляция позволит подняться вверх к отверстию пузырькам воздуха. Нажмите на основание поршня шприца, выпустив из него, таким способом, воздух. Как только из отверстия иглы покажется лекарство, удалите его, дезинфицируя иглу смоченным в спирте ватным тампоном.
При неправильной поставке инъекции в ягодицу часто образуется незначительная гематома либо отёчная шишка.
Столкнувшись с такой проблемой, всегда можно обратиться за квалифицированной медицинской помощью и вызвать врача на дом либо самому пойти в ближайшую поликлинику.
Как сделать укол в ягодицу ребёнку?
Прежде чем поставить укол в ягодицу ребёнку медсестра открывает ампулу, снимает с иглы колпачок, берёт шприц в правую руку, пальцами левой конечности медленно растягивает кожу в зоне предстоящего ввода лекарства. Затем одним резким движением она осуществляет введение иглы в ягодичную мышцу (игла должна войти внутрь под прямым углом на 2/3 своей длины). Медленно нажимая на поршень шприца, осуществляется плавный ввод лекарства внутрь мышцы.
ВАЖНО! Ни в коем случае не подавайте ребёнку вид, что вы испытываете страх. Не выражайте свои эмоции относительно уколов в разговорах по телефону. Не забывайте, что дети моментально схватывают любую информацию, как губка.
Никогда не кричите на ребёнка, когда он плачет во время укола, боится или нервничает. Приложите максимум усилий, чтобы отвлечь его, успокоить. Расскажите малышу сказку или стишок, и пока он будет отвлечён, медсестра сможет сделать укол.
 Не пытайтесь обмануть ребёнка. Не обнадёживайте его, что укол безболезненный, и он ничего не почувствует. Просто и доступно объясните, что во время процедуры может возникнуть ощущение, что укусил комарик. Если ребёнок вытерпел манипуляцию, вёл себя спокойно, не расплакался, похвалите его.
Не пытайтесь обмануть ребёнка. Не обнадёживайте его, что укол безболезненный, и он ничего не почувствует. Просто и доступно объясните, что во время процедуры может возникнуть ощущение, что укусил комарик. Если ребёнок вытерпел манипуляцию, вёл себя спокойно, не расплакался, похвалите его.
Прежде чем утилизировать использованный шприц, проследите, чтобы игла была закрыта колпачком. Дети очень любознательны, выброшенный шприц может в любой момент попасть им в руки, в результате чего малыш может уколоться или получить заражение.
Если после укола на ягодице образовалась шишка (т. н. постинъекционный инфильтрат) и массаж не помогает ей рассосаться, обязательно покажите ребёнка врачу. Доктор выпишет специальный рассасывающий препарат, который предотвратит возможный абсцесс.
Внутримышечная инъекция – это простой и популярный метод введения медикаментов в организм человека. Однако при неаккуратном проведении этой процедуры могут возникнуть осложнения, избежать которых можно, если владеть правильной техникой ее выполнения.
Знание алгоритма процедуры внутримышечных инъекций нужно не только врачам. В жизни каждого человека может произойти ситуация, когда необходимо проколоть курс уколов самостоятельно. Прежде, чем отрабатывать внутримышечные инъекции на практике, нужно тщательно изучить теорию, касающуюся этой манипуляции. Соблюдение всех норм позволит избежать осложнений.
Места для инъекций
Наилучшие места для внутримышечных уколов – это верхняя часть ягодицы, широкая мышца бедра и дельтовидная мышца плеча. При выполнении инъекции в ягодицу ее нужно зрительно разделить на 4 квадранта. Укол делается в верхний наружный квадрант – это самый безопасный участок без крупных нервов и сосудов. В случае бедра так же на 4 квадранта делят его переднюю поверхность. Колют во внешний наружный квадрант.
Правильное место для укола в плечо можно найти так: мысленно разделить руку от локтевого до плечевого сустава на 3 одинаковых участка. Центр средней области будет наиболее подходящим местом. Однако сделать укол в плечо без чьей-либо помощи сложнее, чем в бедро или ягодицу.
- Совет: если в/м инъекции назначены курсом, а не единичной процедурой, каждый раз выбирайте другое место, а также старайтесь не попадать в точки предыдущих уколов, чтобы не провоцировать воспаления и уплотнения.
- Важно: перед выполнением инъекции в любую мышцу ее нужно максимально расслабить, чтобы не допустить поломки иглы в процессе.
Этапы проведения уколов
Процедура внутримышечных инъекций делится на следующие этапы:
- Готовятся медицинские расходные материалы. Нужны: стерильный шприц, лекарственный препарат в ампуле, салфетки спиртовые для инъекций (или спирт + ватные диски). Шприц нужно проверить на свободную проходимость иглы, пропустив через нее воздух посредством движением поршня. Если медикамент находится не в готовом растворе, а в порошке, то его нужно развести в правильных пропорциях специальным растворителем.
- Проводятся асептика ампулы и набор лекарства. Ампула дезинфицируется спиртовой салфеткой в месте вскрытия, после чего раствор набирается внутрь шприца. Нужно стараться, чтобы игла не касалась стенок ампулы.
- Выбирается место укола на теле пациента. После оно обрабатывается проспиртованной салфеткой – круговыми движениями наружу от центра. Это обязательная манипуляция в целях предотвращения осложнений внутримышечных инъекций.
- Шприц очищается от воздуха. Шприц поднимается иглой вверх и из него выпускается воздух. Надавливать на поршень нужно, пока из иглы не появится маленькая капля препарата.
- Делается инъекция. Она выполняется быстрым движением, под прямым углом. Лекарство нужно вводить постепенно, с равной силой надавливая на поршень шприца.
- Шприц извлекается. После введения лекарства иглу резко достают под тем же углом, под которым она была введена, приложив к месту укола салфетку со спиртом и слегка помассировав ею кожу. Это так же важно сделать после укола, как и до него.
Возможные осложнения
Некорректное выполнение внутримышечного укола может спровоцировать появление различных осложнений: от незначительных до болезненных. Поэтому лучше ознакомиться с возможными из них еще до того, как они появятся:
- Гематома. Образуется, когда игла затрагивает кровеносный сосуд, либо в том случае, когда препарат вводят слишком быстро. Профилактикой небольших кровоизлияний является использование для уколов достаточно острых игл и соблюдение правильной техники. Если гематома уже образовалась, к ней нужно приложить спиртовой компресс. Для ускорения рассасывания гематом нужно наносить специально предназначенные для этого мази.
- Инфильтрат. Признак инфильтрата – это уплотнение и болезненность на месте укола. Они возникают при многочисленных инъекциях в одно и то же место и из-за неправильной техники введения лекарства. Чтобы не провоцировать возникновение инфильтрата, необходимо внимательно выбирать места для инъекции, менять их, контролировать температуру вводимых препаратов и правильно проводить все манипуляции. Если инфильтрат возник, рекомендуется приложить к нему согревающий компресс. Также ускоряет рассасывание уплотнений сетка из йода.
- Поломка иглы. Это может произойти из-за сильной напряженности в мышцах в процессе инъекции, из-за плохого качества иглы, а также из-за введения иглы до самой канюли. Чтобы не сломать иглу, ее нужно вводить на глубину не более 2/3 ее длины. Во время процедуры пациент должен лежать. Если игла сломалась, чтобы ее вытащить, нужно воспользоваться пинцетом. Если обломок попадет слишком глубоко под кожу, необходимо обратиться к врачу для его хирургического извлечения.
- Абсцесс. Если не следовать правилам обеззараживания, может развиться абсцесс – гнойное воспаление. Признаками являются покраснение кожи, боль, повышение общей температуры. Чтобы не допустить абсцесса, необходимо соблюдать правила асептики. Если осложнение уже произошло, назначается оперативное вмешательство.
Если от постинъекционного осложнения не удается избавиться самостоятельно, обязательно покажитесь медицинскому работнику.
Желаем, чтобы необходимые уколы проходили для вас всегда легко и безболезненно.
Версия для печати
Безопасная техника инъекций
Safe injection techniques
Article 498. Workman B (1999) Safe injection techniques. Nursing Standard. 13, 39, 47-53.
В данной статье Barbara Workman описывает правильную методику внутрикожных, подкожных и внутримышечных инъекций.
Цели и предполагаемые результаты обучения
Поскольку знания о процедурах ежедневной сестринской практики медсестер растут, разумно пересмотреть некоторые рутинные процедуры.
В данной публикации приведен обзор принципов проведения внутрикожных, подкожных и внутримышечных инъекций. Показано, как правильно выбрать анатомическую область инъекции, предусмотреть возможность непереносимости лекарственных препаратов, а также особые потребности пациента, которые могут повлиять на выбор места выполнения инъекции. Освещены аспекты подготовки пациента и кожи, а также особенности оснащения, и способы уменьшения дискомфорта у пациента во время выполнения процедуры.
Основная цель статьи — побудить медицинскую сестру критически пересмотреть собственную технику выполнения инъекций, исходя из принципов медицины, основанной на доказательствах, и обеспечить пациенту эффективную и безопасную помощь.
После прочтения данной статьи медсестра должна знать и уметь следующее:
- Определять безопасные анатомические области для проведения внутрикожных, подкожных и внутримышечных инъекций;
- Определять мышцы — анатомические ориентиры для выполнения внутримышечных инъекций, и объяснять, почему их для этого используют;
- Объяснять, на чем основан тот или иной метод обработки кожи пациента;
- Обсудить способы уменьшения дискомфорта у пациента во время инъекции;
- Описать действия медсестры, направленные на профилактику осложнений инъекций.
Введение
Проведение инъекций — это рутинная, и пожалуй, самая частая работа медсестры, и хорошая техника инъекций может сделать эту манипуляцию относительно безболезненной для пациента. Однако, техническое мастерство без понимания манипуляции подвергает пациента ненужному риску осложнений. Изначально выполнение инъекций было врачебной манипуляцией, но, с изобретением пенициллина в сороковые годы, обязанности медсестры значительно расширились (Beyea and Nicholl 1995). В настоящее время большинство медсестер выполняют эту манипуляцию автоматически. Поскольку сейчас сестринская практика становится основанной на доказательствах, то вполне логично пересмотреть эту фундаментальную процедуру с позиций доказательной медицины.
Лекарственные препараты вводят парентерально потому, что обычно они так всасываются быстрее, чем из желудочно-кишечного тракта, или же, как инсулин, разрушаются под действием пищеварительных ферментов. Некоторые препараты, как например, медокси-прогестерона ацетат или флуфеназин, высвобождаются в течение длительного времени, и требуется такой путь введения, который бы обеспечил постоянное всасывание препарата.
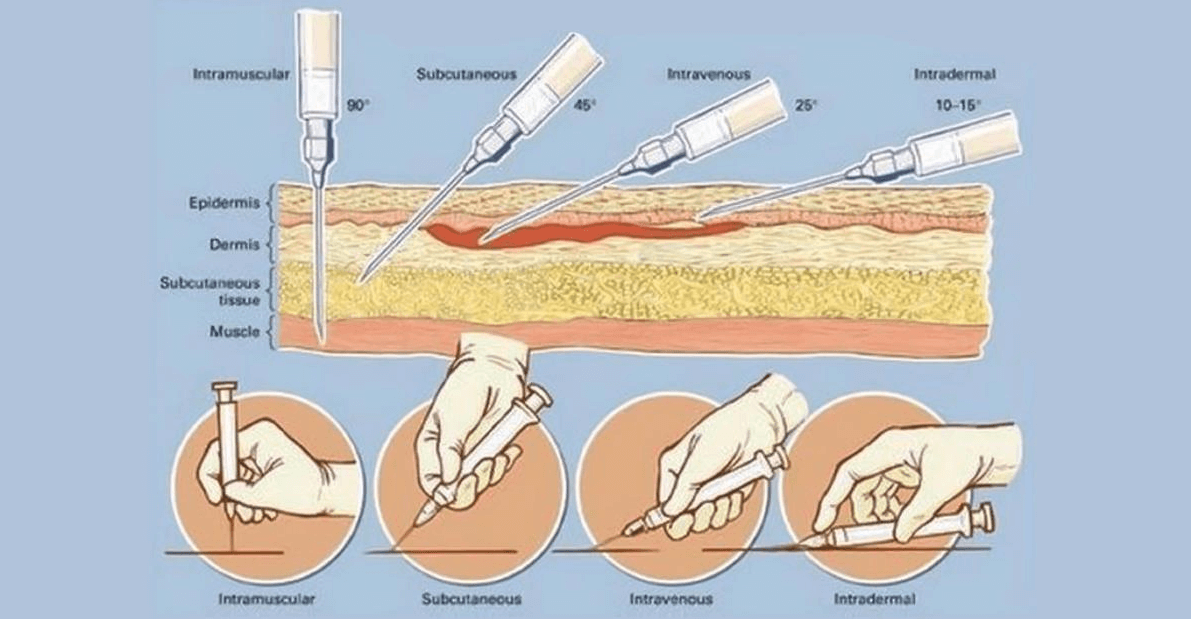
Существуют четыре главных характеристики инъекции: место введения, путь введения, техника инъекции и оснащение.
Внутрикожный путь введения
Внутрикожный путь введения предназначен для обеспечения скорее местного, а не системного действия препаратов, и, как правило, применяется в основном для диагностических целей, например аллерготестов и туберкулиновых проб, или для введения местных анестетиков.
Для выполнения внутрикожной инъекции иглу калибра 25G срезом кверху вводят в кожу под углом 10-15°, исключительно под эпидермис и вводят до 0.5 мл раствора, до появления на поверхности кожи так называемой «лимонной корочки» (Рис. 1). Такой путь введения применяется для выполнения аллерготестов, и место инъекции должно быть обязательно отмечено, чтобы отследить аллергическую реакцию через определенный промежуток времени.
Места для выполнения внутрикожных инъекций аналогичны таковым для выполнения подкожных инъекций (Рис. 2), но также их можно выполнять на внутренней стороне предплечья и под ключицами (Springhouse Corporation 1993).
При проведении аллергопроб очень важно обеспечить наличие противошокового набора в ближайшем доступе, если у пациента будет реакция гиперчувствительности или анафилактический шок (Campbell 1995).
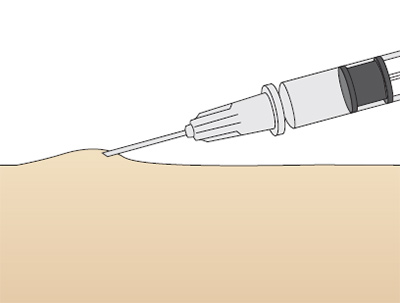
Рис. 1. «Лимонная корочка», которая образуется при внутрикожной инъекции.
ВАЖНО (1):
Вспомните симптомы и признаки анафилактических реакций.
Что вы будете делать при анафилактическом шоке?
Какие препараты, которые вы применяете, могут спровоцировать аллергическую реакцию?
Подкожный путь введения
Подкожный путь введения препаратов используется, когда необходимо медленное равномерное всасывание медикамента в кровь, при этом 1-2 мл препарата вводят под кожу. Этот путь введения идеален для таких лекарственных препаратов, как инсулин, который требует медленного равномерного высвобождения, он относительно безболезненный и подходит для частых инъекций (Springhouse Corporation 1993).
На Рис. 2 представлены места, пригодные для выполнения подкожных инъекций.
Традиционно, подкожные инъекции проводятся путем вкола иглы под углом 45 градусов в складку кожи (Thow и Home 1990). Однако с введением в практику более коротких инсулиновых игл (длиной 5, 6 или 8 мм), инъекции инсулина сейчас рекомендуется выполнять со вколом иглы под углом 90 градусов (Burden 1994). Следует обязательно брать кожу в складку, для того, чтобы отделить жировую ткань от подлежащих мышц, особенно у худых пациентов (Рис. 3). Некоторые исследования с применением компьютерной томографии для отслеживания направления движения инъекционной иглы, показали, что иногда при подкожном введении препарат непреднамеренно оказывается в мышце, особенно при инъекциях в переднюю брюшную стенку у худых пациентов (Peragallo-Dittko 1997).
Инсулин, введенный внутримышечно, всасывается намного быстрее, и это может привести к нестабильной гликемии, и возможно, даже к гипогликемии. Гипогликемические эпизоды могут отмечаться и в том случае, если меняется анатомическая область проведения инъекции, так как инсулин из разных участков всасывается с разной скоростью (Peragallo-Dittko 1997).
По этой причине должна проводиться постоянная смена мест введения инсулина, например, в течение нескольких месяцев используется область плеча или живота, затем место введения меняется (Burden 1994). Когда госпитализируется пациент с диабетом, надо посмотреть, нет ли в местах введения инсулина признаков воспаления, отека, покраснения или липоатрофий, и обязательно отметить это в медицинской документации.
Проводить аспирацию содержимого иглы при подкожном введении в настоящее время признано нецелесообразным. Peragallo-Dittko (1997) сообщает о том, что прокол кровеносных сосудов перед подкожной инъекцией встречается очень редко.
Информацию о необходимости аспирации не содержат и обучающие материалы для пациентов с диабетом. Также было отмечено, что аспирация перед введением гепарина повышает риск образования гематомы (Springhouse Corporation 1993).
Внутримышечный путь введения
При внутримышечном введении лекарственный препарат оказывается в хорошо перфузируемой мышце, что обеспечивает его быстрое системное воздействие, и всасывание достаточно больших доз, от 1 мл из дельтовидной мышцы до 5 мл в других мышцах у взрослых (для детей эти значения следует делить пополам). Выбор места для инъекции должен быть основан на общем состоянии пациента, его возрасте и объеме раствора лекарственного препарата, который нужно ввести.
Предполагаемое место инъекции следует осмотреть на предмет признаков воспаления, отека и инфекции, следует избегать введения препарата в участки повреждений кожи. Аналогичным образом через 2-4 часа после манипуляции место проведения инъекции следует осмотреть, чтобы убедиться, что нет никаких нежелательных явлений. Если инъекции часто повторяются, то надо отмечать места введения, чтобы менять их.
Это снижает дискомфорт у пациента и уменьшает вероятность развития осложнений, например, атрофии мышц или стерильных абсцессов вследствие плохого всасывания препаратов (Springhouse Corporation 1993).
ВАЖНО (2):
При госпитализации пациентов с диабетом должна вестись специальная медицинская документация.
Как вы отмечаете места ротации инъекций?
Как вы мониторируете пригодность места инъекции?
Обсудите это со своими коллегами.
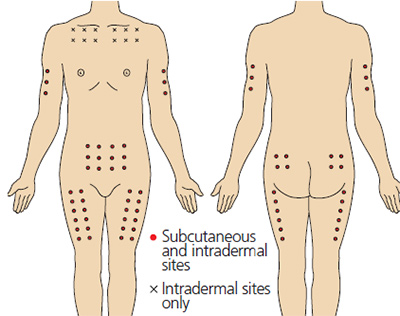
Рис. 2. Анатомические области для внутрикожных и подкожных инъекций. Красные точки — места подкожных и внутрикожных инъекций, черные крестики — места выполнения только внутрикожных инъекций.
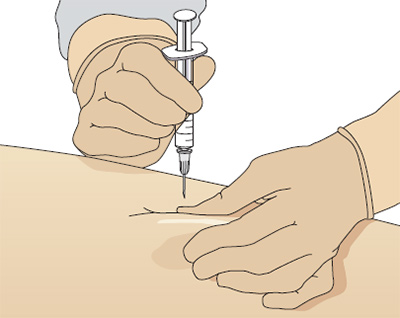
Рис. 3. Захват складки кожи при выполнении подкожной инъекции.
У пожилых и истощенных людей мышечная масса меньше, чем у молодых, более активных людей, поэтому перед выполнением внутримышечной инъекции надо оценить, достаточна ли для этого мышечная масса. Если у пациента мало мышц, то можно взять мышцу в складку до того, как проводить инъекцию (Рис. 4).
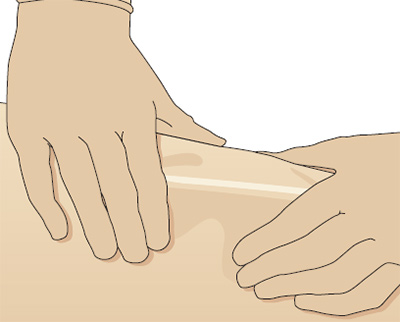
Рис. 4. Как взять мышцу в складку у истощенных или пожилых пациентов.
Существует пять анатомических областей, пригодных для выполнения внутримышечных инъекций.
На Рис. 5(a-d) подробно показано, как определить анатомические ориентиры всех этих областей. Вот эти анатомические области:
- Дельтовидная мышца на плече, эта область используется в основном для введения вакцин, в частности вакцины от гепатита В и АДС-анатоксина.
- Ягодичная область, большая ягодичная мышца (верхний наружный квадрант ягодицы) — это традиционная область для проведения внутримышечных инъекций (Campbell 1995). К сожалению, существуют осложнения, при использовании данной анатомической области возможно повреждение седалищного нерва или верхней ягодичной артерии при неправильном определении точки введения иглы. Beyea и Nicholl (1995) в своей публикации приводят данные нескольких исследователей, которые использовали компьютерную томографию и подтвердили тот факт, что даже у пациентов с умеренным ожирением, инъекции в ягодичную область чаще приводят к тому, что препарат оказывается в жировой ткани, а не в мышечной, что безусловно замедляет всасывание лекарственного препарата.
- Передне-ягодичная область, средняя ягодичная мышца — это более безопасный способ выполнения внутримышечных инъекций. Он рекомендуется потому, что здесь нет крупных нервов и сосудов, и нет сообщений об осложнениях вследствие их повреждения (Beyea и Nicholl 1995). Вдобавок, толщина жировой ткани здесь более или менее постоянна, и составляет 3.75 см по сравнению с 1-9 см в области большой ягодичной мышцы, что позволяет утверждать, что стандартная внутримышечная игла калибра 21 G (зеленая) окажется в средней ягодичной мышце.
- Латеральная головка четырехглавой мышцы бедра. Эта анатомическая область чаще всего используется для инъекций у детей, при ней есть риск непреднамеренного повреждения бедренного нерва с дальнейшим развитием атрофии мышц (Springhouse Corporation 1993). Beyea и Nicholl (1995) предположили, что эта область безопасна у детей до семимесячного возраста, затем лучше всего пользоваться верхним наружным квадрантом ягодицы.
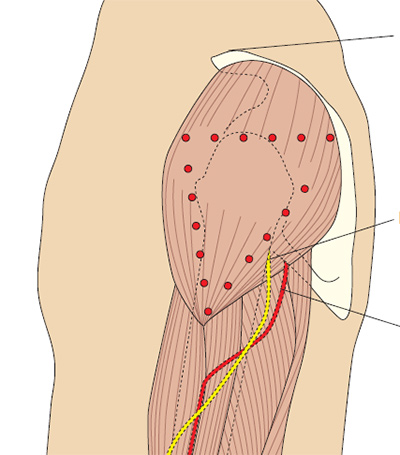
Рис. 5a. Определение положения дельтовидной мышцы.
Самая плотная часть мышцы определяется так: от акромиального отростка проводится линия до точки на плече на уровне подмышки. Игла вводится примерно на 2.5 см ниже акромиального отростка на глубину 90º.
Следует избегать лучевого нерва и плечевой артерии (Springhouse Corporation 1993).
Можно попросить пациента положить кисть на бедро (как это делают модели во время показов), что облегчает поиск мышцы.
Для определения большой ягодичной мышцы: пациент может лежать на боку со слегка согнутыми коленями, или направив большие пальцы ног вовнутрь. Если ноги слегка согнуты, то мышцы более расслаблены и инъекция менее болезненная (Covington и Trattler 1997).
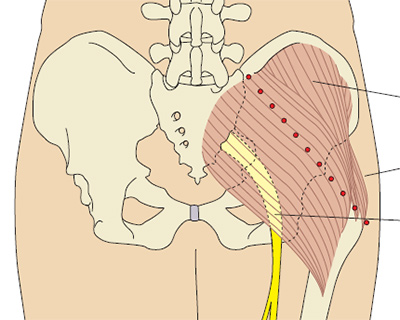
Рис. 5b. Определение наружного верхнего квадранта ягодицы.
Проведите воображаемую горизонтальную линию от места начала межъягодичной щели до большого вертела бедра. Затем нарисуйте другую воображаемую линию вертикально в середине предыдущей, и вверху латерально будет верхний наружный квадрант ягодицы (Campbell 1995). Мышца, которая в нем лежит — это большая ягодичная мышца. При ошибке во время выполнения инъекции можно повредить верхнюю ягодичную артерию и седалищный нерв. Типичный объем жидкости для введения в этой области составляет 2-4 мл.
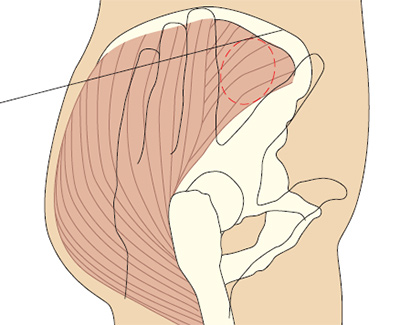
Рис. 5c. Определение переднее-ягодичной области.
Положите ладонь правой руки на большой вертел левого бедра пациента (и наоборот). Указательным пальцем нащупайте верхний передний гребень подвздошной кости и отодвиньте средний палец, чтобы образовалась буква V (Beyea и Nicholl 1995). Если у вас маленькие руки, то это получается сделать не всегда, поэтому просто сдвиньте руку в сторону гребня (Covington и Trattler 1997).
Иглу вводят в среднюю ягодичную мышцу в середине буквы V под углом 90º. Типичный объем раствора препарата для введения в этой области составляет 1-4 мл.
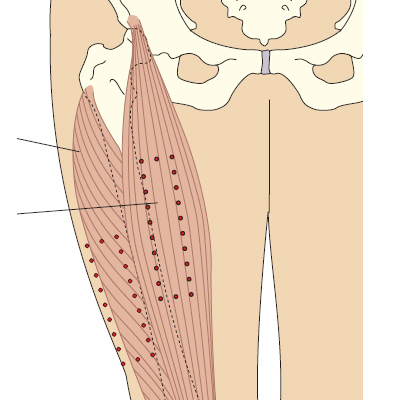
Рис. 5d. Определение латеральной головки четырехглавой мышцы бедра и прямой мышцы бедра.
У взрослых латеральную головку четырехглавой мышцы бедра можно определить на ладонь ниже и латеральнее большого вертела, и на ладонь выше колена, в средней трети четырехглавой мышцы бедра. Прямая мышца бедра находится в средней трети передней поверхности бедра. У детей и пожилых, или у истощенных взрослых, иногда эту мышцу приходится брать в складку, чтобы обеспечить достаточную глубину введения препарата (Springhouse Corporation 1993). Ого раствора препарата составляет 1-5 мл, для младенцев — 1-3 мл.
Прямая мышца бедра — это часть передней четырехглавой мышцы бедра, это место редко используется для инъекций медсестрами, но нередко используется при самостоятельном введении лекарственных препаратов, или у младенцев (Springhouse Corporation 1993).
ВАЖНО (3):
Научитесь определять анатомические ориентиры для каждой из этих пяти областей для внутримышечных инъекций.
Если вы привыкли вводить препараты только в верхне-наружный квадрант ягодицы, то научитесь использовать новые области и регулярно совершенствует свою практику.
Методика
От угла введения иглы зависит боль от инъекции. Иглу при внутримышечной инъекции следует вводить под углом 90° и убедиться, что игла достигла мышцы — это позволяет уменьшить боль от инъекции. Исследование Katsma и Smith (1997) выявило, что не все медсестры вводят иглу под углом 90°, считая, что именно такая методика делает инъекцию более болезненной, так как игла быстро проходит сквозь ткани. Растягивание кожи уменьшает вероятность повреждений от иглы и улучшает точность введения препарата.
Чтобы правильно ввести иглу, положите кисть нерабочей руки и натяните кожу над местом вкола указательным и средним пальцем, а запястье рабочей руки положите на большой палец нерабочей. Держите шприц между подушечками большого и указательного пальцев, именно так удается ввести иглу точно и под нужным углом (Рис. 6).
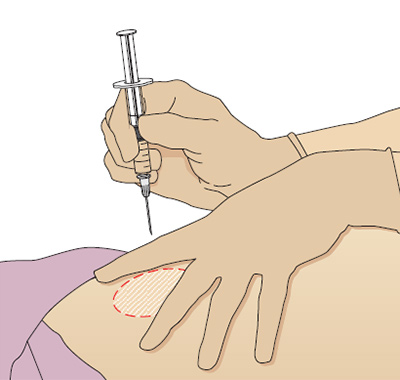
Рис. 6. Методика выполнения внутримышечной инъекции, угол вкола иглы 90º, переднее-ягодичная область.
В Великобритании проводилось мало исследований на эту тему, поэтому у медсестер могут быть совершенно разные навыки и технологии выполнения инъекций (MacGabhann 1998). Традиционная методика выполнения внутримышечных инъекций заключалась в растяжении кожи над местом ее прокола, чтобы снизить чувствительность нервных окончаний (Stilwell 1992) и быстрый укол иглой под углом в 90° к коже.
Однако в обзоре литературы, подготовленном Beyea и Nicholls’ (1995) указано, что использование Z-методики дает меньший дискофморт и сниженное количество осложнений по сравнению с традиционной методикой.
Z—методика
Эта методика изначальна была предложена для введения лекарственных препаратов, которые окрашивают кожу или являются сильными раздражителями. Сейчас она рекомендуется для внутримышечного введения любых медикаментов (Beyea и Nicholl 1995), так как считается, что ее применение уменьшает болезненность, и вероятность вытекания препарата (Keen 1986).
В этом случае кожу на месте инъекции оттягивают вниз или в сторону (Рис. 7). Это сдвигает кожу и подкожную клетчатку примерно на 1-2 см. Очень важно помнить, что при этом направление иглы меняется и можно не попасть в нужное место.
Поэтому, после определения места инъекции, нужно выяснить, какая мышца находится под поверхностными тканями, а не какие кожные ориентиры вы видите. После введения препарата подождите 10 секунд до удаления иглы, чтобы препарат всосался в мышцу. После удаления иглы, отпустите кожу. Ткани над местом инъекции закроют депозит раствора лекарственного средства и предотвратят его утечку. Считается, что если конечность после инъекции будет двигаться, то всасывание препарата ускорится, так как в месте инъекции увеличится кровоток (Beyea и Nicholl 1995).
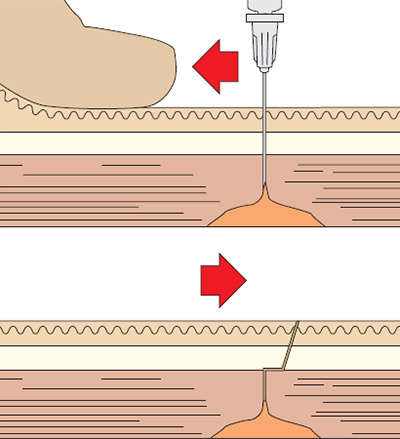
Рис. 7. Z-методика.
Методика воздушного пузырька
Эта методика была очень популярна в США. Исторически она была разработана во времена использования стеклянных шприцев, в которых требовалось использовать пузырек воздуха для того, чтобы убедиться, что доза препарата правильная. Сейчас «мертвое пространство» в шприце не считается необходимым, так как пластиковые шприцы откалиброваны более точно, чем стеклянные и эта методика больше не рекомендуется производителями (Beyea and Nicholl 1995).
Недавно в Великобритании были проведены два исследования на муляжах (масляный раствор с медленным высвобождением препарата) (MacGabhann 1998, Quartermaine и Taylor 1995), в которых сравнивалась Z-методика и методика воздушного пузырька, предназначеная для предупреждения утечки раствора после инъекции.
Quartermaine и Taylor (1995) предположили, что методика воздушного пузырька более эффективна для предупреждения утечки по сравнению с Z-методикой, но результаты MacGabhann (1998) не позволили сделать каких-то определенных выводов.
Существуют вопросы, связанные с точностью дозировки при использовании данной методики, так как доза препарата в данном случае может существенно повышаться (Chaplin et al 1985). Требуются дальнейшие исследования данной методики, так как для Великобритании она считается относительно новой. Однако, если она используется, медицинская сестра должна убедиться, что она вводит пациенту правильную дозу препарата, и что методика используется строго в соответствии с рекомендациями.
Методика аспирации
Хотя в настоящее время методика аспирации не рекомендована для контроля при проведении подкожных инъекций, ее следует использовать при внутримышечных инъекциях. Если игла по ошибке попала в кровеносный сосуд, то препарат можно непреднамеренно ввести внутривенно, что иногда приводит к эмболии вследствие специфических химических свойств лекарств. При внутримышечном введении препарата, в течение нескольких секунд следует проводить аспирацию содержимого иглы, особенно если используются тонкие длинные иглы (Torrance 1989a). Если в шприце видно кровь, то его вынимают, и готовят свежий препарат для инъекции в другом месте. Если крови нет, то препарат можно вводить, со скоростью примерно 1 мл за 10 секунд, это кажется немного медленным, но позволяет мышечным волокнам раздвинуться для правильного распределения раствора. Перед тем, как удалять шприц, надо подождать еще 10 секунд, а потом убрать шприц и прижать место введения салфеткой со спиртом.
Массировать место инъекции не нужно, так как в этом случае может возникнуть утечка препарата из места введения и раздражение кожи (Beyea и Nicholl 1995).
Обработка кожи
Хотя известно, что очистка кожи салфеткой со спиртом до проведения парентеральных манипуляций снижает число бактерий, на практике имеются противоречия. Протирание кожи для подкожного введения инсулина предрасполагает к уплотнению кожи под действием алкоголя.
Ранее проведенные исследования позволяют предположить, что такое протирание не является необходимым, и что отсутствие подготовки кожи не приводит к инфекционным осложнениям (Dann 1969, Koivisto и Felig 1978).
Некоторые специалисты сейчас считают, что если пациент соблюдает чистоту, а медсестра четко выполняет все стандарты гигиены и асептику во время выполнения процедуры, то дезинфекция кожи при выполнении внутримышечной инъекции не является необходимой. Если практикуется дезинфекция кожи, то кожу нужно протирать не менее 30 секунд, потом давать ей высохнуть в течение еще 30 секунд, в противном случае вся процедура неэффективна (Simmonds 1983). Вдобавок, выполнение инъекции до высыхания кожи, не только увеличивается ее болезненность, но и в толщу тканей могут попасть еще живые бактерии с кожи (Springhouse Corporation 1993).
ВАЖНО (4):
Какие рекомендации по обработке кожи перед инъекциями существуют в вашем учреждении?
Уточните, какие рекомендации есть по проведению инъекций инсулина.
Соответствуют ли эти рекомендации данным исследований, приведенным в статье?
Как вы будете поступать?
ВАЖНО (5):
Представьте себе, что вы наблюдаете за студентом, который собирается выполнить свою первую инъекцию. Какие подсказки или советы вы будете использовать в этом случае, чтобы обучающийся правильно развивал навыки выполнения инъекций?
Оборудование
Иглы для внутримышечных инъекций должны быть такой длины, чтобы они достигли мышцы, и при этом не менее четверти иглы должны оставаться над кожей. Чаще всего для внутримышечных инъекций используются иглы калибра 21G (зеленые) или 23 (синие), длиной от 3 до 5 см. Если у пациента много жировой ткани, то для выполнения внутримышечных инъекций требуются более длинные иглы, чтобы они достигли мышцы. Cockshott et al (1982) обнаружили, что толщина подкожно-жировой клетчатки у женщин в ягодичной области может быть на 2.5 см больше, чем у мужчин, поэтому стандартная инъекционная игла 21 G длиной 5 см достигает большой ягодичной мышцы только у 5% женщин и 15% мужчин!
Beyea и Nicholl (1995) рекомендовали смену иглы при выполнении внутримышечной инъекции после набора препарата из ампулы или флакона, чтобы быть уверенными в том, что игла чистая, сухая и острая.
Если иглой уже прокалывали резиновую крышку флакона, то она тупится, и в этом случае инъекция будет более болезненной, так как кожу приходится прокалывать с большим усилием.
Размер шприца определяется объемом вводимого раствора. Для внутримышечного введения растворов в объеме менее 1 мл, применяются только шприцы малого объема, чтобы точно отмерить нужную дозу препарата (Beyea и Nicholl 1995). Для введения растворов объемом 5 мл и более, лучше разделить раствор на 2 шприца и вводить в разные участки (Springhouse Corporation 1993). Обратите внимание на наконечники шприцов — они имеют разное предназначение.
Перчатки и вспомогательные материалы
В некоторых учреждениях правила требуют использования перчаток и фартуков во время выполнения инъекций. Следует помнить, что перчатки защищают медицинскую сестру от выделений пациента, от развития лекарственной аллергии, но они не обеспечивают защиты от повреждений от игл.
Некоторые медицинские сестры жалуются, что в перчатках им работать неудобно, особенно если изначально они учились выполнять ту или иную манипуляцию без них. Если медицинская сестра работает без перчаток, то нужно проявлять осторожность, и следить за тем, чтобы на руки ничего не попало — ни лекарств, ни крови пациентов. Даже чистые иглы надо сразу же утилизировать, их ни в коем случае нельзя повторно закрывать колпачками, иглы сбрасывают только в специальные контейнеры. Помните, что иглы могут упасть из лотков для инъекций на кровать пациенту, что может привести к травмам как у пациентов, так и у персонала.
Для защиты спецодежды от брызгов крови или растворов для инъекций можно использовать чистые одноразовые фартуки, также это полезно в тех случаях, когда необходим особый санэпидрежим (для профилактики переноса микроорганизмов от одного больного к другому). Нужно аккуратно снимать фартук после процедуры, чтобы попавшие на него загрязнения не вступали в контакт с кожей.
ВАЖНО (6):
Составьте список из всех способов, которые помогают уменьшить болезненность инъекций. Сравните с Таблицей 1.
Как вы сможете использовать больше способов уменьшения болезненности инъекций в вашей практике?
Таблица 1. Двенадцать шагов к тому, чтобы сделать инъекции менее болезненными
| 1 | Подготовьте пациента, объясните ему сущность процедуры, так, чтобы он понял, что будет происходить, и четко выполнял все ваши инструкции |
| 2 | Поменяйте иглу после того, как вы набрали препарат из флакона или ампулы, и убедитесь, что она острая, чистая и достаточной длины |
| 3 | У взрослых и детей старше семи месяцев местом выбора для инъекций является передне-ягодичная область |
| 4 | Расположите пациента так, чтобы одна нога была слегка согнута — это уменьшает болезненность при инъекции |
| 5 | Если вы используете салфетки со спиртом, убедитесь, что до выполнения инъекции кожа полностью высохла. |
| 6 | Можно использовать лед или замораживающий спрей, чтобы обезболить кожу, особенно это важно для маленьких детей и пациентов, которые страдают фобией уколов. |
| 7 | Используйте Z-методику (Beyea и Nicholl 1995) |
| 8 | Меняйте стороны выполнения инъекций и отмечайте это в медицинской документации |
| 9 | Прокалывайте кожу аккуратно, под углом, близким к 90 градусам, чтобы предотвратить болезненность и смещение тканей |
| 10 | Аккуратно и медленно введите раствор, со скоростью 1 мл за 10 секунд, чтобы она распределилась в мышце |
| 11 | Перед тем, как убирать иглу, подождите 10 секунд, и вытаскивайте иглу под тем же углом, что и вводили |
| 12 | Не массируйте место инъекции после ее завершения, просто прижмите участок укола марлевой салфеткой |
Уменьшение боли
Пациенты очень часто боятся выполнения инъекций, поскольку предполагают, что это больно. Боль обычно возникает вследствие раздражения болевых рецепторов кожи, или рецепторов давления в мышце.
Torrance (1989b) привел список факторов, которые могут вызывать боль:
- Игла
- Химический состав раствора лекарственного препарата
- Методика выполнения инъекции
- Скорость введения препарата
- Объем раствора лекарственного препарата
В Таблице 1 перечислены способы уменьшения болезненности от введения препарата.
У пациентов может быть сильная боязнь уколов и игл, страх, беспокойство — все это значительно усиливает болезненность при инъекциях (Pollilio и Kiley 1997). Хорошая техника выполнения процедуры, адекватное информирование пациента и спокойная, уверенная медсестра — лучший путь к уменьшению болезненности манипуляции и уменьшению реакции больного. Можно также использовать методики модификации поведения, особенно в случае, когда пациенту предстоят длительные курсы лечения, а иногда приходится применять безыгольные системы (Pollilio и Kiley 1997).
Предполагается, что обезболивание кожи льдом или охлаждающими спреями до укола позволяет уменьшить боль (Springhouse Corporation 1993), хотя в настоящее время нет доказательств эффективности этой методики, полученных в исследованиях.
Медицинские сестры должны понимать, что пациенты могут даже переживать синкопальные состояния или обмороки после обычных инъекций, даже если в остальном они вполне здоровы. Нужно выяснить, было ли такое ранее, и желательно, чтобы рядом была кушетка, на которую больной может прилечь — это уменьшает риск травм. Чаще всего такие обмороки случаются у подростков и молодых мужчин.
ВАЖНО (7):
Оцените возможность возникновения осложнений, которые мы обсуждали.
Запишите, что вы можете сделать, чтобы их предотвратить.
Осложнения
Осложнения, которые развиваются в результате инфицирования, могут быть предупреждены строгим соблюдением мер асептики и тщательным мытьем рук. Стерильные абсцессы могут возникать в результате частых инъекций или плохого местного кровотока. Если место инъекции отечное или эта область тела парализована, то препарат будет плохо всасываться, и такие участки не стоит использовать для инъекций (Springhouse Corporation 1993).
Тщательный выбор места инъекции позволит избежать повреждения нерва, случайно внутривенной инъекции и последующей эмболии компонентами препарата (Beyea и Nicholl 1995). Систематическая смена места инъекции предупреждает такие осложнения, как инъекционная миопатия и липогипертрофия (Burden 1994). Подходящая длина иглы и использование для инъекций передне-ягодичной области позволяет ввести лекарственный препарат точно в мышцу, а не в подкожно-жировую клетчатку. Применение Z-методики уменьшает боль и окрашивание кожи, характерное для применения некоторых лекарственных препаратов (Beyea и Nicholl 1995).
Профессиональная ответственность
Если препарат введен парентерально, то «вернуть» его уже никак нельзя. Поэтому всегда надо проверять дозу, правильность назначения, и уточнять у пациента его фамилию, чтобы не перепутать назначения. Итак: нужное лекарство нужному пациенту, в нужной дозе, в нужное время, и нужным способом — это позволит избежать медицинских ошибок. Все препараты надо готовить исключительно по инструкции производителя, все медсестры должны знать, как действуют эти препараты, противопоказания к их применению и побочные действия. Медицинская сестра должна оценить, а можно ли вообще применять препарат у данного пациента в данное время (UKCC 1992).
Выводы
Безопасное выполнение инъекций — одна из основных функций медицинской сестры, оно требует знания анатомии и физиологии, фармакологии, психологии, навыков общения, и практического опыта.
Существуют исследования, которые доказывают эффективность методик выполнения инъекций для предупреждения осложнений, но до сих пор есть «белые пятна», которые нуждаются в дополнительных исследованиях. В данной статье акцент сделан на доказанных в исследованиях методиках, чтобы медицинские сестры могли включать данные процедуры в свою ежедневную практику.
Список литературы
Beyea SC, Nicholl LH (1995) Administration of medications via the intramuscular route: an integrative review of the literature and research-based protocol for the procedure. Applied Nursing Research. 5, 1, 23-33.
Burden M (1994) A practical guide to insulin injections. Nursing Standard. 8, 29, 25-29.
Campbell J (1995) Injections. Professional Nurse. 10, 7, 455-458.
Chaplin G et al (1985) How safe is the air bubble technique for IM injections? Not very say these experts. Nursing. 15, 9, 59.
Cockshott WP et al (1982) Intramuscular or intralipomatous injections. New England Journal of Medicine. 307, 6, 356-358.
Covington TP, Trattler MR (1997) Learn how to zero in on the safest site for an intramuscular injection. Nursing. January, 62-63.
Dann TC (1969) Routine skin preparation before injection. An unnecessary procedure. Lancet. ii, 96-98.
Katsma D, Smith G (1997) Analysis of needle path during intramuscular injection. Nursing Research. 46, 5, 288-292.
Keen MF (1986) Comparison of Intramuscular injection techniques to reduce site Koivisto VA, Felig P (1978) Is skin preparation necessary before insulin injection? Lancet. i, 1072-1073.
MacGabhann L (1998) A comparison of two injection techniques. Nursing Standard. 12, 37, 39-41.
Peragallo-Dittko V (1997) Rethinking subcutaneous injection technique. American Journal of Nursing. 97, 5, 71-72.
Polillio AM, Kiley J (1997) Does a needless injection system reduce anxiety in children receiving intramuscular injections? Pediatric Nursing. 23, 1, 46-49.
Quartermaine S, Taylor R (1995) A Comparative study of depot injection techniques. Nursing Times. 91, 30, 36-39.
Simmonds BP (1983) CDC guidelines for the prevention and control of nosocomial infections: guidelines for prevention of intravascular infections. American Journal of Infection Control. 11, 5, 183-189.
Springhouse Corporation (1993) Medication Administration and IV Therapy Manual. Second edition. Pennsylvania, Springhouse Corporation.
Stilwell B (1992) Skills Update. London, MacMillan Magazines.
Thow J, Home P (1990) Insulin injectiontechnique. British Medical Journal. 301, 7, July 3-4.
Torrance C (1989a) Intramuscular injection Part 2. Surgical Nurse. 2, 6, 24-27.
Torrance C (1989b) Intramuscular injection Part 1. Surgical Nurse. 2, 5, 6-10.
United Kingdom Central Council for Nursing, Midwifery and Health Visiting (1992) Standards for Administration of Medicine. London, UKCC.
Внутримышечная инъекция – это простая и широко известная методика введения лекарственных средств в человеческий организм, а конкретно в мышечные волокна. Знание и понимание техники выполнения манипуляций позволяет избежать нежелательных последствий. Неаккуратные действия могут повлечь за собой серьезные осложнения.
Знание техники проведения процедуры это обязательное условие для медицинского персонала. Однако каждый человек может столкнуться с ситуацией, когда уколы придется ставить самостоятельно. Только прежде чем перейти к практическим навыкам стоит изучить теоретические вопросы во избежание худшего.
Локации для инъекций
Подходящие зоны для в/м инъекций – это верхушка ягодичной мышцы или дельтовидное волокно. Некоторые пациенты делают себе уколы в широкую мышцу на бедре. При выборе ягодичной мышцы вся доля (правая или левая) делится на 4 одинаковые части. Для инъекций нужна крайняя верхняя четверть с внешней стороны. Это безопасная область, где не задеть крупный сосуд или нервный пучок. С бедром то же самое – передняя поверхность делится на 4 части и колоть нужно также в крайнюю четверть.
Оптимальный участок для уколов в плечо выбирается следующим образом. Визуально поделить руку, начиная с плеча и заканчивая локтем, на три равные зоны. Подходящее место – это центральный участок. Только делать уколы в плечо гораздо сложнее, нежели в ягодицу либо бедро. В особенности без посторонней помощи.
Если в/м уколы врачи назначают не в качестве единичной процедуры, а курсами, то для каждой инъекции необходимо выбирать отдельную точку, избегая локаций прошлого укола. Иначе может начаться воспаление или образуются уплотнения. Также рекомендуется расслабить мышцу до инъекции, так как иногда иголка ломается.
Правильное выполнение внутримышечных инъекций
Весь процесс можно разделить на несколько основных этапов. Вначале подготавливается необходимая оснастка – шприц, ампулы с лекарством, антисептические стерильные салфетки, шарики из ваты. Порошковые препараты предварительно разводятся. Дальнейшие шаги:
- Открывается ампула, путем отламывания верхушки.
- Шприц заполняется раствором. Главное избегать контакта иглы со стенками ампулы.
- Выбрать подходящую зону для инъекции. Участок дезинфицируется.
- Шприц с набранным лекарством обязательно освободить от воздуха. Для этого он поворачивается иглой кверху, затем поднимается поршень, пока с острия не начнут выделяться капли жидкости.
- Быстрым движением делается укол, и игла вводится в перпендикулярном направлении. Подача препарата должна быть неторопливой с равномерным сдавливанием поршня.
По завершении процесса иглу нужно также быстро достать, не меняя угла. К месту введения иголки стоит приложить стерильную салфетку или ватку.

Осложнения после в/м уколов
Только выполнение правильной техники внутримышечных инъекций уберегает от различных осложнений. Некоторые из них незначительные, тогда как другие болезненны для пациентов. Все зависит от конкретной ситуации:
- гематома
- инфильтрат
- поломка иглы
- абсцесс
Гематомы
Образование гематом объясняется повреждением сосуда либо препарат вводился с высокой скоростью. В целях профилактики следует использовать острые иглы и соблюдать правильную технику. К уже сформировавшей гематоме прикладывается спиртовой компресс. Для ускорения рассасывания врачи выписывают мази.
Инфильтрат
Болезненность, а также уплотнение в месте укола указывает на инфильтрат. Это прямое свидетельство, когда инъекция делается в одну и ту же точку, что является грубым нарушением. Во избежание осложнения стоит тщательнее выбирать места проколов, меняя их, держать под контролем температуру лекарств и правильно выполнять технику. При возникновении инфильтрата желательно приложить к поврежденному участку согревающий компресс. Нанесенная сетка из йода обеспечивает быстрое рассасывание уплотнения.
Поломка иглы
Иголка ломается по нескольким причинам. Это происходит вследствие сильного напряжения мышечного волокна, которое не может проткнуть острие. К этому еще приводит низкое качество материала либо погружение металлического наконечника до канюли. Глубина введения иглы не должна превышать 2/3 длины. Пациенту во время инъекции желательно находится в лежачем положении. Сломанная игла извлекается пинцетом, но при ее глубоком залегании нужно оперативное вмешательство.
Абсцесс
Нарушение правил обеззараживания приводит к развитию абсцесса. Среди признаков – болезненность, покраснения кожи, повышение температуры тела. Соблюдение элементарных правил асептики позволяет избежать развития гнойного воспаления. Если осложнение все же присутствует без оперативного вмешательства не обойтись.
В некоторых случаях от последствий после внутримышечных уколов не всегда получается справиться самостоятельно. В этом случае следует обязательно обратиться к медицинскому персоналу.
Как и любая другая медицинская процедура, укол (введение инъекции) требует ответственного подхода и чётких действий. При неправильном исполнении могут возникнуть как небольшие, так и самые серьёзные последствия у того, кому производится инъекция.
1. Итак, в первую очередь следует тщательно помыть руки любым мылом.
2. Подготовить необходимый материал: шприц нужной дозировки (как правило, 5 или 10 кубиков), две иглы (обычно в упаковке со шприцем, почему 2 – ниже), вата, небольшая ёмкость со спиртом, одноразовые перчатки, растворитель препарата, если он требуется.
3. Теперь проверяем целостность и пригодность всех предметов. Повреждение иглы может быть причиной инфекции, трудного введения с болями у пациента или того, что она попросту останется внутри мышцы, что грозит операцией с рассечением. Нарушение целостности шприца приводит к истечению лекарства, его расстерилизации. Запомните это слово, оно потребуется далее. Расстерилизация означает попадание вредных веществ или микроорганизмов на предмет при его контакте с другими предметами. Ампулы по той же причине должны быть в целости. Обязательно проверьте перчатки – это ваш барьер при контакте с кожей или кровью больного.
4. Проверяем срок годности шприца и лекарства. Внимательно читаем название препарата, чтобы ввести то, что собирались. Надеваем перчатки.
5. Теперь следует вскрыть шприц. Насадить иголку, не снимая колпачок.
6а. Если лекарство необходимо растворить, то открываем банку с нужной жидкостью (стоить иметь в виду, что на большинстве банок две крышки: та, которую нужно снять, она тонкая и резиновая, которую снимать не следует, а вставлять иглу прям через неё), снимаем колпачок с иглы, вводим в ёмкость так, чтобы игла была погружена в растворитель. Тянем поршень до нужной дозировки. Затем за корпус шприца извлекаем его из банки. Надеваем на иглу колпачок. Теперь нужно вскрыть ампулу. Стачиваем на отметке, которая находится на шейке ампулы небольшой слой. Затем, взяв ватку в правую руку, а в левую препарат (допустимо и наоборот, но нежелательно), резким движением от себя срываем головку ампулы, оставляя в левой руке её корпус. Снимаем колпачок со шприца, вводим некоторое количество растворителя в ампулу, а затем извлекаем полученный раствор обратно в шприц. Снимаем иглу, надев на неё колпачок.
6б. Если лекарство растворять не нужно, то вскрыв ампулу, извлекаем его шприцом и убираем иглу с колпачком. Вторая игла контактирует с другими предметами и не является стерильной. Такая игла может грозить воспалением с нагноением, для извлечения которого придётся делать операцию с рассечением. Поэтому лекарство будем вводить другой.
7. Теперь прикрепляем к шприцу другую иглу с колпачком. Надавливая на поршень, выводим воздух из шприца, направив его иглой вверх, пока не появится первая капля на игле. Просим пациента лечь на живот и спустить одежду до нужного уровня (до нижнего края ягодиц)
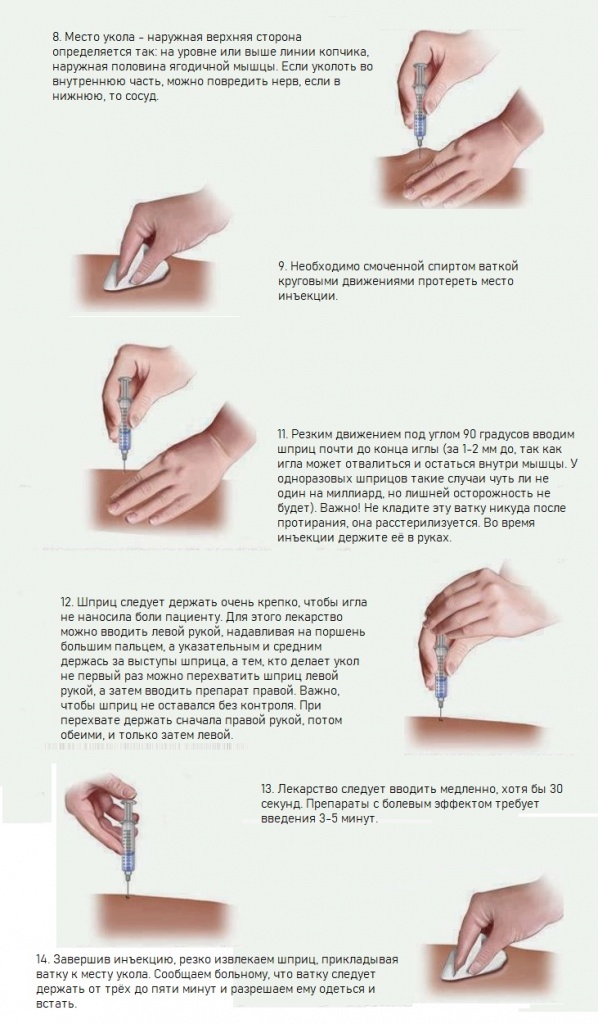 8. Место укола – наружная верхняя сторона определяется так: на уровне или выше линии копчика, наружная половина ягодичной мышцы. Если уколоть во внутреннюю часть, можно повредить нерв, если в нижнюю, то сосуд.
8. Место укола – наружная верхняя сторона определяется так: на уровне или выше линии копчика, наружная половина ягодичной мышцы. Если уколоть во внутреннюю часть, можно повредить нерв, если в нижнюю, то сосуд.
9. Необходимо смоченной спиртом ваткой круговыми движениями протереть место инъекции.
10. Теперь смачиваем ещё один кусочек ваты поменьше, берём в левую руку, а в правую (и наоборот для левшей) – шприц, предварительно сняв иглу. Иглой не касаться ничего, даже пальцев! Почему – описано выше.
11. Точечно, парой мазков протираем непосредственное место укола, затем резким движением под углом 90 градусов вводим шприц почти до конца иглы (за 1-2 мм до, так как игла может отвалиться и остаться внутри мышцы. У одноразовых шприцов такие случаи чуть ли не один на миллиард, но лишней осторожность не будет). Важно! Не кладите эту ватку никуда после протирания, она расстерилизуется. Во время инъекции держите её в руках.
12. Шприц следует держать очень крепко, чтобы игла не наносила боли пациенту. Для этого лекарство можно вводить левой рукой, надавливая на поршень большим пальцем, а указательным и средним держась за выступы шприца, а тем, кто делает укол не первый раз можно перехватить шприц левой рукой, а затем вводить препарат правой. Важно, чтобы шприц не оставался без контроля. При перехвате держать сначала правой рукой, потом обеими, и только затем левой.
13. Лекарство следует вводить медленно, хотя бы 30 секунд. Препараты с болевым эффектом требует введения 3-5 минут.
14. Завершив инъекцию, резко извлекаем шприц, прикладывая ватку к месту укола. Сообщаем больному, что ватку следует держать от трёх до пяти минут и разрешаем ему одеться и встать.
15. Насаживаем колпачок на шприц. Никогда не выбрасывайте иглы без колпачка. Дело в том, что работники и все люди, так или иначе имеющие контакт со свалками, могут наткнуться на иглу и заразиться сильной инфекцией, например гепатитом.
16. Потом вытаскиваем поршень из шприца, выбрасываем все одноразовые предметы, в том числе и перчатки. Моем руки.
Если делаете укол в первый раз, то строго следуйте инструкции. Ни в коем случае не нервничайте и не переживайте. Это трудно ровно до тех пор, пока не попробуете смело. Операция проста, почти не опасна, главное хорошо всё запомнить или иметь план при себе. Вводите шприц смело и уверенно, тогда будет легче и вам, и пациенту.
При частых или неправильных внутримышечных инъекциях (быстрое введение лекарства, например) может образовывать инфильтрат, так называемая шишка. Укол в такое место очень труден и болезнен для пациента. Во избежание такой ситуации можно чередовать ягодицы, каждую инъекцию проводить в полусантиметре от предыдущей.
