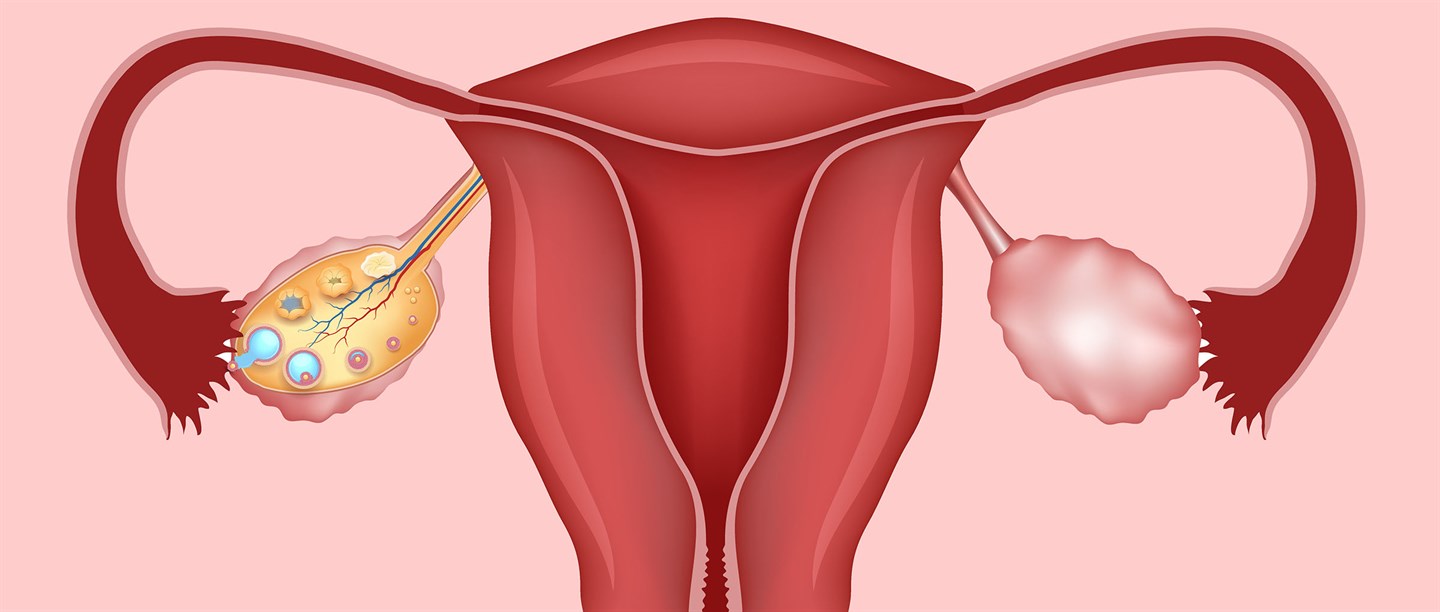
Ультразвуковое исследование – это доступный, комфортный и безопасный метод, который позволяет выявить болезнь еще до появления первых симптомов. Исследование проводится и при наличии жалоб, указывающих на сбой в работе того или иного органа. Нужно понимать, как проходит УЗИ яичников у женщин и что оно показывает, чтобы в полной мере осознавать всю ценность этой диагностической процедуры.
Содержание
- Когда лучше делать УЗИ яичников? Показания к ультразвуковой диагностике
- На какой день цикла можно делать УЗИ яичников?
- Как делают УЗИ яичников? Методы ультразвуковой диагностики
- Подготовка к проведению УЗИ яичников и матки
- Как проходит УЗИ яичников у женщин?
- Что видно при гинекологическом УЗИ?
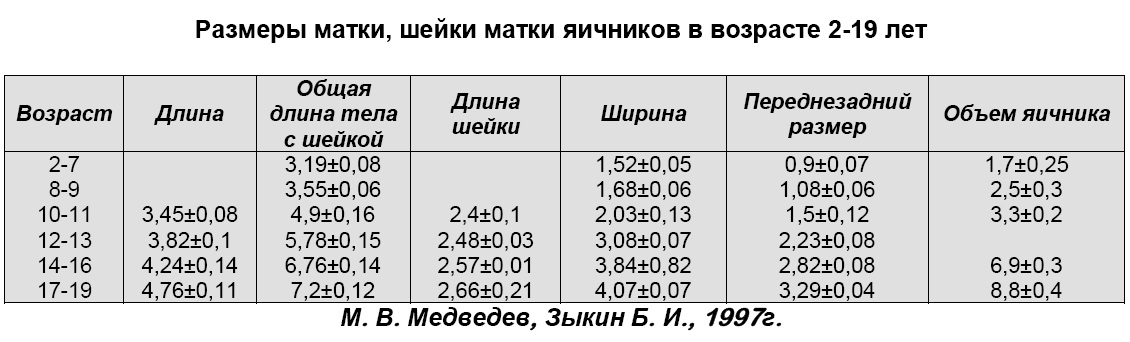
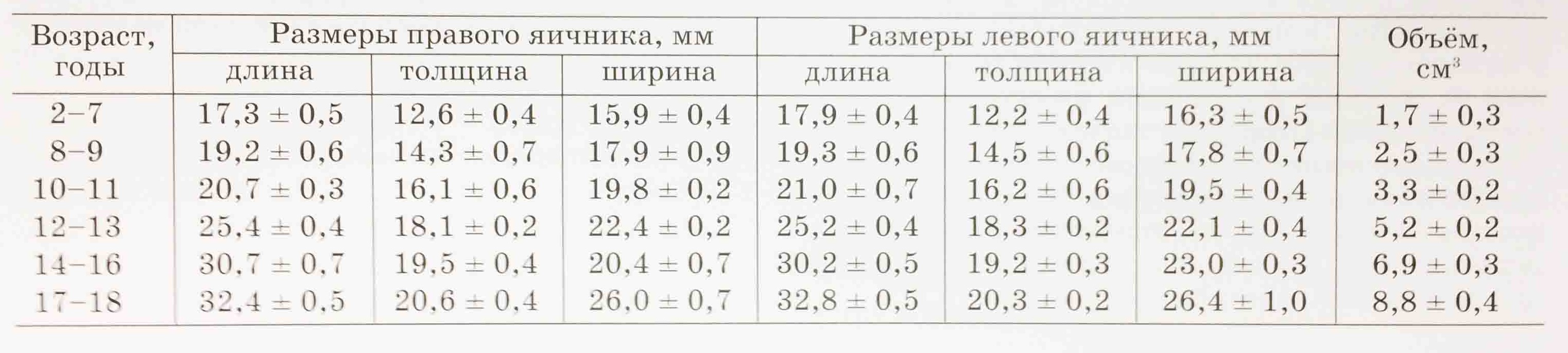
- Размеры яичников в норме у женщин по УЗИ
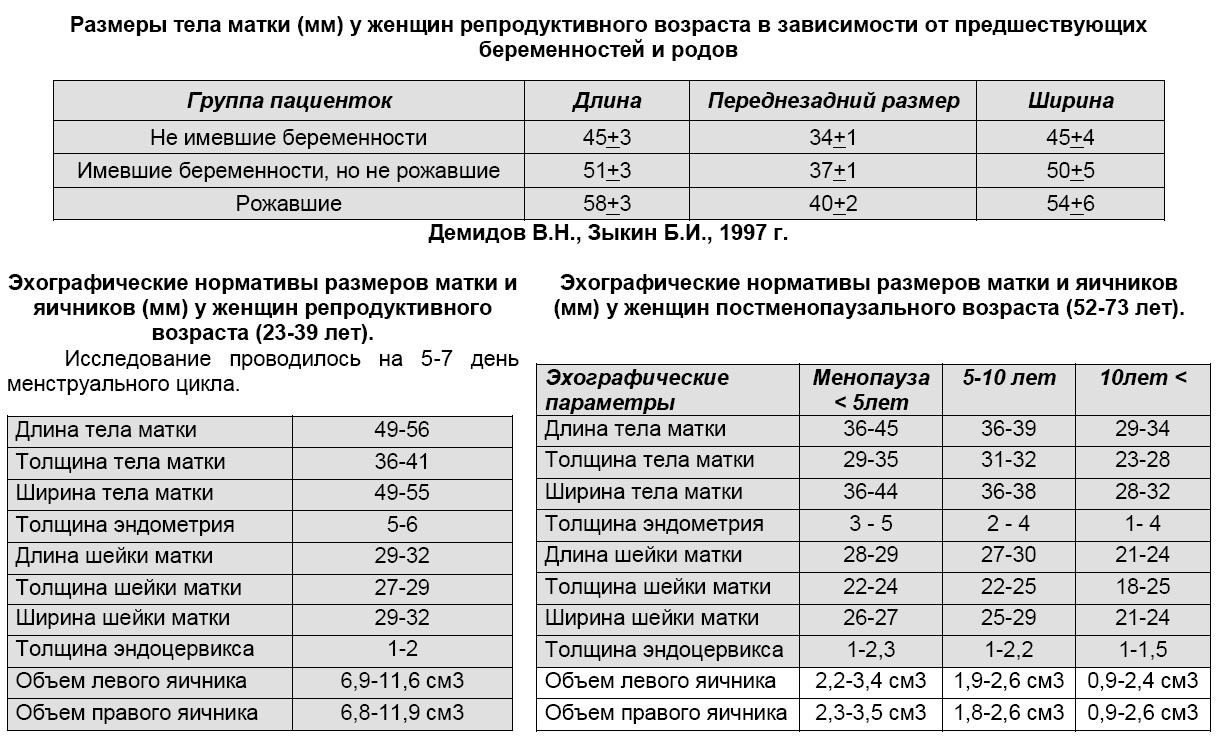
- Нормальные размеры яичников и матки в репродуктивном возрасте
- Нормальные размеры матки и яичников по УЗИ у нерожавшей женщины
- Нормальные размеры матки и яичников по УЗИ у рожавшей женщины
- Нормальные размеры матки и яичников по УЗИ у женщин в менопаузу
- Как посчитать объем яичника по УЗИ?
- Расшифровка УЗИ матки и яичников
Когда лучше делать УЗИ яичников? Показания к ультразвуковой диагностике
Ультразвуковое исследование яичникову женщин проводится в таких ситуациях:
- Нарушение менструального цикла: задержка месячных, укорочение или удлинение интервала между ежемесячными кровотечениями, изменение объема выделений, появление ациклических межменструальных выделений.
- Боль внизу живота различного характера.
- Появление патологических выделений из влагалища (в том числе кровянистых).
- Подготовка к зачатию ребенка: контроль овуляции.
- Бесплодие – невозможность зачать ребенка в течение года регулярной половой жизни без использования любых контрацептивов.
- Невынашивание беременности: самопроизвольные выкидыши на любом сроке.
УЗИ в гинекологии делают и в профилактических целях, когда женщину ничего не беспокоит. Рекомендуется проходить УЗ-сканирование один раз в год.
Важно знать: УЗИ яичников, шейки матки и матки – это все ультразвуковое исследование органов таза. Врач не смотрит отдельно один орган – он оценивает их состояние в совокупности и выясняет полную картину заболевания.
Уже не помню, когда была в последний раз
27.26%
Каждые 2-3 месяца или чаще
8.96%
Проголосовало: 124832
На какой день цикла можно делать УЗИ яичников?
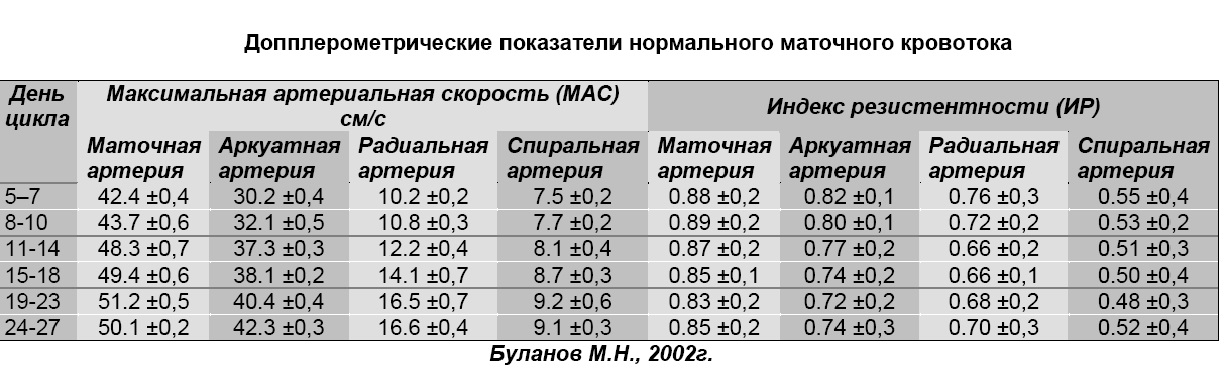
В репродуктивном возрасте, когда яичники функционируют и идут менструации,плановое УЗИ органов таза лучше делать на 5-7-й день цикла. В этот период эндометрий истончен, и ничто не мешает врачу оценить состояние матки и придатков. По особым показаниям исследование может быть проведено в другой удобный день. Например, для оценки роста фолликулов УЗИ выполняется на 8-12-й день цикла и повторяется каждые 2 дня до получения нужного результата.
Экстренное ультразвуковое сканирование органов таза проводится при появлении таких жалоб:
- Сильные боли внизу живота.
- Кровянистые выделения из половых путей.
- Появление гнойных выделений.
- Повышение температуры тела.
В этих ситуациях УЗИ можно сделать в любой удобный день. До наступления менархе (первой в жизни девушки менструации) и после менопаузы (последней менструации) время проведения исследования также не имеет значения.
Как делают УЗИ яичников? Методы ультразвуковой диагностики
В гинекологии возможны три варианта:
- Трансвагинальное УЗИ. Датчик вводится во влагалище. Это самый точный метод диагностики патологии яичников, поскольку расстояние до органов таза сокращается. Выполняется на ранних сроках беременности. Не проводится у девственниц.
- Трансабдоминальное УЗИ. Датчик располагается на передней брюшной стенке. Такой метод не позволяет выявить мелкие структуры: маточную или внематочную беременность очень ранних сроков, небольшие кисты и опухоли яичников и других органов таза. Выполняется у женщин любого возраста.
- Трансректальное УЗИ. Датчик вводится в прямую кишку. По информативности сравним с трансвагинальной методикой. Применяется у девственниц.
Врач акушер – гинеколог, кандидат медицинских наук.
Задать вопрос
Выбор метода определяется показаниями для обследования, репродуктивным статусом женщины и техническими возможностями клиники.
Подготовка к проведению УЗИ яичников и матки
Перед проведением трансвагинального УЗИ необходимо:
- Исключить из рациона пищу, усиливающую газообразование в кишечнике.
- Не есть за 2 часа до процедуры.
- Принять гигиенический душ перед посещением врача.
- Опорожнить мочевой пузырь непосредственно перед началом процедуры.
Подготовка к трансабдоминальному УЗИ включает употребление большого объема жидкости – 1 литр негазированной воды за час до исследования. Мочиться до полного завершения процедуры нельзя. Такая подготовка позволяет наполнить мочевой пузырь. Полный орган смещает петли кишечника, и органы таза хорошо просматриваются. При пустом мочевом пузыре яичники могут не визуализироваться.
Трансректальное УЗИ выполняется после очистительной клизмы накануне процедуры. Рекомендуется также придерживаться диеты с исключением газообразующей пищи в течение 3 дней до исследования.
Как проходит УЗИ яичников у женщин?
УЗИ матки и яичников проводится в специально оборудованном кабинете. Женщина располагается на кушетке, подстелив чистую простынь или пеленку. При трансабдоминальном исследовании достаточно обнажить нижнюю часть живота. Доктор смажет кожу женщины специальным гелем для улучшения проводимости сигналов, после чего будет водить датчиком по животу в нужном направлении. Процедура совершенно безболезненная, но отмечается появление неприятного потягивания над лоном при проведении датчика. Такие ощущения связаны с переполненным мочевым пузырем, и их нужно просто переждать.
При проведении трансвагинального УЗИ женщина полностью раздевается до пояса и ложится на кушетку на спину, согнув и разведя ноги в коленях. Врач надевает на датчик презерватив, смазывает его гелем и вводит во влагалище. Процедура неприятная, но безболезненная. Нерожавшие женщины отмечают появление определенного дискомфорта при введении датчика. Рожавшие женщины обычно никаких жалоб не предъявляют.
Трансректальное УЗИ проходит в положении на боку с согнутыми коленями. Перед диагностикой необходимо раздеться до пояса. Доктор вводит датчик, облаченный в презерватив и смазанный гелем, в прямую кишку. Процедура весьма неприятная, но ее придется перетерпеть. Порой только трансректальным датчиком можно увидеть некоторые патологические процессы органов таза.
Что видно при гинекологическом УЗИ?
УЗИ яичников позволяет выявить различную патологию:
- Ановуляция как вероятная причина бесплодия.
- Объемные образования гонад: кисты и опухоли.
- Воспалительные заболевания придатков матки.
- Внематочная беременность.
- Аномалии развития придатков.
Проведенной ультразвуковое сканирование помогает найти причину патологического процесса и подобрать оптимальное лечение.
При гинекологическом УЗИ также можно выявить заболевания матки и фаллопиевых труб. Активно применяется методика в диагностике различных состояний при беременности.
Подскажите, на какой день менструального цикла делают УЗИ матки и яичников? Врач посоветовал пройти обследование, но в направлении дата не указана.
УЗИ матки и яичника по умолчанию делается на 5-7-й день цикла, если доктор не дал иных указаний.
Размеры яичников в норме у женщин по УЗИ
Расшифровка УЗИ проводится врачом-гинекологом с учетом возраста женщины.
Нормальные размеры яичников и матки в репродуктивном возрасте
Интерпретация результатов обследования начинается с оценки размеров матки. В норме у женщин репродуктивного возраста определяются такие параметры:
- Длина – 5-8 см.
- Ширина – 4-6 см.
- Передне-задний размер – 3-4 см.
Допускается незначительное отклонение нормальных размеров матки в любую сторону до 1-1,5 см.
В норме матка находится по средней линии таза, может быть отклонена в антефлексио (вперед) или ретрофлесио (назад). Оба эти варианта допустимы, значение имеет лишь угол наклона. При сильном загибе возможно развитие осложнений, связанных с зачатием и вынашиванием плода.
Яичники на УЗИ выглядят как овоидные образования, расположенные по бокам от матки. В первую фазу цикла видно 5-12 фолликулов в строме органа. Ближе к моменту овуляции врач может разглядеть созревающие фолликулы и выделить среди них доминантный – носитель яйцеклетки.
Размеры яичников в норме:
- Длина – 2,5-3,5 см.
- Ширина – 2-3 см.
- Передне-задний размер – 1,7-2,2 см.
Ближе к середине цикла и овуляции яичники несколько увеличиваются в размерах за счет роста доминантного фолликула. Этот фолликул достигает величины 1,5-3 см. После завершения овуляции яичники уменьшаются, в строме выявляется желтое тело – временная железа, секретирующая прогестерон. В конце цикла желтое тело регрессирует. Если железа осталась, стоит думать о наступлении беременности.
Нормальные размеры матки и яичников по УЗИ у нерожавшей женщины
Матка нерожавших женщин остается в пределах общепринятой нормы. Длина органа около 5-8 см, ширина – до 6 см, толщина – около 3,5 см. Уменьшение этих показателей может говорить о врожденной гипоплазии матки. Превышение указанной нормы до родов встречается при гиперпластических процессах и воспалительных изменениях.
Толщина эндометрия (слизистого слоя матки) при менструации составляет 10-15 мм, но далее в первую фазу цикла не превышает 5 мм. Во вторую фазу происходит постепенное нарастание эндометрия до 10 мм.
Размеры яичников у нерожавших женщин соответствуют норме: 3*2,5*2 см.
Нормальные размеры матки и яичников по УЗИ у рожавшей женщины
Матка рожавших женщин несколько увеличена в размерах:
- Длина – 6-9 см.
- Ширина – 5-7 см.
- Передне-задний размер – 4-5,5 см.
Размеры эндометрия и яичников не отличаются от таковых у нерожавших женщин.
Нормальные размеры матки и яичников по УЗИ у женщин в менопаузу
В климактерическом периоде идет некоторое уменьшение матки в размерах:
- Длина – 4-7 см.
- Ширина – 3-5 см.
- Передне-задний размер – 2-3 см.
При менопаузе толщина эндометрия не должна превышать 5 мм.
Размеры яичников при климаксе уменьшаются:
- Длина – 2 -3 см.
- Ширина – 1,5-2,5 см.
- Передне-задний размер – 1,5-2 см.
Врач акушер – гинеколог, кандидат медицинских наук.
Задать вопрос
Фолликулы и желтое тело в менопаузу не определяются.
Как посчитать объем яичника по УЗИ?
Объем яичников в норме составляет 3-9 куб. см. Посчитать объем органа можно по формуле:
Объем яичников = длина × ширина × толщина × 0,532
Определение объема гонад имеет значение в диагностике СПКЯ, оофорита, эндометриоза, кист, опухолей и другой патологии. Рост показателя говорит о том, что размеры органа увеличены, и нужно искать причину такого состояния.
Расшифровка УЗИ матки и яичников
По УЗИ можно выявить такие отклонения:
- Кисты яичника: фолликулярная, лютеиновая, дермоидная, параоварильная, серозная. На УЗИ киста яичника видна как округлое гипоэхогенное или анэхогенное образование, однокамерное или многокамерное, без включений (за исключением зрелой тератомы). При кисте размеры придатка обычно увеличены.
- Доброкачественные опухоли. Определяются как округлые гипоэхогенные образования различной структуры.
- Рак яичников. По УЗИ карцинома видна как многокамерное округлое образование с неровным контуром и толстыми стенками. Внутри выявляются множественные включения.
- Поликистоз яичников. В пользу СПКЯ говорит определение большого количества мелких кист-фолликулов диаметром до 10 мм и числом не менее 10 в строме органа.
- Оофорит. На фоне воспалительного процесса яичники увеличиваютсяв размерах, приобретают нечеткие контуры. Эхоструктура органа может быть неоднородной. На фоне хронического процесса выявляются кальцинаты.
Бывает так, что на УЗИ яичник не просматривается. Такое возможно в следующих ситуациях:
- Врожденное отсутствие одного яичника. Даже если один придаток не определяется, проблем при зачатии и вынашивании ребенка обычно не возникает. Парный яичник полностью обеспечивает необходимую выработку гормонов.
- Состояние после удаления яичника. На месте органа формируется соединительнотканный тяж.
- Гипоплазия яичника. Орган не лоцируется из-за выраженного уменьшения размеров. Такое случается во время климакса или на фоне преждевременного истощения яичников.
- Смещение гонад при наличии опухолей матки или других органов таза.
Яичник может быть не видно в том случае, если перед исследованием женщина не соблюдала диету, не провела очистительную клизму или не наполнила мочевой пузырь для трансабдоминального УЗИ. В этом случае орган не визуализируется за петлями кишечника.
Последние полгода не могу понять, что со мной происходит. Месячные всегда шли нормально, в срок, длились по 5 дней. В последнее время менструация приходит с задержкой на несколько дней, выделения скудные, длятся едва ли 3 дня. Сделала УЗИ. Врач сказал, что патологии матки нет, а вот яичники на УЗИ не визуализируются. Что это значит?
Если яичники на УЗИ не видны, и операция по их удалению не проводилась, стоит думать о гипоплазии органа. При этом яичники уменьшаются в размерах и при ультразвуковом сканировании не определяются. Такой симптом может говорить о раннем климаксе или патологии эндокринных органов. Нужно пройти обследование у гинеколога, чтобы найти причину этого состояния.

С другой стороны, в некоторых случаях встречаются женщины, у которых и в 25 лет отмечается наличие “некачественных” яйцеклеток, нуждающиеся даже в донорских яйцеклетках.
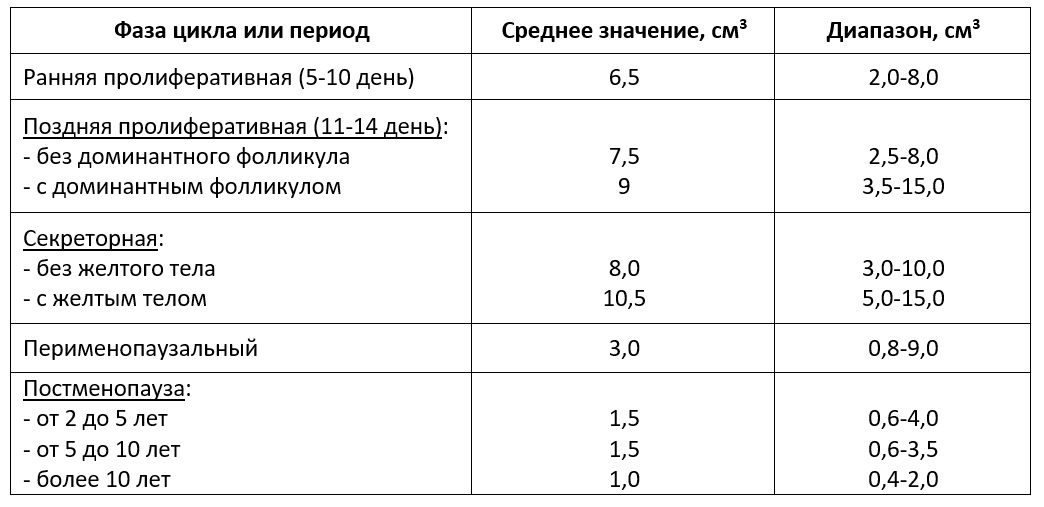
Эти крайние примеры, однако, вполне существующие, привели к необходимости того, что стало нужным каким-то образом оценивать количество и качество яйцеклеток у женщин различных возрастных групп. Именно с этой целью и было введено понятие «овариальный резерв», поскольку возникла необходимость оценивать репродуктивный возраст женщины, не как абсолютное число лет со дня ее рождения, а как ее реальную существующую способность к беременности.
Овариальный резерв – это количество яйцеклеток у женщин в данный момент времени, которые могут быть использованы для оплодотворения.
Но как их посчитать, они же находятся в яичниках? С это целью предложен ряд функциональных тестов, о которых Вы немного сможете узнать в этом разделе.
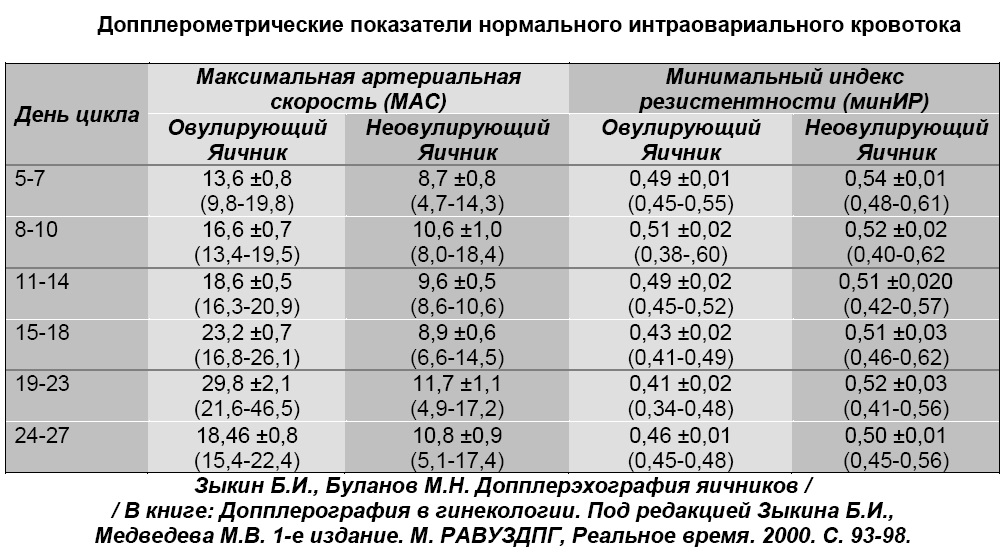
Подсчет количества антральных фолликулов

Дело в том, что количество антральных фолликулов имеет прямое соотношение с количеством примордиальных фолликулов, видимых только при микроскопическом исследовании, находящихся в яичниках. Каждый примордиальный фолликул содержит предшественник яйцеклетки, который в будущем может ею стать.
Таким образом, подсчет антральных фолликулов, видимых при ультразвуковом исследовании, заменяет микроскопическое исследование яичников для точной оценки количества предшественников яйцеклеток.
Подсчет антральных фолликулов при ультразвуковом исследовании – простой и доступный метод для оценки овариального резерва.
На рисунке 1 слева изображен яичник (обведен синим), в котором произведен подсчет антральных фолликулов в начале менструального цикла (отмечены красным). В данной проекции яичника видно 16 таких фолликулов.
Какие же количество антральных фолликулов является «хорошим»?
По ряду исследований зарубежных авторов выявлена следующая закономерность:
|
Количество антральных фолликулов |
Ожидаемый ответ на стимуляцию овуляции и эффективность методик ВРТ |
|
Менее 4 |
Очень низкое количество. Бедный или отсутствие ответа на стимуляцию. Серьезно следует рассмотреть вопрос о включении в программу ЭКО. Очень низкая вероятность наступления беременности. |
|
4-7 |
Низкое количество. Возможен незначительный ответ на стимуляцию. Преимущественно использование очень высоких доз ФСГ для стимуляции. Неудачные попытки. |
|
8-10 |
Несколько сниженное количество. Большое количество неудачных попыток. |
|
11-14 |
Нормальное (но среднее) количество. Ответ на стимуляцию сниженный, но, как правило, достаточный. Группа с благоприятным прогнозом для наступления беременности. |
|
15-26 |
Нормальное хорошее количество. Отличная реакция на стимуляцию овуляции. Предпочтительно использование невысоких доз ФСГ. Наилучшая эффективность. |
|
Более 26 |
Высокое количество, характерное для синдрома поликистозных яичников. Необходимо использование низких доз, в связи с риском синдрома гиперстимуляции. В некоторых случаях яйцеклетки низкого качества, что снижает вероятность беременности. |
Содержание фолликулостимулирующего гормона (ФСГ) на 2-3 день менструального цикла.
Этот показатель также является важным маркером состояния овариального резерва.
По отечественным данным выделяют следующие границы концентраций:
- 3-8 МЕ/л – норма, предполагается хороший ответ на стимуляцию;
- 8-10 МЕ/л – ответ может колебаться от нормального до умеренно сниженного;
- 10-12 МЕ/л – низкий овариальный резерв, сниженный ответ на стимуляцию;
- 12-17 МЕ/л – плохой ответ на стимуляцию и низкая частота наступления беременности;
- Больше 17 МЕ/л – очень плохой ответ на стимуляцию.
Вычисление объема яичника
Формула для расчета объема яичника следующая:
Объем яичника = 0,532 х длина х ширина х толщина.
Что могут сказать данные об объеме яичника? Если у женщины объем яичника менее 8 см?, то предполагается низкий овариальный резерв, если более 12 см? – высокий овариальный резерв.
Содержание антимюллерова гормона (АМГ) и ингибина В.
Наиболее информативным является тест, который позволяет определять содержание антимюллерова гормона. У женщин выработка этого гормона осуществляется в гранулезных клетках и достигает максимума в преантральных и антральныхх фолликулах 4 мм в диаметре.
В фолликулах большего размера, а также в фолликулах более 8 мм в диаметре, секреция этого вещества отсутствует.
На рисунке 2 схематично представлены действия АМГ в яичнике:
Схематично изображен рост фолликулов. Показано, что антимюллеров гормон продуцируется первичными и преантральными фолликулами и имеет преимущественно 2 типа воздействия на яичник: 1 – подавляет первичные стадии роста фолликулов, 2- подавляет ФСГ-зависимый рост и селекцию преантральных и небольших антральных фолликулов.
На основании ряда исследований установлено, что содержание АМГ в сыворотке крови напрямую связано с содержанием антральных фолликулов, то есть на основании данных анализа можно проводить оценку состояния овариального резерва. Показано также, что, чем ниже содержание этого гормона в крови, тем хуже ответ яичников на проводимую стимуляцию овуляции.
Интересен тот факт, что антимюллеров гормон может быть использован не только для оценки состоянии овариального резерва, но также и для оценки патофизиологического состояния яичников, например, для подтверждения наличия поликистоза яичников, поскольку при этом заболевании увеличен пул именно антральных фолликулов небольшого размера. Этот показатель может не только являться маркером наличия заболевания, но также и критерием, который позволит оценивать тяжесть нарушений при поликистозе яичников.
Исследование содержания антимюллерова гормона можно проводить в любой день цикла, поскольку его содержание в течение цикла практически не изменяется. По данным других ученых, исследование содержания антимюллерова гормона лучше проводить на 3-5 день цикла. Эти данные могут быть использованы при подготовке к проведению ВРТ с целью объективной оценки состояния яичников, а также выбора правильного протокола стимуляции.
На основании оценки ряда вышеперечисленных показателей можно сделать заключение о состоянии овариального резерва женщины:
Низкий овариальный резерв предполагается, если:
- возраст пациентки превышает 35 лет;
- уровень ФСГ на 2-3 д.м.ц. более 10МЕ/л;
- число антральных фолликулов менее 10 мм в диаметре на 2-3 д.м.ц. менее 5 в каждом яичнике;
- объем яичника менее 8 см³;
- низкое содержание антимюллерова гормона.
Высокий овариальный резерв предполагается, если:
- возраст пациентки менее 35 лет;
- уровень ФСГ на 2-3 д.м.ц. менее 8МЕ/л;
- число антральных фолликулов менее 10 мм. в диаметре на 2-3 д.м.ц. более 10 в каждом яичнике;
- объем яичника более 12 см³;
- высокое содержание антимюллерова гормона.
Далее:
» Лапароскопия и ЭКО
См. также:
- Протоколы стимуляции овуляции — какими они бывают и какие средства используются.
- Пошаговые действия — что будет происходить, когда вы обратитесь в клинику за помощью в зачатии.
- Стоимость программ ЭКО в наших клиниках.
Услуги по лечению бесплодия в клинике «Я здорова!»
- Консультация д.м.н., профессора акушера-гинеколога
- Консультация к.м.н. репродуктолога
- Оценка фертильности супружеской пары и диагностика факторов бесплодия
- Консультация д.м.н. урологом-андрологом
- Обследование супруга и составление «паспорта фертильности» в соответствии с международными стандартами
- Экспертное УЗИ органов малого таза с допплерометрией
- Проверка проходимости маточных труб (ультрасоногистерография, гистеросальпингография)
- Вспомогательные репродуктивные технологии (искусственная инсеминация, ЭКО, ИКСИ, ПИКСИ)
Пошаговые действия по диагностике бесплодия
Пошаговые действия по программе ЭКО
Нормальная эхоанатомия органов женского малого таза.
При ультразвуковом исследовании органов женского малого таза используется два основных доступа: трансвагинальный и трансабдоминальный, но возможно и трансректальное исследование. Трансвагинальное (чрезвлагалищное) исследование производится у пациенток живущих половой жизнью и не имеющих противопоказаний к использованию данного доступа. Трансабдоминальное исследование проводится через переднюю брюшную стенку конвексным датчиком при наполненном мочевом пузыре (100-300 мл) у пациенток не живших половой жизнью, либо при невозможности выполнения исследования вагинальным доступом. При высоко квалифицированном (экспертном) исследовании используются оба датчика. Разновидностью трансвагинального исследования является транслабиальный доступ при котором трансвагинальный (эндокавитальный, микроконвексный) датчик устанавливается в предверие влагалища. Транслабиальный доступ позволяет оценить влагалище, уретру, прямую кишку.
Ультразвуковое исследование нормальной матки включает оценку следующих параметров:
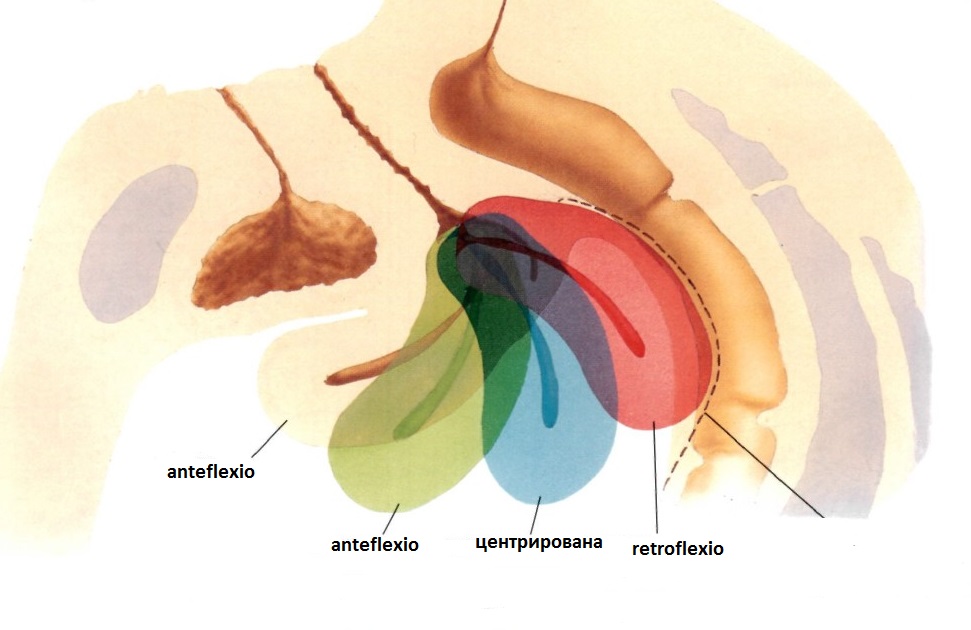
1. Расположение – оценивается применительно к сагиттальной и фронтальной плоскостям сканирования. В сагиттальной плоскости сканирования различают положения матки:
– anteflexio – между полостью матки и цервикальным каналом в сагиттальной плоскости имеется угол менее 180 градусов направленный к мочевому пузырю
– retroflexio – между полостью матки и цервикальным каналом в сагиттальной плоскости имеется угол менее 180 градусов направленный к прямой кишке
– центрирована – цервикальный канал прямолинейно продолжается в полость матки (фактически угол равен 180 градусов – то есть прямая линия).
Во фронтальной плоскости определяют: срединное положение матки, отклонение вправо или влево.
Рис. Варианты расположения матки в сагиттальной плоскости сканирования
 |
| Клип. Anteflexio. Anteflexio.avi | Клип. Retroflexio. Retroflexio.avi |
Однако, в ряде случаев, матка может изменять свое положение в зависимости от расположения датчика в малом тазу.
Различают 3 основных анатомических варианта расположения трансвагинального датчика:
- В переднем своде
- В заднем своде,
- Прижат к шейке матки в области наружнего зева.
Помимо этого трансвагинальное сканирование возможно из положения в боковом своде, средней трети и предверия влагалища.
|
Клип. Изменение положение матки в зависимости от расположения и компрессии датчика. Сканирование производится только в одной (сагиттальной) проекции. Изменение расположения происходит от retroflexio до anteflexio и обратно с промежуточным состоянием в центрированном расположении. анте-ретро.avi |
2. Форма – бывет разнообразной (грушевидной, шаровидной, неправильной, однорогой, седловидной, двурогой, в форме тяжа). Нормальной формой матки считается грушевидная и седловидная. Однако следует различать седловидную матку и седловидную полость матки.
грушевидная – обычная форма матки;
шаровидная – матка с увеличенным передне-задним размером (толщиной), что приводит к приблизительному равному значению всех трех размеров матки;
седловидная – матка с дефектом наружнего контура матки в виде визуализируемой срединной выемки в области дна;
двурогая – аномалия развития матки, при которой каждый из рогов имеет цилиндрическую (однорогую) форму;
однорогая – разновидность двурогой матки, при которой один из рогов гипоплазирован или аплазирован. У однорогой матки ширина матки одинаковая на всем протяжении, без расширения в дне. Фактически форма органа цилиндрическая;
неправильная – деформированная матка (обычно за счет субсерозных и интерстициально-субсерозных миоматозных узлов);
в форме тяжа – аплазия матки.
|
Клип. Седловидная полость матки. Седловидная матка.avi |
3. Размеры матки – при обычном стандартном ультразвуковом исследовании производят замеры тела матки в двух плоскостях сагиттальной и фронтальной (или горизонтальной). В срединной сагиттальной плоскости замеряют длину тела матки (от внутреннего зева, вдоль полости матки, до наружного контура дна матки) и передне-задний размер матки – толщину тела матки (от наружного контура передней стенки матки до наружного контура задней стенки матки на уровне средней трети тела матки. В горизонтальной плоскости выводят поперечный срез на уровне верхней трети тела матки, с одновременной визуализацией маточных углов и измеряют ширину тела матки от наружного контура ребра матки с одной стороны до противоположного контура с другой.
4. Объем матки – расчетный параметр расчитываемый по специальной формуле с использованием трех стандартных размеров тела матки. Нормальный объем матки составляет от 20 до 100 см3.
Расчет объема матки может выполняться двумя методами:
1. По формуле Стрижакова-Давыдова:
V = (L+W+H)3 : 60,79
где V – объем матки, L – длина, W – ширина, Н – передне-задний размер, 60,79 – постоянный коэффициент.
2. По формуле: V=АхВхСх0,5
где V – объем матки, А – длина, В – передне-задний размер, С – ширина, 0,5 – постоянный коэффициент.
|
Клип. Измерение матки и яичников. Трансабдоминальное сканирование. 2020-07-30_09-27-44_192130+.avi |
5. Состояние миометрия. В норме миометрий визуализируется как гипо или изоэхогенная структура с мелко или среднезернистой неоднородностью.
В некоторых случаях удается визуально дифференцировать мышечные слои миометрия (надсосудистый, сосудистый, подсосудистый). Границей между надсосудистым и сосудистым слоями миометрия являются аркуатные вены. Сосудистый слой миометрия (циркуляторный) является наиболее развитым мышечным слоем. Надсосудистый и подсосудистый слои (продольные) менее развиты, их толщина составляет 4-6 мм.
При ряде диффузных изменений миометрия (внутренний эндометриоз, фиброматоз, миометрит) удается отчетливо визуализировать слои миометрия.
|
Клип. Визуализация слоистости миометрия на фоне диффузной формы внутреннего эндометриоза. 2020-03-31_10-07-27_178080+.avi |
|
Клип. Визуализация слоистости миометрия. слои миометрия+.avi |
|
Клип. Визуализация слоистости миометрия. слои миометрия11+.avi |
|
Клип. Визуализация слоистости миометрия. слои+.avi |
Помимо анатомической оценки строения миометрия немаловажно уметь оценивать сократительную активность миометрия. Оценка включает в себя определение выраженности сократительной активности, а также тип сократительной деятельности.
Наибольшую сократительную активность миометрий проявляет во время месячных и в периовуляторный период.
По типу сокращений можно выделить:
Перистальтический тип – за счет последовательного сокращения циркуляторной мускулатуры. В периовуляторном периоде преобладают сокращения от внутреннего зева к дну, во время фазы десквамации – от дна к внутреннему зеву.
Спастический тип – за счет сокращения мышечных пучков с продольным расположением волокон. Спастический тип можно разделить на два подтипа:
а) симметричный – миометрий передней и задней стенки сокращен в равной степени, форма полости матки прямая каплеобразная, длина и ширина матки уменьшаются, матка принимает более округлую форму, эндометрий в результате гофрации преобретает дополнительное значение толщины. По мере расслабления миометрия значение толшины эндометрия уменьшается.
б) асимметричный – тонус миометрия передней и задней стенки различен – что приводит к асимметрии толщины передней и задней стенок матки, а также к изменению формы полости матки на изогнутую (серповидную)
Смешанный тип – сочетает в себе сокращения продольных и поперечных мышечных волокон.
Атонический тип – отсутствие сократительной активности миометрия. От симметричного спастического отличается отсутствием разницы толщины эндометрия в разные моменты ультразвукового исследования.
|
Клип. Сократимость миометрия. сократимость~1+.avi |
|
Клип. Сократимость миометрия (тот же клип с ускорением видео в 6 раз). сократимость~112+.avi |
|
Клип. Сократимость миометрия с ускорением видео в 6 раз. сократимость 2+~1.avi |
|
Клип. Сократимость миометрия с ускорением видео в 6 раз. 2018-08-23_16-48-00_678074+1.avi |
|
Клип. Сократительная активность матки в периовуляторный период. сократимость+.avi |
|
Клип. Сократительная активность матки в периовуляторный период. 2018-11-27_09-14-42_124428_…. |
|
Клип. Перемещение жидкостного компонента в полости матки на фоне сократительной активности миометрия. Конец фазы десквамации/фаза начальной пролиферации. 018-08-24_12-00-55_678110_…. |
|
Клип. Та же пациентка. Ускорение видео клипа в 6 раз. 2018-08-24_12-00-55_678110_ |
|
Клип. Сократительная активность миометрия в постовуляторный период. Видео ускорено в 6 раз. 2018-11-25_10-02-30_124371_…. |
|
Клип. Сократительная активность миометрия у пациентки 68 лет на фоне диффузной формы гиперплазии эндометрия. Видео ускорено в 6 раз. 2021-10-04_10-34-26_278364+.avi |
|
Клип. Сократительная активность миометрия. НМЦ, 47-й день м.ц. Видео ускорено в 6 раз. 2021-07-22_11-50-23_268348+.avi |
|
Клип. Сократительная активность миометрия двурогой матки в предовуляторном периоде. 2019-12-10_09-08-12_163983+.avi |
|
Клип. Та же пациентка. Сократительная активность миометрия двурогой матки в предовуляторном периоде. Видео ускорено в 6 раз. 2019-12-10_09-08-12_163983_… |
|
Клип. Двурогая матки. Различне толщины эндометрия в рогах в зависимости от расположения стороны овуляторности. 2020-01-10_11-32-04_166834+.avi |
Сократительная активность мышечных элементов помимо тела матки наблюдается в шейке матки, а также в маточных трубах. Волна перистальтического сокращения возникает во влагалищной части шейки матки, переходит на тело матки, а затем распространяется на маточные трубы, либо направленность перистальтической волны противоположна – от маточной трубы через тело матки к шейке.
|
Клип. Сократительная активность шейки матки. Уменьшение размеров тела матки в сравнении с шейкой матки. Менопауза 5 лет. См. следующий клип. 2018-08-04_11-21-38_117516_ |
|
Клип. Та же пациентка. Сократительная активность шейки матки с ускорением видео в 6 раз. См. следующий клип. 2018-08-04_11-21-38_117516_ |
|
Клип. Та же пациентка. Сократительная активность шейки матки. См. следующий клип. 2018-08-04_12-22-25_117516_ |
|
Клип. Та же пациентка. Сократительная активность шейки матки с ускорением видео в 6 раз. 2018-08-04_12-22-25_117516_…. |
|
Клип. Уменьшение размеров тела матки в сравнении с шейкой матки. Менопауза 1 год. 2021-07-26_09-22-59_268334++.avi |
|
Клип. Сократитальная активность маточной трубы. 2022-05-24_12-42-54_297631+ |
|
Клип. Сократитальная активность маточной трубы. См. следующий клип. 2019-02-12_14-17-37_682673_…. |
|
Клип. Та же пациентка. Сократительная активность маточной трубы с ускорением видео в 6 раз. 2019-02-12_14-17-37_682673_ |
|
Клип. Сократитальная активность маточной трубы. См. следующий клип. 2019-02-24_11-23-02_131670_…. |
|
Клип. Та же пациентка. Сократительная активность маточной трубы с ускорением видео в 6 раз. 2019-02-24_11-23-02_131670_…. |
|
Клип. Сократительная активность маточной трубы с ускорением видео в 6 раз. 2019-05-15_11-47-07_686829_…. |
|
Клип. Сократительная активность фимбриального отдела маточной трубы. См. следующий клип. 2019-05-18_12-18-55_140221_ |
|
Клип. Та же пациентка. Сократительная активность фимбриального отдела маточной трубы с ускорением видео в 6 раз. 2019-05-18_12-18-55_140221_…. |
|
Клип. Сократительная активность маточной трубы с наличием жидкостного внутрипросветного содержимого. Видео ускорено в 6 раз. 2019-10-21_13-56-47_160938+.avi |
6. Состояние эндометрия – производится количественная и качественная оценка. Количественная оценка заключается в измерении толщины эндометрия и сопоставление полученного результата с нормативным значением применительно к дню менструального цикла. Качественная оценка включает в себя определение степени зрелости эндометрия с учетом дня менструального цикла и выявление патологических изменений (хр. эндометрит, гиперпластический процесс и др.).
Толщина эндометрия измеряется в срединной сагиттальной плоскости сканирования на уровне верхней или средней трети полости матки (замер производится от базального слоя эндометрия одной стенки до базального слоя противоположной стенки) вдоль передне-заднего размера матки в месте его наибольшей толщины.
При измерении совокупной толщины листков эндометрия (толщины эндометрия) обращают внимание на симметричность их толщины.
В норме толщина переднего и заднего листков эндометрия одинаковая. Однако при ряде состояний патологии эндометрия возможна различная толщина листков эндометрия.
|
Клип. Различной толщины листки эндометрия. толщина листков+.avi |
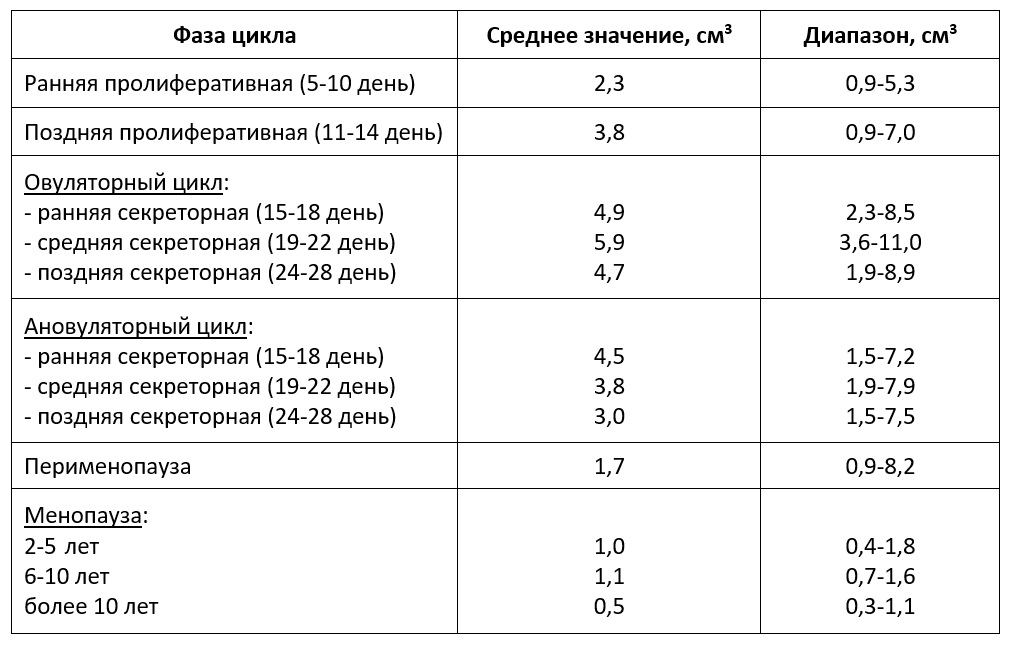
Перспективным методом более точной количественной оценки эндометрия считается расчет объема эндометрия, который может быть рассчитан двумя методами:
- по формуле: V = AхВхСх0,523, где V – объем эндометрия, А – длина полости, В – ширина полости, С – толщина полости, указанные в сантиметрах; 0,523 – постоянный коэффициент.
- в режиме 3D путем обведения контура эндометрия с шагом не более 9 градусов.
Измерение объема эндометрия с помощью 3D реконструкции свидетельствует о том, что эти результаты составляют около 75% от вычисленного по формуле линейных размеров в трех взаимно перпендикулярных плоскостях (Озерская И.А., 2013).
| Табл. Показатели объема эндометрия (5, 50, 95-й процентиль, Озерская И.А. 2013) |
 |
Помимо толщины оценивается функциональное состояние эндометрия, изменяющееся в зависимости от дня менструального цикла. Выделяют 4 основных типа эхографической визуализации состояния эндометрия, соответствующих физиологическим процессам в течении менструального цикла.
Табл. Оценка состояния эндометрия по шкале Grade.
Grade 0 – срединная структура матки представлена линейным М-эхо повышенной эхогенности – фактически визуализируются сомкнутые листки базальных слоев передней и задней стенки матки.
Grade I – линия смыкания листков эндометрия и базальные слои эндометрия визуализируются в виде линейных эхопозитивных сигналов. Между линией смыкания листков эндометрия и базальным слоем визуализируется гипоэхогенный сигнал, который соответствует пролиферирующему функциональному слою эндометрия.
Grade II – повышение эхогенности эндометрия предлежащего к базальному слою.
Grade III – весь пласт эндометрия представлен сигналом повышенной эхогенности, без дифференциации на слои.
|
Клип. 5-ти слойная структура эндометрия. 5 слойн энд++.avi |
Накануне месячных (за 1-2-3 дня до начала десквамации) в структуре эндометрия на границе базального и функционального слоев эндометрия начинает визуализироваться тонкий гипоэхогенный слой параллельный базальному.
|
Клип. Эндометрий за 2 дня до начала месячных. 2020-10-17_12-23-36_199518+.avi |
|
Клип. Переполненные секретом железы эндометрия. Лактация. Структурные изменения яичников по типу чрезмерно развитого фолликулярного аппарата. Толщина эндометрия 18 мм. 2020-08-11_12-06-53_192578+.avi |
|
Клип. Расширенная железа эндометрия (дифференцировать с пролабирующей в полость матки эндометриоидной гетеротопией). 2020-12-02_14-00-00_204950+.avi |
|
Озерская И.А. “Эхография в гинекологии”. Издательский дом Видар-М, 2013, С-43. |
|
Клип. Измерение толщины М-эхо, эндометрия, просвета полости матки. 2019-07-22_18-38-45_150881_ |
|
Клип. Измерение М-эхо, толщины просвета полости матки. 2019-06-21_20-37-11_145956_ |
|
Клип. Расширение полости матки за счет гетерогенного содержимого повышенной эхогенности, иммитирующее слоистость эндометрия. 2019-03-20_16-35-14_685163_ |
|
Клип. Отсутствие визуализации типичной картины базального слоя эндометрия. базальный слой+.avi |
|
Клип. Фиброзные изменения базального слоя на отграниченном участке. базальный+.avi |
|
Клип. Фиброзные изменения базального слоя на отграниченном участке. 2019-10-11_15-39-32_690746+.avi |
|
Клип. Визуализация желез эндометрия (маточных желез) за счет перенаполнения секретом при задержке mensis. 2020-04-30_16-52-40_179879+.avi |
Кровоснабжение матки.
На современных ультразвуковых сканерах в режиме ЦДК возможна визуализация сосудистого русла на протяжении от маточных артерии и вены до уровня спиралевидных артерий.
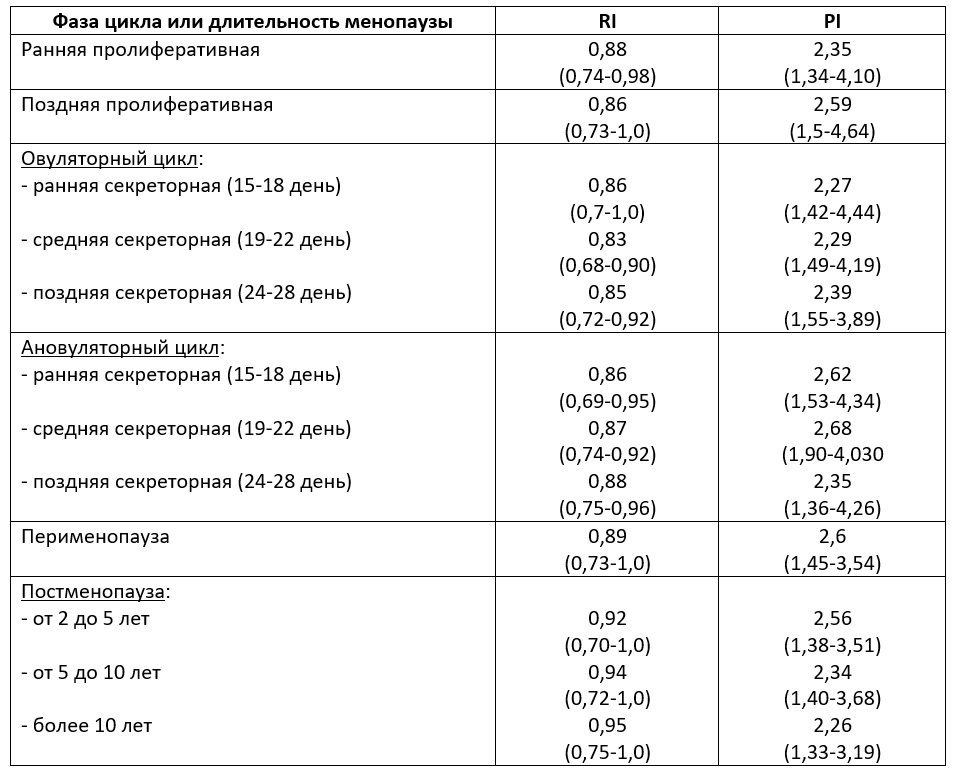
В связи с извитым ходом сосудов кровоснабжающих матку и придатки не всегда имеется возможность соблюсти угол инсонации, в связи с чем для оценки гемодинамического состояния органов малого таза применяются уголнезависимые индексы. Наиболее часто при оценке органов женского малого таза используются индекс резистентности (RI) и пульсационный индекс (PI).
Индекс резистентности (RI) расчитывается по формуле:
RI = (Vmax – Vmin) : Vmax,
где Vmax – максимальная артериальная скорость, Vmin – минимальная (конечно-диастолическая) скорость.
Пульсационный индекс (PI) рассчитывается по формуле:
PI = (Vmax – Vmin) : TAMX,
где Vmax – максимальная артериальная скорость, Vmin – минимальная (конечно-диастолическая) скорость, TAMX – усредненная по времени максимальная скорость кровотока.
В практической деятельности RI используется чаще, чем PI – поскольку измерение PI более времязатратно в виду необходимости обводки допплеровского спектра.
|
Клип. Визуализация анастамозов конечных ветвей маточных артерий в области дна матки. 2021-09-24_12-32-10_276016+.avi |
|
Клип. Оценка кровотока в маточных артериях. Режим автотрассировки. 2019-11-12_16-02-41_691611+.avi |
|
Клип. Измерение RI в маточных артериях. Режим ручной трассировки. 2019-11-08_16-50-33_691507+.avi |
|
Клип. Анатомическая извитость маточной артерии и вены. 2020-07-07_09-09-19_189002+.avi |
|
Клип. Анатомическая извитость маточной артерии. 2020-06-03_14-55-25_696455+.avi |
Перспективным методом исследования маточного кровотока считается оценка объемного кровотока (Vvol). Объемный кровоток показывет количество протекающей по сосуду крови за единицу времени и рассчитыватся по формуле:
Vvol = Vmean x S,
где Vvol – объемная скорость кровотока; Vmean – уредненная по времени средняя скорость кровотока; S – площадь сосуда.
Площадь сосуда рассчитывается по формуле:
S = πd2 : 4,
где π – постоянный коэффициент, равный 3,14, d – диаметр артерии. Подставив значение площади сосуда (S) в формулу расчета объемного кровотока и преобразовав численные значение формула преобретает следующий вид:
Vvol = Vmean x d2 x 0,785
Единицей измерения Vvol является мл/сек.
Используя значения суммы объемного кровотока в обеих маточных артериях и значение объема матки можно рассчиталь индекс артериальной перфузии матки (ИАП), отражающий количество поступающей крови в одну секунду в 1 см3 тела матки.
ИАП = (VvolМАправая + VvolМАлевая) : Vматки
где VvolМАправая – объемный кровоток правой маточной артерии; VvolМАлевая – объемный кровоток левой маточной артерии; Vматки – объем матки.
Ультразвуковые сканеры с режимом 4D позволяют оценивать следующие дополнительные параметры кровотока:
VI – индекс васкуляризации, характеризующий процентное отношение цветовых локусов в определенном объеме ткани (отражает процентное содержание сосудистых элементов в интересующем объеме ткани);
FI – индекс кровотока (или интенсивности кровотока), показывающий количество цветовых локусов, перемещающихся в сосудах (количество клеток крови, транспортируемых в момент исследования, т.е. интенсивность кровотока);
VFI – васкуляризационно-потоковый индекс, являющийся показателем перфузии.
Артериальное кровоснабжение матки:
Внутренняя подвздошная артерия – крупный артериальный ствол проходящий в полости малого таза. Внутренние подвздошные артерии и вена располагаются сзади и медиальнее яичника. ВПА дифференцируется по характеру спектрального кровотока, в котором отсутствует ретроградный кровоток в ранней диастолической (протодиастолической) фазе, в отличие от наружной подвздошной артерии, для которой характерен ретроградный кровоток в протодиастолическую фазу. Длина ВПА составляет 3-10 см (обsчно до 5 см), а нормальный диаметр 4-6 мм.
Маточная артерия – одна из 9 ветвей внутренней подвздошной артерии, принимающая в себя 20% объема кровотока внутренней подвздошной артерии. Артерия расположена в широкой связке матки и достигает перешейка матки.
Маточные артерии визуализируются по боковым поверхностям перешейка матки – их диаметр в репродуктивном возрасте составляет до 3 мм, однако в периовуляторный период и в раннюю лютеиновую фазу диаметр артерии может увеличиваться до 4 мм. Достигнув боковой поверхности матки маточная артерия отдает нисходящую ветвь (к шейке и передне-боковым стенкам влагалища) и восходящую (к телу матки). Восходящая ветвь проходящая по ребру матки между листками широкой связки, отдает дихотомические ветви к передней и задней стенкам матки, формируя аркуатные артерии. Основной ствол поднимается по краям тела матки к трубным углам, имея при этом извитой ход. В постменопаузальном возрасте диаметр маточных артерий уменьшается до 2-2,5 мм.
Спектр артериальной кривой скорости кровотока маточной артерии имеет острый систолический пик и конечно-диастолическую скорость. В пролиферативной фазе более чем у 90% женщин определяется глубокая дикротическая (протодиастолическая) выемка, которая может достигать нулевой (базовой) линии. В секреторной фазе протодиастолическая выемка выражена гораздо меньше вплоть до полного исчезновения.
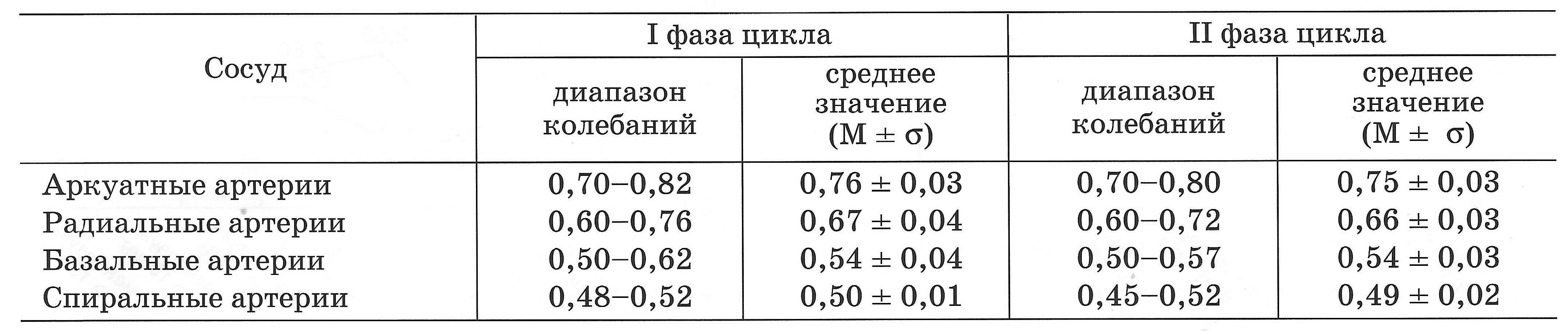
Аркуатные артерии – являются ориентиром границы между надсосудистым и сосудистым слоями миометрия, поскольку залегают между ними. Ход аркуатных артерий параллелен наружному контуру матки.
Радиальные артерии – отходят от аркуатных, и залегают в толще сосудистого слоя миометрия. Радиальные артерии отходят от аркуатных под углом 90 градусов и прободая сосудистый слой эндометрия достигают базального слоя эндометрия где отдав веточку базальной артерии продолжаются в эндометрий в виде спиралевидной артерии. По отношению к наружнему контуру тела матки радиальные артерии расположены перпендикулярно.
Базальные артерии – отходят перепендикулярно от радиальных артерии и залегают под базальным слоем эндометрия, имея соответственно паралельный базальному слою ход.
Спиралевидные артерии – являются концевой ветвью радиальных артерий.
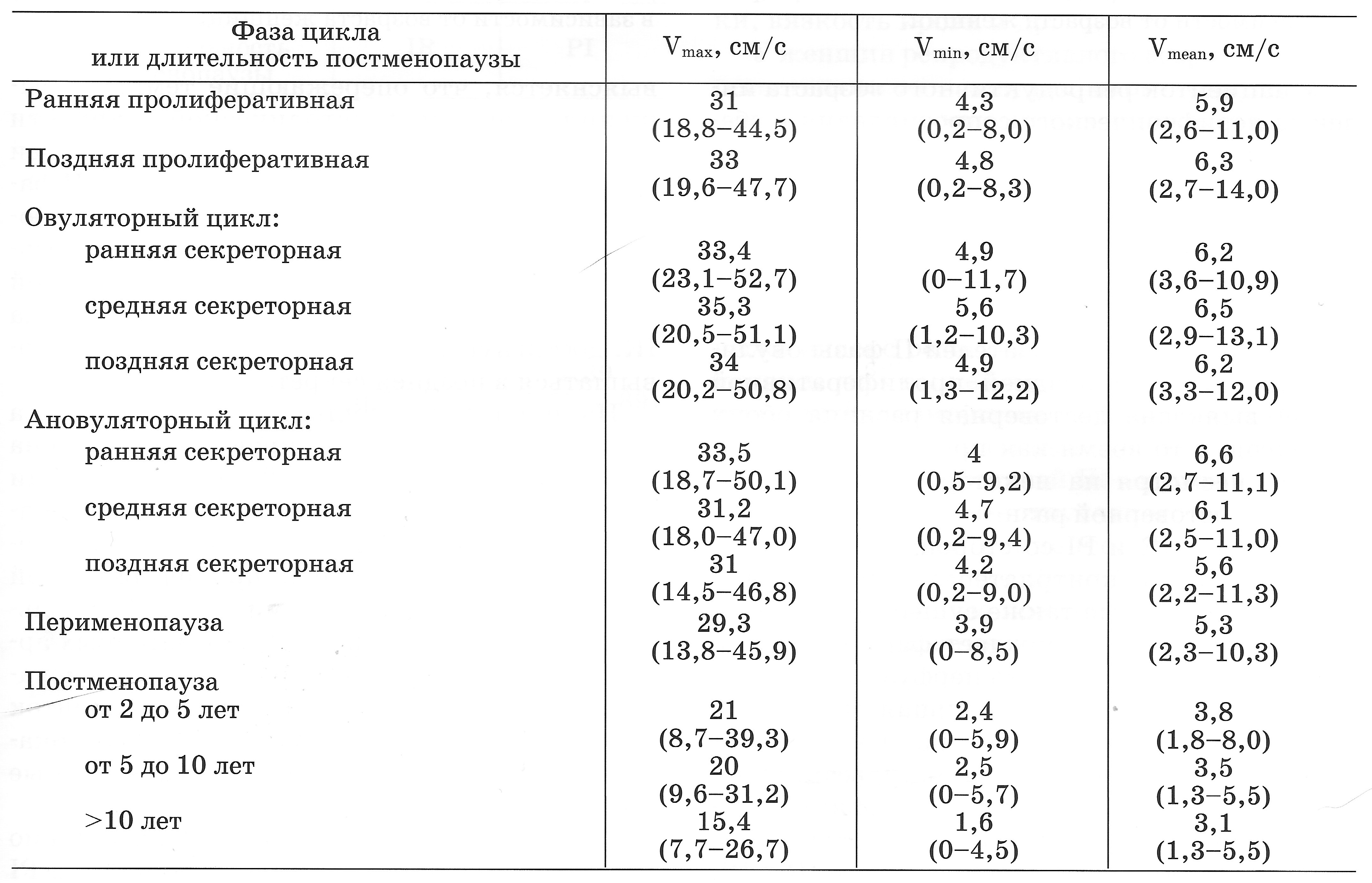
| Табл. Показатели максимальной (Vmax), минимальной (Vmin) и средней (Vmean) артериальной скорости в маточных артериях (50-й процентиль), (Озерская И.А. 2013). |
 |
| Табл. Показатели RI и PI в маточных артериях (Озерская И.А. 2013). |
 |
| Табл. Показатели RI в артериях матки у женщин репродуктивного возраста (Озерская И.А. 2013). |
 |
 |
 |
|
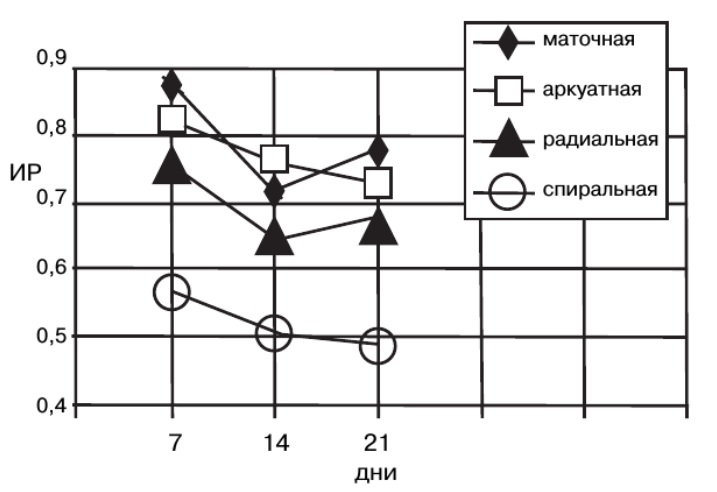
Рис. Динамика изменений показателей индекса периферического сопротивления (RI) в сосудах матки в течение овуляторного менструального цикла. |
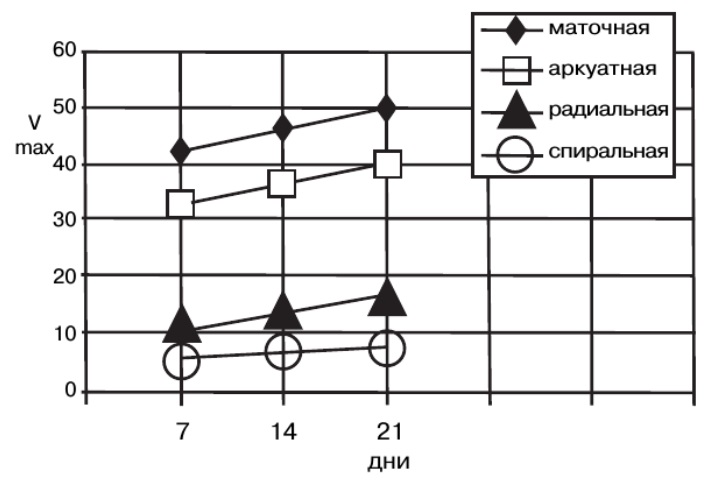
Рис. Динамика изменений показателей пиковой систолической скорости кровотока (Vmax) в сосудах матки в течение овуляторного менструального цикла. |
| Табл. Показатели скорости кровотока в венах тела матки (Озерская И.А. 2013). |
 |
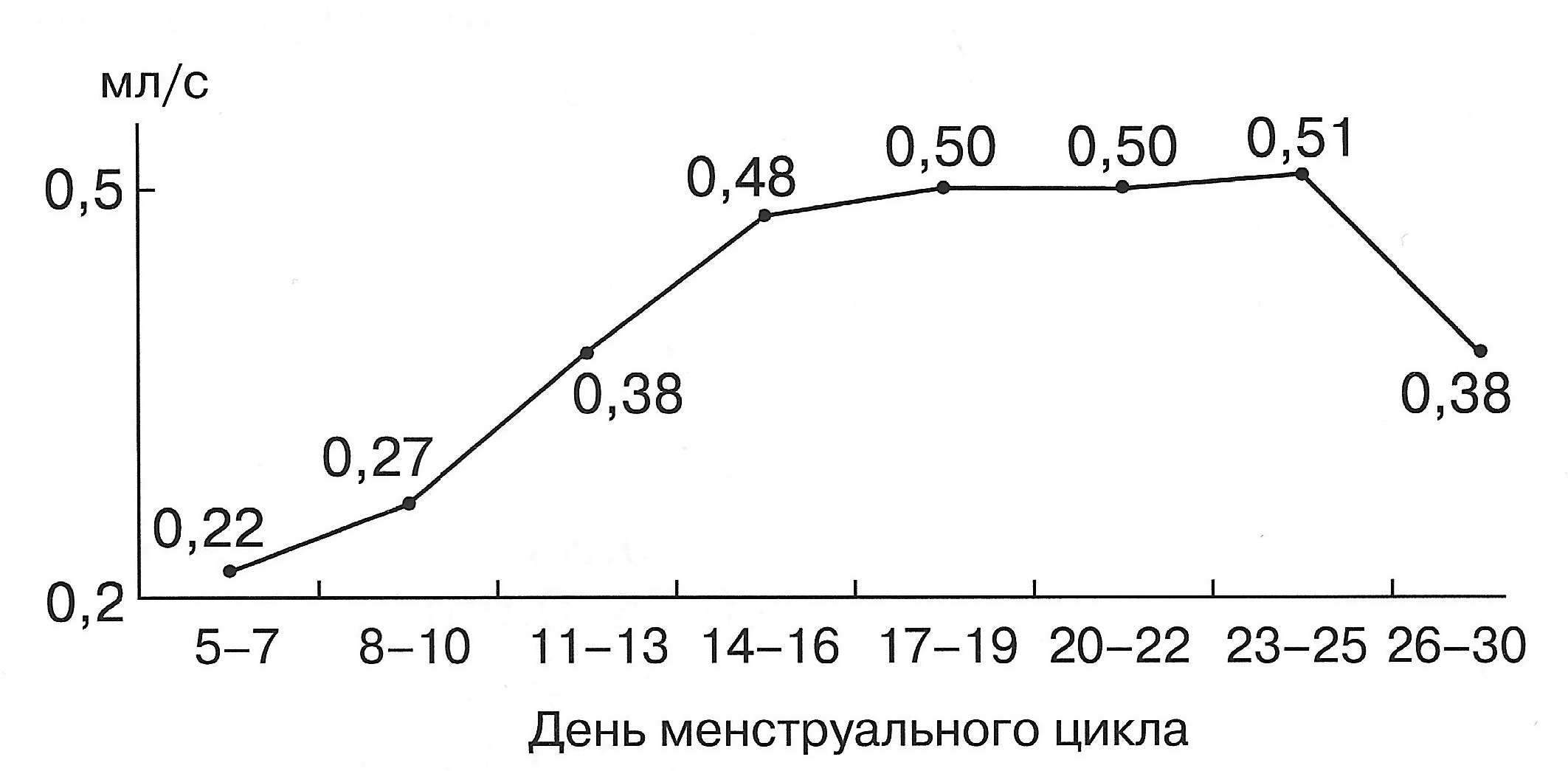
| Диаграмма. Динамика объемного кровотока (Vvol) маточных артерий в зависимости от дня менструального цикла (Озерская И.А. 2013). |
 |
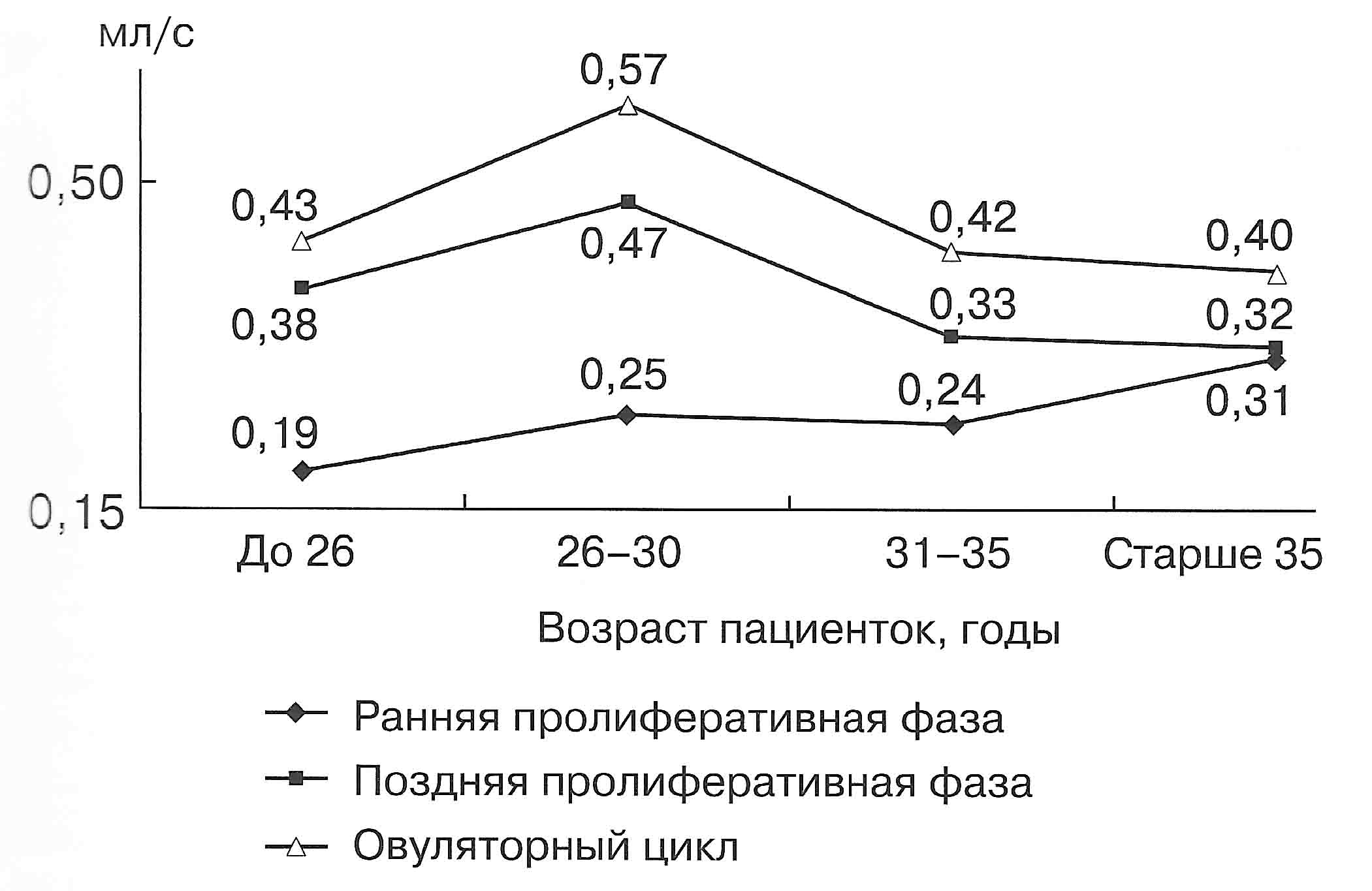
| Диаграмма. Динамика объемного кровотока (Vvol) маточных артерий в зависимости от возраста женщин (Озерская И.А. 2013). |
 |
| Табл. Показатели объемного кровотока (Vvol) и ИАП матки (50-й процентиль, min и max) (Озерская И.А. 2013). |
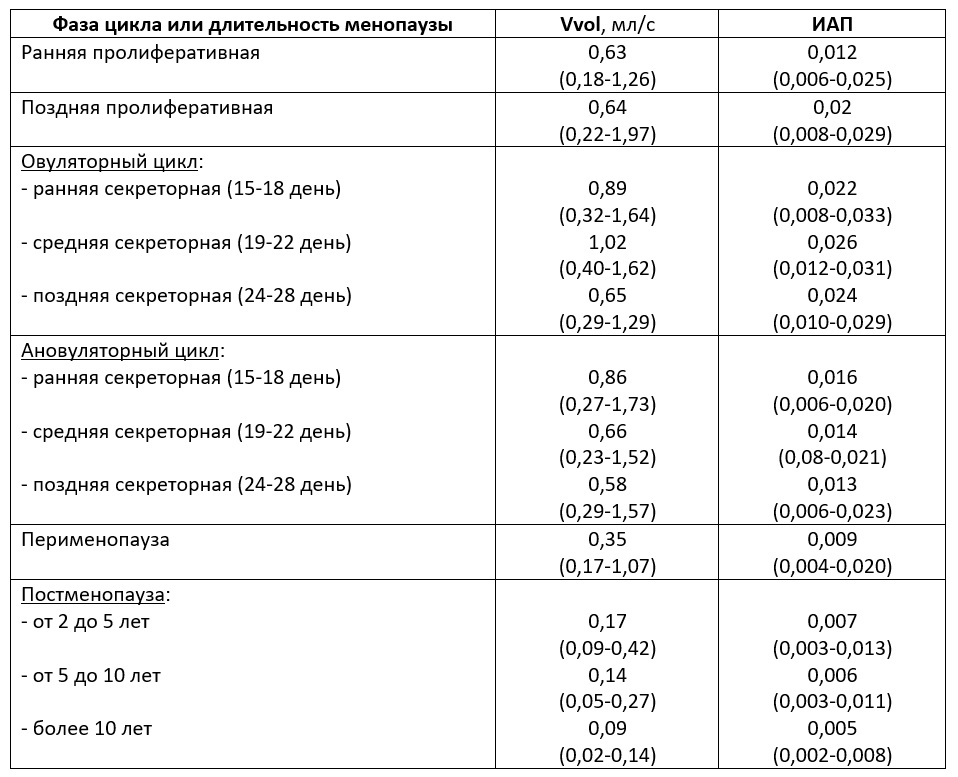 |
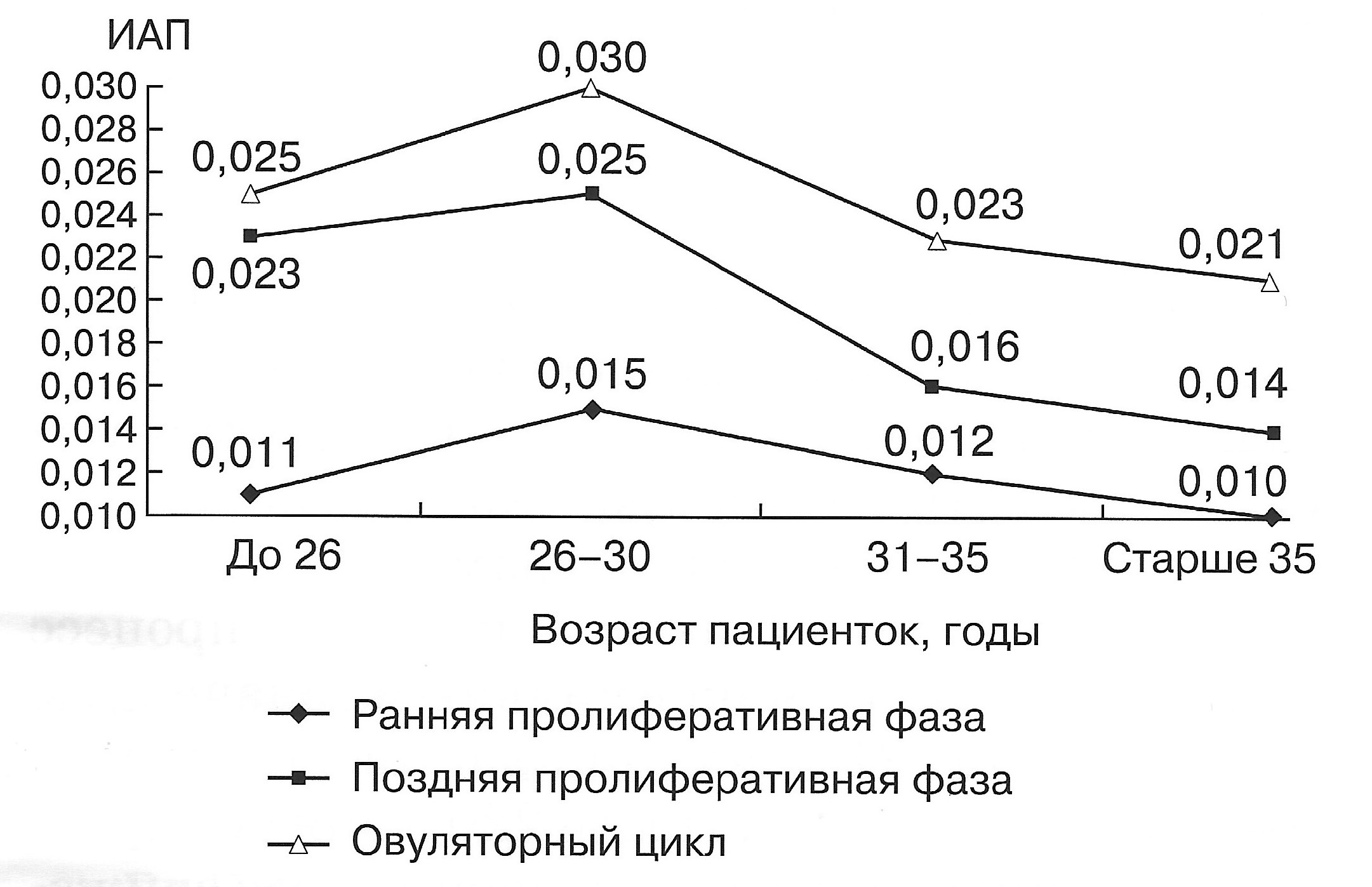
| Диаграмма. Динамика ИАП матки в зависимости от возраста женщин в репродуктивном периоде (Озерская И.А. 2013). |
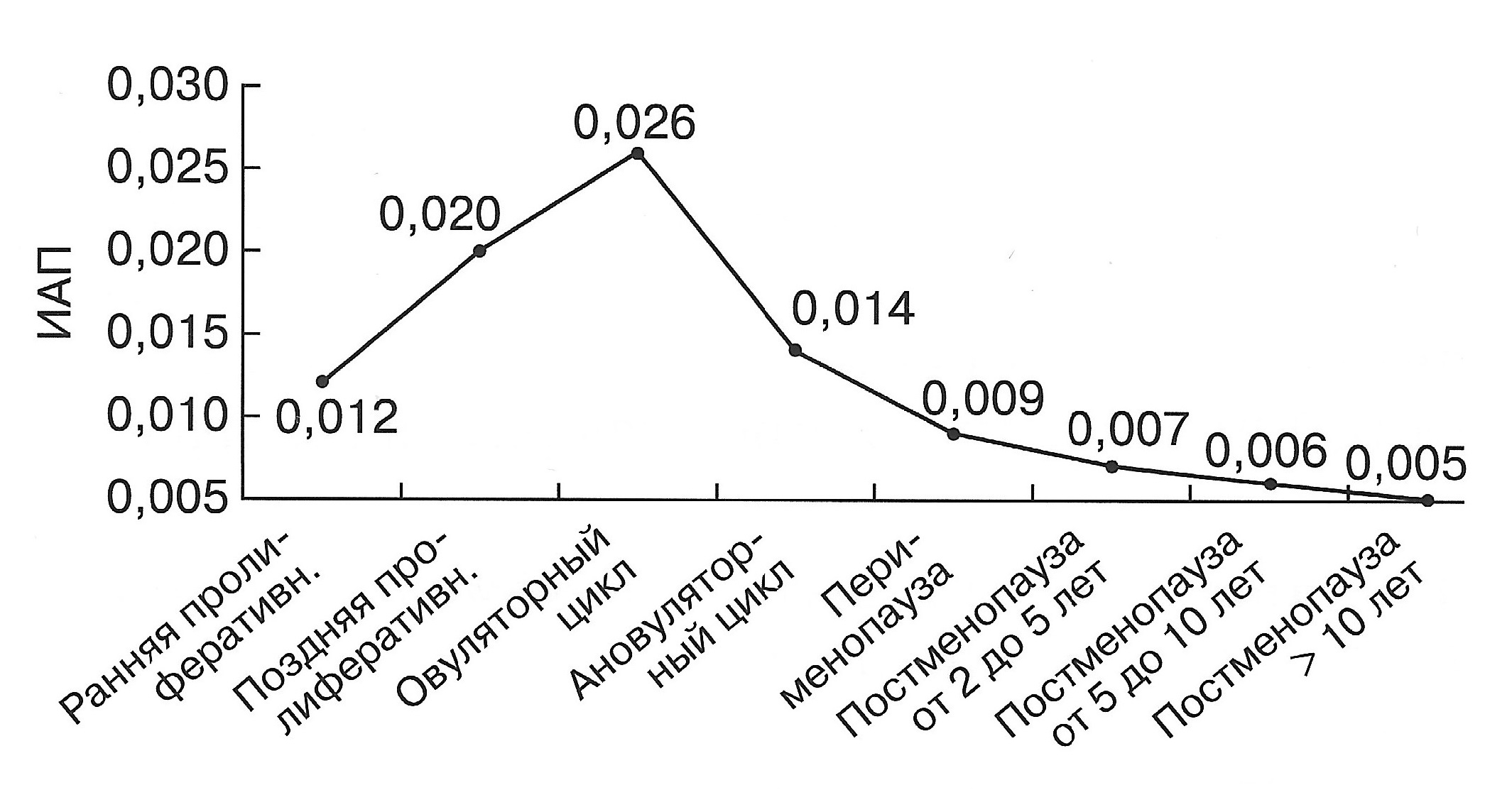
Диаграмма. Динамика ИАП матки у женщин в репродуктивном, пери- и постменопаузальном периоде (Озерская И.А. 2013). |
 |
 |
Венозная система матки.
Вены матки залегают рядом с соответствующими артериями и имеют однонаправленное с артериями расположение.
Существует три основных анатомических пути оттока венозной крови от матки и яичников:
I. Венозные сплетения верхних отделов боковых поверхностей матки соединяются с венами, отводящими кровь от яичников через лозовидное (гроздьевидное) сплетение, продолжаясь в яичниковые вены. Правая яичниковая вена впадает в нижнюю полую вену, левая – в левую почечную вену. Часть крови от яичника по яичниковой ветви попадает в маточную вену.
II. От маточно-влагалищного венозного сплетения, которое частично располагается по боковым краям матки между листками широкой связки и далее через маточные вены во внутренние подвздошные вены.
III. Часть крови от маточно-влагалищного венозного сплетения поступает в пузырно-маточное венозное сплетение и далее во внутренние подвздошные вены.
Спектр кровотока в ванозных сплетениях монофазный, скорость кровотока не превышает 10 см/сек.
Помимо этого маточно-влагалищное венозное сплетение имеет анастамозы со срамным сплетением и сплетением прямой кишки.
Маточные вены имеют диаметр 5-6 мм и впадают во внутренние подвздошные вены. В маточные вены впадают анастамозирующие между собой венозные сплетения малого таза. Характер кровотока в маточной вене монофазный или двузфазный (за счет передачи пульсационной волны от рядом расположенной маточной артерии. Скорость кровотока в маточной вене не превышает 15 см/сек.
Аркуатные вены имеют нормальный диаметр 0,5-2 мм. Спектр кровотока в аркуатных венах монофазный.
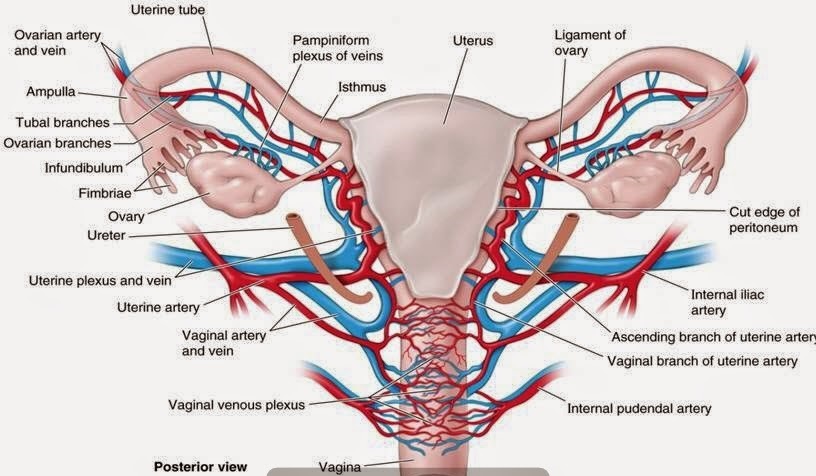 |
Схема. Артериальное и венозное кровообращение матки и придатков. |
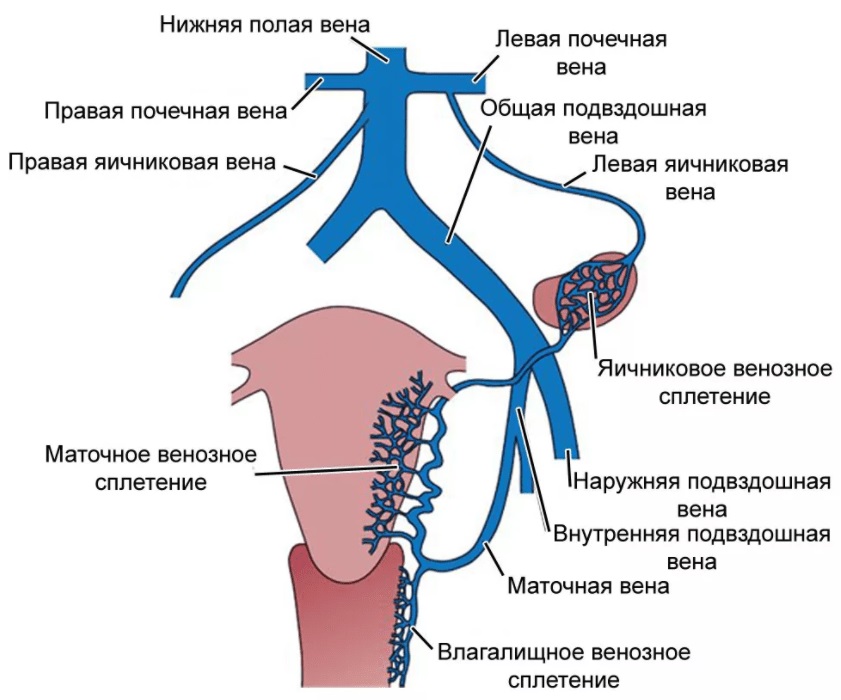 |
Схема. Венозное кровообращение женского малого таза. |
 |
Паравезикальные и парауретральные венозные сплетения. |
В репродуктивном возрасте качественные (форма огибающей допплеровского спектра) и количественные (пиковая систолическая скорость кровотока, максимальная конечная диастолическая скорость, индекс периферического сопротивления, индекс пульсации) параметры кровотока изменяются соответственно фазе менструального цикла. Так, в течение овуляторного цикла отмечается статистически достоверное увеличение перфузии матки к началу второй фазы цикла (17-19 день). Этот процесс характеризуется увеличением пиковой систолической скорости от 40 см/с в средней фолликулярной фазе до 50 см/с и выше в средней лютеиновой фазе. При этом значение индекса периферического сопротивления снижается от 0,9 в середине первой фазы до 0,7 в середине второй фазы менструального цикла.
При сравнении скоростей во II фазе цикла со стороны овулирующего и неовулирующего яичника достоверная разница изменений как максимальной, так и минимальной скорости в маточных артериях отсутствует.
В постменопаузе в связи с уменьшением перфузии органа кровоток в маточных артериях претерпевает значительные изменения. Индекс периферического сопротивления имеет высокие значения: от 0,9 до 1,0 при отсутствии циклических изменений скоростей.
Исследование кровеносных сосудов матки в спектральном допплеровском режиме позволяет констатировать значительные различия параметров кровотока в зависимости как от типа исследуемого сосуда (аркуатная, радиальная артерия, спиральная артериола), так и от фазы менструального цикла у женщин репродуктивного возраста. Так, скорость кровотока и индексы периферического сопротивления снижаются по мере деления сосудов на более мелкие ветви. Вместе с тем в пролиферативной фазе встречаются относительно высокие скорости и индексы периферического сопротивления по сравнению ссекреторной фазой.
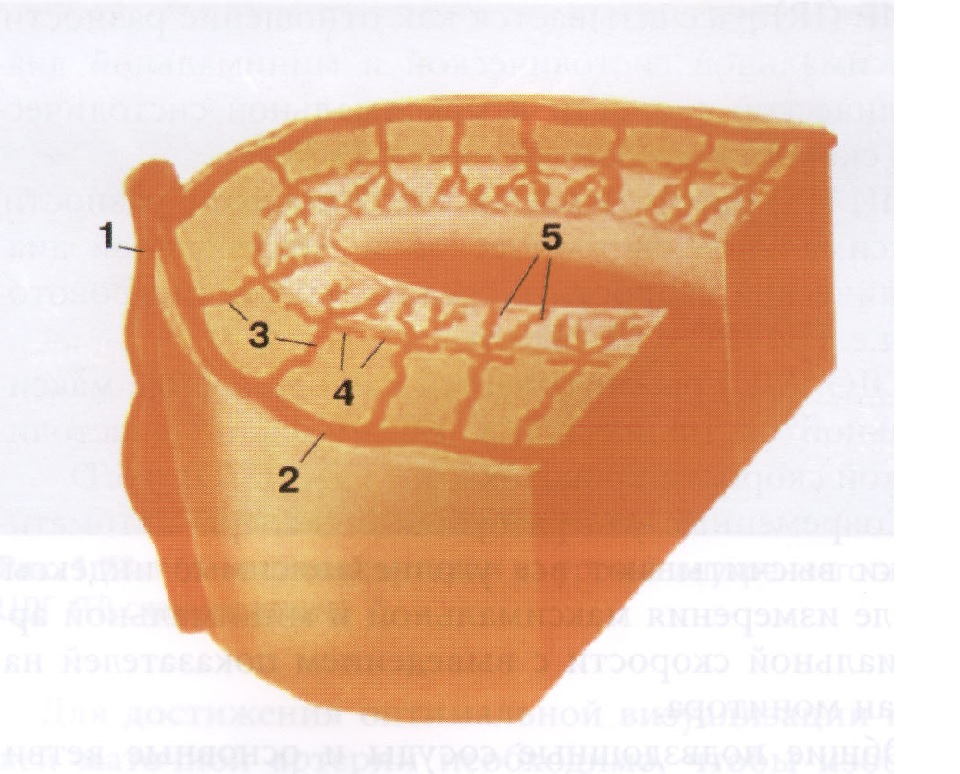 |
|
|
Клип. Кровоснабжение миометрия и эндометрия. 1. Маточная артерия 2. Аркуатные артерии 3. Радиальные артерии 4. Базальные артерии 5. Спиральные артерии 2019-03-23_12-56-10_136623_…. |
|
Клип. Сосудистый рисунок миометрия и эндометрия. 2018-11-23_10-57-41_124192_ |
|
Клип. Кровоснабжение эндометрия. 2018-01-31_18-48-20_671338_…. |
Ультразвуковое исследование яичников включает оценку следующих параметров:
1. Расположение – существует несколько вариантов (обычное, по ребру матки, позади матки, над входом в малый таз).
2. Форма. Обычная форма яичника овоидная, но бывают и другие (округлая, неправильная, веретеновидная).
3. Размеры – выполняют три измерения во взаимно перпендикулярных плоскостях. Первое измерение – длинник яичника (самый большой размер яичника), в той же плоскости сканирования перпендикулярно длиннику производится второй замер. Третий размер яичника выполняется во взаимно перпендикулярных плокостях к первым двум измерениям – для чего ультразвуковой датчик вращают вокруг своей оси на 90 градусов.
4. Объем яичника расчитывается по формуле: V = A×B×C×0,523 (см)3, где A, B, C – три размера яичника во взаимоперпендикулярных плоскостях, а 0,523 – постоянный коэффициент. Размеры яичника в различные дни менструального цикла – не постоянное значение в виду циклических изменений фолликулярного аппарата. Помимо этого разные авторы в своих работах указывают различные значения нормального объема яичника в один и тот же момент менструального цикла. С учетом референтности интервала параметра достоверно можно утверждать об увеличении яичника начиная со значения его объема 12,4 см3.
5. Капсула яичника в норме визуализируется как тонкая, линейная, эхогенная структура по наружнему контуру яичника толщиной до 1 мм. Далеко не всегда удается эхографически визуализировать капсулу яичника. Условиями для ее визуализации при ультразвуковом исследовании являются: наличие свободной жидкости по периферии яичника, приближенное к сканирующей поверхности датчика расположение яичника, отсутствие повышенного газообразования в толстом кишечнике.
6. Оценка фолликулярного аппарата. В норме в яичнике от 6-8 до 20 фолликулов, визуализируемых при ультразвуковом исследовании. Подсчету подлежат фолликулы начиная с диаметра 3 мм. При ультразвуковом исследовании фолликулярного запаса яичников необходим подсчет общего количества фолликулов в яичнике. Методика ультразвуковой оценки фолликулярного аппарата путем подсчета количества фолликулов в одном скане недостоверна, поскольку распределение фолликулов по ткани яичника неравномерное. Поэтому более достоверно производить подсчет общего количества визуализируемых фолликулов.
В репродуктивном возрасте в норме суммарно фолликулы занимают немногим более 1/3 объема яичника.
У новорожденных девочек, как правило, яичники не визуализируются, но под влиянием материнских гормонов размеры яичников могут увеличиваться, а в строме – определяться несколько фолликулов диаметром 5-8 мм.
В нейтральном периоде при минимальном влиянии гормонов строма яичников гипоэхогенная, однородная, фолликулы не визуализируются.
Препубертатный период характеризуется постепенным увеличением яичников. Количество визуализируемых фолликулов увеличивается от единичных в 7-8 лет до множественных – к пубертатному возрасту.
|
Клип. Расположение яичников позади матки. 2019-03-30_11-32-05_136955_ |
| Клип, рисунок. Строение яичника. 25 д ц+.avi | |
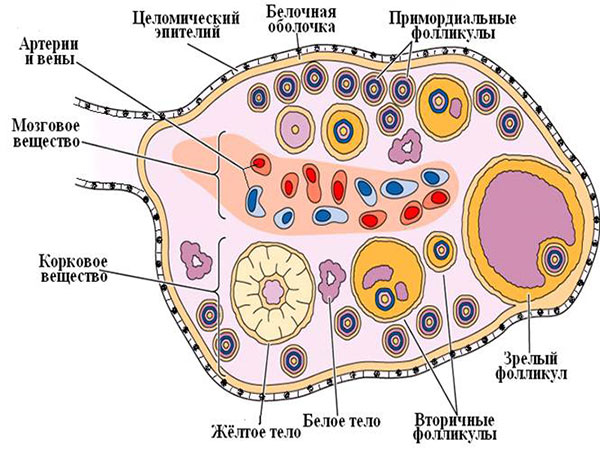 |
|
Клип. Визуализация яичников и маточных труб при менопаузе 27 лет. 2023-04-02_14-02-04_334679+ |
|
Клип. Предовуляторный фолликул с “яйценосным бугорком”. 2018-11-23_12-00-39_124343_ |
|
Клип. Предовуляторный фолликул с “яйценосным бугорком”. 2020-04-29_12-49-40_179929+.avi |
|
Клип. Периовуляторный фолликул с 2-мя “яйценосными бугорками”. 2019-09-27_16-33-56_690371_14_день_м_ц+. |
|
Клип. Фолликулярная киста с признаками расслоения капсулы. 2022-05-24_14-39-31_297515+ |
|
Клип. Предовуляторный фолликул. 2019-07-09_11-00-17_148532_ |
|
Клип. Предовуляторный фолликул с “кистой яйценосного бугорка”. 2020-03-17_16-29-38_695149+.avi |
|
Клип. Предовуляторный фолликул. 2020-03-22_11-51-12_177759+.avi |
|
Клип. Разрыв внутреннего слоя капсулы фолликула с признаками внутрипросветного кровотечения. Ретенцинные образования яичника. 2019-07-30_19-06-31_152139_…. |
|
Клип. Фолликулярная киста яичника с расслоением капсулы. Смотреть клип ниже. 2021-06-26_09-28-34_244939++.avi |
|
Клип. Та же пациентка через 5 дней. Разрыв наружного слоя капсулы фолликула. 2021-06-26_09-28-27_248246+++.avi |
Шейка матки.
Ультразвуковое исследование шейки матки выполняется эндокавитальным датчиком частотой не менее 6-7 МГц. Положение датчика для наилучшей визуализации при положении матки в anteflexio или anteversio в переднем своде, при положении в retroflexio или retroversio – в заднем своде.
На начальном этапе исследования определяется форма шейка матки которая может быть цилиндрической, конической или неправильной.
На следующем этапе выполняется измерение шейки матки. Измеряются три размера шейки матки: длина, толщина, ширина. Длина и толщина (передне-задний размер) оцениваются в срединной сагитальной плоскости сканирования, ширина – в горизонтальной (фронтальной) плоскости.
Существует два варианта измерения длины шейки матки:
- Линейным размером от внутреннего зева до наружного. Такое измерение имеет наибольшую точность только в случае отсутствия изгиба (угла) шейки между надвлагалищной и влагалищной частями. В ситуациях когда изгиб имеется – такая методика измерения заведомо уменьшает истинный размер длины и противоречит законам геометрии (сумма катетов всегда длинее гипотенузы).
- Измерение длины по ходу цервикального канала. При отсутствии угла между частями шейки матки измерение длины аналогично измерению от зева к зеву, поскольку размер совпадает с цервикальным каналом. При наличие шеечного угла измерения выполняется двумя отрезками по ходу цервикального канала: от зева до места изгиба и от места изгиба до противоположного зева.
Используя три размера шейки матки можно рассчитать ее объем по формуле V = АхВхСх0,5, где А – длина, В – толщина, С – ширина, 0,5 – поправочный коэффициент.
При обычном стандартном ультразвуковом исследовании органов женского малого таза измерение размеров шейки матки не производится.
|
Клип. Измерение тела и шейки матки. 2019-11-14_16-23-29_691683+.avi |
|
Клип. Измерение тела и шейки матки (шейки матки – двумя методами). 2019-11-24_14-47-35_163268+.avi |
Следующим этапом исследования оценивают строение шейки матки.
Железистый слой эндоцервикса состоит из призматического (цилиндрического) эпителия и соединительнотканной собственной оболочки не имеющей четкого отграничения от стромы шейки матки. Эпителий имеет множественные складки в виде крипт в которые открываются железы эндоцервикса. Расстояние от просвета цервикального канала до конечных отделов крипт (толщина эндоцервикса) составляет 2-6 мм. Эхогенность эндоцервикса пониженная. Отчетливо дифференцируется линия смыкания листков эндоцервикса в виде тонкой линейной гиперэхогенной структуры на протяжении от внутреннего до наружнего зева. Четкой границы стромы шейки матки от эндоцервикса нет. Толщина эндоцервикса в зависимости от дня менструального цикла меняется в среднем от 5-6 мм до 7-8 мм (в секреторную фазу). Толщина эндоцервикса измеряется как сумма толщины листков эндоцервикса. При наличии жидкостного компонета в просвете цервикального канала измеряют толщину М-эхо. Просвет цервикального канала в течении менструального цикла неравномерный, имеет наибольшие значения к моменту овуляции, второй эпизод расширения просвета наблюдается в фазу десквамации (однако расширение менее выражено, чем в периовуляторный период). Форма цервикального канала веретенообразная – имеет наибольший диаметр в средней трети и сужения в области внутреннего и наружного зева.
|
Клип. Расширение цервикального канала в периовуляторном периоде. 2020-03-12_14-15-04_695022+.avi |
В сосудистом рисунке шейки матки можно выделить 5 уровней организации:
I – нисходящие ветви маточных артерий, идущие по боковым поверхностям шейки матки в направлении к влагалищной части, рядом и параллельно расположенны соответствующие венозные ветви.
II – дуговые (аркуатные) артерии, отходяшие от нисходящих маточных артерий, наилучшим образом визуализируемые при поперечном сканировании, параллельно им расположенны одноименные вены.
III – артерии стромы (радиальные), отходящие от аркуатных артерий, имеющие направление к цервикальному каналу. Вены стромы имеют аналогичный ход.
IV – субэндоцервикальные (субэктоцервиальные) артерии и вены,
V – интраэндоцервикальные артерии и вены.
Помимо оценки матки и яичников в стандартном ультразвуковом исследовании производят оценку наличия и количества свободной жидкости в полости малого таза. В позадиматочном пространстве количество свободной жидкости оценивают методом “измерения высоты водяного столба”. Данное измерение выполняется в случаях, когда свободная жидкость предлежит к наружнему контуру задней стенки шейки матки – от которого в направлении к наиболее отдаленной точке визуализируемой жидкости производится линейный замер.
Фиксирующий аппарат внутренних женских половых органов.
Фиксирующий аппарат внутренних половых органов женщины состоит из подвешивающего, закрепляющего и поддерживающего аппаратов, которыми обеспечивается физиологическое положение матки, труб и яичников.
Подвешивающий аппарат объединяет собой комплекс связок, соединяющих матку, трубы и яичники со стенками таза и между собой. В эту группу относят круглые, широкие связки матки, а также подвешивающие и собственные связки яичника.
Круглые связки матки (lig. teres uteri, dextrum et sinistrum) представляют собой парный тяж длиной 10-15 см, толщиной 3-5 мм, состоящий из соединительнотканных и гладкомышечных волокон, которые являются продолжением наружного мышечного слоя матки. Начинаясь от боковых краев матки несколько ниже и кпереди от начала маточных труб с каждой стороны, круглые связки проходят между листками широкой маточной связки (внутрибрюшинно) и направляются сначала кнаружи, почти горизонтально, а затем кпереди и книзу, к боковой стенке таза, забрюшинно. На своем пути круглые связки пересекают запирательные сосуды и нерв, среднюю пупочную связку с проходящей в ней облитерированной пупочной артерией, наружные подвздошные сосуды с отходящими от них нижними надчревными сосудами, а затем вступают во внутреннее отверстие пахового канала. Дистальная треть их располагается в канале, затем связки выходят через наружное отверстие пахового канала и разветвляются в подкожной клетчатке половых губ.
Широкие связки матки (lig. latum uteri, dextrum et sinistrum) представляют собой фронтально расположенные дупликатуры брюшины, являющиеся продолжением серозного покрова передней и задней поверхности матки в стороны от «ребер» ее и расщепляющиеся на листки пристеночной брюшины боковых стенок малого таза – снаружи. Вверху широкую связку матки замыкает маточная труба, расположенная между двумя ее листками; внизу связка расщепляется, переходя в париетальную брюшину дна малого таза. В широкой связке матки различают следующие части: брыжейку маточной трубы (mesosalpinx); брыжейку яичника (mesovarium); брыжейку матки (mesometrium), к которой относится вся остальная (большая) часть широкой связки матки, расположенная ниже собственной связки и брыжейки яичника. Широкие связки матки лежат свободно (без натяжения), следуют за движением матки и не могут, естественно, играть существен ной роли в удержании матки в физиологическом положении. Говоря о широкой связке матки, нельзя не упомянуть о том, что при интралигаментарных опухолях яичников, расположенных между листками широкой связки, в той или иной степени нарушается обычная топография органов малого таза.
Подвешивающие связки яичника (lig. suspensorium ovarii, dextrum et sinistrum) идут от верхнего (трубного) конца яичника и маточной трубы к брюшине боковой стенки таза. Эти относительно прочные, благодаря проходящим в них сосудам (a. et v. ovaricae) и нервам, связки удерживают яичники в подвешенном состоянии.
Собственные связки яичника (lig. ovarii proprium, dextrum et sinistrum) представляют собой весьма крепкий короткий фиброзно-гладкомышечный шнурок, соединяющий нижний (маточный) конец яичника с маткой, и проходят в толще широкой связки матки.
Закрепляющий аппарат (retinaculum uteri) представляет собой систему «зон уплотнения», составляющих основу (скелет) связок, находящихся в тесной связи с париетальными и висцеральными фасциями таза. Зоны уплотнения состоят из мощных соединительнотканных тяжей, эластических и гладких мышечных волокон. В закрепляющем аппарате различают следующие части:
– переднюю часть (pars anterior retinaculi), к которой относят лонно-пузырные или лобково-пузырные связки (ligg. pubovesicalia), продолжающиеся далее в виде пузырноматочных (пузырно-шеечных) связок (ligg. vesicouterina s. ve-sicocervicalia);
– среднюю часть (pars media retinaculi), являющуюся самой мощной в системе закрепляющего аппарата; к ней относится в основном система кардинальных связок (ligg. cardmalia);
– заднюю часть (pars posterior retinaculi), которая представлена крестцово-маточными связками (ligg. sacrouterine).
Пузырно-маточные, или пузырно-шеечные, связки представляют собой фиброзно-мышечные пластинки, охватывающие мочевой пузырь с обеих сторон, фиксируя его в определенном положении, и удерживающие шейку матки от смещения кзади.
Кардинальные связки матки, ligamenta cardljialla uteri, представляют собой по существу основание широких маточных связок. Нижний край широких маточных связок, утолщаясь за счет развития фиброзных элементов и гладких мышечных волокон, образует расходящиеся в стороны от шейки матки округлой формы плотные тяжи, получившие название кардинальных связок матки. Эти связки препятствуют боковым смещениям матки и являются как бы осью, вокруг которой осуществляются физиологические перемещения тела и дна матки кпереди и кзади. Эти связки отходят на уровне oriflclum uteri internum и фиксируют матку по обеим ее сторонам. Главные, или основные (кардинальные), связки матки являются скоплением переплетенных между собой плотных фасциальных и гладкомышечных волокон с большим количеством сосудов и нервов матки, расположенным у основания широких маточных связок во фронтальной плоскости.
Крестцово-маточные связки состоят из мышечно-фиброзных пучков (m. rectouterinus) и отходят от задней поверхности шейки матки, дугообразно охватывая с боков прямую кишку (вплетаясь в ее боковую стенку), и фиксируются к париетальному листку тазовой фасции на передней поверхности крестца. Приподнимая покрывающую сверху брюшину, крестцово-маточные связки образуют прямокишечно-маточные складки (plicae rectouterinae).
Поддерживающий (опорный) аппарат объединяется группой мышц и фасций, образующих дно таза, над которым располагаются внутренние половые органы.
|
Клип. Визуализация связочного аппарата матки и яичников. 2019-11-14_09-45-55_161821+.avi |
|
Клип. Визуализация правой круглой связки. 2022-06-07_12-19-44_298601+ |
|
Клип. Визуализация левой круглой связки. 2022-06-28_11-38-22_299857+ |
|
Клип. Визуализация правой крестцово-маточной связки. 2022-07-10_10-29-33_299268+ |
Оценка свободной жидкости в полости малого таза.
Свободную жидкость в полости малого таза оценивают как количественно в мл, так и характеризуя количество по степеням (незначительное, небольшое, умеренное, большое).
Кроме того оценивается гомогенность жидкостного компонента.
|
Клип. Водяной столб – небольшое количество. Водяной столб небольшое количество.avi |
|
Клип. Водяной столб – большое количество. Водяной столб большое количество.avi |
|
Клип. Свободная жидкость в заднем Дугласовом пространстве гетерогенной структуры. 2020-11-24_14-34-01_203566+.avi |
|
Клип. С-м “скольжения” при оценке заднего дугласова пространства. 2019-10-11_16-27-38_690753+.avi |
Состояние после надвлагалищной ампутации матки – состояние после хирургического удаления тела матки. При ультразвуковом исследовании визуализируется только шейка матки которую измеряют тремя размерами согласно классической методики измерения тела (длина х толщина х ширина). Длинник шейки матки измеряют по ходу цервикального канала.
|
Клип. Состояние после НАМ с придатками. НАМ с придатками+.avi |
|
Клип. Экстирпация матки с придатками. экстирпация матки с придатками+.avi |
|
Клип. Состояние после трахелэктомии (удалениие шейки матки). 2023-02-25_12-43-42_329554+ |
Ультразвуковую анатомию матки и яичников целесообразно рассматривать применительно к различным фазам менструального цикла (речь будет идти о так называемом “идеальном” цикле, длящемся 28 дней, с овуляцией на 14-й день).
|
Клип. Состояние после хирургической смены пола. 2019-07-12_15-16-40_688253_…. |
Фаза десквамации (28-4 день цикла).
|
Клип. ФЛГ 4 день м.ц. ФЛГ4.avi |
Эндометрий: во время менструации в полости матки определяется тонкая гиперэхогенная полоска, либо гиперэхогенные эхоструктуры (сгустки крови). Иногда полость выглядит незначительно расширенной за счет эхонегативного содержимого (жидкая кровь).
Яичники: во время менструации желтое тело уже, как правило, не определяется, либо на его месте сохраняется нечеткая эхоструктура повышенной эхогенности диаметром 2-5 мм (белое тело), которое обычно бесследно исчезает в течение следующего менструального цикла. Доказано, что не проходящее белое тело в виде рубца сохраняется только после гравидарного желтого тела. Циркуляция крови в сосудах исчезающего желтого тела прекращается, а сами сосуды исчезают в течении первых трех дней менструации.
Фаза ранней пролиферации (5-7 дни цикла).
|
Клип. ФЛГ 7 день м.ц. ФЛГ7.avi |
Эндометрий: имеет относительно низкую эхогенность и однородную эхоструктуру. Толщина колеблется в пределах 3-6 мм, составляя в среднем 5 мм. В центре М-эхо уже в этот период может определяться гиперэхогенная тонкая линия, представляющая границу соприкосновения переднего и заднего листков эндометрия.
Яичники: визуализируемую часть фолликулярного аппарата яичников представляют в основном 5-10 третичных, или антральных фолликулов. Последние имеют вид округлых эхонегативных включений диаметром 2-6 мм, расположенных преимущественно по периферии яичника. Сеть спиральных сосудов вокруг развивающегося фолликула возникает уже в начале антральной фазы. При этом кровоток визуализируется в виде немногочисленных цветовых локусов в строме и по периферии антральных фолликулов.
Фаза средней пролиферации (8-10 день).
|
Клип. ФЛГ 10 день м.ц. ФЛГ10.avi |
Эндометрий: несколько утолщается – в среднем до 8 мм (колебания 5-10 мм). Эхоструктура по сравнению с предыдущим периодом практически не меняется.
Яичники: в одном из яичников, реже в обоих, появляется доминантный фолликул, диаметр которого уже составляет 12-15 мм и продолжает увеличиваться, в то время как рост других фолликулов останавливается, и они, достигнув 8-10 мм в диаметре, подвергаются атрезии (что эхографически определяется в постепенном уменьшении и исчезновении к концу менструального цикла). Кровоснабжение доминантного фолликула обычно происходит за счет двух-трех стромальных артерий, как правило, визуализируемых по периферии, или даже в стенке последнего. При этом допплерометрические показатели стромальных артерий и артерий доминантного фолликула достоверно не отличаются.
Фаза поздней пролиферации (11-14 дни).
|
Клип. ФЛГ 13 день м.ц. ФЛГ13.avi |
Эндометрий: помимо дальнейшего утолщения в среднем до 11 мм (колебания 7-14 мм) начинает незначительно повышаться эхогенность эндометрия – на этом этапе ее можно назвать средней.
Яичники: доминантный фолликул увеличивается на 2-3 мм в день, достигая к моменту овуляции 18-25 мм (в среднем 20 мм). К прогностическим признакам овуляции, свидетельствующим о том, что последняя произойдет в ближайшие несколько часов, относятся: диаметр доминантного фолликула 18 мм и более, двойной контур вокруг последнего, а также фрагментарное утолщение и неровность внутреннего контура доминантного фолликула. Васкуляризация доминантного фолликула становится субъективно более заметной по сравнению с другими фолликулярными структурами тоже только накануне овуляции.
Качественные изменения кровоснабжения доминантного фолликула в этот период характеризуются снижением резистентности по сравнению с прочими интраовариальными артериями A. Kurjak и S. Kupesic считают, что прогностическими допплеровскими признаками овуляции следует считать слияние цветовых локусов по периферии фолликула до появления “кольца” и снижение индекса резистентности до 0.5 и менее. О произошедшей овуляции эхографически можно судить по исчезновению доминантного фолликула или уменьшению его размеров с деформацией стенок и появлением эхогенного содержимого в полости, а также появлению жидкости в дугласовом пространстве.
Фаза ранней секреции (15-18 дни).
|
Клип. ФЛГ 16 день м.ц. ФЛГ16.avi |
Эндометрий: характерен более медленный темп роста эндометрия, однако последний пока продолжает утолщаться, достигая в среднем 12 мм (колебания 10-16 мм). Эхогенность продолжает повышаться, причем это происходит от периферии к центру, в результате гипоэхогенный центральный фрагмент эндометрия принимает каплевидный вид (широкая часть в области дна матки, сужаясь по направлению к шейке). В эту фазу гиперэхогенная линия в центре визуализируется уже нечетко.
Яичники: в месте овуляции формируется желтое тело диаметром 15-20 мм (обычно меньше доминантного фолликула), имеющим неправильную форму, неровные контуры, и чрезвычайно разнообразную внутреннюю эхоструктуру различной степени эхогенности. Этот своеобразный эхографический полиморфизм легко объясним морфологическим субстратом ядра желтого тела, представляющего собой кровяной сгусток в различной степени тромбообразования и лизиса.
Фаза средней секреции (19-23 дни).
|
Клип. ФЛГ 20 день м.ц. ФЛГ20.avi |
Эндометрий: достигает максимальной толщины – в среднем 14 мм (колебания 10-18 мм). Эхогенность еще более повышается, гиперэхогенная линия в центре визуализируется плохо.
Яичники: для “цветущего” желтого тела характерно некоторое увеличение диаметра (до 25-27 мм), а также появление неравномерно утолщенного эхопозитивного валика. Эхогенность содержимого за счет лизиса может постепенно понижаться вплоть до формирования “кистозного” желтого тела.
В течение первых же дней после овуляции вокруг желтого тела формируется плотная многослойная сосудистая сеть, особенно выраженная в фазу расцвета. На цветовых допплерограммах вокруг желтого тела появляется выраженное цветовое кольцо, кровоток в котором отличается высокими значениями скорости и низким импедансом. Это типично для бурной физиологической неоваскуляризации.
Фаза поздней секреции (24-27 дни цикла).
|
Клип. ФЛГ 24 день м.ц. ФЛГ24.avi |
Эндометрий: толщина эндометрия чуть уменьшается – в среднем 12 мм (колебания 10-17 мм). Существенной особенностью этого периода является высокая эхогенность эндометрия в сочетании с неоднородной внутренней эхоструктурой, за счет чего линия смыкания листков перестает визуализироваться.
Яичники: “угасающее” желтое тело уменьшается в размерах (10-15 мм), его эхогенность несколько повышается, а эхоструктура становится более однородной. При этом желтое тело эхографически нередко начинает плохо визуализируется. При отсутствии беременности кровоснабжение желтого тела начинает меняться приблизительно к 9 дню после овуляции. Ткань желтого тела начинает подвергаться лютеолизу, капилляры сокращаются и редуцируются, что характеризуется заметным обеднением местного кровотока.
Маточная труба – в норме при ультразвуковом исследовании не визуализируется. Однако в ряде случаев визуализация маточной трубы возможна. Эхографически нормальная маточная труба визуализируется как гипо или изоэхогенное образование тяжистой формы с увеличением диаметра в фимбриальном отделе и визуализируемыми бахромчатыми фимбриями. Просвет маточной трубы в норме не визуализируется.
|
Клип. Маточная труба. Маточная труба.avi |
|
Клип. Маточная труба. Маточная труба1.avi |
|
Клип. Маточная труба. Маточная труба2+.avi |
|
Клип. Маточная труба. 2018-08-20_13-36-50_677948_…. |
|
Клип. Правая маточная труба. 2019-03-22_11-12-45_134424_…. |
|
Клип. Визуализация правой маточной трубы без жидкостного фона. 2019-06-18_17-52-07_687698_ |
|
Клип. Визуализация левой маточной трубы без жидкостного фона. 2019-03-25_19-16-30_685363_…. |
|
Клип. Правая маточная труба. 2019-11-08_15-31-51_691498+.avi |
|
Клип. Визуализация фимбриального отдела левой маточной трубы. 2020-05-25_09-28-11_180680+.avi |
|
Клип. Визуализация просвета левой маточной трубы при ЭхоГС. 2020-05-20_11-11-21_180081+.avi |
|
Клип. Визуализация венозного оттока от левой маточной трубы. 2020-06-25_20-24-13_188627+.avi |
|
Клип. Визуализация сигмовидной кишки. 2021-06-14_09-46-24_244483+.avi |
| Табл. Показатели RI и PI в маточных артериях (Озерская И.А. 2013). |
 |
| Табл. Размеры и объем яичников при нормальном физическом и половом развитии девочек и девушек (Кулаков В.И. 2004). |
 |
| Табл. Объем яичника у женщин репродуктивного и постменопаузального возраста (Озерская И.А. 2013) |
 |
Наверх
Внедрение ультразвука внесло значительные изменения в диагностику бесплодия. Благодаря УЗИ статус фертильности женщины может быть оценен на первой же медицинской консультации. Для этого достаточно сдать анализы крови и пройти одно-два ультразвукового исследования.
Первое ультразвуковое сканирование, оценивающее анатомию таза и резерв яичников, лучше всего проводить во время ранней фолликулярной фазы менструального цикла. При этом в выявлении аномалий матки важную роль играет трехмерное исследование, а при оценке опухолей таза — исследование в цветном допплеровском режиме.
Диагностические тесты, назначаемые бесплодной пациентке
Бесплодие — это патология репродуктивной системы, диагностируемая у пар при отсутствии зачатия естественным путем после 12 месяцев интимных отношений без использования контрацепции.
Мужчина и женщина обследуются вместе. Причина определяется примерно в 80% случаев, при этом мужское и женское бесплодие встречаются одинаково часто. Около 25% пар имеют более одной причины бесплодия.
Диагностика фокусируется на поиске причин бесплодия: нарушения овуляции, маточные дефекты, непроходимость маточных труб, цервикальные и системные факторы и др. Предмет данной статьи — диагностика женского бесплодия, которое претерпело значительную эволюцию в последние десятилетия.
Благодаря возможности использования всего спектра методов (рентгенологическое исследование, магнитно-резонансная томография — МРТ, гистеросальпингография — ГСГ, гистероскопия, лапароскопия и компьютерная томография — визуальные исследования стали играть решающую роль в диагностике бесплодия. Однако благодаря достижениям в области ультрасонографии ультразвук (УЗИ) стал основным визуальным исследованием как в диагностике, так и в лечении бесплодия.
В рамках диагностики женской репродуктивной системы обязательно проводятся:
- собеседование;
- физическое гинекологическое обследование;
- базовое ультразвуковое исследование органов малого таза;
- гистеросальпингография (HSG), показывающая состояние полости матки и маточных труб;
- анализ крови для определения уровня прогестерона, подтверждающий возможность овуляции.
Ранее для оценки состояния таза и выявления овуляции в европейских и американских клиниках проводилось несколько ультразвуковых исследований и лапароскопия. Однако этот подход не был оптимальным.
Благодаря достижениям в ультразвуковой технике и получению лучших результатов экстракорпорального оплодотворения, женская диагностика была ограничена одной консультацией, лабораторными исследованиями и несколькими УЗИ.
В 2001 году американские специалисты предположили, что вся оценка состояния женских органов может быть проведена за одно посещение в сочетании с подробным УЗИ. В этой статье рассматриваются важные особенности базового УЗИ в рамках диагностики бесплодия.
Кроме того, авторы предполагают, что в большинстве случаев ГСГ следует заменять соногистерографией (инфузионная соногистерограмма — SIS) или соносальпингографией, проводимой с 0,9% хлорида натрия (0,9% NaCl) или контрастным веществом (оценка проходимости труб).
После этих тестов пара должна проконсультироваться с гинекологом, возможно понадобится помощь эндокринолога и репродуктолога, которые подберут варианты лечения.
План обследования
Первичное диагностическое обследование у бесплодной пары включает одновременное обследование как мужчины, так и женщины. После проведения собеседования и физического осмотра проводятся базовые лабораторные анализы, включающие общий анализ крови и анализ на уровень гормонов, а также оценку резерва яичников.
Также устанавливается крайний срок для проведения основного УЗИ в ранней фолликулярной фазе (2-й или 3-й день цикла) и соногистерографии (SIS) в середине фолликулярной фазы (6-12-й день цикла), что позволяет четко оценить состояние труб.
Основное УЗИ
Основное ультразвуковое исследование заключается в оценке структур таза на предмет нарушений и определения резерва яичников. Обследование лучше всего проводить в начале фолликулярной фазы цикла (2-й или 3-й день менструации). Это имеет решающее значение главным образом потому, что яичник должен быть относительно бездействующим (без кист).
Состояние покоя, в котором находится орган (без фолликулов >10 мм), позволяет определить резерв яичника.
Диагностика включает:
- Оценку объема яичника либо с использованием автоматического режима, либо сделанного самостоятельно по формуле эллипсоида: L × H × W × 0,5 (произведение трех измерений яичника × 0,5);
- Определение количества антральных фолликулов (пузырьки диаметром 2-9 мм; рис. 1).
Результат достоверен, если нет кист диаметром более 10 мм. Если есть более крупные фолликулы или кисты, число антральных фолликулов недооценивается из-за ограниченной возможности их видимости.
Матка оценивается трансвагинально (если она не увеличена) после опорожнения мочевого пузыря. Системный подход к тестированию используется, чтобы не пропустить какие-либо аномалии.
Первый ориентир — мочевой пузырь, а следующий — шейка матки. Отслеживая ее курс, можно определить местонахождение и положение матки (переднее, заднее, смещенное вправо или влево).
Датчик нужно перемещать из стороны в сторону, чтобы визуализировать всю матку на предмет отклонений. Изображение фиксируется в срединном сагиттальном разрезе и делаются измерения (длина органа, включая шейку, ширина и толщина слизистой оболочки). Эндометрий должен быть тонким.
Затем датчик поворачивают на 90 градусов для оценки эндометрия в поперечной плоскости, от дна и отверстия маточных труб до шейки матки. Ширина измеряется в среднем сечении, немного ниже устья фаллопиевых труб. На этом уровне матка имеет более овальную форму. Если же форма органа напоминает лимон, сечение проходит близко к фаллопиевым трубам.
Основываясь на этих 3 измерениях, большинство аппаратов УЗИ автоматически определяют объем матки. Вы также можете сделать это самостоятельно.
Во время первоначального обследования должны быть обнаружены любые явные аномалии матки, такие как миома, аденомиоз, полипы и другие.
Миомы матки на УЗИ
Миомы, являющиеся наиболее распространенными доброкачественными опухолями матки, встречаются у 30–80% женщин (цифры варьируют в зависимости от этнической принадлежности). Обычно на снимках это круглые, гиперэхогенные опухоли, создающие акустическую тень из-за сплетения плотных тканей (Рис. 3.A и B).
В режиме цветного допплера на периферии миомы могут быть обнаружены кровеносные сосуды (рис. 4).
Принимая во внимание фертильность, следует отметить, что женщины с миомой матки, деформирующей полость органа, имеют более высокий риск выкидыша. Согласно одной из гипотез, эмбриону, закрепившемуся над такими структурами, будет недостаточно кровоснабжения.
Если миома обнаружена, должно быть четко определено ее местоположение, и она должна быть классифицирована на основе системы баллов от 0 до 8, где типы 0-2 соответствуют миомам, которые искажают полость матки. Обратите внимание, что в некоторых случаях миому может напоминать очаг аденомиоза (рис. 5).
Аденомиоз матки на УЗИ
Матка, пораженная аденомиозом, обычно характеризуется нечетким контуром и сферической формой. Орган увеличен, имеет асимметричное утолщение миометрия одной стенки относительно другой. Часто встречаются размытые границы эндометрия. В середине лютеиновой фазы эндометрий толще, и в это время легче оценить зону соединения в трехмерном (3D) режиме.
При аденомиозе железы эндометрия проникают в миометрий. На УЗИ они могут быть визуализированы в виде подслизистых кист. Очаги аденомиоза также характеризуются повышенной васкуляризацией, видимой в цветном допплеровском режиме.
К сожалению, такие патологические изменения трудно удалить хирургическим путем из-за отсутствия хорошо разграниченных поверхностей.
Полипы матки на УЗИ
В эндометрии могут быть скрытые полипы. В этом случае в средней части матки можно увидеть утолщенный участок эндометрия. При ультразвуковом исследовании в режиме цветного допплера над этой областью виден один центральный сосуд. Такое изображение соответствует полипу.
Во время SIS слизистые стенки матки отделяются, и в полости органа легче визуализировать полипы или миомы (рис. 6). При ультразвуковом исследовании полипы обычно проявляют такую же гиперэхогенность, что и эндометрий, и поэтому без SIS их можно не заметить. Полипы обычно удаляются хирургическим путем перед лечением бесплодия.
Внутриматочные спайки
Внутриматочные спайки трудно обнаружить в ранней фолликулярной фазе. В лютеиновой фазе область эндометрия, на которую влияют изменения, не увеличивается и, следовательно, участки остаются тонкими. Нормальная, чувствительная к гормонам слизистая оболочка утолщается, в результате чего линия контакта поверхностей становится нечеткой.
При синдроме Ашермана эндометрий может вообще не быть виден. У таких пациенток наблюдаются аменорея или скудные месячные, циститы или залеченные воспаления эндометрия. Спайки следует удалить, поскольку они препятствуют имплантации эмбриона.
Врожденные пороки матки на УЗИ
Основываясь на традиционном двухмерном (2D) ультразвуковом исследовании, можно заподозрить врожденные пороки развития матки. Но с диагнозом спешить не стоит, так как в этом исследовании часто ошибочно принимают друг за друга разные патологии. Можно спутать двурогую, разделенную и дугообразную матку.
Тип дефекта матки может быть подтвержден неинвазивно только с помощью 3D УЗИ или МРТ. 3D-УЗИ может быть выполнено в любое время, но лучше всего делать обследование в лютеиновой фазе, потому что в этот период эндометрий толще и более гиперэхогенный, чем миометрий. Т.е. он является естественным контрастирующим элементом, который облегчает диагностику.
При ультразвуковом 3D обследовании матка может быть визуализирована во фронтальной плоскости, что позволяет оценить ее поверхность и полость.
- Выемка (> 1 см), видимая на внешней поверхности и в полости матки, указывает на двурогую матку.
- Если поверхность органа гладкая, а в полости видна вмятина, превышающая 1 см, распознается частично разделенная матка.
- Если вмятина меньше 1 см, диагностируется дугообразная (седловидная) матка.
Толщина эндометрия
Во время основного УЗИ проводится оценка эндометрия. В конце менструального кровотечения или в ранней фолликулярной фазе он тонкий, и в ответ на действие эстрогена циклически увеличивается, приобретая трилинейный вид в период перовуляции (рис. 7).
Максимальная толщина эндометрия наблюдается в период овуляции. В лютеиновой фазе он временно трансформируется, становясь однородно гиперэхогенным. Для имплантации нужна равномерно утолщенная слизистая оболочка.
Сравнение эффективности методов обследования при бесплодии
До появления 3D-ультразвука дефекты — следствие аномального развития протоков Мюллера — оценивали методом HSG в сочетании с лапароскопией или МРТ. Но гистеросальпингография имеет те же ограничения, что и 2D-ультразвук, поэтому может использоваться только для оценки полости матки и маточных труб.
Внешняя поверхность матки не может быть исследована этим методом, следовательно, например, двурогая матка не может быть дифференцирована.
С другой стороны, МРТ позволяет визуализировать поверхность матки и установить точный диагноз. Тем не менее, эта методика также имеет свои ограничения, в основном связанные с необходимостью особой квалификации и оборудования для обследования и требованием использовать гинекологический протокол для получения изображения соответствующего положения матки. Если протокол не используется, орган трудно визуализировать в поперечной плоскости, и не удается установить диагноз.
Трехмерное ультразвуковое исследование позволяет визуализировать полость матки, миометрий и поверхность органа во фронтальной плоскости. Метод имеет большое преимущество перед 2D-УЗИ, а также много преимуществ перед гистероскопией, HSG и МРТ в отношении диагностики дефектов матки.
МРТ считается лучшим неинвазивным тестом, определяющим дефекты матки. 3D-ультразвук имеет сопоставимое значение. Точность и 3D УЗИ, и МРТ с точки зрения распознавания определенного типа дефекта матки составляет 90-95%. Но УЗИ гораздо дешевле, быстрее и проще в выполнении.
Пациенты переносят ультразвуковое исследование гораздо лучше, чем МРТ. Обследование проводится в комфортных условиях кабинета гинеколога, без ущерба для точности постановки диагноза. Бесплодие или привычный выкидыш чаще встречаются у женщин с определенными аномалиями матки: Т-образная, двурогая матка и др. Все виды аномального строения могут быть обнаружены с помощью 3D-ультразвука.
Также УЗИ подходит для послеоперационного контроля. При этом для полного удаления глубокой перегородки может потребоваться более одной операции. Процедура обычно проводится до кровотечения. В этих случаях 3D УЗГ помогает контролировать ход лечения.
Маточные трубы на УЗИ
Здоровые трубы нельзя просмотреть на УЗИ. Однако это становится возможным в случае патологии: при абсцессе яичника, гидроцеле фаллопиевой трубы или при наличии окружающей свободной жидкости (рис. 8).
Маточная труба из-за скопления жидкости, гноя или крови может быть ошибочно принята за кисту яичника, которая при 2D-УЗИ также проявляется как гипоэхогенное изменение в области придатков матки. Ключевые ультразвуковые особенности, которые должны вызывать подозрение на возможную гидроцефалию маточной трубы, включают:
- овальную или продолговатую кисту с извилистым током;
- синехии;
- неполные перегородки (рис. 9.A и B).
На УЗИ 3D расширенная маточная труба часто обнаруживается в виде многочисленных кист, расположенных рядом. Орган становится еще более заметным после применения режима трехмерной реконструкции, в котором заполненные жидкостью участки становятся непрозрачными.
Эти особенности вместе с динамическим обследованием (наблюдение за движением фаллопиевой трубы отдельно от яичника) позволяют в большинстве случаев установить точный диагноз.
Для оценки васкуляризации матки и выявления аномалий можно дополнительно использовать цветной допплеровский режим. Например, исследование эндометрия таким способом может выявить центральный сосуд полипа. Что касается оценки состояния таза, то ультразвук демонстрирует большое преимущество перед другими методами визуализации.
Оценка яичников
При трансвагинальном УЗИ яичники легко визуализировать, за исключением редких случаев, когда они находятся высоко (например, при увеличенной матке, состоянии в постменопаузе, дисгенезии гонад). При трансвагинальном осмотре это визуализируется путем перемещения поперечной стороны матки по направлению к стенке таза.
Яичники обычно располагаются рядом с подвздошными сосудами, что может быть хорошим ориентиром при их поиске. Гонады имеют эллипсоидальную форму, внутри органов расположены гипоэхогенные пространства, соответствующие фолликулам.
Базовое УЗИ обычно проводится между 2 и 5 днями цикла. Чаще всего определяют 3 размера яичника и рассчитывают его объем, используя приведенную выше модифицированную формулу эллипсоида. Определяется количество антральных фолликулов, диаметр которых составляет 2-9 мм. Если присутствует фолликул или киста размером от 10 мм, расчет не будет сомнительным.
Количество антральных фолликулов (правильно >4) — мера резерва яичника и один из лучших предикторов ответа на индукцию овуляции. Если фолликулов мало или их нет, реакция на лечение бесплодия будет слабой, а частота неудач будет высокой. В то время как большое количество фолликулов будет связано со значительным риском синдрома гиперстимуляции яичников. Этот показатель хорошо коррелирует со старением яичников.
Одновременно с УЗИ выполняются лабораторные тесты, характеризующие резерв яичников. Женщина должна сдать анализы на уровни фоллитропина, эстрадиола (на третий день цикла) и антимюллерового гормона. Хотя некоторые специалисты рекомендуют определять ингибин B, обычно его не назначают.
Концентрация эстрадиола и фоллитропина должна быть низкой — 2-10 мМЕ/мл. Концентрация антимюллерового гормона должна превышать 1 нг/мл.
Диагностика синдрома фолликулярных яичников на УЗИ
При наличии множественных фолликулов в первичном УЗИ можно предположить синдром поликистозных яичников — PCOS. У молодых женщин, как правило, обнаруживается большое количество фолликулов, независимо от наличия СПКЯ, поэтому ситуация требует дополнительной диагностики.
Ранее, например, в США, ультразвуковые критерии не принимались во внимание при постановке этого диагноза. Но в 2003 году эксперты из США и Европы в рамках Роттердамской конференции приняли решение учитывать результаты УЗИ в комплексе с дополнительными критериями: гиперандрогенизм (клиническим или лабораторным) и отсутствие овуляции.
По соглашению, диагноз СПКЯ требует для подтверждения наличия хотя бы 2-х из 3-х критериев и исключения других заболеваний: дисфункции щитовидной железы, синдрома Кушинга, врожденной гиперплазии надпочечников (рис. 10).
Из-за частой ошибочной диагностики СПКЯ у молодых здоровых женщин, число антральных фолликулов, дающее право предполагать наличие поликистоза — более 25.
Синдром поликистозных яичников — наиболее распространенное эндокринное расстройство, влияющее на фертильность женщины. Патология развивается примерно у 6-20% женщин, что приводит к бесплодию в 40% случаев.
Типичный поликистоз яичника был впервые описан, как увеличенная железа с васкуляризованной и гиперэхогенной стромой, с многочисленными небольшими фолликулами, расположенными по периферии, напоминающими нить жемчуга. Пузырьки обычно располагаются симметрично и имеют диаметр 2–5 мм. Установление диагноза не требует 3D-обследования и применения цветного допплера.
Опухоли яичников на УЗИ
При первичном ультразвуковом исследовании также можно обнаружить опухоли яичников, из которых у женщин детородного возраста чаще всего встречаются простые кисты, геморрагические кисты желтого тела и эндометриальные кисты. Ультразвук — лучший визуальный тест для их оценки.
В каждом случае опухоль яичника должна исследоваться в цветном допплеровском режиме. При геморрагических кистах желтого тела на УЗИ обычно виден периферический сосудистый поток, но не внутри самого поражения. В некоторых случаях картина выглядят довольно подозрительно из-за наличия кистозных и сплошных участков. Сгустки на УЗИ часто похожи на дрожащее желе.
Чтобы определить опасность новообразования нужно повторить обследование через месяц. Содержание волос, кожного сала, а иногда и костей — характерная детерминантная картина зрелых кистозных тератом (кожных кист). Яичники с такими кистами часто поднимаются выше, и внутри них видны кистозные слои с гиперэхогенными участками, дающими акустическую тень.
Для эндометриальных кист характерно содержание диспергированных гипоэхогенных элементов и отсутствие внутрисосудистого кровотока (рис. 11).
Ультразвуковая оценка надежна, если поражение имеет характерный вид.
Кисты эндометрия могут быть связаны с нарушением фертильности в большей степени, чем другие распространенные опухоли яичников. В соответствии с критериями Американского общества репродуктивной медицины обнаружение эндометриальных кист автоматически квалифицируется как умеренная степень эндометриоза. При умеренном эндометриозе фертильность снижается на 50%.
У некоторых пациентов с тяжелым эндометриозом яичники сливаются из-за воспаления и спаек, а иногда даже прилипают к задней стенке матки.
Очаги эндометриоза на УЗИ
Очаги эндометриоза могут быть расположены где угодно в малом тазу, но в этом случае их сложно обнаружить при обычном обследовании. Тем не менее, они иногда видны при ультразвуковом исследовании. Чаще их можно заметить на мочевом пузыре, кишечнике и даже на маточно-крестцовых связках.
Оказывая легкое вагинальное давление, можно выполнить более точную оценку опухоли и определить, прилипает ли она к окружающим тканям (признак скольжения). Точно так же, если матка не движется по передней поверхности прямой и сигмовидной кишок, обнаруживается отрицательный симптом, указывающий на диффузный эндометриоз, который является причиной спаек, препятствующих свободному движению органа.
Тазовые спайки способствуют бесплодию, влияя на функцию маточных труб — либо сжимая их и, следовательно, нарушая перистальтику, либо закупоривая брюшные отверстия, предотвращая контакт яйцеклетки и сперматозоида.
Эффективность МРТ и УЗИ в выявлении опухолей
До недавнего времени единственным неинвазивным методом визуализации для обнаружения очагов эндометрия была МРТ. Благодаря развитию медицинских технологий, ультразвук при обнаружении очагов эндометриоза, расположенных за пределами яичника, достиг той же точности, что и МРТ.
Как показывают исследования, ультразвук имеет те же, если не лучше, чем МРТ, показатели чувствительности, специфичности и точности для выявления эндометриоза прямой и сигмовидной кишок.
Сравнивая возможность диагностики глубокого инфильтрирующего эндометриоза при УЗИ и МРТ, можно отметить схожие результаты для обоих методов. Любые отклонения, выявленные на УЗИ, могут быть диагностированы более точно во время того же обследования.
Для дальнейшей оценки также можно выполнить физическое обследование с помощью ультразвука в режиме реального времени. Возможность использования цветного допплеровского режима —огромное преимущества эндометриоза. Допплер обеспечивает оценку кровотока в исследуемой области без необходимости использования контрастного вещества.
Цветовой допплеровский режим позволяет определить не только характер потока, а также его интенсивность и местоположение (центральный, периферийный; обильный или скудный). Если в подозреваемом повреждении обнаружен кровоток, злокачественная опухоль должна рассматриваться в первую очередь при дифференциальной диагностике.
Соответственно, цветной допплеровский режим играет ключевую роль в диагностике любых кист или опухолей яичников. В нормальных условиях интенсивный сосудистый поток может наблюдаться вокруг желтого тела в форме так называемого огненного кольца. Кроме того, показать периферический кровоток может геморрагическое желтое тело.
На УЗИ по периметру поликистозных яичников видна цепочка мелких везикул, а в гиперэхогенной строме обнаруживается сосудистый поток. Напротив, глубокие узлы эндометриоза в яичнике или где-либо еще, показывают ограниченный сосудистый поток. При оценке опухолей яичников цветовой допплеровский режим имеет фундаментальную функцию.
Соногистерография
Соногистерография проводится для оценки полости матки (рис. 12.А и Б). Многочисленные исследования показали, что точность диагностики, а также описание размеров и расположения полипов и миом на основе SIS аналогичны таковым при гистероскопии. Чувствительность теста была установлена на уровне 0,87-0,95, а специфичность – на 0,80-0,96.
Во время СИС во влагалище вводится зеркало для визуализации шейки матки. После промывки дезинфицирующим раствором в канал вводится катетер. Чтобы не допустить попадания пузырьков воздуха в полость матки, сначала ее необходимо заполнить 0,9% NaCl.
Доступны многие типы катетеров, и большинство из них оснащены баллоном или конусом, предназначенным для остановки потока жидкости. При использовании баллонного катетера лучше всего начать заполнение в канале шейки, а не в полости матки, чтобы он не мешал оценке перешейка органа.
Применение баллона в цервикальном канале причиняет пациенту гораздо меньше боли, чем в матке. В нескольких периодах трудно поддерживать баллон в цервикальном канале, поэтому в этом случае лучше использовать конусообразные катетеры.
После введения катетера в полость матки вводят 0,9% NaCl. Женщины обычно хорошо переносят эту процедуру, особенно когда жидкость вводится медленно.
При осмотре важно видеть всю полость матки — спереди назад и сверху вниз. В случае применения датчика 3Д с записью изображений матки, вводится меньшее количество 0,9% NaCl. Объем органа можно оценить сразу или позже, используя данные из камеры (рис. 12.B).
Использование 3D-ультразвука значительно сокращает время обследования и снижает дискомфорт для пациенток. Также нет необходимости в профилактическом приеме антибиотиков до начала тестирования. Антибиотикотерапия рекомендуется, при воспалительных заболевания органов малого таза и при гидроцеле фаллопиевой трубы.
Если во время первичного УЗИ возникает болезненность вокруг рога матки, обследование прекращают и повторно проводят после антибактериальной терапии.
Растяжение полости матки позволяет провести целостную оценку поверхности слизистой оболочки для выявления полипов, подслизистых миом и внутриматочных спаек. Хотя эти изменения часто можно правильно диагностировать на основе 2D и 3D ультразвука, Соногистерография делает это быстрее.
Этот тест позволяет определить местоположение, размер и тип (0-2) внутриматочных миом, облегчая планирование операции. Этот метод также выявляет полипы, аномально утолщенный эндометрий, соответствующий полипозу, гиперплазии или раку эндометрия.
Если при ультразвуковом исследовании выявляется нечеткий или неравномерный эндометрий, SIS может выявить спайки, которые указывают на синдром Ашермана, который также влияет на фертильность. Если имеются обширные внутренние спайки или многочисленные крупные миомы, получение адекватного растяжения полости матки может быть затруднено из-за сниженной восприимчивости стенок органа.
В этом случае полезно использовать баллонный катетер, который обеспечивает более эффективное закрытие цервикального канала и допускает менее 0,9% оттока NaCl. Но растяжение полости матки под воздействием повышенного давления может вызывать у пациента значительный дискомфорт, о котором следует предупредить.
Проходимость маточных труб
Любой тест на бесплодие должен включать оценку проходимости маточных труб.
В прошлом в таких случаях выполнялась гистеросальпингография (HSG). Это рентгенологическая процедура, проводимая в реальном времени с использованием контрастного вещества, содержащего йод. Врач отслеживал качество проникновения контраста в полость матки и фаллопиевы трубы с дальнейшим выходом жидкости в ректальную полость. Во время этого обследования и пациент, и врач подвергаются воздействию ионизирующего излучения.
Для оценки проходимости маточных труб также может выполняться соносальпингография. Этот метод, описанный впервые в начале 1990-х годов, включает в себя инъекцию в полость матки смеси 0,9% NaCl и нескольких миллилитров воздуха. Врач УЗИ проводит ультразвуковую оценку пузырьков, проходящих к проксимальному сегменту маточных труб и, наконец, появляющихся дистально.
Заполнение в конце соносальпингографии изначально пустой ректо-маточной полости указывает на проходимость по меньшей мере одной фаллопиевой трубы.
В последнее время стали доступны вспомогательные устройства для соносальпингографии, благодаря которым воздух и 0,9% NaCl смешиваются во время введения, что улучшает визуализацию маточных труб во время оценки проходимости.
Эффективность соносальпингографии
Исследования подтвердили, что точность соносальпингографии совпадает с результатами гистеросальпингографии. Но использование смеси раствора с воздухом связано с немного большим дискомфортом для пациента, чем использование только NaCl.
С помощью соносальпингографии можно оценить состояние полости матки и проходимость маточной трубы. Согласно данным, исследования сопоставимы с ГСГ, и пациентки хорошо их переносят. Более ранние исследования также показывают более высокий уровень беременности через один-два месяца после SIS и HSG. Предполагается, что при осмотре мелкие препятствия вымываются из маточной трубы.
Выводы
- Диагностика женского бесплодия может быть проведена на основании медицинской консультации, лабораторных анализов и 2-х ультразвуковых исследований, выполненных в определенное время.
- При первичном трансвагинальном ультразвуковом исследовании на 2-й или 3-й день цикла обычно проводят стандартные измерения матки и яичников. Возможное нарушение должно быть исключено путем оценки наличия миомы матки, полипов, аденомиоза, инородных тел и нарушений эндометрия. Также рекомендуется выполнять 3D-УЗИ для исключения врожденных дефектов матки.
- Исследование яичников должно включать определение количества антральных фолликулов для оценки резерва яичника. Гонады оцениваются на наличие опухолей, поликистоза и заболеваний маточной трубы.
- Допплер или 3D может быть полезным в оценке опухолей.
- При динамическом тесте одна рука находится на животе женщины. Врач перемещает ее к тазу, в то время как другой маневрирует влагалищным датчиком, который определяет, находится ли опухоль в яичнике, рядом с ним, или движется вместе с маткой (миома ножки). На основании этого исследования можно также определить степень подвижности яичников.
- Обнаружение малоподвижных яичников и увеличение дискомфорта у пациентки с высокой вероятностью указывает на возникновение спаек.
- При ультразвуковом исследовании полости матки следует визуализировать кисты, очаги эндометриоза и другие поражения. В середине фолликулярной фазы рекомендуется выполнять SIS для детальной оценки полости матки и исключения внутриполостных изменений.
- При обнаружении опухолей проводится цветовой допплеровский тест для определения их характера (полип, миома, адгезия). 3D ультразвук помогает определить местоположение и тип миомы. Соногистерография может быть дополнена соносальпингографией.
- В США обычно используют смесь 0,9% NaCl с воздухом, позволяющую визуализировать прохождение воздушных пузырьков через полость матки и маточные трубы, подтверждая тем самым проходимость органов. В других странах это исследование проводится с очень хорошими результатами с использованием контрастного вещества.
- Гистеросальпингография назначается редко, если только не планируется пробить или оперировать маточную трубу, или если матка не может быть оценена ультразвуком из-за ее большого размера.
Ультразвук стал основным инструментом в диагностике женского бесплодия. Для полной оценки лучше всего использовать устройство, которое обеспечивает возможность трансвагинального обследования в цветном допплеровском и трехмерном режимах. Ультразвук также является ключевым методом лечения бесплодия.
*Сокращения: HSG — гистеросальпингография; СПКЯ — синдром поликистозных яичников; МРТ — магнитно-резонансная томография; СИС — соногистерография; УЗИ — ультразвуковая диагностика.
Источники
- Imaging and the infertility evaluation. Roohi Jeelani, Elizabeth E. Puscheck. Clinical Obstetrics and Gynecology, 2017; 60 (1): 93–107.
- Американский институт ультразвука в медицине: Практическое руководство AIUM для проведения ультразвуковых исследований таза. J. Ultrasound Med., 2010; 29: 166–172.
- Келли С.М., Сладкявичюс П., Кэмпбелл С. и др .: Исследование бесплодной пары: универсальный подход на основе ультразвука. Hum. Reprod., 2001; 16: 2481–2484.
- Швейдер Дж., Сахель К.: Визуализация миом матки и аденомиоза, J. Minim. Invasive Gynecol., 2014; 21: 362–376.
- Бромли Б., Шипп Т.Д., Бенасерраф Б. Аденомиоз: сонографические данные и диагностическая точность. J. Ultrasound Med., 2000; 19: 529–534.
- Acien P. Частота возникновения дефектов Мюллера у фертильных и бесплодных женщин. Hum. Reprod., 1997; 12: 1372–1376.
- Саравелос С.Х., Кокседж К.А., Ли Т.С.: Распространенность и диагностика врожденных аномалий матки у женщин с репродуктивной недостаточностью: критическая оценка. Hum. Reprod. Обновление, 2008; 14: 415–429.
- Могаверо Г., Шет С., Хэмпер У.М. Эндовагинальная сонография матки. Рентгенография, 1993; 13: 969–981.
- Бокка С.М., Энингер С., Штадтмауэр Л. и др .: Исследование стоимости, точности и преимуществ трехмерной сонографии по сравнению с гистеросальпингографией у женщин с патологией матки. J. Ultrasound Med., 2012; 31: 81–85.
- Faivre E., Fernandez H., Deffieux X. и др.: Точность трехмерного УЗИ в дифференциальной диагностике септатной и двустворчатой матки по сравнению с офисной гистероскопией и тазовой магнитно-резонансной томографией. J. Мин. Инвазивный гинекол., 2012; 19: 101-106.
- Гхи Т., Касадио П., Кулева М. и др. Точность трехмерного ультразвука в диагностике и классификации врожденных аномалий матки. Fertil. Стерил., 2009; 92: 808–813.
- Рейхман Д.Е. , Лауфер М.Р .: Врожденные аномалии матки, влияющие на репродукцию. Best Pract. Местожительство Clin. Obstet. Gynaecol., 2010; 24: 193–208.
- Тимор-Трич И.Е., Монтеагудо А., Цимбал Т.: Техника трехмерного ультразвукового инверсионного рендеринга облегчает диагностику гидросальпинкса. J. Clin. Ультразвук, 2010; 38: 372–376.
- Benacerraf BR, Abuhamad AZ, Bromley B. и др. Сначала рассмотрим ультразвуковое исследование для визуализации женского таза. Am. J. Obstet. Гинекол., 2015; 212: 450–455.
- Бален А.Х., Лавен Дж.С., Тан С.Л. и др. Ультразвуковая оценка поликистозного яичника: определения международного консенсуса. Hum. Reprod. Обновление, 2003; 9: 505–514.
- Benacerraf BR, Groszmann Y .: Сонография должна быть первым визуальным исследованием, выполненным для оценки пациентов с подозрением на эндометриоз. J. Ultrasound Med., 2012; 31: 651–653.
- Guerriero S., Ajossa S., Minguez JA и др. Точность трансвагинального ультразвука для диагностики глубокого эндометриоза в маточно-крестцовых связках, ректовагинальной перегородке, влагалище и мочевом пузыре: систематический обзор и метаанализ. УЗИ Акушет. Гинекол., 2015; 46: 534–545.
- Saba L., Guerriero S., Sulcis R. и др.: МРТ и трансвагинальная ультрасонография в диагностике ректо-сигмоидного эндометриоза. J. Magn. Резон. Imaging, 2012; 35: 352–360.
- Бингол Б., Гуненц З., Гедикбаси А. и др. Сравнение диагностической точности инфузионной соногистерографии, трансвагинальной сонографии и гистероскопии. J. Obstet. Gynaecol., 2011; 31: 54–58.
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники – синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
- Причины СПКЯ
- Симптомы СПКЯ
- Диагностика СПКЯ
- Лечение СПКЯ
- Консервативное лечение СПКЯ
- Стимуляция овуляции при СПКЯ
- Хирургическое лечение СПКЯ
- Физиотерапия и фитнесс для лечения СПКЯ
Для начала опишем УЗИ-картину яичников при поликистозе:
- объем яичников увеличен почти вдвое (7-9 см3 и более при обычном размере 4-7см3);
- утолщение капсулы яичника, что четко видно как более выраженная линия по периферии всего яичника (толщина капсулы может достигать четверти видимого диаметра яичника);
- по периферии, под капсулой специфическим «ожерельем» располагается 10 и более фолликулов диаметром около 10 мм.
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Для мультифолликулярных яичников характерны несколько другие признаки при УЗИ. Главное отличие — это нормальный объем яичника. Кроме того, фолликулов редко бывает больше 7-8, а их диаметр составляет 4-10 мм3. Классическое определение мультифолликулярных яичников дали М.В. Медведев, Б.И. Зыкин (1997): это преходящие изменения в структуре яичников в виде множества эхо-негативных включений диаметром 5-10 мм, имеющих обратное развитие при отсутствии клинической картины и эхо-структуры поликистозных яичников.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Чаще всего мультифолликулярные яичники не требуют лечения, они сопровождаются нормальной овуляцией и не препятствуют беременности. Лечение необходимо только , если синдром мультифолликулярныхяичников сопровождается ановуляторными циклами. Лечение заключается в нормализации гормонального фона.
СПКЯ – синдром поликистозных яичников
Синдром поликистозных яичников (СПКЯ) – это эндокринное (гормональное) заболевание, характеризующееся патологическими изменениями структуры и функции яичников. Часто употребляемые синонимы СПКЯ – поликистоз или склерокистоз яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Известен тот факт, что почти у всех женщин с поликистозом яичников имеется инсулинорезистентность, т.е снижена чувствительность организма к инсулину – гормону поджелудочной железы, регулирующему уровень сахара в крови. Все это приводит к тому, что в крови циркулирует инсулин в больших количествах. Согласно проведенным исследованиям, можно предположить, что повышенный инсулин стимулирует яичники к избыточной выработке мужских половых гормонов -андрогенов, которые нарушают структуру и функцию яичников.
Прежде всего, андрогены пагубно влияют на процесс овуляции, без которой невозможна беременность, не давая нормально расти яйцеклеткам. Наружная оболочка яичников под воздействием мужских гормонов утолщается и созревший фолликул не может ее “разорвать”,чтобы яйцеклетка могла выйти и принять участие в процессе оплодотворения. Неразорвавшийся фолликул заполняется жидкостью и превращается в кисту.Тоже самое происходит и с другими фолликулами – они созревают и перестают работать, становясь кистами. Таким образом, яичники женщины с поликистозом представляют из себя скопление из множества мелких кист. Из-за этого яичники при СПКЯ больше по размеру, чем нормальные.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
- наследственная предрасположенность занимает чуть ли не главное место в причинах СПКЯ;
- ожирение или избыточная масса тела;
- сахарный диабет.
Симптомы СПКЯ
Симптомы СПКЯ разнообразны. Первое, на что обычно обращает внимание женщина – это нерегулярные месячные. Задержки менструаций при СПКЯ могут быть месяцами и даже по полгода. Поскольку нарушение гормональной функции яичников начинается с пубертатного периода, то и нарушения цикла начинаются с менархе и не имеют тенденции к нормализации. Следует отметить, что возраст менархе соответствует таковому в популяции – 12-13 лет (в отличие от надпочечниковой гиперандрогении при адреногенитальном синдроме, когда менархе запаздывает). Примерно у 10-15% пациенток нарушения менструального цикла имеют характер дисфункциональных маточных кровотечений на фоне гиперпластических процессов эндометрия. Поэтому женщины с СПКЯ входят в группу риска развития аденокарциномы эндометрия, фиброзно-кистозной мастопатии и рака молочных желез.
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Помимо нарушений менструального цикла, из-за повышенного количества мужских гормонов возникает повышенный рост волос по всему телу (гирсутизм). Кожа становится жирной, появляются прыщи и угри на лице, спине, груди. Характерно появление темно-коричневых пятен на коже по внутренней поверхности бедер, на локтях, в подмышечных впадинах. Волосы на голове быстро жирнеют из-за нарушенной функции сальных желез. Гирсутизм , различной степени выраженности, развивается постепенно с периода менархе, в отличие от адреногенитального синдрома, когда гирсутизм развивается до менархе, с момента активации гормональной функции надпочечников в период адренархе.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
И, наконец, один из основных и неприятных симптомов СПКЯ – это бесплодие из-за отсутствия овуляции. Чаще всего бесплодие первичное (в 85% случаев), т.е. беременностей никогда не было. Иногда бесплодие является единственным симптомом поликистоза яичников. Бесплодие имеет первичный характер в отличие от надпочечниковой гиперандрогении, при которой возможна беременность и характерно ее невынашивание.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
- гиперплазией стромы;
- гиперплазией клеток теки с участками лютеинизации;
- наличием множества кистозно-атрезирующихся фолликулов диаметром 5-8 мм., расположенных под капсулой в виде «ожерелья»;
- утолщением капсулы яичников.
Диагностика СПКЯ включает:
- подробный опрос и осмотр гинеколога-эндокринолога. При осмотре врач отмечает увеличение обоих яичников и внешние признаки СПКЯ;
- УЗИ органов малого таза с вагинальным датчиком. При исследовании по периферии яичников выявляют множество неовулированных фолликулов до 10 мм, объем яичников сильно увеличен;
- четкие критерии эхоскопической картины СПКЯ: объем яичников более 9 см3, гиперплазированная строма составляет 25% объема, более десяти атретичных фолликулов диаметром до 10 мм, расположенных по периферии под утолщенной капсулой. Объем яичников определяется по формуле: V = 0,523 ( L х Sx Н) см3, где V , L , S , Н – соответственно объем, длина, ширина и толщина яичника; 0,523 – постоянный коэффициент. Увеличение объема яичников за счет гиперплазированной стромы и характерное расположение фолликулов помогают дифференцировать поликистозные яичники от нормальных (на 5-7-й день цикла) или мультифолликулярных. Последние характерны для раннего пубертата, гипогонадотропной аменореи, длительного приема КОК. Мультифолликулярные яичники характеризуются при УЗИ небольшим числом фолликулов диаметром 4-10 мм., расположенных по всему яичнику, обычной картиной стромы и, главное, нормальным объемом яичников (4-8 см3); исследование гормонов плазмы крови (ЛГ, ФСГ,пролактин, свободный тестостерон, ДГЭА-с, 17-ОН прогестерон). Гормоны необходимо сдавать в определенные дни менструального цикла, иначе исследование не будет информативным. ЛГ,ФСГ и пролактин сдают на 3-5 день, свободный тестостерон и ДГЭА-с на 8-10 день, а 17-ОН прогестерон на 21-22 день цикла. Как правило, при поликистозе повышен уровень ЛГ (увеличение соотношения ЛГ/ФСГ более 2,5), пролактина, тестостерона и ДГЭА-с; а ФСГ и 17-ОН прогестерон понижен;
- биохимический анализ крови (при СПКЯ может быть повышен уровень холестерина, триглицеридов и глюкозы);
- пероральный тест на толерантность к глюкозе выполняют для определения чувствительности к инсулину;
- диагностическая лапароскопия с биопсией яичника – берется кусочек ткани яичника для гистологического исследования. Биопсия эндометрия показана женщинам с ациклическими кровотечениями в связи с большой частотой гиперпластических процессов эндометрия.
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем – в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
- своевременный возраст менархе;
- нарушение менструального цикла с периода менархе в подавляющем большинстве случаев по типу олигоменореи;
- гирсутизм и ожирение с периода менархе у более 50% женщин;
- первичное бесплодие;
- хроническая ановуляция;
- увеличение объема яичников за счет стромы по данным трансвагинальной эхографии;
- повышение уровня Т;
- увеличение ЛГ и отношения ЛГ/ФСГ > 2,5.
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
- первый этап лечения – нормализация массы тела. Снижение массы тела на фоне редукционной диеты приводит к нормализации углеводного и жирового обмена. Диета предусматривает снижение общей калорийности пищи до 2000 ккал в день, из них 52% приходится на углеводы, 16% – на белки и 32% – на жиры, причем насыщенные жиры должны составлять не более 1/3 общего количества жира. Важным компонентом диеты является ограничение острой и соленой пищи, жидкости. Очень хороший эффект отмечается при использовании разгрузочных дней, голодание не рекомендуется в связи с расходом белка в процессе глюконеогенеза. Повышение физической активности является важным компонентом не только для нормализации массы тела, но и повышения чувствительности мышечной ткани к инсулину. Самое трудное – убедить пациентку в необходимости нормализации массы тела, как первого этапа в лечении СПКЯ;
- второй этап лечения – медикаментозное лечение гормональных нарушений;
- третий этап лечения – стимуляция овуляции после нормализации массы тела и при СПКЯ при нормальной массе тела. Стимуляция овуляции проводится после исключения трубного и мужского факторов бесплодия.
Консервативное лечение СПКЯ
Цели консервативного лечения СПКЯ – стимулировать процесс овуляции (если женщина заинтересована в беременности), восстановить нормальный менструальный цикл, уменьшить внешние проявления гиперандрогении (повышенную волосатость, прыщи и т.д.), скоррегировать нарушения углеводного и липидного обмена.
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60% пациенток, беременность наступает у 35%.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
- восстановление регулярных менструальных циклов с гипертермической базальной температурой в течение 12-14 дней;
- уровень прогестерона в середине второй фазы цикла 5 нг/мл. и более, преовуляторный пик ЛГ;
- УЗ-признаки овуляции на 13-15-й день цикла;
- наличие доминантного фолликула диаметром не менее 18 мм.;
- толщина эндометрия не менее 8-10 мм.
При наличии этих показателей рекомендуется введение овуляторной дозы 7 500-10 000 МЕ человеческого хорионического гонадотропина – чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности – в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты – прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.) При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7 500-10 000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной – 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Хирургическое лечение также применяется при СПКЯ, чаще всего, для лечения бесплодия. Операция проводится лапароскопическим доступом, под общим наркозом делают небольшие разрезы. Существует два основных оперативных метода для лечения СПКЯ – клиновидная резекция яичников (удаляют ткани яичников, которые в избытке синтезируют андрогены) и электрокаутеризация яичников (точечное разрушение андрогенпродуцирующей ткани яичника, операция менее травматичная и менее длительная по сравнению с клиновидной резекцией). Преимуществом лапароскопической резекции является возможность ликвидации часто сопутствующего перитонеального фактора бесплодия (спаек, непроходимости маточных труб).
В результате оперативного вмешательства овуляция восстанавливается и в течение 6-12 месяцев женщина может зачать ребенка. В большинстве случаев в послеоперационном периоде через 3-5 дней наблюдается менструальноподобная реакция, а через 2 недели — овуляция, которая тестируется по базальной температуре. Отсутствие овуляции в течение 2-3 циклов требует дополнительного назначения кломифена. Как правило, беременность наступает в течение 6-12 месяцев, в дальнейшем частота наступления беременности уменьшается. Если и после операции долгожданная беременность не наступает в течение года – дальнейшее ожидание не имееет смысла и женщине рекомендуют прибегнуть к ЭКО (экстракорпоральное оплодотворение).
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Успешность лечения СПКЯ зависит не только от врача и от назначенных лекарств, но и от образа жизни больной. Как уже было сказано, коррекция веса имеет очень важное значение для лечения поликистоза яичников. Для снижения веса рекомендуется ограничить потребление углеводов – сахар, шоколад, картофель, хлеб, макароны, крупы. По возможности, необходимо снизить потребление соли. Помимо диеты, желательно заниматься спортом не менее 2-3 раз в неделю. Согласно проведенным клиническим испытаниям – 2,5 часа физической нагрузки в неделю в сочетании с диетой – у некоторых больных с СПКЯ имеют такой же положительный эффект,что и применение лекарственных препаратов! Это объясняется тем, что жировая ткань также является дополнительным источником андрогенов и, избавившись от лишних килограмов можно не только подправить фигуру, но и существенно уменьшить количество “лишних”андрогенов при поликистозе.
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Осложнения СПКЯ:
- бесплодие, не поддающееся лечению;
- сахарный диабет и гипертоническая болезнь, риск развития инфарктов и инсультов при СПКЯ возрастает в несколько раз;
- рак эндометрия может развиться при поликистозе из-за длительного нарушения функции яичников;
- у беременных женщин с СПКЯ чаще, чем у здоровых беременных, происходят выкидыши на ранних сроках, преждевременные роды, диабет беременных и преэклампсии.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация гинеколога.