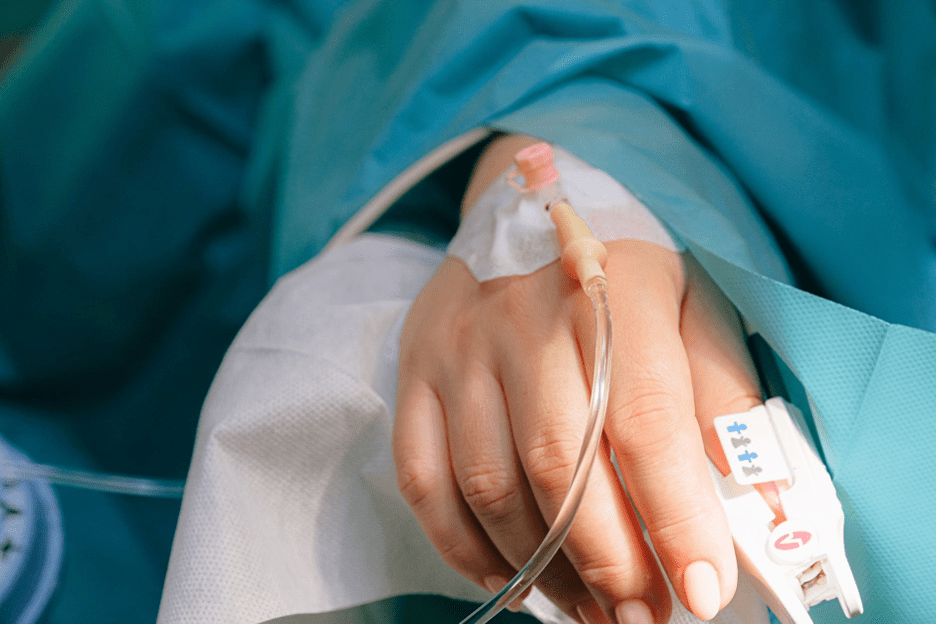
Как поставить капельницу на дому пациенту с «плохими» венами?
5 способов найти вену при постановке капельницы
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену
- Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Как правильно поставить капельницу: алгоритм процедуры
- Инструменты и аксессуары
- Подготовка к процедуре
- Постановка капельницы
- Осложнения при неправильном выполнении инфузии
- Что делать при развитии осложнений?
- Как понять, что лекарство идет мимо вен?
- Куда ставят капельницу, если вены на руках плохие?
- Список литературы
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
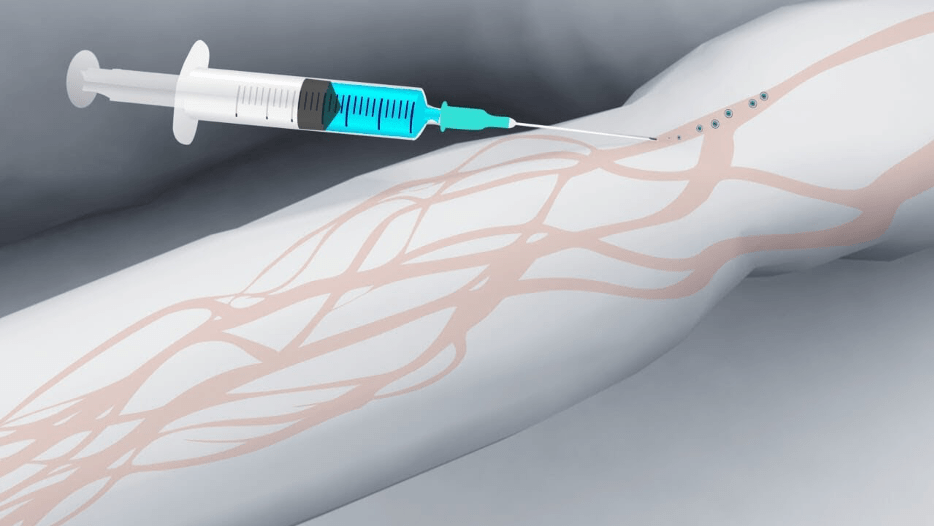
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
5 проверенных способов найти вену
Существует несколько способов, которые помогают сделать вены более заметными — опытные медсестры обычно используют их в комплексе. Они эффективны, когда человеку нужно поставить 1-2 капельницы.
Если пациент должен пройти курс лечения внутривенными инфузиями, рекомендуется катетеризация (установка катетера). Процедура позволяет избежать частых уколов и сложностей с венозным доступом. При длительном лечении (более месяца) врач может порекомендовать имплантацию порт-системы.
Физическая нагрузка
Слова «поработать кулаком» знакомы всем, кто сдавал кровь или получал внутривенную терапию. Любая физическая нагрузка усиливает кровообращение: вены наполняются и становятся более заметными. Если серьезных проблем с венозным доступом нет, можно несколько раз сжать и разжать кулак. Для пациентов с «трудными» венами лучше приобрести резиновый мячик, который перед капельницей нужно интенсивно сжимать в руке.
Сдавливание
Еще один способ улучшить наполнение вен — ненадолго ухудшить кровообращение. Для этого используется жгут, который накладывают на 10-15 см выше интересующего участка. Его затягивают, но не слишком туго, чтобы вена проступила под кожей. Можно использовать манжетку тонометра — наложить как обычно и накачать до 40-60 мм ртутного столбика.
Даже если вена не будет заметна, ее можно пальпировать. Она должна быть упругой, но не слишком твердой, гладкой и слегка пульсировать. Вену необходимо помассировать 20 секунд, после чего можно проводить манипуляции. Вопреки распространенному мнению, хлопать по вене не стоит. Она может «спрятаться», а после капельницы на руке останется синяк.
Согревание
На холоде вены сжимаются и становятся менее заметными, а в тепле, наоборот, расширяются и увеличиваются. Если человек сильно замерз, с капельницей лучше повременить, пока он не согреется.
Процесс можно ускорить — дать выпить теплый чай или кофе, принять горячий душ или ванну. Не запрещено использовать для согревания любые подручные средства — грелку, емкость с теплой водой, нагретое полотенце. Главное — не перестараться и не обжечь пациента. Прикладывать тепло к руке следует до дезинфекции: после того, как кожа будет обработана спиртом или антисептиком, к ней не должны прикасаться посторонние предметы.
Гравитация
При выполнении инъекции или капельницы можно использовать принцип гравитации. Человеку достаточно постоять несколько минут, расслабив руки. Можно вытянуть конечность вперед и сделать несколько круговых движений или лечь на диван и опустить ее вниз.
Механизм действия этого способа прост: кровь приливает к венам, благодаря чему они становятся более темными, более заметными и выраженными.
Восполнение жидкости
Если организм обезвожен, найти вену становится сложно даже профессионалу. Кровь при недостатке жидкости становится густой и медленно течет по сосудам, что ухудшает венозный доступ.
Незадолго до капельницы рекомендуется выпить около 250 мл воды, благодаря чему процедура пройдет проще. Кроме того, это поможет успокоиться и снизить уровень стресса, который также влияет на успех проведения процедуры.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2017 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2017 г.
Как найти паховую вену?
МедицинаФизиология человека+3
Дмитрий самусевич
3 октября 2020 · 1,9 K
ОтветитьУточнить
Юрий Паршутин54
Флеболог в Обнинске. 22 года работы. Тысячи оперированных пациентов за это время. · 9 окт 2020 · phlebolog.narod.ru
ОтвечаетЮрий Паршутин
Вены с таким названием нет. Но есть вены паховой области – подвздошная и бедренная. Первая лежит выше паховой складки, вторая ниже. Эти вены относятся к глубоким. Поверхностнее располагается большая подкожная вена.
2,0 K
Комментировать ответ…Комментировать…
Вы знаете ответ на этот вопрос?
Поделитесь своим опытом и знаниями
Войти и ответить на вопрос
При чрескожной катетеризации бедренной вены анатомические ориентиры используются для проведения венепункции, а при методике Сельдингера – для введения центрального венозного катетера через бедренную вену и в нижнюю полую вену.
Катетеризация бедренной вены имеет процедурные преимущества по сравнению с катетеризацией поверхностной и легко доступной вены. Кроме того, близлежащая анатомия там не такая сложная и отсутствуют жизненно важные структуры, которые есть в области яремной и подключичной вен. Однако центральные венозные катетеры (ЦВК), установленные на бедре, имеют более высокий риск инфицирования и тромбоза, поэтому подходят только для лежачих пациентов.
-
Безопасный или долгосрочный венозный доступ, недоступный при использовании других участков
-
Внутривенное вливание жидкостей и препаратов для пациентов с остановкой сердца
-
Внутривенное вливание концентрированных или раздражающих жидкостей
-
Внутривенная инфузия на высокой скорости или больших объемов жидкости, если постановка периферических венозных катетеров большого диаметра (например, 18 или 16 калибра) или других центральных венозных катетеров (ЦВК) невозможна
-
Установка фильтра нижней полой вены
-
Необходимость центрального венозного доступа у пациентов с синдромом верхней полой вены
Центральный венозный доступ над диафрагмой, если нет противопоказаний, как правило, предпочтительнее доступа через бедренную вену для тех пациентов, которым требуется центральный венозный доступ. Катетеры бедренной вены или артерии обычно используются только в качестве временного доступа, поскольку они имеют высокий риск инфицирования. Как можно скорее их следует заменить на катетеры, расположенные выше диафрагмы.
Абсолютные противопоказания
-
Интраабдоминальное кровоизлияние или региональная травма
-
Тромбоз бедренной вены
-
Локальная инфекция в месте введения
-
Катетер, пропитанный антибиотиком, для пациента с аллергией
При интраабдоминальном кровотечении или локальной травме для катетеризации следует использовать места, относящиеся к бассейну верхней полой вены.
Относительные противопоказания
-
Коагулопатия, включая терапевтическую антикоагуляцию*
-
Локальные искажения анатомических структур, травматические или врожденные, или выраженное ожирение
-
Анамнез предшествующей катетеризации предполагаемой центральной вены
-
Неконтактный пациент (при необходимости следует воздействовать седативным средством)
-
Амбулаторный пациент
* Антикоагулянтная терапия (например, при тромбоэмболии легочной артерии) увеличивает риск кровотечения при катетеризации бедренной вены, однако это должно сопоставляться с повышенным риском тромбоза (например, инсульта) при отмене антикоагулянтной терапии. Обсудите все предполагаемые изменения с лечащим врачом, назначившим антикоагулянтную терапию, а затем с пациентом. Катетеризация бедренной вены может быть предпочтительна для пациентов с коагулопатией, поскольку, в отличие от подключичной или внутренней яремной локализации, бедренный треугольник легко поддается пальпации и жизненно важные структуры (дыхательные пути, плевральный купол, средостение, кровеносные сосуды, идущие к мозгу) находятся далеко от места венепункции.
Осложнения включают:
-
Инфекция
-
Тромбоз
-
Артериальная пункция
-
Гематома
-
Ретроперитонеальные кровотечения
-
Повреждение вены
-
Воздушная эмболия
-
Смещение катетера*
-
Повреждение нерва
-
Перфорация мочевого пузыря или кишечника (редко)
* Редкие осложнения, связанные с неправильным положением или смещением бедренного катетера, включают катетеризацию артерий и инфузию в забрюшинное пространство.
Эмболия по причине проволочного направителя или катетера также встречается редко.
Чтобы снизить риск венозного тромбоза и сепсиса, ЦВК следует удалять сразу же по мере отсутствия в нем необходимости.
-
Раствор антисептика (например, спиртовый раствор хлоргексидина, хлоргексидин, повидон-йод, этаноловый спирт)
-
Стерильные хирургические простыни (большие), полотенца
-
Стерильные головные уборы, маски, медицинские халаты, перчатки
-
Защитные лицевые щитки
-
Мониторинг сердечной деятельности
-
Местный анестетик (например, 1% раствор лидокаина без адреналина объёмом около 5 мл)
-
Небольшая игла для анестезии (например, 25–27 калибра, около 1 дюйма [3 см] длиной)
-
Большая игла для анестезии/поиска * (22 калибра, около 1,5 дюйма [4 см] длиной)
-
Игла-интродьюсер (например, тонкостенная, 18 или 16 калибра, с соединительной втулкой со снятой внутри фаской, около 2,5 дюймов [6 см] длиной)
-
3- и 5-мл шприцы (используйте шприцы с соответствующим наконечником для надевания поисковых игл и игл-интродьюсеров)
-
Проволочный направитель, наконечник в форме буквы J
-
Скальпель (#лезвия 11)
-
Расширитель
-
Центральный венозный катетер (взрослый: 8 по французской шкале диаметра катетеров или более, минимальная длина для бедренного катетера составляет 24 см)
-
Стерильная марля (например, квадраты 4 × 4 дюйма [10 × 10 см])
-
Стерильный солевой раствор для промывки катетерного порта или портов
-
Невсасывающий шелк или нейлон (например, 3-0 или 4-0)
-
Хлоргексидиновый пластырь, прозрачная окклюзионная повязка
* Поисковая игла – это более тонкая игла, используемая для определения местоположения вены перед введением проводниковой иглы. Он обычно не используется, но является необязательным (например, при ожирении) для катетеризации бедренной вены.
Полезно иметь при операции одного или двух помощников.
-
Иногда попытки катетеризации оказываются безуспешными. Не следует повторять более 2 или 3 попыток (что увеличивает риск осложнений), и с каждой новой попыткой следует использовать новое оборудование (т.е. не использовать повторно иглы, катетеры или другое оборудование, поскольку оно может быть закупорено тканью или кровью).
-
Во время остановки сердца или даже при низком кровяном давлении и гипоксии артериальная кровь может быть темной и не пульсирующей, поэтому ошибочно может быть принята за венозную кровь.
-
Если бедренная артерия канюлирована либо расширителем ткани, либо ЦВК, оставьте расширитель или катетер на месте и получите консультацию хирурга о возможности хирургического удаления.
-
Бедренные артерия и вена доступны в пределах бедренного треугольника, который ограничен сверху паховой связкой, медиально длинной приводящей мышцей и латерально портняжной мышцей.
-
Паховая связка определяется как линия, проведенная между лонным сочленением и передней верхней подвздошной остью.
-
Бедренную артерию пальпируют ниже паховой связки, как правило, в средней точке или медиальнее от нее. При отсутствии пальпируемого пульса на бедренной артерии предполагается, что бедренная артерия лежит в этой области.
-
Бедренная вена лежит медиально прилегающей к бедренной артерии. С увеличением расстояния от паховой связки вена проходит под артерией.
-
Желаемая точка пункции бедренной вены – 1–2 см ниже паховой связки. Кровотечение из-за прокола стенки сосуда в этом месте можно контролировать путем внешнего прижатия сосудов к головке бедренной кости.
-
Забрюшинное пространство располагается выше паховой связки. Кровотечение из-за прокола стенки сосуда в этом месте становится причиной забрюшинного кровотечения, а внешнее прижатие сосудов может оказаться невозможным.
-
Необходимо поднять кровать пациента на удобную для оператора высоту (чтобы во время выполнения процедуры можно было стоять прямо).
-
Для наполнения бедренной вены кровью уложите пациента на спину или в легкое обратное положение Тренделенбурга (с немного приподнятым кверху головным концом кровати).
-
Комфортно отведите и поверните ногу наружу путем вращения.
-
Отведите паннус или уретральный катетер от паховой области (используя пластырь или, при необходимости, помощь ассистента).
-
Следует провести предварительный (нестерильный) осмотр для идентификации лобкового симфиза, переднего верхнего подвздошного гребня, пульса на бедренной артерии и пупка.
-
Присоедините пациента к кардиомонитору и включите его.
-
Избыточные волосы в области проведения вмешательства можно состричь, но не сбривать. Бритье увеличивает риск инфицирования.
-
Поместите стерильное оборудование на стерильно закрытые лотки.
-
Оденьте стерильную одежду и используйте барьерную защиту.
-
Наберите местный анестетик в шприц.
-
Необязательно: присоедините поисковую иглу к 5-мл шприцу с 1–2 мл стерильного физиологического раствора.
-
Прикрепите иглу для введения к шприцу на 5 мл с 1–2 мл стерильного физиологического раствора. Расположите на одной линии срез иглы и маркировку объема на шприце.
-
Предварительно промойте все каналы ЦВК стерильным физиологическим раствором (3–5 мл), а затем закройте просветы колпачками или шприцами.
При промывании центральной линии используйте шприц объёмом 10 мл (или эквивалентный ему, либо же шприц большего диаметра) и не давите на поршень шприца слишком сильно во избежание разрыва линии.
-
Обработайте тампоном с раствором антисептика обширный участок кожи от передне-верхней ости подвздошной кости до средней линии, охватывая участок на 15 см ниже паховой связки.
-
Дайте раствору антисептика высохнуть в течение по крайней мере 1 минуты.
-
Поместите стерильные полотенца вокруг места операции.
-
Постелите большие стерильные простыни (например, полноразмерную хирургическую простыню), чтобы создать большое стерильное поле.
-
Осторожно пальпируйте пульс на бедренной артерии 2 или 3 пальцами. Пальпировать следует осторожно, чтобы не сдавливать прилегающую бедренную вену (к сжатому венозному просвету затруднен доступ).
-
Путь введения иглы: процедурные иглы (иглы для местной анестезии, поисковые и интродьюсерные иглы) вводятся на 2–4 см ниже паховой связки, на 1 см медиальнее бедренной артерии, под углом 45–60° в кожу и направляются в сторону пупка.
Во время введения иглы постоянно пальпируйте бедренную артерию, а саму иглу держите медиально к артерии, чтобы избежать прокола последней.
-
Нанесите каплю анестетика на место введения иглы, а затем введите анестетик в кожу и мягкие ткани вдоль предполагаемого пути введения иглы. При продвижении шприца поддерживайте мягкое отрицательное давление на поршень для распознавания попадания в сосуд и предотвращения внутрисосудистой инъекции.
-
Вводите иглу-интродьюсер (или, при необходимости, поисковую иглу) скосом вверх, вдоль пути продвижения иглы.
-
Во время продвижения иглы поддерживайте легкое отрицательное давление на поршень шприца.
-
Прекратите продвижение иглы вперед, когда в шприце появится кровь (вы можете почувствовать, как игла проникает сквозь стенку во время вхождения в просвет сосуда). Держите шприц неподвижно в этом месте. Даже небольшое движение может сместить кончик иглы в вене.
Если после 2–4 см введения в цилиндре шприца не появляется кровь, медленно извлеките иглу. Если игла изначально полностью прошла через вену, то при извлечении кончика иглы обратно в просвет могут появиться брызги. Если брызги все еще не появляются, следует извлечь иглу почти на поверхность кожи, изменить направление и попробовать продвинуть иглу в вену еще раз. Не меняйте направление иглы, пока она не будет полностью введена.
-
Продолжайте держать шприц в неподвижном положении.
-
Надежно возьмитесь за канюлю иглы и удерживайте ее неподвижно.
-
Удалите шприц из канюли иглы и дайте крови немного вытечь, чтобы убедиться, что она венозная (т.е. темно-красная и спокойно вытекающая, а не пульсирующая). Затем следует немедленно закрыть втулку большим пальцем, чтобы остановить кровоток и предотвратить воздушную эмболию.
Однако, если кровь ярко-красного цвета и пульсирующая (артериальная), следует прекратить процедуру. Удалите иглу, для уменьшения кровотечения из места прокола прижмите пальцем к месту инъекции марлевый квадрат размером 4 × 4 и удерживайте его в течение 10 мин.
Если до этого момента вы вводили иглу для поиска вены (или иглу для введения анестетика, которая находила вену), то теперь эта игла будет использоваться в качестве ориентира для введения иглы-интродьюсера.
-
Держите шприц-манипулятор так, чтобы срез иглы был направлен вверх.
-
Необходимо использовать один из двух методов введения: либо вынуть поисковую иглу и немедленно ввести интродьюсерную иглу по тому же пути, либо держать поисковую иглу на месте и вставить интродьюсерную иглу ниже и примерно параллельно ей (под немного меньшим углом к коже).
-
Как только в цилиндре шприца появится кровь, прекратите продвижение иглы-интродьюсера и удерживайте ее неподвижно.
-
Если поисковая игла не была удалена, немедленно извлеките её.
-
Продолжайте держать иглу-интродьюсер в неподвижном положении.
-
Вставьте J-изогнутый конец проволочного направителя в иглу-интродьюсер так, чтобы J-образная кривая была направлена вверх.
-
Продвигайте проволочный направитель через иглу в вену. Не проталкивайте проволоку силой; она должна скользить плавно. Продвиньте проволоку на 20–30 см.
При наличии какого-либо сопротивления во время продвижения проволочного направителя, необходимо прекратить введение. Следует постараться осторожно слегка извлечь проводник, немного повернуть его, а затем снова продвинуть его вперед, или попытаться осторожно извлечь проводник полностью, повторно установить кончик иглы в вене (подтверждается венозным возвратом крови), а затем повторно ввести проводник.
Однако, при наличии какого-либо сопротивления, при извлечении проволочного направителя, следует остановить процедуру и вынуть иглу вместе с проволочным направителем (для предотвращения разрезания кончиком иглы проволочного направителя внутри пациента). Затем, для предотвращения кровотечения и гематомы удерживайте внешнее давление на эту область с помощью марлевых квадратов размером 4 × 4 в течение 10 минут.
После того, как проволочный направитель был введен, продолжайте одной рукой прочно удерживать его на месте и контролировать его положение в течение оставшейся части процедуры.
-
Во-первых, надежно удерживайте проволочный направитель дистальнее иглы во время вывода иглы из кожи.
-
Затем, плотно придерживая проволочный направитель у поверхности кожи, продвигайте иглу вдоль по оставшейся длине проволочного направителя до того момента, пока полностью не удалите иглу.
-
Увеличение инъекционного поля: с помощью скальпеля сделайте небольшой надрез (около 4 мм) в месте инъекции, избегая контакта с проволочным направителем катетера, для увеличения участка и возможности размещения расширителя тканей и катетера большего диаметра.
-
Передвиньте тканевой расширитель по проволочному направителю: сначала возьмите проволочный направитель на коже и продвиньте расширитель по длине проволочного направителя к коже. Затем возьмитесь за проводник чуть дистальнее расширителя, поднесите расширитель к поверхности кожи и, при необходимости используя вкручивающие движения, постепенно установите расширитель. Во всё время проведения процедуры всегда держитесь за проволочный направитель.
-
Удалите расширитель: во-первых, надежно удерживайте проволочный направитель дистальнее расширителя и вытяните расширитель из кожи. Когда проволочный направитель визуализируется на поверхности кожи, полностью удалите расширитель, продвигая его вдоль оставшейся длины проволочного направителя.
-
Продвиньте катетер по проволочному направителю к поверхности кожи: удерживайте проволочный направитель неподвижно у поверхности кожи, протолкните наконечник катетера в проволочный направитель через дистальный конец проволочного направителя и продвигайте катетер вниз к поверхности кожи. Дистальный конец проволочного направителя теперь должен выступать из канюли порт-системы.
-
Если дистальный конец проволочного направителя не выступает из центра порта, медленно продвигайте его наружу от поверхности кожи, удерживая наконечник катетера близко к поверхности, пока проволочный направитель не начнет выступать.
-
Продолжайте продвигать катетер в вену: сожмите и направляйте проволочный направитель в тех местах, где он отклоняется от своего пути продвижения. Держа катетер возле кончика, введите его через кожу. Затем, с шагом в несколько сантиметров, используя при необходимости штопорообразные движения, поэтапно продвигайтесь вперед по всей длине бедренного катетера.
-
Держите руку одновременно на проволочном направителе и на катетере.
-
Удаление проволочного направителя: извлеките проволочный направитель, надежно удерживая катетер установленным на поверхности кожи.
-
Промойте каждый порт катетера физиологическим раствором: во-первых, откачайте весь воздух из линий катетера и убедитесь, что катетер обеспечивает венозный доступ. Затем, используя шприц объемом 10 мл (либо же эквивалентный ему, или шприц большего диаметра), без форсированного усилия введите 20 мл солевого раствора в линию для того, чтобы её очистить.
-
Если пациент в сознании или ему дали успокоительное, чтобы обезболить кожу в местах наложения швов, используйте 1% раствор лидокаина.
-
Поместите пропитанный хлоргексидином диск на кожу в месте введения катетера.
-
Подшейте кожу к фиксирующему зажиму на катетере.
-
Для предотвращения натяжения в месте введения, подшейте катетер ко второй точке раны так, чтобы между двумя точками находился изогнутый или петлевой сегмент катетера.
-
Наложите стерильную окклюзионную повязку. Обычно используются прозрачные мембранные повязки.
-
При необходимости (например, если катетер бедренной кости не функционирует) проводят рентгенографию грудной клетки, чтобы подтвердить, что кончик катетера находится в нижней полой вене дистальнее правого предсердия.
-
Продолжайте удерживать проволочный направитель катетера все время данной операции.
-
Во время остановки сердца или даже при низком кровяном давлении и гипоксии артериальная кровь может быть темной и не пульсирующей, поэтому ошибочно может быть принята за венозную кровь.
-
Для предотвращения воздушной эмболии ЦВК следует вводить (и удалять) так, чтобы место сосудистой канюляции располагалось ниже уровня сердца.
-
Катетеры бедренной вены или артерии обычно используются только в качестве временного доступа, поскольку они имеют высокий риск инфицирования. Как можно скорее их следует заменить на катетеры, расположенные выше диафрагмы.
Для центрального венозного доступа чаще используют правую внутреннюю яремную вену или правую подключичную вену. Это связано с тем, что слева проходит грудной лимфатический проток и возможно его повреждение во время катетеризации. А также по внутренней левой яремной вене происходит отток крови от доминирующего полушария головного мозга. И в случае возникновения гнойных или тромботических осложнений, неврологические последствия для пациента могут быть более серьезными.
- Пункция правой внутренней яремной вены центральным доступом
- Пункция правой подключичной вены
- Пункция правой бедренной вены
- Введение катетера по Сельдингеру
- Установка катетера под ЭКГ контролем
- Осложнения
Считается, что катетеризация внутренней яремной вены сопровождается меньшим числом осложнений (пневмоторакс, тромбозы, кровотечение) по сравнению с катетеризацией подключичной вены. В то же время в каких-то случаях удобнее использовать подключичный доступ, например: при гиповолемии, двигательном возбуждении, низком артериальном давлении у больного и т.д.
Катетеризация бедренной вены ассоциируется с повышенным риском инфекционных и тромботических осложнений. И используется, как запасной вариант при невозможности выполнить центральную катетеризацию из другого доступа. Облегчить поиск вены, уменьшить риск осложнений позволяет проведение ультразвукового исследования, позволяющее уточнить индивидуальные особенности расположения венозных стволов пациента.
Внимание! Если попытка катетеризации вены закончилась неудачей, не упорствуйте и сразу позовите коллегу на помощь – часто помогает если не решить проблему, то, по крайней мере, избежать неприятностей в дальнейшем.
Пункция правой внутренней яремной вены центральным доступом
Пациента уложите на спину, руки – вдоль туловища, голову поверните влево. Для увеличения наполнения центральных вен и снижения риска воздушной эмболии придайте положение Тренделенбурга (головной конец стола опускают на 15° вниз), если конструкция кровати не позволяет это сделать – горизонтальное.
Определите положение правой сонной артерии. Внутренняя яремная вена располагается поверхностнее, латеральнее и параллельно сонной артерии. Обработайте кожу антисептиком и ограничьте место пункции стерильными салфетками. Инфильтрируйте кожу и подкожную клетчатку над передним краем грудино-ключичнососцевидной мышцы на уровне щитовидного хряща 5 мл 1% раствором лидокаина. Поисковая пункция выполняется внутримышечной иглой с целью локализовать расположение вены с минимальным риском получить значительное кровотечение при непреднамеренной пункции артерии.
Также «поисковой иглой» стоит воспользоваться, если есть коагулопатия, или игла для пункции из набора неудобна для вас, или необходимо ввести катетер большого диаметра. При наличии хороших мануальных навыков, вы, естественно, от использования «поисковой пункции» может отказаться. Левой рукой определите ход сонной артерии. Иглу введите чуть латеральнее (приблизительно 1 см) артерии под углом 45° к коже по направлению к правому соску у мужчины или правой верхней передней подвздошной ости у женщин. Продвигайте иглу медленно, поддерживая разрежение в шприце, до получения крови. Вена расположена поверхностно, поэтому не следует вводить иглу глубже 3-4 сантиметров.
Если вы не обнаружили вену, медленно извлеките иглу под кожу, поддерживая разряжение в шприце (т. к. игла могла случайно проколоть обе стенки вены). Если получить кровь не удалось, повторите попытку, взяв на этот раз направление немного медиальнее. Убедившись, что вы нашли вену, можно удалить поисковую иглу запомнив направление пункции, либо оставить ее на месте, удалив ее после попадания иглы из набора в вену. Пункция вены иглой из набора выполняется в направлении, определенном при поисковой пункции.
Пункция правой подключичной вены
Больного уложите на спину, руки – вдоль туловища, голову поверните влево. Чтобы отвести плечи назад и вниз, между лопатками положите валик. Для увеличения наполнения центральных вен и снижения риска воздушной эмболии придайте положение Тренделенбурга (головной конец стола опускают на 15° вниз), если конструкция кровати не позволяет это сделать – горизонтальное.
Нащупайте яремную вырезку грудины, грудино-ключичное и акромиально-ключичное сочленения. Далее обработайте кожу раствором антисептика и ограничьте место пункции стерильными салфетками. Точка пункции находится на 2-3см ниже ключицы, на границе средней и медиальной трети ее. Инфильтрируйте кожу и подкожную клетчатку вокруг места пункции 5-10 мл 1% раствором лидокаина.
Введите иглу через указанную точку до соприкосновения с ключицей. Постепенно продвиньте конец иглы вниз так, чтобы она оказалась сразу под ключицей. Затем поверните и направьте иглу на яремную вырезку. Медленно продвигайте иглу вперед, поддерживая разрежение в шприце, до получения крови. Срез конца иглы должен быть повернут в сторону сердца – это увеличивает вероятность правильной установки катетера. Старайтесь держать иглу параллельно плоскости кровати (во избежание пункции подключичной артерии или плевры);
Если вы не попали в вену, медленно извлеките иглу под кожу, поддерживая разряжение в шприце. Промойте иглу и убедитесь, что она проходима. Повторите попытку, взяв направление вкола немного краниальнее.
Пункция правой бедренной вены
Положение пациента на спине, с подложенным под ягодицы валиком. Ногу следует несколько отвести и развернуть кнаружи. Определите пульсацию бедренной артерии ниже паховой связки: бедренная вена располагается медиальнее. Обработайте кожу антисептиком и ограничьте место пункции стерильными салфетками. Далее инфильтрируйте кожу и подкожную клетчатку 5 мл 1 % раствором лидокаина. Надсеките кожу скальпелем с небольшим лезвием.
На 2 см ниже паховой связки определите ход бедренной артерии двумя пальцами левой руки. Иглу вводят на 1 см медиальнее бедренной артерии под углом 30° к коже и направляют ее по ходу вены, поддерживая разрежение в шприце, до получения крови. Вена обычно расположена на глубине 2-4 см от поверхности кожи. В качестве иглы удобно использовать периферический венозный катетер G14-16, предварительно убедившись, что он пропускает проводник.
Если вы не обнаружили вену, медленно извлеките иглу, поддерживая разряжение в шприце. Промойте иглу и убедитесь, что она проходима. Повторите попытку, направляя иглу немного правее или левее от первоначального места пункции.
Введение катетера по Сельдингеру
Сразу после пункции вены убедитесь, что кровь легко поступает в шприц. Отсоедините шприц, удерживая иглу на месте. Старайтесь опираться кистью на тело больного, чтобы минимизировать риск миграции иглы из просвета вены. Закройте павильон иглы пальцем во избежание попадания воздуха;
Введите в иглу гибкий конец проводника. Если возникает какое-либо сопротивление продвижению проводника, осторожно поверните его, и попробуйте продвинуть. Если это не помогло – металлический проводник удалите. Снова оцените аспирацию крови из вены. Измените угол наклона иглы или поверните ее, проверьте поступление крови в шприц. Повторите попытку. Если не удалось провести проводник из пластика, во избежание срезания, он должен удаляться обязательно вместе с иглой.
После заведения проводника в вену на половину его длины удалите иглу. Перед введением дилататора надсеките кожу скальпелем с небольшим лезвием; Введите по проводнику дилататор. Старайтесь брать дилататор пальцами ближе к коже, чтобы избежать перегиба проводника и дополнительной травмы тканей, а то и вены. Нет необходимости вводить дилататор на всю длину, достаточно создать туннель в коже и подкожной клетчатке без проникновения в просвет вены. Извлеките дилататор и введите катетер. Удалите проводник. Проведите аспирационную пробу. Свободный ток крови свидетельствует о том, что катетер находится в просвете вены.
Контроль правильного положения дистального конца яремного или подключичного катетера
Конец катетера должен находиться в полой вене. При высоком расположении катетера в верхней части полой вены, конец его может упираться в противоположную стенку вены, что затрудняет проведение инфузий и способствует формированию пристеночного тромба. Нахождение катетера в полостях сердца вызывает нарушения ритма, увеличивает риск перфорации сердца.
Установка катетера под ЭКГ контролем
Установка катетера под ЭКГ контролем позволяет оптимизировать его положение и уменьшить вероятность осложнений.
1.Катетер промывают физиологическим раствором. В катетер вводят металлический проводник, так, чтобы он не выходил за пределы катетера (на некоторых проводниках есть специальная метка). Или через заглушку катетера вводится металлическая в/м игла и катетер заполняют 7,5% раствором натрия хлорида. На иглу надевают заглушку;
2.Присоедините провод грудного отведения ―V‖ электрокардиографа или кардиоскопа к игле или проводнику с помощью зажима типа ―крокодил‖. И включите режим «грудное отведение» на регистрирующем устройстве. Или к дистальному электроду подсоединить провод правой руки и включить второе (II) отведение на кардиоскопе или кардиографе;
3. Если конец катетера находится в правом желудочке, на экране монитора видим высокоамплитудный (в 5-10 раз больше обычного) комплекс QRS. Медленно подтягивая катетер, видим снижение амплитуды комплекса QRS, но при этом зубец P остается очень высоким, что указывает на нахождение катетера в предсердии.
Дальнейшее подтягивание катетера приводит к нормализации амплитуды зубца P. Еще приблизительно на 1 см подтягиваем катетер — это и есть оптимальное положение катетера в верхней полой вене.
4. Зафиксируйте катетер к коже швом или лейкопластырем. Наложите стерильную повязку.
Рентгенологический контроль положения центрального катетера
После катетеризации внутренней яремной или подключичной вены необходимо произвести рентгенографию органов грудной клетки для подтверждения правильного расположения катетера и исключения пневмоторакса. Если больному проводится ИВЛ – рентгенография проводится сразу после катетеризации. При самостоятельном дыхании больного – через 3-4 часа. При признаках гемоторакса, пневмоторакса – рентгенография проводится немедленно.
Определение правильного положения дистального конца катетера на ретгенограмме
На рентгенограмме грудной клетки в передней проекции у взрослых конец катетера должен располагаться не более чем на 2 см ниже линии, соединяющей нижние концы ключицы. Эта линия разделяет верхнюю полую вену на два участка, расположенных ниже верхней границы перикарда и выше нее. Если катетер вводят в нижнюю полую вену, его конец должен располагаться ниже уровня диафрагмы.
Осложнения
Пункция артерии
При случайной пункции артерии прижимайте место пункции в течение 5-10 минут, затем повторите венепункцию.
Пневмоторакс/гидроторакс
У пациента, находящегося на ИВЛ, возможно развитие напряженного пневмоторакса. В этом случае даже при небольшом пневмотораксе необходимо дренирование плевральной полости. Если больной находится на самостоятельном дыхании, при небольшом пневмотораксе осуществляют динамическое наблюдение. При большом, признаках дыхательной недостаточности – дренирование плевральной полости.
Гидроторакс чаще связан с нахождением конца катетера в плевральной полости. Иногда через этот неправильно установленный катетер жидкость удается эвакуировать, опустив головной конец стола или кровати.
Смещение подключичного катетера во внутреннюю яремную вену
Положение катетера следует изменить, так как введение гипертонических растворов во внутреннюю яремную вену может вызвать венозный тромбоз.
Частые желудочковые экстрасистолы или желудочковая тахикардия
Развитие этих аритмий может указывать, что конец катетера находится прямо на трехстворчатом клапане. Подтяните катетер на несколько сантиметров назад.
Инфицирование катетера
Чаще всего происходит инфицирование Staphylococcus aureus и S. epidermidis, но у пациентов с иммунодефицитом возбудителями инфекции могут стать грамотрицательные палочки или грибки.
Явные признаки инфицирования катетера: болезненность, покраснение кожи и гнойное отделяемое в месте стояния катетера.
Возможное инфицирование катетера: при наличии лихорадки или других системных признаков сепсиса, но отсутствии признаков инфицирования в месте стояния катетера.
Во всех случаях катетер необходимо удалить, а его конец отправить на бактериологический посев, назначить антибиотики.
Варикозное расширение вен малого таза (ВРВМТ) довольно распространенное заболевание, особенно у женщин. Начальные стадии болезни вызывают лишь незначительный дискомфорт в области наружных половых органов и внизу живота.
Женщины с запущенными формами тазового варикоза мучаются от постоянных сильных болей, различных гинекологических болезней, бесплодны, имеют косметический дефект в виде извитых расширенных венозных узлов на промежности, половых губах или у входа во влагалище.
Болезнь можно полностью вылечить, но чтобы не допустить рецидива необходима пожизненная профилактика. Занимаются этой проблемой совместно сосудистые хирурги или флебологи и акушер-гинекологи.
Что это такое?
Варикозное расширение вен таза – это ослабление стенок внутренних или наружных венозных сосудов тазовой области, приводящее к избыточному расширению их диаметра (эктазии).
Причины
Наиболее частой причиной заболевания служит беременность, а точнее – обратный заброс крови (рефлюкс) по яичниковой вене, который, в свою очередь, вызван компрессией сосудов малого таза или изменением гормонального фона во время беременности.
Помимо этого причинами патологии могут быть:
- малоподвижная сидячая работа;
- многочисленные роды;
- врожденные патологии соединительной ткани;
- чрезмерные физические нагрузки;
- воспалительные гинекологические заболевания;
- повышенная выработка эстрогенов;
- сексуальные дисфункции.
К числу неблагоприятных факторов можно отнести такие особенности половой жизни, как частое прерывание полового акта, отсутствие оргазма. В последние годы специалисты утверждают о вредном воздействии гормонозаместительной терапии и контрацепции. В пользу этого говорит тот факт, что в постклимактерическом периоде проявления синдрома значительно уменьшаются.
Симптомы и фото
Варикоз в малом тазу отличается специфической симптоматикой. Частыми признаками наступления расширения сосудов у женщины являются:
- Нарушение менструального цикла тоже свидетельствует о варикозном утолщении вен женских тазовых органов.
- Увеличение восприимчивости кожного покрова в промежности, чувствительности влагалищной слизистой оболочки.
- Сильная периодическая или постоянная боль. Она нередко становится более интенсивной в период менопаузы или после овуляции.
- Выделения из влагалища: бесцветные или немного белые.
- Боли на последнем сроке беременности, во время секса или ближе к окончанию дня.
- При наличии варикоза наблюдается небольшая припухлость влагалища, вульвы.
- Тяжесть, давление на тазовую область – еще один возможный симптом варикозного заболевания.
На фото ниже показано, как проявляется заболевание у женщин.
Стадии заболевания
Для отражения характера патологических изменений заболевание разделяют на три степени:
| 1 стадия | вены увеличиваются в диаметре до 5 мм, у верхнего края левого яичника расширены. На данной стадии болезнь обусловлена приобретенной или наследственной клапанной недостаточностью вен яичника. |
| 2 стадия | вены увеличиваются в диаметре до 10 мм, охватывая левый яичник, имеется также варикозное расширение маточных вен и правого яичника. |
| 3 стадия | вены увеличиваются в диаметре более чем на 10 мм, при этом имеется варикозное расширение правого яичника, по размерам приближающееся к левому. Данная стадия обусловлена гинекологическими патологиями (опухоли). |
В зависимости от стадии развития болезни назначается соответствующее лечение.
Методы диагностики
Основным методом диагностики ВРВМТ является ультразвуковая допплерография вен малого таза. При этом исследовании вены визуализируются с помощью ультразвука. На экране видны расширенные, извитые вены малого таза, снижается скорость кровотока в них. Определяются признаки дисфункции венозных клапанов.
- Информативным методом диагностики ВРВМТ является чрезматочная флебография. Это исследование вен, связанное с наполнением их контрастным веществом, хорошо видимым на рентгенограмме. В результате получается серия изображений вен, где видны коллатерали, расширенные вены, места тромбозов, состояние клапанов. Противопоказан метод при непереносимости йода (входит в состав контраста) и беременности.
- При подозрении на ВРВМТ проводится лапароскопия: осмотр полости малого таза с помощью эндоскопа через маленький прокол в брюшной стенке.
- Самым информативным исследованием считается селективная оварикография: рентгенологическое исследование вен яичников с использованием контраста.
- С целью дифференциальной диагностики с другими болезнями органов малого таза может быть проведена компьютерная томография.
Необходимо провести дифференциальную диагностику с такими заболеваниями, как воспаление придатков, эндометриоз, опущение матки, послеоперационные нейропатии, воспаление толстого кишечника или мочевого пузыря, радикулит, патология тазобедренных суставов.
Как избавиться от болезни?
Варикозное расширение вен малого таза совместно лечат сосудистые хирурги или флебологи с акушер-гинекологами. Согласно современным представлениям лечение состоит из таких направлений:
- Нормализация образа жизни;
- Консервативное медикаментозное лечение;
- Компрессионная и склерозирующая терапия;
- Хирургическое лечение.
Вылечить варикозное расширение вен таза можно. Для этого специалисты составляют индивидуальный план лечения, а больные женщины должны пожизненно придерживаться лечебно-профилактических рекомендаций.
Во время беременности
В период вынашивания малыша, если патология не прогрессирует и не беспокоит проявлением симптомов, чаще всего выбирается выжидательная тактика. При этом рекомендуется ежедневное использование компрессионного белья и поддерживающих корсетов, а также выполнение упражнений ЛФК.
Оперативные методы лечения при беременности запрещены, и применяются, только если есть угроза жизни матери. После родоразрешения в 90% случаев варикоз исчезает полностью либо вступает в стадию регресса самостоятельно.
В остальных случаях необходима консультация флеболога и назначение необходимого лечения.
Как лечить варикозное расширение вен малого таза?
Даже самое качественное лечение не дает возможности полностью излечить варикоз вен малого таза. Но, тем не менее, адекватная терапия позволяет избавиться от большей части клинических проявлений и заметно улучшить состояние больного. Она помогает решать следующие задачи:
- приведение в норму венозного тонуса;
- предотвращение застойных процессов в сосудах малого таза;
- улучшение питания тканей.
Фармакологические препараты при данном заболевании назначаются курсами и включают следующие фармакологические группы:
- флеботоники (нормализуют тонус и повышают эластичность венозной стенки, улучшают реологию – текучесть крови);
- антиагреганты (предотвращают тромбообразование): трентал, аспирин, пентилил;
- флебопротекторы (оказывают противовоспалительный и антидеструктивный эффект, снижают проницаемость сосудов, улучшают лимфоотток);
- антиоксиданты и мембранопротекторы (предотвращают окисление, ликвидируют свободные радикалы, поддерживают работу клеточных мембран, деление клеток и энергетические процессы): витамины С и Е, убихинон, ликопид.
- НПВС (ибупрофен, найз) – купируют боль и действуют противовоспалительно;
- энтеросорбенты (связывают токсины в кишечнике): активированный уголь, смекта, полисорб.
Рекомендуемые для приема флеботоники и флебопротекторы:
- флебодиа 600 – снижает растяжимость вен, ликвидирует венозный застой, нормализует лимфоотток и улучшает микроциркуляцию, обладает противовоспалительным действием – принимать на протяжении 2 – 4 месяцев;
- детралекс – увеличивает тонус венозной стенки и нормализует отток лимфы, длительность приема – 6 месяцев;
- троксевазин (выпускается как в таблетках, так и виде мази), прием до 3 месяцев, в качестве местного лечения – обрабатывать вульварные и промежностные вены;
- эскузан (выпускается в каплях);
- венорутон;
- антистакс;
- вазокет.
Специалисты советуют медикаментозную терапию сочетать с лечебной физкультурой и ношением компрессионного белья.
Основу любого лечения составляет режим и правильное питание. В первую очередь пациенткам с ВРВМТ следует решить вопрос с условиями труда.
По возможности осуществляется перевод работника на работу, исключающую подъем тяжестей, значительные физические нагрузки.
В случае сидячей или стоячей работы каждые 30 минут следует совершать небольшие перерывы с выполнением несложных упражнений (ходьба на месте, приседание, высокое поднятие коленей). Этого же принципа стоит придерживаться и в свободное от работы время.
Также необходимо пересмотреть питание. Следует исключить из рациона тугоплавкие жиры (сало, жирные сорта мяса), острую пищу, приправы, маринады, копчености и соленья, спиртные напитки, курение. Меню разнообразить большим количеством свежих овощей и фруктов, растительными маслами (источник витамина Е – антиоксиданта), злаками.
Лечебная физкультура
Рекомендуется совмещать лекарственную и народную терапию со специальными лечебными упражнениями и ношением компрессионного нижнего белья. Система физических нагрузок для лечения варикоза у женщины состоит из упражнений:
- «Березка». Располагаемся лицом вверх на любой твердой удобной поверхности. Поднимаем ноги вверх и плавно заводим их за голову. Поддерживая руками поясничную область и положив локти на пол, медленно выпрямляем ноги, поднимая корпус вверх.
- «Велосипед». Ложимся на спину, закидываем руки за голову или располагаем вдоль тела. Поднимая ноги, выполняем ими круговые движения, будто крутим педали на велосипеде.
- «Ножницы». Исходное положение – на спине. Немного приподнимаем сомкнутые ноги над уровнем пола. Разводим нижние конечности в стороны, возвращаем обратно и повторяем.
Не лишней будет дыхательная противоварикозная гимнастика, которая заключается в глубоких неспешных вдохах/выдохах, выполняемых по очереди.
Компрессионная и склерозирующая терапия
Одним из эффективных средств в лечении варикозного расширения вен в области наружных половых органов и промежности является компрессионное воздействие.
Принцип этого метода аналогичен использованию эластических бинтов при варикозе ног. Сдавление (компрессия) поверхностных вен извне способствует их опорожнению от крови.
Создать такой эффект способны специальные колготы или шорты из компрессионного лечебного трикотажа.
Приобрести их можно в специализированных аптеках, магазинах, салонах медицинских изделий, индивидуально подобрав нужный размер и силу компрессии.
Склеротерапия – прокол варикозно расширенной вены с введением в просвет специальных препаратов (Склеровейн, Фибровейн, Этоксисклерол), которые вызывают ее слипание. Такое лечение проводится при наружном (подкожном) тазовом варикозе без госпитализации в больницу. Внутренние вены также можно склерозировать, но эта процедура технически более сложная и проходит в условиях операционной.
Народные методы
Предлагаем вам ознакомиться с несколькими популярными и действенными рецептами:
- Морковный коктейль. Крупную морковку нужно измельчить при помощи мелкой терочки, а затем отжать через марлю овощной сок. В сок следует добавить чайную ложечку льняного масла. Пить этот целебный напиток необходимо ежедневно, желательно, в утренние часы.
- Каштановая настойка. Для приготовления лекарства несколько плодов каштанов нужно тщательно измельчить и залить половиной литра медицинского спирта (подойдет и обыкновенная водка). Оставить для настаивания на 2 недели. В лечебных целях рекомендуется пить по 25 капель настойки, 3 раза на протяжении суток.
- Одуванчиковый настой. Столовую ложку одуванчикового коря нужно запарить в стакане кипящей воды. По истечении 2-х часов следует охладить и процедить получившееся лекарство. Принимать одуванчиковую настойку стоит по столовой ложке, 4 раза на протяжении суток.
Хороший терапевтический эффект дает так же метод гирудотерапии. Пиявок при варикозном поражении тазовых вен рекомендуется ставить на область крестца и поясничного отдела.
Последствия варикоза малого таза
Если вы наблюдаете у себя хотя бы один из вышеперечисленных симптомов, обратитесь к врачу за консультацией, без внимания состояние не оставляйте. Варикозное расширение вен малого таза, пущенное на самотек, имеет несколько неприятных последствий:
- нарушение функционирования матки;
- противопоказание к родам естественным путем;
- появление сопутствующих заболеваний, таких как варикоз ног и геморрой;
- психические нарушения (повышенная тревожность, раздражительность, нарушения сна, нарушение внимания, боязнь половой близости из-за болезненных ощущений).
Варикозное расширение вен малого таза у женщин – достаточно тяжелое заболевание, способное привести к развитию ряда нежелательных осложнений. Терапевтический курс разрабатывается специалистом, в зависимости от тяжести состояния пациентки и провоцирующих факторов. При наличии сопутствующих осложнений, а также на поздних стадиях процесса рекомендуется проведение хирургического вмешательства.
Профилактика
Варикозную болезнь можно предупредить, соблюдая простые мероприятия. Нужно придерживаться следующих правил:
- исключить тяжелый труд;
- больше двигаться;
- не сидеть часами на одном месте;
- вести здоровый образ жизни;
- есть больше фруктов и овощей;
- принимать витамины, влияющие на состояние сосудов;
- своевременно лечить хронические заболевания половых органов;
- отказаться от занятий тяжелой атлетикой.
Если все же признаки варикоза появились, то сразу нужно посетить врача. Требуется носить компрессионный трикотаж и пить препараты, укрепляющие сосуды. Данные лекарства принимаются на протяжении нескольких месяцев, в противном случае эффекта не будет. Таким образом, варикоз органов малого таза является распространенной патологией среди женщин.
Варикозное расширение вен малого таза (варикоз) у женщин: симптомы, лечение
Варикозное расширение вен малого таза (ВРВМТ) — патология сосудов, которую в большинстве случаев не удается правильно диагностировать и лечить.
Чаще всего его обнаруживают у женщин в перименопаузе и гораздо реже у молодых, в начале репродуктивного периода.
Это заболевание проявляется как множество различных женских проблем, и гинекологи долго пытаются устранить проблемы, причина которых кроется в состоянии сосудов.
Почему развивается болезнь
Основная причина развития патологии состоит во врожденном дефиците отдельных видов коллагена. Это вещество ответственно за прочность соединительной ткани, которая формирует и сосудистые стенки вен.
При дефиците коллагена развивается соединительнотканная дисплазия, выраженными проявлениями которой считаются геморрой и варикоз вен ног. Чаще всего эти состояния сопровождают и ВРВМТ.
Особенность течения заболевания у женщин состоит и в ослабляющем влиянии прогестерона на тонус венозных стенок.
Спровоцировать развитие варикоза органов малого таза могут следующие факторы:
- беременность и роды;
- травмы тазовой области;
- гинекологические проблемы (эндометриоз, опущение или загиб матки, опухоли яичников и миометрия);
- прием гормональных контрацептивов или заместительная терапия;
- подъем тяжестей и высокие физические нагрузки, длительная работа в статичном положении.
При варикозе вен малого таза происходит расширение русла сосудов и возникает обратный ток крови (в основном в области яичников), что означает возникновение застойных явлений в системе кровоснабжения.
Симптоматика
Варикозное расширение вен малого таза у женщин подразделяют на 2 формы, которые отличаются своими проявлениями.
При варикозе вульвы и промежности наблюдается расширение половой и подкожной вен. Выделяют следующие признаки варикозного расширения вен:
- зуд и дискомфорт в области промежности;
- тяжесть и распирающие боли в наружных половых органах, отечность половых губ;
- внезапно возникающие кровотечения после полового акта;
- послеродовые кровотечения.
Другая форма — синдром полнокровия вен — вызывает симптомы, сходные с клинической картиной воспалительных заболеваний женских половых органов. При этой форме варикоза тазовых вен возникают боли внизу живота.
Основная их характеристика — ноющие, с иррадиацией в пах, промежность, поясницу или крестец. Пациентки отмечают усиление боли за несколько дней до менструации, после длительной работы стоя или сидя, при физических усилиях и во время или после полового акта.
Характерны также болезненные менструации и физические признаки ПМС.
Диагностика
При наружном осмотре обнаруживают измененные поверхностные сосуды в области промежности и вульвы. Гинекологическое исследование позволяет заметить синюшность влагалищных стенок и выявляет болезненность низа живота при пальпации. При подозрении на ВРВМТ назначают дополнительно обследование пациентки:
- Сонография (УЗИ). Подтверждает диагноз и позволяет обнаружить варикозные узлы, где нарушен и изменен кровоток или наблюдается рефлюкс крови. Доплерография позволяет определить снижение тока крови в венах органов таза (маточных, подвздошных, яичниковых). При обнаружении проблемы рекомендуется дополнительное исследование — ангиосканирование вен на ногах.
- Тазовая флебография. При венозном полнокровии проводят исследование с введением рентгеноконтрастного вещества в сосуды яичников, а при вульварно-промежностной форме — в вены промежности.
- КТ органов таза. Исследование заменяет предыдущее. Информативность компьютерных методик иногда выше, чем у рентгенографии с контрастом.
- Диагностическая лапароскопия. Применяется с целью дифференцирования диагноза, когда надо отличить тазовый варикоз от других заболеваний. Применяется, если УЗИ и рентген не позволяют правильно определить проблему.
Как лечить
Лечение варикоза малого таза 1 и 2 степени (при расширении сосудов до 5 мм и 6-10 мм соответственно) чаще всего проводят консервативными методами. Но при отсутствии эффекта или обнаружении болезни уже на 3 стадии (диаметр вен более 1 см) рекомендуются хирургические способы.
Медикаментозное лечение
Прием медикаментов проводят курсами при обострении симптоматики и применяют в комплексе с лечебной физкультурой, которая помогает предотвратить рецидивы или смягчить их проявления. Основными задачами лекарственной терапии являются:
- прекращение рефлюкса в венах яичников для устранения причины расширения вен органов малого таза;
- повышение венозного тонуса и нормализация кровоснабжения органов, устранение застоя крови;
- симптоматическое лечение (снять боль, остановить кровотечение и пр.).
Чтобы лечить варикоз, применяют препараты с венотоническим действием и лекарства, которые обладают противотромбозным действием.
К современным средствам относится венотоник Флебодиа 600 (увеличивает эластичность сосудов, улучшает отток лимфы и снимает застойные эффекты).
У препарата имеются аналоги, в состав которых входит то же действующее вещество (диосмин). Курс приема составляет 4 месяца (по 1 таблетке ежедневно).
Венотоническим действием обладают и препараты на основе гесперидина — Венарус, Детралекс и пр. Их принимают курсами до 3 месяцев в стандартной дозировке. Прием Детралекса уменьшает болезненность и способствует уменьшению других симптомов. Врачи рекомендуют начинать его прием и при выраженном ПМС.
Для уменьшения проявлений симптоматики назначают НПВС. Применение венотоников и противовоспалительных лекарств не противопоказано даже во время беременности.
Компрессионная и склерозирующая терапия
Ношение специального белья считается обязательным. При варикозном расширении вен в малом тазу лечение проводят при помощи колготок П-компрессионного класса. Они способствуют оттоку крови из вен на ногах, в промежности и на ягодицах. Ношение компрессионного белья рекомендуется не только при беременности.
Склеротерапию не проводят только в 1 триместре беременности. Через катетер в расширенные вены вводят специальные вещества, закупоривающие просвет сосуда. Вмешательство малоинвазивно и проводится под местной анестезией. После склеротизации сосуда прекращается ток крови в пораженной вене и состояние больной становится лучше.
Упражнения
Лечить варикоз тазовых вен помогают ЛФК и дыхательная гимнастика. Дыхательные упражнения проводят по несколько раз в день. Они заключаются в изменении привычного способа дыхания на глубокие вдохи и выдохи с помощью мышц живота. Выполняют по 10-20 циклов 3-4 раза в день.
Упражнения ЛФК при варикозе гонадной и вульварно-промежностных вен включают следующее:
- Принять и.п. стоя, ноги вместе. Вытягивая руки вперед, отвести назад таз, как будто садясь на стул. Держа спину прямо, опуститься в полуприсед или выполнить полное приседание, не отрывая пяток от пола. Выполнить 40 раз.
- И.п. лежа на спине, руки вдоль тела, ноги согнуты и лежат на сиденье стула. Приподнять таз, задержать на несколько секунд, вернуться в и.п. Выполнить не менее 10 раз, количество повторов можно увеличить.
- И.п. стоя, ноги расставлены на ширину ступни. Приподняться на носки, опуститься в и.п. Выполнить не менее 30 раз, сделать перерыв на 30-60 секунд и сделать еще 1 подход. Упражнение Микулина позволяет проводить лечение и профилактику разных форм варикоза.
Комплекс ЛФК желательно выполнять ежедневно, дополняя его разными видами ходьбы (на месте, с подниманием колен и т.п.).
Хирургическое вмешательство
Когда эффективно лечить варикоз вен с помощью консервативных методов не удается, назначают хирургическое вмешательство. Тактику лечения подбирают индивидуально.
Среди методик имеются малоинвазивные лапароскопические способы перевязки гонадной или наружной половой вены.
Часто врачи рекомендуют иссечение части сосуда малого таза или промежности (минифлебэктомия) или кроссэктомию, чтобы исключить проникновение тромба во внутренние вены таза.
Осложнения и профилактика
Если лечение ВРВМТ не начать вовремя, то его осложнением могут стать постоянные кровотечения из разрывающихся сосудов. Травмировать тонкие стенки может даже половой акт.
Осложнением варикоза является и тромбофлебит. При острой форме возникает сильная боль, отечность и покраснение кожи в промежности. Сосуд уплотнен и болезнен при ощупывании. Состояние сопровождается общим повышением температуры тела до +38°С. При дальнейшем развитии в сосудах начинается формирование тромбов, которые могут оторваться и привести к закупорке вен в других органах.
Профилактическими мерами считают нормализацию образа жизни, уменьшение физических нагрузок, сбалансированность рациона с включением в него большего количества овощей, зелени, фруктов. Большое значение имеет отказ от курения, которое провоцирует многие виды варикоза.
Варикозное расширение вен малого таза у женщин: симптомы и лечение, профилактика
В случае варикозной эктазии сосудов таза ослабевают сосудистые оболочки протоков тазовой области. Из-за этого их диаметр становится слишком большим. Такие вены не создают нормальные условия для отлива крови. Тогда развивается застойный процесс в малом тазу и разрушение венозных оболочек. Итогом такой болезни становятся патологии органов репродуктивной сферы у женщин.
Суть варикозного расширения вен органов малого таза у женщин
Женским половым органам свойственно хорошее кровоснабжение. Поэтому для обеспечения нормального отлива значительного объема прибывающей крови предусмотрена разветвленная сетка венозных сосудов. С ее помощью кровь аккумулируется из тканей репродуктивной сферы и транспортируется в нижнюю полую вену.
Из-за деформации сосудов появляются дефекты:
- расширенный просвет вены;
- переполнение кровью;
- слишком сильное извитие;
- мешкообразные выпячивания стенок, напоминающие узлы;
- ослабление и дряблость.
Важно!
При варикозном поражении тазовые вены аккумулируют кровь из репродуктивных органов, но не в состоянии обеспечить ее перенос в нижнюю полую вену. В итоге образуется застой. Кровь сквозь стенки просачивается вновь в ткани половой системы, провоцирует отечность, воспаление. Органы постепенно утрачивают свою функцию.
Если не производить лечения варикоз вен малого таза провоцирует:
- дисгормональные процессы в яичниках;
- кровотечение из полости матки;
- сбои женского цикла;
- бесплодие;
- невозможность родить ребенка естественным способом;
- угрозу выкидыша;
- тромбоз;
- тромбоэмболию артерии легких.
Причины эктазии вен малого таза
Основными пациентками с таким заболеванием становятся женщины в детородном возрасте. Некоторые пациентки стараются устранить болезненность внизу живота народными средствами. Но такое лечение не приносит выздоровления, поэтому затягивать визит к флебологу нельзя.
Болезнь развивается под воздействием следующих факторов:
- сидячий характер работы;
- слишком большая физическое напряжение;
- сбои гормонального фона;
- воспалительные болезни в малом тазу;
- болезни вен врожденного свойства;
- проблемы сексуального свойства.
Эктазия вен малого таза походит на аналогичное заболевание сосудов ног. Оба состояния характеризуются нарушениями клапанов, осуществляющих кровоток к сердцу.
При нарушении их работы осуществляется противоположный вброс крови. Из-за разрушения клапанов жидкость застаивается. Наполненные вены вытягиваются и болезнь усиливается.
От эктазии страдают сосуды, находящиеся поблизости от маточных труб, самой матки, влагалища.
Симптомы варикоза органов малого таза у женщин
О присутствии расширенного диаметра сосудистой сетки в малом тазу женщина способна понять по некоторым характерным признакам:
- Непроходящие боли, сосредоточенные внизу живота. Редко дискомфорт развивается в паховом участке либо в пояснице. Сильная болезненность наблюдается после постоянного нахождения стоя, сексуального контакта и во второй части женского цикла.
- Непривычно сильные выделения из влагалища. Вид, консистенция и запах обычные, без изменений.
- Внешние проявления болезни в форме звездочек и деревообразной сетки на участке промежности, на бедрах. Такой симптом проявляется у 50% больных.
- Проблемы с мочеиспусканием и сбои менструаций встречаются при запущенном заболевании.
В зависимости от тяжести состояния у пациенток встречаются отдельные симптомы из перечисленных или все. Степень их проявления также различается.
Степень заболевания
Существует несколько классификаций этой болезни. Например, распространено деление по причине, вызвавшей патологическое состояние. По этому параметру ВРВМТ делится на:
- первичное, которое было спровоцировано плохим функционированием клапанов;
- вторичное, появившееся в результате осложнения разных болезней внутренних систем.
Важно!
Медики условно разделяют ВРВМТ по характерным особенностям протекания на синдром венозного полнокровия органов малого таза и варикоз сосудов наружных гениталий, промежности. На практике обычно у пациенток отмечаются признаки обеих форм заболевания, поскольку они друг друга провоцируют.
Также болезнь классифицируют по степени выраженности патологии:
- При первой степени встречается расширение вен сплетений органов не больше 5 мм. Также видно сильное извитие сосудов.
- Для второй степени характерно увеличение просвета вен до 10 мм. Затронуты сосуды не только яичников и матки, но и ткань параметрия.
- Для третьей степени традиционно значительное расширение диаметра сосудов, свыше 10 мм. В этом случае задействованы все протоки.
Методы диагностики внутреннего варикоза
При обнаружении любого из описанных симптомов нужно обращаться в больницу. Диагностические мероприятия и установление точного диагноза занимают много времени. Поэтому медлить с посещением врача не нужно.
Традиционно вопросами внутреннего варикоза параметральных вен занимается специалист флеболог.
Женщинам первоначально можно обратиться с этой проблемой к гинекологу, чтобы удостовериться в том, что никаких сопутствующих болезней нет.
Чтобы правильно поставить диагноз, пациенту рекомендуется пройти полное обследование. Для начала врач определяет возможные причины болевого синдрома. Обнаружить внешние проявления варикоза можно при осмотре ног пациентки.
Основные методы диагностики болезни состоят в следующем:
- С помощью лапароскопии определяют варикозное поражение сосудов яичников.
- УЗИ сосудов показывает стадию извития и расширения сосудистой сетки.
- Допплерография показывает, насколько снизилась систолическая скорость течения крови в венозных сосудах внутренних органов.
- Селективная оварикография дает наиболее точные представления о патологии. Процедуру выполняют введением контраста в подключичную и бедренную вену.
- Компьютерная томография выявляет варикозное расширение вен матки, показывает извитие путей и их ширину.
Лечение варикозного расширения вен малого таза
После установления окончательного диагноза лечить варикоз нужно так, чтобы восстановить нормальный кровоток.
Для этого добиваются прекращения обратного вброса венозной крови по протокам яичников, приводят к нормальным показателям тонус сосудов, снимают симптомы варикоза.
Терапевтические действия подразумевают прием лекарственных препаратов в периоды обострений и для предотвращения рецидивов постоянное выполнение физических упражнений.
Если заболевание не достигло третьей стадии развития, используют симптоматическое консервативное лечение. Оно направлено на приведение к нормальным показателям условий жизни пациентки без больших физических нагрузок, длительного пребывания в положении стоя.
Полностью вылечить такую патологию очень трудно. Но ответственное выполнение всех терапевтических мероприятий снимает большую часть симптомов и улучшает состояние пациентки.
Консервативное лечение
Поскольку пораженные заболеванием сосуды располагаются внутри организма, нельзя использовать для терапии никакие гели или мази. Лекарственные средства назначают перорально. Обычно в список назначаемых препаратов включают:
- Детралекс, Диосмин либо Флебодиа чтобы снизить эластичность и проницаемость сосудов, сделать их более крепкими.
- Эскузан или Экстракт конского каштана для прекращения воспаления и снижения отечности.
- Троксевазин или Троксерутин, чтобы усилить отлив крови из пораженных вен, снизить отечность и воспалительные явления, улучшить тонус венозных стенок.
- Аскорутин или Витамин С для укрепления венозных стенок.
Хирургическое лечение
Операцию при ВРВМТ делают в следующих случаях:
- эктазия достигла 2 либо 3 степени;
- болезнь стремительно прогрессирует;
- планируется в будущем беременность;
- пациентка чувствует сильную болезненность;
- часто бывают маточные кровотечения либо иные патологии гинекологической сферы.
При тазовом варикозе выполняют такие виды операций:
- Лапароскопическую операцию сквозь отверстие, внутри брюшной полости. Таким способом перевязывают, пересекают либо полностью удаляют яичниковую вену. Подобная манипуляция нужна для прекращения противоположного заброса крови.
- Эндоваскулярную операцию выполняют внутрисосудистым способом. Прокалывают вену на бедре, вводят в нее катетер. Контролируя процесс рентгеновским способом, доходят до яичниковой вены и закрывают ее.
- Хирургическое удаление варикоза выполняют сквозь проколы небольшого размера. Таким способом убирают подкожные вены, если они изменены. Также этот способ используют для перевязки наружной половой вены на участке впадения ее в бедренные сосуды.
- Гинекологические манипуляции нужны, чтобы удалить новообразование либо устранить загиб матки.
Народные средства
Для излечения от дилатации сосудов в малом тазу иногда применяют рецепты нетрадиционной медицины. Подобное лечение не может служить полноценной заменой консервативному лечению или операции, но вполне способно дополнить традиционные методы. Особенно эффективно такие способы помогают на ранней стадии развития патологии.
Настой одуванчика готовят из 1 ст. л. измельченных корневищ и 200 мл вскипевшей воды. Емкость закрывают крышкой и оставляют на 2 часа. Процеженный раствор делят на 4 части и употребляют в течение дня.
Настойка на спирту из измельченных каштанов готовится из 100 г сырья и 500 мл водки. Средство выдерживают в затемненном помещении 15 дней, процеживают и принимают по 20 капель три раза в сутки.
По утрам рекомендуется принимать свежевыжатый сок моркови в количестве 100 мл с 1 ч. л. льняного масла.
Физические упражнения
Для улучшения самочувствия при ВРВМТ полезно делать следующий комплекс:
- Поставив стопы вместе рядом, подниматься на пальцах и опускаться снова на пятки 30 раз.
- Теперь носки развести врозь, а пятки соединить. Повторить подъемы и опускания еще 30 раз.
- Ноги поставить так, чтобы пальцы были соединены, а пятки разведены в стороны. Подниматься и опускаться на пальцах 30 раз.
- Лечь на пол и сделать упражнение “велосипед” в течение 1 минуты. При этом ноги полностью выпрямлять.
- Лежа на полу, сделать упражнение “березка”, постараться выпрямить ноги полностью. Держать такую позу 1 минуту.
Выполнять комплекс можно днем в удобное время. Разрешено переставлять упражнения местами и заменять другими подходящими. Желательно совместить незначительные физические нагрузки и использование компрессионной одежды.
Профилактика и прогнозы
Чтобы предупредить варикоз сосудов малого таза и стабилизировать свое самочувствие, рекомендуется придерживаться следующих советов:
- Использование компрессионных колгот либо чулок.
- Каждый день делать гимнастику против варикоза.
- В течения дня делать контрастный душ, обливая попеременно горячей и холодной водой проблемные участки тела.
- Работая, каждый час или два делать кратковременные перерывы, во время которых рекомендуется ходить.
- Скорректировать меню, увеличив количество клетчатки, овощей и растительного масла. Приправы и соль в большом количестве из блюд нужно исключить. Дополнительно рекомендуется не употреблять продукты, вызывающие запор.
У большинства пациенток такой варикоз без лечения со временем прогрессирует и заканчивается опасными последствиями. Только у отдельных пациентов появившиеся при беременности выпирающие сосуды на бедрах сохраняют свой размер и не увеличиваются. Самостоятельно болезнь все равно не исчезает.
https://www.youtube.com/watch?v=Q3p4o7JF1Iw
Если выполнять все лечебные мероприятия, можно добиться улучшения самочувствия или полного выздоровления. Особенно хорошо действует комбинация хирургической операции и консервативной терапии.
Для стабилизации состояния рекомендуется постоянно придерживаться профилактических мер, здорового образа жизни, временами носить компрессионную одежду и употреблять лекарства, рекомендованные флебологом.
В заключение
При варикозе вен малого таза нужно немедленно обращаться к врачу. Вовремя проведенное лечение дает намного больше шансов на успешное избавление от болезни. Для предупреждения рецидивов нужно вести здоровый образ жизни и периодически поддерживать сосуды комплексом современных лекарственных препаратов.
Варикозное расширение вен малого таза: лечение и профилактика
Варикозное расширение вен у женщин чаще всего ассоциируется с тяжестью в ногах, с увеличенными венами на икрах ног и с дискомфортом при долгом сидении или ходьбе. Мало кто знает, что варикозное расширение вен бывает также в малом тазу, что доставляет немалый дискомфорт представительницам прекрасного пола и существенно ограничивает качество их жизни.
В этой статье рассмотрим заболевание, поговорим о лечении и, что самое важное, о профилактике данного недуга.
Некоторые данные о болезни
Варикозное расширение вен малого таза у женщин (ВРВМТ) – сложная медицинская проблема. Описано множество случаев успешного лечения этого хронического заболевания. Вместе с тем ВРВМТ зачастую не диагностируется. При этом заболевании велика вероятность диагностических ошибок, особенно на ранней его стадии.
ВРВМТ вызывается двумя основными причинами:
- Непроходимость вен органов малого таза (яичники, трубы, матка), вызывающая повышение давления в нижележащих участках и их расширение.
- Закупорка крупных венозных стволов, при которой развивается обширная сеть «обходных» (коллатеральных) путей венозного оттока с их расширением.
ВРВМТ с возрастом встречается все чаще. Так, оно может быть обнаружено у 20% девушек в возрасте 17 лет. У женщин в перименопаузе (45 – 50 лет) частота встречаемости ВРВМТ составляет уже 80%. 80% всех случаев ВРВМТ — расширение вен яичников. Очень редко (1%) наблюдается варикоз вен широкой связки матки.
Причины и механизмы развития болезни

Основа ВРВМТ – дисплазия соединительной ткани. Это нарушение строения и функции соединительной ткани во всем организме. Проявляется оно слабостью элементов, соединяющих между собой клетки во всех тканях. Одним из следствий дисплазии соединительной ткани является слабость сосудистых стенок, особенно в сосудах с малым количеством мышечной ткани, то есть в венах.
Причиной развития дисплазии соединительной ткани считают неблагоприятное воздействие плода во время беременности, экологическое загрязнение. ВРВМТ возникает под действием следующих провоцирующих факторов:
- длительное пребывание в положении стоя или сидя во время профессиональной деятельности; тяжелый физический труд;
- частое использование прерванного полового акта как метода контрацепции, аноргазмия;
- частые беременности и роды;
- многие гинекологические заболевания, например, эндометриоз, сальпингит, болезни яичников, загиб матки назад (ретрофлексио);
- нарушения менструального цикла, повышенный уровень эстрогенов; возможно, определенную отрицательную роль играет заместительная гормональная терапия и гормональная контрацепция.
Симптомы заболевания
Самым частым признаком ВРВМТ являются хронические боли внизу живота. Чаще всего они ноющие, тянущие, «отдают» в поясницу и паховую область. У половины пациенток боли усиливаются перед месячными. Боли могут провоцироваться длительным пребыванием в положении сидя или стоя, тяжелыми физическими нагрузками. Иногда причиной усиления боли становится половой акт.
Многие женщины отмечают усиление выделений из половых путей без какой-то причины. Характерны болезненные менструации, выражен предменструальный синдром.
Одним из проявлений ВРВМТ служит болезненность области промежности. Могут появляться расстройства мочеиспускания.
При осмотре можно увидеть варикозно расширенные вены на бедрах, ягодицах, промежности.
Методы диагностики
Основным методом диагностики ВРВМТ является ультразвуковая допплерография вен малого таза. При этом исследовании вены визуализируются с помощью ультразвука. На экране видны расширенные, извитые вены малого таза, снижается скорость кровотока в них. Определяются признаки дисфункции венозных клапанов.
Информативным методом диагностики ВРВМТ является чрезматочная флебография. Это исследование вен, связанное с наполнением их контрастным веществом, хорошо видимым на рентгенограмме. В результате получается серия изображений вен, где видны коллатерали, расширенные вены, места тромбозов, состояние клапанов.
Противопоказан метод при непереносимости йода (входит в состав контраста) и беременности.
- При подозрении на ВРВМТ проводится лапароскопия: осмотр полости малого таза с помощью эндоскопа через маленький прокол в брюшной стенке.
- Самым информативным исследованием считается селективная оварикография: рентгенологическое исследование вен яичников с использованием контраста.
- С целью дифференциальной диагностики с другими болезнями органов малого таза может быть проведена компьютерная томография.
- Необходимо провести дифференциальную диагностику с такими заболеваниями, как воспаление придатков, эндометриоз, опущение матки, послеоперационные нейропатии, воспаление толстого кишечника или мочевого пузыря, радикулит, патология тазобедренных суставов.
Лечение

Терапия ВРВМТ направлена на достижение следующих целей:
- Прекращение обратного кровотока по венам яичников.
- Нормализация тонуса вен, улучшение кровоснабжения тканей.
- Снятие симптомов: боли, кровотечения и так далее.
Лечение ВРВМТ включает в себя два основных компонента:
- Курсовой прием лекарств при обострении.
- Постоянное использование лечебной физкультуры для профилактики рецидивов.
В медикаментозной терапии главную роль играют венотонические препараты (улучшающие тонус вен) в сочетании с ангиагрегантами (препятствующими образованию в венах тромбов). Также показан пентоксифиллин.
Современным венотоническим препаратом является «Флебодиа 600» (диосмин). Его можно назначать и в период II – III триместра беременности. Диосмин уменьшает растяжимость вен, снижает выраженность застоя в них крови, улучшает отток лимфы и способствует снятию отеков. Он нормализует микроциркуляцию в тканях, улучшая их кровоснабжение. «Флебодиа 600» обладает и противовоспалительным эффектом.
Принимают это лекарство по 1 таблетке утром натощак курсом до 4 месяцев.
При неэффективности повторных курсов венотонических препаратов возможно хирургическое лечение. Наилучший метод – искусственная закупорка (эмболизация) яичниковых вен.
Она проводится с использованием специального склерозирующего вещества, которое вводится через тонкий катетер под рентгенологическим контролем. Такое вмешательство малотравматично и эффективно.
При невозможности такого вмешательства проводят хирургическое удаление пораженных вен.
Симптоматическим лечением является прием нестероидных противовоспалительных средств при болевом синдроме.
Народные средства
Самыми популярными народными средствами при варикозной болезни являются конский каштан, корень одуванчика, чайный гриб (чага). Приготовленные разными способами настои и аптечные настойки этих средств нормализуют венозный тонус. Они могут использоваться для лечения варикоза вен не только нижних конечностей, но и малого таза.
Профилактика
- Нормализация условий труда с исключением длительного пребывания в положении сидя или стоя. Производственная гимнастика, регулярные перерывы в работе. Исключение тяжелых физических нагрузок, подъема тяжестей.
- Нормализация стула, избавление от запоров. В диете должно быть больше растительной клетчатки и растительного масла.
- Отказ от алкоголя и курения.
- Исключение из питания острых и соленых продуктов.
- Ежедневный восходящий контрастный душ на область промежности.
- Упражнения в положении лежа с поднятыми ногами («велосипед», «березка», «ножницы»).
- Дыхательная гимнастика: медленное дыхание с участием мышц живота.
- Ношение специальных лечебных колготок II компрессионного класса.
- Профилактический прием венотонических лекарств курсами 3 – 4 раза в год.
Эффективным лечение признается в тех случаях, когда прекращаются симптомы заболевания, улучшается венозный отток по данным инструментальных исследований, улучшается качество жизни пациентки.
К какому врачу обратиться
Если диагноз уже установлен, лучше лечиться у флеболога — специалиста по болезням вен. В случае, если женщина не знает причину постоянной боли внизу живота, рекомендуется консультация гинеколога.
В случае затруднений проводится осмотр невролога, уролога. Важное значение в распознавании болезни играет квалификация врача лучевой и УЗИ-диагностики.
В лечении принимают участие специалист по лечебной физкультуре, физиотерапевт, диетолог, в некоторых случаях — сосудистый хирург.