Как поставить капельницу на дому пациенту с «плохими» венами?
5 способов найти вену при постановке капельницы
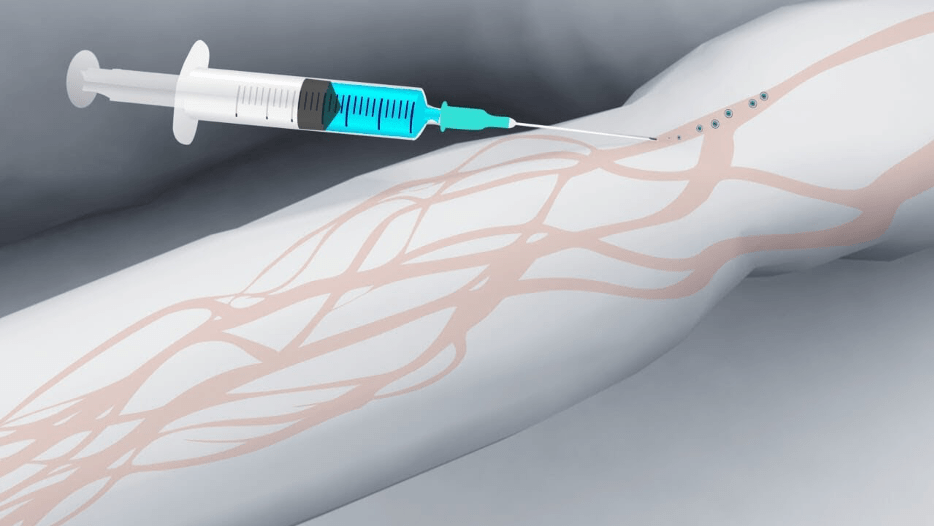
Капельница считается несложной медицинской процедурой, но требует определенных знаний и опыта. Проводить процедуру внутривенных вливаний самостоятельно категорически не рекомендуется из-за высокого риска осложнений.
Чтобы поставить капельницу на дому с помощью медсестры, необязательно много денег: специалист сделает все профессионально, с соблюдением правил. Правда, избежать сложностей при проведении инфузии удается далеко не всегда, особенно, если у пациента незаметные, тонкие и хрупкие вены, в которые нелегко попасть.
Содержание
- Почему капельницы ставят в вены на руках?
- Что такое плохой венозный доступ?
- Причины «плохих» вен на руках
- 5 проверенных способов найти вену
- Физическая нагрузка
- Сдавливание
- Согревание
- Гравитация
- Восполнение жидкости
- Как правильно поставить капельницу: алгоритм процедуры
- Инструменты и аксессуары
- Подготовка к процедуре
- Постановка капельницы
- Осложнения при неправильном выполнении инфузии
- Что делать при развитии осложнений?
- Как понять, что лекарство идет мимо вен?
- Куда ставят капельницу, если вены на руках плохие?
- Список литературы
Почему капельницы ставят в вены на руках?
Вены на руках выбирают для проведения медицинских манипуляций неслучайно, так как они имеют наиболее подходящее для этого строение. На верхних конечностях расположены глубокие и поверхностные сосуды. Последние пролегают близко к поверхности кожи, благодаря чему из них легко брать кровь.
Давление в них составляет всего 5-10 мм ртутного столбика (в артериях на руках оно может составлять 139 мм), венозная стенка содержит небольшое количество мышечных клеток, податлива и хорошо растягивается. К тому же кожа на руках гораздо тоньше, чем на ногах, поэтому проколоть ее можно, не доставляя человеку сильной боли.
После прокола на стенке вены появляется небольшой рубец — такой же, как после повреждения кожи в любом другом месте. Он может сохраняться длительное время — месяцы и даже годы. Полностью целостность поврежденных венозных стенок не восстанавливается никогда, но изменения (если их не слишком много) не оказывают существенного влияния на работу организма.
Что такое плохой венозный доступ?
Ситуация, когда медсестра не может попасть в вену, знакома примерно трети пациентов, которым хоть раз в жизни делали внутривенные инъекции, ставили капельницу на дому или в условиях стационара. Причина далеко не всегда заключается в неопытности медицинского работника. Иногда даже специалисты с большим стажем попадают в нужное место далеко не с первого раза — чаще всего это происходит при затрудненном венозном доступе.
В норме вены должны слегка выступать над кожей между мышцами, иметь голубоватый или синий оттенок. Но у некоторых людей они слишком тонкие или практически незаметные, что усложняет введение иглы. В практике медсестер бывают случаи, когда вену трудно не только увидеть, но и пропальпировать. Тогда опытные специалисты используют проверенные способы найти вену и ставят капельницу в место, где это сделать легче всего.
Причины «плохих» вен на руках
Незаметные, тонкие или хрупкие вены — серьезная проблема для тех, кто проводит медицинские манипуляции. Причин подобного явления может быть несколько, начиная естественными причинами, заканчивая приемом лекарственных препаратов и частыми инъекциями:
- Особенности организма. Рисунок и особенности расположения вен у каждого человека индивидуальны, поэтому являются такой же уникальной биометрической характеристикой, как и отпечаток пальца или узор радужки. Соответственно, «спрятанные» сосуды могут быть особенностью организма.
- Генетическая предрасположенность. Прочность венозных клапанов заложена генетически. Согласно статистике, если оба родителя страдают варикозом, вероятность получить его по наследству у детей составляет около 80%. То же самое касается и хрупких или тонких вен — часто они представляют собой семейную проблему.
- Старение. Венозный доступ ухудшается с возрастом — это связано с уменьшением содержания эластина и коллагена, а также истончением подкожно-жировой клетчатки. Кожа становится тонкой, «бумажной», а вены — тонкими и хрупкими, из-за чего возрастает риск травм и кровотечений.
- Лишний вес. У людей с высоким ИМТ (индекс массы тела) вены скрываются под жировой прослойкой. При ожирении сложно выполнять не только внутривенные инъекции и капельницы, но и некоторые диагностические процедуры — УЗИ, МРТ.
- Частые инъекции. Любой укол представляет собой травму, а если их было слишком много, на месте здоровых тканей образуются рубцы. Вены «прячутся» и твердеют, поэтому поставить капельницу или сделать инъекцию становится сложнее.
- Регулярное введение наркотиков. Помимо частых травм, венозный доступ у наркоманов ухудшается из-за введения едких, агрессивных препаратов. Они буквально сжигают венозные стенки, поэтому наркозависимым людям с большим стажем крайне сложно проводить медицинские манипуляции.
- Воздействие ультрафиолета. Ультрафиолетовые лучи также способны разрушать эластин и коллаген, из-за чего у людей, которые часто находятся на солнце, венозный доступ часто затруднен.
- Прием лекарств. Некоторые препараты ухудшают состояние вен и повышают риск осложнений при катетеризации. Кортикостероиды вызывают атрофию эпидермиса, а антикоагулянты повышают риск кровотечений.
Плохой венозный доступ бывает проходящим явлением. Если человек испытывает стресс (например, боится уколов) или замерз, найти вену для постановки капельницы бывает сложно.
5 проверенных способов найти вену
Существует несколько способов, которые помогают сделать вены более заметными — опытные медсестры обычно используют их в комплексе. Они эффективны, когда человеку нужно поставить 1-2 капельницы.
Если пациент должен пройти курс лечения внутривенными инфузиями, рекомендуется катетеризация (установка катетера). Процедура позволяет избежать частых уколов и сложностей с венозным доступом. При длительном лечении (более месяца) врач может порекомендовать имплантацию порт-системы.
Физическая нагрузка
Слова «поработать кулаком» знакомы всем, кто сдавал кровь или получал внутривенную терапию. Любая физическая нагрузка усиливает кровообращение: вены наполняются и становятся более заметными. Если серьезных проблем с венозным доступом нет, можно несколько раз сжать и разжать кулак. Для пациентов с «трудными» венами лучше приобрести резиновый мячик, который перед капельницей нужно интенсивно сжимать в руке.
Сдавливание
Еще один способ улучшить наполнение вен — ненадолго ухудшить кровообращение. Для этого используется жгут, который накладывают на 10-15 см выше интересующего участка. Его затягивают, но не слишком туго, чтобы вена проступила под кожей. Можно использовать манжетку тонометра — наложить как обычно и накачать до 40-60 мм ртутного столбика.
Даже если вена не будет заметна, ее можно пальпировать. Она должна быть упругой, но не слишком твердой, гладкой и слегка пульсировать. Вену необходимо помассировать 20 секунд, после чего можно проводить манипуляции. Вопреки распространенному мнению, хлопать по вене не стоит. Она может «спрятаться», а после капельницы на руке останется синяк.
Согревание
На холоде вены сжимаются и становятся менее заметными, а в тепле, наоборот, расширяются и увеличиваются. Если человек сильно замерз, с капельницей лучше повременить, пока он не согреется.
Процесс можно ускорить — дать выпить теплый чай или кофе, принять горячий душ или ванну. Не запрещено использовать для согревания любые подручные средства — грелку, емкость с теплой водой, нагретое полотенце. Главное — не перестараться и не обжечь пациента. Прикладывать тепло к руке следует до дезинфекции: после того, как кожа будет обработана спиртом или антисептиком, к ней не должны прикасаться посторонние предметы.
Гравитация
При выполнении инъекции или капельницы можно использовать принцип гравитации. Человеку достаточно постоять несколько минут, расслабив руки. Можно вытянуть конечность вперед и сделать несколько круговых движений или лечь на диван и опустить ее вниз.
Механизм действия этого способа прост: кровь приливает к венам, благодаря чему они становятся более темными, более заметными и выраженными.
Восполнение жидкости
Если организм обезвожен, найти вену становится сложно даже профессионалу. Кровь при недостатке жидкости становится густой и медленно течет по сосудам, что ухудшает венозный доступ.
Незадолго до капельницы рекомендуется выпить около 250 мл воды, благодаря чему процедура пройдет проще. Кроме того, это поможет успокоиться и снизить уровень стресса, который также влияет на успех проведения процедуры.
Как правильно поставить капельницу: алгоритм процедуры
Для того, чтобы сделать внутривенную инфузию, необходимы соответствующие знания, опыт и строгое соблюдение техники. Правильная постановка капельницы — это не только введение иглы без последствий для пациента, но и выбор системы, скорости вливания и т. д.
Инструменты и аксессуары
Для проведения инфузии необходимо подготовить предписанные врачом препараты (проверить срок годности, объем и другие важные показатели), а также инструменты и расходные материалы:
- Штатив для капельницы. Представляет собой переносную стойку с крючками, на которые вещают емкости с растворами. Ее высота составляет 1,5-2 м, что обеспечивает достаточный напор для введения.
- Система для инфузии. Капельницы отличаются диаметром игл, трубок и скоростью вливания препаратов. Очень важно определиться с размером иглы, который обратно пропорционален номеру: двадцать вторая — самая тонкая, четырнадцатая — самая толстая. Он зависит от анатомических особенностей пациента и характеристик препарата.
- Сопутствующие аксессуары. Помимо штатива и системы для постановки капельницы понадобится жгут (он помогает найти вену), пластырь для фиксации иглы и вата.
Кроме назначенных лекарственных препаратов нужно подготовить антисептическую жидкость. Чаще всего используют спирт, если у человека имеется аллергия, берут безспиртовые растворы (например, Хлоргексидин).
Подготовка к процедуре
Перед манипуляциями следует обязательно помыть руки и протереть их антисептиком. Несоблюдение правил гигиены может привести к инфицированию и сепсису даже в том случае, если медработник идеально владеет техникой выполнения инфузий.
- Подключить систему к емкости или пакету с препаратом. Для этого иглу необходимо протереть спиртом и проткнуть пробку — это несложно, так как изготавливаются они из мягкой резины или других материалов.
- Повесить емкости на стойки, хорошо зафиксировать их. Обязательно проверить отсутствие воздуха в системе — примерно на треть заполнить жидкостью трубки и капельную камеру. Мелкие пузырьки обычно не представляют опасности — они прилипнут к стенкам емкости и не попадут в кровоток.
Если стерильность нарушена на одном из этапов, проводить вливание категорически запрещено. Это может привести к заражению крови и другим опасным последствиям.
Постановка капельницы
Перед процедурой необходимо ознакомить пациента с особенностями ее выполнения. Каждый препарат имеет особое воздействие на организм, и некоторые ощущения могут напугать человека. При этом важно отличать побочные воздействия лекарств от тревожных симптомов, развивающихся при неправильном выполнении вливаний. О боли, головокружении, тошноте, слабости и другом дискомфорте необходимо сразу же сообщить медработнику. Алгоритм проведения процедуры выглядит следующим образом:
- пациент занимает удобное положение — лучше всего делать капельницу лежа, но можно и в положении полусидя или сидя;
- руку в районе бицепса перетягивают жгутом, место введения иглы тщательно дезинфицируют;
- иглу вводят в самую темную, хорошо наполненную вену параллельно поверхности руки под углом 35-45 градусов;
- после того, как в катетере появится кровь, его располагают максимально параллельно конечности и фиксируют с помощью лейкопластыря;
- трубку системы подключают к катетеру, убеждаются в герметичности соединения, дополнительно фиксируют его пластырем;
- скорость подачи раствора регулируется с помощью регулятора с колесиком — иногда на него нанесено количество капель, чтобы упростить подсчет.
В ходе проведения процедуры необходимо следить за пациентом и местом введения иглы. Если жидкость течет слишком быстро, у человека может начаться головокружение. В подобной ситуации лучше просто уменьшить скорость инфузии, покрутив колёсико в нужную сторону.
После завершения процедуры необходимо перекрыть систему, аккуратно извлечь, приложить к месту укола вату, пропитанную спиртом, и хорошо прижать. Держать ее необходимо не менее 10-15 минут, а лучше 20-25 минут. За это время сформируется сгусток крови, который закупорит ранку. Если убрать вату слишком быстро, капли крови попадут под кожу, вследствие чего образуется синяк или кровоподтек. Нельзя растирать место укола или прикасаться к нему, так как это тоже может привести к скоплению сгустков крови.
Осложнения при неправильном выполнении инфузии
При проведении процедуры необходимо строго соблюдать все правила — технику постановки и асептику. Неправильно поставленная капельница влечет за собой риск осложнений, в число которых входят:
- синяк или гематома в месте укола;
- повреждение сосуда;
- шишки под кожей из-за скопления препарата;
- непреднамеренное введение небольшого (инфильтрация) или значительного (экстравазация) количества раствора в окружающие ткани;
- спазм вены;
- воспаление вены с образованием тромба;
- инфицирование тканей;
- воздушная эмболия.
В число осложнений входят также аллергические реакции на препарат. Они могут быть незначительными (зуд и сыпь в области введения раствора) или выраженными — отеки Квинке и анафилактический шок. В любом случае больного следует оставить под наблюдением врача — иногда небольшие аллергические реакции приводят к тяжелым последствиям.
Что делать при развитии осложнений?
Самое опасное осложнение неправильно поставленной капельницы — воздушная эмболия, или попадание пузырьков воздуха в кровоток. Она редко вызывает летальный исход — по мнению специалистов, для того, чтобы вызвать смерть, в вену нужно ввести не менее 200 мл воздуха. Небольшой пузырек просто растворяется в клетках, но иногда он может ухудшить работу жизненно важных органов, поэтому лучше не рисковать.
Симптомы воздушной эмболии зависят от размера пораженного сосуда и количества попавшего воздуха. Пораженный участок отекает, становится болезненным, кожа синеет или краснеет, после чего образуются трофические язвы и некротические зоны. Возможна тахикардия, а также проявления со стороны пораженных органов. При эмболии легочных артерий наблюдается кровохаркание и отек легких, если затронуты коронарные или мозговые артерии, возможны инфаркты и инсульты со всеми вытекающими последствиями. При появлении признаков эмболии пациента следует немедленно госпитализировать.
К опасным осложнениям при нарушении техники внутривенных инфузий относятся инфильтрация и экстравазия, которые способны привести к неприятным последствиям. Введение большого количества лекарства мимо вен может привести к тяжелому поражению тканей и некрозу. Лечение проводится в стационаре под медицинским контролем.
Появление гематом и синяков далеко не всегда зависит от опыта или квалификации медсестры. У некоторых пациентов сосуды настолько ломкие, что лопаются при введении иглы, вследствие чего появляется синяк. Подобные осложнения неопасны для здоровья, но иногда могут привести к неприятным последствиям, требующих медицинского вмешательства. Обратиться к врачу необходимо при следующих симптомах:
- болезненные ощущения, которые нарастают и не исчезают на протяжении 2-3 дней;
- увеличение синяка в размерах;
- мышечные спазмы;
- затруднение при движениях рукой;
- ухудшение общего самочувствия (слабость, лихорадка, головная боль);
- повышение температуры в месте кровоподтека.
Подобные признаки свидетельствуют о том, что в организм попала инфекция, а иногда о начале некротических процессов. В норме синяки сходят за 2-3 недели, постепенно меняя цвет от синевато-багрового до зеленоватого и желтого. Кровоподтек, который не сходит на протяжении длительного времени, также является поводом обращения к врачу, даже если не сопровождается болезненными ощущениями или недомоганием.
Флебит, или воспаление венозных стенок обычно развивается после продолжительного лечения внутривенными инфузиями, но при попадании инфекции или введении едких, раздражающих препаратов может развиться после нескольких процедур. Участок вены становится плотным и болезненным, температура тела повышается до 38-39 градусов. Флебит лечат консервативно (антикоагулянты, противовоспалительные препараты) в сочетании с физиотерапией.
Как безопасно поставить капельницу при «трудных» венах?
При введении иглы человеку с тонкими, хрупкими или плохо заметными венами необходимо соблюдать дополнительные правила предосторожности. Они позволяют избежать неприятных последствий в виде травм, гематом и синяков, а также делают процедуру максимально безболезненной:
- Не растягивать кожу чрезмерно. Если вены выражены достаточно, чтобы попасть в нужное место, можно обойтись без жгута. В ином случае лучше взять мягкий жгут и не затягивать его слишком сильно — особенно это касается пожилых людей, а также пациентов с тонкой кожей и хрупкими венами.
- Уменьшить количество процедур. По возможности необходимо уменьшить количество проколов вен — вводить несколько препаратов в одной капельнице или один за другим. Не стоит забывать, что самостоятельное смешивание лекарств может привести к нежелательным последствиям — этот вопрос следует обсудить с врачом.
- Использовать иглу с небольшим диаметром. Для введения большинства растворов достаточно иглы с минимальным диаметром. Исключения составляют вязкие, густые препараты — при их введении следует проявлять повышенную осторожность.
- Не давить на иглу слишком сильно. Если игла достаточно острая, давить на нее слишком сильно нет необходимости. Для введения достаточно плавного, мягкого движения с небольшим давлением.
- Вводить иглу параллельно коже. Это делается для того, чтобы снизить риск сквозного прокола вены. Кожу над сосудом следует слегка натянуть и зафиксировать, чтобы он не скользил.
- Не торопиться. При постановке капельницы спешка может привести к неприятным последствиям — действовать нужно медленно и аккуратно.
При правильном введении иглы пациент чувствует легкий дискомфорт при наложении жгута и выполнении прокола. Неприятные ощущения в ходе вливания раствора, включая головокружение, тошноту, слабость и потемнение в глазах, свидетельствуют о том, что инфузия идёт неправильно.
Как понять, что лекарство идёт мимо вен?
Чтобы предотвратить инфильтрацию и экстравазию, необходимо внимательно наблюдать за состоянием пациента во время процедуры. Перечень тревожных признаков:
- неестественно блестящая, плотная, натянутая кожа в месте введения иглы;
- напряжение и появление отека (особенно опасна быстро нарастающая отечность);
- изменение оттенка и температуры руки — покраснение, посинение, слишком холодная кожа;
- самостоятельное замедление или прекращение поступления лекарства;
- продолжение инфузии после наложения жгута на вену;
- утечка раствора вокруг места введения;
- жжение или дискомфорт на участке, где находится игла.
При появлении подобных симптомов следует немедленно прекратить инфузию и вынуть иглу. Место введения необходимо внимательно осмотреть, а при вливании большого количества раствора мимо вены (особенно, если он вязкий или едкий) необходимо немедленно обратиться к врачу. Для устранения последствий в таких случаях требуется введение антидота.
Если количество препарата, попавшее в ткани, небольшое, нужно наблюдать за пораженным местом на протяжении 2-3 дней. При первых проявлениях некроза немедленно обратиться в медицинское учреждение.
При повреждении вены необходимо придавить ее на несколько минут, а потом наложить сухую стерильную повязку, при появлении гематомы — сделать компресс. Если состояние больного не ухудшилось, можно поставить капельницу повторно в другую вену.
Куда ставят капельницу, если вены на руках плохие?
Если возможность поставить капельницу в вену на сгибе локтя нет, медсестра выбирает другое место. Вводить иглу в мелкие сосуды категорически не рекомендуется. Попасть в них крайне сложно, а проблемы впоследствии возникают гораздо чаще — возможны гематомы и флебиты. Осмотр начинают с тыльной стороны кисти, где сосуды также достаточно крупные и хорошо выражены. Туда обычно ставят катетер — локтевой сгиб плохо подходит для этих целей, так как устройство можно легко повредить при сгибании руки.
Далее осматривают вены предплечья, причем выбирают место так низко, как это возможно. Сосуды, проходящие по внешней стороне предплечья около запястья, используют редко — они проходят близко к нервам, поэтому существует высокий риск повреждения. В вены внутренней части руки ниже локтя (так называемой антекубитальной ямки) капельницы также практически не ставят. При попадании раствора в близлежащие ткани происходит сдавливание важных анатомических структур, что грозит повреждением вен и некрозом.
В вены ног капельницы ставят крайне редко — только при невозможности введения препарата другим способом. Сосуды более склонны к воспалениям и флебитам, а процедура крайне болезненная — кожа на нижних конечностях грубая, поэтому проколоть ее гораздо сложнее. Крупных вен, помимо центральных бедренных, там нет, а подколенные неудобны из-за расположения.
При отсутствии других вариантов врачи выбирают для инфузий «вены последней надежды», то есть центральные. В их число входят:
- подключичные (под правой или левой ключицей);
- внутренние яремные по бокам шеи;
- бедренные, которые расположены в паху — используются крайне редко из-за высокого риска осложнений.
Такие внутривенные вливания представляют собой малую хирургическую операцию — сначала выполняют катетеризацию, после чего вводят лекарственные растворы. Катетеризация проводится под анестезией и контролем УЗИ — некоторые сосуды незаметны глазу, поэтому определить без соответствующих ориентиров невозможно.
Особенно сложно ставить капельницы новорожденным или младенцам. Вены на руках у них очень тонкие, поэтому попасть в них сможет далеко не каждая опытная медсестра. Кроме того, маленькие дети не способны длительное время лежать абсолютно неподвижно, что повышает риск травм. Таким пациентам капельницы часто ставят в ноги или вены на голове — подобная процедура часто шокирует родителей, но значительно уменьшает риск осложнений.
Самостоятельное проведение процедуры может привести к серьезным осложнениям, поэтому лучше обратиться к опытному медработнику. Чтобы поставить капельницу в Москве по ценам ниже, чем в коммерческих клиниках, нужно вызвать квалифицированную медсестру, позвонив по телефону на нашем сайте. Опытный специалист проведет процедуру быстро, безболезненно и абсолютно безопасно!
Список литературы
- Мухина С. А., Тарновская И. И. Практическое руководство к предмету «Основы сестринского дела»: учебник. — М.: Родник, 2005 г.
- www.who.int Публикации Всемирной организации здравоохранения ВОЗ ВОЗ/ГСБИ: Комплект методических материалов по безопасности инъекций и сопутствующим процедурам.
- Савельев Н.«Уколы, капельницы, перевязки и другие медицинские процедуры и манипуляци»: — М.: АСТ, 2017 г.
- Биккулова Д.Ш. Протоколы венозного доступа — комплексное решение проблем ЦВК. //Журнал Поликлиника 1(2)/2014 г.
- Брико Н.И., Биккулова Д.Ш., Брусина Е.Б., и др., Профилактика катетерассоциированных инфекций кровотока и уход за центральным венозным катетером (ЦВК). //Клинические рекомендации. — М.: «Ремедиум Приволжье», 2017 г.
Центральный венозный доступ
Обеспечение центрального венозного доступа.
С одной стороны, врач или фельдшер СМП обязан обеспечить венозный доступ, если того требует состояние пациента, в любой ситуации. С другой, он не имеет достаточного навыка осуществления центрального венозного доступа, а значит, и вероятность развития осложнений у него выше, нежели, скажем, у реаниматолога стационара, выполняющего еженедельно по 5-10 “подключичек”. Этот парадокс полностью разрешить на сегодняшний день практически невозможно, но снизить риск осложнений при постановке центрального венозного катетера можно и нужно, работая по общепринятым стандартам безопасности. Напомнить об этих самых стандартах и систематизировать имеющуюся на сегодняшний день информацию по обсуждаемому вопросу призвана эта статья.
Во-первых, коснемся показаний для центрального венозного доступа в аспекте догоспитального этапа. Сразу замечу, что они существенно уже стационарных показаний и это справедливо. Итак, начнем сначала с показаний для катетеризации центральных вен, принятых в условиях стационара:
необходимость динамического контроля ЦВД;
потребность в длительном введении инторопных и вазопрессорных препаратов;
парентеральное питание и инфузионная терапия с использованием гиперосмолярных растворов;
проведение трансвенозной ЭКС;
недоступность периферических вен или несоответствие суммарного диаметра; установленных периферических катетеров планируемому темпу и объему инфузионной терапии.
Для догоспитального этапа из всего этого списка целесообразно оставить только предпоследнее и последнее показания. Я думаю, это понятно – роль ЦВД сейчас значительно переосмыслена и его нецелесообразно использовать на ДГЭ; введение гиперосмолярных растворов на ДГЭ не проводится (за исключением 7,5% р-ра натрия хлорида и гипер-ХАЭСа, но их можно вводить в крупную периферическую вену); вазоактивные и инотропные агенты также можно вводить короткое время в периферию. Итак, у нас остается два показания для катетеризации центральных вен на ДГЭ: недоступность периферических вен или несоответствие суммарного диаметра установленных периферических катетеров планируемому темпу и объему инфузионной терапии, а также необходимость проведения трансвенозной электрокардиостимуляции. Обилие в настоящее время разнообразных периферических катетеров и использование внутрикостного пути введения способны решить проблему доступа к сосудистому руслу без задействования центральных вен в большинстве случаев.
Противопоказания для катетеризации ЦВ:
инфекция, травма или ожог предполагаемого места катетеризации;
выраженная коагулопатия (видимая без специальных методов обследования);
отсутствие у врача СМП навыка катетеризации ЦВ (но в этом случае врачу грозит ответственность за необеспечение сосудистого доступа, если будет доказано, что это вилось причиной последствий). Неоднократно поднимался вопрос – а что делать фельдшеру? Коллеги, юридическая практика в странах СНГ такова, что никто не оценит удачно установленного фельдшером центрального венозного катетера, но зато фельдшер может понести ответственность в полной мере за свои действия, если вдруг будет иметь место осложнение, тем более фатальное. Катетеризация центральных вен – врачебная процедура, но это не означает, что при гибели больного из-за отсутствия адекватного венозного доступа фельдшер застрахован от разборок за “ненадлежащее оказание медицинской помощи”. В общем, коллеги-фельдшера, в каждой конкретной ситуации вам придется принимать решение на свой страх и риск. Внутрикостный доступ в таких ситуациях – отличная палочка-выручалочка.
Анатомические соображения
Строго говоря, под термином «катетеризация центральной вены» подразумевают катетеризацию верхней (чаще) или нижней полой вены, так как вены, которые непосредственно используются для доступа к указанным участкам сосудистого русла (подключичная, внутренняя яремная или бедренная), не являются центральными в полном смысле этого слова. Кончик катетера при катетеризации центральной вены должен находиться либо в верхней, либо в нижней полой вене, это необходимо понимать.
Рисунок 1. Анатомические взаимоотношения подключичных и внутренних яремных вен.
Анатомические взаимоотношения структур, окружающих подключичную и внутреннюю яремную вены необходимо очень четко себе представлять, для этого полезнее всего сходить несколько раз в морг и попрепарировать шейную и подключичную область. В общем плане они таковы (взято мной из книги М. Роузена, Я.П. Латто и У.Шэнга «Чрескожная катетеризация центральных вен»):
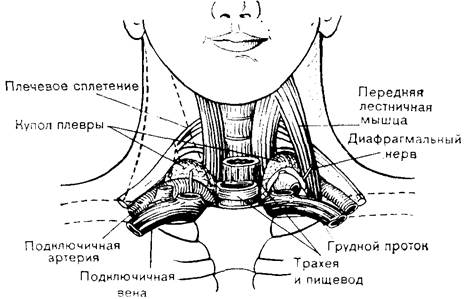
Подключичная вена расположена в нижней части подключичного треугольника. Она является продолжением подмышечной вены и начинается от нижней границы I ребра. Вначале вена огибает сверху I ребро, затем отклоняется кнутри, вниз и немного кпереди у места прикрепления к I ребру передней лестничной мышцы и входит в грудную полость, где позади грудиноключичного сочленения соединяется с внутренней яремной веной. Отсюда уже в качестве плечеголовной вены она поворачивает в средостение, где, соединяясь с одноименной веной противоположной стороны, образует верхнюю полую вену. Спереди на всем протяжении вена отделена от кожи ключицей. Своей наивысшей точки подключичная вена достигает как раз на уровне середины ключицы, где она поднимается до уровня верхней границы ключицы. Латеральная часть вены расположена кпереди и книзу от подключичной артерии, и обе они пересекают верхнюю поверхность I ребра. Медиально вену от лежащей кзади от нее артерии отделяют волокна передней лестничной мышцы. Позади артерии располагается купол плевры. Купол плевры возвышается над грудинным концом ключицы. Подключичная вена пересекает спереди диафрагмальный нерв, слева над верхушкой легкого проходит грудной проток, входящий затем в угол, образованный при слиянии внутренней яремной и подключичной вен – угол Пирогова.
Внутренняя яремная вена начинается от яремного отверстия черепа, продолжаясь из сигмовидного синуса и идет по направлению к грудной клетке. Сонная артерия и блуждающий нерв проходят вместе в сонном влагалище. Перед тем как занять сначала латеральное, а затем переднелатеральное положение относительно внутренней сонной артерии, внутренняя яремная вена располагается позади артерии. Вена обладает способностью к значительному расширению, приспосабливаясь к увеличению притока крови, в основном за счет податливости ее латеральной стенки. Нижняя часть вены находится позади прикрепления грудинной и ключичной головок грудино-ключично-сосцевидной мышцы к соответствующим образованиям и плотно прижата к задней поверхности мышцы фасцией. Позади вены расположены предпозвоночная пластинка шейной фасции, предпозвоночные мышцы и поперечные отростки шейных позвонков, а ниже, у основания шеи, находятся подключичная артерия и ее разветвления, диафрагмальный и блуждающий нервы и купол плевры. В место слияния внутренней яремной и подключичной вен слева впадает грудной проток, а справа— правый лимфатический проток.
С бедренной веной несколько проще – в непосредственной близости от нее нет структур, повреждение которых несет в себе прямую угрозу для жизни и с этой точки зрения ее катетеризация безопаснее. Бедренная вена сопровождает бедренную артерию на бедре и заканчивается на уровне паховой связки, где она переходит в наружную подвздошную вену. В бедренном треугольнике бедренная вена располагается медиальнее артерии. Здесь она занимает среднее положение между бедренной артерией и бедренным каналом. Большая подкожная вена ноги впадает в нее спереди, чуть ниже паховой связки. В бедренном треугольнике в бедренную вену впадают несколько менее крупных поверхностных вен. Латеральное бедренной артерии расположен бедренный нерв. От кожи бедренная вена отделяется глубокой и поверхностной фасциями бедра, в этих слоях расположены лимфатические узлы, различные поверхностные нервы, поверхностные ветви бедренной артерии и верхний отрезок большой подкожной .вены ноги перед ее впадением в бедренную вену.
Выбор вены для катетеризации определяется рядом факторов: опытом, анатомическими особенностями, наличием повреждений (ожогов) шейной, подключичной или бедренной области. Мы рассмотрим самые распространенные доступы к центральным венам, проверенные временем.
Общие принципы катетеризации центральных вен на ДГЭ
Катетеризация центральной вены – хирургическая операция, поэтому следует, по возможности, обеспечить максимально асептические в данном месте условия. Мне приходилось ставить центральные вены прямо на шоссе, в кругу зевак, но это не лучшее место для подобной манипуляции. Гораздо разумнее проводить катетеризацию на дому или в машине СМП (если вызов общественный).
Позаботьтесь о том, чтобы на вашей бригаде всегда был набор для катетеризации центральных вен. Сейчас имеется масса производителей, выпускающих отличные наборы по доступной цене. Проведение катетеризации центральных вен не предназначенными для этой цель расходниками увеличивает риск осложнений.
В настоящее время для катетеризации используется методика Сельдингера – после пункции сосуда в него заводится проводник, игла извлекается и по проводнику заводится катетер. В исключительных случаях допускается катетеризировать внутреннюю яремную вену способом «катетер на игле», при этом следует самое пристальное внимание уделить наблюдению за адекватным функционированием венозного доступа и сменить катетер на нормальный при первой же возможности.
Уделяйте самое пристальное внимание фиксации катетера. Оптимальнее всего его подшивать к коже капроновым швом.
Общая последовательность действий при катетеризации центральных вен (общий алгоритм)
Определяют показания для катетеризации центральной вены. Еще раз напомню о том, что по целому ряду причин катетеризации центральных вен на догоспитальном этапе следует всячески избегать. Но вышесказанное не оправдывает отказ от катетеризации центральной вены в том случае, когда она действительно необходима.
По возможности следует взять информированное согласие у самого пациента, либо у его родственников.
Выбирают место для доступа.
Обеспечивают асептические условия, настолько, насколько это позволяет место и время: производят обработку места катетеризации, обрабатывают руки, одевают стерильные перчатки.
Находят точку для пункции.
Обезболивают пациента. Катетеризация центральной вены – очень болезненная манипуляция, поэтому если пациент не в глубокой коме и позволяет время, не забывайте о местной анестезии.
Для пункции используют специальную иглу и шприц, наполовину заполненный физраствором.
Ткани иглой проходят медленно, стараясь ощутить все слои. Во время пункции очень важно представлять себе, где находится кончик иглы («держать ум на конце иглы»).
Настоятельно предостерегаю вас от изгибания пункционной иглы для облегчения ее заведения под ключицу – при потере контроля над ее положением вероятность осложнений многократно возрастет.
Категорически запрещается манипулировать кончиком иглы в глубине тканей. Для изменения направления иглы обязательно подтяните ее в подкожную клетчатку.
После получения венозной крови (кровь должна поступать в шприц свободно) иглу надежно фиксируют пальцами и снимают с нее шприц. Отверстие иглы закрывают пальцем, так как получить воздушную эмболию при отрицательном ЦВД вполне реально.
В иглу заводят проводник. Используется либо проводник-леска, либо струна с гибким кончиком. Проводник заводят на 15-18 см, при более глубоком проведении кончик проводника может вызвать аритмии. При наличии препятствия проводник извлекают вместе с иглой; категорически запрещается извлекать проводник из иглы во избежание отрезания его кончика (подобный случай произошел с моим коллегой). После заведения проводника иглу осторожно извлекают.
По проводнику заводят дилататор и, держа проводник свободной рукой, осторожно расширяют дилататором пункционный канал, стараясь при этом не порвать вену.
Дилататор извлекают, по проводнику заводят катетер, держа при этом кончик проводника свободной рукой (очень важно!). Катетер заводят на такую глубину, чтобы его кончик находился в нижней полой вене при катетеризации через подключичную или внутреннюю яремную вену (примерно на уровне второго межреберья по среднеключичной линии) и на 35-45 см (следует использовать соответствующий катетер) при катетеризации нижней полой вены через бедренную.
Проводник осторожно извлекают, к катетеру присоединяют пустой шприц и проверяют его местонахождение. Кровь должна поступать в шприц свободно, без сопротивления и так же вводиться обратно. При необходимости катетер немного подтягивают или заводят глубже. К катетеру присоединяют систему для внутривенной инфузии, раствор должен поступать по катетеру струйно.
Катетер фиксируют, лучше капроновым швом.
Накладывают повязку.
Теперь мы рассмотрим отдельные доступы.
Катетеризация подключичной вены
Применяется подключичный и надключичный доступы для осуществления пункции и катетеризации.
Положение: больной укладывается на твердую горизонтальную поверхность, между лопаток подкладывается небольшой валик из свернутой одежды, голова несколько запрокинута и максимально повёрнута в противоположную от места пункции сторону, рука со стороны пункции немного опускается и оттягивается вниз (к нижней конечности), а также ротируется наружу. При выборе места пункции имеет значение наличие повреждения грудной клетки: пункция начинается со стороны повреждения, и лишь при массивном размозжении мягких тканей в области ключицы или при её переломе пункция производится с противоположной стороны. Ориентиры – ключица, яремная вырезка, большая грудная мышца, грудино-ключично-сосцевидная мышца.
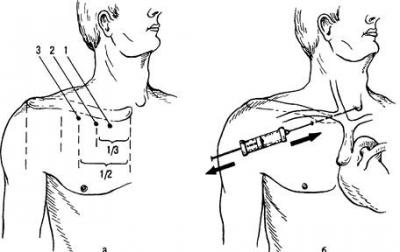
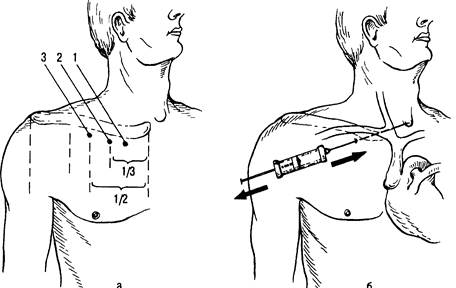
Подключичный доступ.Ключицу мысленно разделяют на 3 части. Места пункции располагаются на 1-1,5 см ниже ключицы в точках:
Ниже середины ключицы (точка Вильсона).
На границе внутренней и средней трети ключицы (точка Обаньяка).
На 2 см отступя от края грудины и на 1 см ниже края ключицы (точка Джилеса).
Пункция из всех точек производится по направлению к одинаковым ориентирам.
Наиболее распространена точка Обаньяка. Для ее нахождения можно использовать следующий прием: указательный палец помещают в яремную вырезку, средний – в вершину угла, образованного наружной ножкой кивательной мышцы и ключицей, а большим пальцем скользят вдоль нижнего края ключицы (по направлению к указательному) до тех пор, пока он не попадет в подключичную ямку. Таким образом, образуется треугольник, на вершинах которого расположены пальцы оператора. Точка вкола иглы находится на месте большого пальца, иглу направляют к указательному.
Техника: в вертикальном направлении производится прокол кожи и подкожно-жировой клетчатки иглой на глубину 0,5-1см, затем игла направляется под углом 25°-45° к ключице и 20°-25° к фронтальной плоскости в направлении на один из ориентиров:
1. На верхний край грудно-ключичного сочленения со стороны пункции;
2. На яремную вырезку грудины (поместив в нее палец);
3. Латеральнее грудино-ключичного сочленения со стороны пункции.
Игла направляется медленно и плавно, строго на ориентир, проходит между I ребром и ключицей, в этот момент угол иглы по отношению к фронтальной плоскости максимально уменьшают (держат иглу параллельно плоскости, на которой лежит пациент). В шприце все время (при введении и при извлечении иглы) создаётся разрежение поршнем. Максимальная глубина вхождения иглы строго индивидуальна, но не должна превышать 8 см. Нужно стараться ощутить все проходимые иглой ткани. Если максимальная глубина достигнута, а кровь в шприце не появилась, то иглу извлекают плавно до подкожной клетчатки (под контролем аспирации – так как возможно, вена была пройдена “на входе” насквозь) и только затем направляют на новый ориентир. Изменения направления иглы производятся только в подкожной клетчатке. Манипулировать иглой в глубине тканей категорически недопустимо! При неудаче иглу перенаправляют несколько выше яремной вырезки, а при повторяющейся неудаче делают вкол на 1 см латеральнее первой точки и все повторяют сначала.
Рис. 2. Пункция подключичной вены: а – точки введения иглы: 1 – Джилеса, 2 – Обаньяка, 3 – Вильсона; б – направление иглы при пункции.
Надключичный доступ – считается более безопасным, но он менее распространен. Точка вкола иглы (точка Йоффа) располагается в вершине угла (или на расстоянии до 1 см от неё по биссектрисе) между верхним краем ключицы и местом прикрепления к нему латеральной ножки кивательной мышцы. После прокола кожи иглу направляют под углом 40°-45° по отношению к ключице и 10°-20° по отношению к передней поверхности бокового треугольника шеи. Направление движения иглы примерно соответствует биссектрисе угла, образованной ключицей и кивательной мышцей. Вена находится на глубине 2-4 см от поверхности кожи. Хочу заметить, что часто использую этот доступ, но не для катетеризации, а для пункции вены при необходимости немедленного доступа к сосудистому руслу. Дело в том, что при этом доступе расстояние до вены очень короткое и достичь ее можно даже обычной внутримышечной иглой.
Пункционная катетеризация внутренней яремной вены.
Сопряжена со значительно меньшим риском повреждения плевры и органов в грудной полости. Авторами методик катетеризации ВЯВ подчеркивалось, что в период разработки этих самых методик не было получено ни одного летального осложнения. Между тем, технически пункция ВЯВ значительно сложнее из-за выраженной подвижности вены; требуется “идеально” острая пункционная игла. Обычно реаниматологи осваивают этот доступ после освоения катетеризации подключичной вены. Для пункции идеальна укладка больного в положение Тренделенбурга (опущенный головной конец) с наклоном 15-20°, но лично я никогда этим не пользуюсь. Голову слегка поворачиваем в сторону, противоположную пункции.
Известно несколько способов (доступов) для пункции внутренней яремной вены. По отношению к основному анатомическому ориентиру их делят на 3 группы:
1. НАРУЖНЫЙ ДОСТУП – кнаружи от грудино-ключично-сосцевидной мышцы;
2. ВНУТРЕННИЙ ДОСТУП – кнутри от этой мышцы;
3. ЦЕНТРАЛЬНЫЙ ДОСТУП – между медиальной и латеральной ножками этой мышцы; среди этих доступов различают верхний, средний и нижний доступы.
При наружном доступе иглу вводят под задний край грудино-ключично-сосцевидной мышцы на границе между нижней и средней третями её (в месте пересечения веной латерального края этой мышцы). Иглу направляют каудально и вентрально (под небольшим углом к коже) к яремной вырезке грудины. При этом игла идет почти перпендикулярно ходу вены.
При внутреннем доступе II и III пальцами левой руки отодвигают сонную артерию медиально от грудино-ключично-сосцевидной мышцы. Точка прокола кожи проецируется по переднему краю грудино-ключично-сосцевидной мышцы на 5 см выше ключицы. Иглу вводят под углом 30°-45° к коже в направлении границы между средней и внутренней третью ключицы.
При центральном доступе находят анатомический ориентир – треугольник, образованный двумя ножками грудино-ключично-сосцевидной мышцы и ключицей. Из угла между ножками кивательной мышцы мысленно опускают биссектрису до ключицы. Точка вкола при верхнем, среднем и нижнем доступе будет находиться соответственно в вершине угла, на середине биссектрисы и в месте пересечения её с ключицей. Очень полезно прощупать пульсацию сонной артерии, она находится медиальнее вены. Лично мне больше всего нравится высокий центральный доступ, его я практически всегда и использую. В точку пункции вводят иглу, которую направляют к области сердца под углом 30°-45° к коже и под углом 5°-10° от сагиттальной плоскости (срединной линии), то есть по направлению к ипсилатеральному соску (передней верхней подвздошной ости у женщин). Можно вначале использовать методику поисковой пункции с обычной внутримышечной иглой. Иглу продвигают при постоянной аспирации поршнем шприца. Отчётливо ощущается прокол шейной фасции, под которой сразу находится вена; обычно это происходит на глубине 2-3 см от кожи. Если игла введена на 5-6 см, а вены нет, то иглу осторожно извлекают при постоянном разрежении в шприце. Достаточно часто удается «поймать» вену только при извлечении иглы. Если и это заканчивается неудачей, то иглу перенаправляют сначала несколько латеральнее, а при отсутствии вены и там – медиальнее (осторожно, так как медиально проходит сонная артерия). После попадания в вену целесообразно развернуть иглу несколько по ходу вены, это облегчает введение проводника.
Катетеризация бедренной вены
Требует наличия длинного катетера, так как он должен пройти в нижнюю полую вену. Для облегчения запоминания расположения компонентов сосудисто-нервного пучка бедра целесообразно запомнить слово «ИВАН» (интра – вена – артерия – нерв). Точка вкола располагается на 1-2 см ниже пупартовой связки и на 1 см кнутри от пульсации бедренной артерии. Иглу направляют под углом в 20°-30° к поверхности кожи и несколько кнаружи. При этом можно ощутить 2 провала – при проколе фасции и при проколе собственно вены. Из-за смещаемости вены в нее чаше попадают на выходе. Осложнения при катетеризации бедренной вены обычно связаны с длительным стоянием катетера, эта катетеризация не связана с такими серьезными осложнениями как пневмоторакс или гемоторакс, которые могут иметь место при катетеризации подключичной или внутренней яремной вены, поэтому катетеризация бедренной вены достаточно привлекательна для догоспитального этапа. Единственное условие – относительная сохранная гемодинамика у пациента, так как для нахождения точки для пункции должен прощупываться пульс на бедренной артерии.
Осложнения катетеризации центральных вен
1. Связанные с нарушением техники пункции:
Подкожное кровотечение и гематома, пневмоторакс, гемоторакс.
Кровотечение и гематомы при ошибочной пункции подключичной или сонной артерии – если в шприце появилась алая кровь, то следует иглу быстро извлечь, место пункции артерии прижать на 2-3 минуты и при наличии выраженной гематомы повторить пункцию с другой стороны.
Истечение лимфы наружу, образование хилоторакса при повреждении грудного лимфатического протока (встречается при пункции слева).
Прокол трахеи с образованием подкожной эмфиземы.
Повреждение возвратного нерва.
Повреждение звездчатого узла.
Травмирование и паралич диафрагмального нерва.
Повреждение плечевого сплетения.
Двойной прокол подключичной или яремной вены с повреждением плевральной полости, введение катетера в плевральную полость.
Пункция пищевода с последующим развитием медиастинита.
2. При введении проводника или катетера на избыточную глубину:
Перфорация стенки правого предсердия.
Перфорация стенки правого желудочка.
Перфорация стенки верхней полой вены.
Перфорация стенки правого предсердия с выходом катетера в правую плевральную полость.
Повреждение стенки легочной артерии при катетеризации правой подключичной вены.
Проникновение катетера в яремную вену или подключичную вену противоположной стороны.
Проникновение катетера из правой подключичной вены в нижнюю полую вену и правое предсердие.
Проникновение катетера в правое сердце с повреждением трехстворчатого клапана и последующим возникновением сердечной недостаточности.
При возникновении жизнеопасного осложнения необходимо предпринять все возможные меры по его устранению. При развитии напряженного пневмоторакса производят пункцию толстой иглой во втором межреберье по среднеключичной линии; можно поставить в плевральную полость несколько катетеров 16 или 14 G. Следует всегда помнить, что при неудаче катетеризации на одной стороне грудной клетки следует попытаться катетеризировать эту же вену другим доступом, сменить вену (например, при неудачной пункции подключичной попробовать пунктировать яремную на той же стороне). Переходить на другую сторону следует в самом крайнем случае, так как двухсторонний напряженный пневмо- или гемоторакс практически не оставляет пациенту шансов, особенно на догоспитальном этапе.
Еще одна важная деталь – при наличии у пациента исходного пневмоторакса, гемоторакса, гидроторакса, пневмонии, травмы грудной клетки, плеврита или проникающего ранения грудной клетки, пункция подключичной или внутренней яремной вены всегда должна начинаться на пораженной стороне.
Несколько слов о наружной яремной вене
Описание техники катетеризации наружной яремной вены очень редко встречается даже в современной отечественной литературе, между тем, этот способ представляется достаточно удобным и гораздо более простым и безопасным, нежели катетеризация центральных вен. Пункция наружной яремной вены хорошо удается у пациентов обычного или пониженного питания. Голову больного поворачивают в противоположную сторону, головной конец опускают, указательным пальцем пережимают вену сразу над ключицей. Врач или фельдшер встает со стороны головы больного, обрабатывает кожу, фиксирует вену пальцем, прокалывает кожу и стенку вены в проксимальном направлении (к ключице). Вена эта тонкостенная, поэтому ощущение препятствия и провала при проколе стенки может отсутствовать. Катетеризация – методом “катетер на игле”.
Автор Швец А.А. (Граф) http://www.feldsher.ru
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Варганов М.В.
1
Касаткин А.А.
2
Леднева А.В.
1
1 ФГБОУ ВО «Ижевская государственная медицинская академия» Министерства здравоохранения Российской Федерации
2 БУЗ УР «Городская клиническая больница № 9 Министерства здравоохранения Удмуртской Республики»
Целью исследования явилось изучение анатомо-топографических особенностей подключичной вены (ПВ) живых людей в зависимости от типа их телосложения. Исследование анатомии и топографии подключичной вены проводилось с помощью магнитно-резонансной ангиографии у 164 пациентов и контрастной компьютерной ангиографии у 254 человек. Установлено, что для подключичной вены живых людей характерна форма конуса с основанием, обращенным в сторону сердца, изменение диаметра вены в зависимости от экскурсии грудной клетки, а также различия ее топографического расположения в зависимости от типа телосложения человека. Выявлено, что величина диаметров подключичных вен весьма вариабельна и ассиметрична: правая вена имеет больший диаметр по сравнению с левой в истоке и в устье: 1,21 ± 0,12 см и 1,50 ± 0,03 см против 1,13 ± 0,12 см и 1,45 ± 0,03 см соответственно при мезоморфном типе телосложения по данным компьютерной ангиографии. Венозный угол Пирогова варьирует в широких пределах – от 45° до 110°, наибольшие величины углов чаще наблюдаются в брахиморфной группе, а наименьшие (острые углы) – только в долихоморфной. Площадь соприкосновения вены с куполом плевры у лиц долихоморфного типа наибольшая, в среднем – 4,2 ± 0,4 см2. Варианты венозного угла Пирогова, диаметра и взаиморасположения сосудов коррелируют с формой шеи и соматотипом, что необходимо учитывать при катетеризации подключичной вены.
подключичная вена
топографо-анатомические особенности
1. Пат. Российская Федерация. Способ венозной пункции и катетеризации / А.Л. Ураков, А.В. Щеголев, А.А. Касаткин, А.Р. Нигматуллина. – № 2602012; опубл. 2016. – Бюл. № 31.
2. Пропорции тела и конституционные типы [Электронный ресурс]. – Режим доступа: http://visualrheumatology.ru/proportsii-tela-i-konstitutsionnyie-tip.html (дата обращения: 16.12.2016).
3. Соколов Д.В. Анатомо-клинические обоснования кавакатетеризации через подключичную вену: дис. … канд. мед. наук. – СПб.: Военно-медицинская академия им. С.М. Кирова, 2004. – 230 с.
4. Шевкуненко В.Н. Краткий курс оперативной хирургии с топографической анатомией. – М.: Медгиз, 1947. – 242 с.
5. Adhikari S. Central Venous Catheterization: Are We Using Ultrasound Guidance? / S. Adhikari, D. Theodoro, C. Raio, M. Nelson, M. Lyon, S. Leech, S. Akhtar, U. Stolz // J Ultrasound Med. – 2015. – Vol. 11. – No. 34. – Pp. 2065–2070.
6. Brass P. Ultrasound guidance versus anatomical landmarks for subclavian or femoral vein catheterization / P. Brass, M. Hellmich, L. Kolodziej, G. Schick, A.F. Smith // Cochrane Database Syst Rev. – 2015. – 1:CD011447.
7. Kasatkin A.A. Internal jugular vein cannulation without the risk of double wall punctures / A. A. Kasatkin, A. L. Urakov, A. V. Shchegolev, A. R. Nigmatullina // J Emerg Trauma Shock. – 2016. – No. 9. – P. 157.
8. Kasatkin A.A., Urakov A.L., Nigmatullina A.R. Venous catheterization with ultrasound navigation // AIP Conference Proceedings 1688, 060010 (2015); doi: 10.1063/1.4936061.
9. Market for vascular access devices and accessories. Data Research, Inc, Vancouver [Электронный ресурс]. – Режим доступа: tinyurl.com/hmlp7mb (дата обращения: 11.04.2016).
10. Merrer J. Complications of femoral and subclavian venous catheterization in critically ill patients: a randomized controlled trial / J. Merrer, B. De Jonghe, F. Golliot, J. Y. Lefrant, B. Raffy, E. Barre [et all] // JAMA. – 2001. – Vol. 6. – No. 286. – Pp. 700–707.
11. Paraskevas G.K. Variable anatomical relationship of phrenic nerve and subclavian vein: clinical implication for subclavian vein catheterization / G.K. Paraskevas, A. Raikos, K. Chouliaras, B. Papaziogas // Br J Anaesth. – 2011. – Vol. 3. – No. 106. – Pp. 348–351.
12. Practice guidelines for central venous access. A report by the american society of anesthesiologists task force on central venous access // Anesthesiology. – 2012. – Vol. 3. – No. 116. – P. 539–573.
Ежегодно в мире пациентам по медицинским показаниям устанавливается до 10 миллионов центральных венозных катетеров [9]. Центральный венозный доступ позволяет обеспечить длительное введение пациентам растворов лекарственных средств с различными физико-химическими свойствами, в том числе с высокой осмотической и кислотной активностью. Кроме того, центральный венозный доступ позволяет осуществлять гемодинамический мониторинг в ходе лечения пациентов. В частности, измерение центрального венозного давления позволяет оценить волемический статус пациента и своевременно провести его коррекцию при выявлении симптомов гиповолемии. Традиционно для установки центральных катетеров используют внутреннюю яремную, подключичную и бедренную вены [12]. Катетеризация вен требует от врачей определенных теоретических знаний и практических навыков. С целью повышения безопасности катетеризации центральных вен для медицинских работников созданы практические руководства и протоколы. Тем не менее, в настоящее время, катетеризация центральных вен нередко сопровождается развитием осложнений. Согласно результатам международных исследований, частота осложнений, связанных с катетеризацией центральных сосудов, варьирует от 2 до 15 % [10]. К ним относятся пневмо- и гемоторакс, ранение артерий, тампонада сердца, повреждение диафрагмального нерва, тромбоз вены. Риск развития осложнений у пациентов связан, прежде всего, с особенностями индивидуального строения и расположения вен, отличающихся от среднестатистических показателей. В этом случае правильное выполнение пункции вены по «классической» методике может привести к повреждению расположенных рядом с веной анатомических образований. Сопровождение катетеризации вен, в частности внутренней яремной и бедренной вены, ультразвуковой навигацией позволило достоверно снизить количество осложнений [5,7]. Однако использование ультразвуковой навигации имеет объективные ограничения при визуализации подключичной вены, в связи с особенностями ее анатомического и топографического расположения [6]. В связи с этим ее пункция и катетеризация в настоящее время осуществляется преимущественно «слепым» методом. В этих условиях знание клиницистами анатомо-топографических особенностей подключичной вены приобретает первостепенное значение в профилактике осложнений при ее катетеризации. Однако современные представления о клинической анатомии подключичной вены являются неполными, поскольку лишены описания особенностей ее анатомии и топографии в зависимости от соматотипа человека [11].
Цель исследования – изучить анатомо-топографические особенности подключичной вены (ПВ), связанные с соматотипом.
Материалы и методы
В исследовании применялись инструментальные методы с целью изучения анатомо-топографических особенностей подключичных вен, такие как магнитно-резонансная ангиография, спиральная компьютерная ангиография. Компьютерная ангиография с введением контраста была применена и проанализирована у 254 человек. Среди них мужчин было 132 пациента (52 %), женщин – 112 человек (48 %). Возраст пациентов варьировал от 26 до 82 лет (средний возраст 56 ± 3,2 лет). Магнитно-резонансная ангиография применена у 164 пациентов. Средний возраст пациентов 62 ± 4,6 лет. Среди них мужчин было 92 (56,1 %), женщин – 72 (43,9 %) человека. Оценивались основные топографо-анатомические признаки и диапазон индивидуальных различий в строении и положении подключичной вены и их коррелятивных отношений с формой шеи и соматотипом человека. Соматотип определяли по схеме конституции человека по М.В. Черноруцкому.
Отнесение к тому или иному типу производилось на основании величины индекса Пинье (ИП).
ИП = L – (P + T),
где L – длина тела (см)
P – масса тела (кг);
T – окружность грудной клетки (см).
Индекс больше 30 – (гипо) (а)-стеники (астенический тип, худощавое телосложение, долихоморфный соматотип); индекс от 10 до 30 – нормостеники (атлетический тип, нормальное телосложение, мезоморфный соматотип); индекс меньше 10 – гиперстеники (пикнический тип, тучное телосложение, брахиморфный соматотип).
В качестве дополнения к данному индексу использовали методику определения соматотипа по индексу шеи, который вычислялся отношением диаметра шеи (рассчитанным через длину ее окружности у основания) к длине шеи (расстояние от вершины сосцевидного отростка до грудино-ключичного сочленения), умноженным на 100. По данным литературы, при индексе шеи 86 и более индивидуальное строение вен, и их топография подчинены закономерностям, установленным для лиц с брахиморфной (короткой и широкой) формой шеи. Напротив, при индексе шеи 70 и менее морфологические параметры соответствуют особенностям, характерным для долихоморфной (длинной и узкой) формы шеи. При значении индекса от 70 до 85 объект исследования относили к мезоморфной, переходной группе [2,3].
Среди пациентов, которым выполнялась компьютерная ангиография, к брахиморфному соматотипу с короткой и широкой шеей отнесли 48 человек (19 %), к мезоморфному – 124 (53 %), к долихоморфному (с длинной и узкой шеей) – 72 (28 %) пациента. Пациенты, которым выполнялась магнитно-резонансная ангиография – 164 человека. Среди них к брахиморфному соматотипу с короткой и широкой шеей отнесли 33 человека (20,1 %), к мезоморфному – 112 (68,3 %), к долихоморфному (с длинной и узкой шеей) – 19 (11,6 %) пациентов. План исследования одобрен этическим комитетом Ижевской государственной медицинской академии на основании принципов, изложенных во Всемирной Медицинской Декларации в Хельсинках. Добровольное информированное согласие на участие в исследовании было получено от всех участников.
Результаты исследования
Анализ источников литературы, посвященных описанию строения и расположения подключичной вены человека, позволил определить существующие представления о ее анатомо-топографических особенностях. Подключичная вена проецируется по линии, проведенной через две точки: верхняя точка отстоит на 3 см книзу от верхнего края грудинного конца ключицы, нижняя – на 2,5–3 см кнутри от клювовидного отростка лопатки. Подключичная вена идет в косом направлении: снизу вверх, снаружи кнутри. Оно не меняется при движениях верхней конечности, так как стенки вены соединяются с глубоким листком собственной фасции шеи (третья фасция по классификации В.Н. Шевкуненко, лопаточно-ключичный апоневроз Рише) и оказываются тесно связанными с надкостницей ключицы и первого ребра, а также с фасцией подключичных мышц и ключично-грудной фасцией [4]. Форма подключичной вены, чаще всего, веретенообразная. Ее длина варьирует от 2,5 до 6,0 см, составляя в среднем 3,64 ± 0,08 см без видимой корреляции с формой шеи и стороной тела. По ходу подключичной вены в ее верхнюю полуокружность впадают следующие вены: надлопаточная, поперечная вена шеи, наружная яремная, глубокая шейная, позвоночная. Кроме того, в конечный отдел подключичной вены может впадать грудной (слева) или яремный (справа) лимфатические протоки.
Важно заметить, что данные представления о топографии подключичной вены основаны на научных работах, выполненных при исследовании вен на трупах людей.
Полученные нами результаты исследований живых людей в ходе магнитно-резонансной ангиографии и контрастной компьютерной ангиографии выявили клинические особенности строения и расположения подключичной вены.
Установлено, что величина диаметров подключичных вен у разных людей весьма вариабельна и асимметрична: правая вена имеет больший диаметр по сравнению с левой в истоке и устье (табл. 1, 2). Данные контрастной компьютерной ангиографии и магнитно-резонансной ангиографии – исследования достаточно информативные и сравнимые между собой, различия в их данных незначительные.
Таблица 1
Диаметр ПВ у лиц разного соматотипа по данным компьютерной ангиографии
|
Типы телосложений Диаметр ПВ, см |
Правая ПВ |
Левая ПВ |
||||
|
ДТ* |
МТ* |
БТ* |
ДТ* |
МТ* |
БТ* |
|
|
Устье вены |
1,43 ± 0,03 |
1,50 ± 0,03 |
1,66 ± 0,03 |
1,0 ± 0,03 |
1,45 ± 0,03 |
1,60 ± 0,03 |
|
Исток вены |
1,02 ± 0,12 |
1,21 ± 0,12 |
1,37 ± 0,12 |
0,82 ± 0,12 |
1,13 ± 0,12 |
1,26 ± 0,12 |
Примечание: *ДТ – долихоморфный тип;*МТ – мезоморфный тип;*БТ – брахиморфный тип.
Таблица 2
Диаметр ПВ у лиц разного соматотипа по данным магнитно-резонансной ангиографии
|
Типы телосложений Диаметр ПВ, см |
Правая ПВ |
Левая ПВ |
||||
|
ДТ* |
МТ* |
БТ* |
ДТ* |
МТ* |
БТ* |
|
|
Устье вены |
1,50 ± 0,02 |
1,54 ± 0,02 |
1,69 ± 0,02 |
0,9 ± 0,02 |
1,42 ± 0,02 |
1,67 ± 0,02 |
|
Исток вены |
1,02 ± 0,08 |
1,18 ± 0,08 |
1,26 ± 0,08 |
0,78 ± 0,08 |
1,12 ± 0,08 |
1,24 ± 0,08 |
Приведенные в таблицах данные свидетельствуют о том, что форма подключичной вены у живых людей имеет не веретенообразный вид, а представляет собой конус, своим основанием обращенным в сторону сердца. Форма в виде конуса характерна как для правой, так и для левой подключичной вены и не зависит от соматотипа человека. При анализе гендерных различий было выявлено, что диаметр как подключичной вены в истоке, так и артерии у мужчин был больше – соответственно 1,26 ± 0,42 см и 0,96 ± 0,34 см, у женщин – 1,18 ± 0,42 см и 0,86 ± 0,36 см.
Данные значения диаметра подключичной вены были получены при средней глубине дыхания исследуемых. Дело в том, что диаметр вены не постоянен и меняется в зависимости от дыхательных движений грудной клетки. Установлено, что просвет вены становится значительно шире при задержке дыхания на выдохе и уже – на вдохе. Полученные данные подтверждают результаты предыдущих исследований, свидетельствующих о влиянии дыхания человека на величину диаметра центральных вен [1,8]. Выявленные закономерности имеют важное практическое значения для повышения безопасности катетеризации подключичной вены в клинических условиях.
Исследование значений венозного угла Пирогова показало, что они варьируют в широких пределах, а именно – от 45° до 110°, при средних значениях близких к прямому углу одинаково с правой и левой стороны. Величина данного угла зависит от соматотипа человека. Наибольшие величины углов чаще наблюдались в брахиморфной группе, а наименьшие (острые углы) – только в долихоморфной. Изучены углы между осями ключицы и подключичной вены у лиц с разными типами телосложения и формами шеи. Показатели результатов компьютерной ангиографии, магнитно-резонансной ангиографии были сравнимы. Было установлено, что угол между осями ключицы и подключичной веной у лиц с брахиморфной формой шеи значительно больших размеров (64,5 ± 3,5°), а подключичная вена занимает более внутреннее положение (при короткой и широкой шее), чем при мезоморфной (52,8 ± 4,2°) и долихоморфной (при длинной и узкой шее) – 38,4 ± 3,6°. Выявленная закономерность взаимного расположения ключицы и подключичной вены установлена как для правой, так и для левой сторон.
При определении площади соприкосновения вены с куполом плевры выявлено, что у лиц долихоморфного типа она наибольшая – 4,2 ± 0,4 см2, у мезоморфного – 2,6 ± 0,23 см2, у брахиморфного – 1,6 ± 0,32 см2.
Расстояние от поверхности кожи на границе средней и медиальной трети нижнего края ключицы до париетальной плевры над первым ребром колебалось от 2,4 ± 0,34 см у лиц долихоморфного типа до 3,6 ± 0,32 см при мезоморфном телосложении и до 4,2 ± 0,42 см при брахиморфном.
Было измерено расстояние от подключичной вены до ближайшего пучка плечевого сплетения. В брахиморфной группе оно было несколько меньшим (1,1 ± 0,1 см), чем в долихоморфной (1,4 ± 0,06 см), в мезоморфной группе – 1,25 ± 0,04 см.
Полученные результаты свидетельствуют о том, что у людей с долихоморфным типом телосложения подключичная вена имеет более близкое расположение к таким анатомическим образованиям, как плевра и плечевое нервное сплетение, что безусловно должно учитываться при проведении пункции и катетеризации вены.
Таким образом, в результате проведенного исследования впервые получены новые данные о клинической анатомии и топографии подключичной вены. Убедительно показано, что данные, полученные ранее путем исследования анатомии трупов, отличаются от данных, полученных при исследовании живых людей. В частности, установлена форма подключичной вены, представляющая собой конус. Кроме того, выявлены закономерности изменения диаметра вены в зависимости от фазы дыхания. Определены особенности взаимного расположения подключичной вены и других анатомических образований у людей с разным типом телосложения.
Полученные новые данные позволяют дополнить имеющиеся представления об анатомии вены и определить основные направления для использования полученных знаний в клинической практике. В частности, выявленные анатомические особенности в целом ряде случаев могут быть полезны при разработке новых способов пункции и катетеризации подключичной вены. Такие технические манипуляции, как выбор точки вкола, угла наклона пункционной иглы, глубины ее введения, последующей кавакатетеризации должны определяться с учетом типа телосложения человека. Известно, что количество осложнений катетеризации центральных вен выше у людей с повышенной массой тела. Причем сопровождение катетеризации ультразвуковой визуализацией вены не изменяет данной закономерности. Поскольку пункция и катетеризация подключичной вены в настоящее время осуществляется преимущественно «слепым» методом, то полученные нами данные позволят найти решения для снижения риска развития повреждений и осложнений данной процедуры, в частности у людей с брахиморфным типом телосложения. Это позволит повысить безопасность катетеризации вены и повысить качество оказываемой медицинской помощи. Кроме того, полученные клинические данные о топографической анатомии подключичной вены и ее особенностях в зависимости от соматотипа человека могут быть полезны и при разработке хирургических доступов к ней или к расположенным рядом анатомическим образованиям для выполнения оперативных вмешательств. Это может позволить уменьшить риск развития интраоперационных кровотечений и повреждений.
Результаты наших исследований могут быть использованы и при создании уникальных образцов манекенов, анатомических моделей и тренажеров, а также различных учебных пособий по анатомии живого человека. Создание анатомических моделей и тренажеров с учетом типа телосложения позволит обучающимся получить необходимые знания и умения на этапе обучения и снизить вероятность совершения ошибок в клинических условиях.
Вывод
Контрастная компьютерная ангиография и магнитно-резонансная ангиография позволяют выявить анатомические и топографические характеристики подключичной вены у живых людей. Для подключичной вены живых людей характерна форма конуса с основанием, обращенным в сторону сердца, изменение диаметра вены в зависимости от экскурсии грудной клетки, а также различия ее топографического расположения в зависимости от типа телосложения человека.
Библиографическая ссылка
Варганов М.В., Касаткин А.А., Леднева А.В. КЛИНИЧЕСКАЯ АНАТОМИЯ И ТОПОГРАФИЯ ПОДКЛЮЧИЧНОЙ ВЕНЫ // Современные проблемы науки и образования. – 2017. – № 1.
;
URL: https://science-education.ru/ru/article/view?id=26116 (дата обращения: 20.05.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Для центрального венозного доступа чаще используют правую внутреннюю яремную вену или правую подключичную вену. Это связано с тем, что слева проходит грудной лимфатический проток и возможно его повреждение во время катетеризации. А также по внутренней левой яремной вене происходит отток крови от доминирующего полушария головного мозга. И в случае возникновения гнойных или тромботических осложнений, неврологические последствия для пациента могут быть более серьезными.
- Пункция правой внутренней яремной вены центральным доступом
- Пункция правой подключичной вены
- Пункция правой бедренной вены
- Введение катетера по Сельдингеру
- Установка катетера под ЭКГ контролем
- Осложнения
Считается, что катетеризация внутренней яремной вены сопровождается меньшим числом осложнений (пневмоторакс, тромбозы, кровотечение) по сравнению с катетеризацией подключичной вены. В то же время в каких-то случаях удобнее использовать подключичный доступ, например: при гиповолемии, двигательном возбуждении, низком артериальном давлении у больного и т.д.
Катетеризация бедренной вены ассоциируется с повышенным риском инфекционных и тромботических осложнений. И используется, как запасной вариант при невозможности выполнить центральную катетеризацию из другого доступа. Облегчить поиск вены, уменьшить риск осложнений позволяет проведение ультразвукового исследования, позволяющее уточнить индивидуальные особенности расположения венозных стволов пациента.
Внимание! Если попытка катетеризации вены закончилась неудачей, не упорствуйте и сразу позовите коллегу на помощь – часто помогает если не решить проблему, то, по крайней мере, избежать неприятностей в дальнейшем.
Пункция правой внутренней яремной вены центральным доступом
Пациента уложите на спину, руки – вдоль туловища, голову поверните влево. Для увеличения наполнения центральных вен и снижения риска воздушной эмболии придайте положение Тренделенбурга (головной конец стола опускают на 15° вниз), если конструкция кровати не позволяет это сделать – горизонтальное.
Определите положение правой сонной артерии. Внутренняя яремная вена располагается поверхностнее, латеральнее и параллельно сонной артерии. Обработайте кожу антисептиком и ограничьте место пункции стерильными салфетками. Инфильтрируйте кожу и подкожную клетчатку над передним краем грудино-ключичнососцевидной мышцы на уровне щитовидного хряща 5 мл 1% раствором лидокаина. Поисковая пункция выполняется внутримышечной иглой с целью локализовать расположение вены с минимальным риском получить значительное кровотечение при непреднамеренной пункции артерии.
Также «поисковой иглой» стоит воспользоваться, если есть коагулопатия, или игла для пункции из набора неудобна для вас, или необходимо ввести катетер большого диаметра. При наличии хороших мануальных навыков, вы, естественно, от использования «поисковой пункции» может отказаться. Левой рукой определите ход сонной артерии. Иглу введите чуть латеральнее (приблизительно 1 см) артерии под углом 45° к коже по направлению к правому соску у мужчины или правой верхней передней подвздошной ости у женщин. Продвигайте иглу медленно, поддерживая разрежение в шприце, до получения крови. Вена расположена поверхностно, поэтому не следует вводить иглу глубже 3-4 сантиметров.
Если вы не обнаружили вену, медленно извлеките иглу под кожу, поддерживая разряжение в шприце (т. к. игла могла случайно проколоть обе стенки вены). Если получить кровь не удалось, повторите попытку, взяв на этот раз направление немного медиальнее. Убедившись, что вы нашли вену, можно удалить поисковую иглу запомнив направление пункции, либо оставить ее на месте, удалив ее после попадания иглы из набора в вену. Пункция вены иглой из набора выполняется в направлении, определенном при поисковой пункции.
Пункция правой подключичной вены
Больного уложите на спину, руки – вдоль туловища, голову поверните влево. Чтобы отвести плечи назад и вниз, между лопатками положите валик. Для увеличения наполнения центральных вен и снижения риска воздушной эмболии придайте положение Тренделенбурга (головной конец стола опускают на 15° вниз), если конструкция кровати не позволяет это сделать – горизонтальное.
Нащупайте яремную вырезку грудины, грудино-ключичное и акромиально-ключичное сочленения. Далее обработайте кожу раствором антисептика и ограничьте место пункции стерильными салфетками. Точка пункции находится на 2-3см ниже ключицы, на границе средней и медиальной трети ее. Инфильтрируйте кожу и подкожную клетчатку вокруг места пункции 5-10 мл 1% раствором лидокаина.
Введите иглу через указанную точку до соприкосновения с ключицей. Постепенно продвиньте конец иглы вниз так, чтобы она оказалась сразу под ключицей. Затем поверните и направьте иглу на яремную вырезку. Медленно продвигайте иглу вперед, поддерживая разрежение в шприце, до получения крови. Срез конца иглы должен быть повернут в сторону сердца – это увеличивает вероятность правильной установки катетера. Старайтесь держать иглу параллельно плоскости кровати (во избежание пункции подключичной артерии или плевры);
Если вы не попали в вену, медленно извлеките иглу под кожу, поддерживая разряжение в шприце. Промойте иглу и убедитесь, что она проходима. Повторите попытку, взяв направление вкола немного краниальнее.
Пункция правой бедренной вены
Положение пациента на спине, с подложенным под ягодицы валиком. Ногу следует несколько отвести и развернуть кнаружи. Определите пульсацию бедренной артерии ниже паховой связки: бедренная вена располагается медиальнее. Обработайте кожу антисептиком и ограничьте место пункции стерильными салфетками. Далее инфильтрируйте кожу и подкожную клетчатку 5 мл 1 % раствором лидокаина. Надсеките кожу скальпелем с небольшим лезвием.
На 2 см ниже паховой связки определите ход бедренной артерии двумя пальцами левой руки. Иглу вводят на 1 см медиальнее бедренной артерии под углом 30° к коже и направляют ее по ходу вены, поддерживая разрежение в шприце, до получения крови. Вена обычно расположена на глубине 2-4 см от поверхности кожи. В качестве иглы удобно использовать периферический венозный катетер G14-16, предварительно убедившись, что он пропускает проводник.
Если вы не обнаружили вену, медленно извлеките иглу, поддерживая разряжение в шприце. Промойте иглу и убедитесь, что она проходима. Повторите попытку, направляя иглу немного правее или левее от первоначального места пункции.
Введение катетера по Сельдингеру
Сразу после пункции вены убедитесь, что кровь легко поступает в шприц. Отсоедините шприц, удерживая иглу на месте. Старайтесь опираться кистью на тело больного, чтобы минимизировать риск миграции иглы из просвета вены. Закройте павильон иглы пальцем во избежание попадания воздуха;
Введите в иглу гибкий конец проводника. Если возникает какое-либо сопротивление продвижению проводника, осторожно поверните его, и попробуйте продвинуть. Если это не помогло – металлический проводник удалите. Снова оцените аспирацию крови из вены. Измените угол наклона иглы или поверните ее, проверьте поступление крови в шприц. Повторите попытку. Если не удалось провести проводник из пластика, во избежание срезания, он должен удаляться обязательно вместе с иглой.
После заведения проводника в вену на половину его длины удалите иглу. Перед введением дилататора надсеките кожу скальпелем с небольшим лезвием; Введите по проводнику дилататор. Старайтесь брать дилататор пальцами ближе к коже, чтобы избежать перегиба проводника и дополнительной травмы тканей, а то и вены. Нет необходимости вводить дилататор на всю длину, достаточно создать туннель в коже и подкожной клетчатке без проникновения в просвет вены. Извлеките дилататор и введите катетер. Удалите проводник. Проведите аспирационную пробу. Свободный ток крови свидетельствует о том, что катетер находится в просвете вены.
Контроль правильного положения дистального конца яремного или подключичного катетера
Конец катетера должен находиться в полой вене. При высоком расположении катетера в верхней части полой вены, конец его может упираться в противоположную стенку вены, что затрудняет проведение инфузий и способствует формированию пристеночного тромба. Нахождение катетера в полостях сердца вызывает нарушения ритма, увеличивает риск перфорации сердца.
Установка катетера под ЭКГ контролем
Установка катетера под ЭКГ контролем позволяет оптимизировать его положение и уменьшить вероятность осложнений.
1.Катетер промывают физиологическим раствором. В катетер вводят металлический проводник, так, чтобы он не выходил за пределы катетера (на некоторых проводниках есть специальная метка). Или через заглушку катетера вводится металлическая в/м игла и катетер заполняют 7,5% раствором натрия хлорида. На иглу надевают заглушку;
2.Присоедините провод грудного отведения ―V‖ электрокардиографа или кардиоскопа к игле или проводнику с помощью зажима типа ―крокодил‖. И включите режим «грудное отведение» на регистрирующем устройстве. Или к дистальному электроду подсоединить провод правой руки и включить второе (II) отведение на кардиоскопе или кардиографе;
3. Если конец катетера находится в правом желудочке, на экране монитора видим высокоамплитудный (в 5-10 раз больше обычного) комплекс QRS. Медленно подтягивая катетер, видим снижение амплитуды комплекса QRS, но при этом зубец P остается очень высоким, что указывает на нахождение катетера в предсердии.
Дальнейшее подтягивание катетера приводит к нормализации амплитуды зубца P. Еще приблизительно на 1 см подтягиваем катетер — это и есть оптимальное положение катетера в верхней полой вене.
4. Зафиксируйте катетер к коже швом или лейкопластырем. Наложите стерильную повязку.
Рентгенологический контроль положения центрального катетера
После катетеризации внутренней яремной или подключичной вены необходимо произвести рентгенографию органов грудной клетки для подтверждения правильного расположения катетера и исключения пневмоторакса. Если больному проводится ИВЛ – рентгенография проводится сразу после катетеризации. При самостоятельном дыхании больного – через 3-4 часа. При признаках гемоторакса, пневмоторакса – рентгенография проводится немедленно.
Определение правильного положения дистального конца катетера на ретгенограмме
На рентгенограмме грудной клетки в передней проекции у взрослых конец катетера должен располагаться не более чем на 2 см ниже линии, соединяющей нижние концы ключицы. Эта линия разделяет верхнюю полую вену на два участка, расположенных ниже верхней границы перикарда и выше нее. Если катетер вводят в нижнюю полую вену, его конец должен располагаться ниже уровня диафрагмы.
Осложнения
Пункция артерии
При случайной пункции артерии прижимайте место пункции в течение 5-10 минут, затем повторите венепункцию.
Пневмоторакс/гидроторакс
У пациента, находящегося на ИВЛ, возможно развитие напряженного пневмоторакса. В этом случае даже при небольшом пневмотораксе необходимо дренирование плевральной полости. Если больной находится на самостоятельном дыхании, при небольшом пневмотораксе осуществляют динамическое наблюдение. При большом, признаках дыхательной недостаточности – дренирование плевральной полости.
Гидроторакс чаще связан с нахождением конца катетера в плевральной полости. Иногда через этот неправильно установленный катетер жидкость удается эвакуировать, опустив головной конец стола или кровати.
Смещение подключичного катетера во внутреннюю яремную вену
Положение катетера следует изменить, так как введение гипертонических растворов во внутреннюю яремную вену может вызвать венозный тромбоз.
Частые желудочковые экстрасистолы или желудочковая тахикардия
Развитие этих аритмий может указывать, что конец катетера находится прямо на трехстворчатом клапане. Подтяните катетер на несколько сантиметров назад.
Инфицирование катетера
Чаще всего происходит инфицирование Staphylococcus aureus и S. epidermidis, но у пациентов с иммунодефицитом возбудителями инфекции могут стать грамотрицательные палочки или грибки.
Явные признаки инфицирования катетера: болезненность, покраснение кожи и гнойное отделяемое в месте стояния катетера.
Возможное инфицирование катетера: при наличии лихорадки или других системных признаков сепсиса, но отсутствии признаков инфицирования в месте стояния катетера.
Во всех случаях катетер необходимо удалить, а его конец отправить на бактериологический посев, назначить антибиотики.
Содержание:
- Преимущества и недостатки методики
- Показания для постановки катетера в вену
- Противопоказания для проведения катетеризации вен
- Как проводится процедура?
- Катетеризация центральных вен
- Катетеризация периферической вены
- Уход за катетером
- Возможны ли осложнения во время катетеризации вен?
+ Вопросы и ответы специалиста
© Автор: Сазыкина Оксана Юрьевна, терапевт, кардиолог, специально для СосудИнфо.ру (об авторах)
Катетеризация вены (центральной или периферической) является манипуляцией, позволяющей обеспечить полноценный венозный доступ к кровеносному руслу у пациентов, требующих длительных или постоянных внутривенных инфузий, а также в целях более быстрого оказания экстренной помощи.
Венозные катетеры бывают центральными и периферическими, соответственно первые используются для пунктирования центральных вен (подключичных, яремных или бедренных) и могут быть установлены только врачом реаниматологом-анестезиологом, а вторые устанавливаются в просвет периферической (локтевой) вены. Последняя манипуляция может быть выполнена не только врачом, но и медсестрой или анестезисткой.
Центральный венозный катетер представляет собой длинную гибкую трубочку (около 10-15 см), которая прочно устанавливается в просвете крупной вены. В данном случае осуществляется особый доступ, потому что центральные вены располагаются довольно глубоко, в отличие от периферических подкожных вен.
Периферический катетер представлен более короткой полой иглой с расположенной внутри тонкой иглой-стилетом, которой и осуществляется прокол кожи и венозной стенки. Впоследствии игла-стилет удаляется, и тонкий катетер остается в просвете периферической вены. Доступ к подкожной вене обычно не сложен, поэтому процедура может быть выполнена медсестрой.
Преимущества и недостатки методики
Несомненным преимуществом катетеризации является осуществление быстрого доступа к кровеносному руслу пациента. Кроме этого, при постановке катетера исключается необходимость ежедневной пункции вены с целью проведения капельных внутривенных вливаний. То есть пациенту достаточно однократно установить катетер вместо того, чтобы каждое утро вновь “колоть” вену.
Также к преимуществам можно отнести достаточную активность и подвижность больного с катетером, так как пациент может двигаться после проведения инфузии, а ограничений к движениям рукой с установленным катетером нет.
Из недостатков можно отметить невозможность длительного присутствия катетера в периферической вене (не более трех суток), а также риск возникновения осложнений (хоть и крайне низкий).
Показания для постановки катетера в вену
Часто в экстренных условиях доступ к сосудистому руслу пациента невозможно осуществить другими методами в силу многих причин (шок, коллапс, низкое АД, спавшиеся вены и др). В таком случае для спасения жизни тяжелого пациента требуется введение медикаментов так, чтобы они попали сразу в кровеносное русло. И здесь на помощь приходит катетеризация центральных вен. Таким образом, основным показанием для постановки катетера в центральную вену является оказание экстренной и неотложной помощи в условиях реанимационного отделения или палаты, где проводится интенсивная терапия пациентам с тяжелыми заболеваниями и расстройствами функций жизнедеятельности.
Иногда может осуществляться катетеризация бедренной вены, например, если врачи проводят сердечно-легочную реанимацию (искусственная вентиляция легких + непрямой массаж сердца), а еще один врач осуществляет венозный доступ, и при этом не мешает своим коллегам манипуляциями на грудной клетке. Также катетеризацию бедренной вены можно попытаться выполнить в машине скорой помощи, когда периферических вен не найти, а введение препаратов требуется в экстренном режиме.
катетеризация центральной вены
Кроме этого, для постановки центрального венозного катетера существуют следующие показания:
- Проведение операции на открытом сердце, с помощью аппарата искусственного кровообращения (АИК).
- Осуществление доступа к кровеносному руслу у тяжелых пациентов, находящихся в условиях реанимации и интенсивной терапии.
- Установка электрокардиостимулятора.
- Введение зонда в сердечные камеры.
- Измерение центрального венозного давления (ЦВД).
- Проведение рентгеноконтрастных исследований сердечно-сосудистой системы.
Установка периферического катетера показана в следующих случаях:
- Раннее начало инфузионной терапии на этапе скорой медицинской помощи. При госпитализации в стационар у пациента с уже установленным катетером продолжается начатое лечение, тем самым экономится время для постановки капельницы.
- Установка катетера пациентам, которым планируются обильные и/или круглосуточные вливания медикаментов и медицинских растворов (физ. раствор, глюкоза, раствор Рингера).
- Внутривенные вливания пациентам хирургического стационара, когда в любой момент может потребоваться операция.
- Использование внутривенного наркоза при малых оперативных вмешательствах.
- Установка катетера роженицам в начале родовой деятельности для того, чтобы в родах не возникало проблем с венозным доступом.
- Необходимость многократного забора венозной крови на исследования.
- Переливания крови, особенно многократные.
- Невозможность питания пациента через рот, и тогда с помощью венозного катетера возможно проведение парентерального питания.
- Внутривенная регидратация при обезвоживании и при электролитных изменениях у пациента.
Противопоказания для проведения катетеризации вен
Установка центрального венозного катетера противопоказана в случае наличия у пациента воспалительных изменений на коже подключичной области, в случае нарушений свертываемости крови или травмы ключицы. В связи с тем, что катетеризация подключичной вены может быть осуществлена как справа, так и слева, то наличие одностороннего процесса не помешает установке катетера на здоровой стороне.
Из противопоказаний для периферического венозного катетера можно отметить наличие у пациента тромбофлебита локтевой вены, но опять же, если возникает необходимость в катетеризации, то можно осуществить манипуляцию на здоровой руке.
Как проводится процедура?
Особой подготовки к катетеризации как центральных, так и периферических вен, не требуется. Единственным условием при начале работы с катетером является полное соблюдение правил асептики и антисептики, в том числе обработка рук персонала, устанавливающего катетер, и тщательная обработка кожи в области, где будет осуществляться пункция вены. Работать с катетером, разумеется, необходимо с помощью стерильного инструментария – набора для катетеризации.
Катетеризация центральных вен
Катетеризация подключичной вены
При катетеризации подключичной вены (при “подключичке”, на сленге анестезиологов), выполняется следующий алгоритм:
-
катетеризация подключичной вены
Уложить пациента на спину с головой, повернутой в противоположную катетеризации сторону и с лежащей вдоль туловища рукой на стороне катетеризации,
- Провести местную анестезию кожи по типу инфильтрационной (лидокаин, новокаин) снизу от ключицы на границе между ее внутренней и средней третями,
- Длинной иглой, в просвет которой вставлен проводник (интродьюсер) осуществить вкол между первым ребром и ключицей и обеспечить таким образом попадание в подключичную вену – на этом основан метод катетеризации центральных вен по Сельдингеру (введение катетера с помощью проводника),
- Проверить наличие венозной крови в шприце,
- Вывести из вены иглу,
- По проводнику ввести в вену катетер и зафиксировать наружную часть катетера несколькими швами к коже.
Видео: катетеризация подключичной вены – обучающее видео
Катетеризация внутренней яремной вены
катетеризация внутренней яремной вены
Катетеризация внутренней яремной вены несколько отличается по технике:
- Положение пациента и обезболивание то же, что и при катетеризации подключичной вены,
- Врач, находясь у головы пациента, определяет место пункции – треугольник, образованный ножками грудинно-ключично-сосцевидной мышцы, но на 0.5-1 см кнаружи от грудинного края ключицы,
- Вкол иглы осуществляется под углом 30-40 градусов по направлению к пупку,
- Остальные шаги в проведении манипуляции те же, что и при катетеризации подключичной вены.
Катетеризация бедренной вены
Катетеризация бедренной вены от вышеописанных отличается значительно:
- Пациента укладывают на спину с отведенным кнаружи бедром,
- Зрительно измеряют расстояние между передней подвздошной остью и лонным сочленением (лобковым симфизом),
- Полученную величину делят на три трети,
- Находят границу между внутренней и средней третями,
- Определяют пульсацию бедренной артерии в паховой ямке в полученной точке,
- На 1-2 см ближе к половым органам находится бедренная вена,
- Осуществление венозного доступа проводится с помощью иглы и проводника под углом 30-45 градусов по направлению к пупку.
Видео: катетеризация центральных вен – обучающий фильм
Катетеризация периферической вены
Из периферических вен наиболее предпочтительны в плане пункции латеральная и медиальная вена предплечья, промежуточная локтевая вена, а также вена на тыле кисти.
катетеризация периферической вены
Алгоритм введения катетера в вену на руке сводится к следующему:
- После обработки рук антисептическими растворами выбирается необходимый по размеру катетер. Обычно катетеры маркируются в зависимости от размеров и имеют разную расцветку – фиолетовый цвет у самых коротких катетеров, имеющих малый диаметр, и оранжевый цвет у самых длинных с большим диаметром.
- Пациенту накладывается жгут на плечо выше места катетеризации.
- Пациента просят “поработать” кулаком, сжимая и разжимая пальцы.
- После пальпаторного определения вены осуществляется обработка кожи антисептиком.
- Проводится пункция кожи и вены иглой-стилетом.
- Игла-стилет вытаскивается из вены с одновременным введением канюли катетера в вену.
- Далее к катетеру подсоединяется система для внутривенных инфузий и осуществляется вливание лечебных растворов.
Видео: пункция и катетеризация локтевой вены
Уход за катетером
Для того, чтобы минимизировать риски развития осложнений, за катетером должен осуществляться правильный уход.

Во-вторых, заглушка на катетере должна каждые 6-8 часов промываться гепаринизированным раствором. Это необходимо для предотвращения кровяных сгустков в просвете катетера.
В-третьих, любые манипуляции с катетером должны осуществляться согласно правилам асептики и антисептики – персонал должен тщательно обрабатывать руки и работать в перчатках, а место катетеризации должно быть защищено стерильной повязкой.
В-четвертых, для предотвращения случайного обрезания катетера категорически запрещается пользоваться ножницами при работе с катетером, например, для обрезки лейкопластыря, которым повязка фиксируется к коже.
Перечисленные правила при работе с катетером позволяют значительно снизить частоту тромбоэмболических и инфекционных осложнений.
Возможны ли осложнения во время катетеризации вен?
В связи с тем, что катетеризации вен является вмешательством в организм человека, предугадать, как организм отреагирует на это вмешательство, невозможно. Разумеется, у подавляющего большинства пациентов никаких осложнений не возникает, но в крайне редких случаях такое возможно.
Так, при установке центрального катетера редкими осложнениями является повреждение соседних органов – подключичной, сонной или бедренной артерии, плечевого нервного сплетения, перфорация (прободение) плеврального купола с проникновением воздуха в плевральную полость (пневмоторакс), повреждение трахеи или пищевода. К подобного рода осложнениям относится и воздушная эмболия – проникновение в кровеносное русло пузырьков воздуха из окружающей среды. Профилактикой осложнений является технически правильное проведение катетеризации центральных вен.
При установке как центрального, так и периферического катетеров, грозными осложнениями являются тромбоэмболические и инфекционные. В первом случае возможно развитие тромбофлебитов и тромбозов, во втором – системное воспаление вплоть до сепсиса (заражения крови). Профилактикой осложнений является тщательное наблюдение за зоной катетеризации и своевременное удаление катетера при малейших местных или общих изменениях – боли по ходу катетеризированной вены, покраснение и припухлость в месте пункции, повышение температуры тела.
В заключение необходимо отметить, что в большинстве случаев катетеризация вен, особенно периферических, проходит для пациента бесследно, без каких-либо осложнений. А вот лечебное значение катетеризации сложно переоценить, потому что венозный катетер позволяет осуществлять тот объем лечения, который необходим для пациента в каждом отдельном случае.
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
В данный момент на вопросы отвечает: А. Олеся Валерьевна, к.м.н., преподаватель медицинского вуза
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.