Существует множество распространенных заблуждений о паллиативной помощи. Ниже приведены ответы на некоторые из наиболее часто задаваемых вопросов. Мы надеемся, что это поможет лучше понять паллиативную помощь.
1. Что такое паллиативная помощь?
Паллиативная помощь направлена на облегчение страданий и улучшение качества жизни людей, которые живут с тяжелой болезнью, умирают от нее или потеряли близких.
Паллиативная помощь – это особый вид медицинской помощи для отдельных лиц и семей, которые живут с ограничивающим жизнь заболеванием, которое обычно находится на поздней стадии. Цель паллиативной помощи – обеспечить комфорт и достоинство человеку, живущему с заболеванием, а также обеспечить наилучшее качество жизни как для этого человека, так и для его семьи. «Семья» – это те, кого человек называет своей семьей. Это могут быть родственники, партнеры и друзья.
Важной целью паллиативной помощи является облегчение боли и других симптомов. Паллиативная помощь отвечает не только физическим потребностям, но также психологическим, социальным, культурным, эмоциональным и духовным потребностям каждого человека и семьи. Паллиативная помощь может быть основным направлением лечения, когда излечение от болезни уже невозможно.
Службы паллиативной помощи помогают людям в более позднем возрасте, которые болеют, прожить оставшееся время в комфорте и достоинстве. Услуги паллиативной помощи полезны не только тогда, когда человек приближается к смерти, но и на ранних стадиях болезни. Паллиативная помощь может сочетаться с другими видами лечения, направленными на ослабление или излечение болезни, такими как химиотерапия. Семьям также нужна поддержка, когда их любимый человек умирает и после его смерти.
Многие аспекты паллиативной помощи также применимы на ранних этапах болезни в сочетании с активным лечением.
2. Почему стоит подумать о паллиативной помощи?
Серьезные заболевания сопровождаются тяжелыми симптомами, которые могут негативно повлиять на Вашу способность жить и радоваться жизни. Наряду с лечебной помощью может быть предоставлена паллиативная помощь, чтобы помочь контролировать симптомы и сообщить о вариантах вашего плана лечения. Она направлена на снижение стресса, связанного с физическими проблемами, на эмоциональное благополучие и на улучшение комфорта и качества жизни пациентов и их семей. В некоторых случаях было показано, что паллиативная помощь увеличивает продолжительность жизни.
3. Почему мне нужна паллиативная помощь?
Паллиативная помощь может помочь Вам справиться с болью и симптомами болезни, чтобы Вы могли продолжать жить как можно лучше, борясь с болезнью. Она может быть Вам оказана, если Вы захотите её получить, с самого начала постановки диагноза, или Вы можете принять её, когда ваше заболевание перейдет в определенную стадию. У Вас может быть чередование различных видов паллиативной помощи на разных стадиях болезни, поскольку у Вас могут быть периоды хорошего самочувствия и обострения болезни. Паллиативная помощь может включать различную помощь для разных людей.
4. Как мне узнать, подойдет ли мне паллиативная помощь?
Паллиативная помощь может подойти Вам, если Вы серьезно заболели. Серьезные заболевания включают, но не ограничиваются такими как: рак, болезнь сердца, болезнь легких, болезнь почек, болезнь Альцгеймера, боковой амиотрофический склероз (БАС), любое серьезное заболевание, независимо от того, излечимо ли оно, хроническое или опасное для жизни.
Паллиативная помощь уместна на любой стадии тяжелого заболевания. Вы также можете получить этот вид ухода одновременно с лечением, которое может Вас вылечить.
5. Когда предлагается паллиативная помощь?
Паллиативная помощь доступна на любой стадии тяжелого заболевания и подходит пациентам любого возраста, но рекомендуется на раннем этапе болезни.
Ваш лечащий врач может запросить для Вас консультацию по паллиативной помощи, чтобы помочь с:
- Лечение для улучшения симптомов: экспертное лечение для облегчения боли и других сложных симптомов, таких как одышка, тошнота, усталость, беспокойство, снижение аппетита и другие.
- Эмоциональная и духовная поддержка пациента и семьи: жизнь с серьезным заболеванием может быть пугающей и стрессовой для всех, кого это коснется. Паллиативная помощь способствует общению и поддержке друг друга на протяжении всей болезни.
- Руководство по медицинской информации и вариантам лечения: Информация о болезни и вариантах лечения может быть ошеломляющей и запутанной. Паллиативная помощь может помочь координировать медицинскую информацию и медицинские группы таким образом, чтобы помочь людям определить и достичь своих личных целей в отношении лечения.
В последних рекомендациях по лечению рака говорится, что больные раком должны получать паллиативную помощь на ранней стадии и вместе с другими видами лечения. Люди, у которых недавно диагностирован рак на поздней стадии, должны получить консультацию по паллиативной помощи в течение 8 недель после постановки диагноза.
6. Как мне получить паллиативную помощь?
Вы должны начать с разговора со своим врачом или медсестрой. Есть несколько способов найти врача, специализирующегося на паллиативной медицине, в том числе попросить вашего лечащего врача направить вас к паллиативному врачу или спросить в местной больнице, есть ли у них специалист по паллиативной медицине. Получить доступ к паллиативной помощи можно по направлению вашего терапевта, медицинского специалиста или другого поставщика медицинских услуг.
Чтобы найти службу в вашем районе, перейдите в раздел https://паллиатив.рф/reestr-lpu/index
7. Где мне получить паллиативную помощь?
По возможности, паллиативная помощь оказывается там, где хотят находиться человек и его семья. Это может быть:
- клиника общей практики или первичной медико-санитарной помощи
- дом
- амбулаторное учреждение паллиативной помощи
- больница
- хоспис (специализированное медицинское учреждение, обслуживающее людей, приближающихся к концу жизни)
- учреждение по уходу за престарелыми.
8. Кто предоставляет паллиативную помощь?
В состав Вашей группы паллиативной помощи могут входить люди различных профессий в области здравоохранения и социальной поддержки, например:
- врачи
- медсестры
- смежные специалисты в области здравоохранения
- социальные работники
- фармацевты
- физиотерапевты
- эрготерапевты и логопеды
- психологи
- диетологи
- священнослужители
- волонтеры, обученные паллиативной помощи.
9. Чем занимается команда паллиативной помощи?
Паллиативная помощь – это специализированная медицинская помощь, которая направлена на облегчение симптомов и стресса, вызванных серьезным заболеванием. Её предоставляет специально обученная команда врачей, медсестер и других специалистов, которые работают вместе с другими вашими врачами, чтобы обеспечить дополнительный уровень поддержки. Цель – улучшить качество вашей жизни.
10. Чего я могу ожидать от паллиативной помощи?
Вы можете ожидать, что качество вашей жизни улучшится. Вы избавитесь от таких симптомов, как боль, одышка, усталость, запор, тошнота, потеря аппетита и проблемы со сном. Вы также можете рассчитывать на тесное общение и больший контроль над своим лечением.
Паллиативная помощь поможет Вам продолжить повседневную жизнь. Это улучшит Вашу способность проходить лечение. И это поможет Вам согласовать Ваши цели с Вашим выбором лечения.
11. Паллиативная помощь нужна только в последние несколько дней перед смертью?
Паллиативная помощь может быть необходима людям с того момента, как им впервые поставили диагноз заболевания, ограничивающего жизнь. Люди могут получать паллиативную помощь в течение длительного времени, прежде чем они умрут, и могут получать ее одновременно с лечением, иногда называемым поддерживающей паллиативной помощью.
12. Если меня поставят на учет в паллиативную службу, разве это не означает, что меня больше не будут лечить?
Нет. Паллиативная помощь доступна людям с диагнозом заболевания, ограничивающим жизнь, и часто предоставляется в сочетании с активным лечением. Паллиативная помощь может предоставить Вам поддержку и инструменты, которые помогут Вам достичь своих целей по уходу и улучшить качество жизни.
13. Могу ли я получат обычное лечение вместе с паллиативной помощью?
Да, конечно. Выбор лечения зависит от Вас. Вы можете получить паллиативную помощь одновременно с лечением, которое может Вас вылечить.
14. Как паллиативная помощь помогает мне выбрать лучший вариант лечения?
Команда паллиативной помощи также будет проводить время, разговаривая и выслушивая Вас и Вашу семью. Они убедятся, что Вы полностью понимаете все варианты лечения и варианты выбора. Глубоко исследуя Ваши личные цели, команда паллиативной помощи поможет вам сопоставить эти цели с вариантами. Они также позаботятся о том, чтобы все Ваши врачи работали согласованно, знали и понимали, чего Вы хотите. Это дает Вам больше контроля над Вашим лечением.
15. Как я узнаю, что получаю наиболее благоприятное или подходящее лечение?
Врачи паллиативной помощи заботятся о Вас как о человеке в целом, а не только о вашей больной части. Они понимают, что люди с серьезными заболеваниями могут быть напуганы и неуверены в себе, принимая медицинские решения. Они также понимают, что не всегда есть один правильный или неправильный ответ, и что ваши потребности и пожелания со временем могут измениться. Все это учитывают паллиативные врачи, помогая вам разработать план лечения.
16. Кто еще, кроме пациента, может получить пользу?
Вовлечены все! Особое внимание в паллиативной помощи уделяется пациентам, а также членам их семей и опекунам. Ваша медицинская бригада тоже выигрывает, потому что они знают, что удовлетворяют ваши потребности, предоставляя уход и лечение, которые уменьшают ваши страдания и улучшают качество вашей жизни. Паллиативная помощь обеспечивает дополнительный уровень поддержки для людей с серьезными заболеваниями и их семей в рамках обычного медицинского обслуживания. Что наиболее важно, он проводится одновременно со всеми другими видами лечения, в том числе с лечением болезней.
17. Паллиативная помощь сводится только к обезболиванию?
Паллиативная помощь – это помощь, ориентированная на человека и семью, и она будет варьироваться в зависимости от потребностей и обстоятельств каждого человека. Паллиативная помощь снижает боль и облегчает симптомы, связанные с ограничивающим жизнь заболеванием, включая одышку. Паллиативная помощь может также включать в себя:
- прием лекарств;
- советы о еде и питании,
- советы о движении и сне;
- поддержка эмоциональных, социальных и духовных проблем;
- консультирование и поддержка в горе;
- помощь семьям и опекунам.
18. Разве боль не является неизбежной частью смерти?
Не каждый человек с болезнью, ограничивающей жизнь, будет испытывать боль. Большую часть боли можно облегчить или контролировать. Чтобы взять под контроль боль, необходимо оценить все аспекты боли, контролировать ее и управлять ею. Фактически, это позволяет Вам продолжать свою жизнь и жить так хорошо, как Вы можете.
19. Не означает ли получение паллиативной помощи более быструю смерть?
Паллиативная помощь направлена на обеспечение наилучшего качества жизни до самой смерти человека. Ранний доступ к паллиативной помощи дает человеку возможность более эффективно контролировать свои симптомы и выстраивать терапевтические отношения со своим лечащим врачом, а в некоторых случаях было доказано, что она действительно продлевает жизнь.
20. Разве сильнодействующие обезболивающие не ускоряют смерть?
Некоторые люди опасаются, что выписанные сильнодействующие обезболивающие препараты означают, что они приближаются к концу жизни. Облегчение боли – это улучшение качества вашей жизни.
21. Будут ли у меня побочные эффекты от употребления сильнодействующих обезболивающих препаратов?
Иногда люди беспокоятся о том, что побочные эффекты от сильнодействующие обезболивающие препаратов будут хуже, чем их боль. Не у всех возникают побочные эффекты, и важно помнить, что побочные эффекты не являются аллергической реакцией и часто временны и поддаются лечению.
Общие возможные побочные эффекты от сильных обезболивающих препаратов включают:
- запор – можно облегчить приемом слабительных средств
- тошнота и рвота – часто временные и могут быть купированы противорвотными препаратами
- сонливость или спутанность сознания – могут возникать в течение короткого времени после начала лечения или увеличения дозы
- сухость во рту – со временем может улучшиться, обратитесь за помощью к своему фармацевту, если это произойдет.
Незамедлительно сообщите своему врачу или медицинскому работнику о любых побочных эффектах, их серьезности и времени возникновения. Они могут облегчить их, изменив дозу или лекарство.
22. Разве сильнодействующие обезболивающие препараты не вызывают привыкания?
Сильнодействующие обезболивающие могут вызывать привыкание при неправильном применении. Однако при правильном использовании под руководством практикующего врача они обычно не вызывает беспокойства у пациентов, получающих паллиативную помощь. Вполне вероятно, что по мере прогрессирования болезни может развиться толерантность или усилиться боль и Ваш лечащий врач увеличит дозу. Это нормальная часть лечения боли.
23. Будет ли использование обезболивающих средств маскировать осознание того, как прогрессирует болезнь?
Некоторые люди перестают принимать обезболивающие, потому что опасаются, что лекарства будут маскировать прогрессирование их болезни, поэтому они не будут знать, как они на самом деле себя чувствуют. Обезболивающие не помешают Вашей медицинской бригаде или вам контролировать прогресс вашего заболевания, потому что есть другие признаки и симптомы прогрессирования, которые будут отслеживаться.
24. Разве обезболивание не должно начинаться только тогда, когда боль невыносима?
Некоторые люди рассказывают врачу о своей боли только тогда, когда она становится действительно сильной. Однако обычно легче справиться с болью на ранних стадиях, и это является хорошим началом постоянного лечения боли и симптомов. Лучше быть честным со своей медицинской бригадой относительно любой боли, которую вы испытываете.
25. Чем отличается работа врача паллиативной медицины от того, что делают другие врачи?
Другие врачи уделяют особое внимание Вашему общему здоровью или лечению вашего заболевания или состояния. Врачи паллиативной помощи сосредотачиваются на предотвращении и облегчении страданий, улучшении качества Вашей жизни и помощи Вам и Вашим близким справиться со стрессом и бременем Вашей болезни.
26. Разве все мои врачи не должны заботиться об облегчении моих страданий и улучшении качества моей жизни?
Конечно должны и стараются делать это, но работники паллиативных служб имеют специальную подготовку и опыт в обезболивании и контроле симптомов, работе с медицинским оборудованием, общении и специализируются на том, чтобы помочь пациентам и их семьям справиться с многочисленными тяготами серьезного заболевания от побочных эффектов лечения до стресса лиц, осуществляющих уход, и опасений за будущее . Врачи паллиативной помощи могут помочь Вам с трудными медицинскими решениями, помочь взвесить все за и против различных методов лечения.
27. Если я согласен на паллиативную помощь, означает ли это, что я «сдаюсь»?
Нет. Цель паллиативной помощи – обеспечить вам комфорт и помочь достичь наилучшего качества жизни. Вы можете получить паллиативную помощь во время лечения, которое может вылечить или обратить вспять последствия Вашего заболевания. Фактически, паллиативная помощь может помочь Вам справиться с агрессивным лечением, контролируя боль и симптомы, чтобы помочь Вам бороться с болезнью.
28. Сколько стоит паллиативная помощь?
В Российской Федерации паллиативная помощь оказывается бесплатно.
29. Как найти достоверную информацию о паллиативной помощи?
Может быть доступно много информации о паллиативной помощи и уходе, который кто-то может получить в конце своей жизни. Важно убедиться, что информация достоверна и актуальна для вашей ситуации. Знание того, что может быть доступно для вашей конкретной ситуации, даст вам большее чувство контроля. Лучший источник медицинской информации – это ваш лечащий врач. Не бойтесь спрашивать у них информацию. В качестве первого шага вы всегда можете найти информацию на веб-сайтах pro-palliativ.ru, rcpcf.ru
30. Придется ли мне делать конструктивные изменения дома в связи с использованием специального медицинского оборудования?
В зависимости от заболевания Вам может понадобиться медицинское оборудование, например, кислородный концентратор, аппарат ИВЛ, откашливатель и др. Как правило, медицинское оборудование для использования дома у паллиативных пациентов не требует какого-либо переоборудования жилья. Исключение составляют некоторые средства реабилитации, такие как подъемники, подвесные потолочные системы, функциональные кровати и тп, которые могут потребовать некоторых изменений, например, расширения дверных проемов. Проконсультируйтесь на этот счет у поставщиков услуг и оборудования.
31. Я никогда не работал с медицинским оборудованием. Смогу ли освоить его и правильно использовать дома?
Все настройки и сборку медицинского оборудования для использования на дому делает врач или специалисты соответствующей квалификации. На лицах, ухаживающих за паллиативным пациентом, лежат обязанности поддержания этого оборудования в функциональном состоянии и обеспечения нормальной работы его. Как правило это не сложные функции. На сайте ПАЛЛИАТИВ.РФ вы сможете ознакомиться с принципами работы таких медицинских приборов как: кислородные концентраторы, откашливатели, вакуумные аспираторы, аппараты вентиляции легких, насосы для инфузий и энтерального питания, ингаляторы и др, изучить основы их работы и совместимости расходных материалов, узнать типичные неисправности и способы их устранения.
www.pallcareact.org.au, palliativecare.org.au, www.inova.org, www.mcgill.ca, www.virtualhospice.ca, palliativedoctors.org
Данный список часто задаваемых вопросов о паллиативной помощи и ответов на них составлен коллективом проекта Паллиатив.рф при поддержке зарубежных специалистов.
Перекочевав из психиатрических справочников в речь обычных людей, термин ипохондрия превратился в безобидное обозначение человека, излишне озабоченного своим здоровьем. Тем временем под этим словом скрывается полноценный диагноз, который требует профессионального лечения. О том, что такое ипохондрия, о причинах ее возникновения и о методах лечения — рассказывает главный психиатр сети наших клиник Василий Шуров.
Что такое ипохондрия?
Ипохондрия — это психическое расстройство, отнесенное к группе обсессивно-компульсивных расстройств. Оно характеризуется устойчивой озабоченностью состоянием собственного здоровья и подозрениями на наличие одного или нескольких тяжелых заболеваний, способных привести к инвалидности, сумасшествию или смерти. Многократные обследования и анализы, доказывающие отсутствие заболевания, никак не успокаивают тревогу таких пациентов, а только заставляют искать нового врача, клинику и т.д. Мысли о нездоровье имеют характер навязчивых.
Интересный факт: Само слово ипохондрия греческого происхождения (от др.-греч. ὑπο-χόνδριος — «область под грудиной») и обозначает часть тела, где по мнению одних народов живет страх, а по мнению других — душа. Например, японские самураи верили, что совершая ритуал харакири они выпускают душу. В нашем языке есть фразеологизм «сосет под ложечкой», означающее чувство голода, волнения или страха.
Признаки ипохондрии
Опытные врачи довольно легко распознают ипохондриков: они приходят на прием с готовой стопкой анализов и выписок, а их амбулаторная карта напоминает многотомное собрание сочинений. Как правило, они жалуются на общее недомогание, боль, дискомфорт и странные ощущения в области различных органов, но все эти жалобы не вписываются в клиническую картину какого-либо конкретного заболевания. При этом ипохондрики часто напрямую говорят о болезни, которую у себя предполагают, или пытаются подвести врача к постановке «нужного» диагноза.
Такие пациенты тратят кучу времени на изучение информации о различных болезнях, общение на тематических форумах для больных, и даже начинают считать себя кем-то вроде узкопрофильных специалистов. Они задают врачам каверзные вопросы, с целью проверить их компетентность. Впрочем, даже если специалист проходит первую проверку, доверие ипохондрика рассыпается, если тот не подтверждает его страшные подозрения. Люди с ипохондрическим расстройством бесконечно меняют врачей в надежде, что однажды им попадется «правильный» доктор, который все таки обнаружит причину их симптомов.
Процесс поиска причин недомогания часто идет в ущерб личной жизни, карьере, хобби и т.д. Ни одному начальству не понравится сотрудник, который проводит больше времени на больничных, чем на работе. Однако любые проблемы не связанные со здоровьем для ипохондрика находятся на втором плане.
Причины расстройства
Ипохондрия может развиваться по разным причинам. К числу наиболее распространенных можно отнести:
- Гиперопеку в детском возрасте. Когда родители излишне фокусируются на здоровье ребенка, их тревога передается ему самому. Многим людям с ипохондрией с раннего детства внушалось, что они больны или имеют слабое здоровье. Их ограничивали в общении, кутали в сто шарфов, кормили только полезной едой и не пускали гулять в мороз. Вырастая такие люди перенимают родительскую модель отношения к самому себе.
- Утраты в раннем возрасте. Приобщение к умиранию в раннем возрасте травмирует. Поэтому у людей, которые в детстве наблюдали за тем, как их близкие родственники умирали от онкологии или другого тяжелого заболевания, часто проявляются признаки ипохондрии.
- Внешний фон. В эпоху пандемии уровень тревоги значительно возрос: отовсюду нам твердят об опасности заболевания, заявляют, что мы не правильно моем руки и т.д. Медицинские передачи в довольно агрессивном тоне, часто завышая статистику, сообщают о смертности, рассказывают об ужасах различных болезней, привлекая зрителей шок-контентом. На этом фоне количество ипохондрий увеличилось в разы.
- Личностные особенности. Тревожные, мнительные и впечатлительные люди чаще склонны к развитию подобного рода расстройств.
Но вне зависимости от причин возникновения, ипохондрия выполняет одну и ту же функцию: она помогает канализировать тревогу и страх, отключиться от реальных проблем. Нерешенные конфликты, трудности в отношениях, страх перед будущим — все это отодвигается на второй план, пока человек занят «спасением» собственной жизни.
Пример из практики: Представьте себе домохозяйку, которая сидит на шее у мужа, не работает, полностью от него зависит. Каждый раз, когда муж заводит разговор о разводе, у нее начинает колоть сердце, что-то болеть, присоединяются панические атаки. Муж вызывает скорую, женщину начинают проверять и ничего не находят. История может повторяться множество раз.
Лечение ипохондрии
Если вы продолжительное время наблюдаете у себя или у близкого человека признаки ипохондрии — идите на прием к психиатру. Легкая ипохондрия корректируется при помощи психотерапии, но в запущенном состоянии, если уровень тревоги высок, необходимо назначать противотревожные препараты.
Оценивая состояния пациента с ипохондрическим расстройством, психиатры отмечают несколько важных моментов:
- Насколько сохранена критика. В тяжелых случаях пациент не ставит под сомнение свои подозрения и уверен, что действительно болен. Навязчивые идеи приобретают характер сверхценных, а иногда вообще переходят в полноценный бред.
- Выраженность когнитивных искажений. Пациенты с таким расстройством часто неверно интерпретируют сигналы тела, принимают вполне здоровые проявления жизнедеятельности организма за симптомы патологии.
- Эмоциональное состояние. В аффективном спектре людей с ипохондрией преобладают страх, тревога и напряжение. Часто это отражается на теле в виде мышечных спазмов.
Главной ошибкой психотерапии пациентов с бредовой ипохондрией является попытка убедить их, что с ними все в порядке, что они здоровы. Такое поведение специалиста на первых этапах лечения вызовет только отторжение, негативизм и обесцениванию врача. Они могут отказаться от медикаментозного лечения напрямую или саботировать его.
Не стоит рассчитывать, что расстройство безопасно или пройдет само по себе. Оно мешает человеку жить полной жизнью, вредит его отношениям с окружающими и отнимает жизненную энергию, которую он мог потратить на реализацию. Ипохондрия обычно является только верхушкой айсберга, отвлекающей внимание от действительно важных психологических проблем, которые не решаются, пока человек бегает по врачам.
Рекомендации родственникам
Не всегда человек с ипохондрическим расстройством способен критично отнестись к своему состоянию. В этом случае ответственность за то, чтобы довести его до психиатра, лежит на родственниках. Будьте терпеливы, не высмеивайте, не обесценивайте и не давите на человека — это только усилит его тревогу. Постарайтесь мягко убедить его в необходимости консультации. Не давайте ему заниматься самолечением и все глубже уходить в это состояние. Помимо очевидных проблем, оно чревато еще и такими рисками как:
- Материальные потери. Человек может потратить кучу денег на ненужные ему обследования. Среди специалистов частных клиник всегда найдутся, кто с удовольствием будут месяцами искать несуществующую болезнь и повторять анализы раз за разом, как того хочет клиент.
Впрочем, в очередь за клиентами-ипохондриками выстраиваются не только недобросовестные врачи, но и экстрасенсы, народные целители, маги и т.д. Им ничего не стоит поймать такого человека на крючок, подтвердив его подозрения и согласившись со всеми мнимыми диагнозами.
- Зависимость от препаратов. Порой пациенты с ипохондрией так долго и настойчиво третируют неврологов, что те выписывают им мощные успокоительные вроде Феназепама. Больные чувствуют облегчение, но через некоторое время толерантность возрастает, назначенная доза перестает действовать, и человек решает самостоятельно повысить дозу. В конце концов мы получаем пациента не только с ипохондрией, но еще и с развитой аптечной зависимостью.
- Нагрузка на сферу здравоохранения. По некоторым данным, больные ипохондрией составляют 14% от общего количества пациентов, обращающихся в медучреждения разного профиля. Они заставляют врачей скорой помощи мотаться на ложные вызовы, тем временем как их помощь действительно может требоваться в другом месте.
Ипохондрия — болезнь, которая действительно требует внимания, но внимания психиатра и психотерапевта, а не невролога, кардиолога, гастроэнтеролога и т.д. Относитесь с пониманием к близким с подобным расстройством, но не поддерживайте их патологический способ справится с тревогой.
А вам приходилось сталкиваться с людьми, страдающими ипохондрией? Что вы замечали в общении с ними? Как на них реагировали окружающие? Сочувствовали или травили? Делитесь своими историями в комментариях!
Друзья! Если вы чувствуете, что вам или вашим близким нужна помощь в преодолении зависимости или решении психологических проблем, если подозреваете у себя или близкого наличие психиатрического расстройства — обращайтесь в наш центр.
Мы предоставляем полный спектр услуг в сфере наркологии и психиатрии:
- Консультации психиатров, геронтопсихиатров и наркологов в клинике и на дому;
- Психотерапия;
- Скорая психиатрическая и наркологическая помощь;
- Лечение и реабилитация психических больных в стационарных и амбулаторных условиях;
- Выезд нарколога на дом;
- Детоксикация;
- Кодирование;
- Реабилитация зависимых.
Переходите по этой ссылке, чтобы подробнее познакомиться с нашими предложениями. Задавайте вопросы онлайн или по телефону — мы всегда с удовольствием вас проконсультируем.
И будьте здоровы!
Для взрослыхДля лежачих больныхДля ухода за больнымиОбезболивающие каплиОбезболивающие пластыриОбезболивающие таблеткиОбезболивающие уколы
Содержание статьи
- Паллиативная помощь – что это такое простыми словами?
- Кому положена паллиативная медицинская помощь
- Используемые методы
- Как получить паллиативную помощь на дому?
- Источники
Современная медицина способна очень часто творить настоящие чудеса. Однако, к сожалению, и ее возможности не безграничны. Излечить некоторые заболевания, в том числе онкологические, получается пока не всегда. Но даже, когда врачи не в состоянии справиться с болезнью, пациент не остается без поддержки. Заботу о нем берет на себя паллиативная медицина (ПМ). Рассмотрим, что такое паллиативная помощь, каковы ее особенности и кто в ней нуждается.
Паллиативная помощь – что это такое простыми словами?
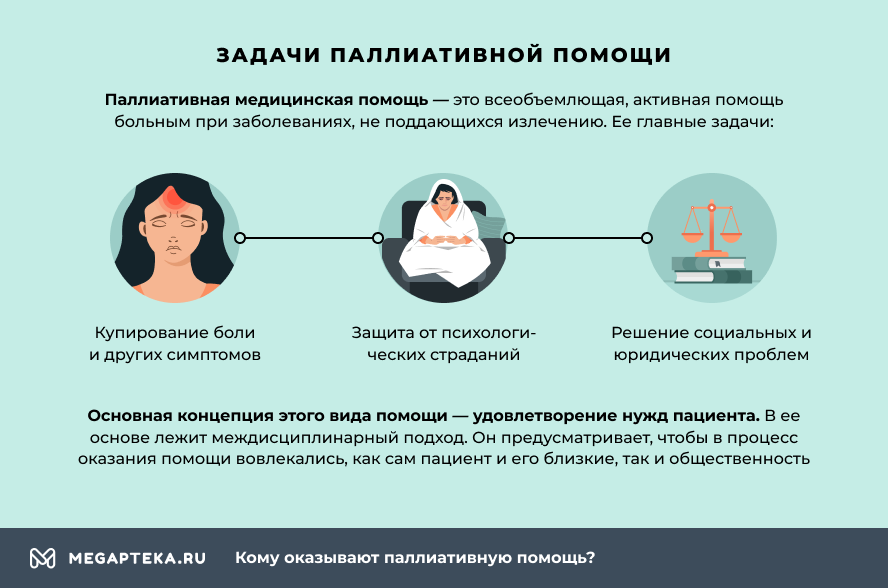
Паллиативная медицинская помощь – это всеобъемлющая, активная помощь больным при заболеваниях, не поддающихся излечению. Ее главные задачи:
- купирование боли и других симптомов;
- защита от психологических страданий;
- решение социальных и юридических проблем.
Основная концепция этого вида помощи – удовлетворение нужд пациента, независимо от того, где она оказывается – на дому, в стационаре или в хосписе. В ее основе лежит междисциплинарный подход. Он предусматривает, чтобы в процесс оказания помощи вовлекались, как сам пациент и его близкие, так и общественность.
Оказывается паллиативная помощь бесплатно. Гарантии ее бесплатного оказания в России закреплены на законодательном уровне.
Кому положена паллиативная медицинская помощь
Этот вид помощи оказывается не только онкологическим больным. В ней нуждаются пациенты:
- с тяжелыми хроническими болезнями, которые не могут обслуживать себя самостоятельно;
- при деменции, после перенесенных инсультов и неврологических патологиях, вызвавших необратимые изменения;
- при снижении (прекращении) функционирования органа, например, при тяжелой печеночной, почечной, сердечной недостаточности, кода невозможно достичь ремиссии;
- с травмами, лишающими движений.
Оказывается паллиативная помощь и детям. Она показана, если у ребенка наблюдаются:
- различные формы онкологии без ремиссии;
- врожденные или приобретенные поражения центральной нервной системы (ЦНС);
- неоперабельные врожденные пороки развития;
- неизлечимые прогрессирующие соматические патологии на поздних стадиях;
- травмы и различные заболевания, вызвавшие снижение функций организма.
Для облегчения жизни и уменьшения страданий ПМ не ограничивается обезболиванием. Она использует различные медицинские манипуляции и лекарственные препараты.
Используемые методы
Современная ПМ предлагает онкологическим больным множество методов, улучшающих качество жизни и увеличивающих ее продолжительность.
Для этих целей используются:
- Молекулярно-генетическое тестирование – знания о генетике опухоли позволяют применять иммуно-онкологические и таргетные препараты, которые дают возможность снизить интенсивность симптоматики и даже уменьшить размеры некоторых неоперабельных образований. Иногда при существенной регрессии опухоли становится возможным проведение хирургического вмешательства для полного удаления ее остатков.
- Химиоэмболизация опухоли – заключается в подведении к злокачественному образованию высоких доз препаратов для химиотерапии при исключении их циркуляции в общем кровотоке. Процедура не избавляет от онкологического процесса, но уменьшает и приостанавливает его развитие.
- Радиочастотная абляция (РЧА) – метод используется не только в онкологии, но особенно высокую эффективность он показал при паллиативном лечении. Нередко РЧА позволяет избавить от болезни ослабленных пациентов, которым из-за тяжелых сопутствующих патологий нельзя проводить химиотерапию и операции.
- Имплантация венозных инфузионных порт-систем – одним из самых распространенных методов лечения онкологии является химиотерапия. Введение цитостатиков приводит к флебитам и повышает риск тромбозов. Чтобы исключить нежелательные эффекты со стороны сосудов и создать более комфортные условия лечения, применяются инфузионные порт-системы – специальные устройства для введения препаратов. Система устанавливается на длительный срок и полностью исключает повреждение вен.
- Установка стентов – при прогрессировании патологического процесса нередко опухолевые ткани перекрывают просвет полых органов (пищевода, трахеи, кишечника). В итоге больной погибает от голодной смерти, удушья или кишечной непроходимости. Заблаговременно проведенное стентирование позволяет предотвратить тяжелое состояние без оперативного вмешательства по формированию обходного пути для прохождения пищи, воздуха, каловых масс.
Как получить паллиативную помощь на дому?
Заключение о том, что пациент нуждается в услугах ПМ онкологическим больным выдает онколог. Важное условие его получения: наличие диагноза, подтвержденного гистологически. При других заболеваниях заключение взрослым пациентам выдает врачебная комиссия или консилиум того лечебного учреждения, где наблюдается больной. Детям заключение о необходимости в паллиативной помощи выдается только врачебной комиссией.
Источники
- «Palliative care», Всемирная организация здравоохранения
- «Паллиативная помощь», Департамент здравоохранения города Москвы
- Федеральный закон от 21.11.2011 N 323-ФЗ (ред. от 02.07.2021) «Об основах охраны здоровья граждан в Российской Федерации»: Статья 36. Паллиативная медицинская помощь
Выпускающий редактор
Эксперт-провизор
Поделиться мегасоветом
Понравилась статья? Расскажите маме, папе, бабушке и тете Гале из третьего подъезда
Классификация болезней
Существует общепринятая классификация болезней, в основу которой положена группировка заболеваний по родственным признакам.
- Внутренние болезни — различные заболевания внутренних органов, лечение которых проводится с помощью медикаментов и нехирургических методов.
- Хирургические болезни — это заболевания, главным методом лечения которых является операция.
- Злокачественные заболевания — это заболевания, в основе которых лежит неконтролируемый процесс размножения одного из видов клеток.
- Наследственные болезни — это заболевания, причиной которых является дефект гена.
- Болезни органов, участвующих в вынашивании беременности и родах.
- Инфекционные болезни — это болезни, вызванные микроорганизмами или паразитами.
- Венерические болезни — это болезни, которые передаются главным образом половым путем.
- Кожные болезни — это болезни, ключевым клиническим проявлением которых является поражение кожи.
- Глазные болезни — это болезни, ключевым клиническим проявлением которых являются поражения глаза.
- Болезни уха, носа и горла.
- Болезни неправильного питания
Не существует совершенно изолированных болезнью органов и тканей, то есть местных болезней. При всякой болезни в большей или меньшей степени вовлекается весь организм, что не исключает наличия основного поражения в том или ином органе или части организма. В развитии болезни существенную роль играет не только ее причина и состояние защитно-приспособительных механизмов организма, но и внешние условия в которых находится человек, а также психологические факторы.
«СМ-Клиника» – это многопрофильный медицинский холдинг, в клиниках которого ведут прием врачи более чем 40 специальностей, что позволяет нам проводить качественную диагностику и лечение широчайшего спектра заболеваний.
Врачи-терапевты, кардиологи, пульмонологи, гинекологи, маммологи, урологи, гастроэнтерологи, неврологи, эндокринологи, аллергологи, офтальмологи, оториноларингологи и другие специалисты осуществляют диагностику и амбулаторное лечение по всем направлениям современной медицины. Человек, обратившийся в нашу клинику получит квалифицированную помощь независимо от характера и причин его заболевания.
Большинство распространенных заболеваний успешно излечиваются современными медицинскими методиками, и не представляют смертельной опасности для человека, главное – вовремя обратиться к специалисту, а не заниматься самолечением.
ПРО ПАЛЛИАТИВ использует cookie для статистики и аналитики, чтобы сделать сайт максимально удобным. Оставаясь на сайте, вы подтверждаете свое согласие на использование файлов cookie.
Когда в семью приходит неизлечимая болезнь, меняется все. Чего ожидать, как справляться со своими эмоциями и эмоциями заболевшего, как заново выстраивать мир вокруг себя – об этом рассказывается в канадской книге “A Caregiver’s Guide” (“Руководство для ухаживающих за тяжелобольным”). Книга была переведена на русский язык благотворительным фондом “Вера”. Публикуем фрагмент.
Примириться с происходящим
Когда вашему близкому сообщают, что у него обнаружено прогрессирующее и угрожающее жизни заболевание, это становится переломным моментом для всех. Чтобы примириться с происходящим, может потребоваться много (или мало) времени, а также масса усилий. Все участники процесса испытывают такие чувства, как шок, ощущение перемен, боль утраты, неопределенность, тревога, страх, надежда, и это совершенно нормально.
В этот период вам, как ухаживающему лицу, может казаться, что:
- время остановилось;
- меняются приоритеты;
- жизнь и смерть обретают новое значение;
- то, что ранее воспринималось вами как должное, больше никогда не будет прежним;
- ваши ожидания от будущего теперь необходимо пересмотреть;
- жизнь утратила цель и смысл.
Стадии принятия болезни Психолог Наталья Горожанина о том, как поддержать близкого человека с онкологией или другим тяжелым диагнозом и помочь ему справиться с переживаниями
Чего можно ожидать
Осознание того, что смерть стала ближе, может пронизывать все аспекты повседневной жизни.
- Часто встречаются такие реакции, как шок, оцепенение, неверие, паника, чувство беспомощности или безнадежности.
- Становится необходимо осмыслить не только нынешнюю ситуацию утраты и перемен, но и многие похожие события из прошлого, а также задуматься о будущем. Размышления могут коснуться семейных ролей, контроля над жизненными событиями, образа тела,
сексуальных чувств, финансовых перемен, надежд и мечтаний, связанных с будущим. - Могут усиливаться страхи, которые связаны со следующим: изменения во внешнем виде, последние дни жизни, смерть, возможные неконтролируемые симптомы, а также боль и страдание в целом.
- Из-за смешанных и меняющихся эмоций вы можете чувствовать себя как на американских горках.
- Временами вы можете отрицать происходящее. В другие минуты то, что вы чувствуете и осознаете, может казаться вам невыносимым.
- Иногда вы можете считать, что другие люди не придают [проблеме] такого значения и не понимают ее так, как вы.
- Злость, уныние, чувство вины и упреки могут ощущаться очень остро: словно накрывать вас с головой.
- Периодически вы можете задаваться вопросом: «Почему это случилось с нами?»
Эти чувства могут сохраняться в течение некоторого времени либо меняться с каждым днем или часом. Каждое изменение и каждая утрата по мере ухудшения состояния может восприниматься болезненно (как горе), и вы можете думать, что всё это лишь сон, который скоро закончится.
Важно
Помните: Все эти реакции нормальны.
- Реакция каждого человека на плохие новости, перемены, утрату и горе очень индивидуальна, развивается по своим законам и в свое время.
- Каких-либо гарантированных или быстрых способов помочь вам может не существовать, но всегда помните о том, что кто-то или что-то тем не менее может оказать вам поддержку.
Что может помочь вам и вашему близкому
· Обращайте внимание на то, как себя чувствует ваш близкий человек, и фиксируйте также и собственные чувства. Например, можно вести дневник.
· Будьте максимально открыты и искренни, особенно в те минуты, когда вам или вашему близкому приходится нелегко. Каждый
человек, больной и здоровый, нуждается в том, чтобы к нему относились с заботой, уважением, пониманием и честностью.
· Уважайте личные границы больного человека и позволяйте ему по возможности как можно больше участвовать в принятии решений, которые касаются ухода за ним и его занятий в течение дня.
Не злоупотребляйте советами. Будьте готовы к тому, что некоторые из них могут игнорироваться или отклоняться. Отнеситесь к этому с пониманием.
· Делитесь надеждами, мыслями и чувствами. Вам обоим это может быть приятно, а также позволит понять и осознать, чтó важно сейчас и как именно лучше поддерживать друг друга.
· Наслаждайтесь хорошими днями и тем временем, которое вы проводите вместе.
· Вспоминайте вашу совместную жизнь – как радостные, так и сложные моменты.
· При любой возможности привлекайте вашего близкого к участию в семейных мероприятиях.
· Проводите время вместе: беседуйте, слушайте музыку, смотрите телевизор, играйте в карты или настольные игры. Разделяйте друг с другом мысли и чувства, минуты смеха и слез.
Постарайтесь урегулировать все конфликты или незавершенные дела. Если это сложно, то можно попросить кого-нибудь вам помочь.
· Помогите вашему близкому привести дела в порядок. Подготовка плана помощи в конце жизни, составление или изменение завещания, улаживание имущественных вопросов, доступ к финансовым документам, счетам, инвестициям, кредитным картам, информация об ипотеке и местонахождении всех важных документов – всё это поможет вам обоим подготовиться [к будущим событиям]. Постарайтесь как можно тщательнее разобраться в том, какая финансовая и прочая помощь вам может потребоваться.
· Заботьтесь о себе – как в физическом, так и в эмоциональном плане. Ешьте здоровую еду, старайтесь заниматься спортом и отдыхать. Обратитесь к человеку, которому вы доверяете и который понимает вас и вашу ситуацию, чтобы поговорить о ваших чувствах и опасениях. Это может быть член семьи, друг, психолог или религиозный наставник.
· Сохраните важные семейные традиции, другими можно временно пренебречь.
· Осознавайте собственные возможности. Вы не можете дать ответы на все вопросы, решить все проблемы или обеспечить уход полностью самостоятельно. Принимайте помощь от тех, кто хочет вам помочь.
С чем вы можете столкнуться по мере прогрессирования заболевания вашего близкого
Ваш близкий может испытывать:
- переменчивые эмоции, надежды и потребности;
- усиление страха, тоски, тревоги, напряженности, раздражительности и уныния;
- растерянность, бессилие, нерешительность;
- перепады настроения: от отрицания к принятию, от надежды к безысходности;
- обеспокоенность из-за нарастающей потребности в уходе и нежелания быть обузой.
Может произойти:
- отказ от привычных занятий и контактов с людьми из-за повышенной утомляемости;
- физические изменения во внешности, которые приводят к нежеланию проводить время в обществе других;
Вы можете:
- чувствовать себя обессиленным и рассеянным, волноваться по поводу того, как вы справляетесь с ситуацией сейчас и как будете
справляться с ней в будущем; - постоянно думать об умирании, смерти и собственной смертности.
На заметку!
Если вы видите, что ваш близкий подавлен, не стоит говорить ему: «Не грусти!». Иногда тревога в таком случае только усиливается, а ваш близкий замыкается в себе.
Обратитесь за помощью к сотрудникам команды по уходу, если:
- Страх, тревога, печаль или депрессия особенно сильны или длятся несколько дней, или если ваш близкий высказывает мысли о самоубийстве;
Суицидальные мысли у неизлечимо больных людейИногда тяжелобольные пациенты задумываются о том, чтобы уйти из жизни, не дожидаясь ее естественного завершения. Как помочь им избежать этого шага.
- Ваш близкий внезапно отказывается от еды, не может спать или не проявляет интереса к повседневным делам; помните, что это нормально, и такое периодически может происходить по мере прогрессирования заболевания;
- Ваш близкий ощущает острое чувство вины, собственной никчемности и безнадежности;
- У вашего близкого появляются новые симптомы тревожности, жалобы на затрудненное дыхание, повышается потоотделение или наблюдается сильное беспокойство;
- Вы ухаживаете за близким и устали, чувствуете себя перегруженным (перегруженной) и нуждаетесь в помощи.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Использовано стоковое изображение от Depositphotos.
Над переводом первой части книги работали Жанна Суслова и Гульнара Юнусова, медицинский консультант – Наталья Кондратьева.
Горячая линия помощи неизлечимо больным людям
Звоните круглосуточно и бесплатно, если:
· не знаете, как помочь вашему тяжелобольному близкому,
· хотите узнать, как ухаживать за вашим близким дома,
· вы растеряны, потеряны и вам нужна поддержка психолога.
8-800-700-84-36
Круглосуточно, бесплатно
Портал «Про паллиатив» — крупнейший информационный проект в стране, посвященный помощи неизлечимо больным людям и их родным Мы помогаем родственникам тяжелобольных людей разобраться в том, как ухаживать за ними дома, как добиться поддержки от государства и как пережить расставание, а медикам — пополнять свои знания о паллиативной помощи.
Почему это важно