Содержание статьи:
- Почему болит спина?
- Причины болей в спине:
- Почему болит спина после сна?
- Болезни, связанные с суставами и позвоночным столбом
- Болезни, связанные с мускулатурой
- Патологии спинного мозга
- Боль в спине по причине психосоматики
- Причины болей в спине по локализации:
- Боль в правой части
- Боль в левой части
- Боль в области поясницы
- Боль в области поясницы справа
- Боль в области поясницы слева
- Защемление нерва
- Межпозвонковая грыжа
- Боль в области лопаток
- Боли вдоль позвоночника и в спине
- Боли ниже поясницы
- Симптомы, которые сопровождают болевой синдром в спине
- Когда необходимо как можно быстрее обратиться к врачу?
- Диагностика
- Лечение боли в спине:
- Как облегчить или снять боль в домашних условиях?
- Чем обезболить, если нет обезболивающих?
- Что еще помогает?
- Медицина против боли: методы врачебного вмешательства
- Профилактика
Почему болит спина?
Это может быть связано с заболеваниями внутренних органов, травмой позвоночника (в т. ч. переломом), неврологические боли обычно указывают на остеохондроз, а иногда это симптом патологии ЖКТ, камней в почках и др.
Кроме того, спина в некоторой степени предрасположена к травмированию и боли. Позвоночник осуществляет как минимум 4 функции: опорную, защитную, амортизационную и двигательную. Поэтому если появилась боль, это может быть следствием плохой осанки, сильной единовременной нагрузки, резкого движения или поворота.
Что делать при боли в спине?
Обратиться к врачу, пройти обследование. На основании диагностики станет ясно, как вылечить боль в спине, в зависимости от ее первопричины.
Причины болей в спине
Выяснить, почему болит спина, непросто. Дело в том, что позвоночник одновременно является опорой, защитой, амортизацией тела. Если появилась хроническая боль в спине, дело – в нарушении какой-либо из этих функций.
Если чувствуется боль в спине между лопаток, она может быть связана с бронхитом и кашлем. Если болят мышцы спины, дискомфорт может объясняться перенапряжением из-за подъема тяжестей накануне. Боль в спине справа или слева может быть вызвана внезапным поворотом корпуса.
Есть более серьезные причины периодических резких болей. Например, воспаление внутренних органов, конкременты в почках, ушиб позвоночника. Если диагностика спины не показала дегенеративных изменений, стоит обследовать внутренние органы. Так, дискомфорт в области поясницы может быть симптомом нефроза.
В том или ином случае лечение разное, поэтому в первую очередь нужно установить причину.
Разновидности болезней по характеру болей в спине
Возможные причины ноющей боли:
- миозит;
- люмбаго;
- межпозвонковая грыжа.
Обостряется при подъеме тяжестей, физической работы, переохлаждении, долгом нахождении в одном положении.
Причины стреляющей боли в конечности:
- межпозвонковая грыжа;
- радикулит;
- остеохондроз.
Дискомфорт усиливается при ходьбе, наклонах, кашле и чихании. Чувствуется слабость в ногах и руках.
Причины пульсирующей боли:
- межпозвонковая грыжа;
- остеохондроз;
- люмбаго;
- спондилез.
Дискомфорт не проходит даже после приема анальгетика.
Возможные причины распирающей и давящей боли:
- в области грудной клетки – ТЭЛА и инфаркт миокарда;
- на любом участке позвоночника – спондилоартроз;
- в области поясницы – кишечная непроходимость;
- в области шеи – атеросклероз.
| Характер боли | Болезни, которые ее вызывают |
|
Ноющая боль в спине (острая и хроническая) |
Люмбаго (стреляющая в пояснице). Причина – тяжелый физический труд. Обычно проходит самостоятельно через несколько дней. |
|
Миозит, растяжение мышц, резкое поднятие тяжестей, переохлаждение, долгое сохранение неудобной позы, например во время работы. |
|
|
Смещение межпозвонковых дисков. Самая частая причина – остеохондроз, но также смещение может произойти при резком поднятии тяжестей и постоянной высокой физической нагрузке. |
|
|
Острая, отдающая в конечности |
Остеохондроз. Вызывает тянущие боли в спине, которые отдают в ногу, становятся сильнее при чихании, кашле, напряжении. |
|
Радикулит. Постоянная острая (колющая) или тупая боль. Обычно локализуется с одной стороны, может отдавать в бедро, ягодицу, ногу, голень, иногда вызывает онемение, зуд. Боль также бывает жгучей, усиливается при движении. |
|
|
Межпозвонковая грыжа. При такой патологии боль возникает при наклоне, поднятии тяжестей, усиливается при чихании, кашле, движении, сопровождается слабостью в ноге. |
|
|
Пульсирующая боль, сильная, может не проходить после приема анальгетика |
Остеохондроз, трещины в позвонках, люмбаго, межпозвонковая грыжа, спондилез. |
|
Распирающая |
В верхнем отделе спины и в середине грудины – может говорить о стенокардии, инфаркте миокарда, тромбоэмболии легочной артерии. В пояснице – кишечная непроходимость, спондилоартроз. |
|
Давящая |
Стенокардия, инфаркт миокарда, проблемы с желчным пузырем (боль возникает после еды), атеросклероз, гипертонический криз. |
Почему болит спина после сна
После пробуждения утром чувствуется скованность, дискомфорт и боль ниже лопаток, в правом или левом боку, в области поясницы. Эти ощущения могут быть связаны не только с неправильным положением во время сна или отдыхом на неправильно подобранном матраце. После сна спина болит по следующим причинам:
- днем выполнялась физическая работа с резким подъемом тяжестей;
- мышцы спины ослаблены;
- диагностирована межпозвонковая грыжа или остеохондроз;
- случилось переохлаждение;
- позвоночник искривлен, из-за чего мышцы неравномерно сокращаются;
- ожирение, из-за которого нагрузка на позвоночник распределяется неравномерно;
- беременность;
- стресс.
Болезни, связанные с суставами и позвоночным столбом
Болеть спина в области позвоночника может из-за развития таких патологий опорно-двигательного аппарата, как:
- Анкилозирующий спондилоартрит. Паравертебральные мышцы спазмируются, поэтому для облегчения дискомфорта больной отклоняет корпус вперед. Со временем позвонки древенеют, воспаляются и срастаются, поэтому гибкость и подвижность позвоночника нарушается.
- Спондилолистез и спондилолиз. Из-за этих болезней боль в основном локализуется в поясничном отделе. Позвонки смещаются вперед или назад и сдавливают нервные окончания;
- Остеохондроз. Амортизация позвоночника ухудшается. Диски между позвонками растрескиваются, разрывается фиброзное кольцо, а через образовавшиеся трещины ядро диска выходит наружу и ущемляется.
- Ревматоидный артрит. Развивается в коленях, плечах, тазобедренном суставе и переходит на шейный отдел позвоночника. По утрам чувствуется скованность и прострелы из-за избыточного давления на нервы пораженными позвонками.
- Остеомиелит. Инфицирование костной ткани позвоночника вызывает воспаление и острую мышечную боль.
- Болезнь Рейтера в результате воспаления мелких поддерживающих мышц спины.
- Межпозвонковая грыжа из-за того, что во время движения выпячивание между позвонками сжимается и ущемляется.
Болезни, связанные с мускулатурой
При выяснении причин боли в спине часто обнаруживаются уплотнения и спазмы мышечного корсета, который поддерживает позвоночник. Подвижность нарушается в результате:
- Фибромиалгии. Спина болит от шеи и до поясницы. Прослеживаются неврологические симптомы – повышается чувствительность при нажатии на определенные точки спины.
- Полимиозита. Воспаляются мышцы спины из-за переохлаждения, перенапряжения. Больно повернуть корпус, чувствуется мышечная слабость.
- Дерматомиозита. Воспаляется кожный покров вблизи поперечно-полосатой и гладкой мускулатуры спины.
- Болезни Шарко. Воспаляются периферические нервы, проходящие вдоль позвоночника. Ухудшается чувствительность, нарастает слабость мышц, изменяется походка.
- Ревматической полимиалгии. Сложно поднять руки и встать на ноги без помощи постороннего. Заметна асимметрия спины.
Патологии спинного мозга
Часто болит спина из-за ущемления спинного мозга. Спинной мозг – это связующее звено между головным мозгом и туловищем. Он проходит от головы до копчика в спинномозговом канале между позвонками. От спинного мозга отходит 31 ответвление. Каждый нерв отвечает за иннервацию того или иного участка тела. Спина может болеть из-за ущемления или воспаления какого-либо участка спинного мозга в результате:
- сдавливания спинномозговых оболочек из-за перелома позвоночника, абсцесса или гематомы;
- нарушения мозгового кровообращения;
- воспаления близлежащих мышц;
- недостатка витаминов и минералов;
- кровоизлияния;
- осложнения сифилиса или ВИЧ;
- рассеянного склероза;
- опухоли спины разной этиологии.
Боль в спине по причине психосоматики
Все чаще дискомфорт в спине не связан с физическими заболеваниями. После прохождения обследования не выявляется патология, а это означает, что боль в спине и суставах вызвана психологическими факторами. Неприятные ощущения могут быть спровоцированы депрессией, хроническим стрессом, нервным перенапряжением, сексуальной неудовлетворенностью. На нервной почве изменяется походка, обостряются прострелы, появляются чувствительные нарушения.
Причины боли в спине по локализации
В разных точках спины и позвоночника дискомфорт может быть вызван разными факторами. Рассмотрим их подробнее.
Боль в правой части
Чаще всего правый бок со стороны спины болит из-за лордоза, кифоза или сколиоза, а также смещения межпозвоночного диска. Можно предположить развитие следующих патологий:
- аппендицит;
- почечнокаменная болезнь;
- холецистит;
- сальпингит;
- оофорит;
- нефрит;
- ожирение;
- миозит.
Боль в левом части
Если неприятные ощущения локализуются под ребром или около поясницы слева со стороны спины, возможно развитие:
- спленита;
- мочекаменной болезни;
- защемления позвоночника;
- дуоденита.
Боль слева в области подреберья указывает на бронхит, плеврит, межреберную невралгию, патологии сердца. Если болит левый бок со стороны спины снизу, медики предполагают заболевание органов малого таза.
Боль в области поясницы
Поясничный отдел позвоночника – наиболее подвижный участок, подвергающийся большой нагрузке. Из-за этого пять поясничных позвонков чаще всего воспаляются от радикулита, межпозвонковой грыжи и остеохондроза. Чуть реже диагностируются:
- инфекции – туберкулез позвоночника или бруцеллез;
- болезнь Рейтера;
- ревматоидный артрит;
- остеопороз;
- ишиас;
- люмбоишиалгия.
В области поясницы справа
Жгущая и режущая боль чуть выше поясницы появляется при искривлении позвоночника, туберкулезе позвоночника, невралгии, остеомиелите. Болезненность распространяется не только на костные ткани, но и на мышечный корсет.
Тянущая боль сигнализирует о развитии сколиоза, миозита, дегенеративных изменениях в позвонках. Если терапия не приносит результата в течение нескольких месяцев, больного обследуют на предмет злокачественной опухоли.
Острая и резкая боль говорит о необходимости диагностики конкрементов в мочевом или желчном пузыре, воспаления почек или новообразований в них.
В области поясницы слева
Чаще всего левый бок болит снизу после бега или спортивной тренировки. Обычно это проходит через несколько часов. Но если ноющая боль только нарастает, нужно исключить вероятность нарушения кровообращения, сколиоза и остеохондроза. Чаще всего эти диагнозы возникают у людей, которые работают сидя.
Постоянная боль слева во время ходьбы характерна для больных сахарным диабетом, радикулитом. Отличительная особенность – она проходит в состоянии покоя.
Наиболее опасная боль слева между левой лопаткой и поясницей во время инфаркта миокарда. Неприятные ощущения иррадиируют по левой половине туловища, поэтому нужно быстро оказать медицинскую помощь.
Стреляет в левый бок поясницы при язве желудка, однако разница – в характере боли. Боль в этом случае острая, «кинжальная».
Защемление нерва
Ишиас – это сдавливание седалищного нерва без разрушения миелиновой оболочки. Чаще всего ишиас – это последствие остеохондроза. Боль в этом случае отличается острыми и резкими прострелами, которые отдают в нижнюю конечность, крестец, поясницу.
Нерв может ущемиться на поздних сроках беременности из-за изменения центра тяжести. Реже патология вызвана спазмом грушевидной мышцы, стенозом позвоночного канала, инфекцией костной ткани.
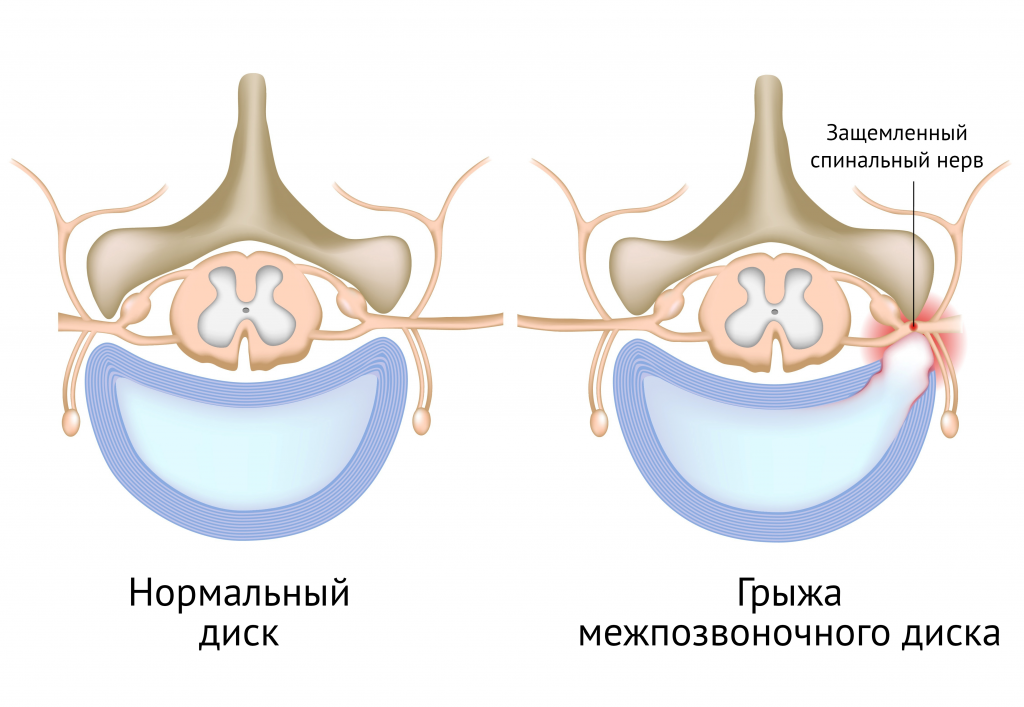
Межпозвонковая грыжа
Грыжа – это выпячивание ядра диска после разрушения фиброзного кольца и снижения эластичности диска. Деформация связана с повышенной нагрузкой на позвоночник, недостатком питательных веществ и нарушенным обменом веществ. При малейшей нагрузке и подъеме тяжестей расстояние между позвонками уменьшается, поэтому грыжа выпячивает больше. Боль острая и резкая. Она отдает в ягодицу, руку или ногу, а также сопровождается снижением чувствительности конечностей.
В области лопаток
Парные кости в области ключицы и плечевых костей связывают мышцы спины и плечевой корсет. Боль локализуется под лопатками, между ними, в левой или правой части, между ребер. В зависимости от причины боль в спине в области лопаток может возникать спонтанно, через равный промежуток времени, приступообразно.
Характеристика боли указывает на возможный диагноз:
- Если боль тупая или ноющая, нарастает постепенно, купируется медикаментозно, возможно, развивается язва желудка. В этом случае боль сопровождается диспепсией, изжогой, горечью во рту, тошнотой.
- Если боль ноющая и отдает в плечо, усиливается при движении рукой, развивается лопаточно-реберный синдром. Сопровождается хрустом сустава.
- Если боль невыносимая и усиливается во время вдоха, движения корпусом, кашля или чихания, то это межреберная невралгия.
- Если болит между лопаток, но при этом кружится голова, изменяется артериальное давление, немеют руки, то это остеохондроз.
- Если болит под лопаткой слева, при этом дискомфорт чувствуется в груди и под ключицей, то обострилась стенокардия.
Боли вдоль позвоночника и в спине
Боль по всему позвоночнику или в конкретной точке говорит о том, что зажаты нервные окончания. Обострение случается при искривлении.
Если болит несильно, можно предположить протрузию. По мере нарастания неприятных ощущений протрузия может перерасти в остеохондроз.
Позвоночная боль встречается при миалгии, остеоартрозе, переломе позвонка, спондилезе. При болезни Бехтерева боль постоянная и резкая.
Причины боли ниже поясницы
В основном пояснично-крестцовый отдел подвержен остеохондрозу и спондилоартрозу, но реже поясница и копчик болят из-за смещения межпозвоночных дисков, сколиоза, беременности, эндометрита, вульвита, цервицита, болезни Крона, язвенного колита.
Симптомы, которые сопровождают болевой синдром в спине
Клиническая картина спинальной боли зависит от локализации:
| Шейный отдел позвоночника | Грудной отдел позвоночника | Поясничный отдел позвоночника |
|
Головные боли и головокружения |
Жжение в груди |
Изменение количества мочеиспусканий |
|
Онемение и слабость рук вплоть до кончиков пальцев |
Сложность вдоха/выдоха |
Онемение и слабость нижних конечностей, в том числе ягодиц и пальцев ног |
|
Скачки артериального давления |
Ощущение скованности в груди |
Низкая чувствительность при опорожнении кишечника |
|
Мушки и вспышки в глазах |
Боль между лопаток и под ними |
Эректильная дисфункция и снижение либидо |
Ситуации, в которых необходимо как можно быстрее обратиться к врачу
Обычно за несколько дней боль утихает. Если дискомфорт только нарастает, боль интенсивная, то нужна медицинская помощь.
Вызвать бригаду медиков или обратиться в клинику самостоятельно стоит в следующих случаях:
- недавно произошла травма позвоночника или ушиб спины;
- не удается найти удобное положение тела, при котором становится лучше;
- ночью состояние ухудшается;
- больному меньше 20 лет или он старше 55 лет;
- больного лихорадит;
- нарастает неврологическая симптоматика – конечности немеют, покалывают, слабеют;
- изменилась походка;
- чувствуются прострелы в голень;
- кортикостероиды и нестероидные противовоспалительные средства не облегчают боль;
- конечности немеют, покалывают, слабеют.
Диагностика
Для постановки диагноза при болях в спине нужно записаться на прием к врачу-неврологу, при необходимости – сдать анализы, а также по назначению специалиста пройти аппаратное исследование.
- Анализы крови.
Позволяют определить наличие инфекции, СОЭ (повышенную скорость оседания эритроцитов, которая говорит о воспалении, инфекции). Если выявлен повышенный уровень лейкоцитов, то это тоже признак воспаления, инфекции. Также по крови можно определить железодефицитную анемию, причиной которой может быть онкология.
- Аппаратная диагностика.
- Дуплексное и триплексное УЗ-сканирование сосудов шеи и головного мозга. Позволяет опередить структуру и проходимость сосудов, наличие сужение или расширения, бляшек, тромбов, а также соответствие кровотока нормам. Применяется при диагностике причин головной боли, головокружений, повышенного давления, а также при подозрениях на нарушение мозгового кровообращения, при ранней диагностике прединсультных состояний.
- МРТ (магнитно-резонансная томография). Самый точный и эффективный метод обследования. Позволяет визуализировать опухоли на позвонках, грыжи межпозвонковых дисков, компрессию (и ее степень) спинномозговых нервов и спинного мозга, сужение позвоночного канала, воспалительные изменения, включая посттравматические. МРТ обязательно проводится перед операцией и в послеоперационном периоде.
- КТ (компьютерная томография). Выявляет переломы позвонков и их характер, позволяет найти даже очень мелкие осколки, если они сформировались при травме. На основе полученных данных можно создать 3D-изображение нужного участка. КТ «видит» то, что осталось незамеченным при проведении рентгенографии.
- Рентгенография. Позволяет оценить состояние костных структур. Проводится для диагностики переломов, артрита, спондилолистеза, степени нарушения осанки. Может проводиться с функциональными пробами, то есть когда пациент сгибает и разгибает позвоночник в ходе обследования. Визуализирует воспаления суставов в позвоночнике, помогает по косвенным признакам выявить локализацию компрессии нервных отростков. Степень интенсивности окраски позвонков на снимке позволяет оценить их крепость (при остеопорозе они более «прозрачные», а когда здоровые – ярко-белые).
- Электромиография (ЭМГ). Исследование, направленное на определение состояния нервной ткани. В ходе него оцениваются электроимпульсы, которые производятся нервами, а также реакция мышц на них. Электромиография помогает выявлять сдавление нерва, произошедшее из-за стеноза (сужения) позвоночного канала или межпозвонковой грыжи.
- Сканирование костей. Это исследование необходимо, если врач подозревает опухоль на костях или компрессионный перелом на фоне остеопороза.
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обращаться при проблемах с позвоночником. Однако до приезда специалиста или визита к нему нужно оказать первую помощь при боли в спине.
Как облегчить или снять боль в домашних условиях?
Самое главное – расслабиться. Для этого нужно лечь на живот на твердую и ровную поверхность. Лучше всего – на пол. Через несколько минут надо аккуратно перевернуться на спину и поднять ноги, зафиксировав их так, чтобы бедра были под углом 90 градусов. Так вы снимите нагрузку с позвоночника.
Можно использовать противовоспалительные средства в виде мазей и кремов. После снятия болевого синдрома надо аккуратно подняться и зафиксировать болевший участок, например, перевязав шарфом или полотенцем.
Чем обезболить, если нет обезболивающих?
Снять сильную боль можно таким простым средством, как холодный компресс. Он не даст полного избавления, но облегчит состояние. Это может быть продукт из морозилки, пакет со льдом и др. Также помощь при боли можно оказать путем прикладывания греющего компресса или грелки. Только важно не перегревать больное место.
Что еще помогает?
Снять дискомфорт поможет легкая физическая нагрузка, направленная на разминание мышц, усиление кровообращения. Это может быть неторопливая прогулка, упражнения на растяжение мышц.
Медицина против боли: методы врачебного вмешательства
В первую очередь устанавливается заболевание, вызвавшее боль, и начинается его лечение. Попутно для снятия дискомфорта, лечения хронической боли применяются лекарственные средства:
- анальгетики, НПВС, в редких случаях – наркотические обезболивающие;
- витамины группы В;
- миорелаксанты.
Человеку прописывается постельный режим, ношение фиксирующего корсета (например, при невралгии).
Важным этапом лечения является физиотерапия. Ее основные методики:
- электрофорез с лекарствами;
- фонофорез;
- лазерная терапия;
- магнитная терапия.
Также проводится рефлексотерапия:
- электронейростимуляция;
- приемы акупунктуры.
Эффективны при болях в спине массаж, остеопатия, мануальная терапия, ЛФК. Эти методики применяются, когда болезненность вызвана заболеваниями мышц и позвоночника, в ходе реабилитации после травм.
Профилактика
Клинические рекомендации для профилактики межпозвонковых грыж и остеохондроза:
- больше двигаться, делать гимнастику по утрам, заниматься йогой;
- принимать контрастный душ с последующим растиранием полотенцем для усиления обменных процессов;
- раз в полгода проходить курс массажа (до 10 сеансов);
- поддерживать здоровье печени, потому что от нее зависит выработка коллагена;
- повышать иммунитет;
- избегать стрессов, наладить ровный психологический фон;
- контролировать вес, потому что каждые лишние 10 кг – это примерно 0,5 кг дополнительной нагрузки на один позвонок, что приводит к быстрому износу.
Кроме того, важно:
- Правильно стоять и ходить. Правильная осанка – это когда вы встаете к стене и касаетесь ее затылком, лопатками, ягодицами и пятками. При ходьбе и стоянии нужно стараться поддерживать именно такое положение.
- Сидеть в правильной позе: не откидываться далеко назад, не наклоняться вперед. Следует плотно прижиматься спиной к спинке стула, иметь опору под поясницу и шею. Каждые 15 минут – менять положение ног, потягиваться.
- Спать на анатомически правильном или ортопедическом матраце.
- После пробуждения, еще в кровати, делать простые упражнения ногами и руками, потянуться перед тем как встать (делать это нужно без резких движений).
- Не носить в одной руке тяжелые сумки. Лучше распределять покупки равномерно на два пакета.
- Не носить сумку через плечо. Полезнее для спины – рюкзак с двумя лямками.
- Маленького ребенка нужно носить с прямой спиной, не прогибаться назад. Совсем малыша лучше всего носить на груди в специальном слинге, а чуть подросшего – сзади.
- При переносе тяжелых предметов не наклоняться и не поворачиваться корпусом.
- Не наклоняться при уборке – использовать удлинитель для ручки пылесоса и швабру (не мыть полы одной только тряпкой, стоя на коленях).
- Чаще употреблять в пищу виноград, яблоки, клубнику, грушу, чечевицу, фундук, тыкву, зеленый салат, малину.
- Следить за балансом магния и калия в рационе. Употреблять орехи, рыбу, морепродукты, шпинат, капусту, бобы, горох.
- Исключить вредные привычки – алкоголь и курение.
- Заниматься плаванием, бегом (но только с амортизирующими стельками и в специальной спортивной обуви), ходить на лыжах.
Обязательно посещайте врачей для профилактических осмотров, чтобы не допустить ухудшения ситуации при наличии болезни и вовремя начать лечение.
Боли в спине – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Боли в спине (дорсопатия) – это самый частый повод обращения к неврологу.
В зависимости от причин возникновения дорсопатий их разделяют на неспецифические, или первичные (85-80%) и специфические, или вторичные (15-20% случаев). Специфические боли обусловлены поражением не позвоночника, а различных внутренних органов.
Обращение к терапевту при болях в спине очень важно, для того чтобы определить, не вызван ли болевой синдром патологиями, не относящимися к позвоночнику.
Среди причин, вызывающих специфические боли, самыми опасными считаются злокачественные опухоли, например, рак молочных желез, легких и простаты, дающие метастазы в позвоночник. В профилактических целях необходимо проходить своевременное диспансерное обследование (маммография,
начиная с 40 лет), которое позволяет обнаружить новообразование на ранней стадии, когда нет метастазов в костях.
Разновидности болей в спине
1) Специфические;
2) Неспецифические:
- мышечные боли – 50–60% от всех неспецифических болей,
- боли из-за поражений суставов и связок позвоночника (скелетные боли) – 40–50%,
- боли из-за поражений корешков спинного мозга (корешковые боли) – около 3–5%.
Возможные причины
Специфические боли в спине
Чаще всего специфические боли обусловлены почечной коликой.
К болезням, которые также могут вызывать специфические боли в спине, относятся: ревматические заболевания, которые в основном связаны с иммунными нарушениями и с поражением суставов (чаще) и сосудов (реже); болезни желудочно-кишечного тракта (панкреатит, холецистит, язва двенадцатиперстной кишки); сердечно-сосудистые заболевания (ишемическая болезнь сердца); инфекционные заболевания (туберкулез, герпес); урологические и гинекологические патологии (поражения органов малого таза).
Мышечные боли
Причинами мышечных болей в спине могут стать физическое перенапряжение, переохлаждение, ушибы.
Воспаление мышц в таких случаях вызывают не микробы, а нарушение метаболизма.
Скелетные боли
Чаще всего наступают из-за остеохондроза поясничного отдела позвоночника. Заболевание развивается в результате разрушения межпозвонковых дисков, суставов и связок. Исходной причиной служат нарушения обмена веществ и чрезмерные физические нагрузки.
Корешковые боли
В основе корешкового синдрома лежит невропатическая боль, вызванная сдавливанием спинномозговых корешков.
При каких заболеваниях возникают
Специфические боли в спине
Рассмотрим дорсопатию, вызванную почечной коликой. Самая частая причина такой колики – повреждение камнем, выходящим из почечной лоханки, поверхности мочеточника и острое нарушение оттока мочи.
В результате чашечно-лоханочная система переполняется мочой, повышается давление в почечных лоханках, нарушается кровообращение в почке.
Почечная колика возникает внезапно. Мучительная боль в спине локализуется под нижними ребрами и распространяется в подвздошную, паховую и надлобковую области.
Мышечные боли
Боли в мышцах спины относятся к «профессиональным» болям людей, занятых физическим трудом. Сопутствующее воспаление скелетной мускулатуры приводит к развитию миозита.
Скелетные боли
Эти боли одновременно захватывают кости, суставы, связки и мышцы. Они возникают в результате нарушения функций скелетной мускулатуры, которое может быть вызвано перегрузкой или спазмом.
Корешковые боли
Наиболее часто поражение межпозвонковых дисков приводит к поясничному остеохондрозу. Диски постепенно деформируются, их высота уменьшается. Позвонки начинают «проседать» друга на друга. В результате сдавливаются нервные корешки, отходящие от спинного мозга, что вызывает боли в спине. Глубокие мышцы спины испытывают постоянное напряжение, что приводит к спазмам и также сопровождается болями.
Корешковые боли более продолжительны и устойчивы к терапии лекарствами, которые помогают при остальных типах вертеброгенных болей.
Диагностика и обследования
Специфические боли в спине
Существуют характерные симптомы, указывающие на наличие не относящихся к позвоночнику заболеваний.
Это:
- начало боли в спине в возрасте до 20 и после 50 лет;
- боли не уменьшаются в покое, в положении лежа, в определенных позах;
- постепенное усиление болей;
- наличие онкологических заболеваний в анамнезе;
- возникновение боли на фоне повышения температуры тела, снижения массы тела;
- жалобы на длительную скованность по утрам;
- симптомы поражения спинного мозга: параличи, тазовые нарушения, расстройства чувствительности;
- изменения в анализах мочи, крови.
«Золотым стандартом» выявления почечной колики считается внутривенная урография при отсутствии противопоказаний. Так называется рентгенологический метод исследования мочевыделительной системы, позволяющий оценить поражение почек.
Мышечные боли
Очень важно отличить мышечную боль (миозит) спины от вертеброгенных болей (возникают при заболеваниях костно-мышечной и нервной системы позвоночника).
Боли при миозите тупые, усиливающиеся при надавливании на мышцы, не проходят в состоянии покоя.
Скелетные боли чаще носят стреляющий характер. Они охватывают многие мышцы спины, усиливаются при нагрузках, а в покое утихают, подвижность позвоночника ограничивается.
Скелетные боли
Рентгенография – основное инструментальное исследование при остеохондрозе. Оно позволяет обнаружить ключевые признаки заболевания: уменьшение межпозвонковой щели, остеофиты, дегенеративные изменения позвонков, грыжи межпозвонковых дисков. Рентгенография дает возможность выявить переломы позвонков, обусловленные остеопорозом, метастазами опухолей и иными причинами.
При диагностике корешковых болей применяют МРТ.
Это обследование позволяет нейрохирургу определить причину сдавления корешка.
Что следует делать при появлении боли в спине?
Специфические боли в спине
В случае болей, характерных для почечной колики, следует немедленно вызвать скорую помощь.
Мышечные боли и скелетные боли
Прекратить физические работы. В ближайшие дни обратиться к врачу, поскольку такие боли могут быть следствием болезни почек, желудочно-кишечного тракта, ревматических, инфекционных и других болезней. Если спину пронзила резкая невыносимая боль, что случается при подъеме тяжестей или резком повороте туловища, обратитесь к врачу незамедлительно. Возможно, причина в пояснично-крестцовой грыже межпозвоночного диска с защемлением нервов.
Корешковые боли
Четко выполняйте все предписания врача.
К каким врачам обращаться?
Специфические боли в спине
После терапевта – к неврологу или другому врачу, к которому направит терапевт. При почечной колике – к урологу или нефрологу.
Мышечные и скелетные боли
К терапевту, неврологу, ортопеду, ревматологу, травматологу.
Корешковые боли
К неврологу, специалисту по лечению хронических болевых синдромов, нейрохирургу, психотерапевту.
Лечение
Специфические боли в спине
Здесь лечение зависит от заболевания, вызвавшего боли.
Мышечные боли
Лучшие лекарства от поясничного миозита – покой и массаж. Массаж делают через каждые 2-3 часа по 15-20 минут. Используют поколачивания ребром ладони, «гуляющие» вверх-вниз по спине, растирающие, поглаживающие и пощипывающие движения. Подробности разъяснит врач, поставивший диагноз.
Скелетные боли
Такие боли лечатся миорелаксантами и нестероидными противовоспалительными средствами (НПВС).
Корешковые боли
Лечение корешкового синдрома начинается с лекарственной терапии, где к НПВС и миорелаксантам добавляют препараты для борьбы с эпилепсией – антиконвульсанты, а также трициклические антидепрессанты. Невролог может направить пациента к нейрохирургу для декомпрессионной операции на позвоночнике, если в течение 3-4 месяцев боль не проходит, несмотря на фармакотерапию.
Источники:
- Клинические рекомендации «Дегенеративные заболевания позвоночника». Разраб.: Российская ассоциация хирургов-вертебрологов, Ассоциация нейрохирургов России, Ассоциация травматологов-ортопедов России. – 2021.
- Клинические рекомендации «Остеопороз». Разраб.: Российская ассоциация эндокринологов, Российская ассоциация по остеопорозу, Ассоциация ревматологов России, Ассоциация травматологов-ортопедов России, Ассоциация гинекологов – эндокринологов России, Российская ассоциация геронтологов и гериатров. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Почему болит позвоночник
Дегенеративные патологии
Самой распространенной причиной симптома является остеохондроз. Локализация болевого синдрома соответствует уровню поражения. Чаще болевые ощущения умеренные, тупые, постоянные, как при миозите. Чтобы не спровоцировать увеличение их интенсивности, пациенты изменяют положение позвоночника медленно, осторожно. При сдавлении корешка боль становится острой, стреляющей, очень интенсивной (люмбаго). Малейшие движения вызывают усиление болезненности, поэтому больные принимают вынужденное положение.
При грыже межпозвоночного диска сначала отмечаются локальные транзиторные тупые боли, которые усиливаются во время двигательной активности, длительного пребывания в статической позе, исчезают в положении лежа. Пациент старается ограничивать движения. Потом симптом становится постоянным, сочетается с выраженным мышечным напряжением. Развивается люмбоишиалгия, возможны осложнения.
Для спондилоартроза типичны локальные боли, возникающие при движениях, уменьшающиеся либо исчезающие в покое. Затем присоединяется утренняя скованность, постоянная тупая боль, дискомфорт, которые нарастают при продолжительном сохранении позы. Иррадиация, как при остеохондрозе, обнаруживается редко, иногда выявляется на поздних стадиях болезни.
Спондилез проявляется тупой ноющей локальной болью, усиливающейся к концу дня, на фоне перегрузки, переохлаждения, резких движений, иногда – по ночам. Пациентам трудно найти комфортное положение тела, они долго подбирают позу, двигаются медленно, плавно. При грыжах Шморля боли неинтенсивные, хронические, усиливающиеся в вертикальном, уменьшающиеся в горизонтальном положении.
Искривление позвоночника
На начальных стадиях болезненность отсутствует. При прогрессировании процесса возникают ноющие либо тянущие боли, усиливающиеся на фоне нагрузки, неудобного положения тела. Выявляются типичные внешние деформации различной степени выраженности. Болевой синдром наблюдается при таких патологиях, как:
- патологический кифоз;
- кифосколиоз;
- патологический лордоз;
- сколиоз;
- болезнь Шейермана-Мау.
Незначительные неприятные ощущения, обусловленные нефизиологической позой и слабостью мышц, отмечаются у пациентов с нарушениями осанки.

Боль в позвоночнике
Аномалии развития
Симптом нередко наблюдается при пороках развития, иногда сочетается с неврологическими проявлениями. Выявляется при следующих состояниях:
- Расщепление позвоночника. Закрытая форма Spina bifida характеризуется умеренными локальными болями в пояснично-крестцовой зоне. Через некоторое время присоединяется корешковый синдром.
- Сакрализация и люмбализация. При сдавлении корешков возникают жгучие или простреливающие болевые ощущения, которые дополняются парезами, нарушениями чувствительности.
- Клиновидные позвонки. Боли тупые, ноющие, развиваются при нагрузке, продолжительном пребывании в положении стоя или сидя. Возможны нарушения осанки, деформации грудной клетки.
Остеопороз
Слабые боли в позвоночнике нередко являются единственным симптомом различных форм остеопороза: ювенильного, идиопатического, сенильного, постменопаузального. Локализуются в грудном и поясничном отделе. Усиливаются после значительных нагрузок, сочетаются с неинтенсивными болями в ребрах, области таза, тазобедренных суставах. Симптом медленно прогрессирует на протяжении ряда лет.
Травмы
Симптом соответствует тяжести повреждения, может сочетаться с признаками поражения нервной ткани. Выделяют следующие травматические причины:
- Ушиб. Возникает при прямом ударе, падении на спину. Болезненность локальная, незначительная либо умеренная, после травмы быстро стихает, полностью исчезает через 1-2 недели.
- Травматический спондилолистез. Страдает поясничный отдел. Пациенты жалуются на умеренную или выраженную боль в пояснице, иррадиирующую в ноги. Пальпация остистого отростка болезненна, симптом осевой нагрузки положительный.
- Компрессионный перелом. Развивается при падении на ягодицы, прыжке с высоты с приземлением на ноги. Чаще поражаются нижнегрудные позвонки. Вначале боль резкая, затем – достаточно интенсивная, усиливается при движениях, прыжках, сотрясении тела во время ходьбы. Выявляется болезненность остистого отростка.
- Оскольчатый перелом. Наблюдается при высокоэнергетической травме. Наряду с интенсивной болью в позвоночнике определяются неврологические расстройства.
- Вывихи и переломовывихи. Причиной становится высокоэнергетическое воздействие. Резкая боль сочетается с расстройствами чувствительности, движений, нарушениями общего состояния.
При патологическом переломе, возникающем на фоне заболеваний позвоночника (опухолей, остеопороза) болезненные ощущения незначительные, ноющие, давящие, тянущие, почти без изменений сохраняются в течение длительного времени.
Воспалительные и инфекционные заболевания
При болезни Бехтерева пациенты вначале жалуются на тупые боли, ощущение скованности в поясничном отделе с характерным суточным ритмом – симптом появляется ночью, усиливается по утрам. Его интенсивность снижается после физической нагрузки, горячего душа. Днем болевой синдром также нарастает в покое, уменьшается при движениях. Затем боли постепенно распространяются по позвоночнику, подвижность позвоночного столба ограничивается, формируется грудной кифоз.
Боль в позвоночнике является наиболее постоянным симптомом туберкулеза. Наблюдаются ощущения двух типов. Первый – глубокие локальные вследствие разрушения позвонков. Усиливаются при нагрузке, сочетаются с повышенной чувствительностью кожи над зоной поражения. Второй – жгучие, стреляющие, иррадиирующие. Возникают из-за сдавления нервных корешков. Симптом развивается постепенно, дополняется скованностью движений, типичной общей симптоматикой.
Остеомиелит позвонков диагностируется у детей и подростков, имеет гематогенный характер. Боль в позвоночнике четко локализованная, глубокая, очень интенсивная, рвущая, распирающая, сверлящая. Резко усиливается при попытке движений, что вынуждает пациента замирать в постели. Сочетается с гипертермией, слабостью, лихорадкой, выраженным локальным отеком.
Другие формы остеомиелита (посттравматический, послеоперационный) могут обнаруживаться у пациентов любого возраста на фоне открытых травм, операций на позвоночнике. Симптоматика – та же, что при гематогенном остеомиелите, но выражена не так сильно, медленнее прогрессирует. У больных хроническим остеомиелитом боли ноющие, усиливаются после закрытия свища, уменьшаются либо исчезают после появления отделяемого.
При спинальном эпидуральном абсцессе боль разлитая, быстро усиливающаяся, сочетающаяся с ознобом и лихорадкой. Постукивание по остистым отросткам болезненно. Через несколько дней появляются прострелы, нарушения чувствительности и движений. При прогрессировании развиваются парезы, параличи.
Диффузный спинальный арахноидит манифестирует преходящими болями, иррадиирующими в зону иннервации нервных корешков. Потом болевые ощущения в позвоночнике приобретают постоянный характер, напоминают клиническую картину радикулита, дополняются расстройствами чувствительности, моторными нарушениями, утратой способности контролировать деятельность тазовых органов.
Опухоли
Доброкачественные новообразования позвоночника протекают скрыто либо сопровождаются скудной, медленно прогрессирующей симптоматикой. Наиболее распространенные гемангиомы сопровождаются болью у 10-15% пациентов. Болезненные ощущения локальные ноющие, тупые, нарастают после нагрузки, по ночам. При доброкачественных и злокачественных неоплазиях спинного мозга отмечаются корешковые боли, нарушения нервной проводимости.
Саркомы позвоночника на начальной стадии характеризуется слабой или умеренной интермиттирующей болью, усиливающейся в ночное время. Интенсивность болевого синдрома быстро нарастает. Пациенты не могут спать либо просыпаются по ночам. Симптом дополняется ограничением движений, корешковым синдромом. С учетом уровня расположения опухоли появляются боли в руках, ногах, внутренних органах.
Боли в позвоночнике являются первым признаком метастазирования опухолей отдаленных локализаций. Вначале локальные, тупые, ноющие, нарастают при постукивании по соответствующему остистому отростку. Напоминают болевой синдром при остеохондрозе, но отличаются большей длительностью, быстро прогрессируют, становятся постоянными, усиливаются по ночам, с учетом локализации отдают в руки или ноги. Возможны острые простреливающие боли по типу «удара тока» при постоянной фоновой болезненности.
Другие болезни
Болезненность в зоне позвоночного столба наблюдается при следующих патологиях:
- Спинальное эпидуральное кровоизлияние. Боль резкая, локальная, напоминает ощущения при радикулите. Стихает на протяжении нескольких часов, уступая место спинально-проводниковым расстройствам.
- Болезнь Кальве. Боли периодические, вначале слабые, нередко иррадиируют в ноги. Уменьшаются лежа, усиливаются при нагрузках, пальпации остистого отростка. Нарастают в течение многих месяцев.
- Болезнь Форестье. Боли появляются в грудном отделе, распространяются на шею и поясницу. Слабые, кратковременные, реже постоянные. Сочетаются с болями в костях таза, плечевых, локтевых суставах, тугоподвижностью позвоночника вплоть до анкилоза.
- Спондилолиз. Боли длительные, но слабые. Реже возникает выраженная болезненность, вынуждающая пациентов существенно ограничивать повседневную активность. Типичное проявление – уменьшение симптома при наклоне вперед и усиление при наклоне назад.
Иногда боль в позвоночнике наблюдается при психических расстройствах. Отличительной особенностью данного проявления считается необычная клиническая картина, не укладывающаяся в симптоматику определенного заболевания. При тяжелой психической патологии симптом приобретает вычурный характер.
Диагностика
Уточнением причин появления боли в позвоночнике чаще всего занимаются неврологи. Пациентов с травматическими повреждениями позвоночного столба направляют к травматологам или нейрохирургам. Могут проводиться следующие диагностические процедуры:
- Опрос, общий осмотр. Врач выясняет, когда и при каких обстоятельствах впервые появились боли, как изменялись с течением времени, какими факторами провоцировались, с какими симптомами сочетались. Осматривает и пальпирует область поражения, определяет объем движений.
- Неврологический осмотр. Специалист оценивает поверхностную и глубокую чувствительность, мышечную силу, координацию движений. Исследует рефлексы.
- Рентгенография позвоночника. Выполняется в двух проекциях, по показаниям дополняется функциональными пробами. Позволяет выявить основные причины болей: переломы, вывихи, переломовывихи, аномалии, дегенеративные изменения, участки разрушения вследствие инфекции, асептического некроза. Для изучения состояния спинномозгового канала может быть проведена миелография.
- Другие визуализационные методы. Назначаются для уточнения данных, полученных в ходе рентгенографии. На КТ позвоночника хорошо видны изменения твердых структур, МРТ позвоночного столба предоставляет подробную информацию о состоянии связок, межпозвонковых дисков.
- Функциональная диагностика. Для оценки мышечных структур назначают электромиографию. При подозрении на развитие корешкового синдрома осуществляют исследование вызванных потенциалов, электронейрографию.

Лечебная гимнастика для позвоночника
Лечение
Помощь до постановки диагноза
При травматических повреждениях следует уложить пострадавшего на щит, дать обезболивающее средство. При болях нетравматического генеза требуется функциональный покой. Пациентам нужно избегать резких движений, делать регулярные перерывы при работе в статическом положении. При отсутствии признаков острого состояния, выраженных воспалительных явлений допустим кратковременный прием НПВС, применение средств местного действия. Резкие нарастающие боли, нарушения общего состояния, неврологические расстройства являются поводом для немедленного обращения к специалисту.
Консервативная терапия
Лечебная тактика определяется характером и стадией патологии. При травмах назначается охранительный режим, изредка применяются различные способы вытяжения. Основу лечения большинства травматических и нетравматических поражений составляют медикаменты, физиотерапевтические методики. Используются следующие лекарственные препараты:
- НПВС. Эффективны при острых и хронических болях. Устраняют болезненные ощущения, уменьшают выраженность воспаления. Назначаются в таблетках, инъекциях, в виде местных форм.
- Местные анестетики. Обезболивающие средства местного действия отдельно либо в комбинации с другими препаратами (чаще – глюкокортикостероидами) вводят в зону поражения в ходе лечебной блокады.
- Антибиотики. Показаны при инфекционных процессах. Как правило, вводятся инъекционно. Подбираются с учетом чувствительности возбудителя.
- Нейротропные витамины. Хороший результат обеспечивают витамины группы В, которые усиливают действие других медикаментов, повышают количество эндогенных соединений с обезболивающим эффектом.
Физиотерапию назначают после устранения острых явлений. Применяют ультразвук, магнитотерапию, электростимуляцию, иглорефлексотерапию, другие методы. Пациентам рекомендуют массаж, ЛФК, по показаниям проводят мануальную терапию.
Хирургическое лечение
С учетом особенностей заболевания или повреждения позвоночника могут выполняться следующие оперативные вмешательства:
- Нестабильность: фиксация пластинами, транспедикулярная фиксация, межтеловой спондилодез;
- Компрессия: ламинэктомия, фасетэктомия, пункционная декомпрессия диска;
- Межпозвоночные грыжи: нуклеопластика, микродискэктомия, открытая и эндоскопическая дискэктомия;
- Опухоли, инфекции, остеопороз: корпорэктомия, кифопластика, вертебропластика, секвестрэктомия.
После операции применяют антибиотики, анальгетики, нейротропные витамины, другие средства. Осуществляют восстановительные мероприятия, включающие физиотерапевтические методики, массаж, лечебную физкультуру.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в позвоночнике (дорсопатия) – это универсальный язык тела, говорящий о том, что в организме присутствуют нарушения. Причин почти столько же, сколько терминов, используемых для описания симптомов. Дискомфорт в области позвоночника является основной причиной, по которой люди обращаются за медицинской помощью. Почти 80% взрослого населения сталкиваются с этой проблемой. Боль в спине вызывает значительный уровень инвалидности и может быть проблемой, которая сохраняется с детства и до зрелого возраста.
Дорсопатия влияет практически на все аспекты жизни. Нарушается сон, становится трудно наклониться, дотянуться или повернуться. Возникают сложности при вождении машины, при хождении, подъеме и выполнении физических упражнений. При болях в позвоночнике нужно незамедлительно обратиться к врачу. Специалист изучит историю болезни, соберет анамнез и проведет обследование. При выявлении каких-либо нарушений назначается консервативное или хирургическое лечение.
Почему болит позвоночник
Причиной дорсопатии является мышечное напряжение и спазм. Напряжение может быть результатом тяжелой физической работы, неудобного положения и даже плохой осанки.
Изучение анатомии позвоночника может помочь понять проблему на более глубоком уровне. Основные отделы позвоночника:
- Шейный – подвижный сегмент, подверженный дегенеративным изменениям. С возрастом боль чаще возникает в так называемой «переходной зоне» между гибкими шейными позвонками и более жесткой грудной частью позвоночника.
- Грудной – связан с грудной клеткой и соединяется с ребрами. В частности, у пожилых людей могут возникнуть компрессионные переломы в этой области в результате потери костной массы.
- Поясничный – нижняя часть спины. Молодые пациенты более склонны к дискогенным болям в пояснице, тогда как пожилые чаще сталкиваются с нарушениями со стороны суставных структур.
- Крестцовый – самая нижняя часть позвоночника. Она состоит из плоской треугольной крестцовой кости, которая соединяется с бедрами и копчиком. Дегенерация этой области, как правило, возникает у пожилых пациентов или после падения.
Между верхней частью спины и копчиком расположены 17 тел позвонков, множество суставов, крестец и копчик, а также волокнистые и мышечные поддерживающие структуры, межпозвоночные диски, спинной мозг и нервные корешки, а также кровеносные сосуды. Позвоночник — это нечто большее, чем просто сумма его частей, но вот что вам нужно знать об этих частях.
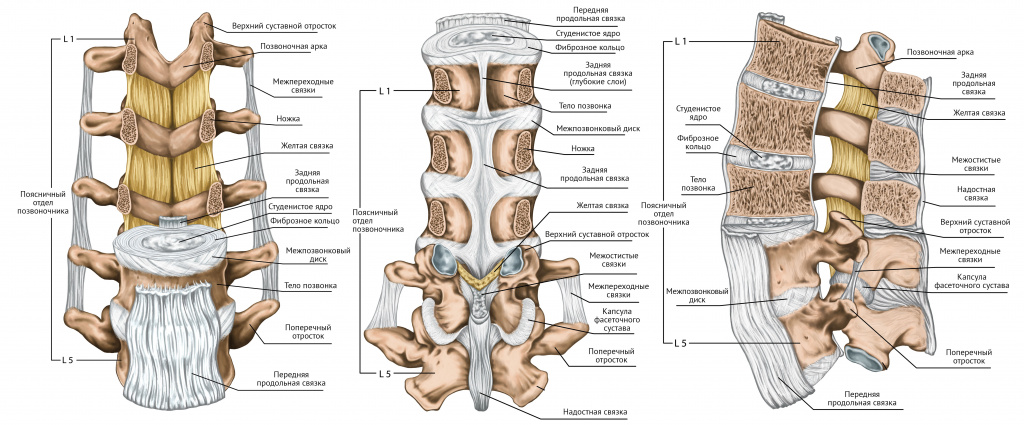
Позвоночник обычно состоит из 33 позвонков, каждый из которых разделен межпозвоночным диском. Позвонки представляют собой ряд небольших костей, к которым прикрепляются мышцы. Каждый позвонок состоит из двух частей: переднего тела, которое защищает спинной мозг и нервные корешки, и задней дуги, которая вмещает канал, а также защищает спинной мозг.
Мышцы спины делятся на три группы:
- промежуточные – отвечают за движение ребер;
- внутренние – стабилизируют позвоночный столб, контролируют движение и положение позвоночного столба;
- поверхностные – обеспечивают движение шеи и верхних конечностей.
Мышцы, поддерживающие позвоночник, структурированы слоями. Они функционируют как основные стабилизаторы костных и связочных структур. Напряжения этих мышц возможны у пациентов различных возрастных групп.
Есть другие части позвоночника, которые стоит учитывать при определении дорсопатии. К ним относятся связки и сухожилия, межпозвоночные диски и суставы, обеспечивающие стабильность и подвижность.
Воспалительные заболевания, злокачественные новообразования, беременность, травмы, остеопороз, сдавление нервных корешков, радикулопатия, плексопатия, остеохондроз, грыжа межпозвоночного диска, стеноз позвоночника, дисфункция крестцово-подвздошного сустава, повреждение фасеточного сустава и инфекция – все это только часть дифференциала. Различие признаков и симптомов ноцицептивной (механической) боли от радикулопатии (невропатической дорсопатии) является важным первым шагом при постановке диагноза.
Дегенеративные патологии
Дегенерация включает изменения, связанные с концевыми пластинками (склероз, дефекты, модальные изменения и остеофиты), а также изменения диска (фиброз, разрывы кольца, высыхание, потеря высоты и муцинозная дегенерация кольца).
Дегенеративные изменения в диске уже наблюдаются у трети здоровых людей в возрасте от 21 до 40 лет. Высокая распространенность бессимптомной дегенерации должна приниматься во внимание при для оценки симптомов позвоночника.
С возрастом межпозвоночный диск становится более волокнистым и менее эластичным. Дегенеративные изменения прогрессируют, когда структурная целостность заднего фиброзного кольца нарушается перегрузкой. Это в конечном итоге приведет к образованию трещин в фиброзном кольце. Грыжа определяется как смещение материала диска (хряща, ядра, фрагментированной кольцевой ткани и апофизарной кости) за пределы межпозвоночного дискового пространства.
Искривление позвоночника
Естественные изгибы позвоночника важны для обеспечения его прочности, гибкости и способности равномерно распределять нагрузку. Существует нормальный диапазон естественных искривлений. Аномальные искривления включают лордоз, кифоз и сколиоз.
Аномальный лордоз
Лордоз, как заболевание позвоночника, определяется как сильное искривление позвоночника внутрь. Хотя чаще всего это заболевание поражает поясничный отдел, оно может развиться и в шейном отделе позвоночника.
Считается, что нормальный диапазон лордоза составляет от 40 до 60 градусов. Изменение осанки может привести к шаткости походки и изменению фигуры – ягодицы становятся более заметными. Причины аномального лордоза: спондилолистез, остеопороз и ожирение.
Аномальный кифоз
Кифоз, как заболевание позвоночника, определяется как чрезмерное искривление позвоночника наружу и может привести к наклону вперед. Чаще всего поражает грудной или грудопоясничный отделы, но также может встречаться в шейном отделе.
Считается, что нормальный диапазон кифоза составляет от 20 до 45 градусов. Но когда структурная аномалия приводит к развитию кифотической кривой, выходящей за пределы этого нормального диапазона, искривление становится ненормальным и проблематичным. Проявляется округлением плеч, наклоном головы вперед.
Сколиоз
Определяется как ненормальное боковое искривление позвоночника. Сколиоз – это прогрессирующее структурное заболевание. Лордоз и кифоз характеризуется изгибом позвоночного столба назад или вперед. Сколиоз включает аномальное искривление позвоночника в сторону.
Наиболее распространенной формой сколиоза является подростковая, диагностируемая в возрасте от 10 до 18 лет. Остальные 20% связаны с нервно-мышечными, врожденными, дегенеративными и травматическими причинами.
Аномалии развития
Симптом часто возникает при пороках развития и может сочетаться с неврологическими проявлениями.
Дорсопатия присутствует при следующих аномалиях развития:
- Расщепление – при небольших костных дефектах присутствует умеренный дискомфорт в пояснично-крестцовой области. Спустя некоторое время присоединяется корешковый синдром.
- Люмбализация, сакрализация – сдавление корешков сопровождается простреливающими или жгучими болевыми ощущениями. Могут дополниться нарушение чувствительности или парезами.
- Клиновидные позвонки – дискомфорт возникает при нагрузке и длительном сохранении статичного положения тела. Сопровождается деформацией грудной клетки, нарушениями осанки.
Остеопороз
Обычно поражает грудную и грудопоясничную области позвоночника и может вызывать изнурительную боль. Это расстройство вызвано потерей минеральной плотности костной ткани, что приводит к хрупкости костей.
Остеопороз может вызвать компрессионные переломы позвонков, потерю роста, сутулость и даже горб. Для предотвращения остеопороза необходимо обеспечить сбалансированный рацион, отказаться от курения и злоупотребления алкоголем. Также рекомендован активный образ жизни.
Травмы
Выраженность дорсопатии соответствует тяжести травмирования. Как правило, сочетается с признаками повреждения нервной ткани.
Травматические причины болей в позвоночнике:
- Ушиб – следствие прямого удара или падения на спину. Дорсопатия локальная, умеренная. Постепенно проходит в течение 1-2 недель.
- Вывих – возникает при высокоэнергетическом воздействии. Сопровождается резкой болью в сочетании с расстройством чувствительности и двигательной активности. Также страдает общее состояние.
- Спондилолистез – травматическое повреждение позвоночника в области поясничного отдела. Дорсопатия отдает в ноги, присутствует положительный симптом осевой нагрузки.
- Компрессионный перелом – возникает в момент падения на ягодицы или при прыжке с высоты. Сначала боль резкая, потом становится интенсивной и прогрессирует при движениях.
Патологические переломы, возникающие на фоне остеопороза или опухолей, проявляются незначительным дискомфортом, тянущими и ноющими болями. Сохраняются на протяжении длительного времени без изменений.
Воспалительные и инфекционные заболевания
Болезнь Бехтерева сопровождается ощущением скованности и тупыми болями в поясничном отделе. Имеет место характерный суточный ритм – симптоматика возникает в ночные часы и усиливается в утреннее время. Интенсивность уменьшается после физической активности и водных процедур. Дорсопатия усиливается в состоянии покоя и уменьшается при движении. Со временем подвижность позвоночника ограничивается и формируется грудной кифоз.
Также боль в позвоночнике возникает при туберкулезе. Глубокий локальный дискомфорт характерен для разрушения позвонков. Дорсопатия усиливается при нагрузке и сопровождается чрезмерной чувствительностью кожи. При стреляющих и иррадиирующих болях речь идет о сдавлении нервных корешков. Состояние дополняется скованностью движений.
При остеомиелите отмечается интенсивная дорсопатия. Заболевание диагностируется у пациентов детского и подросткового возраста. Характеризуется гематогенным характером. Дискомфорт увеличивается при движении, поэтому больной соблюдает постельный режим. Остеомиелит сопровождается лихорадкой, слабостью и локальными отеками.
Арахноидит проявляется болями, которые отдают в зону иннервации нервных корешков. Симптомы становятся постоянными и напоминают радикулит. Дополняются моторными нарушениями, расстройством чувствительности и потерей способности контроля органов малого таза.
Опухоли
Доброкачественные новообразования имеют скрытое течение или же сопровождаются медленно прогрессирующими и скудными симптомами. При чаще всего появляются гемангиомы, которые проявляются только в 10-15% случаев. Дискомфорт ноющий, локальный. Прогрессирует в ночное время и после физической нагрузки. Неоплазии спинного мозга сопровождаются корешковыми болями и нарушением нервной проводимости.
Саркомы позвоночного столба на первичной стадии прогрессирования проявляются умеренными интермиттирующими болями, которые усиливаются ночью. Сопровождаются ограничением двигательной активности и корешковым синдромом. Дискомфорт локализуется во внутренних органах, ногах или руках (с учетом уровня расположения новообразования).
Другие болезни
Дискомфорт в позвоночнике также наблюдается при:
- Спинальном эпидуральном кровоизлиянии – схож с признаками радикулита, сопровождается спинально-проводниковым расстройством.
- Болезни Кальве – отдает в ноги, возникает периодически, выражен слабо. Уменьшается в положении лежа, усиливается в момент физической активности.
- Болезни Форестье – локализуется в грудном отделе, распространяется на поясницу или шею. Симптомы, как правило, кратковременные. Может сочетаться с болью в области локтевых или плечевых суставов. Не исключена тугоподвижность позвоночника.
Дорсопатия иногда возникает при расстройствах психики. В этом случае клиническая картина необычная – в симптоматику возможных заболеваний не укладывается.
Причины болей в спине по локализации

Хроническая дорсопатия в верхней части спины затрагивает от 15 до 19% людей во всем мире. Женщины в постменопаузе подвергаются большему риску, вероятно, из-за остеопороза и компрессионных переломов позвонков.
Профессиональная деятельность также приводит к болям в спине. Те, кому приходится сохранять статичное положение тела в течение длительного времени, например стоматологам или продавцам, чаще других приходится сталкиваться с этой проблемой. Офисные работники испытывают дискомфорт в верхней части спины из-за плохой эргономики рабочего места.
Дорсопатия может возникать в различных точках позвоночного столба. Области локализации указывает на причину дискомфорта и в значительной степени облегчает постановку диагноза.
Боль в правой части
Причиной является чрезмерная масса тела, смещение межпозвоночного диска или миозит. В правой части спины дискомфорт также возникает при кифозе.
Среди соматических патологий – сальпингит, воспаление яичников, нефрит, холецистит. Также следует выделить аппендицит и наличие конкрементов в органах мочевыделительной системы.
Боль в левой части
Спина слева болит при сплените (воспалении селезенки), мочекаменной болезни, оофорите, дуодените, защемлении корешков. Дискомфорт выше поясницы указывает на воспаление серозных оболочек легких, поражение бронхов, ишемию и межреберную невралгию.
Боль в области поясницы
Поясничная область чаще остальных подвергается развитию патологических процессов со стороны позвоночного столба. Это связано с тем, что на нее приходится колоссальная нагрузка. При поражении нервных корешков развивается воспалительный процесс. Также возможно грыжевое выпячивание и остеохондроз.
Реже причиной является сочетание простатита и уретрита, нарушение структуры костной ткани, снижение плотности, люмбоишиалгия, артрит, туберкулез позвоночника. Дискомфорт в пояснице в большинстве случаев носит хронический характер.
Боль в области поясницы справа
Дорсопатия возникает при:
- миозите;
- туберкулезе;
- сколиозе;
- остеомиелите;
- спондилите.
Может указывать на наличие новообразования. Говорит о радикулите. Свидетельствует о нарушениях со стороны функций печени.
Боль в области поясницы слева
Дискомфорт локализуется преимущественно после физической активности. Состояние нормализуется после отдыха. Если в состоянии покоя дискомфорт не утихает, тогда речь идет о сколиозе, остеохондрозе, позвоночных инфекциях и нарушениях кровообращения.
Защемление нерва
В преобладающем большинстве случаев защемляется седалищный нерв (ишиас). При этом его миелиновая оболочка не нарушается. Чаще всего развивается на фоне остеохондроза. Сопровождается острой резкой симптоматикой, которая иррадиирует в поясницу, крестец, нижние конечности.
Корешки спинномозговых нервов также сдавливаются при компрессионной радикулопатии. Причиной является грыжа межпозвоночного диска или уменьшение расстояния между позвонками. Ощущается «поверхностный» дискомфорт, который резко усиливается во время нагрузки, чихания, кашля.
Межпозвонковая грыжа
Характеризуется экструзией (выпячиванием) ядра в межпозвоночный канал. В большинстве случаев развивается на фоне остеохондроза. Центральная часть экструдированного ядра сдавливает спинной мозг. Даже незначительная нагрузка приводит к прогрессированию патологического процесса. Дорсопатия при этом резкая и острая, отдает в ногу или руку.
Боль в области лопаток
По характеру дорсопатии можно определить предположительный диагноз:
- тупая, нарастающая – язва желудка;
- острая, усиливающаяся при движении – межреберная невралгия;
- онемение рук, изменение давления, головокружение – остеохондроз;
- иррадиирующая под ключицу – обострение стенокардии.
Боли вдоль позвоночника и в спине
Развивается вследствие защемления нервных окончаний на фоне искривления позвоночного столба. При неярко выраженной симптоматике можно говорить о протрузии. Усиление симптомов указывает на остеохондроз, миозит, перелом.
Выраженный дискомфорт вдоль позвоночника свидетельствует о изнашивании или истончении межпозвонковых дисков. Может указывать на спондилоартрит. Боли при этом постоянные и резкие.
Боли ниже поясницы
Чаще всего возникают при спондилоартрозе, остеохондрозе. Реже наблюдаются при заболеваниях женской половой сферы (оофорите, цервиците, эндометрите, пр.). Могут появляться при беременности, во время менструации, при аппендиците, язвенном колите. У мужчин указывают на заболевания мочевого пузыря или простаты.
Диагностика
Сначала проводится физикальный осмотр для выявления признаков, которые указывают на необходимость дальнейшего обследования. Медицинский осмотр включает следующие процедуры:
- Осмотр спины и осанки – выявление анатомических отклонений.
- Пальпация/перкуссия позвоночника – оценка состояния позвоночного столба, болезненных участков.
- Неврологическое обследование – оценка рефлексов, чувствительности позвоночника и особенностей походки. Для пациентов с подозрением на наличие радикулопатии неврологическое обследование должно быть сосредоточено на нервных корешках L5 и S1.
Пациенты с психологическим расстройством, которое способствует появлению боли в спине, могут иметь сопутствующие физические признаки, также известные как «признаки Уодделла». К ним относятся чрезмерная реакция пациента во время физического осмотра, поверхностная болезненность, необъяснимые неврологические дефициты (например, потеря чувствительности, внезапная слабость или резкие движения при моторном обследовании). Наличие множественных признаков Уодделла указывает на психологическую составляющую дорсопатии.
Инструментальное обследование позвоночника
Компьютерная томография – лучший метод оценки костной архитектуры позвоночного столба, включая крестцово-подвздошные суставы, до того, как изменения будут видны на простых рентгенограммах. Кроме того, можно оценить структурные взаимосвязи мягких тканей (связок, нервных корешков, жира, межпозвоночных дисков). КТ является отличным методом для выявления механических нарушений, включая стеноз позвоночника, спондилез, спондилолиз, спондилолистез, травмы, врожденные аномалии и переломы.
Магнитно-резонансная томография стала предпочтительным методом визуализации для оценки заболеваний поясничного отдела позвоночника. Диагностический метод выявляет сирингомиелию, атрофию, инфаркт и повреждение спинного мозга, рассеянный склероз, интрамедуллярные опухоли и гематому. Использование контрастного вещества (гадопентетат димеглюмин) для МРТ улучшает визуализацию опухолей спинного мозга.
Электромиография (ЭМГ) является наиболее чувствительным методом для диагностики радикулопатии. Процедура измеряет потенциалы действия мышечных волокон. Отрицательный результат ЭМГ значительно снижает вероятность того, что жалобы на слабость и двигательный дефицит будут основаны на повреждении спинномозгового нерва.
Клинические лабораторные тесты
Пациентам с конституциональными симптомами назначается лабораторное обследование для исключения инфекции, неоплазии или висцеральных нарушений. Наиболее полезными тестами, помогающими отличить патологическую боль в пояснице от механической, является измерение скорости оседания эритроцитов или уровня С-реактивного белка, что может свидетельствовать о наличии системного воспаления.
Отклонения в общем анализе крови (гематокрит, количество лейкоцитов или тромбоцитов) указывают на воспалительное заболевание, включая новообразования. Изменения концентрации кальция и активности щелочной фосфатазы предполагают диффузное заболевание костей (например, болезнь Педжета, метастазы).
Повышенная активность кислой фосфатазы может отражать степень метастазирования рака предстательной железы. Анализ мочи может выявить нарушения функций почек (нефролитиаз). Обнаружение скрытой крови в кале является скрининговым тестом на наличие язв или опухолей желудочно-кишечного тракта.
Лечение болей в позвоночнике
При дорсопатии лечением должен заниматься врач. Специалист направляет больного на обследование и на основании полученных результатов назначает эффективную терапию.
Дополнительные лечебные меры должны применяться с осторожностью и после консультации с врачом. Любой тип лекарств сопряжен с возможными рисками и побочными эффектами, поэтому самолечение недопустимо.
Помощь до постановки диагноза
Основные средства, применяемые в домашних условиях, могут быть эффективными для борьбы с легкой или острой болью, вызванной мышечным напряжением:
- Короткий период отдыха. Многие эпизоды болей в пояснице можно облегчить, исключив физическую активность. Не рекомендуется отдыхать более 2-3 дней, т. к. длительная пассивность затрудняет заживление.
- Изменение активности. Рекомендуется оставаться активным, но избегать действий и положений тела, которые усиливают дорсопатию. Например, если длительное сидение в машине или за столом усиливает дискомфорт, тогда следует каждые 20 минут делать разминку.
- Воздействие теплом или холодом. Грелка или теплая ванная расслабляют напряженные мышцы и улучшают кровоток, уменьшая дискомфорт. Если поясница болит из-за воспаления, для уменьшения отека можно использовать лед или холодные компрессы.
Наиболее распространенными безрецептурными лекарствами от дорсопатии является ибупрофен, напроксен, ацетаминофен. Препараты снимают воспаление, уменьшают дискомфорт в пояснице.
Консервативная терапия

Пероральная лекарственная терапия:
- Анальгетики. Пациентам назначаются препараты из группы анилидов, например парацетамол. Обеспечивают длительный обезболивающий эффект. Обладают синергическим действием с НПВП и используются в комбинации для усиления обезболивания без увеличения токсичности.
- Нестероидные противовоспалительные препараты. Обладают обезболивающими свойствами. В более высоких дозировках оказывают противовоспалительное действие.
- Миорелаксанты. Действуют централизованно, влияя на активность рефлексов растяжения мышц. Комбинация НПВП и миорелаксанта обеспечивает значительное облегчение дорсопатии. Основными побочными эффектами являются сонливость, головная боль, головокружение и сухость во рту.
- Нейропатические обезболивающие средства. Трициклические антидепрессанты облегчают хроническую боль. Низких доз может быть достаточно для контроля симптомов. Действуют не сразу, и, возможно, потребуется продолжать прием в течение нескольких недель, прежде чем будет отмечено уменьшение симптомов. Играют потенциальную роль, когда дискомфорт опосредуется как периферическими, так и центральными механизмами.
Местная или регионарная анестезия, вводимая путем инъекции, является частью терапевтического режима для некоторых пациентов с болями в спине. Место инъекции может быть областью локальной травмы или миофасциальной триггерной точкой (болезненным участком мышцы).
Эпидуральные инъекции кортикостероидов используются при корешковой боли, которая не поддается менее инвазивному лечению. Используются для облегчения состояния при межпозвоночных грыжах, стенозе позвоночника при радикулопатии. Уменьшают дорсопатию и быстро возвращают сенсорные функции.
Хирургическое лечение
Небольшому проценту людей с болями в спине требуется хирургическое вмешательство для улучшения состояния. Показания к операции варьируются в зависимости от особенностей пациента и включают:
- тяжелые корешковые симптомы, особенно при наличии прогрессирующего неврологического моторного дефицита;
- корешковые симптомы, не поддающиеся консервативному лечению.
Выбор хирургического вмешательства определяется характеристиками повреждения позвоночника. Операция наиболее эффективна, когда у пациентов в клинической картине преобладают проявления сдавления нерва. Наиболее распространенной проблемой является неадекватная нейронная декомпрессия. Сопутствующие заболевания, включая артрит тазобедренного сустава, остеопороз и сердечно-сосудистые заболевания.
Хирургическое вмешательство для пациентов с корешковой болью из-за грыжи межпозвоночного диска в первую очередь включает декомпрессию. Удаляется выступающий, экструдированный или изолированный материал диска. Проводится осмотр и высвобождение нервного корешка.
Беременность и боль в спине
Болевой синдром у женщин при вынашивании ребенка носит преимущественно механический характер. Плод растет, нагрузка на связки и мышцы увеличивается. При постоянном напряжении мышечные структуры спины вырабатывают чрезмерное количество молочной кислоты. Что сопровождается мышечными болями.
Острый приступообразный болевой синдром указывает на ущемление спинномозговых корешков при высокой нагрузке на позвоночный столб. У женщины при этом возникают сильные боли, нарушается сон и развивается стрессовое состояние. Для улучшения состояния рекомендуется носить специальный поддерживающий бандаж и проконсультироваться с врачом-неврологом.
Чем обезболить, если нет обезболивающих?
Уменьшить дискомфорт в пояснице помогает сон на жестком матрасе. Острая дорсопатия утихает в состоянии покоя в положении лежа. Ноющая уменьшается при принятии теплого душа и согревании поясницы. Физические нагрузки рекомендуется исключить.
К какому врачу обратиться при болях в позвоночнике
Консультация терапевта необходима для установки причины дорсопатии, не связанной с позвоночником. Специалист при необходимости направит к неврологу. При почечной колике нужно посетить нефролога или уролога. Визит к ортопеду, травматологу и ревматологу необходим при мышечных и скелетных болях. Корешковый синдром лечит психотерапевт, нейрохирург.
Профилактика
Осложнения в значительной степени определяются на основе этиологии. Подразделяются на физические и социальные. В первом случае включают хроническую боль, деформацию, неврологическое воздействие либо с моторным, либо с сенсорным дефицитом, поражением кишечника или мочевого пузыря. В социальном плане осложнения обычно измеряются инвалидностью, снижением работоспособности.
Своевременное обращение к врачу, тщательный сбор анамнеза и проведение должного физического осмотра помогают свести на нет потенциальные неблагоприятные последствия. Прекращение острой боли до того, как она станет хронической, — это основная мера профилактики. Сидячий образ жизни приводит к усугублению ожирения, что, в свою очередь, вызывает больше болей в спине. Эффективный способ разорвать этот порочный круг – активное вовлечение пациентов и мотивация их работать в направлении выздоровления.
Пациентам всех возрастов следует:
- исключить вредные привычки;
- вести активный образ жизни;
- укреплять защитные функции организма;
- правильно поднимать тяжелые предметы;
- проходить профилактические осмотры у врача.
Важно не сутулиться и держать спину ровной. Место для сна и работы должно быть организовано правильно. Рекомендуется ежедневно выполнять легкие гимнастические упражнения после пробуждения. Также следует сбалансировать питание, обогатив рацион продуктами с достаточным количеством витаминов и минералов. По утрам рекомендуется принимать контрастный душ.
Литература:
- Садыкова Г.А., Яруллина И.Х. ЛУЧЕВЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ ПРИ БОЛЯХ В ПОЗВОНОЧНИКЕ // Медицинский вестник Башкортостана, 2021. Источник: cyberleninka.ru
- Пизов А.В., Пизова Н.В. БОЛЬ В СПИНЕ И ОСТЕОПОРОЗ ПОЗВОНОЧНИКА В КЛИНИЧЕСКОЙ ПРАКТИКЕ // Медицинский совет, 2019. Источник: cyberleninka.ru
- Зосеева А.М., Черкасов А.Д. МРТ ИССЛЕДОВАНИЕ ПРИЧИН ВОЗНИКНОВЕНИЯ БОЛЕВЫХ СИНДРОМОВ В СПИНЕ И ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА // Национальная ассоциация ученых, 2021. Источник: cyberleninka.ru
- Варикаш М.С., Головко А.М., Садоха К.А. Некоторые аспекты вторичной дорсалгии // Медицинские новости, 2019. Источник: cyberleninka.ru
- Воробьева О.В. Дискогенные боли: от патогенетических концепций к терапии // Нервные болезни, 2020. Источник: cyberleninka.ru
Боль в спине — явление неприятное и, тем не менее, знакомое каждому. Неудивительно, ведь даже неудачная разминка с утра может стать ее причиной. Для одних людей это явление — постоянный спутник, для других, к счастью, редкая гостья. Почему болит спина, к кому идти лечиться и нужно ли это вообще? Говорим о причинах, опасности и характере болей в спине.
Причина 1. Инфекции позвоночника
Другое название — спинальные инфекции. Это вирусные поражения, которые затрагивают внутренние структуры позвонков или междисковое пространство. Вирусы могут попадать в организм извне (раневые инфекции — вследствие травм, операций) или являться осложнениями вирусных заболеваний (часто — разного рода миелитов, кокковых инфекций и др.).
Симптомы при инфицировании позвоночного столба зависят от типа инфекции. Это могут быть невыраженные ноющие боли в спине и области груди либо внезапная интенсивная боль. Очаг определить довольно сложно. Пациент обычно говорит «болит всё». Состояние сопровождается ограничением подвижности, ознобом, температурой, слабостью, ломотой в теле.
При наличии таких признаков рекомендуем немедленно вызвать скорую помощь. Спинальные инфекции чреваты параличом и другими необратимыми (!) ограничениями подвижности. Но встречаются они довольно редко.
Причина 2. Дегенеративно-дистрофические заболевания
Вызваны изнашиванием межпозвоночных дисков, хрупкостью костей, потерей эластичности тканей позвоночника. Причем такие изменения не обязательно возрастные. Сегодня и молодые люди страдают от артрита, спондилеза, остеохондроза.
Со временем патологические процессы в позвоночнике приобретают дегенеративный, т. е. необратимый характер. В этом случае приходится применять хирургические методы лечения — замену суставов, оперативное восстановление позвонков и других структур. В дегенеративную форму часто перетекает артроз, остеопороз, радикулит.
Конечно, такие изменения не проходят бессимптомно. Часто пациенты отмечают прострелы, острую боль в местах поражения, ограничение подвижности, колющие боли, хруст, боль при определенных движениях (например, в пояснице при наклоне вперед). Как правило, человек может четко определить, в каком именно месте болит.
Лечением дегенеративно-дистрофических заболеваний занимается ревматолог, остеопат, мануальный терапевт, травматолог, невролог и ряд других специалистов. Не знаете, к кому обратиться? Запишитесь для начала к врачу-терапевту.
Причина 3. Межпозвоночная грыжа
Межпозвоночная грыжа — это «выдавливание» пульпозного ядра соседними позвонками. Пульпозное ядро — своеобразный шарнир, который располагается в центре между позвонками и обеспечивает их подвижность. Поэтому мы можем наклоняться во все стороны. Но структура эта полужидкая, и при повышенной или резкой физической нагрузке может «выползти» за пределы межпозвоночного пространства, образуя грыжу.
Боль при этом острая, выраженная, резко усиливается при нагрузке. Может сопровождаться нарушением чувствительности рук, ног, онемением и болью конечностей, отдавать в ягодицу.
Межпозвоночную грыжу поможет диагностировать ортопед, невролог, нейрохирург, вертебролог.
Причина 4. Перенесенные травмы спины
Травмы, увы, не проходят бесследно. Перелом костей позвоночника (компрессионный перелом), ушибы, растяжение связок, мышц (срывы спины), смещение и вывихи позвонков, характерные для многих спортсменов и любителей активного образа жизни, с возрастом дают о себе знать. Любые травмы, даже успешно излеченные, влияют на целостность структуры костей, хрящей и их функциональность.
Диагностикой и лечением болей после травм займется ортопед или травматолог.
Причина 5. Болезни внутренних органов
В ряде случаев специалисты «по костям и суставам» не помогут, так как не обнаружат никаких отклонений. Но не спешите сетовать на их некомпетентность, ведь источником боли в спине могут быть внутренние органы.
Прежде всего, это гинекологические (матки, придатков) и андрологические (простаты) заболевания. Воспалительные процессы в органах малого таза и менструации отдают в поясницу. Боль тянущая, ноющая, тупая. Для диагностики обратитесь к гинекологу или андрологу соответственно.
Болезни почек (пиелонефрит, почечная колика) вызывают болевой синдром. Он довольно сильный, распространяется по всей пояснице, а при легком постукивании в поясничном отделе усиливается. Если это про вас — поможет нефролог.
В общем же практически все воспалительные заболевания могут быть причиной боли в спине. При болезнях легких болит между лопаток, проблемы с печенью и желудком отражаются на пояснице на уровне талии.
Причина 6. Нарушения осанки
К ним относятся сколиоз, сутулость, аномальный прогиб в области поясницы. Нарушения осанки часто сопровождаются выпячиванием живота, втянутыми ягодицами, проблемами с походкой (тяжелая походка, прихрамывание). В основе таких внешних изменений — искривление позвоночника, которые нарушает кровообращение, ведет к перенапряжению мышц в одних участках спины и их ослаблению — в других. Неправильное положение позвонков, их трение друг о друга, разворот вокруг собственной оси (при сколиозе) — все это является причиной сильной боли в спине.
Боль может быть как острой, если повреждены позвонки, так и ноющей, тупой, распространяющейся по всей спине.
Проблемами спины, связанными с неправильной осанкой, займется ортопед или вертебролог.
Причина 7. Опухоли позвоночника
Это кистозные образования и раковые опухоли.
Киста представляет собой пузырь с кровью. Появляется он в результате разного рода кровоизлияний в области позвоночника. Кисту характеризуют постоянные сильные боли, снять которые можно только при помощи обезболивающих средств. Онемение и покалывание в конечностях также могут быть симптомами кисты.
Раковая опухоль бывает первичной и вторичной. Первичная — это рак, который образовался в позвоночном столбе, вторичная — это метастазы, то есть побочные опухоли, образующиеся на поздних стадиях во всех органах. При злокачественных опухолях боль может сопровождаться мышечной слабостью, потерей чувствительности определенных зон.
Новообразования в области позвоночника изучает вертебролог, онколог, нейрохирург.
Другие причины
Ушибы, беременность и роды, сидячая работа, физические нагрузки, садово-огородная деятельность также часто становится причиной боли в спине. Если в течение 3–4 дней после нагрузки она не проходит или усиливается, запишитесь к специалисту.
Чтобы установить точную причину болезненности спины, зачастую требуется не только опыт специалиста, но и точное диагностическое оборудование. Врачи Бест Клиник работают с аппаратурой, которая позволяет увидеть даже незначительные изменения в структуре позвоночника. Компьютерная томография, МРТ, рентгенография — вы найдете у нас современные методы диагностики и получите помощь. Позвоните нам или оставьте заявку на сайте!
