Человеческий кишечник – сложный орган, состоящий из нескольких отделов. Его длина в тоническом (напряженном) состоянии составляет около 4 метров.
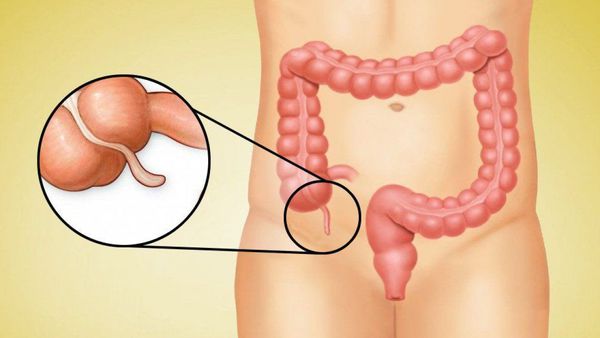
Слепая кишка представляет собой начальный отдел толстого кишечника, она соединяет его с тонким кишечником. Средняя длина органа варьируется от 3 до 8 сантиметров.
Слепая кишка и аппендикс: строение и роль в организме
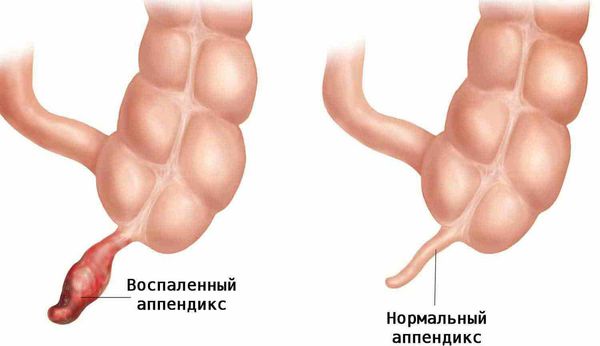
Слепая кишка и аппендикс – разные понятия. Аппендикс – замкнутый с одной стороны отросток, отходящий от купола слепой кишки. Отделен от слепой кишки сфинктером. Его длина колеблется от 2 до 13 сантиметров (см фото ниже).
Ранее ученые считали этот орган рудиментарным, то есть доставшимся нам от предков и не выполняющим никакой роли в организме. В настоящее время доказано, что он играет важную роль в организме, а именно участвует в формировании иммунной системы. Люди с удаленным аппендиксом хуже переносят воспаления в кишечнике, у них чаще возникает дисбактериоз и они более склонны к инфекционным заболеваниям.
Слепая кишка находится в области правой подвздошной ямки. Играет важную роль в переработке жидкой составляющей содержимого кишечника и всасывании жидкости. Эти функции она выполняет благодаря своей особой структуре, наличию всасывающих клеток и либеркюновых желез.
Симптомы неполадок в работе слепой кишки

Несмотря на свои незначительные размеры, этот орган подвержен многим заболеваниям. Наиболее часто ее поражают тифлит (воспаление слепой кишки), аппендицит, рак.
При воспалительных процессах болит обычно справа в подвздошной области. Однако болевые ощущения могут иррадиировать в область паха. Боль может быть как резкой, так и тупой в зависимости от формы воспаления.
Острый воспалительный процесс обычно характеризуется:
- сильной болью,
- повышенной температурой, ознобом,
- головной болью,
- тошнотой,
- слабостью,
- диареей.
При хроническом тифлите больной может не испытывать болей. Провоцируют болевой синдром физические нагрузки, погрешности в питании. Болевой синдром в области поясницы, усиливается в вертикальном положении. Пациент жалуется на вздутие живота, урчание, тошноту, плохой аппетит.
Иногда гастроэнтерологами находится и такое грозное заболевание как рак слепой кишки. До постановки окончательного диагноза больной может отмечать у себя резкое снижение веса. Его могут мучить систематические боли в кишечнике, частые запоры, изменение цвета экскрементов, головокружения, метеоризм, общая слабость.
Причины патологий слепой кишки
Наиболее частыми причинами воспалительных процессов в органе являются:
- несбалансированное питание (обилие мучной, жирной пищи, дефицит клетчатки в рационе);
- хронические запоры;
- инфекционные процессы, а именно бактериальные инфекции ЖКТ;
- дисбактериоз;
- пищевые аллергии.
Нередко спровоцировать тифлит могут воспалительные процессы в аппендиксе.
Причины рака тонкой кишки, как и онкологии других органов, до сих пор точно не установлены. По некоторым данным спровоцировать онкологию этого органа могут:
- неправильно питание, богатое мучными и жирными продуктами;
- наследственная предрасположенность;
- работа во вредных условиях;
- стрессы;
- запоры;
- полипы слепой кишки;
- пожилой возраст.
Болезни слепой кишки и аппендикса

Тифлит
Тифлит – воспаление слизистого слоя слепой кишки. Патология обычно носит инфекционный характер. Иногда воспаление может переходить с соседних органов. Наиболее опасные осложнения болезни – паратифлит, некроз тканей. Определение болезни осуществляется на приеме у гастроэнтеролога, где и ставится окончательный диагноз.
Врач проводит пальпацию живота, обращая внимание на наличие уплотнений, шумы плеска. Проводится рентгеновское и копрологическое исследования.
Тифлит бывает:
- острый;
- хронический.
Лечение недуга, как правило, консервативное. При остром тифлите показана госпитализация в стационар. Гастроэнтеролог назначает строгую диету, антибиотики, ферментные и противовоспалительные препараты.
В случае, если хронический тифлит после консервативной терапии регулярно рецидивирует, показано оперативное вмешательство. Если патология имеет грибковую природу, назначают противогрибковые препараты:
- флуконазол;
- пимафуцин и другие.
Аппендицит
Аппендицит – тяжелая патология. Ее возникновение провоцирует патогенная микрофлора: стрептококки, энтерококки, стафилококк, кишечная палочка. Спровоцировать заболевание может застой содержимого кишечника.
При несвоевременном лечении развивает перитонит. Острый аппендицит подлежит срочному хирургическому удалению путем проведения аппендэктомии через разрез в брюшине или с помощью лапароскопии.
При подозрении на перитонит хирург производит срединную лапаротомию с целью удаления аппендикса, ревизии других органов брюшной полости, установки дренажа.
При хроническом аппендиците хирургическое удаление отростка производят только при стойком болевом синдроме. При легкой степени патологии показано консервативное лечение, включающее прием спазмолитиков, антибиотиков, строгое соблюдение диеты. Если болезнь регрессирует в течение нескольких дней, то оперативное лечение не показано.
Рак слепой кишки
Злокачественное новообразование – одна из самых тяжело поддающихся лечению патологий этого органа. Опухоль отличается умеренно агрессивным течением. Риск обнаружения отдаленных метастазов при своевременном выявлении патологии низок.
В зависимости от гистологической структуры все новообразования слепой кишки можно разделить на следующие группы:
- аденокарцинома;
- перстневидноклеточная опухоль;
- плоскоклеточный рак;
- железисто-плоскоклеточный;
- недифференциируемая опухоль (бластома).
Наиболее опасная форма рака – недифференцируемая опухоль, болезнь отличается агрессивным течением. Прогноз при раке слепой кишки зависит от типа опухоли и от стадии заболевания.
Так, на 1 стадии 5-летняя выживаемость составляет почти 94%, при обнаружении болезни на 2 стадии этот показатель составляет 85 %.
На 3 стадии выживаемость в течение 5 лет колеблется от 45 до 65 %, в зависимости от количества пораженных метастазами лимфоузлов.
4 стадия рака – самая опасная. Выживаемость составляет всего 5 % при условии, что отдаленные метастазы имеются только в 1 органе.
Способы лечения рака слепой кишки: оперативное вмешательство, радиотерапия, химиотерапия.
Нередко химиотерапию комбинируют с радиотерапией. Иногда эти методы лечения рекомендуют после оперативного вмешательства для того, чтобы окончательно «убрать» все раковые клетки и предотвратить риск появления метастаз.
В некоторых случаях после химии или радиотерапии назначают повторную операцию.
На 4 стадии развития рака показана только паллиативная помощь, так как избавиться полностью от опухоли уже не представляется возможным.
Главная цель терапии – улучшить качество жизни пациента с помощью симптоматического лечения, приема обезболивающих препаратов.
По согласованию с врачом возможны курсы химии с целью замедления прогрессирования патологического процесса.
Доброкачественные новообразования слепой кишки
Самые распространенные доброкачественные образования – полипы, встречаются преимущественно в нижнем отделе слепой кишки. Они, как правило, не дают специфических симптомов и выявляются в ходе обследования случайно. Основная их опасность в том, что они склонны к онкологическому перерождению.
Ворсинчатые аденомы самые опасные в этом плане. Железистые полипы практически не перерождаются в рак. Полипы больших размеров более склонны к малигнизации. Лечение полипов только оперативное.
Профилактика болезней слепой кишки
Правильное, сбалансированное, регулярное питание качественными продуктами – лучшая профилактика болезней ЖКТ, в том числе и патологий слепой кишки. Здоровый образ жизни, регулярные физические нагрузки, свежий воздух, предотвращение стрессов – залог здорового кишечника.
Предупреждение запоров и своевременное лечение других патологий желудочно-кишечного тракта, полноценный сон, рациональный режим труда и отдыха также снижают риски возникновения заболеваний тонкой кишки.
Несмотря на свои небольшие размеры, слепая кишка, как и любой другой человеческий орган, подвержена развитию некоторых серьезных заболеваний.
Наиболее часто встречающиеся из них – воспаление, аппендицит, новообразования. Для того чтобы не запустить болезнь, при появлении первых тревожных симптомов следует как можно раньше обратиться за врачебной помощью.
Видео запись по теме
Эта статья посвящена слепой кишке в общем; о слепой кишке человека см. Слепая кишка человека.

Слепая кишка различных млекопитающих: А — Mus decumanus, B — Arctomys marmotta, С — Moschus javanicus, D — Felis domestica, Е — человека, в вертикальном разрезе, чтобы показать valvula ileo colica и вход в processus vermicularis, MD — средняя кишка, ED — задняя кишка, Coe — coecum, Pv — processus vermicularis.
Слепа́я кишка́, цекум (лат. Caecum — калька с греч. τυφλόν; отсюда воспаление слепой кишки — тифлит) — придаток в месте перехода тонких кишок в толстые у высших позвоночных животных (амниот).
Описание[править | править код]
Представляет собой своеобразный загрузочный бункер толстой кишки, из которого начинают движение непереваренные остатки пищи[1].
У пресмыкающихся слепая кишка присутствует в зачаточной форме в виде небольшого выступа (большее развитие она получила у сухопутных черепах), а у млекопитающих часто достигает значительных размеров. Птицы имеют две длинные слепые кишки, располагающиеся напротив друг друга (у голубеобразных они, однако, невелики, а у трубконосых и соколообразных отсутствуют)[2][3].
Китообразные, хищные, бо́льшая часть летучих мышей имеют небольшую слепую кишку (а у насекомоядных и афросорицид она вообще отсутствует[4]). Напротив, у травоядных животных длина слепой кишки зачастую больше длины тела животного[5][6]. У лошади длина слепой кишки составляет 1 м при ёмкости 34 л[7]. Слепая кишка травоядных активно участвует в переваривании клетчатки (содержит бактерии, вызывающие брожение).
У некоторых неполнозубых (лат. Cycloturus sive Myrmedon) имеются две слепые кишки (у дамана же их — три; одна из них, непарная, находится в начале толстой кишки, а две парные располагаются ниже[8]). Сумчатый муравьед (лат. Myrmecobius) не имеет слепой кишки.
Примечания[править | править код]
- ↑ Дзержинский, Васильев, Малахов, 2014, с. 398.
- ↑ Константинов, Шаталова, 2004, с. 201, 379.
- ↑ Дзержинский, Васильев, Малахов, 2014, с. 77, 262, 320.
- ↑ Зайцев М. В., Войта Л. Л., Шефтель Б. И. . Млекопитающие фауны России и сопредельных территорий. Насекомоядные. — СПб.: Наука, 2014. — 391 с. — (Определители по фауне России, издаваемые Зоологическим институтом Ран. Вып. 178). — ISBN 978-5-02-038380-7. — С. 27.
- ↑ Константинов, Шаталова, 2004, с. 379, 421.
- ↑ Барабаш-Никифоров И. И., Формозов А. Н. . Териология. — М.: Высшая школа, 1963. — 396 с. — С. 76.
- ↑ Лысов В. Ф., Ипполитова Т. В., Максимов В. И., Шевелёв Н. С. . Физиология и этология животных. 2-е изд. — М.: КолосС, 2012. — 605 с. — ISBN 978-5-9532-0826-0. — С. 291.
- ↑ Romer A. S., Parsons T. S. . The Vertebrate Body. 5th ed. — Philadelphia: W. B. Saunders, 1977. — viii + 624 p. — ISBN 0-03-910284-X. — P. 353—354.
Литература[править | править код]
- Дзержинский Ф. Я., Васильев Б. Д., Малахов В. В. . Зоология позвоночных. 2-е изд. — М.: Издат. центр «Академия», 2014. — 464 с. — ISBN 978-5-4468-0459-7.
- Константинов В. М., Шаталова С. П. . Зоология позвоночных. — М.: Гуманитарный издательский центр ВЛАДОС, 2004. — 527 с. — ISBN 5-691-01293-2.
- Шимкевич В. М. Слепая кишка // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907.
Ссылки[править | править код]
- Воспаление слепой кишки
- Слепая кишка.
Дата публикации 20 ноября 2017Обновлено 12 декабря 2021
Определение болезни. Причины заболевания
Острый аппендицит (Appendicitis) — это быстро развивающееся воспаление червеобразного отростка слепой кишки (аппендикса).
В хирургии нет более известного заболевания, чем острый аппендицит, но эта “известность” не делает его простым в выявлении и лечении. Любой хирург, часто сталкивающийся в своей профессиональной деятельности с этим заболеванием, скажет, что установка диагноза острого аппендицита в каждом конкретном случае — задача нелёгкая, вариативная и основана прежде всего на опыте и интуиции врача.
С какой стороны находится аппендикс
Червеобразный отросток, или аппендикс (лат. appendix), представляет собой трубчатую структуру длиной 4-10 см, диаметром 0,5-0,7 см, которая отходит от стенки слепой кишки и слепо заканчивается. Аппендикс расположен внизу живота, в правой части.
Стенка аппендикса состоит из тех же четырёх слоёв, что и другие отделы кишечника, и толщина её примерно такая же. Но хотя червеобразный отросток является частью кишечника, в функциях переваривания пищи он практически не участвует [1].
Роль аппендикса в организме
Менее столетия назад в научных кругах аппендикс считался бесполезной частью организма, к тому же весьма опасной и непредсказуемой, так как воспаление аппендикса может произойти с любым человеком в любой момент. Развитие болезни возможно даже на фоне полного здоровья, что может разрушить все планы человека.
Возникает логичный и оправданный вопрос: если этот отросток не нужен, не лучше ли его удалять всем заранее в определённом возрасте, например в детстве. Нет, не лучше. Опыт профилактической плановой аппендэктомии (удаления аппендикса) военнослужащим нацистской Германии в 30-х годах XX века показал, что после этой операции люди чаще остальных страдали от хронических заболеваний кишечника и инфекционных заболеваний в целом.
Как выяснилось при дальнейших исследованиях, в аппендиксе имеется повышенное содержание лимфоидных тканей [2]. С учётом его расположения на границе тонкого и толстого кишечника, вероятнее всего, он является органом иммунной системы — “стражем” тонкокишечной микрофлоры. Ненужных органов в организме человека нет, и червеобразный отросток не исключение.
Эпидемиология
Заболеваемость острым аппендицитом составляет 4-6 человек на 1000 населения в год. Ранее он считался самым частым острым хирургическим заболеванием, но в последние годы уступает по частоте острому панкреатиту и острому холециститу. Чаще развивается в возрасте 18-42 лет. Почти в два раза чаще им заболевают женщины. Может развиваться в детском возрасте, чаще в 6-12 лет [1].
Причины аппендицита
Одной явной и безусловной причины развития острого аппендицита нет. Определённую роль может играть алиментарный фактор, то есть характер питания. Замечено, что в странах с более высоким потреблением мяса частота заболеваемости острым аппендицитом выше [9]. Объяснением служит тот факт, что мясная пища в большей степени служит причиной возникновения гнилостных процессов в кишечнике и нарушения эвакуации.
Существует мнение, что частое употребление жареных подсолнечных семечек может вызвать аппендицит, однако нет данных, которые могут это подтвердить.
В редких случаях причиной аппендицита могут стать инородные тела в аппендиксе, например случайно проглоченная зубная пломба, семена фруктов и овощей или непереваренные остатки растительной пищи. 95% веществ, которые не перевариваются желудочно-кишечным трактом, без проблем проходят через пищеварительную систему. Однако более тяжёлые вещества из нижней части слепой кишки могут легко попасть в просвет аппендикса. Перистальтическая активность аппендикса не может вывести содержимое обратно в слепую кишку, поэтому накопление инородных тел может привести к закупорке просвета и, следовательно, к воспалению [10].
В детском возрасте причиной заболевания может стать наличие гельминтов в толстой кишке с проникновением их в аппендикс и нарушением эвакуации из последнего.[2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы аппендицита
Характерные признаки аппендицита:
1. Боль. Самый главный, частый и важный симптом острого аппендицита. Чаще всего возникает в ночное время или ранним утром. В первые часы заболевания локализуется в эпигастральной области, то есть в верхней центральной части живота, под грудиной. Также могут быть нечётко выраженные боли по всему животу.
Сначала болезненные ощущения редко бывают интенсивными, могут носить спастический характер, на некоторое время стихать. Через 2-3 часа развивается так называемый симптом Кохера — смещение болей и локализация их в правой подвздошной области (правой нижней части живота, примерно на середине расстояния между паховой складкой и пупком).
Вышеописанный характер боли возникает при типичном анатомическом расположении аппендикса.
Атипичные формы и симптомы
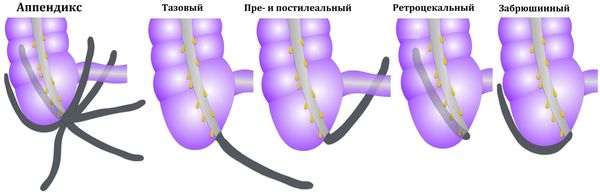
Возможны и другие варианты расположения аппендикса: под печенью, в малом тазу, позади слепой кишки, забрюшинно, а также в редких случаях — в левой нижней части брюшной полости при situs viscerum inversus (зеркальном расположении внутренних органов). В этих случаях боль может отмечаться соответственно в правом подреберье, правой поясничной области, над лобком, в правом бедре, в области заднего прохода или в левой половине живота. Атипичные формы составляют 5-8 % от всех случаев острого аппендицита.
Существует ряд симптомов, которые связаны с болью при аппендиците и названы в честь открывших их врачей:
- симптом Ровзинга — появление или усиление болей в правой подвздошной области, когда врач совершает толчковые движения в зоне нисходящей кишки в левой подвздошной области;
- симптом Ситковского — появление или усиление болей в правой нижней части живота, если пациент лежит на левом боку;
- симптом Воскресенского (симптом “рубашки” или “скольжения”) — врач через рубашку кончиками пальцев делает быстрое и лёгкое скользящее движение сверху вниз по направлению к правой подвздошной области, при этом боль усиливается в конечной точке движения;
- симптом Образцова — появление боли в правой подвздошной области, когда пациент поднимает выпрямленную правую ногу;
- симптом Коупа — появление боли в глубине таза справа и над лоном, когда больной в положении лежа на спине сгибает правую ногу в коленном суставе и поворачивает кнаружи.
Когда пациент попадает в больницу, дежурный хирург приёмного покоя обязательно выполняет некоторые из этих манипуляций, чтобы проверить наличие характерных для аппендицита болевых симптомов.
2.Тошнота и рвота. Возникают не всегда, примерно в 2/3 случаев. Обычно вскоре после появления первоначальных болей появляется тошнота, а затем и однократная или двухкратная рвота, которая редко бывает обильной. Рвота носит рефлекторный характер, она является результатом раздражения нервных окончаний брюшины в области развивающегося воспаления. Если не обратиться за помощью, через двое суток от момента начала заболевания рвота может возобновиться, но уже на фоне развивающегося перитонита и общей интоксикации организма.
3. Повышение температуры тела. В первые 12 часов при начальной стадии воспалительного процесса температура тела обычно составляет 37,2-37,5 °C. В 3-7 % случаев в первые часы температура может достигать 38 °C и больше. В дальнейшем после 12 часов и до двух суток температура обычно достигает фебрильных цифр — 38 °C и выше, появляется чувство жара или озноба.
4. Нарушение стула. Нечасто, но может наблюдаться жидкий стул, 1-3 раза. Происходит при тазовом расположении аппендикса и прилежании его к прямой кишке или раздражении нервных окончаний тазовой брюшины.
5. Частое мочеиспускание. Этот симптом аппендицита чаще наблюдается у женщин, что связано или с вышеописанным раздражением тазовой брюшины, или с воздействием воспалённого аппендикса на мочевой пузырь или правый мочеточник при их близком расположении.
6. Общая слабость и недомогание. Связаны с развивающейся интоксикацией организма [2].
Почему может болеть с другой стороны
При остром аппендиците боль часто возникает и в других частях живота, что связано с распространением воспаления по брюшине. В начальных фазах развития острого аппендицита боль может “отдавать” в область над лобком и в промежность, иногда — в правое бедро. При атипичном забрюшинном расположении аппендикса боль может локализоваться в правой поясничной области. При развитии острого воспалительного процесса боль будет распространяться по всё большему числу областей.
Признаки аппендицита у женщин
Аппендицит у мужчин и женщин протекает практически одинаково.
Острый аппендицит у беременных
При беременности изменяется расположение органов брюшной полости — они оттесняются увеличивающейся маткой в стороны и кверху. Слепая кишка с аппендиксом также оттесняются кверху. Частота острого аппендицита у беременных и небеременных женщин одного возраста одинакова.
Но в случае возникновения острого аппендицита при беременности клиническая картина может быть нехарактерной — боль локализуется тем выше, чем больше срок беременности. Кроме того, многие беременные часто сталкиваются с тянущими неприятными ощущениями внизу живота, в поясничной области, с тошнотой и рвотой. Всё это может привести к тому, что острый аппендицит у них будет выявлен в более поздней фазе заболевания.
Оперативное лечение в первом и втором триместрах при неосложнённых формах — лапароскопическое. В третьем триместре чаще применяются открытые вмешательства, так как большая матка препятствует безопасному проведению лапароскопии. Очень важно не допустить развития перитонита, так как в этом случае повышается вероятность неблагоприятных последствий для матери и плода.
Острый аппендицит у ребёнка
Острый аппендицит чаще встречается у детей в возрасте 6-12 лет. Возможно, это связано с особенностями быстрого роста и физиологической перестройкой детского организма в данный период. Анатомической особенностью детей является то, что большой сальник у них менее развит и выполняет свою защитную функцию хуже, чем у взрослых. Поэтому распространение воспалительного процесса по брюшной полости происходит быстрее.
У детей симптомы острого аппендицита, как правило, ярко выражены и диагноз устанавливается при первом обращении к специалисту.
Патогенез аппендицита
Как развивается аппендицит
Воспаление в аппендиксе почти всегда начинается изнутри — со слизистой. В последующем оно распространяется на наружные слои. Порядок может быть нарушен в случае закупорки (тромбоза) аппендикулярного питающего кровеносного сосуда, в этом случае наступает гангрена (омертвление) всех слоёв органа.
Основной путь развития острого воспаления — энтерогенный, что подразумевает инфицирование определёнными видами бактерий со стороны просвета слепой кишки. В 90 % случаев источником острого воспаления служит анаэробная флора, для развития которой не требуется кислород, в остальных — аэробные микроорганизмы, которые нуждаются в кислороде, в том числе широко известная всем кишечная палочка.
Существует также теория гематогенного (через кровеносное русло) и лимфогенного (через лимфатические протоки и узлы) путей инфицирования стенки аппендикса из других очагов воспаления. Но вероятность этих событий низкая, такое возможно только у ослабленных пациентов и лиц с иммунодефицитом. Важным фактором в патогенезе и развитии острого аппендицита служит нарушение эвакуации из него: при закупорке устья калом, гельминтами или отёчных явлениях при воспалительных заболеваниях кишечника.
Классификация и стадии развития аппендицита
В нашей стране принята классификация профессора В. С. Савельева. Она отражает стадии течения острого аппендицита, которые следуют одна за другой по ходу прогрессирования воспалительного процесса [3].
Формы острого типичного аппендицита:
- катаральный аппендицит (простой, поверхностный) — затрагивает только слизистую оболочку аппендикса;
- флегмонозный аппендицит — затрагивает все слои, на серозной оболочке появляется белок фибрин;
- гангренозный аппендицит — омертвение всех слоёв аппендикса;
- перфоративный аппендицит — прорыв стенки аппендикса;
- эмпиема червеобразного отростка — разновидность флегмонозного воспаления, при котором в результате рубцового процесса или закупорки каловым камнем в просвете отростка образуется замкнутая полость, заполненная гноем.
К атипичным формам острого аппендицита относят варианты его расположения:
- ретроцекальный аппендикс — расположен вдоль задней поверхности стенки кишечника;
- подпечёночный — расположен под печенью;
- тазовый — расположен в малом тазу;
- левосторонний — расположен слева.
Осложнения аппендицита
При несвоевременном обращении за медицинской помощью или неправильном её оказании через 2-3 суток после начала заболевания могут развиваться жизнеугрожающие осложнения [2][4]:
- Перитонит — острое воспаление брюшины. Местный перитонит в зоне первичного воспалительного очага (аппендикса) начинает развиваться с флегмонозной формы. В дальнейшем, если не происходит отграничения процесса, он прогрессирует, распространяется на остальные отделы брюшной полости и через 3-4 суток приобретает гнойный характер. При отсутствии лечения наступает летальный исход.
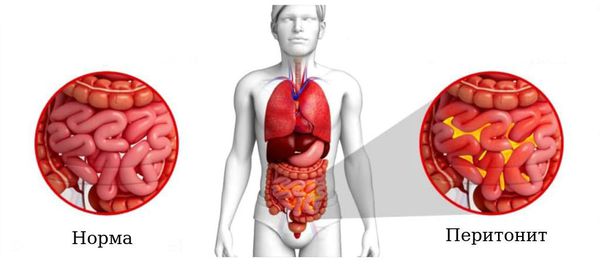
- Периаппендикулярный инфильтрат. Биологическим смыслом образования инфильтрата является отграничение острого воспалительного очага от остальных органов брюшной полости и попытка организма уберечься от перитонита. Инфильтрат представляет собой спаянные вокруг аппендикса петли тонкого кишечника и толстую кишку с их брыжейками, жировую ткань брюшной полости и прилежащую брюшную стенку.
- Аппендикулярный абсцесс — внутрибрюшной отграниченный гнойник, возникающий вследствие разрыва аппендикса. Часто является следующей фазой процесса после образования инфильтрата.
- Абсцессы брюшной полости — отграниченные внутрибрюшные гнойники на фоне перитонита.
- Флегмона брюшной стенки — разлитое гнойное воспаление тканей, которое развивается в случае близкого расположения аппендикса или абсцесса к брюшной стенке. Забрюшинная флегмона — распространение воспалительного процесса по забрюшинной клетчатке при соответствующем расположении червеобразного отростка.
- Пилефлебит. Редкое, но крайне тяжёлое осложнение, которое представляет собой септический тромбофлебит крупных висцеральных вен брюшной полости — верхнебрыжеечной и воротной вен. Путь распространения гнойного воспаления — сосудистый, от аппендикулярных сосудов [4].
- Сепсис — заражение крови инфекционными агентами и их токсинами.
Диагностика аппендицита
Попытка самодиагностики и дальнейшего самолечения при остром аппендиците может быть опасной. При сохраняющихся более 1,5-2 часов болях в животе и наличии прочих перечисленных симптомов аппендицита лучшим решением будет обращение в приёмный покой клиники, имеющей лицензию на оказание соответствующей помощи. Как правило, это крупные государственные муниципальные клиники, в составе которых есть хирургические отделения (центральные районные, городские и краевые больницы). Большинство частных клиник помощь при аппендиците не оказывает и перенаправляет пациентов в соответствующие учреждения.
Диагностика при остром аппендиците основана на результатах проведения осмотра, общего анализа крови, УЗИ органов брюшной полости и КТ брюшной полости.
Осмотр и сбор анамнеза
Осмотр дежурного врача, сбор анамнеза у пациента подразумевают выяснение характерных особенностей и симптомов аппендицита, проведение термометрии, пальпации живота с выявлением зоны болезненности, выявление симптомов раздражения брюшины, проверку так называемых “аппендикулярных симптомов”. Имеются клинические шкалы, которые по совокупности симптомов показывают вероятность наличия острого аппендицита. Например, в западных странах распространена шкала Alvarado.

Интерпретация:
- 0-4 балла — низкая вероятность аппендицита;
- 5-6 баллов — неопределённая вероятность аппендицита;
- 7-8 баллов — средняя вероятность аппендицита;
- 9-10 баллов — высокая вероятность аппендицита.
Что может спросить врач:
- где болит;
- как болит;
- как давно болит и с какого места началась боль;
- обстоятельства появления боли (связь с приёмом пищи, физической нагрузкой, стрессом);
- не было ли тошноты, рвоты, повышения температуры;
- не нарушен ли стул и мочеиспускание;
- проводились ли ранее хирургические операции (в том числе аппендэктомия);
- у женщин — фаза менструального цикла и вероятность беременности;
- наличие сопутствующих заболеваний.
Лабораторные анализы при апендиците
Общий анализ крови может выявить: повышение уровня лейкоцитов (в первые сутки до 11-15 тысмкл, в дальнейшем уровень может быть ещё выше); сдвиг лейкоцитарной формулы влево — феномен появления незрелых форм лейкоцитов; также может наблюдаться эозинофилия (повышение числа эозинофилов).
Инструментальная диагностика
УЗИ органов брюшной полости. Не обладает 100 % чувствительностью и специфичностью в диагностике острого аппендицита, но должно выполняться всегда при абдоминальном болевом синдроме неясного происхождения, чтобы отличить аппендицит от других заболеваний. Если УЗИ выполняет опытный специалист на аппаратуре высокого разрешения, информативность ультразвуковой диагностики острого аппендицита может достигать 90 %.
КТ брюшной полости. Применяется в сложных для диагностики случаях, в том числе при атипичных формах заболевания. Информативность достигает 95 %.
Можно ли сразу точно поставить диагноз
Даже при проведении всех обследований сомнения в правильном диагнозе могут остаться и у опытного врача. В таком случае показана госпитализация в хирургический стационар и выполнение диагностической лапароскопии под общим наркозом.
Как отличить аппендицит от других заболеваний
Ряд заболеваний имеет сходную с острым аппендицитом картину, например почечная колика, острый пиелонефрит, острый холецистит, острый панкреатит, язвенная болезнь, болезнь Крона, острый гастроэнтерит, апоплексия яичника, сальпингит и прочие. Чтобы отличить аппендицит от других заболеваний, проводят дифференциальную диагностику, в ходе которой сопоставляют характерные признаки. Для этого могут потребоваться дополнительные обследования: биохимический анализ крови, ЭГДС, УЗИ органов малого таза и почек, обзорная и экскреторная урография, осмотр гинеколога и уролога и др. [4][5]
Лечение аппендицита
Первая помощь при развитии аппендицита
Специфическая первая помощь при аппендиците не требуется. При подозрении на аппендицит следует обратиться к врачу.
К какому врачу обращаться
Лечением аппендицита занимается хирург.
Показания для операции
Острый аппендицит без лечения чреват тяжелейшими последствиями, поэтому диагностированное воспаление аппендикса — достаточное показание для операции.
При установке диагноза “острый аппендицит” показано экстренное хирургическое вмешательство: удаление аппендикса, или аппендэктомия. Первые 24-48 часов от начала заболевания протекают, как правило, без развития осложнений, поэтому операция ограничивается только объёмом удаления аппендикса. Операция может быть выполнена путём разреза брюшной стенки в правой подвздошной области длиной 5-7 см (доступ по МакБурнею — Волковичу — Дьяконову).
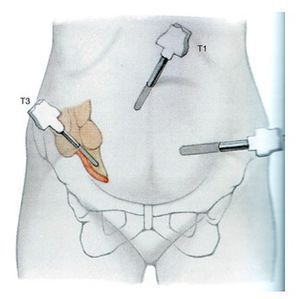
Лапароскопия при аппендиците
Более современна и предпочтительна лапароскопическая операция. Лапароскопия — более универсальная методика, которая позволяет провести вначале диагностический этап — осмотр органов брюшной полости, червеобразного отростка. При подтверждении диагноза острого аппендицита возможно выполнение аппендэктомии лапароскопическим путём. Если диагноз не подтверждается, лапароскопия позволяет избежать ненужного разреза брюшной стенки. В любом случае этот метод более щадящий и косметически выгодный, чем разрез [5].
В случае выявления распространённого гнойного перитонита, который развивается с 3-4 суток заболевания, операция производится уже в объёме большого разреза брюшной стенки — срединной лапаротомии. Это необходимо не только для удаления аппендикса, но и для полноценной санации брюшной полости.
При катаральной форме аппендицита назначение антибиотиков не обязательно. При флегмонозной и гангренозной форме и перитоните — обязательно назначение антибактериальных препаратов, начиная с момента проведения операции. Также из зоны вмешательства производится бактериологический посев для возможной дальнейшей коррекции терапии.
При выявлении аппендикулярного инфильтрата немедленная аппендэктомия не показана, так как она связана с повышенной травматичностью из-за риска повреждения вовлечённых в инфильтрат органов. Как правило, назначается антибактериальная терапия до уменьшения воспалительных явлений.
При выявлении аппендикулярного абсцесса производится малоинвазивное дренирование гнойника — установка трубки в просвет гнойника с целью его опорожнения и устранения очага воспаления. Дренаж может быть оставлен в полости абсцесса на срок до 2-3 месяцев.
При аппендикулярном абсцессе, как и при аппендикулярном инфильтрате, показана отсроченная операция (через 1-3 месяца после первичного лечения) в объёме аппендэктомии. Это время требуется для уменьшения воспалительных явлений и выполнения вмешательства в относительно благоприятном “холодном” периоде.
Диагноз “хронический аппендицит” вызывает сомнения своей правомочностью у многих исследователей. Обычно это состояние после ранее перенесённого острого аппендицита, пролеченного не оперативным путём, а посредством антибактериальной терапии. Хронический аппендицит требует оперативного лечения в плановом порядке.
Противопоказания к операции при остром аппендиците
- аппендикулярный инфильтрат (выявляется при пальпации живота, а также по данным УЗИ и КТ брюшной полости) — при такой форме острого аппендицита процесс отграничен и требует применения антибактериальных препаратов;
- тяжёлые сопутствующие заболевания, которые значительно увеличивают риск послеоперационных осложнений и летальности — в таких случаях также допустимо начинать лечение с приёма антибиотиков.
Восстановление после удаления аппендицита
Первые 5-7 дней после операции следует придерживаться щадящей диеты. Физическую активность как после лапароскопии, так и после “разреза” рекомендуется ограничить на один месяц. Тяжёлые физические нагрузки и спортивные тренировки следует отменить на 2-3 месяца.
Никаких особенных пунктов реабилитации (к примеру, лечения минеральными водами Кисловодска или грязевыми ваннами) не требуется. При восстановлении после обширной полостной операции при перитоните необходим строго индивидуальный подход.
Можно ли вылечить аппендицит народными средствами
При аппендиците показана экстренная операция, лечение народными средствами может привести к смерти пациента.
Прогноз. Профилактика
При неосложнённом течении острого аппендицита и выполнении операции в течение первых суток прогноз благоприятный, пациент обычно проводит в клинике 2-3 суток. При проведении операции в течение двух суток заболевания прогноз в целом также благоприятный, однако вероятность осложнений чуть выше и длительность пребывания в стационаре увеличивается за счёт проведения курса антибактериальной терапии — до 5-7 дней. При перитоните и других осложнённых формах острого аппендицита успех и продолжительность лечения будут зависеть от многих факторов: объёма операции, наличия и степени распространённости перитонита, возраста пациента и наличия сопутствующих заболеваний. Поэтому при появлении симптомов необходимо сразу обратиться к врачу.
Проверенного способа предотвратить аппендицит не существует. В качестве первичной профилактики можно рекомендовать питание с высоким содержанием клетчатки: фрукты, овощи, бобовые, овсянка, коричневый рис, цельная пшеница и другие цельнозерновые продукты. Однако нет достоверных данных, что такое питание предупреждает развитие воспаления аппендикса.
Согласно исследованиям, в редких случаях причиной аппендицита может стать накопление инородных тел в аппендиксе. В связи с этим рекомендуется, не употреблять семена фруктов и овощей, а также тщательно пережёвывать растительную пищу [10].
From Wikipedia, the free encyclopedia
Not to be confused with sacrum.
| Cecum | |
|---|---|

The cecum, here in red, lies at the start of the large intestines, which are shown with the rest of the human gastrointestinal tract in this image. |
|
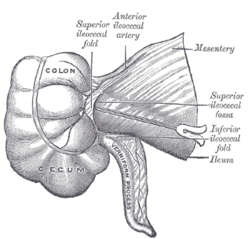
Superior ileocecal fossa |
|
| Details | |
| Precursor | Midgut |
| Part of | Large intestine |
| System | Gastrointestinal |
| Location | Lower right part of the abdomen. |
| Identifiers | |
| Latin | Caecum |
| MeSH | D002432 |
| TA98 | A05.7.02.001 |
| TA2 | 2970 |
| FMA | 14541 |
| Anatomical terminology
[edit on Wikidata] |
The cecum or caecum is a pouch within the peritoneum that is considered to be the beginning of the large intestine.[1] It is typically located on the right side of the body (the same side of the body as the appendix, to which it is joined). The word cecum (, plural ceca ) stems from the Latin caecus meaning blind.
It receives chyme from the ileum, and connects to the ascending colon of the large intestine. It is separated from the ileum by the ileocecal valve (ICV) or Bauhin’s valve. It is also separated from the colon by the cecocolic junction. While the cecum is usually intraperitoneal, the ascending colon is retroperitoneal.[2]
In herbivores, the cecum stores food material where bacteria are able to break down the cellulose. In humans, the cecum is involved in absorption of salts and electrolytes and lubricates the solid waste that passes into the large intestine.[3]
Structure[edit]

Inner diameters of different sections of the large intestine, with cecum (at bottom left) measuring on average 8.7 cm (range 8.0-10.5 cm).[4]
Development[edit]
The cecum and appendix are derived from the bud of cecum that forms during week 6 in the midgut next to the apex of the umbilical herniation.[5] Specifically, the cecum and appendix are formed by the enlargement of the postarterial segment of the midgut loop. The proximal part of the bud grows rapidly to form the cecum. The lateral wall of the cecum grows much more rapidly than the medial wall, with the result that the point of attachment of the appendix comes to lie on the medial side.[citation needed] The cecum’s position changes after the midgut rotates and the ascending colon elongates, and the accumulation of meconium inside the cecum may result in the latter’s increased diameter.[5]
History[edit]
Etymology[edit]
The term cecum comes from Latin (intestinum) caecum, literally ‘blind intestine’, in the sense ‘blind gut’ or ‘cul de sac’.[6] It is a direct translation from Ancient Greek τυφλὸν (ἔντερον) typhlòn (énteron). Thus the inflammation of the cecum is called typhlitis.
In dissections by the Greek philosophers, the connection between the ileum of the small intestine and the cecum was not fully understood. Most of the studies of the digestive tract were done on animals and the results were compared to human structures.[7]
The junction between the small intestine and the colon, called the ileocecal valve, is so small in some animals that it was not considered to be a connection between the small and large intestines. During a dissection, the colon could be traced from the rectum, to the sigmoid colon, through the descending, transverse, and ascending sections. The cecum is an end point for the colon with a dead-end portion terminating with the appendix.[8]
The connection between the end of the small intestine (ileum) and the start (as viewed from the perspective of food being processed) of the colon (cecum) is now clearly understood, and is called the ileocolic orifice. The connection between the end of the cecum and the beginning of the ascending colon is called the cecocolic orifice.
Clinical significance[edit]
A cecal carcinoid tumor is a carcinoid tumor of the cecum. An appendiceal carcinoid tumor (a carcinoid tumor of the appendix) is sometimes found next to a cecal carcinoid.[citation needed]
Neutropenic enterocolitis (typhlitis) is the condition of inflammation of the cecum, primarily caused by bacterial infections.
Over 99% of the bacteria in the gut are anaerobes,[9][10][11][12][13] but in the cecum, aerobic bacteria reach high densities.[14]
Other animals[edit]

Gastric cecum of dissected cockroach. Scale bar, 2 mm.
A cecum is present in most amniote species, and also in lungfish, but not in any living species of amphibian. In reptiles, it is usually a single median structure, arising from the dorsal side of the large intestine. Birds typically have two paired ceca, as do, unlike other mammals, hyraxes.[15] Parrots do not have ceca.[16]
Most mammalian herbivores have a relatively large cecum, hosting a large number of bacteria, which aid in the enzymatic breakdown of plant matter such as cellulose; in many species, it is considerably wider than the colon. In contrast, obligate carnivores, whose diets contain little or no plant matter, have a reduced cecum, which is often partially or wholly replaced by the appendix.[15] Mammalian species which do not develop a cecum include raccoons, bears, and the red panda.[citation needed]
Many fish have a number of small outpockets, called pyloric ceca, along their intestine; despite the name, they are not homologous with the cecum of amniotes – their purpose is to increase the overall area of the digestive epithelium.[15] Some invertebrates, such as squid,[17] may also have structures with the same name, but these have no relationship with those of vertebrates.
Gallery[edit]
-
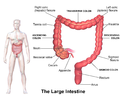
Illustration of the large intestine
-
Cecum and ileum
-
Ileo-cecal valve
-
Cecum
-

Arteries of cecum and vermiform process
-
Inferior ileocecal fossa
See also[edit]
- McBurney’s point
References[edit]
- ^ Stedman, Thomas (2000). Stedman’s medical dictionary. Philadelphia: Lippincott Williams & Wilkins. p. 915. ISBN 978-0-683-40007-6. OCLC 42772946.
large i[ntestine], the portion of the digestive tube extending from the ileocecal valve to the anus; it comprises the cecum, colon, rectum, and anal canal
- ^ “The Large Intestine”. VideoHelp.com.
- ^ “What Are the Functions of the Cecum?”.
- ^ Nguyen H, Loustaunau C, Facista A, Ramsey L, Hassounah N, Taylor H, Krouse R, Payne CM, Tsikitis VL, Goldschmid S, Banerjee B, Perini RF, Bernstein C (2010). “Deficient Pms2, ERCC1, Ku86, CcOI in field defects during progression to colon cancer”. J Vis Exp (41). doi:10.3791/1931. PMC 3149991. PMID 20689513.
- ^ a b Kostouros, Antonios; Koliarakis, Ioannis; Natsis, Konstantinos; Spandidos, Demetrios; Tsatsakis, Aristidis; Tsiaoussis, John (21 April 2020). “Large intestine embryogenesis: Molecular pathways and related disorders (Review)”. International Journal of Molecular Medicine. 46 (1): 27–57. doi:10.3892/ijmm.2020.4583. PMC 7255481. PMID 32319546.
- ^ “caecum | Etymology, origin and meaning of caecum by etymonline”. www.etymonline.com. Retrieved 2022-05-27.
- ^ “Ileum”. Kenhub. Retrieved 2022-06-18.
- ^ Taylor, Tim. “Anatomy and Physiology Instructor”. InnerBody.com. Howtomedia, Inc. Retrieved 28 November 2014.
- ^ Guarner F, Malagelada JR (February 2003). “Gut flora in health and disease”. Lancet. 361 (9356): 512–19. doi:10.1016/S0140-6736(03)12489-0. PMID 12583961. S2CID 38767655.
- ^ Sears CL (October 2005). “A dynamic partnership: celebrating our gut flora”. Anaerobe. 11 (5): 247–51. doi:10.1016/j.anaerobe.2005.05.001. PMID 16701579.
- ^ University of Glasgow. 2005. The normal gut flora. Available through web archive. Accessed May 22, 2008
- ^ Beaugerie L, Petit JC (April 2004). “Microbial-gut interactions in health and disease. Antibiotic-associated diarrhoea”. Best Pract Res Clin Gastroenterol. 18 (2): 337–52. doi:10.1016/j.bpg.2003.10.002. PMID 15123074.
- ^ Vedantam G, Hecht DW (October 2003). “Antibiotics and anaerobes of gut origin”. Curr. Opin. Microbiol. 6 (5): 457–61. doi:10.1016/j.mib.2003.09.006. PMID 14572537.
- ^ Sherwood, Linda; Willey, Joanne; Woolverton, Christopher (2013). Prescott’s Microbiology (9th ed.). New York: McGraw Hill. pp. 713–21. ISBN 9780073402406. OCLC 886600661.
- ^ a b c Romer, Alfred Sherwood; Parsons, Thomas S. (1977). The Vertebrate Body. Philadelphia: Holt-Saunders International. pp. 353–54. ISBN 978-0-03-910284-5.
- ^ Clench, Mary H.; Mathias, John R. (1995). “The Avian Cecum: A Review”. The Wilson Bulletin. 107 (1): 93–121. JSTOR 4163516. Gale A16787963 INIST:3480481.
- ^ Williams, Leonard Worcester (1910). The anatomy of the common squid : Loligo pealii, Lesueur. doi:10.5962/bhl.title.27291. OCLC 697639284.
External links[edit]
![]()
Wikimedia Commons has media related to Cecum.
![]()
Look up cecum in Wiktionary, the free dictionary.
- Anatomy figure: 37:03-08 at Human Anatomy Online, SUNY Downstate Medical Center—”Abdominal organs in situ.”
- Anatomy figure: 37:06-09 at Human Anatomy Online, SUNY Downstate Medical Center—”The larger intestine.”
- Anatomy figure: 39:05-09 at Human Anatomy Online, SUNY Downstate Medical Center—”The cecum with the distal portion of the ileum.”
- Anatomy photo:39:14-0101 at the SUNY Downstate Medical Center—”Incisions of the Cecum”
- Cross section image: pelvis/pelvis-e12-2—Plastination Laboratory at the Medical University of Vienna
- Photo at mgccc.cc.ms.us
- Video clip of worms in the Cecum
Слепая кишка – начальный отдел толстого кишечника. Она расположена в правой подвздошной области (справа внизу в брюшной полости) и благодаря своему строению сравнивается с вертикальным мешком. В нижней части слепой кишки находится червеобразный отросток.
В Юсуповской больнице созданы все условия для лечения больных раком слепой кишки:
- Палаты оснащены притяжно-вытяжной вентиляцией и кондиционерами, позволяющими обеспечить пациентам комфортный температурный режим;
- Врачи проводят обследование пациентов с помощью новейших аппаратов ведущих европейских и американских производителей;
- Для операций на слепой кишке хирурги используют современный инструментарий и оборудование;
- Онкологи виртуозно выполняют весь спектр известных сегодня оперативных вмешательств;
- Медицинский персонал обеспечивает профессиональный уход до и после операции;
- Врачи проводят противоопухолевую терапию новейшими химиотерапевтическими препаратами, зарегистрированными в РФ.
Пациенты в рамках научных исследований, которые проводятся в клинике, имеют возможность получать новейшие лекарственные средства. Рост злокачественного новообразования может начаться в любом отделе желудочно-кишечного тракта. Рак слепой кишки составляет примерно пятую часть всех онкологических заболеваний толстого кишечника.
Причины
Непосредственная причина рака слепой кишки – не распознанная иммунной системой и вовремя не уничтоженная клеточная мутация, вследствие чего запускается бесконечный цикл деления и роста опухолевых клеток. Злокачественные новообразования слепой кишки, по мнению экспертов Всемирной организации здравоохранения, могут развиваться под воздействием следующих провоцирующих факторов:
- Излишнего употребления красного мяса, прошедшего кулинарную обработку;
- Возрастных изменений в тканях и ослабления кишечной перистальтики;
- Наследственной предрасположенности;
- Хронических заболеваний и патологических состояний желудочно-кишечного тракта (воспалительных, язвенных, дискинетических, доброкачественных неопластических процессов);
- Экологических факторов;
- Присутствия и активности в организме онкогенных вирусов (папилломавируса человека и некоторых подтипов вируса герпеса);
- Курения.
Единой причины, по которой развивается опухоль слепой кишки, учёными до сегодняшнего дня не установлено.
Виды
Для рака слепой кишки применяется TNM классификация. В ней T обозначает размер опухоли, N – наличие поражения лимфатических узлов, M – наличие отдалённых метастазов. Заболевание протекает в 4 стадии:
- Стадия 0 характеризуется очень маленькими размерами опухоли, поражением только верхнего слоя стенки слепой кишки, отсутствием метастазов в регионарных лимфатических узлах;
- При первой стадии рака слепой кишки патологический процесс распространяется на второй и третий слой толстой кишки, однако не прорастает на внешнюю сторону кишечника, отсутствуют метастазы в лимфатических узлах;
- На II стадии злокачественная опухоль прорастает на внешнюю стенку слепой кишки, лимфоузлы не поражаются и метастазов не наблюдается;
- На третьей стадии заболевания опухоль начинает прорастать на близлежащие органы и ткани, поражаются лимфатические узлы, но отдалённых метастазов врачи не выявляют;
- На терминальной, четвёртой, стадии рака слепой кишки злокачественная опухоль начинает прорастать в прилегающие ткани и органы, при этом поражаются лимфатические узлы и выявляются отдалённые метастазы.
Выделяют следующие гистологические типы рака слепой кишки:
- Аденокарцинома развивается из эпителиальных клеток слизистой оболочки кишки;
- Перстневидноклеточный рак имеет вид пузырьков;
- Недифференцированный рак считается наиболее агрессивной формой злокачественного новообразования;
- Неклассифицируемый рак является злокачественной опухолью, которая не относится ни к одной из гистологических форм;
- Плоскоклеточный рак – опухоль слепой кишки, которая состоит из клеток плоского эпителия;
- Железисто-плоскоклеточный рак – новообразование, состоящее их плоского и железистого эпителия.
Аденокарцинома слепой кишки бывает экзофитной или эндофитной опухолью. Она может расти в просвет слепой кишки или прорастать все слои кишечной стенки. Опухоль часто прорастает в мочевой пузырь, матку, придатки, предстательную железу у мужчин, тонкий кишечник, брюшную стенку. Аденокарцинома дает метастазы наиболее часто в печень, редко в легкие, костную систему, мозг. Аденокарцинома бывает высокодифференцированная и низкодифференцированная. Клетки высокодифференцированной опухоли близки к здоровым клеткам, способны выполнять свои функции. Низкодифференцированная опухоль состоит из переродившихся клеток, неспособных выполнять свои функции. Благоприятный прогноз у пациентов с высокодифференцированными опухолями. Онкологи Юсуповской больницы устанавливают диагноз и назначают лечение, учитывая результаты гистологического исследования биологического материала, полученного во время биопсии.
Симптомы и признаки
Злокачественные опухоли, локализованные в слепой кишке, характеризуются длительным бессимптомным течением. Быстро прогрессирующий субъективный дискомфорт отмечается на поздних этапах заболевания и не обладает патогномоничной спецификой, которая указывала бы именно на локализацию опухоли в слепой кишке. Пациенты предъявляют следующие жалобы:
- Тошнота, плохой аппетит, отрыжка;
- Метеоризм, внешне необъяснимое чередование поносов и запоров;
- Боль в правой части живота.
По мере увеличения опухоли в размерах и её повреждения каловыми массами прогрессирует кровоточивость. Она в течение определённого периода может оставаться скрытой, проявляться нарастающими симптомами анемии и астении:
- Апатией;
- Шаткостью;
- Слабостью, быстрой утомляемостью;
- Бледноземлистым цветом кожи;
- Исхуданием.
Частое или регулярное истечение алой крови при дефекации – один из типичных симптомов колоректального рака любой локализации. В терминальной стадии болезни обычно присоединяются следующие признаки рака слепой кишки:
- Интенсивный болевой синдром, обусловленный прорастанием опухоли в окружающие структуры и давлением на соседние органы;
- Явления частичной кишечной непроходимости или полного перекрытия просвета кишки;
- Желтуха и печеночная недостаточность, поскольку строение кишечной системы циркуляции лимфы и кровоснабжения обусловливает метастазирование опухолевого процесса в печень.
Диагностика
Предварительный диагноз «рак слепой кишки» специалисты клиники онкологии устанавливают в ходе сбора жалоб и анамнеза, клинического осмотра. Опухоль большого размера можно выявить во время пальпации живота. В целях дифференциальной диагностики, для уточнения расположения, формы и размеров опухоли, выявления метастазов проводят дополнительные методы исследования:
- Колоноскопию;
- Ирригоскопию;
- Компьютерную томографию;
- Ультразвуковой скрининг;
- Диагностическую лапароскопию.
В ходе эндоскопического или лапароскопического исследования врачи обязательно отбирают материал для гистологического анализа, который позволяет прийти к однозначным диагностическим выводам. Наиболее информативным методом диагностики рака сигмовидной кишки является ректоскопия. При сигмоидоскопии обследуют до 25 см дистального отдела толстой кишки.
Использование гибкого сигмоидоскопа и колоноскопа позволяет провести более точную предоперационную диагностику рака слепой кишки. Большой чувствительностью обладает рентгенологический метод с использованием двойной контрастной клизмы. Он позволяет выявлять небольшие по размеру опухоли. Злокачественное новообразование проявляется в виде характерного сужения или уплотнения, которое находится в контрастной зоне. В сомнительных случаях врачи Юсуповской больницы повторяют обследование или проводят колоноскопию.
Все более широкое распространение приобретает сканирующая компьютерная томография с контрастированием воздухом. Этот метод используют при принятии окончательного решения о необходимости оперативного вмешательства. В Юсуповской больнице для выявления рака слепой кишки широко используют спиральную компьютерную томографию с малой толщиной среза, так называемую «виртуальную колоноскопию».
Клетками карциномы кишки продуцируется раковоэмбриональный антиген (РЭА) – онкомаркер рака. Однако он недостаточно специфичен для того, чтобы служить надёжным индикатором существования опухоли. Раковоэмбриональный антиген обнаруживают и при панкреатите, воспалительных процессах кишечника, у курильщиков и у лиц, которые злоупотребляют алкоголем. Тест на РЭА используют у больных с исходно высоким уровнем этого онкомаркера после проведения хирургической операции. Его уровень после успешной операции снижается, а увеличение концентрации РЭА в послеоперационном периоде может быть первым признаком рецидива новообразования.
Врачи Юсуповской больницы проводят дифференциальную диагностику рака слепой кишки со следующими заболеваниями:
- Дивертикулезом толстой кишки;
- Язвенным и ишемическим колитом;
- Синдромом раздражённой кишки.
Другие заболевания, проявляющиеся ректальными кровотечениями (геморрой, полипоз) затрудняют постановку диагноза. Боли в области правой половины живота могут свидетельствовать о развитии острого аппендицита. Если у пациента определяются положительные симптомы «острого живота», ему выполняют ургентную операцию, во время которой устанавливают истинную причину болевого синдрома.
Тубулярная аденома слепой кишки относится к доброкачественным новообразованиям. Она может проявляться симптомами, напоминающими признаки раковой опухоли.
Лечение
Одной из ключевых особенностей рака слепой кишки является то, что он полностью и безрецидивно излечим почти 93-97% случаев. Это относится лишь к начальным стадиям заболевания. Ранняя диагностика злокачественной опухоли – жизненно важный вопрос. По этой причине врачи Юсуповской больницы при наличии симптомов заболеваний кишечника исключают прежде всего рак.
Лечение опухоли слепой кишки всегда носит интенсивный комбинированный характер. Онкологи Юсуповской больницы задействуют все три основных направления современной онкологии – хирургическое вмешательство, лучевое лечение и химиотерапию.
Приоритетным способом лечения данного вида рака считается хирургическое удаление опухоли. С помощью лапароскопии проводятся операции на начальных стадиях опухолей. Во время эндоскопических операций минимально повреждаются окружающие ткани.
При растущих опухолях выполняется широкая резекция участка пораженной слепой кишки и брыжейки, удаляется лимфатический аппарат. Проводится правосторонняя гемиколэктомия: хирург удаляет до 20 см терминального отдела подвздошной кишки, правую половину толстой кишки, в том числе восходящую, слепую, правую треть поперечно-ободочной кишки и печеночную кривизну.
При множественном поражении органов и тканей метастазами операция по удалению опухолей не проводится, выполняется устранение тяжелых симптомов – непроходимости кишечника, назначается антибактериальная терапия, химиотерапия и паллиативное лечение. Хороший прогноз у больных с отсутствием метастазов в регионарных лимфатических узлах.
Консервативную терапию рака слепой кишки в Юсуповской больнице проводят в случае невозможности проведения оперативного вмешательства. Врачи клиники онкологии применяют новейшее оборудование ведущих мировых производителей для лучевой терапии и противоопухолевые препараты последнего поколения. Они оказывают эффективное действие и обладают минимальным спектром побочных эффектов.
Воздействие цитостатических лекарственных средств позволяет уменьшить размер новообразования, что повышает шансы его успешного удаления. Системная химиотерапия уничтожает малейшие раковые очаги и предотвращает развитие рецидива опухоли после операции. В зависимости от гистологической природы новообразования, реакции пациента на химиотерапевтические лекарства, врачи Юсуповской больницы используют монохимиотерапию (назначают 1 цитостатический препарат, который эффективно поражает данный вид раковых клеток) или полихимиотерапию – комбинацию нескольких различных видов лекарственных средств, деструктивно влияющих на опухоль.
Лучевые методы используются при подготовке к операции в качестве способа уменьшения массы опухоли. В Юсуповской больнице радиотерапия проводится на современном оборудовании. Линейные ускорители генерируют облучение, которое с предельной точностью поражает только мутированные ткани, не задевая здоровых клеток. Мощность оборудования позволяет сократить время проведения сеанса, тем самым, воздействие на весь организм является более щадящим.
Лечение рака слепой кишки включает проведение радиохирургических методов, в частности, использование кибер-ножа (Cyber Knife). Установка позволяет сфокусировать в одной точке 150-300 тонких лучей. Они попадают в нужную цель под разными углами, не оказывая губительного воздействия на здоровые ткани. Там, где лучи пересекаются (в опухоли слепой кишки) создаётся высокий уровень радиации. Благодаря высокодозному точному облучению количество сеансов может быть сокращено до 2-5.
В некоторых случаях врачи применяют специализированные методы лучевой терапии: интраоперационную лучевую терапию или брахитерапию. Эти виды лучевого лечения помогают избавиться от небольших опухолей, которые невозможно удалить оперативным путём. Интраоперационная лучевая терапия выполняется во время операции. В данном случае используют высокую однократную дозу лучевой терапии для уничтожения труднодоступной опухоли слепой кишки.
Брахитерапия проводится крошечными SIR-сферами с радиоактивным веществом под названием иттрий-90. Её используют при вторичном раке печени, возникшем на фоне злокачественной опухоли слепой кишки, когда операция не является вариантом выбора. Метод позволяет замедлить рост раковых клеток.
Если рак слепой кишки находится на первой стадии развития, отсутствует прорастание опухоли в соседние органы и метастазы, в Юсуповской больнице проводят лапароскопическое удаление опухоли. Этот малоинвазивный способ, наиболее щадящий для пациента. Хирургу не требуется делать обширных разрезов. Оперативное вмешательство осуществляется через несколько проколов передней стенки живота.
При более обширных поражениях онкологи иссекают повреждённый участок кишки с прилегающими тканями и накладывают анастомоз – восстанавливают целостность кишечника, создают обходной путь для пищи, сшивая два участка кишки. В некоторых случаях рака слепой кишки, чтобы избежать распространения опухоли на соседние органы, хирурги производят резекцию региональных лимфатических сосудов и узлов вместе с новообразованием, единым блоком. Если сохранить орган не представляется возможным, хирурги удаляют не только слепую кишку, но и участок тонкого или толстого кишечника. Далее формируют колостому – отверстие для вывода содержимого кишечника. Через него каловые массы попадают в калоприёмник, который носит пациент.
В некоторых случаях колостома накладывается на непродолжительное время, чтобы оптимизировать процесс лечения кишечника. Она может быть и постоянной. При современных хирургических методах, которые применяют онкологи Юсуповской больницы, и использовании лучевой терапии, лечении современными химиотерапевтическими препаратами до операции, большинству пациентов с раком слепой кишки, не требуется постоянная колостома. Грамотное применение хирургами клиники онкологии приёмов антибластики, очищения места удаления опухоли от малейших оставшихся атипичных клеток, значительно снижает риски появления рецидива у пациентов Юсуповской больницы.
Прогноз при раке слепой кишки
Прогноз при злокачественных новообразованиях слепой кишки зависит от глубины прорастания первичной опухоли, наличия регионарных и отдалённых метастазов. Показатель пятилетней выживаемости напрямую зависит от стадии рака слепой кишки. В последние несколько десятилетий этот показатель вырос. Это связано с тщательной диагностикой и современными методами лечения, которые применяют онкологи Юсуповской больницы.
Прогноз у пациента после иссечения опухоли зависит не просто от наличия или отсутствия метастазов в регионарные лимфоузлы, а от числа поражённых лимфатических узлов. К неблагоприятным факторам, ухудшающим прогноз при раке слепой кишки, относится прорастание новообразования в жировую клетчатку, перфорация толстой кишки, низкая степень дифференцировки раковых клеток, переход рака на соседние ткани и органы, переход опухоли в просвет крупных вен.
Пятилетняя выживаемость при II стадии рака слепой кишки составляет 85%. Если установлен диагноз «рак слепой кишки 3 стадия», прогноз для пятилетней выживаемости 74%, а при четвёртой стадии опухолевого процесса до пяти лет доживает 6% пациентов. По этой причине онкологи Юсуповской больницы не рекомендуют откладывать визит к врачу при появлении признаков кишечного дискомфорта. Звоните в любое время суток. Контакт-центр Юсуповской больницы работает без выходных и обеденного перерыва.



