Наши жизни развиваются по генетической программе, носитель которой — ДНК. Но в этой системе могут быть сбои. От чего они происходят? Как могут повлиять на будущее потомство? Как влияет на людей генно-модифицированная пища? Вопросов по генетике возникает много и, как в любой загадочной науке, они становятся источником для многочисленных мифов и легенд. Попробуем в них разобраться.Наш эксперт – Елена Викторовна Маркова, к.б.н., руководитель лаборатории генетики Красноярского центра репродуктивной медицины.
Миф 1. Генетическое заболевание — результат плохой наследственности.
«Плохая наследственность» — словосочетание, имеющее неоднозначное значение. С одной стороны, оно может употребляться по отношению к лицам, родственники которых страдают алкоголизмом. В таких семьях действительно повышен риск либо прямого тератогенного (вызывающего уродства) влияния алкоголя, употребляемого беременной женщиной, на плод, либо отдаленного влияния алкоголя на потомство вследствие нарушений при образовании яйцеклеток или сперматозоидов.
С другой стороны, в совершенно здоровой, без вредных привычек семье может родиться больной ребенок, и выражение «плохая наследственность» будет означать негативное отношение к отдельным людям или семьям. Однако надо понимать, что никто не застрахован от наследственного заболевания у ребенка и имеется определенный «генетический груз популяции». Причиной наследственных заболеваний являются мутации. На сегодняшний день ясно, что каждый человек является носителем двух-четырех рецессивных мутаций, ответственных за тяжелые наследственные заболевания. Разнообразие мутаций очень велико, и заболевания не проявляются, когда в брак вступают люди с мутациями разных генов. Когда же у супругов случайно окажутся нарушения одного гена, шанс заболевания велик. Например, известно, что частота носительства мутаций, ответственных за муковисцидоз, – 1:25-1:50. Это значит, что в группе из 30 человек, скорее всего, есть один носитель такого гена.
В то же время если в брак вступают близкие родственники, они повышают риск того, что именно одинаковые мутантные гены объединятся и проявятся у ребенка в виде тяжелой наследственной болезни. Не случайно кровнородственные браки издревле не поощрялись.
Миф 2. Генетическая аномалия новорожденного – крест на всем роде.
Для наследственных заболеваний характерен определенный генетический риск – риск рождения больного ребенка. Если в семье родился больной ребенок, то риск подобного случая у этой же супружеской пары составит уже от 25 до 50% – в зависимости от заболевания и типа наследования. В крайне редких случаях риск может быть 100%. Для родственников такой супружеской пары риск может отличаться, поскольку зависит от их конкретных генотипов. Так, есть семьи, в которых женщина всю жизнь боится родить мальчика из-за того, что у сестры родился сын с миотонической дистрофией, а она слышала, что заболевание передается по женской линии. Однако в действительности она имеет равновероятные шансы и того, что ее Х-хромосома несет данную мутацию, и того, что она без нарушений. Если нет мутации, то в ее конкретной ситуации вообще нет никакого риска, а если мутация есть, то риск для сыновей 50%. В таких случаях не следует полагаться на народное мнение, а лучше обратиться к врачу-генетику, который поможет установить генетический риск и проконсультирует насчет методов дородовой диагностики заболевания.
Кроме того, существуют заболевания, возникающие de novo (заново), – когда заболевание ребенка является следствием мутации, которой не было в генотипе родителей. Так, если в семье родился ребенок с синдромом Дауна или «заячьей губой», никакого креста на роде нет. Риск повторения такого случая как у данной супружеской пары, так и у других родственников очень мал.
В настоящее время методы дородовой диагностики позволяют определить генотип или хромосомный состав у эмбриона и плода при высоком риске в семье и предотвратить рождение больного ребенка. При проведении пренатальной диагностики забирается материал плода, и, если выясняется, что ребенок родится с врожденным или наследственным (что не всегда одно и то же) заболеванием, врач рекомендует прервать беременность.
В настоящее время развивается метод преимплантационной генетической диагностики (ПГД), который позволяет определить заболевание еще до возникновения беременности. Такая процедура возможна только при проведении ЭКО (экстракорпорального оплодотворения). При этом получают несколько эмбрионов, анализируют их генотип и в полость матки переносят только тот, у которого не выявлено патологии. Это дает шанс многим семьям с наследственными заболеваниями получить здорового ребенка без необходимости прерывания беременности. ПГД особенно актуальна для семей с высоким генетическим риском.
Миф 3. Самопроизвольный выкидыш – вина женщины.
Существует много факторов, которые могут повлиять на нормальное течение беременности. Могут быть и генетические причины такого развития событий, вплоть до остановки развития и потери плода. Речь идет о нарушении в хромосомном составе (кариотипе) одного из супругов. Эмбрион, который затем развивается в плод, является продуктом слияния двух геномов – материнского и отцовского. Хромосомные нарушения, переданные как со стороны отца, так и со стороны матери, могут быть причиной аномального кариотипа ребенка, не совместимого с нормальным внутриутробным развитием. Поэтому при анализе причин невынашивания беременности врач может назначить кариотипирование обоих супругов. Может оказаться, что носитель хромосомной перестройки – мужчина, и по этой причине у его супруги происходит выкидыш.
Миф 4. Генно-модифицированная пища может вызывать мутации у людей и их потомства.
Не секрет, что с пищей в наш организм поступает огромное количество генов растений и животных, так как любая клетка живого организма содержит ДНК. Однако сколько ни поедай генов, ДНК от этого не меняется. Это происходит потому, что организм человека, как и других организмов, защищает свою ДНК от чужеродной. Прежде всего организм синтезирует каждый нуклеотид (звено молекулы ДНК) заново, не используя те, которые поступили с пищей. Генно-модифицированные организмы с точки зрения организации ДНК не имеют отличий от иных организмов, в том числе домашних животных и растений, которые выведены столетиями и тысячелетиями в процессе селекции (и имеют мутационные отличия от диких видов).
Нам всем свойственен страх непонятного. Кажется, что если какой-то ген искусственно встроен в геном поросенка, то он также легко встроится и в наш геном. Но это не так. Очевидно, что гены не мигрируют из пищи прямым ходом в геном. В природе есть гены, способные перемещаться, например, за счет определенных вирусов. Для создания генетически модифицированных организмов иногда используют генетические элементы, подобные вирусам. Однако это контролируемый процесс – применяются только безопасные варианты таких генетических элементов, которые уже не могут покинуть геном после встраивания в ДНК. Создание генетически модифицированных организмов чрезвычайно сложный процесс, так как не так легко встроить и заставить правильно работать чужеродный ген. Так что не надо ждать, что он вдруг переместится в геном к человеку.
Если бы мы могли получать мутации – повреждения ДНК – от генно-модифицированных организмов, то они бы относились к мутагенам. Поступление всех мутагенов в среду жизни человека подчинено специальному контролю. Генно-модифицированные организмы не относятся к их числу.
Миф 5. Генетическое обследование – «развод на деньги».
Нередко от пациентов можно услышать мнение, что генетическое обследование – ненужное назначение врача и является переводом средств пациента. Так, например, когда супружеская пара получает результат хромосомного анализа и видит в заключении 46,XX и 46,XY, то заявляет: мол, все люди имеют такой кариотип, и для чего мы заплатили деньги – чтобы это подтвердить? Однако не надо забывать, что отклонения от нормального кариотипа все-таки выявляются. Частота нарушений невелика – всего 0,5% среди всех людей и около 5% среди супружеских пар с бесплодием и невынашиванием беременности. Часть аномалий кариотипа очень серьезны и могут быть причиной как бесплодия, так и спонтанного прерывания беременности, а также причиной рождения ребенка с тяжелым наследственным заболеванием. Выявление таких нарушений может изменить всю тактику лечения.
Миф 6. Все дети после ЭКО больные (генетически неполноценные).
Проведены достаточно крупные исследования здоровья детей после ЭКО. Что касается генетических нарушений, то в настоящее время накопились данные о том, что частота наследственной патологии и врожденных аномалий в целом имеет некоторое превышение у детей после ЭКО по сравнению детьми, зачатыми обычным способом. При этом речь идет о превышении примерно в 1,5 раза цифры 2-4%. Среди причин повышения частоты врожденных аномалий – возраст и иные риски той группы супружеских пар, для которых проводится ЭКО.
Более частой проблемой здоровья новорожденных является недоношенность, частота которой выше среди новорожденных после ЭКО – в первую очередь вследствие многоплодия. Ведь в этом случае в полость матки часто переносят два эмбриона для повышения шанса наступления беременности. Шанс для имплантации дается обоим эмбрионам. В большинстве случаев беременность наступает одноплодная. Число переносимых эмбрионов обязательно определяется совместно пациентами и врачом. Если развивается двойня, то риск для здоровья малышей выше. Это также характерно и для беременности двойней, получившейся без ЭКО.
Ну и, конечно, мнение, что дети ЭКО – «генетически иные» (вроде индиго), абсолютная ерунда. При проведении этой операции с точки зрения генетики не производится ничего принципиально нового, отличного от природных механизмов формирования человека. ЭКО лишь способствует преодолению определенных нарушений, препятствующих обычному зачатию (например, малого числа сперматозоидов у мужчины или отсутствия маточных труб у женщины).
Иван Метелица
Источник: www.nsk.aif.ru
Похожие статьи:
Самые тяжело диагностируемые и практически не поддающиеся лечению заболевания – генетические. Узнать, что ожидает будущего ребенка в плане здоровья, можно сдав анализ на кариотип.
Эти нарушения сопровождают человечество много веков. Яркие признаки наследственных патологий определяются даже на старинных портретах царских особ. Неприятная черта хромосомных аномалий – возможность их скрытого существования. Многие из нас имеют различные отклонения в генах, но абсолютно не подозревают об этом.
Проблема возникает, когда у внешне здоровых супругов рождается особенный ребенок с тяжелыми генетическими отклонениями. Избежать такой ситуации можно, пройдя в период подготовки к беременности кариотипирование – исследование хромосом на различные аномалии.
Такой анализ позволяет прочитать генетический код родителей и выявить возможность возникновения наследственных нарушений. Не зря в некоторых странах перед вступлением в брак так обследуют все потенциальные супружеские пары.
Как наследуются хромосомные патологии
Эти заболевания детям передаются от родителей, хромосомы которых имеют измененные участки. Причем в большинстве случаев мама и папа даже не знает о существовании у них особенности, которая однажды дает о себе знать рождением больного ребенка. Чтобы выяснить причины этого явления, нужно понять, как происходит наследование болезней.
Существует несколько вариантов передачи таких заболеваний:
- Аутосомно-доминантный, при котором патология возникает, если хотя бы у одного родителя есть дефектный ген. Вероятность рождения больного ребёнка в этой паре составляет 50%. Пример – хорея Хантингтона, при которой наблюдаются непроизвольные движения и судороги.
- Аутосомно-рецессивный – вариант, при котором больной ребенок появится, если одинаковый «дефектный» ген есть у обоих родителей. К этой группе относится большое количество заболеваний, при которых поражается нервная система, обмен веществ или наблюдается неправильное развитие органов.
- Кодоминантный – в этом случае нарушение проявляется частично. Например, такой болезнью является серповидно-клеточная анемия, при которой красные кровяные клетки имеют форму серпа и не могут полноценно переносить кислород к тканям. У ребёнка с кодоминантным типом болезни в крови обнаруживаются как нормальные эритроциты, так и измененные.
- Сцепленный с полом. Такими недугами страдают только мальчики или девочки. Самый известный вариант – гемофилия, при которой не сворачивается кровь. Заболевание наблюдалось у сына последнего российского императора и у многих европейских королей и царей. Женщины являются только носителями – болезнь у них не проявляется.
Во всех случаях родители могут быть вполне здоровы и даже не знать о своей генетической особенности. Поэтому выявить нарушение можно только с помощью анализа.
Генетические аномалии широко распространены. Об этом говорит факт, что 48% доноров полового материала отсеивается из-за имеющихся мутаций, которые могут привести к рождению больных детей. Причем у 30% из них обнаруживаются серьезные хромосомные патологии, о которых они не знали.
Как кариотипирование по лимфоцитам выявляет наследственные болезни
Человеческий организм состоит из клеток, каждая из которых содержит ядро, в котором находятся хромосомы. В норме их 23 пары, одна половина из которых достается от мамы, а вторая – от папы. Хромосома напоминает по форме неровную букву Х с различающейся верхней и нижней частью.
Верхняя и нижняя часть хромосомы состоит из двух одинаковых частей – сестринских хроматид, имеющих в норме одинаковое строение. Они образуют плечи, соединенные перетяжкой – центромерой. Одно плечо у хромосомы короткое, другое – длинное.
Мужской и женский хромосомный набор отличаются всего одной хромосомой: Y – у мужчин и X – у женщин, которые определяют пол.
Совокупность хромосомных признаков называется кариотипом, а определение его особенностей – кариотипированием. При этом исследовании определяется число и строение хромосом, а также выявляются различные отклонения, приводящие к врожденным патологиям.
Как проводится анализ
Для исследования берется кровь, из которой извлекаются кровяные клетки – лимфоциты. Затем из них отбираются те, которые находятся в состоянии деления (митоза). После этого в течение трех суток на образец воздействуют специальным раствором, усиливающим деление клеток, и наблюдают за этим процессом.
В определенный момент образцы изымают и окрашивают, чтобы хорошо рассмотреть хромосомный набор. Каждый участок хромосом обследуется и изучается на предмет возможных «поломок». Существует несколько вариантов таких сбоев:
- Дисомия – удвоение хромосомы – и трисомия – утроение.
- Моносомия – утрата одной половинки из сестринской пары.
- Делеция – отсутствие части хромосомы, иногда достаточно большой ее части.
- Дупликация – удвоение какого-то фрагмента.
- Инверсия – поворот части хромосомы на 180 градусов.
- Транслокация – аномалия, при которой участки хромосомы меняются местами.
Такие мутации у их обладателей имеют разные внешние проявления – от незаметных до вызывающих тяжелые болезни, сопровождающиеся умственной отсталостью и нарушением физического развития.
Показания к кариотипированию
Такую процедуру желательно пройти любой паре, планирующей обзаводиться потомством, но существуют случаи, когда кариотипирование особенно необходимо:
- Мужское и женское бесплодие. У таких пациентов могут обнаруживаться аномалии в половой хромосоме.
- Первичная аменорея – отсутствие месячных в течение всей жизни. Такое нарушение бывает связано с поломкой в половых хромосомах.
- Недоразвитие репродуктивных органов также может быть обусловлено неблагоприятной генетикой.
- Выкидыши, замирания беременностей, неудачные попытки ЭКО. Зародыши, имеющие генетические аномалии, не развиваются и отторгаются организмом. Генетическое обследование позволит выявить причину такой ситуации и избежать рождения нездорового потомства.
- Мертворождение – появление на свет детей с множественными пороками, которые могут быть вызваны тяжелыми наследственными патологиями.
- Подготовка к ЭКО – в этом случае также нужно провериться на генетические отклонения, чтобы выбрать наиболее подходящую репродуктивную технологию. Парам с генетическими нарушениями, приводящими к рождению больных детей, рекомендуется сделать ЭКО с предимплантационной диагностикой эмбриона. В этом случае зародыши перед подсадкой проверяют на хромосомные болезни.
Анализ делают и детям при подозрении на наследственные патологии. Показанием к его проведению являются:
- Врожденные пороки развития.
- Необычная внешность.
- Странное поведение, умственная отсталость, задержка развития.
- Нарушение обмена веществ и функции внутренних органов.
- Неправильно развитый половой аппарат. Иногда только генетический анализ может определить пол ребенка.
В некоторых случаях у детей и взрослых обнаруживается так называемый мозаицизм. При этом нарушении одна часть клеток имеет нормальный набор хромосом, а другая – изменённый. Например, пациенты с мозаичным синдромом Дауна могут иметь достаточно гармоничную внешность и практически не отличаться от здоровых людей.
Как расшифровать результат анализа
Нормальный хромосомный набор человека содержит 46 хромосом, 2 из которых половые – XX или XY. Поэтому нормальный хромосомный набор здорового человека обозначается:
- 46,XY – у мужчины;
- 46,XX – у женщины.
Для удобства каждой хромосоме присваивается определенный номер. Это нужно, чтобы в дальнейшем было понятно, где находится дефект. Длинное хромосомное плечо обозначают буквой q, а короткое – t.
Поэтому, например, дефект на 5 хромосоме у женщины обозначается 46XX5t, где 46ХХ указывает на женский хромосомный набор, а обозначение 5t говорит, что пострадало короткое плечо 5 хромосомы. Такая генетическая аномалия называется синдромом кошачьего крика. Больные дети имеют особое строение гортани, поэтому не плачут, а издают звуки, похожие на мурлыканье кошки. Заболевание сопровождается изменением черт лица и умственной отсталостью.
Что делать, если хромосомный анализ показал вероятность рождения больного ребенка
Все зависит от конкретного заболевания, вероятности наследования и отношения к этому вопросу у будущих родителей. Но в любом случае такой паре нужна консультация репродуктолога.
Некоторые пары все-таки решают рискнуть и родить ребенка, не прибегая к репродуктивным технологиям. В этом случае они оценивают всю важность принятого решения и рождение особенного малыша для них не будет неожиданностью.
Более разумный выход – ЭКО с предимплантационной диагностикой. В этом случае зачатие происходит вне организма женщины, зародыши исследуют на генетику, а потом подсаживают в матку.
Поскольку кариотип не меняется в течение жизни, такой анализ достаточно пройти один раз. Исследование кариотипа по лимфоцитам периферической крови позволит узнать свои хромосомные особенности и максимально сократить риск появления больного ребенка.
Видео
Преимплантационная генетическая диагностика

Денис Ребриков
Сохранить в закладки
1939
1
Сохранить в закладки
Биолог Денис Ребриков о хромосомах, орфанных наследственных заболеваниях и преимплантационном скрининге
19.07.2020
Над материалом работали

Денис Ребриков
кандидат биологических наук, РНИМУ им. Пирогова
Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
Видео
3373
Фармакогеномика

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
ПРОМО Вы нужны нам: как поддержать ПостНауку

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
Видео
2428
Применение керамических материалов в медицине
Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
tv Нарушения сна / Михаил Полуэктов в Рубке ПостНауки

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
Журнал Главы | Кривотолки о тестостероне

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
Видео
11774
13
Вакцина

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
FAQ Как перерабатывается пластик

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
Видео
3860
Трансгенные растения

Добавить в закладки
Вы сможете увидеть эту публикацию в личном кабинете
От редакции 9 научных музеев: Северная Америка
Что такое синдром Дауна?
Синдром Дауна — это генетическое заболевание, при котором в результате случайной мутации в 21-й паре хромосом получается третья копия. В норме у здорового человека — 23 пары хромосом, каждая содержит индивидуальный набор генов. Любое изменение их количества (недоразвитие одной пары, появление третьей хромосомы в паре, удвоение пары) и качества (всевозможные изменения внутри самой хромосомы) приводит к необратимым врожденным нарушениям развития человека.
По данным фонда «Даунсайд Ап», в России ежегодно рождается около 2500 тыс. детей с синдромом Дауна. 85% семей отказываются от них еще в родильном доме, в том числе и по рекомендации медицинского персонала.
В случае с синдромом Дауна дополнительная хромосома становится причиной некоторых особенности во внешности и патологий внутренних органов. Чаще всего затрагивается сердечно-сосудистая система и желудочно-кишечный тракт. Степень проявления симптомов отличается у разных людей, но все больные имеют пожизненную умственную отсталость и задержку развития. Несмотря на это, люди с синдромом Дауна могут учиться, работать, заниматься спортом, сдавать экзамены на водительские права, играть в театре и участвовать в конкурсах красоты².
В последние десятилетия отмечается рост заболеваемости синдромом Дауна. Это связано с увеличением возраста беременных женщин и отрицательным влиянием факторов окружающей среды на здоровье человека. За период с 1979 по 2003 заболеваемость синдромом Дауна в США увеличилась на 30%¹.
В России помощь детям и взрослым с синдромом Дауна оказывают такие проекты, как «Синдром Любви», фонд «Даунсайд Ап» и другие. Они организовывают денежные сборы, проводят тематические встречи, акции в поддержку своих подопечных, помогают ребятам с трудоустройством.
Факторы риска рождения ребенка с синдромом Дауна
Нет конкретной причины, которая в 100% случаев приводит к рождению ребенка с синдромом Дауна. Однако есть факторы риска, которые увеличивают вероятность появления таких детей. К ним относят:
- Возраст матери. Риск зачатия ребенка с синдромом Дауна увеличивается у женщин после 35 лет, так как с годами яйцеклетки имеют склонность к неправильному делению хромосом. Так, по данным Национального общества синдрома Дауна (США), в 35 лет у женщины риск зачатия больного ребенка составляет 1: 350 случаям, 1: 100 — к 40 годам и достигает 1: 30 в 45 лет. Согласно некоторым исследованиям4, возраст отца также является фактором риска: в исследуемой группе у мужчин после 40 лет вероятность рождения ребенка с синдромом Дауна увеличилась в 2 раза. Однако этот фактор пока менее изучен.
- В семье уже есть ребенок с синдромом Дауна. Риск в этом случае значительно увеличивается. При планировании беременности оба родителя направляются к консультанту-генетику, который назначит дополнительное обследование, проанализирует конкретно их ситуацию и сможет оценить риски более точно.
- Один из родителей является мозаиком или носителем транслокации. 7-8% детей с синдромом Дауна имеют транслокационную или мозаичную форму синдрома. Небольшая их часть унаследовала транслокацию от родителей, несмотря на то, что признаков и симптомов синдрома Дауна у отца и матери не было.
Лечение
Вылечить синдром Дауна невозможно. Терапия направлена на патологические состояния, обусловленные самим синдромом. Проводится хирургическая операция при врожденных пороках развития, лечатся инфекционные заболевания, корректируются офтальмопатологии, метаболические нарушения и др. Все это проводится при участии группы врачей-специалистов — посещать их дети с синдромом Дауна должны регулярно.

В 2011 году Американская Академия педиатрии (AAP) по медицинскому наблюдению детей с синдромом Дауна разработала методические рекомендации, в которых описан возрастной рутинный скрининг ребенка с синдромом Дауна. Его цель заключается в ранней диагностике сопутствующих патологий:
- Эхокардиография: во время пренатальной консультации или сразу после родов.
- Исследование щитовидной железы (уровней тиреотропного гормона (ТТГ): проводится при рождении, в 6 месяцев, в 12 месяцев, а затем ежегодно.
- Оценка слуха: при рождении, затем каждые 6 месяцев до момента, пока не будет подтвержден нормальный слух (около 4 лет), после чего ежегодно.
- Офтальмологическая оценка: к 6 месяцам, затем ежегодно до 5 лет; затем каждые 2 года до 13 лет и каждые 3 года до 21 года.
- Физическое развитие: рост, вес и окружность головы определяют при каждом обследовании с использованием ростовой шкалы для синдрома Дауна.
- Исследование сна при синдроме обструктивного апноэ во сне: завершается к 4 годам.
Кроме узких специалистов, важнейшую роль в жизни особенного ребенка играют специалисты профилактического профиля: логопеды, физиотерапевты, врачи-реабилитологи, дефектологи, массажисты и т.д.
Синдром Дауна — не помеха для успеха
Люди, ставшие известными, своим примером показывают, что и с синдромом Дауна можно реализовать себя в жизни и добиться успеха.
- Каррен Гафни. Руководит некоммерческой организацией, которая занимается адаптацией в обществе детей с ограниченными возможностями. Левая нога у Каррен парализована, но она стала первым человеком с синдром Дауна, сумевшим переплыть Ла-Манш. Завоевала золотую медаль на Паралимпийских играх, а недавно получила диплом почетного доктора Университета Портленда в штате Орегон.
- Пабло Пинеда. Испанский актер, в 2009 году получивший «Серебряную раковину» кинофестиваля в Сан-Себастьяне — за лучшую мужскую роль в фильме «Я тоже». Живет в Малаге, работает в муниципалитете, преподает, имеет несколько дипломов: преподавателя, бакалавра искусств и диплом в области педагогической психологии.
- Рональд Дженкинс. Молодой мужчина с синдромом Дауна, музыкант и композитор. Рональд начал заниматься игрой на пианино в четыре года. В 17 лет стал выкладывать свои ролики на Youtube под псевдонимом Big Cheez. Тогда же у него вышел первый альбом — Straight Laced by Fish.
- Паула Саж. Родилась в Шотландии в 1980 году. Снялась в нескольких фильмах, профессионально играет в нетбол, стала адвокатом. Паула оказывает юридическую поддержку двум международным фондам — Ann Craft и Mancap.
- Мелани Сегард. Девушка мечтала стать ведущей прогноза погоды. Подруга посоветовала ей снять небольшой ролик с рассказом о себе и выложить в соцсети. За несколько дней ее мечту поддержали более 180 тысяч человек, а сейчас у страницы свыше 255 тысяч подписчиков. Через неделю мечта Мелани исполнилась — она получила предложение от двух национальных каналов, и теперь рассказывает о погоде.
Характерные признаки и симптомы
Люди с синдромом Дауна могут вести себя одинаково и быть похожими друг на друга, но у каждого будет различная степень выраженности симптомов. Из общих можно выделить показатель интеллекта (IQ) в диапазоне от умеренного до низкого, более медленную речь, чем у других детей, некоторые физические особенности.
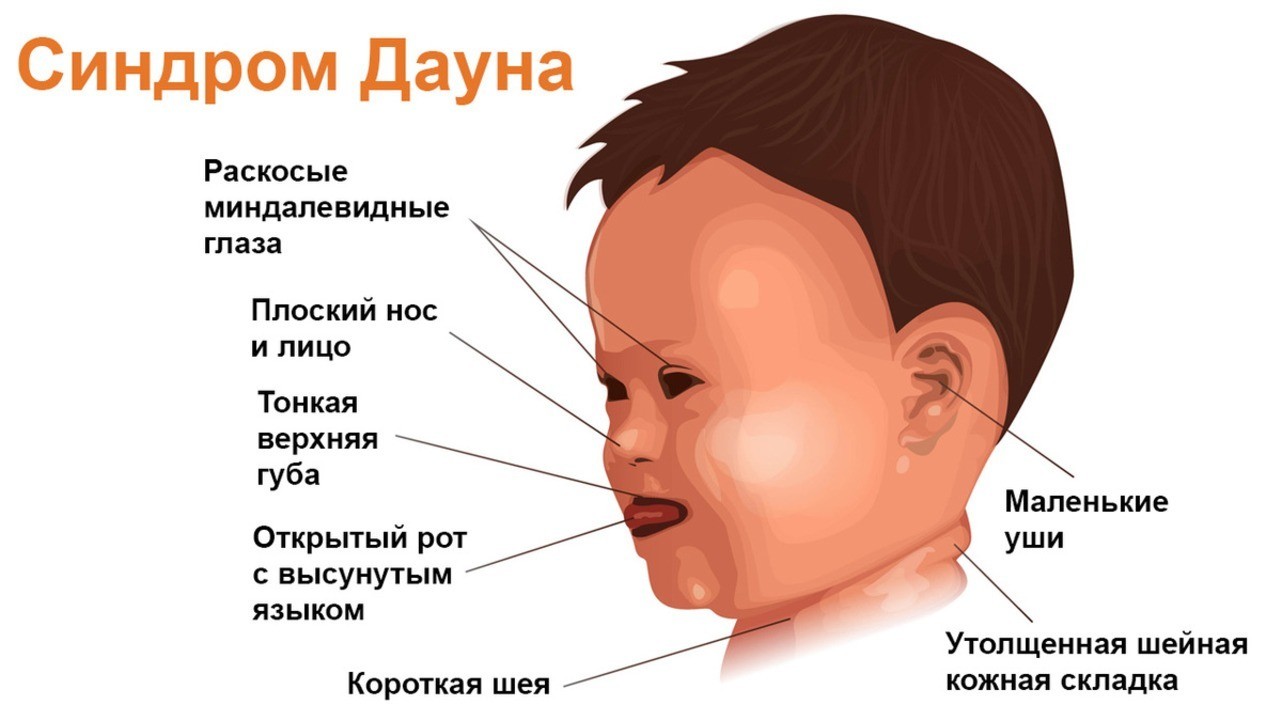
Внешние признаки синдрома Дауна:
- уплощенное лицо, особенно переносица;
- раскосые миндалевидные глаза, эпикант — вертикальная складка века у внутреннего угла глаза;
- небольшие белые пятна (пятна Брушфильда) на радужной оболочке глаза;
- язык, который часто виден из приоткрытого рта;
- короткая шея;
- маленькие уши;
- одна ладонная складка вместо двух;
- низкий рост;
- низкий мышечный тонус и слабые суставы.
Кроме внешне видимых особенностей физического развития, при синдроме Дауна наблюдают различные патологии внутренних органов³.
Часто встречаются пороки сердца: примерно у половины детей с синдромом Дауна есть какий-либо врожденный порок. Если возникает угроза для жизни, то в первые недели после рождения младенцу проводят кардиохирургическую операцию. Кроме пороков сердца, у некоторых детей формируются аномалии развития желудочно-кишечного тракта: кишечника, пищевода, заднего прохода. Возрастает риск развития проблем с пищеварением, таких как непроходимость желудочно-кишечного тракта, изжога (гастроэзофагеальный рефлюкс) или целиакия. Из-за сбоев в работе иммунной системы люди с синдромом Дауна имеют повышенный риск развития аутоиммунных и инфекционных заболеваний, некоторых форм рака.
Изменения мягких тканей и скелета могут привести к обструкции дыхательных путей, из-за чего как у детей, так и у взрослых может возникать апноэ (остановка дыхания во сне).
Также из-за особенностей метаболизма и работы эндокринной системы люди с синдромом Дауна чаще страдают ожирением по сравнению с населением в целом.

Диагностика синдрома Дауна
Диагноз ставится на основании характерной клинической картины — совокупности внешних признаков, наблюдения за темпами физического и интеллектуального развития ребенка, наличия патологии внутренних органов. Новорожденных проверяют на синдром Дауна, когда есть показания — в частности, если на него указывают внешние признаки. Диагноз подтверждается кариотипированием — исследованием хромосом ребенка на наличие измененного кариотипа.
Кроме того, исследуются функции внутренних органов, которые часто бывают нарушены при синдроме Дауна — щитовидной железы, зрительного, слухового анализаторов. Выявляются возможные пороки сердца, лейкемия. С этой целью ребенку назначают УЗИ-обследование органов брюшной полости и сердца, консультации врачей-специалистов: детского кардиолога, хирурга, офтальмолога, травматолога-ортопеда.
Женщины во время беременности проходят следующие исследования: скрининговые — они обязательные для всех и специальные, которые назначаются врачом по показаниям. Обследования направлены на выявление различных заболеваний и генетических аномалий у плода (в том числе и синдрома Дауна, одного из самых частых генетических нарушений).

Пренатальная диагностика
Общая схема пренатальной диагностики выглядит так:
1. В первом триместре беременности:
- Хорионический гонадотропин человека (ХГЧ) — гормон, который вырабатывается оболочкой зародыша и участвует в поддержании беременности.
- Ассоциированный с беременностью протеин А плазмы (РАРР А). Аномальный уровень ХГЧ и РАРР-А может указывать на нарушения развития плода.
- Ультразвуковое исследование — позволяет выявить специфические УЗИ-признаки аномалии у плода.
2. Во втором триместре беременности:
- УЗИ-диагностика.
- Альфа-фетопротеин (альфа-ФП) — низкий уровень может указывать на синдром Дауна.
- Бета-субъединица хорионического гонадотропина человека (бета-ХГЧ). Повышение концентрации ХГЧ в некоторых случаях связано с заболеванием ребенка.
- Эстриол свободный. Низкий уровень эстриола бывает признаком синдрома Дауна.
Результаты УЗИ, РАРР-А, альфа-ФП, ХГЧ и эстриола в сочетании с данными о возрасте и наследственности матери позволяют рассчитать риск рождения ребенка с синдромом Дауна.
Данные пренатального исследования особенно важны для женщин, входящих в группу риска по рождению детей с синдромом Дауна. Если риск оказался очень высоким, могут быть назначены следующие инвазивные (с нарушением кожных покровов) исследования:
- Амниоцентез — взятие образца околоплодных вод и последующее изучение хромосом плода.
- Биопсия хориона — получение образца ткани хориона (наружной зародышевой оболочки, окружающей эмбрион). Также позволяет выявить хромосомные аномалии.
- Пуповинное взятие крови — тест проводится, если предыдущие исследования оказались неэффективны.
Женщинам с предрасположенностью к заболеванию во время планирования беременности рекомендуется генетическая консультация.
Причины развития синдрома Дауна
В норме клетки человека содержат 23 пары хромосом. Одна хромосома из пары принадлежит отцу, другая — матери. Синдром Дауна возникает, когда в 21-ой паре вместо двух хромосом получается три. Дополнительный генетический материал отвечает за характерные особенности и проблемы развития у ребенка. Существуют три генетических вариации формирования синдрома.
Классический вариант синдрома Дауна — это трисомия 21, когда каждая клетка в организме имеет по три копии 21-й хромосомы вместо обычных двух.
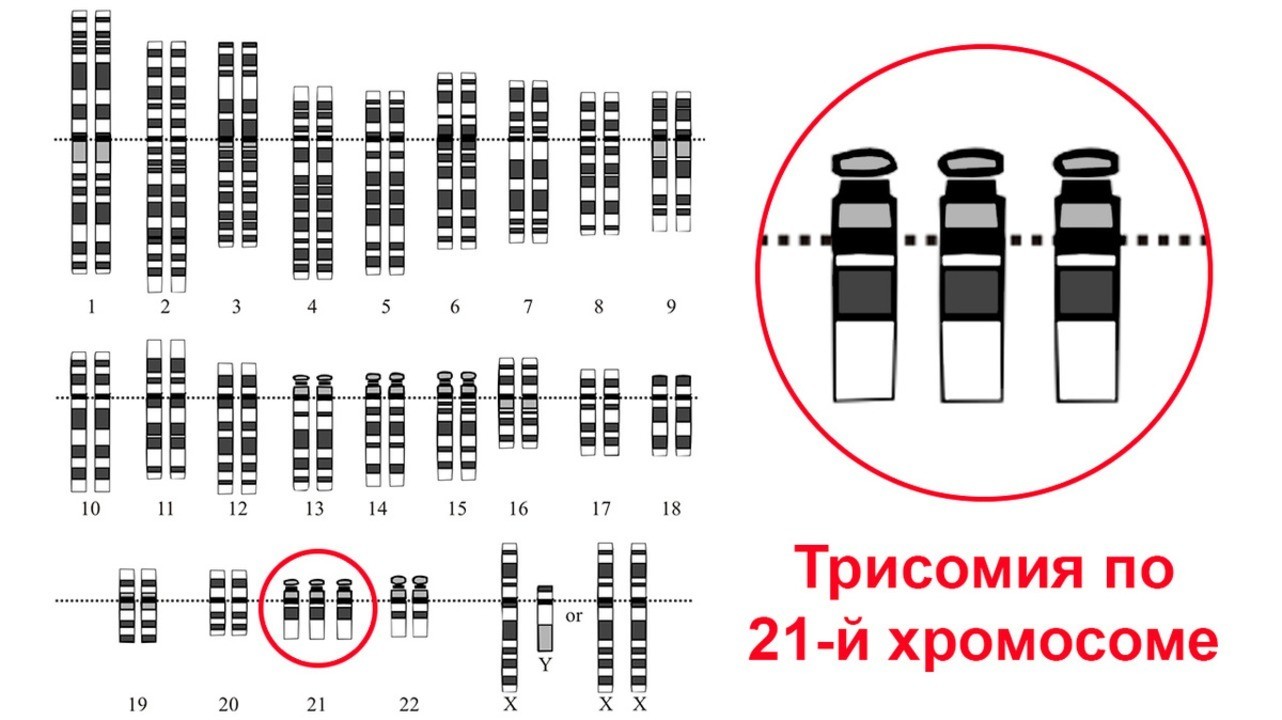
Есть и другие варианты. В некоторых случаях синдром возникает, когда часть 21-й хромосомы прикрепляется к другой хромосоме во время формирования яйцеклеток и сперматозоидов у родителя или на очень раннем этапе развития плода. Тогда у человека есть две нормальные копии и дополнительная часть хромосомы 21, прикрепленная к другой хромосоме. В результате получаются те же три копии генетического материала. Такая форма называется транслокационной.
Небольшой процент людей с синдромом Дауна(1-2%) имеет дополнительную копию хромосомы 21 только в части клеток организма. Это называется мозаичным синдромом Дауна.
Видео 1. Причины, симптомы и диагностика синдрома Дауна.
Классификация
По механизму развития синдрома Дауна, выделяют три формы:
- Трисомия по 21-ой хромосоме.
- Транслокационная форма синдрома Дауна.
- Мозаичная форма синдрома Дауна.
На первую форму приходится около 95% случаев заболевания и до 5% — на две другие.
Прогноз для людей с синдромом Дауна
Продолжительность жизни людей с синдромом Дауна значительно увеличилась. Так, в 1960 году ребенок с синдромом Дауна часто не доживал до своего 10-летия. Сегодня ожидаемая продолжительность жизни людей с этим заболеванием составляет 50-60 лет.
Видео 2. Люди с синдромом Дауна отвечают на вопросы, рассказывают об отношении к ним окружающих, о семье, любви, своих мечтах и планах на будущее.
Возможности обучения и социализации лиц с синдромом Дауна различаются. Во многом они зависят от интеллектуальных способностей ребенка и от усилий, прилагаемых родителями и педагогами. Почти во всех случаях детям с синдромом Дауна удается привить бытовые и коммуникационные навыки, необходимые в повседневной жизни. Есть пациенты, добившиеся успеха в области искусства, актерского мастерства, спорта, а также в получении высшего образования. Взрослые с синдромом Дауна могут вести самостоятельную жизнь, овладевать несложными профессиями, иметь свою семью.
Поддержка опытных профессионалов (врачей, реабилитологов, психологов, социальных педагогов) и понимание семьи и друзей имеют решающее значение для людей с синдромом Дауна. Во многих странах существуют сообщества больных, где родители таких детей и сами дети, а также взрослые с синдромом Дауна могут получить поддержку, обсудить насущные проблемы, поделиться своими успехами.
Заключение
Синдром Дауна — одно из самых распространенных хромосомных заболеваний, при котором у плода возникает дополнительная копия в 21-й паре хромосом. Риск зачатия больного ребенка повышается у женщин после 35 лет. На сегодняшний день лечения нет, однако при ранней социализации, участии в программах психологической реабилитации люди с синдромом Дауна имеют возможность жить активной и полноценной жизнью.
Источники
- Shin M, Besser LM, Kucik JE, Lu C, Siffel C, Correa A. Prevalence of Down syndrome among children and adolescents in 10 regions of the United States. Pediatrics. 2009 Dec;124(6):1565-71.
- Виктор Вайц. Люди с синдромом Дауна в Германии: “Мы — не больные, мы — другие!” [Электронный ресурс] // dw.com, 2020.
- Down syndrome [Электронный ресурс] // mayoclinic.org, 2018.
- Down syndrome [Электронный ресурс] // healthline.com


