Дата публикации 19 февраля 2018Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Ветряная оспа (Chickenpox) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему.
Симптомы ветрянки: умеренно выраженная общая интоксикация и везикулёзная экзантема. При длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно.[1][3][5]
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Пути заражения
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма.
До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы ветряной оспы
Сколько длится ветряная оспа (ветрянка)
Инкубационный период длится от 10 до 21 дня. В типичных случаях (у детей и подростков) заболевание начинается остро. В среднем ветряной оспой болеют 7-10 дней.
Симптомы ветряной оспы у взрослых и детей
Ветрянка у взрослых из-за утраты лабильности иммунной системы проявляется подострым и постепенным началом (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания). Дети, как правило, заболевание переносят легче.
Симптомы ветрянки у детей и взрослых:
- общая инфекционная интоксикация (СОИИ);
- везикулёзная экзантема;
- везикулёзная энантема (афты);
- лимфаденопатия (ЛАП);
- лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания. К первым симптомам ветрянки относятся нарастающая интоксикация, явственная слабость, температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у новорождённых
Грудные дети ветряной оспой болеют редко, так как большинство из них защищены материнскими антителами. Если ребёнку от матери передались антитела против вируса, то болезнь может протекать стёрто в лёгкой форме. Если защитных материнских антител нет, то ветрянка протекает бурно: выражены симптомы интоксикации, возможны судороги, нарушается сознание, возникают осложнения со стороны внутренних органов и нервной системы.
Ветряная оспа у беременных
Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание).
Патогенез ветряной оспы
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
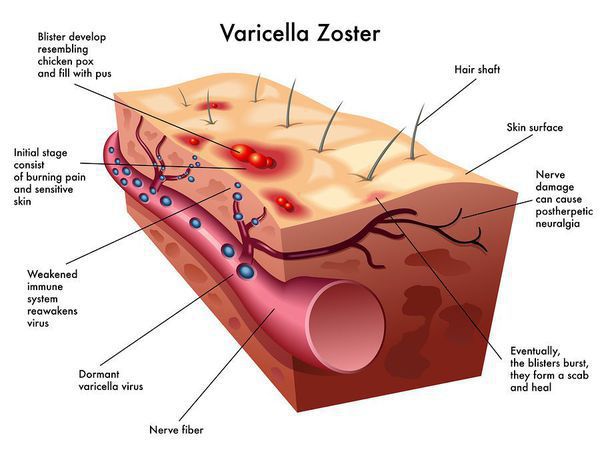
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай).[1]
Классификация и стадии развития ветряной оспы
1. По клинической форме:
а) типичная;
б) атипичная;
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями).[1][2][3]
Стадии заболевания
- продромальный период — длится до суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью;
- период разгара заболевания — наступает к концу первых суток, нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃, появляется характерная пятнисто-везикулёзная сыпь;
- период выздоровления — наступает через 2-3 дня после того, как температура тела нормализуется.
Осложнения ветряной оспы
Осложнения ветрянки у детей и взрослых
Ветряная оспа у детей и взрослых протекает схоже, но у взрослых осложнения развиваются чаще.
Специфические осложнения:
- стенозирующий ларинготрахеит;
- неврологические осложнения — менингит, энцефалит, миелит;
- кератит;
- геморрагический нефрит.
Неспецифические осложнения:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Осложнения ветрянки у беременных
По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина.[1][4][5]
Что такое ветряночная пневмония
Ветряночная пневмония — это опасное осложнение, которое в основном возникает у беременных. Для заболевания характерно двустороннее воспаление лёгких, в тяжёлых случаях приводящее к их отёку и дыхательной недостаточности.
Диагностика ветряной оспы
При каких симптомах нужно обратиться к врачу
Консультация доктора необходима при высокой температуре тела (38-39 ℃) и появлении сыпи на коже.
В каких случаях проводят анализ крови на ветряную оспу
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
Специальная подготовка для сдачи анализов не требуется. Расшифровкой анализов занимается врач.
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.).[2][4]
Как отличить ветрянку от других заболеваний
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению).
Самолечение ветряной оспы недопустимо. При появлении первых признаков нужно обратиться к терапевту или педиатру. Далеьнейшим ведением пациента занимается инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Режим дня
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Питание
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия
Лечение ветрянки включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения ветрянки и у взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Особенности ухода и лечения детей с ветрянкой
Ветряную оспу у детей и взрослых лечат схоже. Жаропонижающие детям следует давать при температуре свыше 38,5℃ (взрослым от 39,5℃). При уходе за ребёнком с ветрянкой важно не допускать расчёсывания кожи и срывания корочек.
Признаки выздоровления
К критериям выписки пациента, переболевшего ветрянкой, относятся:
- с момента появления последнего свежего элемента сыпи прошло не менее пяти дней;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).[1][2][4]
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения.
Вакцинация. Стоит ли делать прививку от ветрянки взрослым
Вакцинация в раннем возрасте предотвращает в 99 % развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава).[1][5]
Вакцинация рекомендована:
- небеременным женщинам детородного возраста;
- медицинским работникам;
- людям с ослабленным иммунитетом и родственникам, проживающим с ними;
- учителям и воспитателям;
- персоналу домов престарелых и людям, проживающих в них;
- международным путешественникам [6].
Можно ли второй раз заболеть ветрянкой
Иммунитет после болезни стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А.[1][2][5]
К заражению устойчивы:
- люди, переболевшие ветряной оспой;
- новорождённые с защитными антителами, которые передались им от матери;
- вакцинированные пациенты.
Постконтактная профилактика
Предотвратить развитие инфекции или ослабить её течение поможет внутримышечное введение иммуноглобулина к вирусу ветряной оспы (VariZIG).
Профилактика после контакта с заболевшим показана:
- пациентам с лейкемией, иммунодефицитом или другими тяжёлыми заболеваниями;
- беременным женщинам, не имеющим антител к вирусу;
- новорождённым, чьи матери были инфицированы ветряной оспой за пять дней до родов или через два дня после них;
- новорождённые младше 28 недель, контактировавшие с возбудителем не через мать, даже если у неё есть специфический иммунитет [7].
Профилактика рубцов и шрамов
Как правило, изменения кожи при ветряной оспе полностью исчезают после выздоровления. Важно лишь не расчёсывать кожу, не срывать корочки и ограничить применение косметических средств.
Ветряная оспа: причины появления, симптомы, диагностика и способы лечения.
Определение
Ветряная оспа (ветрянка) – острое инфекционное заболевание, характеризующееся доброкачественным течением, умеренной лихорадкой, появлением на коже и слизистых оболочках мелких пузырьков с прозрачным содержимым. Возбудителем заболевания является вирус герпеса 3-го типа Varicella Zoster (семейство вирусов Herpesviridae). Из-за высокой контагиозности (заразности) заболевания и восприимчивости человеческого организма к вирусу (90-95%) большинство людей успевают переболеть ветряной оспой до 10 лет (80-85% случаев). У взрослых заболевание протекает значительно тяжелее, чем у детей.
Причины ветряной оспы
Вирус Varicella Zoster нестоек в окружающей среде, чувствителен к ультрафиолетовому облучению, дезинфектантам, поэтому передается, как правило, при непосредственном контакте с вирусоносителем, который считается заразным с последнего дня скрытого периода и до 8-го дня от момента появления последнего элемента сыпи.
Varicella Zoster является причиной развития двух заболеваний – ветряной оспы при первом контакте человека с вирусом и опоясывающего лишая при реактивации (повторной активации) вируса в организме. Больной опоясывающим лишаем может стать источником заражения в очень редких случаях и при очень близком и длительном контакте.
Инфекция распространяется воздушно-капельным или контактным путем через различные предметы (детские игрушки). Вспышки ветряной оспы отмечаются в период с января по май.
После заболевания у человека формируется стойкий, пожизненный иммунитет. Повторные случаи заболевания ветряной оспой встречаются исключительно редко.
Классификация заболевания
По типу
:
- Типичная.
- Атипичная:
- рудиментарная;
- пустулезная;
- буллезная;
- геморрагическая;
- гангренозная;
- генерализованная (висцеральная).
По тяжести
:
- легкая (температура тела не превышает 38°С, симптомы интоксикации практически отсутствуют, высыпания необильные);
- среднетяжелая (температура повышается до 39°С, симптомы интоксикации умеренные, высыпания обильные, в том числе на слизистых оболочках);
- тяжелая (температурой тела повышается 39,5-40°С, высыпания очень обильные, крупные, застывшие в одной стадии развития).
По течению
:
- гладкое;
- негладкое (с наслоением вторичной инфекции и/или обострением хронических заболеваний).
Симптомы ветряной оспы
К концу инкубационного периода (на 11–21-й день, чаще на 13–17-й день) появляются недомогание, снижение аппетита, раздражительность, у детей – плаксивость. Отмечаются единичные высыпания, температура тела незначительно повышается. Элементы сыпи проходят закономерную эволюцию: розовое/красное пятно (розеола) – папула (узелок) – везикула (пузырек) – корочка.
Пятна диаметром 2–4 мм в течение нескольких часов превращаются в папулы и везикулы, наполненные прозрачным содержимым. В течение нескольких дней идет «подсыпание» новых элементов. Элементы сыпи возникают у больных ветряной оспой как бы отдельными толчками с интервалом 24-48 ч. Новые элементы появляются между старыми, и их общее число увеличивается.
Обычно высыпания фиксируют сначала на туловище, затем на лице, волосистой части головы и минимально на стопах и кистях. В это же время может появляться сыпь на слизистых оболочках полости рта, половых органов, на конъюнктиве и роговице. У одного и того же больного одновременно присутствуют и пятна, и папулы, и везикулы, и корочки. Сыпь при ветряной оспе обычно сопровождается зудом. От появления первых элементов до образования корочек на месте лопнувших везикул проходит 2–3 дня. Корочки отпадают через 5-10 дней без следа, но при их «срывании» этот срок удлиняется еще на 1–2 недели, а на их месте могут сформироваться рубцы.

Проявления общей интоксикации в период высыпаний выражены слабо. Иногда кратковременные повышения температуры тела совпадают с появлением новых высыпаний. Температура держится от 3 до 6 дней, лимфатические узлы имеют тенденцию к увеличению. К характерным симптомам ветрянки нередко добавляется неспецифическое ее проявление – кашель. При легком течении болезни его провоцируют высыпания во рту, на слизистой оболочке глотки и трахеи. С их исчезновением в дыхательных путях проходит и кашель. При тяжелом течении заболевания может наблюдаться пневмония, кашель становится влажным, в отдельных случаях отмечается выделение гнойной мокроты с кровью.
Если заболевание характеризуется высыпаниями с единичными, недоразвитыми, едва заметными пузырьками при нормальной температуре тела, и общее состояние пациента не страдает, говорят о рудиментарной форме ветряной оспы.
Везикулы могут быть наполнены гнойным содержимым (пустулезная форма) или геморрагическим (геморрагическая форма). При буллезной форме ветряной оспы одновременно с типичными везикулами на коже образуются крупные дряблые пузыри диаметром 2-3 см с мутноватым содержимым. После спадания пузыря остается мокнущая поверхность. Гангренозная форма характеризуется тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой.
Если болезнь проявляется высокой температурой, тяжелой интоксикацией и поражением внутренних органов (печени, легких, почек и др.), говорят о висцеральной форме ветряной оспы.
Во время беременности в связи с физиологическим снижением иммунитета возрастает вероятность инфицирования ранее не болевших ветряной оспой женщин (5-6%) или активации латентной инфекции в виде появления опоясывающего герпеса. При этом опасность для беременной представляет не сама инфекция, а ее осложнения. Вероятность влияния инфекции на плод зависит от срока беременности и тяжести течения заболевания. Опасно инфицирование беременной накануне родов, когда достаточный титр защитных специфических антител не успевает через плаценту передаться плоду. В отличие от ветряной оспы при заболевании опоясывающим герпесом осложнений со стороны плода не наблюдается, так как у матери имеются специфические защитные антитела.
Диагностика заболевания
Ветряная оспа диагностируется на основании выявления типичной клинической картины. При нетипичных случаях и с целью дифференциации от других заболеваний (везикулезного риккетсиоза, стрептодермии, генерализованной формы герпетической инфекции и др.) используют лабораторные методы исследования – серологические тесты определения специфических антител классов IgG и IgM (антитела к вирусу Varicella Zoster появляются в течение 4–5 суток от начала сыпи при ветряной оспе).
При тяжелом течении ветряной оспы для исключения поражения внутренних органов может потребоваться биохимический анализ крови, включающий общий белок,
Общий белок (в крови) (Protein total)
Синонимы: Общий белок сыворотки крови; Общий сывороточный белок.
Total Protein; Serum Тotal Protein; Total Serum Protein; TProt; ТР.
Краткая характеристика определяемого вещества Общий бел…
оценку показателей работы почек (мочевина, креатинин, клубочковая фильтрация),
Креатинин (в крови) (Creatinine)
Синонимы: Анализ крови на креатинин; Сывороточный креатинин; Креатинин сыворотки, оценка СКФ. Сreat; Сre; Blood Creatinine; Serum Creatinine; Serum Creat.
Краткая характеристика определяе…
Мочевина (в крови) (Urea)
Синонимы: Диамид угольной кислоты; Карбамид; Мочевина в крови; Азот мочевины.
Urea nitrogen; Urea; Blood Urea Nitrogen (BUN); Urea; Plasma Urea.
Краткая характеристика аналита Мочевина
Моче�…
оценку показателей работы печени (билирубин, АЛТ, АСТ).
Для дифференциальной диагностики с другими заболеваниями, проявляющимися поражением кожи, определяют ДНК в различных биологических материалах.
Рентгенологическое исследование органов грудной клетки позволяет исключить пневмонию.
К каким врачам обращаться
Медицинскую помощь больным ветряной оспой оказывает
врач-терапевт
или
педиатр
.
При наличии медицинских показаний пациент может быть направлен на консультацию к врачу-инфекционисту.
Медицинская помощь беременным с ветряной оспой осуществляется врачами
акушерами-гинекологами
.
При возникновении осложнений или обострении хронических заболеваний требуется консультация других врачей-специалистов: кардиолога, невролога, эндокринолога, нефролога, офтальмолога и др.
При тяжелом течении заболевания может понадобиться госпитализация больного.
Лечение ветряной оспы
Лечение ветряной оспы направлено на облегчение симптомов заболевания, профилактику бактериальных осложнений, проводится до клинического выздоровления пациента и включает:
- гигиену кожи (гигиенический душ 2 раза в день, использование антибактериального мыла, частая смена нательного и постельного белья);
- обработку элементов сыпи;
- профилактику рубцов – ногти должны быть коротко острижены, маленьким детям надевают рукавички;
- прием жаропонижающих препаратов при высокой температуре тела;
- прием антигистаминных препаратов для устранения зуда.
Больные ветряной оспой при тяжелом и/или осложненном течении заболевания, дети первых месяцев жизни (особенно в случае, когда мать не болела ветряной оспой), дети из закрытых детских коллективов, общежитий (при невозможности их изоляции) должны быть госпитализированы.
Кроме того, при тяжелом и/или осложненном течении ветряной оспы врач может назначить противовирусные, антибактериальные препараты.
Осложнения
Ветряная оспа у детей, как правило, протекает доброкачественно, но в ряде случаев возможно развитие осложнений. К наиболее частым из них относят инфицирование элементов сыпи.
При попадании патогенной микрофлоры в кровеносные и лимфатические пути может развиться лимфаденита (увеличения лимфатических узлов вследствие их воспаления), вторичной бактериальной пневмонии, сепсиса. Высыпания на слизистой оболочке глаза могут осложняться конъюнктивитом (воспалением слизистой оболочки глаза) или кератитом (воспалением роговой оболочки глаза).
Взрослые болеют тяжелее. В редких случаях у них развивается энцефалит (воспаление вещества головного мозга) с судорожным синдромом, мозжечковыми нарушениями, поражение периферической нервной системы (лицевого и зрительного нерва), сердца (миокардит), почек (нефрит), печени (гепатит), суставов (артрит).
Профилактика ветряной оспы
Больного ветряной оспой изолируют дома (или по показаниям в боксовом отделении стационара) до момента отпадения последней корочки. В дошкольных учреждениях контактных детей, не болевших ветряной оспой, разобщают на 21 день. Если день контакта с больным точно установлен, разобщение проводят не сразу, а с 11-го дня после контакта. По показаниям проводится вакцинация.
Источники:
- Клинические рекомендации «Ветряная оспа у взрослых». Профильная комиссия по инфекционным болезням Минздрава России. 2014.
- Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным ветряной оспой. Санкт-Петербург. 2015.
- Руководство по инфекционным болезням. Книга 2 / Под ред. акад. РАМН, проф. Ю.В. Лобзина, проф. К.В. Жданова. 4-е изд., доп. и перераб. СПб.: ООО «Изд-во Фолиант». 2011. 744 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
6060
22 Мая
-
6057
21 Мая
-
6057
14 Мая
Похожие статьи
Алкоголизм
Алкоголизм: причины появления, симптомы, диагностика и способы лечения.
Сыпной тиф
Сыпной тиф: причины появления, симптомы, диагностика и способы лечения.
Брюшной тиф
Брюшной тиф: причины появления, симптомы, диагностика и способы лечения.
Розовый лишай
Розовый лишай Жибера – острый воспалительный самостоятельно разрешающийся дерматоз с овальными или монетовидными бляшками розово-красного цвета, вокруг которых наблюдается шелушение.
У этого термина существуют и другие значения, см. Оспа (значения).
Запрос «Ветрянка» перенаправляется сюда; см. также другие значения.
| Ветряная оспа | |
|---|---|
 Ребёнок, больной ветряной оспой |
|
| МКБ-11 | 1E90, KA62.2 |
| МКБ-10 | B01 |
| МКБ-10-КМ | B01 и B01.9 |
| МКБ-9 | 052 |
| МКБ-9-КМ | 052[1][2] и 052.9[2] |
| DiseasesDB | 29118 |
| MedlinePlus | 001592 |
| eMedicine | ped/2385 |
| MeSH | D002644 |
Ве́тряна́я[3] о́спа, ветря́нка (лат. varicella) — острое высококонтагиозное вирусное заболевание с воздушно-капельным путём передачи. Обычно характеризуется лихорадочным состоянием, папуловезикулёзной сыпью с доброкачественным течением.
Возбудитель ветряной оспы — вирус варицелла-зостер, лат. Varicella Zoster семейства Herpesviridae, другое название: вирус герпеса человека третьего типа (Human herpesvirus 3), он же «herpes zoster». Он является возбудителем и опоясывающего герпеса (опоясывающего лишая), и ветряной оспы[4].
Заболеванию подвержены люди всех возрастов, болеют преимущественно дети. Повторные заболевания крайне редки[5][6], однако у 10—20 % переболевших вирус остаётся[4] в нервных тканях организма неактивным и в будущем способен вызывать опоясывающий лишай[7].
В большинстве случаев у детей ветряная оспа проходит в лёгкой форме. Тем не менее болезнь может приводить к смерти, в частности, в результате осложнений. Более высокая заболеваемость и смертность — у новорождённых и людей с ослабленным иммунитетом[8]. У лиц старше 18 лет чаще наблюдается более тяжёлое течение и осложнения[9].
Ветряную оспу можно предотвратить с помощью иммунизации[8], то есть вакцинации.
История[править | править код]
Ветряная оспа впервые описана в середине XVI века итальянскими врачами Vidus-Vidius и Ingranus как разновидность натуральной оспы[4].
Немецкий учёный Р. Фогель (1724—1774) впервые применил термин «варицелла» (1772) и выделил ветряную оспу как самостоятельную нозологическую форму[5].
В 1911 году в содержимом везикул был обнаружен возбудитель ветряной оспы, после чего заболевание стали считать отдельной нозологической формой. Вирус-возбудитель был выделен в 1958 году[4].
Эпидемиология[править | править код]
Эпидемиология ветряной оспы отличается в умеренном и тропическом климате, причины этого не ясны. Предположительно различия являются результатом свойств вируса — он чувствителен к температуре, климату, плотности населения, риску заражения[8].
Заболеванию подвержены люди всех возрастов. Около половины детей болеют в возрасте 5—9 лет, реже — 1—4 и 10—14 лет. Около 10 % заболевших — 14 лет и старше[4].
Источник инфекции — больной человек с конца инкубационного периода (10—21 день) и до тех пор, пока все поражения не покроются коркой (7—10 дней). Возбудитель распространяется воздушно-капельным путём или при прямом контакте[8]. Контагиозность ветряной оспы — 100 % — заболевает каждый, ранее не встречавшийся с вирусом[4].
Как и все герпесвирусы, вирус ветряной оспы обладает способностью подавлять иммунную систему[10].
Иммунитет при ветряной оспе обусловливает невосприимчивость к новому заражению, но не обеспечивает удаление вируса из организма. Вирус пожизненно пребывает в спинальных ганглиях и/или ядрах черепно-мозговых нервов, которые связаны с зонами кожи, наиболее поражёнными при первичной инфекции. Повторная активация вируса происходит в условиях ослабленного иммунитета в виде опоясывающего герпеса[10].
У лиц с тяжёлым иммунодефицитом возможно повторное заражение[4].
Больной опоясывающим лишаём является источником вируса и представляет эпидемиологическую опасность по ветряной оспе[11]. Вирусы содержатся также в жидкости в везикулах.
Этиология[править | править код]
Возбудителем ветряной оспы является вирус ветряной оспы (Varicella Zoster), видимый в обычный световой микроскоп вирус, крупных размеров, который с 3—4-го дня обнаруживается в содержимом оспенных пузырьков. Вирус ветряной оспы нестоек во внешней среде — он быстро погибает при воздействии солнечного света, нагревании, ультрафиолетовом облучении. Вне организма, на открытом воздухе выживаемость вируса примерно 10 минут. Возбудитель ветряной оспы относится к вирусам группы герпеса третьего типа[12].
Восприимчивость к ветряной оспе составляет 70 %. Заразными больные ветряной оспой становятся за 20—24 ч до появления сыпи и остаются ими до 4 дней.[источник не указан 1479 дней]
Вирус ветряной оспы поражает только человека, единственный резервуар дикого вируса — человек[4].
Вирус варицелла-зостер является причиной двух заболеваний: ветряной оспы, возникающей преимущественно в детском возрасте, и опоясывающего герпеса (опоясывающего лишая), в основном поражающего пожилых и людей с иммунодефицитом[4]. Ветряная оспа является первичной инфекцией вируса варицелла-зостер, а опоясывающий герпес в подавляющем большинстве случаев является результатом активизации латентного вируса варицелла-зостер[4][8].
Патогенез[править | править код]

Вариант сыпи при ветряной оспе
Вирус проникает в организм через слизистые оболочки верхних дыхательных путей и внедряется в эпителиальные клетки слизистой оболочки. Затем вирус проникает в кровь и фиксируется в коже, вызывая в её поверхностном слое патологический процесс: ограниченное расширение капилляров (пятно), серозный отёк (папула), отслоение эпидермиса (везикула).
Из-за размножения вируса и аллергического ответа организма возникают лихорадка и другие общие неспецифические проявления инфекции.
После болезни возникает стойкий иммунитет.
Возбудитель может персистировать в организме. В результате различных провоцирующих факторов вирус активируется и вызывает локальные кожные высыпания — опоясывающий герпес, частота возникновения которого у переболевших ветрянкой составляет на 100 тысяч человек населения: 131−215 случаев для популяции в целом, для возрастной группы моложе 15 лет — 46, старше 75 лет — 1424. У вакцинированных живой вакциной опоясывающий лишай встречается во много раз меньше: 2,6 на 100 тысяч (26 случаев на миллион вакцинированных)[13].
В некоторых случаях ветряная оспа приводит к развитию осложнений, среди них кожная бактериальная суперинфекция, пневмония, бронхит, острые неврологические нарушения (невралгия, асептический менингит, синдром Рамсея Ханта 2 типа[en], ветряночный энцефалит), офтальмологические (кератоконъюктивит, увеит, кератит, некроз сетчатки, слепота), воспаление среднего уха, васкулит, коагулопатия, гепатит, нефропатия и другие вплоть до смертельного исхода[14].
Частота неврологических осложнений составляет 1—7,5 %, из них энцефалиты 70,5 %, менингиты 10,6 %, энцефалическая реакция 9,8 %, синдром менингизма 4,5 %. Летальность при ветряночных энцефалитах составляет 1—20 %, при этом они составляют четверть всех случаев детских энцефалитов[15].
Неонатальная ветряная оспа, когда мать инфицируется за 5 дней до родов и до двух дней после них, в 30 % случаев приводит к смерти новорождённого[16].
Ветряная оспа у взрослых приводит к смерти в 25—175 раз чаще, чем у детей[17].
Течение болезни[править | править код]

Элементы сыпи на разной стадии развития на коже лица темнокожего ребёнка: папулы, везикулы, подсохшие везикулы с корочками
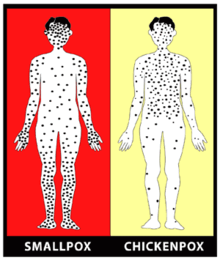
Преимущественная локализация сыпи на коже при натуральной (слева) и ветряной (справа) оспах
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
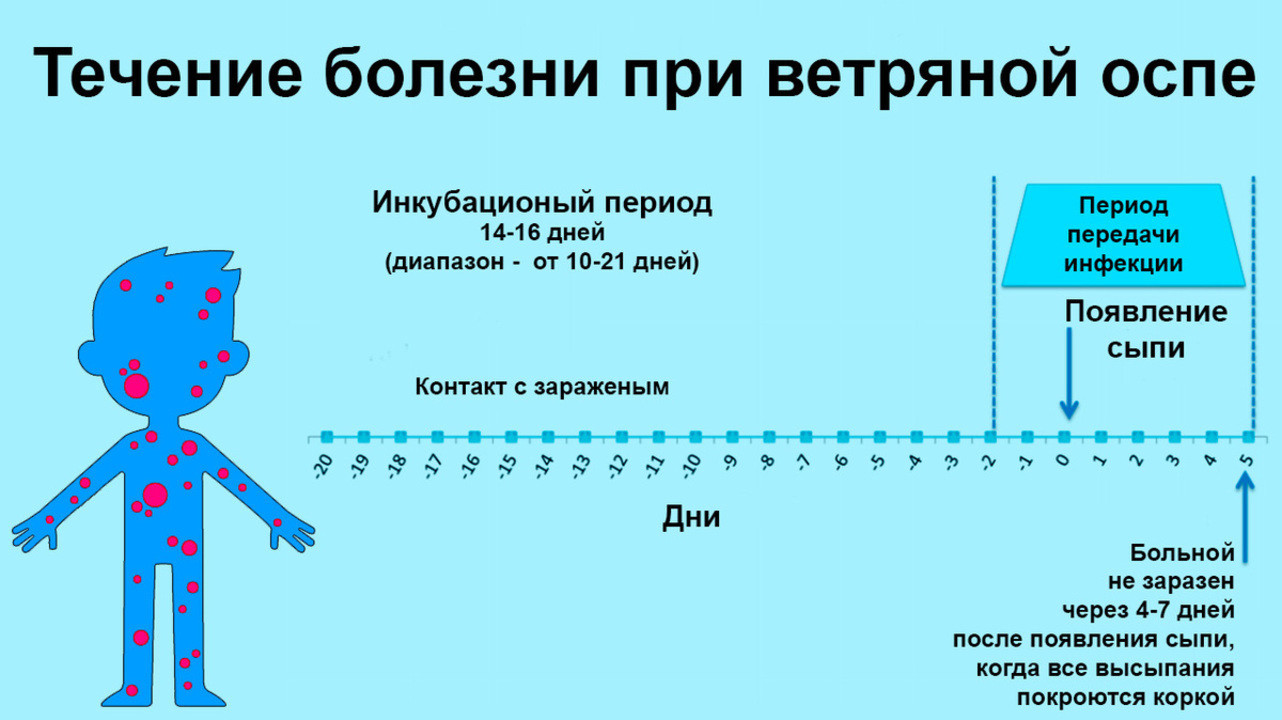
- Инкубационный период продолжается от 10 до 21 дня, чаще всего — 14—16 дней[18].
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи). Продромальные явления у детей могут не наблюдаться, а у взрослых обычно проявляются в виде лихорадки и недомогания[18].
- Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.[источник не указан 508 дней]
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.[источник не указан 508 дней]
Сыпь при ветрянке характеризуется ложным полиморфизмом, из-за не одновременного появления, вследствие чего одномоментно существуют элементы на разной стадии развития. Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки тёмно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.[источник не указан 508 дней]
Одновременно с кожными высыпаниями, на слизистых оболочках (рта, конъюнктиве, половых органов) появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.[источник не указан 508 дней]
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные).
Высыпания могут продолжаться как от 2 до 5 дней, так и до 7—9 дней.[источник не указан 508 дней]
Болезнь может протекать также в атипичной форме: рудиментарная (стёртая), буллёзная, геморрагическая, гангренозная, генерализованная (висцеральная, с поражением внутренних органов, например, лёгких, печени, почек, селезёнки).[источник не указан 508 дней]
У здоровых детей заболевание обычно протекает в лёгкой форме, ограничивается лихорадкой, головной болью и сыпью. Выздоровление начинается на 2—4 день после появления сыпи. У взрослых она чаще протекает тяжелее, у них чаще возникают осложнения. Болезнь тяжело протекает у детей с иммунодефицитами,, а также у людей, инфицированных ВИЧ[18].
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000[18].
У переболевшего, как правило, формируется пожизненный иммунитет[18].
Ветряная оспа во время беременности и при родах[править | править код]
Беременные относятся к группе риска развития заболеваний, связанных с вирусом Varicella zoster. Внутриутробное инфицирование плода в течение первых 20 недель беременности может приводить к самопроизвольному аборту, внутриутробной смерти плода или рождению ребёнка с синдромом врождённой ветряной оспы (ветряночная эмбриопатия). Синдром врождённой ветряной оспы характеризуется пороками развития конечностей, головного мозга и органов зрения[11].
При заболевании беременной женщины за 4—5 дней до родов у ребёнка с вероятностью 17 % может развиться врождённая ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31 % заболевших[6].
Лечение[править | править код]
Лечение не даёт полной гарантии избавления организма от вируса Varicella Zoster, у 10—20 % переболевших вирус остаётся в нервных ганглиях на всю жизнь и в дальнейшем вызывает в старшем возрасте опоясывающий герпес (Herpes zoster), иначе называемый опоясывающим лишаем[4].
Лечение обычно проводится в амбулаторных условиях (в случае протекания заболевания в лёгкой форме), либо, при наличии осложнений, в условиях стационара.
Основная цель лечения ветряной оспы — предупреждение развития осложнений[4].
Комплексное лечение наиболее эффективное и включает в себя: режим, диету, медикаментозное лечение, а также методы немедикаментозного лечения (аэрация помещения, гигиенические мероприятия, физическое снижение температуры)[19]. Постельный режим следует соблюдать в течение всего лихорадочного периода[20].
Ранее для облегчения симптомов и с целью предупреждения бактериального заражения в местах поражения кожи и слизистых было принято обрабатывать их дезинфицирующими и подсушивающими растворами (бриллиантовый зелёный, а также раствор Кастеллани, генциановый фиолетовый, метиленовый синий, раствор марганцовокислого калия)[21][]. Для подсушивания везикул в 1980-х предлагалось использовать синтетические танины[22]. Позднее было признано, что традиционное лечение ветряной оспы («зелёнкой» — раствором бриллиантового зелёного) неэффективно, и в настоящее время этот метод считается устаревшим. Ныне для снижения зуда рекомендуются водные процедуры (ванны, ванночки) с небольшим добавлением соды, антигистаминные средства и обезболивающие мази[4].
Для снижения температуры широко используется парацетамол. Ибупрофен не рекомендуется из-за возможных осложнений[23][24]. Аспирин и содержащие его продукты не должны даваться детям с ветрянкой (как и любой другой болезнью, вызывающей лихорадку), так как имеется риск возникновения тяжёлого и потенциально смертельного синдрома Рея[25].
При среднетяжёлых и тяжёлых формах заболевания назначают ацикловир[25][19]. Применение антивирусных средств является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых[4].
Прогноз при ветряной оспе обычно благоприятный. Рекомендуется не вскрывать пузырьки и не срывать корочки во избежание остаточных следов (небольших ямковидных рубчиков, проходящих в течение нескольких лет).[источник не указан 697 дней]
Профилактика[править | править код]
В очаге[править | править код]
В случае заболевания человек обычно изолируется на дому. Госпитализируются пациенты, проживающие в общежитиях, в специализированных учреждениях или в многодетных семьях. Также госпитализации подлежат тяжёлые формы ветряной оспы, дети раннего возраста, при наличии осложнений или другого тяжёлого заболевания. Изоляция прекращается через 5 дней после последнего высыпания. Для детей, посещающих организованные детские коллективы, существует предусмотренный инструкцией порядок допуска в детские учреждения. Дезинфекция ввиду нестойкости вируса не проводится, достаточно частого проветривания и влажной уборки помещения[11].
Пассивная иммунизация[править | править код]
В роcсийских санитарных нормах рекомендована пассивная иммунизация, то есть введение специфического (противоветряночного) иммуноглобулина по назначению врача в первые 72—96 часов после контакта с больным ветряной оспой или опоясывающим лишаём людям следующих групп[11]:
- иммунокомпрометированным детям в возрасте до 15 лет с отрицательным или неизвестным анамнезом в отношении ветряной оспы;
- детям в возрасте до 12 месяцев — при отрицательном результате серологических исследований на IgG к ВЗВ у матери;
- новорождённым, матери которых заболели ветряной оспой в период за 5 суток до родов и 48 часов после них;
- беременным женщинам при отрицательном результате серологических исследований на IgG к Varicella zoster virus;
- пациентам после операции трансплантации костного мозга независимо от перенесённого заболевания ветряной оспой.
В рекомендациях ВОЗ от 2008 года профилактическое введение иммуноглобулина не предусмотрено[26], однако в Меморандуме по ветряной оспе от 2014 года указано, что VZV-иммуноглобулин также эффективен в качестве постконтактной профилактики для уменьшения тяжести заболевания у лиц с высоким риском развития тяжёлой ветряной оспы, но он дорогостоящий и доступен не по всему миру[27].
В 2012−2013 годах FDA допустила на рынок США канадский препарат антител человеческого иммуноглобулина, специфичного против вируса ветряной оспы. Он рекомендован нескольким группам пациентов в случае реального или возможного контакта с вирусом (пациентам с иммунодефицитом, беременным женщинам, в некоторых ситуациях — новорождённым)[28][29].
Вакцинация[править | править код]
Методом специфической профилактики является вакцинация.
Вакцина была разработана Митиаки Такахаси в 1974 году в Японии. Полученный вакцинный штамм был назван Ока (в честь мальчика, из везикул ветряночной сыпи которого был выделен вирус). Первая вакцина получила название «Окавакс». Впоследствии японские разработчики передали штамм Ока фармацевтическим компаниям Merck & Co и GlaxoSmithKline, которые модифицировали штамм и разработали ещё две вакцины: «Варивакс» и «Варилрикс».
В США вакцинация против ветряной оспы с использованием вакцины «Варивакс» проводится с 1995 г., вакцина включена в схему национального прививочного календаря. На территории Российской Федерации первой была зарегистрирована вакцина для профилактики ветряной оспы — «Варилрикс» (GlaxoSmithKline Biologicals S.A.) в 2008 г., а с 2009 г. вакцинация стала широко применяться в рамках региональных программ иммунизации. В ряде стран Европы, и частности, в Великобритании, вакцинация рекомендуется только лицам, находящимся в группе риска[30]. В 2010 году в России зарегистрирована оригинальная японская вакцина «Окавакс».
Вакцина против ветряной оспы включена в национальный прививочный календарь Австралии[31], Австрии[32], рекомендации постоянного комитета по вакцинации Германии[33], прививочные календари большинства канадских провинций[34]. В Великобритании нежелание вводить прививку против ветряной оспы в национальный календарь мотивируется опасениями, что это может повысить риск заболевания опоясывающим герпесом среди пожилых людей, для которых контакт с больными детьми является бустером иммунитета[35].
Вакцина формирует стойкий иммунитет на долгие годы. По опыту Японии, первой начавшей применять вакцину, иммунитет у пациентов сохранился через 20 лет после вакцинации, ни у одного вакцинированного заболевание не развилось[36][4].
Эффективность однократной вакцинации против ветряной оспы по данным Тайваня составила 82,6 %. Возможность прорыва инфекции при введении одной дозы побудила страны, включившие вакцинацию против ветряной оспы в свои календари иммунизации, перейти на двудозовую схему[37].
Существует опасность развития инфекции у ранее вакцинированного пациента — ветрянка прорыва. Заболевание возможно как на фоне снижения поствакцинального иммунитета со временем (так называемая «вторичная вакцинальная недостаточность»), так и при первичной толерантности, неспособности организма индуцировать эффективный иммунный ответ. По опыту Тайваня прорыв инфекции произошёл у 2,1 % привитых однократно, а в 0,016 % для лечения болезни потребовалась госпитализация. Частота «ветрянки прорыва» была тем ниже, чем больше детей были охвачены вакцинацией[37].
Ветряночные вечеринки[править | править код]
Поскольку ветряная оспа у взрослых протекает тяжелее, чем у детей, некоторые родители сознательно приводят своих детей в семью с ветряночным ребёнком, чтобы они переболели в детстве. Это называется «ветряночной вечеринкой». Такая практика была особенно широко распространена до того, как в 1995 году в США начала применяться вакцина против ветряной оспы. Врачи констатируют, что для детей безопаснее получить вакцину, которая содержит ослабленную форму вируса, а не заболевание, которое может быть фатальным[38]. В 2019 году в России ветряночные вечеринки также стали набирать популярность[39].
См. также[править | править код]
- Опоясывающий лишай
- Вирус ветряной оспы
Примечания[править | править код]
- ↑ Disease Ontology (англ.) — 2016.
- ↑ 1 2 Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Согласно словарям, ударение может стоять на первом Архивная копия от 14 марта 2022 на Wayback Machine либо на третьем Архивная копия от 19 сентября 2020 на Wayback Machine слоге.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 Специалисты о прививках.
- ↑ 1 2 Иовлев В. И. Ветряная оспа // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М. : Советская энциклопедия, 1977. — Т. 4 : Валин — Гамбия. — 576 с. : ил.
- ↑ 1 2 Ветряная оспа (Varicella). Вестник инфектологии и паразитологии. Дата обращения: 1 мая 2019. Архивировано 8 мая 2019 года.
- ↑ Chickenpox (англ.). NHS inform. U. K. National Health Service. Дата обращения: 3 мая 2020. Архивировано 3 мая 2020 года.
- ↑ 1 2 3 4 5 ВОЗ, 2015.
- ↑ Ситник и др., 2018.
- ↑ 1 2 Медпортал.
- ↑ 1 2 3 4 СП 3.1.3525-18.
- ↑ Атлас по медицинской микробиологии, вирусологии и иммунологии : Учебное пособие для студентов медицинских вузов / Под ред. А. А. Воробьёва, А. С. Быкова. — М. : Медицинское информационное агентство, 2003. — С. 109. — ISBN 5-89481-136-8.
- ↑ Кузнецова, 2016, с. 17.
- ↑ Кузнецова, 2016, с. 8−11.
- ↑ Кузнецова, 2016, с. 11−12.
- ↑ Кузнецова, 2016, с. 15.
- ↑ Кузнецова, 2016, с. 16.
- ↑ 1 2 3 4 5 The Pink Book, 2015.
- ↑ 1 2 Ветряная оспа у взрослых : Клинические рекомендации : Утверждены решением Пленума правления Национального научного общества инфекционистов 30 октября 2014 года / ГБОУ ВПО «Смоленская государственная медицинская академия» Минздрава России. — 2014. — 91 с.
- ↑ Клинические рекомендации (протокол лечения) оказания медицинской помощи детям, больным ветряной оспой : Утверждены на заседании Профильной комиссии 9 октября 2015 года / Организации-разработчики: ГБОУ ВПО СПбГПМУ МЗ РФ, ФГБУ НИИДИ ФМБА РОССИИ, Общественная организация «Евро-азиатское общество по инфекционным болезням», Общественная организация «Ассоциация врачей инфекционистов Санкт-Петербурга и Ленинградской области» (АВИСПО). — 62 с.
- ↑ Альбицкий, В. Ю. Руководство по амбулаторно-поликлинической педиатрии. — М. : ГЭОТАР-Медиа, 2009. — С. 420. — ISBN 9785970410189.
- ↑ Künzer, W. Behandlung der Varizellen mit einem synthetischen Gerbstoff : [нем.] / W. Künzer, G. Nikulla // Kinderarzt. — 1987. — № 18. — S. 1592−1595. — [Пер. назв.: Лечение ветряной оспы синтетическими танинами.].
- ↑ Баранов А., Таточенко В., Бакрадзе М.. Лихорадящий ребёнок : Протоколы диагностики и лечения. — Litres, 2017. — С. 21. — ISBN 9785040206544.
- ↑ А. В. Катилов, Д. В. Дмитриев, Е. Ю. Дмитриева. Клиническая пульмонология детского возраста. — Нова Книга, 2014. — С. 221. — ISBN 9789662073188.
- ↑ 1 2 Матвеева, Марина. Опасная ветрянка: Почему нельзя относиться к ней несерьёзно : [арх. 23 марта 2018] // АиФ: Здоровье : газета. — 2009. — № 13 (26 марта).
- ↑ WHO Immunization, Vaccines and Biologicals, 2008.
- ↑ Меморандум по ветряной оспе. Varicella and herpes zoster vaccines: WHO position paper (англ.). who.int (20 июня 2014). — «VZV immune globulins are also effective for post-exposure prophylaxis to reduce disease severity in persons at high risk for severe varicella but are costly and not available worldwide». Дата обращения: 12 декабря 2019. Архивировано 21 октября 2019 года.
- ↑ FDA Approval of an Extended Period for Administering VariZIG for Postexposure Prophylaxis of Varicella : [англ.] : [арх. 3 января 2020] // Morbidity and Mortality Weekly Report (MMWR). — 2012. — Vol. 61, no. 12 (30 March). — P. 212.
- ↑ The Pink Book, 2015, Varicella Zoster Immune Globulin, p. 374.
- ↑ Chickenpox (Varicella) Vaccination : [арх. 20.01.2013] : [англ.] // NHS. — Дата обращения: 31.12.2012.
- ↑ National Immunisation Program Schedule : [арх. 23.12.2012] : [англ.] // Immunize Australia Program. — Australian Government Department of Health and Ageing, 2009. — 5 May.
- ↑ Österreichischer Impfplan 2012 (недоступная ссылка) : [арх. 29.02.2012] : [нем.]. — Bundesministerium für Gesundheit.
- ↑ Vaccination recommendations by STIKO (недоступная ссылка) : [арх. 25.01.2013] : [нем.]. — Robert Koch Institute, 2012. — 12 September. — Дата обращения: 30.11.2019.
- ↑ Your child’s vaccination schedule : [англ.]. — Public Health Agency of Canada. — Дата обращения: 30.11.2019.
- ↑ Farlow, A. Childhood immunisation against varicella zoster virus : [англ.] // BMJ (Clinical research ed.). — 2008. — Vol. 337. — doi:10.1136/bmj.a1164. — PMID 18713808.
- ↑ Окавакс (Okavax) — вакцина для профилактики заболевания детей и взрослых ветряной оспой // Эпидемиолог.ру.
- ↑ 1 2 Вишнева и Намазова-Баранова, 2011.
- ↑ Chicken Pox parties do more harm than good, says doctor (англ.). KSLA News (14 декабря 2011). Дата обращения: 1 апреля 2018. Архивировано из оригинала 27 января 2012 года.
- ↑ Онищенко, Юлия. В России набирают популярность так называемые вирусные вечеринки : [арх. 4 февраля 2020] // Новости : [видео]. — 1 Канал, 2019. — 27 марта.
Литература[править | править код]
- Казанцев, А. П. Справочник по инфекционным болезням / А. П. Казанцев, В. С. Матковский. — М. : Медицина, 1985. — 320 с.
- Gershon, Anne A. The Immunological Basis for Immunization Series, Module 10: Varicella-zoster virus : [англ.]. — Geneva : World Health Organization, 2008. — 31 p. — (Immunization, Vaccines and Biologicals). — ISBN 978 92 4 159677 0.
- Varicella and herpes zoster vaccines : Who position paper, June 2014 : [англ.] // Weekly epidemiological record. — 2014. — № 25 (20 June). — P. 265–288. — Меморандум ВОЗ по ветряной оспе.
- Information sheet observed rate of vaccive reactions Varicells Zoster virus vaccine : [англ.]. — Geneva : World Health Organization, 2012. — June. — 4 p. — Информационный листок по безопасности вакцины против ветряной оспы.
- 22. Varicella // Epidemiology and Prevention of Vaccine-Preventable Diseases : The Pink Book : Course Textbook : [англ.] / Edited by: Jennifer Hamborsky, MPH, MCHES, Andrew Kroger, MD, MPH, Charles (Skip) Wolfe. — 13th edition. — NY : Centers for Disease Control and Prevention, 2015. — April. — P. 353−376.
- Вишнева, Елена Александровна. Ветрянка прорыва: изменит ли ситуацию новая схема вакцинации? / Елена Александровна Вишнева, Л. С. Намазова-Баранова // Педиатрическая фармакология : журн.. — 2011. — Т. 8, № 6.
- Ситник, Т. Н. Ветряная оспа: «позврослевшая» инфекция / Т. Н. Ситник, Л. В. Штейнке, Н. В. Габбасова // Эпидемиология и вакцинопрофилактика : журн.. — 2018. — № 17 (5). — С. 54−59. — doi:10.31631/2073-3046-2018-17-5-54-59.
- Врождённая и неонатальная ветряная оспа : информ.-метод. письмо для специалистов здравоохранения : [арх. 4 февраля 2020] / Мин-во здравоохранения Хабаровского края; КГБОУ ДПО «Ин-т повышения квалификации специалистов здравоохранения»; сост. С. М. Колесникова, Г. В. Чижова. — Хабаровск : Ред.-изд. центр ИПКСЗ, 2017. — 8 с. — ББК 55.142. — УДК 616.914-053.1-053.3(G).
- Blumental, Sophie. Management of varicella in neonates and infants : [англ.] / Sophie Blumental, Philippe Lepage // BMJ Paediatrics Open. — 2019. — Vol. 3, no. 1. — P. e000433. — doi:10.1136/bmjpo-2019-000433. — PMID 31263790. — PMC 6570487.
Документы[править | править код]
- Профилактика ветряной оспы и опоясывающего лишая : Санитарно-эпидемиологические правила СП 3.1.3525-18.
- Киташова, А. А. Инструкция по медицинскому применению лекарственного препарата Варилрикс®/Varilrix® : ЛСР-001354/08-140111 / ООО «ГлаксоСмитКляйн Трейдинг». — Министерство здравоохранения Российской Федерации, 2011. — 14 января. — 10 с.
- Петрова, А. А. Инструкция по медицинскому применению лекарственного препарата Варилрикс®/Varilrix® : Изменение №1 : ЛСР-001354/08-101011 / ООО «ГлаксоСмитКляйн Трейдинг». — Министерство здравоохранения Российской Федерации, 2011. — 10 октября. — 5 с.
- Регистрационное удостоверение ЛСР-001354/08. Варилрикс® (Вакцина против ветряной оспы живая аттенуированная). Государственный реестр лекарственных средств. Минздрав РФ (29 февраля 2008).
- Земвалдис, Нормундс. Инструкция по применению Окавакс : (Вакцина для профилактики ветряной оспы живая аттенуированная БИКЕН) : ЛСР-001306/10-240210 / Представительство Санофи Пастер в странах СНГ. — Министерство здравоохранения Российской Федерации, 2010. — 24 февраля. — 6 с.
- Регистрационное удостоверение ЛСР-001306/10. Окавакс (Вакцина для профилактики ветряной оспы живая аттенуированная БИКЕН). Государственный реестр лекарственных средств. Минздрав РФ (24 февраля 2010).
Ссылки[править | править код]
- Ветряная оспа. Всемирная организация здравоохранения (4 апреля 2015). Дата обращения: 1 мая 2019.
- Ветряная оспа (ветрянка). Медпортал. Дата обращения: 1 мая 2019.
- Ветрянка у взрослых. Медпортал. Дата обращения: 1 мая 2019.
- Ветрянка у детей. Медпортал. Дата обращения: 1 мая 2019.
- Ветряная оспа (ветрянка). Специалисты о прививках. Национальная ассоциация специалистов по контролю инфекций, связанных с оказанием медицинской помощи (5 февраля 2019). Дата обращения: 1 мая 2019.
- Кузнецова, И. О. Ветряная оспа : перспективы борьбы с «безобидной» инфекцией. — Пермь : ГлаксоСмитКляйн, 2016. — 8 сентября.
- Катасонов, Фёдор Несколько мыслей про ветрянку. Facebook (28 марта 2016).
- Бутрий, С. Верьте или нет, но «ветряночные вечеринки» проводятся до сих пор! Перевод статьи с сайта «Ваксопедия». Заметки детского врача. ВКонтакте (23 октября 2018). — [Пер. с англ. Светланы Хаустовой].
- Vincent Iannelli, MD. Believe It or Not, Chicken Pox Parties Are Still a Thing : [англ.]. — 2018. — 17 October.
- Vincent Iannelli, MD. 10 Myths About Chicken Pox and the Chicken Pox Vaccine : [англ.]. — 2018. — 4 November.
- Vincent Iannelli, MD. Who Dies from Chicken Pox? : [англ.]. — 2018. — 28 October.
Что такое ветрянка?
Ветряная оспа относится к детским инфекциям — чаще всего «вспышки» возникают в детских садах и младших классах школы. Однако взрослые люди тоже могут заразиться ветрянкой, при этом с возрастом значительно повышается вероятность тяжелого течения патологии и риски осложнений.
Ветряная оспа распространена во всем мире. В странах, где отсутствует программа иммунизации, практически каждый человек успевает заразиться в детском или подростковом возрасте. В России ветрянка более 10 лет занимает 2–3 место в структуре заболеваемости инфекционными болезнями — в 2019 году было зарегистрировано более 820 тысяч случаев заражения, а показатель заболеваемости составил почти 560 на 100 тысяч населения.1
Возбудитель заболевания — вирус Varicella Zoster (рис. 1), он относится к семейству герпесвирусов. У людей микроорганизм вызывает две болезни: ветрянку — при первичном контакте, и опоясывающий герпес — при повторной активации возбудителя, чаще всего у пожилых людей.

Вирус легко передается воздушно-капельным путем от больного человека к здоровому, также возможен контактный путь передачи через элементы сыпи, в организм ребенка вирус может попасть от матери.
Ветрянка весьма коварна. Иногда человек, передающий заболевание, в этот момент не испытывает никаких симптомов болезни. Он может заражать окружающих за несколько дней до появления сыпи и повышения температуры. Так что порой бывает очень сложно заблаговременно выявить возможный источник болезни и предотвратить контакт.
В большом детском коллективе ветрянка может носить эпидемиологический характер и поочередно затрагивать каждого члена детского коллектива.
В детских коллективах избежать ветрянки практически невозможно — скорость распространения заболевания настолько высокая, что один ребенок может инициировать вспышку инфекции во всем учреждении. Однако специально заражать детей не стоит — ветряную оспу нельзя назвать абсолютно безопасным заболеванием. Надежная защита от инфекции — это прививка!
Опасна ли ветрянка?
У детей заболевание обычно проходит в легкой или среднетяжелой форме, что считается неопасным. Однако при нарушениях иммунного ответа, серьезных сопутствующих заболеваниях и других патологических состояниях могут развиваться тяжелые формы инфекции или опасные осложнения болезни.
Среди основных осложнений выделяют:
- бактериальные инфекции (воспаление легких);
- поражения нервной системы (воспаление вещества головного мозга — энцефалит);
- патологии сердца (миокардит).
Также ветряная оспа может вызывать неприятные воспаления в различных органах:
- заболевания суставов (реактивный артрит);
- патологии глаз (конъюнктивит, кератит);
- нарушения целостности слизистой рта (стоматит).4
Более тяжелое течение болезни также характерно для людей в старшем возрасте — риск развития осложнений у взрослых практически в 2 раза выше. Заболевание в таких случаях переносится тяжелее, сопровождается тяжелой интоксикацией и чаще приводит к нарушениям функций внутренних органов.
Летальные исходы ветряной оспы бывают крайне редко, обычно фатальные осложнения происходят на фоне врожденного или приобретенного иммунодефицита, и также практически не бывают у детей.
Достаточно опасна ветрянка для беременных женщин — заболевание может стать причиной развития осложнений как у будущей матери, так и у ребенка. Перенесенная ветряная оспа в период внутриутробного развития может привести к необратимым нарушениям органов зрения, а также спровоцировать задержку умственного или физического развития.

Но и это еще не все. Важно помнить, что после инфицирования вирус сохраняется в клетках нервной системы в течение всей жизни, и при благоприятных для него условиях может вызывать вторичную инфекцию. Если человек болел в детстве ветрянкой, вирус герпеса 3 типа может стать причиной развития опоясывающего лишая (он же – опоясывающий герпес).7 К развитию повторного проявления вируса Varicella Zoster чаще всего приводит иммунодефицит различного происхождения. Заболевание проявляется болезненной сыпью, которая чаще всего возникает по ходу межреберных нервов, и в некоторых случаях может привести к необратимому нарушению функции пораженных нервных структур.
Основные симптомы ветрянки
Симптомы ветрянки у всех детей и взрослых похожи. Заболевание начинается довольно резко с повышения температуры в основном до 38°С, но бывает и до 40°С, отмечается слабость, головная боль, боль в горле, потеря аппетита. Но главный симптом ветрянки — обильная сыпь, распространяющаяся по всей поверхности кожи и даже слизистых оболочек. Сыпь в виде маленьких пузырьков с жидкостью сопровождается сильным зудом, который дети очень плохо переносят.
Основная локализация сыпи – туловище, голова (лицо и волосистая часть), половые органы, рот.
Первые признаки ветряной оспы – покраснения на кожеи диаметром до одного сантиметра. На их месте спустя довольно короткое время появляются волдыри с прозрачной жидкостью, которые впоследствии трансформируются и приобретают вид подсохших корочек.
Течение болезни обычно волнообразно, поэтому высыпания могут появляться несколько раз. Как правило, заболевание длится 7-10 дней, после чего симптомы начинают ослабевать и сходят на нет.
Особенности ветрянки у грудничков
Заболеть ветрянкой может любой ребенок в возрасте от трех месяцев. Как правило, течение болезни у грудного ребенка довольно сложное – младенцы плохо переносят симптомы ветрянки и нуждаются в тщательном уходе и постоянном внимании со стороны родителей.
Ветрянка у новорожденных проявляется теми же симптомами, что и у детей более старшего возраста. Однако, в особо сложной форме ветрянка может нанести серьезный вред организму, повлияв на развитие внутренних органов. Лечение ветрянки у грудничков должно происходить под контролем специалиста.
Стадии развития заболевания
У ветряной оспы наблюдается четкая стадийность — последовательная смена этапов развития болезни (рис. 2). Точные знания о том, как проявляется ветрянка у детей, позволяют врачам быстро понять, сколько времени прошло с момента заражения, и определить необходимую длительность карантина для каждого пациента и людей из его окружения.
Основные стадии ветряной оспы включают:
- Инкубационный период. За это время вирус попадает в организм и распространяется, не вызывая симптомов болезни. Длительность инкубационного периода в среднем — 2 недели, однако он может сокращаться до 10 дней или увеличиваться до 21 дня. Сроки бессимптомного носительства вируса обычно не отличаются у детей и взрослых.
- Продромальный период — период «предвестников». Эта стадия ветрянки следует за инкубационным периодом и определяется как начальная, при этом она может быть ярко выраженной, а может проходить незаметно. Длительность стадии предвестников ветряной оспы составляет 1–2 дня. Характерные признаки ветрянки в продромальном периоде — ухудшение самочувствия, общая слабость и утомляемость, повышение температуры, боли в мышцах и суставах, симптомы простуды. У взрослых продромальные симптомы выражены более ярко, чем у детей. Пациент уже на этом этапе становится заразным для окружающих.
- Период высыпаний. С появлением первого элемента сыпи начинается новый этап развития болезни, который длится в среднем 3–10 дней. Появление высыпаний волнообразное — каждые 2–3 дня начинается «волна», когда пузырьки появляются на новых участках тела. При этом прошлые элементы параллельно переходят на новый этап развития — покрываются корочкой (рис. 3).
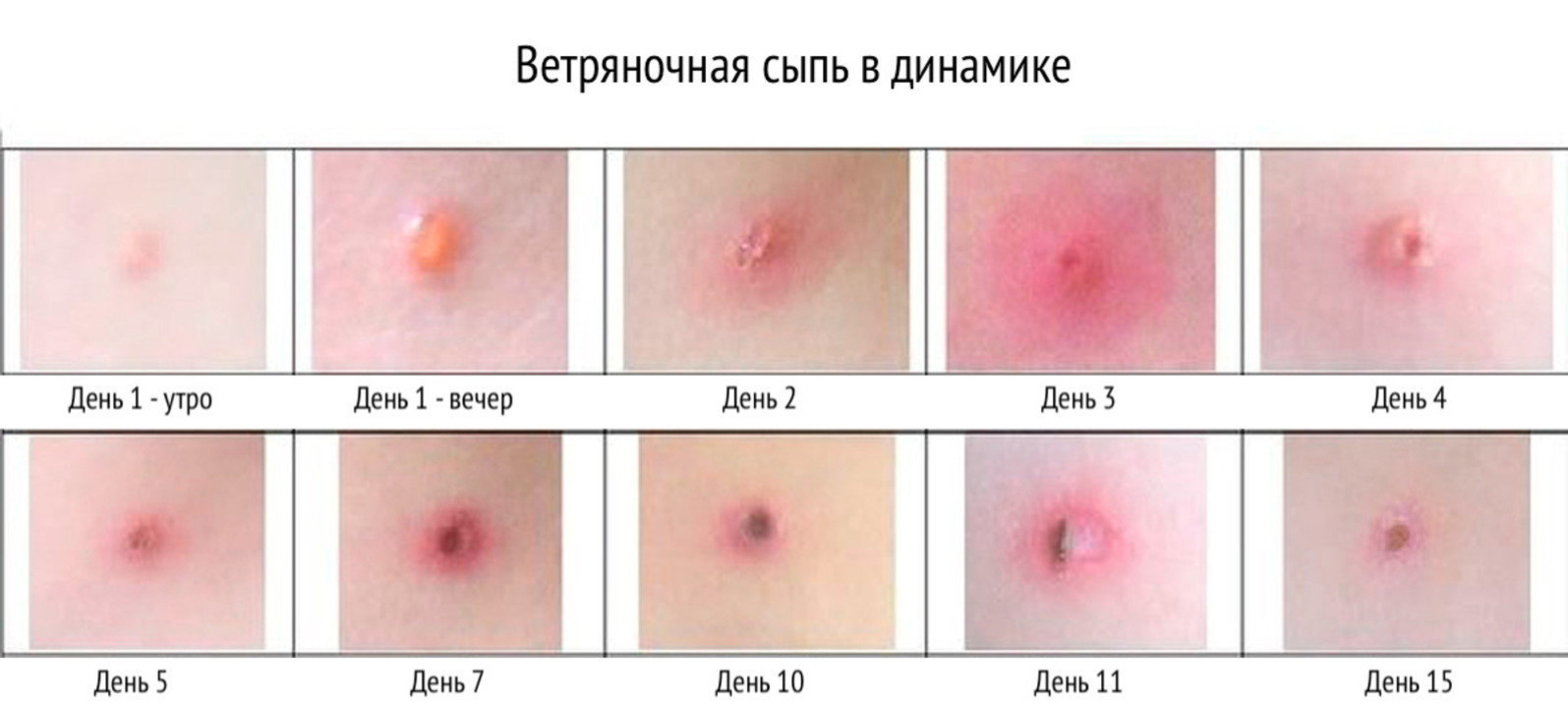
Рисунок 3. Стадии развития сыпи при ветрянке. Источник: Источник: SlideToDoc Всего количество «волн» не превышает 4–5, и в момент появления новых элементов сыпи самочувствие пациента обычно ухудшается. Сыпь сопровождается сильным зудом, и дети «расчесывают» высыпания, углубляя повреждения кожи. На этом этапе вероятность заразить окружающих наиболее высокая. - Период выздоровления. Этот этап начинается в тот момент, когда последние элементы сыпи покрываются корочками. В периоде выздоровления пациент с ветрянкой перестает быть опасным и не выделяет вирус в окружающую среду.
- Период восстановления. Реабилитация после перенесенной ветряной оспы обычно проходит легко, но у взрослых может занимать несколько месяцев, а в случаях с тяжелого течения — длиться до года. Вирус Varicella Zoster отличается серьезным побочным действием на иммунную систему, и процесс восстановления защитных функций организма длительный. Также после болезни происходит снижение устойчивости организма к другим инфекционным болезням, поэтому важно минимизировать риски заболеваний.
Редкие формы ветрянки
Нетипичные формы ветряной оспы отличаются от классических вариантов течения заболевания, что вызывает сложности в постановке диагноза и нередко становится причиной неправильного назначения терапии. 3
Рудиментарная (легкая) ветрянка
Этот вариант течения инфекции считается наиболее легким — чаще всего рудиментарной ветрянкой болеют дети в возрасте до 5 месяцев, когда их частично защищают материнские антитела. Сыпь при этой форме ветряной оспы выражена незначительно, поэтому не всегда можно заметить характерные признаки болезни. Температура также может оставаться в нормальных пределах. В целом патология практически не влияет на общее самочувствие маленького пациента. Нередко ветрянку в рудиментарной форме диагностируют уже после того, как ребенок заражает окружающих и создает эпидемический очаг в пределах своей семьи.
Генерализованная (висцеральная) ветрянка
При этой форме ветряной оспы клиническая картина начинается с выраженной интоксикации. Температура пациентов повышается до 39ºC и выше, а сыпь появляется не только на коже, но и на внутренних органах. Встречается у людей с ослабленным иммунитетом или тяжелыми сопутствующими заболеваниями.
Геморрагическая форма
Такой вид ветрянки отличается повышенной склонностью к кровоточивости — в пузырьках появляется жидкость, окрашенная кровью в красный цвет, а на коже формируются кровоизлияния. Причиной геморрагий становятся нарушения свертывающей системы крови — патологии тромбоцитов. При тяжелой геморрагической форме могут открываться носовые кровотечения и внутренние кровоизлияния, среди которых наиболее опасные — желудочно-кишечные и почечные.
Буллезная форма
Ветрянка в таком варианте встречается довольно редко. Течение буллезной формы ветряной оспы тяжелое, главная особенность заболевания — высыпания в виде пузырей с тонкими стенками, которые нередко вскрываются и образуют раневые поверхности на коже.
Гангренозная форма
Эта форма ветряной оспы также относится к редким вариантам течения заболевания. Отличается патология тем, что в нижних слоях высыпаний происходит некроз — отмирание тканей. Со стороны этот процесс выглядит как формирование язв с черной коркой и гнойным содержимым. Интоксикация при этом настолько выражена, что может стать причиной серьезного нарушения самочувствия и даже летального исхода.
Тяжелые формы гангренозной ветрянки характерны для детей и взрослых с выраженными нарушениями иммунной системы — при аутоиммунных заболеваниях, после лечения онкологических патологий и в условиях иммунодефицита.
Диагностика ветрянки
Чтобы поставить правильный диагноз, необходимо отличить ветрянку от других детских инфекций. Для этого следует определить характер сыпи и сравнить симптомы с типичными клиническими картинами основных инфекционных заболеваний.
Поскольку проявления ветрянки достаточно специфичны, педиатр или врач-инфекционист может установить диагноз уже на первом осмотре. Необходимость выделения вируса и определения уровня антител возникает редко — в случае, если клиническая картина заболевания не похожа на классические симптомы ветряной оспы.
Основной метод определения вируса герпеса — это вирусологический анализ, который в случае ветрянки заключается в микроскопическом исследовании жидкости из пузырьков.
Также анализы крови помогают определить специфические иммуноглобулины класса M (IgM), которые свидетельствуют об остром заражении вирусом Varicella Zoster. Иммуноглобулины класса G (IgG) показывают степень иммунной защиты против этого вируса, поэтому такой анализ позволяет определить факт болезни или вакцинации в прошлом.
Дополнительные методы обследования показаны беременным женщинам — у них важно выявить степень вирусной нагрузки, чтобы оценить риски для будущего ребенка.
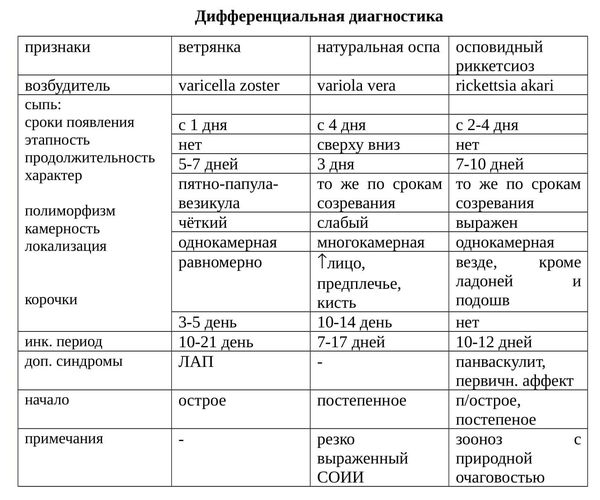
Дифференциальная диагностика
Иногда врачам приходится проводить дифференциальную диагностику — нетипичные симптомы болезни могут имитировать укусы насекомых, другие детские инфекции, аллергические реакции и второй вариант проявления вируса — опоясывающий лишай (табл. 1). В этом процессе помогают данные истории заболевания и оценка эпидемиологического окружения — факт прогулки в лесу может натолкнуть на мысль об укусе клеща, а случай ветряной оспы в детском коллективе — подтвердить предварительный диагноз.
| Заболевание | Ветряная оспа | Опоясывающий герпес | Аллергическая реакция | Стрептодермия (импетиго) |
| Причина болезни | Вирус герпеса 3 типа, заражение происходит при непосредственном контакте с больным человеком | Вирус герпеса 3 типа, вирус активируется из стадии ремиссии | Реакция избыточной чувствительности, возникает при контакте с аллергеном | Бактериальные агенты (стрептококки и стафилококки) |
| Начало заболевания | Острое, период предвестников — 1–2 дня | Острое, период предвестников — редко | Резкое, обычно — сразу после контакта с аллергеном | Первый признак болезни — высыпания, начало постепенное |
| Температура тела, ºC | В среднем 38–38,5 ºC | В среднем 37-38 ºC | Чаще нормальная, реже — до 37ºC | Нормальная, 36,6ºC |
| Особенности сыпи | На одном участке тела одновременно могут быть высыпания на всех стадиях развития — от пятен до корочек. Содержимое пузырьков прозрачное, при проколе иглой они спадаются | Сыпь представляет собой пузырьки с прозрачным содержимым. Характерно расположение «гнездами», кожа в зоне сыпи припухшая, вокруг — покраснение | Элементы сыпи — пятна, узелки, волдыри, чаще всего появляются непосредственно в месте контакта с аллергеном, не характерно поражение слизистой рт | Пузырьки представляют собой дряблые образования до 5 мм с желтоватым содержимым, на месте которых быстро образуются гнойные корки |
| Локализация | Чаще всего локализуется на лице и волосистой части головы, затем переходит на туловище, верхние и нижние конечности. Пузырьки могут возникать на слизистых оболочках полости рта, но никогда не появляются на ладонях и подошвах | Высыпания проявляются точно по ходу нервных стволов.Чаще всего опоясывающий герпес возникает по ходу межреберных нервов, а также на участках кожи над тройничным нервом. Поражение практически всегда одностороннее | Локализация сыпи зависит от вида контакта с аллергеном | Сыпь появляется преимущественно на лице, за ушами и на руках |
| Дополнительные симптомы | Сыпь сопровождается зудом, повторные высыпания сопровождаются повышением температуры, характерны также кашель, насморк, чихание, головные боли | Боль по ходу высыпаний, неприятные «тянущие» ощущения, которые могут предшествовать появлению сыпи | Болезнь проявляется симптомами простуды — насморком, слезотечением, чиханием, конъюнктивитом | Уплотнение и воспаление лимфатических узлов |
| Длительность болезни | В среднем 8–15 дней | От 10 дней до 4 недель в случае неосложненного течения | От 1–2 дней до нескольких недель. Продолжительность зависит от особенностей контакта с аллергеном и ответа организма на лечение | До 2 месяцев |
Лечение ветрянки у детей
Лечение ветрянки у детей и взрослых направлено на преодоление неприятных симптомов. Само заболевание не лечится, а проходит постепенно и, как правило, бесследно. Осложнения у детей встречаются редко, куда более подвержены им взрослые люди.
Так как дети склонны к расчесыванию сыпи, основное лечение должно быть направлено на снятие зуда и недопущение нагноения язвочек и пузырьков. Для этого кожу обрабатывают местными антисептиками с противозудным и обезболивающим действием.
Для пациентов старше 12 лет рекомендуется применение лекарств для лечения герпесвирусной инфекции внутрь. Препаратами выбора считаются валацикловир или фамцикловир. Также пациентам с иммунодефицитами или в случаях тяжелых системных заболеваний назначают ацикловир внутривенно, это позволяет создать высокую концентрацию средства и повышает вероятность улучшения течения ветрянки.
Вакцина против ветрянки
Большинство специалистов рекомендет делать детям в возрасте старше 12 месяцев прививку от ветряной оспы. Она эффективно защищает организм от этого заболевания на протяжении нескольких лет. Мнение о том, что ветрянкой стоит переболеть в детстве, пока она относительно безопасна, чтобы получить иммунитет на всю жизнь, в последние годы теряет свою популярность. Связано это с тем, что безобидная на первый взгляд инфекция нередко проходит с осложнениями даже в младшем возрасте.
В состав вакцин входят живые ослабленные вирусы Varicella Zoster — в таком виде возбудители не могут вызвать болезнь, но активируют выработку специфических антител. Доказано, что сформированная таким образом иммунная защита сохраняет свою силу даже через 10–20 лет после вакцинации.6
С 2009 года вакцина «Варилрикс» (GlaxoSmithKline Biologicals) входит в Календарь профилактических прививок по эпидемическим показаниям РФ7 и Региональный календарь прививок по эпидемическим показаниям г. Москвы. В 2021 году планируется включение вакцины против ветрянки в Национальный календарь профилактических прививок и бесплатная вакцинация для жителей РФ отечественными препаратами.6
Прививка против ветряной оспы показана:
- всем детям в 2 года при условии, что они еще не переболели инфекцией;
- детям старше 2 лет, которые выезжают в детские оздоровительные учреждения или при других видах смены эпидемического окружения;
- детям старше 14 лет при условии отсутствия иммунной защиты;
- людям из групп высокого риска осложнений ветрянки.
Важно! Детям старше 14 лет и людям любого возраста из групп высокого риска осложнений ветрянки необходимо сделать прививку. Это позволит избежать опасных последствий заболевания.
Прививка от ветряной оспы детям и взрослым также может быть экстренной — активную иммунизацию в этом случае проводят в течение 96 часов после контакта с заразным пациентом.
Однако введение вакцины также связано с рисками побочных эффектов, поэтому иммунизация противопоказана:
- пациентам с острыми заболеваниями или обострением хронических болезней — до момента выздоровления;
- беременным и женщинам, которые планируют беременность в течение 1–3 месяцев после вакцинации;
- детям и взрослым, которые принимают большие дозы гормональных противовоспалительных препаратов и салицилатов — эти группы средств оказывают серьезное негативное воздействие на иммунную систему.
Решение о возможности иммунизации принимается врачом индивидуально.
Экстренная профилактика
Для детей и взрослых людей с высоким риском осложнений ветрянки разработаны специальные механизмы экстренной защиты после контакта с пациентом. Предотвратить болезнь или ослабить ее течение можно с помощью внутримышечного введения иммуноглобулина — это входит в мероприятия постконтактной профилактики.
Показания для введения специфического иммуноглобулина к вирусу ветряной оспы:
- лица с иммунодефицитом;
- беременные женщины;
- новорожденные, у которых мать была инфицирована в последние дни до родов или первые дни после рождения ребенка;
- недоношенные новорожденные с высоким риском инфицирования.
Эффективен иммуноглобулин при условии введения сразу после контакта и не позднее, чем через 10 дней после инфицирования.
Отвечаем на вопросы о ветрянке
Несмотря на то, что эта болезнь известна давно и в большинстве случаев не вызывает затруднений в диагностике, информации для родителей об уходе за ребенком в период ветряной оспы и особенностях течения болезни бывает недостаточно.
Чем мазать ветрянку кроме зеленки у детей?

Главная цель лечения ветрянки у детей заключается в профилактике осложнений и присоединения других болезней. Для этого необходимо использовать качественные местные антисептики, которые поддерживают открытые раны в стерильных условиях и препятствуют развитию бактериального воспаления. При этом зеленка не возглавляет этот список — существуют более современные локальные средства для борьбы с ветрянкой.
Если высыпания появляются на слизистых оболочках, врач может назначить специальные гели с щадящим антисептическим и обезболивающим действием. Корочки, которые формируются на месте пузырьков, необходимо обрабатывать гипоаллергенным жирным кремом или вазелином.
Несмотря на то, что зеленка в качестве антисептика при ветрянке практически неэффективна, врачи сходятся во мнении, что ее применение показано — по характерным пятнам можно легко выявить новые пузырьки и отслеживать ход течения болезни.
«Если ребенок заболел, первое и главное, что вы должны сделать, – выбросить в помойку бестолковые устаревшие красители (зеленку, фукорцин и т. д.) и купить эффективные и современные препараты: Каламин или Поксклин. На худой конец (если не нашли или если дорого) купите старую, добрую болтушку Циндол. Стоит она три рубля за ведро, есть в каждой крупной аптеке. Нанесение этих средств снимает зуд и предотвращает вторичные бактериальные инфекции, а значит, снижает риск грубых рубцов на месте сыпи. Дети, мучимые сильным зудом, сами просят: «Мама, намажь еще», это лучшее свидетельство эффективности.» Отрывок из книги педиатра Сергея Бутрия «Здоровье ребенка. Как научиться справляться с болезнями и собственной паникой»
Как долго ребенок с ветрянкой опасен для окружающих?
Ребенок с ветряной оспой становится заразным еще до развития типичных признаков заболевания — за 2–3 дня до появления сыпи. Это частая причина быстрого распространения ветрянки в группах — родители приводят ребенка в детский сад, не подозревая о его заболевании, в то время как период заразности уже начинается.
Завершение этого этапа наступает в тот момент, когда новые высыпания у ребенка перестают появляться, а старые элементы покрываются корочкой и отпадают. Обычно период опасности для окружающих прекращается через 4–5 дней с момента появления последних пузырьков.
Какая длительность периода изоляции ребенка дома с момента появление первого элемента сыпи?
Длительность карантина для ребенка с ветрянкой определяется индивидуально, но в среднем этот период составляет 10–21 день с момента появления первых высыпаний. Строгая изоляция необходима до момента, когда все элементы сыпи покрыты корочками, а новые пузырьки уже не появляются. Когда ребенок перестает быть заразным, ему можно контактировать со здоровыми людьми.
Как долго длится карантин для контактных лиц?
Как только становится известно о диагнозе «ветрянка» у одного ребенка из детского сада или школы, на группу контактных детей накладывают карантин. Длительность периода ограничений составляет 21 день — считается, что карантин длится 10 дней, но начинается через 11 дней с момента последнего контакта с заболевшим ребенком.
Через 21 день группа может возвращаться к нормальной жизни — снова ходить в детский сад или на учебу в школу.
Что такое «волны» высыпаний при ветрянке?
Пузырьки при ветряной оспе у детей активно появляются каждые 1–2 дня — заболевание отличается волнообразным появлением симптомов. Каждая «партия» высыпаний сопровождается температурной реакцией. Общее количество таких «волн» в среднем составляет от 2 до 5, затем начинается период заживления всех элементов сыпи.
Сколько держится ветрянка у детей?
Продолжительность ветрянки зависит от индивидуальных особенностей пациента — его возраста, состояния здоровья, степени иммунной защиты. В среднем с момента развития первых симптомов ветрянки у детей до полного заживления элементов сыпи проходит около 3 недель. У взрослых болезнь может затянуться из-за более тяжелого течения ветрянки.
Сколько дней сохраняется температура при ветрянке у детей?
Температурная реакция при ветряной оспе сопровождает появление новых высыпаний — пик лихорадки совпадает с формированием новых пузырьков. Длительность периода повышенной температуры обычно составляет около 5 дней, но в случае обильных высыпаний может держаться до 8 суток.
Можно ли мыться при ветрянке детям?

Тема о пользе купания детей в период различных заболеваний всегда вызывает дискуссии среди специалистов. Однако последнее время врачи сходятся во мнении, что ветрянка — не повод отказываться от гигиенических мероприятий. В процессе исследований было опровергнуто мнение, что купание ускоряет передачу инфекции, и даже были получены противоположные данные о том, что водные процедуры ускоряют выздоровление.
Купание ребенка с ветрянкой обеспечивает:
- поддержание чистоты тела, профилактику инфицирования;
- противозудное действие;
- нормальный теплообмен при умеренной лихорадке;
- устранение последствий чрезмерной потливости в связи с повышенной температурой тела.
Однако в этом вопросе тоже есть ограничения: не рекомендуется купаться в первые 2–3 дня болезни и в период высокой температуры (более 38ºC). Также противопоказаны банные процедуры в случае, если на месте высыпаний появились гнойники, или если врач по объективным причинам временно запретил контакт с водой.
Также важно следить, чтобы купание было непродолжительным, вода была теплая, а после процедуры ребенок не переохладился. При этом посещение бань, саун, пресных и морских водоемов необходимо отложить до полного выздоровления пациента.
Можно ли заразиться ветрянкой второй раз?
Хотя после перенесенной ветряной оспы развивается специфическая иммунная защита, исключить случаи повторного заболевания нельзя. Иммунитет после ветрянки нестерильный — это означает, что вирус в неактивном состоянии остается в организме человека на всю жизнь, постоянно стимулируя выработку антител против Varicella Zoster.
Примерно в 3% случаев происходит повторное развитие ветряной оспы — это возможно, если организм не обеспечивает надежную иммунную защиту против вируса. Чаще всего второй эпизод ветрянки развивается у людей, которые в первый раз перенесли инфекцию в легкой форме. Повторное заболевание обычно протекает тяжелее, а вероятность серьезных осложнений патологии в таком случае гораздо выше.
Предсказать риск повторного заболевания ветрянкой заранее невозможно, а в качестве профилактики можно только следить за общим состоянием здоровья. При лабораторном подтверждении низкого титра антител против вируса ветряной оспы следует проконсультироваться с врачом по поводу вакцинации.
Также к одному из видов повторного заражения относится заболевание ветрянкой после вакцинации — в таком случае, как правило, симптомы выражены умеренно, температура держится в пределах нормальной или субфебрильной до 38ºC, а болезнь проходит быстрее. Но даже в такой ситуации человек остается заразным для окружающих, поэтому важно соблюдать все меры профилактики распространения инфекции.
Заключение
Ветрянка — это не самое легкое заболевание, которое даже в раннем детском возрасте может протекать с осложнениями и неприятными последствиями. Родителям важно владеть информацией о том, как начинается ветрянка у детей, чтобы не пропустить первые признаки заболевания.
Хотя считается, что лучше «переболеть» этой инфекцией в первые годы жизни, не стоит специально создавать условия для заражения в детском возрасте. Эффективная система вакцинопрофилактики ветряной оспы позволяет вводить препарат с ослабленным вирусам детям старше 12 месяцев.
Ответ на вопрос о том, чем лечить ветрянку у ребенка, может дать только врач после определения тяжести состояния пациента. Родителям следует выполнять все врачебные рекомендации, уделять особое внимание уходу за больным ребенком и своевременно проинформировать всех контактных лиц — людей, которые могли успеть получить эту чрезвычайно заразную детскую инфекцию.
Источники
- Государственный доклад «О состоянии санитарно-эпидемиологического благополучия населения Российской Федерации 2019 году». Роспотребнадзор
- Кускова Т. К., Белова Е. Г., Мигманов Т. Э. Ветряная оспа // Лечащий врач. – 2004. – № 1. – С. 30-35.
- ГБОУ ВПО СПбГПМУ МЗ РФ ФГБУ НИИДИ ФМБА России. Клинические рекомендации (протокол лечения) оказания медицинской помощи детям больным ветряной оспой. — 2015. — 62 с.
- ВОЗ. Ветряная оспа.
- ВОЗ. Вакцины против ветряной оспы.
- Национальный календарь профилактических прививок по эпидемиологическим показателям. Minzdrav.gov.ru
- Сергиенко Е.Н. Современный взгляд на ветряную оспу у детей // Международные обзоры: клиническая практика и здоровье. 2017. №2.
Что такое ветряная оспа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет
|
Автор статьи: Александров П. А. Инфекционист, стаж 11 лет Дата публикации 2018-02-19 |
Определение болезни. Причины заболевания
Ветряная оспа (Varicella) — острое инфекционное заболевание, вызываемое вирусом ветряной оспы, поражающим кожные покровы и нервную систему. Клинически характеризуется умеренно выраженной общей интоксикацией, везикулёзной экзантемой, энантемой и длительной персистенцией вируса в виде латентной инфекции, при активизации которой (чаще после 60 лет) протекает в форме опоясывающего лишая. Течение доброкачественное при отсутствии осложнений.
Этиология
Возбудитель принадлежит к семейству Herpesviridae (от греч. herpes — ползучая), роду Varicellavirus. Вирус герпеса 3 типа — Varicella zoster. ДНК-содержащий, покрыт липидной оболочкой. Антигенная структура вируса устойчива, и не было выявлено измененных вариантов возбудителя. Крайне неустойчив во внешней среде, солнечная радиация, свежий воздух при проветривании, дезинфицирующие средства убивают вирус почти мгновенно.
Эпидемиология
Антропоноз. Источник инфекции — больной человек (ветряной оспой и опоясывающим лишаём) независимо от степени тяжести и клинических проявлений. Больной заражает неболевших восприимчивых людей (восприимчивость 100%) с последних 48 часов инкубационного периода и до 5 суток с момента появления последнего свежего элемента сыпи.
Механизм передачи воздушно-капельный (пути — аэрозольный, контактно-бытовой). Заболевание очень контагиозно, но для реализации заражения необходим тесный контакт больного и восприимчивого организма. До 50% заболеваний приходится на возраст 5-9 лет, к 15 годам остается неиммунной прослойка не более 10% населения. Заболеваемость повышается в холодное время года. Иммунитет стойкий, повторные заболевания возможны у лиц с иммунодефицитом, врожденным дефицитом иммуноглобулина А.
Симптомы ветряной оспы
Инкубационный период от 10 до 21 дня. В типичных случаях (в детском и подростковом возрасте) начинается остро. Во взрослом возрасте из-за утраты лабильности иммунной системы возможно подострое и постепенное начало (т. е. основной синдром появляется на 2-3 и более поздние дни от начала заболевания).
Синдромы ветряной оспы:
- общей инфекционной интоксикации (СОИИ);
- везикулёзной экзантемы — ведущий;
- везикулёзной энантемы (афты);
- лимфаденопатия (ЛАП);
- характерна лихорадка постоянного типа.
В типичных случаях разгару заболевания предшествует продромальный период длительностью до одних суток, маловыраженный, сопровождающийся небольшой слабостью, субфебриллитетом, редко мелкопятнистой rash-сыпью.
К концу первых суток наступает период разгара заболевания — нарастает интоксикация, появляется явственная слабость, повышается температура тела до 38-39 ℃. В этот период наиболее характерным признаком, позволяющим поставить правильный диагноз, является появление характерной пятнисто-везикулёзной сыпи. Первые элементы локализуются на волосистой части головы и за ушами, далее происходит распространение сыпи на туловище и конечности. Характерно, что лицо поражается позже остальных частей тела. Элементы сыпи появляются сериями с интервалом 12-48 часов, каждое новое высыпание сопровождается повышением температуры тела, новые элементы появляются между старыми и их число увеличивается, что обуславливает выраженный полиморфизм высыпаний. Как только температура тела нормализуется, в течении 2-3 дней можно говорить о процессе выздоровления и окончании периода высыпаний.
Очень характерна динамика высыпаний: вначале появляется округлое красноватое пятно размерами 5-10 мм, далее в центре образуется папула, далее — везикула (пузырёк) с прозрачным содержимым до 10 мм (однокамерная и спадающаяся при проколе). Далее при присоединении вторичной флоры возможно её нагноение, после — подсыхание и образование корочек, отпадение которых происходит через 6-8 дней, обычно без последующих дефектов. В редких случаях (выраженное нагноение, расчесывание) могут образовываться рубчики.
Одновременно с высыпаниями на кожных покровах на слизистой оболочке рта образуются нежные везикулы, которые, быстро вскрываясь, образуют афты (эрозии) и могут вызывать чувство дискомфорта, жжения во рту.
Ветряная оспа у беременных. Виду широкого распространения заболевания преимущественно в детском и подростковом возрасте к моменту наступления беременности женщины оказываются в большинстве случаев иммунны к вирусу ветряной оспы (т. е. если ветрянка была перенесена до беременности, риска повторного заболевания и угрозы для ребёнка нет, соответственно, нет рисков при контакте беременной с больным ветряной оспой или опоясывающим лишаём). В редких случаях, когда беременная не имеет титра протективных антител и вступает в контакт с больным человеком, возможны различные исходы, зависящие от срока беременности. Значительную опасность представляет острое заболевание ветряной оспой для самой беременной (о чём зачастую забывает как сама женщина, так и врач, диагностировавший заболевание). По разным данным, развитие пневмонии у беременных при ветрянке достигает в среднем 22% от общего числа заболевших, а из них 42% случаев заканчивается летально. Вирус проникает через плацентарный барьер и может поражать ребёнка, выраженность проявлений зависит от сроков беременности. Так, при заражении в 1 триместре абортов не отмечается, но риск развития пороков развития достигает 5%, смертность от которых у новорожденных доходит до 34%. Во 2-3 триместрах тяжесть поражения возрастает, однако частота заражения ребёнка резко падает. Наибольший риск для ребёнка представляет заболевание матери за 5 дней до родов и 5 дней после них (риск врожденной инфекции до 20% и смертность до 30%), поэтому при развитии заболевания в предродовом периоде вариантом спасения может быть задержка родов на 5-7 дней (при возможности) и введение специфического иммуноглобулина.
Патогенез ветряной оспы
Входные ворота инфекции — слизистая оболочка верхних дыхательных путей, где начинается размножение и централизация вируса. Далее по лимфатическим путям вирус попадает в кровоток и начинает своё распространение по всем органам и системам человеческого организма.
Излюбленная локализация вируса ветряной оспы — это клетки эпителия кожи и слизистых оболочек — образование везикул. При генерализованных формах поражаются и внутренние органы, нервные ганглии (тройничный, лицевой нерв), где вирус сохраняется длительное время. При снижении иммунологической резистентности наступает «возврат» инфекции, вирус по чувствительным нервам поднимается к коже и вызывает специфические изменения (опоясывающий лишай).
Классификация и стадии развития ветряной оспы
1. По клинической форме:
а) типичная;
б) атипичная;
- рудиментарная (отсутствует синдром общей инфекционной интоксикации, из сыпи — розеолы);
- пустулёзная (присоединение вторичной — бактериальной флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков);
- буллёзная (выраженные проявления интоксикации, образование пузырей с жидкостью до 3 см);
- геморрагическая (геморрагическое пропитывание содержимого пузырьков, нейротоксикоз);
- гангренозная (образование язв, нейротоксикоз, развитие сепсиса);
- генерализованная (врожденная у детей, прогноз неблагоприятен);
- абортивная (быстрое обратное развитие сыпи).
2. По степени тяжести:
- легкая (умеренный СОИИ, повышение температуры тела до 38°С, необильные высыпания);
- средняя (выраженный СОИИ, повышение температуры тела до 39°С, обильные высыпания);
- тяжелая (резко выраженный СОИИ, повышение температуры тела свыше 39°С, гиперинтенсивные высыпания, сопровождающиеся образованием язв, геморрагиями).
Осложнения ветряной оспы
Специфические:
- стенозирующий ларинготрахеит;
- менингит;
- энцефалит;
- миелит;
- кератит;
- геморрагический нефрит.
Неспецифические:
- абсцессы;
- флегмоны;
- отит;
- пневмония;
- сепсис.
Диагностика ветряной оспы
В общей практике лабораторная диагностика ветряной оспы проводится редко. При необходимости в сомнительных или сложных случаях могут использоваться:
- клинический анализ крови с лейкоцитарной формулой (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево, т. е. изменения, свойственные большинству вирусных инфекций);
- общий анализ мочи (изменения редки, указывают на степень интоксикации);
- биохимические анализы крови (иногда повышение АЛТ как проявление герпетического гепатита, креатинина при поражениях почек);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА классов IgM и G наиболее широко применяемый метод, позволяет провести дифференциальную диагностику между острой инфекцией и более старым инфекционным процессом, что наиболее важно при беременности. Достаточно информативен метод ПЦР).
При риске или произошедшем развитии осложнений производятся соответствующие лабораторные и инструментальные исследования (люмбальная пункция, рентген придаточных пазух носа, органов грудной клетки, КТ, МРТ и др.).
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Критерии выписки:
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).
Прогноз. Профилактика
- ведущую роль в профилактике распространения ветряной оспы играет изоляционное разобщение больных и здоровых (детей до 7 лет, не болевших, разобщают с 9 по 21 день с момента контакта с больным);
- мытьё рук и лица с мылом после общения с больными;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- частое проветривание помещения;
- вакцинопрофилактика. Очень частый вопрос: нужна или нет прививка от ветряной оспы? Суммируя мировой опыт, можно однозначно ответить утвердительно — да, нужна. Вакцинация в раннем возрасте предотвращает в 99% развитие заболевания у детей, при контакте в подавляющем большинстве случаев — в первые 72 часа, предотвращает развитие тяжёлых форм и патологий плода у беременных. Однако есть ряд ограничений, существенно препятствующих распространению вакцинации в нашей стране — высокая стоимость вакцины, отсутствие массового вакцинирования (по данным ВОЗ, для реализации коллективного иммунитета необходимо привить не менее 90% детского населения, иначе возрастает риск заболевания неболевших и непривитых лиц взрослого состава).
Список литературы
- Юнусова Х. А., Шамсиев Ф. С. Ветряная оспа. – М., 2011
- Лобзин Ю. В. Руководство по инфекционным болезням // Под ред.. – СПб., 2013
- Гершон Э., Уитли Р. Корь. Краснуха. Эпидемический паротит. Ветряная оспа // Внутренние болезни по Тинсли Р. Харрисону. – М.: Практика, 2002
- Учайкин В.Ф. Руководство по инфекционным болезням у детей. – М.: ГЭОТАР-МЕД, 1998
- Varicella//National Center for Immunization and Respiratory Diseases Official Site
