Дата публикации 22 марта 2019Обновлено 31 января 2023
Определение болезни. Причины заболевания
Язвенная болезнь двенадцатиперстной кишки (ДПК) — это хроническое рецидивирующее заболевание, которое протекает с чередованием периодов обострения и ремиссии. Его основным морфологическим признаком является образование язвы в ДПК.[1]
Краткое содержание статьи — в видео:
Распространённость
На территории России данной болезнью страдает 5-10 % взрослого населения. Болеют в основном мужчины до 50 лет.[2] Считается, что болезнь может возникнуть у 11-14 % мужчин и 8-11 % женщин в течение жизни.[7]
Факторы риска
Язвенная болезнь ДПК может возникнуть по различным причинам. Чаще всего к развитию этой болезни приводят следующие факторы:
- наследственная предрасположенность — генетически обусловленное увеличение массы обкладочных клеток, вырабатывающих соляную кислоту желудочного сока, повышенная чувствительность этих клеток к гастрину (гормону, участвующему в пищеварении), увеличение количества пепсиногена-1, нарушение моторики желудка и другие;
- нейропсихические факторы — дисбаланс в регуляции моторной функции желудка и ДПК со стороны нервной системы, приводящий к забросу агрессивного желудочного содержимого в просвет кишки;
- алиментарные факторы — погрешности в диете (частое употребление острой и грубой пищи, чрезмерное увлечение напитками с кофеином);
- вредные привычки — неумеренное потребление алкоголя, курение;
- неконтролируемый приём НПВП — происходит истончение и снижение защитных свойств слизистого барьера ДПК;
- инфекция Helicobacter pylori — вызывает воспалительные изменения в слизистой оболочке ДПК, что приводит к повышению чувствительности к факторам агрессии.
Наиболее значимыми причинами заболевания в настоящий момент считают инфекцию Helicobacter pylori и наследственную предрасположенность. Стоит отметить, что наследуется не сама болезнь, а факторы, предрасполагающие к его развитию.
Второй по значимости причиной является приём лекарств, поражающих ЖКТ, в частности антикоагулянтов и НПВП (Аспирина, Диклофенака, Кеторолака, Ибупрофена и др.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы язвы двенадцатиперстной кишки
Ведущие симптомы язвы двенадцатиперстной кишки — боль, диспепсия (расстройство пищеварения), астения и кровотечение (при развитии осложнений).
Болевой синдром
Боли при язве ДПК, как правило, связаны с приёмами пищи: они могут возникнуть как через 0,5-1 час после трапезы (ранние боли), так и спустя 1,5-2 часа после приёма пищи (поздние боли). Также характерны “голодные” боли (болезненные ощущения на голодный желудок, проходящие после приёма пищи) и аналогичные им “ночные” боли. При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды).[7]
Пациенты характеризуют болезненные ощущения как ноющие или режущие с постепенным усилением или снижением интенсивности. Как правило, боли носят постоянный характер, проходят или становятся менее интенсивными после приёма пищи, а также антисекреторных и/или антацидных препаратов.
Так же отмечается сезонный характер боли, что совпадает с периодами течения язвенной болезни — фазы ремиссии и обострения. Чаще всего обострение возникает весной и осенью и длится от трёх до шести недель, после чего сменяется периодом ремиссии.
Часть язв (по некоторым источникам, до 25% случаев) вообще протекает без болевого синдрома — т. н. “немые язвы”.[2]
Болезненные ощущения чаще локализуются в эпигастрии, но могут распространятся и на правое подреберье. Наиболее ярко болевой синдром выражен при расположении язвенного дефекта в области луковицы и привратника (перехода между желудком и ДПК).
Пациентам необходимо прислушиваться к своему организму и при длительном болевом синдроме (более 3-4 недель), сезонности приступов боли и их связи с приёмами пищи следует обязательно обратиться к врачу.
Синдром диспепсии
Диспепсия проявляется целой группой симптомов, связанных с нарушениями пищеварения. Они тоже связаны с приёмами пищи и носят сезонный и периодичный характер (часто встречаются при обострении).
В основном встречаются следующие проявления (расположены по убыванию их частоты):
- изжога (испытывают 60-80% больных);
- отрыжка кислым;
- тошнота;
- рвота;
- запор.
Иногда симптомы диспепсии преобладают над болевым синдромом.
После рвоты может стать легче, поэтому пациенты иногда вызывают её специально. Но такая рвота встречается сравнительно редко.[7]
Астенический синдром
Астения проявляется повышенной утомляемостью, плохим настроением, незначительным снижением веса: не смотря на повышенный аппетит, больные стараются ограничивать себя в еде, опасаясь усиления болей.
Кровотечение
Хотя кровотечение из язвы относится к осложнениям язвенной болезни, иногда оно может быть первым и единственным симптомом наличия язвенного дефекта в ДПК. Проявляется либо рвотой с примесью свежей и/или изменённой крови по типу “кофейной гущи”, либо стулом чёрного цвета, напоминающего дёготь, с резким неприятным запахом — милена.
При наличии данного симптома требуется немедленно обратиться за медицинской помощью. Так как именно это осложнение приводит к наибольшей летальности при язвенной болезни. Игнорировать его нельзя!
Обострения язвы
Первые симптомы при обострении язвенной болезни: боль, диспепсия (расстройство пищеварения), астения и при осложнённом течении — кровотечение. Частота обострений при хроническом течении: 1-2 раза в год, как правило весной и осенью.
Патогенез язвы двенадцатиперстной кишки
В основе патогенеза язвенной болезни ДПК лежит лежит дисбаланс между факторами агрессии и защитными свойствами слизистой оболочки ДПК. Данный факт наглядно иллюстрируют “весы”, предложенные H. Shay и D.C.H. Sun.[1] Будет ли развиваться язва ДПК или нет, зависит от того, какая чаша перевесит — “агрессии” или “защиты”.
Основными факторами агрессии являются:
- соляная кислота и её гиперпродукция;
- пепсиноген и пепсин;
- увеличение массы обкладочных клеток;
- гиперпродукция гастрина;[5]
- нарушение эвакуации содержимого из желудка и ДПК;
- инфекция Helicobacter pylori;
- токсические вещества (курение, алкоголь, лекарства).
Противостоят им факторы защиты:
- выработка и качественный состав защитной слизи;
- секреция бикарбонатов;
- регенераторная активность эпителиальных клеток слизистой;
- адекватное кровоснабжение слизистой;
- достаточное содержание простагландинов в кишечной стенке (уменьшается при приёме НПВС).
Низкая сопротивляемость факторам агрессии, как правило, носит наследственный характер. При длительном воздействии агрессивной среды (прямое разрушающее действие соляной кислоты и пепсина) на слизистую оболочку с низкой защитой и способностью к восстановлению происходит локальное разрушение слизистого барьера, а затем и слизистой оболочки с образованием сначала поверхностного дефекта. Затем происходит разрушение стенки кишки до подслизистого и мышечного слоя с образованием язвы, а при осложнениях (пенетрации или перфорации) разрушаются все слои кишечной стенки. При попадании в зону язвенного некроза крупного кровеносного сосуда, язва осложняется кровотечением.
Из всех факторов, снижающих способность слизистой к защите и восстановлению, ведущую роль играют:
- снижение толщины и качества слизистого барьера и бикарбонатного буфера, который поддерживает кислотно-щелочное равновесие и не даёт агрессивному содержимому контактировать с эпителием напрямую;
- снижение способности слизистой к регенерации;
- нарушение кровотока;
- длительный приём НПВС;
- инфекция Helicobacter pylori.
После образования язвенного дефекта в слизистой в ответ на чрезмерную агрессию и повреждение начинают активироваться факторы защиты и регенерации. Развивается местная воспалительная реакция, усиливается кровоток, происходит лейкоцитарная инфильтрация слизистой по краям язвенного дефекта. Дно язвы покрывается фибрином, который защищает кишечную стенку от дальнейшего повреждения кислотой и пепсином. По краям язвы повышается способность клеток эпителия слизистой к делению, и постепенно происходит эпителизация язвенного дефекта (от краёв к центру).
Когда растущий новый эпителий слизистой сходится в центре, на месте язвенного дефекта образуется рубец.
В области рубца, образующегося на месте язвы, слизистая оболочка уже неполноценная. Часть функциональных клеток замещается клетками соединительной ткани и не может полноценно выполнять свою защитную функцию, а также быстро регенерировать. Поэтому при следующем преобладании факторов “агрессии” над факторами “защиты” происходит повторное образование язвенного дефекта слизистой. При хронических рецидивирующих язвах дефекты слизистой, как правило, образуются в том же месте. Таким образом, фаза ремиссии сменяется фазой обострения.
Классификация и стадии развития язвы двенадцатиперстной кишки
В настоящий момент общепринятой классификации язвенной болезни ДПК не существует. Однако в клинической практике принято различать это заболевание по следующим критериям:
- Клиническая форма:
- острая;
- хроническая.
- По локализации:
- язвы луковицы ДПК;
- постбульбарные язвы.
- По сочетанию с инфекцией Helicobacter pylori:
- язва луковицы, ассоциированная с Helicobacter pylori;
- идиопатическая язва — при отсутствии инфекции Helicobacter pylori.
- По характеру заболевания:
- первичная язва — как самостоятельное заболевание;
- вторичная язва — как следствие другого заболевания (“стрессовых”, лекарственных, других хронических заболеваний и эндокринных патологий).
- По размеру:
- малые — ≤ 0,5 см;
- средние — 0,6-1,9 см;
- большие — 2,0-3,0 см;
- гигантские — > 3,0 см.
- По наличию осложнений:
- без осложнений;
- с кровотечением;
- с перфорацией;
- с пенетрацией;
- с рубцовым стенозом.
В течении хронической язвенной болезни ДПК различают несколько стадий. К основным относятся:
- период обострения — острая язва;
- период рубцевания — язва в фазе заживления и рубцевания;
- период ремиссии — отсутствие клинических и эндоскопических проявлений язвенной болезни (язвенного дефекта).
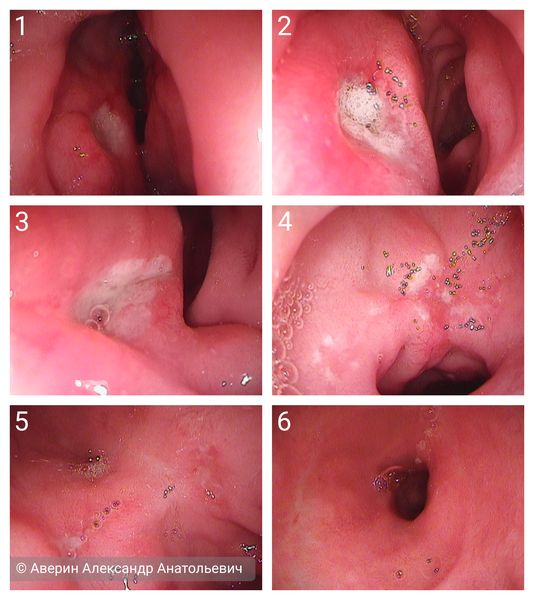
В зависимости от характерных признаков заболевания при проведении эндоскопии (ЭГДС) стадии язвенной болезни выглядят следующим образом:[3]
- острая фаза — язва округлой формы размером от 1-2 мм до нескольких см с чёткими краями, выраженным воспалительным валом в виде кольца, дно покрыто фибрином, один из краёв подрытый, слизистая вокруг гиперемирована;
- фаза стихания воспаления — воспалительный вал менее выражен, края чёткие, форма овальная, дно в центре покрыто фибрином, по краям появляются ярко красные грануляции, слизистая вокруг гиперемирована, имеются мелкие радиальные складки;
- начало заживления — края язвы становятся плоскими, форма становится вытянутой или щелевидной, воспалительный вал не дифференцируется, дно язвы на 2/3 покрыто свежим эпителием, в центре сохраняется тонкий белый налёт, слизистая вокруг слабо гиперемирована, имеются чёткие радиальные складки;
- заживления — язва в виде щели или округлая, размеры значительно уменьшились, нет угла наклона между краем язвы и дном, в центре расположен маленький участок с белым налётом, окружающая слизистая розовая, наблюдается конвергенция складок;
- свежий рубец (красный рубец) — дно язвы полностью покрыто свежим розовым эпителием, налёта нет, при близком осмотре в новой слизистой видно много мелких сосудов;
- старый рубец (белый рубец) — воспалительных изменений нет, слизистая вокруг розовая, рубец имеет белесоватый цвет.
Осложнения язвы двенадцатиперстной кишки
В стадии обострения язвенная болезнь может осложнятся кровотечением, перфорацией или пенетрацией. В стадии рубцевания и ремиссии может возникнуть такое осложнение, как рубцовый стеноз ДПК, вплоть до кишечной непроходимости.
Кровотечение
Кровотечение из крупных сосудов, попавших в зону язвенного дефекта, является наиболее частым и грозным осложнением язвенной болезни — встречается в 15-20% случаев. Большинство кровотечений развиваются при расположении язвы на передней стенке луковицы ДПК и в постбульбарных отделах. Проявляется выделением изменённой крови по типу “кофейной гущи” при рвоте и/или с изменённым стулом по типу “мелены” (чёрный жидкий стул). В клиническом анализе крови будут изменятся показатели красной крови: падает гемоглобин, снижается уровень эритроцитов и гематокрита. Неинтенсивные кровотечения могут давать положительный результат кала на скрытую кровь. Данный вид осложнения нуждается в экстренной эндоскопической или хирургической помощи.[2][5]
Перфорация
Данное осложнение представляет собой нарушение целостности стенки ДПК в месте язвенного дефекта. Оно возникает при распространении язвы вглубь стенки. Так, образуется отверстие, соединяющее просвет кишки с брюшной полостью. Его возникновение проявляется остро возникшей “кинжальной болью” с последующим развитием перитонита (как результат излития содержимого кишечника в брюшную полость). Встречается в 5-15% случаев. Требует хирургического лечения.[2][5]
Пенетрация
При разрушении стенки ДПК в месте язвенного дефекта и фиксации его с близлежащим органом происходит разрушение тканей данного органа. Иными словами, язва проникает в соседние ткани. Чаще всего пенетрация распространяется на поджелудочную железу, малый сальник, печень, желчный пузырь и протоковую систему.
При этом осложнении боли теряют связь с приёмом пищи и становятся более интенсивными и постоянными. В анализе крови происходят воспалительные изменения. Такое осложнение устраняется хирургическим методом.[2]
Стеноз
При формировании грубых рубцовых изменений стенки ДПК происходит сужение и в дальнейшем полное перекрытие просвета кишки. Это приводит к переполнению желудка содержимым и, как следствие, рвотам. Стул при этом отсутствует — развивается клиника высокой кишечной непроходимости.[2][5]
Малигнизация — трансформация доброкачественных клеток в злокачественные — для язвенной болезни ДПК, в отличие от язв желудка, не характерна.
Диагностика язвы двенадцатиперстной кишки
К какому врачу обратится при наличии симптомов
При подозрении на язвенную болезнь двенадцатиперстной кишки следует обратиться к терапевту и/или гастроэнтерологу. В случае развития осложнений потребуется консультация хирурга.
Постановка диагноза “Язвенная болезнь ДПК” основывается на сборе анамнеза, оценке наследственной предрасположенности к заболеванию, клинической картине и инструментальных методах обследования.
К обязательным обследованиям относятся:[6]
- ЭГДС (ВЭГДС или ФГДС) — “золотой” стандарт диагностики язвенной болезни;
- определение инфекции Helicobacter pylori — важное исследование, так как наличие этой инфекции радикально меняет тактику лечения и прогноз;
- РН-метрия — для определения кислотообразующей функции желудка;
- клинический анализ крови — помогает заподозрить и дифференцировать осложнения язвенной болезни при их стёртом течении.
Сдавать анализ кала на скрытую кровь не обязательно, так как он кардинально не влияет на тактику лечения. Его назначают во время скрининга, чтобы определить, нужно ли проводить ЭГДС.
К вспомогательным методам относятся:
- рентгенография с контрастом — применяется при подозрении на осложнения язвенной болезни (пенетрации, перфорации, рубцовой деформации ДПК со стенозом) или на локализацию язвы в постбульбарных отделах;
- определение уровня гастрина и паратгормона — проводится при часто рецидивирующих язвах (более двух обострений в год) для уточнения причины заболевания. У многих пациентов с язвой секреция кислоты повышается в ответ на стимуляцию секреции желудочного сока пентагастрином. Часто у пациентов с синдромом Золлингера — Эллисона (результат опухоли, секретирующей гастрин) наблюдаются значительная гиперсекреция кислоты, и обычно имеются множественные язвы двенадцатиперстной кишки.[5]
Несколько слов об ЭГДС
Данный вид исследования оброс множеством мифов и предрассудков. Какие же ощущения на самом деле испытывает человек при проведении эндоскопа через глотку, пищевод, желудок и ДПК:
- ощущение тошноты и рвотный рефлекс, похожие на ощущения при осмотре горла при помощи шпателя или ручки ложки (обычный осмотр при ОРЗ);
- ощущение застрявшего комка в горле (как будто вы что-то плохо прожевали и попытались проглотить). В редких случаях могут быть болезненными;
- распирание, вздутие и тяжесть в животе при инсуфляции желудка воздухом;
- ощущение движения или шевеления внутри живота при манипуляции эндоскопом;
- иногда появляется чувство нехватки воздуха, чаще субъективного характера (так как дыхательные пути эндоскоп не перекрывает).
Никаких других ощущений при проведении ЭГДС не возникает. Их сила и выраженность строго индивидуальна и зависит от многих факторов. Но если правильно себя вести, слушаться подсказок медицинского персонала и хорошо подготовиться к исследованию, то процедура проходит с минимальными затратами времени и минимумом неприятных ощущений.
Как вести себя во время ЭГДС:
- Хорошо подготовьтесь к исследованию. Процедура проводится строго натощак, последний приём пищи возможен за 6-8 часов до исследования. Это позволит эндоскописту как можно быстрее осмотреть всю поверхность слизистой и обнаружить даже минимальные изменения на ней. Также это поможет снизить рвотный рефлекс и тошноту.
- При проведении эндоскопа через рот и глотку старайтесь не трогать его языком. Иначе это затрудняет проведение эндоскопа (современные аппараты очень гибкие) и повышает рвотный рефлекс, так как часть рвотных рецепторов расположена как раз на языке у его корня.
- Старайтесь глубоко и равномерно дышать ртом, не замирайте и не останавливайте дыхание. Глубокие и равномерные вдохи и выдохи успокаивают и отчасти снижают тошноту. Дышать лучше сразу ртом, так как во время самого исследования трудно переключить дыхание, а при дыхании через нос происходит рефлекторный отёк слизистой и выделение слизи, в результате чего нос закладывает, и дыхание сбивается.
- Крепко обнимите себя за живот, не размахивайте руками. Это поможет сосредоточиться на дыхании и не будет мешать эндоскописту руками.
- Старайтесь не сопротивляться проведению эндоскопа и не мешать медицинскому персоналу. Тем самым вы существенно сократите время процедуры. Также старайтесь не срыгивать воздух: уменьшиться время на инсуфляцию, а следовательно и вся процедура.
ЭГДС считается “золотым стандартом” диагностики язвенной болезни ДПК, так как с его помощью язва чётко видна как дефект слизистой оболочки (частота выявления близка к 100%), есть возможность проследить все стадии течения заболевания, возможно проведение биопсии, диагностики инфекции Helicobacter pylori и определение уровня кислотности. В случае обнаружения такого осложнения, как кровотечение, проводится эндоскопический гемостаз. Также с помощью ЭГДС можно обнаружить и другие заболевания (онкологию, полипы, гастрит и т.д.).
Если пациент не в силах немного потерпеть (длится исследование обычно 3-6 минут) и преодолеть свои страхи, то возможно выполнение ЭГДС под наркозом (медикаментозным сном).
Отказ от проведения данного исследования повышает риски неточной постановки диагноза и назначения неадекватного лечения. А при несвоевременной диагностике осложнений всё может закончиться для пациента фатально.
Лечение язвы двенадцатиперстной кишки
К обязательным мероприятиям при лечении язвы желудка и двенадцатиперстной кишки относятся:
- соблюдение щадящей диеты (механическое и химическое щажение);
- исключение таких факторов агрессии, как курение, алкоголь;
- снижение дозы или ограничение приёма некоторых лекарств (НПВС, антикоагулянты).
Если пациентам трудно соблюдать диету, врачи рекомендуют придерживаться общих принципов здорового питания и 1-2 недели при остром периоде болезни не употреблять пищу, которая стимулирует выработку излишней соляной кислоты и пепсина: не есть грубую клетчатку, наваристые рыбные, мясные или грибные бульоны и супы, томаты, консервированные продукты и специи.
Медикаментозное лечение
Медикаментозное лечение направлено на снижение уровня соляной кислоты, защиту и повышение регенерации слизистой ДПК. Для снижения кислотности применяются ингибиторы протонной помпы (ИПП) как “золотой” стандарт лечения и Н2-гистамино блокаторы.[6] Для повышения защитных свойств слизистой применяются обволакивающие средства и антациды. Для повышения регенерации слизистой используются препараты висмута и сукральфата. При наличии инфекции Helicobacter pylori проводится эрадикационная терапия первой или последующих линий.[6] В меньшей степени применяются:
- препараты, регулирующие моторно-эвакуаторную функцию желудка и кишечника — назначаются при язвенной болезни, сочетающейся с рефлюксами и недостаточностью пилорического сфинктера;
- психотропные препараты — применяются для купирования депрессии и стрессовых факторов, когда болезнь протекает очень длительно, и присоединяется психосоматический компонент.
В случае развития осложнений применяются эндоскопические или хирургические методы лечения.
Хирургическое лечение
Хирургические методы сводятся к лечению таких осложнений, как:
- перфорация — проводится ушивание язвенного дефекта или удаление повреждённого участка кишки и желудка с наложением анастомоза;
- пенетрация — производится удаление повреждённых тканей и части кишки с наложением анастомоза;
- рубцовый стеноз — выполняется резекция (частичное удаление) с наложением анастомоза.
К эндоскопическим методам относится в первую очередь эндоскопический гемостаз. Данный метод позволяет в большинстве случаев остановить кровотечение из язвы и профилактировать его рецидив (при остановившемся кровотечении).[4] При рубцовом стенозе и сужении просвета ДПК иногда может применятся стентирование (при противопоказаниях к полостной операции).
В целом курс медикаментозного лечения при обострении язвенной болезни или при впервые выявленной язве длится 1-2 месяца. К хирургическим и эндоскопическим методам прибегают только при развитии соответствующих осложнений.
Экстренная помощь при приступе
Экстренная помощь проводится при осложнениях язвенной болезни (кровотечение, прободение, стеноз просвета ДПК). При развитии этих осложнений необходимо обратиться в клинику для консультации хирурга. При выраженном болевом синдроме, падении артериального давления, слабости и других признаках внутреннего кровотечения необходимо вызвать скорую помощь для оказания неотложной медицинской помощи.
Для уменьшения болевого синдрома в качестве препаратов экстренной помощи применяются альгинаты и антациды и/или быстродействующие препараты из группы ингибиторов протонной помпы (ИПП) — рабепразол, эзомепразол, пантопразол, омепразол.
Диета при язвенной болезни
В период обострения язвенной болезни ДПК применяется щадящая диета с протёртым вариантом готовки блюд. В основе диеты лежат следующие принципы:
- Механическое щажение обеспечивается за счёт выбора пищевых продуктов с небольшм содержанием в них грубой клетчатки, непродолжительного пребывания пищи в желудке и специальной кулинарной обработки продуктов (тушение, готовка на пару, измельчение пищи до консистенции пюре).
- Химическое щажение основано на повышении содержания жиров растительного происхождения и белков животного происхождения (творог, сыр, яйца, отварные мясо и рыба) на фоне физиологической нормы углеводов, витаминов, микроэлементов, так как жиры тормозят желудочную секрецию, а белки инактивируют соляную кислоту.
- Термическое щажение достигается исключением слишком холодной и горячей пищи, которая травмирует слизистую желудка, оптимальная температура горячих блюд +30-40 °С.
- Ограничение объёма одновременно принятой пищи с целью предупреждения перерастяжения желудка: пищу принимают 4-5 раз в день и небольшими порциями. Приём пищи должен соответстввать ритму желудочной секреции и проводиться с интервалом 3,5-4,5 часа.
Исключаются продукты, сильно повышающие выработку соляной кислоты желудком. Такие как: солёные приправы, крепкие мясные, рыбные или овощные бульоны, чёрный хлеб, мягкий хлеб и выпечка, газированные напитки, крепкий чай, кофе.
Рекомендуются продукты, обладающие средним уровнем стимуляции выработки соляной кислоты: отварное мясо, рыба, большинство ягод и фруктов и слабым уровнем: яйца всмятку, белые сухари или подсушенный хлеб (из муки тонкого помола), каши, сладкие фрукты и овощи.
В щадящей диете с протёртой пищей в ассортимент блюд включают:
- творог пресный, сыр неострый и нежирный, протёртый;
- супы протёртые из сборных овощей (кроме щей и борща), супы овоще-крупяные, молочные крупяные, с вермишелью или измельченными макаронами;
- овощи отварные протёртые – кабачки, цветная и брюссельская капуста, томаты, морковь, свекла (обязательное исключение белокочанной капусты, репы, редьки, редиса и бобовых, которые богаты растительными волокнами и эфирными маслами);
- спелые фрукты и ягоды сладких сортов (после тепловой обработки);
- компоты с протёртыми сухофруктами;
- хлеб пшеничный подсушенный.
Блюда готовят на пару, отваривают, разваривают до мягкости, пюрируют, измельчают, подают в тёплом виде.
Рекомендуемые блюда щадящей диеты с непротертой пищей те же, что и для варианта, описанного выше. Блюда готовят на пару, отваривают, размельчают до мягкости, но не измельчают, подают в теплом виде 5-6 раз в день.
В период ремиссии рекомендуется придерживаться основных принципов здорового питания. При этом исключаются крепкие мясные и рыбные бульоны, грибной отвар, пряности, острые блюда, маринованные и копчёные продукты, обладающие раздражающим действием на слизистую оболочку и способные повышать образование соляной кислоты в желудке. Ограничивается сдобное тесто, пироги, блины, кофе, минеральные воды и напитки, содержащие углекислоту в большом количестве. Вредным является длительное (свыше 10-15 минут) использование жевательной резинки.
Физиотерапия и лечебная гимнастика при язвенной болезни
Эффективность методов физиотерапии при язвенной болезни ДПК не доказана, так же как и лечебной гимнастики. Поэтому эти методы в лечении язвенной болезни не применяются.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении и соблюдении основных принципов профилактики прогноз благоприятный. При частых рецидивах и развитии осложнений прогноз, соответственно, неблагоприятный. Онкологического потенциала язвенная болезнь ДПК не несёт.
В основе профилактики лежат такие направления, как:
- оздоровление образа жизни — отказ от вредных привычек (алкоголь, курение), улучшение эмоционального фона;
- улучшение условий труда — ограничение или полное исключение вредных факторов;
- организация рационального питания;
- медикаментозная профилактика (эрадикационная терапия при наличии Helicobacter pylori и рациональная фармакотерапия НПВП и антикоагулянтами) [7];
- санаторно-курортное лечение в оздоровительных учреждениях гастроэнтерологического профиля.
Питанию отводится особая роль в профилактике язвенной болезни. Оно должно быть сбалансированным, без строгих ограничений. Принимать пищу следует 4-5 раз в день в одно и то же время. Стоит избегать, а лучше полностью ограничить продукты, вызывающие чувство изжоги или боль в животе.
Нужно помнить и о таких простых, но в то же время важных рекомендациях, как приём пищи в спокойной обстановке, не спеша, сидя, тщательно прожёвывая еду. Это способствует лучшему пропитыванию пищи слюной, которая нейтрализует соляную кислоту.[2][6]
Медикаментозная профилактика предполагает уничтожение Helicobacter pylori и возможное назначение невсасывающихся антацидов за месяц до начала предполагаемого обострения. Профилактические приёмы ИПП и Н2-гистамино блокаторов не проводятся в связи с наличием у этих групп препаратов побочных эффектов, проявляющихся при длительном приёме.
Стойкая эрадикация Helicobacter pylori позволяет снизить риск повторных кровотечений. Такое осложнение выявляется не всегда, в 25–55 % результат может быть ложноотрицательным, поэтому после лечения важно провести повторный тест и убедиться, что Helicobacter pylori больше нет.[7]
Можно ли полностью вылечить язву
Язвенная болезнь двенадцатиперстной кишки — это хроническое рецидивирующее заболевание, поэтому при нарушении баланса между предрасполагающими факторами и защитными свойствами слизистой оболочки ДПК болезнь может проявиться снова. Но при проведении эрадикации, уничтожении Helicobacter pylori, часто сохраняется стойкая ремиссия.[7]
Примерно 5 % населения планеты живут с хроническим заболеванием, поражающим слизистую оболочку кишечника в разных местах и приводящим к формированию язв. У мужчин такой недуг встречается особенно часто в возрасте от 25 до 50 лет. Отчасти это связано с тем, что они чаще женщин употребляют алкоголь и курят. При язве кишечника симптомы проявляются обычно весной и осенью, когда наступает период обострения. Во время ремиссии больной может чувствовать себя относительно хорошо.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.
Симптомы язвы тонкого кишечника
При патологии такого характера признаки могут быть как легкими, так и тяжелыми. Иногда люди годами ощущают незначительный дискомфорт, принимают спазмолитики, но не обращаются к врачу. Постепенно интенсивность симптомов увеличивается. Многих начинают беспокоить:
- Диарея;
- Повышенная температура тела;
- Боли в животе;
- Колики до приема пищи и после;
- Спазмы;
- Рвота, иногда с вкраплениями крови;
- Ухудшение аппетита.
Также добавляется ощущение постоянной усталости. У больного может резко уменьшиться вес. При таких признаках нужно записаться на прием к специалисту, так как из-за голодания и измождения могут быть нарушены функции других органов и систем.
Симптомы язвы толстого кишечника
Часто патологии этой части ЖКТ принимают за обычное пищевое расстройство. Тем более что признаки во многом схожи. У больных могут наблюдаться поносы и запоры, причем иногда даже по очереди. Со временем к ним добавляются:
- Метеоризм;
- Ощущение распирания в животе;
- Боли в области заднего прохода;
- Нетипичные выделения из анального отверстия разного характера;
- Непроизвольное отхождение газов;
- Постоянное ощущение слабости;
- Авитаминоз.
Иногда люди занимаются самолечением и доводят свое здоровье до критически опасного состояния. Тогда возможно развитие такого осложнения как пенетрация язвы. Рана начинает прорастать в соседние органы, например, в печень или поджелудочную железу.
Причины
При язве толстого и тонкого кишечника симптомы приводят к тому, что люди не могут нормально питаться, худеют, их организм теряет питательные вещества. Если знать причины заболевания, то можно сократить вероятность развития повреждений слизистой оболочки. Так, к внешним факторам относятся:
- Частое употребление алкоголя;
- Курение;
- Стрессы и психоэмоциональные переживания;
- Депрессивные состояния;
- Неправильное питание.
Важно учесть и генетическую предрасположенность. У некоторых людей желудочный сок вырабатывается в значительном количестве, превышающем норму. Это обусловлено в том числе и генетикой. Людям с такой предрасположенностью обязательно нужно тщательно следить за питанием, соблюдать диету, свести к минимуму употребление кофе, алкоголя, курение.
Обычно язва кишечника развивается по двум основным механизмам:
- Соляная кислота оказывает агрессивное воздействие на оболочку органов, слизистая воспаляется, образуются ранки;
- Бактерия Helicobacter Pylori попадает в пищеварительный тракт и начинает размножаться, что приводит к гибели клеток слизистой оболочки.
Иногда активность Helicobacter Pylori провоцируют медикаменты. Опасность представляют нестероидные противовоспалительные средства, а также глюкокортикоиды. Если вы заметили признаки язвы тонкого кишечника, среди симптомов уже присутствуют рвота или диарея, то нужно срочно обратиться за медицинской помощью и отменить прием лекарств или скорректировать дозировку.
Какой врач поможет?
Самостоятельно заболевание нельзя вылечить. Промедление чревато прободением язвы, что может привести к поражению других органов. При симптомах недуга нужно как можно скорее записаться на прием к такому врачу как:
Наши специалисты

100%
удовлетворены результатом лечения

83%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения

98%
удовлетворены результатом лечения
Указанные на сайте цены не являются публичной офертой. Для уточнения стоимости услуг и записи на прием к врачу обращайтесь по телефону 8 (495) 255-37-37.
Цены на услуги
Этот специалист занимается непосредственно недугами ЖКТ. Он осмотрит пациента, назначит дополнительные анализы. Так же, врач подберет оптимальную схему питания, поскольку успех выздоровления во многом зависит от рациона больного. Во время консультации врач, скорее всего, поинтересуется:
- Как давно вы стали чувствовать боль в области живота?
- Замечали ли вы ухудшение своего состояния после приема пищи? Если да, то какой?
- Часто ли у вас бывают запоры и диарея?
- Как вы можете описать боли, сколько они длятся по времени?
- Есть ли у вас хронические заболевания органов?
- Как часто вы пьете алкогольные напитки?
- Приходится ли вам испытывать стрессы? Если да, то насколько сильны переживания?
Исходя из ответов, будет разработана индивидуальная схема лечения. Для уточнения определенных нюансов заболевания пациентов также направляют на обследования. Желательно сдать общие анализы крови и мочи, пройти рентгенографию, сделать эзофагогастродуоденоскопию. Результаты помогут определить причину язвы кишечника и назначить наиболее эффективные лекарственные средства.
Язва кишечника – гастроэнтерологическое заболевание, которое приводит к нарушению целостности стенок кишечника, что впоследствии может привести к некрозу тканей. В данном случае не исключается даже летальный исход.
Этиология Симптоматика Диагностика Лечение Профилактика
Кишечная язва опасна тем, что длительное время может протекать бессимптомно, поэтому в большинстве случаев диагностируется уже в хронической форме. Течение патологического процесса характеризуется периодами ремиссий и обострений.
Язва кишечника может быть обусловлена некоторыми гастроэнтерологическими заболеваниями, длительным приемом медикаментов, неправильным питанием, воздействием на организм бактерии Хеликобактер пилори. Точно определить причину появления такого заболевания может только врач, путем проведения всех необходимых мероприятий.
Клиническая картина такой патологии во многом схожа с воспалительным заболеванием кишечника, а начальное течение недуга напоминает обычное расстройство желудка. Собственно, именно такой характер проявления симптоматики и приводит к тому, что пациенты не обращаются за медицинской помощью своевременно.
Для диагностики проводится физикальный осмотр пациента, лабораторные и инструментальные методы исследования. Тактика лечения будет зависеть от клинико-морфологических признаков этого патологического процесса. Если болезнь будет диагностирована на ранней стадии развития, то, вполне возможно, что для устранения заболевания будет достаточно проведения консервативных мероприятий. Во всех остальных случаях потребуется оперативное вмешательство.
Однозначного прогноза в данном случае нет, поскольку все будет зависеть от того, своевременно ли было начато лечение, и в какой форме протекает само заболевание.
Этиология
Язва толстой кишки, как и другой локализации, может быть обусловлена следующими этиологическими факторами:
наследственная предрасположенность; гастроэнтерологические и проктологические заболевания в хронической форме; воздействие на организм бактерии Хеликобактер пилори; наличие вредных привычек – курение, злоупотребление спиртными напитками, прием наркотических средств; малоподвижный образ жизни; запоры хронического типа; неправильное питание.
Последний фактор следует рассмотреть более подробно, так как именно он чаще всего приводит к тому, что формируется язва толстого кишечника или тонкого:
привычка перекусывать на ходу; питание «всухомятку»; преобладание в рационе жирной, жареной пищи, соусов, маринадов, полуфабрикатов, фаст-фуда; привычка запивать пищу газированными напитками; недостаточное количество растительной клетчатки, витаминов и минералов в рационе.
Необходимо отметить, что на данный момент ученые точно не установили, почему проявляется солитарная язва прямой кишки. Предполагается, что такая форма патологического процесса может быть следствием болезни Крона или неспецифического язвенного колита.
К предрасполагающим факторам развития такого патологического процесса относятся стрессы, нервные переживания, наличие в анамнезе гастрита и гастродуоденита.
Язвы ЖКТ
Симптоматика
Признаки язвы кишечника на ранней стадии будут практически идентичны тому, как протекает воспалительный процесс в данном органе.
Симптомы язвы тонкого кишечника следующие:
болевой синдром тянущего, схваткообразного характера, который нередко отдает в загрудинную область, в позвоночник; изжога, которая усиливается после приема пищи, при этом рацион особой роли не играет; многократная рвота, которая усиливается после приема пищи и при этом не всегда приносит облегчение; каловые массы становятся черного цвета, что будет свидетельствовать о ректальном или внутреннем кровотечении (может предполагаться солитарная язва прямой кишки); диарея, в особенно сложных случаях в каловых массах будет присутствовать гной; ухудшение аппетита; снижение массы тела; бледность кожи, повышенное потоотделение в ночное время суток; повышенная температура тела; слабость; симптоматика анемии.
При обострении патологического процесса клиническая картина будет характеризоваться следующим образом:
высокая температура тела – до 39 градусов; повышенный метеоризм; боли в животе схваткообразного характера; диарея до 10-15 раз в сутки, с примесью крови и слизи.
Подобные клинические признаки требуют немедленного обращения за медицинской помощью, так как в запущенной форме язва кишечника приводит к перфорации стенок кишечника и даже к летальному исходу.
Диагностика
Ввиду того что клиническая картина имеет неспецифический характер, в некоторых случаях может понадобиться дифференциальная диагностика относительно таких патологических процессов, как:
полипы прямой кишки; геморрой; анальные трещины; проктит; образования доброкачественного или злокачественного типа.
Диагностическая программа включает в себя:
физикальный осмотр с выяснением личного и семейного анамнеза; анализ крови – общий клинический и биохимический; колоноскопия; тест на Хеликобактер пилори; ирригоскопия; пальцевое исследование прямой кишки; УЗИ органов брюшной полости.
Тест на Хеликобактер пилори
Тактика терапевтических действий определяется по итогам диагностических мероприятий.
Лечение
Консервативное лечение язвы кишечника заключается в приеме медикаментов и соблюдении диеты.
Фармакологическая часть лечения включает в себя прием следующих препаратов:
слабительные или вяжущие вещества, в зависимости от текущей симптоматики; спазмолитики; нестероидные противовоспалительные.
Обязательно соблюдение диеты, а конкретный диетический стол будет подбирать лечащий врач в индивидуальном порядке.
Если консервативное лечение не дает должного результата или же вовсе не эффективно в определенном клиническом случае, проводится операция – пораженный участок кишечника подлежит резекции. Солитарная язва прямой кишки чаще приводит к осложнениям, чем другие формы этого заболевания.
Профилактика
В основе профилактических мероприятий лежит правильное питание и исключение злоупотребления медикаментами, спиртными напитками. При первых же симптомах необходимо обращаться к врачу, а не проводить самостоятельное лечение. В таком случае можно предупредить хронизацию патологического процесса и исключить развитие осложнений.
Версия: Справочник заболеваний MedElement
Категории МКБ:
Гастроеюнальная язва. Хроническая без кровотечения или прободения (K28.7)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Гастроеюнальная язва – язва, возникающая в желудке, тонком кишечнике или желудочно-тонкокишечном
анастомозе
после его хирургического наложения. Встречается после выполнения гастроэнтеростомии (например,
операции по Бильрот II
в различных модификациях – Haberer-I и II, Finney, Ridigier, Kocher, Finsterer, Gofmaster-Finsterer), обходного анастомоза по Ру, лапароскопического шунтирования желудка и т.п.
Понятие “гастроеюнальная язва” включает в себя все послеоперационные язвы в непосредственной близости от гастроеюнального анастомоза. Если язва находится в нескольких сантиметрах от анастомоза допустимо применение к ней определения “язва тощей/тонкой кишки”.
Язвы культи желудка встречаются крайне редко, но, независимо от типа ранее выполненной гастроэнтеростомии, причин повторного возникновения язв и их локализации, все такие новообразованные язвы относят к рецидивным пептическим язвам (язвам анастомоза, гастроеюнальным язвам).
В клинике принято все впервые выявленные язвы, при отсутствии морфологических данных, относить к острым, хотя многие эксперты справедливо относят их к рецидивирующим пептическим язвам.
Первой морфологической стадией язвенной болезни является эрозия, которая представляет собой неглубокий дефект (повреждение) слизистой оболочки в границах эпителия и образуется при некрозе участка слизистой оболочки.
Эрозии, как правило, множественны и могут иметь различную форму и размер – от 1-2 мм до нескольких сантиметров. Дно дефекта покрыто фибринозным налетом, края мягкие, ровные и не отличаются от окружающей слизистой оболочки по виду.
Заживление эрозии происходит путем эпителизации (полная регенерация) за 3-4 дня без образования рубца, при неблагоприятном исходе возможен переход в острую язву.
Острая язва представляет собой глубокий дефект слизистой оболочки, который проникает до мышечной пластинки слизистой оболочки и глубже. Причины образования острой язвы аналогичны таковым при эрозиях. Острые язвы чаще одиночны; имеют округлую или овальную форму; на разрезе имеют вид пирамиды. Размер острых язв – от нескольких мм до нескольких см. Дно язвы покрыто фибринозным налетом, она имеет ровные края, не возвышается над окружающей слизистой оболочкой и не отличается от нее по цвету.
Микроскопически: слабо или умеренно выраженный воспалительный процесс в краях язвы; после отторжения некротических масс на дне язвы – тромбированные или зияющие сосуды. При заживлении острой язвы в течение 7-14 дней образуется рубец (неполная регенерация). При редком неблагоприятном исходе возможен переход в хроническую язву.
Для хронической язвы характерно выраженное воспаление и разрастание рубцовой (соединительной) ткани в области дна, стенок и краев язвы. Язва имеет округлую или овальную (реже линейную, щелевидную или неправильную) форму. Ее размер и глубина могут быть различными. Края язвы плотные (каллезная язва), ровные; подрытые в проксимальном ее отделе и пологие в дистальном.
Морфология хронической язвы в период обострения: размеры и глубина язвы увеличиваются. Гнойно-некротическая зона уменьшается в период ремиссии. Грануляционная ткань, разрастаясь, созревает и превращается в грубо-волокнистую соединительную (рубцовую) ткань. В области дна и краев язвы усиливаются процессы склероза; дно язвы эпителизируется. Рубцевание язвы не свидетельствует об излечении, возможны рецидивы.
Примечание. В данную подрубрику включены пептическая язва или эрозия:
– анастомозa;
– желудочно-ободочнокишечная;
– желудочно-тонкокишечная;
– желудочно-тощекишечная;
– тощекишечная;
– краевая;
– соустья.
Из данной подрубрики исключена “Первичная язва тонкой кишки” (K63.3).
Период протекания
Описание:
Обычно пептические и рецидивные язвы появляются в сроки от нескольких месяцев до 3 лет после перенесенной операции, однако отмечено их появление и в более отдаленный период – через 5-10 лет, что более характерно для органосохраняющих операций с применением ваготомии.
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Этиология и патогенез
Причинами пептической язвы гастроэнтероанастомоза или анастомозированной тощей кишки являются как гастральные, так и экстрагастральные факторы и их сочетание.
Гастральные факторы
1. Экономная (недостаточная) по объему резекция желудка (менее 2/3) без ваготомии с сохранением кислотопродуцирующей функции культи желудка. Для больного с резецированным желудком нормальные показатели желудочной секреции являются высокими.
2. Неполная ваготомия в сочетании с антрумэктомией или гастроэнтероанастомозом.
3. Оставление части слизистой антрального отдела на культе двенадцатиперстной кишки (наиболее часто – при резекции желудка на выключение по типу Бильрот-II). G-клетки оставленной слизистой интенсивно вырабатывают гастрин в качестве ответа на щелочной характер среды, в которой они оказываются. Это стимулирует секрецию хлороводородной (соляной) кислоты (НСl) и пепсина в культе желудка, в результате чего возникают предпосылки к рецидиву язвы.
4. Избыточная длина приводящей петли после операции в модификации по Бильрот-II. При этом в приводящей петле наблюдается значительное всасывание щелочных секретов печени и поджелудочной железы до того, как они достигнут области анастомоза, где происходит поступление желудочного сока в тонкую кишку. Вследствие потери щелочных секретов, возможно возникновение рецидивной пептической язвы в области гастроеюнального анастомоза, а также язвы в области межкишечного анастомоза, наложенного по типу бок в бок между приводящей и отводящей петлей по Брауну, когда соустье между культей желудка и тощей кишкой сформированы на длинной петле.
5 Сужение желудочно-кишечного анастомоза, приводящее к гиперпродукции кислоты и ферментов.
Экстрагастральные
1. Синдром Золлингера-Эллисона. Гиперплазия G-клеток антрального отдела желудка (I тип синдрома Золлингера-Эллисона) или опухоль (гастринома) из D -клеток островков поджелудочной железы (II тип синдрома Золлингера-Эллисона) вызывают гипергастринемию, вследствие которой наблюдается резко выраженная гиперсекреция НСl.
2. Гиперпаратиреоз. Повышенное содержание в плазме ионизированного кальция оказывает прямое и опосредованное через G-клетки стимулирующее влияние на обкладочные клетки желудка, что обуславливает избыточное высвобождение гастрина.
При синдроме Вермера чаще всего поражаются паращитовидные железы, поджелудочная железа, гипофиз, надпочечники, реже – щитовидная железа.
При синдроме Сиппла развиваются медуллярная карцинома щитовидной железы, медуллярная феохромоцитома и гиперпаратиреоидизм.
При синдроме Шимке к клинической картине синдрома Сиппла добавляются такие проявления, как выступающая челюсть, толстые губы, марфаноподобный вид больного, множественные невриномы на слизистых оболочках, гастроинтестинальный нейроматоз, плоскостопие.
Приводить к формированию желудочных и дуоденальных язв также может первичный гиперпаратиреоидизм, входящий в понятие полиэндокринного аденоматоза. Непаратиреоидные опухоли (в том числе и гастринома) могут продуцировать паратгормон и тем самым вызывать гиперкальциемию и гипофосфатемию. В этом случае при дифференциальной диагностике первичного гиперпаратиреоидизма может помочь только селективная катетеризация сосудов с забором крови непосредственно от паращитовидных желез и определением в ней уровня паратгормона.
3. Синдром хронической ишемии органов пищеварения. Экстравазальная компрессия или атеросклероз (артериит) вызывают нарушение проходимости чревного ствола и верхней брыжеечной артерии. В результате этого защитные свойства слизистой оболочки желудка и двенадцатиперстной кишки снижаются и уменьшается регенеративная способность ее эпителия.
4. Снижение резистентности слизистой оболочки и усиление влияния на нее агрессивного кислотно-пептического фактора могут обуславливаться нейрогенными факторами (психологический стресс), злоупотреблением алкоголем и курением.
5. Лекарственный фактор (НПВС, салицилаты, кортикостероиды).
6. Инфицирование слизистой оболочки желудка и двенадцатиперстной кишки Helicobacter (Campylobacter) pylori.
Эпидемиология
Пол: Все
Возраст: Взрослые
Соотношение полов(м/ж): 2
Частота развития постгастрорезекционных пептических язв составляет от 1 до 4% (по некоторым данным 2-5%).
90-98% пептических язв соустья возникают после резекции, выполненной по поводу язвы двенадцатиперстной кишки. Это обусловлено тем, что для дуоденальных язв, как правило, характерны желудочная гиперсекреция и гиперхлоргидрия. Таким образом, вследствие сохранения секреторной функции культи желудка на близком к дооперационному уровне, развивается пептическая язва.
При
ваготомии
частота образования язв может достигать 10-15%. После операций, сочетающих ваготомию с экономной резекцией желудка, отмечается наиболее низкая частота возникновения пептических язв (0 -1%).
Факторы и группы риска
– пожилой возраст;
– курение;
– употребление алкоголя;
– неэффективность противорецидивной терапии;
– сахарный диабет;
– сопутствующие сердечно-сосудистые заболевания;
– прием НПВС, ГКС, цитостатиков;
– лучевая терапия;
– технические и тактические ошибки при проведении операции гастроэнтеростомии.
Клиническая картина
Клинические критерии диагностики
боль в эпигастрии, связанная с приемом пищи, наличие в анамнезе операции гастроэнтеростомии, тошнота, рвота, снижение массы тела
Cимптомы, течение
Для клинической картины гастроеюнальной язвы характерны сильные голодные (в том числе ночные) боли в
эпигастрии
, усиливающиеся после приема пищи. После изолированной селективной проксимальной ваготомии или ваготомии, сочетающейся с пилоропластикой или резекцией желудка по Бильрот-I, боль локализуется в правом подреберье или справа от пупка.
По мере хронизации язвенного процесса боль становится постоянной и более интенсивной, чем до перенесенной операции.
У больных отмечаются диарея, тошнота, изжога и похудание. При терапии антацидами облегчение кратковременное.
При пальпации – болезненность в эпигастральной области.
В случае ишемического генеза язвы может отмечаться систолический шум в эпигастральной области.
При пептической язве тощей кишки (после
резекции
желудка по Бильрот-II,
гастроэнтеростомии
) боль локализуется преимущественно в верхней половине живота,
иррадиирует
в левую половину поясничной области, в левую половину грудной клетки, в левое надплечье или в область пупка.
При пальпации живота возникает напряжение мышц в левом верхнем квадранте и отмечается болезненность в области проекции на брюшную стенку гастроеюнального анастомоза.
После ваготомии может отмечаться уменьшение болей, а иногда и их отсутствие.
Язвы после ваготомии с пилоропластикой могут иметь бессимптомное или атипичное клиническое течение.
Некоторые авторы (Kypыгинa A., Cтoйкo Ю., Бaгнeнкo С.), выделяют две группы характерного клинического течения язв анастомозов, связанные с их этиологией:
1. Язвы, развивающиеся на почве эндокринных опухолей и в результате оставления участка антрального отдела желудка вместе со слизистой оболочкой у двенадцатиперстной кишки (ДПК). Характерные особенности:
– раннее образование после
резекции
желудка;
– бурное течение с сильными болями в эпигастрии, особенно натощак и в ночное время;
– частые осложнения в виде кровотечений и перфораций язвы;
– большие воспалительные
инфильтраты
в области язвы;
– очень высокая кислотность желудочного сока.
В анамнезе больных, как правило, присутствуют несколько безуспешных хирургических вмешательств по поводу различных острых осложнений пептических язв.
Подобные язвы часто
пенетрируют
в соседние органы.
Следует иметь в виду, что бурное клиническое проявление не всегда однозначно указывает на принадлежность пептической язвы к синдрому Золлингера-Эллисона или синдрому оставленного участка антрального отдела желудка.
2. Язвы, происхождение которых связано с недостаточной по объему резекцией желудка, повышенным раздражением блуждающего нерва и реконструктивной гастроеюнопластикой.
По сравнению с первой группой, данные язвы имеют более спокойное течение, характеризуются менее сильными болями и менее активной желудочной секрецией. Образование больших воспалительных инфильтратов не характерно.
Такие язвы могут длительно протекать без осложнений. В некоторых случаях первым проявлением язвы выступает кишечное кровотечение, возникающее на фоне почти безболевого течения заболевания.
Диагностика
1. Эндоскопическое исследование – имеет основное значение в диагностике пептических язв анастомоза. Позволяет, помимо обнаружения язвы, определить состояние слизистой оболочки пищевода и желудка, а также визуально оценить соответствие выявленных анатомических изменений характеру перенесенной операции. При проведении исследования необходим тщательный осмотр области анастомоза и, при технической возможности, ДПК или тощей кишки за линией анастомоза. В обязательном порядке проводится биопсия.
2. Рентгенологическая диагностика (контрастное исследование) – в 50-75% случаев затруднена, в особенности при плоских, неглубоких язвах, выраженных сращениях и деформации анастомоза. Прямой рентгенологический признак язвы – наличие “ниши”, косвенный – воспалительные изменения слизистой оболочки культи желудка и кишки в области анастомоза при пептической язве или луковицы ДПК при рецидивной язве после селективной проксимальной ваготомии.
Рентгенологический метод применяется для оценки моторно-эвакуаторной функции желудка, проходимости анастомоза, наличия
рефлюксов
, большой культи желудка и других патологических состояний.
3. Изучение желудочной секреции.
3.1 Гистаминовый (пентагастриновый) тест – для оценки уровня базальной секреции и максимальной секреции.
При низком уровне возможно предположить отсутствие язвы.
Высокая базальная секреция (более 5 мэкв/час), сравнительно небольшое увеличение секреторного ответа на гистамин, высокая степень соотношения базальной и стимулированной секреции (более 0,6), повышение при этом уровня гастрина могут свидетельствовать о синдроме Золлингера-Эллисона.
3.2 Стимуляция секретином вызывает повышение уровня гастрина при синдроме Золлингера-Эллисона, что не наблюдается при оставшейся культе антрального отдела желудка.
3.3 Инсулиновый тест Холландера. Положительный результат данного теста, как критерий выявления неполной ваготомии (повышенная секреция НСl после введения инсулина), не означает сохранение интактных волокон блуждающего нерва после ваготомии. При этом повторная ваготомия может оказаться неэффективной в излечении больного.
4. Ультразвуковое дуплексное сканирование брюшной аорты, чревного ствола и верхней брыжеечной артерии – для выявления нарушения их проходимости и оценки кровотока в этих сосудах.
5. УЗИ органов брюшной полости – для оценки состояния печени, желчевыводящих путей и поджелудочной железы, желудочно-кишечного тракта и других органов.
6. Интраоперационное исследование (визуальное, мануальное, биопсия, эндоскопия). Во время операции, например, может быть выявлена оставленная часть антрального отдела желудка при помощи осмотра и биопсии со срочным гистологическим исследованием.
Лабораторная диагностика
Специфические лабораторные критерии диагностики гастроеюнальных язв отсутствуют.
Выявляющиеся изменения свидетельствуют об этиологии процесса или о последствиях недостаточности питания.
1. Общий анализ крови: анемия вследствие недостаточности питания (непостоянный признак).
2. Общий анализ мочи: повышение уровня кальция в моче (при гиперпаратиреозе).
3. Биохимия:
– повышение уровня гастрина (при синдроме Золлингера-Элисона);
– повышение уровня ионизированного кальция (при гиперпаратиреозе);
– повышение уровня паратгормона (при гиперпаратиреозе);
– гипо- и диспротеинемия.
4. Тесты на хеликобактер (антиген в кале, определение уровня антител в сыворотке).
Дифференциальный диагноз
Поскольку в анамнезе больного имеется указание на перенесенную операцию, предположительный клинический диагноз язвы анастомоза, как правило, является верным. Сомнения возникают при нехарактерной симптоматике, пальпации образований вне зоны анастомоза, сопутствующем поражении других органов и систем, отсутствии данных при проведении
ФГДС
и/или рентгенологического обследования.
Наиболее часто возникает необходимость в дифференциальной диагностике с раком желудка, первичной язвой тонкой кишки, некоторыми инфекционными заболеваниями.
Осложнения
При пептической язве анастомоза возможны следующие осложнения:
– сужение анастомоза, образование воспалительного инфильтрата вокруг язвы (анастомозит);
– кровотечение из язвы;
–
прободение
язвы;
– при инвагинации тонкой кишки в желудок через анастомоз наблюдаются острая боль, кровавая рвота, опухолевидное образование (чаще в левом подреберье);
– возникновение желудочнотонкотолстокишечного свища (вследствие пенетрации язвы);
–
перивисцерит
;
– реактивный панкреатит и холецистит как ассоциированные заболевания.
Нередко пептические язвы имеют более злокачественное течение по сравнению с первичной язвой, по поводу которой проводилась операция.
Поскольку пептические язвы локализуются в основном на кишечной стороне гастроэнтероанастомоза, вблизи брыжеечного края кишки, они нередко осложняются кровотечением, зачастую очень сильным.
Нередко встречаются две язвы, существующие в области анастомоза. Язвы могут достигать больших размеров и пенетрировать в соседние органы и ткани (брыжейку тонкой и ободочной кишки, поджелудочную железу, печень, диафрагму), вызывая значительное усиление болевого синдрома.
Пенетрация в соседние органы отмечается в 70-75 % случаев язв анастомоза и рецидивных язв двенадцатиперстной кишки после ваготомии, что затрудняет выполнение операции.
Лечение
Выбор метода лечения больных с незажившей, рецидивной, пептической язвой анастомоза или их сочетанием осуществляется индивидуально в зависимости от происхождения язвы.
Консервативное лечение
Показано в качестве начальной терапии пептических язв без тяжелых клинических проявлений, осложнений и других
ульцерогенных
заболеваний, не требующих оперативного вмешательства.
Направления терапии:
– снижение секреции соляной кислоты (антагонисты Н2-рецепторов);
– эрадикация хеликобактерной инфекции;
– ускорение заживления язвы (сукральфат и другие препараты);
– прекращение курения и приема алкоголя;
– коррекция дис- и гипопротеинемии, гиперкальциемии;
– лечение анемии.
Эффективность консервативного лечения зависит от этиологии процесса, возраста пациента и
преморбидного фона
. Некоторые авторы считают, что консервативное лечение пептической язвы анастомоза следует использовать лишь в качестве метода предоперационной подготовки с целью возможного заживления язвы и последующего выполнения операции в более благоприятных условиях.
Хирургическое лечение
1. При наличии экстрагастральных
ульцерогенных
факторов: устранение данных факторов с осуществлением противоязвенного консервативного или оперативного лечения (удаление
гастриномы
или гастрэктомия, удаление аденомы паращитовидной железы, восстановление проходимости чревного ствола и верхней брыжеечной артерии).
2. При незажившей или рецидивной язве двенадцатиперстной кишки (ДПК):
– после селективной проксимальной ваготомии – стволовая ваготомия с дренирующей желудок операцией;
– после стволовой ваготомии и дренирующей желудок операции – реваготомия и
антрумэктомия
или резекция 2/3 желудка.
3. При рецидивной язве желудка в результате рубцового сужения гастродуоденального анастомоза или
дуоденостаза
:
антрумэктомия
или резекция желудка вместе с язвой.
4. При рецидивной язве гастродуоденоанастомоза после резекции желудка по Бильрот-I: стволовая ваготомия или повторная резекция желудка при рубцово-язвенном сужении анастомоза.
5. При пептической язве анастомоза или анастомозированной тощей кишки после резекции желудка по Бильрот-II: стволовая ваготомия с возможной (необязательной) резекцией участка тощей кишки и культи желудка.
6. При рецидиве язвы культи желудка: более высокая резекция, включая участок с язвой.
7. Как правило, оперативному лечению подлежат также гигантские язвы желудка после селективной проксимальной ваготомии, что связано с высокой частотой осложнений и неэффективностью их консервативного лечения. Показана резекция не менее 2/3 желудка.
8. При выявлении части слизистой антрального отдела в культе ДПК необходимо ее удаление. После такой операции непрерывность пищеварительного тракта может быть восстановлена при помощи следующих методов:
– резекция (наложение анастомоза) по Бильрот-I – обеспечивает наиболее благоприятные условия пищеварения;
– резекция по Гофмейстеру-Финстереру;
– анастомозирование культи желудка с выключенной по Ру петлей тощей кишки.
Прогноз
Прогноз сомнителен, поскольку гастроеюнальные язвы склонны к осложненному течению и рецидивам.
Госпитализация
Профилактика
Профилактика пептических язв анастомоза не разработана. Вероятно, следует осуществлять более тщательный отбор пациентов для каждого вида гастроэнтеростомий, совершенствовать технику выбора уровня резекции желудка и повышать эффективность эрадикации хеликобактерной инфекции в предоперационном периоде.
Довольно стабильный процент возникновения язв анастомозов, на фоне развития методов противоязвенной консервативной терапии, указывает на некую фатальность этого осложнения.
Информация
Источники и литература
-
“Пептические язвы желудочно-кишечных соустий” Kypыгинa A., Cтoйкo Ю., Бaгнeнкo C.
- http://medactiv.ru/ysurg/gastro-060008.shtml
-
http://meduniver.com
-
http://www.medical-enc.ru
Мобильное приложение “MedElement”

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Синонимы: неспецифический язвенный колит, Ulcerative colitis, Сolitis ulcerosa
Язвенный колит: причины появления, симптомы, диагностика и способы лечения.
Язвенный колит – тяжелое хроническое, рецидивирующие заболевание, для которого характерны воспалительно-язвенные поражения слизистой оболочки толстой кишки. Болезнь развивается в результате сочетания нескольких факторов, включающих генетическую предрасположенность, дефекты врожденного и приобретенного иммунитета, патологическую кишечную микрофлору и неблагоприятную окружающую среду.
Распространенность язвенного колита в России на сегодняшний день достигла 19–30 случаев на 100 000 населения.
В Москве и области этот показатель составляет 58 на 100 000 населения. Первый пик заболеваемости отмечается между 20 и 40 годами жизни, а второй пик – в возрасте 60-70 лет. При возникновении язвенного колита в юношеском возрасте частота семейных случаев достигает 37% от общего числа заболеваний.
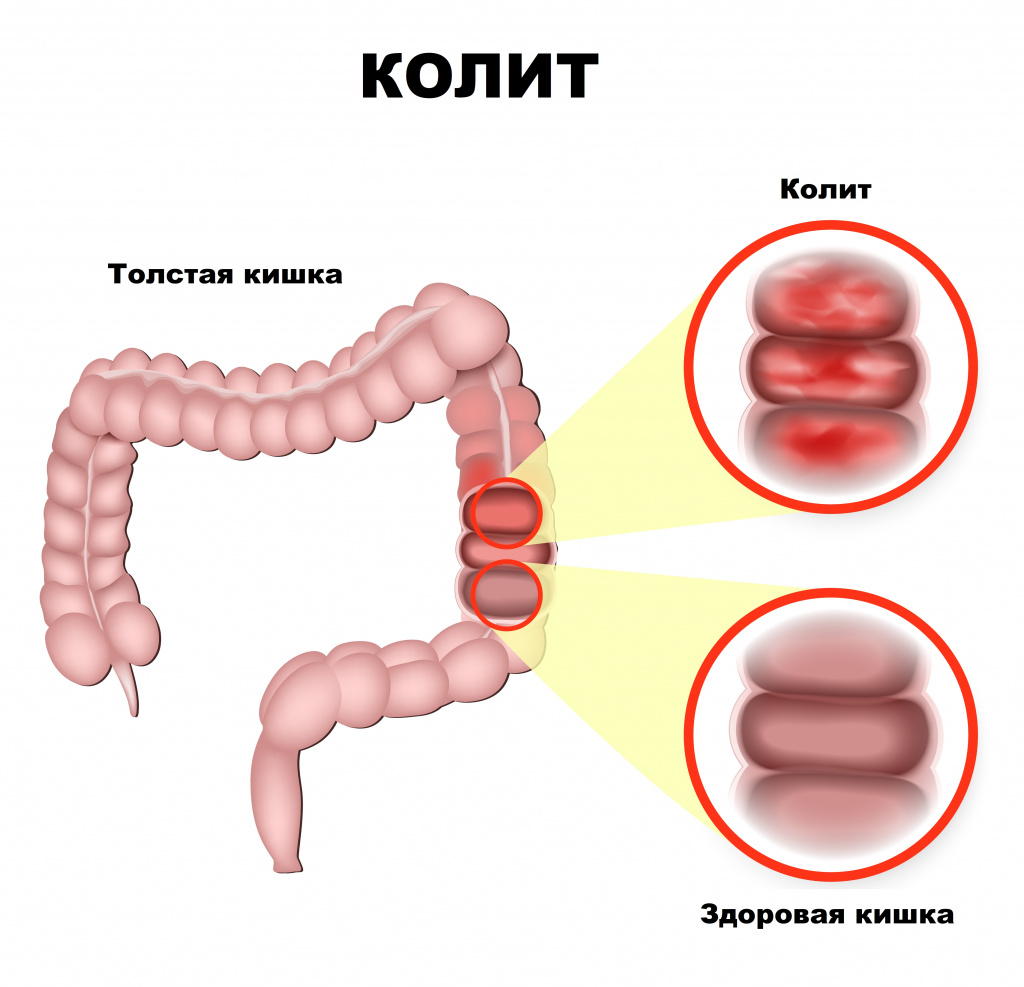
Ключевым механизмом развития язвенного колита является дисбаланс иммунной системы. Повреждающий агент (вирус, бактерия, токсин, паразиты и пр.) стимулирует иммунный ответ, сопровождающийся формированием аутоантител против собственного кишечного эпителия слизистой оболочки толстой кишки. Вследствие сложных иммунных механизмов с участием специальных белков (цитокинов) развивается воспалительный процесс, появляются участки поврежденной слизистой оболочки в виде эрозий и язв.
Инфицирование язв приводит к образованию гнойного экссудата. В результате повреждения кровеносных сосудов возникает кровотечение.
В толстой кишке различают 2 основных отдела — ободочную кишку (1,5-1,75 м) и прямую кишку (15-20 см). Язвенный колит обычно распространяется постепенно вверх по слизистой оболочке толстого кишечника, начиная с прямой кишки. Воспаление затрагивает слизистую оболочку и подслизистый слой и характеризуется четкой границей между здоровой и пораженной тканью. Мышечный слой поражается только при тяжелом течении заболевания.
Язвенный колит имеет различные варианты развития: от острого тяжелого дебюта с быстрым развитием угрожающих жизни осложнений до хронического и редко рецидивирующего «мягкого» течения, без прогрессирования заболевания и развития кишечных или системных осложнений в течение многих лет.
Основными этиологическими факторами возникновения язвенного колита считаются:
- генетическая предрасположенность – наличие у близких родственников болезни Крона или неспецифического язвенного колита;
- длительное применение нестероидных противовоспалительных препаратов;
- бактериальные и вирусные инфекции;
- дефекты врожденного и приобретенного иммунитета, аутоиммунные факторы;
- пищевая аллергия и стресс могут спровоцировать первую атаку заболевания или его обострение, однако не выступают в качестве самостоятельного фактора развития язвенного колита.
Любопытно, что аппендэктомия (удаление аппендикса) снижает риск развития заболевания при условии, что операция была выполнена в связи с острым аппендицитом в молодом возрасте.
Классификация заболевания
Язвенный колит принадлежит к группе неспецифических воспалений кишечника неизвестной этиологии. По Международной классификации болезней 10-го пересмотра язвенный колит имеет код К51. В зависимости от локализации воспаления различают несколько подклассов:
K51.0 – Язвенный (хронический) энтероколит.
K51.0 – Язвенный (хронический) илеоколит.
K51.0 – Язвенный (хронический) проктит.
K51.0 – Язвенный (хронический) ректосигмоидит.
K51.4 – Псевдополипоз ободочной кишки.
K51.5 – Мукозный проктоколит.
K51.8 – Другие язвенные колиты.
K51.9 – Язвенный колит неуточненный.
По характеру течения выделяют:
- острое течение (менее 6 месяцев от дебюта заболевания);
- хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
- хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
Выделяют легкую, среднетяжелую и тяжелую формы язвенного колита.
Симптомы язвенного колита
Основными клиническими симптомами язвенного колита являются примесь крови и гноя в стуле, диарея, ложные позывы к дефекации, слабость, потеря аппетита и веса. У небольшой части пациентов развиваются поражения суставов, кожи, глаз, печени, желчных путей и почек.
Для язвенного колита характерно чередование обострений и периодов с умеренным проявлением симптомов или даже бессимптомных.
При ухудшении течения болезни к классическим симптома могут присоединяться дополнительные:
- поражение суставов (артриты);
- язвочки на слизистой оболочке полости рта;
- воспаление, болезненность, покраснение и отеки кожи;
- воспаление глаз.
В тяжелых случаях поднимается температура, дыхание становится учащенным и поверхностным, сердцебиение – быстрым или аритмичным, кровь в кале — более заметной, наблюдаются симптомы обезвоживания.
Диагностика язвенного колита
Однозначных диагностических критериев язвенного колита не существует. Диагноз устанавливается на основании сочетания данных анамнеза, физикального осмотра, клинической картины и типичных эндоскопических и гистологических изменений. Кроме того, язвенный колит важно отличать от болезни Крона и других форм острого колита (в частности, инфекционного, а у пожилых людей – ишемического).
Обычно проводят следующие исследования:
- колоноскопию, осмотр слизистой оболочки кишечника, при необходимости берут небольшой образец ткани для исследования (биопсию);
Колоноскопия
Эндоскопическое исследование толстого кишечника для поиска участков патологии, проведения биопсии и удаления небольших полипов и опухолей.
Копрограмма (Koprogramma, Stool)
Есть ограничения по дням взятия проб в медицинских офисах и приема проб самостоятельно собранных для данного исследования (кал, моча и др.).
Рекомендуем уточнить ин…
Кальпротектин фекальный (Fecal Calprotectin)
Синонимы: Анализ кала на кальпротектин; Фекальный кальпротектин; Белок нейтрофилов; Маркер кишечного воспаления. Calprotectin; CALPRO; Stool Calprotectin; Calprotectin in human faeces.
Кратко�…
Дополнительные инструментальные и лабораторные исследования выполняют преимущественно с целью дифференциальной диагностики.
К каким врачам обращаться
С первичными жалобами пациенты обращаются к врачу-терапевту или врачу общей практики (семейному врачу). Постановку диагноза и ведение пациентов с язвенным колитом осуществляют эндоскописты, гастроэнтерологи и колопроктологи. При выборе метода хирургического лечения требуется консультация хирурга и анестезиолога.
С целью подбора терапии при внекишечных проявлениях и сопутствующих состояниях может потребоваться консультация и других специалистов.
Лечение язвенного колита
Лечебные мероприятия при язвенном колите включают в себя назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические рекомендации.
Главная задача медикаментозной терапии — смягчить симптомы, перевести заболевание в бессимптомную форму и постараться, чтобы ремиссия продлилась как можно дольше.
Медикаментозное лечение в острой фазе заболевания проводится гормональными противовоспалительными препаратами, а поддерживающая терапия – негормональными противовоспалительными препаратами и иммуносупрессорами (препаратами, подавляющими патологический иммунный ответ), в том числе так называемыми биологическими препаратами — моноклональными антителами.
Назначают следующие группы препаратов:
- противовоспалительные лекарственные средства, как правило, составляют основу лечения. На первом этапе — аминосалицилаты в виде таблеток или ректальных свечей. В тяжелых случаях или при отсутствии эффекта в схему лечения добавляют кортикостероиды;
- иммуносупрессоры — препараты, угнетающие иммунные реакции, назначают для облегчения симптомов и достижения ремиссии;
- антибиотики применяют в случае присоединения бактериальной инфекции;
- противодиарейные препараты;
- обезболивающие (противопоказан прием ульцерогенных препаратов – ибупрофена, диклофенака, напроксена);
- препараты железа – для лечения анемии.
Операция по поводу язвенного колита имеет свои преимущества и недостатки, а метод проведения хирургического вмешательства обсуждается в каждом случае индивидуально. Тяжелые кишечные осложнения — кровотечения, токсическая дилатация (расширение) ободочной кишки, перфорация (разрыв) кишки — являются показанием к экстренной операции.
Ранее хирургическое вмешательство заключалось в удалении всей толстой кишки (ободочной и прямой — колопроктэктомия) с формированием постоянной илеостомы. Такая методика позволяет полностью устранить болезнь и риск развития рака ободочной или прямой кишки, но она высоко травматична и сопровождается необходимостью пожизненного использования калоприемников (специальных мешков для сбора выделений из кишки).
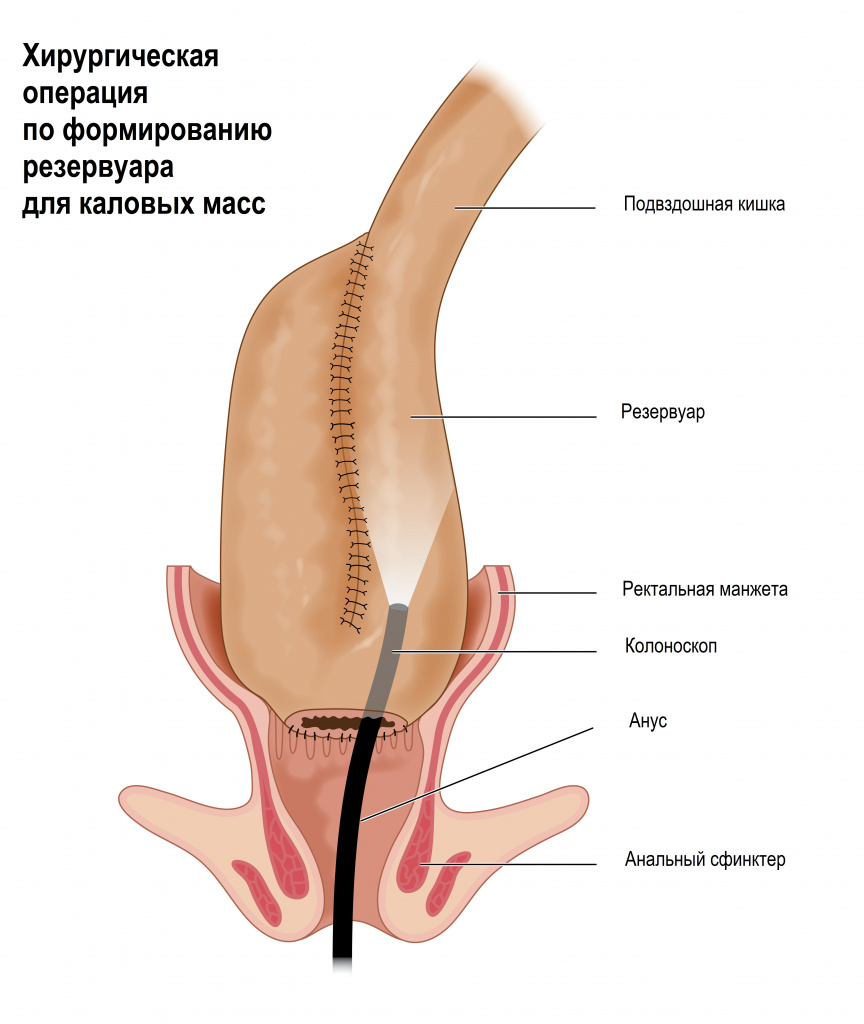
Современная восстановительно-пластическая операция состоит в удалении толстой и прямой кишки до анального канала и формировании из тонкой кишки резервуара (J-pouch), который берет на себя функцию прямой кишки. В резервуаре накапливаются каловые массы, за счет чего дефекация становится контролируемой, а ее частота снижается до 4-6 раз в сутки. Хирургическое вмешательство освобождает пациента от длительного лечения лекарственными препаратами с выраженными побочными эффектами. Операция исключает дальнейшее развитие колита, а риск развития рака кишечника сводится к минимуму.
Осложнения
Язвенный колит является опасным заболеванием и при неблагоприятном течении в отсутствии надлежащего лечения может вызвать угрожающие жизни осложнения, для устранения которых требуется срочная операция.
Кишечные осложнения:
- кишечное кровотечение, которое развивается при поражении сосудов, кровоснабжающих толстый кишечник;
- токсический мегаколон – расширение просвета толстой кишки (до 6 см в диаметре и более), что может привести к перфорации стенки кишечника;
- перитонит возникает при перфорации стенки кишечника;
- стриктура (сужение просвета) толстой кишки и кишечная непроходимость;
- рак толстой кишки (колоректальный рак) обычно развивается при длительном течении язвенного колита.
Внекишечные проявления:
- сильное обезвоживание;
- остеопороз;
- дерматит;
- артрит;
- конъюнктивит;
- изъязвление ротовой полости;
- увеличение риска образования тромбов.
Профилактика язвенного колита
Меры профилактики на сегодняшний день не разработаны, поскольку до сих пор нет ответа, что именно вызывает язвенный колит.
Своевременное выявление и правильно подобранное лечение язвенного колита предотвращает возможные осложнения и способствует профилактике рака.
Пациентам рекомендуется регулярно проходить колоноскопию, чтобы вовремя заметить онкологические изменения и приступить к лечению онкологического процесса на ранних стадиях.
Диетические рекомендации:
- ограничить потребление молочных продуктов;
- выбирать пищу с низким содержанием жира;
- уменьшить содержание грубой клетчатки в рационе (сырых фруктов и овощей, цельнозерновых круп), овощи и фрукты лучше готовить на пару, тушить или запекать;
- стараться не употреблять пищу с пониженным содержанием пищевых волокон и повышенным содержанием животного белка, рафинированные продукты, фаст-фуд;
- отказаться от алкоголя, острой пищи, а также напитков, содержащих кофеин.
Важно принимать пищу часто и понемногу, пить достаточное количество воды.
Источники:
- Клинические рекомендации «Язвенный колит» (утв. Минздравом России), 2020.
- Ивашкин В.Т., Шелыгин Ю.А., Белоусова Е.А. Проект клинических рекомендаций по диагностике и лечению язвенного колита. Колопроктология. Т. 18, № 4, 2019, С. 7-36.
- Воспалительные заболевания кишечника / Под ред. Г.И. Воробьева, И.Л. Халифа. — М.: Миклош, 2008. — 399 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
6047
14 Мая
-
6055
14 Мая
-
6020
14 Мая
Похожие статьи
Энцефалопатия
Энцефалопатия: причины появления, симптомы, диагностика и способы лечения.
Сибирская язва
Сибирская язва, или антракс: причины появления, симптомы, диагностика и способы лечения.
Рак губы
Рак губы: причины появления, симптомы, диагностика и способы лечения.
Стрептодермия
Стрептодермия: причины появления, симптомы, диагностика и способы лечения.