Лекарства и математика: как рассчитать дозу лекарства
28 августа 201918269 тыс.
Многое из того, что вы прочитаете ниже, может показаться странным и даже обидным. Ведь это «многое» изучается в первых трех классах обычной средней школы.
Но все-таки напоминания и примитивные разъяснения могут оказаться полезными, принимая во внимание тот факт, что подсчетами вы будете заниматься в особо нервном состоянии из-за болезни ребенка…
Единицы измерения
Итак, мы поговорим о том, как правильно рассчитать дозу лекарственного средства для ребенка.
Дозу назначенного вашему ребенку лекарства следует каким-либо образом измерить, и в качестве единиц измерения могут быть использованы:
- единицы массы (грамм, миллиграмм и т. д.);
- единицы объема (литр, миллилитр, капля и т. д.);
- специальные единицы (условные, биологические и т. д.);
- единицы конкретной лекарственной формы (таблетка, капсула, ампула и т. д.).
Основной единицей измерения массы при дозировке лекарственных средств является грамм и его производные — миллиграмм и микрограмм.
Конечно, мы знаем, что с точки зрения международной системы единиц (СИ) основной единицей массы является килограмм (кг), а стандартной единицей объема — кубический метр (м3), а не миллилитр, но для ясности изложения пренебрегаем условностями.
Общепринятые сокращения
- грамм — г;
- миллиграмм — мг;
- микрограмм — мкг.
- 1 г = 1000 мг = 1 000 000 мкг.
- 1 мг = 1000 мкг.
- 1,0 — это грамм;
- 0,001 — это миллиграмм;
- 0,000001 — это микрограмм.
Основной единицей измерения объема является миллилитр. Привычный в быту литр в качестве дозы применяется редко, но все-таки иногда применяется. Например, «объем жидкости, необходимый для проведения очистительной клизмы — 1 литр» или «суточный объем инфузионной терапии — 1,5 литра».
Общепринятые сокращения
- литр — л;
- миллилитр — мл.
- 1 л = 1000 мл.
Единица объема в обязательном порядке указывается!
Если не указано, т. е. просто написано 15,0 — значит, это не объем, а масса — 15 граммов. Если же речь идет о миллилитрах, то рядом с числом 15 должно быть написано — мл: 15,0 мл.
Важно!
Пожалуйста, будьте внимательны: самая частая родительская ошибка — это когда путаются МГ и МЛ.
Еще раз обращаем внимание, поскольку именно этот момент крайне актуален!
Не путать единицы массы и единицы объема — это очень-очень важно!
Всегда, когда некое лекарственное средство назначается парентерально в определенном количестве мл, речь идет о том, что этот объем будет измеряться шприцем для инъекций надлежащего размера или же будет использован флакон инфузионного раствора, имеющий соответствующие объемные метки.
Упаковки современных (дозируемых миллилитрами) лекарственных средств для приемавнутрь в обязательном порядке содержат специальные измерительные устройства: колпачки, пипетки, шприцы, стаканчики, мерные ложки.
Если ничего подобного нет, а лекарство все-таки назначено внутрь и в мл, значит, для измерения необходимого объема следует использовать шприцы для инъекций или специальные градуированные измерительные стаканчики, продающиеся в аптеках.
Нестандартной и неточной единицей измерения объема является капля. Объем капли во многом определяется физическими свойствами дозируемой жидкости.
Так, например, объем одной капли спиртового раствора составляет в среднем 0,02 мл, а объем одной капли водного раствора может колебаться от 0,03 до 0,05 мл.
Фармацевты и врачи довольно давно договорились о том, что стандартной аптекарской, медицинской мерой капли является 0,05 мл.
Таким образом, 1 мл = 20 капель.
Когда раствор конкретного препарата назначен вашему ребенку именно в каплях и речь идет о современном лекарственном средстве, то упаковка обычно содержит специальную пипетку или крышка флакона представляет собой специальную капельницу.
Если пипетки или крышки капельницы нет, значит, вы можете использовать стандартную, продающуюся в любой аптеке медицинскую пипетку. Если назначено много капель, вполне можно использовать для измерения необходимого объема жидкости одноразовый шприц.
Назначено по 10 капель — значит, это 0,5 мл; 40 капель — соответственно, 2 мл.
Вы даже можете использовать формулу: количество мл = количество капель разделить на 20.
Главное помнить о том, что всегда, когда некое лекарственное средство назначено в каплях и вы не можете разобраться, чем эти капли добывать-измерять, однозначно подразумевается, что объем одной капли равен 0,05 мл.
И это означает, что, имея в доме медицинский шприц объемом 1 мл, вы без труда и абсолютно точно сможете определить нужный объем лекарства: 2 капли — 0,1 мл, 3 капли — 0,15 мл, 5 капель — 0,25 мл и т. д.
Еще более нестандартными (по сравнению с каплями) единицами измерения объема являются разнообразные бытовые ложки, которые иногда (но все реже и реже) используются для дозирования малоактивных и относительно безопасных лекарств.
Стандартный объем ложек в мл:
- чайная ложка — 5 мл;
- десертная ложка — ориентировочно 10 мл (единого стандарта нет);
- столовая ложка — в странах СНГ — 18 мл, в США, Канаде — 15 мл, в Австралии — 20 мл;
В некоторых странах используется такое понятие, как детская ложка:
- детская ложка — 10 мл.
Чтобы совсем закрыть тему кухонных принадлежностей для измерения объема, вспомним о стакане. Дозирование стаканами больше принято в кулинарии, но иногда применяется и в медицине для измерения объема настоев, отваров, полосканий и т.п.
- Один стакан — 200 мл.
Действующее вещество находится в жидком лекарственном средстве в определенной концентрации. Цифровое значение этой концентрации отражается в таком, казалось бы, очевидном, но не всегда понятном выражении, как процент раствора.
Выражение «5 % раствор аскорбиновой кислоты» вовсе не выглядит сложным и загадочным. Но все-таки следует дать некоторые разъяснения, дабы окончательно расставить точки над i.
Итак, концентрацию в фармакологии принято отображать как количество единиц массы в единице объема. Таким образом, выражение «1 % раствор» означает, что в 100 мл жидкости находится 1 г действующего вещества.
В подавляющем большинстве случаев объем жидкости, назначенный ребенку, измеряется миллилитрами.
Поэтому пересчитываем:
100 мл — 1 г;
10 мл — 0,1 г;
1 мл — 0,01 г.
0,01 г — это 10 мг. Вполне логичный вывод: в 1 мл 1 % раствора содержится 10 мг действующего вещества.
Оказывается, что подсчитать необходимое количество активного вещества в единице объема (в 1 мл) совсем несложно: для этого всего-навсего необходимо дописать нолик к количеству процентов.
Тренируемся:
- в 1 мл 5 % раствора аскорбиновой кислоты — 50 мг аскорбинки;
- в 1 мл 50 % раствора анальгина — 500 мг анальгина;
- в 1 мл 0,1 % раствора лоратадина — 1 мг лоратадина;
- в 1 мл 66,7 % раствора лактулозы — 667мг лактулозы;
- в 1 мл 0,05 % раствора хлоргексидина — 0,5 мг хлоргексидина…
Производители детских лекарственных форм весьма скептически относятся к математическим способностям родителей этих самых детей. В инструкции вполне может быть написано «раствор лоратадина 0,1 %», но на упаковке будет указано большими буквами: «лоратадин 1 мг/1 мл» или «лоратадин 5 мг/5 мл».
Огромное количество жидких лекарственных средств выпускается в разных концентрациях. В 1 мл суспензии парацетамола может быть 20, а может и 50 мг: на коробочке с суспензией напишут «120 мг/5 мл» или «250 мг/5 мл». Работник аптеки не сможет правильно отпустить, а мама не сможет правильно дать ребенку парацетамол, назначенный в дозе «5 мл суспензии» — надо знать, о какой концентрации суспензии идет речь. Таким образом, всегда, когда вашему ребенку назначается что-либо жидкое, важно убедиться в том, что вы знаете не только название раствора, но и его концентрацию!
Ситуация, когда врач назначает раствор, сироп, суспензию и т. п., но не указывает при этом концентрацию, тем не менее, возможна.
Так, сиропы лактулозы практически все производители выпускают в виде 66,7 % раствора. И когда врач написал: «Сироп лактулозы 5 мл утром до завтрака», то в этом никакой ошибки нет.
Еще один вариант: речь идет о лекарственном средстве, назначенном под конкретным торговым названием.
Пример такого назначения: «нурофен для детей, суспензия, при температуре выше 39 °С 10 мл внутрь». Суспензия под названием «нурофен для детей» выпускается только в одной концентрации — 100 мг/5 мл. Поэтому все написано правильно, ошибиться невозможно.
Другой вопрос в том, что в аптеке вам могут сказать примерно следующее: «У нас сейчас нет нурофена для детей в суспензии. У нас есть другое лекарство, но в составе ибупрофен, как и в нурофене, и это другое — только в таблетках по 0,4. Все остальное есть в областном центре, автобус завтра утром…»
И тогда вы подсчитаете:
— 10 мл с концентрацией 100 мг/5 мл — это значит, нам назначили 200 мг.
А в таблетке 0,4 — это 400 мг.
Значит, будем уговаривать Машеньку проглотить полтаблетки…
Еще один принципиально важный момент. Знание концентрации необходимо не только тогда, когда лекарства принимаются внутрь и дозируются в миллилитрах (мл). Для местного применения и дозирования каплями это не менее актуально.
И если назначено «ксилометазолин по 2 капли в каждую ноздрю 3 раза в день», то до того, как капать, следует пренепременно уточнить, о каком ксилометазолине речь — 0,1 % или 0,05 %?
Концентрация активного вещества в дерматологических средствах также обозначается процентами, но никакой специфики здесь нет. Поэтому если написано «гидрокортизоновая мазь 1 %», то это значит, что в 1 мл этой мази содержится 10 мг гидрокортизона. Но точно так же, как и с суспензией парацетамола, нельзя написать просто «гидрокортизоновая мазь», поскольку мазь эта бывает 0,5 %, 1 %, 2,5 %…
Теперь о дозировании с использованием специальных единиц. Всегда, когда речь идет о неких лекарственных единицах, количество этих единиц увязывается либо с единицей объема, либо с конкретной упаковкой или лекарственной формой. И эту взаимосвязь в обязательном порядке следует уточнить!
Т.е. надо непременно знать о том, что в 1 мл раствора инсулина содержится именно 40 единиц или именно 100 единиц препарата.
Надо обязательно знать, что именно в этой таблетке с панкреатином содержится доза, равная 10 000 единиц липазы. Именно 10 тысяч, а не 40 или 25.
Надо обязательно знать, что именно в этом стерильном флаконе находится 500 000 единиц натриевой соли бензилпенициллина.
Еще раз хотелось бы подчеркнуть, что всегда, когда нечто назначено в единицах, следует в обязательном порядке уточнить, в каком объеме, в каком флаконе, в какой капсуле содержится именно это количество единиц.
С огромными сложностями и множеством ошибок сопряжено использование в качестве единицы дозирования наименования конкретной лекарственной формы.
В одной таблетке одного и того же фармацевтического средства может быть разное количество действующего вещества. Так, в одной таблетке парацетамола может быть 80, 120, 125, 200, 285, 325, 500 или 564 мг. Очевидно, что никто не сможет правильно продать в аптеке или дать ребенку парацетамол, назначенный в дозе «1 таблетка».
Поэтому рядом с названием препарата и выбранной лекарственной формой должно быть обозначено количество действующего вещества именно в этой, назначенной конкретному больному лекарственной форме.
Примеры:
- кальция глюконат, таблетки по 0,5;
- цефалексин, капсулы по 0,25.
Указание на некую таблетку или капсулу при отсутствии сведений о содержании действующего вещества может в некоторых случаях быть оправдано тем, что никакого выбора таблеток именно этого медикаментозного средства нет.
Подобное возможно, если:
- препарат выпускается в данной лекарственной форме лишь со строго определенным количеством действующего вещества. Например, орнидазол выпускается в таблетках по 0,5. Других таблеток нет. Не ошибешься;
- препарат назначается под торговым названием, а конкретный производитель выпускает его лишь в такой лекарственной форме — выбора нет. Например, одна таблетка супрастина всегда содержит 0,025 хлоропирамина. Поэтому, если назначен супрастин по одной таблетке два раза в день, — не ошибешься;
- препарат представляет собой строго определенную, защищенную торговым названием комбинацию неких ингредиентов. Например, декатилен, таблетки для рассасывания. Никакого другого декатилена нет. Не ошибешься.
Мы уже знаем, что оптимальный способ дозирования лекарственных средств детям основан на взаимосвязи дозы с весом ребенка.
Рассмотрим тонкости подобного дозирования на примере самого популярного детского жаропонижающего средства — парацетамола.
Известно, что разовая доза парацетамола составляет 10–15 мг/кг.
Имеем ребенка с массой тела 15 кг. Таким образом, разовая доза лекарства составляет от 150 (10 х 15) до 225 (15 х15) мг.
- Мы купили суспензию 120 мг/5 мл. Это значит, что в одном мл — 24 мг. А нам надо от 150 до 225. Значит, наша разовая доза приблизительно равна 6,2–9,3 мл.
- Мы купили суспензию 250 мг/5 мл. Это значит, что в одном мл — 50 мг. А нам надо от 150 до 225. Значит, наша разовая доза — 3–4,5 мл.
- Мы купили таблетки по 200 мг. А нам надо от 150 до 225. Значит, наша разовая доза — 1 таблетка.
- Мы купили таблетки по 325 мг. А нам надо от 150 до 225. Значит, наша разовая доза — полтаблетки.
Теперь давайте разберемся с суточной дозой того же парацетамола. При наличии показаний это лекарство можно давать в течение суток повторно, но не более 4–5 раз, и очень важно, чтобы интервал между приемами был не менее 4 часов.
Все тот же ребенок — масса тела 15 кг. Максимальная суточная доза лекарства ни в коем случае не должна превышать 60 мг/кг. Это значит, что нашему малышу можно за сутки не более чем: 15 х 60 = 900 мг.
- Мы купили суспензию 120 мг/5 мл. Это значит, что в одном мл — 24 мг. А нам надо не более 900. Значит, наша максимальная суточная доза — 37,5 мл (900/24).
- Мы купили суспензию 250 мг/5 мл. Это значит, что в одном мл — 50 мг. А нам надо за сутки максимум 900. Значит, наша суточная доза не должна превышать 18 мл (900/50).
- Мы купили таблетки по 200 мг. Значит, за сутки нельзя больше четырех таблеток.
- Мы купили таблетки по 325 мг. Значит, наша максимальная суточная доза 2 таблетки и еще три четверти таблетки.
Уже это наше перечисление показывает, что, зная вес и необходимую разовую/суточную дозы, довольно-таки легко осуществить рациональный выбор лекарственной формы. Очевидно, что дать ребенку 3 мл суспензии в большинстве случаев намного проще, чем 10 мл или половинку таблетки.
Поэтому для дитя с массой 15 кг оптимальной лекарственной формой парацетамола будет, пожалуй, суспензия 250/5 мл.
Еще более показателен в рассматриваемом аспекте выбор оптимальной дозы парацетамола для ректального введения.
Известно, что при использовании суппозиториев разовая доза парацетамола выше, чем при приеме внутрь, и составляет 20–25 мг/кг. Таким образом, ребенок с весом 10 кг должен получить свечу, содержащую от 200 до 250 мг.
Мы отправляемся в аптеку, и там выясняется, что в продаже имеются свечи с парацетамолом, содержащие активное вещество в количестве 50, 80, 100, 125, 150, 250, 300, 500, 600 и даже 1000 мг. В нашей ситуации логичнее всего купить свечи по 250 мг и применять их с минимальной нагрузкой для детской психики.
Но можно всего этого не знать и издеваться над ребенком, засовывая в него две свечи по 100 мг, или издеваться над собой, пытаясь отрезать половину от свечи 500 мг.
Обращаем также внимание на то, что внимательное изучение листа с врачебными назначениями во многих случаях позволит вам сэкономить значительные средства.
Пример назначений: «азитромицин суспензия. 200 мг 1 раз в день за полчаса до еды, 3 дня подряд». Отправляемся в аптеку, и там выясняется, что антибиотик азитромицин в суспензии продается в следующих упаковках:
- порошок для приготовления суспензии 100 мг/5 мл, флакон 20 мл;
- порошок для приготовления суспензии 200 мг/5 мл, флакон 15 мл;
- порошок для приготовления суспензии 200 мг/5 мл, флакон 30 мл;
- порошок для приготовления суспензии 200 мг/5 мл, флакон 20 мл.
Понятно, что оптимальный в нашей ситуации выбор — 200 мг/5 мл, флакон 15 мл — этого как раз хватит для назначенного курса лечения. Любая другая упаковка экономически не выгодна: либо придется докупать, либо останется.
К сожалению, нередко встречается ситуация, когда врач просто не успевает следить за стремительно меняющимся ассортиментом аптек. И в таком случае вполне возможны такие назначения: «лоратадин 5 мг 1 раз в день в течение 2 недель».
Это, разумеется, неправильно, но весьма незначительное родительское интеллектуальное усилие позволяет решить проблему.
Итак, приходим в аптеку за лоратадином, 5 мг.
Выясняется, что лоратадин бывает в таблетках по 10 мг, а также в сиропах или суспензиях — 1 мг/1мл.
5 мг — это полтаблетки или 5 мл сиропа. Делить таблетки нам не хочется, да и с глотанием таблеток у нашей крохи проблемы, так что приобретаем жидкое-вкусное и даем то, что доктор прописал…
Кстати, перед покупкой проводим несложные подсчеты: 5 мл в день, да на 2 недели, это 5 х 14 — получается, на курс лечения надо 70 мл. А сколько же там во флаконе?
Интересуемся: оказывается, в одном флаконе сиропа или суспензии лоратадина может быть 30, 50, 60, 100, 120 и 150 мл. Наверное, наиболее рационально купить флакон 100 мл — дайте, пожалуйста…
И последнее, на что хотелось бы обратить ваше внимание. Всегда, когда врачом предписывается делить таблетки, это либо обозначается словами (половинка, треть, четверть), либо дробью: 1/2, 1/3, 1/4.
А если написано «кальция глюконат 0,5» — это не полтаблетки (!), это полграмма — 0,5 г.
0,25 — это не четвертушка таблетки, это 0,25 г.
Настоящий текст представляет собой адаптированный к формату статьи фрагмент из книги Е. О. Комаровского «Лекарства. Справочник здравомыслящих родителей».
Источник: http://articles.komarovskiy.net/lekarstva-i-matematika-kak-rasschitat-dozu-lekarstva.html
- Авторы
- Научный руководитель
- Файлы
- Литература
Ванюшина И.
1
1 г. Тверь, Тверской лицей, 11 класс
Наумова А.И. (г. Тверь, Тверской лицей)
Особенности дозирования лекарственных веществ детям [Электронный ресурс]. – Режим доступа: http://mybiblioteka.su/10-43269.html.
Особенности лекарственной терапии у детей [Электронный ресурс]. – Режим доступа: http://vmede.org/sait/.
Угринович Н.Д., Информатика и ИКТ, Учебник для 10-11 классов, БИНОМ, 2009 г., Москва.
Фармакология с общей рецептурой: учебник / Д.А. Харкевич. – 3-е изд., испр. и доп. – М.: ГЭОТАР – Медиа, 2015. – 464 с.: ил.
Фармакология с общей рецептурой: учебное пособие / В.В. Майский, Р.Н. Аляутдин. – 3-е изд., доп. и перераб. – М.: ГЭОТАР – Медиа, 2015. – 240 с.:26 ил.
Энциклопедический справочник. Современные лекарства. – М.: Русское энциклопедическое товарищество, 2005; М.: ОЛМА-ПРЕСС, 2005.
В данной работе представлен актуальный материал по моделированию расчётов доз лекарственных препаратов для детей с использованием электронных таблиц MS EXCEL. Поскольку реакция на лекарственное вещество детей разного возраста зависит от большого количества факторов: возрастные характеристики устойчивости и чувствительности к данному лекарству, индивидуальные особенности конкретного ребенка, поэтому дозы лекарственных средств для детей определяют по различным правилам и в клинических испытаниях. [1]
Для разработки данного проекта была подобрана специальная литература из курса лекарственной терапии для детей и использовано приложение MS Excel.
Цель работы: научиться визуализировать расчёты в приложении Excel при решении задач из курса фармакологии.
Задачи: подобрать материал по теме с расчётными формулами, составить таблицы по разным правилам, построить графики и провести сравнительную характеристику используемых методов расчёта.
Данная работа выполнена на основании методической разработки к уроку информатики в старшей школе естественно-научного профиля преподавателя информатики А.И. Наумовой «Математическое моделирование расчётов из курса лекарственной терапии для детей», представленной на всероссийском конкурсе «IT-урок» Центра новых образовательных технологий (http://planeta.tspu.ru).
Основная часть. Описательная часть
ЖНВЛП. Педиатрический формуляр
Для оптимизации лекарственного обеспечения и повышения рациональности фармакотерапии используются различные ограничительные списки: перечень ЖНВЛП (жизненно необходимых и важнейших лекарственных препаратов), педиатрический формуляр.
Перечень ЖНВЛП представляет собой список лекарственных препаратов, ежегодно утверждаемых правительством Российской Федерации (Распоряжение Правительства РФ от 30.07.2012 N 1378-р «Об установлении перечня жизненно необходимых и важнейших лекарственных препаратов на 2013 год»). Цены и наценки на лекарственные препараты из данного списка подлежать государственному регулированию. В 2007 году Формулярным комитетом РАМН был издан Педиатрический формуляр. Основными критериями для принятия решения о включении лекарственного средства в формулярный список являются:
1. Документирование его клинической ценности (то есть эффективности и безопасности) на основе данных доказательной медицины;
2. Приемлемый коэффициент затратно – эффективного соотношения.
В его содержание вошли 370 наименований лекарственных средств из общепринятых АТХ (Анатомо-терапевтическо-химическая классификация) – это международная система классификации лекарственных средств. Латинское название – Anatomical Therapeutic Chemical – групп первого уровня. В педиатрическом формуляре 274 (74,1 %) наименования лекарственных средств относятся к списку ЖНВЛП. В Перечне ЖНВЛП только для 10 лекарственных препаратов указаны лекарственные формы «для детей» и только пять из них включены в Педиатрический формуляр. При анализе инструкций по применению выявлено, что 60 лекарственных препаратов Педиатрического формуляра (16,2 %) не рекомендованы к применению у детей (как правило, по причине отсутствия данных). Для 55 лекарственных препаратов (14,9 %) не уточнены возрастные ограничения по их применению. В инструкциях по применению для 93 лекарственных препаратов (25,1 %) информация о возможности или ограничениях применения у детей не указана. Эти результаты критического анализа Педиатрического формуляра показывают на необходимость его пересмотра и дополнения, в частности, указания лекарственных форм и возрастных ограничений применения лекарственных препаратов.
Анализируя выше изложенные данные, следует отметить, что необходимо опираться на информацию о педиатрических дозах, которая приводится производителем в инструкции по медицинскому применению препарата. При отсутствии такой информации надо придерживаться методов перерасчета, принимающих во внимание массу тела, возраст и площадь поверхности тела. Но всегда нужно помнить, что педиатрическая доза никогда не должна превышать взрослую дозу! И, наконец, только проведение клинических исследований лекарственных препаратов педиатрами сможет внести полную ясность в проблему дозирования лекарств детям [1].
Оптимальное дозирование лекарственных средств у детей
Оптимальное дозирование лекарственных препаратов в детском возрасте определяют множество факторов: период детства (возраст), масса и поверхность тела, характер и тяжесть заболевания, способ применения, всасывание и выведение, вкусовые качества лекарства, цель медикаментозной терапии (ударные дозы, поддерживающие дозы, профилактика), наличие побочных явлений. Особое значение при дозировании лекарств имеет структура организма детей, который в значительной мере отличается от организма взрослых. Внеклеточная жидкость у новорожденных представляет 45 %, а у взрослых – 15 % массы тела. Внутриклеточная жидкость и твердые составные части (белки, жиры и микроэлементы) в первые дни новорожденности представляют лишь 29 %, а у взрослых – 54 % общей массы тела.
В зависимости от химических, физических и физиологических свойств, разные лекарственные средства распределяются в экстра – и интрацеллюлярных пространствах. Поэтому эффективного лечения не следует ожидать лишь на основании определения абсолютного содержания в крови, так как результат зависит от концентрации действующего вещества в очаге болезни. Так, например, некоторые антибиотики достигают очень различных концентраций в крови, тканях, полостях тела, и именно это определяет эффективность их терапевтического воздействия. Они, и в особенности пенициллиновые соединения и тетрациклиновые препараты, распределяются главным образом в экстравазальных пространствах, вот почему грудным детям назначают в 2 раза большие дозы, чем взрослым. Что касается конкретного дозирования лекарств в детском возрасте, то существуют несколько возможностей: дозирование, связанное с дозой для взрослых; дозирование в зависимости от возраста ребенка; определение дозы эмпирическим путем; дозирование в зависимости от массы и определение дозы в зависимости от поверхности тела.
Определение дозы лекарственного средства для детей как той или иной части дозы взрослого, необходимой в данном возрасте ребенку, уже практически не используют (табл. 1). Данный способ дозирования неточен, основан только на возрасте ребенка и не учитывает его индивидуальных особенностей. Для некоторых препаратов доза определяется эмпирическим путем. Это касается главным образом лекарственных средств, для которых, имея в виду особенности организма детей, невозможно использовать определенные расчетные формулы.
Таблица 1
Дозировка лекарственных препаратов у детей
|
Возраст |
Часть дозы для взрослого |
Дозис-фактор по Harnack |
|
1 мес. |
1/10 |
1,8 / от 0 до 1 года / |
|
6 мес. |
1/5 |
|
|
1 год |
1/4 |
|
|
3 года |
1/3 |
1,6 / от 1 до 6 лет / |
|
7 лет |
1/2 |
1,4 / от 6 до 10 лет / |
|
12 лет |
2/3 |
1,2 / от 10 до 12 лет / |
|
Взрослый |
1 |
1,0 |
В детском возрасте преобладающее значение имеет определение дозы в зависимости от массы и поверхности тела. Оба метода взаимно дополняются в зависимости от вида лекарства. Они позволяют легко вычислить необходимую дозу в зависимости от массы, а для определения площади поверхности тела существуют номограммы или таблицы (табл. 2).
Расчёт детской дозы с применением дозис-фактора Харнака (G. Harnack, в 1960 г. предложил множитель «Дозис-фактор», который зависит от возраста ребёнка) проводится по формуле:
DD = VD / 70 * m * DF,
в которой: DD – детская доза; VD – взрослая доза; m – масса тела ребенка, кг; DF – дозис-фактор.
Расчет по данной формуле позволяет более точно определить необходимые для конкретного ребёнка дозировки лекарственных препаратов, поскольку учитывается конкретная масса тела ребенка и возрастные особенности обменных процессов.
Однако существует возможность еще более точно вычислить необходимую данному конкретному ребенку дозировку лекарственных препаратов на основании площади поверхности его тела. В данном случае применяют следующую формулу:
ND дети = ND взрослого * KO детей / 1,73 м2 * KO,
где ND – нормальная доза; КО – поверхность тела или формулу:
DD = VD / m * K,
где DD – детская доза (мг/кг); VD – расчётная взрослая доза (мг/кг), m – масса тела ребёнка (кг), K – поправочный коэффициент [2, 4, 5].
Для того, чтобы рассчитать дозировку разового приёма лекарства для ребёнка, необходимо знать дозировку этого лекарства на 1 кг веса тела взрослого человека. Последнюю, в свою очередь, легко получить, зная вес взрослого пациента и принимаемую им дозу препарата. Например, если вес взрослого человека составляет 70 кг, а принимаемая им доза – 0,15 г, то дозировка на 1 кг его веса составляет 0,15 г : 70 кг = 0,0021 г. (Если в инструкции к препарату приведена доза для взрослого человека без указания веса, то вес для расчётов следует взять равным 70 кг). У детей старше 14 лет «Дозис-фактор» равен единице, и дозировки для них должны применяться такие же, как и для взрослых (если в инструкции к препарату не сказано иное). Детские дозы можно также рассчитать по формуле:
DD = VD * a / (a + 12),
где DD – доза для ребёнка; VD – доза для взрослого; a – возраст ребёнка в годах [6].
Различные правила дозирования лекарственных средств для детей
Универсальных правил расчёта, которые могли бы полностью гарантировать эффективность и безопасность приёма лекарств, нет. Требуется учитывать особенности организма каждого ребёнка.
Таблица 2
Соотношение поверхности тела в зависимости от возраста, роста и массы ребёнка
|
Возраст |
Масса, кг |
Рост, см |
Поверхность тела, м2 |
Процентное отношение к взрослым |
|
|
% массы |
%поверхности |
||||
|
Новорождённые |
3,5 |
50 |
0,25 |
5 |
14 |
|
2-3 мес. |
5 |
60 |
0,28 |
8 |
16 |
|
6 мес. |
7,5 |
65 |
0,35 |
11 |
20 |
|
1 год |
10 |
75 |
0,43 |
15 |
25 |
|
3 года |
15 |
97 |
0,6 |
23 |
35 |
|
6 лет |
20 |
115 |
0,85 |
30 |
46 |
|
7 лет |
23 |
123 |
0,9 |
35 |
50 |
|
9 лет |
28 |
135 |
1,0 |
42 |
50 |
|
10 лет |
30 |
140 |
1,05 |
46 |
60 |
|
12 лет |
40 |
142 |
1,2 |
62 |
70 |
|
14 лет |
50 |
150 |
1,43 |
77 |
86 |
|
Взрослые |
70 |
162 |
1,73 |
100 |
100 |
Рис. 1. Принципы расчёта дозы лекарственного вещества для детей
Лекарственное средство детям принято назначать из расчета на 1 кг массы тела, на 1 м2 поверхности тела или на год жизни ребенка. Существуют различные подходы к расчету доз для детей на основе дозы лекарственного препарата для взрослого:
– исходя из массы тела (правило Кларка);
– исходя из возраста (правило Янга);
– исходя из площади поверхности тела; – на основе дозис-фактора [1].
Правило Кларка (исходя из массы тела)
Расчет дозы детям исходя из массы тела осуществляется по следующей формуле (правило Кларка):

Пример 1. Рассчитаем дозу для новорожденного по правилу Кларка исходя из массы тела. Масса тела новорожденного 3 кг Средняя терапевтическая доза лекарственного препарата для взрослого 350 мг.

Таким образом, доза лекарственного препарата для новорождённого ребенка составляет 15 мг [1].
Правило Янга (исходя из возраста)
Расчет дозы лекарственных средств для детей, исходя из возраста основаны на правиле Янга:
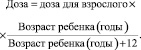
Пример 2. Проведем расчет дозы для 6-летнего ребенка. Доза для взрослого составляет 350 мг.

Таким образом, доза лекарственного препарата для 6-летнего ребенка составляет 117 мг.
Расчеты дозы, базирующиеся на возрасте или массе тела, традиционны и имеют тенденцию к преуменьшению требующейся дозы [1].
Исходя из площади поверхности тела
У детей с избыточной или недостаточной массой тела может отмечаться передозировка или малая дозировка при расчете на массу тела. В этом случае лучше пользоваться расчетом на площадь поверхности тела. Существуют специальные номограммы, позволяющие переходить при расчете от величины массы тела больного к площади поверхности тела (табл. 3 и табл. 4). Следует учесть, что более адекватным для выбора дозы лекарственного вещества детям разных возрастов являются расчеты, учитывающие площадь поверхности тела [1].
Пример 3. Расчет дозы для новорожденного ребенка. Доза лекарственного вещества составляет 5 мг/кг для взрослого больного. Доза для взрослого пациента составит – 70 кгх5 мг/кг = 350 мг. Проведем перерасчет дозы на массу тела новорожденного, равную 3 кг с учётом площади поверхности. Поправочный коэффициент равен 0,12 (12 %).
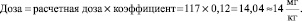
Доза данного препарата для новорожденного составляет: 14 мг/кг [1]
Таблица 3
Номограммы, позволяющие переходить от величины массы тела человека к площади поверхности тела
|
Масса тела, кг |
3,5 |
7 |
10 |
15 |
20 |
25 |
30 |
40 |
50 |
70 |
|
Площадь поверхности тела, м2 |
0,22 |
0,35 |
0,45 |
0,65 |
0,80 |
0,95 |
1,05 |
1,25 |
1,5 |
1,72 |
Таблица 4
Определение дозы лекарственного средства по площади поверхности тела
|
Масса тела, кг |
Приблизительный возраст |
Площадь поверхности тела, м2 |
Процент от дозы взрослого, % |
|
3 |
Новорожденный |
0,2 |
12 |
|
6 |
3 месяца |
0,3 |
18 |
|
10 |
1 год |
0,45 |
28 |
|
20 |
5,5 года |
0,8 |
48 |
|
30 |
9 лет |
1 |
60 |
|
40 |
12 лет |
1,3 |
78 |
|
50 |
14 лет |
1,5 |
90 |
|
60 |
Взрослый |
1,7 |
102 |
|
70 |
Взрослый |
1,76 |
103 |
Дозис-фактор по Харнаку
Таблица 5
Показатель «Дозис-фактора» для различных возрастных категорий
|
Возраст, лет |
«Дозис-фактор» |
|
0-1 |
1,8 |
|
1-6 |
1,6 |
|
7-10 |
1,4 |
|
11-12 |
1,2 |
|
Старше 14 лет (Взрослый) |
1,0 |
Пример 4. Доза препарата для взрослого человека (масса 70 кг) равна 500 мг. Рассчитаем дозу для 8-летнего ребенка массой тела 26 кг Доза для взрослого равна 500 мг / 70 = 7,14 мг/кг Масса тела ребенка равна 26 кг Доза лекарственного препарата для ребенка равна 7,14 х 26 х 1,4 = 260 мг [1].
Проектная часть
Моделирование расчётов в приложении MS EXCEL Составление таблиц и графиков
В проектной части рассмотрим более точные методы расчётов.
Исходя из площади поверхности тела
Доза лекарственного вещества составляет 5 мг/кг для взрослого при весе в 70 кг Рассчитаем дозу для детей с учётом площади поверхности тела и поправочного коэффициента по формуле:
DD = VD / m * K,
где DD – детская доза (мг/кг); VD – расчётная взрослая доза (мг/кг), m – масса тела ребёнка (кг), K – поправочный коэффициент. Составим табл. 6 и войдём в приложение MS Excel (рис. 2).
Таблица 6
Масса тела детей и поправочный коэффициент
|
Масса тела, кг |
3 |
6 |
10 |
20 |
30 |
40 |
50 |
70 |
|
Коэффициент ( % от взрослого) |
0,12 |
0,18 |
0,28 |
0,48 |
0,60 |
0,78 |
0,90 |
1,00 |
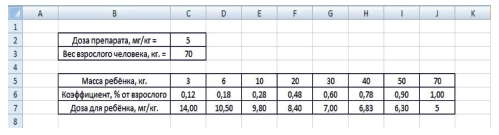
Рис. 2. Расчёт дозы препарата в зависимости от массы тела и коэффициента
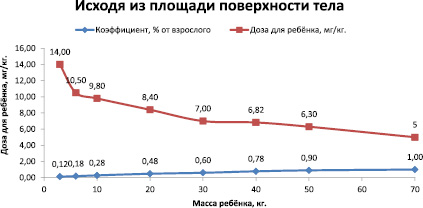
Рис. 3. График зависимости дозы препарата от массы тела и коэффициента
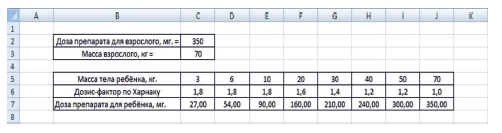
Рис. 4. Расчёт дозы препарата с использование Дозис-фактора
Таблица 7
Масса тела и Дозис-фактор детей
|
Масса тела ребёнка, кг |
3 |
6 |
10 |
20 |
30 |
40 |
50 |
70 |
|
Дозис-фактор |
1,8 |
1,8 |
1,8 |
1,6 |
1,4 |
1,2 |
1,2 |
1,0 |
1. Для ввода дозы лекарственного вещества (мг/кг) взрослого будем использовать ячейку C2, для веса взрослого человека (кг) – ячейку C3.
2. Из табл. 6 в ячейки диапазона C5:J5 введём значения массы детей в кг
3. Из табл. 6 в ячейки диапазона C6:J6 – значения коэффициентов в %.
4. В ячейки диапазона C7:J7 введём соответствующие формулы расчёта: в ячейку C7 – формулу = C2*C3/C5*C6, в ячейку D7 – формулу = C2*C3/D5*D6 и т.д.
5. Визуализируем расчёты, построив график зависимости дозы препарата от площади поверхности тела, используя диаграмму типа График (рис. 3).
6. При построении графика в качестве категорий используем диапазон ячеек C5:J5, а в качестве значений – диапазоны ячеек C7:J7 (рис. 2) [3].
Дозис-Фактор по Харнаку
Средняя терапевтическая доза лекарственного препарата для взрослого 350 мг, вес взрослого человека – 70 кг Рассчитаем дозу для детей с применением Дозис-Фактора Харнака по формуле:
DD = VD / 70 * m * DF,
где DD – детская доза (мг.); VD – взрослая доза (мг.); m – масса тела ребенка (кг); DF – Дозис-Фактор. Составим табл. 7 и войдём в приложение MS Excel (рис. 3).
1. Для ввода дозы препарата взрослого человека (мг.) будем использовать ячейку C2, для ввода массы тела взрослого человека (кг) – ячейку C3.
2. Из табл. 7 в ячейки диапазона C5:J5 введём значения массы тела детей (кг).
3. Из табл. 7 в ячейки диапазона C6:J6 – значения Дозис-Фактора.
4. В ячейки диапазона C7:J7 введём соответствующие формулы расчёта: в ячейку C7 формулу = C2/C3*C5*C6, в ячейку D7 формулу = C2/C3*D5*D6 и т. д.
5. Визуализируем расчёты, построив график зависимости дозы препарата от площади поверхности тела, используя диаграмму типа График (рис. 5).
6. При построении графика в качестве категорий использовать диапазон ячеек
C5 : J5, а в качестве значений – диапазоны ячеек C7 : J7 (рис. 4) [3].
Таблица 7
Масса тела и Дозис-фактор детей
|
Масса тела ребёнка, кг |
3 |
6 |
10 |
20 |
30 |
40 |
50 |
70 |
|
Дозис-фактор |
1,8 |
1,8 |
1,8 |
1,6 |
1,4 |
1,2 |
1,2 |
1,0 |
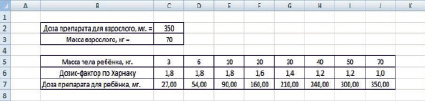
Рис. 4. Расчёт дозы препарата с использование Дозис-фактора
Визуальная сравнительная характеристика различных методов дозирования
Сравним данные двух вариантов расчёта, полученные графическим путём (рис. 6–7).
Расчёт проведён по формуле:
DD = VD / m * K,
где DD – детская доза; VD – расчётная доза взрослого, m – масса тела ребёнка, K – поправочный коэффициент. Результат получаем в мг/кг [1, 3].
Расчёт проведён по формуле:
DD = VD / 70 * m * DF,
где DD – детская доза; VD – взрослая доза; m – масса тела ребенка, кг; DF – Дозис-фактор. Результат получаем в мг [1, 3].
По полученным данным составим табл. 8 соответствия доз препаратов.
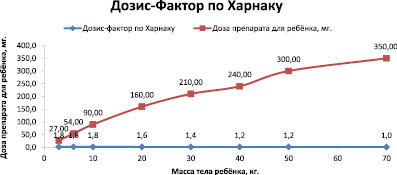
Рис. 5. График зависимости дозы препарата от Дозис-фактора
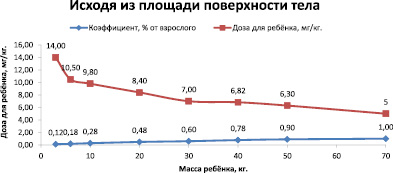
Рис. 6. График зависимости дозы препарата от массы тела и коэффициента
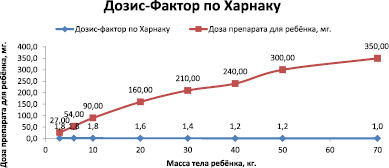
Рис. 7. График зависимости дозы препарата от Дозис-фактора
Табоица 8
Соответствия доз препаратов
|
Масса тела ребёнка, кг |
Доза лекарственного препарата |
|
|
Исходя из площади поверхности тела, мг |
Дозис-фактор по Харнаку, мг |
|
|
3 |
14 х 3 = 42 |
27 |
|
6 |
10,50 х 6 = 63 |
54 |
|
10 |
9,80 х 10 = 98 |
90 |
|
20 |
8,40 х 20 = 168 |
160 |
|
30 |
7,00 х 30 = 270 |
210 |
|
40 |
6,83 х 40 = 273, 2 |
240 |
|
50 |
6,30 х 50 = 315 |
300 |
|
70 |
5 х 70 = 350 |
350 |
Сравнив и проанализировав полученные результаты проектной части работы, можно сделать следующие выводы: в результате визуального сравнения различных методов было доказано, что, как было сказано выше, оба метода взаимно дополняются и максимально учитывают особенности организма каждого ребёнка. Дозы лекарственных препаратов разнятся в допустимых значениях и в итоге выходят на начальные дозы взрослого (350 мг). По правилу «Исходя из площади поверхности тела» расчёты более точные, но для детей с избыточной или недостаточной массой тела целесообразно определять индивидуальную дозу на основе «ДОЗИС-ФАКТОРА».
Заключение
Путём математических расчётов различных методов определения дозы лекарственных препаратов для детей с использованием визуализации данных в приложении MS EXCEL по составленным таблицам и построенным по ним графикам были найдены наиболее оптимальные варианты: Исходя из площади поверхности тела и Дозис-фактор по Харнаку.
Библиографическая ссылка
Ванюшина И. МАТЕМАТИЧЕСКОЕ МОДЕЛИРОВАНИЕ ДОЗИРОВАНИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ В ПЕДИАТРИЧЕСКОЙ ПРАКТИКЕ // Международный школьный научный вестник. – 2017. – № 1.
;
URL: https://school-herald.ru/ru/article/view?id=141 (дата обращения: 21.05.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
27.02.2018
Услышав от лечащего врача что-нибудь вроде: «Принимайте по одной таблетке три раза в день», мы нередко задумываемся, от чего зависят дозы прописываемых лекарственных препаратов.
То, что нам назначает врач, — это терапевтическая доза. Она соответствует количеству лекарственного средства, которое необходимо принять, чтобы достичь желаемого лечебного эффекта. Терапевтическая доза зависит от многих факторов, таких как возраст, вес больного, общее состояние его здоровья, стадия заболевания, способ введения и т. д. Поэтому дозы определяются из расчета на килограмм массы тела, квадратный метр поверхности тела, год жизни и т. д.
Дозы бывают разовые, суточные и курсовые. Их определяют во время клинических испытаний с учетом эффективности препарата, побочных действий и реакций организма.
На стадии доклинических испытаний, когда проводятся эксперименты на животных и тканях, обычно выявляют еще два типа доз — токсическую (вызывает отравление) и летальную (приводит к смерти). При этом, как правило, рассчитывают так называемую острую токсическую дозу — дозу, способную вызвать смерть 50 % подопытных животных (ЛД50). Чем она меньше, тем вещество токсичнее. Если терапевтическая доза вещества отличается от ЛД50 менее чем в 20 раз (естественно, терапевтическая должна быть меньше), то ему не суждено войти в список лекарственных.
Прием лекарств даже в пределах терапевтических доз может сопровождаться проявлением различных нежелательных эффектов — побочных, токсических, аллергических.
Побочные эффекты обычно возникают вследствие фармакодинамики лекарственного вещества. Так, прием аспирина приводит к увеличению секреции кислого желудочного сока, а это, в свою очередь, может спровоцировать язвенную болезнь желудка. При приеме нитроглицерина побочным эффектом является головная боль в результате резкого расширения сосудов мозга и сдавления болевых центров.
К появлению токсических эффектов может привести передозировка. Однако даже соблюдение дозировки не гарантирует их отсутствия. Например, у пациента может быть нарушена функция печени или почек, и лекарство, вместо того чтобы подвергаться естественному разрушению и выведению из организма, будет накапливаться.
Длительное применение лекарства может вызвать привыкание. Оно возникает вследствие:
- истощения ресурсов организма;
- появления реакции иммунной системы, приводящей к более быстрой инактивации лекарственного вещества в организме;
- снижения чувствительности специфических рецепторов.
В результате чем дольше больной лечится, тем большие дозы препарата он вынужден принимать, что может привести как к психологической зависимости, так и к физиологической, особенно если речь идет об анальгетиках (препаратах, снимающих болевые ощущения) и веществах, вызывающих эйфорию.
В современном мире легкодоступных антибиотиков серьезные трудности и опасения врачей вызывает проблема резистентности (устойчивости) к лекарственному средству, при которой не действуют самые эффективные препараты.
Такая ситуация может сложиться из-за бесконтрольного приема антибиотиков. Чаще всего слишком низкая дозировка вкупе с отсутствием анализов приводит к тому, что у бактерий вырабатывается устойчивость к препарату, что, в свою очередь, может послужить причиной перехода болезни в разряд хронических, появления осложнений, возникновения необходимости применять более сильные препараты, повышать дозировки.
Как точно выбрать дозировку?
Статьи
Опубликовано в журнале:
В мире лекарств »» №2 2000 NОТА ВЕNЕ! С проблемой индивидуализации дозирования лекарственных препаратов в клинической практике сталкивается любой врач. Современные подходы в этой области, в том числе и зарубежный опыт, были рассмотрены на семинаре “Оптимизация дозирования лекарственных препаратов на основе принципов фармакокинетики. Популяционное моделирование: основные положения и последние достижения”. Семинар состоялся на базе НИИ физико-химической медицины МЗ РФ и стал первым подобным мероприятием в России, организованным, кстати, совместно с лабораторией прикладной фармакокинетики Университета Южной Калифорнии (США). В Америке подобные семинары уже традиционны. По интересу, проявленному клиническими фармакологами и другими специалистами к встрече, проведенной в Москве, можно прогнозировать, что и у нас в стране они станут регулярными.
По просьбе редакции для читателей журнала “В мире лекарств” проблему комментирует заместитель директора НИИ физико-химической медицины МЗ РФ член-корреспондент РАМН В.И. СЕРГИЕНКО.
Индивидуальное дозирование (individualizing dosage regimens) может существенно усилить эффект и в некоторых случаях даже определить успех терапии при использовании лекарственных препаратов с узким терапевтическим коридором, зона положительного эффекта которых расположена в непосредственной близости от зоны риска. Для целого ряда лекарственных препаратов (антибиотики, антиаритмические, антиконвульсанты, циклоспорины и др.) назначение средних доз без учета информации об уровне препарата в крови может приводить к непредсказуемым последствиям. Совершенствующиеся способы измерения концентраций лекарственных препаратов в крови являлись базой для развития такого подхода.
Основная идея терапевтического лекарственного мониторинга и индивидуализации дозирования основана на следующем положении. Молекулы препарата в месте действия находятся в равновесии с молекулами этого же препарата в плазме крови, и, следовательно, для получения информации о концентрации препарата в месте действия для большинства лекарств достаточно знать их концентрацию в крови. А это значит, что для таких лекарств должны существовать определенные средние диапазоны значений концентрации препарата в крови, соответствующие оптимальному терапевтическому эффекту. В результате исследований для многих лекарственных препаратов были установлены терапевтические пределы концентрации, позволяющие получить у большинства больных желаемый терапевтический эффект без проявления побочного действия, вызванного передозировкой. С учетом вероятностной природы термин “терапевтические рамки” (the therapeutis range) можно определить как “диапазон концентраций препарата в крови, в пределах которого существует достаточно высокая вероятность получения положительного терапевтического эффекта и достаточно низкая вероятность появления побочных эффектов”.
При лечении пациента и назначении лекарственной терапии врачу приходится одновременно решать две основные задачи: достичь положительного эффекта и избежать проявлений побочных эффектов. Использование подхода терапевтических границ во многих случаях помогает врачу в решении этих задач на основе выбора наилучшей схемы дозирования лекарственных препаратов.
Однако простое измерение уровней препарата в сыворотке крови без использования программного обеспечения, осуществляющего моделирование поведения препарата в организме и расчет оптимального режима дозирования, обычно бывает неэффективно даже для лекарственных препаратов, терапевтические рамки которых хорошо известны.
Анализ литературы показывает, что одновременно с широким внедрением в клиническую практику метода дозирования препаратов с применением усредненного терапевтического коридора концентраций, все чаще в различных работах стали появляться предостережения от догматического использования этого метода. По мнению многих авторов, не существует терапевтических рамок, одинаковых для всех пациентов, слишком широк диапазон индивидуальных реакций на некоторые лекарственные препараты. Опубликовано большое количество работ, свидетельствующих, что у многих пациентов положительный эффект достигался и при концентрациях в крови меньших, чем нижняя граница терапевтического коридора.
Известны также случаи, когда для достижения положительного эффекта некоторым пациентам требовалась концентрация в крови, значительно превышающая верхнюю границу терапевтического коридора. Аналогичная картина наблюдалась и в отношении проявления побочных эффектов, в различных работах описывались случаи появления побочных эффектов и в пределах терапевтического коридора. Постепенно в литературе все чаще стали звучать выводы в пользу проведения мониторинга и индивидуализации дозирования на основе данных клинической фармакокинетики, а терапевтические рамки предлагалось рассматривать только как общие рекомендации при поиске оптимального режима дозирования для каждого конкретного пациента.
Итак, индивидуализация дозирования на основе мониторинга необходима в следующих ситуациях:
- Когда существует значительная межиндивидуальная вариация фармакокинетических параметров препарата, приводящая к существенным различиям уровня стационарных концентраций препарата в крови. Это важно для детей, у которых имеются существенные различия в весе и скорости метаболизма.
- Когда имеет место кинетика насыщения, проявляющаяся в нелинейном соотношении между дозой и уровнем препарата в крови в пределах терапевтических концентраций (например, в случае фенитоина), или фармакокинетические параметры меняются при постоянном дозировании по сравнению с однократной дозой (автоиндукция – в случае карбамазепина).
- Когда препарат имеет узкий терапевтический коридор – зона положительного эффекта находится достаточно близко от зоны побочных эффектов.
- Когда выбор терапии осуществляется для лечения специальных групп пациентов (беременных женщин, пожилых людей, новорожденных, детей и т.д.), так как у них фармакокинетические параметры и соответственно значения границ терапевтического коридора отличаются от обычных принятых средних значений.
- Когда у пациента есть болезни желудочно-кишечного тракта, печени или почек, влияющие на фармакокинетику, особенно на процессы абсорбции, метаболизма или экскреции.
- Когда пациент получает политерапию, поскольку сочетания некоторых препаратов приводят к их взаимовлиянию, выражающемуся в изменении фармакокинетических параметров.
- Когда существует сомнение в регулярности приема препарата данным пациентом.
Для реализации подхода индивидуализации дозирования важное значение имеет появление все более совершенных компьютерных программ. Анализ литературы продемонстрировал, что при сравнении различных методов расчета оптимальной терапии или корректировки ее по результатам измерений уровня препарата в крови (и особенно в случае нелинейной фармакокинетики, при наличии минимального набора проб крови serum levels, в случае, если не достигнуто еще стационарное распределение препарата в организме пациента), предпочтение отдается индивидуализации терапии на основе моделирования по сравнению с номограммами и графическими методами.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Необходимо вести терапию больного шизофренией в диапазоне «терапевтического окна», в рамках которого следует находиться в процессе купирования симптомов психоза. Следует помнить, что клинически эффективной может оказаться и относительно невысокая доза препарата и что зависимость между дозой и эффектом для антипсихотиков носит нелинейный характер.
Применение препарата требует индивидуального подбора эффективной дозы, а не стандартного и шаблонного использования одних и тех же терапевтических схем.
Оптимальная дозировка это — та, которая обеспечивает редукцию большинства симптомов шизофрении с дифференцированным определением симптомов-мишеней, значимых для каждой фазы шизофрении (острой, подострой, ремиссии).
Если доза недостаточна или, напротив, чересчур велика, т.е. выходит за рамки «терапевтического окна», то лечение может быть неэффективным. Подчеркнем, что чаще всего эффективность препарата достигается не увеличением дозировки, а продолжительностью терапии. Многие авторы отмечают, что нет достоверных доказательств преимущества использования высоких доз психотропных препаратов, хотя частота побочных эффектов в этом случае достоверно увеличивается.
Для точного попадания в «терапевтическое окно» желательно определять уровень препарата в сыворотке крови. Так, например, оптимальный терапевтический эффект отмечен у галоперидола при уровне его содержания в крови — 5-12 нг/мл, флуфеназина — 1-2,8 нг/мл, а клозапина в диапазоне 350-410 нг/мл. Низкий уровень содержания препарата в сыворотке может свидетельствовать о его быстром метаболизме, плохой всасываемости или отказе от приема медикамента.
По мнению некоторых исследователей, сегодня нельзя говорить о существовании четкой и обоснованной стратегии оптимального режима дозирования атипичных антипсихотиков (Kinon B. et al., 2004).
При купировании острой симптоматики шизофрении дозировку психотропных средств доводят до получения необходимого эффекта, причем большинство психиатров рекомендуют постепенное увеличение дозы препаратов, в среднем-один раз в неделю. Быстрое «насыщение» массивными дозами антипсихотиков не дает никаких преимуществ относительно стандартного режима дозирования (Davis J., Chen N., 2004).
В литературе встречается точка зрения, согласно которой возбуждающий (растормаживающий) эффект небольших доз антипсихотиков может усилить психомоторное возбуждение и тревогу, обострить симптомы психоза. В подобных случаях рекомендуется более быстрое наращивание дозировок с целью более быстрого прохождения «фазы активации» (Козловский В.Л., 2004). На наш взгляд, данное положение в большей степени справедливо для ряда классических нейролептиков, например, пиперазиновых производных фенотиазина, и в меньшей степени отражает ситуацию с современными атипичными антипсихотиками.
Купирование острой психотической симптоматики подразумевает седацию пациента, устранение психомоторного возбуждения, расстройств восприятия и бреда, аффективной напряженности, кататонической симптоматики, проявлений деперсонализации, коррекцию поведения больного.
На ранних этапах терапии больного шизофренией, даже при купировании острого эпизода, желательно как можно раньше бороться с негативной симптоматикой и признаками когнитивного дефицита.
Антипсихотики действует на симптомы шизофрении не сразу. Большинство проявлений заболевания редуцируется, как правило, через месяц. Необходимо, чтобы прошло определенное время для проявления активности препарата. Некоторые специалисты рекомендуют только после этого корректировать его дозу, заменить на другое средство или комбинировать с другими медикаментами.
Рекомендуется ограниченное использование высоких доз препаратов, а если возраст пациентов свыше 70 лет — их полное исключение.
В литературе неоднократно подчеркивается отсутствие взаимосвязи между повышением дозы антипсихотика и его клинической эффективностью. Эта точка зрения сложилась в результате многочисленных исследований (Bjorndal N. et al., 1980; Neborsky R. et al., 1981 и др.) и сегодня считается общепризнанной.
Ряд авторов полагает, что терапевтически эффективные дозы антипсихотика находятся в интервале от 300 до 1000 мг в сутки для хлорпромазина или эквивалентных им доз других антипсихотиков.
Парентеральное назначение высоких доз антипсихотиков в течение короткого периода времени («быстрая нейролептизация») не обладает преимуществом перед другими вариантами лечения и не может быть рекомендовано как позитивная стратегия терапии (Lechman A. et al., 2004).
Повышение доз препарата в случае перехода на терапию высокими дозами должно быть постепенным (не чаще чем раз в неделю).
Во всех случаях дозы не должны превышать рекомендуемые стандартные дозировки, указанные в аннотации к препаратам.
В случае если пациенту назначаются высокие дозы антипсихотиков, необходим особый контроль его соматического состояния (контроль АД, температуры, количества потребляемой жидкости, ЭКГ, биохимические исследования, анализ крови и мочи и др.).
Максимальный период лечения высокими дозами препарата должен быть лимитирован тремя месяцами.
Использование неоправданно низких доз из-за опасения развития побочных эффектов антипсихотиков также нежелательно. Подобная тактика может привести к отстутствию эффекта, усилению прогредиентности процесса и формированию вторичной терапевтической резистентности, обусловленной тем, что с течением болезни эффективность терапии антипсихотиками начинает снижаться.
При достижении терапевтического эффекта дозу препарата в процессе лечения шизофрении постепенно уменьшают, и в дальнейшем терапия проходит на максимально низких и безопасных для пациента дозах, необходимых для эффективного поддерживающего лечения. При достижении продолжительной качественной ремиссии, возможен переход на поддерживающие курсы профилактической терапии, нередко сочетающиеся с общей, неспецифической терапией нервной системы и иммунного статуса пациента. В то же время после выписки пациента из стационара недопустима излишняя поспешность в снижении дозировки психотропного препарата.
Коррекцию дозы психотропного препарата необходимо проводить не реже чем раз в полгода. Снижение дозы препарата необходимо осуществлять постепенно с 2-4-недельными интервалами в течение 3-6 месяцев, обращая внимание на фармакодинамику и фармакокинетику используемых препаратов (эффективность, побочное действие, характер влияния и др.).
Рекомендуемые пероральные дозы для купирования психотического эпизода антипсихотиков представлены в таблице 18. При купировании острого психотического эпизода антипсихотики обычно проявляют свой эффект не ранее 1-3 недели после начала терапии, а нередко достигая его лишь в течение первых 6-8 недель (Davis J. et al., 1989). В отдельных случаях может понадобиться несколько месяцев для полной редукции психотической симптоматики.
Таблица 18. Рекомендуемые для купирования психотического эпизода пероральные дозы антипсихотиков
|
Антипсихотик |
Стартовая доза |
Интервал суточных доз препарата |
Средняя доза купирования первого психотического эпизода |
Средняя доза купирования повторного психотического эпизода |
Максимальная суточная доза препарата |
|
Амисульпирид |
200 |
1-2 |
100-300 |
400-800 |
1200 |
|
Арипипразол |
10-15 |
1 |
15-30 |
15-30 |
30 |
|
Оланзапин |
5-10 |
1 |
5-15 |
5-20 |
20 |
|
Кветиапин |
50 |
2 |
300-600 |
400-800 |
750 |
|
Рисперидон |
2 |
1-2 |
1-4 |
3-6 |
16 |
|
Зипрасидон |
40 |
2 |
40-80 |
80-160 |
160 |
|
Флупентиксол |
2-10 |
1-3 |
2-10 |
10-60 |
60 |
|
Зуклопентиксол |
2-50 |
1-3 |
2-10 |
25-50 |
75 |
|
Галоперидол |
1-10 |
1-2 |
1-4 |
3-15 |
50 |
|
Зотепин |
25-50 |
2-4 |
50-150 |
75-150 |
400 |
Дозы антипсихотиков, рекомендуемые для поддерживающей терапии больного шизофренией, представлены в таблице 19.
Таблица 19. Дозы антипсихотиков, рекомендуемые для поддерживающей терапии
|
Антипсихотик |
Несколько эпизодов рецидива шизофрении |
|
Амисульпирид |
100-800 |
|
Арипипразол |
15-30 |
|
Оланзапин |
10-20 |
|
Кветиапин |
300-750 |
|
Рисперидон |
2-6 |
|
Рисперидон-депо |
25-50 |
|
Зипрасидон |
80-160 |
|
Флупентиксол |
2-15 |
|
Флупентиксол-деканоат |
20-60 |
|
Галоперидол |
2-20 |
|
Галоперидол-деканоат |
50-200 |
|
Флуфеназин |
3-15 |
|
Флуфеназин-деканоат |
12,5-50 |
Вернуться к Содержанию
