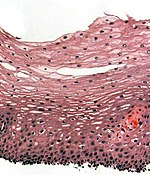
Пищевод (лат. – oesophagus, эзофагус) является структурным элементом ЖКТ (желудочно-кишечного тракта).
Строение и функции

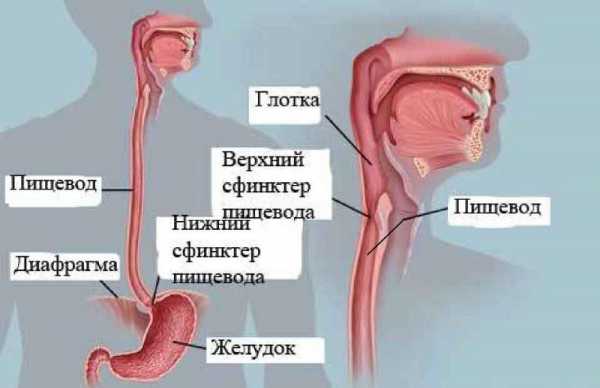
Орган представляет собой полую эластичную трубку. Эта трубка состоит из трех оболочек:
- Внутренняя. Слизистая оболочка с подслизистым слоем. Служит для увлажнения и плавного продвижения пищеводного комка.
- Средняя. Мышечная оболочка, в свою очередь, представлена двумя слоями – наружным продольным, и внутренним круговым или циркулярным. Сокращение гладких циркулярных мышц приводит к сужению пищеводного просвета, а сокращение продольных мышц – наоборот, к его расширению. Содружественная работа гладких и поперечных мышц обеспечивает перистальтику, волнообразные сокращения пищевода для продвижения пищи. Кроме того, в пищеводе имеются два сфинктера, мышечные клапаны верхний, глоточный, и нижний кардиальный. Оба сфинктера, смыкаясь, изолируют пищевод от глотки и желудка.
- Наружная. Адвентициальная оболочка. Представлена рыхлой соединительной тканью, и снаружи покрывает шейный и грудной отделы пищевода. Брюшной отдел покрыт брюшиной.
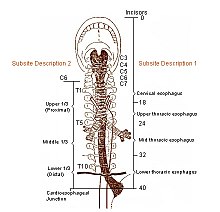
Пищевод берет начало в шее на уровне VI-VII позвонков, простирается через грудную полость, и через отверстие в диафрагме входит в брюшную полость. В этой связи выделяют 3 отдела пищевода:
- Шейный. От VI-VII шейного до II грудного позвонка. Длина 5-8 см.
- Грудной. Основной отдел длиной 15-18 см, простирается до входа в диафрагму.
- Брюшной. От диафрагмального отверстия до входа в желудок. Длина 1-3 см.
А всего длина пищевода у взрослого человека составляет 25-30 см. Диаметр внутреннего просвета – 2-2,5 см, но может расширяться до 4-4,5 см. В пищеводе имеются три анатомических сужения. Их локализация:
- Переход глотки в пищевод.
- Уровень V грудного позвонка, соответствующий раздвоению или бифуркация трахеи на два бронха.
- Прохождение пищевода через диафрагму.
Частичная или полная непроходимость пищевода для пищи, как правило, формируется в области этих сужений.
Заболевания и симптомы
В клинической практике чаще всего приходится сталкиваться с воспалениями слизистой оболочки пищевода, эзофагитом. К эзофагиту предрасполагает раздражение слизистой оболочки грубой, острой, горячей пищей, алкоголем.
Иногда эзофагит обусловлен обменными расстройствами, авитаминозами, аллергическими реакциями, бактериальной и вирусной инфекцией. Зачатую в основе эзофагита лежит рефлюкс, заброс желудочного содержимого в пищевод. Давление внутри желудка выше, чем внутри пищевода. В норме кардиальный сфинкер сомкнут, и это препятствует рефлюксу.
При заболеваниях желудка, других отделов ЖКТ, неврологических расстройствах из-за несостоятельности кардиального сфинктера желудочное содержимое забрасывается в нижнюю часть пищевода. Кислое содержимое желудка разъедает пищеводную слизистую. Здесь формируется воспаление, а затем появляются язвы пищевода. Рефлюкс-эзофагит настолько типичен для патологии ЖКТ, что его выделили в самостоятельное заболевание. Рефлюкс-эзофагит и пищеводные язвы нередко сочетаются с грыжей пищеводного отверстия диафрагмы, когда часть желудка вместе с брюшным отделом пищевода через диафрагмальное отверстие смещается из брюшной полости в грудную. На фоне хронического воспаления формируются пищеводные полипы. Со временем эти доброкачественные опухоли могут трансформироваться в рак пищевода.
Иногда врачам-хирургам приходится сталкиваться с синдромом Маллори-Вейса. Этот синдром характеризуется наличием линейных разрывов слизистых нижних отделов пищевода и кардиального отдела желудка при общем тяжелом состоянии пациента. Причины: хронические эзофагиты, гастриты, систематический прием некоторых лекарств, злоупотребление алкоголем.

Типичные симптомы заболеваний пищевода:
- дисфагия (нарушения глотания);
- жжение, болезненность за грудиной по ходу пищевода, усиливающееся во время еды;
- рвота съеденной пищей;
- регургитация – в отличие от рвоты пассивный процесс, по сути, срыгивание;
- боль в глотке при глотании из-за раздражения кислым содержимым.
В редких случаях отмечаются инородные тела пищевода вследствие случайного заглатывания посторонних предметов. При этом существует опасность перфорации, разрыва пищеводной стенки. Еще одна опасность по неосторожности – химический ожог пищевода кислотами и щелочами. По мере заживления ожог осложняется рубцовым сужением, стенозом пищевода с его частичной непроходимостью.
Диагностика
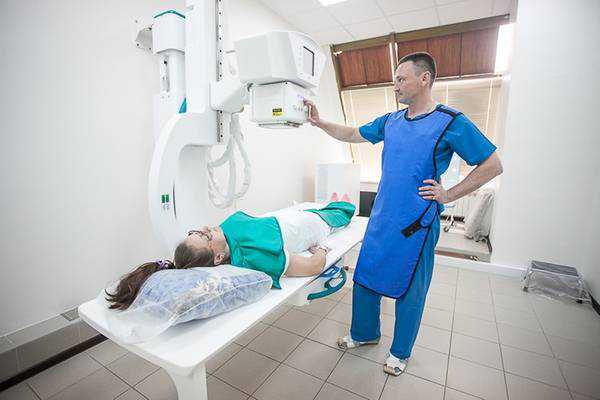
Самый простой метод диагностики – рентгенография пищевода с контрастированием бариевой взвесью. Пациент глотает взвесь бария сульфата, а врач на рентгенаппарате оценивает, как она продвигается.
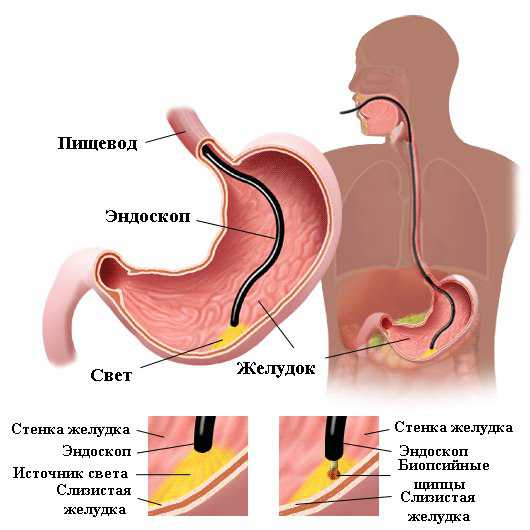
Более надежный метод – ФГДС (фиброгастродуоденоскопия). С помощью эндоскопической аппаратуры врач оценивает состояние слизистых оболочек пищевода, желудка, и 12-перстной кишки.
Современные методы исследования пищевода – эзофагоманометрия и импеданс рН-метрия. При этих исследованиях используют зонды, снабженные датчиками и измерительными приспособлениями. После введения этих зондов в пищеводный просвет определяется сократительная способность мускулатуры пищевода, внутрипищеводное давление, кислотность (рН) внутрипищеводной среды. Данные методы используют для диагностики дискинезии, гастроэзофагального рефлюкса.
Лечение эзофагита
Обычно лечение патологии проводят амбулаторно. Назначают сразу несколько методов, чтобы восстановление прошло быстрее.
Диета. Если состояния острое, в первые сутки рекомендуется воздерживаться от пищи. Затем употребляют только щадящую еду. Противопоказаны жирные, острые, жареные, чрезмерно соленые, горячие продукты. Недопустимо кофе, алкоголь, грубоволокнистая пища.
- Антациды. Они снижают кислотность, которая может усилить воспалительные процессы.
- Обволакивающие препараты. Они создают на поверхности пищевода защитную пленку, через которую не могут проникать повреждающие факторы, влияющие на слизистую оболочку.
- Блокаторы дофаминовых рецепторов, холиномиметиков. Они усиливают функциональность сфинктера между пищеводом и желудком, нормализуют продвижение пищевого комка по ЖКТ.
- Введение лекарств против интоксикации инфузионным методом. Методика рекомендована только при серьезном отравлении.
- Антибиотики. Назначают препараты широкого спектра действия при заражении бактериальной инфекцией. Предварительно проводят бактериальный посев, чтобы подобрать лекарства с максимальной эффективностью.
- Обезболивающие средства. Их назначают при выраженном болевом синдроме. НПВС не рекомендованы, они усиливают воспаление.
- Хирургическое лечение. Его проводят при развитии абсцесса, флегмоны, стриктуры пищевода.
Дополнительно можно назначать физиопроцедуры. Например, бальнеотерапию, электрофорез, грязелечение. Методики направлены на ускорение местного кровотока, стимуляцию метаболизма, что приводит к активной регенерации поврежденных тканей.
Лечение рефлюкс-эзофагита
В первую очередь используют немедикаментозные способы лечения:
- уменьшение массы тела;
- дробление приема пищи на 5-6 порций в сутки;
- отказ от жирных, острых, жареных, чрезмерно соленых, кислых продуктов;
- запрет никотина и алкоголя;
- ношение свободной одежды, запрет тугих вещей, которые могут сдавливать область груди и живота;
- сон в полусидячем положении (корпус должен быть приподнят на 15 см выше ног);
- запрет тяжелых физических нагрузок.
Запрещено употреблять лекарства, которые могут усилить моторику ЖКТ, особенно пищевода. К ним относят бета-адреноблокаторы, блокаторы кальциевых каналов, гормоны (прогестерон). Для предотвращения активации воспалительного процесса нельзя употреблять НПВС, они могут повреждать слизистую оболочку (особенно при продолжительном приеме).
Если эффекта нет, переходят к медикаментозной терапии:
- антациды, направленные на понижение кислотности желудочного сока, который может переходить из желудка в пищевод;
- блокаторы H2-гистаминовых рецепторов, ингибиторы протонной помпы – направлены на понижение продукции соляной кислоты.
В тяжелых случаях показано хирургическое вмешательство. Используют следующие процедуры:
- наложение швов на область кардии;
- повреждение мышечного слоя кардии, чтобы в этой области образовались рубцы с целью уменьшения продукции соляной кислоты;
- гастрокардиопексия и фундопликация по Ниссену, направленная на восстановление клапана между желудком и пищеводом.
При своевременном проведении перечисленных методов терапии можно полностью устранить эзофагиальный рефлюкс, предупредить дальнейшее повреждение слизистой оболочки пищевода.
Лечение синдрома Меллори-Вейса

- Инфузионное лечение. Внутривенно назначают растворы коллоидных растворов, чтобы восстановить общий объем циркулирующей крови. Если развивается анемия, переливают эритроцитарную массу. Для этого используют донорскую кровь.
- Средства для поддержания гемостатики. Назначают стимуляторы свертывающей системы крови. Чтобы усилить общий эффект, внутривенно вводят препараты на основе кальция и витамина K.
- Эндоскопический гемостаз. Вводят эндоскоп через ротовую полость, область поврежденных тканей обкалывают препаратом для сужения сосудов. После начала его действия дополнительно вводят склерозант, он купирует проходимость местных сосудов. Чтобы дополнительно уменьшить кровотечение, назначают электрокоагуляцию.
- Эмболизация. Для устранения кровотечения из поврежденных сосудов вводят эмболы при дополнительном обследовании через ангиографию. Для этого можно применять жировые суспензии (они эффективнее).
Дополнительно требуется угнетение повышенной кислотности желудка. Для этого назначают ингибиторы протонной помпы, блокаторы H2-гистаминовых рецепторов, антациды.
Дискинезия пищевода
Назначают комплексные методы терапии, состоящие из следующих этапов:
- диета небольшими порциями с тщательной термической обработкой и исключением большого объема клетчатки;
- запрет обильной физической нагрузки;
- запрет переедания, порционное деление пищи;
- спазмолитики, направленные на устранение болевых ощущений;
- блокаторы кальциевых каналов для подавления обильной выработки соляной кислоты желудка;
- седативные препараты, устраняющие стресс, нервное напряжение.
Хирургическое вмешательство показано только при полном отсутствии эффективности от консервативных методов терапии и дальнейшем усилении процессов повреждения.
Рак пищевода
Назначают ряд распространенных методов лечения:
- химиотерапия, проводимая при помощи медикаментозных средств для уничтожения онкологических клеток;
- лучевая терапия при помощи ионизирующего излучения, уничтожающего злокачественные клетки,
- хирургическое вмешательство для удаления опухоли.
В период всего лечения злокачественной опухоли пищевода назначают щадящее питание для уменьшения нагрузки с поврежденных тканей. В первые дни после операции может потребоваться инфузионное питание, чтобы дождаться полного восстановления пораженных слизистых и мышечных оболочек.
Как обследовать пищевод и гортань
Способы диагностики заболеваний пищевода и гортани
Человеческий организм подвержен разного рода воздействиям как внутреннего, так и внешнего свойства. Их влияние нередко приводит к образованию различных болезней, способных существенно ухудшить состояние организма. Одними из них являются заболевания гортани и пищевода, сопровождающиеся множеством неприятных ощущений. Для того чтобы определить наличие конкретной болезни и выявить основную причину ее образования необходимо проверить пищевод.
Основные методики диагностики
Появление болезненных ощущений в области гортани может иметь несколько причин и заболевания пищевода являются одними из них. Их наличие сопровождается ярко выраженной симптоматикой и способно доставить человеку серьезный дискомфорт.
Болевые ощущения в горле, проблемы при глотании и ощущения инородного тела в горле — вот лишь малая часть тех признаков, которые могут наблюдаться при патологическом поражении пищевода. Появление подобных симптомов служит сигналом для незамедлительного обращения к врачу, а их игнорирование, наоборот, может существенно усугубить ситуацию и привести к различным осложнениям.
Своевременное обращение к гастроэнтерологу дает возможность определить источник проблемы и нейтрализовать его, а сделать это помогут следующие методики:
- эндоскопия пищевода;
- биопсия тканей;
- рентгенография;
- спиральная томография;
- РН-метрия пищевода;
- эндоскопический звуковой анализ.
Приведенные выше методики дают возможность получить наиболее полный и развернутый ответ на вопрос как проверяют пищевод. При этом каждая из них имеет свои особенности и структуру, а их эффективность находится на довольно высоком уровне.
Способы исследования пищевода и их характеристика
Использование эндоскопической томографии дает возможность изучить структуру клеток, формирующих пищевод. В основе методики лежит применение эндоскопа, оборудованного излучателем и специальным датчиком, который вводиться внутрь пищевода. Излучатель образует световые волны, воздействующие на ткани, а датчик считывает их и выводит полученную информацию на экран монитора. Подобная методика дает возможность определить наличие малейших изменений в структуре тканей, что дает возможность своевременно выявить многие заболевания.
Биопсия пищевода и дальнейшее гистологическое изучение полученного материала является наиболее часто используемой процедурой. В ее основе лежит забор пораженного участка ткани, который рассматривается под специальным микроскопом. При помощи этого способа существует возможность определить злокачественные образования и анализировать степень их развития.
Рентгенография является обязательным обследованием, позволяющим получить детальную картину пищевода, на который хорошо видны все его особенности и возможные изменения. Непосредственно перед проведением исследований человеку дают выпить раствор сульфата бария, который покрывает стенки пищевода и блокирует прохождение рентгеновских лучей. В результате этого на снимках становится видно все малейшие детали такие, как изгибы, узлы и деформации. При этом процедуру необходимо проводить на голодный желудок, а ее результаты будут готовы в течение 10–15 минут.
Методика спиральной томографии основана на использовании рентгеновских лучей. Однако, благодаря более современному подходу и низким дозировкам излучения, полученное изображение становиться четким и контрастным. Принцип работы томографа заключается в синхронном перемещении датчиков по спирали, обрабатывающих полученную информацию и выводящих ее на экран монитора. Подобная методика используется для выявления различных опухолей, увеличения лимфоузлов и утолщения стенок пищевода.
РН-метрия является достаточно специфической методикой, которая назначается в том случае, когда необходимо получить более развернутую информацию о функционировании пищевода. Она дает возможность определить характер и интенсивность рефлюкса стенок пищевода при помощи проведения замеров водородного уровня.
Специальный зонд вводится непосредственно в полость пищевода таким образом, что датчик почти достигает желудка. В таком положении он снимает показатели уровня РН, которые вносятся в компьютер и детально обрабатываются. При этом подобные замеры проводятся несколько раз в течение суток, а их анализ позволяет определить наличие каких-либо отклонений в функционировании пищевода.
Заключение
На сегодняшний день существует несколько методик, являющихся наиболее полным ответом на вопрос как проверить пищевод и гортань. При этом их назначение производиться на основании симптоматики конкретного заболевания и интенсивности его развития. Проведение подобных исследований позволяет получить четкую картину структуры органов и развернутую информацию об их функционировании. Что дает возможность определить структуру патологии и своевременно устранить ее.
Как проверить пищевод: обзор инструментальных методов исследования этого органа
Среди заболеваний органов пищеварения, патологиям пищевода уделяется особое внимание. Это связано с тенденцией увеличения предраковых заболеваний на основе имеющихся хронических патологий органа.
Как проверить пищевод, чтобы вовремя установить диагноз той или иной патологии и получить адекватное и своевременное лечение? Этот вопрос будет рассмотрен в данной статье.
Лечение заболеваний пищевода относится к сложным оперативным вмешательствам современной хирургии. Это объясняется топографией органа и близким расположением пограничным с ним органов. Тем больше возрастает роль такого мероприятия как качественная диагностика пищевода.
Диагностические методы
Любое диагностическое обследование начинается со сбора анамнеза. Пациенты приходят на прием к гастроэнтерологу уже с явными признаками патологии органа. Их жалобы могут быть связаны с болезненными ощущениями за грудиной и в грудной клетке. Может быть дисфагия разной степени выраженности, нарушение акта глотания, ощущение кома в горле и другая симптоматика, указывающая на проблемы с пищеводом. Встает вопрос – как обследовать пищевод, какие методы исследования выбрать?
Методы исследования пищевода
Для большинства актуален вопрос как обследовать пищевод. Для этого проводятся:
- Осмотр пациента, который предусматривает общее обследование пищевода и гортани. Особое внимание при этом уделяется состоянию гортани. Также врач производит пальпацию лимфоузлов на шее, пальпацию эпигастрия и другие формы общего осмотра.
- Инструментальные методы: рентгенография, суточная рН метрия, КТ и спиральная томография, эзофагофиброскопия, ФГС, хромоскопия, биопсия и др.
Так как инструментальные методы в обследовании пищевода имеют основное значение, то стоит остановиться на них более подробно.
Эзофагофиброскопия
Это высокоинформативный метод исследования позволяет выяснить состояние слизистой оболочки пищевода на всем его протяжении. А также – выявить причину болей, дисфагии, определить расширение вен, наличие новообразований и кровотечений.
Манипуляция проводится как с диагностической целью, так и с лечебной. Через гортань пациенту в пищевод вводится эндоскоп с ультразвуковым датчиком, который исследует стенки пищевода и делает забор биологического материала для проведения гистологического исследования.
Аппарат обладает высокими показателями, позволяющими выявлять малейшие отклонения от нормы в состоянии органа, поэтому считается одним из наиболее информативных диагностических методов, применяемых в отношении обследования пищевода. Процедура проводится под анестезией – местной или общей. Это в первую очередь – тщательная анестезия зева.
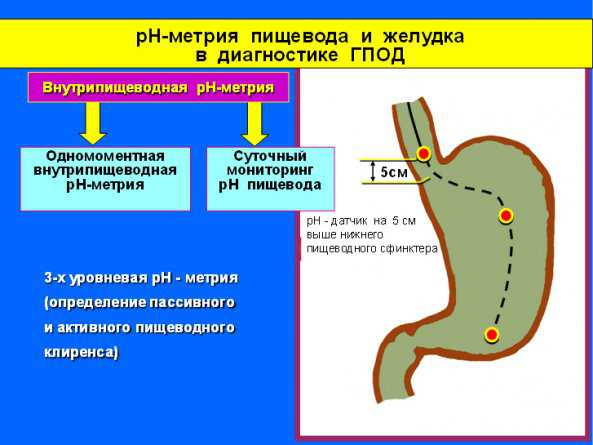
Суточная РН-метрия
На основании результатов измерения уровня рН в пищеводе можно определить характер и выраженность рефлюкса органа. Манипуляция сводится к установке зонда с датчиком в нижней части пищевода. Это устройство остается в органе в течение суток. Что можно выявить на основании результатов рН:
- состояние процесса кислотообразования в течение суток в естественных условиях функционирования органа;
- действие лекарственных препаратов на уровень кислотности в среде пищевода;
- уровень резистентности на прием антисекреторных препаратов;
- функциональное состоянии е пищевода и желудка до оперативного вмешательства и после.
Эзофагоскопия
Эзофагоскопия пищевода – это один из основных и наиболее информативных способов как проверить пищевод и гортань при различных патологиях. Он осуществляется при помощи оптического инструмента – эзофагоскопа. Его конструкция состоит из осветительного прибора, набора трубочек различного диаметра и длины и вспомогательных инструментов.
В зависимости от назначения, эзофагоскопия проводится либо в лечебных целях, либо в диагностических. Проведение процедуры требует от специалиста осторожности, так как рядом с пищеводом расположены жизненно важные органы, а сам пищевод при различных патологиях имеет очень травмоопасную слизистую. Что дает эзофагоскопия:
- функциональное состояние пищевода;
- его анатомические изменения – сужения, наличие новообразований;
- состояние слизистой, наличие атрофических или язвенных процессов.
Процедура проводится натощак, а за полчаса до ее начала пациенту вводится подкожно атропин и промедол, для снятия неприятных болевых ощущений.
Хромоскопия пищевода и желудка
Обследование пищевода и желудка методом хромоскопии выявляет патологии в слизистой органов, окрашиванием раствором Люголя, фенолом, или метиленовым синим. Этот метод определяет локализацию патологического очага по изменению окрашенной ткани. Он помогает выявить такие заболевания как плоскоклеточный рак пищевода, начальные стадии рака желудка. Он дает четкую границу ракового поражения тканей органов.
ФГС пищевода
Как проверить пищевод и желудок с помощью фиброгастроскопии? Это – наиболее ценный метод диагностики верхних отделов пищеварительной системы, в том числе и пищевода. Показаниями для фиброгастроскопии являются:
- воспалительные патологии пищеводной трубки и желудка;
- язвенная болезнь желудка и ДПК;
- мониторинг новообразований в пищеводе и желудке.
Вся процедура занимает несколько минут. Подготовка к ней заключается в отказе от пищи за 8-12 часов до начала проведения. А как проверить пищевод и желудок без гастроскопии?
Есть методы, которые не используют инвазивный инструментарий:
Рентгенография
Обследование пищевода и желудка на рентгенографии проводится натощак. Перед выполнением процедуры пациент выпивает специальное контрастное вещество (сульфат бария в растворе). При проведении исследования обращают внимание на особенности контуров органа, его перистальтику, рельефное состояние слизистой оболочки, степень функциональности сфинктеров.
Метод информативен при диагностировании новообразований в пищеводной трубке и в желудке и активно используется при патологиях этих органов.
Читайте подробную информацию об этом исследовании в этой статье.
Биопсия
Это диагностическая процедура, которая проводится на образцах тканей пораженного органа, в данном случае, пищеводной трубки. Цитологическое исследование тканей проводится под микроскопом главным образом для выявления раковых клеток. При этом специалисты не только дают заключение о наличии раковых клеток, но и определяют их принадлежность к тому или иному виду опухоли.
Кроме онкологии, биопсия пищевода позволяет диагностировать некоторые аутоиммунные патологии, заболевания инфекционного характера, предраковые состояния. После проведения биопсии в течение суток пациенту не рекомендуется принимать горячую или травмирующую слизистую органа, пищу.
Компьютерная томография
Данный метод применяется в последнее время довольно широко в диагностике новообразований и метастаз, в определении толщины стенок органа. В отличие от рентгенологического исследования, КТ дает более качественное изображение.
УЗИ
Ультразвуковое исследование позволяет определять анатомические и гистологические изменения в пищеводной трубке. Его назначают при исследовании:
- грыж пищеводного отверстия диафрагмы;
- подозрений на развитие новообразований;
- ахалазий кардинального сфинктера;
- эзофагитов;
- аномалий развития пищеводной трубки;
- дивертикул.
Так как патологии часто бывают комбинированными с патологиями желудка, то исследование этих органов проводится одновременно.
Для подготовки к исследованию необходимо исключить из рациона питания продукты, вызывающие газообразование в желудке. Процедура проводится натощак, последний прием пищи должен быть не позже 19 часов накануне проведения УЗИ.
Процедура УЗИ выбирается специалистом индивидуально для пациента, с учетом данных клинического исследования, проводимых ранее диагностических процедур и анатомических особенностей пациента.
Это могут быть УЗИ:
- чрезкожное;
- интраэзофагеальное;
- с водно-сифонной пробой;
- эндосоноскопия.
Перед проведением исследования пациента информируют о методе, особенностях его проведения и результативности.
УЗИ устанавливает:
Полезное видео
О преимуществах гастроскопии можно узнать в этом видео.
Лабораторные исследования
Биохимические и клинические методы исследования крови, мочи и кала в диагностике заболеваний пищеводной трубки имеют ограниченное значение из-за малой информативности. При подозрении на рак проводится исследование промывных вод пищевода, в которых находят или не находят раковые клетки.
При подозрении на раковую опухоль назначаются:
- исследование крови на СОЭ, эозинофилы и анемичные признаки;
- общие анализы мочи и кала;
- гистология тканей, полученных методом биопсии.
Актуальность своевременной и качественной диагностики
Своевременная и качественная диагностика при заболеваниях пищеводной трубки позволяет сократить число тяжелых осложнений, которые могут привести к резекции этого органа.
Назначается эта операция при следующих состояниях:
- рак;
- тяжелая травма органа;
- тяжелые формы эзофагита;
- болезнь Баррета;
- химические ожоги;
- тяжелые осложнения после предыдущей операции.
Сама операция, когда необходимо удаление пищевода последствия также имеет. Это довольно сложная в техническом плане операция, требующая от хирурга высокого профессионализма. Во время операции могут возникнуть осложнения в виде кровотечения, повреждения органов, расположенных рядом с пищеводной трубкой.
Но более тяжелые последствия могут возникнуть после операции. Снижается способность ЖКТ переваривать жиры и сахара. Это может привести к демпинг-синдрому, сильному мышечному спазму, ведущему к отторжению пищи из организма. После удаления органа пациенту необходима специальная диета и небольшие порции пищи.
Какими методами диагностики можно провести обследование пищевода
Обычно симптомы заболеваний пищевода развиваются постепенно и сначала не причиняют больному особого дискомфорта. Однако если не принять соответствующие меры, патология прогрессирует и может осложниться серьезными последствиями, вплоть до онкологии.
Поэтому так важно знать, как проверить пищевод, и определиться с методом диагностики. Показанием для обследования пищевода является наличие у пациента следующей симптоматики: изжоги, дисфагии, отрыжки, болей в пищеводе.
Составление анамнеза
Опрос больного начинается с выяснения симптомов, времени их появления и проводимого лечения (если оно было). Пациенты с патологиями пищевода в основном имеют жалобы на болезненные ощущения в груди или спине, а также на трудности с глотанием (дисфагию). Дисфагия может быть как незначительной, так и выраженной с затруднениями в проглатывании жидкости и даже слюны.
Преэзофагеальная дисфагия сопровождается ощущением кома в горле и возникает вследствие поражения ЦНС и мышц пищевода. Эзофагеальная форма говорит о снижении двигательной активности пищевода, при этом затруднена транспортировка любой жидкости или пищи. Частой причиной ахалазии бывают бактериальные, грибковые поражения, а также химические или механические повреждения слизистой пищевода. Такая форма заболевания прогрессирует медленно и характеризуется затруднениями в глотании твердой пищи.
Язвенное или эрозивное поражение внутренней оболочки пищевода, ГЭРБ и онкообразования обычно сопровождаются болевыми ощущениями в груди или спине (одинофагия). Кроме того присутствует нарушение моторики и трудности с глотанием. Прием воды не облегчает состояние у таких больных, а только усугубляет ситуацию.
Осмотр больного
Исследование пищевода заключается в общем осмотре и пальпации. При этом особое внимание уделяется обследованию гортани, ее состояния, запаха из ротовой полости. Не меньшее диагностическое значение имеет общий осмотр: степень упитанности больного, цвет и текстура кожи, мимические нарушения, температура тела, отеки.
Местное обследование пищевода включает пальпацию лимфоузлов, шеи, аускультации и перкуссии, а также инструментальных методах диагностики:
- рентгенографии;
- суточной рН метрии;
- компьютерной и спиральной томографии;
- эзофагофиброскопии.
При болевом шоке наблюдается бледность кожи, при онкологии и гипохромной анемии присутствует желтизна, при эзофагите есть гиперемия, а при крупных образованиях, вызывающих гипоксию, присутствует цианотичность.
О наличии боли свидетельствует гримаса на лице и беспокойство пациента. А неестественное положение корпуса или головы с наклоном вперед говорит о возможном дивертикуле или инородном теле. Больной при этих состояниях пытается не делать телодвижений, причиняющих ему боль.
Вялое и безучастное состояние пациента сигнализирует о септическом или травматическом шоке (например, при ожоге или механическом прободении органа инородным телом, массивном кровотечении, состоянии тяжелой интоксикации).
Рентгенография пищевода
Манипуляцию проводят на пустой желудок. Перед прохождением рентгенографии обследуемый должен принять контрастное вещество (раствор сульфата бария). Это объясняется тем, что не все органы ЖКТ способны задерживать рентгеновские лучи, а барий дает возможность визуализировать двигательные функции и контуры органов.
Этот метод необходим при подозрении на наличие новообразований или инородных тел, а также при ахалазии. Процедура рентгенографии пищевода и желудка не требует соблюдения длительной подготовки. Следует воздержаться от приема пищи около восьми часов или пропустить завтрак.
Эзофагофиброскопия
Этот высокоинформативный метод исследования помогает выяснить причину болей, диспепсии и дисфагии пищевода. С его помощью можно определить наличие расширения вен, онкообразований и кровотечения из пищевода. Его проводят как с целью диагностики пищевода, так и для оказания срочной помощи. Благодаря методу можно диагностировать онкообразования на стенках органа, патологические изменения в лимфоузлах.
Метод дает возможность выяснить состояние внутренней оболочки пищевода, и получить материал для гистологии. Манипуляция проводится квалифицированными специалистами под местной или общей анестезией. Метод требует предварительной подготовки больного.
Диагностика происходит посредством введения ультразвукового датчика через гортань, чтобы визуально обследовать слизистую и сделать забор биологического материала для гистологии. Эндоскоп обладает высокими частотами ультразвука, выявляющими минимальные отклонения от нормы, что делает эзофагоскопию одним из самых высокоинформативных методов исследования.
Суточная РН-метрия
Метод помогает при помощи измерения уровня рН определить характер и выраженность рефлюкса пищевода. Для этого через гортань вводится зонд с датчиком из одного-трех электродов и фиксируется в определенном месте.
Датчик регистрирует изменение рН в нижней части пищевода в течение суток. Данные подвергаются компьютерному анализу, и на его основании устанавливается их соответствие норме.
Тест Бернштейна
Перфузия кислотой используется, когда другие методы не показывают изменения слизистой, но больной при этом чувствует диспепсию, одинофагию, дисфагию. Метод состоит во введении в гортань через зонд физраствора и раствора HCl поочередно с необходимой скоростью. При наличии рефлюкс-эзофагита появляется дискомфорт и боль в груди из-за раздражения кислотой.
Эзофаготонокимография пищевода
Суть метода состоит в получении изображений, фиксирующих снижение тонуса и сокращение мышц пищевода. Таким способом диагностируют начальную форму дисфагии, грыж и мышечных патологий пищевода без выраженной симптоматики.
Во время исследования применяют многоканальный зонд с катетером или резиновым баллоном, измеряющим внутрипищеводное давление. Метод гастроскопии позволяет получить полную информацию о всевозможном снижении мышечного тонуса сфинктеров.
Компьютерная и спиральная томография
Исследование применяется для диагностики новообразований и метастаз, увеличения лимфоузлов, определения толщины стенок. Этот метод диагностики также является лучевым, но в отличие от рентгена позволяет получать более качественное изображение. Процедура предусматривает подготовку пациента к исследованию, заключающуюся во введении внешне и внутренне контрастных растворов, содержащих йод.
Спиральная томография представляет собой метод рентгенологического исследования. Во время него томограф движется по спирали, создавая высокоточные 3D модели. Приборы автоматически преобразуют полученные данные в цифровую форму. При помощи такого исследования диагностируют патологии практически всех внутренних органов. Метод отличается высокой информативностью и точностью исследования при минимальной степени излучения приборов.
Применяется для всесторонней диагностики пищевода, определения точной локализации и границ поражения или присутствия инородного тела. Используется как дополнительный метод исследования, если предыдущие меры не дали должного результата.
Метод хромоэндоскопии
Метод выявляет патологические изменения слизистой пищевода при помощи окрашивания раствором Люголя, фенолом, метиленовым синим. Процедура помогает определить локализацию поражения по изменению оттенка ткани. Применяется преимущественно для диагностики онкологических новообразований.
Радиоизотопное исследование
При диагностике онкологических образований используется метод РИ. Он применяется довольно редко, но при этом обладает рядом преимуществ: он безвреден, позволяет получить данные, недоступные при других методах исследования. Метод рекомендуется для дифференциальной диагностики рака пищевода. При этом применяется радиоактивный фосфор, который накапливается в онкообразованиях, что позволяет определить их наличие. Метод не требует предварительной подготовки.
Для диагностики заболеваний пищевода сегодня существует немало современных высокоинформативных методов, что дает возможность качественно обследовать пациента. Однако одного способа исследования недостаточно для определения окончательного диагноза. Только лечащий врач после комплексного обследования, опроса и осмотра больного может установить заболевание и назначить адекватную терапию.
Как проверить пищевод и гортань какой врач – Лечение гастрита
Что такое гастроскопия (она же — ФГС, или — в народе — «глотание кишки»)? Это один из самых неприятных для пациента, но при этом очень информативных методов диагностики заболеваний желудка. Современное оборудование делает процедуру комплексной.
Фиброгастроскопия часто совмещается с:
- рН-метрией, необходимой для оценки особенностей кислотообразования;
- биопсией — забором фрагмента слизистой для лабораторного анализа.
Обязательная подготовка к гастроскопии желудка
Что от вас потребуется?
- В первую очередь — ограничить себя в употреблении пищи на протяжении восьми-десяти часов перед фиброгастроскопией. Еда в желудке помешает обнаружению патологических изменений слизистой и запросится наружу «благодаря» неизбежному рвотному рефлексу;
- За два дня до обследования не употреблять алкоголь и трудноперевариваемые продукты — шоколад, орехи, семечки.
- Необходимо заранее предупредить специалиста об индивидуальных аллергических реакциях на те или иные медикаменты — в частности, на лидокаин и подобные ему препараты. Врач-эндоскопист также обязан знать о наличии у пациента сахарного диабета;
- Ну и, конечно же, подготовьтесь морально.
В кабинете: как делают ФГС?
Вас пригласят в кабинет, попросят снять обувь и лечь на стол (или — сесть на кушетку). Во рту вы зажмёте нагубник, через который врач постепенно введёт прибор.
Надо будет расслабиться, и эндоскоп и отправится в путешествие по пищеводу.
Доктор в ходе процедуры сможет хорошо рассмотреть повреждённую слизистую вашего желудка.
Метод очень надёжен, он позволяет достоверно установить основные особенности гастрита или язвы, своевременно определить развитие злокачественной опухоли.
Тип повреждения определяется по форме и окраске поражённого участка. Цвет язвенного кратера неравномерен — либо белесоват, либо близок к бурому (при кровоизлиянии). Гнойная язвочка желтовата. Раковые опухоли серовато-белые, с рваными краями и видимыми уплотнениями.
Когда это необходимо, сразу же берётся кусочек ткани для последующего гистологического изучения.
При полипозных гастритах посредством ФГС можно удалить нарост (при первичном обследовании вам это не грозит, к тому же полипозные гастриты — не самый частый вид заболевания).
При необходимости с помощью эндоскопа и специальной аппаратуры определяется уровень кислотности.
Сколько длится ФГС? В целом затрачивается не так уж много времени — 7-10 минут.
Не стоит думать, будто дискомфорт будет прямо-таки жутким. Мучительной боли вам никто не причинит, просто придётся потерпеть лёгкие позывы к рвоте (но рвота не случится, ведь желудок окажется пуст) и кажущееся противоестественным прикосновение «кишки» к оболочкам пищевода. Целенаправленно глотать, кстати, не придётся — вводить аппарат будет специалист.
Вам снизят чувствительность корня языка раствором местного анестетика. В отдельных клиниках пациенту по его желанию могут сделать ещё и успокаивающий укол.
Совершенно не стоит бояться, что с трубкой окажется трудно дышать. Человек в норме должен дышать именно носом, а дыхание через рот обеспечено природой лишь как запасной вариант.
Как правило, всё проходит без последствий — если, конечно, не считать последствием определённое неудобство в горле, которое чувствуется в течение нескольких часов после ФГС.
диагностика гастрита диагностика рака диагностика язвы
Обычно симптомы заболеваний пищевода развиваются постепенно и сначала не причиняют больному особого дискомфорта. Однако если не принять соответствующие меры, патология прогрессирует и может осложниться серьезными последствиями, вплоть до онкологии.
Поэтому так важно знать, как проверить пищевод, и определиться с методом диагностики. Показанием для обследования пищевода является наличие у пациента следующей симптоматики: изжоги, дисфагии, отрыжки, болей в пищеводе.
Составление анамнеза
Опрос больного начинается с выяснения симптомов, времени их появления и проводимого лечения (если оно было). Пациенты с патологиями пищевода в основном имеют жалобы на болезненные ощущения в груди или спине, а также на трудности с глотанием (дисфагию). Дисфагия может быть как незначительной, так и выраженной с затруднениями в проглатывании жидкости и даже слюны.
Преэзофагеальная дисфагия сопровождается ощущением кома в горле и возникает вследствие поражения ЦНС и мышц пищевода. Эзофагеальная форма говорит о снижении двигательной активности пищевода, при этом затруднена транспортировка любой жидкости или пищи. Частой причиной ахалазии бывают бактериальные, грибковые поражения, а также химические или механические повреждения слизистой пищевода. Такая форма заболевания прогрессирует медленно и характеризуется затруднениями в глотании твердой пищи.
Язвенное или эрозивное поражение внутренней оболочки пищевода, ГЭРБ и онкообразования обычно сопровождаются болевыми ощущениями в груди или спине (одинофагия). Кроме того присутствует нарушение моторики и трудности с глотанием. Прием воды не облегчает состояние у таких больных, а только усугубляет ситуацию.
- Плоскоклеточная папиллома пищевода
- Что такое пищевод Барретта и как его лечить
- Кандидозный эзофагит
Осмотр больного
Исследование пищевода заключается в общем осмотре и пальпации. При этом особое внимание уделяется обследованию гортани, ее состояния, запаха из ротовой полости. Не меньшее диагностическое значение имеет общий осмотр: степень упитанности больного, цвет и текстура кожи, мимические нарушения, температура тела, отеки.
Местное обследование пищевода включает пальпацию лимфоузлов, шеи, аускультации и перкуссии, а также инструментальных методах диагностики:
- рентгенографии;
- суточной рН метрии;
- компьютерной и спиральной томографии;
- эзофагофиброскопии.
При болевом шоке наблюдается бледность кожи, при онкологии и гипохромной анемии присутствует желтизна, при эзофагите есть гиперемия, а при крупных образованиях, вызывающих гипоксию, присутствует цианотичность.
О наличии боли свидетельствует гримаса на лице и беспокойство пациента. А неестественное положение корпуса или головы с наклоном вперед говорит о возможном дивертикуле или инородном теле. Больной при этих состояниях пытается не делать телодвижений, причиняющих ему боль.
Вялое и безучастное состояние пациента сигнализирует о септическом или травматическом шоке (например, при ожоге или механическом прободении органа инородным телом, массивном кровотечении, состоянии тяжелой интоксикации).
Рентгенография пищевода
Манипуляцию проводят на пустой желудок. Перед прохождением рентгенографии обследуемый должен принять контрастное вещество (раствор сульфата бария). Это объясняется тем, что не все органы ЖКТ способны задерживать рентгеновские лучи, а барий дает возможность визуализировать двигательные функции и контуры органов.
Этот метод необходим при подозрении на наличие новообразований или инородных тел, а также при ахалазии. Процедура рентгенографии пищевода и желудка не требует соблюдения длительной подготовки. Следует воздержаться от приема пищи около восьми часов или пропустить завтрак.
Этот высокоинформативный метод исследования помогает выяснить причину болей, диспепсии и дисфагии пищевода. С его помощью можно определить наличие расширения вен, онкообразований и кровотечения из пищевода. Его проводят как с целью диагностики пищевода, так и для оказания срочной помощи. Благодаря методу можно диагностировать онкообразования на стенках органа, патологические изменения в лимфоузлах.
Метод дает возможность выяснить состояние внутренней оболочки пищевода, и получить материал для гистологии. Манипуляция проводится квалифицированными специалистами под местной или общей анестезией. Метод требует предварительной подготовки больного.
Диагностика происходит посредством введения ультразвукового датчика через гортань, чтобы визуально обследовать слизистую и сделать забор биологического материала для гистологии. Эндоскоп обладает высокими частотами ультразвука, выявляющими минимальные отклонения от нормы, что делает эзофагоскопию одним из самых высокоинформативных методов исследования.
Суточная РН-метрия
Метод помогает при помощи измерения уровня рН определить характер и выраженность рефлюкса пищевода. Для этого через гортань вводится зонд с датчиком из одного-трех электродов и фиксируется в определенном месте.
Датчик регистрирует изменение рН в нижней части пищевода в течение суток. Данные подвергаются компьютерному анализу, и на его основании устанавливается их соответствие норме.
Тест Бернштейна
Перфузия кислотой используется, когда другие методы не показывают изменения слизистой, но больной при этом чувствует диспепсию, одинофагию, дисфагию. Метод состоит во введении в гортань через зонд физраствора и раствора HCl поочередно с необходимой скоростью. При наличии рефлюкс-эзофагита появляется дискомфорт и боль в груди из-за раздражения кислотой.
Эзофаготонокимография пищевода
Суть метода состоит в получении изображений, фиксирующих снижение тонуса и сокращение мышц пищевода. Таким способом диагностируют начальную форму дисфагии, грыж и мышечных патологий пищевода без выраженной симптоматики.
Во время исследования применяют многоканальный зонд с катетером или резиновым баллоном, измеряющим внутрипищеводное давление. Метод гастроскопии позволяет получить полную информацию о всевозможном снижении мышечного тонуса сфинктеров.
Компьютерная и спиральная томография
Исследование применяется для диагностики новообразований и метастаз, увеличения лимфоузлов, определения толщины стенок. Этот метод диагностики также является лучевым, но в отличие от рентгена позволяет получать более качественное изображение. Процедура предусматривает подготовку пациента к исследованию, заключающуюся во введении внешне и внутренне контрастных растворов, содержащих йод.
Спиральная томография представляет собой метод рентгенологического исследования. Во время него томограф движется по спирали, создавая высокоточные 3D модели. Приборы автоматически преобразуют полученные данные в цифровую форму. При помощи такого исследования диагностируют патологии практически всех внутренних органов. Метод отличается высокой информативностью и точностью исследования при минимальной степени излучения приборов.
Применяется для всесторонней диагностики пищевода, определения точной локализации и границ поражения или присутствия инородного тела. Используется как дополнительный метод исследования, если предыдущие меры не дали должного результата.
Метод хромоэндоскопии
Метод выявляет патологические изменения слизистой пищевода при помощи окрашивания раствором Люголя, фенолом, метиленовым синим. Процедура помогает определить локализацию поражения по изменению оттенка ткани. Применяется преимущественно для диагностики онкологических новообразований.
Радиоизотопное исследование
При диагностике онкологических образований используется метод РИ. Он применяется довольно редко, но при этом обладает рядом преимуществ: он безвреден, позволяет получить данные, недоступные при других методах исследования. Метод рекомендуется для дифференциальной диагностики рака пищевода. При этом применяется радиоактивный фосфор, который накапливается в онкообразованиях, что позволяет определить их наличие. Метод не требует предварительной подготовки.
Для диагностики заболеваний пищевода сегодня существует немало современных высокоинформативных методов, что дает возможность качественно обследовать пациента. Однако одного способа исследования недостаточно для определения окончательного диагноза. Только лечащий врач после комплексного обследования, опроса и осмотра больного может установить заболевание и назначить адекватную терапию.
Способы проверки желудка без глотания
С изобретением визуальных методов обследования диагностика вступила на совершенно другой уровень. Возможность увидеть проблему своими глазами дала врачам в руки ключик к точной постановке диагноза и назначение эффективного лечения.
Гастроскопия, или эзофагогастродуоденоскопия с момента введения ее в клиническую практику и до наших дней остается самым востребованным и информативным методом диагностики заболеваний пищевода, желудка и 12перстной кишки.
Современные гастроскопы значительно отличаются от своих предшественников. Если прародитель нынешнего зонда был простой жесткой металлической трубкой, имеющей сложную систему зеркал, а источником света служила обычная свеча. А больному при проведении процедуры было невероятно больно. То сегодня в распоряжении гастроэнтеролога гибкий зонд из световолокна, легко проходящий пищевод, и не доставляющий особых неприятностей пациенту, и позволяющий забыть слово больно. Процедура дает возможность проверить каждую складочки слизистой стенок желудка, определить наличие эрозий, язв и мест воспаление, а при необходимости взять биоматериал на исследование.
Тем не менее, несмотря на все усовершенствования, многих пациентов назначение гастроскопии пугает, заставляя испытывать стресс перед необходимостью глотать трубку. Многие уверены, что будет больно. Очень часто страх появляется у женщин во время беременности. А для некоторых категорий больных это просто неприемлемо из-за возрастных изменений или анатомических особенностей.
Поэтому возможность проверить желудок без глотания зонда является актуальной задачей, но ее решение уже найдено.
Альтернативные методы исследования желудка
Хотя полноценную замену гастроскопии изобрести пока не сумели, на помощь приходят другие виды проверки, способные частично заменить процедуру, или, по крайней мере, дать точное заключение о необходимости проведения полноценной гастроскопии, без необходимости заставлять пациента глотать зонд или умирать в предчувствии, что будет больно.
Гастропанель

- Пепсиноген, являющийся проферментом, который синтезируются в фундальном отделе желудка.
- Гастрин – гормон, вырабатываемый пилорическим отделом.
- Наличие антител к Хеликобактер Пилори, бактерии, являющейся главной виновнице воспаления стенок желудка и образования эрозий и язв.
Результаты проверки показывают, в каком отделе желудка имеется проблема, стадию ее развития и степень необходимости проведения гастроскопии.
Аппаратные методы исследования
К группе аппаратных методов относятся рентгенодиагностика, рентгеноскопия, МРТ, и, конечно, УЗИ. Но у этих методик есть свои особенности, поэтому выполнить с их помощью полноценное обследование не всегда представляется возможным.
УЗИ назначается лишь при наличии выраженных гастроэнтерологических симптомов. Обследование традиционно проводится трансобдоминально, но может быть назначено и эндоскопически. Чаще всего УЗИ желудка исполняет роль предварительного обследования, особенно во время беременности. Это знакомый всем с самого детства метод, при котором ни когда не бывает больно или неприятно.
Магнитно-ядерная резонансная томография назначается в самых крайних случаях, когда нет ни какой возможности провести гастроскопию. Дел в том, что для исследования полых органов, каким является желудок, МРТ неэффективно. Обследование проводится с предварительным введением железосодержащих растворов.
Рентгеноскопия или рентгенодиагностика эффективны только в том случае, если имеется подозрение на перфорацию стенки, непроходимость или наличие инородного предмета.
Наиболее приближенным по своим возможностям к гастроскопии, стал самый молодой метод видео исследования, при котором больному нет необходимости терпеть неудобства, связанные с глотанием зонда или бояться, что будет больно во время обследования. Это метод, опробованный в клинической практике американскими учеными, называется капсульная эндоскопия.
Капсульная эндоскопия
Суть исследования заключается в глотании пациентом маленькой капсулы со встроенной видеокамерой и передатчиком. Капсула напоминает обычную пилюлю. Она покрыта гладкой оболочкой из полимера, и легко проходит по пищеводу, не причиняя ни каких неудобств.
За счет естественной перистальтики происходит ее движение в желудке и далее в кишечнике. За одну секунду камера успевает сделать до 3х снимков, и передать их на записывающий модуль (ресивер). Ресивер обрабатывает информацию и показывает ее на экране рабочей станции в режиме видео или фото.
За время нахождения передатчика в желудке можно получить более 60 тысяч качественных снимков.
В нашей стране капсульная гастроскопия пока не очень распространена, но с каждым днем она становится все более популярным исследованием. За одну процедуру можно провести не только гастроскопию, но и колоноскопию. Помимо этого передатчик покажет состояние тонкого кишечника, что бывает очень важно для определения состояния больного.
Преимущества
Со временем, если ученые научат зонд делать забор материала для исследования, капсульной эндоскопией можно будет полностью заменить обследование гастроскопом, и навсегда избавить людей от необходимости глотать зонд или бояться, что будет больно.
Исследование имеет такие преимущества как:
- обследование всех отделов желудка, с оценкой состояния слизистой;
- комфорт для пациента, избавление от необходимости глотать зонд и тщательно готовиться к предстоящей процедуре;
- полное исключение возможности травмирования пищевода или стенок желудка;
- высокочувствительная аппаратура выдает всегда снимки и видео высокого качества;
- исключение возможности инфицирования за счет одноразового оборудования.
Показания к назначению:
- сильный болевой синдром;
- положительный результат анализа кала на скрытую кровь или стула цвета Милена у больного;
- выраженная железодефицитная анемия;
- вздутие живота;
- энтерит;
- туберкулез;
- выраженный рвотный рефлекс;
- патологическое сужение пищевода;
- патологическое искривление шейного отдела позвоночника.
Противопоказания и недостатки
Но не все так радужно, как представляется на первый взгляд. Так как капсульная гастроскопия достаточно молодой метод, и еще не досконально изучены последствия его проведения, эндоскописты считают, что нужно воздержаться от его проведения тем пациентам, которые имеют в анамнезе такие показатели как:
- в течение всего срока беременности;
- при подозрении на непроходимость желудка или кишечника;
- острая фаза эпилепсии;
- возраст до 12 лет;
- наличие кардиостимулятора.
Так же у капсульной эндоскопии есть серьезные недостатки, которые не позволяют заменить ею процедуру классической гастроскопии. К ним относятся:
- высокая стоимость оборудования. Все капсулы одноразовые, и пациенту приходится оплачивать полную стоимость;
- необходимость сутки находиться в стационаре;
- низкая эффективность кадров при съемке складок стенок желудка.
В тех случаях, когда больной, категорически отказывается глотать зонд по различным причинам, или же возраст пациента вызывает опасения за последствия введения зонда, можно предложить вполне приемлемый способ исследования, это выполнение гастроскопии под наркозом.
Гастроскопия под наркозом
Для максимального удобства и безопасности пациентов, а так же для максимальной эффективности работы врача используется несколько видов наркоза в зависимости от предполагаемых манипуляций и времени проведения процедуры.
По результатам анамнеза жизни больному могут предложить:
- Седацию – слабый внутривенный наркоз, широко применяемый во всех европейских странах. Данный вид безопасен даже при беременности.
- Общая анестезия кратковременного действия. При этом у пациента полностью отключается сознание на 15 мин.
- Общий наркоз, назначается в том случае, если планируется удаление множественных полипов, прижигание эрозий или другие длительные манипуляции.
В заключении
В подавляющем большинстве случаев больше неприятностей во время гастроскопии возникает из-за непреодолимого страха, нежели из-за особенностей проведения процедуры.
Современное устройство гастроскопа и предусмотренный по методике спрей, обеспечивает достаточное онемение глоточного кольца и избавляет людей от рвотного рефлекса. А выполнение гастроскопии при сознании пациента на много увеличивает точность результатов, так как тонус стенок желудка позволяет досконально исследовать каждую складочку.
Смотрите также
-
Как подготовиться к узи печени
-
Результаты скрининга крови 1 триместра расшифровка норма
-
Что такое нитриты в моче
-
В моче лейкоциты 250
-
Регрессирующее желтое тело на узи
-
Лимфоциты в крови понижены у ребенка
-
Анализ крови с нагрузкой
-
Как снизить тромбоциты
-
Лейкоциты для чего нужны
-
Проверить прямую кишку как называется
-
Как вирус отличить от инфекции
Когда появляется дискомфорт во время трапезы или после приёма пищи, то это свидетельствует о протекании серьёзных нарушений в организме.
При этом больные часто жалуются, что жжёт пищевод или возникает сильная боль в области груди. Такому явлению способствует множество факторов, которые связаны с заболеваниями внутренних органов.
Поэтому требуется тщательное обследование у врача и проведение полноценного лечения.
Причины жжения в области груди
Основным фактором возникновения боли или жжения в груди считается рефлюкс-эзофагит. Заболевание развивается из-за заброса пищевых остатков из желудка в пищевод. При этом происходит увеличение кислотности желудочного сока. Из-за этого слизистая раздражается и начинает воспаляться, если процесс повторяется часто.
В большинстве случаев изначально повреждается нижняя часть пищевода. Вследствие воспаления слизистой возникают эрозии. Однако у пожилых людей ощущение жжения за грудиной возникает по другой причине. При этом выделяют развитие атрофического гастрита.
Когда происходит воспаление слизистой пищеварительного органа, то проявляться заболевание может жгущим ощущением в пищеводе. Это происходит в зависимости от развивающегося заболевания. Дискомфорт возникает во время еды или после приёма пищи.
Другой причиной появления жжения в пищеводе считаются заболевания сердечно-сосудистой системы. В большинстве случаев дискомфорт возникает вследствие стенокардии. Если после принятия лекарственных препаратов жжение остаётся, то проблема заключается в патологиях пищеварительной системы.
Появление жжения в пищеводе
Жгучая боль в пищеводе возникает из-за сердечного инфаркта или тромбоэмболии легочной артерии. При этом выделяют отличительные черты:
- боль отдаёт в спину, живот или поясницу;
- жжение;
- распирание грудной клетки;
- боль тянущего характера.
Жжение сопровождает заболевания щитовидной железы и невралгические патологии. При этом часто диагностируют остеохондроз. В ином случае дискомфорт в области груди возникает из-за врождённых нарушений в строении позвоночника. Иногда неприятные ощущения появляются вследствие грыжи диафрагмы.
Жжение в гортани
Когда дискомфорт возникает в области горла, то часто проявляются дополнительные симптомы. Больной ощущает першение, возникает сухой кашель, и ему становится трудно дышать. Факторами этих симптомов считаются оториноларингические заболевания, в особенности верхних дыхательных путей.
Кроме патологий уха, горла и носа, жжение возникает вследствие бактериальных, вирусных и грибковых поражений ротовой полости. Жгучесть появляется из-за проблем в щитовидной железе. При этом дискомфорт распространяется в нескольких областях и образуется в гортани и опускается в пищевод.
Дискомфорт в желудке
Когда горит в пищеводе и отдаёт в желудок, то это свидетельствует о протекании серьёзных поражений пищеварительного тракта. При этом выделяют проблемы в слизистом эпителии. Причинами такого процесса выступают хронические заболевания.
Жжение сопровождается диареей, рвотой и жаром. Первичными факторами считаются нарушение в рационе, переедание, при зачатии и психоэмоциональных нарушениях. Если больному проводили операцию, неприятные ощущения относят к реабилитационному периоду.
Во время употребления блюд
Когда возникает чувство, что в пищеводе горит и жжётся, то иногда это зависит от внешних факторов. Если неприятные ощущения появляются во время еды, то это связано с температурой употребляемого блюда или напитка. В большинстве случаев жжение относится к признаку ожога слизистой пищевода.
В зависимости от индивидуальных особенностей организма эпителий может быть чувствителен к приёму некоторых продуктов. К такой пище относят:
- кислые;
- острые блюда;
- горчицу;
- хрен;
- лимон;
- красный и чёрный перец.
У человека на определённые продукты (из-за индивидуальных особенностей) возникает пищевая аллергия. Если такой продукт попадает в желудок больному, то реакция организма возникает сразу. Появляется неприятное жжение, которое поднимается от желудка по пищеводу.
После приёма пищи
Дискомфорт в пищеводе способен появиться после еды. Этот признак иногда не связывают с изжогой. Поэтому одной из многих причин появления неприятного процесса считают употребление кислых продуктов питания. Серьёзными проявлениями выделяют заболевания пищеварительного органа. При этом могут быть онкологические патологии или рефлюксные болезни, которые поражают стенки пищевода.
Эмоциональные расстройства способны повлиять на общее состояние здоровья. Поэтому жжение проявляется при хроническом нарушении психологического состояния. К этому относят нарушение питания и рациона.
Дополнительные клинические проявления
Общими признаками заболеваний являются:
- частую отрыжку;
- жжение после приёма еды;
- приступы тошноты;
- рвота;
- жжение возникает сзади грудной клетки;
- ощущение кислого или горького вкуса во рту;
- неприятный запах изо рта.
При развитии патологии вместе со жжением наблюдают налёт на языке. Вкусовой орган покрывается плотным слоем секрета, который имеет бело-серый цвет. Из-за воспалительного процесса возникает повышенное слюноотделение. Больной жалуется на общую слабость и недомогание. В некоторых случаях появляется жар.
Кроме общей симптоматики, выделяют особенности дискомфорта. Если печёт в горле и пищеводе, то ощущение разделяют на степени проявления. При этом существует лёгкий дискомфорт, который возникает редко. Интенсивность жжения слабая и проходит быстро.
Во время среднего протекания горящего чувства за грудиной проявляется однократно. Если не оказать первую помощь, то возникает обострение. Когда протекает тяжёлая степень жжения, то дискомфорт длительное время не проходит.
Этот признак повторяется постоянно после воздействия раздражающего фактора.
Последняя степень жжения способна переходить в возможные осложнения. При этом выделяют такие признаки:
- кровотечение в пищеводе;
- нарушение дыхания и глотания;
- постоянный неприятный запах изо рта.
Эти клинические проявления свидетельствуют о развитии рака в пищеварительном органе. В ином случае в пищеводе протекает тяжёлая степень воспалительного процесса. Если у больного протекает рефлюкс-эзофагит, то неприятный запах изо рта имеет кисловатый или горьковатый привкус.
Если лёгкое жжение возникает при беременности, то это часто связано с нарушением питания и режима. Это обусловлено изменением гормонального фона. Этот признак возникает у детей из-за неразвитости пищеварительной системы.
К кому обращаются за диагностикой?
С симптомами жжения в области горла, пищевода или желудка обращаются к гастроэнтерологу. Врач поможет установить причины появления и проведёт полную диагностику патологии. Для начала направляют на рентгенологическое обследование грудной и брюшной полости.
Кроме этого, проводят следующие методы диагностики:
- УЗИ грудной клетки и желудка;
- гастроскопическое исследование слизистой оболочки;
- анализы крови и мочи;
- эндоскопия пищевода;
- рН-метрия для определения кислотной среды желудка;
- компьютерная томография пищевода и желудка;
- анализ кала на гельминты и другие патогены.
Когда исследования завершены, то по полученным результатам врач осуществляет постановку диагноза. В ином случае требуются дополнительные обследования в зависимости от предполагаемой причины. При установлении диагноза назначают комплексное лечение.
Методы лечения
Неприятные ощущения в горле, пищеводе или желудке начинают лечить с основного признака и фактора раздражения. Поэтому в терапевтический курс входит диета.
Если жжение связано с заболеваниями пищеварения, то рекомендуют использовать стол № 1. Кроме рациона, назначают приём медикаментозных средств. Для восстановительного процесса требуется пить много воды, в особенности минеральные напитки.
В некоторых случаях терапия заключается в физиопроцедурах и лечебной физкультуре.
Сбалансированное питание
В лечебную диету входят продукты питания, которые не раздражают слизистую пищевода и желудка. Чтобы этого не происходило, требуется исключить крепкий кофе и чай, газировку. Под строгий запрет попадают острые, солёные и жирные блюда.
Употреблять пищу рекомендуется только в виде пюре. Питание должно быть дробным. Во время лечения сразу исключают из употребления слишком горячие и холодные блюда. Режим питания составляет до 6 раз в течение дня вместе с небольшими перекусами.
Народная медицина
Использование народных рецептов проводится после консультации с врачом. Домашние методы выступают как дополнительная терапия к основному лечению. Простым и полезным средством считается раствор соды. Для приготовления требуется взять щепотку компонента и разбавить в 250 мл тёплой воды. Выпивать жидкость требуется небольшими глотками.
Для устранения жжения используют корень аира. Кусочек сырья кладут в рот и тщательно пережёвывают, а затем глотают.
Если жгучесть в пищеводе связана с рефлюксом, то при повышенной кислотности соляной кислоты используют картофельный сок. Средство выпивают натощак за 30 минут до приёма пищи.
Кроме этого, помогает бороться со жжением активированный уголь. Таблетку требуется растереть, чтобы получилась 1 ч. л. Сырьё растворяют в 50 мл тёплой воды и выпивают.
Лекарственные средства
В основную терапию входит приём лекарственных препаратов. В зависимости от причины воспаления слизистой поверхности пищевода и жжения назначают средства для связывания кислот. Кроме этого, помогают медикаменты на основе висмута.
Чтобы устранить проблемы с пищеварением, выписывают ингибиторы протонного насоса и гистаминные блокаторы. Для борьбы с рефлюксом выписывают регуляторы кислотности.
Поэтому при жжении помогают Ренни, Альфогель, Викалин, Викаир, Вентер и Де-Нол.
Жжение и боль в пищеводе связаны с протеканием заболеваний внутренних органов. Подобный симптом возникает из-за воспалительного процесса в пищеводе или желудке.
Иногда его путают с проявлением сильной изжоги из-за рефлюксного заболевания. Диагностику проводит гастроэнтеролог, и на основе полученных результатов назначается лечение.
После этого больному требуется соблюдать диету и другие рекомендации врача.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Задайте вопрос врачу Рекомендуем: Что такое дистальный эзофагит, его степени и как лечить
Ощущение жжения в горле и пищеводе
Жжение в горле и пищеводе – это не самостоятельное заболевание, а лишь симптом, указывающий на развитие какой-то патологии. В некоторых случаях появление неприятного ощущения связано с приемом пищи, а иногда оно возникает вне зависимости от еды.
Жжение может проявляться в виде умеренного дискомфорта или даже выраженного болевого синдрома с затруднением глотания и дыхания. Такое состояние требует проведения комплексного обследования. В здоровом организме изжога появляется после употребления определенных продуктов. Она является частым спутником женщин в период вынашивания ребенка.
Но чаще всего жжение является признаком развивающихся патологий пищеварительного тракта. Если этот симптом через короткое время самостоятельно проходит, то в этом нет ничего страшного. Стоит беспокоиться тогда, когда изжога приобретает постоянный характер. В этой статье мы подробнее поговорим о распространённых причинах появления чувства жжения, а также узнаем, как с ними можно бороться.
Провоцирующие факторы
Изжога может возникнуть по целому ряду причин, и они не всегда связаны с заболеваниями ЖКТ. Спровоцировать появление жжения могут воспалительные процессы в гортани, инфекции горла и многое другое. Итак, чаще всего в гортани жжет по таким причинам:
- гастроэзофагеальный рефлюкс, при котором пищеварительный сок забрасывается из желудка в пищевод;
- язвенная болезнь;
- гастрит;
- фарингит, ларингит, ангина;
- диффузный зоб;
- аллергия на пищу, пыль, запахи, растения;
- психические расстройства;
- невроз глотки;
- грыжа пищеводного отверстия;
- период беременности;
- прием некоторых лекарственных средств;
- вредные привычки: курение, алкоголизм;
- неправильное питание, употребление слишком больших порций;
- холецистит;
- грибковая инфекция;
- профессиональная особенность у певцов, ведущих, учителей;
- рак гортани.

Как ни странно, но чувство жжение в горле является одним из симптомов бронхиальной астмы и артериальной гипертензии.
Также жар в горле можно ощутить в том случае, если сразу же после еды начать заниматься активной физической деятельностью.
Во избежание изжоги важно контролировать не только количество, но и качество потребляемой пищи. Так, острая, соленая и жирная еда может вызвать жар в горле.
При появлении изжоги врачи также рекомендуют отказаться от черного хлеба и горячей выпечки.
Поговорим о наиболее встречающихся заболеваниях, при которых печет в горле. Для начала рассмотрим такую патологию, как эзофагит.
Эзофагит
При эзофагите воспаляется слизистая оболочка пищевода. По мере прогрессирования патологического процесса недуг может распространиться на более глубокие слои органа. Спровоцировать развитие заболевания могут самые различные факторы:
- инфекционные процессы: грипп, парагрипп, дифтерия, грибковое поражение;
- физическое воздействие. Сюда включается употребление слишком горячей пищи, проглатывание твердых или острых предметов;
- химическое воздействие: острая, приправленная еда, бытовая химия.
Эзофагит может протекать бессимптомно. По мере прогрессирования патологического процесса появляются следующие симптомы: болевой синдром, который усиливается после приема пищи и при наклонах туловища, дискомфорт при глотании, отрыжка воздухом, чувство жжения в пищеводе, усиленное слюноотделение.
Гастроэзофагеальный рефлюкс
Это хроническое рецидивирующее заболевание, для которого характерны постоянные обострения.
Проявляется патология в виде таких признаков: жжение в области пищевода, боль за грудиной, кислый привкус во рту, першение в горле при употреблении пищи, отрыжка кислым и воздухом.
Гастроэзофагеальный рефлюкс приводит также к поражению зубов, а также постоянным воспалительным процессам со стороны гортани, глотки, придаточных пазух носа.
К появлению патологического процесса могут привести следующие причины:
- лишний вес;
- грыжа пищевода;
- неправильное питание;
- курение, хронический алкоголизм;
- побочное действие некоторых лекарств.

Борьба с патологий включает в себя медикаментозную и немедикаментозную терапию. В первую очередь специалисты назначают диету. Больные должны избегать переедания – частой причины изжоги. Крайне важно отказаться от пищи, в состав которой входят растительные жиры, раздражающей слизистую оболочку пищевода и расслабляющей пищеводный сфинктер:
- шоколада;
- кофе;
- мяты;
- цитрусовых;
- жирного;
- газировки и т. д.
Избавляйтесь от привычки принять положение лежа после приема пищи. Нормализация массы тела, а также отказ от вредных привычек поможет остановить прогрессирование патологического процесса.
Диффузный зоб
В основу этого недуга ложится увеличение щитовидной железы в размерах и повышение ее функциональной активности. Гиперфункция эндокринного органа обусловлена атакой собственного же иммунитета. Согласно статистике, диффузный зоб чаще всего появляется у женщин от двадцати до пятидесяти лет.
Большую роль в формировании недуга имеет генетический фактор. Человек наследует дефект иммунной системы. Для заболевания характерно появление таких симптомов:
- слабость;
- нервозность, раздражительность;
- нарушение сна;
- повышенная потливость;
- сжимающие или колющие боли в области сердца;
- похудание на фоне повышенного аппетита;
- дрожание пальцев;
- расширение глаз;
- приступы аритмии.
Лечение начинается с применения лекарственных препаратов. В случае неэффективности применения консервативных методик врачи могут назначить операцию. Немаловажную роль играет и питание при диффузном зобе. Дневной рацион должен содержать достаточное количество белков, жиров и углеводов.
Крайне важно ограничить потребление продуктов, которые возбуждают нервную систему, например, пряности, крепкий кофе, чай, шоколад. Недостаток витаминов можно восполнить с помощью фруктов овощей. Достаточное количество минералов содержится в цельном молоке и кисломолочной продукции.
Аллергия
Аллергены проникают в организм через нос и горло, что вызывает першение, жжение, слезоточивость, чихание, выделения из носа, покраснение глаз и другое. Спровоцировать повышенную чувствительность может табачный дым, пыльца растений, шерсть животных, тополиный пух.
Несмотря на то что некоторые признаки аллергии и вирусных заболеваний схожи, все-таки между ними существуют разительные отличия. При аллергической реакции у больного болит и першит горло, но при этом температура тела не повышается. Также отсутствует кашель и увеличение лимфатический узлов.

Аллергия горла протекает в нескольких вариантах:
- аллергический фарингит. Проявляется в виде сильного отека слизистой оболочки горла и язычка, а также боли и першения. Также может появляться сухой кашель, хриплость голоса и заложенность носа;
- отек Квинке. Это довольно опасная разновидность аллергии горла, которая появляется внезапно. Сильный отек даже вызывает затруднения дыхания. Удушье может стать причиной летального исхода. Пациент нуждается в экстренной медицинской помощи;
- аллергический ларингит. Воспаление гортани может возникнуть из-за укуса насекомых, продуктов питания, курения, переохлаждения. У больных возникают проблемы с глотанием, голос становится осипшим. Их не покидает ощущение нехватки воздуха;
- анафилактический шок представляет собой острую аллергическую реакцию. Поражение верхних дыхательных путей в редких случаях может привести к смертельному исходу. Лекарства, укусы насекомых, продукты, пыльца, пыль – все это может спровоцировать сенсибилизацию организма.
Борьба с аллергией горла – это многоэтапный процесс, который включает в себя следующее:
- Устранение повышенной чувствительности
- Купирование воспаления и отека.
- Смягчение раздраженной слизистой оболочки.
- Очищение организма от токсинов.
- Укрепление иммунитета.
Невроз глотки
Не зря говорится, что от нервов все болезни. Из-за заболеваний нервной системы может болеть что угодно, и даже горло. В основу развития невроза глотки ложится нарушение иннервации этого органа или работы ЦНС.

Невроз глотки протекает в нескольких вариантах, а именно:
Как питаться при изжоге?
- анестезия, при которой полностью отсутствует чувствительность органа и глоточный рефлекс. Спровоцировать процесс может сифилис, опухоли головного мозга, истерия, склероз, грипп, дифтерия. При анестезии человек может ненароком вдохнуть пищу;
- при гиперстезии наблюдается повышенная чувствительность глотки. Причиной тому могут стать хронические заболевания гортани и глотки, курение, злоупотребление алкоголем, истерия, неврастения;
- парестезия. Больные жалуются на ощущение инородного тела в горле, покалывание, боль, жжение, спазм гортани. Чаще всего парестезия возникает на фоне невротических нарушений. Патология может появляться в климактерическом периоде.
Жжение у беременных
Изжога является частым спутником беременных женщин. Гормональная перестройка, увеличение уровня прогестерона, сдавливание желудка – все это вызывает активизацию патологического процесса. Многие лекарства запрещены беременным женщинам, особенно это касается первого триместра. В первую очередь женщинам рекомендуется скорректировать питание и образ жизни.
Сюда можно отнести уменьшение порции (переедание лишь усугубит состояние), отказ от жирного, жареного, острого, копченого, ограничение употребления овощей, в состав которых входит клетчатка: белокочанная капуста, чеснок, репчатый лук, редька, редис, при первых признаках жжения лучше отказаться от грибов, орехов, черного хлеба, шоколада, крепкого чая и кофе.

К рекомендованным продуктам при изжоге являются овсяные хлопья, молоко, йогурт, кефир, морковь. В дневном меню должны присутствовать густые супы-пюре, а также вязкие каши. В случае неэффективности вышеупомянутых рекомендаций беременным могут быть назначены лекарственные препараты. Часто используются альгинаты на растительной основе.
С помощью химической обработки бурых водорослей удается нейтрализовать соляную кислоту. Эта группа препаратов избавляет от приступа боли и при этом не повреждает слизистую оболочку пищеварительных органов.
Альгинаты могут применяться на протяжении всего периода беременности. Они не всасываются, нейтрализуют токсины, обволакивают слизистую оболочку пищевода и желудка, а также восстанавливают микрофлору кишечнику.
Важно! Альгинаты – это препараты быстрого действия.
Спровоцировать появление этого неприятного симптома могут некоторые продукты питания. Само по себе жжение не представляет опасности для здоровья, но постоянные погрешности в питании могут, в конечном итоге, привести к заболеванию. При имеющихся проблемах со стороны ЖКТ врачи не рекомендуют налегать на тяжелую пищу.
Такая еда долго переваривается, создавая дополнительную нагрузку. К тяжелой пище можно отнести: лесные грибы, перловая, кукурузная, пшенная каша, жирные сорта мяса, морепродукты, экзотическая пища, орехи. Что касается овощей и фруктов, то в сыром виде они вызывают увеличение секреции соляной кислоты. Из рациона лучше полностью исключить белокочанную капусту, лук, чеснок, помидоры.

К употреблению молочных продуктов нужно относиться с большой осторожностью. При изжоге нельзя употреблять жирный йогурт, маргарин, масло, творог, мороженое. Напитки, в состав которых входит спирт, расслабляют пищеводный сфинктер, что усугубляет ситуацию. Пиво и сухие вина больше всего вызывают изжогу.
Сладости также способны вызвать чувство жжение. Слишком частое потребление конфет, шоколада, варенья, тортов, пирожных может привести к развитию заболеваний ЖКТ. В состав таких продуктов входит большое количество сахара, являющегося питательной средой для патогенных микроорганизмов. Также в них содержатся ароматизаторы, красители, искусственные наполнители.
Итак, жжение в горле и пищеводе, это – не болезнь, а лишь симптом. Иногда он возникает в период беременности или после употребления определенных продуктов.
Но чаще всего изжога является признаков развития патологических процессов, таких как эзофагит, эзофагеальный рефлюкс, гастрит, язва, невроз гортани и других.
Если изжога самостоятельно не проходит, обязательно обратитесь к специалисту и пройдите обследование.
Жжение в пищеводе, но не изжога: причины при приеме пищи и после еды, диагностика, лечение
Жжение в области горла и пищевода доставляет пациентам немало дискомфорта. Обычно очаг жжения располагается в верхней части живота и загрудинной области.
Подобный симптом считается достаточно распространенной жалобой и может обуславливаться развитием достаточно серьезных патологических состояний. Поэтому необходимо обязательно пройти обследование, чтобы установить точную причину и устранить патологию.
Сопутствующие симптомы
- Обычно общая картина загрудинного жжения сводится к тому, что у пациентов подобный симптом возникает после пищи или во время ее приема.
- Обычно пациенты во время очередного приступа точно могут указать участок пищевода, в котором ощущается жжение, потому как проявление имеет точную локализацию.
- Пациенты утверждают, что ощущают пекущее или жгучее тепло в нижней области груди, которое обычно возникает после обильного приема пищи или переедания, долгого лежания.
- Также одновременно со жжением в пищеводе больных могут беспокоить некоторые из этих симптомов:
- Чрезмерная саливация – подобное состояние представляет собой обильное слюноотделение;
- Привкус кислоты в полости рта;
- Тошнотно-рвотные реакции;
- Частая отрыжка, даже вне зависимости от приема пищи;
- Загрудинные боли;
- Гипертермические реакции, сопровождающиеся повышением температуры пациента;
- Налет на поверхности языка;
- Ощущение общей слабости.
Если патологический процесс прогрессирует, то жжение ощущается уже на более значительной части пищевода и сопровождается болезненной симптоматикой. Присоединение болезненных ощущений указывает на неблагоприятное развитие и течение патологии, хотя иногда причиной болезненного жжения выступают и более мирные факторы вроде беременности либо храпа.
Причин, объясняющих, почему в пищеводе возникает жгучий дискомфорт, достаточно много. Подобный признак может возникать после пищи, либо при употреблении каких-то конкретных продуктов или медикаментозных средств.
Часто для устранения пищеводного жжения бывает достаточно скорректировать рацион и устранить фактор, вызывающий жжение. Но если причиной дискомфорта выступает какая-либо патология, то без лечения не обойтись.
- Довольно часто на жжение в зоне пищеводного канала жалуются женщины в положении. В данном случае имеет место физиологический фактор, поскольку никаких патологических механизмов здесь нет. Обычно ощущение жжения возникает на последнем этапе вынашивания, когда плод уже очень большой и давит на желудок, вызывая выброс желудочной кислоты в пищевод.
- Также пищеводное жжение может возникнуть на фоне приема (случайного либо преднамеренного) бытовой химии, щелочи, кислоты и прочих агрессивных жидкостей.
- Инфекция глотки тоже бывает патологическим провоцирующим фактором, способствующим возникновению жжения в пищеводе. К таким патологиям относят ОРВИ, ангину, фарингит и пр. При таких патологиях инфекционные агенты агрессивно воздействуют на слизистую гортани и пищевода, вызывая жжение.
- Также спровоцировать пищеводное жжение может механическое воздействие, к примеру, при проглатывании какого-либо предмета, имеющего острые углы, либо после промывания полости желудка.
Причиной жгучего дискомфорта в пищеводе может стать табакокурение и стрессовые состояния, грыжевые процессы в пищеводе, патологии органов пищеварения и пр.
При приеме пищи
- Возникновение жгучего дискомфорта в процессе употребления пищи может обуславливаться употреблением чересчур горячей пищи или напитков, что приводит ожоговое повреждение слизистых пищевода.
- Также ощущение жжения провоцируют слишком кислые, острые продукты (горчица, хрен, лимон), употребляемые в чрезмерных количествах.
- Если у пациента имеется пищевая аллергия на определенные продукты питания, то при их употреблении практически мгновенно может начаться аллергическая реакция, начинающаяся с ощущения жжения в области пищевода.
После еды

Обычно причинами столь выраженного дискомфорта выступают:
- Употребление агрессивных продуктов;
- Желудочные патологии;
- Хронические стрессовые состояния;
- Онкопатологии пищеводного канала;
- Неправильный режим и рацион;
- Гастроэзофагеальный рефлюкс с пищеводным поражением;
- Травмы и ожоговые повреждения и пр.
Если проблема связана с патологическими нарушениями в пищеварительной системе, то необходимо их выявлять и устранять с помощью гастроэнтеролога.
Диагностика
Чтобы установить точные причины, почему печет в пищеводном канале, необходимо пройти диагностику, которая обычно включает процедуры вроде:
После получения результатов доктор может назначить дополнительные исследования. Если диагноз полностью ясен, то назначается соответствующая терапия.
Лечение
Основу лечения обычно составляет строгая коррекция рациона и устранение провоцирующего фактора. Диетотерапия предполагает устранение из ежедневного меню острых и жирных, горячих блюд, которые вызывают гиперсекрецию желудочного сока, что негативно отражается на течении патологии.
Питание должно быть через равные промежутки времени и маленькими порциями. А после еды нельзя ложиться, чтобы исключить заброс кислоты в пищевод. Если жгучий пищеводный дискомфорт возник по причине погрешностей в питании, то диетотерапия поможет справиться с данной проблемой.
При патологическом происхождении жгучей симптоматики в пищеводе без медикаментозной терапии не обойтись, она направлена на устранение провоцирующего фактора.
- Если причины связаны с ЖКТ патологиями, то понадобится восстановление баланса рН в пищеварительной системе. Препараты в соответствии с заболеванием назначает специалист.
- При аллергическом происхождении жгучего ощущения в пищеводном канале назначаются антигистаминные препараты, при этом необходимо полностью исключить контакт с аллергеном. Назначается Цетиризин, Тавегил, Зиртек, Кларитин и пр.
- Если жжение обусловлено инфекционными поражениями, то лечение назначают в зависимости от заболевания. Ротавирусная инфекция лечится посредством приема антибиотиков. Если беспокоит ангина, то лечение дополняется средствами местного действия вроде спреев или пастилок Доктор Мом, Стрепсилс и пр.
Также в зависимости от конкретной причины патологического жжения пациентам могут назначаться обезволивающие и антацидные, вяжущие или обволакивающие медикаментозные препараты.
Сильное жжение в желудке, горле и пищеводе: причины, помогут ли средства от изжоги
Неприятное ощущение в виде жжения в горле и пищеводе знакомо многим людям. В большинстве случаев возникает после еды, употребления в пищу отдельных видов продуктов. Причин такого явления несколько. Все они небезобидны, при несвоевременном и неадекватном лечении способны негативным образом сказаться на здоровье человека.
Причины жжения
Жжение в желудке, пищеводе или горле может быть спровоцировано патологическими процессами в органах, злоупотреблением рядом продуктов питания, вредными привычками. Если появлению жжения способствует употребление продуктов, достаточно просто исключить их из рациона. Но порой причина дискомфорта в серьёзной патологии, тогда необходима тщательная диагностика и срочное лечение.
Изжога
Часто встречающееся явление среди взрослого населения, при котором желудочный сок проникает в пищевод. Лёгкое недомогание не вызывает опасений, означает, что нужно снизить нагрузку на желудочный тракт, исключив вредные продукты.
Периодическая изжога возникает у людей, страдающих ожирением, употребляющих острые блюда. Стрессовые ситуации и вредные привычки провоцируют симптом.
При беременности симптом бывает у большинства женщин в третьем триместре, если плод большой и давит на желудок. Некоторые девушки вообще ощущают изжогу впервые только при вынашивании младенца.
Такое явление не свидетельствует о патологиях органов ЖКТ и проходит после рождения малыша.
Изжогу вызывают:
- Стрессовые ситуации.
- Физические нагрузки после приёма пищи.
- Лекарственные препараты.
- Жирная, кислая, острая пища.
- Лежачее положение после еды.
Часто сильная изжога возникает после алкоголя и при переедании. Если принимать пищу перед сном, нарушение возникает ночью, а по утрам после изжоги у человека присутствует кисловатый привкус и неприятный запах изо рта.
Жжение в желудке
Множество людей ощущают симптом, не подозревая, что жжение в желудке (но не изжога) может быть вызвано серьёзными заболеваниями. Причины мучительного ощущения в области желудка, возникающего до или после еды, должен определять врач – гастроэнтеролог. Серьёзные патологии органов пищеварительного тракта провоцируют появление симптома.
Часто ощущение возникает при нарушении целостности слизистой желудка, когда соляная кислота и другие агрессивные вещества воздействуют на стенки органа.
Язва желудка
При указанном заболевании нарушается целостность слизистой органа и тканей, расположенных под ней.
У человека появляется дикая боль через час после приёма пищи или натощак, присутствует изжога, ощущение, будто инородное тело застряло в гортани, отрыжка, тошнота и рвота. После рвоты наступает облегчение.
Сильно болеть желудок при язве может при эмоциональном расстройстве, так как состояние вызывает сбой моторики и секреции.
Язвенная болезнь требует лечения, способная привести к осложнениям в виде кровотечений или перфорации желудка. Антацидное средство при язве не помогает.
Гастрит
При гастрите наблюдаются воспалительно-дистрофические изменения слизистой желудка. Патология распространена и встречается среди всех возрастных групп. Провоцирует заболевание инфекция, приём антибиотиков, неправильное питание, механические повреждения при проведении исследований.
У человека отмечается боль в животе, чувство тошноты, рвота, изжога. При кровотечении стул приобретает тёмный окрас.
Неправильное питание
Часто жжение в желудке присутствует после еды. Употребление отдельных продуктов питания способствует раздражению нервных окончаний.
Особо остро ощущается при переедании, чрезмерном употреблении алкоголя, специй, копчёностей. Периодическое возникновение изжоги может указывать на то, что рацион требует корректировки.
Чтобы орган функционировал правильно, следует полностью исключить алкоголь.
Жжение в пищеводе
Жжение в пищеводе нередко вызвано заболеваниями сердца или лёгких. Часто пищеводный канал жжёт при беременности.
Нередко провоцируется различными факторами:
- Заражение болезнетворными бактериями, выделяющими токсины.
- Инфекционные заболевания ротоглотки, при которых вирус поражает пищевод.
- Случайное или умышленное употребление внутрь химических веществ – щелочей, кислот.
- Механическое повреждение зондом либо другим инородным предметом.
- Приём острой пищи.
- Аллергия на продукты.
Дискомфорт в пищеводе может быть вызван заболеваниями желудка либо прочих органов тракта. Онкологические заболевания, воспаление поджелудочной железы, желчекаменная болезнь вызывают тяжесть в районе пищевода.
Эзофагит
Вероятной причиной жжения может являться эзофагит – патология пищевода, при которой воспаляется его слизистая. При заболевании у человека затрудняется глотание, болит горло, грудина. Частая и крайне сильная изжога, ощущается комок в горле, в гортани печёт.
Патология развивается из-за химического ожога, бактерий, механического повреждения. Но самой частой причиной развития заболевания служит желудочно-пищеводный рефлюкс. Эзофагит имеет две формы: острую и хроническую. При острой форме у пациента возникает боль при прохождении пищи, отмечается повышенное слюнотечение.
Хронический эзофагит развивается из-за длительного приёма острой пищи или алкогольной продукции. Для патологии характерны боли в грудине после приёма пищи либо не связанные с едой. Постоянная изжога мучает вечером или ночью.
Жжение в горле
Симптом возникает часто неожиданно и не всегда указывает на заболевание. Нередко наблюдается у людей, работающих с легкосыпучими, летучими веществами или в помещениях с сильным задымлением. Изжога в горле появляется из-за различных заболеваний верхних дыхательных путей, гортани.
Респираторные заболевания
Жжением в горле могут сопровождаться респираторные заболевания, к примеру:
- Тонзиллит – воспаление в районе миндалин. Может проявляться повышением температуры. Во время приёма пищи у больного затруднено глотание. Заболевание заразно, больной способен распространять инфекцию на окружающих до появления признаков болезни.
- Ларингит – заболевание воспалительного характера слизистой гортани, при котором у человека может появляться сильный непрекращающийся кашель, горло горит и краснеет.
- Трахеит – воспалительный процесс трахеи и слизистой оболочки, у пациента боль в гортани переходит в область груди. Сухой кашель может возникать по ночам, вызывая ощущение, что гортань горит.
- Фарингит – воспалительный процесс в слизистой оболочки глотки. Поражает не только слизистую, но и более глубокие ткани.
При заболеваниях подобного рода у человека першит и жжёт в горле, повышается температура, часто наблюдаются приступ кашля, при глотании ощущается сильная боль.
Невралгия
Поражение периферических нервов может выражаться в различных заболеваниях. Патологии, при которых больной ощущает жжение в горле:
- Гиперестезия глотки – повышенная чувствительность слизистой. У больного возникает ощущение комка в горле, постоянное жжение и першение.
- Парестезия глотки. Для заболевания характерны различные ощущения в виде жжения в верхней части гортани, першения, щекотания, онемения глотки. Патология встречается у пациентов, чьё психическое состояние нестабильно.
Аллергические реакции
Аллергия нередко сопровождается жжением в горле. Помимо указанного симптома у больного присутствует кашель, зуд в носу, чихание. Если аллерген находится рядом с человеком – симптомы усиливаются. Часто аллергию вызывает цветение растений, пыль.
Новообразования
При новообразованиях доброкачественного, злокачественного характера возникает глоточная изжога. Патологии, провоцирующие симптом:
- Опухоль гортани злокачественного характера. При патологии больной чувствует ком в горле и затруднение глотания. Горло першит, голос охриплый.
- При опухоли щитовидной железы больной чувствует сильное сдавливание в горле, жжение и боль. Постепенно затрудняется респирация и глотание.
- Злокачественное заболевание слизистой проявляется ощущением жжения, затруднением дыхания, глотания, обильным выделением слизи.
Диагностика и лечение
Если изжога возникает редко, после употребления острых, жирных блюд – явление не требует медицинской помощи. Постоянное жжение, сопровождающееся другими симптомами, требует тщательной диагностики. При регулярном возникновение жжения в пищеводе, желудке, в глотке нужно обращаться к врачу за выяснением причины неприятных ощущений и чтобы избавиться от изжоги.
Диагностика
Дискомфорт в гортани, за грудиной или возле желудка может указывать на различные заболевания. На первом этапе необходимо выяснить, где именно пациент ощущает жжение. Доктор, проведя беседу с пациентом, назначит обследование, помогающее установить диагноз.
Для исследования органов желудочно-кишечного тракта больному назначается ультразвуковая диагностика и эндоскопическое исследование, при котором осматриваются стенки пищевода, желудка и двенадцатиперстная кишка. При гастроскопии берётся биологический материал.
Лечение
Основным препаратом при изжоге, способствующим устранению симптома, является антацидное средство.
Лекарства обладают обволакивающим эффектом и устраняют последствия попадания кислоты в просвет пищевода. Лечить изжогу можно Альмагелем, Мааолоксом.
Самостоятельно бороться с изжогой можно при помощи таблеток Вентера, если диагноз известен. Препарат помогает, если употреблять его за 20 мин до еды.
Если неприятное ощущение в горле спровоцировано заболеваниями инфекционного характера – поможет полоскание травяными настоями и отварами. Ромашка, шалфей снимают раздражение и содействуют в борьбе с инфекцией на слизистой. Ротавирусные инфекции лечат антибиотиками. Облегчить неприятное ощущение помогают спреи и таблетки для рассасывания.
Патологии органов желудочно-кишечного тракта вызывают изжогу – нужно устранить причину. При гастрите и язве комплексное лечение назначает врач. При жжении принимать препараты, способные уменьшать секрецию соляной кислоты.
Для облегчения пищеварения врач может прописать ферменты. Для восстановления микрофлоры при приёме антибиотиков – пробиотики.
Дискомфорт в горле, вызванный аллергией, помогают снять антигистаминные препараты. Помимо этого требуется исключить аллерген.
Народные методы
Избавиться от изжоги можно при помощи народных средств. Обычная тёплая вода помогает снять лёгкий приступ, так как восстанавливает баланс. Если способ неэффективен, возможно воспользоваться следующими рецептами народной медицины:
- Залить одну чайную ложку соды стаканом воды и перемешать. Не рекомендовано часто употреблять раствор, рискуя усугубить ситуацию.
- Чайную ложку сока алоэ растворить в стакане воды и выпить.
- Сильное жжение в пищеводе поможет снять мёд. Рекомендовано медленно съесть ложку мёда, запивая ромашковым чаем.
- Избавиться от сильной изжоги в гортани помогает картофельный сок. Сделать придётся самостоятельно, натерев картофель на тёрке и отжав через марлю. Употребляя по 50 мл два раза в день, удастся устранить отрыжку и тошноту.
- Мятный отвар помогает нормализовать кислотность. Делать его просто. Нужно столовую ложку сухих листьев залить кипятком и настоять 15 мин.
Все способы устранения симптома окажутся эффективны, если изжога не вызвана заболеваниями органов пищеварения. Если рецепты не приносят желаемого результата и ничего не помогает, значит, причина серьёзнее, чем банальное переедание. При патологиях органов народные средства от жжения не помогут, лишь временно устранят симптомы.
Диета
При сильной изжоге врачи рекомендуют соблюдать диету, исключающую провоцирующие дискомфорт продукты. Если изжога началась после употребления острой, жирной пищи – нужно исключить блюда из рациона. Рекомендовано дробное питание. Еда должна быть тёплой, но не горячей.
Врачи советуют убрать острое из рациона и ограничиться в употреблении соков, кофе. Стоит отказаться от газированных напитков. Не рекомендованы голодания, переедания, перекусы, так как отрицательно влияют на функционирование желудка. Не стоит ложиться в постель сразу после еды. Последний приём пищи осуществлять за 3 часа до сна.
При изжоге можно есть:
- Сушёные и свежие фрукты и ягоды.
- Свежие и обработанные овощи.
- Паровые котлеты из нежирных сортов мяса.
- Крупы: греча, овсянка.
При заболеваниях желудочно-кишечного тракта полезен слизистый суп, обладающий обволакивающим действием и не вызывающий раздражение, если на органах присутствуют язвы.
Нежелательные продукты:
- Кислые ягоды и фрукты.
- Томаты, кетчуп, соус из томатов.
- Кондитерские изделия.
- Жирные сорта мяса.
- Молочные продукты.
Многие люди не беспокоятся из-за изжоги, устраняя её доступными медикаментами. Это уместно, если изжога появилась от переедания. Частое жжение – признак патологии в организме. Важно своевременно выявить нарушение и начать лечение. Если изжогу вызвало заболевание – народные методы не помогут, и больной упустит драгоценное время, что чревато серьёзными осложнениями.
Актуальная проблема
Для большинства людей, изжога – это просто случайно возникший дискомфорт. Примерно 20% населения высокоразвитых стран испытывают ее не реже одного раза в месяц.
Но для 6% людей, которые имеют хроническую форму изжоги, известную как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), не купированные (не леченные) симптомы могут привести к различным осложнениям для здоровья. Люди с эрозиями на слизистой пищевода из-за кислого рефлюкса часто не осознают вреда от ГЭРБ, пока у них не разовьется запущенная стадия болезни.
Если вы испытываете частую или длительную изжогу (два раза в неделю на регулярной основе), обратитесь к врачу. Вот девять причин, почему Вы не должны игнорировать симптомы гастроэзофагеальной рефлюксной болезни.
1. Развитие воспаление в пищеводе (эзофагит)
При гастроэзофагеальной рефлюксной болезни пища, кислота и пищеварительные соки забрасываются в пищевод. Со временем это вызывает раздражение и отек слизистой, выстилающей пищевод изнутри. Это и есть эзофагит. Если кислотное воздействие в пищеводе наблюдается в течение всего лишь нескольких недель, то уже может развить воспаление слизистой. Это может вызывать дискомфорт и, даже боль, по срединной линии брюшной стенки, «под ложечкой», где сходятся правые и левые ребра у грудины. Это воспаление делает пищевод уязвимым для еще более опасных состояний – эрозий или рубцов.
2. Стриктура пищевода
Если эзофагит продолжается слишком долго, то возникающая рубцовая ткань, может сузить пищевод. Это стриктура может привести к трудностям прохождения и глотания пищи, которая может застревать на уровне образования рубцовой ткани, вызывая боль.
Большие куски пищи могут застрять и эта ситуация может потребовать эндоскопического вмешательства для их удаления. Стриктура может вызывать частые подавливания при приеме пищи. Из-за этого пациенты часто отказываются от еды и теряют много в весе.
Стриктура лечится расширением или растяжением пищевода (бужирование или дилятация). Эти лечебные процедуры могут быть неоднократными по воздействию на стрикутуру. Но прием блокаторов продукции кислоты в желудке (ингибиторы протонной помпы, ИПП или Н2-блокаторы) могут помешать возвращению рубцовых изменений в пищеводе в дальнейшем.
3. Проблемы с горлом и голосом
Основным симптомом гастроэзофагеальной рефлюксной болезни является изжога, но не все люди ее чувствуют и описывают. У них могут быть другие, более сложные для диагностики симптомы. Врачи называют эти случаи «немой рефлюкс», или бессимптомный рефлюкс. У пациента может не быть изжоги, как это классически описано в учебниках, но у них могут быть различные другие проблемы, которые происходят за пределами пищевода, такие как хрипота, изменения голоса, боль в горле или хронический кашель. У них такое ощущение, как будто в горле комок или волос, и им постоянно приходится очищать горло, покашливая и откашливаясь.
4. Проблемы с дыханием
Если кислота желудка случайно затечет в дыхательное горло после того, как она попадет при гастроэзофагеальной рефлюксной болезни в пищевод, то ГЭРБ может ухудшить течение бронхиальной астмы или пневмонии. Даже без проблем с легкими ГЭРБ может вызывать одышку и затруднение дыхания. А лечение в данной ситуации может быть обоюдоострым мечом. Так как, препараты ГЭРБ, такие как ингибиторы протонной помпы, могут фактически увеличить риск пневмонии. (Они могут способствовать росту бактерий и подавлять кашель, который призван на помощь для очищения легких).
Обращайте внимание Вашего лечащего врача на функцию Ваших легких при лечении рефлюкса.
5. Разрушение зубов
Когда желудочная кислота и пищеварительные соки попадают через пищевод в ротовую полость, это может вызвать кислый вкус и, если это происходит достаточно часто, то разрушается зубная эмаль, что способствуют кариесу.
6. Язвы пищевода
Желудочная кислота может разрушать слизистую пищевода, вызывая раны и язвы. Язвы пищевода отличаются от язв желудка, которые обычно вызваны бактериями. Люди с ранами и язвами могут сплевывать кровью, у них также может быть рвота кровью. Они могут увидеть кровь в своих испражнениях. Кровь может быть красной, вишневой, или как частицы кофе. В стуле обычно кровь из пищевода и желудка при прохождении через тонкий кишечник приобретает черный цвет, цвет и вид нефти — вязкой, скользкой, плохо смываемой.
Обратитесь к врачу немедленно, если у Вас имеются такие симптомы. При эндоскопии можно обнаружить язвы пищевода. Кислотно-блокирующие или кислотно-снижающие лекарства могут привести к их исчезновению.
7. Пищевод Барретта
Если не лечить в течение многих лет, постоянный кислотный рефлюкс могут образоваться изменения в клетках, известное как пищевод Барретта, считающееся предраковым состоянием. Это состояние не вызывает особых симптомов, кроме симптомов рефлюкса. Врач может диагностировать его, выполняя эндоскопию.
Если у вас есть изжога более двух раз в неделю в течение длительного времени, или если у вас есть симптомы гастроэзофагеальной рефлюксной болезни, которые ухудшаются или вы обнаружили новые, которых у вас не было раньше, это все причины, чтобы провериться и пройти эндоскопию.
8. Рак пищевода
В очень серьезных случаях не леченая гастроэзофагеальная рефлюксная болезнь (и последующий пищевод Барретта) может привести к раку пищевода. Основные факторы риска – это употребление алкоголя, курение, плохое питание, а также хронические заболевания пищевода с рефлюксом.
Симптомы включают потерю веса, проблемы с глотанием, или желудочно-кишечные кровотечения. Это то, что происходит в течение десятилетий не леченного рефлюкса (30-40 лет), поэтому у тех, кому 30 лет и в остальном здоровы, нет причин подозревать рак. Но если вам больше 50 лет, и у вас была изжога в течение многих лет, и вы внезапно теряете вес, например, это определенно то, что врач заподозрит в первую очередь.
В дополнение к рискам для здоровья, симптомы гастроэзофагеальной рефлюксной болезни могут повлиять на здоровье и качество жизни, которые могут быть подорваны из-за проблем с питанием и сном, а также социальных и физических ограничений. У мужчин отчетливо снижалось либидо при длительном рефлюксе.
©
| Esophagus | |
|---|---|

The digestive tract, with the esophagus marked in red |
|
| Details | |
| Precursor | Foregut |
| System | Digestive system |
| Artery | Esophageal arteries |
| Vein | Esophageal veins |
| Nerve | Sympathetic trunk, vagus |
| Identifiers | |
| Latin | Oesophagus |
| MeSH | D004947 |
| TA98 | A05.4.01.001 |
| TA2 | 2887 |
| FMA | 7131 |
| Anatomical terminology
[edit on Wikidata] |
The esophagus (American English) or oesophagus (British English, see spelling differences; both [1]), colloquially known also as the food pipe or gullet, is an organ in vertebrates through which food passes, aided by peristaltic contractions, from the pharynx to the stomach. The esophagus is a fibromuscular tube, about 25 cm (10 in) long in adults, that travels behind the trachea and heart, passes through the diaphragm, and empties into the uppermost region of the stomach. During swallowing, the epiglottis tilts backwards to prevent food from going down the larynx and lungs. The word oesophagus is from Ancient Greek οἰσοφάγος (oisophágos), from οἴσω (oísō), future form of φέρω (phérō, “I carry”) + ἔφαγον (éphagon, “I ate”).
The wall of the esophagus from the lumen outwards consists of mucosa, submucosa (connective tissue), layers of muscle fibers between layers of fibrous tissue, and an outer layer of connective tissue. The mucosa is a stratified squamous epithelium of around three layers of squamous cells, which contrasts to the single layer of columnar cells of the stomach. The transition between these two types of epithelium is visible as a zig-zag line. Most of the muscle is smooth muscle although striated muscle predominates in its upper third. It has two muscular rings or sphincters in its wall, one at the top and one at the bottom. The lower sphincter helps to prevent reflux of acidic stomach content. The esophagus has a rich blood supply and venous drainage. Its smooth muscle is innervated by involuntary nerves (sympathetic nerves via the sympathetic trunk and parasympathetic nerves via the vagus nerve) and in addition voluntary nerves (lower motor neurons) which are carried in the vagus nerve to innervate its striated muscle.
The esophagus passes through the thoracic cavity into the diaphragm into the stomach.
The esophagus may be affected by gastric reflux, cancer, prominent dilated blood vessels called varices that can bleed heavily, tears, constrictions, and disorders of motility. Diseases may cause difficulty swallowing (dysphagia), painful swallowing (odynophagia), chest pain, or cause no symptoms at all. Clinical investigations include X-rays when swallowing barium sulfate, endoscopy, and CT scans. Surgically,
the esophagus is difficult to access in part due to its position between critical organs and directly between the sternum and spinal column.[2]
Structure[edit]
The esophagus is one of the upper parts of the digestive system. There are taste buds on its upper part.[3] It begins at the back of the mouth, passing downward through the rear part of the mediastinum, through the diaphragm, and into the stomach. In humans, the esophagus generally starts around the level of the sixth cervical vertebra behind the cricoid cartilage of the trachea, enters the diaphragm at about the level of the tenth thoracic vertebra, and ends at the cardia of the stomach, at the level of the eleventh thoracic vertebra.[4] The esophagus is usually about 25 cm (10 in) in length.[5]
Many blood vessels serve the esophagus, with blood supply varying along its course. The upper parts of the esophagus and the upper esophageal sphincter receive blood from the inferior thyroid artery, the parts of the esophagus in the thorax from the bronchial arteries and branches directly from the thoracic aorta, and the lower parts of the esophagus and the lower esophageal sphincter receive blood from the left gastric artery and the left inferior phrenic artery.[6][7] The venous drainage also differs along the course of the esophagus. The upper and middle parts of the esophagus drain into the azygos and hemiazygos veins, and blood from the lower part drains into the left gastric vein. All these veins drain into the superior vena cava, with the exception of the left gastric vein, which is a branch of the portal vein.[6] Lymphatically, the upper third of the esophagus drains into the deep cervical lymph nodes, the middle into the superior and posterior mediastinal lymph nodes, and the lower esophagus into the gastric and celiac lymph nodes. This is similar to the lymphatic drainage of the abdominal structures that arise from the foregut, which all drain into the celiac nodes.[6]
- Position
The esophagus (yellow) passes behind the trachea and the heart.
The position and relation of the esophagus in the cervical region and in the posterior mediastinum. Seen from behind.
The upper esophagus lies at the back of the mediastinum behind the trachea, adjoining along the tracheoesophageal stripe, and in front of the erector spinae muscles and the vertebral column. The lower esophagus lies behind the heart and curves in front of the thoracic aorta. From the bifurcation of the trachea downwards, the esophagus passes behind the right pulmonary artery, left main bronchus, and left atrium. At this point, it passes through the diaphragm.[4]
The thoracic duct, which drains the majority of the body’s lymph, passes behind the esophagus, curving from lying behind the esophagus on the right in the lower part of the esophagus, to lying behind the esophagus on the left in the upper esophagus. The esophagus also lies in front of parts of the hemiazygos veins and the intercostal veins on the right side. The vagus nerve divides and covers the esophagus in a plexus.[4]
- Constrictions
The esophagus has four points of constriction. When a corrosive substance, or a solid object is swallowed, it is most likely to lodge and damage one of these four points. These constrictions arise from particular structures that compress the esophagus. These constrictions are:[8]
- At the start of the esophagus, where the laryngopharynx joins the esophagus, behind the cricoid cartilage
- Where it is crossed on the front by the aortic arch in the superior mediastinum
- Where the esophagus is compressed by the left main bronchus in the posterior mediastinum
- The esophageal hiatus, where it passes through the diaphragm in the posterior mediastinum
Sphincters[edit]
The esophagus is surrounded at the top and bottom by two muscular rings, known respectively as the upper esophageal sphincter and the lower esophageal sphincter.[4] These sphincters act to close the esophagus when food is not being swallowed. The upper esophageal sphincter is an anatomical sphincter, which is formed by the lower portion of the inferior pharyngeal constrictor, also known as the cricopharyngeal sphincter due to its relation with cricoid cartilage of the larynx anteriorly. However, the lower esophageal sphincter is not an anatomical but rather a functional sphincter, meaning that it acts as a sphincter but does not have a distinct thickening like other sphincters.
The upper esophageal sphincter surrounds the upper part of the esophagus. It consists of skeletal muscle but is not under voluntary control. Opening of the upper esophageal sphincter is triggered by the swallowing reflex. The primary muscle of the upper esophageal sphincter is the cricopharyngeal part of the inferior pharyngeal constrictor.[9]
The lower esophageal sphincter, or gastroesophageal sphincter, surrounds the lower part of the esophagus at the junction between the esophagus and the stomach.[10] It is also called the cardiac sphincter or cardioesophageal sphincter, named from the adjacent part of the stomach, the cardia. Dysfunction of the gastroesophageal sphincter causes gastroesophageal reflux, which causes heartburn, and, if it happens often enough, can lead to gastroesophageal reflux disease, with damage of the esophageal mucosa.[11]
Nerve supply[edit]
The esophagus is innervated by the vagus nerve and the cervical and thoracic sympathetic trunk.[6] The vagus nerve has a parasympathetic function, supplying the muscles of the esophagus and stimulating glandular contraction. Two sets of nerve fibers travel in the vagus nerve to supply the muscles. The upper striated muscle, and upper esophageal sphincter, are supplied by neurons with bodies in the nucleus ambiguus, whereas fibers that supply the smooth muscle and lower esophageal sphincter have bodies situated in the dorsal motor nucleus.[6] The vagus nerve plays the primary role in initiating peristalsis.[12] The sympathetic trunk has a sympathetic function. It may enhance the function of the vagus nerve, increasing peristalsis and glandular activity, and causing sphincter contraction. In addition, sympathetic activation may relax the muscle wall and cause blood vessel constriction.[6] Sensation along the esophagus is supplied by both nerves, with gross sensation being passed in the vagus nerve and pain passed up the sympathetic trunk.[4]
Gastro-esophageal junction[edit]
The gastro-esophageal junction (also known as the esophagogastric junction) is the junction between the esophagus and the stomach, at the lower end of the esophagus.[13] The pink color of the esophageal mucosa contrasts to the deeper red of the gastric mucosa,[6][14] and the mucosal transition can be seen as an irregular zig-zag line, which is often called the z-line.[15] Histological examination reveals abrupt transition between the stratified squamous epithelium of the esophagus and the simple columnar epithelium of the stomach.[16] Normally, the cardia of the stomach is immediately distal to the z-line[17] and the z-line coincides with the upper limit of the gastric folds of the cardia; however, when the anatomy of the mucosa is distorted in Barrett’s esophagus the true gastro-eshophageal junction can be identified by the upper limit of the gastric folds rather than the mucosal transition.[18] The functional location of the lower oesophageal sphincter is generally situated about 3 cm (1+1⁄4 in) below the z-line.[6]
Microanatomy[edit]
Histological section of the gastro-esophageal junction, with a black arrow indicating the junction
The human esophagus has a mucous membrane consisting of a tough stratified squamous epithelium without keratin, a smooth lamina propria, and a muscularis mucosae.[6] The epithelium of the esophagus has a relatively rapid turnover and serves a protective function against the abrasive effects of food. In many animals, the epithelium contains a layer of keratin, representing a coarser diet.[19] There are two types of glands, with mucus-secreting esophageal glands being found in the submucosa and esophageal cardiac glands, similar to cardiac glands of the stomach, located in the lamina propria and most frequent in the terminal part of the organ.[19][20] The mucus from the glands gives a good protection to the lining.[21] The submucosa also contains the submucosal plexus, a network of nerve cells that is part of the enteric nervous system.[19]
The muscular layer of the esophagus has two types of muscle. The upper third of the esophagus contains striated muscle, the lower third contains smooth muscle, and the middle third contains a mixture of both.[6] Muscle is arranged in two layers: one in which the muscle fibers run longitudinal to the esophagus, and the other in which the fibers encircle the esophagus. These are separated by the myenteric plexus, a tangled network of nerve fibers involved in the secretion of mucus and in peristalsis of the smooth muscle of the esophagus. The outermost layer of the esophagus is the adventitia in most of its length, with the abdominal part being covered in serosa. This makes it distinct from many other structures in the gastrointestinal tract that only have a serosa.[6]
Development[edit]
In early embryogenesis, the esophagus develops from the endodermal primitive gut tube. The ventral part of the embryo abuts the yolk sac. During the second week of embryological development, as the embryo grows, it begins to surround parts of the sac. The enveloped portions form the basis for the adult gastrointestinal tract.[22] The sac is surrounded by a network of vitelline arteries. Over time, these arteries consolidate into the three main arteries that supply the developing gastrointestinal tract: the celiac artery, superior mesenteric artery, and inferior mesenteric artery. The areas supplied by these arteries are used to define the midgut, hindgut and foregut.[22]
The surrounded sac becomes the primitive gut. Sections of this gut begin to differentiate into the organs of the gastrointestinal tract, such as the esophagus, stomach, and intestines.[22] The esophagus develops as part of the foregut tube.[22] The innervation of the esophagus develops from the pharyngeal arches.[4]
Function[edit]
Swallowing[edit]
Food is ingested through the mouth and when swallowed passes first into the pharynx and then into the esophagus. The esophagus is thus one of the first components of the digestive system and the gastrointestinal tract. After food passes through the esophagus, it enters the stomach.[10] When food is being swallowed, the epiglottis moves backward to cover the larynx, preventing food from entering the trachea. At the same time, the upper esophageal sphincter relaxes, allowing a bolus of food to enter. Peristaltic contractions of the esophageal muscle push the food down the esophagus. These rhythmic contractions occur both as a reflex response to food that is in the mouth, and also as a response to the sensation of food within the esophagus itself. Along with peristalsis, the lower esophageal sphincter relaxes.[10]
Reducing gastric reflux[edit]
The stomach produces gastric acid, a strongly acidic mixture consisting of hydrochloric acid (HCl) and potassium and sodium salts to enable food digestion. Constriction of the upper and lower esophageal sphincters helps to prevent reflux (backflow) of gastric contents and acid into the esophagus, protecting the esophageal mucosa. The acute angle of His and the lower crura of the diaphragm also help this sphincteric action.[10][23]
Gene and protein expression[edit]
About 20,000 protein-coding genes are expressed in human cells and nearly 70% of these genes are expressed in the normal esophagus.[24][25] Some 250 of these genes are more specifically expressed in the esophagus with less than 50 genes being highly specific. The corresponding esophagus-specific proteins are mainly involved in squamous differentiation such as keratins KRT13, KRT4 and KRT6C. Other specific proteins that help lubricate the inner surface of esophagus are mucins such as MUC21 and MUC22. Many genes with elevated expression are also shared with skin and other organs that are composed of squamous epithelia.[26]
Clinical significance[edit]
The main conditions affecting the esophagus are described here. For a more complete list, see esophageal disease.
Inflammation[edit]
Inflammation of the esophagus is known as esophagitis. Reflux of gastric acids from the stomach, infection, substances ingested (for example, corrosives), some medications (such as bisphosphonates), and food allergies can all lead to esophagitis. Esophageal candidiasis is an infection of the yeast Candida albicans that may occur when a person is immunocompromised. As of 2021 the causes of some forms of esophagitis, such as eosinophilic esophagitis, are not well-characterized, but may include Th2-mediated atopies or genetic factors. There appear to be correlations between eosinophilic esophagitis, asthma (itself with an eosinophilic component), eczema, and allergic rhinitis, though it is not clear whether these conditions contribute to eosinophilic esophagitis or vice versa, or if they are symptoms of mutual underlying factors.[27] Esophagitis can cause painful swallowing and is usually treated by managing the cause of the esophagitis – such as managing reflux or treating infection.[5]
Barrett’s esophagus[edit]
Prolonged esophagitis, particularly from gastric reflux, is one factor thought to play a role in the development of Barrett’s esophagus. In this condition, there is metaplasia of the lining of the lower esophagus, which changes from stratified squamous epithelia to simple columnar epithelia. Barrett’s esophagus is thought to be one of the main contributors to the development of esophageal cancer.[5]
Cancer[edit]
There are two main types of cancer of the esophagus. Squamous cell carcinoma is a carcinoma that can occur in the squamous cells lining the esophagus. This type is much more common in China and Iran. The other main type is an adenocarcinoma that occurs in the glands or columnar tissue of the esophagus. This is most common in developed countries in those with Barrett’s esophagus, and occurs in the cuboidal cells.[5]
In its early stages, esophageal cancer may not have any symptoms at all. When severe, esophageal cancer may eventually cause obstruction of the esophagus, making swallowing of any solid foods very difficult and causing weight loss. The progress of the cancer is staged using a system that measures how far into the esophageal wall the cancer has invaded, how many lymph nodes are affected, and whether there are any metastases in different parts of the body. Esophageal cancer is often managed with radiotherapy, chemotherapy, and may also be managed by partial surgical removal of the esophagus. Inserting a stent into the esophagus, or inserting a nasogastric tube, may also be used to ensure that a person is able to digest enough food and water. As of 2014, the prognosis for esophageal cancer is still poor, so palliative therapy may also be a focus of treatment.[5]
Varices[edit]
Esophageal varices are swollen twisted branches of the azygous vein in the lower third of the esophagus. These blood vessels anastomose (join up) with those of the portal vein when portal hypertension develops.[28] These blood vessels are engorged more than normal, and in the worst cases may partially obstruct the esophagus. These blood vessels develop as part of a collateral circulation that occurs to drain blood from the abdomen as a result of portal hypertension, usually as a result of liver diseases such as cirrhosis.[5]: 941–42 This collateral circulation occurs because the lower part of the esophagus drains into the left gastric vein, which is a branch of the portal vein. Because of the extensive venous plexus that exists between this vein and other veins, if portal hypertension occurs, the direction of blood drainage in this vein may reverse, with blood draining from the portal venous system, through the plexus. Veins in the plexus may engorge and lead to varices.[6][7]
Esophageal varices often do not have symptoms until they rupture. A ruptured varix is considered a medical emergency because varices can bleed a lot. A bleeding varix may cause a person to vomit blood, or suffer shock. To deal with a ruptured varix, a band may be placed around the bleeding blood vessel, or a small amount of a clotting agent may be injected near the bleed. A surgeon may also try to use a small inflatable balloon to apply pressure to stop the wound. IV fluids and blood products may be given in order to prevent hypovolemia from excess blood loss.[5]
Motility disorders[edit]
Several disorders affect the motility of food as it travels down the esophagus. This can cause difficult swallowing, called dysphagia, or painful swallowing, called odynophagia. Achalasia refers to a failure of the lower esophageal sphincter to relax properly, and generally develops later in life. This leads to progressive enlargement of the esophagus, and possibly eventual megaesophagus. A nutcracker esophagus refers to swallowing that can be extremely painful. Diffuse esophageal spasm is a spasm of the esophagus that can be one cause of chest pain. Such referred pain to the wall of the upper chest is quite common in esophageal conditions.[29] Sclerosis of the esophagus, such as with systemic sclerosis or in CREST syndrome may cause hardening of the walls of the esophagus and interfere with peristalsis.[5]
Malformations[edit]
Esophageal strictures are usually benign and typically develop after a person has had reflux for many years. Other strictures may include esophageal webs (which can also be congenital) and damage to the esophagus by radiotherapy, corrosive ingestion, or eosinophilic esophagitis. A Schatzki ring is fibrosis at the gastro-esophageal junction. Strictures may also develop in chronic anemia, and Plummer-Vinson syndrome.[5]
Two of the most common congenital malformations affecting the esophagus are an esophageal atresia where the esophagus ends in a blind sac instead of connecting to the stomach; and an esophageal fistula – an abnormal connection between the esophagus and the trachea.[30] Both of these conditions usually occur together.[30] These are found in about 1 in 3500 births.[31] Half of these cases may be part of a syndrome where other abnormalities are also present, particularly of the heart or limbs. The other cases occur singly.[32]
Imaging[edit]
A mass seen during an endoscopy and an ultrasound of the mass conducted during the endoscopy session.
An X-ray of swallowed barium may be used to reveal the size and shape of the esophagus, and the presence of any masses. The esophagus may also be imaged using a flexible camera inserted into the esophagus, in a procedure called an endoscopy. If an endoscopy is used on the stomach, the camera will also have to pass through the esophagus. During an endoscopy, a biopsy may be taken. If cancer of the esophagus is being investigated, other methods, including a CT scan, may also be used.[5]
History[edit]
The word esophagus (British English: oesophagus), comes from the Greek: οἰσοφάγος (oisophagos) meaning gullet. It derives from two roots (eosin) to carry and (phagos) to eat.[33] The use of the word oesophagus, has been documented in anatomical literature since at least the time of Hippocrates, who noted that “the oesophagus … receives the greatest amount of what we consume.”[34] Its existence in other animals and its relationship with the stomach was documented by the Roman naturalist Pliny the Elder (AD23–AD79),[35] and the peristaltic contractions of the esophagus have been documented since at least the time of Galen.[36]
The first attempt at surgery on the esophagus focused in the neck, and was conducted in dogs by Theodore Billroth in 1871. In 1877 Czerny carried out surgery in people. By 1908, an operation had been performed by Voeckler to remove the esophagus, and in 1933 the first surgical removal of parts of the lower esophagus, (to control esophageal cancer), had been conducted.[37]
The Nissen fundoplication, in which the stomach is wrapped around the lower esophageal sphincter to stimulate its function and control reflux, was first conducted by Rudolph Nissen in 1955.[37]
Other animals[edit]
Vertebrates[edit]
In tetrapods, the pharynx is much shorter, and the esophagus correspondingly longer, than in fish. In the majority of vertebrates, the esophagus is simply a connecting tube, but in some birds, which regurgitate components to feed their young, it is extended towards the lower end to form a crop for storing food before it enters the true stomach.[38][39] In ruminants, animals with four stomachs, a groove called the sulcus reticuli is often found in the esophagus, allowing milk to drain directly into the hind stomach, the abomasum.[40] In the horse the esophagus is about 1.2 to 1.5 m (4 to 5 ft) in length, and carries food to the stomach. A muscular ring, called the cardiac sphincter, connects the stomach to the esophagus. This sphincter is very well developed in horses. This and the oblique angle at which the esophagus connects to the stomach explains why horses cannot vomit.[41] The esophagus is also the area of the digestive tract where horses may have the condition known as choke.
The esophagus of snakes is remarkable for the distension it undergoes when swallowing prey.[42]
In most fish, the esophagus is extremely short, primarily due to the length of the pharynx (which is associated with the gills). However, some fish, including lampreys, chimaeras, and lungfish, have no true stomach, so that the esophagus effectively runs from the pharynx directly to the intestine, and is therefore somewhat longer.[38]
In many vertebrates, the esophagus is lined by stratified squamous epithelium without glands. In fish, the esophagus is often lined with columnar epithelium,[39] and in amphibians, sharks and rays, the esophageal epithelium is ciliated, helping to wash food along, in addition to the action of muscular peristalsis.[38] In addition, in the bat Plecotus auritus, fish and some amphibians, glands secreting pepsinogen or hydrochloric acid have been found.[39]
The muscle of the esophagus in many mammals is initially striated but then becomes smooth muscle in the caudal third or so. In canines and ruminants, however, it is entirely striated to allow regurgitation to feed young (canines) or regurgitation to chew cud (ruminants). It is entirely smooth muscle in amphibians, reptiles and birds.[39]
Contrary to popular belief,[43] an adult human body would not be able to pass through the esophagus of a whale, which generally measures less than 10 cm (4 in) in diameter, although in larger baleen whales it may be up to 25 cm (10 in) when fully distended.[44]
Invertebrates[edit]
A structure with the same name is often found in invertebrates, including molluscs and arthropods, connecting the oral cavity with the stomach.[45] In terms of the digestive system of snails and slugs, the mouth opens into an esophagus, which connects to the stomach. Because of torsion, which is the rotation of the main body of the animal during larval development, the esophagus usually passes around the stomach, and opens into its back, furthest from the mouth. In species that have undergone de-torsion, however, the esophagus may open into the anterior of the stomach, which is the reverse of the usual gastropod arrangement.[46] There is an extensive rostrum at the front of the esophagus in all carnivorous snails and slugs.[47] In the freshwater snail species Tarebia granifera, the brood pouch is above the esophagus.[48]
In the cephalopods, the brain often surrounds the esophagus.[49]
See also[edit]
References[edit]
- ^ Wells, John C. (2008). Longman Pronunciation Dictionary (3rd ed.). Longman. ISBN 978-1-4058-8118-0.
- ^ Jacobo, Julia (24 November 2016). “Thanksgiving Tales From the Emergency Room”. ABC News.
- ^ Purves, Dale (2011). Neuroscience (5th ed.). Sunderland, MA: Sinauer. p. 341. ISBN 978-0-87893-695-3.
- ^ a b c d e f Drake, Richard L.; Vogl, Wayne; Tibbitts, Adam W.M. Mitchell (2005). Gray’s anatomy for students. illustrations by Richard M. Tibbitts and Paul Richardson. Philadelphia: Elsevier/Churchill Livingstone. pp. 192–94. ISBN 978-0-8089-2306-0.
- ^ a b c d e f g h i j Colledge, Nicki R.; Walker, Brian R.; Ralston, Stuart H., eds. (2010). Davidson’s Principles and Practice of Medicine. illust. Robert Britton (21st ed.). Edinburgh: Churchill Livingstone/Elsevier. pp. 838–70. ISBN 978-0-7020-3084-0.
- ^ a b c d e f g h i j k l Kuo, Braden; Urma, Daniela (2006). “Esophagus – anatomy and development”. GI Motility Online. doi:10.1038/gimo6 (inactive 31 December 2022).
{{cite journal}}: CS1 maint: DOI inactive as of December 2022 (link) - ^ a b Patti, MG; Gantert, W; Way, LW (October 1997). “Surgery of the esophagus. Anatomy and physiology”. The Surgical Clinics of North America. 77 (5): 959–70. doi:10.1016/s0039-6109(05)70600-9. PMID 9347826.
- ^ Drake, Richard L.; Vogl, Wayne; Mitchell, Adam W.M. (2009). Gray’s anatomy for students. illustrations by Richard M. Tibbitts and Paul Richardson. Philadelphia: Elsevier/Churchill Livingstone. p. 215. ISBN 978-0-443-06952-9.
- ^ Mu, L; Wang, J; Su, H; Sanders, I (March 2007). “Adult human upper esophageal sphincter contains specialized muscle fibers expressing unusual myosin heavy chain isoforms”. J. Histochem. Cytochem. 55 (3): 199–207. doi:10.1369/jhc.6A7084.2006. PMID 17074861.
- ^ a b c d Hall, Arthur C. Guyton, John E. (2005). Textbook of medical physiology (11th ed.). Philadelphia: W.B. Saunders. pp. 782–784. ISBN 978-0-7216-0240-0.
- ^ Kahrilas PJ (2008). “Gastroesophageal Reflux Disease”. The New England Journal of Medicine. 359 (16): 1700–07. doi:10.1056/NEJMcp0804684. PMC 3058591. PMID 18923172.
- ^ Patterson, William G. (2006). “Esophageal peristalsis”. GI Motility Online. doi:10.1038/gimo13 (inactive 31 December 2022). Retrieved 24 May 2014.
{{cite journal}}: CS1 maint: DOI inactive as of December 2022 (link) - ^ John H. Dirckx, ed. (1997). Stedman’s Concise Medical and Allied Health Dictionary (3rd ed.). Williams and Wilkins. p. 463. ISBN 978-0-683-23125-0.
- ^ Anthony DiMarino, Jr.; Stanley B. Benjamin, eds. (2002). Gastrointestinal disease : an endoscopic approach. section editors Firas H. Al-Kawas (2nd ed.). Thorofare, NJ: Slack. p. 166. ISBN 978-1-55642-511-0.
- ^ Richard M. Gore; Marc S. Levine, eds. (2010). High-yield imaging (1st ed.). Philadelphia: Saunders/Elsevier. p. 151. ISBN 978-1-4557-1144-4.
- ^ Moore, Keith L; Agur, Anne M.R (2002). Essential Clinical Anatomy (2nd ed.). Lippincott Williams & Wilkins. p. 145. ISBN 978-0-7817-2830-0.
- ^ Barrett, Kim E. (2014). Gastrointestinal physiology (2nd ed.). New York: Mc Graw Hill. pp. Chapter 7: “Esophageal Motility”. ISBN 978-0-07-177401-7.
- ^ Long, Richard G; Scott, Brian B, eds. (2005). Specialist Training in Gastroenterology and Liver Disease. Elsevier Mosby. pp. 25–26. ISBN 978-0-7234-3252-4.
- ^ a b c Ross M, Pawlina W (2011). Histology: A Text and Atlas (6th ed.). Lippincott Williams & Wilkins. pp. 571–73. ISBN 978-0-7817-7200-6.
- ^ Takubo, Kaiyo (2007). Pathology of the esophagus an (2nd ed.). Tokyo: Springer Verlag. p. 28. ISBN 978-4-431-68616-3.
- ^ Young, Barbara, ed. (2006). Wheater’s functional histology: a text and colour atlas (5th ed.). Churchill Livingstone/Elsevier. p. 86. ISBN 978-0-443-06850-8.
- ^ a b c d Gary C. Schoenwolf (2009). “Development of the Gastrointestinal Tract”. Larsen’s human embryology (4th ed.). Philadelphia: Churchill Livingstone/Elsevier. ISBN 978-0-443-06811-9.
- ^ “Neuromuscular Anatomy of Esophagus and Lower Esophageal Sphincter – Motor Function of the Pharynx, Esophagus, and its Sphincters – NCBI Bookshelf”. Ncbi.nlm.nih.gov. 25 March 2013. Retrieved 24 April 2013.
- ^ “The human proteome in esophagus – The Human Protein Atlas”. www.proteinatlas.org. Retrieved 22 September 2017.
- ^ Uhlén, Mathias; Fagerberg, Linn; Hallström, Björn M.; Lindskog, Cecilia; Oksvold, Per; Mardinoglu, Adil; Sivertsson, Åsa; Kampf, Caroline; Sjöstedt, Evelina (23 January 2015). “Tissue-based map of the human proteome”. Science. 347 (6220): 1260419. doi:10.1126/science.1260419. ISSN 0036-8075. PMID 25613900. S2CID 802377.
- ^ Edqvist, Per-Henrik D.; Fagerberg, Linn; Hallström, Björn M.; Danielsson, Angelika; Edlund, Karolina; Uhlén, Mathias; Pontén, Fredrik (19 November 2014). “Expression of Human Skin-Specific Genes Defined by Transcriptomics and Antibody-Based Profiling”. Journal of Histochemistry & Cytochemistry. 63 (2): 129–141. doi:10.1369/0022155414562646. PMC 4305515. PMID 25411189.
- ^ Arias, Ángel; Lucendo, Alfredo J. (November 2020). “Epidemiology and risk factors for eosinophilic esophagitis: lessons for clinicians”. Expert Review of Gastroenterology & Hepatology. 14 (11): 1069–1082. doi:10.1080/17474124.2020.1806054. ISSN 1747-4132. PMID 32749898. S2CID 220976044.
- ^ Albert, Daniel (2012). Dorland’s illustrated medical dictionary (32nd ed.). Philadelphia, PA: Saunders/Elsevier. p. 2025. ISBN 978-1-4160-6257-8.
- ^ Purves, Dale (2011). Neuroscience (5. ed.). Sunderland, Mass.: Sinauer. p. 214. ISBN 978-0-87893-695-3.
- ^ a b Larsen, William J. (2001). Human embryology (3. ed.). Philadelphia, Pa.: Churchill Livingstone. pp. 148–149. ISBN 978-0-443-06583-5.
- ^ Shaw-Smith, C (18 November 2005). “esophageal atresia, tracheo-esophageal fistula, and the VACTERL association: review of genetics and epidemiology”. Journal of Medical Genetics. 43 (7): 545–54. doi:10.1136/jmg.2005.038158. PMC 2564549. PMID 16299066.
- ^ Geneviève, D; de Pontual, L; Amiel, J; Sarnacki, S; Lyonnet, S (May 2007). “An overview of isolated and syndromic oesophageal atresia”. Clinical Genetics. 71 (5): 392–9. doi:10.1111/j.1399-0004.2007.00798.x. PMID 17489843. S2CID 43782279.
- ^ Harper, Douglas. “Esophagus”. Etymology Online. Retrieved 19 March 2014.
- ^ Hippocrates (2010). Coan prenotions. Translated by Jones, William Henry Samuel (1. publ. ed.). Cambridge, Massachusetts: Harvard University Press. p. 59. ISBN 978-0-674-99640-3.
- ^ Bostock, John; Riley, Henry T.; Pliny the Elder (1855). The natural history of Pliny. London: H. G. Bohn. p. 64.
- ^ Brock, Galen; with an English translation by Arthur John (1916). On the natural faculties (Repr. ed.). London: W. Heinemann. p. “Book 3” S8. ISBN 978-0-674-99078-4.
- ^ a b Norton, Jeffrey A., ed. (2008). Surgery : basic science and clinical evidence (2nd ed.). New York, NY: Springer. pp. 744–746. ISBN 978-0-387-30800-5.
- ^ a b c Romer, Alfred Sherwood; Parsons, Thomas S. (1977). The Vertebrate Body. Philadelphia, PA: Holt-Saunders International. pp. 344–345. ISBN 978-0-03-910284-5.
- ^ a b c d Hume, C. Edward Stevens, Ian D. (2005). Comparative physiology of the vertebrate digestive system (1st pbk. ed.). Cambridge: Cambridge University Press. p. 15. ISBN 978-0-521-61714-7.
- ^ Mackie, R. I. (1 April 2002). “Mutualistic Fermentative Digestion in the Gastrointestinal Tract: Diversity and Evolution”. Integrative and Comparative Biology. 42 (2): 319–326. doi:10.1093/icb/42.2.319. PMID 21708724.
- ^ Giffen, James M.; Gore, Tom (1998) [1989]. Horse Owner’s Veterinary Handbook (2nd ed.). New York: Howell Book House. ISBN 978-0-87605-606-6.
- ^ Cundall, D.; Tuttman, C.; Close, M. (March 2014). “A model of the anterior esophagus in snakes, with functional and developmental implications”. Anat Rec. 297 (3): 586–98. doi:10.1002/ar.22860. PMID 24482367. S2CID 10921118.
- ^ Eveleth, Rose (20 February 2013). “Could a Whale Accidentally Swallow You? It Is Possible”. Smithsonian. Retrieved 12 April 2014.
- ^ Tinker, Spencer Wilkie (1988). Whales of the world. Leiden: E.J. Brill. p. 60. ISBN 978-0-935848-47-2.
- ^ Hartenstein, Volker (September 1997). “Development of the insect stomatogastric nervous system”. Trends in Neurosciences. 20 (9): 421–427. doi:10.1016/S0166-2236(97)01066-7. PMID 9292972. S2CID 22477083.
- ^ Barnes, Robert D. (1982). Invertebrate Zoology. Philadelphia, PA: Holt-Saunders International. ISBN 978-0-03-056747-6.
- ^ Gerlach, J.; Van Bruggen, A.C. (1998). “A first record of a terrestrial mollusc without a radula”. Journal of Molluscan Studies. 64 (2): 249–250. doi:10.1093/mollus/64.2.249.
- ^ Appleton C. C., Forbes A. T.& Demetriades N. T. (2009). “The occurrence, bionomics and potential impacts of the invasive freshwater snail Tarebia granifera (Lamarck, 1822) (Gastropoda: Thiaridae) in South Africa” Archived 2014-04-16 at the Wayback Machine. Zoologische Mededelingen 83.
- ^ Kutsch, W; Breidbach, O (1994). The nervous systems of invertebrates : an evolutionary and comparative approach. Basel: Birkhäuser. p. 117. ISBN 978-3-7643-5076-5.
External links[edit]
Wikimedia Commons has media related to Esophagus.
Look up esophagus in Wiktionary, the free dictionary.
 Диета. Если состояния острое, в первые сутки рекомендуется воздерживаться от пищи. Затем употребляют только щадящую еду. Противопоказаны жирные, острые, жареные, чрезмерно соленые, горячие продукты. Недопустимо кофе, алкоголь, грубоволокнистая пища.
Диета. Если состояния острое, в первые сутки рекомендуется воздерживаться от пищи. Затем употребляют только щадящую еду. Противопоказаны жирные, острые, жареные, чрезмерно соленые, горячие продукты. Недопустимо кофе, алкоголь, грубоволокнистая пища.