Любое нарушение режима сна чревато серьёзными последствиями для организма. Хроническое недосыпание
приводит к рассеянности внимания, спутанности сознания, депрессии. Человек становится раздражителен. Его работоспособность снижена, а во время бодрствования он чувствует сонливость. Продолжительные расстройства сна приводят к обморокам, появлению галлюцинаций, головокружениям, провалам в памяти, мигреням. Отсутствие полноценного отдыха в ночной период может стать причиной снижения иммунитета. Люди, страдающие бессонницей, находятся в группе риска инфекционных заболеваний, рака, инсульта, сахарного диабета, ожирения.
Что такое режим сна и как его настроить?
Человек, крепко спавший ночь, утром ощущает прилив сил. Откуда берётся чувство бодрости? Во время покоя многие физиологические процессы в организме замедляются. В состоянии торможения находится и большая часть коры головного мозга. Избавляясь от продуктов обмена, накопившихся за день, центральный отдел нервной системы тем самым восстанавливает свою деятельность. Интересно, что мозг во время сна всё же работает, но совершенно по-особому. Не отвлекаясь на раздражители, он анализирует и раскладывает по полочкам появившуюся за день информацию.
Сколько нужно спать человеку? Этот вопрос давно занимает сомнологов – специалистов, исследующих сон и его влияние на здоровье. Согласно научным изысканиям, взрослому человеку, чтобы чувствовать себя отдохнувшим, требуется от 7 до 8 часов покоя. При этом засыпать желательно задолго до полуночи. Для лучшего самочувствия женщинам необходимо отдыхать на час дольше, чем мужчинам. Нормальная продолжительность сна у пожилых людей – 6–7 часов, у подростков – 9–11 часов. Впрочем, все эти данные являются среднестатистическими. Давно подмечено, что норма длительности сна является сугубо индивидуальной величиной. Кто-то чувствует себя отлично после 6-часового ночного покоя, а кому-то мало и 10 часов отдыха.
Как наладить режим сна? Первым делом надо понять, в какие часы легче всего даётся вечерний отбой и утренний подъём. В дальнейшем именно этих временных рамок следует придерживаться и в будние, и в выходные дни, чтобы в итоге получить рефлекс. Если днём клонит ко сну, лучше всего лечь и недолго вздремнуть. Больше часа отдыхать нежелательно, так как заснуть вечером будет сложнее. А что же делать, если сбился режим сна?

Изменение режима сна
Как поменять график, если нарушение режима сна имеет место? Это проблема, с которой зачастую сталкиваются люди, имеющие посменную работу. Циркадные расстройства возникают при перелётах, связанных со сменой часового пояса. Необходимость скорректировать образ жизни, в том числе и распорядок отдыха, возникает у членов семьи, где есть новорождённый ребёнок. Как изменить режим сна в этих случаях? Если он сбился, возвращаться к правильному графику нужно постепенно – так организму будет проще адаптироваться. При сложностях с засыпанием следует увеличить физическую активность днём.
Если самостоятельно настроить режим не получается, стоит обратиться за профессиональной помощью. В некоторых случаях исправить положение можно аутотренингами и травяными чаями. Натуральными фиторелаксантами являются цветы аптечной ромашки, пассифлоры, листья лимонной мяты, корни валерианы. Расслабляющее действие оказывает лаванда. Эфирное масло растения применяют в ароматерапии, добавляют в успокаивающие ванны. Из сушёной лаванды, а также шишек хмеля можно сделать саше, а затем душистый мешочек положить под подушку.
В том случае, когда психологические приёмы воздействия, а также траво- и аромалечение не дают желаемого результата, врач может рекомендовать приём медикаментов. Назначают, как правило, снотворные препараты, направленные на увеличение количества гамма-аминомасляной кислоты в нервной системе. Реже применяют барбитураты: они оказывают расслабляющий и противосудорожный эффект, но дают массу побочных эффектов и вызывают быстрое привыкание.

Как восстановить режим сна: советы
Зачастую настроить режим бывает несложно, если придерживаться простых правил:
- Не переедать, но и не ложиться спать на пустой желудок. Последний приём пищи лучше всего делать за 3 часа до отхода ко сну. Ужин должен быть легким: состоять из корнеплодов, листовых овощей, зелёных яблок, лесных ягод.
- Не принимать алкоголь. Вместо спиртного лучше выпить успокаивающий ромашковый или липовый чай с листочком мяты и ложкой мёда.
- Вечером делать пробежки или длительные пешие прогулки. Любая физическая активность способствует быстрому засыпанию. Залогом крепкого сна является и свежий воздух.
- Слушать музыку. Это может быть классика или джаз, звуки природы. Главное, чтобы выбранные композиции были плавными, мелодичными, тихими и обязательно нравились.
- Мыслить позитивно. Перед сном полезно использовать простые расслабляющие техники, создавать приятные визуальные образы. От всех проблем и задач, не решённых в течение дня, нужно абстрагироваться.
- Спланировать следующий день. Перечень дел на завтра, записанный вечером, помогает успокоиться и мысленно отложить незавершённые хлопоты.
Ключевое звено в решении проблемы, как восстановить режим сна, – создание комфортной, расслабляющей атмосферы в спальне. Хорошо, если интерьер комнаты будет выполнен в спокойных пастельных тонах. Лучшими оттенками для спальни, с точки зрения психологии, считаются зелёные и синие, так как они действуют умиротворяюще. Не только цвет, но свет влияет на психику человека. Шторы в спальне должны быть плотными, чтобы при необходимости можно было создать полумрак даже днём. Главными источниками освещения в комнате, предназначенной для сна, считаются прикроватные светильники, так как они дают мягкий рассеянный свет. Спальня должна регулярно проветриваться, быть чистой и свободной от лишних предметов.
Если соблюдать эти нехитрые правила, сон будет спокойным и комфортным.
Ольга Шуппо, научный руководитель Grand Clinic дала интервью Общественной Службе Новостей.
Причины нарушения сна
Проблемы со сном, стрессы и возникающее на их фоне эмоциональное истощение часто испытывают жители мегаполиса. По статистике, не менее 80 процентов жителей крупных городов в возрасте от 25 лет уже при пробуждении испытывают чувство усталости и мышечную слабость. Если быстро уснуть и выспаться ночью не получается, утром человек просыпается уставшим, а к вечеру у него ни на что не хватает сил. Это свидетельствует о развитии синдрома хронической усталости, который, как правило, становится лишь «надводной частью айсберга».
«Проблемы со сном могут быть спровоцированы банальными бытовыми условиями, ― комментирует Ольга Шуппо. ― К ним приводит спертый воздух в непроветриваемом помещении, шум и яркий свет. Но говорить о диагнозе «бессонница» можно только в том случае, когда проблемы со сном пациент испытывает минимум три раза в неделю».
Бессонные ночи не должны оставаться без внимания, так как это тревожный сигнал со стороны организма. Хронический «недосып» нарушает работу нервной системы, снижает социальную активность, умственную и физическую производительность. Если проблема сохраняется в течение длительного времени, это может привести к опасным последствиям для организма: нарушению иммунной защиты и развитию хронических заболеваний.
Как быстро уснуть взрослому и выспаться
При продолжительных нарушениях сна можно попытаться справиться с проблемой самостоятельно или обратиться к врачу. Доктор может порекомендовать средства, содержащие мелатонин. Это вещество ― аналог гормона, который вырабатывается ночью в головном мозге.
Недостаток мелатонина негативно отражается на самочувствии и здоровье, так как это вещество отвечает за регуляцию биологических ритмов. Благодаря такой терапии постепенно качество ночного отдыха улучшается, человек начинает высыпаться.
Однако использовать мелатонин следует только по рекомендации врача и строго в определенной дозировке. А без консультации специалиста в домашних условиях для восстановления сна следует применять безопасные, но от этого не менее эффективные техники.
Простые способы быстро уснуть без лекарств
Чтобы быстро уснуть при бессоннице и выспаться, следует придерживаться простых правил.
Затемнить комнату
Спальня должна быть хорошо затемнена. Свет, проникающий внутрь с улицы, сквозь жалюзи или шторы, нарушает засыпание и качество ночного отдыха. Важно отключать все осветительные приборы и тщательно задергивать шторы на окнах.
Позаботиться о температурном режиме
Оптимальная температура для ночного отдыха ― 17-20 градусов, максимум 22 градуса. Такой температурный режим оптимален для выработки мелатонина, восстановления организма и полноценного расслабления.
Ложиться спать вовремя
«Очень важно придерживаться определенного режима сна, ― советует Ольга Шуппо. ― Выработка мелатонина происходит только с 23 часов до 3 часов утра. В это время человек обязательно долен спать. Мелатонин исключительно важен, так как это еще и гормон молодости. Он замедляет старение, снижает уровень кортизола после тяжелых нагрузок, снижает уровень глюкозы».
Ложиться спать нужно пораньше, примерно в 21-23 часа. Полезно приучать себя делать это в одно и то же время.
Укрываться тяжелым одеялом
Интересная техника быстро уснуть при бессоннице и выспаться ― использовать массивное одеяло или одеяло с утяжелителями. Такие одеяла имитируют объятия, в которых человек неосознанно расслабляется и быстро засыпает.
Изначально одеяла с утяжелителями были задуманы для детей с аутизмом и нарушениями двигательной активности. Потом их стали использовать для взрослых с нарушениями работы нервной системы. Сейчас же их рекомендуют людям, страдающим бессонницей и тревожностью, как безопасное и эффективное средство для полноценного ночного отдыха.
Отказаться от позднего ужина
Даже если работа заканчивается поздно, важно построить режим дня так, чтобы между ужином и отходом ко сну оставалось не менее трех часов. Переваривание пищи в ночное время не несет пользы ни пищеварительной системе, ни качеству отдыха. А вот выпить незадолго до наступления ночи успокаивающий травяной настой – привычка хорошая. Расслабляющие травы помогут успокоиться и очень быстро уснуть, даже если обычно не спится.
Перекусывать сухофруктами
«Можно взять «на вооружение» еще одну хорошую привычку, ― отмечает Ольга Шуппо. ― Во время послеобеденного чая есть небольшое количество сухофруктов и орешков. Они содержат вещество триптофан, обладающее успокаивающим и даже снотворным действием на нервную систему.
Принять ванну вечером
Аналогичным расслабляющим действием обладает и ванна с магниевой солью. Она уравновешивает нервную систему, позволяет настроиться на отдых, быстро уснуть ночью и отлично выспаться.
Эта техника быстрого засыпания была разработана для военных пилотов армии США. Она позволяет засыпать за 10-60 секунд. Возможно, в освоении этой техники придется попрактиковаться, но со временем она позволит засыпать почти мгновенно.
- Удобно лягте на кровать и расслабьтесь.
- Сосредоточьтесь на расслаблении всех мышц тела: расслабьте мышцы лица, затем опустите плечи и позвольте рукам произвольно опуститься на кровать.
- Глубоко вдохните и выдохните, расслабляя грудь.
- Расслабьте ноги: бедра и икры.
- Очистите мысли на 10 секунд, представив что-то расслабляющее: течение реки или звездное небо.
- Если очистить мысли не получилось, несколько раз повторите себе «не думай».
Через несколько секунд вы должны уснуть.
Если эти способы быстро уснуть ночью не дают результата, стоит обратиться к врачу. Причиной бессонницы могут быть болезни сердца и сосудов и повышенная активность щитовидной железы, которые требуют квалифицированного лечения.
Ссылка на оригинальный источник
С такой проблемой хоть раз сталкивались все мы и помним, как это неприятно. Что уж говорить о людях, которые могут мучиться далеко не одну ночь. Мы собрали подборку ответов специалистов на некоторые вопросы о бессоннице и сопутствующих ей проблемах и делимся ею с вами.
От чего возникает бессонница
 Бессонница или инсомния — это, скорее, не болезнь, по мнению многих специалистов, а симптом, который сопровождает многие заболевания (психические, острые и хронические, неврологические). Конкретная проблема доставляет человеку дискомфорт, нарушает нормальную работу организма и тем самым мешает заснуть. Но также не исключено то, что мы не спим из-за стресса, из-за того, что решаем в голове нерешенные задачи.
Бессонница или инсомния — это, скорее, не болезнь, по мнению многих специалистов, а симптом, который сопровождает многие заболевания (психические, острые и хронические, неврологические). Конкретная проблема доставляет человеку дискомфорт, нарушает нормальную работу организма и тем самым мешает заснуть. Но также не исключено то, что мы не спим из-за стресса, из-за того, что решаем в голове нерешенные задачи.
«Часто человек не может заснуть из-за активации мозговых процессов (когда «прокручивает» ситуацию и это мешает ему расслабиться). Острая инсомния возникает на фоне стресса. Чрезвычайно распространена психофизиологическая инсомния, при которой человек фиксируется на нарушении сна и заснуть ему мешает уже синдром «ожидания бессонницы», справиться с которым не могут даже сильнодействующие снотворные препараты», — рассказал газете «Аргументы и факты» заведующий отделением медицины сна Университетской клинической больницы № 3 Первого МГМУ им. И.М. Сеченова Михаил Полуэктов.
Когда бессонница пройдет сама, а когда нужно идти к врачу
Если вы не можете заснуть после скандала на работе или дома, после тяжелого перелета или переговоров с партнерами — это нормально. Вполне допустимо, если после подобных встрясок вы будете плохо спать еще с неделю. Организму надо прийти в норму после стресса.
«Обращаться к врачу следует в том случае, если нарушения сна не проходят через три месяца после окончания стрессовой ситуации. Это означает, что организм не может справиться с проблемой самостоятельно, а нехватка сна — одна из главных причин проблем со здоровьем, которая увеличивает риск заболеваний, развитие которых связано с нервной системой (гипертония, гастрит, язва, бронхиальная астма)».
«Нужно понимать, что если нервная система расшатана, быстро справиться с бессонницей не получится. На нормализацию сна обычно уходит 3 месяца».
В каких случаях эффективны снотворные

Специалисты отмечают: главное — не заниматься самолечением! Не берите снотворные наугад в аптеке. Возможно, ваша бессонница является причиной некой проблемы, которую нужно решать другими способами.
«За рубежом вы ни за что не купите в аптеке снотворное без рецепта. Ведь у бессонницы могут быть самые разные причины. Например, гипертоническая болезнь, заболевание щитовидной железы, депрессия. А снотворное просто будет заглушать симптомы истинного заболевания, мешать поставить правильный диагноз той же депрессии или гипертонии. Врач выписывает снотворное после того, как ознакомится с общим состоянием организма и исключит опасные заболевания, которые могут просто провоцировать бессонницу», — пояснил специалист в интервью газете «Комсомольская правда».
«Среди снотворных я бы посоветовал препараты с мелатонином. Мелатонин — это гормон сна. Принимать его можно безбоязненно».
«Прием снотворных показан только при стрессовой бессоннице. При хронической они не только бесполезны, но и нежелательны, поскольку вызывают привыкание», — сказал «Аргументам и фактам» Михаил Полуэктов.
Как бороться с бессонницей
Специалисты утверждают, что вышибать подобное можно подобным. То есть если вы не спите и не хотите спать, не нужно заставлять себя делать это. Надо отвлечься и в какой-то момент усталость организма возьмет свое.
«Хронически неспящим людям хорошо помогают поведенческие методики — например, ограничение сна. Пациенту рекомендуют в то время, когда он не спит, не ворочаться с боку на бок, а встать и заняться чем-нибудь. Это дает возможность накопить давление сна, которое позволяет легче засыпать. В некоторых случаях назначают антидепрессанты, они дают ощущение внутреннего спокойствия, помогают справиться с боязнью сна и, в отличие от снотворных, не вызывают привыкания».
«Самая большая ошибка — пытаться заставить себя заснуть. Нужно помнить, что рано ли поздно вы все равно сделаете это. Сон — фундаментальная потребность организма. Лучше думайте о приятных вещах, тогда вы заснете незаметно».
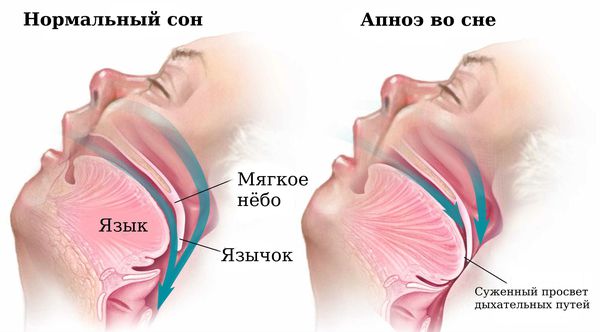
Бессонница как спутница апноэ и храпа

Нарушения сна могут происходить и из-за «апноэ» — синдрома задержки дыхания и из-за храпа. Но в данном случае бессонница выступает как симптом. У вас нарушено дыхание, организм перенапряжен, сон постоянно прерывается и поэтому вы плохо спите.
Помните, что если у ваших близких появились апноэ или храп, то не стоит относиться к этому с раздражением и пренебрежением. С такими проблемами не стоит медлить с посещением врача.
«Любая задержка дыхания — это стресс для сердечно-сосудистой системы. Апноэ сопровождается подъемом артериального давления, учащением сердечного ритма. Получается, что во время сна сердце не отдыхает, а получает дополнительную нагрузку. Помимо этого, из-за задержки дыхания человек просыпается, а частые пробуждения делают сон «рваным» и поверхностным. Пациенты с задержками дыхания страдают от нехватки сна даже сильнее, чем пациенты с бессонницей. К тому же у них быстро развиваются осложнения (гипертония, снижение памяти и т. д.)».
Кстати, храп может указывать на синдром задержки дыхания.
«Многие «апнойщики» храпят. Близкие «храпуна» должны иметь в виду: если храп вдруг надолго прерывается и начинаются такие, что ли, «всхлипывания», «похохатывания», то это признак того, что у человека синдром апноэ. Срочно ведите его к врачу», — отметил в интервью «Российской газете» врач-психотерапевт, руководитель лаборатории сна Санкт-Петербургского психоневрологического института Александр Поляков.
Какие способы могут помочь некоторым победить храп
Помните, что подобные советы не должны заменить ваш поход к врачу.
- избавьтесь от привычки спать на спине. Именно в такой позе у человека нарушается дыхание, потому что западает язык. Если во сне вы тяжело себя контролируете, попробуйте такой вариант решения проблемы. Пришейте к вашей пижаме или майке (к любой одежде, в которой вы спите) карман на спине, лучше между лопаток. В карман перед сном положите тенистый мяч. Каждый раз при попытке лечь на спину вы проснетесь. Через 3-4 недели у вас выработается стойкий рефлекс не спать на спине.
- сбросьте вес. Статистика показала, что уменьшение массы тела на 10% от исходной может улучшить параметры дыхания во сне на 50% и наоборот.
- бросьте курить. Курение часто вызывает хроническое воспаление глотки и трахеи, сопровождающееся отечностью их стенок. Это вызывает сужение дыхательных путей и увеличивает риск развития остановок дыхания во сне.
- не пейте на ночь спиртное и транквилизаторы. Эти средства, как правило, снижают мышечный тонус, способствуют расслаблению глоточной мускулатуры, что может провоцировать усиление храпа и апноэ.
Что лечат бессонницей

Беда для некоторых может стать спасением для других. На Западе существуют методики лечения депрессии с помощью бессонницы.
«Врачи не дают больному, естественно, по его согласию, спать подряд двое-трое суток. Сначала он просто читает или смотрит телевизор. Когда ему уже невмочь перебороть сон самостоятельно, ему предлагают танцевать, ловить мяч, днем много гулять, общаться, постоянно поддерживая себя в тонусе. Хорошая, но трудоемкая методика, да и подходит больше высокоорганизованным и волевым людям. Организм напряжен до предела. И, наконец, наступает долгожданный сон. Таким образом, депрессия проходит. Однако этот опыт самому пациенту повторять мы не рекомендуем. Только под контролем врача!», — поделился специалист с газетой «Комсомольская правда».
Подготовлено с использованием материалов: aif.ru, 2planeta.ru, rg.ru, kp.ru.
Дата публикации 13 сентября 2019Обновлено 16 августа 2021
Определение болезни. Причины заболевания
Расстройства сна — это группа заболеваний, связанных с нарушением качества или структуры сна. Проявление симптомов этих заболеваний во время сна приводит к ухудшению состояния во время бодрствования [1].
К основным расстройствам сна у взрослых относятся:
- Инсомния (бессонница) — трудности засыпания и/или поддержания сна.
- Нарушения дыхания во сне — храп и остановки дыхания во сне (чаще всего это синдром обструктивного апноэ сна — СОАС);
- Циркадианные нарушения ритма сна-бодрствования — невозможность заснуть в социально-приемлемое время из-за смещения ритмов сна-бодрствования.
- Двигательные расстройства во сне — потребность движений ногами перед и во время сна (например, синдром беспокойных ног).
- Гиперсомнии — сильно выраженная сонливость, не связанная с низким качеством или малым количеством ночного сна (наиболее распространённые заболевания — нарколепсия и идиопатическая гиперсомния).
- Парасомнии — определённые нежелательные состояния, движения, эмоции, ощущения, возникающие при засыпании, при смене стадий сна или при ночных пробуждениях: крики, страхи, сексуальное возбуждение и активность, движения руками или головой, снохождение, приём пищи, скрежетание зубами (бруксизм) и др.
Короткий или длительный сон не является расстройством, но может серьёзно повлиять на состояние здоровья, поэтому тоже требует коррекции.
Тем или иным расстройством сна страдает больше половины населения и с возрастом частота нарушений сна увеличивается. Например, оцениваемая распространённость синдрома обструктивного апноэ сна (остановки дыхания во сне за счёт перекрытия ротоглотки) среди взрослого населения 30-69 лет в России составляет 51 %. Средняя и тяжёлая степень этого заболевания встречается у 26 % людей [2]. Из-за отсутствия внимания пациента и врачей к симптомам СОАС это нарушение остается нераспознанным в 85-90 % случаев. Храп, который всегда сопровождает заболевание, отмечает 58 % россиян [3]. Распространённость инсомнии составляет 13-18 %, при этом среди женщин в два раза выше [4]. Циркадианные нарушения составляют до 40 % среди причин инсомнии [5].
Расстройства сна часто сочетаются: у одного человека может быть несколько заболеваний, например, синдром обструктивного апноэ сна и инсомния.
Причины расстройств сна многочисленны. Среди причин развития инсомнии прежде всего стоит отметить нарушение гигиены сна-бодрствования:
- поздний отход ко сну;
- нерегулярное время пробуждения;
- недостаток дневного света утром и избыток искусственного освещения вечером и ночью.
Повышенная тревожность и депрессия являются факторами, приводящими к хронизации инсомнии.
Нарушения ритма сна-бодрствования могут быть вызваны неправильной гигиеной сна, сменной работой и частыми перелётами, которые нарушают синхронизацию работы внутренних органов с основным регулятором биологических ритмов — освещением.
Причиной храпа и синдрома обструктивного апноэ сна является сужение и перекрытие просвета ротоглотки во сне. Сужение просвета дыхательных путей возникает из-за патологии носа и миндалин, смещения назад или недоразвития нижней челюсти, увеличения толщины тканей ротоглотки при ожирении, акромегалии (нарушении функции передней доли гипофиза) и гипотиреозе (недостатке гормонов щитовидной железы). Провоцирующим фактором в этом случае может стать приём алкоголя и снотворных препаратов.
Недостаток железа в организме является одной из причин двигательных нарушений во сне.
Гиперсомнии могут быть вторичными на фоне заболеваний нервной системы: опухоли и травмы головного мозга, заболевания с поражением гипоталамуса, таламуса и ствола мозга, инсульт, нейродегенеративные заболевания. Также могут возникнуть при психических расстройствах.
Причины парасомний в большинстве случаев неизвестны. Спровоцировать данное расстройство могут некоторые психические заболевания, патологии головного мозга и приём различных препаратов. Кроме этого влияют стрессовые ситуации, недосыпание, остановки дыхания во сне и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы расстройства сна
Очень часто встречается сочетание нескольких расстройств сна, поэтому необходимо уточнять все симптомы. Основным признаком нарушений является сонливость или усталость в течение дня. Но есть и другие характерные симптомы, по которым можно установить конкретное расстройство.
Инсомния:
- на засыпание уходит более 30 минут;
- ночные и ранние утренние пробуждения, после которых на засыпание требуется более 30 минут.
Нарушения дыхания во сне:
- храп;
- остановки дыхания или удушье во сне.
Циркадианные нарушения ритма сна-бодрствования:
- трудности засыпания в социально-приемлемое время, более чем на два часа отличающееся от фактического.
Двигательные расстройства:
- необходимость подвигать ногами или походить перед сном;
- регулярно возникающие сокращения мышц нижних конечностей.
Парасомнии:
- различные действия и ощущения возникающие во время сна.
Гиперсомнии (нарколепсия):
- дневные приступы непреодолимой сонливости;
- приступы внезапного засыпания;
- приступы внезапной утраты мышечного тонуса при ясном сознании.
У людей с нарушениями сна может не быть активных жалоб, так как сам спящий не всегда знает о наличии храпа, остановок дыхания во сне или периодических движений конечностей. А вот последствия этих и любых других расстройств сна ощущаются в виде усталости или сонливости в дневные часы [6].
Однако нужно иметь в виду, что дневная сонливость может быть симптомом и других заболеваний (гипотиреоза, депрессии, онкологических проблем), а также побочным эффектом приёма некоторых лекарственных средств.
Патогенез расстройства сна
Кратковременная инсомния может быть вызвана стрессом. В дальнейшем люди с гиперактивацией нервной системы начинают переживать по поводу трудностей засыпания и поддержания сна. Их беспокоят возможные последствия недосыпания, в результате ухудшается гигиена сна. В этом случае бессонница становится хронической.
При синдроме обструктивного апноэ сна происходит нарушение проходимости верхних дыхательных путей и их регулярное перекрытие, что затрудняет поступление кислорода в лёгкие. При остром недостатке кислорода возникает стрессовая реакция организма, активизируется симпатическая нервная система и повышается артериальное давление, что приводит к неощущаемым во время сна микропробуждениям. В этот момент мозг открывает дыхательные пути и дыхание восстанавливается.
Такие микропробуждения нарушают структуру сна, уменьшают стадии сна, которые важны для восстановления организма, в результате чего появляются различные по степени тяжести симптомы:
- днём человек чувствует сонливость, нарушение внимания и координации, раздражительность и агрессивность, в ночные часы — потливость;
- может произойти сбой в метаболизме веществ, возможно развитие сахарного диабета, снижение потенции;
- увеличение внутригрудного давления может привести к нагрузке на некоторые отделы сердца, что опасно эпизодами учащения и урежения пульса во сне, паузами в работе сердца и развитием жизнеугрожающих аритмий [6].
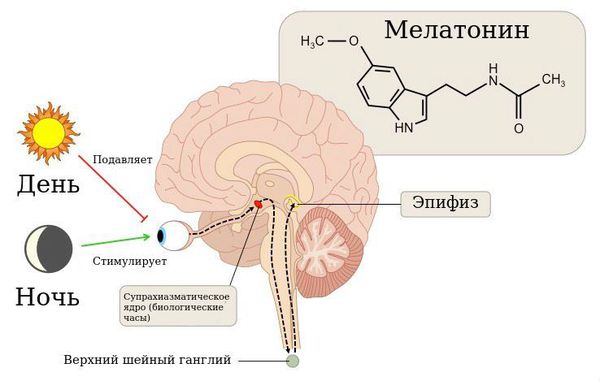
В патогенезе развития циркадианных нарушений сна важную роль играет гормон эпифиза мелатонин, отвечающий за установку цикла сна и бодрствования. В норме он вырабатывается только в вечерние и ночные часы. Время начала его секреции (19.30-22.00) определяет наступление биологического вечера в организме и способствует засыпанию примерно через два часа. Под влиянием освещения время начала выработки мелатонина может сместиться на более поздние или ранние часы. Это приведёт к трудностям засыпания в желаемое время или ранним утренним пробуждениям.
Двигательные расстройства сна возникают при нарушении процесса передачи электрических импульсов от нейронов к мышечной ткани, что связано с недостатком дофамина.
Нарколепсия развивается в результате снижения выработки нейромедиатора орексина А и B, стимулирующего бодрствование. Это происходит из-за развития аутоиммунной реакции, то есть организм сам уничтожает клетки мозга, вырабатывающие орексин, что приводит к его недостатку.
При парасомниях возникает диссоциация сна, то есть человек воспринимает ситуацию так, как будто она происходит не с ним. Такое состояние активирует стереотипную двигательную активность, и за счёт этого во время сна совершаются определённые движения.
Классификация и стадии развития расстройства сна
Согласно международной классификации нарушений сна, существуют следующие формы расстройств [1]:
Инсомния имеет две формы:
- острую — длится до трёх месяцев;
- хроническую — длится более трёх месяцев.
Нарушения дыхания во сне делят на три группы в зависимости от типа апноэ во сне:
- синдром обструктивного апноэ сна — остановки дыхания во сне за счёт перекрытия ротоглотки, при которых сохраняются движения грудной клетки, но нет носового дыхания;
- синдром центрального апноэ сна — отсутствие движений грудной клетки и носового дыхания;
- синдром смешанного апноэ сна — нет носового дыхания и движений грудной клетки вначале, затем движения появляются.
Также выделяют отдельные симптомы — храп и катафрению (стоны во сне).
Остановки дыхания во сне оценивают при длительности более 10 секунд. В зависимости от выраженности остановок выделяют полные остановки — апноэ и неполные — гипопноэ.
Степени тяжести апноэ во сне:
- лёгкая — 5-14,9 эпизодов апноэ-гипопноэ в час сна;
- средняя — 15-29,9 эпизодов апноэ-гипопноэ в час сна;
- тяжёлая — более 30 эпизодов апноэ-гипопноэ в час сна.
Циркадианные нарушения ритма сна-бодрствования разделяют в зависимости от причин на две категории:
- Эндогенные (внутренние причины):
- синдром задержки ритма сна-бодрствования;
- синдром опережения ритма сна-бодрствования;
- нерегулярный ритм сна-бодрствования.
- Экзогенные (внешние причины):
- инсомния при сменной работе;
- джет-лаг (расстройство сна при смене часовых поясов).
Двигательные расстройства во сне:
- синдром и болезнь периодических движений ног;
- синдром беспокойных ног.
Гиперсомнии:
- Нарколепсия:
- Нарколепсия 1 типа;
- Нарколепсия 2 типа.
- Идиопатическая гиперсомния — беспричинные эпизоды сонливости, возникающие в дневное время;
- Синдром Клейне — Левина (синдром “спящей красавицы”) — расстройство сна, при котором человек может спать до 18 часов в сутки и более.
Парасомнии выделяют в зависимости от того, в какую стадию сна возникают нарушения:
- Парасомнии, связанные с медленным сном:
- конфузионное пробуждение — пробуждение со спутанным сознанием;
- снохождение (сомнамбулизм);
- ночные ужасы (страхи);
- синдром приёма пищи во время сна.
- Парасомнии, связанные с быстрым сном:
- синдром нарушения поведения в быстром сне;
- сонный паралич — неспособность двигаться или говорить во время сна, несмотря на сознательное или полуосознанное состояние;
- кошмары.
- Другие парасомнии
- синдром взрывающейся головы — резкий, громкий шум в ушах во время сна или засыпания;
- галлюцинации сна;
- энурез.
Осложнения расстройства сна
Невыспавшийся человек не может качественно наслаждаться жизнью. Усталость, нарушение внимания, координации и памяти, сонливость, раздражительность — частые последствия нарушений сна.
Важным является длительность сна и его качество. Так, даже привычная короткая продолжительность сна (менее 6 часов) оказывает негативный эффект на здоровье по сравнению с нормальной (7-8 часов).
Длительные эпизоды короткого сна и нарушение его качества приводят к серьёзным проблемам физического и психического здоровья человека, вплоть до появления суицидальных мыслей [9]. Повышается риск развития следующих заболеваний:
- Артериальная гипертония/гипертензия — стойкое повышение артериального давления из-за активации симпатической нервной системы.
- Ожирение за счёт снижения уровня гормона лептина (регулирующего энергетический обмен) и увеличения гормона грелина (стимулирующего потребление пищи). Гормональный сбой приводит к изменению пищевых привычек: снижению чувства насыщения, увеличению аппетита, тяге к жирной пище и быстроусвояемым углеводам.
- Метаболический синдром и сахарный диабет 2 типа.
- Колоректальный рак.
- Депрессия.
- Снижение сексуального влечения за счёт уменьшения уровня половых гормонов
- Частые простудные заболевания.
- Ухудшение состояния кожи вследствие снижения выработки коллагена и соматотропного гормона (регулирующего процессы роста и развития человека).
При циркадианных нарушениях сна кроме вышеописанных нарушений часто возникают желудочно-кишечные расстройства: учащение или урежение частоты стула, связанное с десинхронизацией работы внутренних органов и нарушением усвоения пищи.
Наиболее тяжёлые последствия для здоровья возникают при синдроме обструктивного апноэ сна[6].
- Возможно развитие артериальной и резистентной гипертонии, требующей приёма трёх и более гипотензивных средств.
- Есть опасность появления брадиаритмий во сне (замедления сердечного ритма до уровня ниже 60 ударов в минуту). Если СОАС вовремя не диагностирован, пациенту может потребоваться установка постоянного кардиостимулятора.
- Повышается риск инсульта и смерти, в том числе от сердечно-сосудистых заболеваний [10].
Помимо этого, есть и другие негативные последствия, например, страдающие СОАС чаще разводятся.
Во время эпизодов внезапного засыпания при гиперсомниях повышается вероятность травм, дорожно-транспортных происшествий. Из-за высокой сонливости затрудняется или значительно ограничивается по времени профессиональная деятельность.
При парасомниях высок риск самоповреждений, а также повреждения партнёра.
Диагностика расстройства сна
Диагностика нарушений сна осуществляется на основании данных опроса пациента, осмотра, инструментальных и лабораторных исследований.
Для постановки диагноза инсомнии достаточно жалоб пациента на трудности засыпания, ночные или ранние пробуждения с затруднением последующего засыпания и ухудшение дневного самочувствия. Однако для исключения других нарушений сна, приводящих к симптомам инсомнии, могут потребоваться дополнительные исследования. Для диагностики СОАС, синдрома периодических движений конечностей, парасомний и всех основных нарушений сна применяют полисомнографию. Циркадианные нарушения ритма сна-бодрствования выявляют с помощью актиграфии.
Наиболее оптимальным видом диагностики основных нарушений сна является полисомнография[7] — исследование, позволяющие оценить изменения, происходящие с человеком во время сна. Это единственный метод обследования, с помощью которого можно записать энцефалограмму, оценить одновременно стадии сна, дыхание во сне, выявить связь различных событий (храпа, остановки дыхания, движений ног, жевательных мышц, положения тела и электрокардиограмму) со стадиями сна и пробуждениями. Однако сложность постановки и анализа исследования, необходимость нахождения в отдельной палате, стоимость оборудования и выполнения диагностики ограничивают его применение.
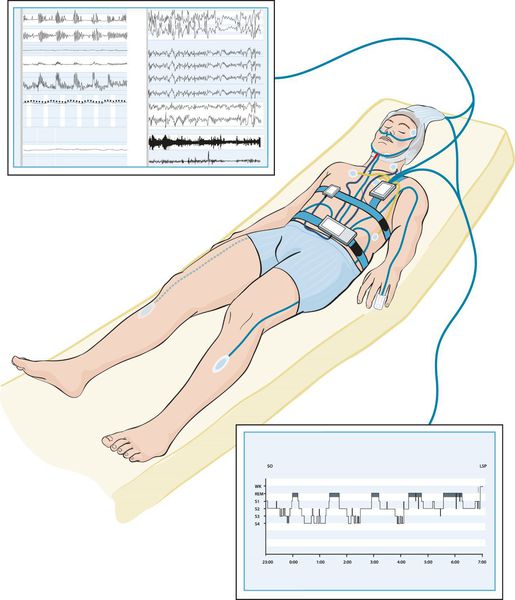
Актиграфия — метод оценки основных характеристик сна и ритма сна-бодрствования в течение длительного времени — от одной до четырёх недель [8]. Данный метод позволяет оценить стабильность ритма сна, например, изменения времени засыпания и пробуждения в выходные

и рабочие дни, ритм сна при сменной работе. Используется при инсомнии и циркадианных нарушениях сна. Актиграф — компактный прибор размером с наручные часы, который надевается на запястье, по акселерометру он оценивает двигательную активность и освещение.
При диагностике синдрома обструктивного апноэ сна во время осмотра обращают внимание на наличие патологии ЛОР-органов: увеличение миндалин, хронический ринит, утолщение языка. Суммарно просвет дыхательных путей оценивается по шкале Маллампати, когда пациент открывает рот и высовывает язык. Если в таком положении не видно задней стенки глотки и миндалин, вероятность нарушений дыхания за счёт перекрытия просвета ротоглотки корнем языка высока. Оперативное лечение ЛОР-патологии в этом случае будет малоэффективным. Оценивается окружность шеи — важный прогностический параметр синдрома обструктивного апноэ сна. Его риск значительно повышается при окружности шеи более 43 см у мужчин и более 41 см у женщин.
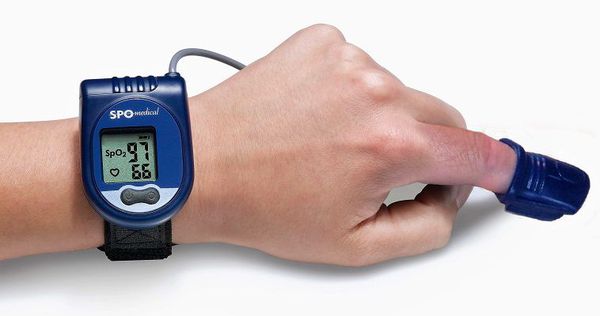
Самым точным методом диагностики СОАС является полисомнография, но в российских рекомендациях для определения обструктивного апноэ сна при различных заболеваниях чаще упоминается компьютерная пульсоксиметрия или респираторный мониторинг.
Кардиореспираторный мониторинг — метод оценки нарушений дыхания во сне в амбулаторных условиях, когда часть датчиков прибора устанавливается на грудной клетке в поликлинике, а остальные пациент ставит самостоятельно на время сна: в носовые ходы для записи носового дыхания и на палец руки для оценки насыщения гемоглобина крови кислородом. Датчики на грудной клетке кроме её движений записывают электрокардиограмму и позволяют оценить влияние нарушений дыхания во сне на ритм сердца и их связь с аритмиями.
Компьютерная пульсоксиметрия — простой метод исследования, при котором на палец руки ставится датчик пульсоксиметрии. Ещё одним скрининговым методом оценки дыхания является запись реопневмограммы при холтеровском мониторировании электрокардиограммы. При этом записываются движения грудной клетки по данным с датчиков ЭКГ. Если по пульсоксиметру или по реопневмограмме выявляются отклонения, то необходимо проводить более полное обследование для постановки диагноза.
Стоит заподозрить СОАС если при суточном мониторировании артериального давления выявляется нарушение его суточного ритма — отсутствие снижения артериального давления или повышение в ночные часы.
При высокой дневной сонливости для исключения нарколепсии состояние пациента оценивают по тесту множественного засыпания. При этом после полисомнографии все датчики остаются на пациенте и ему дается возможность уснуть в течение дня по 20 минут каждые два часа.
Для диагностики нарушений сна дополнительно используются опросники, оценивающие основные симптомы.
- Питтсбургский опросник оценивает качество сна и включает симптомы основных расстройств сна за последний месяц.
- Берлинский опросник и опросник STOP-BANG используются для оценки риска СОАС.
- Эпвортская шкала дневной сонливости оценивает выраженность сонливости в разных ситуациях.
- Мюнхенская шкала оценки хронотипа выявляет продолжительность и время сна в рабочие и выходные дни, определяет выраженность социального джет-лага.
Лечение расстройства сна
Лечение нарушений сна зависит от конкретного расстройства сна.
Основным методом лечения хронической инсомнии является когнитивно-поведенческая терапия — коррекция поведения и установок, касающихся сна. Стандартная схема лечения состоит из шести сеансов, требуется заполнение дневника сна и/или применение актиграфии для оценки продолжительности и паттерна сна.
Для лечения инсомнии могут кратковременно использоваться снотворные препараты, которые ускоряют засыпание, уменьшают ночные пробуждения и увеличивают продолжительность сна. Однако нужно учитывать, что нарушение дыхания во сне является ограничением, а в некоторых случаях противопоказанием, к приёму большинства снотворных. Это связано с тем, что препараты расслабляют мускулатуру мягкого нёба и стенок глотки, что приводит к перекрытию дыхательных путей и усугублению проблем с дыханием. Препараты мелатонина замедленного высвобождения используются у пациентов старше 55 лет.
При лечении синдрома обструктивного апноэ сна [6] рекомендуется отказ от курения и употребления алкоголя, снижение веса (уменьшает тяжесть СОАС на 20-25 %), лечение хронической патологии ЛОР-органов. Основной метод лечения средней и тяжёлой степени СОАС, особенно при сочетании с патологией сердечно-сосудистой системы, — неинвазивная вентиляция лёгких в режиме постоянного положительного давления (СИПАП-терапия или CPAP-терапия, от англ. Continuous Positive Airway Pressure Therapy). Терапия осуществляется с помощью СИПАП-аппарата. Это небольшой компрессор, который через гибкую трубку и герметичную носовую маску постоянно подает поток воздуха под давлением. Этот поток воздуха не позволяет дыхательным путям смыкаться и блокировать поступление кислорода. Аппарат используется каждую ночь. Все показания прибор записывает на карту памяти, которая доступна пациенту. Более подробную информацию врач видит после скачивания данных при помощи специальных программ.

Также в лечении СОАС используются внутриротовые приспособления (капы), которые делают врачи-ортодонты. Капы устанавливаются на время сна и выдвигают нижнюю челюсть на 6-10 мм вперед.

При наличии патологии ЛОР-органов может применяться оперативное лечение у ЛОР-врача. Не доказали своей эффективности операции, выполняемые на отдельных структурах, например, удаление язычка или миндалин. Наиболее оптимальны комплексные операции, когда восстанавливается носовое дыхание и производится пластика структур в ротоглотке.
При наличии связи СОАС с положением тела рекомендуется не ложиться на спину (чаще всего нарушения дыхания возникают именно в этом положении). Можно использовать мячик для большого тенниса, поместить его в карман, пришитый на футболке между лопаток, он будет мешать лечь на спину. При сохранённом носовом дыхании возможно применение одноразовых наклеек на носовые ходы Provent, они примерно в два раза уменьшают тяжесть СОАС.
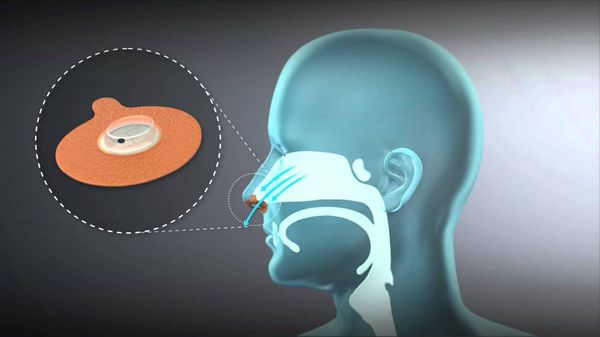
Синдром периодических движений конечностей лечится у невролога. При уровне ферритина менее 75 мкмоль/л применяются препараты железа, также рекомендуется отказ от чая, кофе и других стимулирующих напитков. При нормальном уровне ферритина невролог назначает специальные препараты.
Циркадианные нарушения ритма сна-бодрствования требуют прежде всего изменения гигиены сна. При возможности стоит отказаться от сменной работы и частых перелётов или оптимизировать график работы. Настроить циркадианную систему возможно путём изменения интенсивности и времени освещения, что достигается при помощи разных подходов.
- Чтобы сместить суточные ритмы на более ранние часы, нужно использовать яркий свет при пробуждении и уменьшить интенсивность освещения вечером. При этом в вечернее время применяются препараты мелатонина за 4-6 часов до сна. Мелатонин в виде лекарственного средства, принятый раньше начала секреции собственного мелатонина, настраивает внутренние биологические ритмы на более ранние часы засыпания.
- При необходимости смещения ритма сна-бодрствования на более позднее время используется яркое освещение вечером и мелатонин днём. Существуют специальные калькуляторы для расчёта времени и длительности приёма мелатонина, времени дополнительного освещения для быстрой адаптации и профилактики развития циркадианных нарушений при перелётах.
- Кроме того, важно изменение других факторов, значимо влияющих на внутренние биологические ритмы: времени физической активности и приёма пищи.
При парасомниях, которые проявляются ночными кошмарами эффективна консультация психолога, проведение терапии повторением образов. Лекарственная терапия парасомний включает применение:
- клоназепама, имипрамина, пароксетина или мелатонина при сомнамбулизме;
- антидепрессанты или бензодиазепины используются при ночных кошмарах;
- топирамат или антидепрессанты группы селективных ингибиторов обратного захвата серотонина (СИОЗС) при синдроме ночной еды;
- клоназепам применяется в лечении парасомний возникающих во время быстрого сна;
- при сонном параличе используются антидепрессанты группы СИОЗС;
Лечение гиперсомний в России ограничено действующим законодательством, так как подходящие для этого препараты входят в список наркотических и психотропных средств (например, модафинил).
Прогноз. Профилактика
Для профилактики расстройств сна следует придерживаться рекомендаций:
- соблюдать режим сна-бодрствования;
- спать взрослым не менее 7 часов в сутки;
- соблюдать световой режим;
- отказаться от курения и приёма алкоголя;
- своевременно лечить патологии ЛОР-органов;
- контролировать вес;
- регулярно заниматься физическими упражнениями;
- принимать снотворные препараты только по назначению врача.
При парасомниях для профилактики самоповреждения не следует спать на втором этаже двухъярусной кровати. Необходимо убрать острые предметы и мебель рядом с кроватью, на полу положить матрас, лицам с сомнамбулизмом не спать рядом с окном. Если есть провоцирующие лекарственные средства, то следует их избегать.
Экспериментальные работы по увеличению продолжительности сна на 30-60 минут (за счёт более раннего отхода ко сну и/или более позднего пробуждения) приводили к позитивным сдвигам в состоянии здоровья: снижению веса и артериального давления, уменьшению аппетита и склонности к перекусам, увеличению работоспособности.
При отсутствии лечения инсомнии возникают серьёзные последствия для здоровья описанные ранее. Основной метод лечения инсомнии — когнитивно-поведенческая терапия — позволяет избавиться от нарушений сна за шесть сеансов и обладает более долговременным эффектом, чем приём снотворных препаратов. Рецидивы возможны при повторных нарушениях гигиены сна, невыявленных других нарушениях сна, отсутствии лечения сопутствующих тревоги и депрессии. Приём снотворных препаратов при лечении инсомнии без изменения образа жизни (коррекции гигиены сна, светового режима и физической активности) скорее всего приведёт к возврату инсомнии после отмены снотворных.
Своевременное оперативное лечение ЛОР-патологии позволяет предотвратить негативные последствия синдрома обструктивного апноэ сна для здоровья. При выявлении СОАС средней и тяжёлой степени только снижение веса и СРАР-терапия показали значительное уменьшение риска развития тяжёлых сердечно-сосудистых заболеваний (инфаркта и инсульта). Если не лечить факторы приводящие к СОАС, то СРАР-терапия проводится длительно, иногда пожизненно.
Циркадианные нарушения ритма сна-бодрствования, обусловленные внутренним смещением ритма, лечатся дольше, чем нарушения, связанные с внешними факторами. Так, приём мелатонина при инсомнии в условиях сменной работе необходим только после смены, а в другие дни может не требоваться. Применение светотерапии может быть необходимо больше в зимние часы, а в летние достаточно естественного освещения.
Двигательные расстройства во сне эффективно лечатся приёмом препаратов железа или агонистов допамина.
При отсутствии провоцирующих факторов, отмене стимулирующих парасомнии лекарственных средств, лечении сопутствующих нарушений сна (например, синдрома обструктивного апноэ во сне) соблюдении гигиены сна, парасомнии также можно вылечить.
В России запрещены основные лекарства для лечения нарколепсии, поэтому лечение затруднительно и прогноз неблагоприятный. Страдающие нарколепсией могут заснуть в любой момент, например, за рулём автомобиля. Однако увеличение продолжительности сна, уменьшение провоцирующих факторов и планирование деятельности поможет уменьшить сонливость при гиперсомниях.
Довольно часто клиенты жалуются мне на проблемы со сном. Кто-то подолгу ворочается вечером в кровати и не может уснуть, кто-то просыпается посреди ночи и не может заснуть опять. В результате — плохое самочувствие и настроение, проблемы с концентрацией внимания, мышлением и памятью.
Причины хронической бессонницы часто психологические — стресс, тяжелые жизненные события вызывают переживания, нарушающие сон. Работа с психотерапевтом обычно помогает облегчить состояние в таких случаях. Бессонницу могут также вызывать определенные заболевания и медикаменты, — в таком случае лечение подберет врач.
Однако каковы бы ни были причины проблем со сном, для улучшения состояния стоит соблюдать определенные поведенческие принципы, иначе говоря — завести полезные привычки, которые составляют так называемую гигиену сна. Соблюдение этих принципов также будет полезно для тех, кто не страдает бессонницей, а просто старается вести здоровый образ жизни и хочет снизить вероятность того, что бессонница когда-либо возникнет. Все эти принципы я взяла из заслуживающих доверия научно обоснованных источников, которые перечислены в конце статьи. Я не встречала в русскоязычном интернете достаточно полного набора рекомендаций, который был бы основан на надежных источниках, и поэтому написала эту статью.
- Ложитесь спать и вставайте примерно в одно и то же время каждый день, в том числе в выходные. Это настраивает «внутренние часы» вашего организма, чтобы он ожидал сон в определенное время.
Спланируйте свой режим, отталкиваясь от желаемого времени подъема и имея в виду, что взрослым людям рекомендуется спать не менее 7 часов в сутки. Отрегулируйте время отхода ко сну, ориентируясь на свое самочувствие. - Убедитесь в том, что ваша спальня — комфортное, уютное место для сна. Удобные ли у вас матрас и подушка, нравится ли вам ткань постельного белья? Комфортна ли температура в спальне, подходит ли уровень освещения? Не мешает ли уличный шум?
Лучше всего спать в тихом, темном и прохладном помещении. Если у вас в спальне шумно, используйте беруши или так называемый белый шум (приложение, издающее белый шум, можно поставить на телефон). Сделать темнее можно с помощью плотных штор или маски на глаза. Оптимальная температура воздуха в спальне — 16-20oС. - Желательно, чтобы спальня была отдельной комнатой, в которой можно только спать и заниматься сексом. Не стоит делать рядом с кроватью рабочее место или смотреть в кровати телевизор. Тогда ваш организм будет ассоциировать спальню со сном, и это существенно поможет засыпанию.
- Занимайтесь физическими упражнениями. Однако постарайтесь заканчивать занятия как минимум за три часа до сна, так как они оказывают стимулирующий эффект.
- Старайтесь побывать на солнце в течение дня. Яркий солнечный свет помогает отрегулировать естественные ритмы вашего организма. Так что стоит ввести в свой график небольшую дневную прогулку, а если такой возможности нет — то хотя бы проводить время в освещенном солнцем месте помещения.
- Ограничьте дневной сон, он может мешать ночному. Если вы спите днем, то постарайтесь делать это недолго и просыпаться до пяти часов вечера.
- Придумайте приятный, расслабляющий ритуал перед сном и выполняйте его каждый вечер. Это должна быть определенная последовательность действий, которая будет давать вашему организму сигнал «скоро ложимся спать», продолжительностью около одного часа. В ритуал можно включить теплую ванну или душ, чтение приятной книги, прослушивание спокойной музыки, рассказывание сказок детям, техники релаксации, легкие упражнения на растяжку. Не стоит включать в ритуал просмотр видео и вообще гаджеты со светящимися экранами, а также занятия, вызывающие сильные эмоции.
- Избегайте стимулирующих веществ во второй половине дня, за несколько часов до сна. К таким веществам относятся не только кофеин, но и алкоголь и никотин.
Да, алкоголь может помогать уснуть вечером, но спустя несколько часов сна он меняет свое действие и начинает стимулировать, увеличивая количество просыпаний и снижая общее качество сна. Аналогично действует кофеин — даже если вы нормально засыпаете после вечерней чашки кофе или крепкого чая, эти напитки снижают качество сна. - Не ешьте и не пейте много перед сном. Однако голод и жажда также не способствуют хорошему сну, так что может быть хорошо съесть немного легкой еды и выпить стакан воды, чашку травяного чая или теплого молока незадолго до сна.
- Ограничьте искусственный свет перед сном. Приглушите свет в комнатах и постарайтесь не пользоваться устройствами со светящимися экранами — компьютерами, смартфонами и т.д. Яркий свет воспринимается организмом как сигнал «еще день, не время спать».
- Постарайтесь избежать перед сном стрессовых занятий, таких как работа или обсуждение эмоционально сложных тем. Организм, испытывающий стресс, выделяет гормон кортизол, который оказывает бодрящее действие. Если у вас есть привычка думать перед сном о проблемах или о планах на следующий день, попробуйте записывать свои мысли — и откладывать эти записи в сторону.
- Не заставляйте себя уснуть. Не ложитесь спать, если вы не чувствуете сонливость. Если вы пролежали в кровати 20 минут и не уснули, то лучше встать, выйти в другую комнату и поделать что-то расслабляющее, например почитать или послушать музыку, пока вы не почувствуете сонливость. Используйте при этом приглушенный свет.
Выполнение этих рекомендаций, скорее всего, существенно улучшит ваш сон. Однако если у вас сохраняются трудности со сном, и вам мешают спать беспокоящие мысли и переживания, то стоит обратиться к психологу. Благодаря психотерапевтической работе вы сможете детально разобраться в причинах вашей бессонницы и найти подходящий вам способ справляться с эмоциями и мыслями, и как следствие – спокойно спать.
Источники:
- https://www.mayoclinic.org/diseases-conditions/insomnia/symptoms-causes/syc-20355167
- https://www.nhs.uk/live-well/sleep-and-tiredness/10-tips-to-beat-insomnia/
- http://sleepeducation.org/essentials-in-sleep/healthy-sleep-habits
- http://healthysleep.med.harvard.edu/healthy/getting/overcoming/tips
- https://www.cdc.gov/sleep/about_sleep/how_much_sleep.html
- https://patient.info/news-and-features/whats-the-right-temperature-for-sleep
- Книга Алекса Корба «Восходящая спираль. Как нейрофизиология помогает справиться с негативом и депрессией — шаг за шагом». Издательство «Манн, Иванов и Фербер», 2017
