Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.
Содержание
- Классификация
- Как вылечить молочницу у женщины?
- Как вылечить молочницу у мужчины?
- Как избежать рецидива кандидоза?
- Что будет, если не лечить молочницу.
-
Как вылечить молочницу при беременности?
-
Как вылечить молочницу во рту?

Кандидоз – распространенное заболевание
Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
Candida передается:
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
Если в результатах анализов встречается слово «Candida», не спешите в аптеку. Главное не присутствие грибка, а его концентрация и наличие признаков заболевания. Молочница проявляется:
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Если заболевание диагностировано у одной «половинки», лечиться нужно всем. Терапия «по одному» не имеет смысла – все грибки вернутся обратно после первой же интимной близости.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
При молочнице запрещены спринцевания и другие способы «помыть там», поскольку это вызывает дисбаланс микрофлоры.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
Диагностированное заболевание нужно обязательно лечить. Несмотря на то, что грибок Candida является условно-патогенным микроорганизмом, организму нужна помощь, чтобы справиться с разросшимися колониями и нейтрализовать последствия их жизнедеятельности. Невылеченное вовремя заболевание:
у женщин:
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
у мужчин:
- приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
- покраснение слизистой, отечное небо, десны, горло;
- «географический» язык – поверхность покрыта белесыми точками, впоследствии – пятнами, по форме напоминающими круг или овал;
- болезненное глотание;
- трещинки в уголках рта, которые быстро покрываются творожистым налетом. Покраснение увеличивается в размерах;
- повышение температуры;
- увеличение подчелюстных лимфоузлов.
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.

Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).

Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. – 2011. – №5. – С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. – 2001. – № 2(6). – С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Средний рейтинг 5 из 5 на основе 5 голосов
Дата публикации 29 апреля 2020Обновлено 4 мая 2022
Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей.
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3][4].
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17].
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1].
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2].
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7].
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8][9].
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18], выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
- неосложнённый;
- осложнённый [10].
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища);
- вульвовагинит (воспаление влагалища и вульвы);
- цервицит (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена);
- уретрит (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11].
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2].
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1].
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15].
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16].
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом;
- бактериальным вагинозом;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 104.
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15].
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты (“Тержинан”, “Полижинакс”, “Пимафукорт”, “Клион Д”, “Макмирор комплекс”);
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19][20].
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
- эконазол 150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней;
- “Клиндацин Б пролонг” один аппликатор крема на ночь вагинально в течение трёх дней;
- “Макмирор комплекс” одна свеча на ночь один раз в сутки в течение восьми дней;
- “Тержинан” одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
- флуконазол 150 мг один раз внутрь;
- итраконазол 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
- флуконазол 150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12].
Для профилактики кандидозного вагинита рекомендуется:
- отказаться от регулярного использования ежедневных прокладок и тесного синтетического белья;
- использовать средства гигиены на основе молочной кислоты для поддержания кислой среды влагалища;
- отказаться от спринцеваний;
- своевременно лечить заболевания мочеполовой, эндокринной и пищеварительной систем;
- избегать бесконтрольного приёма антибиотиков.
Практически каждая женщина хотя бы раз в жизни переносит молочницу. По официальной статистике в РФ генитальным кандидозом заболевает до 75% женщин репродуктивного возраста. При беременности заболеваемость составляет примерно 40%.[1]
Помимо неприятных ощущений, у этой патологии могут быть серьезные осложнения как у беременных, так и небеременных пациенток. Поэтому при первых симптомах молочницы необходимо обращаться к врачу.

Что такое молочница и чем она опасна
Молочница у женщин — это обиходное название вагинального кандидоза. Слизистую оболочку влагалища и малых половых губ поражает дрожжеподобная грибковая флора рода Candida. В результате развиваются симптомы воспаления.
Заболевание может существовать в двух формах:
-
Острый кандидоз с яркими, субъективно неприятными симптомами, которые быстро проходят при адекватном лечении и практически не провоцируют осложнений. Это благоприятная форма болезни.
-
Хроническая молочница, при которой симптомы беспокоят месяцами или годами, например, на фоне стресса и снижения иммунитета. Эта форма опасна осложнениями, вплоть до грибкового сепсиса.
Любой вариант кандидоза требует посещения врача и индивидуального подбора препаратов для лечения. Пытаться вылечиться самостоятельно — опасно, вероятен переход острой формы в хроническую.
Причины развития молочницы
Кандидоз не относят к группе инфекций, которые передаются при половых контактах. Основная причина молочницы — условно-патогенные грибки Candida. Они становятся опасны, провоцируют проблемы со здоровьем при снижении иммунной защиты, нарушении равновесия между полезными и опасными микробами.[2]
90-95% случаев молочницы вызывает Candida albicans[3]. Эпителий влагалища и его теплая, влажная, слабокислая среда идеально подходит для роста этого грибка. Также молочница возможна в полости рта, кишечнике, на коже (преимущественно в области складок).
Какие факторы увеличивают риск возникновения молочницы
Пик заболевания приходится на репродуктивный возраст, особенно период в 25-40 лет. К наступлению менопаузы почти 75% женщин переносят хотя бы один эпизод молочницы. Предрасполагающие факторы, которые повышают риск возникновения кандидоза:
-
механические повреждения кожи и слизистых оболочек при жестком сексе, ношении тесного, неудобного белья, раздражение после депиляции;
-
химическое раздражение из-за применения неподходящих средств гигиены, контрацептивов;
-
аллергия на средства гигиены, косметику, внутривлагалищные средства контрацепции;
-
физиологические состояния — предменструальный синдром, беременность, пре-менопауза;
-
эндокринные патологии — сахарный диабет, снижение активности щитовидной железы;
-
снижение иммунитета на фоне хронических или затяжных инфекционных процессов, приема препаратов;
-
побочные эффекты при приеме некоторых лекарственных препаратов (стероиды, антибиотики, оральные контрацептивы);
-
проведение химиотерапии или облучения при лечении онкологических патологий.
Молочница более вероятна у женщин, страдающих от гиповитаминоза и нехватки минеральных веществ, особенно железа. Чаще кандидоз бывает у женщин, страдающих патологиями пищеварительного тракта и заболеваниями гениталий (кольпиты, цервициты, эндометриты).
На вопрос, могут ли гигиенические прокладки, тампоны или капы спровоцировать молочницу, отвечает главный врач ООО Клиника вспомогательных репродуктивных технологий «Дети из пробирки», врач акушер-гинеколог, репродуктолог, к.м.н. — Цатурова Кристина Ашотовна:
«Аккуратное применение таких гигиенических средств не вызывает развитие молочницы. Однако, неправильное расположение тампонов и прокладок способны вызывать микротравмы слизистой влагалища и вульвы, что может привести к обострению хронического кандидоза. Кроме того, несоблюдение сроков использования гигиенических средств может приводить к усиленному размножению на их поверхности патогенных бактерий и грибов — а это пусковой фактор рецидива хронических заболеваний».

Симптомы вагинального кандидоза
У части женщин симптомы молочницы едва ощутимые, но у большинства пациенток отмечаются достаточно яркие, выраженные жалобы со стороны половых органов. Среди ключевых симптомов кандидоза:
-
мучительный зуд, жжение, ощущение дискомфорта в области малых и больших половых губ;
-
выделения, напоминающие свернувшееся молоко или крупинки творога;
-
резкий кислый запах, усиливающийся при потливости;
-
болезненность при интимной близости, ощущение сухости, дискомфорта;
-
жжение при опорожнении мочевого пузыря, учащение мочеиспусканий.
Усиление симптомов молочницы, выделений и зуда наблюдается после душа или ванны, подмывания, в вечерние часы или перед менструациями.[4]
Проявления кандидоза усиливаются во второй фазе цикла, достигая максимума перед месячными. При беременности, на фоне физиологического снижения иммунной защиты, проявления кандидозного вульвовагинита также усиливаются и требуют эффективного лечения.
При осмотре врач выявляет объективные признаки патологии:
-
отечность тканей в преддверии влагалища;
-
краснота тканей в области малых и больших половых губ, стенок влагалища;
-
белесые или зеленоватые налеты по стенкам вагины;
-
выделения с резким запахом, комочками, крошками.
Если молочница осложняется, полноценно не лечится, на коже в области промежности начинают образовываться мелкие везикулярные элементы (пузырьки). Они расположены чуть выше поверхности кожи либо слизистых, заполнены мутной жидкостью. Если они лопаются, образуются эрозии. На фоне поражения тканей формируются трещины, спайки в области вульвы и перианальной области.[5]
«Обострение молочницы приводит к отеку и покраснению слизистой влагалища, сопровождается неприятными ощущениями, а иногда и болевым синдромом при грубом прикосновении и трении. Поэтому рекомендуется воздерживаться от секса в момент обострения, т.к. неприятные и болевые ощущения могут сформировать негативный психологический триггер, который станет барьером для занятий сексом в будущем».
Цатурова Кристина Ашотовна,
ООО Клиника вспомогательных репродуктивных технологий «Дети из пробирки» – главный врач, врач акушер-гинеколог, репродуктолог, к.м.н.
Виды и стадии развития вагинального кандидоза
На основании национальных клинических рекомендаций специалисты выделяют две основных формы вагинального кандидоза:[6]
-
Острая форма. Для нее типично не более трех рецидивов в год. При остром кандидозе женщина приходит к врачу с крайне неприятными выраженными симптомами — это жжение с зудом, обильные творожистые выделения, краснота, отечность половых органов. При таких симптомах возникает раздражительность, нарушается сон, работоспособность. Обычно такая форма возникает при снижении иммунной защиты организма. Грибы Candida начинают активное размножение на фоне подавления активности бифидо- и лактофлоры.
-
Рецидивирующая (хроническая) молочница. Характеризуется четырьмя и более обострениями за год. Типична для 10–15% женщин, обострения требуют подбора курса лечения.
Согласно классификации, которая была предложена D.A. Eschenbach, молочницу можно разделить на два варианта[7]:
-
Неосложненная форма. Возникает первый раз или повторно, но менее 4 раз в год. Дискомфорт при этом умеренный, и нет сопутствующих факторов, снижающих иммунитет (например, сахарного диабета, длительного приема цитостатиков или глюкокортикоидов).
-
Осложненная форма. Сопровождается ярко выраженными симптомами: краснота кожи и слизистых, сильный отек, язвенные поражения, трещины слизистых, эрозии на коже в перианальной зоне. Обострения возникают часто — от 4 раз в год. Нередко такое течение инфекции формируется у пациентов с сахарным диабетом, а также другими нарушениями, требующими приема цитостатиков или глюкокортикоидов. Причиной могут быть как грибки рода Candida albicans, так и другие виды дрожжевых грибков.
В зависимости от того, какой отдел женской репродуктивной системы пострадал больше всего, выделяют три различных клинических формы кандидозного поражения:
-
воспаление стенок влагалища (вагиниты);
-
поражение как влагалища, так и наружных половых органов (вульвовагиниты);
-
воспалительный процесс в области шейки матки (цервицит).
Хотя и намного реже, но молочница возможна и у представителей сильного пола. У мужчин кандидоз чаще бывает в форме:
-
воспаления головки пениса (баланит);
-
поражения головки пениса и зоны крайней плоти (баланопостит);
-
воспалительного процесса в области слизистой оболочки мочеиспускательного канала (уретрит).
Методы диагностики молочницы
Поставить предварительный диагноз можно на основании жалоб у женщины, изучении истории болезни и внешних признаков во время осмотра на гинекологическом кресле. Врач видит покраснение, отечность слизистых оболочек влагалища, пленки, белые налеты на стенках.
Но установить точную природу возбудителя можно только после лабораторного исследования. После забора мазков проводят следующие типы диагностики:
-
Микроскопическое исследование вагинального секрета, мазков со стенок влагалища и шейки матки на наличие спор грибка и его мицелия.
-
Культуральное исследование: посев отделяемого со стенок влагалища на специальные питательные среды. В результате определяют количество грибка, его вид, чувствительность к противогрибковым препаратам и оценивают колонии других микроорганизмов, их соотношение между собой.
-
Серологические тесты определяют наличие антител к грибкам Candida в тканях и плазме. Этот анализ важен при подозрении на распространение, генерализацию процесса.
-
Применение метода ПЦР для выявления фрагментов ДНК грибков. Необходимо для подтверждения диагноза в сложных случаях.
-
Проведение иммунофлюоресцентной диагностики (так называемый Candida Sure Test) необходимо в ситуациях, когда молочница постоянно рецидивирует.[8]
Дополнительно врач может назначить исследование микробиома кишечника, мазков на скрытые ИППП методом ПЦР, крови на уровень глюкозы.

Лечение молочницы у женщин
При бессимптомном носительстве грибков организм сам подавляет активность грибковой флоры, и лечение не требуется. Терапия показана тем женщинам, у которых есть жалобы, врач отмечает клинические проявления, воспалительные процессы в области гениталий при осмотре и лабораторно подтверждает наличие грибков Candida.
Основная группа препаратов для лечения молочницы — противогрибковые средства. Ряд противогрибковых препаратов нарушают синтез особого соединения в составе оболочки клеток грибка — эргостерола. В результате грибковая клетка разрушается.
Исходя из типа препарата и подобранной дозы возможно два варианта воздействия:
-
фунгистатическое — замедление, торможение роста грибков;
-
фунгицидное — полное уничтожение кандиды.
При лечении молочницы врач может назначать:
-
антибиотики противогрибкового типа, например, нистатин, леворин, амфотерицин В;
-
препараты из группы имидазолов, к примеру, миконазол, кетоконазол, клотримазол;
-
средства из группы триазолов — флуконазол, итраконазол;
-
комбинированные средства, содержащие противогрибковые, противомикробные и противовоспалительные компоненты.
Препараты гинеколог подбирает индивидуально: оценивает возраст, тяжесть молочницы, ее форму (острая либо рецидивирующая), учитывает прием препаратов при сопутствующих заболеваниях.
При острой форме молочницы рекомендовано местное лечение и однократный прием флуконазола (150 мг).
Для местного применения врач может назначить одно из средств[9]:
-
свечи терконазол 80 мг один раз в сутки в течение 3 дней;
-
крем клотримазол 1% 5 г один раз в сутки в течение 1–2 недель;
-
свечи миконазол 100 мг один раз в сутки в течение недели;
-
крем бутоконазол 2% 5 г однократно.
Хронический рецидивирующий кандидоз лечат вышеперечисленными местными и системными антимикотиками. Например, трехкратным приемом флуконазола 150 мг с интервалами 72 часа или 150 мг один раз в 7 дней в течение полугода. Беременным флуконазол противопоказан.
Для лечения хронического вагинального кандидоза врач может назначить современный препарат Гепон — иммуномодулирующее средство. Перед его применением не обязательно определять конкретный вид Candida. Средство действует при любых штаммах кандидоза, быстро устраняет симптомы воспаления и предотвращает рецидивы. У 83% пациенток после 1–2 применения исчезают зуд, покраснение, сухость и отечность в области влагалища и половых губ.
«Если молочница рецидивирует более 4 раз за год, заболевание перешло в хроническое течение. В этом случае, успеха терапии можно достичь только при профессиональном подходе. Это значит, что вы должны найти “своего” врача гинеколога, который подберет вам современную схему терапии и расскажет об интимной гигиене и образе жизни, способствующим успеху лечения».
Цатурова Кристина Ашотовна,
ООО Клиника вспомогательных репродуктивных технологий «Дети из пробирки» – главный врач, врач акушер-гинеколог, репродуктолог, к.м.н.
Народные средства при молочнице
Применение каких-либо народных средств для борьбы с молочницей не оправдано и опасно. Любые рецепты, которые можно найти в сети, не имеют научного обоснования и должного эффекта. В результате из острой формы можно получить хроническую, с частыми рецидивами и множественной устойчивостью грибков к препаратам. Не стоит практиковать самолечение. Без контроля врача прием противогрибковых препаратов может быть опасен — инфекция становится более устойчивой, и эффективность лекарственной терапии снижается.[10]
Возможные осложнения
При своевременном лечении кандидоз обычно проходит без последствий. Осложнения вероятны при самолечении, использовании народных средств, неправильно подобранных препаратов или БАДов.
Среди возможных осложнений: формирование воспалительных поражений матки и придатков, распространение процесса на мочевыделительную систему, стеноз влагалища.
Диета при молочнице
На фоне лечения и в дальнейшем, для профилактики рецидивов при хроническом кандидозе, рекомендовано сократить потребление:
-
сахара и простых углеводов;
-
острых продуктов, пряностей;
-
газированных напитков, крепкого кофе и чая, алкоголя.
Соблюдать ограничения нужно минимум 3 месяца — примерно за это время восстановится баланс влагалищной микрофлоры после лечения.
Профилактика после лечения
После полного клинического выздоровления врачи рекомендуют простые профилактические мероприятия:
-
переход на максимально здоровое, рациональное питание;
-
борьбу с дисбиозом кишечника (прием пробиотиков, пребиотиков);
-
подбор средств интимной гигиены и соблюдение правил подмывания;
-
выбор дышащего хлопкового нижнего белья;
-
интимную жизнь с постоянным партнером;
-
лечение всех хронических патологий и нарушений обмена веществ;
-
рациональный прием антибиотиков.
Подведем итог
-
Молочница — это грибковая инфекция. Ее типичные симптомы — жжение и зуд, творожистые выделения с кислым запахом.
-
Предварительный диагноз можно поставить на основании симптомов, но подтвердить — только по результатам анализов и осмотре врачом.
-
Лечить молочницу должен врач: при самолечении и применении народных методов высок риск осложнений.
-
[1] Зароченцева Н.В., Белая Ю.М. Проблема урогенитального кандидоза у женщин в современном мире // Русский медицинский журнал. Мать и дитя. Акушерство. Гинекология — Москва, 2016. №15. URL: https://www.rmj.ru/articles/ginekologiya/Problema_urogenitalynogo_kandidoza_u_ghenschin_v_sovremenno… (Дата обращения 30.11.2021)
-
[2] Евсеев А.А. Современные принципы диагностики и лечения вагинального кандидоза // Вестник репродуктивного здоровья. — 2009. №2. URL: https://cyberleninka.ru/article/n/sovremennye-printsipy-diagnostiki-i-lecheniya-vaginalnogo-kandidoz… (Дата обращения 30.11.2021)
-
[3] Зароченцева Н.В., Белая Ю.М. Проблема урогенитального кандидоза у женщин в современном мире // Русский медицинский журнал. Мать и дитя. Акушерство. Гинекология — Москва, 2016. №15. URL: https://www.rmj.ru/articles/ginekologiya/Problema_urogenitalynogo_kandidoza_u_ghenschin_v_sovremenno… (Дата обращения 30.11.2021)
-
[4] Савельева Г.М., Бреусенко В.Г. Гинекология: учебник, 4 издание. — Москва, 2012. URL: https://www.ulsu.ru/media/uploads/nina-baratyuk%40mail.ru/2017/07/05/Савельева%20Гинекология%2C%2020… (Дата обращения 30.11.2021)
-
[5] Урогенитальный кандидоз. Клинические рекомендации. — Москва, 2016. — С. 22.
-
[6] Российское общество дерматовенерологов и косметологов. Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом. — М., 2013. — С. 16.
-
[7] Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин — М., 2019. — C.28.
-
[8] Байрамова Г. Р. Рецидивирующий вагинальный кандидоз. Клиника, диагностика, лечение // Дис. докт. мед. наук, 2013. — С. 46.
-
[9] Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин — М., 2019. — C.30.
-
[10] Байрамова Г.Р., Амирханян А.С., Чернова В.Ф. Вульвовагинальный кандидоз: патогенез, диагностика и тактика лечения // Доктор.Ру, 2018. — № 10 (154). — С. 32-36.
Поэтому все рекомендации содержат два типа основных советов:
1. Пациенту следует значительно сократить количество потребляемых сахаров. Необходимо вовсе исключить сахар, конфеты, шоколад, сладкие фрукты, сухофрукты, варенье, мед, газировку, мороженое, «короткие углеводы. Стоит на время забыть о крахмалосодержащих продуктах: сладкой выпечке, хлебе. Значительно сократить употребление картофеля, кукурузы, риса и других подобных продуктов.
Пациенту необходимо исключить из рациона все, что содержит продукты брожения или может вызывать брожение и содержать живые дрожжи и живые грибы. Такими продуктами являются виноград и другие сладкие фрукты, сыры с плесенью, квас, пиво, вина, хлеб, молоко и так далее.
Вторая группа советов в основном нацелена на то, чтобы поддержать собственную микрофлору организма и лактобактерии, которые составляют основу здоровой микрофлоры тела человека.
2. Для улучшения состояния стоит включить в рацион питания натуральный йогурт с живыми культурами, биокефир, творог, все виды капусты, включая квашеную, моченые яблоки, цельные крупы, натуральные соки без сахара, зеленый чай и т.д.
Диета помогает организму пациента быстрее прийти в норму и получить более длительный эффект от лечения, а также сформировать правильные пищевые привычки, что, теоретически, снизит число рецидивов.
Подробнее о диете при молочнице читайте в нашем материале.
Постарайтесь избегать незащищенного секса. Во-первых, это обезопасит вас от заражения такими болезнями, как СПИД и сифилис. А во-вторых, незащищенный секс может привести к обмену бактерий, среди которых будут дрожжеподобные грибы, вызывающие молочницу.
Особое внимание стоит уделить усилению иммунной системы. Не следует допускать переохлаждения. Это может значительно ослабить иммунитет, а как мы помним, слабый иммунитет является одним из факторов, который вызывает болезнь. Кроме того, ослабить иммунитет могут частые стрессы, неполноценный сон, гиповитаминоз. Чтобы избежать появления молочницы и других неприятных недугов, питайтесь полноценной и богатой витаминами и микроэлементами едой, не забывайте о приеме мультивитаминных комплексов, закаляйтесь.
Если вы находитесь в группе риска, то лучше отказаться от приема антибиотиков. Конечно, это не всегда возможно. Ведь при некоторых заболеваниях иначе никак не справиться. Но именно на фоне приема данных препаратов может возникнуть кандидоз. Если вдруг вам пришлось все-таки пройти курс приема антибиотиков, тогда хотя бы постарайтесь вовремя вступить в борьбу с дисбактериозом. Для этого необходимо своевременно начать применение пре- и пробиотиков.
И, конечно, не забывайте посещать минимум два раза в год гинеколога или уролога. Главное помните, что профилактика заболеваний – это основной залог крепкого здоровья и улучшения качества жизни на долгие годы.
Что такое кандидоз
Кандидоз (молочница, устаревшее название — монилиаз) — инфекционное заболевание, которое вызывают микроскопические дрожжеподобные грибы рода кандида (Candida spp.), населяющие слизистые оболочки полости рта, желудочно-кишечного и урогенитального тракта, а также кожу.
При снижении иммунитета кандиды начинают активно размножаться. Они вызывают появление характерного белого налёта на коже или слизистых оболочках, а также белые творожистые выделения у женщин при урогенитальном кандидозе. Также заболевание часто сопровождается зудом, отёком поражённых органов и болезненными ощущениями.
Кандидоз лечится противогрибковыми препаратами и в среднем проходит за 2 недели. При подозрении на симптомы кандидоза полости рта можно обратиться к терапевту, стоматологу или гастроэнтерологу, мочеполовой системы — к гинекологу или урологу, а в остальных случаях — к терапевту.
Причина кандидоза
Кандидоз вызывают грибы рода Candida (Candida spp.), или просто «кандиды». Это микроскопические грибы, неразличимые для глаза человека. Лучше всего грибы чувствуют себя и растут при температуре около 37 °С, поэтому тело человека — благоприятная среда для обитания кандид.
Известно более 700 видов грибов рода Candida, однако кандидоз могут вызывать всего 15–20 из них.
Самым патогенным видом рода Candida считается Candida albicans.
Кандиды широко распространены в природе и могут встретиться где угодно: в почве, воде, воздухе, на продуктах, бытовых и медицинских предметах и т. д. Поэтому избежать контакта с патогенами вряд ли удастся.
Микроскопические грибы Candida albicans — «виновники» кандидоза
Заражение кандидами может произойти при вдыхании, через контакт с кожей инфицированного человека или бытовыми предметами, во время полового контакта, родов (при прохождении через родовые пути), хирургических манипуляций (через катетеры и т. п.).
В норме кандиды населяют кожу и слизистые оболочки человека, не вызывая патологий — в этом случае говорят о бессимптомном носительстве. Их количество контролируется «хорошими» бактериями, которые подавляют их размножение. Но если иммунная система ослаблена, микробиологический баланс может нарушиться, кандиды начнут активно размножаться, в результате чего может развиться кандидоз, или молочница.
Наиболее распространённые факторы, влияющие на развитие кандидоза:
- повреждения кожи и слизистой оболочки;
- гормональные изменения — половое созревание, беременность, менопауза или лечение гормональными препаратами;
- некоторые хронические заболевания, например сахарный диабет или патологии щитовидной железы;
- сниженный иммунитет при ВИЧ, онкологических заболеваниях, иммуноподавляющей терапии или на фоне стресса;
- нарушение работы кишечника;
- аллергические реакции;
- приём некоторых лекарственных препаратов (антибиотики, кортикостероиды, цитостатики и системные противогрибковые препараты).
Виды кандидоза
На момент написания статьи (ноябрь 2022 года) не существует единой классификации заболевания.
В целом кандидоз можно разделить на поверхностный и глубокий (инвазивный).
Виды поверхностного кандидоза:
- кандидоз слизистых оболочек;
- кандидоз кожи и ногтей.
Виды инвазивного кандидоза:
- кандидемия — заражение крови;
- кандидозный сепсис — заражение всего организма;
- кандидозный менингит — воспаление оболочек головного мозга;
- кандидозный эндокардит — воспаление внутренней оболочки сердца (эндокарда);
- кандидозный остеомиелит — гнойное воспаление костного мозга и окружающих тканей;
- кандидозный остеоартрит — заболевание суставов, при котором разрушаются костные хрящи;
- кандидозный перитонит — воспаление брюшной полости;
- кандидоз других органов.
Однако чаще всего кандидоз разделяют на три большие группы, в которые входят кандидозы различных органов.
Часто используемая классификация кандидоза:
- Инвазивный кандидоз — кандидоз внутренних органов и систем. Грибы могут распространиться по всему организму, колонизировать сердце, мозг, лёгкие, печень, почки, селезёнку, кровеносные сосуды и другие органы.
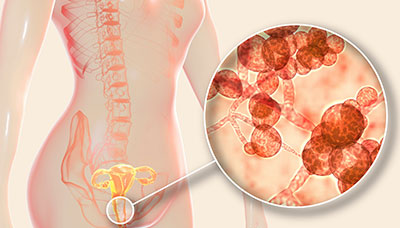
- Урогенитальный кандидоз — поражение кандидами мочеполовой системы. Наиболее характерно для женщин, хотя может развиваться и у мужчин. Проявляется белыми творожистыми выделениями (у женщин) и зудом в области наружных половых органов.
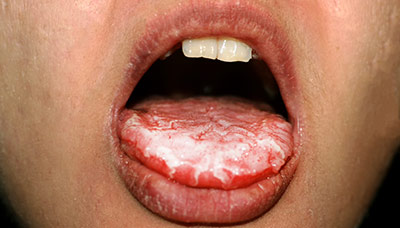
- Кандидоз полости рта (орофарингеальный) проявляется белым налётом, который может возникать на языке, в углах рта, на миндалинах. Сопровождается зудом, жжением, болью и отёком поражённых участков.
При кандидозе полости рта обычно образуется белый налёт на языке
Остальные виды кандидоза относят к подвидам других заболеваний: например, менингит, который вызван инфицированием кандидами, называют кандидозным менингитом.
Инвазивный кандидоз
При инвазивном кандидозе грибы рода Candida поражают кровь и внутренние органы. Заболевание, как правило, развивается у людей с ослабленным иммунитетом (новорождённых, ВИЧ-инфицированных, пациентов с онкологическими заболеваниями).
Виды инвазивного кандидоза:
- Кандидемия — заражение крови кандидами.
- Диссеминированный кандидоз (кандидозный сепсис) — поражение кандидами внутренних органов и систем (почек, лёгких, глаз, сердца, центральной нервной системы, кожи, соединительной и костной ткани).
- Хронический гепатолиенальный кандидоз — форма кандидоза, которая встречается только у пациентов с раком крови. Характеризуется одновременным увеличением печени и селезёнки.
Распространённый вид инвазивного кандидоза — кандидоз кишечника. Это воспаление слизистой оболочки кишечника, вызванное грибковой инфекцией.
Урогенитальный кандидоз
По симптомам различают:
- острый урогенитальный кандидоз — проявляется не чаще трёх раз за год;
- хронический урогенитальный кандидоз — характеризуется четырьмя и более обострениями в год.
Урогенитальный кандидоз — это заселение кандидами слизистой оболочки половых органов мужчин или женщин
У женщин по локализации выделяют:
- кандидозный вагинит (вагинальная молочница) — поражение слизистой оболочки влагалища;
- кандидозный вульвовагинит — воспаление вульвы и влагалища;
- кандидозный цервицит — воспаление шейки матки.
У мужчин по локализации выделяют:
- кандидозный баланит — воспаление кожи головки мужского полового члена;
- кандидозный баланопостит — воспаление внутреннего листка крайней плоти;
- кандидозный уретрит — воспаление слизистой оболочки уретры.
Кандидоз полости рта
Поражение слизистых оболочек рта и глотки часто встречается у детей до 10 лет, а также у пациентов старше 60 лет.
По проявлениям различают острую и хроническую формы кандидоза полости рта.
Виды острого кандидоза полости рта:
- Острый псевдомембранозный кандидоз (молочница) — поражение слизистой рта, которое проявляется характерным белым налётом или небольшими бляшками. Обычно развивается у младенцев.
По степени тяжести выделяют: лёгкий, средней тяжести и тяжёлый. При лёгком течении может не иметь симптомов. При тяжёлом течении бляшки сливаются, образуя широкую область поражения. - Острый атрофический кандидоз — возникает, если не лечить острый псевдомембранозный. При этой форме слизистая оболочка рта становится ярко-красной и атрофируется (перестаёт функционировать и отмирает). Заболевание сопровождается сильным жжением, сухостью и горьким металлическим привкусом во рту.
Виды хронического кандидоза полости рта:
- Хронический гиперпластический кандидоз — вызывает избыточное разрастание ткани, в которую проникли грибы. Проявляется белыми бляшками, которые склонны к слиянию. Распространяется в том числе на слизистую оболочку щёк, уголки рта, губы, заднюю часть языка и нёба. Чаще всего встречается у курильщиков, пациентов с зубными протезами, а также при сниженном иммунитете.
- Хронический атрофический кандидоз — поражает слизистую оболочку полости рта у пациентов со съёмным протезом, вызывая несильное покраснение и слабое жжение во рту.
Течение кандидоза
Кандидоз развивается в том случае, если для размножения грибов создаются благоприятные условия: защитные силы организма ослабли и он не может сопротивляться росту патогенов.
Основные этапы развития кандидоза:
- Прилипание грибов на слизистой оболочке и её колонизация.
- Проникновение в эпителий (слой клеток, которым покрыты слизистые оболочки и другие органы).
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов соединительной ткани.
- Попадание в сосуды.
- Гематогенная диссеминация (рассеивание кандид с током крови по всему организму).
Как правило, при кандидозе полости рта и урогенитальном кандидозе поражение грибами останавливается на первом этапе: они колонизируют только верхние слои слизистой оболочки и не проникают глубже. Кандиды активно разрастаются на ней, вызывая шелушение эпителиальных клеток и накопление бактерий и некротических тканей. Этот «мусор» образует псевдомембрану, которая плотно прилегает к слизистой оболочке. На поражённой поверхности развивается воспаление.
При инвазивном кандидозе возможно прохождение всех этапов заболевания.
Осложнения кандидоза
При длительном течении без лечения острая форма кандидоза может перейти в хроническую или инвазивную. Эти виды кандидоза тяжело поддаются терапии.
Как правило, к осложнениям кандидоза относят воспалительные заболевания поражённых органов: при кандидозе лёгких это пневмония, при инфицировании тканей сердца — миокардит и эндокардит, при заселении грибами мочеполовой системы — пиелонефрит и др.
Самое опасное осложнение кандидоза — кандидозный сепсис, при котором грибы колонизируют сразу несколько органов, нарушая их функции. Такое осложнение может привести к смерти.
Осложнения кандидоза при беременности
Если не лечить урогенитальный кандидоз, могут развиться осложнения во время беременности (воспалительные заболевания органов малого таза,
разрыв промежности во время родов), а роды — начаться преждевременно.
Кроме того, существует риск заражения плода — это опасно для его жизни.
Некоторые препараты, которые применяются для лечения кандидоза, противопоказаны во время беременности. Для выбора средства и подбора схемы лечения важно обратиться к врачу.
Симптомы кандидоза
Проявления могут варьировать в зависимости от вида и формы течения заболевания.
Симптомы инвазивного кандидоза
На начальном этапе, когда внутренние органы ещё не повреждены, инвазивный кандидоз проявляется признаками интоксикации.
Характерные проявления инвазивного кандидоза:
- температура тела выше 38 °С;
- тахикардия и нестабильное давление;
- одышка, слабое дыхание;
- уменьшение количества суточной мочи;
- белый налёт на ногтях и слизистых оболочках полости рта.
В зависимости от того, какие органы поражают кандиды, могут добавляться иные симптомы (головная боль, рвота, боли в животе и др.).
Симптомы урогенитального кандидоза
Урогенитальный кандидоз у мужчин и женщин имеет разные проявления, которые становятся наиболее заметны во время полового акта.
Симптомы урогенитального кандидоза у женщин:
- белые или желтовато-белые творожистые выделения;
- зуд, жжение и ощущение дискомфорта в промежности;
- боль при мочеиспускании;
- боль во время секса.
Симптомы урогенитального кандидоза у мужчин:
- зуд, жжение, покраснение и отёчность в области головки полового члена;
- высыпания в области головки полового члена, нередко покрытые белым налётом;
- дискомфорт в области наружных половых органов;
- боль при мочеиспускании и во время секса.
Урогенитальный кандидоз у мужчин проявляется зудом, жжением и отёчностью в области наружных половых органов
Симптомы кандидоза полости рта
Поражение полости рта кандидами может проявляться по-разному в зависимости от его формы и органа, который колонизировали грибы (язык, дёсны, губы и др.). Однако есть характерные признаки, по которым можно распознать заболевание.
Основные симптомы кандидоза полости рта:
- творожистый налёт на слизистой оболочке рта;
- боль и жжение во время еды;
- сухость во рту;
- отёчность слизистых;
- общее недомогание с повышением температуры до 38 °С;
- нарушения восприятия вкуса;
- трещины в углах рта (иногда).
Диагностика кандидоза
Важно учитывать, что многие люди — бессимптомные носители кандид. Поэтому присутствие грибов в организме не всегда означает болезнь, а значит, не обязательно требует лечения.
Физический осмотр
На приёме врач осматривает слизистые оболочки и кожные покровы пациента, учитывает жалобы. Среди жалоб может быть белый налёт на слизистых, чувство жжения и дискомфорта, неприятный запах от поражённого органа, общее ухудшение состояния, боли в животе, горле и т. д.
Если есть признаки поражения дыхательной системы, врач может прослушать грудную клетку, при подозрении на поражение органов брюшной полости — прощупать живот и т. п.
Лабораторная диагностика
Микроскопическое исследование мазка позволяет выявить споры и мицелий (нити, из которых состоит колония) гриба. Обычно этот метод применяют для диагностики урогенитального кандидоза.
165.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 1 день

16.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

16.2. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

Культуральный метод служит дополнением к микроскопии. Он позволяет определить вид грибов рода Candida и их чувствительность к различным противогрибковым препаратам.
135.0. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 4 дня

Это исследование позволяет выявить грибы в биоматериале с различных частей тела: кожи, ногтей, слизистых оболочек, а также в моче.
Один из наиболее достоверных способов диагностировать кандидоз — метод полимеразной цепной реакции (ПЦР). С его помощью выявляют специфические фрагменты ДНК грибов рода Candida, а также могут определить вид кандид.
19.777. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 2 дня

19.77. Взятие (2 вида, +250 ₽) 
Взятие (2 вида, +250 ₽) 2 дня

19.22.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Кач. 1 день

19.22.2. 
Колич. 1 день

По количеству микроорганизмов можно оценить эффективность лечения.
19.66.1. Соскоб (+250 ₽) 
Соскоб (+250 ₽) Колич. 1 день

19.66.2. 
1 день

При диагностике инвазивного кандидоза назначают тест на антитела к грибам рода Candida.
20.49. Вен. кровь (+140 ₽) 
Вен. кровь (+140 ₽) 5 дней

Инфекции, вызванные грибами, как правило, имеют сходные проявления, поэтому для постановки точного диагноза наиболее эффективно сдать анализ не только на кандиды, но и на самых распространённых возбудителей инфекций, передаваемых половым путём.
152.0. 
14 дней

166.0.03.30.11.0. 
Кач. 2 дня

27.109.2. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 3 дня

27.110.2. 
1 день

28.118. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 3 дня

50.2.2087. Соскоб (+250 ₽) 
Соскоб (+250 ₽) 3 дня

Лечение кандидоза
Различные виды кандидоза лечат разные врачи. Кандидоз полости рта лечит терапевт, стоматолог или гастроэнтеролог, урогенитальный кандидоз — гинеколог у женщин и уролог у мужчин, инвазивный кандидоз — терапевт.
Тактика лечения различных видов кандидоза, как правило, отличается не сильно. Основу терапии составляет приём противогрибковых препаратов (флуконазол, изоконазол, кетоконазол и др.), которые позволяют остановить рост и размножение кандид.
Кроме того, применяют антигистаминные препараты, чтобы снизить аллергическую реакцию на грибы. При необходимости назначают обезболивающее (например, при болезненных проявлениях кандидоза полости рта и т. п.).
Также при кандидозе полости рта дополнительно назначают диетический стол № 15, соблюдение которого облегчает процесс восстановления. Основа диеты — сбалансированное питание. Кроме того, рекомендуется избегать жирных и острых блюд, а также нельзя пить крепкий чай, кофе, какао и алкогольные напитки.
Время лечения кандидоза зависит от его вида, тяжести заболевания и наличия осложнений. В зависимости от этого терапия может длиться от 10 дней и больше. Продолжительность лечения определяет врач.
Прогноз
Эффективность терапии разных видов кандидоза отличается.
При кандидозе полости рта и урогенитальном кандидозе прогноз, как правило, благоприятный, если лечение начали своевременно. Хронические или осложнённые формы лечению поддаются существенно хуже.
Также значительно влияет на эффективность терапии соблюдение рекомендаций врача и отсутствие самолечения. Если пациент пытается самостоятельно подобрать препараты (по совету знакомых или по аналогии с предыдущим опытом), существует довольно высокий риск, что грибы приобретут к ним устойчивость. Кроме того, приём лекарств без назначения врача может повредить здоровью пациента.
Инвазивный кандидоз трудно поддаётся лечению из-за ослабленного иммунитета и массивности заражения. Летальность при этом виде заболевания составляет 30–60%. Снизить риск летального исхода помогает раннее начало противогрибкового лечения.
Факторы, которые повышают риск неблагоприятного исхода при инвазивном кандидозе:
- злокачественное новообразование;
- ВИЧ;
- применение мочевого и артериального катетера;
- мужской пол;
- применение глюкокортикостероидов.
Профилактика
Меры профилактики зависят от вида кандидоза.
Меры профилактики урогенитального кандидоза:
- избегать случайных половых контактов;
- использовать барьерную контрацепцию (презервативы, диафрагмы, шеечные колпачки, контрацептивные тампоны, спермицидные средства);
- соблюдать гигиену половых органов;
- носить удобную одежду из натуральных материалов;
- своевременно лечить инфекции;
- принимать антибиотики строго по показаниям и только по назначению врача.
Меры профилактики кандидоза полости рта:
- вести здоровый образ жизни (сбалансированное питание, отказ от курения и алкоголя);
- соблюдать гигиену полости рта;
- своевременно лечить инфекции;
- принимать антибиотики строго по показаниям и назначению врача.
Меры профилактики инвазивного кандидоза:
- начинать лечение локальных кандидозов как можно раньше, чтобы не запустить заболевание;
- определять чувствительность грибов к антибиотикам, чтобы подобрать грамотную терапию и не допустить распространения инфекции у ослабленных пациентов;
- вести здоровый образ жизни: отказаться от курения и алкоголя, уделять время физической активности, сбалансированно питаться, соблюдать – режим труда и отдыха.
Источники
- Инвазивный кандидоз у ВИЧ-инфицированных пациентов : федеральные клинические рекомендации. 2017.
- Инвазивный кандидоз у новорождённых : клинические рекомендации. 2013–2017.
- Урогенитальный кандидоз : клинические рекомендации. 2013–2017.
- Arya N. R, Naureen B. R. Candidiasis / StatPearls. 2022.
- Кандидоз (слизисто-кожный) / справочник MSD. 2021.