Правильно подобранная обувь должна подходить не только по размеру, но и полноте. Людям, у которых высокий подъем стопы, при выборе приходится обращать больше внимания на конструктив понравившихся туфель. Это значит, что нужно понимать особенности своих стоп и носить комфортные модели.
Что такое подъем и как его определить
Это средняя выпуклая часть стопы, он бывает высокий, низкий и средний (нормальный). Его можно определить так: на ботинках это широкое место для шнуровки или ремешка. Чтобы правильно подбирать туфли, в которых женщина и мужчина будут чувствовать себя хорошо, следует определить полноту ступни.
Для этого нужно измерить сантиметровой лентой длину и обхват стопы в самой толстой её части. Существуют хорошие таблицы женских и мужских мерок, позволяющие определить полноту. Благодаря полученным данным легче понимать, что означает маркировка на коробках в магазине и ориентироваться в большом выборе.
Чтобы понимать особенности своих ног лучше посетить врача-ортопеда. Он проведёт осмотр, диагностику, научит измерять, даст рекомендации по выбору обуви.
В домашних условиях тоже можно определить вид свода ноги:
- разуться и встать на ровный пол;
- нагнуться до пола и постараться поместить указательный палец руки в промежуток между ступнёй и полом. Важно сохранять устойчивость и не отрывать ступни от пола, иначе мерки высоты будут ошибочными.
Результат можно узнать по глубине, на которую удалось просунуть палец (можно померить это расстояние линейкой):
- если совсем не удалось — значит есть риск плоскостопия;
- величина менее 12 мм — свод низкий, маленький;
- более 25 мм — высокий;
- промежуточные цифры — значит стопа нормальной высоты.
Таким способом с большой точностью можно хорошо определить высоту подъема у взрослых женщин, девушек, но не у ребенка. Его ножка только формируется, а значит и проводить такие тесты с ним нецелесообразно. Но надо понимать, что следить за развитием и внешним видом детской ноги необходимо.
При плоскостопии и низком своде
Люди, у которых низкий подъем стопы, обувь дополняют стельками-вкладышами. Они создают хорошую амортизацию для ступни, снимают боль при длительной ходьбе, обеспечивают правильную красивую посадку модельной обуви и больший комфорт при носке. Но не каждый вид женских туфель подходит для этого способа коррекции.
Не следует покупать пару на размер меньше, даже если туфли очень красивы: ноги не должны выскальзывать из обуви или подвергаться сдавлению. Это плохо влияет и на самочувствие, и на женское здоровье, особенно в период беременности и кормления — время когда женский организм находится в уязвимом положении, а значит имеется отёчность стоп, таз становится широкий, походка меняется. Женщина в любом возрасте должна понимать большую важность здоровья своих ножек.
Для повседневной носки хороший выбор для женщины — невысокий (5 см) или маленький (2 см) каблук. Женские туфли на высоких каблуках носить можно не более 4 часов в день. Дольше находиться в них вредно.
Примерить понравившуюся пару следует не только в магазине, но и дома вечером. Если измерять свод в разное время дня, можно получить разные данные.
Узкая нога и низкий подъем бывает и у мужчин, и у женщин, и у молодых девушек, и юношей. Но красивую на вид и удобную обувь можно найти для каждого. В крайнем случае можно сделать её на заказ. Мастер знает, как измерять ступню, чтобы знать высоту свода, посоветует удачную модель, может предложить широкий выбор натуральных материалов.
При высоком своде
Найти подходящие женские туфли, если у дамы высокий подъем несколько сложнее. Обувная промышленность ориентируется на усредненные показатели полноты ступни, а значит подручными средствами скорректировать внутреннее пространство, как в случае со стельками, не получится, даже если померить пару на размер больше.
Если при примерке новые туфли жмут, это плохо. Надеяться, что они “разносятся” и станут со временем сидеть как на картинке не следует, даже если в целом они выглядят красиво.
Широкий внешний вид некоторых моделей большого размера тоже не гарантирует комфортной носки: любую пару надо примерять. А перед заказом по картинке в интернет-магазине измерять высоту свода и читать отзывы, чтобы то, что красиво выглядит на фото не разочаровало при примерке.
Хороший выбор в пользу здоровья — модели с широкими регулирующимися ремешками, липучками, шнурками (лучше эластичными), резиночками в районе шнуровки. Рекомендуется искать производителей, в ассортименте которых не только красивые модели, широкий размерный ряд по длине стопы, но и выбор по полноте ноги.
Осложнения
Если у женщины большие выпирающие косточки у основания больших пальцев, деформированный вид суставов, боль — это означает, что наступили последствия долговременного ношения пусть и красивых, но слишком узких туфель невысокого качества.
Если понимать свои физиологические особенности, измерять высоту, делать правильный выбор среди множества красивых туфель будет гораздо легче. Низкое качество купленных не по размеру туфель способно нанести вред всему опорно-двигательному аппарату.
Узнавать это на собственном опыте неприятно.
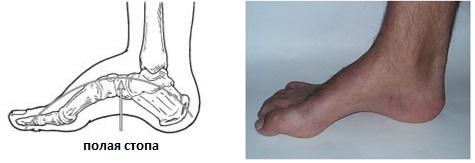
Что такое полая стопа?
Полая стопа характеризуется высоким подъёмом и высоким сводом, что приводит к неправильному распределению нагрузки, болям, нестабильности. Чаще всего полая стопа связана с неврологическими расстройствами, может встречаться в любом возрасте и затрагивать одну или обе стопы. Одной из наиболее часто встречаемых наследственных причин полой стопы является болезнь Шарко Мари Тута.
Причины полой стопы.
Чаще всего формирование полой стопы связано с неврологическим заболеванием, такими как: церебральный паралич, болезнь Шарко Мари Тута, полиомиелит, мышечная дистрофия, последствия инсульта, спина бифида. Но в ряде случаев встречается изолированная полая стопа как вариант наследственной структурной аномалии. Правильная диагностика является важным моментом, так как позволяет прогнозировать течение заболевания и прогноз. В случае если деформация является следствием неврологического расстройства, она будет неуклонно прогрессировать. Если же полая стопа является изолированной структурной аномалией она, как правило, не прогрессирует.
Симптомы полой стопы.
Свод и подъём при полой стопе более выражены чем в норме. Помимо высокого свода и подъёма могут наличествовать следующие признаки:
-молоткообразная или когтевидная деформация пальцев.
-атипичное расположение мозолей (гиперкератоза) на пальцах и стопе вследствие неправильного перераспределения нагрузки.
-боль в стопе в положении стоя и при ходьбе, более выраженная по наружной стороне стопы.
-нестабильность в голеностопном суставе, связанная прежде всего с варусным наклоном пяточной кости.
Некоторые люди с полой стопой могут страдать от так называемой «отвисающей стопы», из-за слабости мышц голени и нарушения мышечного баланса. Это всегда свидетельствует о неврологической причине полой стопы.
Диагностика полой стопы.
Диагностика полой стопы всегда начинается с тщательного сбора семейного анамнеза. Осмотр стопы должен производить специалист по хирургии стопы и голеностопного сустава и квалифицированный невропатолог. При осмотре отмечают изменения свода стопы, наличие мозолей в нетипичных местах, молоткообразную и когтевидную деформацию пальцев. Далее оценивают силу всех групп мышц голени и стопы, паттерн ходьбы, координацию. В ряде случаев требуется рентгенография стоп, полный неврологический осмотр, ЭМГ, консультация генетика.
Консервативное лечение полой стопы.
– Индивидуальные ортопедические стельки позволяют эффективно перераспределить нагрузку на стопу и значительно увеличить устойчивость, предотвращая травмы и уменьшая боль от физической нагрузки.
– Модификация обуви. Использование обуви с высоким плотным голенищем и небольшого каблука расширяющегося книзу позволяют дополнительно стабилизировать голеностопный сустав и стопу.
– Ношение ортопедических бандажей (брейсов, ортезов) типа AFO позволяет эффективно стабилизировать голеностопный сустав и бороться с симптомами «отвисающей стопы».
Когда нужно оперировать полую стопу?
В случае если консервативные меры оказываются неэффективными в борьбе с болью и нестабильностью причиняемыми полой стопой встаёт вопрос о хирургической коррекции деформации. Специалист по хирургии стопы и голеностопного сустава выберет необходимые вмешательства в каждом конкретном случае. В случае если полая стопа формируется на фоне неврологического расстройства, велика вероятность повторных вмешательств.
Оперативное лечение полой стопы.
Основной целью хирургического вмешательства является устранение боли и улучшения функции опоры и ходьбы за счёт нескольких возможных процедур включающих в себя транспозицию сухожилий, пластику сухожилий, корригирующие остеотомии и в ряде случаев артродез.
Хирургическое вмешательство применяется только в случае когда деформация приводит к болям, мышечной слабости и мышечным контрактурам, нарушая нормальную биомеханику ходьбы. В случае если вы встретили пациента с полой стопой который не предъявляет никаких жалоб, не надо торопиться его оперировать.
Вмешательство на мягких тканях.
Формирование полой стопы связано со слабостью передней большеберцовой и короткой малоберцовой мышц, укорочением подошвенного апоневроза и ахиллова сухожилия.
Таким образом оперативная коррекция деформации всегда требует вмешательства на мягких тканях для восстановления сухожильно-мышечного баланса.
Выполняется релиз плантарной фасции (подошвенного апоневроза).
Транспозиция сухожилия задней большеберцовой мышцы на тыльную поверхнсоть стопы, для усиления передней большеберцовой мышцы. Также выполняется транспозиция сухожилия длинной малоберцовой мышцы на место прикрепления короткой малоберцовой мышцы или их тенодез для усиления эверсии стопы.
Производится удлинение ахиллова сухожилия, которое можно выполнить миниинвазивно из кожных проколов.
Операции на костях.
В случае если деформация эластичная (отрицательный тест Колмана) выполняется тыльная клиновидная остеотомия основания 1 плюсневой кости.
В случае ригидной варусной деформации пяточной кости (положительный тест Колмана) выполняется её вальгизирующая остеотомия. Всегда выполняется в комбинации с вышеуказанными вмешательствами на мягких тканях и остеотомией основания 1 плюсневой кости.
В случае грубой ригидной деформации может потребоваться выполнение тройного артродеза.
Хирургическое лечение молоткообразной деформации пальцев в составе полой стопы.
Слабость тыльного сгибания стопы компенсируется за счёт избыточной работы разгибателей пальцев, что в конечном счёте приводит к формированию молоткообразной или когтевидной деформации пальцев.
В случае если данная деформация доставляет пациенту дискомфорт, затрудняет подбор обуви, показано оперативное лечение – операция Джонсона (Jones).
Производится транспозиция сухожилия разгибателя на нижнюю треть плюсневой кости, а сам палец фиксируется в разогнутом положении спицей. Это вмешательство позволяет пациенту продолжить использовать разгибатель пальцев для разгибания стопы и устраняет деформацию пальцев.
Реабилитация после оперативной коррекции полой стопы.
Восстановление после оперативного лечение занимает занимает 6-12 недель, это время требуется для сращения остеотомированных фрагментов костей и приростания пересаженных сухожилий. В ряде случаев требуется более длительный срок иммобилизации и ограничения осевой нагрузки. Возможные осложнения оперативного вмешательства стандартные для любой ортопедической операции и включают инфекцию, травму сосудов и нервов, кровотечение, тромбоз, неполная коррекция деформации, несращение остеотомии.
Цель оперативного лечение – получить опороспособную и безболезненную стопу. Учитывая неврологическую причину заболевания полноценная коррекция может быть невозможна, также может потребоваться повторное вмешательство спустя какое-то время после операции из-за прогрессирования основного заболевания.
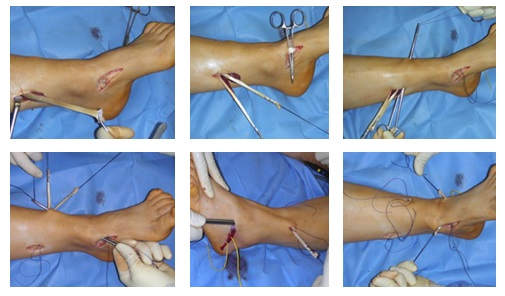
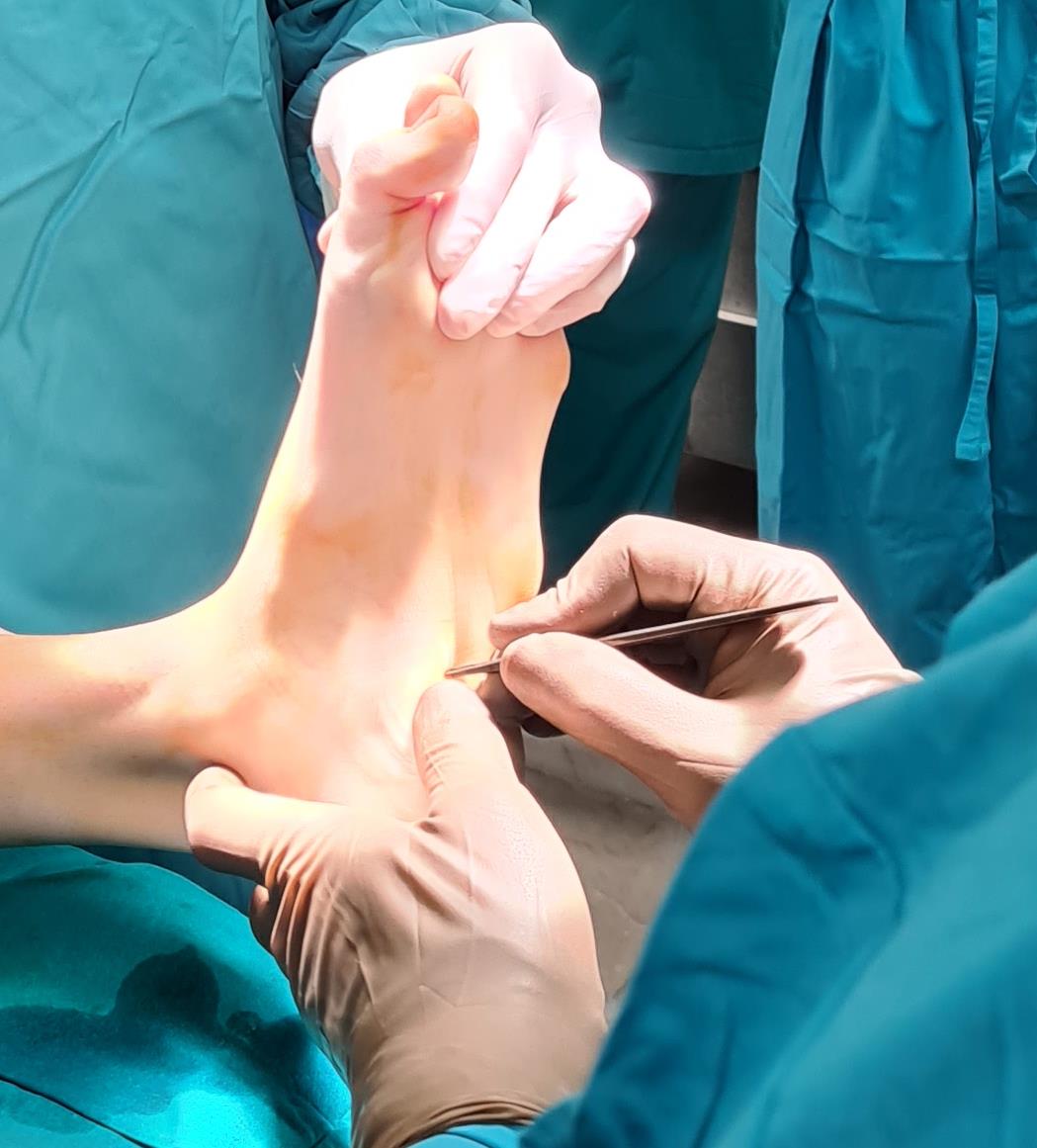
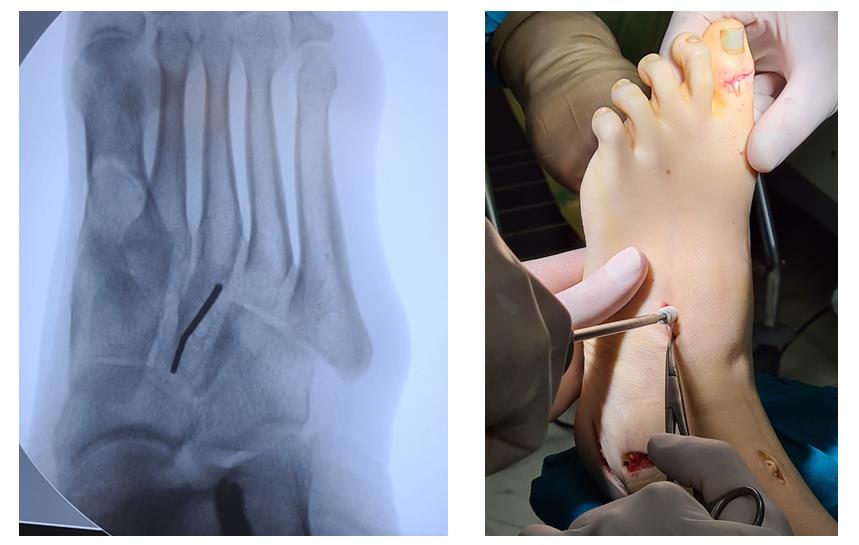
Ниже приведём клинический пример хирургического лечения пациента с полой стопой в нашей клинике.
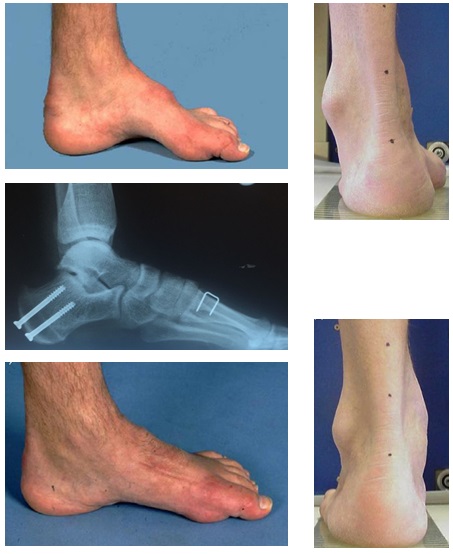
Пациентка Д 22 года, болезнь Шарко Мари Тута.
Выраженная слабость малоберцовых мышц, разгибателя 1 пальца стопы. Нарушение походки, постоянные эпизоды подворачивания левой стопы.
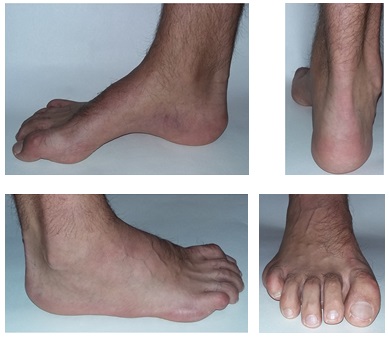
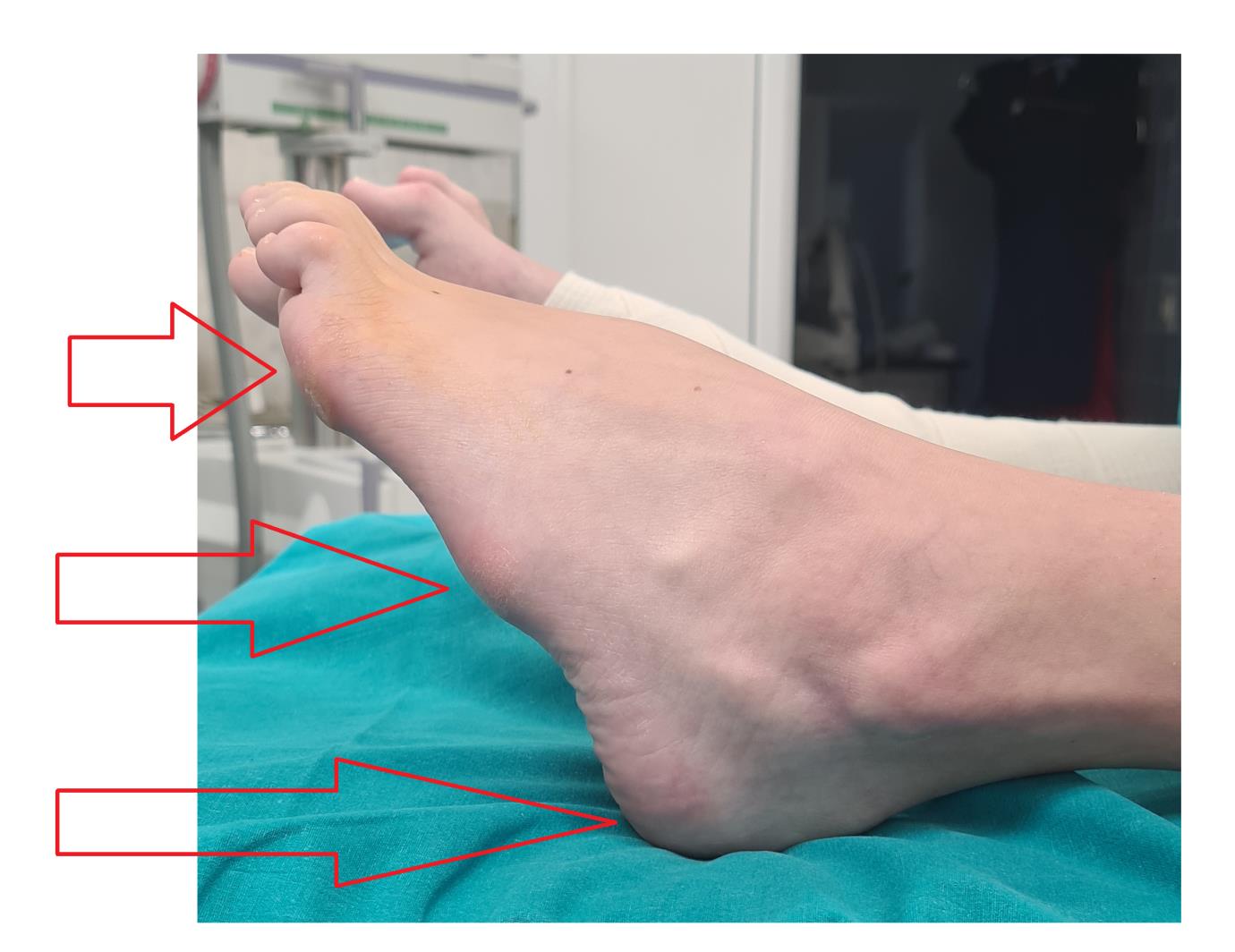
Внешний вид стоп в положении без нагрузки. Из-за выраженной слабости малоберцовых мышц стопа находится в приведённом, супинированном положении. Так же из-за слабости длинного разгибателя большого пальца, первый палец постоянно смотрит вниз. Это сильно мешает пациентам, так как при ходьбе дома босиком, этот палец постоянно цепляется за пол, и в итоге это также приводит к травмам.
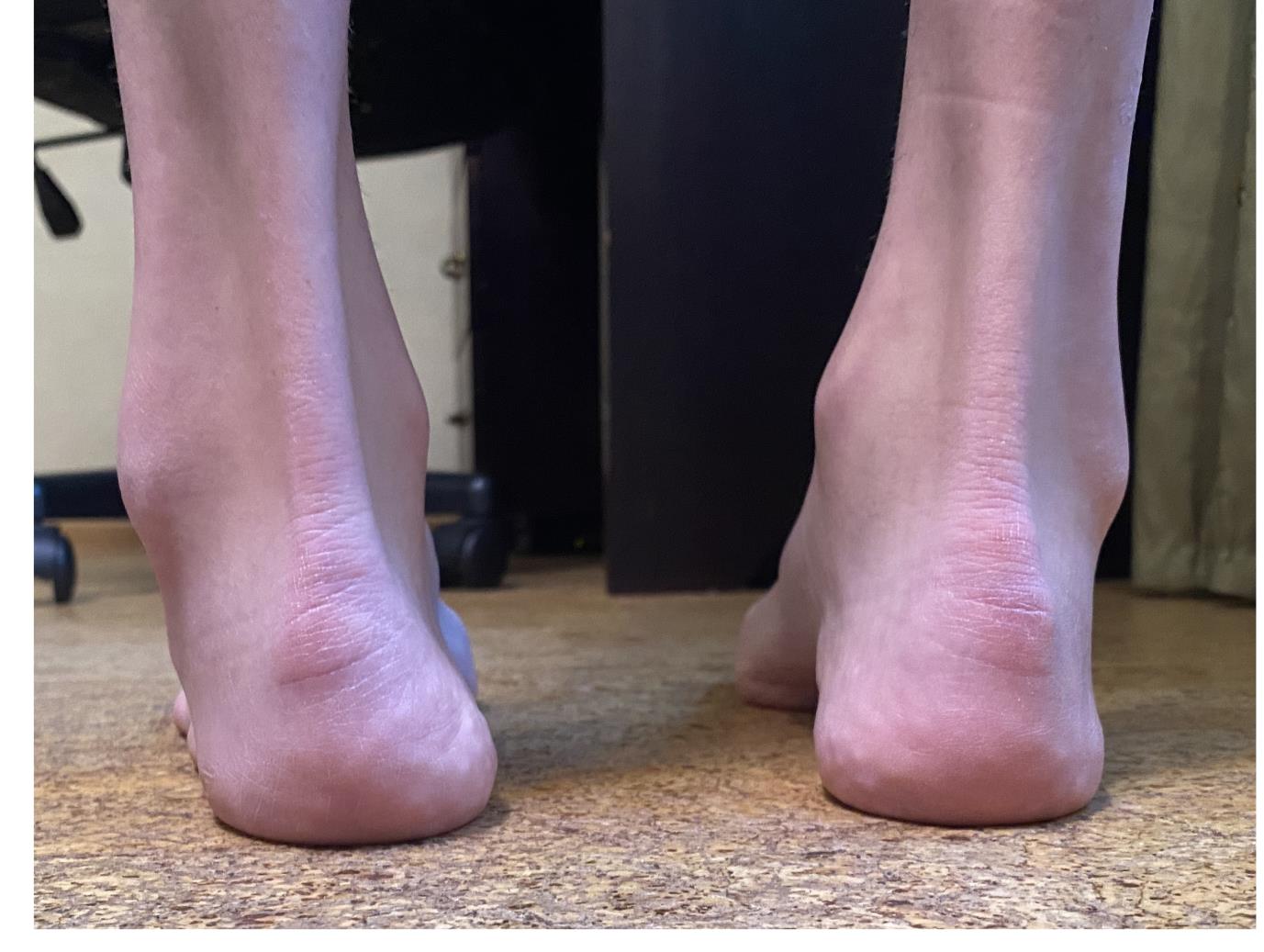
Внешний вид стоп под нагрузкой. Хорошо видно как пятка заваливается вовнутрь в положении стоя. Из-за этого нагрузка идёт практически полностью на внешний край стопы.
Гиперкератозы на подошвенной поверхности стопы в зоне наибольшей нагрузки.
Отсюда и частые эпизоды подворачивания, стопа изначально находится в состоянии подворачивания, вместе с неработающими малоберцовыми мышцами это приводит к постоянным травмам.
Планируемый объём оперативного вмешательства:
- Релиз подошвенного апоневроза
- Латерализующая остеотомия пяточной кости
- Элевация первой плюсневой кости
- Артродез межфалангового сустава 1 пальца стопы
- Пластика латерального связочного комплекса с аугментацией синтетическим имплантом
- Транспозиция 12 порции сухожилия передней большеберцовой мышцы на латеральную клиновидную кость.
Задачи операции – восстановить нормальную анатомическую позицию пяточной и плюсневых костей для восстановления опороспособности, восстановление возможности тыльного сгибания стопы, устранение избыточного подошвенного сгибания 1 пальца стопы.
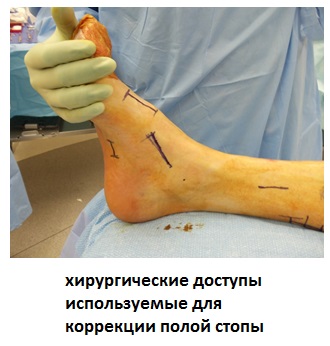
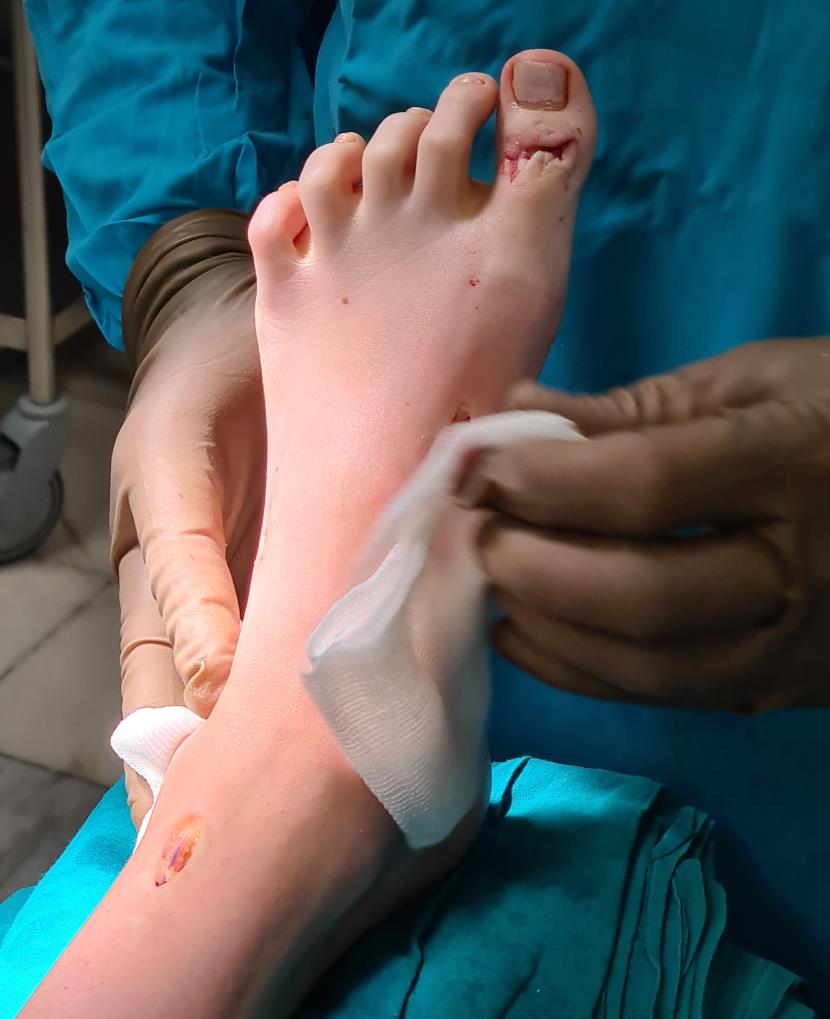
Этапы операции.
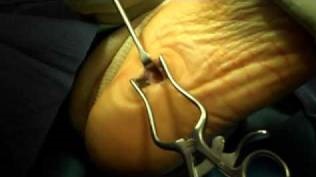
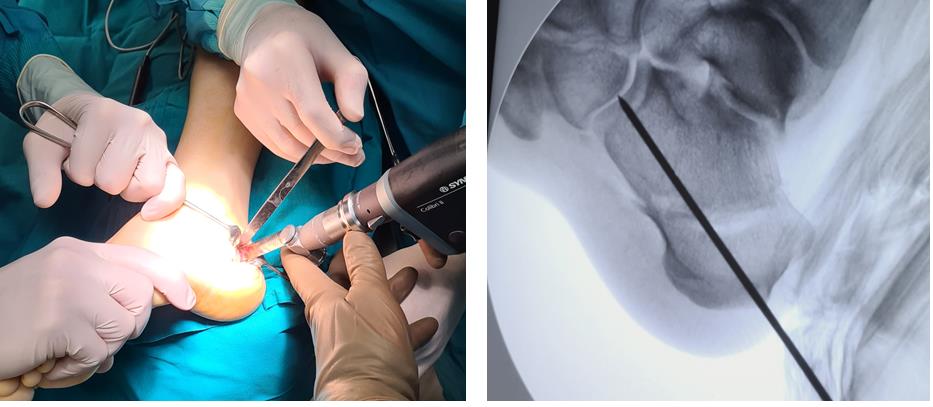
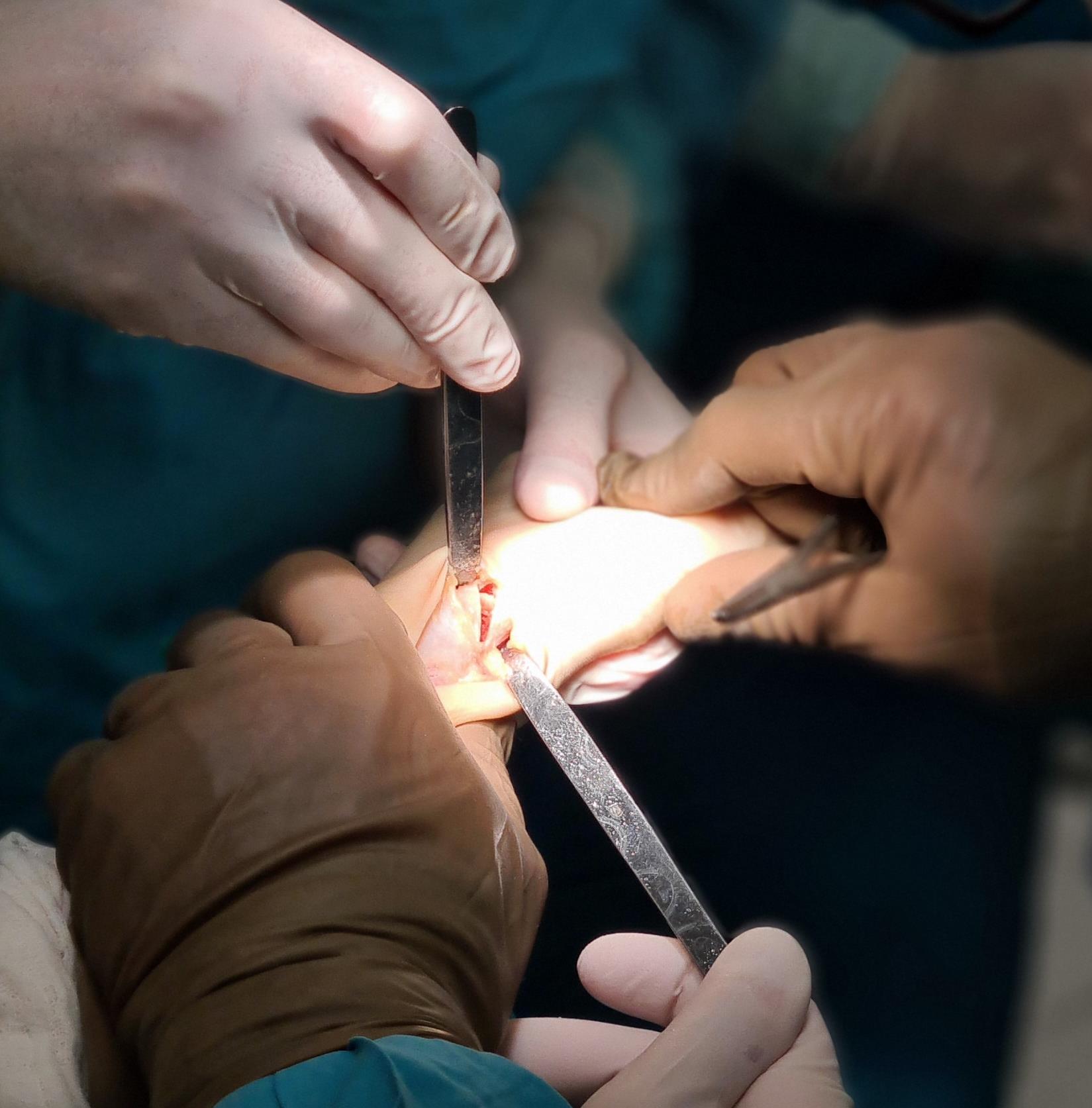
Этап 1. Релиз подошвенного апоневроза, через небольшой прокол кожи.
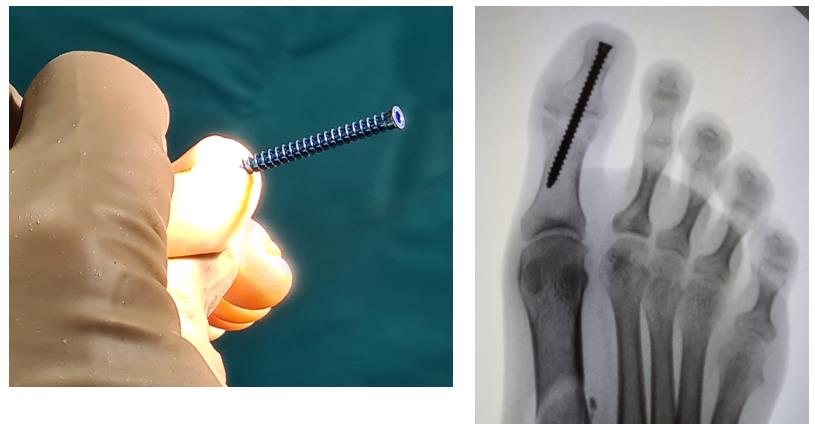
Этап 2, остеотомия пяточной кости, с целью смещения пяточного бугра кнаружи, для восстановления нормальной опороспособности. Остеотомия фиксируется винтом 7,5 мм.
Следующий этап №3. Подготовка сухожилия передней большеберцовой мышцы для транспозиции – пересадки на новое место. Для этого можно использовать 12 сухожилия. Забор аутотрансплантата производится малоинвазивно из двух небольших доступов, первый в месте крепления, второй на уровне нижней трети голени. Разделение сухожилия вдоль производится вслепую при помощи петли нити.
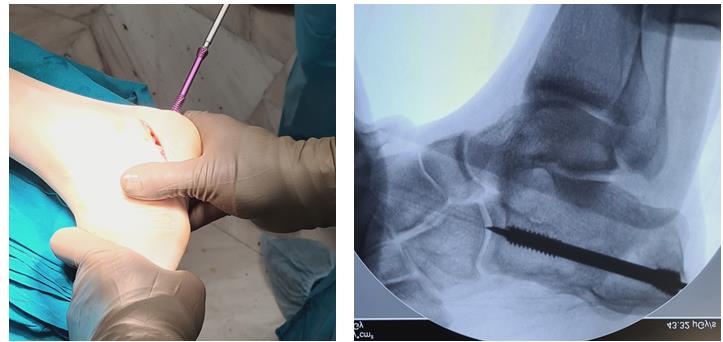
Этап 4, клиновидная остеотомия первой плюсневой кости, для того чтобы поднять её головку.
Остеотомия не фиксируется, так как при её выполнении сохраняется кортикальная пластинка по подошвенной стороне кости, и потом при нагрузке в гипсе кость поднимается настолько, насколько того требует нагрузка.
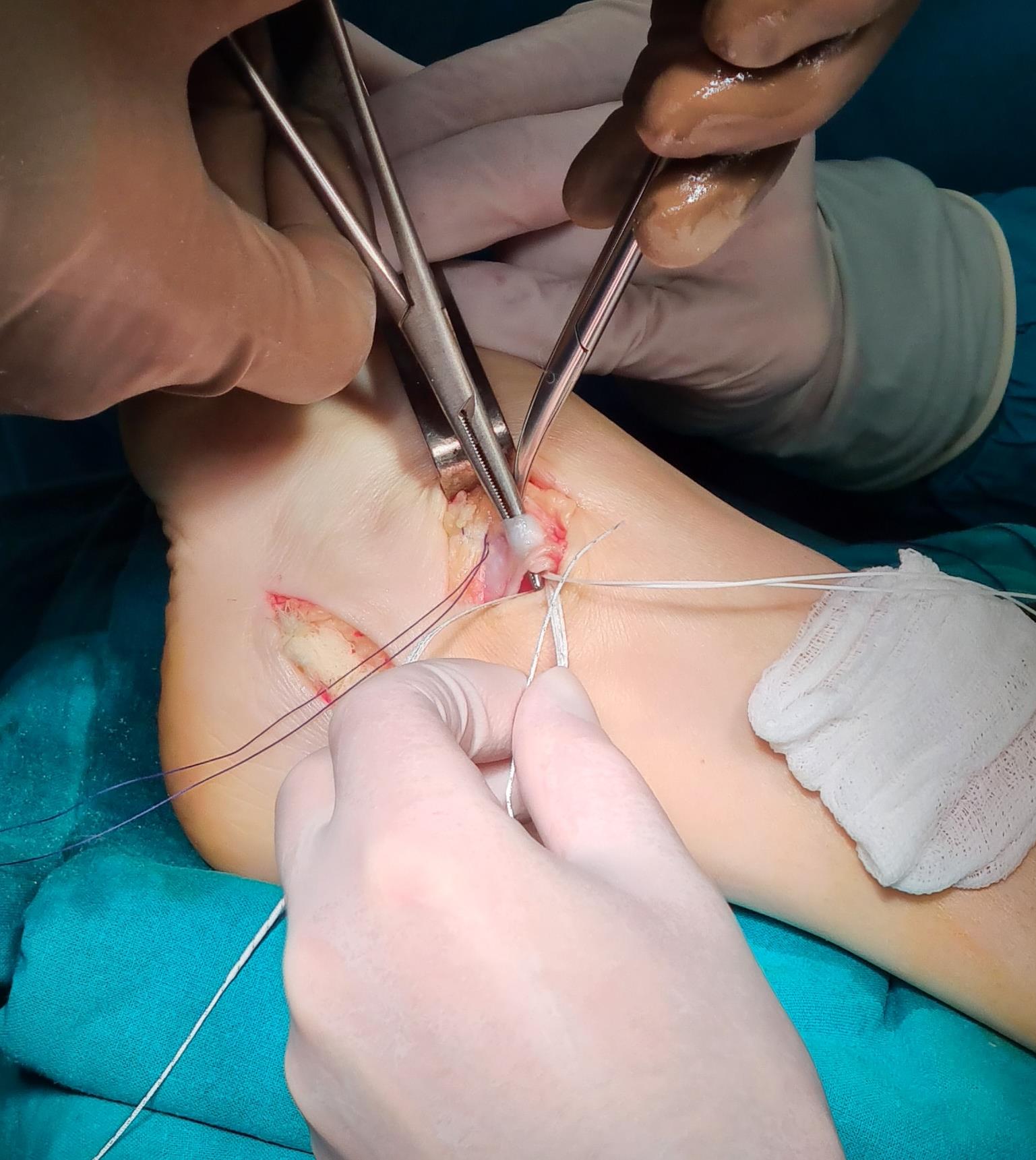
Этап 5, выполняется пластика латерального связочного комплекса с аугментацией синтетическим трансплантатом internal brace Arthrex. Фиксация высокопрочной ленты производится внутри таранной и малоберцовой кости при помощи специальных безузловых якорных фиксаторов – SwiveLock. Сосбтвенные ткани (остатки передней таранно-малоберцовой связки, удерживатель разгибателей) также натягиваются и прошиваются для дополнительного укрепления конструкции.
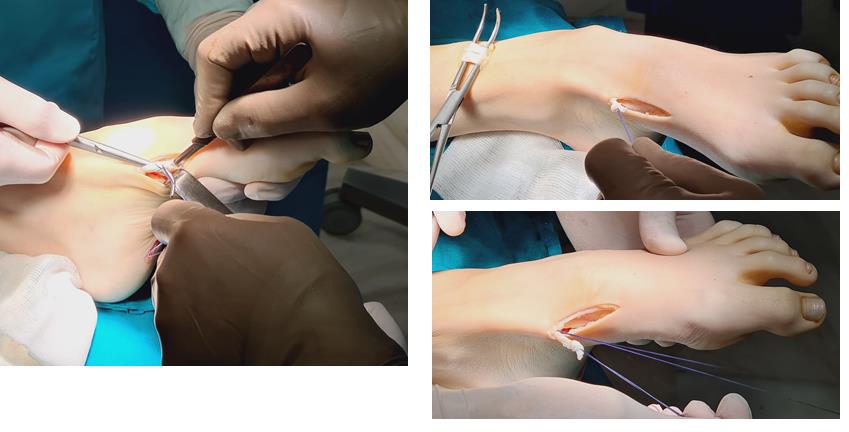
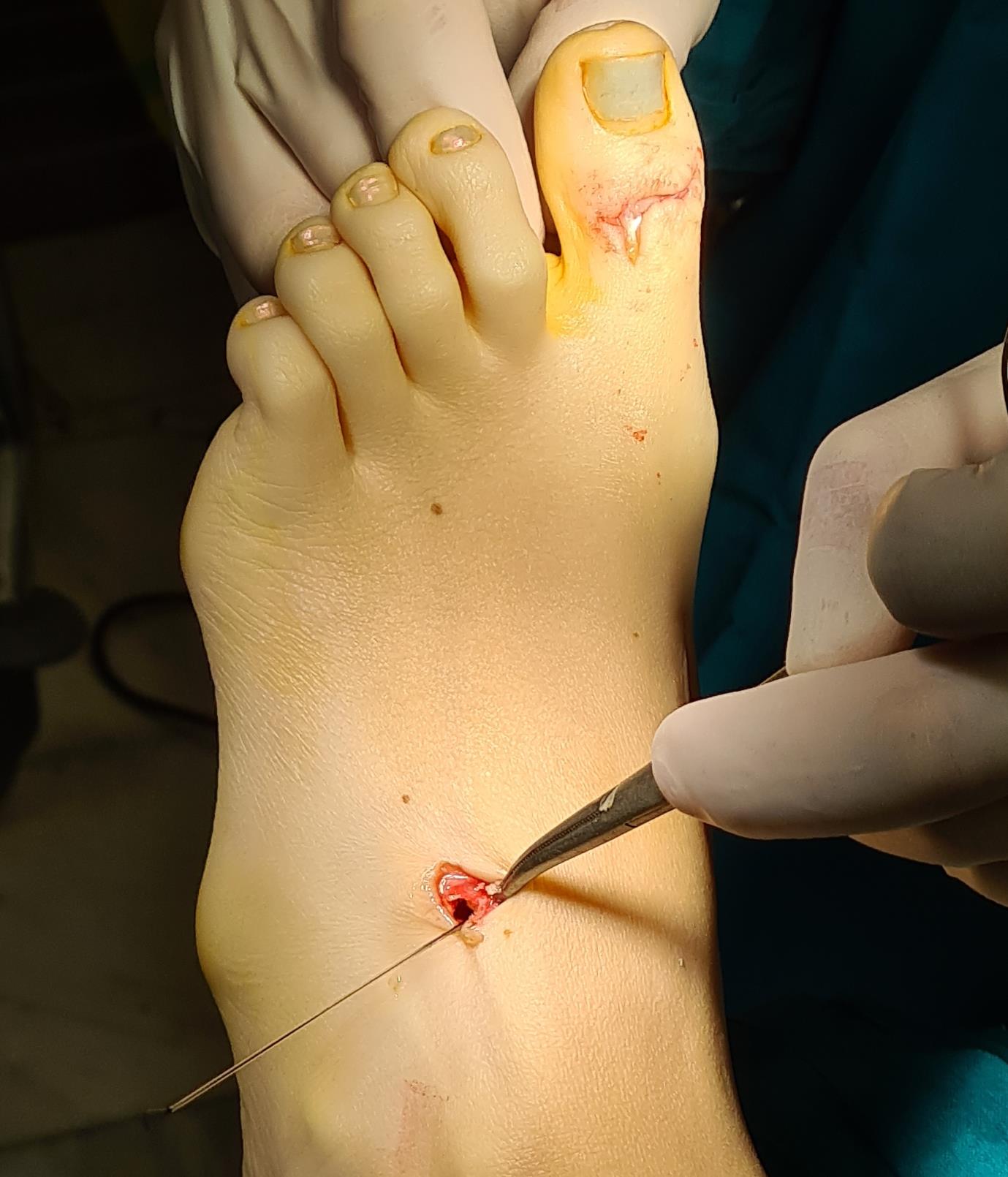
Этап 6, артродез межфалангового сустава 1го пальца. Дополнительно можно проивести транспозицию сухожилия разгибателя 2 пальца на 1 палец.
Завершающий, и, пожалуй, самый важный этап – транспозиция 12 сухожилия передней большеберцовой мышцы на латеральную клиновидную кость. Без этого все остальные этапы не имели бы особого смысла, так как стопа всё равно осталась бы «отвисающей».
Фиксация сухожилия в костном канале производится при помощи интерферентного винта.
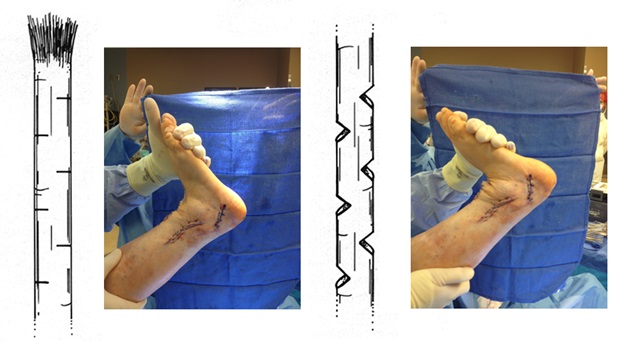
После выполнения всех этапов операции мы получаем опороспособную и максимально функциональную в случае болезни Шарко-Мари-Тута стопу. При этом замыкается только один сустав, да тот – межфаланговый. Это позволяет сохранить большой объём движений и свободы для последующих рекоснтрукций в том случае если они понадобятся.
Операция технически сложная, многокомпонентная, требующая точного знания топографической анатомии и биомеханики стопы. После операции на срок до 6 недель накладывается гипсовая повязка. Через 3 недели после операции разрешается осевая нагрузка в гипсе. Через 6 недель повязка заменяется на полужёсткий ортез с боковой поддержкой, который используется в течение последующего реабилитационного периода ещё 6 недель. В это время пациент активно занимается разработкой амплитуды движений, и тренировкой тыльного сгибания стопы.
Полая стопа
Полая стопа – это аномальное увеличение высоты арочного свода стопы. Представляет собой противоположность плоскостопия, при котором свод опущен и уплощен. Возникает после травм стопы и при некоторых заболеваниях нервно-мышечной системы, реже имеет наследственный характер. Проявляется внешней деформацией, болями и быстрой утомляемостью при ходьбе. Диагноз выставляется с учетом данных осмотра, результатов плантографии и рентгенографии. Лечение чаще консервативное (физиотерапия, ЛФК, ортопедическая обувь), при прогрессирующей деформации показано оперативное вмешательство.
Общие сведения
Полая стопа – чрезмерное увеличение свода стопы. Наблюдается при целом ряде заболеваний нервной и мышечной системы. Может развиваться после травм стопы (размозжений, тяжелых переломов костей предплюсны), особенно перенесенных в детском возрасте. Иногда передается по наследству. Сопровождается быстрой утомляемостью и болями при ходьбе. Становится причиной образования мозолей и развития деформации пальцев. В ряде случаев протекает без каких-либо функциональных расстройств.
Причиной обращения врачу обычно становятся интенсивные боли в стопах и невозможность подобрать обувь «по ноге». При незначительно и умеренно выраженной полой стопе проводится консервативная терапия. При прогрессирующей деформации показано хирургическое вмешательство. Лечением занимаются травматологи-ортопеды. Если причиной развития патологии являются болезни нервной системы, неврологи параллельно осуществляют терапию основного заболевания.
Полая стопа
Причины
В настоящее время точный механизм формирования полой стопы не выяснен. Предполагается, что данная патология обычно возникает вследствие нарушения мышечного равновесия в результате гипертонуса или паретического ослабления отдельных мышечных групп голени и стопы. Вместе с тем, специалисты отмечают, что в некоторых случаях при обследовании пациентов с полой стопой подтвердить заметное повышение или понижение тонуса мышц не удается.
Полая стопа может формироваться при ряде болезней и пороков развития нервно-мышечного аппарата, в том числе – при полиомиелите, мышечной дистрофии, спинальной дизрафии (неполном заращении срединного шва позвоночника), болезни Шарко-Мари-Тута (наследственной сенсомоторной нейропатии), полинейропатии, сирингомиелии, детском церебральном параличе, атаксии Фридрейха (наследственной атаксии вследствие поражения спинного мозга и мозжечка), менингоэнцефалите, менингите, злокачественных и доброкачественных опухолях спинного мозга. Реже патология развивается вследствие ожогов стопы или неправильно сросшихся переломов пяточной кости и таранной кости. Примерно в 20% случаев факторы, спровоцировавшие формирование деформации, остаются невыясненными.
Патанатомия
Стопа представляет собой сложнейшее анатомическое образование, состоящее из множества элементов: костей, мышц, связок и т. д. Весь этот комплекс тканей действует, как единое целое, обеспечивая опорную и двигательную функцию. Нарушение нормальных соотношений между отдельными элементами стопы приводит к «сбою» механизмов стояния и движения. Нагрузка неправильно распределяется между различными отделами, стопа быстро устает, начинает болеть и еще больше деформируется.
При полой стопе кривизна продольной части свода увеличена, первая плюсневая кость у основания большого пальца опущена, а пятка слегка повернута кнутри. Таким образом, возникает «скручивание» стопы. В зависимости от локализации максимально деформированного отдела в травматологии и ортопедии различают 3 типа полой стопы. При заднем типе из-за недостаточности трехглавой мышцы голени деформируется задний устой подошвенного свода. Из-за тяги сгибателей голеностопного сустава стопа «уходит» в положение сгибания, пятка опускается ниже передних отделов. Задний тип полой стопы часто сопровождается вальгусной деформацией, возникающей вследствие контрактуры малоберцовых мышц и длинного разгибателя пальцев.
Промежуточный тип наблюдается достаточно редко и формируется при контрактурах подошвенных мышц вследствие укорочения подошвенного апоневроза (при болезни Ледероуза) или ношения обуви с чрезмерно жесткой подошвой. При переднем типе наблюдается вынужденное разгибание стопы с опорой только на кончики пальцев. Передний устой свода стопы опущен, пятка располагается выше передних отделов стопы. Нарушение соотношений между задними и передними отделами частично устраняется под тяжестью тела.
Из-за увеличения высоты свода при всех типах полой стопы происходит перераспределение нагрузки на различные отделы данного анатомического образования: средняя часть нагружается недостаточно, а пяточный бугор и головки плюсневых костей, напротив, страдают от постоянной перегрузки. Пальцы постепенно деформируются, принимая когтеобразную или молоткообразную форму, основные фаланги приподнимаются кверху, а ногтевые сильно сгибаются. У основания пальцев образуются болезненные натоптыши.
Вместе с тем, увеличение свода стопы не всегда влечет за собой перечисленные выше последствия. В ряде случаев очень высокий арочный свод выявляется у совершенно здоровых людей. Как правило, в таких случаях форма стопы передается по наследству, является отличительным семейным признаком, не вызывает функциональных расстройств и вторичных деформаций. В подобных случаях изменение формы стопы рассматривается, как вариант нормы, какое-либо лечение не требуется.
Симптомы полой стопы
Пациент жалуется на быструю утомляемость при ходьбе, боли в стопах и голеностопных суставах. Многие больные отмечают, что испытывают значительные трудности при подборе удобной обуви. При осмотре выявляется увеличение высоты внутреннего и наружного свода, расширение, распластанность и некоторое приведение передних отделов стопы, деформация пальцев, а также болезненные мозоли (чаще – в области мизинца и у основания I пальца). Часто отмечается более или менее выраженная тугоподвижность стопы.
При полой стопе вследствие полиомиелита обычно наблюдается нерезкий односторонний парез в сочетании с эквинусом стопы. Тонус мышц снижен, деформация не прогрессирует. При церебральных поражениях, напротив, наблюдается повышение тонуса мышц, спастические явления и усиление сухожильных рефлексов. Процесс также односторонний, не прогрессирующий. При врожденных пороках деформация двусторонняя, склонная к прогрессированию в периоды усиленного роста (5-7 лет и 12-15 лет).
При болезни Фридрейха патология двусторонняя, прогрессирующая. В семейном анамнезе обычно выявляются случаи того же заболевания. Увеличение свода стопы сочетается с атаксией, тяжелыми нарушениями походки, слабо выраженными расстройствами чувствительности и явлениями поражения пирамидных путей (контрактурами, спазмами и пирамидными знаками). При болезни Шарко-Мари-Тута наблюдается прогрессирующая двусторонняя деформация стоп в сочетании с атрофией мышц, которая постепенно распространяется снизу вверх.
Диагностика
Для уточнения диагноза назначают рентгенографию стопы и плантографию. При слабо выраженной полой стопе на плантограмме определяется выступ по наружному краю и чрезмерное углубление вогнутой дуги внутреннего края. При умеренной выраженности патологии вогнутость распространяется до наружного края стопы. При резко выраженной деформации отпечаток подошвы разделяется на две части. В запущенных случаях с отпечатка исчезают контуры пальцев, что обусловлено их выраженной когтеобразной деформацией.
При подозрении на заболевание нервно-мышечной системы пациента направляют на консультацию к неврологу, проводят детальное неврологическое обследование, выполняют рентгенографию позвоночника, КТ и МРТ позоночника, электромиографию и другие исследования. При застарелых травмах костей предплюсны в отдельных случаях может потребоваться КТ стопы. Впервые выявленная полая стопа при отсутствии болезней нервно-мышечного аппарата и предшествующих травм является поводом заподозрить опухоль спинного мозга и направить больного на обследование к онкологу.
Лечение полой стопы
Тактика лечения данной патологии определяется причиной развития заболевания, возрастом больного и степенью увеличения свода стопы. При слабо и умеренно выраженных деформациях назначают массаж, физиотерапию и лечебную физкультуру. Нефиксированные формы поддаются консервативной коррекции специальной обувью с приподнятым внутренним краем без выкладки свода. Резко выраженная фиксированная полая стопа, особенно у взрослых, подлежит оперативному лечению.
В зависимости от причины развития и вида патологии может выполняться остеотомия, клиновидная или серповидная резекция костей предплюсны, артродез, рассечение подошвенной фасции и пересадка сухожилий. Нередко используются различные комбинации перечисленных оперативных методик. Хирургическое вмешательство осуществляется под общим наркозом или проводниковой анестезией в плановом порядке в условиях травматологического или ортопедического отделения.
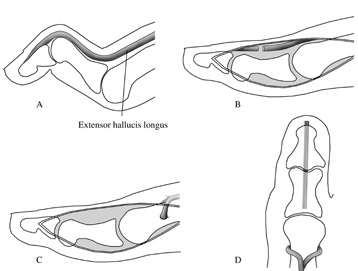
В большинстве случаев оптимальным вариантом является комбинированная операция по Куслику или по Чаклину. Метод Куслика предусматривает редрессацию или открытое рассечение подошвенного апоневроза в сочетании с клиновидной или серповидной резекцией кубовидной кости. После удаления резецированного участка передние отделы стопы сгибают к тылу, а задние – в направлении подошвы. Рану ушивают и дренируют, на ногу накладывают гипсовый сапожок на 6-7 недель.
При проведении хирургического вмешательства по методу Чаклина подошвенный апоневроз также рассекают или редрессируют. Затем обнажают кости предплюсны, отводя в стороны сухожилия разгибателей, выполняют клиновидную резекцию головки таранной кости и части кубовидной кости. Ладьевидную кость удаляют полностью или частично в зависимости от степени деформации. При резко выраженном опущении I плюсневой кости дополнительно осуществляют ее остеотомию. При наличии эквинуса на заключительном этапе производят тенотомию ахиллова сухожилия. Если положение стопы не удалось полностью скорректировать в ходе операции, накладывают гипс сроком на две недели, затем повязку снимают, производят окончательную коррекцию и накладывают гипс еще на 4 недели.
Кроме того, для исправления полой стопы в некоторых случаях используют методику Альбрехта, которая предусматривает клиновидную резекцию шейки таранной кости и передних отделов пяточной кости. При резко выраженных и прогрессирующих деформациях иногда применяют метод Митбрейта – тройной артродез в сочетании с удлинением ахиллова сухожилия, остеотомией I плюсневой кости и пересадкой мышц. Затем накладывают гипс на 6-7 недель.
В послеоперационном периоде назначают физиотерапию, антибиотики, обезболивающие препараты, массаж и ЛФК. В обязательном порядке используют специальную обувь с приподнятым наружным краем в задних отделах стопы и приподнятым внутренним краем в передних отделах стопы. При операциях, предусматривающих пересадку мышц, на начальных этапах в обувь дополнительно устанавливают жесткие берцы, предохраняющие пересаженные мышцы от чрезмерного растяжения.
|
Литература 1. Лечение деформаций стоп у детей / Гафаров Х.З. – 1990 2. Хирургическая коррекция деформаций стопы / Карданов А.А. – 2016 3. Травматология и ортопедия/ Котельников Г.П., Миронов С.П., Мирошниченко В.Ф. – 2008 |
Код МКБ-10 Q66.7 M21.5 |
Полая стопа – лечение в Москве
Деформация стопы – это патологические изменения, которые затрагивают кости, суставы, сухожилия, нервы, мышцы. Отклонение встречается примерно у 30 % детей. При легкой степени нарушения слабовыраженны и, как правило, не причиняют ребенку особых неудобств.
Но, если вовремя не начать коррекцию положения стопы, есть риск, что состояние усугубится. В тяжелых случаях возможно нарушение походки, иннервации, кровообращения, ограничение подвижности в стопе, боли при ходьбе. В зависимости от типа деформации внешне это выглядит как изменение высоты сводов, длины, ширины, угла разворота стопы.
Виды деформации стопы у ребенка, причины, проявления и методы лечения
Что вызывает?
Деформации стопы у детей бывают врожденными и приобретенными.
На стадии внутриутробного развития их провоцируют:
- аномальное расположение плода в матке;
- недоношенность;
- врожденные патологии опорно-двигательной или нервной системы (ДЦП, нарушение иннервации мышц, дисплазия соединительной ткани);
- маловодие, многоплодная беременность, небольшое пространство для плода приводит к механическому давлению на нижние конечности, вызывает отклонения в их развитии;
- интоксикации, курение, прием алкоголя или наркотических веществ женщиной в период беременности;
- внутриутробные инфекции;
- наследственный фактор.
Распространенные причины приобретенных деформаций стопы – это недостаток физической активности и неправильно подобранная обувь.
При недостатке физической нагрузки мышцы стопы со временем ослабевают, хуже удерживают кости в анатомически правильном положении.
Способствует этому:
- перемещение преимущественно по твердым, ровным поверхностям: гладкий пол в квартире, плитка или асфальт на улице;
- отсутствие занятий спортом;
- отказ от профилактического массажа, зарядки для поддержания тонуса мышц стоп.
Пагубное влияние на формирование стопы ребенка в первые годы жизни оказывает неудачная обувь. Поэтому к ее выбору предъявляется ряд требований. Она должна обеспечивать правильное формирование стопы и распределение нагрузки, поддержку сводов. Для этого в обуви для маленьких детей предусмотрены супинаторы, небольшой каблук, гибкая подошва, фиксация пятки.
Приобретенные нарушения установки стоп также вызывают:
- повышенная нагрузка на суставы ног из-за лишнего веса, раннего начала хождения (у малышей они очень подвижны и легко подвергаются смещению);
- болезни опорно-двигательного аппарата;
- родовые травмы;
- переломы, ушибы, растяжения, глубокие порезы, ожоги в области стопы;
- длительная иммобилизация конечности после травм (ношение гипса, ортеза);
- дефицит витаминов;
- перенесенный полиомиелит;
- перенесенные в раннем детстве ОРВИ с осложнениями;
- нарушение обмена веществ;
- эндокринные болезни (гипотиреоз, сахарный диабет);
- запущенный рахит, приводящий к нарушениям минерализации костей, развития мышц, связок;
- воспалительные процессы в мышцах, связках, суставах.
Виды
К распространенным видам деформации стопы у детей относятся плоскостопие, вальгусная, варусная деформации. Гораздо реже встречаются: косолапость, полая, конская, пяточная стопа.
Подробнее каждый из видов описан ниже.
Плоскостопие
Плоскостопие – самый частый тип деформации стопы у детей, который состоит в уплощении сводов. Чем менее развиты своды, тем хуже они выполняют функцию амортизации или смягчения ударной нагрузки. Происходит это чаще всего из-за ослабления мышц, связок, участвующих в поддержке сводов. Снижение их тонуса приводит к тому, что они не удерживают в правильном положении суставы и кости.
В зависимости от того, какой свод уплощен, плоскостопие бывает:
- Продольное. Происходит опускание продольного свода, стопа увеличивается в длину, стремится всей поверхностью прикоснуться к опоре. По высоте продольного свода выделяют 3 степени плоскостопия: 1 степень – высота свода 20 – 30 мм, 2 степень – 15 – 20 мм, 3 степень – менее 15 мм;
- Поперечное. Происходит опускание поперечного свода, стопа становится шире, короче. Большой палец отклоняется наружу. В зависимости от величины угла между большим пальцем и основанием среднего выделяют 3 степени: 1 степень – угол 20 – 25 °, 2 степень – угол 25 – 35 °, 3 степень – угол более 35 °;
- комбинированное или продольно-поперечное, Так называют случаи, когда у ребенка одновременно имеется и продольное, и поперечное плоскостопие.
Чаще всего у детей встречается продольное плоскостопие.
Как выглядит отпечаток стопы при плоскостопии в зависимости от степени тяжести, смотрите на фото:
Заподозрить уплощение сводов стопы родители могут по следующим признакам:
- жалобы ребенка на усталость ног;
- нежелание долго ходить, малыш просится на руки или в коляску уже после получасовой прогулки;
- жалобы на боль при легких нажатиях пальцами с внутренней части стопы;
До 3 лет плоскостопие не повод для беспокойства. Оно физиологическое, обусловлено наличием толстой жировой подушечки на стопах, неокрепшими мышцами и связками, еще не способными выдерживать вес ребенка. Со временем оно исчезает само по себе.
Вальгусная и варусная деформация
Вальгусная деформация стопы составляет в среднем 60 % всех ортопедических отклонений у ребенка. Чаще всего встречается у детей старше 5 лет. В редких случаях вальгусная деформация относится к врожденной патологии, связанной с неправильным (вертикальным) расположением таранной кости.
При таком типе деформации происходит:
- искривление вертикальной оси стоп;
- пятки и фаланги пальцев отклоняются наружу;
- основная опора идет на внутренний край подошвы;
- голеностоп смещается внутрь;
- свод стопы становится более плоским.
Такие изменения обычно сразу заметны. Родители обращают внимание, что с ножками ребенка, что-то не так. Расстояние между лодыжками увеличивается, а между коленями уменьшается. Постановка ног становится X-образной.
Определить вальгус можно, если при плотно прижатых выпрямленных ногах измерить расстояние между лодыжками. Если оно составляет 5 см или больше, значит, деформация есть. К характерным признакам отклонения относится стаптывание обуви с внутреннего края.
Если вальгусная деформация сочетается с плоскостопием, то такое нарушение строения стопы у ребенка называется плоско-вальгусным. Около 18 % всех форм плоскостопия у детей сопровождается таким отклонением.
При варусной деформации стоп наблюдаются противоположные вальгусной внешние изменения:
- пятки отклоняются от вертикальной оси вовнутрь;
- основная опора идет на внешний край ступни;
- расстояние между лодыжками уменьшено;
- колени разведены в стороны;
- O-образная постановка ног;
- обувь больше стаптывается с внешнего края.
Варусная деформация развивается медленно. Ее вызывают врожденные аномалии строения костей, патологии суставов, эндокринные расстройства, инфекции, рахит, травмы голеностопа, избыточный вес, другие факторы.
Как у детей отличаются вальгусная и варусная деформации стоп, смотрите на фото:
Косолапость
Косолапость – это тяжелый, в большинстве случаев врожденный дефект, когда стопа развернута внутрь и вниз. Она проявляется подвывихом голеностопного сустава с последующим уменьшением длины стопы. Примерно в 50 % случаев патология затрагивает обе ноги. Частота распространения – 1 случай на 1000 новорожденных. У мальчиков такое отклонение встречается чаще, чем у девочек.
Врожденную косолапость, как правило, обнаруживают в период внутриутробного развития во время планового УЗИ на 20-21-й неделе беременности. Но иногда диагноз ставится при рождении.
Как выглядят стопы при косолапости, смотрите на фото:
К приобретенной косолапости приводят спастические параличи, травмы ног, перенесенный полиомиелит.
Пока ребенок не начнет ходить, патология не вызывает боли или других медицинских проблем.
Но отсутствие лечения в дальнейшем приводит к серьезным последствиям:
- сильные боли при ходьбе или даже неспособность ходить;
- образование мозолей на тех участках стопы, которые выступают опорой при ходьбе;
- укорочение конечности.
Косолапость – это серьезный эстетический недостаток, который может стать причиной комплексов, страха, неуверенности ребенка в себе. Поэтому лечение врожденной косолапости надо начинать сразу, через 1 – 2 недели после рождения. В зависимости от степени тяжести патологии лечение занимает от 2 месяцев до нескольких лет.
Полая стопа
Полая стопа – это обратная форма плоскостопия, когда свод стопы не уплощен, а, наоборот, слишком изогнут. Такое состояние вызывают врожденные отклонения, болезни нервно-мышечного аппарата, травмы. К возможным причинам относится еще наследственный фактор, тогда полая форма стопы рассматривается не как патология, а как особенности конституции.
Изменения при полой стопе и при плоскостопии выглядят следующим образом:
Как при плоскостопии, при полой стопе происходит неправильное распределение нагрузки, ухудшение амортизации во время ходьбы, прыжков, бега. В вертикальном положении опора приходится на пятку и головки плюсневых костей (зона под пальцами). Средняя часть стопы не соприкасается с поверхностью, не имеет возможности делать плавный перекат с пятки на носок при шаге, что вызывает перегрузку переднего отдела стопы, усталость, боль в суставах, деформацию пальцев. Если изменение сводов с правой и левой стороны несимметрично, то это приводит к относительному укорочению одной из конечности, может вызвать протрузии, грыжи межпозвонковых дисков.
Пяточная и конская стопа
Эквинусная или конская стопа – это деформация, при которой угол между осью голени и осью пяточной кости составляет более 125 °.
При таком отклонении:
- ребенок ходит только на цыпочках;
- носок стопы направлен в пол, ребёнок не может потянуть его на себя;
- в вертикальном положении тела или ходьбе опорой выступают пальцы и суставы;
- из-за укорочения икроножной мышцы опустить ногу на пятку невозможно.
По внешнему виду стопы с такой деформацией напоминают копыта лошадей. Она бывает двусторонней и односторонней. При одностороннем варианте пораженная нога во время ходьбы поднимается выше, чем при нормальной походке.
Патология чаще приобретенная, чем врожденная. Одна из главных причин ее возникновения – повреждение седалищного нерва, вызывающее нарушение мышечного тонуса в стопе, голени. Деформация может возникнуть из-за травм мышц, разрыва сухожилий, повреждения костей, воспалительных процессов в тканях стопы.
Пяточная стопа – это нарушение строения стопы, при котором угол между осью голени и осью пяточной кости менее 90°.
Отмечается:
- чрезмерное разгибание, вальгусное (реже варусное) положение стопы;
- увеличение продольного свода, опускание бугра пяточной кости;
- укорочение стопы;
- сглаживание контуров ахиллова сухожилия.
Заболевание обусловлено поражением длинных сгибателей стопы вследствие врождённой патологии, родовых травм, неврологических нарушений, полиомиелита, травм стопы, передней части голени, паралича трехглавой мышцы голени.
Чем опасны деформации стопы?
Деформации стопы нельзя оставлять без внимания. Без лечения и коррекции со временем они приведут к нарушениям в голеностопных, коленных, тазобедренных суставах, неправильному положению таза, перегрузке отдельных мышц. Могут стать причиной преждевременного износа вышележащих суставов во взрослом возрасте, развития остеохондроза, артрозов, искривления позвоночника, нарушения осанки.
Деформации стопы отражаются на общем состоянии ребенка, вызывают боли, усталость, затрудняют ходьбу, способствуют неправильному развитию опорно-двигательного аппарата. Приводят к другим проблемам стоп: врастание ногтя, искривление пальцев, мозоли, натоптыши.
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы. Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Как предупредить?
Для профилактики деформации стоп у детей врачи советуют родителям придерживаться простых рекомендаций:
- не нагружать ножки малыша раньше 7 – 8 месяцев не стоит, не пытаться насильно поставить на ножки, научить пораньше ходить. Когда ребенок будет готов, он сам это сделает;
- посоветоваться с педиатром на счет профилактики рахита, больше гулять на свежем воздухе в солнечные дни, чтобы обеспечить достаточное поступление витамина D;
- выбирать ребенку правильную обувь с жёстким высоким жестким задником, помогающим удерживать пятку на оси голени, гнущейся подошвой, супинатором;
- следить, чтобы ребенок был активным, много двигался, не набрал лишний вес;
- обеспечить полноценное питание, богатое витаминами, минералами, необходимыми для правильного развития опорно-двигательного аппарата;
- выполнять с ребенком зарядку для ног;
- проходить регулярные осмотры у ортопеда (в 1, 3, 6 месяцев, в 1 год, в 3 года, с 4 лет – раз в год), особенно если есть наследственная предрасположенность к ортопедическим болезням.
Человек, в отличие от большинства других млекопитающих, передвигается на двух ногах. В результате чего у него произошли изменения в строении позвоночника и нижних конечностей, принявших на себя основную нагрузку. Немаловажную роль в этом играет и подъем стопы.
Значение и функции
Даже при внешнем рассмотрении ступня человека имеет сложное строение. Она включает в себя три отдела:
- передний, в который входят пальцы и подушечки, следом за ними;
- средний, область между пальцами и пяткой, в ней находится свод стопы;
- задний, включающий пятку.
При этом все части соединяются между собой гибкими сочленениями с помощью хрящей, связок и мышц, что обеспечивает устойчивость стопы и одновременно ее подвижность. При этом свод стопы является элементом всей системы, берущим на себя значительную часть амортизационной функции при ходьбе. Эффективность его «работы» зависит от уровня развития мышц, образующих подъем, а они формируются в детстве в возрасте примерно от 3 до 10 лет, а также от наследственных факторов и от степени разработанности.
Типы подъемов и их определение
Подъем стопы принято разделять на нормальный, низкий и высокий. Чтобы определить подъем стопы, достаточно встать на ровную поверхность полностью на подошву и, не сгибая коленей, прогнуться, просунув указательный палец в пространство между ступней и полом.
В зависимости от длины пальца, которая вошла в промежуток, свод и определяют как:
- нормальный, если палец пролез на 12–15 миллиметров;
- низкий, если менее чем на 12 мм;
- высокий, если более чем на 15 мм.
Еще один доступный метод измерить показатели – влажный тест, который многие проходили при медосмотрах в школе. Нужно взять лист бумаги, положить его на пол, ногу смочить водой или смазать жирным кремом и наступить на лист. Стоять нужно ровно естественным образом, не заваливаясь на сторону.
Через несколько секунд ногу нужно убрать, а получившийся отпечаток внимательно рассмотреть и провести две линии: от центра подушечки на большом пальце до пятки, и перпендикулярную ей в месте максимального сужения стопы. При нормальном своде длина второй линии будет чуть больше половины первой. Если внимательно посмотреть на ногу человека в спокойном состоянии сверху и с внешней стороны, то видно высокий подъем стопы или нет.
Однако, некоторые специалисты говорят, что этот тест не совсем точен, поскольку встречаются случаи, когда у человека имеется низкий свод стопы, но подъем нормальный или высокий. Поэтому лучший вариант определения – обратиться к врачу-ортопеду. Для человека оптимальным является нормальный подъем, поскольку он обеспечивает наиболее правильное распределение нагрузки.
При высоком подъеме происходит наклонение стопы наружу во время движения. В результате нагрузка распределяется неравномерно, а в значительной степени приходится на два последних пальца, что способствует появлению растяжений и вывихов. Нередко у людей, у которых подъем поднят, болят колени.
Низкий подъем также является неправильным, он говорит о том, что стопа слишком плоская, поэтому значительная нагрузка переходит на большой палец, а амортизационная функция выполняется плохо.
У обладателей подобной деформации часто болит спина, и устают ноги от длительных физических нагрузок. Подверженность травмам также довольно высокая. Кроме того, неправильно сформированный подъем стопы способствует развитию различных заболеваний:
- остеопороза;
- подошвенного фасциита;
- бурсита;
- невромы Мортона;
- подагры и других.
Причин, почему неправильно формируется подъем несколько, это и наследственные факторы, и неправильно подобранная обувь, и недостаточная физическая нагрузка у ребенка.
Как устранить дефект?
Формировать подъем лучше у маленького ребенка, пока еще кости и мышцы не приобрели окончательное положение, их легче изменить. Во взрослом возрасте провести эти процедуры гораздо сложнее. Однако, стоит помнить, что у ребенка процесс формирования свода может длиться до 10 лет. Высокий подъем встречается крайне редко, чаще это профессиональное отклонение, например, у балерин, которые долгие годы тренируют мышцы и добиваются определенного положения стопы.
При этом убрать его нельзя, он может постепенно стать чуть ниже при отсутствии физических нагрузок и уменьшении тонуса мышц. Единственное, что можно сделать, это помнить о высоком подъеме при покупке обуви, не допуская, чтобы она сильно сжимала ступню. А вот уменьшить проблему низкого подъема вполне можно. Добиться этого помогают специальные упражнения и аппараты.
Конечно, многое зависит от физиологических особенностей каждого человека, и у одних процесс пойдет быстрее, а другим придется затратить значительные усилия. Основная группа упражнений нацелена на растяжку мышц и сухожилий, эффективность их будет зависеть от частоты занятий и правильности выполнения упражнений.
Одни из наиболее простых действий:
- ходьба босиком по поверхности с различным рельефом (песок, галька, трава и прочие);
- ходьба на носочках, на внешней и внутренней сторонах стоп;
- захват предметов пальцами ноги;
- катание различных предметов ногой;
- оттягивание носков на себя или от себя и так далее.
Каждое упражнение выполняется в течение 5–7 минут с примерно 20-кратным повторением. Перед выполнением на растяжку следует разогреть мышцы с помощью массажа или физических упражнений. В качестве дополнительных предметов можно использовать:
- валики под пятку;
- ленты;
- супинаторы, увеличивающие свод стопы;
- накладки для разделения пальцев;
- клинья, исправляющие угол наклона ступни;
- корректоры, укладываемые под среднюю часть подошвы.
К примеру, с помощью ленты можно усилить нагрузку. Для выполнения упражнения нужно сесть на пол, вытянуть ноги перед собой и накинуть на ступню ленту. Затем аккуратно потянуть ленту на себя, вытягивая пальцы. Через 1–2 минуты, наоборот, пальцами потянуть ленту назад, преодолевая сопротивление. Хорошие результаты дают танцевальные приемы, которые используются специалистами. В этом помогут классические балетные позиции.
Для начала нужно встать ровно, ноги на ширине плеч, носки максимально развернуть в стороны, не отрывая пятки. Ноги должны быть напряжены. Если получается, можно попробовать присесть в такой позиции, при этом руки должны быть на талии, а спина держаться прямо. Аналогичное упражнение, ноги нужно поставить друг перед другом, максимально развернув носки в сторону, таким образом, чтобы пятка одной ноги соприкасалась с носком другой.
Добиться такого положения очень сложно, но при регулярных занятиях это вполне доступно для большинства людей. Кроме того, для растяжения можно использовать специальные тренажеры, которые требуют меньше усилий, но дают большую эффективность. Однако стоит помнить, что они оказывают сильное воздействие и не переусердствовать, иначе можно получить травму голеностопа, лечение которой довольно длительное.
Важно! Во время занятий нужно предотвратить неприятные последствия и принять некоторые меры предосторожности:
- в первые разы обмотать ступни эластичным бинтом;
- не заниматься, если чувствуется боль;
- тянуть мышцы аккуратно и медленно после разогрева;
- в этот период по возможности использовать ортопедическую обувь или рельефные стельки, которые уменьшат нагрузку при движении.
Восстановление нормальной формы подъема является профилактикой других заболеваний. Подъем стопы играет роль в обеспечении амортизации во время ходьбы и бега, у большинства людей он имеет высоту в пределах нормы, но иногда его необходимо увеличить для лучшего распределения нагрузки. Тогда на помощь приходят специальные упражнения и терпение.
Приходько Алексей Владимирович
Pевматолог-ортопед, д.м.н., доцент, заведующий кафедры ревматологии РМАНПО
Умоляю, одумайтесь! Если вовремя не принять меры, болезнь суставов может привести к инвалидному креслу. Чтобы избавиться от болей и дискомфорта навсегда и не навредить организму достаточно просто…
Читать далее >>
Приходько Алексей Владимирович
Заведующий Берлинским центром ревматологии Tumorzentrum Eva Mayr-Stihl при Клинике Шарите.
В России суставы до сих пор лечат устаревшими и малоэффективными препаратами, которые требуют постоянного применения на протяжении всей жизни.
В то время как в Европе остеохондроз и прочие заболевания суставов лечится так же просто, как насморк – раз и на 10 лет. Нужно всего лишь 2 раза в день…
Читать далее >>