Исправление ложной кривизны
При ложной кривизне колени и стопы смыкаются, а икры – нет. В результате от коленей до лодыжек образуется дефект мягких тканей, и создается впечатление худых и кривых ног.
Выделяют 4 формы ног:
- Идеальные ноги. Предполагается смыкание коленей, икр и стоп и наличие трех промежутков между ними.
- Истинная О-образная кривизна (варусная деформация). Не смыкаются коленные суставы;
- Ложная кривизна. Связана с особенностями распределения мягких тканей на голени.
- Истинная Х-образная кривизна (вальгусная деформация). Не смыкаются стопы;
Что такое ложная кривизна ног
Чаще всего кривизна ног обусловлена различными деформациями костей нижних конечностей – бедренной или большеберцовой. Поэтому такая кривизна называется истинной. Она бывает О-образной (варус) и Х-образной (вальгус). Ложная кривизна связана с особенностями распределения мягких тканей, при этом на рентгенограмме ось конечности может быть прямой. При ложной кривизне колени и стопы смыкаются, и икры – нет. В результате от коленей до лодыжек образуется дефект мягких тканей, и создается впечатление худых и кривых ног.
Если не смыкаются колени, то это – истинная кривизна ног, и нужна костная пластика по Илизарову. Если колени смыкаются, то это ложная кривизна ног, и нужна контурная пластика (круропластика).
Самые частые ошибки при коррекции кривизны ног
К сожалению, при попытках самостоятельно определить форму ног очень трудно отличить ложную кривизну от истинной. Очень часто пациенты с истинной кривизной обращаются к пластическим хирургам. В итоге, после пластики силиконовыми импантатми, получается неудовлетворительный результат. Голени становятся “тяжелыми”, колени при этом не смыкаются.
Вместо худых кривых ног получаются толстые кривые ноги.
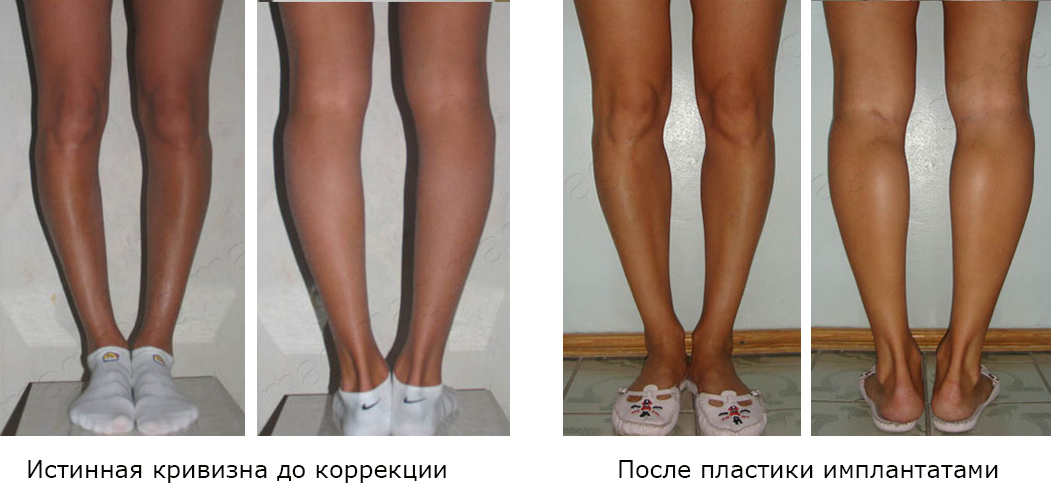
Пластика силиконовыми имплантатами у пациентки с истинной О-образной кривизной ног
Речь идет не об осложнениях контурной пластики, а о том, что неправильно определены показания к операции. А точнее – неверно определен тип кривых ног. На самом деле кривизна не ложная, а истинная. А при истинной кривизне необходима не контурная пластика, а корригирующая остеотомия или, иными словами, круропластика по Илизарову..
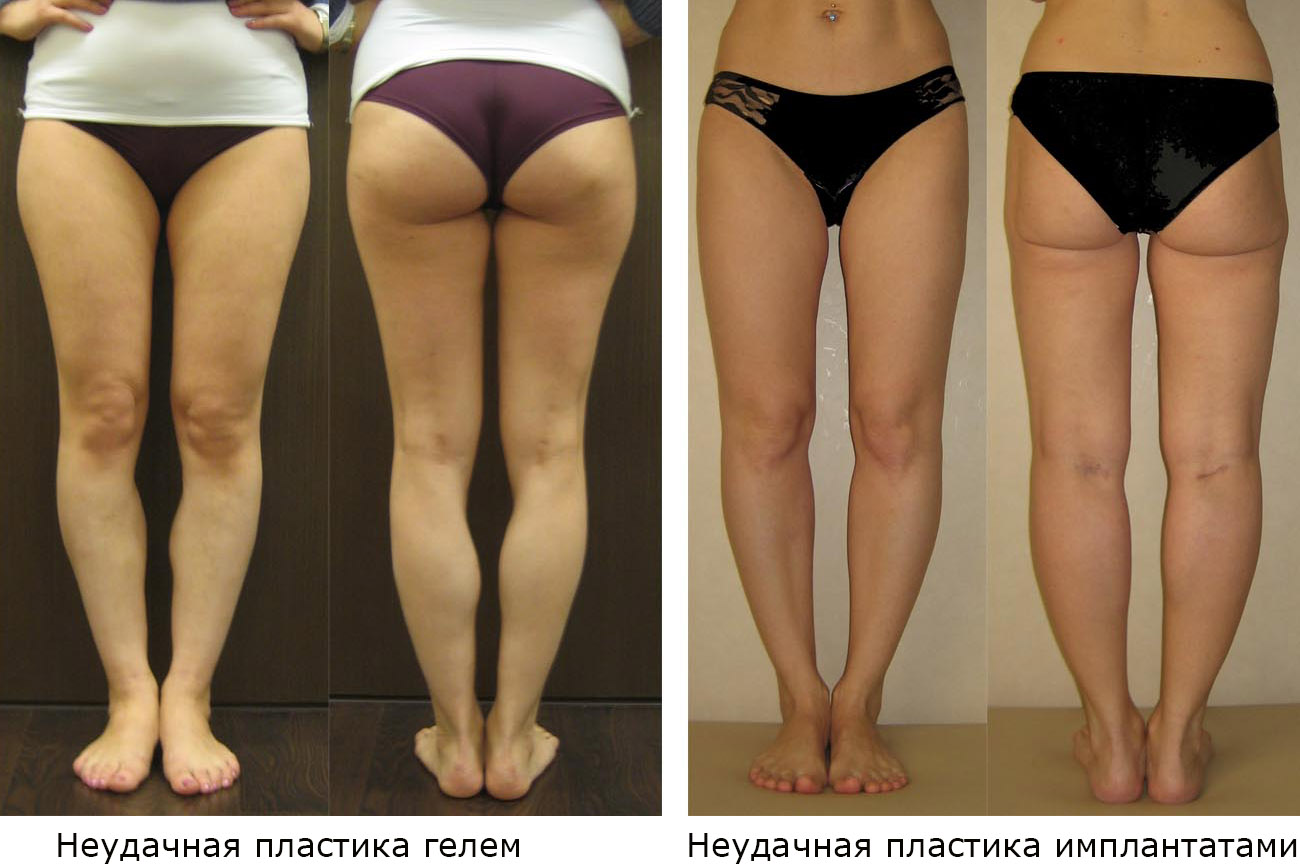
Неудачные результаты контурной пластики
Как исправить ситуацию
В таких случаях импланты извлекаются, и выполняется та операция, которую необходимо было выполнить с самого начала. Вместо одной операции получает фактически три операции. Но, по крайней мере, ситуацию можно исправить.
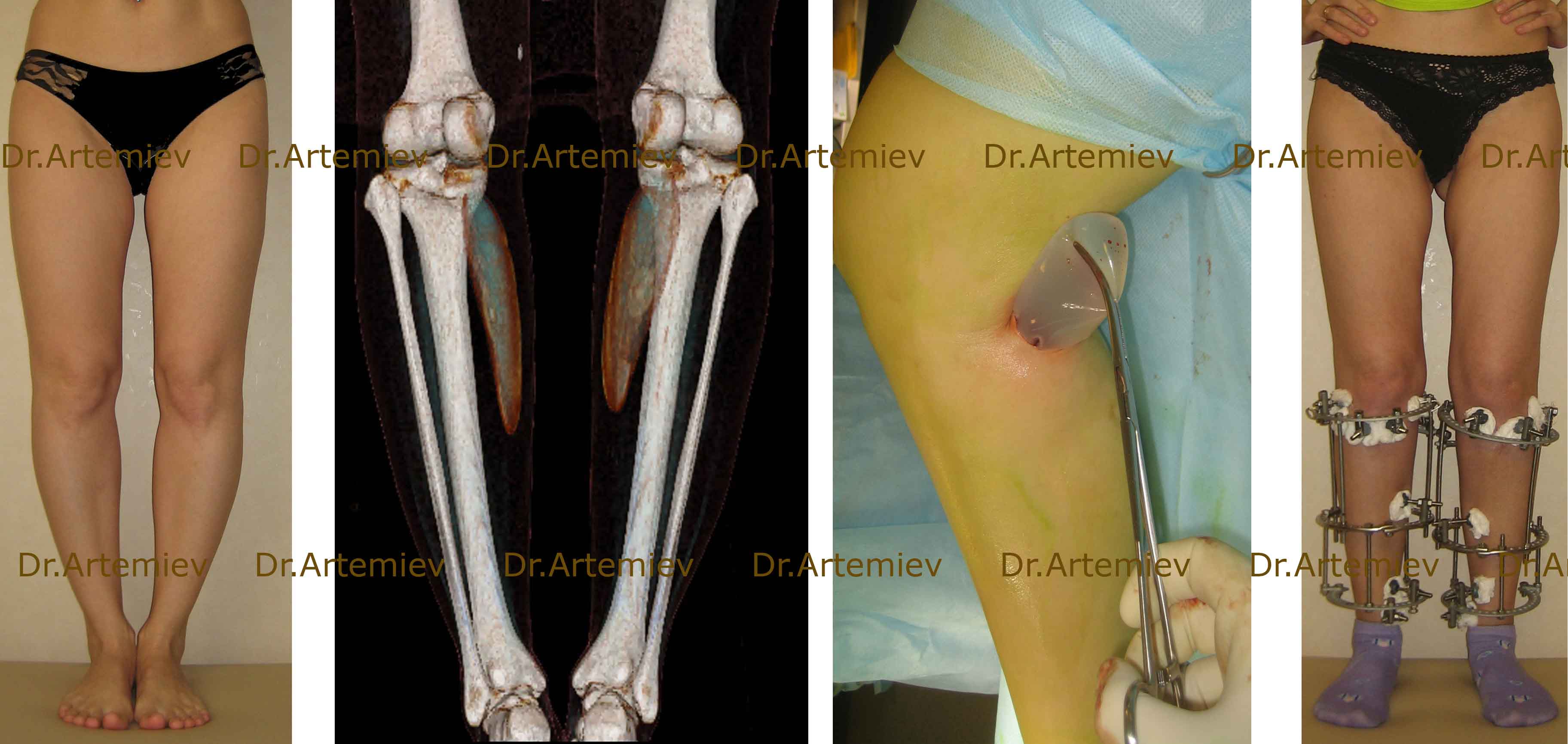
Исправление неудовлетворительного результата контурной пластики – извлечение имплантатов и круропластика по Илизарову
Круропластика – это пластика голеней.
Можно выделить несколько видов пластики голеней (круропластики):
- липофилинг – жировую ткань берут в другом месте и вводят в подкожную клетчатку в области голеней;
- пластика силиконовыми имплантатами;
- костная пластика по Илизарову – увеличение контура голени достигается смещением кости.
Чаще всего при ложной кривизне применяется круропластка силиконовыми имплантатами. Суть операции заключается в том, что в область наиболее выраженного дефицита мягких тканей вставляются специальные имплантаты. На таком же принципе основано увеличение молочной железы и ягодиц.
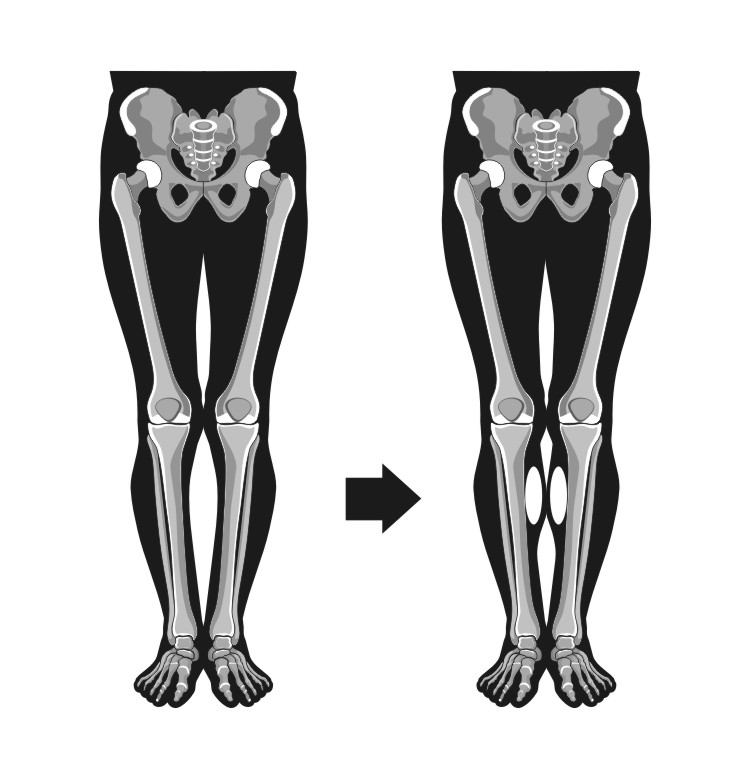
Схема увеличивающей пластики голеней силиконовыми имплантатами
Современные имплантаты представляют собой наполненные силикагелем пластиковые мешочки. Они различаются по форме и размеру.
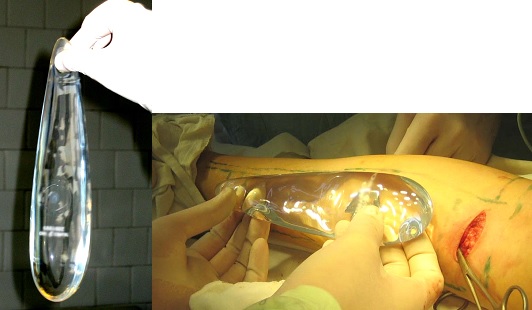
Внешний вид имплантата каплевидной формы на этапе установки
![]()
Внешний вид пациентки с ложной кривизной до и после круропластики имплантатами
При ложной кривизне чаще всего применяют контурную пластику имплантатами. Эта операция имеет определенные преимущества – короткий реабилитационный период, быстрый эффект. Однако нужно понимать, что это всё-таки инородное тело, и с возрастом, по мере снижения мышечного тонуса, возможно их смещение. Необходимо также избегать травмы голеней во избежание повреждения имплантатов.
Бывают ситуации, когда даже при ложной кривизне пластика имплантатами может не привести к хорошему эстетическому результату. В таких случаях лучше использовать круропластику по Илиазрову. Т.е. выполняют корригирующую остеотомию с медиализацией.

Круропластика по Илизарову при ложной кривизне
На первый взгляд, круропластика имплантатами кажется более привлекательной, чем остеотомия – стационарный период 2-4 дня, не нужно носить громоздких аппаратов. Послеоперационный рубец длиной 3-4 см малозаметен. Однако нужно понимать, что положительный эффект от этой операции может быть достигнут только при ложной кривизне. Круропластика при истинной кривизне лишь усилит отрицательный эффект кривых ног. Поэтому нередко приходится извлекать имплантаты, которые были поставлены не по показаниям, и выполнять повторную операцию – остеотомию, т.е. круропластику по Илизарову.
Ложная кривизна ног — наиболее спорный вариант в плане выбора метода операции. Поскольку значительную роль в формировании формы ноги в данном случае играют мягкие ткани, чаще пациенты обращаются к пластическим хирургам. Если это действительно ложная кривизна, то такая операция, как контурная пластика, позволит получить хороший результат. Эта операция увеличивает икры, увеличивает их объем. Никакими упражнениями такого эффекта достичь невозможно.
Однако самый сложный момент — это правильная диагностика. Нужно обратить внимание на самый главный элемент: если колени смыкаются, то это ложная кривизна. Если же колени не смыкаются — то это т.н. истинная О-образная кривизна (варусная деформация). В таком случае единственный способ помочь — это корригирующая остеотомия с применением аппарата Илизарова.
Если Вас заинтересовала рассматриваемая проблема, и Вы хотите получить дополнительную информацию или профессиональную консультацию, звоните по телефону +7 909 641-36-41
Материалы в электронном виде (фото, рентгенограммы и пр.) отправляйте по адресу varus-valgus@yandex.ru
Фотогалерея работ
![]()
Женщина 43 лет. Ложная кривизна ног. Выполнили контурную пластику силиконовыми имплантатами каплевидной формы.

Женщина 27 лет. Ложная кривизна ног. Коррекция – остеотомия + медиализация.
Ложная кривизна ног – это эстетическая проблема, которая характеризуется отсутствием деформации костей. При этом она портит походку и осанку человека.
Причины
Основной причиной возникновения ложной кривизны нижних конечностей является особенность строения мягких тканей голени, слаборазвитая внутренняя часть икроножных мышц. При этом кости не имеют отклонений от нормы.
Последствия
Наличие искривления нижних конечностей – не только эстетическая проблема. В пожилом возрасте оно способно привести к артрозу коленных суставов и болезненным ощущениям даже в состоянии покоя.
Как исправить ложную кривизну ног навсегда?
Данная проблема решается с помощью оперативной коррекции. При этом хирургическое вмешательство может выполняться сразу на обе конечности.
Исправление ложной кривизны ног выполняется с помощью контурной коррекции силиконовыми имплантами. Они устанавливаются в икры, не затрагивая костную ткань. Импланты не требуют периодической замены и имеют пожизненную гарантию.
Оперативная коррекция проводится под общим наркозом, местной или эпидуральной анестезией. Зачастую весь процесс длится не более получаса и зависит от характера выраженности кривизны.
Помимо этого, существует более щадящий вариант коррекции кривизны нижних конечностей – липофилинг. Его суть заключается в следующем: пациенту вводятся собственные жировые клетки. Однако данный метод подходит только для устранения небольшого искривления конечностей. Более того, для проведения подобной операции требуется наличие «свободного» жира в теле пациента.
Показания к оперативной коррекции:
- желание и стремление пациента к идеальной внешности.
Противопоказания к оперативной коррекции:
- возраст до 18 лет;
- наличие сахарного диабета;
- планирование беременности;
- беременность;
- дистрофия или ожирение;
- серьезные заболевания внутренних органов;
- злокачественные опухоли;
- наличие тромбофлебита.
Методика проведения операции
В процессе хирургического вмешательства в районе подколенной ямки выполняется небольшой разрез. В пространство над медиальной частью икроножных мышц устанавливают силиконовые импланты нужного размера и формы. После этого разрез зашивается.
Результат
Результаты после проведения оперативной коррекции заметны практически сразу. Благодаря увеличению объема мышц голеней внутренний контур ног приобретает естественные формы. Убедиться в этом Вы можете самостоятельно, сравнив фото пациентов до и после операции по коррекции ложной кривизны ног.
Реабилитация после оперативной коррекции
Период восстановления после вмешательства у каждого пациента разный. Это связано с индивидуальными особенностями организма и характером кривизны. Зачастую данный период составляет полтора-два месяца. После этого Вы можете вернуться к привычному для Вас образу жизни.
В течение всего реабилитационного периода показано ношение компрессионного трикотажа. Также рекомендуется ограничить чрезмерные физические нагрузки на коленные суставы.
Не следует переживать по поводу рубцов после хирургического вмешательства. Со временем они светлеют и становятся незаметными.
Лечение дисплазии тазобедренных суставов у малышей при помощи массажа
Дисплазия тазобедренных суставов очень часто встречается у грудничков. Избавиться от такого недуга поможет простой массаж. Эту процедуру можно выполнять даже в домашних условиях при отсутствии противопоказаний. Также при желании можно заняться лечебной ги

Дисплазия тазобедренных суставов, известная в народе как вывих бедра, часто встречается у грудничков. Причиной такого врожденного недуга является недоразвитость сустава. Такой диагноз получил широкое распространение, являясь поводом для тревог мам и пап.
На самом деле дисплазия довольно легко поддается лечению. Для этих целей чаще всего применяется массаж и гимнастика. Выполнять их можно в домашних условиях при разрешении педиатра.
Как диагностировать дисплазию?
Чтобы вовремя заметить врожденный вывих, необходимо внимательно следить за ребенком. Лучше всего тщательно осмотреть его, ведь свидетельствовать о дисплазии могут сразу несколько признаков.
- Неодинаковая длина ножек. Заметить это удастся, если согнуть ножки крохи и придвинуть пятки к ягодицам.
- Наличие асимметричных складок на ножках и попе. Даже если вы заметите такой признак у своего младенца, не пугайтесь. Подобная асимметрия иногда наблюдается и у здоровых малышей.
- Недостаточная развитость ног. Она особенно видна при сгибании в коленях ножек. Если дисплазии нет, угол будет составлять примерно 80–90°.
- Заподозрить врожденный вывих поможет щелчок в области тазобедренных суставов. Он будет слышен при разведении ножек.
Важно понимать, что все перечисленные признаки по отдельности или вместе не всегда указывают на наличие дисплазии. Поэтому стоит обратиться к ортопеду и педиатру, которые поставят диагноз. Облегчить это поможет УЗИ и рентген.
Массаж и лечебная гимнастика
Чтобы избавиться от врожденного вывиха, необходимо заниматься лечебным массажем. Опытный врач мануальной терапии поможет исправить вывих. При грамотном систематичном подходе происходит укрепление мышц и стабилизация функционирования сустава. Все это нормализует развитие детского организма.
Лучше всего доверить выполнение процедуры опытному специалисту, однако с некоторыми массажными движениями легко справиться и мама. Естественно, для этого ей нужно посетить врача, который покажет правильное выполнение простых приемов.
Приступать к массажу принято перед сном. Из всех техник стоит отдать предпочтение растираниям и поглаживаниям.
Чтобы массаж действительно помог, необходимо следовать простым рекомендациям.
- Во время процедуры ребенок должен лежать на пеленальном столике или другой ровной поверхности.
- Под малыша лучше подстелить пленку, поскольку во время массажа возможно мочеиспускание.
- Курс насчитывает 10–15 процедур, которые выполняются раз в день. В сложных случаях курс повторяют, выдержав паузу в 3–4 недели.
- Приступать к массажу можно при условии, что малыш бодр и не голоден.
Во время процедуры ребенка нужно положить на спину и начать легонько поглаживать живот, руки и ножки, а также область грудной клетки. Затем можно приступать к растираниям. В конце процедуры выполняется повторное поглаживание. Далее ребенка переворачивают на животик и аккуратно сгибают ножки, после чего выполняется поглаживание и легкое похлопывание по направлению от ног к ягодицам.
При дисплазии показана специальная гимнастика. Речь идет о простых упражнениях, которые проводятся ежедневно. В комплексе с массажем они позволяют добиться быстрого улучшения состояния малыша.
Самыми простыми и эффективными считаются следующие упражнения.
- Ноги ребенка, лежащего на спине, аккуратно сгибают в коленях и тазобедренных суставах. Это делают так, чтобы в итоге получилась поза лягушки. Данное упражнение повторяют, перевернув малыша на живот.
- Когда грудничок ляжет на спину, необходимо аккуратно согнуть его ноги по направлению к голове, а затем выпрямить их и развести в стороны.
- Одно из упражнений предполагает выполнение позы полулотоса. При этом верхней обязательно остается именно левая нога.
Помимо упомянутых упражнений могут выполняться и другие гимнастические элементы. В данном случае нужно помнить о том, что любые вертикальные нагрузки способны усугубить ситуацию. Соответственно, выполнение подобных упражнений стоит доверить специалисту.
Возможные противопоказания
Врачи напоминают о том, что выполнять лечебный массаж либо гимнастику нельзя, если присутствуют:
- повышенная температура;
- наличие грыжевых выпячиваний, которые не удается вправить;
- врожденный порок сердца.
Если у малыша обнаружили дисплазию, необходимо срочно приступать к лечению. Это может быть легкий массаж и специальные упражнения, которые помогут вправить вывих, что способствует нормальному развитию организма.
Читайте так же
-

Лариса
2018-07-09 23:01:31Хочу выразить благодарность замечательному доктору Золотареву Евгению Юрьевичу. Я познакомилась с ним больше года назад, обратившись с проблемами шеи и позвоночника, связанными с травмой в младенчестве. После курса сеансов почувствовала настоящее облегчение. Кроме того, трое моих детей получили… Читать дальше
-

Дмитрий В.
2015-11-18 23:52:10С автором метода дефанотерапии А.И.Бобырем знаком с 1995г. и не думал,что самому придётся прибегнуть к его помощи.Но в 2003г. после переноски тяжестей оказался настолько перекошен слева направо,что передвигался по 20см, а лечение в поликлинике не дало ожидаемых результатов. В декабре вспомнил об… Читать дальше
-

Юлия
2021-04-01 12:35:15Спасибо большое доктору Котову Алексею Владимировичу, который за 2 сеанса привел меня в стабильно комфортное состояние после обострения грыжи в пояснично-крестцовом отделе позвоночника. Врач владеет мягкими методиками, очень интеллигентный, вдумчивый, дает грамотные рекомендации и нужную домашнюю… Читать дальше
-

Виктория
2017-11-30 17:47:39Хочу выразить благодарность врачу с золотыми руками-Сорокину Сергею Дмитриевичу! Долгие годы периодически меня мучают боли в пояснице и шейном отделе. Наблюдалась у разных врачей в разных клиниках и вот попала на приём в клинику Бобыря к этому доктору! Сказать, что я очень довольна-ничего не… Читать дальше
Дисплазия тазобедренных суставов

Дисплазия тазобедренных суставов у новорожденных детей (грудничков)
Дисплазия тазобедренного сустава – это врожденная неполноценность сустава, способная привести к его повреждению. Дисплазия у новорожденных является непосредственной причиной возникновения врожденного вывиха бедра. Эта патология, в свою очередь, может привести к изменению походки, хроническому болевому синдрому и существенно ограничить подвижность в будущем.
Самого новорожденного (новорожденный – это ребенок в первые 28 дней жизни) дисплазия не беспокоит; родители и врачи выявляют болезнь по внешним симптомам, а не на основании плача или беспокойства малыша. Если патологию не лечить вовремя – она приводит к деформации костно-мышечного аппарата, нарушению формирования опорно-двигательной системы и инвалидности. Заболевание может затрагивать одну ногу (чаще) или обе. Мальчики страдают дисплазией тазобедренного сустава в 7 раз реже, чем девочки.

Что это такое?
На сегодняшний день дисплазия тазобедренного сустава считается наиболее распространенной патологией опорно-двигательного аппарата у новорожденных и грудничков. «Дисплазия» в переводе означает «неправильный рост», в данном случае одного или обоих тазобедренных суставов.
Развитие заболевание связано с нарушением формирования во внутриутробном периоде основных структур сустава:
- связочного аппарата;
- костных структур и хрящей;
- мышц;
- изменение иннервации сустава.
Чаще всего дисплазия тазобедренного сустава у новорожденных и лечение этой патологии связано с изменением расположения головки бедренной кости в отношении костного тазового кольца. Поэтому в медицине это заболевание называют врожденный вывих бедра.
Лечение необходимо начинать с момента диагностирования патологии, чем раньше тем лучше, и до того как малыш начнет ходить – с этого момента появляются необратимые осложнения. Они связаны с возрастающей нагрузкой на сустав и выходом головки кости полностью из вертлужной впадины со смещением вверх или в сторону.
У ребенка формируется изменения при ходьбе: «утиная» походка, значительные укорочения конечности, компенсаторные искривления позвоночника. Исправить эти нарушения можно только путем оперативного вмешательства. При выраженных изменениях в суставе малыш на всю жизнь может остаться инвалидом.
Статистика
Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности её распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 %, в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 %, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и африканцев.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2 — 3 %, а в экологически неблагоприятных регионах до 12 %. Статистика дисплазий противоречива. Так, на Украине (2004 год) врождённая дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 (5 — 20 %) новорождённых, то есть существенно (5-10 раз) выше чем на той же территории в советский период.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, новорождённых не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребёнка находятся в состоянии сгибания и отведения) заболеваемость ниже. Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Обучающая программа была нацелена на бабушек, чтобы предотвратить традиционное пеленание младенцев. В результате произошло снижение врождённого вывиха бедра с 1.1—3.5 до 0,2 %.
Чаще эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра. Врождённый вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %).
До первой половины прошлого столетия учитывали только тяжёлую форму дисплазии, врождённый вывих бедра (3-4 случая на 1000 рождений). В те годы «лёгкие формы» дисплазии не выявляли и не лечили. С 70-х — 90 гг. применяют термин «дисплазия тазобедренного сустава», понимая под этим не только вывих, но и предвывих и подвывих тазобедренного сустава. Цифры заболеваемости увеличились десятикратно.
Следует отметить, что отсутствие четких стандартов и опасение пропустить тяжёлую ортопедическую патологию является причиной гипердиагностики (20-30 % на стадии предвывиха). Дилемма «незрелый тазобедренный сустав и предвывих» обычно решается в пользу дисплазии, что увеличивает цифры заболеваемости.

Причины дисплазии
Недоразвитие и неправильное формирование тазобедренного сустава происходят при нарушении внутриутробного развития ребенка в связи с нарушениями закладки, развития и дифференцировки опорно-двигательного аппарата малыша (от 4-5 недели внутриутробного развития до становления полноценной ходьбы).
Причины, отрицательно воздействующие на плод и нарушающие органогенез:
- генные мутации, в результате чего развиваются ортопедические отклонения с нарушениями первичной закладки и формированием пороков в тазобедренных суставах эмбриона;
- воздействие отрицательных физических и химических агентов непосредственно на плод (ионизирующее излучение, ядохимикаты, употребление лекарственных средств);
- крупный плод или ягодичное предлежание, вызывающие смещение в суставах из-за нарушения анатомических норм расположения ребенка в матке;
- нарушение водно-солевого обмена у плода при патологии почек, внутриутробных инфекциях.
Факторами, отрицательно влияющие на развитие плода и вызывающие формирование дисплазии со стороны матери являются:
- тяжелые соматические заболевания в период беременности – дисфункция сердца и сосудистая патология, тяжелые заболевания почек и печени, пороки сердца;
- авитаминоз, анемия;
- нарушение обменных процессов;
- перенесенные тяжелые инфекционные и вирусные заболевания во время беременности;
- нездоровый образ жизни, неправильное питание и наличие вредных привычек (курение, наркомания, употребление алкогольных напитков);
- ранние или поздние токсикозы.
В группы риска по развитию данной патологии, способствующие ранней диагностики дисплазии у грудничков. При этом еще в роддоме неонатолог и врач-педиатр на участке наблюдает малыша более активно.
В эту группу относятся в первую очередь недоношенные малыши, крупные дети, при тазовом предлежании плода, патологически протекающей беременности и с отягощенным семейным анамнезом. Нужно отметить, что у девочек эта патология реализуется чаще, чем у мальчиков.
Также кроме истинной дисплазии у грудничков (нарушения развития сустава) может проявляться незрелость сустава (замедление развития), что считается пограничным состоянием развития вывиха тазобедренного сустава.
Симптомы дисплазии
При осмотре грудничка обращают внимание на следующие признаки (см. фото):
- положение и размеры нижних конечностей;
- положение кожных складок в области бедер (симметричное или асимметричное);
- мышечный тонус;
- объем активных и пассивных движений.
Дисплазия тазобедренного сустава у младенцев проявляется характерными симптомами.
- Ограничение отведения бедер. Детская дисплазия тазобедренного сустава проявляется наличием ограничения отведения до 80 градусов и менее. Симптом наиболее характерен для одностороннего поражения.
- Симптом соскальзывания (синоним: симптом щелчка). Ребенка укладывают на спину, сгибая ноги как в коленных, так и тазобедренных суставах под углом 90 градусов (большие пальцы исследующего располагают на внутренней поверхности бедер, остальные пальцы — на наружной поверхности). При отведении бедер осуществляется надавливание на большой вертел, в результате чего происходит вправление головки бедренной кости. Процесс сопровождается характерным щелчком.
- Наружная ротация нижней конечности — признак, характеризующийся поворотом бедра на стороне поражения кнаружи. Может встречаться и у здоровых детей.
- Относительное укорочение конечности. Симптом встречается у новорожденных редко, наблюдается при высоких вывихах.
- Асимметричное положение бедренных и ягодичных складок — выявляется в ходе наружного осмотра.
Второстепенные (вспомогательные) признаки дисплазии тазобедренного сустава у новорожденного:
- атрофия мягких тканей (мышц) на стороне поражения;
- пульсация бедренной артерии снижена со стороны диспластически измененного сустава.
Редко встречаются бессимптомные случаи врожденного вывиха бедра.

Степени тяжести ДТС
- I степень – предвывих. Отклонение развития, при котором мышцы и связки не изменены, головка находится внутри скошенной впадины сустава.
- II степень – подвывих. Внутри полости сочленения находится лишь часть головки бедра, так как наблюдается ее перемещение вверх. Связки растянуты и теряют напряженность.
- III степень – вывих. Головка бедра полностью выходит из впадины и располагается выше. Связки в напряжении и растянуты, а хрящевой ободок входит внутрь сустава.
Дигностика
У малыша признаки дисплазии тазобедренного сустава в форме вывиха можно диагностировать еще в родильном доме. Неонатолог должен внимательно осмотреть ребенка на наличие подобных отклонений при определенных осложнениях беременности.
В группу риска попадают дети, которые относятся к категории крупных, малыши с деформированными стопами и с отягощенной по данному признаку наследственностью. Кроме того, внимание обращают на токсикозы беременности у матери и пол ребенка. Новорожденные девочки подлежат обязательному обследованию.
Методы обследования:
- Ультразвуковая диагностика – это эффективный метод выявления отклонений в строении суставов у детей первых трех месяцев жизни. УЗД может проводиться многократно и допускается при обследовании новорожденных. Специалист обращает внимание на состояние хрящей, костей, сочленений, вычисляет угол углубления тазобедренного сустава.
- Артроскопия, артрография проводятся в тяжелых, запущенных случаях дисплазии. Эти инвазивные методы требуют общего наркоза для получения детальной информации о суставе.
- КТ и МРТ обеспечивает получение полной картины патологических изменений в суставах в различных проекциях. Необходимость такого обследования появляется при планировании оперативного вмешательства.
- Рентгенограмма не уступает по достоверности ультразвуковой диагностике, но имеет ряд существенных ограничений. Тазобедренное сочленение у детей младше семи месяцев просматривается плохо в силу низкого уровня окостенения этих тканей. Детям первого года жизни не рекомендовано облучение. Кроме того, уложить подвижного малыша под аппарат с соблюдением норм симметрии проблематично.
- Внешний осмотр и пальпация проводится с целью выявления характерных симптомов заболевания. У грудничков дисплазия тазобедренных суставов имеет признаки, как вывиха, так и подвывиха, которые клинически выявить затруднительно. Любые симптомы отклонений требуют более детального инструментального обследования.
Последствия
Если отсутствует лечение, то в раннем возрасте это может грозить ребенку серьезными неприятностями. У детей развивается прихрамывание во время ходьбы, оно может быть как едва заметным, так и ярко выраженным. Также малыш не сможет отводить ногу в сторону, либо будет делать это с большим трудом. Ребенка будут беспокоить постоянные боли в коленях и в области таза с возможным перекосом костей. В зависимости выраженности симптомов дисплазии, у детей наблюдается атрофия мышц той или иной степени тяжести.
Постепенно, с ростом ребенка, последствия нелеченой дисплазии будут усугубляться и выражаться в развитии так называемой «утиной походки», когда малыш переваливается с одной ноги на другую, оттопырив таз назад. Двигательная активность такого ребенка будет ограничена, что повлечет за собой недоразвитие не только остальных суставов, но и скажется на работе всех органов и на общем физическом развитии. В дальнейшем мышцы ноги могут абсолютно атрофироваться, человека начнут преследовать постоянные непрекращающиеся боли. У взрослых больных наблюдается гиперлордоз позвоночника в поясничном отделе. Также страдают все органы, расположенные в области таза.
Всего этого можно избежать, если вовремя начать лечение и соблюдать меры профилактики.
Лечение дисплазии тазобедренного сустава у новорожденных
Современное консервативное лечение дисплазии тазобедренного сустава у новорожденных детей проводится по следующим основным принципам:
- придание конечности идеального для вправления положения (сгибание и отведение);
- максимально раннее начало;
- сохранение активных движений;
- длительная непрерывная терапия;
- использование дополнительных методов воздействия (лечебная гимнастика, массаж, физиотерапия).
Достаточно давно было замечено, что при положении ножек ребенка в отведенном состоянии, наблюдается самовправление вывиха и центрация головки бедренной кости. Эта особенность положена в основу всех существующих ныне методик консервативного лечения (широкое пеленание, подушка Фрейка, стремена Павлика и т.п.).
- Без адекватного лечения дисплазия тазобедренных суставов у подростков и взрослых приводит к ранней инвалидизации, а результат терапии напрямую зависит от сроков начала лечения. Поэтому первичную диагностику проводят еще в роддоме в первые дни жизни младенца.
- Сегодня ученые и клиницисты пришли к выводу о недопустимости применения у младенцев до шестимесячного возраста жестких фиксирующих ортопедических конструкций, ограничивающих движения в отведенных и согнутых суставах. Сохранение подвижности способствует центрации головки бедренной кости, и увеличивает шансы на излечение.
Консервативное лечение предусматривает длительную терапию под контролем УЗИ и рентгенологического исследования.

Широкое пеленание ребенка
Широкое пеленание скорее можно отнести не к лечебным, а профилактическим мероприятиям при дисплазии тазобедренного сустава.
Показания к широкому пеленанию:
- ребенок относится к группе риска по дисплазии тазобедренного сустава;
- во время УЗИ у новорожденного ребенка выявлена незрелость тазобедренного сустава;
- имеется дисплазия тазобедренного сустава, при этом другие методы лечения невозможны по тем или иным причинам.
Техника широкого пеленания:
- ребенка укладывают на спину;
- между ножек прокладывают две пеленки, которые будут ограничивать сведение ножек вместе;
- эти две пеленки фиксируют на поясе ребенка третьей.
Свободное пеленание позволяет удерживать ножки ребенка в разведенном состоянии примерно на 60 — 80°.

Массаж и ЛФК
Упражнения и массаж выполняют до кормления: эти процедуры стимулируют кровообращение, улучшают питание структур тазобедренного сустава. В результате стимулируются процессы роста хрящевой и костной ткани, усиливается нервная проводимость – и сустав формируется правильно.
Массажные движения выполняют плавно и нежно. Применяют поглаживание, растирание и разминание мышц бедер, ягодиц, поясницы. Новорожденного выкладывают и на спину, и на живот. Продолжительность массажа – около 5 минут. После процедуры можно оставить его полежать какое-то время на животе так, чтобы ножки свисали по сторонам. Это закаливает и дополнительно укрепляет организм.
Комплекс упражнений подбирает врач ЛФК или педиатр согласно степени развития заболевания. Чаще всего это: отведение согнутых ножек в стороны (противопоказано при синдроме соскальзывания), сгибание и разгибание в тазобедренных и коленных суставах. Движения выполняются очень плавно. Первое время их рекомендуют делать в воде, при купании. Длительность гимнастики – также около 5 минут.
Чтобы заниматься с новорожденным дома, родителям нужно посетить курсы обучения массажу и ЛФК при поликлинике.
Ношение различных ортопедических приспособлений
Подушка Фрейка, стремена Павлика и другие. Все это также помогает удерживать ножки ребенка в разведенном и согнутом состоянии. Именно этот метод лечения дисплазии тазобедренных суставов у грудничков кажется многим родителям кощунственным, так как им приходится постоянно видеть своего малыша «закованным» в ортопедические распорки.
Стоит помнить, что это мера необходимая, но временная, и отнестись к ней следует с терпением и пониманием. Первоначальный дискомфорт у ребенка проходит примерно в течение недели, затем он привыкает и уже не чувствует неудобства от ношения шины. Длительность применения таких приспособлений определяет врач на основании периодических осмотров и УЗИ-диагностики.

Физиопроцедуры
Используется множество физиотерапевтических процедур, которые устраняют воспалительную реакцию, улучшают трофику сустава и уменьшают боли в суставах. Чаще всего используют такие процедуры:
| Электрофорез | с помощью данной процедуры можно вводить противовоспалительные и обезболивающие препараты в полость сустава. |
| Грязелечение | во время этой процедуры расширяются сосуды, вследствие чего улучается кровоток в суставах. |
| Ультразвук | такое лечение также обладает противовоспалительным и рассасывающим эффектом. |
Особенности ухода за новорождёнными с дисплазией
При правильном подходе к лечению и уходу дисплазия у новорождённых преодолима. Если у вашего малыша есть нарушения в развитии тазобедренных суставов, то ему нужен ежедневный уход и постоянное соблюдение особых правил при переноске, кормлении, укладывании спать.
- Тазобедренная дисплазия у новорожденных исключает вертикальные нагрузки на ножки.
- Если ребёнок находится в положении лёжа, то его стопы должны немного свисать, таким способом лучше снимается напряжение с мышц бедра.
- Перевозка автомобилем в специальном детском кресле, не мешающем широкому разведению ножек.
- Правильное положение во время переноски на руках: держим малыша перед собой за спинку, при этом его ножки должны крепко обхватывать вас сзади.
- Следить, чтобы при кормлении и усаживании, бёдра были разведены по мере возможности.
Тазобедренный сустав — важный опорный элемент скелета человека. Он постоянно подвергается большим нагрузкам при переносе тяжестей, беге, длительной ходьбе. Следить за правильным полноценным развитием этого сустава нужно с младенческого возраста, иначе во взрослой жизни заболевание всё равно даст о себе знать, но вылечить его будет гораздо сложнее, чем дисплазию у новорождённых.
Вправление врожденного вывиха бедра
Показания к вправлению врожденного вывиха бедра:
- Возраст ребенка более 1 года. До этого вывих относительно легко вправляется при помощи функциональных методик (шины и ортезы, см. выше). Но единого однозначного алгоритма не существует. Иногда вывих после 3-месячного возраста уже не удается вправить никакими способами, кроме хирургического вмешательства.
- Возраст ребенка не более 5 лет. В более старшем возрасте обычно приходится прибегать к операции.
- Наличие сформировавшегося вывиха бедра, который определяется при проведении рентгенографии и/или УЗИ.
Противопоказания к закрытому вправлению врожденного вывиха бедра:
- Выраженное недоразвитие вертлужной впадины;
- Сильное смещение головки бедренной кости, заворот суставной капсулы в полость сустава.
Закрытое вправление при врожденном вывихе бедра производится под наркозом. Врач, руководствуясь данными рентгенографии и УЗИ, осуществляет вправление – возврат головки бедра в правильное положение. Затем на 6 месяцев накладывается кокситная (на таз и нижние конечности) гипсовая повязка, которая фиксирует ноги ребенка в разведенном положении. После снятия повязки проводят массаж, лечебную гимнастику, физиопроцедуры.
Однако у части детей после закрытого вправления врожденного вывиха бедра развивается рецидив. Чем старше ребенок, тем больше вероятность того, что в конечном итоге все равно придется прибегнуть к хирургическому вмешательству.

Профилактика патологии
Если вы не хотите, чтобы дисплазия появилась у вашего грудничка, необходимо соблюдать определенные меры предосторожности:
- Прием витаминов, правильное питание, легкая физическая нагрузка в период беременности.
- Постоянное выполнение рекомендаций врача во время беременности. при этом важным элементом обследования является УЗИ, которое может показать проблемы со здоровьем еще на ранней стадии развития плода.
- Послеродовое обследование ортопедом, а также проведение УЗИ тазобедренного сустава.
- Нужно устранить те причины, которые могут привести к появлению патологии и спровоцировать вывих.
- Применение лечебной гимнастики и регулярная физическая нагрузка, которая поможет поставить и зафиксировать кость на месте.
- Ношение грудничка в слинге, а также использование широкого пеленания.
- Если диагноз «дисплазия» все-таки поставлен, то нельзя ставить малыша на ножки до того момента, пока не разрешит доктор.
Современные методы диагностики и лечения дисплазии тазобедренного сустава пока далеки от совершенства. В амбулаторных учреждениях (поликлиниках) до сих пор распространены случаи гиподиагностики (диагноз не ставится во время при существующей патологии) и гипердиагностики (диагноз ставится здоровым детям).
Предложено много ортопедических конструкций и вариантов хирургического лечения. Но ни один из них нельзя назвать полностью совершенным. Всегда имеется определенный риск рецидивов и осложнений. В разных клиниках практикуются разные подходы к диагностике и лечению патологии. В настоящее время продолжают активно вестись исследования.
Искривление ступней в зрелом возрасте – не редкость. Недуг проявляется еще в детстве и ввиду различных обстоятельств не многие долечивают его до конца. Как исправить ситуацию – рассмотрим ниже.
Причины и группы риска
Внешне вальгусная деформация стопы у взрослых выглядит так, будто при ходьбе человек заваливается внутрь. Вследствие этого болезнь приносит неприятные ощущения при перемещении или статическом давлении на ступни.
Основные явления, которые ведут к искривлению:
- проблемы, связанные с неправильным развитием и формированием нижних конечностей во внутриутробном периоде;
- ношение обуви не по размеру в период роста стопы;
- дисплазия;
- гормональные изменения в организме с нарушением обменных процессов;
- перенесенные заболевания (паралич, остеопороз);
- ожирение или резкое увеличение веса из-за беременности и гестоза;
- травмирование костей ступни и голеностопа.
Искривления стопы могут возникнуть у любого человека, но чаще это женщины до 35 лет, которые длительное время проводят на ногах (учителя, модели, продавцы, медработники), или люди, занимающиеся легкой атлетикой.

Виды и степени
Существует несколько видов деформации стопы:
- Статическая – выражается проблемами с позвоночником.
- Структурная – из-за особенностей положения таранной кости.
- Компенсаторная – укороченное ахиллово сухожилие с частичным переносом функций на голеностоп.
- Паралитическая – после перенесенных заболеваний.
- Спазмическая.
- Гиперкоррекционная – вследствие неправильной терапии ранее выявленной патологии.
- Рахитическая.
- После травматизации и разрыва связочного аппарата.
Вальгусная стопа у взрослых имеет несколько степеней тяжести:
- первая – деформация сочленения с подвывихом ступни;
- вторая – смещение сухожилий и искривление большого пальца;
- третья – патологический процесс костной ткани, при котором идет отклонение пальцев на 20 градусов;
- четвертая степень – пик изменений с угасанием функций ступни и распространением недуга на голеностопный сустав и выше. Болезнь приносит постоянный дискомфорт, который не исправляется консервативным способом.
Симптомы
У взрослых проявления плоско-вальгусной стопы выглядит следующим образом:
- отеки нижних конечностей;
- сильная боль (стопа болит в районе плюсневой кости);
- постоянные натоптыши, мозоли;
- болезненность в спине, проблема с осанкой;
- усталость и неприятные ощущения в ногах, не проходящие в покое;
- судороги, спазмы;
- изменение размера обуви;
- внешняя деформация;
- ухудшение походки (заваливание);
- сопутствующие заболевания суставов, миозиты.

Чем опасна патология?
У взрослых, которые страдают вальгусным плоскостопием, есть высокий риск подвергнуться развитию недугов, которые ведут к инвалидности, т. к. деформированная стопа может утратить свои функции.
От проблемы страдает не только функция прямохождения: патология ведет к варикозу, проблемам с суставами, искривлению позвоночника, мигреням, развитию диабетической стопы, поперечного плоскостопия и появлению пяточных шпор.
Диагностика
Прежде чем поставить диагноз, врач должен определить степень и вид патологии с помощью обследований:
- Сбор анамнеза и внешний осмотр.
- Пальпация области деформации.
- Рентген в трех проекциях.
- При необходимости КТ, МРТ.
- Консультация узких специалистов при выявлении сопутствующих болезней.
Читайте также: Признаки врожденного вывиха бедра у детей
Особенности лечения вальгусной деформации у взрослых
Терапия недуга должна быть комплексной и включать в себя несколько методов. Процесс выздоровления длительный и требует точного соблюдения всех врачебных предписаний.
Медикаменты (системные и местные)
Лечение с помощью лекарственных средств призвано облегчить боли в ступне и снять воспаление. Для этих целей назначают НПВС (Нимесулид, Вольтарен, Диклофенак) с дозировкой, которая подбирается с учетом дополнительных заболеваний, так как препараты влияют на работу желудка. Лекарства могут применяться как местно в форме кремов и мазей, так и в виде таблеток или инъекций.
Если больного беспокоит сильный отек, назначаются мочегонные кратким курсом (не более трех дней).
На протяжении всего курса лечения важно принимать витамины и минералы для укрепления костной ткани и связочного аппарата.

Ортопедические приспособления
Данная группа средств использует для корректировки и поддержания стопы в правильном положении. Носить их рекомендуется регулярно не только с лечебной целью, но и в качестве профилактики.
- Стельки помогают ступне распределять нагрузку при ходьбе и необходимы при борьбе с плоскостопием и деформациями.
- Ортопедическая обувь делается под заказ с учетом степени патологии. Она плотно фиксирует ногу, не давая недугу усугубиться.
- Вальгусные фиксаторы предназначены для косточки большого пальца, когда необходима коррекция данной области.
Все ортопедические приспособления подбираются в индивидуальном порядке после посещения ортопеда.
Массаж
Сеансы массирования можно проводить несколько раз в год по 10 процедур на курс. Данная манипуляция восстанавливает кровообращение в пораженной области, укрепляет мышцы и связки.
Перед массажем желательно принять теплую ножную ванночку с противовоспалительными травами. Движения должны быть круговыми, растирающими или разогревающими, без дополнительной травматизации деформированной зоны.
В домашних условиях рекомендуется ежедневно выполнять самомассаж после трудового дня.
ЛФК
Тренировки для укрепления ступни должны начинаться после снятия признаков воспаления. Перед началом физкультуры требуется разогреть мышцы и помассировать стопы.
Основной комплекс:
- Круговые движения голеностопом, подтягивание стоп к себе и от себя.
- Лежа на спине – имитация езды на велосипеде.
- Движения каждым пальцем по отдельности.
- Перекаты с носка на пятку.
- Захват мелких предметов с пола ногой.
- Рисование маркером, зажатым в пальцах ступни, на листе бумаги.
- Перекатывание бутылки или скалки в положении сидя.
- Ходьба на носках, пятках и боковых сторонах стопы.
- Напряжение и расслабление мышц ног. Выполнять упражнение необходимо сидя на полу с выпрямленными нижними конечностями.
Читайте также: Лечение и профилактика варусной деформации коленных суставов
Движения не должны приносить дискомфорт и неприятные ощущения. Добавлять количество подходов и повторов следует постепенно.

Физиотерапия
Регулярный курс процедур способен снять боль, мышечные спазмы и восстановить микроциркуляцию в тканях, а также укрепить связочный аппарат плосковальгусной стопы, останавливая процесс деформации.
Основные методики:
- ультразвук – ускорение обмена веществ и вывод солей из проблемной зоны;
- лазер – снижение воспаления и отека;
- УВТ – нормализация кровообращения;
- магнит – прогревание спазмированных тканей;
- грязевые аппликации, озокерит.
Нельзя самостоятельно добавлять или отменять курс назначенных физиопроцедур без консультации с врачом, так как это может привести к ухудшению проблемы.
Народные средства
В домашних условиях лечить вальгус нецелесообразно, но нетрадиционная медицина способна облегчить состояние больного до обращения к врачу.
Популярные рецепты:
- Марену залить теплой водой и прокипятить на водяной бане, после остудить состав и принимать по полстакана до еды 3 раза в сутки.
- Цветы одуванчика высушить, перетереть в порошок, добавить йод и наносить на область образования нароста.
- Горчицу и бодягу смешать в равных пропорциях, добавить скипидар, масло и смазывать перед сном ступни.
- Прополис размять, немного подогреть в руках и приложить к зоне деформации. Оставить на ночь, зафиксировав повязкой.
Хирургическое вмешательство
В случае отсутствия эффекта от консервативных способов, а также при вальгусной деформации 3-4 степени рекомендовано оперативное лечение.
Хирургические процедуры имеют две направленности – традиционную и лазерную.
Первый вид операций выполняется под общим наркозом с накладыванием гипсовой лонгеты на несколько недель и требует восстановительного периода.
Лечение лазером проводится в нескольких формах:
- экзостэктомия – удаление костных наростов с исправлением внешней формы ступни;
- иссечение фаланги большого пальца стопы и фиксирование его в правильном положении;
- артропластика – разрез деформации и, при необходимости, замена сочленения, пересадка сухожилий.
Профилактика
Предупредить развитие недуга поможет соблюдение несложных мер:
- Следование принципам правильного питания.
- Исключение вредных привычек.
- Контроль за весом.
- Умеренные физические нагрузки.
- Организация полноценного ежедневного отдыха.
- Самомассаж стоп и выполнение ЛФК.
- В летнее время – ходьба босиком по песку, мелкой гальке, земле.
- Использование ортопедических стелек, фиксаторов.
- Комфортная обувь без высоких каблуков.
- Соблюдение техники безопасности в быту и на улице.
- Регулярное прохождение медицинских осмотров.
При обнаружении первых признаков деформации не стоит затягивать с решением проблемы. Если начать лечение на ранних стадиях, то болезнь исчезнет навсегда, и человек вернется к привычному ритму жизни без боли.

