Как развивается ребенок? Ровные ноги (Х- и О- образные) — когда? Что родители должны знать о плоскостопии, “косолапии”, искривлении ног и обуви? (прекрасная статья для всех!)
Автор: Lynn T. Staheli “Practice of Pediatric Orthopedics”
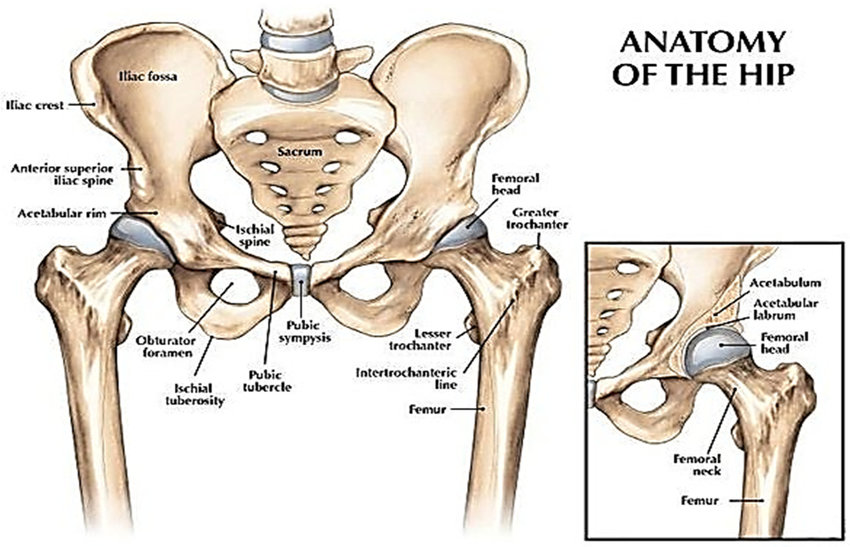
Терминология
Разворот (Version) – нормальный вариант ротации конечности. Разворот голени это угол между осью коленного сустава и трансмалеолярной осью (ось проведенная через лодыжки голени). В норме голень развернута кнаружи. Разворот бедренной кости это угловая величина между осью проведенной через шейку бедра и чрезмыщелковой осью (ось, проведенная через мыщелки бедра). В норме имеется антеверсия шейки бедра. Торсия описывается как превышение двух стандартных отклонения от средней величины и считается ненормальным явлением и описывается как деформация. Торсионная деформация может быть простой, включающей один уровень или сложной, вовлекающей множество сегментов. Сложные деформации могут быть аддитивные (несколько деформаций, усиливающих друг друга) или компенсирующих (уменьшающих друг друга). Например, внутренняя торсия голени и внутренняя торсия бедра являются аддитивными. Наоборот, наружная торсия голени и внутренняя торсия бедра – компенсаторные.
Нормальное развитие
Нижняя конечность ротируется кнутри в течение седьмой недели внутриутробного развития, поворачивая большой палец ноги к средней линии тела. С развитием плода антеверсия бедра снижается от 30° при рождении до 10° к периоду созревания. Величины антеверсии выше у лиц женского пола и в некоторых семьях. С ростом голень ротируется кнаружи от 5° при рождении до 15° к периоду созревания. Из-за того, что при росте конечности, как бедро, так и голень ротируютя кнаружи, внутренняя торсия голени и антеторсия бедра у детей улучшаются со временем. Напротив, латеральная (наружная) торсия голени обычно ухудшается со временем.
Рис.1 Нижняя конечность ротируется кнаружи с возрастом. Кнаружи ротируется с возрастом как бедро так и голень (большеберцовая кость)
Обследование
Хотя диагноз торсионная деформация может быть поставлен просто при наружном осмотре, история развития деформации помогает исключить другие проблемы и понять степень нарушения.
ИСТОРИЯ РАЗВИТИЯ
Расспросите о начале, тяжести, нарушениях и предшествующем лечении проблемы. Узнайте, как развивался пациент. Задержка начала ходьбы может насторожить в отношении нервно-мышечного расстройства. Имелись ли в семье схожие ротационные расстройства? Часто ротационные деформации имеют наследственный характер и настоящее состояние родителей могут предсказать будущее ребенка.
Рис.2 Внутренняя торсия бедра, которая имеется как у матери, так и у ребенка. Обследование родителей часто выявляет у них деформации схожие с имеющимися у их ребенка
РОТАЦИОННЫЙ ПРОФИЛЬ
Ротационный профиль дает информацию, необходимую для того, чтобы установить уровень и тяжесть любой торсионной проблемы. Отметьте значения в градусах для обеих сторон.
Обследуйте в 4 этапа:
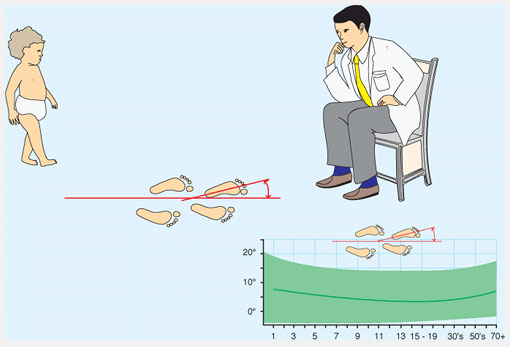
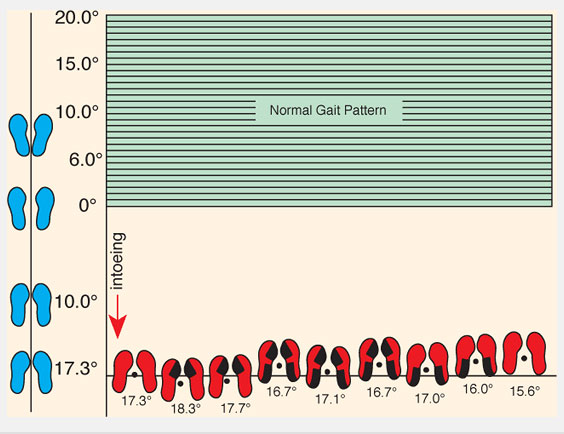
Осмотрите, как ребенок ходит и бегает. Предположите угол отклонения стопы при ходьбе (foot progression angle (FPA)). FPA – это угол между осью стопы и линией направления движения. Эта величина обычно определяется пока ребенок ходит по коридору клиники. Определите среднюю величину отклонения пальцев кнутри или кнаружи. Отрицательные значения присваиваются отклонению пальцев стопы кнутри. Поворот пальцев кнутри (Intoeing) от -5° до -10° легкая степень, -10°-15° средняя, более -15° тяжелая. Попросите ребенка побегать. Ребенок с антеторсией бедра «загребает» ногами (“eggbeater” running pattern) отклоняя стопы кнаружи в фазу переноса ноги.
Рис.3 Угол отклонения стопы при ходьбе. Определяется наблюдением за походкой ребенка. Нормальные величины показаны зеленым.
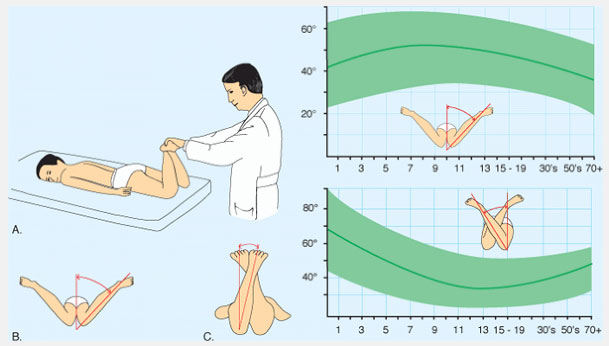
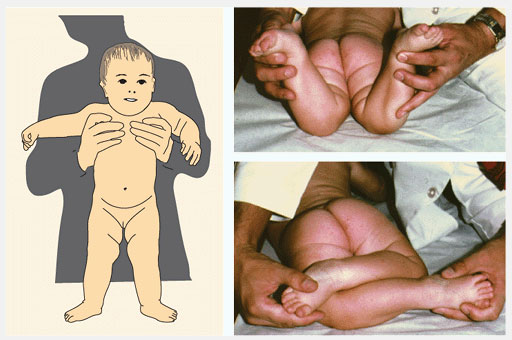
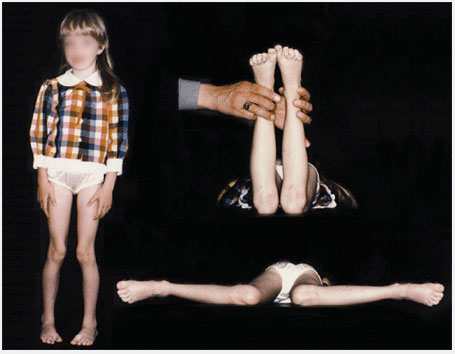
Определите разворот бедра (femoral version) посредством измерения ротационных движений в тазобедренном суставе. Измерьте наружную и внутреннюю ротации в положении ребенка на животе с коленями согнутыми до прямого угла и ровно уложенным тазом. Определяйте движения одновременно с двух сторон. Внутренняя ротация в норме менее чем 60°-70°. Если ротация ассиметрична, назначьте рентгенографию.
Рис.4 Ротация в тазобедренных суставах (ТБС). Ротация в ТБС опеределяется в положении ребенка на животе. Измеряется внутренняя и наружная ротация. Нормальный объем движений показан зеленым.
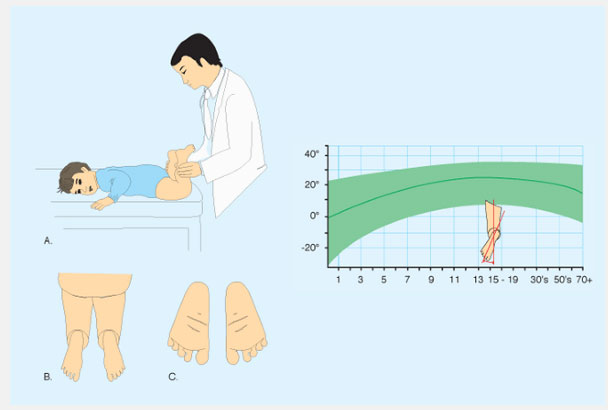
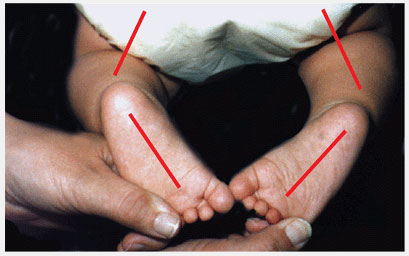
Подсчитайте разворот голени (tibial version) посредством измерения угла бедро-стопа (thigh-foot angle (TFA)). TFA определяется у ребенка лежащего на животе как угол между межлодыжечной осью и осью бедра. Таким способом измеряется ротация голени. Разница между ТМА и TFA показывает ротацию заднего отдела стопы. Диапазон нормальных величин широк, и величина средних значений возрастает по мере увеличения возраста. Для этих измерений очень важна укладка стопы. Позвольте стопе занять естественное положение, не укладывайте самостоятельно стопу, так как это вызывает ошибки в измерениях.
Рис.5 Исследование ротационного статуса голени и стопы. Ротационный статус голени и стопы лучше всего определить обследуя ребенка в положении на животе, позволив стопе занять естественное положение. В таком положении легко определить угол бедро-стопа и форму стопы. Нормальные величины показаны зеленым.
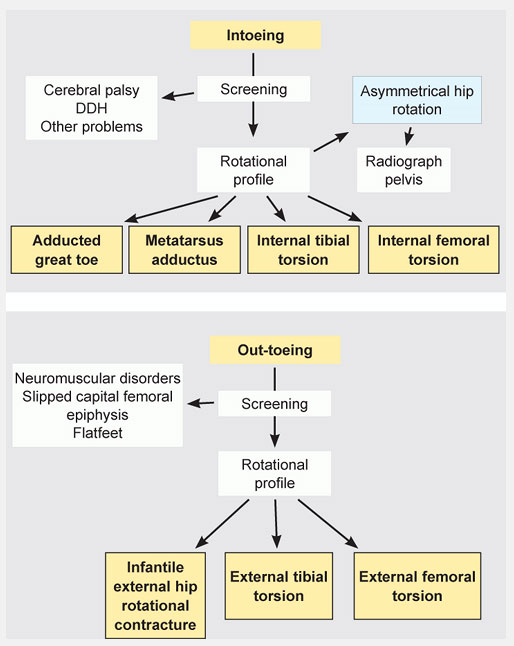
Осмотрите стопу на предмет приведения переднего отдела. Наружный край стопы в норме прямой. Искривление наружного контура стопы и приведение переднего отдела обычно симптомы приведенной стопы (metatarsus adductus). Евертированная (развернутая кнаружи) стопа или плоская стопа обычно является причинами поворота пальцев кнаружи. Включите эти данные в ротационный профиль. На основании скринингового исследования и составления ротационного профиля установите уровень и степень торсионной деформации.
Рис.6 Диаграмма для определения причин поворота пальцев стопы кнутри или кнаружи. Используя скрининговое исследование и ротационного профиля, облегчает постановку диагноза.
СПЕЦИАЛЬНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ
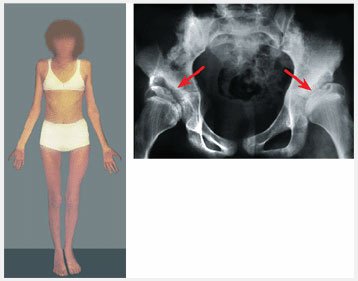
Проведите дополнительные обследования, если ротационные движения в тазобедренных суставах ассиметричны или если ротационные проблемы настолько серьезны, что предполагается оперативная коррекция. Перед оперативным лечением выполните снимки для определения степени антеторсии, чтобы исключит дисплазию тазобедренных суставов и измерить антеторсию бедра (имеется ввиду, видимо, антеторсия шейки бедра – замечание переводчика). Измерения проводятся по данным КТ или рентгенографии в 2-хпроекциях. Обычно антеторсия превышает 50 градусов у пациентов, которым требуется оперативное лечение.
Рис.7 Ассиметричный объем ротационных движений в тазобедренных суставах (ТБС) требует дальнейшего обследования. Эта 12-летняя девочка обратилась с жалобами на поворот пальцев стоп кнутри. Ротационный профиль оказался ненормальным, показывая ассиметрию ротационных движений в ТБС. Рентгенография таза показала тяжелую двухстороннюю дисплазию тазобедренных суставов (показано стрелками). Выполнено оперативное лечение дисплазии ТБС.
Принципы лечения
Первым шагом является постановка правильного диагноза. При лечении ротационных проблем конечностей наиболее трудная часть найти хороший контакт с семьей пациента. По причине того, что нижние конечности со временем ротируются кнаружи (латерально), поворот пальцев стоп кнутри спонтанно исправляется у большинства детей. Попытки контролировать походку, сидение, или положение ребенка во сне невозможны. Такие попытки только создают напряженность в отношениях и конфликт между ребенком и родителями. Косые стельки или вставки неэффективны.
Рис.8 Неэффективность косых стелек. В обувь подкладывались различной формы косые стельки (показано черным). Показаны средние величины поворота пальцев кнутри у детей, носивших стельки и контрольной группы, не носившей стельки. Воспроизведено с разрешения из исследования Knittle and Staheli (1976).
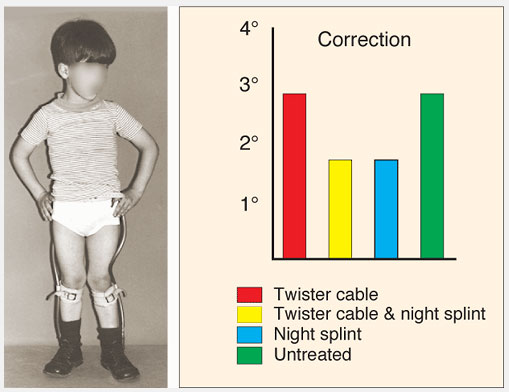
По аналогии дневные брейсы с раскручивающими упругими вставками (twister cables) только ограничивают способность ребенка ходить и бегать. Ночные шины, которые латерально ротируют стопы, лучше переносятся и не мешают ребенку играть, хотя вероятно не имеют особого преимущества в долговременном плане. Таким образом, динамическое наблюдение лучше всего. Родителей нужно убедить, что лечение наблюдением достаточно.Наблюдение за ребенком включает тщательное изучение, сбор информации, повторные проверки правильности диагноза и осмотры в динамике. Родители должны быть проинформированы, что случаи, когда деформация не проходит, достаточно редки. Менее 1% торсионных деформаций бедра и голени не разрешаются самостоятельно и могут потребовать оперативной коррекции в позднем детском возрасте. Редко возникает потребность проведение деротационной остеотомии, которая бывает достаточно эффективна.
Рис.9 Недостаток эффективности брейсов с раскручивающими упругими вставками (twister cables). На диаграмме сравнивается эффективность результатов “лечения” по сравнению с таковыми у нелеченных детей с антеторсией. Попытки лечения не оказывают никакого влияния на результат измерений антеверсии шейки бедра до и после лечения Из исследований Fabry et al. (1973).
МЛАДЕНЕЦ (ДО НАЧАЛА ХОДЬБЫ – INFANT)
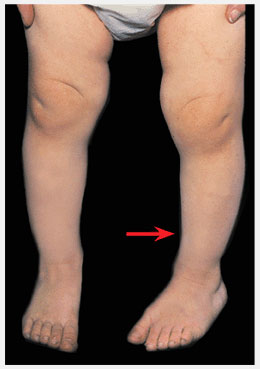
Поворот пальцев стопы кнаружи может быть следствием плосковальгусной стопы или, что бывает чаще, из-за наружной ротационной контрактуры тазобедренных суставов или комбинацией обоих факторов. Поворот пальцев стопы кнутри бывает из-за приведенного большого пальца, приведения переднего отдела стопы или внутренней торсии голени.
Наружная ротационная контрактура тазобедренного сустава По причине того, что бедра во время нахождения плода в матке ротированы (развернуты) кнаружи, латеральная ротация бедер является нормальной. Когда ребенок находится в вертикальном положении, его стопы могут разворачиваться кнаружи. Это может беспокоить родителей. Часто только одна стопа повернута кнаружи, обычно правая. Из двух стоп та, что повернута кнаружи, обычно нормальная. Противоположная нога, которую родители считают нормальной, зачастую имеет приведение переднего отдела стопы или внутреннюю торсию голени.
Рис.10 Физиологический младенческий поворот пальцев кнаружи. Поворот пальцев кнаружи в раннем младенческом возрасте происходит из-за наружной ротационной контрактуры тазобедренных суставов. У этого младенца внутренняя ротация ограничена до 30° (верхнее фото), в то время как наружная ротация равна 80° (нижнее фото). Это результат наружной ротации конечностей, которая разрешается спонтанно со временем.
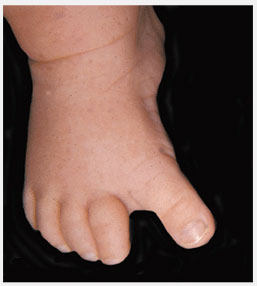
Приведенный первый палец стопы обычно описывается как одновременно спастическая контрактура мышцы, отводящей 1-ый палец (abductor hallucis) и как «ищущий палец» (“searching toe”). Она является динамической деформацией из-за относительно избыточного натяжения мышцы, отводящей 1-ый палец (abductor hallucis), которое происходит во время фазы опоры. Данная деформация может быть ассоциирована с приведением плюсневых костей. Это состояние самостоятельно проходит в процессе созревания нервной системы, когда налаживается более точный баланс мышц стопы. Лечения не требует.
Рис.11 “Ищущий палец” (“serchin toe”). Динамическая деформация из-за избыточного напряжения adductor hallucis
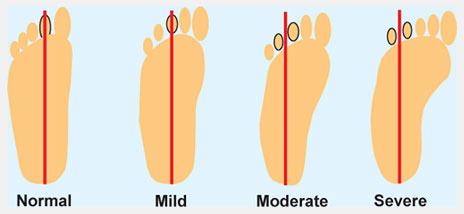
Приведение переднего отдела стопы – спектр различных деформаций, характеризующийся медиальным отклонением переднего отдела стопы различной степени. Прогноз тесно взаимосвязан с ригидностью стопы.
Рис.12 Степени тяжести приведения переднего отдела стопы. Проведите линию которая делит пятку пополам. В норме она пересекает 2-ой палец. Данная линия проходит через 3-ий палец при легкой, между 3-м и 4-м при умеренной, и между 4-5-ым пальцем при тяжелой степени деформации. Из исследования Bleck (1983)
Приведение плюсневых костей (Metatarsus adductus) Является подвижной (flexible) деформацией и происходит из-за стесненного положения плода в матке. Как и другие деформации, она разрешается спонтанно со временем. Большинство деформаций корригируется в течение первого года жизни, остальная часть в последующем периоде детства. Требует регулярного наблюдения и повторных проверок состояния стопы. Брейсов, гипсования, специальной обуви и упражнений не требуется.
Варусное приведение стопы (Metatarsus varus) Ригидное приведение переднего отдела стопы с тенденцией к отсутствию улучшения. Данная ригидная форма стопы встречается нечасто по сравнению с обычной приведенной стопой (metatarsus adductus). Варусное приведение стопы характеризуется жесткостью с наличием складки на подошвенной части стопы. Развитие стопы чаще сопровождается не полной спонтанной коррекцией. Деформация не вызывает функциональных нарушений и не является причиной натоптышей. Эта патология создает косметический дефект и, при выраженной степени, трудности с подбором обуви. Не забудьте про такую деформацию как «серповидная стопа» (skewfoot). «Серповидная стопа» встречается у детей с ослабленным связочным аппаратом суставов и характеризуется выраженным приведением переднего отдела в сочетании с вальгусом заднего отдела стопы. Большинство родителей хотят, что бы деформация была исправлена. Деформация корригируется этапным гипсованием ноги до паховой области, начиная примерно с 6-месячного периода. Гипсовые повязки накладываются с интервалом 1-2 недели до тех пор, пока не наступит коррекция стопы. У детей старше 2-х лет, коррекция гипсованием иногда эффективна, но более трудно воспринимается ребенком и родителями. Оперативное лечение очень редко бывает необходимо, поскольку варусное приведение стопы (metatarsus varus) не вызывает функциональных нарушений и вторичных деформаций.
ВОЗРАСТ ПОСЛЕ НАЧАЛА ХОДЬБЫ (TODDLER)
Поворот пальцев стопы кнутри чаще встречается на втором году жизни и обычно обнаруживается, когда младенец начинает ходить. Эта деформация происходит благодаря внутренней торсии голени, приведенной стопе (metatarsus adductus) или приведенном большом пальце стопы.
Внутренняя торсия голени (ВТГ). ВТГ наиболее частая причина поворота пальцев кнутри. Часто она двухсторонняя. Если ВТГ односторонняя, то чаще бывает слева. Динамическое наблюдение лучший вариант лечения. Повсеместно назначаются ночные шины Дениса-Брауни и Fillauer (Fillauer or Denis Browne night splints), но они не имеют значения в долговременном прогнозе лечения. Восстановление происходит как при назначении лечения, так и без него.
Рис.13 Двухсторонняя внутренняя торсия голени. Угол бедро-стопа отрицателен (красная линия) для обеих ног
Рис.14 Одностороняя внутренняя торсия голени. Внутренняя торсия голени часто ассиметрична и, обычно, хуже на левой стороне
Избегайте дневных Брейсов и специальной обуви, потому что они замедляют передвижения ребенка и могут повредить его самооценку. Коррекция происходит спонтанно, но часто требует 1-2 года. Предупредите родителей что время, необходимое для коррекции исчисляется годами а не неделями или месяцами.
ВОЗРАСТ ПОСЛЕ 2 ЛЕТ. (CHILD)
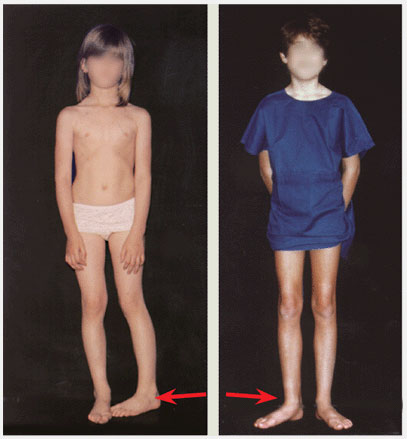
Поворот пальцев стопы кнутри в детском возрасте после начала ходьбы (после 2-хлет) наиболее часто происходит из-за антеторсии бедра (шейки бедра) и редко из-за сохраняющейся внутренней торсии голени. В позднем детстве, поворот пальцев стопы кнаружи может быть благодаря наружной торсии бедра или наружной торсии голени. Естественное развитие бедренной кости – разворот бедра кнаружи с ростом ребенка, что часто приводит к коррекции внутренней торсии голени и ухудшению наружной торсии голени.
Внутренняя торсия голени (ВТГ) менее характерна чем наружная торсия для детей более старшего возраста. У ребенка старше 8-ми лет ВТГ может потребовать оперативной коррекции если она не разрешается самостоятельно и производит существенные функциональные нарушения и косметическую деформацию. Оперативное лечение может быть показано когда угол бедро-стопа ротирован кнутри более чем 10°.
Рис.15 Сохраняющаяся торсия голени. Ротационные деформации не всегда проходят со временем. У этой девочки сохраняется торсия голени (см. стрелку), которая вызывает функциональные нарушения и требует оперативной коррекции (деротационной остеотомии костей голени).
Наружная торсия голени (НТГ) По причине того, что большеберцовая кость с возрастом ротируется латерально (кнаружи), внутренняя торсия голени (ВТГ) улучшается, а наружная торсия голени (External tibial torsion – НТГ) ухудшается. НТГ может вызывать боли в коленном суставе. Эта боль возникает в пателло-феморальном сочленении и предположительно вызвана нарушением соотношения оси коленного сустава и линией передвижения (line of progression). Это нарушение соотношения наиболее отчетливо проявляется при сочетании наружной торсии голени с внутренней торсией бедра. Коленный сустав ротирован кнутри, а голеностопный кнаружи, оба сустава несоосны с линией движения, что вызывает «синдром несоответствия» (“malalignment syndrome”). Данное состояние приводит к нарушению походки и болям в пателло-феморальном суставе.
Антеторсия бедра (Femoral antetorsion) Антеторсия бедра (точнее шейки бедренной кости) или внутренняя торсия бедренной кости обычно впервые определяется в возрастной группе от 3-х до 5-ти лет и наиболее часта у девочек. Часто остаточные явления антеторсии бедра наблюдается и у родителей пациента. Ребенок с антеторсией шейки бедра сидит в положении «W», стоит, развернув колени кнутри, («целующиеся надколенники»- “kissing patella”) и неловко бегает «загребающей» походкой (“egg-beater”). Внутренняя ротация в тазобедренном суставе превышает 70°. Внутренняя торсия бедра считается легкой, если внутренняя ротация в тазобедренном сустава около 70°-80°, умеренной при 80°-90°, тяжелой при 90° и более. Наружная ротация в тазобедренном суставе уменьшается соответственно, т.к. полный объем ротационных движений в тазобедренном суставе 90-100°. Антеторсия бедра (Femoral antetorsion) обычно наиболее выражена в возрасте между 4-6 годами и затем нормализуется. Восстановление происходит по причине уменьшения угла антеверсии шейки бедренной кости и латеральной ротации большеберцовой кости. У взрослого, антеторсия бедра не вызывает дегенеративного артрита (артроза) и редко вызывает функциональные нарушения. Антеторсия шейки бедра не лечится консервативно. Сохранение тяжелой антеторсии в возрасте старше 8 лет, может являться показанием к деротационной остеотомии бедра.
Рис.16 Внутренняя (медиальная) торсия бедренной кости. Эта девочка имеет внутреннюю торсию бедра. Её надколенники повернуты кнутри в полжении стоя. Наружная ротация в тазобедренном суставе 0°(верхнее фото). Наружная ротация в ТБС 90° (нижнее фото).
Ретроторсия бедра может представлять большую проблему, чем обычно считается. Ретроторсия наиболее часто встречается у пациентов с эпифизеолизом головки бедра. Предположительно увеличивается «срезающая» сила, действующая на зону роста. Ретроторсия связана с повышенным риском развития дегенеративного артрита (артроза) и походкой с поворотом пальцев стопы кнаружи. Проблемы походки обычно не настолько серьезны чтобы требовать оперативного лечения.
Человеческое тело может регулировать свой центр тяжести во время любой деятельности благодаря противоположным силам агонистических и антагонистических мышц. Это помогает обеспечить функциональную стабилизацию суставов через динамическую стабильность (Page, 2010), и позволяет людям сохранять равновесие и выполнять энергоэффективные движения (Pizones, 2020). Время и активация динамических стабилизаторов являются наиболее важными факторами в достижении функциональной стабильности.
Когда тело нарушает равновесие, мышцы реагируют на это, противодействуя смещению центра тяжести. Однако если дисбаланс сохраняется, выполнение каждого движения требует больше энергии, что приводит к усталости, боли и мышечной слабости (Pizones, 2020). Термин «глобальные эффекты» относится к тому, что вся двигательная система компенсирует локальный недостаток стабилизации изменением паттернов движения (Page, 2010). Физические терапевты должны уметь определять, какие мышцы бедра задействованы в патологическом процессе и разрабатывать эффективные лечения для решения этих проблем (Mendis, 2020).
Мышцы бедра играют важную роль во время ходьбы и выполнения функциональных задач в положении стоя. Дисбаланс, слабость или атрофия определенных мышц бедра могут влиять на функцию тазобедренного сустава во время выполнения этих видов деятельности и привести к развитию глобальных последствий. Одно исследование показало, что слабость мышц проксимального отдела бедра вызывала боль в передней части колена (Ireland, 2003), и была связана с функциональной нестабильностью голеностопного сустава (Friel, 2006). Кроме того, мышцы с атрофией обеспечивают сниженную проприоцептивную обратную связь, что приводит к хронической боли и нарушению постуральной стабильности, а также к развитию компенсаторных движений (McPartland, 1997).
Роль врачей, лечащих пациентов с патологией тазобедренного сустава, заключается в назначении упражнений, направленных на эти дисфункциональные мышцы (Mendis, 2020).
«Я просто стараюсь придерживаться самых простых принципов. То, что я говорю своим пациентам, это то, что мы должны укрепить то, что ослаблено, и ослабить то, что напряжено. Потому что мы не хотим, чтобы другие мышцы работали сверхурочно». Rina Pandya.
Значение постуры
Постура — это относительное положение головы, плечевого пояса, позвоночника, таза, тазобедренных, коленных и голеностопных суставов относительно друг друга.
Для того, чтобы человек мог поддерживать вертикальное положение, каждый компонент его мышечно-скелетной системы должен быть идеально сбалансирован, требуя наименьшего количества усилий со стороны мышц. Человек может стоять на месте и ходить благодаря поясничному и шейному лордозу, грудному кифозу, правильному положению плечевого и тазового пояса, нижних конечностей.
Когда это не удается, неправильное положение элементов тела может привести к выраженным нарушениям равновесия и ходьбы (Hasegawa, 2017). Изменение постуры может быть вызвано мышечным напряжением или мышечной слабостью, например, изменения длины-натяжение сгибателей бедра и хамстрингов повлияет на положение таза. По словам Janda, «мышечный дисбаланс — это нарушение взаимосвязи между мышцами, склонными к напряжению или укорочению, и мышцами, склонными к ингибиции» (Page, 2010).
Плоскости движения
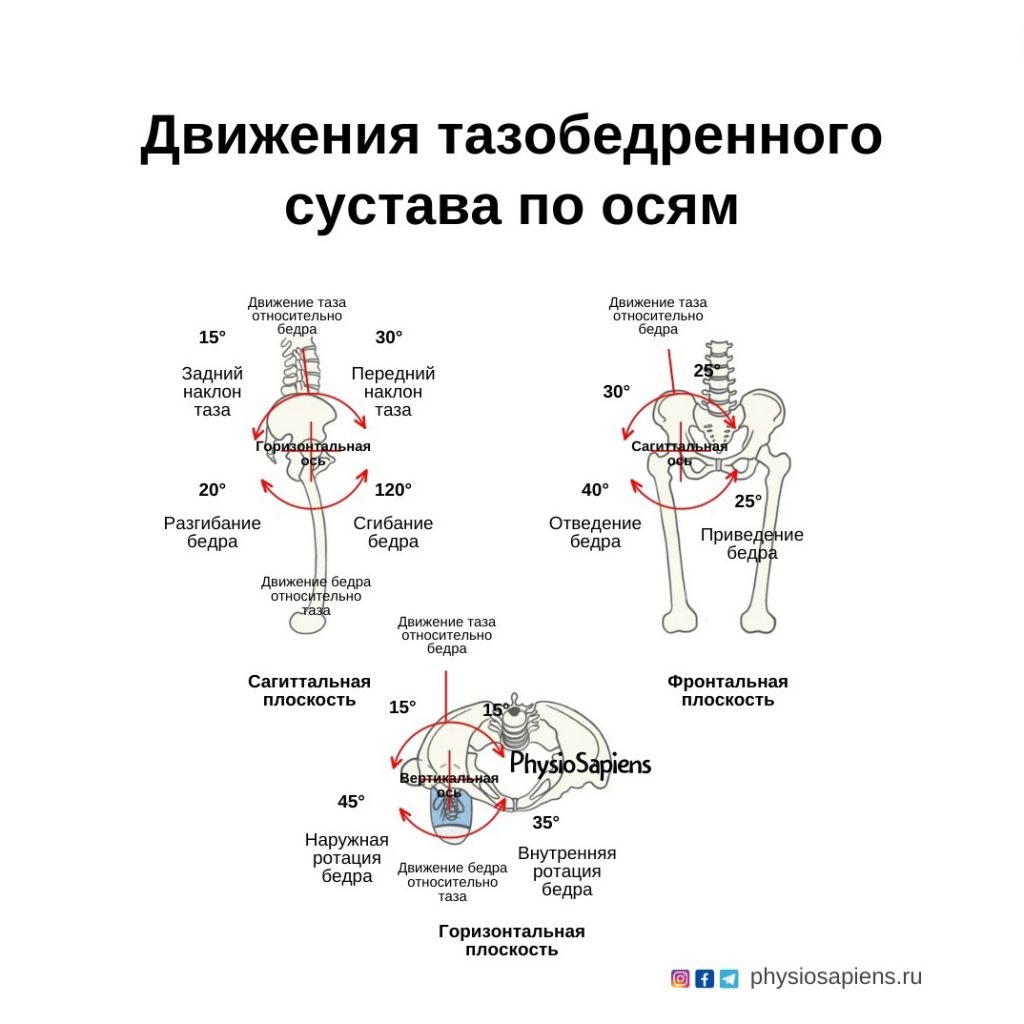
Движения в тазобедренном суставе происходят в трех плоскостях:
- сгибание/разгибание в сагиттальной плоскости;
- отведение/приведение во фронтальной плоскости;
- наружная/внутренняя ротация в поперечной (горизонтальной) плоскости.
Сагиттальная плоскость
- Движение бедра при разгибании и сгибании можно оценить с помощью модифицированного теста Томаса и подъема прямой ноги (Rose-Dulcina, 2022).
- Тест подъема прямой ноги позволяет врачу оценить гибкость и эластичность хамстрингов.
- Модифицированноый тест Томаса является достоверным показателем флексионной контрактуры бедра, правда только в том случае, если во время тестирования контролируется движение пояснично-тазовой области (Vigotsky, 2016).
Фронтальная плоскость
- Функциональная роль мышц-абдукторов бедра заключается в обеспечении стабильности бедра во фронтальной плоскости во время фазы опоры на одну конечность в цикле ходьбы.
- Задняя головка большой приводящей мышцы помогает хамстрингам при разгибании бедра, в то время как другие приводящие мышцы помогают при сгибании бедра (Neumann, 2010).
Поперечная (горизонтальная) плоскость
- Когда тазобедренный сустав находится во флексии, следующие наружные ротаторы становятся внутренними ротаторами бедра: грушевидная мышца, задние волокна малой ягодичной мышцы, передние волокна большой ягодичной мышцы.
- Диапазон вращения бедра во время ходьбы варьируется от 2.8 до 11.8 градусов и имеет тенденцию быть наибольшим во время опоры на ногу (фаза середина опоры). Наименьший диапазон вращения бедра наблюдается в конце фазы опоры (Uemura, 2018).
- Внутренняя ротация бедра необходима для разгибания бедра в конце цикла ходьбы (Dawson, 2022).
Мышечный дисбаланс и нарушения постуры и ходьбы
Эффективная ходьба зависит от времени рекрутирования мышц и баланса (Page, 2010). Клиническая картина пациента позволяет определить, какая группа мышц слабая, напряженная или перенапряженная (Pandya, 2022). Однако для определения конкретных ограничений тазобедренного сустава требуется углубленная оценка амплитуды движения, силы, длины и координации мышц (Heino, 1990).
Сагиттальная плоскость
Чрезмерное сгибание бедра может быть вызвано контрактурой флексоров бедра и илеотибиального тракта, спастичностью флексоров бедра, компенсацией сгибания колена и дорсифлексии лодыжки, болью в тазобедренном суставе или компенсацией чрезмерной плантарной флексии в середине цикла ходьбы. Такие пациенты демонстрируют компенсаторное сгибание в сторону чрезмерного сгибания, чтобы сбалансировать смещенный центр тяжести («кренящаяся походка»). Во время фазы опоры пациент наклоняет туловище вперед или компенсирует это чрезмерным поясничным лордозом и передним наклоном таза (Pandya, 2022).
Ограниченный диапазон движения сгибания или разгибания бедра приводит к чрезмерному поясничному лордозу и ненормальному соотношению длины и напряжения между мышцами, выпрямляющими позвоночник и мышцами живота. Это приводит к «растяжени и слабости» мышц нижней части живота (Heino, 1990). Если есть подозрение на укорочение сгибателей бедра, клиницисты не должны разрабатывать упражнения на растяжение сгибателей бедра или укрепление мышц живота, основываясь только на наблюдении за постуральными отклонениями. По данным Heino (1990) не существует корреляции между амплитудой разгибания бедра, наклоном таза в положении стоя, поясничным лордозом в положении стоя и результатом тестирования мышц живота при опускании ног. Вместо этого для назначения наиболее подходящей программы упражнений требуется оценка подвижности суставов, длины мышц, силы и координации.
В тазобедренном суставе, пораженном остеоартритом, наблюдается уменьшение сгибания бедра в фазе переноса и разгибания бедра в фазе опоры, что вызывает чрезмерные движения в противоположной конечности (подъем бедра на здоровой стороне или «хождение на цыпочках» на пораженной стороне) (Malanga, 2022).
Слабые разгибатели бедра могут привести к увеличению бокового вращения бедра во время отталкивания в цикле ходьбы. Человек стремится сделать меньший шаг, чтобы уменьшить сгибание бедра, необходимое для первоначального контакта. Это уменьшает силу сокращения, необходимую для разгибателей. Походка становится более медленной, чтобы дать время для стабилизации конечностей, а компенсаторное избыточное заднее позиционирование туловища поможет сохранить положение таза по отношению к туловищу (Pandya, 2022). У пациентов может наблюдаться «кренящаяся походка» из-за слабости большой ягодичной мышцы (Page, 2010).
Дисбаланс или ригидность разгибателей бедра приводит к увеличению разгибания поясницы, и такой пациент будет демонстрировать передний наклон таза (Page, 2010). Тестирование ходьбы назад может помочь дифференцировать торможение или слабость большой ягодичной мышцы. Увеличение поясничного лордоза или переднего наклона таза указывает на недостаток разгибания бедра из-за слабости этих мышц.
Слабые сгибатели бедра могут привести к уменьшению длины шага. Походка, скорее всего, будет медленнее, что приведет к уменьшению расстояния между пальцами стоп и полом (Pandya, 2022), а также скольжению ими по полу в фазе переноса. Кроме того, туловище смещается в сторону переносимой ноги, а таз поднимается на стороне опорной ноги, и происходит циркумдукция ноги во время фазы переноса (Schafer, 2022).
Анталгическая походка характеризуется сокращением фаз опоры и переноса на пораженной стороне. Туловище быстро подается вперед с поднятием противоположного плеча в попытке выровнять распределение веса на конечность и уменьшить нагрузку на больную сторону (Pandya, 2022).
Фронтальная плоскость
Слабость абдукторов бедра приводит к тому, что таз опускается на стороне переносимой ноги (на противоположной от опорной ноги стороне) или к чрезмерной ротации таза (Page, 2010). Это явление также известно как походка Тренделенбурга (Pandya, 2022).
Контрактура аддукторов бедра приводит к ножничной походке, которая характеризуется экстремальным приведением бедер с ударом коленями и бедрами или их перекрещиванием во время ходьбы. Антагонистические мышцы (абдукторы) в этом случае являются очень слабыми.
Слабость аддукторов бедра можно заметить по абдукции бедра во время касания пола пяткой в цикле ходьбы, а также по увеличению наружной ротации бедра в фазе середины опоры (Schafer, 2022).
Поперечная (горизонтальная) плоскость
Тугие или болезненные тазобедренные суставы могут проявляться ограниченным вращением бедра. В таких случаях походка становится асимметричной. Во время фазы переноса база расширяется, а фаза опоры сокращается на пораженной стороне. Чтобы уменьшить нагрузку на сустав, бедро удерживают во флексии, абдукции и наружной ротации. Имеет место компенсаторное сгибание колена и голеностопа.
Ограничение наружной ротации бедра приводит к его большей внутренней ротации во время ходьбы (Alves, 2021).
Увеличение внутренней ротации и аддукции бедра перегружает тазобедренный и коленный суставы и создает динамический вальгус колена (Alves, 2021).
Ограниченная внутренняя ротация уменьшает движение таза вперед во время фазы переноса, что укорачивает шаг. Наиболее распространенными компенсациями являются: гиперпронация стопы, вальгусная девиация колена, уменьшение длины шага, внешнее вращение стопы в конце фазы опоры и увеличение разгибания поясницы и колена (Dawson, 2022). При ограниченной внутренней ротации компенсаторное чрезмерное разгибание поясницы и гиперэкстензия колена могут привести к уменьшению разгибания бедра.
Функциональные тесты ходьбы
Можно выделить несколько инструментов оценки, направленных на оценку ходьбы, равновесия и трансферов. Нарушения в передвижении могут иметь физические, когнитивные и социальные последствия (Soubra, 2019). Физические терапевты должны выбрать наиболее подходящий инструмент оценки, который позволит им разработать план лечения и контролировать прогресс пациентов (VanSwearingen, 2001). Ниже приведены примеры функциональных тестов.
10-метровый тест ходьбы
Данный тест широко используется для оценки скорости ходьбы, общего состояния здоровья и функциональных способностей при многих заболеваниях, включая здоровых взрослых, детей с нервно-мышечными заболеваниями, гериатрических пациентов, пациентов с переломом бедра, черепно-мозговой травмой, болезнью Паркинсона (Lindholm, 2018) и некоторыми другими заболеваниями. В клинических и исследовательских условиях описаны различные методы проведения данного теста, включая старт из положения стоя, старт во время ходьбы, самостоятельно выбранный темп и быстрый темп.
6-минутный тест ходьбы
Это модифицированный тест для оценки физической работоспособности и мобильности в гериатрической популяции (Soubra, 2019). Данный тест изначально был представлен как тест на выносливость, но исследования показывают, что он также дает информацию о функциональной способности человека передвигаться (Harada, 1999). Также этот тест используется для оценки состояния сердечно-сосудистой и легочной систем, периферического кровообращения и реакции мышц на физическую нагрузку.
2-минутный тест ходьбы
Данный тест используется для оценки общей выносливости пациентов с респираторными заболеваниями, рассеянным склерозом, ампутацией нижних конечностей, муковисцидозом, черепно-мозговой травмой и другими неврологическими заболеваниями (Pandya, 2022). Он подходит пациентам со сниженной выносливостью.
Динамический индекс ходьбы
Динамический индекс ходьбы (ДИХ) помогает оценить функциональную стабильность во время ходьбы. Он используется в пожилой популяции для определения риска падения. Чем выше балл, тем лучше функциональная подвижность и равновесие. Краткая версия из 4 пунктов показывает такие же результаты, как и 8-пунктный ДИХ (Soubra, 2019).
Tinetti
Оценка мобильности, ориентированная на производительность Tinetti (Tinetti-POMA), также известна как тест мобильности Tinetti. Это клинический тест для оценки равновесия и ходьбы у пожилых людей, как измерение нарушений подвижности и последствий терапевтических вмешательств (Soubra, 2019).
Тест «встань и иди»
Этот тест является показателем равновесия и способности ходить в гериатрической популяции. Он состоит из оценки ежедневных задач, включая стояние, ходьбу и повороты, поэтому часто используется в клинической оценке (Soubra, 2019). Было установлено, что он хорошо коррелирует с показателем баланса Berg, скоростью ходьбы и индексом Barthel.
Протоколы физической терапии, основанные на доказательствах
Научно-обоснованный обзор нейромышечных упражнений для бедер, направленных на устранение динамического вальгуса нижних конечностей (Ford, 2015).
- Момент абдукции колена непосредственно способствует динамическому вальгусу нижней конечности.
- Вальгус колена сам по себе может быть высоким предиктором травм передней крестообразной связки (ПКС).
- Момент наружной ротации бедра предсказывает риск повреждения ПКС у молодых спортсменов, вернувшихся в спорт после реконструктивной операции и реабилитации.
- Высокий момент абдукции колена был предиктивным как для пателлофеморальной боли, так и для повреждения ПКС у молодых спортсменок.
- После операции на ПКС важно обратить внимание на стабильность тазобедренного сустава.
Что лучше после операции по поводу перелома бедра, упражнения с отягощением, упражнения без отягощения или отсутствие упражнений (McCarthy, 2018)?
- Тип упражнений: Шаговые упражнения с отягощением и упражнения без отягощения, включая абдукцию, сгибание и разгибание в положении лежа (Pandya, 2022).
- Показатели результата: физическая работоспособность и подвижность.
- По истечении двух недель не было разницы в силе, ходьбе или функции между людьми, которые занимались в группе с отягощением и группе без отягощения.
- Через четыре месяца, при выполнении упражнений с отягощениями дома, наблюдалось улучшение в тестах на равновесие и способность ходить более самостоятельно, чем в группе без отягощений, но значительного снижения силы или функции отмечено не было.
Прогрессивная реабилитация после тотальной артропластики тазобедренного сустава: пилотное и технико-экономическое исследование (Madara, 2019).
- Экспериментальная группа: несколько сеансов под наблюдением врача между нулевой и 12-й неделями после тотального эндопротезирования тазобедренного сустава с последующим постепенным восстановлением активности до высокого уровня под наблюдением врача на этапах между 12-й и 16-й неделями (Pandya, 2022).
- Тренировки в экспериментальной группе проводилось с учетом индивидуальных целей пациентов, их отдыха и повседневной жизни, и это был структурированный для каждого пациента подход.
- Контрольная группа: комплекс упражнений, рекомендованный хирургом.
- Учитывались следующие параметры: интенсивность боли, результат теста «Встань и иди», результат теста подъема по лестнице, результат теста 6-минутной ходьбы, результат 30-секундного теста подъема со стула, показатель шкалы оценки тазобедренного сустава, показатель шкалы оценки результатов эндопротезирования тазобедренного сустава и остеоартрита (HOODS), величина силы реакции на плоскость опоры в положении стоя, момент абдукции бедра, величина силы реакции на плоскость опоры в положении сидя и стоя, а также симметрия между конечностями в положении сидя и стоя.
- Экспериментальная группа показала значительные положительные результаты по биомеханике и функциональному результату по сравнению с контрольной группой.
Источник: Physiopedia — Common Hip Pathologies- Functional Impairments and Management.
Основная цель протоколов послеоперационной реабилитации — достижение максимальной функциональной эффективности за счет уменьшения боли, увеличения амплитуды движения и укрепления мышц бедра ( Brander et al. 1994). Результат работы хирурга зависит от последующей реабилитации.
Успех полной замены тазобедренного сустава является результатом предсказуемого облегчения боли, улучшения качества жизни и восстановления нормальной функции сустава, возвращение в привычней социум ( Brown et al. 2009).
Основная часть функциональных показателей достигается в течение первых 6 недель после операции, а далее формируется укрепление капсулы сустава, и полная реабилитация обычно заканчивается через 6 месяцев.
Влияющие факторы на реабилитацию
- Предоперационное ведение
- Хирургический подход
- Обезболивание
- Осторожность в отношении сустава первые 90 дней
- Своевременность реабилитации (сразу после операции)
Предоперационное ведение
Обучение пациентов относительно послеоперационного обезболивания, необходимых ограничений, самостоятельной ходьбы и правильной реабилитации, и ее необходимости является важным первым шагом к достижению удовлетворительных результатов.
Предоперационные занятия могут облегчить понимание пациентами разумных ожиданий сроков выздоровления, повысить их мотивацию и помочь ускорить процесс обучения реабилитации.
Исследователи (Вукоманови и др., 2008 г.) сообщили, что пациенты, которые выполняли «послеоперационные» упражнения и прошли предоперационное обучение, продемонстрировали способность выполнять функциональную активность значительно раньше, в контрольной группе. Эти функциональные действия включали возможность раньше подниматься и спускаться по лестнице, раньше пользоваться туалетом и стулом, самостоятельно перемещаться и ходить самостоятельно.
Также было показано, что обучение пациентов напрямую связано с более быстрым послеоперационным перемещением, сокращением продолжительности пребывания в больнице и меньшим использованием наркотических обезболивающих (Spaulding, 1995).
Данные от 2015 года говорят, что упражнения перед операцией дают эффективность и более быструю реабилитацию после операции. А также есть исследования от 2014 года где было показано, что экономически предоперационная физическая терапия была связана со снижением затрат на здоровье в послеоперационный период, поскольку она может сократить расходы, связанные с квалифицированным уходом, или даже стационарной реабилитацией.
Большая часть предоперационных учебных занятий должна быть посвящена профилактике послеоперационного вывиха в раннем периоде путем соответствующего объяснения мер предосторожности в отношении тазобедренного сустава. А также когда можно переходить к привычной жизни без ограничений.
Хирургический подход
Часто используется латеральный или боковой подход к суставу, через среднюю ягодичную мышцу, путем ее рассечения. Также существует передний, задние и малоинвазивные.
Неадекватное восстановление или слабость отводящих мышц после этих подходов может привести к длительной хромоте.
Заднебоковой доступ щадит ягодичные мышцы, но связан с несколько более высокой частотой вывихов.
Прямой передний доступ — это «бережный для мышц» подход, который имеет немного более быстрое начальное время до восстановления, что позволяет пациентам прекращать использование приспособлений для ходьбы в среднем на 6 дней раньше, чем те, которые выполняются через задний доступ (2014 г.).
Обратной стороной прямого переднего доступа является то, что он требует сложного обучения и может потребовать специального оборудования.
Обезболивание
Сильная боль после операции — один из самых больших страхов пациентов перед операцией и основная причина нарушения стула и мочеиспускания. Боль играет важную роль в ограничении функционального восстановления пациентов и их участия в послеоперационной физической терапии (2007г.).
Оптимальный контроль боли способствует более раннему перемещению и более быстрому возвращению к нормальной походке.
Существует несколько протоколов послеоперационного контроля боли, включая контролируемые пациентом наркозные насосы, блокады бедренного нерва, непрерывную или одноразовую блокаду поясничного отдела и непрерывную блокаду поясничного сплетения. Существуют и периартикулярные инъекции, местные инфильтрации через суставной катетер, эпидуральная инфузия и др.
Безусловно снижение боли влияет на заживление и функциональность, и раннюю реабилитацию. Многие возвращаются не только к активной жизни, но и в спорт благодаря реабилитации.
Меры предосторожности в отношении бедра
При разных доступах немного отличаются, но общие меры такие:
- Главное это избегать чрезмерного вращения, приведения, сгибания и разгибания бедра, все движения должны быть без боли и наращиваться постепенно.
Важно, что нет универсальных упражнений, упражнения выбираются индивидуально исходя из целей и задач пациента. Всегда советуйтесь с физическим терапевтом.
- Было показано, что упражнение с поднятием прямых ног прилагает силу, в 1,5–1,8 раза превышающую вес тела, и его следует разрешать только тогда, когда разрешена частичная или полная нагрузка на сустав.
Данное упражнение дают многие в раннем периоде, однако это вызывают сильную боль и демотивацию пациента, поэтому необходимо выполнять начальные упражнения с контролем.
Послеоперационные ограничения бедра используются для защиты восстановления мягких тканей после заднего доступа и, таким образом, предотвращения вывиха бедра (Masonis and Bourne 2002). Для предотвращения вывиха используют отводящую подушку которая помещается между коленями пациента, когда он находится в постели, или небольшая подушка может быть помещена между бедрами, когда он сидит (Rao and Bronstein 1991). В некоторых случаях, особенно при ревизионных вмешательствах или у пациентов, которые не соблюдают правила, может потребоваться использование коленных ортезов для контроля отведения бедра в течение 6–12 недель после операции, чтобы ограничить приведение и сгибание бедра (Venditolli et al. 2006).
| Тип хирургического подхода | Меры безопасности 2-3 месяцев |
| Передний доступ | 1.Не разгибать бедро дальше нейтрального положения 2.Не лежать на животе 3.Не выполнять активную наружную ротацию бедра 4.Не выполнять упражнения моста в раннем периоде |
| Задний доступ | 1.Не сгибать бедро больше 90 градусов 2.Не выполнять активную внутреннюю ротацию бедра 3.Не выполнять излишнее приведение бедра (не скрещивать ноги) |
Весовая нагрузка, осложнения, критерии выписки из стационара
Было показано, что введенная более полная нагрузка на сустав способствует более быстрому выздоровлению и более короткому пребыванию в больнице!!!! Ходьба в первые дни после операции осуществляется с ходунками или костылями.
Про костыли
Одним из основных осложнением классических подмышечных костылей является компрессионное повреждение подмышечного нерва в результате неправильного их использования, поэтому если пациент может лучше использовать костыли под локоть или ходунки если пациент слаб.
Когда пациент переходит с двух костылей на одни, то костыль используются на противоположной стороне протезирования тазобедренного сустава и могут переносить от 10% до 20% веса тела за счет уменьшения вертикальных контактных сил бедра.
Про походку
Нарушения походки следует отслеживать и исправлять. Чендлер и др. (1982) указали, что большинство нарушений походки вызваны деформациями сгибания бедра и снижем силы мышц абдукторов. Эти недостатки обычно связаны с попытками пациента избежать разгибания пораженного бедра, потому что такое разгибание вызывает неприятное ощущение растяжения в паху.
Наиболее частая ошибка походки возникает, когда пациент делает большой шаг вовлеченной ногой и короткий шаг незадействованной ногой. Пациента следует научить концентрироваться на более длинных шагах незадействованной конечностью.
Вторая распространенная ошибка при ходьбе возникает, когда пациент ломает колено в поздней фазе опоры. Это связано со сгибанием колена и ранним и чрезмерным подъемом пятки в поздней фазе опоры. Пациент должен быть проинструктирован, чтобы пятка оставалась на земле в поздней фазе опоры.
Третий распространенный дефект походки возникает, когда пациент сгибается вперед в пояснице в средней и поздней стойке. Чтобы исправить это, научите пациента выталкивать таз вперед, а плечи назад во время средней и поздней фазы опоры при ходьбе.
Еще одна ошибка, хромота, иногда возникает просто как привычка, от которой бывает трудно избавиться. Зеркало в полный рост является полезным дополнением к обучению походке, потому что оно позволяет пациентам наблюдать за собой, приближаясь к нему.
На что стоит обратить внимание специалистам и пациентам:
- Признаки тромбоза глубоких вен:
- Отек голени
- Пациент сообщает о боли в голени и / или бедре которая нарастает
- Покраснение или потемнение цвета кожи в области голени
Пациент обязательно должен получать полноценное послеоперационное лечение, в частности получение противотромботических препаратов, для профилактики осложнений. Нельзя использовать бинты на ноги, только ортопедические чулки.
Фаза I (Сразу после операции)
При оказании неотложной помощи в стационаре послеоперационную физиотерапию и кинезотерапию (лфк) обычно начинают в день операции или на следующее утро. Целями первого сеанса являются оценка общего состояния подвижности пациента, и физиотерапевт должен наблюдать за положением пациента, оценивать признаки тромбоза глубоких вен, оценку послеоперационной повязки.
Переходы с кровати на стул обычно выполняются дважды в день по полчаса за раз, а также сохранения активного кроватного перемещения. Изменение положения из положения лежа в положение сидя и стоя до 5-6 раз в день через несколько часов после операции.
Выполняется протокол обезболивания. Профилактика осложнений, и используется криотерапия, кинезиотейпирование.
Терапевтические упражнения, начатые во время первого визита, могут состоять из изометрических упражнений на нижние конечности (четырехглавые мышцы, заднюю поверхность бедра, ягодичные мышцы) и активная работа голеностопного сустава, частично колена.
1 послеоперационный день
Изометрические упражнения на квадрицепс, ягодичные мышцы заднюю поверхность бедра, на мышцы голени активно через движение голеностопа.
2 послеоперационный день
Предыдущие упражнения + пассивный и активный диапазон движений ТБС. Отведение бедра, скольжение пяткой к ягодицам.
3-4 послеоперационные дни
Предыдущие упражнения + подъем на пятки сидя, разгибание коленного сустава лежа с валиком под колено.
Обратите внимание на высоту кровати! Строго выше, чтобы не было осложнений
5-7 послеоперационный день
Предыдущие упражнения + мини-приседания с ходунками. Наклоны стоя, отведение, разгибание бедра стоя с опорой на ходунки.
Отчеты показали, что пожилые пациенты без поддержки семьи и пациенты с сопутствующими заболеваниями обычно нуждаются в стационарной реабилитации.
Общие критерии выписки на дом включают следующее:
- Самостоятельное передвижение на расстоянии более 50–60 метров по ровной поверхности
- Знания пациента о мерах предосторожности в отношении бедра, и знание и мотивация на занятия по реабилитации
- Достижение базовой функциональной активности в повседневной жизни с помощью адаптивного оборудования (костыли)
Фаза II (7–28 дней после операции)
Для снижения послеоперационных рисков необходимы занятия с физическим терапевтом первы 4-6 недель, нагрузка при этом дозированная, но с прогрессией. Первые 2 недели может быть использован стационарный реабилитационный режим. Или режим домашних занятий с работой физического терапевта.
Цели данного периода:
- Улучшение походки с ДСО с частичной нагрузкой
- Оцените длину ног (если необходимо используйте подпяточник)
- Уменьшение боли
- Увеличение подвижности ТБС пассивно
- Обучение и адаптация в домашних условиях (пересаживание на стул, туалет, принятие ванны, одевание носков, самообслуживание и др.)
- Профилактика послеоперационных осложнений
- Снятие швов
Техники и упражнения
Мобилизация мягких тканей в области бедра может оказаться полезной для устранения мышечного спазма и боли, и это может помочь в увеличении диапазона движений в суставе, однако это не должно усиливать боль и воспаление.
Техники мобилизации тазобедренного сустава также благоприятно влияют на уменьшение боли и улучшения походки.
Растяжка задней поверхности бедра, приводящих мышц и мышц голени.
Базовые упражнения данного периода:
Также используются упражнения из стационарного комплекса, особенно если пациент очень слаб.
Фаза III (4-8 недель)
Функциональные задачи повседневной жизни, на которые нацелена программа реабилитации, включают перенос веса на оперированное бедро постепенно, тренировку ходьбы как на ровной, так и на неровной поверхности, подъем по лестнице спуск.
К концу 6 недели пациент должен уметь:
- Может принять положение лежа на боку на бедре после операции
- Пациент полностью себя обслуживает
- Ходьба с одним костылем (или без него)
- Пациент может управлять автомобилем
Упражнения данного периода включают:
- Изометрические упражнения
- Упражнения с закрытой и открытой кинематической цепью
- Упражнение на равновесие и баланс
Недавние отчеты показали, что добавление упражнений на равновесие к типичному протоколу после ТЭЛА может значительно улучшить общий баланс и функциональную подвижность пациентов быстрее в таких тестах, как Timed Up and Go и шкала баланса Берга (Jogi et al. 2015). Это может повлиять на то, как быстро пациенты перестанут пользоваться вспомогательными средствами, а также на предотвращение послеоперационных падений.
Начальный набор упражнений должен состоять из одного-трех подходов по 15-20 повторений. Используется как правило до 5 упражнений. Этот объем тренировок поможет улучшить мышечную выносливость, сведя к минимуму риск чрезмерной мышечной болезненности или боли после тренировки. По мере увеличения выносливости объем силовых тренировок можно увеличить до двух-четырех подходов по 15-20 повторений.
Общий набор возможных упражнений на разные группы мышц в период реабилитации.
| Группа мышц | Упражнения |
| Сгибатели бедра | Изометрия Сгибания бедра до 90 градусов Разгибание колена Жим ногами Мини приседания |
| Разгибатели бедра | Ягодичный мост Разгибание бедра Отведение бедра Мини приседания Боковые шаги Сгибание колена |
| Отводящие мышцы бедра | Отведение бедра Ягодичный мост Баланс на одной ноге Боковые шаги Мини приседания |
| Приводящие мышцы бедра | Изометрия Активное приведение бедра |
| Наружные ротаторы | Изометрия Наружная ротация бедра |
| Внутренние ротаторы | Изометрия Внутренняя ротация бедра |
| Мышцы голени | Подъем на носок |
Примеры:
Фаза III (8-12 недель)
Цели данного периода:
- Нормальная походка, включая функциональную ходьбу
- Отсутствие походки Тренделинбурга
- Свободная ходьба по лестнице и спуск
- Полная независимость в самообслуживании во всех сферах
- Подготовка к предстоящей спортивной реабилитации
Могут быть использованы предыдущие методы работы включая новые упражнения в зависимости от целей.
Примеры упражнений в данном периоде:
Обращайте внимание на частую ошибку при спуске по лестнице.
Другие упражнения:
- Стабильность корпуса (например, планки, боковые планки, мостики), интенсивность от низкой (20%) до умеренной (50%) по сравнению с предполагаемым максимальным усилием
- Общее укрепление рук и ног
- Стойка на одной ноге с закрытыми глазами
- Стойка на одной ноге с подбрасыванием мяча
- Приседания у стены
- Становая тяга
- Ягодичный мостик, мостик на фитболе
- Быстрые подьемы на носки на двух ногах
- Боковая перетасовка с лестницей, в каждом направлении
Программа «Ходьба-бег» (избегайте спуска по склону из-за повышенных ударных нагрузок):
Выбирается предпочтительный темп самостоятельно для всех уровней, если не указано иное. Повторите каждый уровень два-три раза с днем отдыха между каждым и продвигайтесь вперед, только если нет боли.
- Прогулка 30 минут
- Прогулка 30 минут в темпе на 15% быстрее
- Ходьба 4 минуты, бег 1 минута; повторить шесть раз (всего 30 минут)
- Ходьба 3 минуты, Бег 2 минуты; повторить шесть раз (всего 30 минут)
Критерии перехода к следующему периоду:
- Безболезненные выполнения упражнений из предыдущих уровней на привычной скорости
- Ходьба более 30 минут без боли в умеренном темпе
- Начальный бег
Фаза IV ( более 12 недель)
Упражнения от умеренной до высокой степени нагрузок. Как и в предыдущей фазе, количество воздействия, связанного с деятельностью, должно продолжать увеличиваться до уровня, типичного для вида спорта пациента (если таковой есть). Продолжительность этой фазы может быть скорректирована для каждого спортсмена в зависимости от конкретного вида спорта с целью безопасного увеличения воздействия и тренировочного объема.
Методы воздействия специалистом остаются прежние.
Возможные упражнения:
- Стабильность корпуса (например, планки, боковые планки, мостики), интенсивность от умеренной до высокой
- Диагональные выпады вперед с внешним весом
- Становая тяга с внешним весом
- Присед-прыжок-бросок на двух ногах с набивным мячом весом 4-5 кг
- Боковые прыжки с лестницей в каждом направлении, 2 × 4 длины лестницы
- Прыжки по линии
- Вперед-назад, 2 × 30 секунд
- Из стороны в сторону, 2 × 30 секунд
- Подъем на ящик
- Вперед, прыжок и приземление
- Боковая работа, прыжок и приземление с каждой стороны
Примеры упражнений в данном периоде:
Работа на дорожке:
- Ходьба 2 минуты, Бег 3 минуты; повторить шесть раз (всего 30 минут)
- Ходьба 1 минута, бег 4 минуты; повторить шесть раз (всего 30 минут)
- Бег до 15-30 минут
Повторите каждый уровень два-три раза с днем отдыха между каждым и продвигайтесь вперед.
Основные критерии возвращения к спортивным тренировкам:
- Нет боли при движениях, амплитуда одинаковая с двух сторон
- Все варианты ADL упражнений без нарушений
- Способность переносить все нагрузки из Фазы III
Рекомендации по участию в спорте для пациентов с полной заменой тазобедренного сустава. Адаптировано из Clifford PE, Mallon WJ: участие в спорте для пациентов с заменой сустава в зависимости от уровня ударной нагрузки. Клин Спорт Мед 2005; 24(1):183
| Приемлемо | Возможный | Не рекомендуется |
| Бальные танцы | Балет | Бейсбол / софтбол |
| Езда на велосипеде | Художественная гимнастика | Баскетбол |
| Боулинг | Горные лыжи | Футбол |
| Беговые лыжи | Фехтование | Гандбол / ракетбол |
| Гольф | Пеший туризм | Каратэ |
| Верховая езда | Джазовые танцы | Лакросс |
| Кататься на коньках | Бег / бег | Футбольный |
| Роликовые коньки | Альпинизм | Волейбол |
| Аэробика с низкой ударной нагрузкой | Настольный теннис | |
| Гребля | Теннис | |
| Парусный спорт | Водные лыжи | |
| Скоростная ходьба | ||
| Стационарный велоспорт | ||
| Стационарные лыжи | ||
| Плавание | ||
| Ходьба | ||
| Водная аэробика |
Памятка пациентам
Для пациентов, что нужно заранее, до операции.
Костыли, трость, ходунки, резиновый коврик для ванны, длинный рожок для одевания обуви, щипцы для захвата носков и др. насадка на туалет, повышенный уровень кровати.
Понадобиться помощь при заходе в ванну, используем сиденье на ванну.
Так же все пациентам нужно стремиться к любой активности в кровати и прикроватном пространстве (повороты, присаживания, вставания на ходунках) ходьба до туалета, и т.п в зависимости от возможности на данный момент, только такое движение – путь к успеху и полному восстановлению.
Смена положения в постели на начальном этапе является обязательной, не реже чем раз в 2 часа. Обязательное использование укладок для профилактики вывиха бедра до 6 недель после операции.
Тренировка и частота ходьбы дозируется индивидуально, начиная 4-5 дня, хорошим результатом является ходьба 100-150 метров 4-5 раз в день.
Окончательный итог реабилитации после операции должен быть подведен на 6-8 месяце после операции. Реабилитация – 90% работы пациента.
Врожденный вывих бедра — самая частая из врожденных деформаций опорно-двигательного аппарата. Этот порок развития распространяется на все элементы тазобедренного сустава: вертлужную впадину, головку бедренной кости с окружающими мышцами, связками, капсулой и заключается в недоразвитии этих тканей.
Формирующийся врожденный вывих бедра встречается у 5 на 1000 детей. Частота врожденного вывиха бедра неодинакова в различных странах, так как зависит от климатических природных условий и национальных обычаев.
Так, в Грузии в некоторых районах она достигает 9% на 1000 детей из-за традиционного тугого пеленания младенцев и совсем не встречается у негритянского населения Африки, в Корее, Вьетнаме и вообще на территории всего Индокитайского полуострова, где благодаря жаркому климату детей туго не пеленают.
Односторонний вывих встречается чаще двустороннего. При этом, по данным разных авторов, частота двустороннего вывиха колеблется от 20 до 50%. При одностороннем вывихе левосторонний в 1,5-2 раза бывает чаще правостороннего. У девочек врожденный вывих бедра встречается в 5 раз чаще чем у мальчиков.
Этиология и патогенез
По вопросу о причинах развития дисплазии тазобедренных суставов имеется большое количество различных теорий. Многие из них представляют исторический интерес и не могут объяснить всего сложного патологического процесса.
В качестве этиологических факторов, приводящих к отклонению в нормальном развитии тазобедренного сустава и окружающих мышц, называют порок их первичной закладки. Подтверждение этой теории некоторые авторы видят в сочетании врожденного вывиха бедра с прочими врожденными деформациями.
Другие авторы причиной возникновения врожденного вывиха бедра считают задержку развития нормального тазобедренного сустава во время внутриутробной жизни плода. Эти нарушения развития иногда пытаются объяснить колебаниями витаминного баланса, гормональными расстройствами и другими причинами.
В зависимости от того, в какой период антенатальной жизни головка бедра и вертлужная впадина начинают развиваться без тесного соприкосновения друг с другом, и проявляется различная степень нарушений. Это предположение не исключает истинного порока развития вертлужной впадины и головки, когда уже с первых дней постнатального периода обнаруживается сформированный вывих.
Исключительно редкое возникновение такой аномалии соответствует редкости обнаружения у новорожденных, истинного, сформированного вывиха.
Исследования, проведенные совместно с Всесоюзным институтом акушерства и гинекологии (М.В. Волков, Р.Л. Горбунова, И.П. Елизарова, 1966), показали, что при обследовании матерей у большинства из них имелись либо сердечно-сосудистые заболевания (ревматический порок сердца), либо токсикозы беременности и нефропатия, сопровождающиеся нарушением белкового и солевого обмена как у матери, так и у плода.
У 50% всех обследованных имело место, тазовое предлежание плода. Относительное преобладание тазового предлежания в случаях врожденного вывиха тазобедренных суставов заставляет более тщательно обследовать развитие опорно-двигательного аппарата у детей при этом виде предлежания.
Механизм родового акта и характер акушерского пособия (способ Цовьянова и классическое ручное пособие) не оказывают влияния на возникновение врожденной патологии сустава, так как она наблюдается у 25 детей, рожденных путем кесарева сечения при соблюдении всех правил извлечения плода. Кроме того, вывих наблюдается и при головном предлежании.
Патогенез врожденного вывиха бедра связан с предшествующим предвывихом сустава, характеризующийся гипоплазией вертлужной впадины, ее уплощением, малыми размерами головки бедра и замедленным ее окостенением, поворотом верхнего конца бедра кпереди (антеторсией), аномалиями в развитии нервно-мышечного аппарата области тазобедренного сустава.
Эти изменения подтверждаются патологоанатомическими данными: головка бедра в первые месяцы жизни ребенка смещена кнаружи и незначительно кверху. Постепенно с возрастом смещение кверху и кзади по подвздошной кости увеличивается, что сопровождается растяжением суставной сумки.
Смещение головки бедра может быть незначительным при подвывихах и более выраженным при вывихах. Изменения наблюдаются со стороны формы и структуры уплощенной впадины, уменьшенной головки и суставных хрящей, суставной сумки, связок и мышц.
Вертлужная впадина обычно не только уплощена, но и вытянута в длину, ее верхнезадний край недоразвит, в результате чего крыша скошена и сверху отсутствует костный упор для головки бедра. Уплощение вертлужной впадины увеличивается еще за счет утолщения хрящевого слоя дна вертлужной впадины и развития на дне ее соединительной ткани.
У более старших детей с формированием вывиха эти изменения увеличиваются: верхний свод может совсем исчезнуть, впадина принимает треугольную форму и становится более плоской; шейка бедра, развивающаяся при отсутствии упора, укорочена, ее шеечно-диафизарный угол остается тупым (135° вместо нормального 125°); лишенная упора шейка поворачивается кпереди.
Головка бедра бывает меньшей величины, деформированной, является позднее. У 25-30% детей, по данным Ф.Р. Богданова и Н.А. Тимофеевой, имеется макроскопическое изменение хряща головки бедра. При нагрузке на ногу с наличием вывиха бедра крыша вертлужной впадины еще более сглаживается. Из-за скольжения головки бедра кверху образуется желобок скольжения.
Суставная капсула подвергается резким изменениям, она растягивается, следуя за смещающейся кверху и кзади головкой, иногда головка припаяна к сумке. Полость сустава бывает разделена на три части и имеет форму песочных часов. Одна часть — верхняя — окружает головку, вторая — уплощенную впадину и остается незаполненной; в ней развивается соединительная ткань.
Между ними находится суженный перешеек сумки, препятствующий перемещению головки из верхнего отдела в нижний. Круглая связка бывает то хорошо, то плохо выражена; после 3-летнего возраста в половине случаев она отсутствует.
Диагностика и клиника
От времени, когда поставлен диагноз и начато лечение, зависит исход болезни. Он в геометрической прогрессии ухудшается с каждым месяцем, если лечение не проводится. Диагноз врожденного вывиха бедра следует ставить в условиях родильного дома.
Для этого всех детей должен осматривать педиатр детской комнаты родильного дома, а при сомнениях — консультант-ортопед. В первые 3-4 недели жизни, а затем повторно, в возрасте 3 месяцев, ортопед осматривает в детской консультации всех грудных детей.
Значение диагностики дисплазий тазобедренных суставов в первые недели жизни ребенка огромно, но распознавание часто бывает затруднено и требует специального опыта и знаний.
В Чехии всем детям до 3-месячного возраста делают рентгеновский снимок тазобедренных суставов, чтобы не пропустить трудно диагностирующийся случай дисплазий в тазобедренном суставе.
Диагностика дисплазий в первые месяцы жизни
В группу дисплазий тазобедренного сустава у детей раннего возраста входят такие заболевания как: врожденный предвывих, врожденный подвывих, врожденный вывих и рентгенологически незрелый тазобедренный сустав.
За последние годы достигнуты значительные успехи в деле раннего выявления и раннего лечения врожденных дисплазий у детей. Хорошей основой для ранней диагностики заболеваний является прочно налаженная связь между ортопедами и акушерами и педиатрами родильных домов.
Наиболее простой организационной формой раннего выявления врожденных дисплазий тазобедренного состава является систематический осмотр всех детей рождающихся в родильном доме. Несмотря на то, что клиника дисплазий в первые дни жизни ребенка крайне бедна симптомами, она вполне достаточна для того, чтобы при известном навыке своевременно диагностировать или заподозрить это заболевание.
Для правильной оценки результатов клинического исследования осмотр новорожденного необходимо проводить по специальной методике.
Наиболее частыми симптомами врожденных дисплазий тазобедренного сустава являются:
- ограничение отведения в тазобедренных суставах;
- симптом соскальзывания, или щелчка (симптом Маркса-Ортолани);
- асимметрия складок на бедре и ягодичных складок сзади;
- определяемое на глаз укорочение нижней конечности;
- наружная ротация нижней конечности.
Эти симптомы необходимо искать и находить, так как они не всегда достаточно ясно выражены и для их выяснения нужны определенные навыки в обследовании ребенка.
У ребенка, лежащего на спине, наблюдается ограничение пассивного отведения ног, согнутых под прямым углом в тазобедренных и коленных суставах. Это наиболее ранний и постоянный признак врожденной патологии. Ограничение отведения с течением времени нарастает.
При нормальных тазобедренных суставах отведение бедер будет почти полным; при наличии вывиха или недоразвития тазобедренного сустава всегда имеет место этот симптом. Резкое ограничение отведения наблюдается при сформированном вывихе и незначительное — при других дисплазиях тазобедренного сустава.
Ограничение отведения бедер возможно при спастическом параличе, мышечной контрактуре, наблюдаемой у новорожденных и в других суставах, а также при врожденной варусной деформации шейки бедра. Все эти заболевания должны быть исключены путем изучения состояния всех мышц и с помощью рентгенограммы тазобедренных суставов.
Важно отметить, что физиологическая ригидность мышц новорожденного не бывает постоянной. В определенные моменты удается отвести бедра, чего не бывает при дисплазиях до вправления головки.
Очень важным, самым ранним, но непостоянным является симптом щелчка, или симптом соскальзывания описанный впервые в 1934 г. советским ортопедом В.О. Марксом, и независимо от него итальянским ортопедом Ортолани. Его также называют симптомом неустойчивости (А.П. Биезинь и К.А. Круминь).
Сущность симптома заключается в том, что при отведении ножек происходит вправление вывиха, которое сопровождается щелчком, ощущаемым рукой исследующего врача. Иногда этот щелчок слышен на расстоянии. При приведении ножек к средней линии происходит повторное вывихивание головки бедра, также сопровождающееся щелчком и вздрагиванием ножки.
Для выявления этого симптома существует специальная методика исследования новорожденного, при которой врач, сгибая обе ножки в тазобедренном и коленном суставах, большие пальцы располагает на внутренних, а другие пальцы — на наружных поверхностях бедер. Медленно, избегая форсированных движений, врач отводит бедра равномерно в обе стороны.
Следует отметить, что симптом Маркса-Ортолани как правило исчезает к 5-7-му дню жизни ребенка, но у некоторых детей при наличии мышечной гипотонии может сохраниться в течение первых месяцев жизни.
Асимметрия складок на бедре или неравномерное их число может также свидетельствовать о наличии дисплазий. На стороне дисплазии складок больше, они глубже, чем на здоровой стороне, и расположены проксимальнее.
Симптом этот не абсолютный и один, без других данных, не может приниматься к сведению, так как наблюдается лишь у 2/3 больных и может встречаться у здоровых детей. При осмотре сзади ягодичные складки бывают не на одном уровне. Этот симптом характерен для одностороннего вывиха бедра. Кроме того, у здоровых детей между бедрами и туловищем сзади имеются глубокие симметричные складки. Асимметрия этих складок или их отсутствие свидетельствует о наличии одно- или двустороннего вывиха.
Одним из симптомов дисплазий тазобедренного сустава может быть наружная ротация ноги на стороне вывиха.
Она хорошо видна, когда ребенок спит — на этот симптом обращают внимание сами матери. Видимое на глаз укорочение нижней конечности, характерное для высоких вывихов, может наблюдаться не только при явном одностороннем вывихе, а и при различных дисплазиях, даже двусторонних, но с разным расположением бедер по высоте.
Определить длину и укорочение ног у грудных детей сантиметровой лентой трудно. О разнице в длине ног судят по различному расположению уровней коленных суставов, согнутых и приближенных к животу.
Все перечисленные симптомы могут наблюдаться вместе либо может иметь место лишь часть симптомов; в последнем случае лучше заподозрить врожденную патологию тазобедренного сустава и предпринять рентгенографию. Заподозренный, но не подтвердившийся вывих бедра укажет лишь на внимательность врача и вреда ребенку не принесет. Просмотренное же заболевание может сделать ребенка тяжелым инвалидом на всю жизнь.
Рентгенологическому методу исследования принадлежит значительная роль в диагностике дисплазий тазобедренного сустава у новорожденных. Во время рентгенографии ребенок лежит на спине с вытянутыми и приведенными ногами в положении некоторой ротации внутрь строго симметрично. Таз должен плотно прилегать к кассете. Необходима защита половых органов свинцовой пластинкой, которая при правильном ее положении не мешает рентгенографии.
При рентгенодиагностике заболеваний тазобедренных суставов следует учитывать, что у новорожденных отсутствуют ядра окостенения головок бедер, и необходимо помнить, что высота головки бедра равна ширине шейки бедра.
Вертлужная впадина также является хрящевой и не дает контрастной тени. При чтении рентгенограммы особое значение придается состоянию верхнего края вертлужной впадины, взаимоотношениям верхнего конца бедра и вертлужной впадины. Важно учитывать также расположение хрящевой головки — насколько она выше и латеральное своего нормального положения.
При наличии врожденного вывиха бедра отмечается косое расположение верхнего края вертлужной впадины, а верхний конец бедра, в том числе предполагаемая, но еще не видимая на рентгенограмме хрящевая головка бедра, находится более кнаружи, но в некоторых случаях (даже если ребенок еще не стоит) выше, чем на здоровой стороне. Естественно, что при двустороннем вывихе рентгенодиагностика бывает затруднена из-за невозможности провести сравнение со здоровым суставом.
В этих случаях применяются специальные схемы, предложенные Омбреданом, Хильгенрейнером, Эрлахером, Путти, С.А. Рейнбергом и др. Такие схемы определенными линиями устанавливают нормальное расположение элементов тазобедренного сустава и соответственно позволяют определить смещение бедра по отношению к вертлужной впадине и определить степень этого смещения. Ранние рентгенологические симптомы врожденного вывиха бедра были впервые определены выдающимся болонским ортопедом Путти.
В 1927г. он предложил классическую «триаду Путти»:
- повышенная скошенность крыши вертлужной впадины;
- смещение проксимального конца бедра кнаружи и к верху относительно вертлужной впадины;
- позднее появление и гипоплазия ядра окостенения.
Эти симптомы были дополнены в дальнейшем другими исследователями. Известный интерес представляет схема Путти для чтения рентгенограмм.
Так как ядро окостенения головки бедра появляется в норме в 4-6-месячном возрасте, а при дисплазиях — позже, к 9-10 месяцем, то у детей первых месяцев жизни, когда головка, кроме того, находится лишь латеральное, но не выше впадины, целесообразно использовать для оценки рентгенограммы схему Хильгенрейнера.
Проводится горизонтальная линия через оба Y-образных хряща (линия Келлера); от наиболее высоко расположенной точки диафиза бедра проводят перпендикуляр h до пересечения с горизонтальной линией. Расстояние от основания Y-образного хряща до перпендикуляра h называется величиной d. Длина горизонтального отрезка d в норме бывает равна 1,2-1,5 см. также как и длина перпендикуляра h.
При вывихе величина h уменьшается, a d увеличивается. От дна вертлужной впадины проводится линия, касательная к наиболее периферическому отделу крыши вертлужной впадины; образующийся угол (индекс) в норме у новорожденного равен 27-30° и у 2-летнего ребенка приближается к 20°. При наличии дисплазий сустава и отставании в развитии вертлужной впадины индекс увеличивается.
Для дисплазий тазобедренных суставов характерно не столько абсолютное увеличение этого угла, сколько наличие разницы в углах с обеих сторон, ярко свидетельствующее о пороке развития таза.
Схема, предложенная С.А. Рейнбергом, применяется у детей более старшего возраста. Проводятся три вертикальные линии: по средней линии тела, через верхнелатеральный край (выступ крыши) здоровой вертлужной впадины и на равном расстоянии от средней линии на стороне вывиха.
В норме вертикальная линия проходит через диафиз бедра, а при вывихе — медиальнее. Горизонтальная линия также проводится через Y-образные хрящи. В норме головка бедра pаcположена медиальнее вертикальной и ниже горизонтальной линии, при вывихе — латеральнее и выше этих линий.
У детей второго полугодия жизни обращают внимание на линию Шентона. В норме нижний контур шейки бедра переходит в верхнюю полуокружность запирательного отверстия, а при вывихе дугообразная линия отсутствует, так как появляется уступ из-за более высокого расположения нижнего контура шейки бедра.
Наибольшее распространение получила схема Омбредана, где учитывается положение головки по отношению к горизонтальной линии (линии Келлера) и расположение диафиза бедра (линии Омбредана) по отношению к вертикальной линии.
Таким образом, определенные навыки позволяют дать клинико-рентгенологическую оценку состояния тазобедренных суставов у детей первых недель жизни.
Диагностика и клиника врожденного вывиха бедра у детей старше года
Когда ребенок начинает стоять и ходить диагностика врожденного вывиха бедра представляет меньшие затруднения.
У детей после года одним из первых симптомов, заставляющим подумать о наличии врожденного вывиха бедра, является позднее начало ходьбы, хотя это симптом не абсолютный, а чаще встречающийся при наличии двустороннего вывиха, когда дети первые шаги делают в 14-15 месяцев.
Характерна походка: отмечается либо какая-то неустойчивость или хромота при хождении в случае одностороннего вывиха либо переваливающаяся, утиная походка при двустороннем вывихе. Болевых ощущений, однако, больные не испытывают — ребенок остается веселым и проводит на ногах целый день.
У детей этого возраста сохраняется часть симптомов, важных при ранней диагностике, только они проявляются более ярко. Конечность, где имеется вывих, находится в положении наружной ротации, что также видно во время сна. Имеется относительное укорочение конечности на стороне вывиха при отсутствии абсолютного укорочения.
Относительная длина конечности измеряется от передней верхней ости подвздошной кости до медиальной лодыжки, абсолютная — от большого вертела. Верхушка большого вертела располагается выше линии Розера-Нелатона, которая соединяет переднюю верхнюю ость подвздошной кости с седалищным бугром. На стороне вывиха также ограничено отведение бедра, но ротационные движения в тазобедренном суставе возможны в большем объеме, чем в норме (симптом Шассиньяка).
Важным классическим признаком сформированного вывиха является положительный симптом Тренделенбурга. В норме при опоре на здоровую ногу ягодица другой стороны приподнимается; в случае же врожденного вывиха при опоре на вывихнутую ногу ягодица другой стороны опускается (независимо от того, имеется вывих на этой стороне или его нет).
Симптом Тренделенбурга является отражением состояния ягодичных мышц конечности той стороны, на которой ребенок стоит. При нормальном тонусе этих мышц они напрягаются и для создания равновесия при стоянии на одной ноге противоположная половина таза поднимается (отрицательный симптом приподнятой ягодицы).
При стоянии на ноге с врожденным вывихом бедра, как и в первом случае, туловище тоже наклоняется для удержания равновесия в эту же сторону, но ягодичные мышцы не в состоянии сблизить свои точки прикрепления (больший вертел — гребень и крыло подвздошной кости), противоположная половина таза под тяжестью туловища опускается (положительный симптом опущенной ягодицы).
Таким образом, положительный симптом Тренделенбурга — признак не только врожденного вывиха бедра, но и любой патологии, связанной с ослаблением тонуса ягодичных мышц на стороне стояния. Тонус их снижен при парезе или параличе мышц (последствия полиомиелита), при сближении точек прикрепления этих мышц (вывихи приобретенного характера и варусная деформация шейки бедра с высоким стоянием большого вертела).
При положении ребенка на спине с вытянутыми ногами легко определить симптом Дюпюитрена — при давлении на пяточную область определяется подвижность ноги по оси и ее смещение вверх.
Одним из клинических прогностических симптомов у детей старше 1 года является симптом низведения бедра. В горизонтальном положении, лежа на спине, больного потягивают одной рукой за нижнюю треть бедра, второй рукой фиксируют таз и наблюдают за низведением большого вертела.
Указанный симптом позволяет судить о степени фиксации головки и суставной сумки у детей, несколько лет не лечившихся и нагружавших вывихнутую ногу, и решить вопрос о выборе метода лечения.
При одностороннем вывихе нормальная головка бедра, находясь во впадине, прощупывается на уровне пульсации бедренной артерии, а на больной стороне головка в этом месте не прощупывается.
Окончательный диагноз и у детей старше 1 года ставится на основании данных рентгенограмм тазобедренных суставов. Снимок не только подтверждает диагноз, но и позволяет более точно судить о степени вывиха и прогнозе лечения, так как дает представление об изменениях, наступивших в головке, шейке, впадине и ее крыше.
Метод рентгенографии при этом заболевании имеет не только диагностическое, но и прогностическое значение. У детей 2-3 лет, когда решается вопрос о выборе открытого или закрытого метода вправления, целесообразно сделать снимок стоя, лежа, а также при потягивании бедра вниз с противотягой.
При заведомо избранном оперативном методе лечения эти снимки позволяют разобраться в выборе метода операции и разновидностях методики (например, при остеотомии таза можно решить, что целесообразнее: операция Хиари, Солтера или Дега; при проведении резекции бедра можно уточнить величину, уровень и форму резецируемого участка кости и т.д.).
Рентгенограммы, проведенные одновременно в среднем положении и во внутренней ротации, лучше, чем другие методы, дают возможность определить наличие антеторсии и степень антеверсии — поворота шейки кпереди.
Важно отметить, что у детей старше года и особенно у подростков, резко выражена деформация шейки бедра с поворотом кпереди — антеверзия, поэтому на прямых рентгенограммах сустава в среднем положении нижних конечностей, когда в положении лежа надколенник обращен вверх, шейка бедра имеет по тени рентгенограммы ложную вальгусную форму.
Снимок же во внутренней ротации выявляет обычно хорошо выраженную, иногда удлиненную шейку бедра с нормальным шеечно-диафизарным углом. При таком положении головка приближается к впадине и по ее строго профильному снимку можно увидеть изъяны, не видимые на прямой рентгенограмме — истинные ее размеры, уплощение, вдавления на головке посередине в результате дегенерации хряща (нередко двурогая форма) из-за неудачных попыток вправления.
Предпринимающаяся некоторыми авторами атрография сустава кислородом или контрастными жидкостями имеет лишь научное значение, так как подтверждает морфологические изменения в растянутой сумке и полости сустава.
Дифференциальная диагностика
Врожденный вывих бедра у грудных детей должен разграничиваться только с врожденным укорочением бедра или какой-либо другой редкой аномалией развития (полное недоразвитие проксимального конца бедренной кости), а так же с физиологической или спастической мышечной гипертонией, которая исчезает или преодолевается после некоторого периода натяжения мышц.
Дифференциальная диагностика у детей старше года проводится со всеми заболеваниями, сопровождающимися симптомом Тренделенбурга, утиной или хромающей походкой.
Среди этих заболеваний можно выделить две группы:
- заболевания, также дающие синдром вывиха (патологические вывихи бедра после детского паралича, остеомиелита и травмы),
- заболевания, сопровождающиеся варусной деформацией шейки бедра (рахит, хондродистрофия, деформация после болезни Пертеса, врожденная варусная деформация шеек, остеомиелит и опухоли шейки бедра, хондродисплазия и эпифизеолизы головки бедра различной этиологии).
Паралитический вывих бедра после полиомиелита сопровождается характерным анамнезом, атрофией ягодичных и бедренных мышц, и на рентгенограмме отличается остеопорозом костей без уплощения вертлужной впадины. Патологический вывих бедра после эпифизарного остеомиелита наблюдается только у грудных детей вследствие скопления гноя, а чаще реактивной жидкости в тазобедренном суставе.
Высокая септическая температура в анамнезе, наличие рубцов от свищей, возможные деструктивные изменения головки характерны для этого заболевания. Диагностика рахита в случаях двустороннего врожденного вывиха бедра встречается наиболее часто, так как при рахите имеет место также утиная походка в случаях развивающейся двусторонней варусной деформации шейки бедра с положительным симптомом Тренделенбурга, ограничением отведения бедер и расположением большого вертела выше линии Розера-Нелатона.
Единственный клинический симптом, свидетельствующий об отсутствии вывиха, — нахождение головок бедер на уровне пульсации бедренной артерии и, конечно, наличие других признаков рахита. Рентгенологическое исследование уточняет диагноз.
Дисплазия тазобедренных суставов

Дисплазия тазобедренных суставов у новорожденных детей (грудничков)
Дисплазия тазобедренного сустава – это врожденная неполноценность сустава, способная привести к его повреждению. Дисплазия у новорожденных является непосредственной причиной возникновения врожденного вывиха бедра. Эта патология, в свою очередь, может привести к изменению походки, хроническому болевому синдрому и существенно ограничить подвижность в будущем.
Самого новорожденного (новорожденный – это ребенок в первые 28 дней жизни) дисплазия не беспокоит; родители и врачи выявляют болезнь по внешним симптомам, а не на основании плача или беспокойства малыша. Если патологию не лечить вовремя – она приводит к деформации костно-мышечного аппарата, нарушению формирования опорно-двигательной системы и инвалидности. Заболевание может затрагивать одну ногу (чаще) или обе. Мальчики страдают дисплазией тазобедренного сустава в 7 раз реже, чем девочки.
Что это такое?
На сегодняшний день дисплазия тазобедренного сустава считается наиболее распространенной патологией опорно-двигательного аппарата у новорожденных и грудничков. «Дисплазия» в переводе означает «неправильный рост», в данном случае одного или обоих тазобедренных суставов.
Развитие заболевание связано с нарушением формирования во внутриутробном периоде основных структур сустава:
- связочного аппарата;
- костных структур и хрящей;
- мышц;
- изменение иннервации сустава.
Чаще всего дисплазия тазобедренного сустава у новорожденных и лечение этой патологии связано с изменением расположения головки бедренной кости в отношении костного тазового кольца. Поэтому в медицине это заболевание называют врожденный вывих бедра.
Лечение необходимо начинать с момента диагностирования патологии, чем раньше тем лучше, и до того как малыш начнет ходить – с этого момента появляются необратимые осложнения. Они связаны с возрастающей нагрузкой на сустав и выходом головки кости полностью из вертлужной впадины со смещением вверх или в сторону.
У ребенка формируется изменения при ходьбе: «утиная» походка, значительные укорочения конечности, компенсаторные искривления позвоночника. Исправить эти нарушения можно только путем оперативного вмешательства. При выраженных изменениях в суставе малыш на всю жизнь может остаться инвалидом.
Статистика
Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности её распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 %, в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 %, среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и африканцев.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2 — 3 %, а в экологически неблагоприятных регионах до 12 %. Статистика дисплазий противоречива. Так, на Украине (2004 год) врождённая дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 (5 — 20 %) новорождённых, то есть существенно (5-10 раз) выше чем на той же территории в советский период.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, новорождённых не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребёнка находятся в состоянии сгибания и отведения) заболеваемость ниже. Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Обучающая программа была нацелена на бабушек, чтобы предотвратить традиционное пеленание младенцев. В результате произошло снижение врождённого вывиха бедра с 1.1—3.5 до 0,2 %.
Чаще эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра. Врождённый вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %).
До первой половины прошлого столетия учитывали только тяжёлую форму дисплазии, врождённый вывих бедра (3-4 случая на 1000 рождений). В те годы «лёгкие формы» дисплазии не выявляли и не лечили. С 70-х — 90 гг. применяют термин «дисплазия тазобедренного сустава», понимая под этим не только вывих, но и предвывих и подвывих тазобедренного сустава. Цифры заболеваемости увеличились десятикратно.
Следует отметить, что отсутствие четких стандартов и опасение пропустить тяжёлую ортопедическую патологию является причиной гипердиагностики (20-30 % на стадии предвывиха). Дилемма «незрелый тазобедренный сустав и предвывих» обычно решается в пользу дисплазии, что увеличивает цифры заболеваемости.
Причины дисплазии
Недоразвитие и неправильное формирование тазобедренного сустава происходят при нарушении внутриутробного развития ребенка в связи с нарушениями закладки, развития и дифференцировки опорно-двигательного аппарата малыша (от 4-5 недели внутриутробного развития до становления полноценной ходьбы).
Причины, отрицательно воздействующие на плод и нарушающие органогенез:
- генные мутации, в результате чего развиваются ортопедические отклонения с нарушениями первичной закладки и формированием пороков в тазобедренных суставах эмбриона;
- воздействие отрицательных физических и химических агентов непосредственно на плод (ионизирующее излучение, ядохимикаты, употребление лекарственных средств);
- крупный плод или ягодичное предлежание, вызывающие смещение в суставах из-за нарушения анатомических норм расположения ребенка в матке;
- нарушение водно-солевого обмена у плода при патологии почек, внутриутробных инфекциях.
Факторами, отрицательно влияющие на развитие плода и вызывающие формирование дисплазии со стороны матери являются:
- тяжелые соматические заболевания в период беременности – дисфункция сердца и сосудистая патология, тяжелые заболевания почек и печени, пороки сердца;
- авитаминоз, анемия;
- нарушение обменных процессов;
- перенесенные тяжелые инфекционные и вирусные заболевания во время беременности;
- нездоровый образ жизни, неправильное питание и наличие вредных привычек (курение, наркомания, употребление алкогольных напитков);
- ранние или поздние токсикозы.
В группы риска по развитию данной патологии, способствующие ранней диагностики дисплазии у грудничков. При этом еще в роддоме неонатолог и врач-педиатр на участке наблюдает малыша более активно.
В эту группу относятся в первую очередь недоношенные малыши, крупные дети, при тазовом предлежании плода, патологически протекающей беременности и с отягощенным семейным анамнезом. Нужно отметить, что у девочек эта патология реализуется чаще, чем у мальчиков.
Также кроме истинной дисплазии у грудничков (нарушения развития сустава) может проявляться незрелость сустава (замедление развития), что считается пограничным состоянием развития вывиха тазобедренного сустава.
Симптомы дисплазии
При осмотре грудничка обращают внимание на следующие признаки (см. фото):
- положение и размеры нижних конечностей;
- положение кожных складок в области бедер (симметричное или асимметричное);
- мышечный тонус;
- объем активных и пассивных движений.
Дисплазия тазобедренного сустава у младенцев проявляется характерными симптомами.
- Ограничение отведения бедер. Детская дисплазия тазобедренного сустава проявляется наличием ограничения отведения до 80 градусов и менее. Симптом наиболее характерен для одностороннего поражения.
- Симптом соскальзывания (синоним: симптом щелчка). Ребенка укладывают на спину, сгибая ноги как в коленных, так и тазобедренных суставах под углом 90 градусов (большие пальцы исследующего располагают на внутренней поверхности бедер, остальные пальцы — на наружной поверхности). При отведении бедер осуществляется надавливание на большой вертел, в результате чего происходит вправление головки бедренной кости. Процесс сопровождается характерным щелчком.
- Наружная ротация нижней конечности — признак, характеризующийся поворотом бедра на стороне поражения кнаружи. Может встречаться и у здоровых детей.
- Относительное укорочение конечности. Симптом встречается у новорожденных редко, наблюдается при высоких вывихах.
- Асимметричное положение бедренных и ягодичных складок — выявляется в ходе наружного осмотра.
Второстепенные (вспомогательные) признаки дисплазии тазобедренного сустава у новорожденного:
- атрофия мягких тканей (мышц) на стороне поражения;
- пульсация бедренной артерии снижена со стороны диспластически измененного сустава.
Редко встречаются бессимптомные случаи врожденного вывиха бедра.
Степени тяжести ДТС
- I степень – предвывих. Отклонение развития, при котором мышцы и связки не изменены, головка находится внутри скошенной впадины сустава.
- II степень – подвывих. Внутри полости сочленения находится лишь часть головки бедра, так как наблюдается ее перемещение вверх. Связки растянуты и теряют напряженность.
- III степень – вывих. Головка бедра полностью выходит из впадины и располагается выше. Связки в напряжении и растянуты, а хрящевой ободок входит внутрь сустава.
Дигностика
У малыша признаки дисплазии тазобедренного сустава в форме вывиха можно диагностировать еще в родильном доме. Неонатолог должен внимательно осмотреть ребенка на наличие подобных отклонений при определенных осложнениях беременности.
В группу риска попадают дети, которые относятся к категории крупных, малыши с деформированными стопами и с отягощенной по данному признаку наследственностью. Кроме того, внимание обращают на токсикозы беременности у матери и пол ребенка. Новорожденные девочки подлежат обязательному обследованию.
Методы обследования:
- Ультразвуковая диагностика – это эффективный метод выявления отклонений в строении суставов у детей первых трех месяцев жизни. УЗД может проводиться многократно и допускается при обследовании новорожденных. Специалист обращает внимание на состояние хрящей, костей, сочленений, вычисляет угол углубления тазобедренного сустава.
- Артроскопия, артрография проводятся в тяжелых, запущенных случаях дисплазии. Эти инвазивные методы требуют общего наркоза для получения детальной информации о суставе.
- КТ и МРТ обеспечивает получение полной картины патологических изменений в суставах в различных проекциях. Необходимость такого обследования появляется при планировании оперативного вмешательства.
- Рентгенограмма не уступает по достоверности ультразвуковой диагностике, но имеет ряд существенных ограничений. Тазобедренное сочленение у детей младше семи месяцев просматривается плохо в силу низкого уровня окостенения этих тканей. Детям первого года жизни не рекомендовано облучение. Кроме того, уложить подвижного малыша под аппарат с соблюдением норм симметрии проблематично.
- Внешний осмотр и пальпация проводится с целью выявления характерных симптомов заболевания. У грудничков дисплазия тазобедренных суставов имеет признаки, как вывиха, так и подвывиха, которые клинически выявить затруднительно. Любые симптомы отклонений требуют более детального инструментального обследования.
Последствия
Если отсутствует лечение, то в раннем возрасте это может грозить ребенку серьезными неприятностями. У детей развивается прихрамывание во время ходьбы, оно может быть как едва заметным, так и ярко выраженным. Также малыш не сможет отводить ногу в сторону, либо будет делать это с большим трудом. Ребенка будут беспокоить постоянные боли в коленях и в области таза с возможным перекосом костей. В зависимости выраженности симптомов дисплазии, у детей наблюдается атрофия мышц той или иной степени тяжести.
Постепенно, с ростом ребенка, последствия нелеченой дисплазии будут усугубляться и выражаться в развитии так называемой «утиной походки», когда малыш переваливается с одной ноги на другую, оттопырив таз назад. Двигательная активность такого ребенка будет ограничена, что повлечет за собой недоразвитие не только остальных суставов, но и скажется на работе всех органов и на общем физическом развитии. В дальнейшем мышцы ноги могут абсолютно атрофироваться, человека начнут преследовать постоянные непрекращающиеся боли. У взрослых больных наблюдается гиперлордоз позвоночника в поясничном отделе. Также страдают все органы, расположенные в области таза.
Всего этого можно избежать, если вовремя начать лечение и соблюдать меры профилактики.
Лечение дисплазии тазобедренного сустава у новорожденных
Современное консервативное лечение дисплазии тазобедренного сустава у новорожденных детей проводится по следующим основным принципам:
- придание конечности идеального для вправления положения (сгибание и отведение);
- максимально раннее начало;
- сохранение активных движений;
- длительная непрерывная терапия;
- использование дополнительных методов воздействия (лечебная гимнастика, массаж, физиотерапия).
Достаточно давно было замечено, что при положении ножек ребенка в отведенном состоянии, наблюдается самовправление вывиха и центрация головки бедренной кости. Эта особенность положена в основу всех существующих ныне методик консервативного лечения (широкое пеленание, подушка Фрейка, стремена Павлика и т.п.).
- Без адекватного лечения дисплазия тазобедренных суставов у подростков и взрослых приводит к ранней инвалидизации, а результат терапии напрямую зависит от сроков начала лечения. Поэтому первичную диагностику проводят еще в роддоме в первые дни жизни младенца.
- Сегодня ученые и клиницисты пришли к выводу о недопустимости применения у младенцев до шестимесячного возраста жестких фиксирующих ортопедических конструкций, ограничивающих движения в отведенных и согнутых суставах. Сохранение подвижности способствует центрации головки бедренной кости, и увеличивает шансы на излечение.
Консервативное лечение предусматривает длительную терапию под контролем УЗИ и рентгенологического исследования.
Широкое пеленание ребенка
Широкое пеленание скорее можно отнести не к лечебным, а профилактическим мероприятиям при дисплазии тазобедренного сустава.
Показания к широкому пеленанию:
- ребенок относится к группе риска по дисплазии тазобедренного сустава;
- во время УЗИ у новорожденного ребенка выявлена незрелость тазобедренного сустава;
- имеется дисплазия тазобедренного сустава, при этом другие методы лечения невозможны по тем или иным причинам.
Техника широкого пеленания:
- ребенка укладывают на спину;
- между ножек прокладывают две пеленки, которые будут ограничивать сведение ножек вместе;
- эти две пеленки фиксируют на поясе ребенка третьей.
Свободное пеленание позволяет удерживать ножки ребенка в разведенном состоянии примерно на 60 — 80°.
Массаж и ЛФК
Упражнения и массаж выполняют до кормления: эти процедуры стимулируют кровообращение, улучшают питание структур тазобедренного сустава. В результате стимулируются процессы роста хрящевой и костной ткани, усиливается нервная проводимость – и сустав формируется правильно.
Массажные движения выполняют плавно и нежно. Применяют поглаживание, растирание и разминание мышц бедер, ягодиц, поясницы. Новорожденного выкладывают и на спину, и на живот. Продолжительность массажа – около 5 минут. После процедуры можно оставить его полежать какое-то время на животе так, чтобы ножки свисали по сторонам. Это закаливает и дополнительно укрепляет организм.
Комплекс упражнений подбирает врач ЛФК или педиатр согласно степени развития заболевания. Чаще всего это: отведение согнутых ножек в стороны (противопоказано при синдроме соскальзывания), сгибание и разгибание в тазобедренных и коленных суставах. Движения выполняются очень плавно. Первое время их рекомендуют делать в воде, при купании. Длительность гимнастики – также около 5 минут.
Чтобы заниматься с новорожденным дома, родителям нужно посетить курсы обучения массажу и ЛФК при поликлинике.
Ношение различных ортопедических приспособлений
Подушка Фрейка, стремена Павлика и другие. Все это также помогает удерживать ножки ребенка в разведенном и согнутом состоянии. Именно этот метод лечения дисплазии тазобедренных суставов у грудничков кажется многим родителям кощунственным, так как им приходится постоянно видеть своего малыша «закованным» в ортопедические распорки.
Стоит помнить, что это мера необходимая, но временная, и отнестись к ней следует с терпением и пониманием. Первоначальный дискомфорт у ребенка проходит примерно в течение недели, затем он привыкает и уже не чувствует неудобства от ношения шины. Длительность применения таких приспособлений определяет врач на основании периодических осмотров и УЗИ-диагностики.
Физиопроцедуры
Используется множество физиотерапевтических процедур, которые устраняют воспалительную реакцию, улучшают трофику сустава и уменьшают боли в суставах. Чаще всего используют такие процедуры:
| Электрофорез | с помощью данной процедуры можно вводить противовоспалительные и обезболивающие препараты в полость сустава. |
| Грязелечение | во время этой процедуры расширяются сосуды, вследствие чего улучается кровоток в суставах. |
| Ультразвук | такое лечение также обладает противовоспалительным и рассасывающим эффектом. |
Особенности ухода за новорождёнными с дисплазией
При правильном подходе к лечению и уходу дисплазия у новорождённых преодолима. Если у вашего малыша есть нарушения в развитии тазобедренных суставов, то ему нужен ежедневный уход и постоянное соблюдение особых правил при переноске, кормлении, укладывании спать.
- Тазобедренная дисплазия у новорожденных исключает вертикальные нагрузки на ножки.
- Если ребёнок находится в положении лёжа, то его стопы должны немного свисать, таким способом лучше снимается напряжение с мышц бедра.
- Перевозка автомобилем в специальном детском кресле, не мешающем широкому разведению ножек.
- Правильное положение во время переноски на руках: держим малыша перед собой за спинку, при этом его ножки должны крепко обхватывать вас сзади.
- Следить, чтобы при кормлении и усаживании, бёдра были разведены по мере возможности.
Тазобедренный сустав — важный опорный элемент скелета человека. Он постоянно подвергается большим нагрузкам при переносе тяжестей, беге, длительной ходьбе. Следить за правильным полноценным развитием этого сустава нужно с младенческого возраста, иначе во взрослой жизни заболевание всё равно даст о себе знать, но вылечить его будет гораздо сложнее, чем дисплазию у новорождённых.
Вправление врожденного вывиха бедра
Показания к вправлению врожденного вывиха бедра:
- Возраст ребенка более 1 года. До этого вывих относительно легко вправляется при помощи функциональных методик (шины и ортезы, см. выше). Но единого однозначного алгоритма не существует. Иногда вывих после 3-месячного возраста уже не удается вправить никакими способами, кроме хирургического вмешательства.
- Возраст ребенка не более 5 лет. В более старшем возрасте обычно приходится прибегать к операции.
- Наличие сформировавшегося вывиха бедра, который определяется при проведении рентгенографии и/или УЗИ.
Противопоказания к закрытому вправлению врожденного вывиха бедра:
- Выраженное недоразвитие вертлужной впадины;
- Сильное смещение головки бедренной кости, заворот суставной капсулы в полость сустава.
Закрытое вправление при врожденном вывихе бедра производится под наркозом. Врач, руководствуясь данными рентгенографии и УЗИ, осуществляет вправление – возврат головки бедра в правильное положение. Затем на 6 месяцев накладывается кокситная (на таз и нижние конечности) гипсовая повязка, которая фиксирует ноги ребенка в разведенном положении. После снятия повязки проводят массаж, лечебную гимнастику, физиопроцедуры.
Однако у части детей после закрытого вправления врожденного вывиха бедра развивается рецидив. Чем старше ребенок, тем больше вероятность того, что в конечном итоге все равно придется прибегнуть к хирургическому вмешательству.
Профилактика патологии
Если вы не хотите, чтобы дисплазия появилась у вашего грудничка, необходимо соблюдать определенные меры предосторожности:
- Прием витаминов, правильное питание, легкая физическая нагрузка в период беременности.
- Постоянное выполнение рекомендаций врача во время беременности. при этом важным элементом обследования является УЗИ, которое может показать проблемы со здоровьем еще на ранней стадии развития плода.
- Послеродовое обследование ортопедом, а также проведение УЗИ тазобедренного сустава.
- Нужно устранить те причины, которые могут привести к появлению патологии и спровоцировать вывих.
- Применение лечебной гимнастики и регулярная физическая нагрузка, которая поможет поставить и зафиксировать кость на месте.
- Ношение грудничка в слинге, а также использование широкого пеленания.
- Если диагноз «дисплазия» все-таки поставлен, то нельзя ставить малыша на ножки до того момента, пока не разрешит доктор.
Современные методы диагностики и лечения дисплазии тазобедренного сустава пока далеки от совершенства. В амбулаторных учреждениях (поликлиниках) до сих пор распространены случаи гиподиагностики (диагноз не ставится во время при существующей патологии) и гипердиагностики (диагноз ставится здоровым детям).
Предложено много ортопедических конструкций и вариантов хирургического лечения. Но ни один из них нельзя назвать полностью совершенным. Всегда имеется определенный риск рецидивов и осложнений. В разных клиниках практикуются разные подходы к диагностике и лечению патологии. В настоящее время продолжают активно вестись исследования.