Что такое аритмия: причины, признаки и устранение нарушений сердечного ритма
2 апреля 2019101121 тыс.
Что это такое
Аритмия – нарушение регулярности и последовательности сокращений сердца. Все, что не является синусовым ритмом, называется этим термином и включает в себя разнообразные патологии образования импульса и его проведения. Но из обывателей мало кто это знает, и считается, что если пациент сказал врачу: «У меня аритмия!», – то он все понял и сразу решит проблему, выписав одно определенное лекарство.
Увы, все не так просто.
Существует не одна классификация аритмий, но поскольку моя задача – познакомить читателей с разнообразием и помочь самостоятельно в нем разобраться, а не провести лекцию для кардиологов, то я разделю их на 2 группы:
- нарушение образования импульса – сюда мы отнесем экстрасистолии и тахикардии;
- патология проведения это же сигнала – блокады и брадиаритмии.
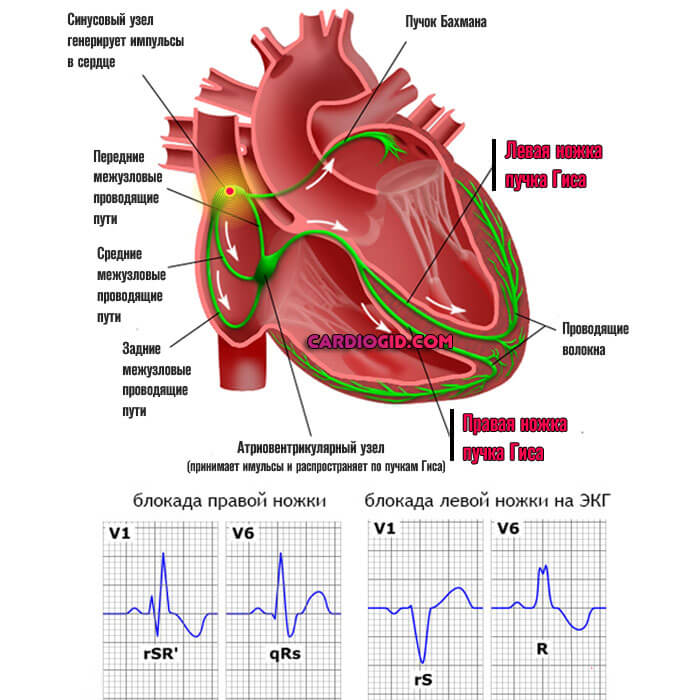
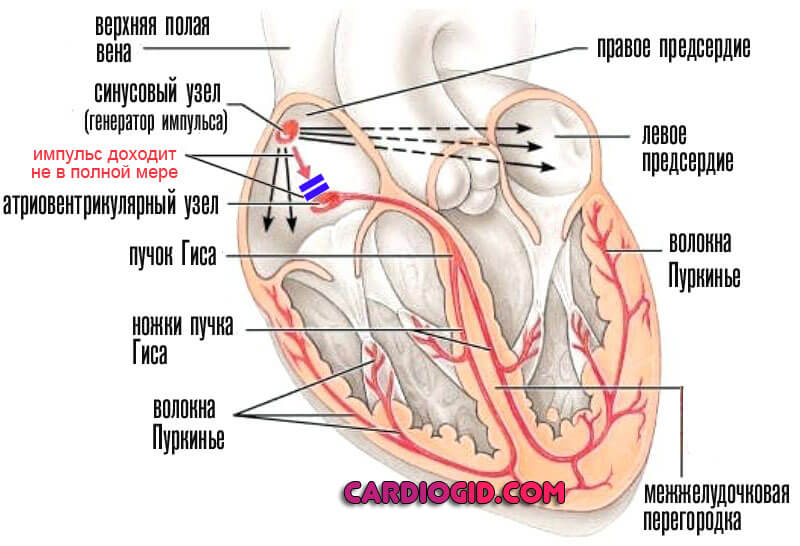
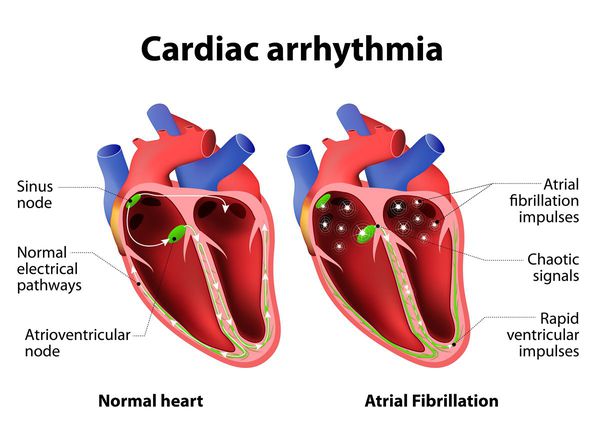
Как происходит нормальное сокращение сердца? В норме верховодит синусовый узел – электростанция, генерирующая импульсы и передающая их дальше через межузловые пути к атриовентрикулярному узлу, от которого сигнал идет по пучку Гиса, на его правую и левую ветвь, к волокнам Пуркинье и к миокарду желудочков.
Причины аритмий
Выделяют три группы причин:
- кардиальные – когда имеется сердечно-сосудистая патология: ишемическая болезнь, гипертония, порок сердца, миокардит, перикардит, кардиомиопатия и так далее;
- экстракардиальные – к ним относятся заболевания других органов и систем (хронический бронхит, патологии щитовидной железы, желудочно-кишечного тракта), прием лекарственных препаратов (антиаритмики, симпатомиметики, антидепрессанты, диуретики и др.) или токсическое воздействие (курение, алкоголь, наркотики), а также электролитные нарушения (гипо- или гиперкалиемия, гипомагниемия и т. д.);
- идиопатические – когда причину аритмии выявить не удалось.
Механизм возникновения нарушений сердечного ритма
Сердце обладает следующими способностями:
- автоматизм – кардиомиоциты могут спонтанно генерировать импульс (благодаря этому их называют «пейсмейкерами»);
- возбудимость – клетки воспринимают сигнал и реагируют на него;
- проводимость – импульс может распространяться по проводящей системе сердца;
- сократимость – способность сокращаться в ответ на раздражитель.
Таким образом, миокард самостоятельно генерирует электрические токи, которые проводятся по внутрисердечным путям, возбуждают мышцу и вызывают его сокращение.
Как было отмечено ранее, аритмии возникают вследствие нарушения образования импульса либо проведения. Основные механизмы представлены на рисунке ниже.
Изменение автоматизма в синусовом узле является причиной тахикардий, брадикардий (при слабости синусового узла) и других аритмий. Если повышается возбудимость нижележащих звеньев проводящей системы, например атриовентрикулярного соединения, то он берет на себя роль водителя ритма, и возникает эктопический ускоренный ритм.
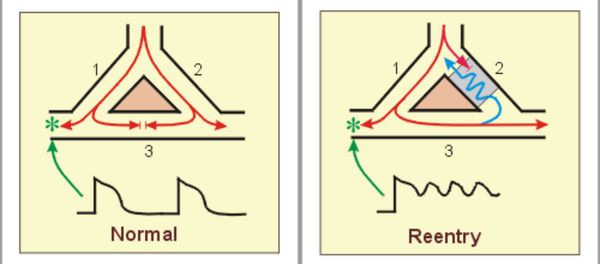
Триггерная активность – это образование импульсов кардиомиоцитами, в норме не обладающими пейсмекерной (сигналообразующей) функцией. Этот механизм лежит в основе экстрасистолий и тахикардий так же, как и другой, re-entry (в его случае сигнал вызывает одно сокращение, но при определенных условиях он может возбуждать миокард неоднократно из-за циркуляции тока по кругу).
Блокада возникает, когда импульс сталкивается с тканью, неспособной прореагировать на сигнал, например с постинфарктным рубцом, занявшим место поврежденной проводящей системы сердца.
Признаки и симптомы: какие жалобы у пациентов
Палитра клинических проявлений разнообразна и красочна: от нормального самочувствия до потери сознания и аритмогенного шока.
В зависимости от вида аритмии, психоэмоционального статуса и сопутствующих заболеваний пациенты предъявляют следующие жалобы:
- замирание сердца;
- удары сердца о грудную клетку;
- учащенное сердцебиение;
- головокружение, потемнение в глазах;
- одышка, чувство нехватки воздуха;
- слабость, утомляемость;
- потеря сознания и так далее.
Эти симптомы сопровождаются чувством страха и не всегда являются специфичными. Подобную картину заболевания описывают также соматически (телесно) здоровые люди, страдающие паническими атаками, неврозами или фобиями. В этих ситуациях речь идет о психосоматике, и требуется работа с психотерапевтом, а не лечение у кардиолога.
Случай из практики: аритмия у женщины
В моей практике был интересный случай: обратилась женщина средних лет с жалобами на эпизоды потери сознания. Они происходили во время физической нагрузки (подъем по лестнице, езда на велосипеде), которая сопровождалась выраженной одышкой, и перед тем, как упасть, она ощущала сердцебиение. До обращения к кардиологу больная прошла обследование у невролога, но никаких отклонений не было выявлено.
При проведении эхокардиографии сердца визуализировано: вторичная гипертрофическая кардиомиопатия, развившаяся в результате субклапанного стеноза аорты. Утолщенный миокард левого желудочка – фактор риска развития жизнеопасных тахикардий и внезапной сердечной смерти. Во время суточного мониторирования ЭКГ были зафиксированы пробежки желудочковой аритмии различной продолжительности.
Пациентка направлена на оперативное лечение – коррекцию порока сердца и абляцию (прижигание) зоны аритмии.
Особенности у мужчин
Особенностью у нарушений ритма у мужчин является «синдром праздничного сердца». Это состояние, при котором после кратковременного употребления больших доз алкоголя (обычно во время застолий) возникает аритмия. Чаще случается фибрилляция предсердий (мерцалка) или желудочковые нарушения ритма.
Клинически данный синдром проявляется ощущением сердцебиения, чувством слабости, одышкой, дискомфортом в грудной клетке, которые могут привести к аритмогенной смерти. Механизмы влияния спиртного на сердце заключается как в прямом токсическом действии, так и в повышении активности симпатической нервной системы и электролитном дисбалансе. При хроническом алкоголизме развивается кардиомиопатия, основными проявлениями которой являются сердечная недостаточность и нарушения ритма сердца.
Если вовремя отказаться от употребления спиртного, есть шанс восстановить насосную функцию сердца, но где тот предел, когда еще не поздно, ученым выяснить не удалось. Отношение к выпивке в нашей стране очень легкомысленное, в народе считается, что алкоголь «чистит сосуды» и его употребление связано с пользой для здоровья. Да, у систематически выпивающих людей редко случаются инфаркты — они умирают от внезапных аритмий, не доживая до тромбоза.
Классификация аритмий
Поскольку статья общеобразовательная, не буду перегружать вас научными терминами, патофизиологией и прочими характеристиками, а в общих чертах объясню, на какие основные группы делятся аритмии.
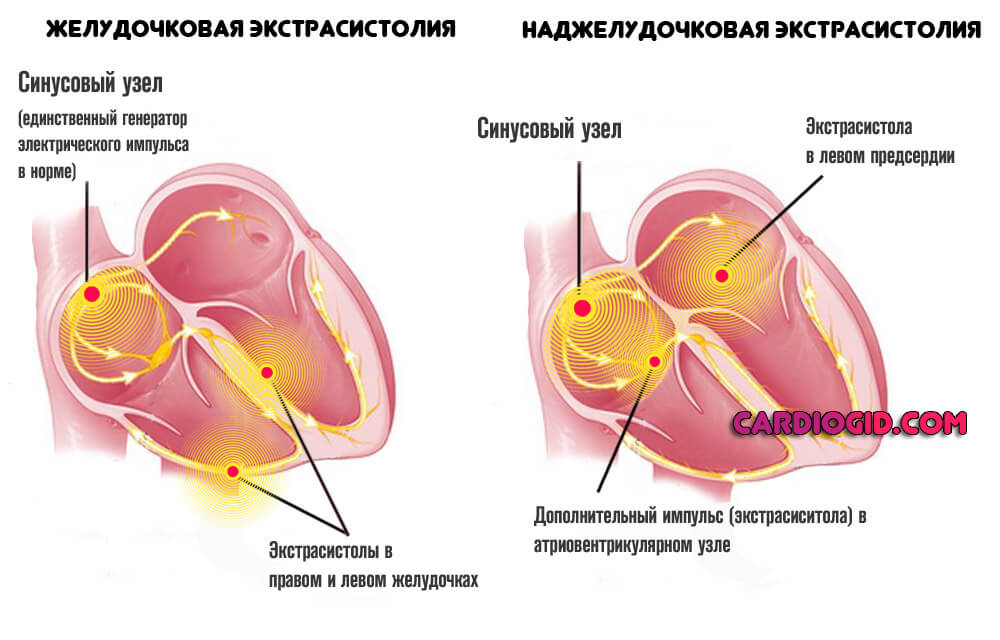
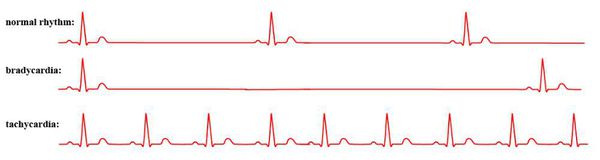
По источнику (топографически) они бывают наджелудочковыми (все, что возникает выше атриовентрикулярного узла) и желудочковыми. По частоте ритма выделяют тахикардии (с ЧСС более 90-100 в минуту) и брадикардии (замедление ритма до 50-60 ударов и меньше). Тахикардии в свою очередь подразделяются на наджелудочковые и желудочковые, пароксизмальные и непароксизмальные.
В основе брадикардий лежит нарушение проводимости импульса – блокада, которая может быть синоатриальной, атриовентрикулярной, межпредсердной и внутрижелудочковой. Это наиболее часто встречаемые аритмии, и подобная классификация дает представление о том, как нужно их лечить.
Таблица 1. Классификация аритмий.
|
По локализации:
|
|
По частоте сердцебиений:
|
|
Тахикардии:
|
|
Блокады:
|
Отдельно выделю экстрасистолию – «королеву» среди аритмий. Подавляющее число пациентов обращаются ко мне именно с этой проблемой. Экстрасистолы – внеочередные сокращения сердца. Они встречаются у всех – как у здоровых, так и у лиц с различными заболеваниями – и нередко отнимают покой и сон у пациентов из-за тягостных ощущений, которые они испытывают во время перебоев ритма.
С этим типом нарушения ритма связан интересный парадокс: у здоровых лиц они не представляют опасности для жизни, несмотря на яркие проявления симптомов. У людей же с серьезными органическими заболеваниями экстрасистолы могут протекать бессимптомно и быть случайной находкой на электрокардиограмме или суточном мониторировании ЭКГ.
Проявления на кардиограмме
Рассмотрим признаки аритмии на электрокардиограмме на примере экстрасистолии, тахикардии и блокады проведения импульса.
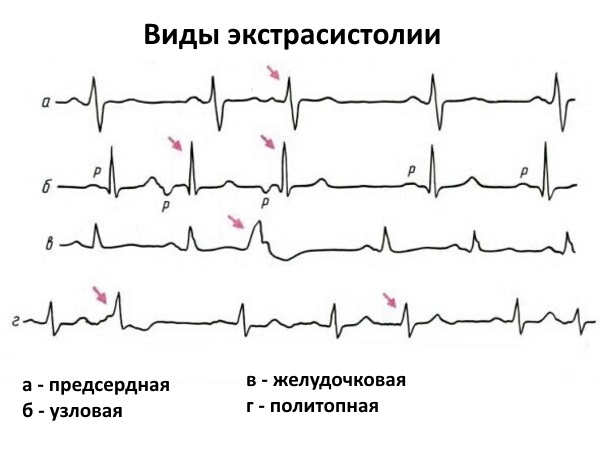
Если у пациента есть экстрасистолия, например предсердная, его ЭКГ будет выглядеть следующим образом: на фоне синусового правильного ритма, где между желудочковыми комплексами одинаковые интервалы, появляется внеочередное сокращение, после которого следует пауза различной продолжительности в зависимости от вида экстрасистолы.
Тахикардию разберем на двух примерах: пароксизмальная АВ-узловая и желудочковая. При первом типе аритмии на ЭКГ зафиксирован эпизод ритма с высокой частотой, при этом она сохраняется постоянной на протяжении всего пароксизма. Комплексы на кардиограмме узкие и не будут видны зубцы Р, характерные для синусового ритма.
При желудочковой тахикардии регистрируются расширенные деформированные комплексы, напоминающие блокады ножек пучка Гиса, ЧСС – более 120 ударов в минуту.
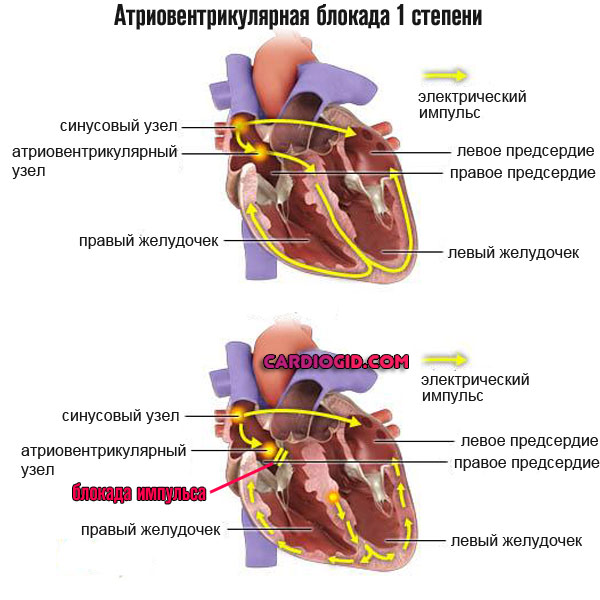
В случае развития блокады, например АВ-блокады 1 степени, на ЭКГ мы видим удлинение интервала PQ более, чем на 0,2 сек, что отражает нарушение проведения импульса от предсердий к желудочкам. При АВ-блокаде 2 степени Мобитц 2 возникает внезапное выпадение комплекса, при этом интервал PQ либо удлиненный, либо нормальный.
Лечение нарушений сердечного ритма
«Есть аритмия – должен быть назначен антиаритмик» – логически рассуждает каждый, но это не так.
Аритмия может быть СИМПТОМОМ болезни и не обязательной сердечной! Тиреотоксикоз – состояние, обусловленное избыточным синтезом тиреоидных гормонов. Он осложняется фибрилляцией предсердий, и именно мерцательная аритмия является первым признаком нарушения функции щитовидной железы.
У женщин при климаксе возникают экстрасистолы, и они не требуют лечения антиаритмиками, так как причина устранима другим путем – назначением гормональных препаратов.
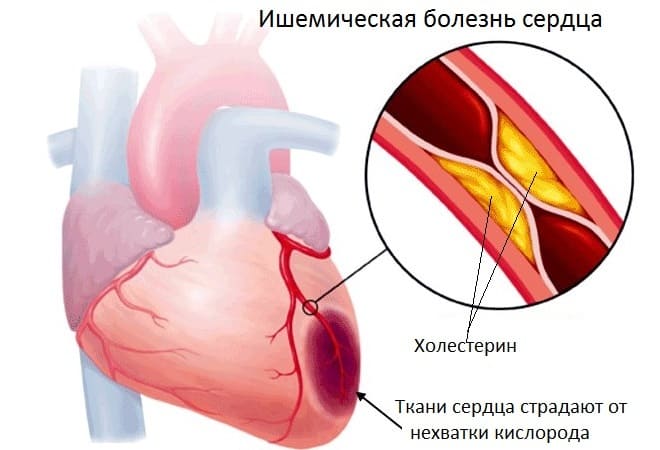
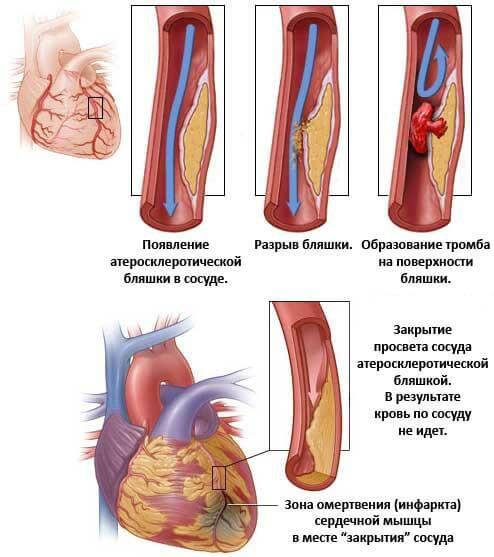
У больных с ишемической болезнью сердца одним из симптомов патологии считаются различные нарушения ритма – от экстрасистолии до желудочковой тахикардии – и первый пункт в их лечении – это устранение ишемии миокарда путем операции: стентирование коронарных артерий либо аорто-коронарное шунтирование.
У пациентов с перенесенным инфарктом миокарда субстратом аритмии является участок на границе рубца и здоровой ткани сердца. Этим людям рекомендуется абляция очага нарушения ритма либо гомогенизация этой области.
Большую группу пациентов составляют люди с мерцательной аритмией – нарушением возбудимости, при котором в предсердном миокарде возникают множественные импульсы, вызывающие сокращения мышцы несинхронно с работой желудочков. Помимо антиаритмических препаратов таким людям показаны антикоагулянты и терапия основного заболевания (например, ингибиторы АПФ при артериальной гипертензии), а также хирургическую деструкцию аритмогенных зон.
Пароксизм тахикардии (желудочковой, мерцательной аритмии, ортодромной с участием ДПП и т. д.) может осложниться аритмогенным шоком с падением артериального давления и отсутствием периферического пульса (на руке). Методом выбора в данной ситуации является экстренная электроимпульсная терапия с помощью дефибриллятора. Электрический разряд прерывает волну ре-ентри и восстанавливается синусовый ритм.
Антиаритмические препараты систематизированы в 4 группы и назначаются только врачом. Несмотря на то, что они созданы для лечения нарушений ритма, эти лекарства могут приводить к возникновению аритмий, поэтому применение требует осторожности и контроля кардиолога. Антиаритмики 1 класса противопоказаны пациентам с перенесенным инфарктом миокарда, хронической сердечной недостаточностью и гипертрофией левого желудочка более 14 мм.
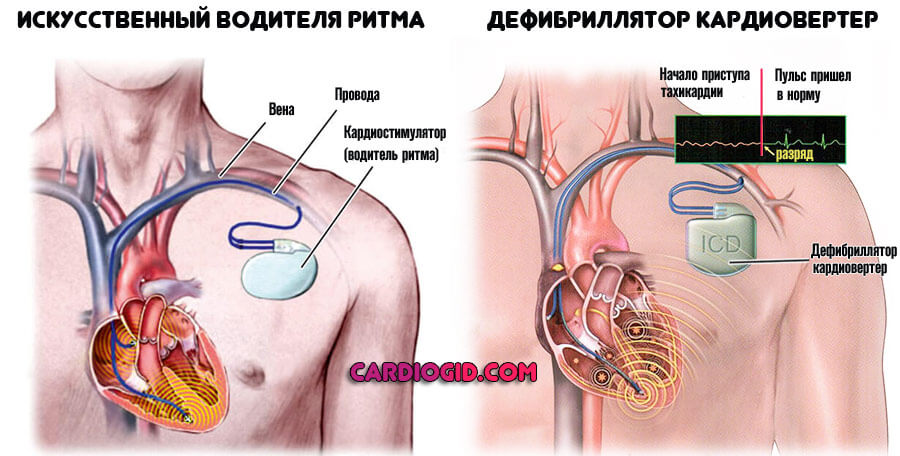
Что касается блокад, то тактика их ведения зависит от уровня поражения и степени. АВ-блокада 3 степени, остановки синусового узла с асистолией желудочков являются абсолютными показаниями к имплантации постоянного кардиостимулятора. АВ-блокада высокой степени может сопутствовать инфаркту миокарда нижней стенки левого желудочка. Ранняя реваскуляризация приводит к восстановлению работы атриовентрикулярного узла.
Советы врача: как избавиться от аритмии
Золотое правило «легче предупредить, чем лечить» остается актуальным и в случае с аритмией. Занятия физическими упражнениями, здоровое сбалансированное питание, контроль артериального давления и отказ от вредных привычек всегда стоят во главе угла. Профилактика – наше все!
Неправильный ритм жизни, короткий сон, злоупотребление алкоголем, кофеинсодержащими напитками, психостимуляторами, стресс тоже вредят здоровью и могут провоцировать нарушения ритма и проводимости, поэтому нормализация режима труда и отдыха – далеко не последний компонент терапии аритмий. Пациентам с неврозами необходимо дать рекомендацию обратиться за помощью к психотерапевту.
Прежде чем лечить аритмию, нужно выяснить ее этиологию. Бессмысленно устранять симптом, если мы не знаем первопричину. У меня на приеме была молодая беременная женщина с жалобами на учащенное сердцебиение. У нее отсутствовали заболевания сердечно-сосудистой системы, и для уточнения диагноза я назначила ей общий анализ крови и сывороточное железо.
В итоге диагностирована железодефицитная анемия с гемоглобином 80 мг/л, которая и послужила причиной тахикардии у женщины. Назначение этиотропной терапии – препарата железа – купировало через некоторое время все симптомы. Бета-блокаторы для урежения пульса не решили бы проблему, а только усугубили ее.
В чем опасность и каковы прогнозы
Для определения прогноза пациента используется классификация, созданная Дж. Биггером. В зависимости от типа аритмии, наличия кардиоваскулярного заболевания оценивается риск внезапной сердечной смерти, и исходя из этого нарушение ритма считается доброкачественным или злокачественным. Чем серьезнее и опаснее проблема, тем интенсивнее ее необходимо устранять, а у пациентов с предсердной экстрасистолией и без патологии сердца аритмию искусственно убирать не стоит.
В процессе лечения оценивается возможный риск и польза от приема антиаритмических препаратов. Если есть риск развития нежелательных последствий (проаритмогенный эффект в первую очередь), то назначение нерационально и опасно.
Помимо терапии аритмии, обязательный пункт – лечение заболевания, последствием которого она стала. Частой причиной фибрилляции предсердий служит артериальная гипертония, и без контроля систолического и диастолического давления изменения в сердце продолжают развиваться, а пароксизмы мерцательной аритмии возникают чаще. Также при усугублении хронической обструктивной болезни легких, бронхиальной астмы наблюдается формирование легочного сердца и ухудшение течения аритмии.
Проведение катетерной абляции (модификации АВ-узла при пароксизмальной АВ-узловой тахикардии) в малом проценте случаев осложняется развитием полной поперечной блокады с дальнейшей необходимостью имплантации электрокардиостимулятора. Также операция может усугубиться гемоперикардом, перфорацией камер сердца, но это весьма редкие ситуации. Абляция остается главным способом устранить пароксизмальную тахикардию раз и навсегда.
У пациентов с синдромом WPW и редкими, малосимптомными приступами возможно динамическое наблюдение у врача. При этом существуют не медицинские, а социальные показания к разрушению ДПП (той же абляции). Данный пункт касается летчиков, космонавтов, профессиональных спортсменов и др. Если же пароксизмы протекают с выраженной симптоматикой, нарушающей повседневную жизнедеятельность, то катетерная деструкция является вариантом выбора в любом случае.
Содержание
- Виды
- Причины
- Нарушения при беременности
- Перебои у детей
- Симптомы
- Диагностика
- Первая помощь
- Терапия
- Последствия и осложнения
Виды

Тахикардия
Характеризуется значительным увеличением пульса, он может быть до 150 и больше ударов в минуту. Тахикардия может проявляться и у здоровых людей, например, после физической активности или при стрессе, но в этом случае он быстро приходит в норму после восстановления организма.
Более сложное патологическое состояние – пароксизмальная тахикардия при котором, даже во время отдыха частота сердечных сокращений может быть от 140 до 200 ударов в минуту. Сложность заключается в том, что даже при полном расслаблении эти показатели не становятся ниже, присутствует угроза для жизни.
Брадикардия
Противоположность тахикардии. В этом случае, напротив, пульс заметно снижается, его показатели могут достигать всего 60 или еще меньше ударов в минуту. Это очень опасное состояние, приводящее к сбою работы всего организма. Помощь врача в таком случае нужна немедленная.
Экстрасистолия

Мерцательная аритмия
Еще один вид перебоев в сердце, который сопровождается сокращением только отдельных сердечных мышц, например, ритмы в желудочке могут быть до 150 ударов в течение 1 минуты, но, при этом деятельность предсердий может быть сведена практически к нулю.
Идиовентрикулярный ритм сердца
Подобные симптом подразумевает обратную работу сердца, то есть, импульс направлен от желудочков к предсердиям. Такое патологическое нарушение является крайне редкой патологией и, в основном, встречается среди пациентов детского возраста. Причина перебоев кроется в изменении проводимости тканей органа.
Причины

- ишемия;
- артериальная гипертензия;
- инфаркт;
- кардиосклероз;
- эндокардит;
- перикардит;
- миокардит;
- кардиомиопатия.
У детей сердце может работать с перебоями из-за патологии развития, как правило, это дефекты кровеносной системы или клапанов. Диагностируется она уже в период беременности или сразу же после рождения малыша. Если сердце бьется с перебоями, это также может быть внесердечные или физиологические причины.
Внесердечные
Встречаются в практики кардиологов, когда сердце работает правильно, получает кислород, пульс в норме, но у пациента все равно возникают перебои. К причинам их появления относятся следующие болезни:
- гастрит;
- язва;
- вегето-сосудистая дистония;
- остеохондроз отделов позвоночника;
- гормональные нарушения;
- межреберная невралгия;
- травмы;
- заболевания дыхательной системы;
- сахарный диабет;
- инфекционное или бактериальное заболевание.
Реже, возникновение перебоев в ритме сердца связано с приемом лекарственных препаратов, в основном, токсического содержания. Обусловлено это его несовместимостью с индивидуальными особенностями организма. В этом случае требуется замена терапии на более подходящую.
На заметку!
Если сбой прошел по внесердечной причине, то его достаточно просто устранить при своевременном обращении к врачу и лечении. Если же запустить эту проблему, то она может спровоцировать нарушения в работе сердечно-сосудистой системы.
Физиологические

- влияние климата, перемен погодных условий;
- гормональные изменения, в том числе беременность, предменструальная перестройка и менструация;
- большие физические нагрузки;
- злоупотребление приема алкоголя или прием наркотических средств;
- недосыпание;
- повышенное употребление кофеина;
- интоксикация организма.
Самая частая причина физиологического характера – стрессы, эмоциональные всплески и панические атаки. С перебоями сердца сталкиваются трудоголики и люди, страдающие лишним весом. Обычно лечения не требуется, проблема исчезает самостоятельно сразу же после восстановления организма.
Нарушения при беременности
На ранних стадиях беременности пульс нарушен у 15% женщин. Связанно это с тем, что из-за гормональных перестроек и подготовки организма к вынашиванию новой жизни происходит увеличение объема циркулирующей крови, поэтому сердцу становится проблематично справиться с нагрузкой.
Если у женщины есть сердечные проблемы или предрасположенность к ним, то на фоне беременности из-за гормональных сдвигов и усиления сердечного толчка ситуация может усугубиться. В этом случае нужен постоянный контроль у врача кардиолога и гинеколога, так как существует угроза появления нарушений в работе сердечно-сосудистой системы как у матери, так и у ребенка.
Перебои у детей
Сбой сердцебиения у детей могут также быть связаны с сердечными или внесердечными причинами. К первым относится:
- пороки сердца, сформированные в период беременности;
- последствия операционного вмешательства;
- ревматизм;
- ревмокардит.
Если сердце работает правильно, то причины вязаны с преждевременными или затрудненными родами, гипотрофией плода. Сбои сердечной деятельности происходят на фоне вегето-сосудистой дистонии, болезни крови, инфекционного или вирусного заболевания.
Симптомы
К симптомам появления перебоев относят наличие следующих факторов:
- появляется ощущение, что сердце временно останавливается или на некоторое мгновение замирает;
- пульс становится редким или, напротив, слишком частым;
- присутствует постоянная слабость, в особенности, она увеличивается при попытке совершить физическую нагрузку;
- артериальное давление выходит за границы нормы;
- наблюдается боль в области груди;
- возможны обморочные состояния.
Если симптом появился в первые, и имеет кратковременный характер, то стоит сопоставить, с чем он связан. Возможно, это произошло после серьезного события в жизни или интенсивной тренировки. Впоследствии следует осторожнее относиться к здоровью, чтобы предотвратить появление подобных проблем. Если симптомы присутствуют постоянно, требуется обратиться к врачу для прохождения обследования и последующего лечения.
Диагностика
Если сердце начала работать с перебоями, первое, что нужно сделать – обратиться к терапевту или кардиологу, сообщив о проблеме. В зависимости от жалоб и состояния здоровья помимо прослушивания дыхания, измерения давления и пульса могут быть назначены следующие виды диагностических мероприятий:
- ЭКГ, холтеровский или событийный мониторинг. Позволят зарегистрировать эпизод нарушений.
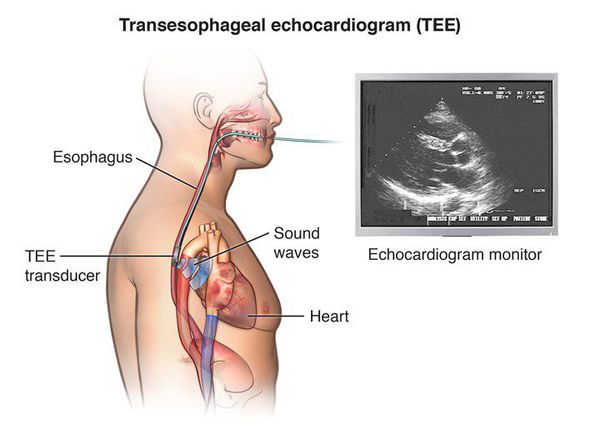
- УЗИ грудной клетки или пищевода. Необходимо для осмотра полости сердца и определения в ней сгустков.
- Анализ крови и мочи. Лабораторное исследование требуется для выявления заболеваний, воспалительного процесса и других показателей.
- Рентген. Диагностика требуется для определения целостности строения органов и наличия нарушений в них – грудной клетки и позвонков.
- Исследование щитовидной железы.
Врач может, назначит и дополнительные диагностические исследования в зависимости от жалоб пациента. Например, может потребоваться анализ на изучение гормонов, УЗИ желудка и исследование крови на глюкозу. Медикаментозная терапия может быть назначена только после комплексной диагностики и постановки диагноза.
Первая помощь
Избавиться от сердечного сбоя в домашних условиях позволят таблетки. Вид первой помощи зависит только от типа нарушения сердечного ритма. Она может быть следующей:
- Тахикардия – повышение пульса. Прием 1 таблетки Анаприлина, Карведилола и 2 таблеток пустырника.
- Брадикардия – замедление сердечного ритма. Нормализовать состояние поможет 1 таблетка кофеина, 2 ч. ложки элеутерококка и 20 капель спиртового женьшеня.
- Аритмия иного ритма. В этом случае поможет 1 таблетка Амиодарон и 1 или 2 таблетки Верапамила.
В домашних условиях до приезда «Скорой» следует занять расслабленное положение, избавиться от обтягивающей одежды и обеспечить в помещении приток свежего воздуха. Лекарственную терапию при признаках сердечного сбоя можно проводить только по назначению врача, если ранее уже была проведена диагностика.
На заметку!
Первая помощь направлена только на стабилизацию состояния и облегчения самочувствия пациента. Устранить саму проблему, вызывающую перебои, таким образом, нельзя.
Терапия
Выявить причину перебоев в сердце и определить, как лечить заболевание может только врач. Любое самолечение здесь недопустимо, а применение народных средств либо не принесет никакого эффекта, либо только усугубит. В зависимости от вида перебоя могут быть назначены препараты следующих групп:
- восстановители функций деятельности миокарда – «Кордарон»;
- лекарства для укрепления и восстановления тонуса сосудов – «Дилтиазем» или «Верапамил»;
- противоаритмические средства;
- бета-блокаторы.
Как долго и какую дозировку принимать лекарство должен решить врач. В крайних случаях при провалах или частом пульсе может быть назначено хирургическое вмешательство, направленное на устранение проблемы или установку искусственного водителя ритма. Такая мера предусмотрено только в том случае, если лечение другим способом невозможно или не принесло нужного эффекта.
Последствия и осложнения
Если сердце стучит неправильно, то могут возникнуть серьезные осложнения:
- желудочковые фибрилляции;
- сердечная астма;
- кардиогенный шок;
- инсульт;
- тромбоэмболия;
- гипоксия;
- атрофия мышц;
- дисфункция органов.
Все эти последствия могут заметно ухудшить качество жизни или стать причиной летального исхода. Чтобы предотвратить их появление и дать работать сердце нормально, следует отказаться от приема алкоголя и курения, высыпаться, правильно питаться, избегать стрессов и не менее 3 часов в день уделять прогулкам на свежем воздухе.
В ряде случаев сердце может биться неправильно. Первое, что нужно сделать – принять меры по оказанию первой помощи и обратиться к врачу. Чем раньше будет начато лечение, тем больше шансов на быстрое восстановление и предотвращения появления осложнений. Следует соблюдать профилактические меры, чтобы не допустить подобных проблем.
Перебои в работе сердца: причины и виды, что делать дома и когда требуется лечение
Нарушение частоты сокращений сердца называется аритмией. Это гетерогенная группа патологических процессов, сходятся они в одном: изменение характера активности кардиальных структур.
Существует несколько вариантов дисфункции: тахикардия — ускорение ритма, брадикардия — урежение пульса, и неравномерные интервалы и задержки между каждым дальнейшим ударом сердца (фибрилляция, трепетание, мерцание). В последнем случае четкий рисунок вовсе отсутствует.
Нормальной активностью считается частота сокращений в 60-90 ударов или чуть более, в зависимости от возраста и физической подготовки, равные промежутки времени между систолами и диастолами. Все отклонения рассматриваются как вероятная патология, пока не будет доказано обратного.
Естественные факторы становления проблемы учитываются после, если нет данных за органическую патологию.
Существуют угрожающие и неопасные виды перебоев в работе сердца. Первые встречаются в несколько раз чаще, однако отграничить одни от других можно только посредством объективной диагностики (электрокардиография, ультразвуковая методика, суточное мониторирование).
Содержание
- Типы перебоев
- Не фатальные формы
- Опасные разновидности
- Механизм развития
- Сердечные причины развития патологического процесса
- Внесердечные причины
- Симптомы
- Первая помощь в домашних условиях
- Диагностика
- Терапевтическая тактика
- Возможные осложнения
- Прогноз
Типы перебоев
Аритмический процесс имеет множество разновидностей. Одни опаснее, другие несут меньшую угрозу жизни и здоровью.
Не фатальные формы
- Единичные экстрасистолы. Ощущаются как лишний удар сердца и представляют собой функциональные нарушения кратковременного характера. Развиваются в результате внеочередных сокращений сердечной мышцы по причине генерации дополнительных электрических импульсов атриовентрикулярным узлом, предсердиями или желудочками. Важной отличительной чертой таких перебоев в сердце оказывается единичность изменений. Более того, это не регулярная проблема. Экстрасистолией страдает до 6-70% всех сердечников, что делает эту форму наиболее распространенной. Симптомов нет вообще, потому определить наличие у себя проблемы почти невозможно. Это вариант инцидентальной находки в процессе ЭКГ.
- Мягкая форма мерцательной аритмии (с частотой сердечных сокращений до 110 ударов в минуту). Представляет собой нарушение работы всего мышечного органа, когда электрический импульс генерируется не только синусовым узлом, но и иными кардиальными структурами. Процесс заметен, но опасности не несет ввиду хорошей подконтрольности. Также называется фибрилляцией предсердий.
- Нарушение проводимости пучков Гиса. Аналогично не характеризуется проявлениями. Поскольку симптомов нет, обнаружить процесс своими силами невозможно, требуется диагностика. Справиться с патологическим изменением получается медикаментозными методами в короткие сроки.
- Атриовентрикулярная блокада 1 степени. Характеризуется нарушением прохождения электрического импульса от синоатриального узла к антриовентрикулярному и далее к желудочкам. На ранней стадии изменения минимальны, потому возможна быстрая коррекция. Опасность почти отсутствует. В дальнейшем возникает угроза жизни (в перспективе нескольких недель-месяцев).
- Синусовая тахикардия. Ускорение сердечной активности по причине чрезмерной стимуляции водителя ритма. Развивается как ответ на внутренние или внешние контролируемые факторы. На ранних этапах не требует коррекции вообще. Проявляется ярко, но не несет опасности для здоровья или жизни.
- Брадикардия. Обратный процесс. Развивается тоже по причине дисфункции синусового узла. В 40-50% случаев имеет физиологическое происхождение, не связанное с болезнетворными процессами.
Опасные разновидности
Требуют срочной медицинской помощи. Заранее предугадать, когда случится фатальное осложнение невозможно. Сразу после выявления проблемы следует назначать лечение, желательно в стационарных условиях или под постоянным контролем кардиолога в рамках амбулаторной диагностики.
- Множественные экстрасистолы. В отличие от единичных, повторяются много раз, неоднократно. В результате сердечные структуры работают хаотично, не могут скоординироваться. Возможна остановка сердца. Происходит это внезапно. Поскольку подобный вариант патологического процесса не дает знать о себе почти никогда, выявить проблему трудно.
- Трепетание желудочков.
- Запущенные атриовентрикулярные блокады, полные или 2 степени. Нарушается проводимость кардиальных структур. В данном случае из работы «выключаются» желудочки, что чревато внезапной остановкой сердца. Восстановить функциональную активность невозможно даже в рамках экстренной реанимационной помощи.
- Пароксизмальная тахикардия. Характеризуется ускорением частоты сокращений мышечного органа, число «движений» может доходить до 150-180 и более, это полноценные удары, которые пациент ощущает, как будто сердце переворачивается, выскакивает из груди.
Нарушение ритма сердца — итог процесса кардиального, эндокринного или неврологического происхождения. Реже имеет место естественное явление, не имеющее отношения к органическим изменениям.
Механизм развития
Существует 4 пути формирования перебоев в работе сердца.
Среди возможных вариантов:
- Нарушение генерации электрического импульса в синусовом узле. Естественный водитель ритма создают избыточный или чаще недостаточно сильный сигнал. В итоге кардиальные структуры сокращаются равномерно, но слабо, что приводит к необходимости ускорения ритма для более быстрого «перекачивания» крови и обеспечения тканей кислородом.
- Опережающее сокращение отдельных участков сердца. В результате повышенной возбудимости пучков клеток органа.
- Блокады атриовентрикулярного узла. Нарушение проводимости тканей. Формируется после перенесенных поражений функционального рода.
- Распространение электрического импульса в отдельных участках, нарушение дальнейшего движения сигнала. Заканчивается неравномерным сокращением.
Перебои в сердце — итог органических отклонений четырех типов: изменяется проводимость тканей либо создание электрического импульса. Часто наблюдается смешанный механизм.
Сердечные причины развития патологического процесса
- Ишемическая болезнь. Дефицит питания (трофики) миокарда. Невозможность обеспечить сам орган кровью приводит к изменений в кардиальным структурам. Классическое окончание течения процесса — инфаркт. Проявляется проблема одышкой, нарушениями ритма разного типа. Зачастую обнаружить состояние невозможно.
- Артериальная гипертензия. Стойкое повышение давления. Как правило, перебоями в работе сердца страдают пациенты с большим стажем болезни, чем дольше течет процесс, тем хуже прогноз. Необходимо комплексная оценка всей сердечнососудистой системы.
- Инфаркт миокарда. Острое нарушение питания мышечного слоя и невроз кардиомиоцитов (клеток). Заканчивается летальным исходом в 35-50% случаев, при наличии сопутствующих болезней или осложнений чаще.
- Кардиосклероз. Замещение функциональной ткани рубцовыми структурами. Становится итогом воспалительных явлений или инфаркта.
- Эндокардит. Инфекционные или аутоиммунные (реже) патологии активных структур и тканей. В отсутствии своевременного лечения или при агрессивном течении процесса происходит деструкция предсердий. Потребуется протезирование.
Неравномерный пульс — итог нарушения гемодинамики, стимуляции работы органа в результате функциональных отклонения.
Внесердечные причины
- Интенсивные физические нагрузки. В итоге перенапряжения происходит ускорение деятельности мышечных структур. Наступает это из-за необходимости обеспечения органов и тканей кровью и питательными веществами соответственно. Тренированные люди в меньшей степени подвержены перепадам функциональной активности сердца. Обычно речь идет о неадекватной физической нагрузке.
- Язва желудка, проблемы с 12-ти перстной кишкой. Патологии желудочно-кишечного тракта. Для развития перебоев в работе сердца необходимо соблюдение одного условия: появление постоянных слабых кровотечений и, соответственно, анемии. Как только состояние стабилизируется, кардиальные структуры восстанавливают нормальную активность.
- Нарушение температурного режима тела. Как гипотермия, так и обратное явление. Обычно встречается при перемене климатических условий или нахождении в агрессивной окружающей среде.
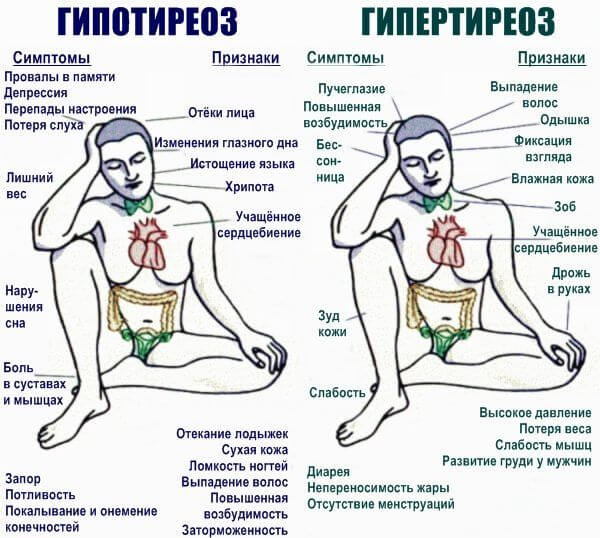
- Эндокринные патологии. В том числе гипертиреоз (избыток гормонов щитовидной железы), гиперкортицизм (чрезмерное количество кортизола и веществ коры надпочечников), сахарный диабет. Сопровождаются выраженными симптомами, спутать заболевание с чем-либо другим сложно. Грамотный эндокринолог сразу определит наличие проблемы.
- Интоксикация организма, отравление. Никотином, наркотическими веществами, кофеином, препаратами для снижения артериального давления, сердечными гликозидами, солями тяжелых металлов, иными ядами.
- Неврогенные нарушения, проявляющиеся вегето-сосудистой дистонией (ВСД это не самостоятельный диагноз, а симптом).
- Вирусные и бактериальные инфекции. Любого типа. Чаще возникает синусовая тахикардия, реже иные явления.
- Травматические поражения церебральных структур и центральной нервной системы (сотрясение мозга как классический вариант). Причина перебоев — повреждение коры или ствола, где расположен центр, ответственный за нормальную деятельность мышечного органа. Это очень опасно.
- Иные повреждения: электрические, переломы и ушибы грудной клетки.
Если сердце бьется неровно — причина кроется в эндокринных, сердечнососудистых, желудочно-кишечных, неврогенных патологиях.
Диагноз ставится методом исключения. В отсутствии данных за органические нарушения, также если не удалось выявить естественные факторы, говорят об идиопатическом процессе.
Симптомы
Клиническая картина напрямую зависит от типа нарушения функциональной активности органа.
Усредненные комплексы может быть таким:
- Замирание сердца. Удары пропускаются в результате неравномерного распределения сигнала.
- Слишком частые сокращения и обратный процесс.
- Одышка. Без видимых причин. Возникает как следствие гипоксии тканевых структур.
- Боли за грудиной. Регулярные.
- Цефалгия. Тюкает, стреляет в области затылка или темени.
- Вертиго. Вплоть до полной утраты возможности ориентироваться в пространстве.
- Обмороки, потери сознания.
Процесс может протекать на регулярной основе. При пароксизмальных явлениях имеет место приступообразное течение. Проявления отсутствуют при мягких или слабо выраженных формах патологических процессов.
Наиболее грозный симптом — если сердце пропускает удары (прерывистый пульс). Это указание на нарушение распределения электрического импульса и возможную блокаду узлов.
Первая помощь в домашних условиях
Для купирования сбоя ритма сердца применяются такие препараты:
- Анаприлин (1 таб.) + Карведилол (1 таб.) + пустырник (2 таб.). При тахикардии.
- Кофеин (1 таб.) + настойка элеутерококка (2 ч. л.) + спиртовой женьшень (20 капель). На фоне брадикардии.
- Амиодарон (1 таб.) + Верапамил (1-2 таб.). Если имеет место аритмия иного типа.
Нельзя перенапрягаться физически. Следует лежать. Как только начинается нарушение работы органа, рекомендуется вызывать скорую помощь. Первичные мероприятия направлены на стабилизацию состояния, но неизвестно, когда произойдет рецидив и чем все закончится.
Диагностика
Проходит под контролем кардиолога и смежных специалистов по эндокринной системе, центральным нервным структурам и др. Поскольку форма патологического процесса еще не ясна, лучше проводить обследование в стационарных условиях. Это упростит сортировку информации, анализ и ускорит процесс.
Примерная схема такова:
- Сбор жалоб пациента, анамнестических данных. Учитываются вредные привычки, образ жизни и иные важные моменты. Функция самого больного — максимально подробно рассказать о своих ощущениях.
- Измерение артериального давления. Также частоты сердечных сокращений с помощью автоматических или механических методов.
- Суточная тонометрия. Позволяет оценить динамику ЧСС в привычных для пациент условиях. Проводить ее лучше в рамках амбулаторной диагностики. В стационаре информация может быть неточной.
- Электрокардиография с введением датчика (для проверки проводимости кардиальных структур) или без такового. Наиболее информативная методика, к ней прибегают в первую же очередь.
- Эхокардиография. Ультразвуковой способ. Позволяет визуализировать ткани и определить органические изменения со стороны структур.
- Нагрузочные тесты. С большой осторожностью. Возможна остановка работы в результате неравномерной или неадекватной активности.
Диагностика требуется во всех случаях. Перебои в работе сердца в состоянии покоя — это указание на органические нарушения со стороны эндокринной, нервной или сердечнососудистой системы. Часто в комплексе. Понадобится помощь нескольких специалистов.
Терапевтическая тактика
Проводится хирургическое или медикаментозное лечение. Примерный перечень препаратов:
- Антагонисты кальция. Дилтиазем и Верапамил. Восстанавливают нормальный сосудистый тонус.
- Бета-блокаторы. Карведилол, Анаприлин, Метопролол.
- Препараты для восстановления функциональной активности миокарда: Кордарон и аналоги. Они нормализуют процесс сокращения.
- Хиндин, Новокаинамид и иные противоаритмические средства. Селективно воздействуют на источник проблемы, приводя в порядок ритм.
- Гликозиды: Дигоксин, настойка ландыша.
Лекарственных средств существует множество. Поскольку перебои в работе сердца разнообразны, тактика будет отличаться всегда. Конкретные наименования подбираются врачом после тщательной диагностики. Самостоятельно принимать нельзя ничего.
Хирургическая и малоинвазивная помощь включает в себя электрокардиоверсию, радиочастотную абляцию, установку искусственного водителя ритма. Это крайние меры.
Применение народных рецептов не имеет смысла. Это пустая трата времени. Но образ жизни сменить необходимо:
- Отказаться от курения и алкоголя.
- Сон 8 часов.
- Прогулки по 2-3 часа в день.
- Прием витаминно-минеральных комплексов.
- Избегание стрессов.
- Коррекция рациона (меньше жирного, жареного, копченого, соль до 7 граммов в сутки, никаких полуфабрикатов и консервов, все остальное в умеренных количествах).
Те же рекомендации применяются в рамках профилактики.
Возможные осложнения
Среди вероятных последствий не леченых или недостаточно компенсированных перебоев можно назвать:
- Фибрилляция желудочков. В 100% случаев заканчивается остановкой сердца. Как только процесс начался, нужно готовиться к проведению реанимационных мероприятий.
- Сердечная астма в результате недостаточной трофики легочных структур.
- Кардиогенный шок. Летальность близится к 100%.
- Инсульт головного мозга или хроническая ишемия центральной нервной системы.
- Тромбоэмболия.
- Нарушение питания тканей, гипоксия с постепенной атрофией мышц, дисфункцией органов.
- Коллапс как итог критического снижения артериального давления.
Все состояния требуют срочной госпитализации и лечения в условиях кардиологического стационара.
Прогноз
Прогнозы определяются типом нарушений и запущенностью процесса.
- Неопасные формы лечения не требуют. Нужно устранить первопричину явления и все придет в норму.
- Иные разновидности подразумевают этиотропное лечение (устранение первопричины) и симптоматическую коррекцию.
- Тяжелые органические патологии требуют пожизненного воздействия.
Вероятность становления описанных осложнений в перспективе 3-5 лет без лечения — 35-40%. При грамотном и комплексном лечении — 10-15%.
Если сердце бьется с перебоями ― причины патологические в 60% случаев, реже естественные, не требующие медикаментозной или хирургической коррекции. Важно вовремя обратиться к кардиологу. Заранее сказать о какой форме процесса идет речь невозможно. Все вскрывается в ходе диагностики.
Замирание сердца периодически бывает у здоровых людей под действием стрессовых или метеорологических факторов. Патологические причины: симптома — нарушения ритма и проводимости (экстрасистолия, АВ-блокады, брадикардия), вегетососудистая дистония, прием некоторых кардиотропных лекарственных препаратов. Для диагностики используют инструментальные методы — ЭхоКГ, ЭКГ, МРТ и рентгенографию, лабораторные исследования — оценку маркеров некроза миокарда, анализ острофазовых показателей, липидный профиль. Для купирования состояния применяют антиаритмические, метаболические, противовоспалительные средства.
Причины замирания сердца
Физиологические факторы
Кратковременный дискомфорт в прекардиальной области возможен при сильном испуге, что является абсолютно нормальной ситуацией. После устранения провоцирующего фактора неприятные ощущения бесследно исчезают. Единичные внеочередные сердечные сокращения, которые клинические проявляются замиранием, наблюдаются у 5-15% абсолютно здоровых людей. Их начало провоцируется нервным или физическим перенапряжением, резкой переменой погоды.
Экстрасистолия
Этот вид аритмии наиболее часто вызывает замирание сердца. Пациенты описывают свои ощущения как кратковременную «остановку сердца» или говорят о пропуске одного сердечного удара. С учетом вида экстрасистолии симптом может быть однократным либо повторяться несколько раз подряд. Наиболее опасно состояние, когда замирание ощущается в виде регулярных эпизодов, которые следуют после каждых 2-3-х сердечных ударов.
Симптом сопровождается резким ухудшением состояния. Больные предъявляют жалобы на внезапно появившееся головокружение, слабость, одышку. Замирание сердца при экстрасистолиях характеризуется чувством тревоги, нехватки воздуха. Кожа резко бледнеет или краснеет. В зависимости от этиологического фактора различают экстрасистолию функционального, органического и токсического генеза.
Сердечные блокады
Замирание сердца ощущается при атриовентрикулярных блокадах, когда нарушается проведение возбуждения от предсердий к желудочкам. При 1 степени АВ-блокады подобные симптомы наблюдаются очень редко. Небольшие паузы в сердечных сокращениях характерны для блокады 2 степени. Наиболее выражено замирание сердечных сокращений при 3 степени болезни, когда предсердия и желудочки работают в разном ритме.
Характерно сочетание симптома с постоянной слабостью, снижением работоспособности и физической активности. Замирание сопровождается резким головокружением и одышкой, иногда приступы заканчиваются обмороком. Клинические признаки не зависят от характера, деятельности и времени суток. АВ-блокады встречаются при врожденных сердечных пороках, органических поражениях миокарда, интоксикациях.
Брадикардия
Замирание сердца — частое проявление брадикардии. Симптом, в отличие от экстрасистолий, не является единичным, а продолжается в течение нескольких часов или дней. Если человек прислушивается к своим ощущениям, он замечает, что сердце начинает биться намного реже. При этом возникают равномерные длительные паузы между ударами, которые трактуются как замирание.
Брадикардия проявляется при ряде кардиологических заболеваний: ишемической болезни сердца, миокардите и перикардите, врожденных и приобретенных пороках. Кратковременное урежение ритма наблюдается при рефлекторном воздействии — ударе в область шеи или грудной клетки, пребывании в очень холодной воде, передавливании шеи галстуком или тугим воротником. Брадикардия бывает при гипотиреозе, фульминантном гепатите, гиперкалиемии.
Вегето-сосудистая дистония
При ВСД симптом развивается вследствие нарушений нервной регуляции работы сердечно-сосудистой системы. Замирание чаще отмечается при волнении, испуге, стрессе. Для вегето-сосудистой дистонии характерны кратковременные перебои работы сердца, которые затем сменяются тахикардией. Симптоматика дополняется одышкой и слабостью, головокружением, повышенной потливостью.
Депрессия
Жалобы на замирание сердца — типичный симптом маскированной формы депрессии. Характерно появление симптома в ранние утренние часы. Помимо замирания пациенты жалуются на тянущие боли, дискомфорт, беспричинное чувство страха — так называемая «предсердечная тоска». Днем и вечером эти проявления выражены не так интенсивно или вовсе исчезают. При маскированной депрессии беспокоят и другие жалобы: нарушения сна, ипохондрические и панические расстройства.
Осложнения фармакотерапии
Многие лекарственные средства, которые применяются для терапии кардиологических пациентов, могут вызывать аритмии. Замирание сердца чаще провоцирует прием бета-адреноблокаторов, сердечных гликозидов, диуретиков. Урежение ритма в сочетании с неприятными ощущениями в работе сердца наблюдаются при неправильной дозировке кальциевых и калиевых растворов, что сопровождается развитием гиперкалиемии.
Диагностика
Даже если замирание сердца — редкий эпизод, он служит поводом для обращения к врачу-кардиологу. Перкуторно может определяться расширение границ сердца. При аускультации выслушивается глухость сердечных тонов, наличие функциональных или органических шумов. Чтобы выяснить причину симптоматики, врачу необходимо получить данные инструментальных и лабораторных методов исследования. Как правило, применяются:
- ЭКГ. При блокадах на ЭКГ выявляется удлинение интервала PQ, периодическое выпадение комплекса QRS. Экстрасистолия проявляется внеочередным желудочковым комплексом, после которого наступает полная или неполная компенсаторная пауза. Дополнительно назначается суточное холтеровское мониторирование.
- ЭхоКГ. Ультразвуковое исследование необходимо для нахождения органической кардиопатологии, которая могла вызвать замирание. При сонографии можно обнаружить утолщение сердечной стенки, анатомические аномалии, снижение фракции выброса. Для оценки кровотока в магистральных сосудах показана допплерография.
- Биохимические анализы. Учитывая большую распространенность ИБС, необходимо исследовать липидный профиль крови. Зачастую повышается содержание холестерина и атерогенных ЛПНП. Чтобы исключить ревматизм и миокардиты, определяют острофазовые показатели крови — СРБ, сиаловые кислоты.
- Миокардиальные маркеры. Если замирание сердца сопровождается тяжелым состоянием больного и резким нарастанием симптоматики, необходимо исключить инфаркт. С этой целью кровь исследуют на уровень тропонина, миоглобина, ферментов АСТ и КФК. Незначительное повышение указывает на нестабильную стенокардию, более высокие концентрации — на некроз миокарда.
- Дополнительные исследования. При подозрении на органическую патологию проводится МРТ сердца. Чтобы выявить признаки левожелудочковой сердечной недостаточности, используют рентгенографию ОГК. При переходе замирания сердца в острый коронарный синдром проводится коронарография.
Лечение
Помощь до постановки диагноза
При появлении замирания сердца человеку нужно немедленно сесть, занять удобное положение. При редких сердечных сокращениях лучше лечь на спину, слегка приподняв ноги. Необходимо обеспечить доступ свежего воздуха, открыв окна или дверь. Обычно самочувствие нормализуется через несколько минут. Если больной чувствует себя хуже, жалуется на боли в предсердечной области или предобморочное состояние, требуется неотложная медицинская помощь.
Консервативная терапия
Эффективное лечение можно начать только после установления причин, провоцирующих замирание сердца. Пациентам с тяжелыми болезнями проводится интенсивная парентеральная терапия в стационаре или отделении реанимации, но в большинстве случаев достаточно амбулаторного лечения. Для устранения первопричины симптома, нормализации работы сердца и регуляции ритма сердечных сокращений назначают:
- Антиаритмические средства. В арсенале кардиологов есть 4 класса препаратов, которые показаны при аритмиях. Начинают с монотерапии, но при неэффективности или непереносимости высоких доз препаратов оптимальный результат показывает комбинация 2-3 лекарственных средств.
- Бета-адреномиметики. Препараты улучшают проводимость и повышают частоту сердечных сокращений у больных с атриовентрикулярными блокадами. Лекарства применяются короткими курсами. Если терапия неэффективна, рассматривают установку ЭКС.
- Противовоспалительные препараты. При миокардитах и ревматических заболеваниях рекомендованы НПВС, которые уменьшают воспалительное повреждение миокарда. При тяжелых системных процессах целесообразно проводить лечение глюкокортикоидами.
- Метаболические средства. Широко используются антигипоксанты и антиоксиданты, которые улучшают работу миокарда в условиях недостаточного кровоснабжения, предотвращают свободнорадикальное окисление. Для повышения сократимости сердечной мышцы вводят препараты АТФ.
Хирургическое лечение
Оперативные вмешательства показаны только при рефрактерных к консервативной терапии заболеваниях. При жизнеугрожающих аритмиях проводится деструкция патологического очага возбуждения в проводящей системе сердца, имплантация антитахикардитических устройств. Для нормализации сердечного ритма используют временную или постоянную желудочковую электростимуляцию.
Дата публикации 16 мая 2019Обновлено 26 мая 2021
Определение болезни. Причины заболевания
Аритмия — это любой ритм сердца, который не является синусовым с частотой 60-100 ударов в минуту.[1] Это не самостоятельная болезнь, существует порядка двух десятков разных аритмий сердца.
Синусовый ритм означает, что сердце сокращается под влиянием водителя ритма в синусовом узле (есть такое анатомическое образование в стенке правого предсердия, которое берёт на себя функцию ритмовождения у подавляющего большинства здоровых людей). Однако существуют аритмии сердца, которые вполне могут быть у практически здорового человека. Такие явления, как синусовая тахикардия (пульс превышает 100 ударов в минуту), синусовая брадикардия (пульс уменьшается до 60 и менее ударов в минуту), синусовая аритмия (изменение частоты пульса с сохранением нормального, синусового ритма), нечастые желудочковые или наджелудочковые экстрасистолы (несвоевременное сокращение сердца), обычно регистрируются почти у всех здоровых людей при суточном мониторировании электрокардиограммы (ЭКГ).[2]
В то же время есть нарушения сердечного ритма, которые несовместимы с понятием “здоровье”. Это, например, фибрилляция предсердий (мерцательная аритмия), устойчивая желудочковая тахикардия, многофокусная предсердная тахикардия.
Факторы риска
Причины аритмий выяснить сложно. Это может быть практически любое сердечное заболевание (ишемическая болезнь сердца, пороки сердечных клапанов, различные кардиомиопатии, гипертоническая болезнь, миокардиты и др.), а также многочисленные внесердечные болезни: тиреотоксикоз, сахарный диабет, холецистит, хроническая обструктивная болезнь легких, болезни почек, инфекционные заболевания и др. Внешние негативные воздействия, такие как сильный стресс, употребление большого количества кофеина или других стимуляторов, недосыпание, некоторые лекарства, тоже могут оказывать аритмогенное действие, т. е. провоцировать нарушения ритма сердца.[3]
Существуют аритмии, в основе возникновения которых лежит унаследованный генетический дефект (например, синдром удлинённого интервала QT с развитием желудочковой пируэтной тахикардии[4]), либо нарушения формирования сердца во время внутриутробного развития (ортодромная и антидромная тахикардии при наличии дополнительных проводящих путей в сердце).
Не всегда врачу, даже самому хорошему, удаётся установить причину конкретной аритмии, которая имеется у пациента. Наиболее убедительный способ доказать, что какое-либо неблагоприятное воздействие или заболевание является причиной аритмии — это устранить или смягчить его воздействие и убедиться, что аритмия сердца после этого исчезла или возникает теперь гораздо реже.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы аритмии
Как определить приступ аритмии
Первые признаки аритмий сердца довольно разнообразны. Например, при экстрасистолах может появиться ощущение перебоев в работе сердца, чувства замирания.
Пароксизмальные тахиаритмии обычно проявляются ускоренным сердцебиением (ритмы с частотой от 100 в минуту), которое внезапно начинается и внезапно заканчивается.[1]
Потеря сознания при аритмии
Наиболее тяжёлые проявления аритмий сердца — потери сознания и предобморочные состояния, в особенности если это происходит независимо от положения тела. Наиболее частый вид обмороков — ортостатические, они возникают при длительном стоянии, особенно в душном помещении или в жару, но этот тип потери сознания не имеет никакого отношения к сердечным аритмиям. Обмороками и предобморочными состояниями обычно проявляются нарушения сердечного ритма, которые сопровождаются очень высокой частотой сердечных сокращений: 200 ударов в минуту и даже более того. Однако часто человек с аритмией сердца не испытывает вообще никаких ощущений, связанных с нею.
На основании субъективных ощущений или внешне наблюдаемых симптомов можно лишь предположить, какая именно аритмия у пациента. Точная идентификация сердечного отклонения и механизма, лежащего в его основе — это удел тех методов исследования, которые регистрируют электрическую активность сердца. Здесь наши органы чувств бессильны.
Такие нарушения, как мерцательная аритмия и трепетание предсердий связаны с повышенным риском тромбообразования внутри сердца.[5] Ощутить эти тромбы невозможно, однако в худшем случае фрагменты тромбов могут отрываться и, двигаясь далее по кровотоку, закупоривать собою отдельные сосуды. Чаще всего это сосуды головного мозга, поэтому первым проявлением мерцательной аритмии может стать ишемический инсульт.
Симптомы аритмии у мужчин и женщин схожи, но некоторые её виды связаны с полом: например, наджелудочковая тахикардия почти в два раза чаще развивается у женщин, чем у мужчин. Наоборот, фибрилляция предсердий чаще встречается у мужчин.
Патогенез аритмии
Для возникновения некоторых сердечных аритмий порой достаточно микроскопических структурных или функциональных изменений в тканях сердца. Например, иногда электрический импульс, движущийся по определённому пути в сердце, может на каком-то участке начать циркулировать повторно по одному и тому же замкнутому пути. Этот механизм называется “повторный вход”. Он ответственен за многие пароксизмальные тахиаритмии, которые внезапно возникают и так же внезапно обрываются.[1]
Другие аритмии возникают по механизму патологического автоматизма, когда группа клеток в сердце начинает генерировать электрические импульсы с частотой, которая им в норме не свойственна.
Ещё один механизм развития аритмий сердца — постдеполяризации, когда клетки в отдельных участках сердца приобретают способность после нормальной генерации электрического импульса вдруг начинать генерировать ещё целый залп частых последовательных электрических импульсов.
Классификация и стадии развития аритмии
Классифицировать аритмии можно по нескольким параметрам. Чаще всего их разделяют на две группы:
- Суправентрикулярные (наджелудочковые) — для своего существования нуждаются в ткани предсердий и/или атриовентрикулярного узла. То есть эти ткани — тот материальный субстрат, в котором данные аритмии возникают и существуют. Они могут вполне существовать независимо от того, что происходит в желудочках сердца. Виды суправентрикулярных аритмий:
- предсердная экстрасистолия — это преждевременные по отношению к основному ритму активация и сокращение сердца, при которых источник электрического импульса находится в ткани предсердия;
- атриовентрикулярная экстрасистолия — это преждевременные по отношению к основному ритму активация и сокращение сердца, при которых источник электрического импульса находится в атриовентрикулярном узле;
- синусовая реципрокная тахикардия — это один из вариантов приступообразных наджелудочковых тахикардий, возникающих из-за повторного входа и циркуляции импульса в области синусового узла;
- предсердная очаговая тахикардия — это один из вариантов наджелудочковых тахикардий, при котором импульсы с высокой частотой генерируются в ткани предсердий, атриовентрикулярный узел и желудочки в этом процессе не участвуют;
- предсердная многоочаговая (многофокусная) тахикардия — это один из вариантов наджелудочковых тахикардий, который вызывается множественными очагами предсердной активности;
- АВ-узловая реципрокная тахикардия — это один из вариантов наджелудочковых тахикардий, возникающий при устойчивом круговом движении импульсов в предсердно-желудочковом узле и прилегающей к нему ткани предсердий;
- АВ-реципрокная тахикардия (ортодромная либо антидромная) с участием дополнительных проводящих путей сердца — это один из вариантов наджелудочковых тахикардий, при которой происходит круговое движение импульсов по пути, включающем АВ-узел и дополнительный путь проведения между предсердиями и желудочками;
- трепетание предсердий — это один из вариантов наджелудочковых тахикардий, при которой импульс циркулирует с повторным входом, он движется вокруг естественных анатомических структур (вокруг отверстия трёхстворчатого клапана или же устьев лёгочных вен) с частотой 200–400 в минуту;
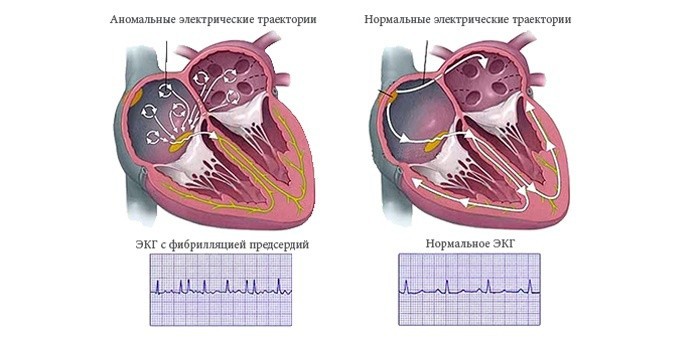
- фибрилляция предсердий — это суправентрикулярная аритмия, при которой сокращение предсердий не скоординировано из-за беспорядочной циркуляции в них множественных волн повторного возбуждения с частотой 300–700 импульсов в минуту.
- Желудочковые — возникают и существуют в миокарде и/или проводящей системе желудочков сердца. Виды желудочковых аритмий:
- желудочковая экстрасистолия — это преждевременные по отношению к основному ритму активация и сокращение сердца, при которых источник электрического импульса находится в ткани правого или левого желудочков сердца;
- желудочковая мономорфная тахикардия — это ритм сердца, исходящий из желудочков, с частотой выше 100 импульсов в минуту, в каждом из отведений ЭКГ все комплексы одинаковые;
- желудочковая полиморфная тахикардия (имеется ряд вариантов) — ритм сердца, исходящий из желудочков, с частотой выше 100 импульсов в минуту, в каждом из отведений ЭКГ форма и полярность комплексов изменяется;
- трепетание желудочков — это фатальная желудочковая аритмия, при которой очень частые и регулярные активации желудочков с частотой порядка 300 импульсов в минуту не приводят к эффективным их сокращениям, а на ЭКГ регистрируется синусоидальная кривая;
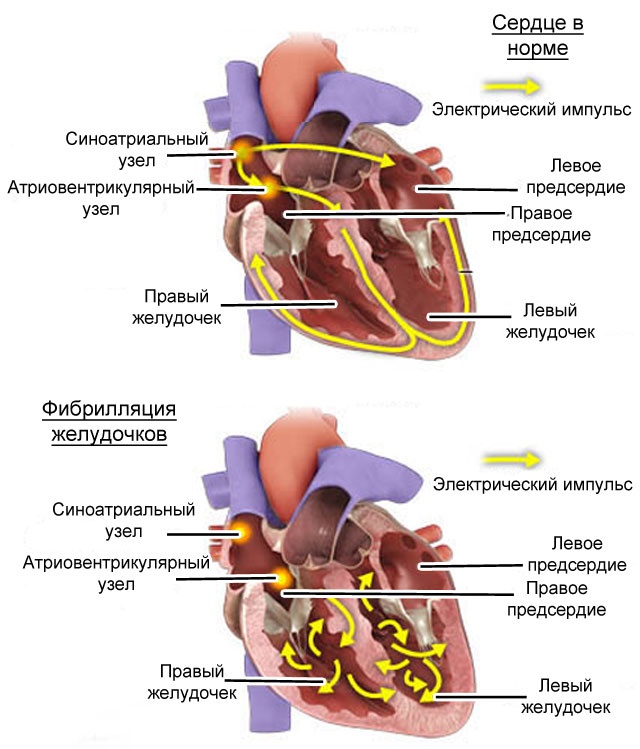
- фибрилляция желудочков — это фатальная желудочковая аритмия, при которой отсутствует регулярный ритм желудочков и их сокращения, а ритм представлен беспорядочными очень частыми активациями миокарда желудочков.
Смешанные аритмии — у одного человека могут наблюдаться разные варианты нарушений ритма и проводимости: например, сочетание фибрилляции предсердий и экстрасистолии или сочетание желудочковой тахикардии и трепетания предсердий. В диагнозе при этом указывают все клинически значимые аритмии и нарушения проводимости.
Синусовая аритмия, хотя в её названии фигурирует слово «аритмия», является вариантом нормы.
Существуют и другие классификации с другими задачами. Например, классификация желудочковых аритмий J.T. Bigger (1984)[6] разделяет виды аритмии в зависимости от риска внезапной смерти на доброкачественные, злокачественные и потенциально злокачественные. При этом доброкачественные аритмии — это желудочковые экстрасистолы у людей, не имеющих органической патологии сердца (прежде всего, под нею подразумевается перенесённый инфаркт миокарда и низкая сократимость сердца). Потенциально злокачественные — те же желудочковые экстрасистолы, но у пациентов с органическим поражением сердца. Злокачественные — пароксизмы желудочковой тахикардии у людей с органической патологией сердца.
Осложнения аритмии
Иногда при приступе пароксизмальной тахикардии количество крови, перекачиваемой сердцем в минуту, снижается настолько сильно, что человек может потерять сознание.[7] В то же время при очень высокой частоте сердечных сокращений потребность сердца в кровоснабжении увеличивается, а сниженный минутный объём кровотока не позволяет обеспечить быстро работающее сердце адекватным количеством крови. В результате может развиться приступ стенокардии или даже инфаркт миокарда — особенно этому подвержены люди, у которых сосуды значительно сужены атеросклеротическими бляшками.
Если частота сердечных сокращений сохраняется высокой (порядка 120-140 ударов в минуту и выше) в течение длительного времени (дни и недели), то возможно развитие так называемой тахикардиомиопатии, когда значительно снижается сократимость сердца.
Такие аритмии, как мерцательная и трепетание предсердий сопровождаются повышенным риском тромбообразования в левом предсердии.[5] Оттуда фрагменты тромба могут попасть в аорту и далее в любой орган. Часто фрагменты тромба оказываются в сосудах, кровоснабжающих мозг, что приводит к перекрытию их просвета и развитию ишемического инсульта.
Устойчивая желудочковая тахикардия (длящаяся от 30 секунд и более) может в части случаев закончиться фатальными аритмиями — трепетанием и фибрилляцией желудочков, развитие которых лежит в основе внезапной сердечной смерти.[12]
Диагностика аритмии
Для пациента, имеющего какие-либо из симптомов, перечисленных выше, врач строит план обследования. Смысл дополнительного обследования состоит в том, чтобы зарегистрировать электрическую активность сердца во время аритмии. Для этого применяются методы от самых простых до достаточно сложных.
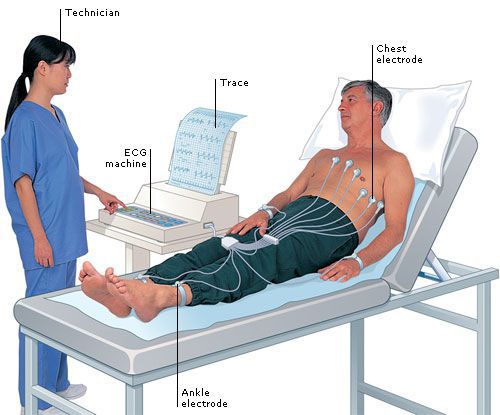
Электрокардиография (ЭКГ)
Самым простым методом регистрации электрической активности сердца является электрокардиография (ЭКГ). Если она зарегистрирована во время беспокоящих пациента симптомов, предположительно связанных с аритмией, то ЭКГ может быть очень информативна. Например, пациент, почувствовав сильное внезапное сердцебиение и слабость, вызывает бригаду скорой помощи, она приезжает и успевает зарегистрировать на ЭКГ аритмию сердца. В этом случае примерно в 80 % (но не в 100 %) случаев опытный в интерпретации ЭКГ врач может точно распознать, какая аритмия имеется у пациента. Бывает так, что аритмия проявляется практически постоянно, в этом случае ЭКГ, когда бы она ни была зарегистрирована, позволит зафиксировать аритмию сердца. Это возможно при постоянной мерцательной аритмии, или при очень частой экстрасистолии.
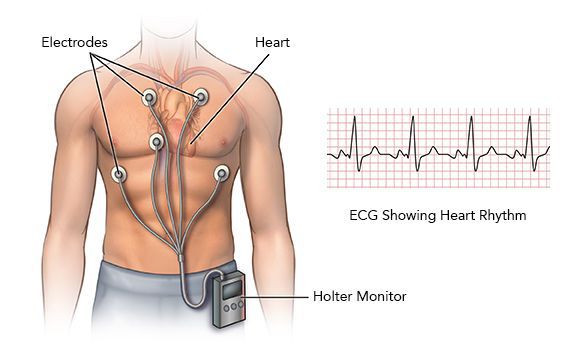
Суточное мониторирование ЭКГ (по Холтеру)
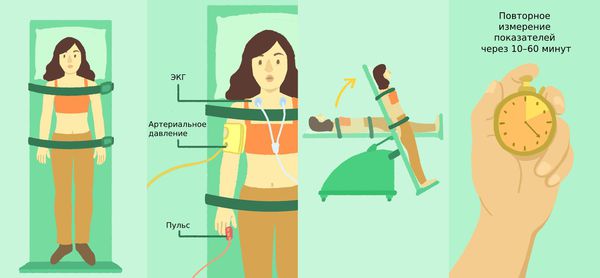
Если аритмия проявляет себя непостоянно, но достаточно часто, почти ежедневно, то имеет смысл попытаться зарегистрировать ее с помощью суточного мониторирования ЭКГ.[8] Небольшой регистратор, обычно носимый на поясе, и несколько электродов-липучек на теле диаметром около 3 см соединены тонкими проводами. Вся эта система позволяет непрерывно записывать в память прибора от 3 до 12 отведений ЭКГ на протяжении от 1 до 3 суток. Почему не больше? Размеры памяти позволяют вести запись даже в течение месяца, но для пациента немыслимо жить целый месяц с электродами на теле. Поэтому максимальная длительность такого мониторирования — не более трёх дней. Это значит, что бессмысленно проводить суточное мониторирование ЭКГ при редких симптомах, дающих о себе знать раз в месяц или раз в две недели. Для таких случае существует иной тип регистраторов: имплантируемые, либо “событийные”.
Событийный мониторинг
С помощью специальных регистраторов позволяет оценить, связаны ли редкие симптомы с нарушениями сердечного ритма и проводимости. При событийном мониторинге результаты фиксируются лишь после того, как пациент нажмёт нужную кнопку (когда появятся симптомы).
Эхокардиография (ЭхоКГ)
ЭхоКГ применяется при рутинном обследовании пациентов с аритмиями сердца, чтобы оценить структурные нарушения, которые могли привести к развитию заболевания, например: увеличение левого предсердия, гипертрофия левого желудочка, снижение сократимости миокарда и т. д.
Электрофизиологический метод исследования (ЭФИ)
Некоторые аритмии (например, АВ-узловую реципрокную тахикардию, АВ тахикардии с участием дополнительных путей проведения, некоторые желудочковые тахикардии) можно вызвать при электростимуляции сердца в определённом режиме. То есть, в данном случае мы не дожидаемся спонтанного возникновения аритмии, а провоцируем её возникновение с целью зарегистрировать и разобраться, что она собой представляет. Потому что лечение разных сердечных аритмий может существенно отличаться. Существует два варианта таких диагностических исследований: чреспищеводное электрофизиологическое исследование (ЧП ЭФИ) и инвазивное ЭФИ. Если при чреспищеводном исследовании тоненький зонд-электрод толщиной 1-2 мм размещают в пищеводе, то при инвазивном ЭФИ электрод проводят к сердцу через прокол в сосуде.
Тредмил-тест
Нагрузочное исследование на беговой дорожке (тредмиле) или велоэргометре применяют как провокационный тест при подозрении, что симптомы предположительной аритмии возникают из-за физической нагрузки.
Тилт-тест
Тилт-тест рекомендован пациентам с приступами обморока. C помощью специального поворотного стола врач переводит больного из горизонтального в полувертикальное положение. При этом измеряется артериальное давление, ритм сердца и проводится ЭКГ.
Анализ крови на гормоны щитовидной железы
Проводят при обследовании пациента с впервые выявленной фибрилляцией предсердий. Если обнаружены гормональные нарушения, то может потребоваться УЗИ щитовидной железы, так как причиной аритмии может оказаться эндокринное заболевание.
Лечение аритмии
Первая помощь при приступе аритмии
Меры первой помощи зависят от конкретной аритмии, а её вид может определить только врач. Поэтому не стоит заниматься самолечением, нужно обратиться за медицинской помощью.
Можно ли вылечить аритмию
Аритмии сердца очень сильно различаются между собой по прогнозу. Есть совершенно безобидные, а есть опасные. Лечение аритмий сердца требуется не всегда. Во-первых, лечение целесообразно тогда, когда аритмия снижает качество жизни. Во-вторых, лечить имеет смысл те аритмии, которые ухудшают прогноз, то есть могут привести к преждевременной смерти или иным осложнениям (причем реальность таких осложнений должна быть доказанной в клинических исследованиях). Соответственно, бессимптомные аритмии сердца, которые не приводят к возникновению каких-либо ощущений, в большинстве случаев не лечат.
Кроме того, врач должен попытаться установить, что стало причиной возникновения аритмии, а после этого доказать связь предполагаемого причинного фактора и самой аритмии.
Когда решение о необходимости лечения той или иной аритмии сердца принято, встает вопрос о том, чем лечить.
Хирургическое лечение
В течение многих десятилетий у врача не было иных возможностей лечения нарушений сердечного ритма, кроме медикаментозного. Редкие исключения — это электроимпульсная терапия, когда с помощью наружного дефибриллятора в критической ситуации наносится разряд для устранения угрожающей жизни аритмии, и чреспищеводная электрическая стимуляция сердца для устранения некоторых наджелудочковых тахиаритмий.
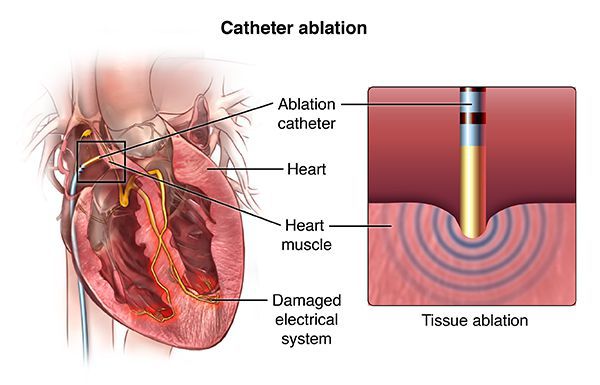
С 90-х годов прошлого века, а в России с 2000-х годов, появился новый метод лечения, эффективный при многих сердечных аритмиях, — радиочастотная аблация (РЧА). Метод позволяет во многих случаях навсегда избавить пациента от необходимости принимать лекарственные препараты для лечения аритмий. Суть метода состоит в локальном радиочастотном воздействии на очаг аритмии или же на патологический путь циркуляции электрического импульса в сердце. Процедура проводится посредством катетера, проведённого к определённому участку в сердце через прокол в сосуде (обычно на бедре). Благодаря воздействию через кончик катетера происходит локальный нагрев участка сердечной мышцы до 70 °C. В результате в этом месте происходит локальная гибель клеток, участвующих в нежелательной генерации импульсов или в нежелательном их проведении. Таким образом, исчезают условия для возникновения и поддержания определённой сердечной аритмии, например, желудочковой тахикардии.
С помощью РЧА можно лечить почти все наджелудочковые тахиаритмии: атриовентрикулярную узловую тахикардию, тахикардии с участием дополнительных путей проведения, трепетание предсердий, фокальную предсердную тахикардию, с меньшим успехом — фибрилляцию предсердий.[9] Кроме того, этим методом лечатся многие виды желудочковых тахикардий и желудочковая экстрасистолия, если она очень частая (десятки тысяч экстрасистол за сутки) и исходит из одного очага.[10]
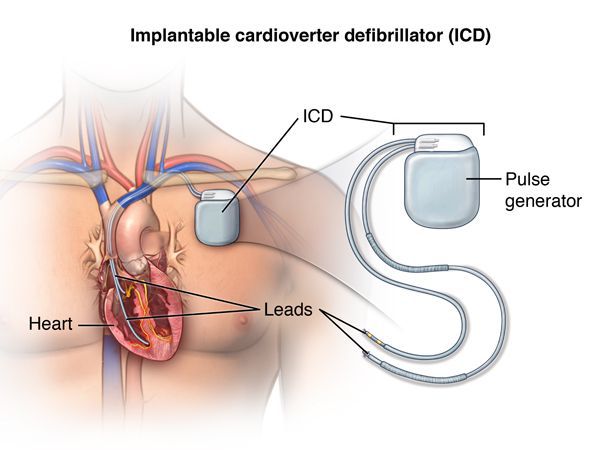
Еще один высокотехнологичный способ лечения потенциально фатальных желудочковых аритмий — имплантация кардиовертера-дефибриллятора.[10] Это устройство способно устранять уже развившуюся желудочковую тахикардию либо фибрилляцию желудочков двумя способами: электрической стимуляцией желудочков в ритме, превышающем ритм тахикардии, или нанесением довольно мощного электрического разряда, что довольно болезненно, однако спасает жизнь. Таким образом, кардиовертер-дефибриллятор используют в тех случаях, когда имеется реальный риск внезапной смерти из-за желудочковых аритмий.[13]
Электрокардиоверсия
Электрическую кардиоверсию (дефибрилляцию) применяют, когда аритмия резко ухудшает состояние пациента и сопровождается значительным падением артериального давления. Также её иногда выполняют в плановом порядке, чтобы восстановить синусовый ритм при сохраняющейся фибрилляции предсердий.
Фармакотерапия
Однако во многих случаях сердечные аритмии лечат и лекарствами. Чаще всего антиаритмические препараты назначаются в случае фибрилляции предсердий (мерцательной аритмии), в этом случае эффективность РЧА не столь высока. Другая ситуация, в которой часто используют антиаритмические лекарственные препараты, — это частая экстрасистолия (тысячи и десятки тысяч несвоевременных сердечных сокращений за сутки), сопровождающаяся симптомами. Реже медикаментозный метод используют для лечения других аритмий — например, желудочковой тахикардии, наджелудочковых тахиаритмий.
К сожалению, в России зарегистрировано немного антиаритмических препаратов по сравнению с Европой или США. В нашей стране доступны “Новокаинамид” (используют до сих пор для внутривенного введения при неотложном лечении пароксизмов мерцательной аритмии и редко — желудочковой тахикардии), “Лидокаин” (для внутривенного введения при желудочковой тахикардии), “Этацизин”, “Аллапинин» и “Пропафенон”. Эти препараты существуют в виде таблеток и назначают для длительного приёма с целью профилактики возникновения широкого круга аритмий сердца. “Пропафенон“ в виде таблеток и раствора используется также для устранения пароксизмов мерцательной аритмии.
“Амиодарон“ — универсальный антиаритмический препарат, однако используется в основном как резервный антиаритмик. Зато его можно назначать при органическом поражении сердца (перенесённый инфаркт миокарда, низкая сократимость сердца, выраженная гипертрофия левого желудочка и др.), в то время как “Этацизин”, “Пропафенон” и “Аллапинин” при этих состояниях использовать нельзя.[11]
“Соталол” — антиаритмический препарат для предотвращения приступов фибрилляции предсердий, а также желудочковых аритмий. Существует в таблетках.
Ещё один класс лекарств от аритмии составляют антагонисты кальция — “Верапамил” и “Дилтиазем”. Их используют при некоторых наджелудочковых тахиаритмиях, как для длительного приёма в таблетках, так и для устранения развившихся приступов аритмий с высокой частотой сердечных сокращений.
Бета-адреноблокаторы образуют самостоятельный класс антиаритмических лекарств, хотя их непосредственная антиаритмическая активность невысока. Основной их эффект — способность снижать риск внезапной сердечной смерти, в основном у людей с низкой сократимостью сердца и связанной с этим сердечной недостаточностью.[11] Наиболее изучены в этом отношении “Метопролола сукцинат”, “Бисопролол”, “Карведилол” и “Небиволол”.
В лечении фибрилляции и трепетания предсердий важнейшее место занимают антитромботические препараты, снижающие свертываемость крови и тем самым уменьшающие риск образования тромбов (при названных сердечных аритмиях он повышен). Это “Варфарин”, “Дабигатран”, “Ривароксабан”, “Апиксабан”, “Эдоксабан”. Соответственно, приём этих лекарств уменьшает риск инсульта, связанного с тромбоэмболией.
Образ жизни
Некоторые аритмии провоцируются стрессами, злоупотреблением кофе и кофеинсодержащими напитками, курением, недосыпанием, физическими нагрузками и приёмом некоторых лекарств. Поэтому врач прежде всего ищет причинно-следственную связь между факторами образа жизни и возникновением аритмии. Иногда такую связь замечает сам пациент. В подобных случаях, если устранить провоцирующий фактор, то можно избавиться от аритмии. Однако далеко не всегда такую связь удаётся обнаружить.
Народные средства
При подозрении на аритмию следует обратиться к врачу, пройти диагностику и придерживаться назначенного лечения. Народные методы терапии научно не обоснованы и могут быть опасны для здоровья. Без адекватного лечения аритмия может стать причиной серьёзных осложнений: стенокардии, инфаркта миокарда и ишемического инсульта.
Прогноз. Профилактика
Аритмии сердца очень сильно различаются между собой по прогнозу. Есть совершенно безобидные, а есть опасные. Степень негативного влияния неправильного сердечного ритма на будущее зависит от типа аритмии и в большей степени от фонового заболевания, послужившего толчком для развития нарушения. Наиболее опасны в плане прогноза желудочковые аритмии на фоне органического поражения сердца, особенно при низкой сократимости сердца. Такая комбинация создает риск внезапной аритмической смерти.
Другой фактор, влияющий на прогноз при таких аритмиях, как фибрилляция предсердий и трепетание предсердий — риск образования тромбов в левом предсердии.[5] Об этом уже говорилось.
Еще один момент, способный ухудшать прогноз при аритмиях сердца — это длительное поддержание высокой частоты сокращений сердца (например, когда в течение многих дней и даже недель частота сердечных сокращений удерживается, в диапазоне 120-150 ударов в минуту), а также очень частые желудочковые экстрасистолы (десятки тысяч за сутки). В этих случаях есть риск снижения сократимости сердца, расширения его полостей и развития сердечной недостаточности.
Поскольку аритмии сердца часто возникают на фоне уже существующего заболевания сердца, то правильное лечение этого заболевания может быть залогом успеха в профилактике сердечных аритмий. Например, благополучное лечение артериальной гипертонии позволяет в долговременном аспекте добиться нормализации артериального давления и в то же время снижает риск развития фибрилляции предсердий. При инфаркте миокарда быстрое и успешное восстановление кровотока в тромбированной артерии с помощью установки стента позволяет в дальнейшем предотвратить развитие аритмий, связанных с появлением в сердце рубца.