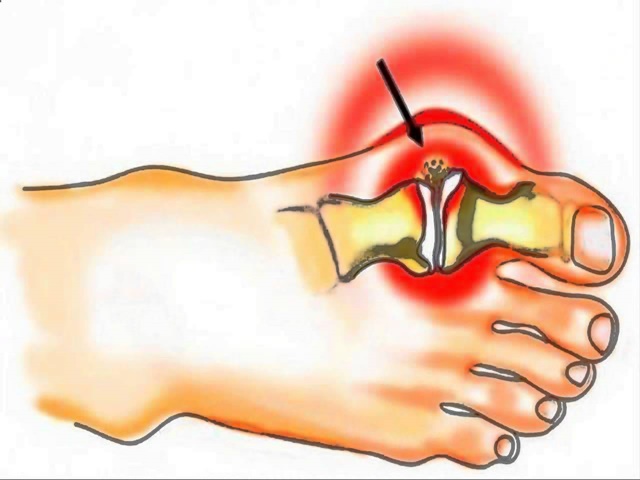
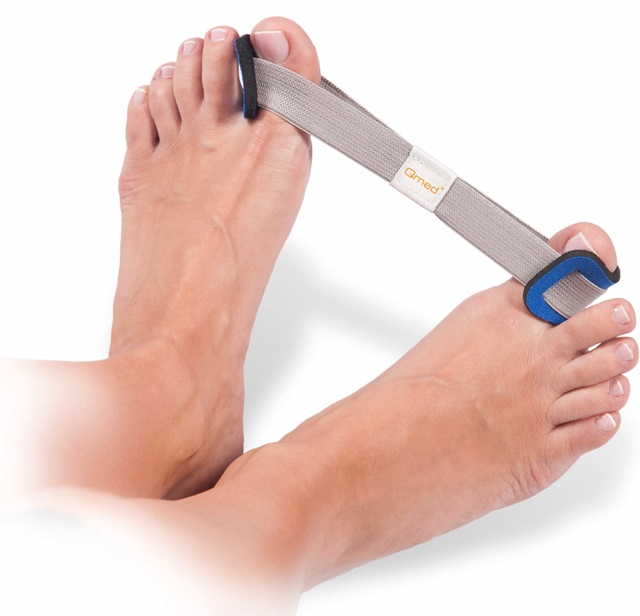
Что такое Hallux Valgus
Если ноет косточка на большом пальце ноги, то причина, скорее всего в вальгусной деформации переднего отдела стопы. Патология характеризуется искривлением первого пальца по направлению ко второму и сопровождается образованием костной «шишки». При этом также наблюдаются:
-
нарушения мышечно-связочного баланса;
-
поперечное и продольное плоскостопие;
-
покраснения и отечность близлежащих тканей;
-
воспаления сустава.
Из-за неправильной нагрузки на связки и мышцы стопы изменяются точки опоры. Вместо трех опорных точек давление оказывается на все плюснефаланговые суставы, это укоряет деформационные процессы и усиливает воспаление косточки на ноге возле большого пальца.
Медицинское название патологии Hallux Valgus. В переводе с латыни: hallux — большой палец стопы, valgus — искривленный. В обиходе заболевание именуют: искривление пальца, галюкс, халюкс, косточка на стопе, шишка или нарост на пальце.
Причины вальгусной деформации большого пальца стопы

- наследственность — врожденная слабость связочного и мышечного аппаратов;
- ожирение — увеличенная масса тела провоцирует избыточные нагрузки на стопы и последующие деформации тканей;
- дистрофические изменения суставов — характерны для пациентов пожилого возраста;
- эндокринные заболевания — сахарный диабет, болезни щитовидной железы;
- травмы — переломы костей стопы, разрывы и надрывы связок;
- плоскостопие — отсутствие правильной опоры на стопу усиливает риск костно-суставных деформаций стопы;
- стоячая работа — патология характерна для продавцов, учителей, парикмахеров, официантов;
- профессиональные риски — избыточную нагрузку на стопы испытывают также спортсмены, балерины, танцоры;
- быстрый рост стопы — наблюдается в подростковом возрасте;
- пожилой возраст — сокращение выработки эстрогена ведет к снижению объема кальция в костях, приводит к остеопорозу, подагре и вальгусной деформации.
Частота воспалений и необходимость лечения косточки на большом пальце ноги тесно связаны с возрастом и полом пациентов. Самые частые обращения с Hallux Valgus от женщин старше 50 лет.
Симптомы и стадии Халиус Вальгус
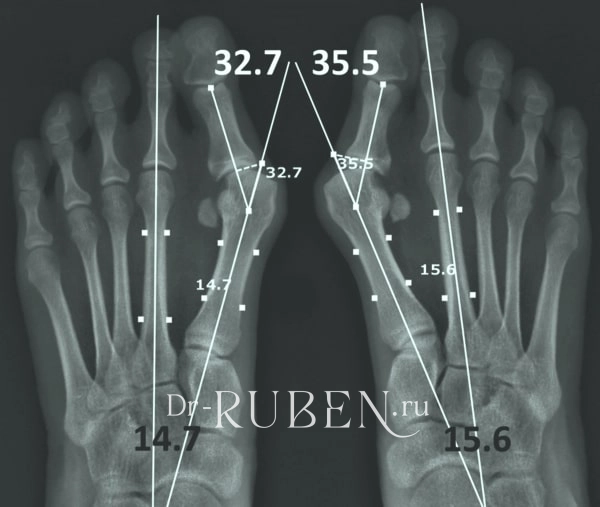
- Легкая (I степени) — угол вальгуса <25°, межплюсневый угол <12°. В области стопы пациентом отмечается умеренный дискомфорт. Также могут наблюдаться небольшие отеки и покраснения в месте деформации.
- Средняя (II степени) — угол вальгуса 26-35°, межплюсневый угол <18°. Уже требуется лечение — косточки на пальцах ног воспалились, выпирают. Ходьба начинает причинять пациенту боль, возникают сложности с подбором обуви.
- Тяжелая (III степени) — углы вальгуса и межплюсневый соответственно 35-70° и менее 18°. Болевые ощущения в суставах становятся постоянными. Пальцы стопы приобретают молоткообразную деформацию, задний отдел стопы искривляется. Из-за патологии у пациента меняется походка, что в свою очередь негативно сказывается на стабильности позвоночника, провоцирует боли в спине и формирование патологий опорно-двигательного аппарата.
Осложнения при вальгусной деформации стопы

- воспалениям в суставах — гиперемии, отекам, болезненности;
- артрозу плюснефалангового сустава — разрушениям хрящевой ткани, резкому увеличению косточки по причине экзостоза;
- нарушениям работы других суставов — коленных, тазобедренных и их последующее поражение артрозом;
- формированию «пяточной шпоры» — сильным болям в пятке при ходьбе;
- ахиллобурситу — воспалению синовиальной сумки около ахиллова сухожилия.
Вывод: опухоль косточки на ноге возле большого пальца лучше не запускать. Современная ортопедия предлагает разные варианты консервативной терапии, техники малоинвазивного оперативного вмешательства. Метод подбирается исходя из стадии болезни — с учетом противопоказаний и возраста пациента.
Как лечить воспаление вальгусной шишки на ноге
Первая стадия заболевания, когда косточка еще не сильно выражена, позволяет исправить патологию консервативными методами. Лечение базируется на трех правилах: устранить причину искривления стопы, исправить текущие деформации пальца, снять болевые и иные симптомы.

Основные средства консервативного лечения:
- Медикаментозная терапия. Пациенту назначают гормональные препараты, которые вводят внутрь суставной полости; рассказывают, чем мазать вальгусную шишку на ноге при воспалении; прописывают обезболивающие лекарства.
- Применение бандажей и вальгусных шин. Приспособления принудительно фиксируют большой палец в правильном положении, исключая дальнейшие деформации ступни. Некоторые шины обладают направленным действием и давят на выпирающую косточку, заставляя костные ткани вернуться в правильное положение.
- Ношение туторов и ортезов. Ортопедические изделия изготавливают индивидуально для каждого пациента. Задача приспособления — жесткая фиксация сустава стопы.
- Изготовление ортопедических стелек для коррекции положения большого пальца и профилактики вальгусной деформации. Подходят только при незначительно выраженной патологии. Обычно рекомендованы пожилым пациентам для предотвращения развития Hallux Valgus из-за возрастного ослабления сухожильно-связочного аппарата.
- Физиотерапия. Методики воздействия подбираются для достижения следующих результатов — повышение тонуса тканей, устранение отеков, улучшение кровообращения, стимулирование нервных окончаний.
Также некоторые пациенты пробуют народные методы для устранения шишки на пальце ноги, но подобные средства совершенно неэффективны.
Удаление «косточки» большого пальца: хирургические методы

Операции по устранению Халиус Вальгус проводят под местным обезболиванием. В зависимости от оснащения клиники возможны варианты: спинальная или — более современная и безопасная — местно-проводниковая анестезия.
Существует более 400 видов хирургических операций для лечения вальгусных деформаций. Наиболее перспективный сегодня метод — корригирующая остеотомия. Это малотравматичные операции, позволяющие корректировать положение плюсневой кости, достигать большей конгруэнтности сустава. В процессе операции врач перепиливает кость для выставления правильного угла, после чего фиксирует соединение винтами или спицами. Одновременно пациенту удаляют саму «шишку», образовавшийся на суставе экзостоз, восстанавливая эталонную эстетику стопы.
Корригирующая остеотомия стопы Халюс Вальгус — это операции:
- шевронная остеотомия;
- Scarf-остеотомия;
- проксимальная остеотомия;
- остеотомия E. Juvara.
Остеотомия дает отличные результаты при патологиях II или III степени, так как позволяет выправить угол между плюсневыми костями и зафиксировать результат во избежание рецидива. Важно понимать: чем раньше проведено лечение, тем меньше объем вмешательства и тем быстрее восстановление.
На начальной стадии обходятся малоинвазивным хирургическим лечением — изменением точки прикрепления сухожилия приводящей мышцы первого пальца.
В некоторых случаях врач проводит эндопротезирование или артродез. Операции показаны при разрушениях сустава артрозом или иных серьезных патологиях. Также хирург-ортопед может комбинировать методики — устранять осложнения, деформации стопы, вызванные Hallux Valgus.
Восстановление после операции
После операции наступает реабилитационный период, который проходит под внимательным и постоянным контролем врача. Хороший ортопед остается на связи с пациентом до полного восстановления функций и эстетики стопы — следит за динамикой, корректирует рекомендации, контролирует темпы возврата к нормальной активной жизни.
При выборе малотравматичного протокола операции реабилитационный период проходит следующие этапы:
- после операции — разрешается опираться на стопы;
- спустя сутки — выписка из стационара;
- 10-14 дней — ношение специально изготовленной ортопедической обуви для снятия нагрузки с переднего отдела стопы;
- через 2 недели — ношение обычной обуви, но с ортопедическими стельками;
- спустя 1,5 месяца — контрольные рентгеновские снимки;
- через 3 месяца — возврат к полноценной активной жизни, занятиям спортом.
Косточка на большом пальце: иные причины появления
Если опухла косточка большого пальца на ноге, то причиной может быть не только вальгусная деформация. Также среди диагнозов фигурируют:
- Подагра. Вызывается отложением в суставах солей мочевой кислоты и проявляется сильными резкими неожиданными приступообразными болями. Приступ может длиться до 5 дней, и это один из основных признаков, как отличить подагру от халиус вальгус.
- Ревматоидный артрит. Поражает все суставы и отделы ног. Симптомы — подошвенные мозоли, когтевидная деформация пальцев. Типичная для халиус вальгус «косточка» — редкое явление.
- Артроз плюснефаланговых суставов, Hallux Rigidus. Среди симптомов — боль в основании фаланг пальцев, отек большого пальца ноги, подкожные выпячивания, бугристость.
Несмотря на разницу заболеваний, пациентам сложно различить, чем отличается вальгус от подагры, а артрит от артроза. Все вопросы разрешит консультация опытного ортопеда. Врач проведет диагностику, изучит рентгеновские снимки, поставит диагноз, предложит лечение.
Профилактика: можно ли предотвратить появление косточки на ногах
Простые профилактические методы снизят риск образования шишек, галюксной деформации. Пациентам рекомендовано:
- правильно питаться — исключить появление избыточного веса, недостатка витаминов и минералов;
- носить удобную обувь и ортопедические стельки — следить за тем, чтобы суставы были всегда в правильном положении;
- заниматься спортом — укреплять мышцы и связки на ногах.
При первых симптомах или подозрении на патологию необходимо сразу обратиться к врачу — пройти обследование, начать лечение.
Автор статьи: Рубен Степанян
Безоперационные методы лечения деформаций стопы
Из этой статьи вы узнаете:
-
Причины возникновения вальгусной деформации
-
Диагностика стадии заболевания
-
Безоперационные методы лечения деформаций стопы
-
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Безоперационные методы лечения деформаций стопы, (проще говоря, косточки на ноге), наиболее эффективны на начальной стадии заболевания. Подобную деформацию называют вальгусной, и выражается она в искривлении плюснефалангового сустава большого пальца. Выпирающая шишка – это не только эстетический дискомфорт, она может препятствовать ходьбе, вызывать повреждение кожи в виде мозолей и ссадин и даже стать причиной артроза, варикоза или плоскостопия.
В сложных случаях с вальгусной деформацией способно справиться только операционное вмешательство, которое сопровождается длительным восстановлением. Чтобы не допустить развития болезни и не ограничивать свое передвижение в период послеоперационной реабилитации, нужно своевременно диагностировать деформацию и прибегнуть к безоперационным методам лечения.
Причины возникновения вальгусной деформации
С проблемой сталкиваются чаще всего женщины (97–99 %), возраст которых 30 лет и больше. Это распространенная патология стопы, она находится на втором месте после плоскостопия. Из-за прогрессирующей деформации человек лишается полноты движений. Кроме того, при наличии этого заболевания выбор обуви ограничен, носить ее неудобно или больно.
Главные причины появления дефекта:
-
Некомфортная обувь (слишком узкий носок или высокий каблук).
-
Наличие плоскостопия. У нормальной стопы есть поперечный и продольный свод, их образует и поддерживает мышечно-сухожильный корсет. Благодаря сводам стопа во время ходьбы амортизируется, предупреждая деформацию костно-суставных структур. Если мышечная мускулатура ослаблена, происходит уплощение стопы. В результате костно-суставный аппарат начинает испытывать большие нагрузки, что приводит к деформации.
-
Наследственность. Деформация возникает из-за генетической предрасположенности к заболеваниям опорно-двигательного аппарата, нехватки кальция (приводит к остеопорозу), недостатка витамина Д (причина развития рахита), мочевой кислоты (способствует появлению подагры). Имеет место и наследственная специфика строения стоп, когда длина первой кости плюсны больше других, ее наклон изменен или сустав очень подвижный.
-
Работа, связанная с балетом, танцами. Пуанты балерины имеют меньший размер, чем ее обычная обувь. Поэтому ступня вынуждена изгибаться, чтобы была возможность опоры на пальцы. На носках, площадь которых всего 2 см2, держится вес тела целиком. В результате танцевальной деятельности у балерин неминуемо деформируется стопа.
-
Пожилой возраст, в котором происходит сокращение выработки эстрогена, отвечающего за замедление разрушения костных тканей. Без эстрогена кости начинают интенсивно терять кальций, что приводит к остеопорозу.
-
Лишняя масса тела. Из-за нее возрастает нагрузка на стопы.
-
Травмированная стопа, у которой нарушена конфигурация и повреждены фиксирующие структуры.
-
Воспаление суставов (артрит), приводящее к изменению их структуры (усугубляется процесс вальгусной деформации ступни).

Диагностика стадии заболевания
Существует 3 степени заболевания, которые можно различить по проявлениям симптомов и внешнему виду стопы.
-
Начальная (умеренная). Пациент жалуется на неудобство при носке обуви, что проявляется в трении кожи, образовании мозолей на наружном крае первого плюснефалангового сустава. Появляется шишка с покраснением и отечностью близлежащих тканей. Часто в зоне стопы наблюдаются регулярные боли ноющего характера. Рентгенограмма показывает угол вальгусного отклонения меньше 20о.
-
Средняя. Наблюдается артрит (воспаление сустава) с характерным покраснением кожных покровов. Болевые ощущения усиливаются. Внешний осмотр показывает смещение второго пальца первым. Образуются натоптыши на участках под вторым и третьим пальцами. Угол вальгусного отклонения возрастает до 20–40°. На рентгеновском снимке виден подвывих 1-го плюснефалангового сустава.
-
Запущенная. Во всей стопе ощущается болезненность, движения во время ношения обуви становятся скованными. Во многих случаях пациенты теряют трудоспособность. Стопа существенно деформирована. Происходит сильное смещение первого пальца, который оказывается над или под вторым. В основании первого пальца происходит образование большого костного выступа. Кожные ткани под вторым и третьим пальцами грубеют, формируются натоптыши, мозоли. Рентгенограмма показывает, что угол вальгусного отклонения превышает 40 ͦ. Отчетливо виден подвывих или вывих 1-го плюснефалангового сустава.
Необходима консультация специалиста при следующих изменениях:
-
в районе основания большого пальца появилась припухлость;
-
выпирающая косточка покраснела и болит;
-
палец отклоняется кнаружи;
-
ноги сильно устают при ходьбе;
-
наблюдаются отеки;
-
на подошвах образуются болезненные мозоли и натоптыши.
С проблемами деформации стопы нужно обращаться к врачу-ортопеду. При первичном осмотре он выяснит, какова величина отклонения большого пальца, в каком состоянии находятся сосуды, есть ли мозоли, натоптыши, ощущается ли боль в суставе. Кроме того, врач оценит степень подвижности ступни. Чтобы поставить диагноз, одного осмотра недостаточно, необходимо дополнительное обследование: рентген в 3-х проекциях, МРТ, компьютерная плантография.
Заболевание поддается безоперационному лечению лишь на начальных стадиях (1–2) при величине угла отклонения не больше 20 ͦ. Хорошо помогают разнообразные фиксаторы, ортопедическая обувь, занятия лечебной физкультурой, медикаменты. Хирургический способ показан, если угол отклонения пальцев превышает 20 ͦ, боль носит постоянный характер, наблюдается нарушение походки, выпирающий сустав неподвижен.
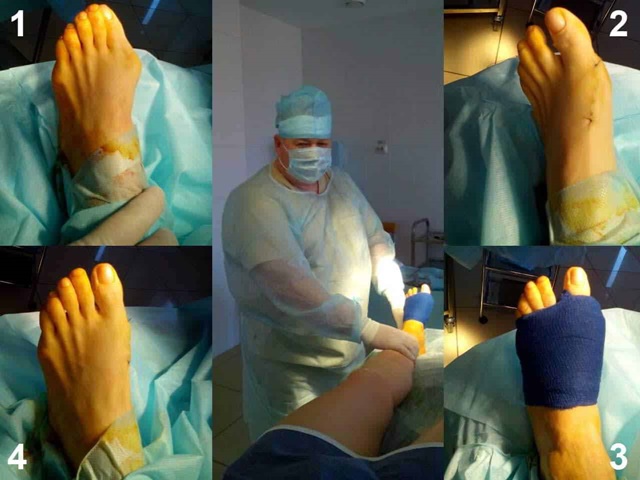
Консервативное лечение вальгусной деформации противопоказано в следующих случаях:
-
Наличие варикозного расширения вен, тромбофлебита.
-
Открытые незажившие раны на ступнях.
-
Пациент испытывает непереносимость фиксирующих материалов.
-
Выявлены аллергические реакции на медикаменты.
Следует соблюдать осторожность при назначении лечения пациентам с сахарным диабетом, облитерирующим эндартериитом (стопы являются уязвимыми и нуждаются в особом уходе).
Осложнения проявляются в усилении болезненных ощущений, уменьшении подвижности стоп, деформации пальцев, патологии коленного и тазобедренного суставов, нарушении походки.

Если пациент не будет придерживаться рекомендаций ортопеда, это может спровоцировать прогрессирование заболевания. Тогда хирургическое вмешательство неизбежно.
Безоперационные методы лечения деформаций стопы
Консервативный способ направлен на:
-
Устранение причин, по которым стопа искривлена.
-
Исправление деформации конечностей.
-
Снятие симптомов, сопровождающих заболевание (болей, воспалений, отеков).
По прошествии определенного времени, если наблюдается положительная динамика, кость прекращает свой рост, ее размеры уменьшаются, что приводит к нормализации состояния ступни в целом. При условии соблюдения всех предписаний специалиста можно добиться правильного распределения нагрузки на стопу.
Если больной обратился к доктору впервые, его полностью обследуют. Это необходимо для назначения наиболее эффективного курса лечебных процедур.
Самые распространенные диагностические методы, применяемые для изучения патологии:
-
визуальный осмотр деформированной конечности;
-
рентгенографическое исследование с целью выявления всех костных изменений;
-
КТ, МРТ;
-
компьютерная плантография, определяющая степень нагрузки на определенные области стопы.
Подробно изучив и проанализировав полученные результаты, врач-ортопед назначает пациенту оптимальное консервативное лечение. Важными факторами, влияющими на выбор тех или иных методов, являются:
-
возраст пациента (как правило, 50 лет и старше);
-
угол вальгусной деформации (не должен быть больше 30°);
-
отсутствие других патологий стопы.
Сегодня разработан ряд достаточно эффективных безоперационных методов лечения деформаций. Нередко для того, чтобы достичь положительных результатов, применяют сразу несколько медицинских подходов и лечебных препаратов.
Хороший результат в борьбе с вальгусной деформацией стопы показали следующие консервативные методы:
-
Медикаментозная терапия.
-
Применение специальных приборов и приспособлений.
-
Разнообразные лечебные мероприятия.
-
Использование препаратов народной медицины.
Для получения длительного положительного эффекта важен комплексный подход, при котором гармонично сочетаются все известные методы терапии.
С целью устранения негативных симптомов, сопровождающих деформацию ступней, успешно применяется медикаментозное лечение. Чтобы купировать воспалительный процесс, в суставную полость вводятся препараты, содержащие гормоны («Дипроспан», «Гидрокортизон»). Помимо гормональных средств, с этой же целью используются противовоспалительные средства наружного применения. С болевым синдромом хорошо справляются обезболивающие лекарства, такие как ибупрофен, парацетамол.
Существуют негативные факторы, усугубляющие болезнь, которые рекомендуется исключить. К ним относятся:
-
лишний вес;
-
ношение неудобной обуви на высоком каблуке;
-
профессиональная деятельность, связанная с длительной нагрузкой на ноги (учитель, продавец, парикмахер).
Поэтому для быстрого выздоровления важно подбирать удобную обувь, больше ходить босиком, снизить по возможности нагрузку на ноги и четко следовать рекомендациям врача.
- Бандажи и вальгусные шины
Данные приспособления носят и постоянно, и только в ночное время. Бандажи и вальгусные шины бывают силиконовые, пластиковые, изготовленные из эластичных тканей. Принцип действия шины: специальная накладка фиксирует большой палец в нужном положении и давит на выпирающую косточку.
Функция бандажа заключается в снижении нагрузки на ступни, купировании боли, облегчении ходьбы, предохранении костей от последующего искривления.
- Синусоидально-моделированные токи (СМТ)
Физиотерапевтический метод. Принцип действия: к ногам крепятся электроды, через которые поступает электрический разряд к мышцам и связкам. Процедура является безопасной и не вызывает болезненных ощущений. Благодаря воздействию СМТ происходит стимуляция нервных окончаний, повышается тонус тканей, улучшается кровообращение, устраняется отечность.
- Медикаменты
Назначение лекарственных препаратов требуется для купирования боли, воспаления, отеков. Медикаментозная терапия проводится с применением таблеток, уколов, мазей, гелей. При лечении используются «Ибупрофен», «Кетанов», «Диклофенак», «Индометацин» и другие нестероидные противовоспалительные препараты. Если боли сильные, врач назначает введение гормональных средств внутрь полости сустава.
- Тутор и ортезы
Данные приспособления применяют, если необходимо жестко зафиксировать ногу. С помощью изготовленного из прочного пластика тутора сустав становится неподвижным.
Ортезы бывают 2 видов: безнагрузочные (их используют в ночное время, так как они не допускают движения) и функциональные (в них можно активно двигаться). Для каждого конкретного пациента делается индивидуальный слепок, по которому изготавливается приспособление.
Хорошим домашним средством для ног являются ванночки. Вода в них должна быть теплой (37–38 оС). Процедуру выполняют не более 15 минут. В разнообразные составы ванночек входят, как правило, соль, йод, хвойный или травяной настои. Курс длится 1–2 недели.
Чтобы уменьшить косточку, применяют средства народной медицины. Эффективны различные примочки, компрессы, содержащие прополис, скипидар или глину, йодистая сетка, ванночки с отваром кожуры картофеля или хозяйственным мылом.
Тепловые методы лечения включают парафиновые или озокеритовые обертывания ступней. Это позволяет улучшить микроциркуляцию крови, восстановить поступление питания к мышечным тканям, снять усталость.
ЛФК и специальные приспособления для безоперационного лечения деформаций стопы
Лечебная гимнастика и массаж ног — эффективные мероприятия, направленные на снятие напряжения мышц, укрепления связок. Массаж необходимо проводить курсами по 10–20 сеансов с промежутком в один месяц.
Чтобы вернуть пальцам подвижность, нужно выполнять следующие упражнения:
-
Ходить на носочках.
-
Ходить с упором на наружную сторону ступни.
-
Перекатывать небольшой мяч стопой.
-
Захватывать мелкие вещи пальцами ног.
Кроме того, пользу приносят занятия плаванием, велопрогулки, хождение босиком.
Консервативные методы исправления деформации стопы включают использование специальных ортопедических приспособлений: стелек, стяжек, шин, ночных корректоров и т. д.
-
Стельки, которые изготавливаются для каждого пациента индивидуально, имеют специальное основание. Они способствуют устранению нагрузки на сустав и помогают вернуть ступне ее амортизирующие функции.
-
Супинаторы и межпальцевые перегородки служат для выравнивания фаланг пальцев и уменьшения деформации.
-
Благодаря ночному бандажу-корректору большой палец ноги находится в правильном положении.
-
Накладка ортопедической шины обеспечивает надежную фиксацию пальцев, тем самым способствуя постепенному выравниванию стопы.
Эти приспособления допускается носить постоянно. В некоторых случаях используются специальные стяжки, поддерживающие поперечный свод стопы.
Чтобы лечение было эффективным, важно устранить главную причину заболевания – отказаться от узкой обуви на высоком каблуке. Следует выбирать комфортную натуральную обувь, которая выполнена из мягких материалов, имеет широкий носок и каблук не более 5 см. Только в этом случае нагрузка на стопу будет распределяться равномерно.
Почему клиенты выбирают Клинику эстетической медицины и Салон красоты Veronika Herba:
-
Это Клиника эстетической медицины и Салон красоты, где вы сможете ухаживать за собой по умеренной стоимости, при этом вашим лицом и/или телом будет заниматься не рядовой косметолог, а один из лучших дерматологов в Москве. Это совершенно другой, более высокий уровень сервиса!
-
Получить квалифицированную помощь вы можете в любое удобное для себя время. Клиника эстетической медицины и Салон красоты работает с 9:00 до 21:00 без выходных. Главное — заранее согласовать с врачом дату и час приема.
Запишитесь на консультацию специалиста по телефону +7 (495) 085-15-13, и вы сами в этом убедитесь!
Вальгусная деформация первого пальца стопы (Hallux valgus, “косточка” на ноге, “шишка” на стопе) – наиболее частое заболевание стопы, возникающее в области первого пальца, представляет собой отклонение большого пальца по направлению к мизинцу. Второй палец стопы при этом также деформируется.
Кто подвержен заболеванию?
Заболевание, как правило, носит наследственный характер, но неудобная и тесная обувь также может способствовать появлению деформации. Чрезмерная нагрузка на стопу ведет к нарастанию деформации, при этом происходит захождение второго пальца на первый. Возникают, так называемые, «косточки».
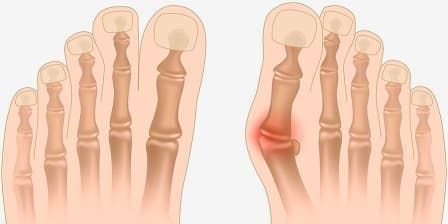
В нашу Клинику с данной проблемой чаще всего обращаются женщины старше 30 лет. Основные причины:
- наследственность
- ношение неудобной обуви
- чрезмерная физическая нагрузка
- избыточный вес
- изменения гормонального фона (в том числе после беременности)
- воспалительные процессы в суставах
- последствия травм или неудачных оперативных вмешательств.
Сначала выпирающие косточки кажутся косметическим дефектом, со временем появляется боль, нарушается двигательная способность стопы, как вытекающие последствия развивается артроз коленного и тазобедренного сустава, остеохондроз и прочие патологии связанные с опорно-двигательным аппаратом. В зависимости от тяжести деформации, для лечения используют различные методики хирургических вмешательств. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Постановка диагноза
Прежде чем назначить лечение наши специалисты проводят тщательную диагностику пациента, в ходе этой диагностики выявляется этиология (происхождение болезни) и степень тяжести. Существуют международные стандарты по которым все ортопеды-травматологи классифицируют патологию по одним и тем же принципам, а именно:
- Статическая. Деформация произошла из-за нарушений осанки
- Врождённая. Нарушение связано с генетической особенностью положения одной из косточек стопы
- Компенсаторная. В данном случае, деформация является ответом на анатомическую особенность сухожилия, в результате которого большеберцовая кость меняет положение и деформирует голеностопный сустав;
- Паралитическая деформация. Возникает после перенесенного полиомиелита или других воспалительных процессов в центральной нервной системе;
- Спастическая. Является осложнением мышечных спазмов;
- Гиперкоррекционная. При неправильном лечении патологий стоп;
- Травматическая. Является осложнением переломов и травм связок.
Значение данной классификации заключается в том, что лечение патологии невозможно без воздействия на причину. Операция избавит пациента от деформации и приведет к нормальному образу жизни. А воздействие на этиологию заболевания поможет избежать нового появления деформации.
В зависимости от степени тяжести, вальгусная деформация может быть:
- Легкой
- Средней
- Тяжелой
От степени тяжести заболевания зависит метод лечения пациента.
Когда стоит обратиться к врачу?
Главный симптом – боль в стопе после статической нагрузки или длительной ходьбы. Она может сочетаться с дискомфортом в икроножных мышцах. В тяжёлой степени тяжести боль становится постоянной.
Стоит обратиться на консультацию, если вы обнаружили следующие проявления:
- увеличение “косточки”,
- болезненность и покраснение;
- деформация пальцев ноги;
- боль в суставах стопы;
- ощущение усталости после небольших нагрузок;
- сложности с подбором обуви.
Как проводится диагностика вальгусной деформации стопы
Врачи-травматологи отделения травматологии и ортопедии № 2 могут уже на первом приёме определить комплекс типичных нарушений, поставить клинический диагноз и назначить дополнительные обследования для его подтверждения. Дополнительные методы, которые позволяют провести дифференциальную диагностику и уточнить диагноз:
- плантография;
- рентгенография;
- подометрия.
Можно ли вылечить данную патологию?
Да, можно. Всё зависит от тяжести заболевания. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Консервативная терапия включает в себя:
- ношение удобной обуви,
- ортопедические стельки,
- использование корригирующих бандажей на большой палец,
- физиотерапия,
- массаж.
Оперативное вмешательство необходимо, если консервативные меры оказались неэффективными, а также присутствует выраженный болевой синдром. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Решать вопрос об оперативном лечении следует лишь в том случае, если все проводимые консервативные мероприятия окажутся неэффективными, особенно если речь идет о пациентах пожилого возраста.
Оперативное лечение вальгусной деформации
Рекомендовано в том случае, если консервативные меры оказываются неэффективными, а также присутствует выраженный болевой синдром. Наличие только косметического дефекта не является показанием к хирургическому вмешательству. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Лечение hallux valgus (вальгусной деформации первого пальца стопы, “косточки” на ноге). При незначительной деформации движения в плюсне-фаланговом суставе в полном объеме, безболезненны. На этой стадии заболевания улучшению способствует смена обуви на более удобную, использование ортопедических стелек. Хирургическое лечение показано лишь при наличии болевого синдрома.
Простое удаление «косточки» при оперативном лечении, как правило, не достаточно. Необходимо выполнение корригирующей остеотомии плюсневой кости как при средней и тяжелой степени выраженности деформации.
Коррекция деформации осуществляется за счет резекции выступающей костной ткани, а также коррекции угла между плюсневыми костями путем позиционирования первой плюсневой кости. Результат операции заключается в восстановлении функции сустава. Для лечения «косточки» стопы в Клинике высоких медицинских технологий им. Н. И. Пирогова используется малотравматичный метод. Хирургическая манипуляция затрагивает, в основном, мягкие ткани и выполняется на сухожилиях. Это сокращает период восстановления после операции. Для коррекции хирургическим путем достаточно двух разрезов: один на внутренней поверхности стопы, а другой – в промежутке между пальцами. Для обезболивания применяется анестезия, тип которой определяет анестезиолог, учитывая общее состояние пациента и сопутствующие заболевания.
Подготовка к операции
Пациент проходит общую подготовку: проходит консультацию различных специалистов, санацию и устранение возможных противопоказаний.
Противопоказаниями к операции являются:
- воспалительные и инфекционные процессы кожи и мягких тканей стопы;
- патология сосудистой системы нижних конечностей;
- нарушения системы свертываемости крови;
- декомпенсация систем организма и выраженное нарушение их функций.
Врач контролирует общие анализы и показатели жизнедеятельности, которые определяют готовность пациента к оперативному лечению.
После операции пациенту накладывается эластичная тугая повязка, которая ограничивает движения. Постепенно разрабатывается программа реабилитации, во время которой восполняется объем движения и пациент возвращается к привычной активности. Лечащий врач рекомендует, в какой период можно вновь выполнять нагрузки на ногу. Также, рекомендуется ношение специальной обуви и супинаторов.
После операции
Дозированная нагрузка на ногу возможна уже со следующего дня после операции. Несмотря на это, в первые две недели послеоперационного периода рекомендуется использовать дополнительную опору для передвижения (трость) для лучшего и скорейшего заживления послеоперационной раны. Полное восстановление опорной функции нижней конечности происходит к 4-6 недели после операции.
Рекомендации по профилактике Hallux Valgus от наших докторов
Существуют определённые профилактические меры, принимая которые можно избежать или остановить прогрессирование возникновения «шишки на стопе».
- 1. Питайтесь правильно. Исключите из меню острые и солёные блюда, ограничьте употребление углеводов и сахара. Добавьте в рацион овощи и фрукты. Следите за весом, ведь как мы уже писали ранее, лишние килограммы усиливают нагрузку на стопы и провоцируют деформацию.
- 2. Делайте гимнастику для стоп. Выделите 5-10 минут на выполнение простейших упражнений. Основным условием гимнастики является ее регулярность. При ежедневных упражнениях укрепляются мышцы и связки стопы:
- – разбросайте по полу мелкие предметы и собирайте их пальцами (ручки, карандаши, ластик, лист бумаги);
- – ходите на носочках и пятках;
- – рисуйте пальцами в воздухе или на песке (полу) всё что душа пожелает;
- – раздвигайте пальцы, таким образом, чтобы они не соприкасались. Держите в таком положении не менее минуты;
- – перекатывайте ступней бутылку с водой.
- 3. Массаж стоп. Массаж стопы возможно делать самостоятельно в домашних условиях. Выполняйте основные правила:
- – Руки должны быть тёплыми и сухими.
- – Массаж проводить 2 раза в день: утром и вечером.
- – Выполните растирание ступни и пальцев. Используйте постукивающие и поглаживающие движения, делая акцент на внутреннюю поверхность подошвы.
- – Пальцы следует массировать от кончиков по направлению к стопе.
- – Закончите массаж сгибанием и разгибанием пальцев ног.
- 4. Ванночки для стоп. После тяжёлого дня тёплые ванны для ног прекрасно расслабляют и успокаивают. Добавьте травы, соль или соду. После окончания процедуры промойте ступни прохладной водой и аккуратно разотрите подошвы мягким полотенцем.
- 5.Носите правильную обувь. Модницам необходимо минимизировать носку туфель на высоком каблуке с узким носом. Повседневная обувь должна быть с устойчивым каблуком – не выше 4 -5 см, с округлым мысом, с мягкой и гнущейся подошвой.
- 6. Подберите ортопедические стельки. Ортопедические стельки показаны всем людям и носить их можно в любом возрасте. Стельки разгружают пальцы, перераспределяя давление по стопе. Правильно подобранные стельки – это стельки которые сделаны на специальном аппарате по вашей стопе.
- 7. Используйте ортезы. Ортезы – это специальные межпальцевые вставки-разделители, которые располагаются между большим и вторым пальцами. Так же существуют вкладыши-подушечки разных видов, защищающие стопы от натоптышей. Вы можете приобрести их и получить консультацию в любом ортопедическом салоне в Санкт-Петербурге.
- 8. Давайте ногам отдохнуть. Если работа требует постоянного нахождения в положении «стоя», необходимо через определенные промежутки времени устраивать ногам разминку (опускать и поднимать пальцы ног, «распускать пальцы веером» и т.д.).
Наша Клиника предоставляет лечение по федеральным квотам, а это значит, что у граждан Российской Федерации есть возможность получить помощь на бесплатной основе. Запись на приём к травматологу-ортопеду: +7 (812) 676-25-25 или на сайте.
Обратившись за помощью Вы получите:
- помощь врачей регулярно обучающихся за границей,
- передовое, а главное доступное диагностическое оборудование МРТ и КТ,
- оперативный прием,
- материалы и импланты, качество которых доказано 3-мя миллионами врачей,
- внимательный уход после операций.
Наш опыт – 30 000 здоровых пациентов. Наша гордость – легкое протекание реабилитации и полное восстановление работоспособности в кратчайшие сроки.
«Косточка на ноге» — простонародное название для вальгусной деформации стопы (или Hallux Valgus). Это форма поперечного плоскостопия, при которой происходит расширение в передней части стопы, искривление плюснефалангового сустава в основании большого пальца. Там возникает нарост, который провоцирует отклонение большого пальца от других и образование характерной шишки — «косточки».
Это не только эстетический дефект, но и патология, которая может мешать ходьбе и ограничивать выбор обуви, привести к таким последствиям, как ссадины и мозоли, артроз. По мере роста деформация затрагивает и другие пальцы.
Проблема преимущественно встречается у женщин старше 30 лет, а для лечения может потребоваться операция.
Почему возникает «косточка», как ее избежать и что делать, если деформация стопы уже развивается? Обсудим с Тер-Акопяном Габриелом Вардановичем, травматологом-ортопедом Кунцевского центра Evolutis clinic.
Причины
Основные факторы, которые могут привести к деформации сустава большого пальца:
- неравномерное распределение нагрузки на стопу при плоскостопии, ношении тесной обуви с узким носком или высоким каблуком. В группе профессионального риска — балерины, спортсмены;
- наследственность — врожденная предрасположенность к патологиям опорно-двигательного аппарата, слабость связок, специфика строения стопы, когда сустав чрезмерно подвижный или большая длина первой кости плюсны;
- плоскостопие — уплощение стопы, ослабление мышечной мускулатуры, деформация поперечного свода стопы, что приводит к росту нагрузок и деформации костно-суставного аппарата;
- избыточный вес, который приводит к увеличению нагрузки на стопу;
- возраст — по мере сокращения выработки эстрогена начинается разрушение костных тканей и потеря ими кальция;
- травмы и заболевания структур стопы (артрит, подагра и другие);
- сахарный диабет или другие заболевания, которые приводят к ухудшению кровообращения стоп.
Симптомы
Различают 3 стадии вальгусной деформации: начальную (угол отклонения до 20 градусов), среднюю, запущенную (угол деформации более 40 градусов). Симптомы нарастают по мере прогрессирования патологии.
Заметить проблему на ранних стадиях можно по небольшому дискомфорту и искривлению в области пальца. Постепенно шишка в основании пальца растет, все чаще и дольше беспокоят воспаления и боли.
Типичные симптомы «косточки на ноге»:
- перемены в походке;
- быстрая усталость при небольших нагрузках;
- уплощение стопы;
- покраснения и воспаления в области пораженного сустава;
- боль в суставе в покое или во время ходьбы;
- искривление в основании большого пальца, постепенная деформация других пальцев;
- натоптыши, мозоли в пораженной области.
Диагностика и лечение
Вопросами деформации стопы занимается врач-ортопед. Диагностика проводится путем осмотра ступни, оценки ее подвижности. Также применяют рентген, МРТ, компьютерную плантографию.
Лечение подбирается индивидуально в зависимости от стадии патологии и состояния здоровья пациента. На начальных стадиях «косточка» на пальце лечится безоперационными методами:
- массаж, электрофорез, магнитотерапия и другие методы физиотерапии, направленные на нормализацию кровообращения в стопе, регенерацию;
- медикаментозная терапия — средства для снижения воспаления, отека, боли;
- ортопедические средства — меры, которые позволят равномерно распределить вес на поверхность стопы и скорректировать уже имеющиеся деформации. Применяются ортопедические стельки, супинаторы, бандажи и прочие приспособления.
Также врач порекомендует снижение веса (если он выше нормы), ношение удобной обуви на среднем устойчивом каблуке, комплекс упражнений для ступней. Важно уделить внимание и первопричине возникшей деформации.
Замедлить прогрессирование заболевания возможно только на начальных стадиях. Позже для лечения потребуется хирургическое вмешательство. Не затягивайте с обращением к врачу!
Патологическая деформация стопы, проявляющаяся образованием болезненной шишки или выпирающей косточки возле большого пальца, широко распространена, особенно среди женщин старше 30 лет. Врачи называют такую патологию вальгусной деформацией стопы.
При этом заболевании большой палец искривляется и оказывает давление на другие пальцы стопы, деформируя и их. Стопа подвергается поперечному распластыванию, а ткани плюснефалангового сустава большого пальца разрастаются, образуя болезненную шишку.
Вальгусная деформация кости не только портит внешний вид стопы, но и вызывает сильную боль, дискомфорт при ходьбе и не позволяет носить некоторые модели обуви. Если деформация плюснефалангового сустава выявляется на ранних стадиях развития или диагностируется у детей и подростков, ее лечение может быть проведено консервативными способами – физиотерапией, нормализацией массы тела, ношением ортопедической обуви и т.д.
Если же пациент обращается к врачу после формирования заметной болезненной шишки, избавиться от нее можно только путем оперативного вмешательства. Современные малотравматичные методики удаления вальгусной деформации позволяют навсегда избавиться от патологии и вернуть радость полноценного движения.
Причины развития вальгусной деформации стопы
По статистике с образованием болезненной шишки в области большого пальца в 10 раз чаще сталкиваются женщины. Особенно высок риск для пациенток в возрасте старше 30 лет. Связано это с особенностями гормонального фона женщины, ношением неудобной обуви на каблуке и наследственными факторами. К наиболее вероятным причинам развития вальгусной деформации стопы относят такие факторы:
- генетическая предрасположенность – наследственная слабость связок и сухожилий считается основной причиной развития вальгусной деформации;
- лишний вес – избыточная масса тела приводит к повышению нагрузки на ноги, что сопровождается поперечным распластыванием стоп и деформацией суставной и соединительной ткани;
- гормональный сбой – нарушения гормонального фона, климактерические изменения в организме, гормональная перестройка при беременности;
- артроз суставов — дегенеративно-дистрофическое поражение суставной ткани, которое особенно часто встречается у пожилых пациентов, также может привести к образованию болезненной шишки в области большого пальца;
- ношение неудобной обуви – длительное ношение некомфортной обуви на высоком каблуке с узким носком приводит к резкому повышению нагрузки на носовую часть стопы;
- сахарный диабет в анамнезе – нарушения углеводного обмена и кровоснабжения стоп, сопровождающие сахарный диабет, могут спровоцировать патологии суставной и хрящевой ткани;
- профессиональные риски – постоянная нагрузка на определенную часть стопы во время исполнения профессиональных обязанностей для спортсменов, балерин, парикмахеров, чревата вальгусной деформацией стопы;
- травмы – травматические повреждения костных и суставных структур стопы нередко вызывают патологические трансформации тканей.
Симптомы заболевания
На начальных стадиях развития заболевания, пациент ощущает легкий дискомфорт и отмечает незначительное искривление большого пальца, которое может не вызывать подозрений у больного. По мере развития патологии деформация усиливается, на боковой поверхности стопы в области большого пальца образуется шишка, а ткани воспаляются, что вызывает боль. Характерные симптомы вальгусной деформации стопы:
- повышение плотности суставов, в частности плюснефалангового сустава в области большого пальца;
- нарушения походки и чувство сильной усталости даже при незначительных физических нагрузках;
- выраженная плоскостопия;
- воспаление тканей, проявляющееся покраснением и гипертермией на участке поражения;
- сильная боль во время ходьбы и в состоянии покоя;
- искривление большого пальца и умеренная деформация остальных пальцев стопы;
- образование кровоточащих мозолей и натоптышей в области поражения.
Отмечая у себя перечисленные симптомы, пациент должен немедленно обратиться к специалисту за медицинской помощью. Своевременное лечение поможет избавиться от боли, скованности движений, дискомфорта и позволит носить любимую обувь.
Диагностика вальгусной деформации
Основные признаки заболевания врач терапевт, подолог или ортопед определит уже при визуальном осмотре и пальпации пораженной стопы. При внешнем осмотре специалист отмечает, что больной опирается на пол не наружным краем стопы, а всей поверхностью. Продольная ось стопы искривлена, а пятка отклонена наружу.
При сведении ног в положении стоя, пациент не может соединить пятки. На поздних стадиях развития заболевания уже заметна выпирающая косточка большого пальца, отмечается отечность и покраснение в области сустава.
Для подтверждения диагноза назначается аппаратная диагностика — плантография, рентгенография стоп и подометрия. На рентгеновских снимках при развитии вальгусной деформации отмечается уменьшение высоты свода стопы, а также нарушение взаиморасположения переднего, среднего и заднего отделов стопы.
Подометрия позволяет выявить неравномерное распределение нагрузки со смещением в область носовой части стопы. Чтобы определить причины развития патологии пациенту дополнительно могут назначить консультацию следующих врачей: невролога, нейрохирурга, эндокринолога, гинеколога.
Степени и виды деформации стопы при вальгусной деформации
В зависимости от причин формирования болезненной шишки в области большого пальца, врачи выделяют несколько видов патологии, среди которых: статическая, структурная, травматическая, паралитическая, рахитическая и гиперкоррекционная деформации. Определить это можно только на основе полноценной диагностики стопы.
В зависимости от выраженности симптоматики, врачи выделяют три степени вальгусной деформации стопы:
- Легкая (1 стадия) – пациент жалуется на умеренный дискомфорт в области стопы, а визуально отмечается легкая отечность и покраснение тканей возле большого пальца. При осмотре специалист выявит высоту продольного свода стопы в пределах 15-20 мм, угол наклона пятки до 15 градусов и угол высоты свода до 140 градусов.
- Средняя (2 стадия) – на этой стадии появляется выпирающая косточка на боковой поверхности стопы, а пациент испытывает сильную боль при ходьбе и не может носить обувь без дискомфорта. Со стороны специалистов симптомы средней стадии вальгусной деформации следующие – высота свода до 10 мм, угол наклона пятки до 10 градусов, угол высоты свода 150-160 градусов.
- Тяжелая (3 стадия) – в этом случае пациент испытывает сильную острую боль в области стопы не только во время ходьбы, но и в состоянии покоя. Существенные деформации стопы приводят к нарушению походки, повышению нагрузки на позвоночник и перекосу всего тела пациента. Это приводит к серьезным патологиям позвоночного столба, суставов и костей. Врач при этом отметит следующие характеристики деформации стопы: высота свода 0-5 мм, угол наклона пятки 0-5 градусов, угол высоты свода 160-180 градусов.
Виды лечения косточки на ноге
Концепция лечения заболевания определяется степенью выраженности деформации и комплексом симптомов, отмечаемых пациентом. Эффективностью обладают три подхода к лечению патологии – консервативная терапия, хирургическое вмешательство и лазерная коррекция выпирающей косточки.
Лечение без операции
Если вальгусная деформация стопы развивается у ребенка или пациент обращается к врачу на 1 стадии патологии, эффективным может оказаться консервативное лечение без оперативного вмешательства. В этом случае терапия проводится при помощи таких методов:
- Ортопедические решения. Цели ортопедического воздействия – снижение нагрузки на суставы носовой части ноги, равномерное распределение веса по всей поверхности стопы и коррекция имеющихся деформаций. В качестве ортопедических приспособлений используются индивидуальные ортопедические стельки, шины, бандажи, супинаторы, межпальцевые перегородки и т.д. Важнейшая часть ортопедической программы – правильный подбор обуви специальной конструкции. Для коррекции вальгусной деформации стопы необходима обувь, не сдавливающая носовую часть стопы, имеющая правильную форму подошвы и широкий каблук, высотой не более 4 см.
- Физиотерапия. Эффективностью в отношении исправления деформаций плюснефалангового сустава большого пальца обладает массаж, магнитотерапия, электрофорез и грамотно составленный комплекс ЛФК. Все эти методики направлены на восстановление нормального кровоснабжения тканей стопы, активацию процессов регенерации и местного метаболизма. Что касается лечебного комплекса упражнений, он используется также с целью нормализации веса пациентов, страдающих избыточной массой тела, что необходимо для снижения весовой нагрузки на стопу. С этой целью необходимо также скорректировать ежедневный рацион пациента.
- Медикаментозное лечение. Если у больного отмечается выраженное воспаление и отечность пораженной области, для облегчения симптомов врач может назначить прием противовоспалительных препаратов (нимесулид, мелоксикам, ибупрофен и т.д.).
Хирургическое вмешательство при вальгусной деформации
Классическое хирургическое вмешательство с целью коррекции вальгусной деформации стопы отличается высокой травматичностью и длительным периодом восстановления пациента. Операция проводится открытым способом – хирург делает разрез тканей с помощью скальпеля вплоть до кости с ее последующим извлечением.
Анестезия при этом может применяться как местная, так и общая. Стандартная методика хирургического вмешательства предполагает последовательное проведение таких этапов операции:
- Разрез мягких тканей при помощи скальпеля внутри поверхности фаланги большого пальца;
- Хирургическое рассечение капсулы первого плюснефалангового сустава (капсулотомия);
- Эктомия экзостоза – процедура удаления костной мозоли;
- Остеотомия – перепиливания первой косточки плюсны;
- Изменение оси деформированного участка пальца и исправление искривления любой степени выраженности;
- Артродез – прочная фиксация полученного положения тканей сустава металлическими штифтами и скобами. Суставы должны обязательно плотно соприкасаться между собой для возможности скорейшего срастания тканей;
- Первая суставная плюснефаланговая капсула пальца ушивается;
- Хирург накладывает на место проведения операции стерильную повязку, а стопу фиксирует при помощи плотной фиксирующей повязки.
В зависимости от выраженности и тяжести проявлений суставной деформации операция может длиться до 2 часов.
Лечение лазером
Операция лазером по удалению косточки на ноге – самый современный, безопасный и малотравматичный метод лечения вальгусной деформации стопы. При этом доступ к месту проведения операции получается через небольшой надрез с минимальным травмированием тканей. Нарост на кости постепенно иссекается при помощи лазерного воздействия.
Лазерный луч снимает тончайшие слои костной ткани, не травмируя окружающие структуры. В результате кость шлифуется до достижения нормальной анатомической формы. Это позволяет избежать побочных эффектов и сохранить подвижность суставов ступни.
Преимущества лазерного лечения вальгусной деформации стопы:
- Низкая травматичность вмешательства позволяет избежать негативных последствий и эстетических недостатков после операции – в результате вмешательства на ткани накладывается лишь несколько косметических швов;
- Быстрая реабилитация и полноценное восстановление физической активности пациента;
- Отсутствие риска развития сильного кровотечения и большой кровопотери в ходе лазерной коррекции деформации стопы;
- Использование новейших препаратов для анастезии.
Лечение вальгусной деформации лазером – гарантия полного выздоровления, отсутствие больших шрамов и возможность для пациента вернуться к привычному образу жизни.
Стоимость лечения
В медицинском центре «ГарантКлиник» лечение вальгусной деформации проводится при помощи самых современных лазерных методик, с применением инновационного оборудования. Стоимость лазерной коррекции выпирающей косточки на одной ноге составляет 70 000 рублей.
Если патология отмечается сразу на обеих ступнях, цена лечения двух ног составит 120 000 рублей. В эту сумму входят все расходы на проведение операции, приобретение препаратов и медицинских материалов, пребывание в стационаре на протяжении первых дней после процедуры, профессиональное консультирование лучших хирургов и ортопедов. Наши специалисты также обеспечат пациенту непрерывный контроль на протяжении всего реабилитационного периода.
Реабилитация после лазерного лечения вальгусной деформации стопы
При применении высокотравматичной классической методики проведения хирургического вмешательства, пациента ожидает длительное восстановление, временная потеря трудоспособности, использование костылей и т.д.
Лазерная коррекция же гарантирует быструю реабилитацию, без осложнений и сложного комплекса восстановительных процедур. Уже на второй день после удаления косточки пациент сможет сам вставать с кровати и самостоятельно передвигаться без костылей и других специальных приспособлений. На 11-12 день будут сняты косметические швы с раны.
Ходить в обуви без каблука пациент сможет уже через 2-3 недели, а спустя три месяца специалисты позволяют вернуться к обуви с каблуком.
Запись на проведение безтравматической операции лазером на косточке большого пальца ноги при вальгусе в ГарантКлиник в Москве.
Ортопедическая обувь после лазерной операции
После лазерной операции ортопедическая обувь не нужна! Однако, если была проведена операция методом хирургического вмешательства, то такая обувь понадобится. Особенности таких моделей заключаются в снижении нагрузки на суставы ног, фиксации голени, равномерном распределении массы тела по поверхности стопы и возможности мягкой коррекции имеющихся деформаций.
С этой целью конструкции ортопедической обуви оснащены специальными стельками, анатомическими супинаторами, метатарзальными подушечками, а также мягким и гибким носом, не сдавливающим травмированные участки стопы.
Кроме перечисленного, ортопедическая обувь обеспечивает беспрепятственное поступление воздуха к области поражения за счет использования только самых современных натуральных и синтетических материалов, обладающих гипоаллергенными свойствами. Дополнительно такая обувь может пропитываться специальными антибактериальными и противогрибковыми средствами.
Ответы врача на распространенные вопросы
На вопросы отвечают опытные специалисты медицинского центра «ГарантКлиник».
Можно ли не удалять косточку, выступающую возле большого пальца?
На начальных этапах развития, когда вальгусная деформация не приносит пациентам существенного дискомфорта, многие считают возможным не обращаться к врачу. Такое несерьезное отношение к проблеме приводит к усилению деформации стоп, развитию сильнейшей боли, отсутствию возможности нормально двигаться, поражению тканей позвоночника и появлению других симптомов.
Чтобы этого не допустить, следует удалить болезненную шишку на ноге еще задолго до развития самой тяжелой стадии заболевания.
Существует ли риск повторной деформации стопы после лазерной коррекции?
Лазерное лечение вальгусной деформации стопы на сегодняшний день не только самое безопасное, но и самое эффективное. Специалисты гарантируют, что выбрав лазерную шлифовку кости, можно навсегда избавиться от ее деформации. Исключения могут возникать только когда пациент не соблюдает правил и рекомендаций реабилитационного периода.
Если при развитии деформации была повреждена двигательная активность пальцев ног, поможет ли лазерное лечение ее восстановить?
Восстановить утраченную двигательную активность пальцев ног возможно. Однако для этого необходимо носить только ортопедическую обувь, проводить регулярные занятия ЛФК и не пренебрегать физиотерапевтическими процедурами. Все это позволяет восстановить нормальный кровоток ступней, избавиться от отеков и застоя биологических жидкостей, что точно поможет вернуть активность.
В медицинском центре «ГарантКлиник» лазерное лечение вальгусной деформации стопы проводят только профессиональные высококвалифицированные хирурги, с применением новейшей медицинской техники. В результате такого подхода пациенту гарантировано полное и быстрое восстановление пораженных стоп.