Реберный горб при сколиозе
причины, симптомы, методы лечения и профилактики
При длительном течении сколиоза в грудном отделе возникает реберный горб. Это деформация грудной клетки с характерным выпячиванием со стороны поражения. Опасность состоит не только в косметическом дефекте, а также высокой вероятности нарушения функций соседних внутренних органов и систем. Больной нуждается в наблюдении и лечении у грамотного ортопеда до достижения нужного результата. В статье ниже обсудим, почему появляется реберный горб, что делать, к какому врачу обратиться, как лечить сколиоз при наличии реберного горба.
Причины возникновения
Реберный горб появляется в условиях деформации грудной клетки при сколиозе. Вследствие изменения осанки, нарушения обмена веществ, инфекционных и неинфекционных заболеваний, разрушения патологическим процессом тел отдельных позвонков происходит боковое искривление позвоночника в левую или правую сторону относительно своей оси. По мере прогрессирования сколиотической болезни возникает вторичная деформация грудной клетки, как результат — формируется реберный горб. При развитии горба у детей и подростков выпячивание может достигнуть большой степени, так как дальнейшее развитие скелета идёт неправильно.
Статью проверил

Кученков А.В.
Ортопед • Травматолог • Хирург • Флеболог • Спортивный врач • стаж 25 лет
Информация актуальна на 2021 год
Содержание статьи
О чём говорит реберный горб при сколиозе
Реберный горб отражает активность и степень деформации грудной клетки, появляется в условиях быстрого прогрессирования сколиотической болезни или отсутствия лечебно-профилактических мер. Деформация в грудном отделе намечается при сколиозе 2 степени, и по мере развития болезни до 3-4 стадии горб становится заметным и четко очерченным. Может иметь разные конфигурации и размеры. Чаще определяется на выпуклой стороне искривления в задней части. Костное образование на правой стороне спины указывает на правосторонний сколиоз. При этом грудная клетка становится вогнутой, происходит западание рёбер, ослабление брюшных мышц.
Одновременно с деформацией грудной клетки возникают другие клинические признаки сколиоза:
- опущенная голова
- ассиметричный треугольник талии и шеи
- разная высота надплечий
- выпирающие передние ребра
- ограничение пассивных движений в верхних конечностях
- растяжение мышц в области искривления
Процедуры для диагностики – плазмотерапия и фармакопунктура. Мануальная терапия, остеопатия и занятия ЛФК положительно скажутся на вашем здоровье.
С чем можно перепутать?
Формирование реберного горба возможно только при деформации грудной клетки при угле искривления более 25 градусов. Типичные для дефекта признаки больше не прослеживаются в клинике других болезней. Задача врача — точно определить причины развития, время возникновения, форму, место расположения и угол искривления.
Что делать?
При обнаружении первых признаков сколиоза и начертаний реберного горба незамедлительно потребуется консультация ортопеда. Болезнь имеет склонность к прогрессированию, и если своевременно не назначить адекватное лечение и не устранить провоцирующие факторы, симптомы сколиоза усиливаются, возникает угроза смещения, сдавления и нарушения функциональности внутренних органов и систем. В случае резкой интенсивной боли в спине перед визитом к специалисту разрешается выпить обезболивающее. При ухудшении общего самочувствия вызывайте бригаду скорой медицинской помощи.
Когда нужно обращаться к врачу, и какому?
Сколиоз развивается в период активного роста, наиболее часто обнаруживается у детей 6-7 лет. В это время родители должны максимально внимательны к формированию осанки у ребенка. При выявлении первых симптомов сколиотической болезни, как опущенная голова, разная высота надплечий, ассиметричные лопатки и треугольник талии, нарушение походки, ребенок нуждается в осмотре педиатром или ортопедом.
Сколиоз диагностируют по данным осмотра и рентгенографии. Искривления определяют тестом “стоя”, “в наклоне”, “лёжа”. Далее врач измеряет рост, объём лёгких, длину ног, проводит взвешивание, оценивает подвижность тазобедренного, голеностопного сустава, симметричность расположения лопаток, надплечий, треугольника талии. Также производит осмотр грудной клетки, области таза, поясницы, живота.
С помощью рентгенографии измеряют величину отклонения позвоночника. Чтобы оценить истинную деформацию рентгенографический снимок осуществляют в двух проекциях: стоя и лёжа с умеренным растягиванием. Угол скручивания вдоль оси тела позвонка рассчитывают по методике Раймонди, Нэша и Мо.
При необходимости установить причины развития сколиоза или подозрении на нарушение функций внутренних органов должна быть сделана магнитно-резонансная томография или компьютерная томография позвоночника, ультразвуковое сканирование органов брюшной полости, исследование дыхательных объемов, электрокардиография. При симптомах сдавления спинного мозга, нервных корешков необходима миелография.
Как лечить сколиоз при реберном горбе?
С учетом причин сколиоза и тяжести симптомов назначают консервативное или хирургическое лечение. Консервативную терапию проводит ортопед, при необходимости совместно с кардиологом, неврологом, инфекционистом, вертебрологом, травматологом, эндокринологом, пульмонологом. Вопрос об операции решается с хирургом, при неврологических нарушениях — с нейрохирургом. При наличии сопутствующих патологий одновременно выполняют их лечение.
Медикаментозное лечение
Перечень медикаментов для лечения сколиоза при реберном горбе ограничивается назначением нестероидных противовоспалительных препаратов и ненаркотических анальгетиков. Они помогают устранить боль, снять отечность, восстановить подвижность пораженного сегмента. Боли высокой интенсивности требуют назначения глюкокортикостероидов, анестетиков, гомеопатии в виде в/м и в/в инъекций, лечебных блокад в околопозвоночные ткани.
Хирургическое лечение
Оперативное лечение может понадобиться при угле искривления более 40-45 градусов. Другие показания к операции — неэффективность консервативной терапии, быстрое прогрессирование деформации, наличие грубых изменений внутренних органов, сдавливание нервных корешков и спинного мозга.
Обращая внимание на возраст пациента, его физическое и психологическое состояние, причины развития, течение и вид искривления осуществляют:
- скелетное вытяжение; фиксацию позвонков из заднего, переднего доступа или через ребра специальными винтами, титановыми пластинами или металлоконструкциями;удаление реберного горба;рассечение тканей, сдавливающих нерв, спинной мозг, позвоночный столб.
С целью улучшить внешний вид пациентов с тяжёлыми сколиотическими деформациями, уменьшить величину реберного горба проводят торакопластику. Сущность операции заключается в удалении нескольких ребер на выпуклой стороне поражения.
Консервативная терапия
Консервативное лечение необходимо для сдерживания прогрессирования деформации позвоночника и грудной клетки, предупреждения развития системных осложнений, укрепления мышечного корсета, улучшения осанки, и включает следующие мероприятия:
- рациональный двигательный режим; здоровое, сбалансированное питание;физические упражнения;ношение корсета;ношение ортопедической обуви или специальных стелек;нахождение в гипсовой кроватке;массаж;электростимуляцию мышц;плавание;оздоровительную гимнастику в воде.
После выздоровления или достижения максимально возможного результата пациенты нуждаются в регулярном наблюдении ортопедом до момента завершения формирования скелета.
Источники
Журнал “Хирургия позвоночника”, 2006 г. “Резекция реберного горба при идиопатическом сколиозе как завершающий этап оперативного лечения”. Е.В.Губина, В.Н.Сарнадский, М.В.Михайловский
В современной медицине под деформацией ребер понимаются их искривления, которые возникли в результате травматических повреждений, воспалительных или инфекционных процессов, оперативного вмешательства или врожденных патологий. Проблема может не представлять опасности для здоровья человека. Однако при высокой степени выраженности деформация ребер способна стать причиной возникновения заболеваний сердечно-сосудистой или дыхательной систем.
Причины деформации ребер
Эта проблема возникает из-за множества факторов. Все причины можно разделить на врожденные, приобретенные. А так же, отдельно можно выделить первичные (вследствие травмы) и вторичные ( на фоне уже существующих болезней) деформации ребер. Самыми распространенными причинами называют:
Деформация ребер может также появиться в связи с травмами. Чаще всего она развивается после нарушения целостности тела грудины или рукоятки. У взрослых, как правило, требует оперативного вмешательства.
Деформация ребер у ребенка
Около 4 % детей страдают от врожденных или приобретенных деформаций ребер. Лечение лучше проводить в этом возрасте, поскольку повышается шанс на полное устранение недуга. Врожденные патологии возникают из-за генетической предрасположенности или вредных экзо- и эндогенных факторов. Приобретенные деформации ребер у ребенка появляются вследствие травм или служат осложнениями воспалений или инфекций, которые поражают костную ткань в период формирования скелета.
Проявления деформации ребер
Эта проблема считается очень серьезной поскольку отражается как на внешнем виде, так и на самочувствии больного. Среди основных проявлений деформации ребер называют:
- Внешние изменения. Воронкообразная патология вызывает углубление в нижней или средней зоне груди. Килевидная деформация характеризуется выпячиванием одного из участков.
- Уменьшение полости грудной клетки. Это в свою очередь приводит к искривлениям позвоночника и нарушениям кровообращения.
- Периодические западания ребер, которые возникают при вдохе. Могут стать причиной дыхательной недостаточности.
- Отставание в физическом развитии у детей. Малыши, у которых наблюдается деформация ребер, к тому же, более подвержены простудным заболеваниям, вегетативным расстройствам, быстро устают.
- Нарушения дыхательных функций. Возникают деформации верхнего или среднего отдела грудной клетки.
Для того чтобы понять, как справиться с возникшей проблемой, обратитесь к квалифицированному врачу за помощью.
Искусственные деформации ребер
Причинами приобретенных деформаций грудной клетки обычно являются заболевания позвоночника или травмы. Патология также развивается на фоне заболеваний органов дыхательной системы. Однако выделяют и искусственные деформации ребер от корсета, бандажей или поясов. Не секрет, что такие приспособления нередко применяются для выравнивания позвоночника, а также для восстановления после операций, переломов. Их неправильное использование нередко приводит к тому, что происходит деформация ребер.
Диагностика
Для того чтобы понять, насколько серьезна ситуация, пройдите самодиагностику. Этот сервис вы найдете на сайте. Тест займет всего несколько минут, однако кратко ответит на интересующие вас вопросы. Важно помнить, что он не заменяет диагностики, которая проводится в медицинских учреждениях. Наиболее эффективными инструментальными методами называют рентген (от 1500 рублей), КТ грудной клетки (от 3500 рублей), МРТ (от 2500 рублей). Эти процедуры позволяют увидеть наличие и оценить степень деформации. Магнитно-резонансная томография также дает возможность определить:
Пройти диагностику на современном оборудовании вы можете в клиниках Москвы. Обратившись туда, вы также получите эффективное лечение. Квалифицированные врачи приложат максимум усилий, чтобы решить проблему без хирургического вмешательства. При необходимости в проведении операции ее выполнят на самом высоком уровне.
Какой врач может помочь при деформации ребер?
При деформации ребер стоит обратиться к врачу следующей специальности:
ПЕДИАТР
ТРАВМАТОЛОГ
После осмотра, врач назначит необходимую в вашем случае диагностику. Некоторые заболевания сложно диагностировать как говорится “на глаз”. Поэтому нужно довериться врачу при назначении исследований. После всех анализов врач сможет составить правильный курс лечения. Запомните: точная диагностика и правильный диагноз – уже 50% успеха в лечении!
Протрузия реберных дуг – это выступание последних пар ребер с одной или двух сторон. Как справиться с этой исключительно эстетической проблемой консервативными и оперативными методами, рассказывает к.м.н., торакальный хирург Кузьмичев Владимир Александрович.
 Корр: Говоря, о протрузии ребер – о чем идет речь?
Корр: Говоря, о протрузии ребер – о чем идет речь?
Протрузия реберных дуг — это изменение хрящевидных тканей патологического характера.
Деформация происходит внутриутробно и под воздействием ряда неблагоприятных факторов, влияющих на плод во время беременности матери. К таким факторам относят радиацию, инфекции, вирусы, генетику, химические и лекарственные вещества. Чаще всего протрузия является элементом воронкообразной, реже килевидной деформации грудной клетки. Однако в особых случаях, она может быть самостоятельной развившейся проблемой. Реберные дуги завершают контур грудной клетки и в месте стыковки 6, 7 и 8 ребер составляют зону, где сливаются в реберные хрящи. Эта область начинает выступать и доставляет человеку некий эстетический дискомфорт.
Корр: Имеет ли такое отклонение опасность для организма?
Нет, данная патология носит лишь проблему эстетического характера и не имеет никакого функционального значения. Изменение реберных дуг может прогрессировать, принимая более тяжелые деформации грудины. Тем не менее, к нарушениям в организме оно не приводит.
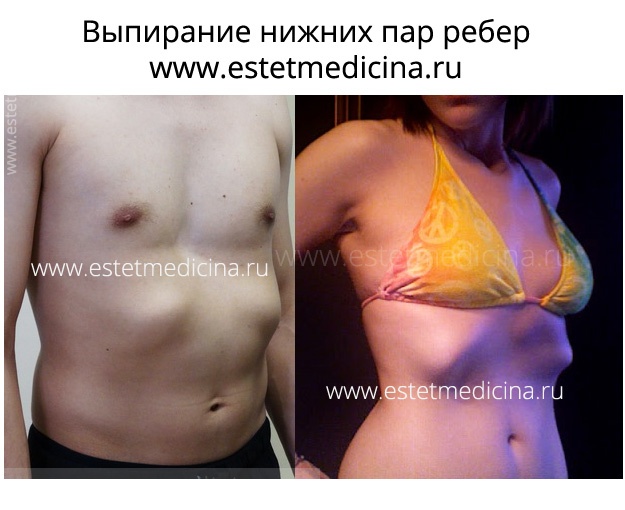
Корр: Значит, если бы не эстетика, то прибегать к лечению люди перестали бы?
Надо сказать, что некая «прикованность» к собственному внешнему виду в значительной степени объясняет желание людей устранить выступание ребер. Каждый хочет хорошо выглядеть и чувствовать себя уверенно. Всё же операция — это серьезный шаг, поэтому по возможности от хирургического вмешательства лучше отказаться. Таким образом, очень важно оценить степень выраженности. Если она незначительная и в целом не нарушает гармоничность тела, то вполне можно обойтись без операции. Например, известная личность Ким Кардашьян — яркий пример обладателя протрузии ребер. Но никому не придет в голову обсуждать это, так как все внимание приковано к ее груди и бедрам. Множество моделей, актеров и спортсменов имеют какую-то степень протрузии. При этом, они совершенно не зациклены на проблеме и тратят свою энергию, силы на профессиональное и личное развитие. В этом отчасти и заключается их успех.
Корр: Если все-таки протрузия ребер выраженная, то как быть в этом случае?
В ситуациях, когда выступающие реберные дуги действительно уродуют тело, может помочь их коррекция с применением консервативного или оперативного метода. Единственным способом лечения без операции является ношение ортопедического корсета. Он эффективен в большей степени для детей, так как в раннем возрасте хрящи и ребра эластичные и могут поддаваться внешнему воздействию. Среди взрослых так же отмечены случаи положительного результата. Но ортез придется носить достаточно длительное время и не один год, в связи с чем подобный метод подойдет только мотивированным, внимательным и терпеливым людям.
Корсет Lace IT, LaceIT PE:


Корсеты (ортезы) от доктора Sydney Haje Бразилия:


Корр: А такие способы, как массаж, плавание и физкультура будут ли эффективны в лечении детей?
Строго говоря, данные действия не исправят искривленные реберные дуги и не устранят протрузию (выступание). Но несмотря на это, все указанные активности станут профилактикой формирования грудной клетки и правильной осанки, что несомненно, благотворно скажется на развитии организма.
Корр: Как лечится протрузия ребер оперативно?
Раннее, для устранения дефекта хирурги применяли очень травматичный метод Равича или стерно-хондропластику — требовался значительно широкий доступ. С развитием медицины и появлением новейших технических возможностей, специалисты торакальной хирургии стали использовать торакоскоп — оптический прибор, который позволяет проводить операцию, исключая большое рассечение грудной клетки.
Суть операции заключается в иссечении либо укорачивании реберных дуг с последующим моделированием их положения.
Вместе с тем, предварительно оценив форму грудной клетки, мы должны точно различать степень деформации. Если протрузия развилась на фоне достаточно равномерной воронкообразной деформации, то в большинстве случаев её коррекция по Нассу приводит к уменьшению выпирания реберных дуг. Мы пришли к выводу, что большинство пациентов после первой пластики — устранения воронкообразной деформации — остаются довольны результатом и на этом лечение останавливается.
Корр: Большие остаются рубцы от такой операции?
Рубцы, к сожалению, остаются. У женщин они могут быть менее заметные, поскольку резекция осуществляется в сочетании с субмаммарными разрезами, то есть шов будет проходить под молочной железой. У мужчин рубцы выраженные, но в сравнении с торчащими реберными дугами, два аккуратных шва куда более эстетичнее. Кроме того, мы не оперируем данную патологию одновременно с операцией по Нассу, если имеется воронкообразная деформация (впалая грудь).
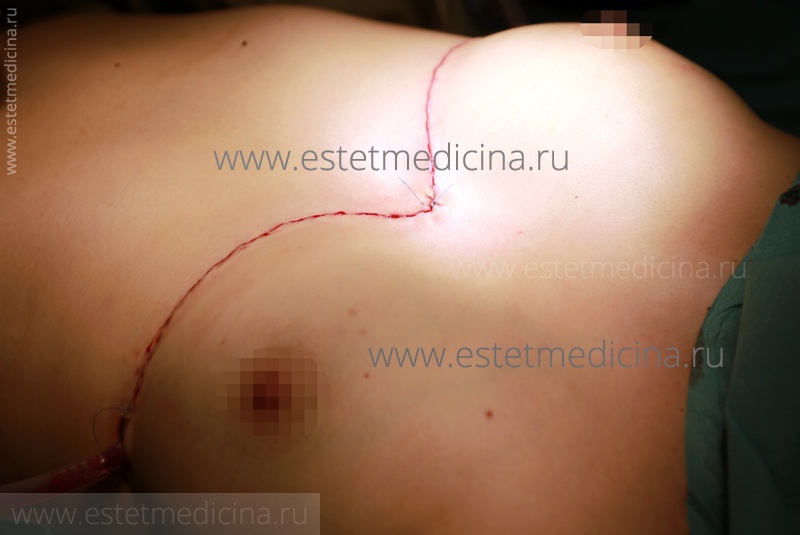
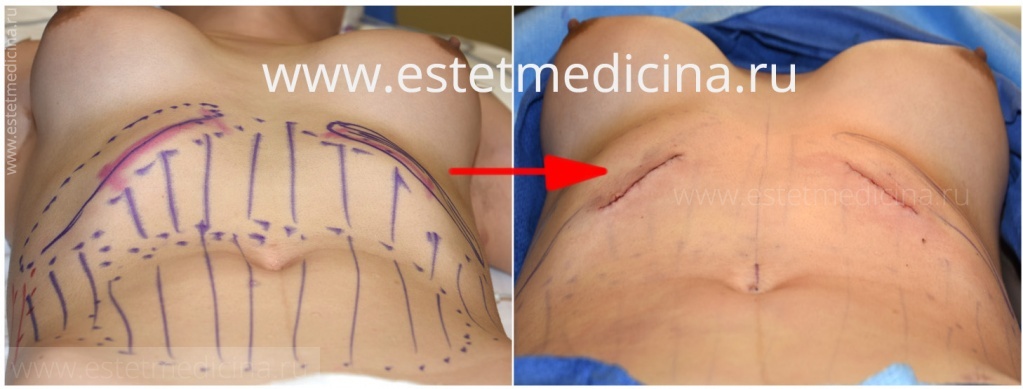
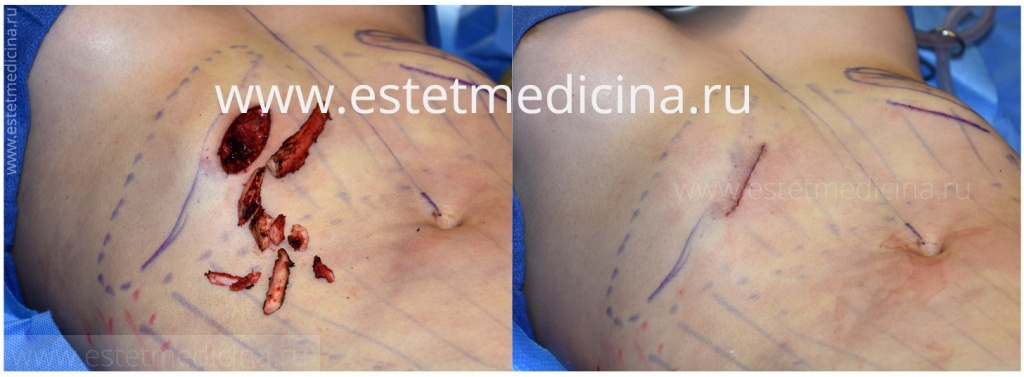
Сначала решаем проблему грудины и, если пациент не будет удовлетворен состоянием внешнего вида, то к моменту удаления пластины, через три года, мы можем произвести резекцию реберных дуг.
Корр: Бывает ли что ребра выступают только с одной стороны?
Да, односторонняя деформация нередко встречается. Особенно с левой стороны. Но оперировать приходится чаще с двух сторон, потому что мы соблюдаем симметрию. В целом, все зависит от конкретного случая, в некоторых ситуациях вполне можно обойтись вмешательством с одной стороны.
Корр: Как проходит реабилитация?
Пациент проводит в стационаре один день. В первые сутки человеку необходим покой и лучше провести это время дома. В течение трех-четырех месяцев рекомендуется носить специальный бандаж. Ограничения стандартны для трех-четырех недель: избегать повышенной физической активности, нельзя поднимать тяжелые предметы, совершать резкие движения. Весь период реабилитации контролируется хирургом, поэтому соблюдая все его рекомендации, пациент ускорит процесс восстановления и получит отличный результат.
Корр: Насколько негативно отразится операция на организме?
Несмотря на то, что операция не травматичная, все же любое пересечение хряща не есть что-то положительное. Любое вмешательство — стресс для организма и косметическая резекция может негативно сказаться на эмоциональном уровне с точки зрения напряжения и общего самочувствия. Повторю, отметив, что перед тем, как лечь на хирургический стол, здраво оцените степень деформации. Гораздо важнее полюбить себя таким, каким вы являетесь, здесь и сейчас, а не таким, каким станете после операции.

Остались вопросы? Свяжитесь с нами:
Оглавление
- 1Виды и возможные причины
- 1.1Воронкообразная
- 1.2Килевидная
- 1.3Другие виды врожденных деформаций
- 1.4Приобретенные деформации
- 2Диагностика
- 3Лечение
- 3.1Операция при воронкообразной деформации
- 3.2Операции при килевидной деформации
- 3.3Операции при пороках развития
Деформации грудной клетки у детей и подростков встречаются примерно у 4% детей и подростков, причем чаще у мальчиков. Они представляют собой изменения формы груди, разные по степени выраженности и характеру. Это вызывает более или менее выраженный, а иногда и грубый эстетический недостаток. Учитывая особенности детской психики, он практически всегда приводит к появлению комплексов и нарушениям социальной адаптации.

Но помимо психологических проблем подобные патологии способны провоцировать серьезные осложнения со стороны органов грудной полости, в частности легких и сердца. Часть деформаций диагностируется еще в раннем возрасте, другие же обнаруживаются позднее, в частности в пубертатном периоде. Некоторые из них не требуют лечения, но большинство все же является показанием для проведения оперативного вмешательства.
Виды и возможные причины
Деформация грудной клетки у ребенка бывает врожденной или приобретенной. Первые встречаются чаще и представлены:
-
воронкообразной деформацией или ВДГК (90% случаев);
-
килевидной деформацией или КДГК (8% ситуаций).
В их развитии предполагается влияние наследственных факторов, вызывающих изменения в развитии костей и хрящей, патологии соединительной ткани. Это провоцирует деформации в хрящевых фрагментах ребер, что и обуславливает искривление грудной клетки в ту или иную сторону.
Преимущественно подобные нарушения обнаруживаются в период активного роста ребенка, т. е. в 5—6, 8—10, 13—15 лет. Они склонны прогрессировать до окончания периода роста скелета, т. е. до 15—17 лет или дольше. Поэтому чем раньше будут обнаружены первые признаки деформации, тем выше вероятность, что она приведет к грубым изменениям и осложнениям.

В зависимости от расположения дефекта относительно центральной оси все деформации разделяют на симметричные и ассиметричные.
Также причины могут крыться в наличии иных пороков развития или врожденных заболеваний. Причины деформации грудной клетки у подростка при отсутствии нарушений ранее способны заключаться в действии внешних факторов, т. е. они являются приобретенными в течении жизни. Хотя иногда врожденные патологии способны впервые проявляться только в пубертатном периоде.
Воронкообразная
Воронкообразная деформация грудной клетки у детей и подростков – самый распространенный вариант. Она заключается в западении грудины и передних отделов ребер разнообразной конфигурации и на разную глубину. На основании чего выделяют следующие морфологические варианты:
-
чаша – локальное, в основном симметричное западение, преимущественно локализованное в нижней части грудины;
-
блюдце – обширное вдавление вдоль всей передней поверхности грудной клетки, способное быть как симметричным, так и ассиметричным;
-
поперечный тип – впадина в большей степени растянута в горизонтальном направление и локализована ниже грудины;
-
эксцентричный тип – вдавление расположено в стороне от центральной линии и всегда является ассиметричным;
-
Гранд-Каньон – впадина напоминает глубокий канал, гораздо чаще других приводит к осложнениям.
Причины развития еще доподлинно неизвестны, хотя предполагается наследственная природа (у 25% больных близкие родственники страдают от аналогичных проблем). Часто она выявляется у детей с синдромом Морфана, дизрафическим статусом, нейрофиброматозом. Признаки патологии часто обнаруживаются сразу после рождения ребенка, а затем склонны прогрессировать с развитием разной степени тяжести отклонений в функционировании дыхательной и сердечно-сосудистой системы.
На фоне прогрессирования ВДГК наблюдается нарушение анатомических взаимоотношений в грудинно-реберном комплексе, что приводит к кардио-легочным отклонениям разной степени.
Со стороны сердечно-сосудистой системы частыми спутниками ВДГК становятся:
-
сдвиг и поворот сердца относительно продольной оси;
-
развитие пролапса митрального клапана;
-
расширение корня аорты.
Это вызывает боли в груди и обуславливает снижение уровня физической активности. Поэтому при подобном нарушении обязательно проводится ЭКГ. Но у детей школьного возраста, в том числе у части подростков, не всегда оно позволяет обнаружить зависимость между тяжестью деформации и изменениями на кардиограмме. Но по мере взросления и усугубления тяжести ВДГК они проявляются все отчетливее, а также наблюдается появление и нарастание соответствующей симптоматики.
Со стороны легких ВДГК способна провоцировать:
-
снижение ЖЕЛ;
-
падение МВЛ;
-
увеличение минутного объема вентиляции;
-
рост потребления кислорода в минуту.
Все это сопровождается затруднениями дыхания, отыдшкой. Их интенсивность зависит от степени деформации. Причем в тяжелых случаях одышка может беспокоить больных даже вне физической активности.
Сегодня разработано несколько методик расчета степени деформации. Одной из наиболее удобных и точных считается диагностика на основании грудинно-позвоночного индекса Гижицкой. Он рассчитывается как отношение самого меньшего размера ретростернального пространства от задней поверхности грудины до передней поверхности тел позвонков, межпозвонковых дисков, к максимальному. На основании этого выделяют:
-
1 степень – индекс равен 0,7 или более. Такая воронкообразная деформация грудной клетки у подростков или детей более раннего возраста считается компенсированной. При ней не наблюдается серьезных косметических дефектов и симптомов нарушений сердечной или легочной функции.
-
2 степень – 0,7—0,5. Это более серьезная форма патологии, которую еще называют субкомпенсированной. При ней уже отчетливо прослеживается изменение грудной клетки, а при физических нагрузках появляется одышка, тахикардия.
-
3 степень – менее 0,5. Это наиболее тяжелая, декомпенсированная стадия. При ней у больного наблюдается не только грубое искривление груди, но и выраженная одышка, тахикардия даже в спокойном состоянии.
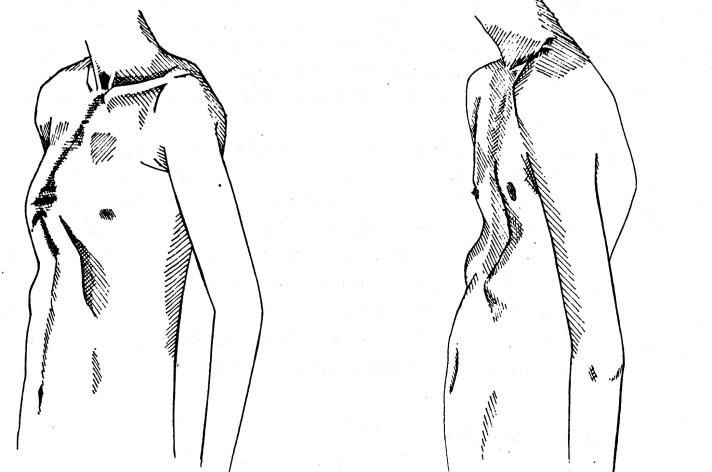
Килевидная
Килевидная деформация грудной клетки у детей и подростков – искривление в переднем направлении грудины и соединяющихся с ней ребер, в результате чего она приобретает форму выступающего вперед киля. Это в основном сопряжено с формированием эстетического недостатка, но почти никогда не оказывает влияния на работу внутренних органов.
КДГК может быть:
-
нижней или хондрогладиоларной – дефект расположен на уровне нижней или средней трети грудины;
-
верхней или хондроманубриальной – киль находится в верхней трети грудины.
-
латеральной или односторонней – дефект смещен в сторону от срединной линии;
-
реактивной – в основном становится осложнением операции по устранению ВДГК.
Чаще всего встречаются первые два типа КДГК.
Чаще обнаруживается килевидная деформация грудной клетки у подростков, поскольку в раннем возрасте изменения незаметны для невооруженного глаза. Но по ходу взросления ребенка они прогрессируют, особенно в периоды быстрого роста.

Таким образом, обычно выраженные дефекты являются следствием незамеченных или игнорируемых изменений в раннем школьном возрасте. Одной из причин формирования КДГК может выступать рахит. Сегодня это заболевание встречается редко, благодаря ранней диагностике и активной профилактике. Но все же на фоне дефицита витамина D в растущем организме ребенка происходит снижение минеральной плотности костей, что и вызывает искривление грудной клетки с образованием выпирающего киля.
Тем не менее нередко встречаются семейные случаи, что позволяет подозревать наследственную природу и развитие килевидной деформации вследствие сверхроста ребер.
Другие виды врожденных деформаций
Деформация может быть вызвана другими пороками развития и болезнями. Но, к счастью, они встречаются достаточно редко. Поэтому их общая доля в структуре всех деформаций грудной клетки у подростков и детей составляет порядка 2%. В их числе:
-
Синдром Поланда – отсутствие обеих грудных мышц, молочных желез, гипоплазия или отсутствие 1-го или нескольких ребер. Это нарушает анатомию и вызывает вторичное искажение формы груди. Чаще всего нарушения развития наблюдаются справа.
-
Врожденная расщелина грудины – в большинстве случаев наблюдается в верхнем отделе грудины или же в зоне рукоятки. Если присутствует неполная расщелина, то зачастую нижняя треть и мечевидный отросток сохраняются. В любом случае данный порок развития сопряжен с выраженным эстетическим недостатком, но так же измененная грудина не способна в полной мере обеспечить защитную функцию, так как крупные кровеносные сосуды, часть сердца оказываются расположены прямо под подкожно-жировой клетчаткой, весьма тонкой в данной области. Это создает серьезную угрозу жизни ребенка.
-
Синдром Куррарино-Сильвермана – сложные деформации грудины и позвоночника, обусловленные слишком преждевременным закрытием зон роста грудины. Поэтому она останавливается в развитии раньше, чем это должно происходить в норме. По мере взросления ребенка отмечается меньший размер грудины, кифотическая и кифосколиотическая деформация позвоночника. Это сопровождается многоплоскостной углообразная деформация тела грудины и всего грудинно-реберного комплекса. Впоследствии развивается комбинированный килевороночный вариант деформации. Нередко это сопряжено с врожденными пороками сердца.
-
Изолированные деформации ребер –могут быть простыми (при аномалиях развития 1-го или двух ребер в виде удвоения, расщепления, слияния) или же сложными с вовлечением 3 и более ребер.
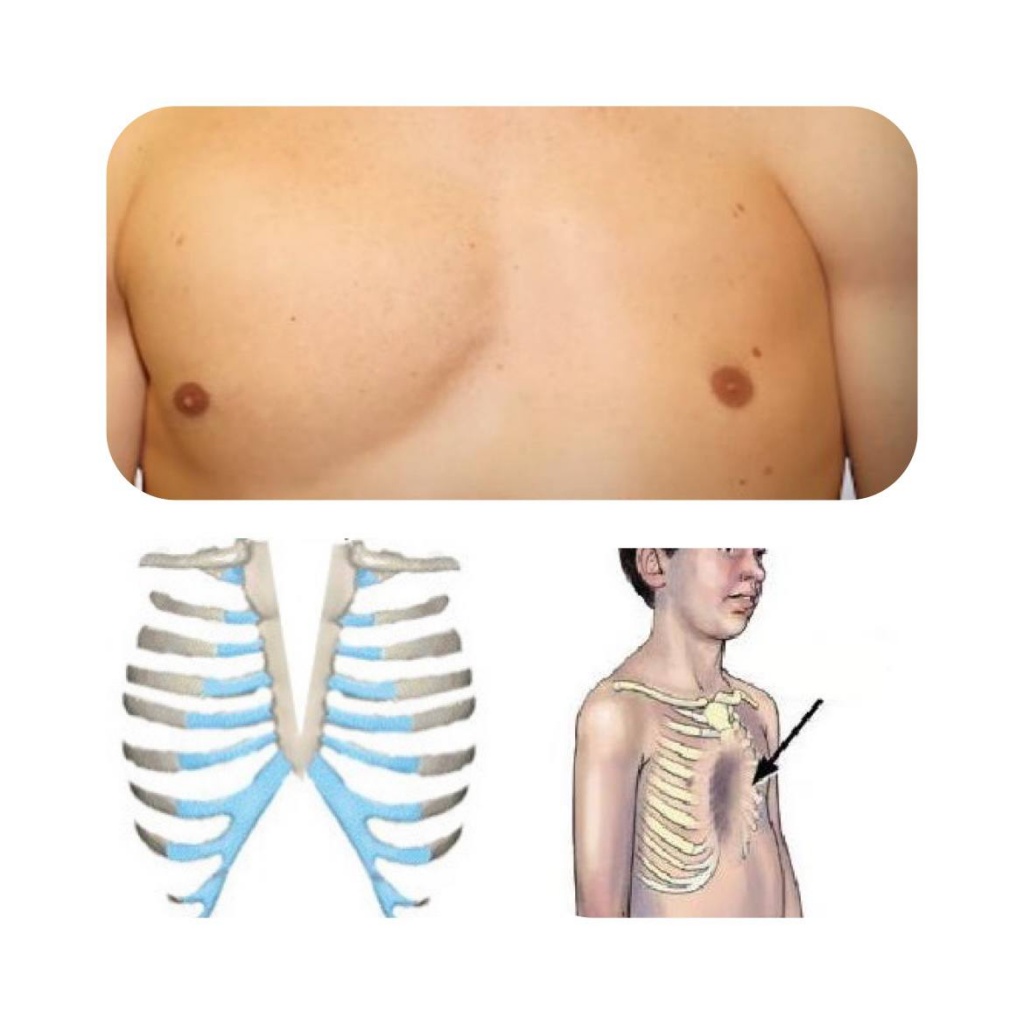
Приобретенные деформации
Причины деформации грудной клетки у ребенка приобретенного типа кроются в воздействии внешних факторов. Самыми распространенными из них являются:
-
нежелательные или неизбежные последствия операций, затрагивающих костно-хрящевой каркас и органы средостения, легкие, диафрагму, сердечную сумку;
-
травмы;
-
системные заболевания, сопровождающиеся метаболическими, эндокринными нарушениями;
-
воспалительные процессы, в числе которых инфекционные заболевания бронхолегочной системы, костной ткани (остеомиелит, туберкулез и пр.);
-
опухоли различной природы, расположенные в грудине, ребрах, органах грудной полости и спинном мозге.
В подобных ситуациях грудная клетка способна приобретать ладьевидную, бочкообразную конфигурацию. Также выделяют кифосколиотическую приобретенную деформацию, обусловленную кифотическим и сколиотическим искривлением позвоночного столба, их сочетанием.

Диагностика
Деформации грудной клетки часто видно невооруженным глазом. Их впервые замечают либо родители, либо врачи различных профилей при проведении обследования по другим поводам. В результате пациентов с признаками подобных нарушений направляют на рентген или КТ грудной клетки.
Эти методы дают точное понимание об особенностях строения всех костных, а КТ и хрящевых структур исследуемой области: грудины, ребер, позвоночника. Также результаты рентгена позволяют определить индекс Гижицкой и, соответственно, вычислить степень деформации. По данным КТ возможно рассчитать индекс Галлера по отношению расстояния между внутренней частью ребер к размеру просвета между грудиной и позвоночника в области ее максимального западения внутрь.
При вогнутых типах деформации, в частности воронкообразной, для оценки состояния дыхательной функции, работы сердечной мышцы проводятся:
-
ЭКГ;
-
УЗИ сердца;
-
спирография.

Лечение
Лечение деформации грудной клетки у ребенка консервативными путями практически безрезультатно, поскольку невозможно эффективно воздействовать на механизм ее развития. Поэтому основным способом коррекции имеющегося нарушения является хирургическое вмешательство. Оно назначается при:
-
серьезных косметических недостатках, смущающих ребенка;
-
наличии признаков изменений в функционировании внутренних органов;
-
тенденции к быстрому прогрессированию изменений;
-
деформациях 2—3 степени.
До момента его проведения пациентам назначаются дыхательная и лечебная гимнастика (ЛФК), рекомендуются спортивные занятия. Но подобные методы способны лишь укрепить мышцы и улучшить осанку, что уменьшает влияние на кардио-легочную систему, но не останавливает дальнейшее усугубление деформации и тем более не корректирует ее.
Но если ранее хирургические вмешательства на грудной клетке требовали широкого операционного доступа, то сегодня в арсенале торакальных хирургов множество малоинвазивных техник. С их помощью удается добиться не менее выраженного результата, но с выполнением всех необходимых манипуляций через разрезы длиной 3—4 см. Это позволяет не только снизить кровопотерю и степень травматизации тканей, но и сократить, а также существенно облегчить реабилитационный период, избежать образования обезображивающих длинных рубцов.

Поэтому в большинстве случаев госпитализация после операций требуется не более чем на неделю. Более того, малоинвазивные операции не требуют существенных ограничений в восстановительном периоде. Уже на 2-е сутки большинству пациентов разрешается ходить. После выписки из стационара показаны ЛФК, дыхательная гимнастика, а в дальнейшем плавание и прочие физические нагрузки, способствующие укреплению мышечного корсета.
Операция при воронкообразной деформации
Сегодня существует более 100 модификаций торакопластических операций, благодаря которым корректируется ВДГК. Они могут подразумевать применение:
-
стабилизирующих наружных конструкций;
-
внутренних металлических фиксаторов;
-
костных трансплантатов.
Также разработаны способы оперативной коррекции ВДКГ без применения специальных фиксаторов.
Все хирургические вмешательства, способные проводиться в подобных случаях, делят на радикальные и паллиативные. Первые позволяют максимально полно устранить дефект передней грудной стенки, вторые же призваны лишь внешне замаскировать его с помощью эндопротезов.
Поэтому как лечить деформацию грудной клетки у ребенка в конкретном случае выбирает торакальный хирург, основываясь на ее степени, характере сопутствующих заболеваний, возрасте больного и других факторах.
Практически все операции такого рода включают 2 этапа:
-
мобилизация грудинно-реберного комплекса;
-
стабилизацию в корригированном положении.
Они не проводятся детям младше 6 лет при отсутствии серьезных показаний к обратному.
Операции при килевидной деформации
Поскольку КДГК не сопряжена с осложнениями со стороны легких или сердца, ее коррекция выполняется преимущественно по эстетическим показаниям. Ранее были предпринятые попытки исправить дефект с помощью давящих корсетов. Но они не дали ожидаемого результата. Поэтому лечение деформации грудной клетки у подростков такого типа так же проводиться исключительно хирургическим путем.
Сегодня для этой цели может выполняться:
-
торакопластика, подразумевающая резекцию деформированных реберных хрящей;
-
корригирующая остеотомия грудины;
-
стабилизация грудинно-реберного комплекса в анатомически правильном положении.
Операции при пороках развития
При деформации грудной клетки на фоне синдрома Поланда в основном используются различные варианты реберных трансплантатов, взятых их других костей пациента. Иногда это дополняют перемещением широчайшей мышцы спины в позицию большой грудной мышцы.
Если нарушение обусловлено врожденной расщелиной грудины, при наличии возможности хирургическое лечение стараются провести как можно раньше. Это важно, так как отсутствие надежной защиты передней поверхности сердца и магистральных сосудов создает угрозу летального исхода при случайном падении или другом незначительном механическом воздействии на грудь. Поэтому чаще всего операция проводится еще на первом году жизни ребенка. В таком случае она заключается в сшивании по средней линии частей грудины. Если же до 1 года выполнить хирургическое вмешательство не удалось, то уже будет показана торакопластика. В ходе нее расщепленные части грудины частично иссекаются, а затем сшиваются. Это дополняется парастернальной косой хондротомией, что позволяет придать грудине больший размер и максимально приближенную к анатомически правильной форму, что минимизирует риск механического сдавливания внутренних органов.
Хирургическое лечение комбинированной деформации грудной клетки проводится редко, поскольку это часто дополняется пороками развития сердца, почек и других внутренних органов. При решении устранять дефект это осуществляется путем резекции деформированных реберных хрящей по обеим сторонам тела с дополнением операции поперечной клиновидной стернотомией. Для фиксации анатомических структур в максимально приближенном к норме положении используются титановые импланты.
Таким образом, в том, как исправить деформацию грудной клетки у подростка нет других вариантов, кроме оперативного пути. Но хирургическое вмешательство требуется не всегда, хотя при недовольстве собственной внешностью оно может быть выполнено даже без серьезных медицинских показаний. Подобное особенно важно для подростков, поскольку малейшие отклонения от нормы во внешнем виде способы вызывать психологические расстройства разной степени тяжести. При этом операция по исправлению деформации позволит избавиться от дефекта и не ощущать собственного отличия от окружающих. Но при выраженных изменениях хирургическое вмешательство обязательно, поскольку помогает устранить давление на внутренние органы и избежать развития нарушений с их стороны или же улучшить их функцию, если отклонения от нормы уже возникли.
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера проводятся серьезные научные исследования по вопросам диагностики и лечения врожденных и приобретенных патологий опорно-двигательного аппарата у детей. В частности, на базе первого отделения НМИЦ успешно внедрены передовые методы лечения врожденных и приобретенных деформаций грудной клетки. Данное направление активно развивается, благодаря научной и клинической деятельности наших специалистов.
Для каждого случая разрабатывается индивидуальный подход к лечению. Осуществляется консервативное или хирургическое вмешательство, в зависимости от особенностей состояния каждого конкретного пациента. Хирургические методы лечения деформаций грудной клетки применяются в рамках специализированной и высокотехнологичной медицинской помощи (ВМП в системе ОМС для всех граждан РФ, на платной основе – для иностранных граждан). Предоперационное обследование и лечение проводятся за счет государственного финансирования для пациента из любого региона России.
- Запись на консультацию
- Причины деформаций грудной клетки
- Приобретенные деформации
- Воронкообразная грудная клетка у ребенка
- Килевидная грудная клетка
- Современные методики лечения и операции
Деформация грудной клетки – это врожденное или приобретенное изменение костно-мышечного каркаса и формы грудной клетки.
В чём причина деформации грудной клетки у ребенка- вопрос, который волнует каждого родителя. По своей природе все деформации бывают или врождённые, или приобретённые.
Врождённые деформации грудной клетки у детей
Врождённая деформация грудной клетки у детей может быть связана с генетическими особенностями, и изменением формирования грудинно-реберного комплекса, что может формировать постепенное усиление деформации до завершения роста скелета ребёнка, подростка.
Врождённая патология бывает связана с неправильным развитием скелета (позвоночного столба, рёбер) из-за дисбаланса минерального и эндокринного обмена. Следствием может быть специфическое развитие тела:
- болезненная худоба;
- узкие плечи;
- высокий рост;
- выпирание лопаток и ключицы;
- впалая грудь на вдохе;
- длинные конечности;
- искривление позвоночника (сколиоз или кифоз).
Наследственная деформация определяется в 20-65% случаях деформаций грудной клетки. Есть заболевания и специфические синдромы, где данный вид деформации является одним из симптомов. Например, нередко патология развивается на фоне синдрома Марфана.
Синдром Марфана
Для этого заболевания характерна воронкообразная и килевидная деформация грудной клетки.
Синдром Марфана имеет следующие симптомы:
- астеническое телосложение;
- арахнодактилия;
- расслаивающаяся аневризма аорты;
- вывих или подвывих хрусталиков глаз (или иная патология зрения);
- биохимические изменения в обмене коллагена и гликозаминогликанов.
Развитию деформации грудной клетки может способствовать дисплазия соединительной и хрящевой тканей, причиной которой стали ферментативные нарушения.
Спорадические (ненаследственные) формы деформации
Ненаследственная деформация грудной клетки развивается вследствие тератогенных факторов, которые воздействуют на плод во время его развития. Чаще всего неправильное развитие обусловлено несинхронным, негармоничным ростом грудины, реберных хрящей.
Приобретенные деформации грудной клетки
Приобретённая деформация грудной клетки у ребенка развивается на фоне заболеваний легких и рёбер (включая опухолеподобные образования). Такая патология может привести к другим нарушениям организма, например, неправильной работе дыхательной системы или психологическим проблемам.
Для приобретённой деформации характерен ослабленный иммунитет, ребёнок часто болеет острыми респираторными вирусными инфекциями.
Затормаживается физиологическое развитие, появляется переутомляемость после слабых физических нагрузок. Наблюдаются резкие перепады в артериальном давлении.
Приобретённое искривление грудной клетки у ребёнка может развиться после перенесенных костно-мышечных заболеваний:
- Туберкулёз;
- Рахит;
- Сколиоз (С учётом того, что позвоночник и грудинно-рёберный комплекс является взаимосвязанной системой, при грубых деформациях позвоночника иногда отмечается выраженная деформация грудной клетки. Чаще деформируется задняя грудная стенка в виде рёберного горба, но бывают и сопутствующие деформации передней грудной стенки);
- Рёберный остеомиелит;
- Опухоли рёбер.
Патологию могут спровоцировать гнойно-воспалительные процессы в мягких тканях грудных стенок и плевры, травмы и ожоги грудной клетки. В ряде случаев деформация является следствием кардиохирургических операций после срединной стернотомии, которая может изменять рост грудины у ребёнка.
Виды деформации грудной клетки
Рыжиков Дмитрий Владимирович Рыжиков Дмитрий Владимирович (руководитель отделения общей костной патологии ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера, кандидат медицинских наук, врач высшей квалификационной категории, врач-травматолог-ортопед)
По типам чаще всего мы видим корпо-костальный тип, это деформация грудины в нижней части с вовлечением рёбер.
Манубриальный тип (манубрио-костальный) встречается гораздо реже, этот тип включает в себя деформацию Рукоятки грудины (это верхняя часть данной кости).
Также ортопеды дифференцируют ассиметричные формы деформации и её эластичность.
В каком возрасте и по каким симптомам можно обнаружить деформацию грудной клетки у ребенка?
Среди пациентов нашего Центра встречаются дети любого возраста. Большинство пациентов поступают именно с врождённой формой патологии. Иногда ребёнок рождается с уже заметной деформацией грудной клетки, но чаще всего мы видим ситуации, когда деформация становится заметной впервые в возрасте 6-8 лет и выраженно прогрессирует в 10-13 лет. Деформации грудной клетки могут увеличиваться, пока есть потенциал роста скелета, то есть в среднем до 15-17 летнего возраста. И чем выше рост родителей и активнее рост детей, тем выше риск формирования очень выраженной деформации. В отличие от деформации конечностей деформации грудной клетки нередко включают в свой перечень симптомов и нарушения работы органов грудной клетки.
Уникальные методы лечения в НМИЦ имени Г. И. Турнера
Виссарионов Сергей Валентинович Виссарионов Сергей Валентинович (Директор НМИЦ детской травматологии и ортопедии им. Г.И. Турнера Минздрава России, доктор медицинских наук, профессор, член-корреспондент РАН, лауреат премии Правительства РФ)
Сегодня наш Центр один из немногих, кто проводит уникальные операции по устранению воронкообразной деформации грудной клетки у детей (ВДГК) путём применения малотравматичных методов хирургической коррекции. А килевидные деформации грудной клетки у детей мы можем в некоторых ситуациях лечить консервативно путём использования специальных, разработанных в нашем Центре, брейсов для коррекции этого патологического состояния.
Лечением деформаций грудной клетки у детей и подростков занимается Клиника общей костной патологии нашего центра.
- Консервативные методы и хирургическое лечение патологии грудной клетки
Как попасть на лечение в Центр детской травматологии и ортопедии имени Турнера (ранее Научно-исследовательский детский ортопедический институт им. Г.И. Турнера)
Решение о возможности и необходимости госпитализации в клинику НМИЦ принимается после консультации специалиста профильного отделения и рассмотрения Подкомиссией Врачебной Комиссии Центра по отбору пациентов.
Для тех пациентов, кто не может приехать на очную консультацию, есть 2 варианта:
- Обратиться к врачу по месту жительства и запросить телемедицинскую консультацию в режиме врач/ врач.
- Отправить запрос на заочную консультацию с прикреплением всех необходимых документов. Включая скан заключения лечащего врача. Для врача важно получить информацию по форме деформации (фото грудной клетки справа и слева — обязательны), также важно прислать данные о ФУНКЦИИ СЕРДЦА И ЛЕГКИХ (экг, эхо-кг, спирография)


