О наличии укороченных мышц мы, как правило, не подозреваем, но именно они становятся первопричиной многих проблем с позвоночником и суставам, развития грыжи, протрузий и остеоартроза. Увы, у каждого из нас есть укороченные мышцы. Как они возникают и почему это так опасно?
Комментирует кинезиолог Казанского центра кинезитерапии Жавдат Шарафутдинов.
Чем плохо укорочение мышцы?
Функциональное укорочение мышцы приводит к ее патологическому напряжению, спазму, формированию миофасциальных триггерных точек (болезненных мышечных уплотнений), а также к хронической перегрузке отдельных зон позвоночника и суставов. А это, в свою очередь, вызывает микротравмы костно-мышечной ткани, нарушение обмена веществ и питания, приводит постепенно к дегенеративным изменениям в позвоночнике, к грыже диска, спондилоартрозу, стенозу спинального канала, остеоартрозу и т.д.
Укорочение фасций становится и причиной нарушения правильной биомеханики движения, в результате чего может нарушаться осанка.
Но и это еще не всё. Укорочение и спазм некоторых мышц приводит к туннельным синдромам. Наиболее часто диагностируются синдром малой грудной мышцы, синдром лестничных мышц, грушевидной мышцы, подвздошно-бедренная нейропатия. При этих синдромах укороченная мышца зажимает нерв, сплетение, кровеносные и лимфатические сосуды, появляются довольно резкие болевые ощущения.
Статья в тему: Почему неврологи и остеопаты НИКОГДА НЕ ВЫЛЕЧАТ ваш позвоночник
Какие мышцы чаще всего бывают укороченными?
Более всего склонны к укорочению мышцы спины и поясницы (подвздошно-поясничная, квадратная, разгибатели спины).
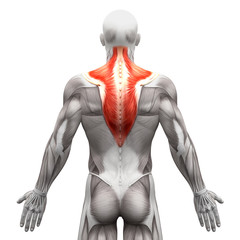
В верхней части тела — верхняя трапецеевидная мышца спины, малая грудная мышца, стернальная часть большой грудной мышцы (поднимающая лопатку), поперечная мышца грудной клетки, прямая и косые мышцы живота, лестничные мышцы шеи, подзатылочные мышцы, грудино-ключично-сосцевидная, сгибатели суставов верхней конечности.
В нижней части тела — икроножная мышца, сгибатели коленного сустава, грушевидная мышца ягодицы, приводящие мышцы бедра, камбаловидная мышца, передняя больщеберцовая мышца.
Однако, по большему счету, любая мышца нашего тела, при нарушении биомеханики, может подвергаться укорочению.
Почему мышцы укорачиваются и спазмируются?
Теперь мы подобрались к самому главному. Причина бед в большинстве случаев одна – гипотоничность (слабость), снижение функциональности мышцы-антогониста. Слабость хотя бы одной мышцы в организме обязательно вызывает напряжение в другой, которая берет на себя нагрузку слабой. В результате хронического перенапряжения и происходит спазм, укорочение мышцы.
Наглядный пример. Если ослаблена ягодичная мышца, то это вызывает перенапряжение и укорочение мышц поясничного отдела позвоночника. Почему? Главный антагонист поясничной мышцы при ходьбе – большая ягодичная мышца. Когда мы делаем шаг, ягодица, сокращаясь, отводит ногу назад, а поясничная помогает вынести ногу вперед. Ходьба – это, по сути, поочередные сокращения и расслабление большой ягодичной и поясничной мышц. Чем хуже работает большая ягодичная мышца, тем сильнее укорачивается поясничная мышца.
Чем это опасно? Происходит постепенное разрушение хряща тазобедренного сустава (коксартроз), микротравмы межпозвоночных дисков в поясничном отделе позвоночника, а это риски развития протрузии и грыжи диска.
Или такой пример. Укорочение малой грудной мышцы происходит из-за слабости ромбовидной и средней трапеции, что формирует, так называемый, синдром малой грудной мышцы, онемение пальцев рук, боль в руке.
Как обнаружить укороченные мышцы?
Спазмированные мышцы, как правило, дают о себе знать болевыми ощущениями и напряжением при пальпации. Лучший метод диагностики в данном случае – функциональное мышечное тестирование методом прикладной кинезиологии. А инструмент – практический опыт врача.
Но найти укороченную мышцу не главное. Важно определить, какая слабая мышца перенапрягает укороченную. А вот это сложнее, поскольку слабые мышцы не болят и никак не дают о себе знать.
Как узнать, какие мышцы ослаблены
Здесь тоже на помощь приходит мануально-мышечный тест всего организма, всех мышц, и в разных положениях, при ходьбе, сидя, лежа, в наклонах, подъемах рук и ног. Врач-кинезиолог испытывает мышечно-сухожильные рефлексы под напряжением, и так обнаруживает слабые неработающие мышцы.
Как вернуть в работу слабые мышцы?
Процесс можно повернуть вспять, но только одним способом — посредством тренировок, способных снять напряжение, восстановить нормальное состояние фасций и работу гипотоничных мышц, их силу и тонус.
Но обычные упражнения и силовые тренировки в этом не помогут. Напротив, при наличии проблем это может принести больше вреда, чем пользы.
Поэтому прикладная кинезиология предполагает работу на мышцы с помощью реабилитационного оборудования – кинезиотренажеров. Тренажеры спроектированы так, что позволяют изолированно и дозировано (под контролем) включать в работу определенные мышцы, не нагружая другие, и без осевой нагрузки на позвоночник и суставы.
Это позволяет целенаправленно и безопасно нагружать необходимые глубокие скелетные мышцы суставов, позвоночника.
Курс лечения на кинезиотренажерах позволяет решить сразу несколько задач:
— укрепление ослабленных мышц, растяжение укороченных и перегруженных, восстановление функций скелетных мышц, баланса ослабленных и напряженных мышц,
— снятие мышечных спазмов, воспаления околосуставных мышц – источника боли и дискомфорта,
— восстановление питания в зоне пораженного диска или суставного хряща (лимфоотток, кровоснабжение, иннервация) путем активизации глубоких скелетных мышц, что запускает естественные механизмы регенерации костно-хрящевой ткани. Грыжа позвоночника может стать минимальной и даже полностью исчезнуть.
— формирование и укрепление мышечного корсета, который поддерживает и питает позвоночник, суставы,
— формирование новой правильной биомеханики движения для профилактики рецидива боли в дальнейшем. Кинезитерапевт подбирает специальные упражнения для мышц и «переобучает» их двигаться правильно.
— Коррекция осанки – сколиоза, гиперкифоза, сутулости.
Необходима консультация специалиста.
Специальное предложение. Консультация кинезиолога + миофасциальная диагностика – 1500 руб.
Звоните, пишите! Тел.: (843) 570-55-25, WhatsApp: 79655968085 или группа вконтакте.
Подписывайтесь на канал в «Яндекс Дзен». Полезные советы и упражнения от инструкторов + сезонные рецепты здоровья + акции и скидки центра
![]()
Следите за нами в Telegram (фото и видео с занятий):

Не пропустите самое интересное! Подписывайтесь на новости:
Похожие статьи:
Синдром малой грудной мышцы
Синдром малой грудной мышцы заключается в том, что эта мышца ущемляет нервы и сосуды, расположенные рядом с ней.
Синдром малой грудной мышцы также называют – синдром Райта, синдром Райта-Мендловича или гиперабдукционный синдром. Он был описан в 1945 г. двумя американскими врачами – Райтом и Мендловичем, независимо друг от друга. Слово «гиперабдукция» означает значительное отведение руки в сторону.
Малая грудная мышца расположена на рёбрах, чуть ниже ключицы. Она имеет форму вытянутого треугольника, вершина которого обращена к плечевому суставу, а основание – к грудине. Непосредственно под мышцей, точнее говоря, между мышцей и рёбрами, проходят нервы и сосуды. Они идут от шейного отдела позвоночника на руку, чтобы обеспечить руке иннервацию и кровоснабжение. Такое расположение сосудисто-нервного пучка, когда он лежит на рёбрах, а сверху покрыт мышцей, напоминает тоннель. При спазме или укорочении малой грудной мышцы, в этом тоннеле, между мышцей и рёбрами, возникает ущемление сосудисто-нервного пучка – это и есть синдром малой грудной мышцы или синдром Райта Мендловича. А по своей сути это – тоннельный синдром. Он может возникнуть при длительном отведении руки в сторону, когда мышца натягивается и прижимает пучок к рёбрам. Такое возможно во время операции, капельницы, глубокого сна или при определённых видах работ, требующих этого положения руки. Значительное отведение руки – гиперабдукция – дало ещё одно название этому синдрому – гиперабдукционный синдром.

Симптомы синдрома малой грудной мышцы
Симптомы синдрома малой грудной мышцы обусловлены двумя вещами – болью самой мышцы и сдавливанием нервов и сосудов, находящихся под мышцей. Разберём каждый по отдельности.
Симптомы синдрома малой грудной мышцы, обусловленные сдавливанием нервов и сосудов, проявляются онемением кисти, ощущением в ней «иголочек» и «мурашек»; побледнением и отечностью пальцев, снижением пульса на лучевой артерии.
Мышечные болевые симптомы синдрома малой грудной мышцы, чаще всего вызваны миофасциальным синдромом грудных мышц. Миофасциальный синдром – это патология, при которой в мышце появляются небольшие изменённые участки – триггерные точки. Триггерные точки в малой грудной мышце могут длительное время существовать латентно – в спящем режиме. Но стоит их активировать, как тут же возникает боль. Активировать триггерную точку может физическая перегрузка, резкое движение, неудобная поза, переохлаждение и стресс.
Для миофасциального синдрома грудных мышц характерна боль в области грудной клетки, плечевого сустава и по задней поверхности руки – иногда от плеча до пальцев кисти, включительно. Эти болевые симптомы синдрома малой грудной мышцы часто путают с межрёберной невралгией, заболеванием молочных желёз и сердечным приступом. Отличить сердечный приступ от мышечной боли можно с помощью нитроглицерина. Он снимет сердечный приступ, но не мышечную боль. Вполне достоверным способом диагностики синдрома Райта-Мендловича является проба Райта. Для этого ладонь необходимо положить на затылок, а локоть, максимально, отвести в сторону. Проба считается положительной, если спустя полминуты – минуту боль и другие симптомы усилятся. Однако не забывайте, что любая самодиагностика и самолечение – это ненадёжно. Поэтому, лучше, доверьтесь профессионалам.

Лечение синдрома малой грудной мышцы
Лечение синдрома малой грудной мышцы подразделяют на основное и вспомогательное. Основным – является мягкая мануальная терапия. Она кардинально отличается от обычной мануальной терапии не только своей безопасностью и более высокой эффективностью. Главное её достоинство в том, что она великолепно справляется с мышечными зажимами. С помощью специальных мышечно-фасциальных приёмов мягкая мануальная терапия расслабляет напряжённые мышцы и устраняет не только симптомы, но и саму причину синдрома малой грудной мышцы.
Лечение синдрома малой грудной мышцы проводит мануальный терапевт. Лучше, если это будет мануальный терапевт–невролог. Он сможет более качественно и детально провести осмотр, диагностику и лечение вашей проблемы. Тем более, что запущенные и хронические случаи могут потребовать дополнительного назначения лекарств, физиотерапии или ЛФК. В общем, тактика лечения и сроки выздоровления, во многом, зависят от того, имеем мы дело со «свежим» или хроническим случаем синдрома малой грудной мышцы. Имейте это в виду, не запускайте и берегите себя.
 Проблемы с телосложением или строением тела бывают разными. Сегодня мы хотим поведать нашим читателям о синдроме Поланда, который является одной из патологий строения тела. На наши вопросы ответил торакальный хирург, к.м.н. – Владимир Александрович Кузьмичев.
Проблемы с телосложением или строением тела бывают разными. Сегодня мы хотим поведать нашим читателям о синдроме Поланда, который является одной из патологий строения тела. На наши вопросы ответил торакальный хирург, к.м.н. – Владимир Александрович Кузьмичев.
– Владимир Александрович, наверное, лучше всего начать с рассказа о том, что такое синдром Поланда? Как проявляется его наличие в физиологии человека и функционировании его организма?
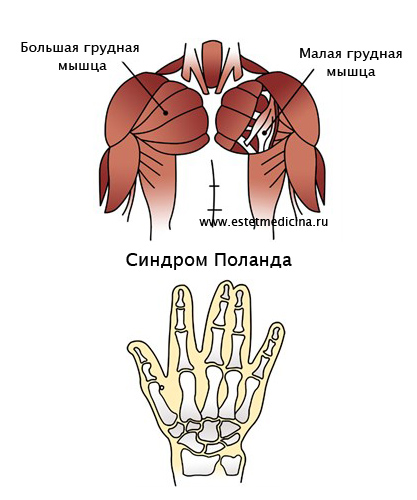
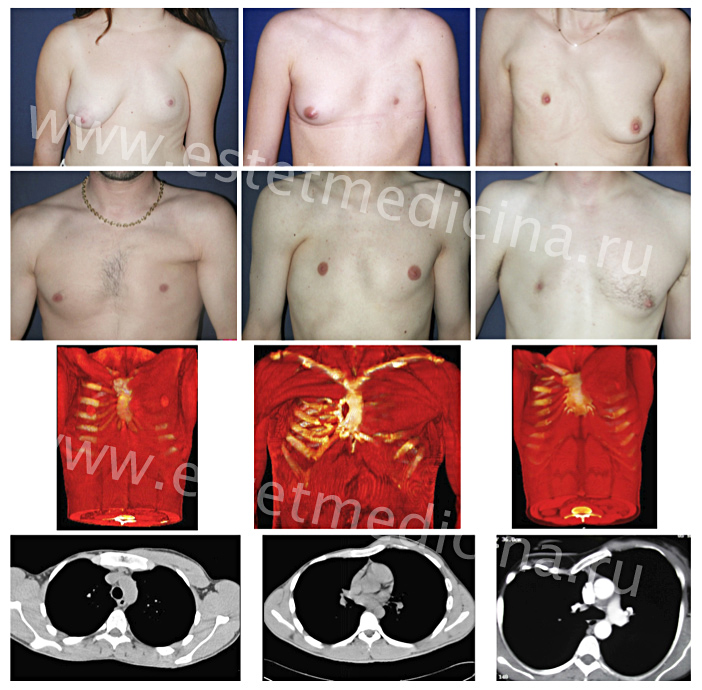
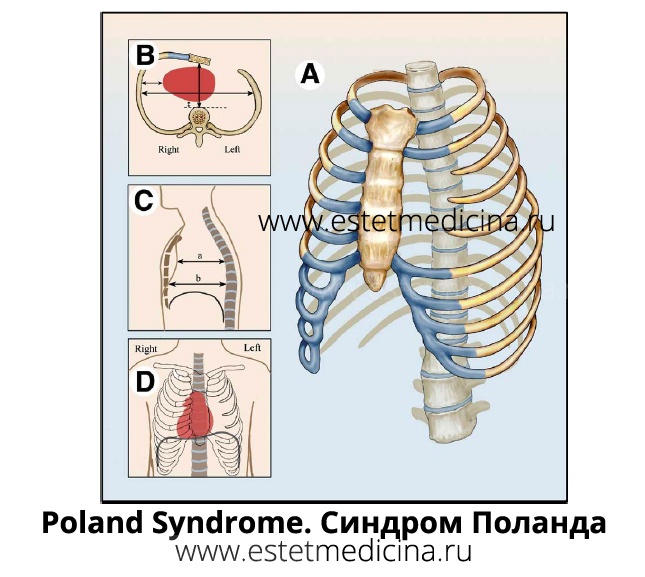
– Синдром Поланда (Poland Syndrome) – это патология, внешне проявляющаяся в виде частичного или полного отсутствия грудных мышц, которое дополняется другими признаками. Например, недоразвитием верхних конечностей, когда имеет место уменьшенный размер кисти, может быть сращение или укорочение пальцев, может быть полное отсутствие кисти, т.е. наблюдается асимметрия с другой рукой. Может быть недоразвитие большой широчайшей мышцы спины. И, что самое важное с точки зрения функционирования организма, отсутствие или недоразвитие ребер на стороне поражения. Как правило, это касается 3 и 4 ребра, которые либо полностью отсутствуют, либо недоразвиты. Либо хрящ не полностью подходит к грудине. Также с дефектной стороны наблюдается некоторая дистрофия жировой ткани. Более частым признаком синдрома Поланда является недоразвитие двух частей большой грудной мышцы. Большая грудная мышца состоит из трех частей: подключичная часть, грудинная часть и реберная часть. Как правило, отсутствует грудинная и реберная части. Или же отсутствует полностью большая грудная мышца. Все остальные признаки более редкие, поэтому у пациентов с синдромом Поланда зачастую бывает абсолютно полноценная кисть.
– Сторона поражения всегда одна и та же или наблюдается вариативность?
– Да, дефектной может быть как правая, так и левая сторона. Если проблема сконцентрирована с левой стороны, то сердце практически не защищено, и любой удар может его серьезно травмировать.
– Откуда взялось название синдрома? Оно как-то связано с Польшей?
– Нет, в данном случае название явления образовалось от имени английского врача, который будучи студентом, работал в морге санитаром и на одном из тел увидел данную особенность. Он детально исследовал ее и описал признаки. От его имени и образовалось название.
– Как диагностировать наличие этого заболевания?
– В данном случае диагностика очень простая – по внешнему виду пациента. Надо сказать, что это состояние диагностируется в раннем возрасте по характерному состоянию грудной мышцы в области плеча. Если отсутствует грудная мышца, то подмышечная впадина имеет очень специфический вид. Именно в таких случаях обращаются родители с вопросом о том, что им делать.
– А действительно, что делать родителям, если они обнаружили у своего ребенка такой дефект? Что их пугает больше всего?
– Во-первых, беспокоит внешний вид ребенка, отсутствие мышцы, а также биение сердца прямо под кожей, если наблюдается отсутствие ребер.
– Обнаружение синдрома накладывает какие-то отпечатки на воспитание ребенка с точки зрения ограничения его активности или запрета каких-либо видов деятельности?
– В большинстве случаев пациенты могут не обращать внимание на свой синдром, они хорошо развиваются, несмотря на отсутствие грудной мышцы, двигательная активность руки компенсирована. Имеют место ситуации, когда пациенты с отсутствием грудной мышцы активно занимаются спортом, в том числе c высокими достижениями. Когда нет поражения грудной клетки, проблема имеет чисто косметический характер и должна решаться совместно пластическими и торакальными хирургами.
– У мужчин и женщин проблема выражается одинаково? Есть ли различия?
– Да, решение косметической проблемы имеет разное значение у мужчин и женщин. В случае с женщинами имеет место неразвитость молочной железы, тогда как у мужчин может быть просто недоразвит сосок. В медицине это называется синдромом Амазонки, поскольку, как известно, эти девушки активно стреляли из лука и нарушали рост одной из молочных желез. Поскольку для женщин молочные железы играют важную эстетическую и функциональную роль, то с их стороны имеют место более частые обращения к врачу для исправления дефекта.
– А отсутствие одной из молочных желез у женщин влияет как-то на общий гормональный фон или материнство?
– Нет, не влияет, проблема носит эстетический характер. Женщина абсолютно здорова.
– Каковы методы исправления этого дефекта? Они всегда требуют хирургического вмешательства?
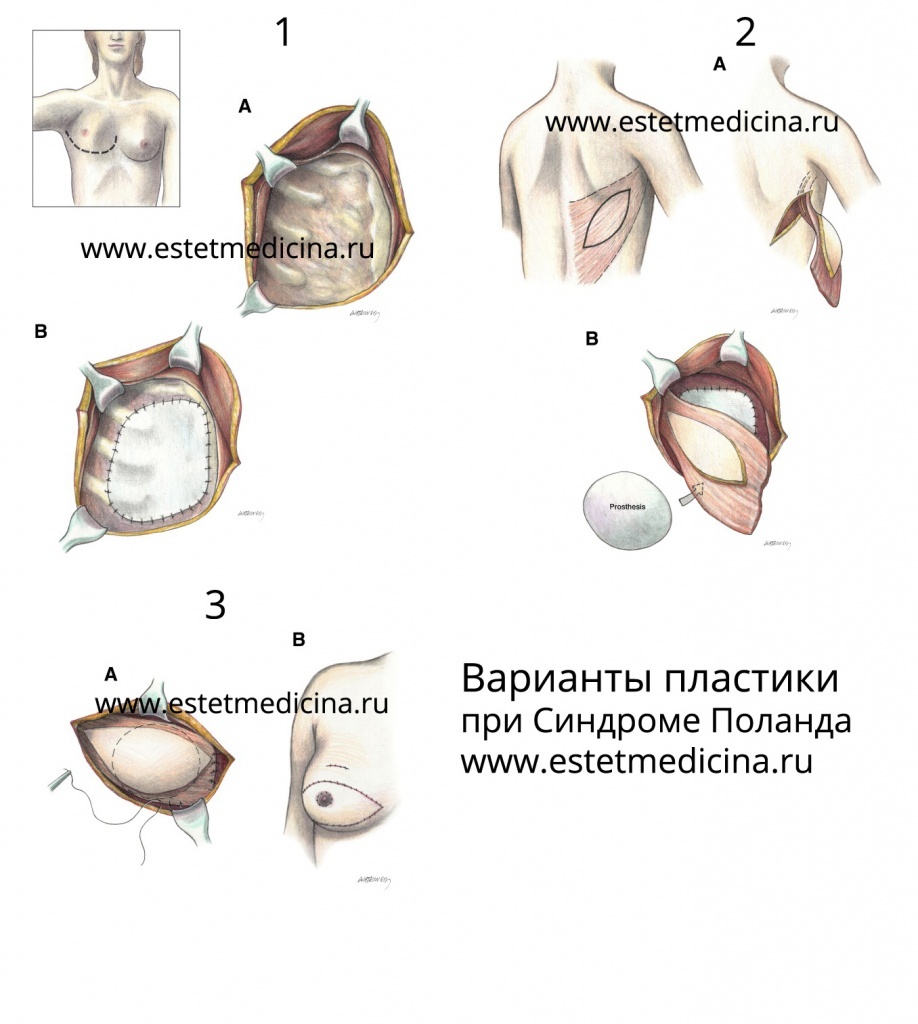
– Методом решения проблемы является операция, которая может быть проведена с использованием различных методик в зависимости от совокупности признаков заболевания. Например, у женщин может быть перемещение широчайшей мышцы со спины вперед с созданием мышечного каркаса и мышечной прослойки, что в последующем дает возможность имплантации силиконового протеза для создания груди. Либо используются более сложные варианты, например, пересадка прямой мышцы живота. Все решается в зависимости от каждого конкретного случая.
– Показания к операции отличаются в зависимости от сочетания признаков?
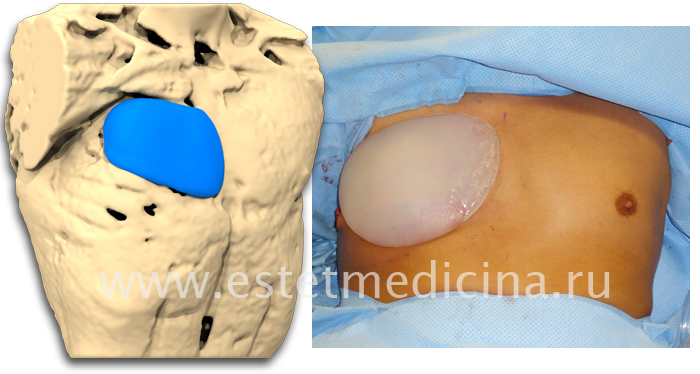
– Да, я бы сказал, что показание к операции у мужчин – это отсутствие ребер, которое сказывается на незащищенности внутренних органов, в том числе сердца. Для мужчин устранение косметического дефекта полностью невозможно. Так, перемещенная мышца спины не становится полноценной, при этом, страдает спина, откуда забирается кусок мышцы. В дальнейшем спина также станет немного асимметричной. Другими словами, полноценной косметики быть не может, но идет нарушение функции организма. Чаще для мужчин используется имплантация силиконовых протезов, которые изготавливаются из гипсовых или парафиновых слепков под каждого пациента индивидуально.
– У мужчин, если отсутствует проявление в виде недоразвитости пальцев на одной кисти, наличие синдрома диагностируется только в раздетом виде? Или форма грудины накладывает отпечаток и на внешний вид в одежде?
– Нет, в одежде отсутствие грудной мышцы незаметно. Наличие синдрома в таком случае диагностируется только в раздетом виде. Поэтому многие мужчины и не обращаются к врачу за помощью. Отсутствие грудной мышцы не заметно под одеждой, однако, многие из них стесняются раздеваться, поскольку это достаточно очевидно в раздетом виде.
– Но с наращиванием мышц асимметрия грудной клетки, наверное, становится более очевидной?
– Да, если грудная мышца там, где она есть, прокачивается, то асимметрия становится более заметной. Некоторые именно так и замечают наличие у себя синдрома Поланда. Мужчины качают грудную клетку, и у них одна мышцы растет, а другая нет. Но в любом случае спорт очень полезен, даже если он не поможет скорректировать дефектную сторону. Многие мои пациенты занимаются спортом. Есть пациенты, которые занимаются борьбой, при этом отсутствие мышцы не влияет на их успехи и показатели.
– При этом, мышца не тренируется и не наращивается?
– Абсолютно верно. Однако, если удалось мышцу со спины полноценно переместить вместе с нервами и т.д., тогда определенная тренировка возможна, но все равно она не будет полноценной.


– А какова причина отсутствия грудной мышцы?
– Считается, что корнем проблемы является недоразвитие ключичной артерии, которая не отдает полноценные ветви в данной зоне.
– На артерию воздействовать нельзя?
– Формирование артерии происходит в утробном состоянии. Поэтому на этой стадии невозможно оказать воздействие на ее развитие.
Серьезных показаний к операции нет
– Если люди адаптируются, имеет ли смысл их оперировать?
– Серьезных показаний к операции нет, это совершенно точно. Операция показана, только в случае, если есть патология ребер. Другое дело у женщин, когда операция делается для последующей имплантации груди и существенно улучшает эстетическое восприятие.
– Пересадка мышцы со спины никак не влияет на позвоночник?
– Нет, широчайшая мышца спины имеет связь только с плечевым поясом, она с позвоночником никак не связана. Единственное, что будет – определенный рубец подмышкой (место забора мышцы и место пересадки – это один и тот же рубец) и некоторая асимметрия.
– Может ли быть негативный эффект от операции, какое-либо необратимое нарушение?
– Нет. Немного страдает широчайшая мышца спины, но других серьезных последствий нет.
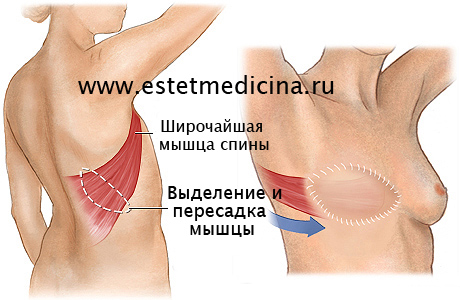
– Как долго длится операция? Насколько она сложная?
– Это достаточно деликатная операция, поскольку выделение мышцы должно пройти с сохранением сосудистого и нервного пучка с последующим формированием места фиксации. Ее должны делать только подготовленные специалисты. Операция длится часа два. В ходе операции используются эндоскопические приемы при заборе и фиксации мышцы. Но это не чисто эндоскопическая операция.
– Как проходит реабилитация пациентов?
– Достаточно быстро, через 2-3 дня пациент может покинуть клинику. Будут иметь место двигательные ограничения около месяца.
– Какие именно ограничения? Нужно ли носить компрессионное белье?
– Особенно ничего не нужно.
– А метод лечения взрослых и детей отличается?
– Детям мышечную пересадку не имеет смысла делать. Заболевание не имеет функционального проявления, а на эстетику дети существенно меньше обращают внимания. Кроме того, эти операции лучше делать только по достижению полного развития организма, то есть после 18 лет.
– Если сердце бьется под кожей, не опасно ли жить до 18 лет?
– Эта проблема актуальная, здесь можно думать о дополнительных сетках, которые укрепляют корпус. Но таким пациентам не желательны контакты, соревновательные виды спорта.
Следует избегать ударов в эту область
– А они могут упасть без последствий или спать на животе?
– Спать на животе могут. Следует избегать только ударов в эту область.
– А есть случаи, когда у человека отсутствуют ребра, но вы не советуете ему делать операцию?
– Есть такие пациенты, которые благополучно дожили до взрослого состояния, например, родители не обратили внимание. Тогда мы взвешиваем все за и против. Это зависит от индивидуальных пожеланий пациента.
С одной стороны, лучше сделать дополнительную защиту. С другой, если пациент привык щадить себя, избегает занятий спортом, то в целом, он может жить с этим состоянием достаточно благополучно.
– Операция, связанная с исправлением ребер проходит иначе, чем пересадка мышцы со спины. В чем она заключается?
– О ребрах скажем отдельно. Есть разные методики операции ребер, можно применять экстра анатомическую методику, когда ставится ребро наискосок как преграда. Здесь имеет место творчество реконструктивной хирургии. Устоявшейся практикой проведения операции при отсутствии ребер является их замещение. Это может быть пересадка части ребер с противоположной стороны, может быть применена методика расщепления имеющихся ребер и создание новых контактов с грудиной. Но в целом идеальная методика отсутствует.
– У мужчин и женщин, у взрослых и детей она осуществляется одинаково?
– У женщин все решается легче, потому что дефект отсутствия ребер может быть скрыт имплантом грудной железы, он может немного закрыть сердце. Если операция делается детям, то в последующем может нарушаться рост ребер. Если у ребенка проблема с ребрами, но симметричная грудная клетка, то осуществляя реберную пластику, мы можем привести к нарушению роста ребер. Мне приходилось наблюдать пациентов, которым в детстве делали такую операцию и, как следствие, сейчас они имеют проблемы из-за нарушения роста ребер с одной стороны. Может быть, если бы их не трогали, грудная клетка развивалась бы более правильно.
– Какой возраст Вы считаете наиболее оптимальным для ребенка? Чтобы и не навредить, и защитить?
– Эта проблема очень актуальна. Нельзя сказать, что в медицине она решена до конца, она постоянно обсуждается. Раньше считалось, что в 3-4 года надо делать расщепление ребер, сейчас рекомендуется более поздний возраст. К школьному возрасту следует сделать каркас. Но что выбрать, ограничиться плотной сеткой на этот период роста или делать расщепление ребер или пересадку ребер – сложно сказать. Смотрим по ситуации.
Сейчас при такой операции стараются использовать не собственные ткани, а импланты. Допустим, проблема состоит в защите сердца, то есть в отсутствии мышц и ребер, в таком случае можно рассматривать использование специальных синтетических материалов, которые заменят и укрепят грудную стенку. Это могут быть специальные сетки или искусственные ребра, которые делаются из титана и позволяют установить достаточную защиту, не травмируя здоровые ребра.
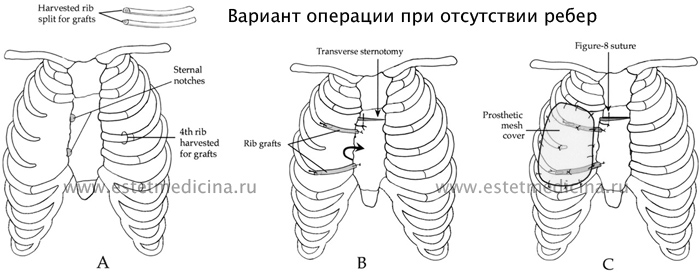
– А к чему «цепляют» здоровые ребра?
– К грудине сверху. Раньше, когда отсутствовали 3 и 4 ребро, делали расщепление 2 и 5 ребер. Так, 2-е шло на частичное замещение третьего, а 5- на частичное замещение четвертого. В результате вместо дефективных двух ребер получали дефектных четыре ребра. Непосредственно это может быть неплохой результат, но в отдаленной перспективе мы получали страдающие здоровые ребра.
– Нет материала, который бы увеличивался со временем, т.е. не титана, а чего-то более мобильного?
– Нет, таких технологий нет, может быть, в будущем что-то будет изобретено. Титан легкий, не звенит на металлоискателе. Человек с такими ребрами не испытывает никакой нагрузки.
– Операции по замещению ребер и по пересадке мышцы отличаются с точки зрения восстановления пациента?
– Да, после транспозиции ребер пациент находится в стационаре не меньше двух недель, а формирование рубцов происходит в течение нескольких месяцев.
– Каковы ограничения?
– После операции на ребрах накладываются ограничения на активность. Можно поднимать руки и спать на животе. Но следует избегать ударов в прооперированную область.
– Генетически это заболевание передается?
– Синдром Поланда считается генетической патологией, поэтому может передаваться детям.
– Резюмируя все сказанное Вами, получается, что если речь идет об эстетике, то мужчинам и женщинам лучше дифференцировать решение, а если затронута функция, то важна операция, но нужно правильно выбрать возраст, чтобы защитить внутренние органы сейчас и не навредить в будущем. Имеет место логика медицинских показателей. С этой проблемой стоит жить до глубокой старости, но избегать столкновений.
– Да, совершенно верно
– Спасибо, Владимир Александрович.
Остались вопросы? Свяжитесь с нами:
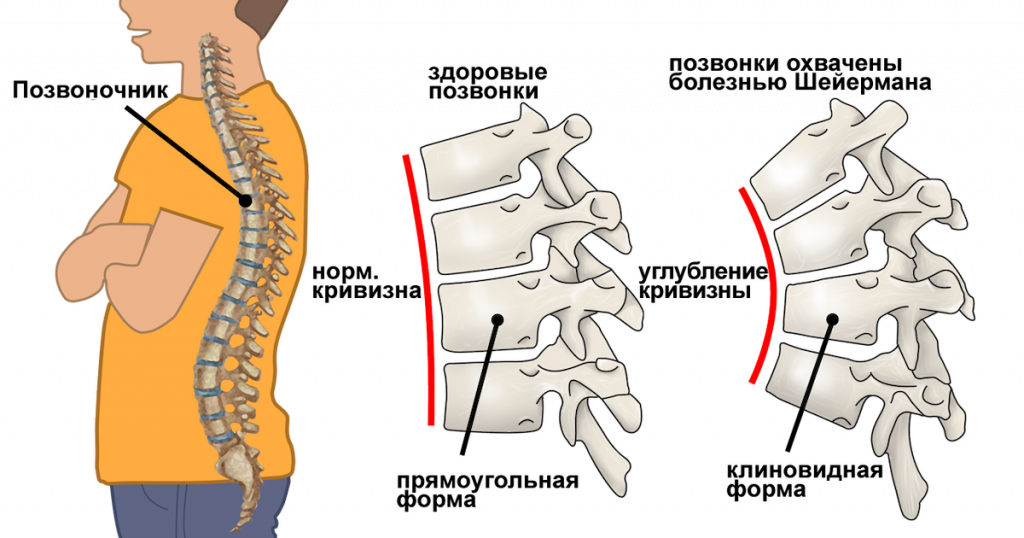
Кифоз Шейермана, также известный как болезнь Шейермана, ювенильный кифоз, или юношеская дискогенная болезнь – это гиперкифоз, при котором происходит клиновидная деформация трех и более соседних позвонков на ≥ 5 градусов.
Чаще всего поражается грудной отдел позвоночника, однако грудопоясничный и поясничный отделы – не исключение. На фото изображен 22-летний мужчина с тяжелой стадией болезни Шейермана (перед операцией).
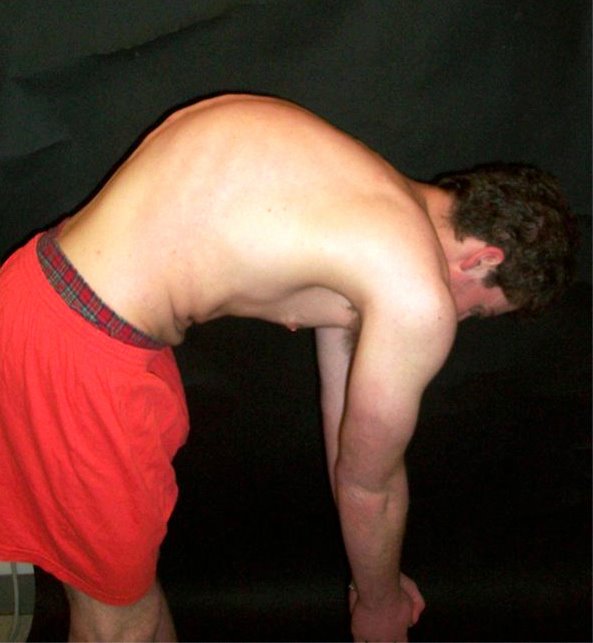
- Чаще всего болезнь диагностируется в возрасте 12-17 лет. Поводом для обращения к врачу обычно является беспокойство родителей, переживающих из-за плохой осанки или горбатой спины своего ребенка.
- Также поводом для обследования может стать боль в области гиперкифоза.
- Болезнь Шейермана – наиболее распространенная причина кифотической деформации позвоночника у подростков.
Существуют две формы кифоза Шейермана:
- Грудная, когда вершина деформации располагается на уровне Th7-Th9 позвонков.
- Грудопоясничная форма, при которой вершина располагается между Th10–Th12 позвонками. C большой долей вероятности, такая форма будет прогрессировать во время полового созревания.
Клинически значимая анатомия
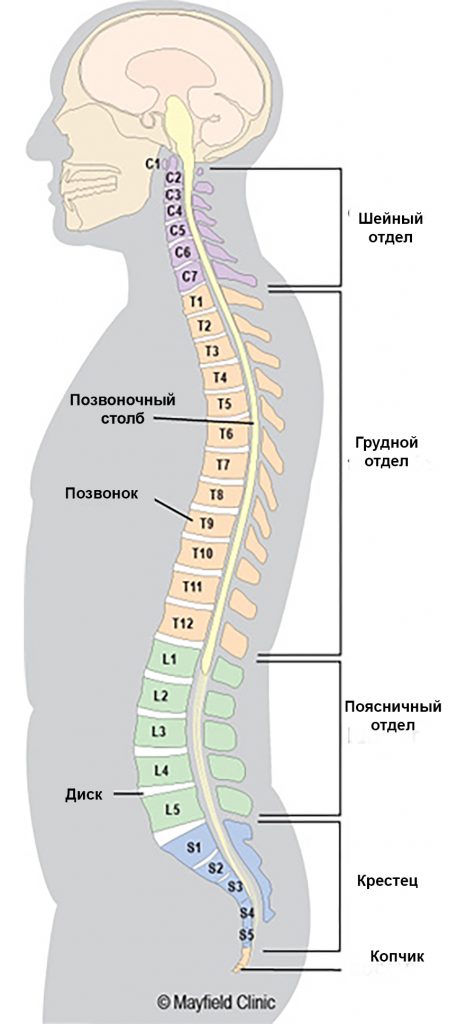
Позвоночник взрослого человека имеет естественную S-образную форму. Шейный и поясничный отделы выгнуты вперед, эти изгибы называются лордозами. Грудной и крестцовый отделы выгнуты назад, эти изгибы называются кифозами. По данным Общества исследования сколиоза (Scoliosis Research Society), в норме кифотический угол в грудном отделе позвоночника составляет 20-40 градусов. Если величина кифотической дуги оказывается больше или меньше указанного значения, то в этом случае говорят о деформации позвоночника.
Друзья, совсем скоро состоится семинар «Сколиоз: виды, причины, лечение». Узнать подробнее…
При болезни Шейермана происходит структурная деформация тел позвонков и позвоночника в целом. При этом заболевании кифотический угол в грудном отделе составляет около 45-75 градусов. Кроме того, происходит клиновидная деформация трех и более соседних позвонков на 5 и более градусов. Клиновидные тела позвонков определяют природу гиперкифоза, который наблюдается при болезни Шейермана. Гиперкифоз может быть скомпенсирован поясничным или шейным гиперлордозом.
Этиология
Однозначное и общепринятое мнение об этиологии кифоза Шейермана пока что отсутствует.
- Предполагается, что определенную роль играет наследственность, однако механизм передачи болезни пока что не известен.
- Определенную популярность получила теория, связывающая болезнь с нарушением минерализации и оссификации позвоночной пластинки во время роста подростка. В результате этих нарушений тела позвонков начинают расти непропорционально и превращаются в клиновидные, что в свою очередь ведет к появлению кифоза. Данная теория подтверждается результатами гистологических исследований.
- В основе других теорий лежат механические, метаболические и эндокринологические причины, однако настоящая причина все еще не выяснена.
Эпидемиология
- Распространенность: 1-8% в США.
- Пол: соотношение между мужчинами и женщинами как минимум 2:1.
- Возраст: чаще всего диагностируется у подростков 12-17 лет.
- Редко обнаруживается у детей младше 10 лет.
- Классификация:
- Тип I (Классический) – Вовлекается только грудной отдел позвоночника, вершина деформации находится на уровне T7-T9.
- Тип II – Вовлечены грудной и поясничный отделы, вершина деформации находится на уровне T10-T12.
Особенности/Клинические проявления
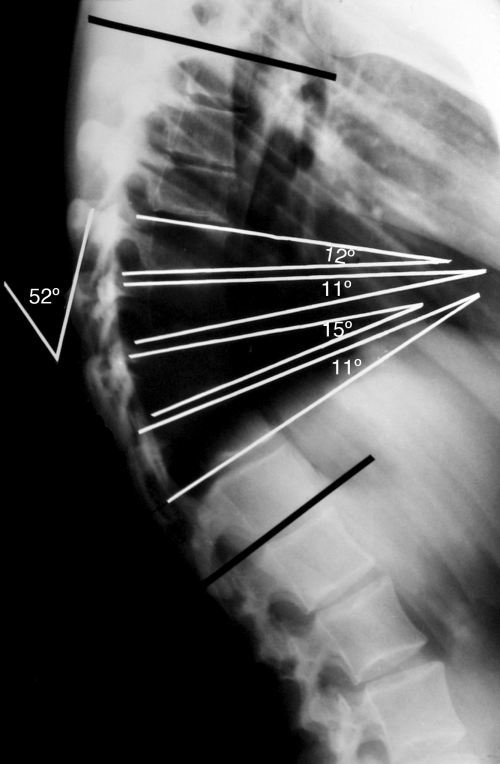
Согласно Sorenson, кифоз Шейермана характеризуется следующими критериями:
- Три или более соседних позвонков имеют клиновидную деформацию ≥ 5 градусов.
- Отсутствуют врожденные патологии позвоночника, а также его инфекционные заболевания и травмы.
У подростка с кифозом Шейермана будут наблюдаться:
- Косметический дефект/постуральная деформация.
- Вероятна подострая боль в груди, обычно без определенного провоцирующего действия. Боль усиливается во время активности и снижается во время отдыха.
- Чаще всего деформация обнаруживается в раннем и среднем подростковом возрасте. Обычно ее замечают или сам ребенок, или его родители, либо она выявляется во время школьных медосмотров.
- Физикальное обследование выявляет грубую гиперкифотическую дугу с выраженным изгибом.
- Гиперкифоз не исчезает ни во время экстензии, ни в положении лежа на спине или животе, что только подтверждает высокую степень ригидности данной деформации.
- Также могут быть выявлены шейный или поясничный гиперлордоз, сколиоз и напряжение в хамстрингах. Несмотря на то, что неврологические расстройства при болезни Шейермана встречаются редко, рекомендуется провести тщательный неврологический осмотр пациента.
- Может обнаружиться жесткость и утомление мышц, особенно в конце дня.
- Сниженная гибкость туловища.
- В тяжелых случаях может быть нарушена работа сердца и легких или могут возникнуть тяжелые неврологические симптомы. Эти симптомы встречаются крайне редко.
Пациенты также могут жаловаться
на боль, из-за которой они не могут тренироваться, работать и заниматься
повседневными делами. Болезнь также может причинять дискомфорт из-за
эстетической составляющей.
Во время осмотра возможно обнаружить пигментацию кожи в области наибольшего искривления из-за трения о спинки стульев. Вопрос о естественном течении болезни пока что остается открытым: существует множество противоречивых сообщений относительно тяжести боли и физической недееспособности.
Дифференциальный диагноз
- Постуральный кифоз (постуральная гибкая деформация).
- Гиперкифоз, обусловленный другим известным заболеванием.
- Послеоперационный кифоз.
- Анкилозирующий спондилит (Болезнь Бехтерева).
- Сколиоз.
Диагностика
Для оценки кифоза Шейермана необходимы тщательно собранный анамнез, физикальное обследование и рентгенограммы в боковой и передне-задней проекциях. Боковые рентгенограммы требуются при диагностике. Диагностическими критериями являются:
- Грубый гиперкифоз более чем 40 градусов.
- Передняя клиновидная деформация тела позвонка на 5 градусов или более (в трех или более соседних позвонках).
Также на рентгенограммах обнаруживаются:
- Неправильная форма у опорных площадок тел позвонков.
- Грыжи Шморля.
- Снижение высоты межпозвонкового пространства.
- Сколиоз.
- Спондилолиз / Спондилолистез.
- Грыжи дисков.
В обычных обстоятельствах МРТ не требуется, однако оно может понадобиться при оценке анатомических изменений и для подготовки к операции. Делать КТ нет необходимости. Также не нужно проводить лабораторные анализы или гистологические исследования.
Критерии оценки эффективности
Расстояние между стеной и затылком (Occiput to Wall Distance).
Следующие опросники и анкеты пациенты могут заполнить сами. Собранные данные могут быть использованы как до начала лечения, так и после оперативного вмешательства
- Опросник Общества исследования сколиоза (Scoliosis Research Society Instrument (SRSI): с помощью данной анкеты можно получить информацию об уровне активности, боли и т.д.
- Шкалы боли в спине и оценка нетрудоспособности: Visual Analogue Scale (VAS), Quebec Back Pain Disability Scale (QBPDS), Roland-Morris Disability Questionnaire, Oswestry Disability Index (ODI) и SF-36
Обследование
- Главная отличительная особенность пациентов с болезнью Шейермана –грудной кифоз.
- Часто вместе с кифозом у пациента обнаруживается шейный или поясничный гиперлордоз.
- Шейный лордоз может быть увеличен при протракции головы. Плечи в основном направлены вперед.
- Указанные нарушения могут сопровождаться сколиозом легкой или средней степени.
Пациенты с болезнью Шейермана обычно имеют хорошо развитую мускулатуру, в отличие от пациентов с постуральным кифозом.
Обследование состоит из:
- Оценка осанки: положение тела оценивается спереди, сзади и сбоку.
- Неврологический скрининг: в редких случаях в месте наибольшего искривления может происходить сдавление спинного мозга по задней поверхности тел позвонков. Это может повлечь за собой симптомы надвигающейся параплегии с клонусом и гиперрефлексией.
- Тест Адамса (Adam’s forward-bend test): кифоз Шейермана может сопровождаться сколиозом.
- Тест на укорочение мышц: при болезни Шейермана может наблюдаться скованность следующих мышц: большой грудной мышцы, хамстрингов, подзатылочных мышц, а также сгибателей бедра. Возможны контрактуры в плечевом и тазобедренном суставах.
- Объем движений в суставах нижних конечностей и позвоночнике.
- Тест на мышечную силу: должна быть протестирована сила мышц брюшного пресса, кора, разгибателей туловища и ягодичных мышц.
Лечение
Консервативное лечение
Растяжка, модификация образа жизни, НПВС, +- физическая терапия.
Показания:
- Бессимптомно0е течение болезни, кифотический угол менее 60 градусов.
Применение:
- В данную категорию попадает большинство пациентов.
- Пациенты, как правило, хорошо справляются с задачами реабилитации. Отдаленные или значимые осложнения обычно не возникают.
Корсетотерапия
Показания
- Кифоз 60-80 градусов, +/- наличие симптомов.
Применение:
- Ношение корсета рекомендуется на период 12-24 месяцев.
- Рекомендуются следующие виды корсетов: корсет Милуоки, корсет «Kyphologic», Бостонский корсет на грудо-пояснично-крестцовую область.
- Наиболее эффективны для детей, чей скелет еще полностью не сформировался.
- Обычно корсеты не уменьшают дугу, а скорее препятствуют ее прогрессии.
Оперативное лечение
Спондилодез,
при котором обычно производится передний разрез и проводится артродез.
Показания:
- Кифотическая дуга более 75 градусов, вызывающая серьезные деформации.
- Кифотическая дуга более 75 градусов, боль.
- Неврологические расстройства/сдавление спинного мозга.
- Сильная боль, не поддающаяся лечению.
Применение:
- Большинство пациентов отмечают улучшение симптоматики, а также коррекцию кифотической деформации.
- Должны приниматься во внимание операционные и постоперационные осложнения.
Физическая терапия
Нехирургическое
лечение
Ребенку или подростку с начальной стадией болезни достаточно пройти обследование у физического терапевта, который оценит состояние кифотической дуги. Пациента также следует проконсультировать насчет положения тела и видов активностей, которые ему полезны. Этим можно и ограничиться – до тех пор, пока у пациента не начнет усугубляться кифоз или усилится боль.
- У некоторых детей заболевание со временем регрессирует, не оставляя патологического кифоза и не создавая отдаленных проблем.
- У других может навсегда остаться небольшой грудной кифоз, который, впрочем, не помешает им нормально функционировать и не будет являться причиной боли или других проблем.
Врач может посоветовать корсетотерапию вместе с выполнением упражнений.
- Корсет наиболее эффективен в период, когда скелет ребенка полностью не сформировался, что происходит обычно к 14 годам.
- В идеале, корсет следует начать использовать с наступлением полового созревания и носить в течение двух лет. После окончательного созревания скелета корсет можно не носить.
- В основном врачи назначают корсет Милуоки, изготавливаемый из литого пластика. Он соответствует размеру талии и служит для того, чтобы удерживать плечи и постепенно выпрямлять грудную дугу. У корсета имеются две мягких прямых пластины, выровненных по ходу позвоночника. Давление от этих пластин выпрямляет позвоночник. Корсет не устранит кифотическую дугу при полностью сформированном позвоночнике. Кроме этого, корсет бесполезен при грубых искривлениях с углом более 75 градусов.
Корсетотерапия
- Пациенты младше 15 лет обычно носят корсеты целый день, снимая их лишь на время принятия душа.
- Корсет необходимо регулярно поправлять с учетом улучшения кифотической деформации.
- Когда ситуация улучшилась достаточно, корсет можно начинать надевать на неполный день (8-12 часов в день). Так его следует носить до тех пор, пока скелет сформируется окончательно, что обычно происходит к 14-15 годам.
- Иногда ношение корсета помогает и взрослым, несмотря на то, что их скелет уже давно сформировался. Речь идет о частичном исправлении кифоза и снятии боли. Корсетотерапия также рекомендуется для снижения боли в тех случаях, когда операция невозможна.
Физическая терапия рекомендуется в комбинации с корсетотерапией
- Представляется, что упражнения усиливают положительный эффект от ношения корсета за счет укрепления мышц, что позволяет выровнять позвоночник.
- Большое значение играют рекомендации физических терапевтов относительно поддержания позы и полезных видов активностей.
- Физическая терапия рекомендуется, даже если пациент больше не носит корсет, поскольку она помогает справиться с любой болью и учит поддерживать правильное положение тела. Кроме того, физическая терапия помогает выявить и вылечить любой мышечный дисбаланс, который может оказывать механическое воздействие на позвоночник.
Врачи
могут назначить противовоспалительные препараты для купирования боли. Пациенты помладше
обычно принимают эти препараты в течение короткого периода времени и
комбинируют их с другими видами лечения. Взрослые, испытывающие постоянные
боли, иногда нуждаются в длительном применении противовоспалительных препаратов.
Согласно данным Lowe, корсетотерапия практически всегда успешна, если угол кифоза составляет от 55 до 80 градусов и если диагноз был поставлен до окончательного созревания скелета.
- У корсетотерапии есть несколько недостатков. Один из них заключается в том, что чем дольше используется корсет, тем выше вероятность наступления поясничной боли.
- Комплаенс у подростков обычно низкий.
Были также испробованы другие корсеты, в частности – мягкие корсеты. Однако они не показали эффективности: мягкий корсет не способен скорректировать грубую деформацию.
Другие аспекты физической терапии


Обучение пациента включает следующее
- Стречинг на основе экстензии/программа укрепления мышц.
- Растяжка хамстрингов.
- Улучшение постуральных и механических компонентов в активностях повседневной жизни.
- Оптимальное использование пластин корсета.
Работа с осанкой
- Акцент на растяжке хамстрингов и большой грудной мышцы; укрепление и улучшение функций разгибателей туловища.
- Упражнения будут эффективны при условии, что в грудном отделе позвоночника еще не развита соответствующая жесткость и когда сагиттальная дуга еще не слишком высока (угол Кобба – от 44 до 55 градусов).
- Поддержание осанки в положении стоя и сидя.
Упражнения
- Упражнения на гибкость – для ослабления контрактур в области нижних конечностей (например, хамстрингов).
- Укрепление кора, разгибателей спины.
Спорт
- Показаны виды спорта, где встречается экстензия: гимнастика, аэробика, плавание, баскетбол, езда на велосипеде и упражнения на гиперэкстензию.
- Не рекомендуются виды спорта, связанные с прыжками и избыточным функциональным использованием спины.
Послеоперационная физическая терапия
Должна обязательно включать дыхательные упражнения, мобилизацию и упражнения на укрепление мышц.
Болезнь Шейермана у взрослых
- Подход к лечению болезни у взрослых отличается, поскольку на первый план выходит проблема боли, а не эстетики.
- Предпочтительный метод лечения – функциональная реабилитация в амбулаторных условиях. Гораздо реже пациента направляют на операцию или назначают ношение корсета.
Существует
и другая схема лечения. Ниже описаны ее основные принципы:
- 1) Элонгация и развитие туловища.
- 2) Симметричное сагиттальное вытягивание; упражнения следует выполнять на обе стороны тела (правую и левую):
- Двустороннее расширение грудной клетки в заднепереднем направлении для снижения грудного гиперкифоза.
- Двустороннее поясничное расширение переднезаднем направлении для снижения гиперлордоза в поясничной области.
- Тракция плечевых суставов: тракция усиливает раскрытие грудной клетки и корректирует позвоночник.
- Коррекция дыхания: позволяет пациенту почувствовать расширение в проблемных зонах. Цель дыхательных упражнений – раскрыть грудную клетку в направлении «сзади наперед» и боковых направлениях.
- Мышечная активация с помощью усиленного напряжения: для достижения лучшего из возможных результатов коррекции; мышечного баланса, стабилизации и для усиления проприоцептивной афферентации. Это также помогает выстроить в сознании правильную схему тела.
- Данная интенсивная физическая терапия совместно с ношением корсета (типа«SpinoMed») – успешная схема лечения болезни Шейермана у взрослых.
Нужно отметить, что для оценки эффективности консервативного лечения (особенно мануальной терапии) и различных физических упражнений, необходимо провести больше клинических исследований. Результаты необходимо сравнить с результатами ношения корсета, а также нужно изучить эффективность указанных консервативных инструментов при одновременном использовании корсетов.
Клиническое резюме
- Для большинства пациентов подходит консервативное лечение.
- В основном боль в пораженной области проходит после того, как полностью созревает скелет, хотя риск хронических болей в пояснице у пациентов с болезнью Шейермана выше, чем у населения в целом.
- У пациентов с кифотической деформацией менее 60 градусов при достижении зрелости скелета, как правило, отсутствуют отдаленные осложнения.
Источник: Physiopedia — Scheuermann’s Kyphosis.

Синдром Поланда редставляет собой сочетание аллазии малой грудной мышцы, гипоплазии стернальной части большой грудной мышцы и гипоплазии хрящевых отделов 3, 4, и 5 реберных хрящей. У девушек, кроме всего прочего, отмечается резкое недоразвитие или полное отсутствие молочной железы.
Для истинного синдрома Поланда дополнительно характерно недоразвитие верхней конечности на стороне поражения в виде ее укорочения или синдактилии (полное или частичное сращение соседних пальцев кисти).
Дефект чаще всего встречается справа, левосторонний синдром Поланда часто сопровождается той или иной формой обратного расположения внутренних органов.
Считается, что в основе синдрома Поланда лежит врожденная гипоплазия сосудов подмышечной артерии. Наследование данного дефекта развития не характерно.
Показание к операции. Клиническое значение синдрома Поланда обусловлено парадоксом вдоха (легочной грыжей), который чаще проявляется в раннем детском возрасте, косметически невыгодной асимметрией грудной клетки и сколиозом, вызванным асимметрией грудных мышц. Это же является и показанием к хирургической операции.
Методики закрытия реберно-мышечного дефекта грудной клетки: костная, мышечная и аллопластика.
Костная: укрепление грудной стенки для устранения легочной грыжи. Практикуется перемещение в дефект грудной стенки свободных костных трансплантатов (ребер), либо расщепленных ребер на надкостничной ножке. Наилучшие косметические результаты коррекции синдрома Поланда получены при использовании современных аллопластических материалов. Данный вид операции выполняется только у взрослых пациентов.
Хирургическое лечение:
У мужчин: используются монолитные, текстурированные пекторальные силиконовые импланты, позволяющие получить хорошую конфигурацию грудной клетки.
У женщин: лечение представляет более сложную задачу. Это объясняется необходимостью укрепления грудной стенки и реконструкцией молочной железы. Выполняются этапные хирургические вмешательство. Сначала устанавливается тканевый экспандер для растяжения мягких тканей в области молочной железы. Далее экспандер заменяется на эндопротез молочной железы. Нередко в последующем требуется коррекция сосково-ареолярного комплекса.
Деформациями грудной клетки в клинике занимается детский хирург Дмитрий Борисович Еремин. Вы можете позвонить в хирургическое отделение №7 по номеру +7 499 256-0455 и связаться с врачом, который вас предварительно проконсультирует.
Для госпитализации необходимо направление по форме N 057/у-04 из поликлиники по месту жительства.
