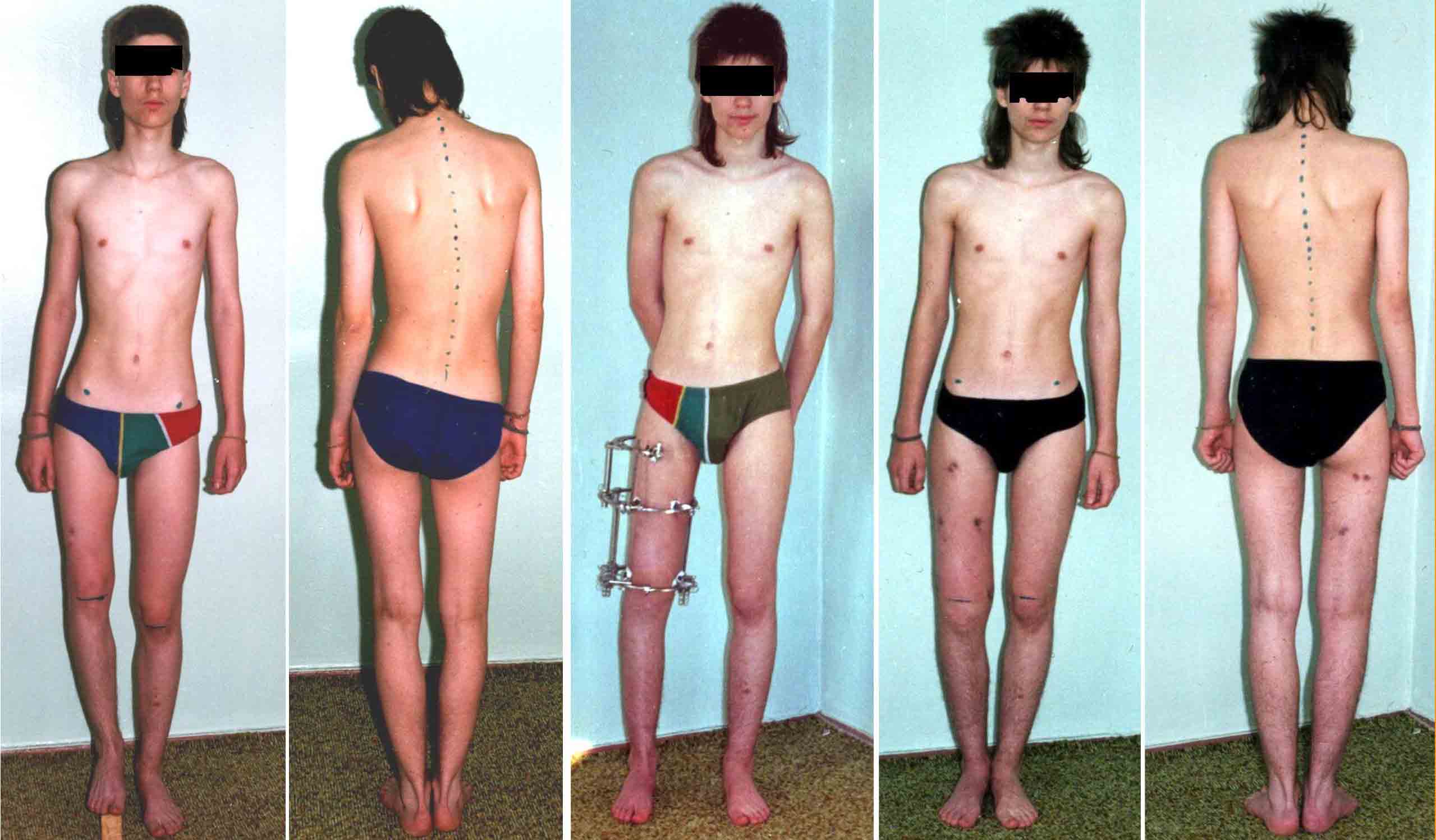
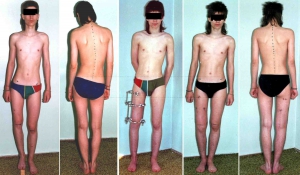
Укорочение конечностей
Укорочение конечностей – это уменьшение длины одной конечности относительно другой либо уменьшение длины обеих конечностей, при котором нарушаются пропорции человеческого тела. Небольшое укорочение (1-2 см) широко распространено и не имеет клинического значения. Значительное укорочение нижних конечностей, особенно одностороннее, проявляется нарушениями опоры и ходьбы, может провоцировать ряд заболеваний суставов и позвоночника. Диагноз выставляется после проведения специальных измерений. Возможна коррекция стельками и ортопедической обувью, при тяжелых укорочениях конечность удлиняют при помощи аппарата Илизарова.
Общие сведения
Укорочение конечностей – широко распространенное явление. Незначительная разница в длине нижних конечностей выявляется у 90% людей. В числе причин называют доминирование одного из полушарий головного мозга, нарушения осанки и неправильные мышечные стереотипы, оказывающие влияние на формирование организма в период роста ребенка. Разница в длине ног до 1-2 см незаметна даже самому пациенту и обнаруживается только при проведении специальных исследований. Укорочение одной конечности более чем на 3-5 см вызывает заметный перекос таза и доставляет человеку неудобства при ходьбе.
Укорочение конечностей
Причины
Укорочение конечностей может быть односторонним и двухсторонним. Симметричное двухстороннее укорочение выявляется при ахондроплазии и некоторых других генетически обусловленных заболеваниях и проявляется несоответствием пропорций туловища и конечностей. Несимметричное двухстороннее укорочение наблюдается при аномалиях развития верхних и нижних конечностей. Причиной одностороннего укорочения может стать травматическое повреждение, опухоль, инфекционный процесс или порок развития.
Классификация
В травматологии и ортопедии выделяют следующие виды одностороннего укорочения:
- Истинное. Образуется при органическом поражении кости. Обнаруживается при посегментном измерении длины конечностей. Сумма длин бедра и голени с одной стороны меньше, чем с другой. Возникает вследствие неправильно сросшихся переломов, пороков развития, опухолей и некоторых инфекционных заболеваний (туберкулеза, сифилиса).
- Относительное. Образуется при нарушениях соотношений между сегментами конечности. Субъективно одна конечность выглядит короче другой, но при измерении обнаруживается, что длины голеней и бедер одинаковы. Возникает из-за смещения суставных концов кости вследствие внутрисуставных переломов и врожденных вывихов.
- Кажущееся. Образуется вследствие вынужденного сгибания. Как и в предыдущем случае, длина ног субъективно кажется разной, но измерения подтверждают, что длина сегментов одинакова. Причиной кажущегося укорочения может стать артрит, артроз, опухоль суставных концов кости или посттравматическая контрактура.
Если у одного больного имеется несколько видов укорочения конечности (например, уменьшение длины бедра вследствие неправильно сросшегося перелома бедренной кости в сочетании со сгибательной контрактурой коленного сустава), говорят о суммарном укорочении. Суммарное укорочение определяют, подкладывая под стопу дощечки различной толщины до тех пор, пока передние верхние ости таза не окажутся на одном уровне.
Симптомы укорочения конечностей
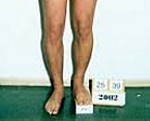
Уменьшение длины конечности более чем на 5 см обычно сопровождается хромотой и хорошо заметно даже без проведения специальных измерений. Менее выраженная разница в длине ног иногда визуально не определяется, поскольку компенсируется наклоном таза и искривлением позвоночника. Хромота может отсутствовать. Настороженность должна вызвать разница в уровне расположения подколенных ямок, верхних полюсов надколенников, больших вертелов, передних и задних верхних подвздошных остей.
Осложнения
Даже небольшое укорочение конечностей нельзя считать безобидным явлением, поскольку оно ведет к нарушению нормальных анатомических соотношений между частями тела при стоянии и ходьбе. Нарушается соосность суставов, туловище и конечности несколько смещаются и скручиваются, чтобы обеспечить нормальное вертикальное положение тела, возникают так называемые компенсаторные деформации. Нагрузка на одну ногу увеличивается, таз перекашивается.
Позвоночник при укорочении одной конечности до 1,3 см. образует С-образный изгиб, при укорочении более 1,3 см. – S-образный изгиб. Со временем нарушение осанки становится фиксированным, может развиться сколиоз. Мышцы постоянно пребывают в состоянии повышенного напряжения. Появляются боли в спине, суставах и мышцах, быстрая утомляемость, тяжесть в стопах и голенях после ходьбы. Ухудшается кровоток, страдает лимфатическая система. При длительном существовании патологии возможно развитие остеохондроза, коксартроза и гонартроза, а также усугубление плоскостопия.
Диагностика
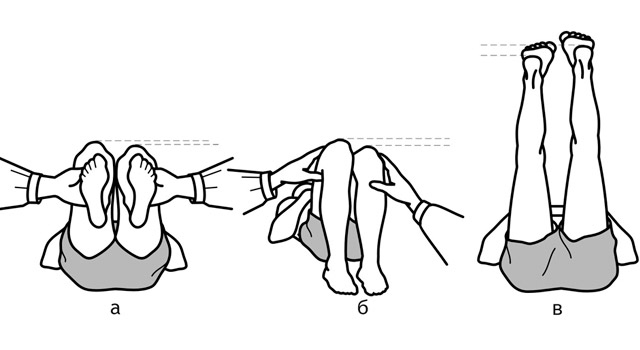
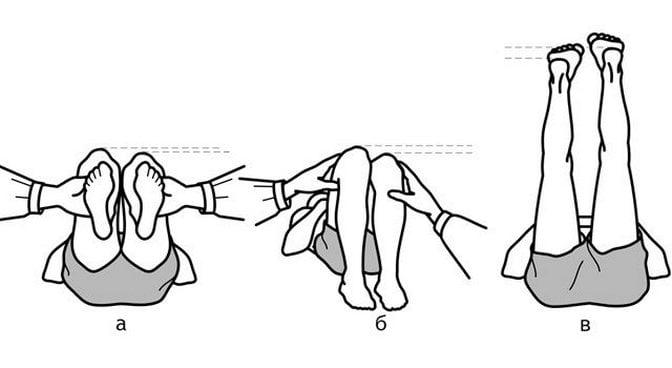
Для уточнения выраженности и характера укорочения измеряют абсолютную и относительную длину конечности и длину каждого сегмента, используя в качестве ориентиров видимые костные выступы (лодыжки, верхний полюс надколенника, суставную щель коленного сустава, большой вертел и верхнюю переднюю ость подвздошной кости). Измерения проводят при полностью разогнутых ногах, при поочередном сгибании тазобедренных и коленных суставов и при одновременном сгибании крупных суставов конечности. Для выявления относительного и кажущегося укорочения применяют специальные тесты.
Перечень дополнительных исследований зависит от локализации и предполагаемой причины укорочения. При старых переломах, опухолевых процессах и инфекциях назначают рентгенографию голени или рентгенографию бедра. При артрозах выполняют рентгенографию коленного сустава, рентгенографию тазобедренного сустава или артроскопию коленного сустава. При подозрении на поражение мягких тканей используют данные МРТ. По показаниям пациентов направляют на консультации к онкологу, фтизиатру, венерологу, инфекционисту, ревматологу и другим специалистам.
Лечение укорочения конечностей
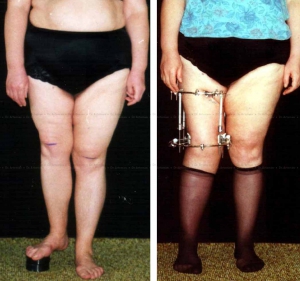
Лечение данной патологии осуществляют ортопеды-травматологи. При небольших укорочениях обычно проводится консервативная коррекция – для устранения разницы в длине ног используют специальные стельки или ортопедическую обувь. При значительных укорочениях тактика определяется индивидуально и зависит от причины изменения длины конечности, возраста больного, состояния его здоровья и других факторов. Самым популярным и эффективным методом оперативного лечения укорочений является удлинение конечности с использованием аппарата Илизарова.
Аппарат Илизарова позволяет удлинять голень на 8-10 см, а бедро – на 5-6 см. Следует учитывать, что увеличение длины сегмента осуществляется постепенно и может продолжаться до полугода и более. Установка аппарата на голень сравнительно легко переносится больными, поскольку позволяет сохранять достаточную подвижность, мало препятствует движениям в суставах конечности и т. д. Установка аппарата на бедро переносится тяжелее, поскольку существенно ограничивает передвижение и самообслуживание. В течение всего периода лечения пациенты выполняют специальные упражнения, направленные на предотвращение атрофии мышц и сохранение подвижности суставов. Функциональные результаты хорошие.
|
Литература 1. Нарушение развития костно-суставного аппарата / Косинская Н.С. – 1986 2. Лечение детей и подростков с ортопедическими заболеваниями нижних конечностей / Гафаров Х.З. – 1995 3. Травматология и ортопедия/ Котельников Г.П., Миронов С.П., Мирошниченко В.Ф. – 2008 |
Код МКБ-10 M21.7 Q71 Q72 Q73 |
Укорочение конечностей – лечение в Москве
Коррекция разной длины ног
Удлинением бедра или голени
-
Так можно самостоятельно определить разницу ног. После этого нужно обращаться к врачу!!!
Распространенность
Укорочение ноги – одна из самых распространенных проблем. У каждого тысячного человека разница в длине ног превышает 2 см. В большинстве случаев это состояние обнаруживается как случайная находка. При врожденном укорочении первые проявления этого патологического состояния развиваются бессимптомно. В этом заключается опасность постепенно развивающегося укорочения.
Какие бывают виды укорочения
Укорочение ног бывает:
- врожденным
- приобретенным
Врожденное укорочение обнаруживается у детей в раннем возрасте и постепенно прогрессирует. Если родители сами заподозрили проблему, то определить приблизительную разницу в длине ног можно самостоятельно. Это единственное, что можно сделать самостоятельно. Следующий шаг – консультация специалиста. Разная длина ног у ребенка может быть симптомом самых различных, в том числе серьезных заболеваний скелета. В некоторых случаях необходимо срочное врачебное вмешательство.
Последствия и осложнения разной длины ног
Разница в длине ног приводит к целому ряду патологических состояний:
- боли в спине;
- деформация позвоночника и перекос таза;
- деформирующий артроз и асептический некроз в области тазобедренного сустава;
- стрессовые переломы;
- нарушение походки и статики;
- нарушение эргономики, мышечный дисбаланс;
- сопутствующие травмы вследствие ограничения возможностей компенсации.
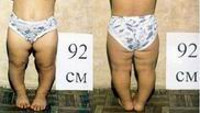
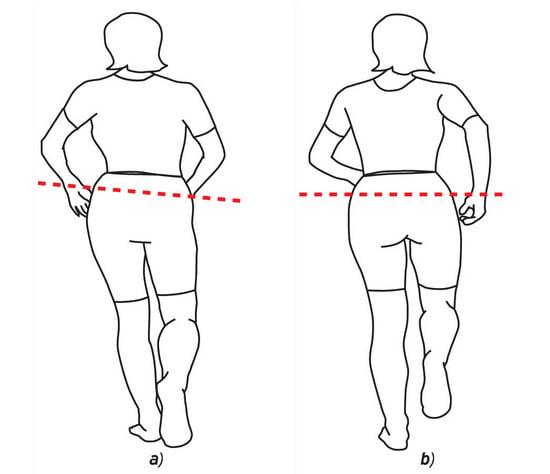
Перекос таза и отклонение позвоночника при разной длине ног 6 см. а – без компенсации; б – с компенсацией 3 см; с компенсацией 6 см.
Одна и та же величина разницы в длине ног оказывает более пагубное влияние на организм ребенка, чем на организм взрослого человека. Это связано с разной шириной таза. У детей таз узкий, поэтому центры головок бедер находятся близко, поэтому угол наклона таза и отклонение позвоночника будут больше.
Комплекс патологических расстройств, которые развиваются из-за разницы в длине ног, некоторые авторы так и называют — «синдром неравной длины ног». При отсутствии лечения разница в длине ног может привести к тому, что многие функциональные компенсаторные установки (например, деформация позвоночника) трансформируются в необратимые фиксированные деформации (сколиоз).
S-образный сколиоз, сформировавшийся в результате некомпенсированной разницы в длине ног 10 см у пациентки 40 лет
Лечебная тактика при выявлении разной длины ног
Врожденное укорочение ног у детей, связанное с тем, что кости нижней конечности имеют разную длину, требует наблюдения в течение 6-12 месяцев для того, чтобы определить темп отставания ноги в росте и, самое главное – получить ответы на следующие вопросы:
- оперировать или нет;
- в каком возрасте выполнять операцию;
- удлинять укороченную ногу или укорачивать более длинную;
- если удлинять, то на какую величину и пр.
Приобретенная разная разница в длине ног в результате перелома или повреждения ростковой зоны требует как можно ранней компенсации
Посттравматическое укорочение правого бедра у пациента 15 лет, которое привело к отклонению таза и деформации позвоночника. Удлинение бедра привело к полному восстановлению.
Существует заблуждение, что для выполнения реконструктивных операций необходимо дожидаться 16-18 лет. При выраженном укорочении (более 3 см) операцию необходимо выполнять как можно раньше – в возрасте 6-7 лет, чтобы в школе ребенок не чувствовал себя ущербным.
Истинное укорочение у взрослых чаще всего связано либо заболеваниями, которые остались с детства, либо относится к категории т.н. приобретенных. Как правило, такие «приобретения» являются последствиями травмам или операций. Нередко укорочения сочетаются с посттравматическими деформациями. Взрослые гораздо хуже приспосабливаются к этому патологическому состоянию и раньше приходят к мысли о необходимости хирургического лечения.
На чем основан принцип удлинения конечностей?
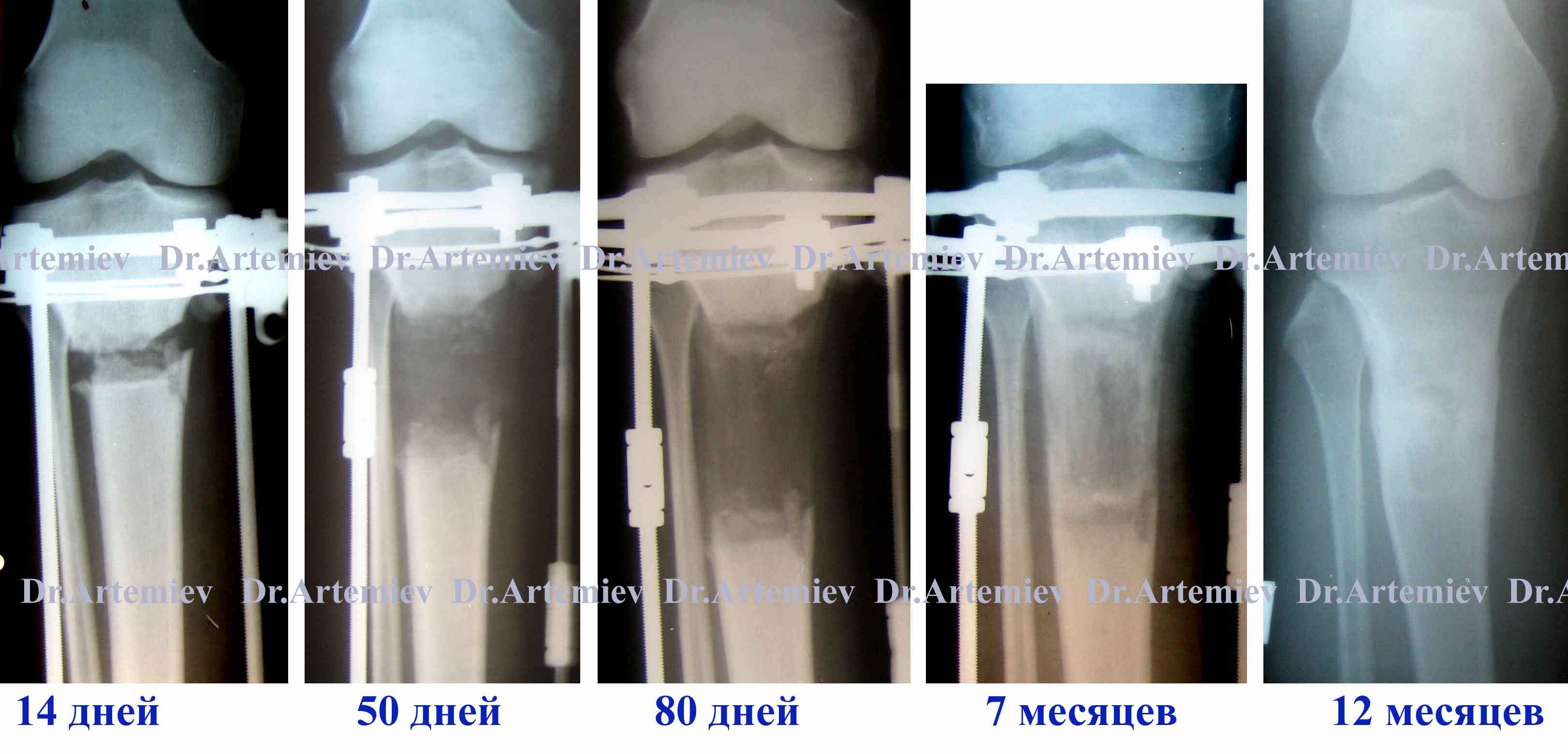
Независимо от конкретной методики удлинения, общий принцип удлинения конечностей основан на открытии Г.А.Илизарова “Общебиологическое свойство тканей отвечать ростом и регенерацией на растяжение”. Т.е. если конечность вытягивать постепенно в аппарате Илизарова (по 1 мм в сутки), то мышцы, сосуды, нервы, кожные покровы будут постепенно растягиваться и удлиняться, не утрачивая своих свойств. Для того, чтобы растянуть кость, её необходимо пересечь. Эта процедура называется остеотомией. При постепенном вытягивании увеличивающееся расстояние между костными фрагментами в зоне остеотомии заполняется вновь образующейся костной тканью – регенератом.
Регенерат большеберцовой кости в процессе удлинения голени на 7 см
Мы предлагаем Вам самые современные методы удлинения, которые позволяют значительно сократить сроки фиксации аппаратом Илизарова и приступить к ранней реабилитации (экспресс-методы с фиксацией интрамедуллярным штифтом).
Фотогалерея работ
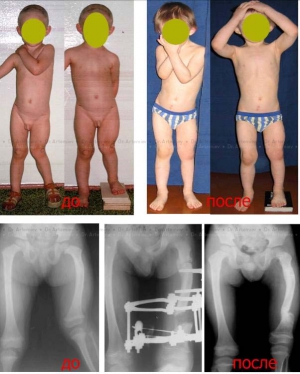
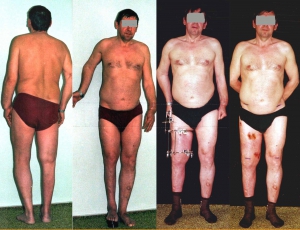
Девочка 14 лет. Укорочение правой нижней конечности на 6 см. Удлинили голень.
Мальчик 15 лет. Укорочение правого бедра на 6 см после травмы. Удлинили бедро аппаратом Илизарова
Женщина 44 лет. Укорочение правого бедра на 5 см и наружная ротация – последствия гематогенного остеомиелита. Удлинили бедро и вывели ось в правильное положение.
Мальчик 3 года. Врожденное укорочение и вальгусная деформация левого бедра. Удлинили бедро и устранили деформацию.
Мужчина 39 лет. Укорочение правого бедра на 6 см после перелома и неудачных операций.
Перелом шейки тазобедренного сустава – травматическое повреждение кости в зоне между шаровидной головкой и большим вертелом. В большинстве случаев диагностируется у пожилых людей и женщин в климактерическом периоде, страдающих остеопорозом. Укорочение конечности, ноющие хронические боли и невозможность самостоятельной опоры на стопу – типичные симптомы перелома шейки бедра.
Диагноз устанавливается врачом-ортопедом на основании местных проявлений болезни и результатов рентгенографических снимков. Травма характеризуется повышенным риском деформации и несращения костных тканей, поэтому для восстановления нормальной функции сустава и конечности часто требуется хирургического вмешательство.
Сущность перелома и его код по МКБ-10
Травма шейки бедра характеризуется деформацией проксимального отдела кости в области чуть ниже основания суставного сочленения. Повреждение встречается в 6% случаев от общего числа переломов и в 90% случаев диагностируется у людей от 50 лет.
Согласно статистике, заболевание в 2 раза чаще встречается у женщин, что связано с высокой вероятностью развития у них остеопороза во время менопаузы и климакса.

У людей с повышенной ломкостью костей повреждение конечности может быть вызвано даже незначительным силовым воздействием:
- наклон туловища;
- падение с высоты собственного роста;
- толчок в бедро;
- неудачный поворот в кровати.
Перелом шейки бедренной кости не сопровождается ярко выраженной симптоматикой, поэтому многие больные даже не подозревают о серьезности повреждений и потому не торопятся на прием к травматологу. Часто пожилые люди самостоятельно устанавливают неверный диагноз и упорно лечатся от остеохондроза, артрита, артралгии, ишиалгии и т.д.
В международной классификации болезни (МКБ-10) травме присвоен индивидуальный номер в рубрике «Травмы в области тазобедренного сустава и бедра» с кодом S72.0. Заболевание опасно практическим отсутствием выраженных болей, в связи с чем более 76% пациентов не считают нужным обращаться за медицинской помощью. Пренебрежение грамотным лечением влечет за собой ухудшение состояния проксимального отдела кости, из-за чего впоследствии снижаются шансы на сращение костных обломков и нормализацию функции конечности.
Механизм получения травмы
Тазобедренное соединение представляет собой многоосное суставное сочленение, обеспечивающее всестороннее движение нижних конечностей. Он состоит из нескольких частей:
- вертлужная впадина – гладкая впадина в тазу, покрытая хрящевой оболочкой;
- головка бедренной кости – сферический (шарообразный) отросток, который входит в суставное углубление;
- шейка – тонкое костное образование, соединяющее тело шаровидного сустава с его шарообразной головкой;
- суставная капсула – хрящевая прослойка, покрывающая костную ткань в зоне суставных сочленений;
- малый и большой вертел – небольшие отростки, к которым прикрепляются гладкомышечные волокна.
Повреждение часто возникает в самой тонкой зоне бедра, которая называется шейкой тазобедренного сустава. С ее помощью объединяется головка бедра с телом под углом 115-135⁰. И чем острее угол, тем серьезнее будет нагрузка на сустав, которая может привести к его деформации и нарушению целостности.

В костной ткани в районе головки и шейки находится одна артерия, которая соединяет ее с чашеобразной впадиной. С возрастом она начинает зарастать, что приводит к ухудшению кровоснабжения и повышению риска переломов. Питание головки многоосного сустава у людей старше 50 лет происходит со стороны вертелов. Если трещина локализуется в районе головки, это приводит к нарушению ее кровоснабжения, некротическому поражению и постепенному рассасыванию.
При некрозе костных тканей в организме повышается уровень токсических веществ, что приводит к повышению нагрузки на миокард и вероятности смертельного исхода.
Чаще всего перелом тазобедренного сустава происходит под влиянием травмирующих факторов, к числу которых можно отнести:
- неудачный разворот туловища;
- удар в область бедра;
- падение на выпрямленную ногу;
- резкий подъем тяжестей.
В случае перпендикулярного действия силы повреждению подвергаются костные структуры таза, но иногда может страдать и бедро.
Причины переломов
Сложность заключается в том, что тяжелая травма на начальных порах не сопровождается сильными болями или отеком мягких тканей. Слабый удар в ногу или падение на бедро часто даже не рассматриваются людьми в качестве причин нарушения биомеханики движения и прихрамывания на больную ногу. Нужно учитывать, что провокаторы переломов у пациентов разных возрастных категорий могут отличаться.
У пожилых людей
У людей после 50 лет возрастает риск повышения ломкости кости по причине нарушения гормонального баланса и развития остеопороза. В данном случае для образования трещины или перелома со смещением достаточно сильного ушиба или падения.
К числу факторов, повышающих риск повреждения шаровидного сустава у пожилых людей, относятся:
- климакс у женщин;
- онкологические патологии;
- облитерирующий эндартериит;
- избыточный вес и ожирение;
- хроническое воспаление артерий;
- гиподинамия;
- несбалансированное питание;
- болезни нервной системы;
- снижение остроты зрения.
Сосудистые болезни у стариков часто становятся причиной недостаточного кровоснабжения костных тканей и, как результат, повышения их ломкости. Частота переломов увеличивается в несколько раз в холодное время года в периоды обледенения дорог.

У людей молодого возраста
В возрасте до 40 лет костная ткань отличается высокой прочностью, поэтому для нарушения ее целостности требуется достаточно сильное травматическое воздействие, которое часто сопровождается повреждением поверхностных тканей – кожи, мышц, подкожной клетчатки и т.д.
К наиболее вероятным причинам травмирования бедра у молодых людей относятся:
- травмы на производстве;
- гипокальциемия;
- падение с большой высоты;
- гормональный дисбаланс;
- автомобильные аварии.
Часто травма возникает по причине сильного удара, приходящегося на область таза или бедра. В 32% случаев трещины в суставных сочленениях образуются вследствие падения на разогнутую ногу, что связано с невозможностью амортизации коленным суставом силового воздействия в таком положении.
Клиническая картина
Симптомы и признаки перелома шейки бедра зависят от расположения травмы и степени ломкости костной ткани. Повреждение может находиться на границе суставной капсулы или вне ее. К характерным проявлениям патологии можно отнести:
- Нарушение функций нижних конечностей. Травмирование многоосного сустава приводит к изменению его формы и дисфункции, вследствие чего больные не способы подняться самостоятельно и опереться на поврежденную ногу. Ограничение подвижности суставного соединения провоцирует обострение симптомов при ходьбе без дополнительной опоры.
- Болезненность в паху. Кости лишены болевых рецепторов, поэтому перелом шейки бедра у пожилых людей – травма, симптомы которой выражены слабо. Пациенты могут жаловаться на дискомфорт, усиливающийся при ходьбе и попытке подняться с кровати.
- Усиление болей при избыточных нагрузках. Давление на стопу при выпрямленном коленном суставе влекут за собой усиление дискомфорта, что связано с увеличением нагрузки на травмированную часть суставного соединения.
- Укорочение ноги. Часто при варусных переломах наблюдается существенное уменьшение угла между диафизом и шейкой, в связи с чем нога кажется короче здоровой.
- Разворот ноги наружу. В горизонтальном положении при расслаблении тела поврежденная нога непроизвольно разворачивается наружу, о чем свидетельствует нехарактерное расположение колена и стопы. Возникновение специфического симптома связано с особенностями крепления мышечных тканей к вертелу.
- Припухлость и гематомы. В течение 2-3 суток после перелома в районе паха возникает отек и синяк. Связано это с травмированием сосудов и кровоизлияниями в подкожную клетчатку.
Читайте также: Чем обработать ссадину на коленке
Если шейка бедра сломана, любые попытки пациента подняться с кровати приводят к появлению хруста и болей.
Наиболее характерным проявлением травмы является симптом прилипшей пятки, при котором человек в лежачем положении не способен оторвать конечность от горизонтальной поверхности.
Виды переломов

Прогноз реабилитации после травмирования трубчатой кости зависит от локализации перелома и сопутствующих осложнений. Чем ближе трещина расположена к диафизу, тем ниже шансы на ее зарастание. При повреждении сосудистых стенок и смещении отломков возрастает риск некротического поражения костной ткани.
Существует пять классификаций переломов по:
- Локализации – головка, вертел или шейка тазобедренной кости.
- Типу смещения – вколоченные (отломки находятся внутри друг друга), вальгусные (головка смещается внутрь и вниз).
- Анатомическому положению – трансцервикальные (проходящие через шейку), субкапитальные (возле головки), базисцервикальные (у основания шейки).
- Характеру травмы – закрытые и открытые.
- Местоположению перелома – медиальные и латеральные.
Наибольшую опасность для жизни человека представляют субкапитальные переломы, при которых линия разлома в кости образуется сразу за шаровидной головкой. При травмировании бедра кровоснабжение костной ткани ухудшается, что приводит к ее некротическому поражению и деформации.
Чрезвертельный перелом со смещением
При травме линия перелома идет от подвертельной области до самого основания шейки тазобедренной кости. Повреждение появляется в результате скручивания конечностей или удара, приходящегося на вертел. У пациентов от 45-50 лет костные отломки часто смещаются относительно друг друга, что может приводить к повреждению подвздошной кости.
Для перелома шейки бедра со смещением характерны следующие проявления:
- обильные кровопотери;
- большие гематомы в паху;
- ротация нижней конечности;
- ухудшение общего состояния;
- интенсивный болевой синдром.
Травмы такого типа лечатся преимущественно хирургическим путем в отделении ортопедии под общим наркозом. Для ускорения процесса срастания кости больные в течение 1-2 месяцев должны носить деротационный сапог.

Вколоченный перелом
Перелом наблюдается внутри сустава, поэтому двигательная функция ноги нарушается не всегда. В процессе получения травмы один из костных осколков проникает в другой, вследствие чего у пациентов возникают умеренные хронические боли.
Вколоченный перелом шейки бедра сопровождается деформацией и смещением головки многоосного сустава и укорачиванием конечности. Патология протекает практически бессимптомно, поэтому пациенты часто обращаются за помощью к ортопеду уже при появлении некротических изменений в тканях.
Медиальный перелом шейки бедра в 77% случаев диагностируется у людей старшего возраста. Степень выраженности болей и других симптомов патологии определяются протяженностью линии разлома и количеством костных отломков. Гораздо чаще травматологи обнаруживают трещину в зоне перехода шаровидной головки в шейку кости.
Оскольчатый перелом
Травма характеризуется образованием двух и более отломков кости в районе повреждения. Если оскольчатые фрагменты смещены относительно друг друга, запоздалое обращение к врачу влечет за собой травмирование сосудов и кровоизлияния в мягкие ткани. В 75% случаев слом приходится на ткани между диафизом и телом бедренной кости.
Типичными проявлениями травмы являются:
- общее недомогание;
- болезненность тканей при пальпации;
- интенсивные боли при давлении на стопу;
- кровоизлияния и отеки в верхней трети бедра.
С целью репозиции обломков на травмированную конечность накладывается скелетное вытяжение, которое следует носить не менее 2 месяцев. Лечение предполагает хирургическое вмешательство, во время которого отломки кости нанизываются на спицу. После операции начинается длительный процесс реабилитации, в течение которого пациенты проходят антибактериальную терапию и ЛФК.
Открытый перелом

При травмировании наблюдается не только деформация шейки кости, но и повреждение мягких тканей, в связи с чем отломки выходят наружу. Чаще всего открытые переломы появляются при огнестрельном ранении, автомобильных авариях и падениях с высоты. К характерным проявлениям патологии относят:
- сильные кровопотери;
- острые боли;
- разрыв мягких тканей;
- болевой шок.
При таких повреждениях не удается избежать оперативного вмешательства, так как несвоевременные действия (остановка кровотечений и прием анальгетиков) чреваты гибелью пациента.
Закрытый перелом
Травмы такого типа в 89% случаев обусловлены прямым ударом в бедро и падением с большой высоты. Закрытый перелом шейки бедра сопровождается смещением костных обломков и повреждением мягких тканей. Если во время получения травмы наблюдается смещение двух мыщелков, это может приводить к кровоизлиянию в хрящевую капсулу суставного сочленения и развитию гемартроза.
Симптомами закрытого перелома являются:
- болезненное сгибание и разгибание конечности;
- припухлость и гематомы в паху;
- боль в области суставного соединения;
- усиление болевого синдрома во время движения.
Если травма сопровождается застойными процессами и кровоизлияниями в суставную полость, лечение перелома шейки бедра у пожилых людей осуществляют с помощью пункции и полного обездвиживания конечности.
Первая помощь при переломе
При появлении травмы необходимо вызвать на дом бригаду «Скорой помощи». При необходимости самостоятельного оказания первой помощи нужно осуществить ряд догоспитальных мероприятий:
- Потерпевшего укладывают на спину для уменьшения нагрузки на поврежденную ногу.
- Для уменьшения выраженности болевого синдрома нужно обезболить ногу в области поражения с помощью местных анестетиков или пероральных обезболивающих медикаментов – «Алмирал», «Кеторол», «Аэртал» и т.д.
- Конечность обездвиживают с помощью шины, которая должна накладываться с внутренней стороны от области паха и до пятки. Для иммобилизации и фиксации суставов могут использоваться деревянные доски, обрезки фанеры или рейки.
- Транспортировать пострадавшего следует на жесткой поверхности или носилках.
- При открытом переломе необходимо остановить кровотечение наложением жгута.

При использовании перевязочных материалов нужно следить за тем, чтобы нога во время транспортировки не синела. Если это произойдет, следует ослабить повязку.
Лечение травмы
В определении тактики ведения пациентов особое значение имеют виды переломов шейки бедра. При отсутствии смещений, гемартроза и множественных осколков часто ограничиваются приемом лекарственных средств, благодаря которым костные ткани быстро срастаются. Открытые и базальные переломы, а также повреждения, сопровождающиеся некрозом головки бедра, часто требуют оперативного вмешательства и эндопротезирования.
Консервативные методы
Медикаментозная терапия препятствует септическому воспалению тканей, а также стимулирует их регенерацию. Консервативное лечение перелома шейки бедра предполагает использование следующих групп препаратов:
- Биофосфанты – повышают плотность костной ткани, что препятствует ее разрушению и некротизации.
- Регуляторы фосфорно-кальциевого обмена – усиливают синтез остеобластов, что способствует сращиванию костей.
- Гормональные лекарства – уменьшают скорость вымывания кальция из костной ткани, благодаря чему снижается вероятность повторного травмирования шейки тазобедренной кости.
- Витаминизированные средства – ускоряют метаболические процессы, за счет чего костные ткани начинают быстрее срастаться.
Составлением схемы лечения и определением дозировки лекарств может заниматься только лечащий врач.
При открытых переломах обезболивание осуществляется с помощью сильнодействующих анальгетиков, препятствующих появлению болевого шока. Период восстановления также предполагает строгое соблюдение постельного режима и лечебной диеты, направленной на улучшение обменных процессов и восполнение в организме недостатка витаминов D, K и B.
Читайте также: Наложение лангеты на голеностоп при переломе или вывихе
Оперативное лечение

Лечение перелома шейки бедра в пожилом возрасте предполагает оперативное вмешательство. Операции предшествует аппаратная диагностика, во время которой хирург определяет наиболее безопасный метод оперирования пациента. Обследование предполагает проведение рентгенографии, компьютерной томографии или МРТ.
Оперативное лечение базируется на 4 ключевых пунктах:
- Обязательное применение общей или местной анестезии.
- Репозиция костных отломков шейки тазобедренной кости перед их фиксацией с помощью спицы.
- Совершение всех хирургических манипуляций под рентгенологическим наблюдением.
- Проведение открытой репозиции при наличии у пациента открытого перелома.
Основаниями для проведения эндопротезирования является высокий риск осложнений. Чем старше пациент, тем чаще специалисты прибегают к замене шаровидного сустава протезом.
Вспомогательная терапия
Реабилитационные мероприятия не исключают использования вспомогательных методик для восстановления пациентов после консервативного или хирургического лечения. Для нормализации функций шаровидного сустава после повреждения кости рекомендуется прибегать к лечебной гимнастике и массажу. Первые занятия ЛФК необходимо выполнять в положении лежа для предотвращения избыточной нагрузки на травмированные костные ткани.
Также лечение перелома шейки бедра в домашних условиях предполагает использование наружных средств, препятствующих застою крови в нижних конечностях. Чтобы вылечить пациента и восстановить подвижность поврежденной ноги, целесообразно делать компрессы с отварами из зверобоя, корня окопника и живокости.
Для улучшения кровообращения в мягких тканях можно сделать ножные ванночки с морской солью.
Уход в домашних условиях
Регулярный уход за больными позволяет предотвратить появление пролежней, неинфекционного воспаления легких и других осложнений. Специальные упражнения и мануальная терапия препятствуют атрофированию мышц и нарушению их сократительной функции. При поддержании достаточного уровня активности удается сократить период реабилитации и быстрее вернуть пациента к нормальной жизни.

Во время домашнего лечения нежелательно преждевременно снимать гипсовую повязку. Если кость срастется неправильно, устранить проблему можно будет только хирургическим путем.
Уход за больными с переломом шейки бедра на первых порах заключается в соблюдении следующих правил:
- Смена постельного белья и одежды пациента не реже 1 раза в 2-е суток.
- Регулярное проведение гигиенических процедур с помощью влажного полотенца и дезодорирующих средств.
- Кормление не менее 5 раз в день небольшими порциями высококалорийной пищей.
- Систематическое проведение с больным дыхательной гимнастики для предупреждения застойных процессов в легких.
В рацион рекомендуется включить достаточное количество клетчатки, обеспечивающей нормальное пищеварение и легкую дефекацию у старых пациентов.
В чем опасность перелома у пожилых людей?
Если шейка многоосного сустава ломается у людей в возрасте от 45 лет, травма часто сопровождается осложнениями. К наиболее распространенным рискам можно отнести:
- атрофию мышц ног и контрактуры;
- развитие заболеваний сердечно-сосудистой и дыхательной систем, связанных с некротизацией головки бедра;
- обострение хронических болезней на фоне ослабления организма и снижения неспецифического иммунитета;
- полное обездвиживание в случае неудачного консервативного лечения пожилых людей.
Почему повреждение шейки тазобедренной кости является опасным именно для пациентов преклонного возраста? Согласно статистике, более 30% больных с подобными травмами умирают в течение 8-12 месяцев. Лежачий образ жизни приводит к застойным процессам в организме, повышению нагрузки на сердце, развитию воспаления легких и тромбоэмболии сосудов в нижних конечностях.

Сроки восстановления после перелома
Сколько длится восстановительный период при повреждении шейки бедренной кости? Сроки реабилитации определяются серьезностью травмы и варьируются в пределах от 6 до 12 месяцев. Результативность лечения во многом зависит от внимательности ухаживающего к пациенту и тщательности выполнения им медицинских рекомендаций.
Чтобы ускорить реабилитацию, больные должны кардинально изменить свой образ жизни. Для восстановления сил и предотвращения осложнений необходимо выполнять такие реабилитационные мероприятия:
- лечебный массаж грудной клетки;
- достаточная гигиена;
- дыхательная гимнастика;
- рациональное питание;
- прием назначенных врачом медикаментов.
После снятия гипса следует ежедневно выполнять программу ЛФК, которую составляет ортопед во время выписки пациента. Регулярные занятия способствуют разработке суставов и полному восстановлению подвижности конечности.
Последствия перелома
Деформации проксимального отдела кости чреваты серьезными последствиями, часть из которых может привести к летальному исходу. К наиболее распространенным осложнениям перелома шейки бедра относятся:
- некроз кости;
- заражение крови;
- пролежни;
- тромбоэмболия артерии;
- остеомиелит;
- образование ложного сустава;
- застойное воспаление легких;
- суицидальные попытки;
- расшатывание фиксирующей конструкции (после операции).
Благоприятность прогноза перелома шейки бедра зависит от правильности выбора способа лечения, качества восстановительных мероприятий, общего самочувствия и серьезности осложнений.

Профилактические меры
Профилактика травм у больных преклонного возраста предполагает соблюдение следующих правил:
- ежегодное обследование с помощью денситометрии для определения степени крепости костей;
- периодическое прохождение витаминотерапии для восполнения в организме запасов витамина D3 и кальция;
- обеспечение полноценного рациона, богатого свежими овощами, молочными продуктами, нежирным мясом и фруктами;
- обязательная диагностика опорно-двигательной системы хотя бы 1 раз в год;
- своевременное лечение метаболических нарушений и хронических заболеваний.
Пожилые люди должны ходить к ортопеду для профилактического осмотра не менее 1 раза в год. Пациентам с избыточным весом рекомендуется «сидеть» на лечебной диете для снижения статической нагрузки на ноги и суставные сочленения. Немаловажное значение в профилактике травм шейки тазобедренной кости играют лечебная физкультура, силовая и дыхательная гимнастика. Регулярная двигательная активность обеспечивает нормальное кровоснабжение тканей и дополнительное питание костей веществами, которые содержатся в крови.
Нарушение целостности шейки бедренной кости – опасная травма, которая часто становится причиной серьезных осложнений и летального исхода у людей преклонного возраста. Она проявляется умеренными болями, поэтому большинство людей даже не подозревают о серьезности увечья. Методы лечения зависят от степени повреждения проксимального отдела тазобедренной кости, которая определяется в ходе рентгенографического обследования.
Консервативная терапия предполагает использование препаратов, ускоряющих восстановление костных тканей, а также скелетное вытяжение и продолжительное ношение фиксирующей повязки. При открытых переломах и смещении обломков чаще всего назначается оперативное вмешательство. В случае сильного разрушения тазобедренного сустава проводится эндопротезирование.
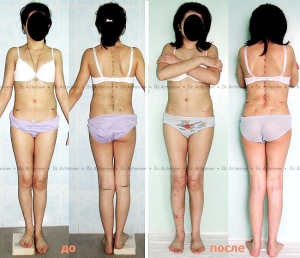
Разная длина нижних конечностей — частое и неприятное осложнение эндопротезирования тазобедренного сустава. Его выявляют у 16-27% пациентов.
Прооперированная нога чаще становится длиннее, чем короче. Это приводит к нарушению кинематики ТБС, перекосу таза, появлению хромоты, болей в спине и неврологической симптоматики. Из-за данных расстройств качество жизни пациента резко снижается. В некоторых случаях больным дают группу инвалидности.
Способы точной диагностики разницы в длине.
Почему после эндопротезирования тазобедренного сустава так часто случается разница в длине ног? Является ли это осложнение случайным невезением или результатом неправильного подбора импланта и некачественного выполнения операции?
Норма или патология?
Человеческое тело асимметрично – это факт. Нет ничего удивительного в том, что длина ног у здорового трудоспособного человека немного разная. Согласно мнению ортопедов, нормальное несоответствие до 0,5 см. По разным данным, его выявляют у 50-95% населения. Обладатели разных конечностей не замечают своего «дефекта» и живут полноценной жизнью.
Любопытно! Зарубежные ученые провели исследование и изучили ощущения людей при асимметрии нижних конечностей. Люди с разницей в длине ног в 5 мм не предъявляли субъективных жалоб. А вот уже при несоответствии в 10 мм около 97% испытуемых жаловались на функциональные расстройства ТБС.
Нет ничего удивительного, что перед эндопротезированием выявляют разницу в длине нижних конечностей. Врачи предлагают больным «выровнять» ноги в ходе операции.
Таблица 1. Степени несоответствия длины ног.
| Разница в длине, см | Возможные причины | Симптомы и последствия |
| < 1 | Индивидуальные особенности строения костей таза и нижних конечностей.Дегенеративные изменения в тазобедренном суставе на фоне деформирующего остеоартроза или хронических артритов. | Не вызывает никаких симптомов или функциональных расстройств. Отметим, что некоторые специалисты считают допустимым несоответствие в 1,5 см. |
| 1-2 | Тяжелое течение артроза, сопровождающееся развитием анкилозов.Функциональное удлинение нижней конечности после проведенного эндопротезирования в первые несколько месяцев после операции.Неправильный подбор или установка эндопротеза ТБС. | Сопровождается нарушением функционирования ТБС, которое компенсируется за счет рефлекторного напряжения мышц, перекоса таза и искривления позвоночника.При этом у человека нет неврологической симптоматики. |
| > 2 | Возникает из-за неудачно выполненной операции по замене тазобедренного сустава.Причиной может быть отсутствие полноценной реабилитации в восстановительном периоде. | Приводит к выраженной дисфункции тазобедренного сустава, искривлению позвоночника, неврологическим нарушениям. Люди с подобным несоответствием жалуются на хромоту и сильные боли в ноге. |
В первые месяцы после эндопротезирования пациенту может казаться, что прооперированная нога стала длиннее. Это случается тогда, когда до операции больная конечность была короче. Естественное, в первое время больному тяжело перестроиться, поскольку его мышцы и позвоночник уже «привыкли» к короткой ноге. При качественной реабилитации чувство несоответствия проходит уже через 2-3 месяца.
Факт! По литературным данным, после эндопротезирования ТБС у 12-22% больных появляется несоответствие в длине конечностей в 1 см и более. Это приводит к неудовлетворительным результатам операции и жалобам пациентов.
Суть проблемы
Во многих странах зарубежья разная длина ног и вызванная ею хромота — частая причина судебных исков против хирургов. У нас же такое несоответствие – вариант нормы. После неудачной операции люди молча мирятся с дефектом или исправляют его подкладками под пятку или каблуками для обуви.
Наиболее неприятным последствием разницы в длине ног — «падающая хромота», при которой человек резко опускает всю массу тела на более короткую конечность. Это ведет к нарушению ритма походки и развитию приспособительных изменений в осанке. Результат – перекос таза, искривление позвоночника, мышечное перенапряжение и хронические боли в нижней конечности.
Вывод! Разный размер ног после замены ТБС – это неприятное и опасное осложнение, которое нередко приводит к дискомфорту, снижению работоспособности и даже инвалидности.
Причины разницы в длине ног после операции
Несоответствие в длине нижних конечностей обычно является следствием неправильного подбора и установки эндопротеза. Причиной этого может быть плохое материально-техническое оснащение больницы, недостаточный опыт хирурга, имплантирование самого дешевого протеза и т.д.
Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнее
Анатомо-физиологические особенности строения ТБС
Тазобедренные суставы у разных людей имеют различное строение. Отличаться могут линия наклона вертлужной впадины, шеечно-диафизарный угол (ШДУ), форма и ширина бедренного канала, особенности расположения шейки бедренной кости. У мужчин и женщин строение таза и тазобедренных суставов сильно отличается.
Выбор способа фиксации ножки эндопротеза зависит от формы канала бедренной кости. При установке импланта бесцементным путем клинически значимая разница в длине ног возникает в два раза чаще (у 56% пациентов). В случае цементной фиксации осложнение развивается у 23% прооперированных.
Установка неподходящего протеза
Причиной удлинения конечности после операции является имплантация эндопротезов с моноблочными бесцементными ножками без предварительного определения ШДУ и величины offset. В подобных условиях очень высока вероятность несоответствия параметров ножки протеза и проксимального отдела бедренной кости.
Чтобы достичь стабильности сустава, врачам в ходе операции приходится низводить бедро, что в итоге приводит к удлинению ноги.
При подборе протеза имеет значение не только offset и ШДУ ножки, но и ее форма, ширина, а также некоторые другие параметры. Чтобы эндопротезирование прошло успешно, имплант должен соответствовать проксимальному отделу бедренной кости. Добиться этого с моноблочными ножками тяжело.
Ошибки оперирующего хирурга
В некоторых случаях причиной разной длины ног является неопытность, халатность или невнимательность лечащего врача. Хирурги неправильно подбирают ножку эндопротеза, а в последующем приводит к низведению бедра в ходе операции.
Несоответствие может возникать из-за отсутствия контроля за равенством ног во время хирургического вмешательства. При эндопротезировании врач должен проверять длину нижних конечностей по уровню коленных суставов, внутренних лодыжек и пяток.
Как избежать разницы в длине ног после операции
Чтобы застраховать себя от неудачных исходов операции обращайтесь в хорошую клинику на коммерческой основе.
Меры предосторожности:
- Дооперационное обследование и прогноз результатов эндопротезирования. Проведение электромиографии, анализ рентгенограмм, оценка биомеханической модели ТБС позволяет заранее спрогнозировать исход операции.
- Тщательный подбор импланта и способа его фиксации. Нужно учитывать гендерные и индивидуальные особенности строения тазобедренного сустава. Ошибки на этом этапе наиболее частые причины разности в длине ног после операции.
- Установка качественного протеза. Доказано, что лучшей является установка импортных эндопротезов с модульными шейками и ножками цементной фиксации. Большое значение имеет и подбор формы и размера бедренного компонента.
- Тщательный интраоперационный контроль. Если больному имплантируют протез с модульной шейкой, хирург должен правильно определить применяемый бедренный модуль. В ходе оперативного вмешательства он должен несколько раз проверить длину нижних конечностей.
- Реабилитация после операции. В реабилитационном периоде человек должен выполнять упражнения для укрепления мышц и восстановление функциональной активности ТБС.
При переломе шейки бедра отломки срастаются плохо, поэтому консервативная терапия малоэффективна и применяется только при невозможности провести операцию нужного вида. При этом эта травма, особенно у пожилых людей, может становиться причиной развития смертельно опасных осложнений, уносящих жизни около 30% пострадавших. Поэтому крайне важно как можно раньше диагностировать перелом шейки бедренной кости, провести адекватное ситуации лечение и помочь больному правильно восстановиться после травмы.
Что такое перелом шейки бедра
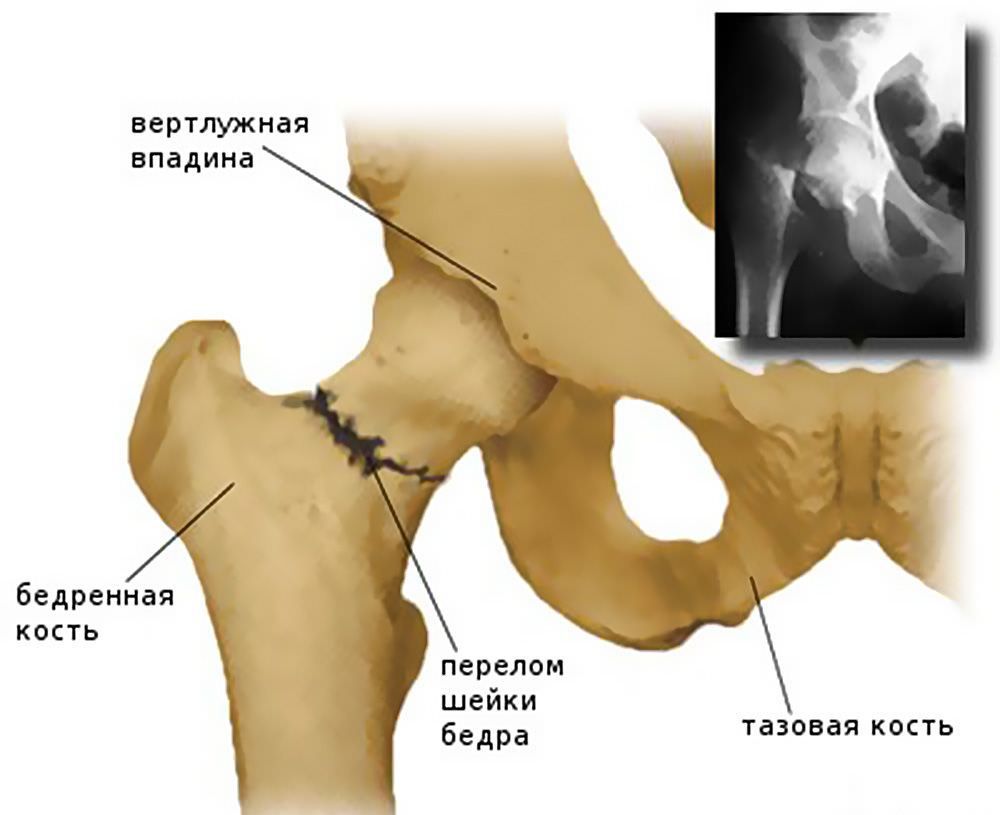
Перелом шейки бедренной кости – травма, сопровождающаяся нарушением целостности разной степени тяжести самой тонкой части бедренной кости, соединяющей ее тело с головкой. Головка бедра имеет округлую форму и является частью одного из самых крупных и мощных суставов человеческого тела – тазобедренного.
Тазобедренные суставы представляют собой парные шарнирные соединения, рассчитанные на комбинированные механические нагрузки. Каждый из них формируется бедренной костью, которая соединяется с имеющей чашеобразную форму вертлужной впадиной таза своей головкой. Вокруг вертлужной впадины расположен суставный хрящ. Он также окружает головку бедренной кости и укрепляет тазобедренный сустав. От верхушки головки бедренной кости к центру вертлужной впадины идет тонкая связка, через которую проходит артериальный кровеносный сосуд.
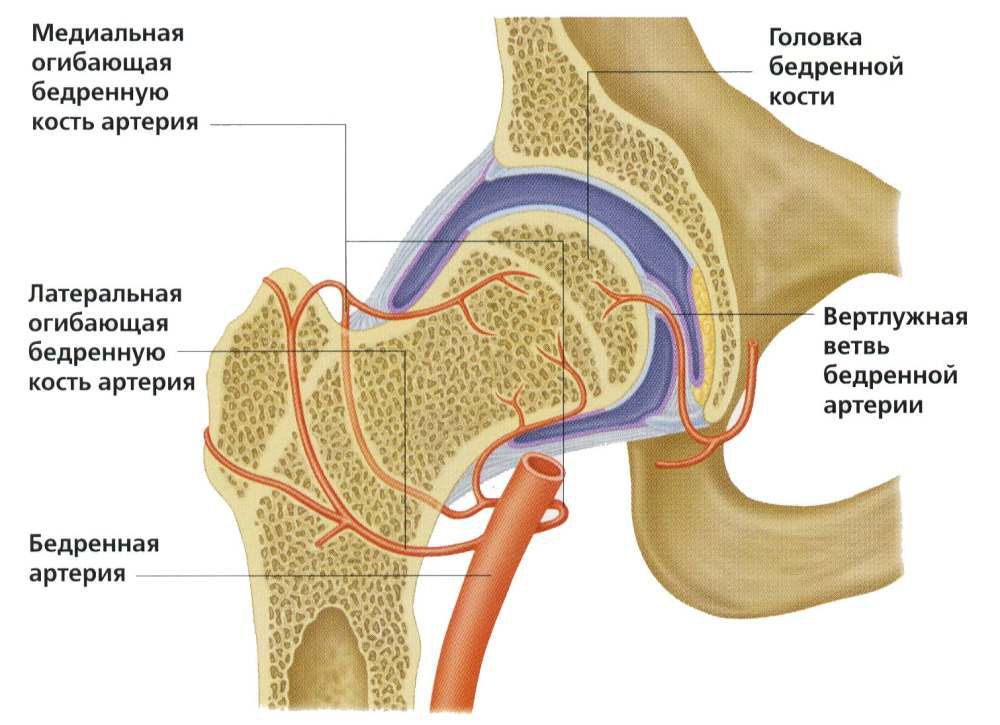
Отходящая от головки бедренной кости шейка располагается под углом около 120° к телу и соединяет ее с телом бедренной кости, формирующей основу бедра. За ней расположены большой и малый вертел, к которым крепятся мышцы и суставная капсула. Таким образом, шейка бедра расположена внутри суставной полости и прикрыта суставной капсулой, но не имеет надкостницы, которая в остальных случаях обеспечивает питание костной ткани. Ее питание организовано за счет артерий, проникающих в кость по нижнему краю суставной капсулы и в углубления между вертелами.
По мере старения организма связка и артерия, питающие головку бедренной кости зарастают, что приводит к тому, что она получает питание только от проходящих в шейке и вертелах сосудов. В связи с такими особенностями анатомии перелом шейки бедренной кости приводит к нарушению кровообращения и затруднению доступа крови к травмированной части. Это становится причиной развития асептического некроза. Он является самым частым осложнением перелома шейки бедренной кости, сопровождающимся ее отмиранием и постепенным рассасыванием.
Также травма такого рода может приводить к:
- Формированию ложного сустава, что обусловлено несращением отломков с образованием между ними подвижного соединительнотканного соединения. Это приводит к нарушению функции ноги разной степени тяжести.
- Тромбозу вен, что чаще всего становится следствием длительного постельного режима из-за возникновения застойных явлений в сосудах.
- Застойной пневмонии, развивающейся в основном у пожилых пациентов, проходящих консервативное лечение перелома шейки бедра, из-за застоя мокроты в легких.
- Артрозу, являющимся дегенеративным заболеванием тазобедренного сустава. Его развитие приводит к нарушению функции сустава.
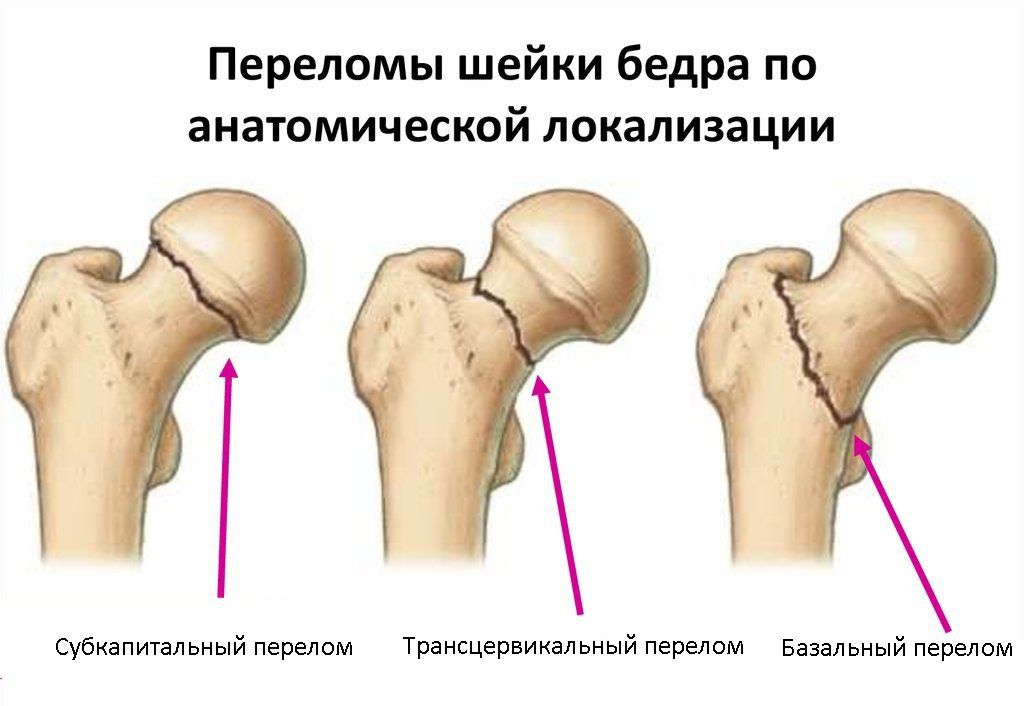
Перелом шейки бедра может произойти на любом ее участке. Конкретное его положение имеет большое значение для оценки прогноза и определения тактики лечения, поскольку, чем ближе он находится к головке, тем выше риск развития ее некроза. Таким образом, в зависимости от уровня расположения перелома различают:
- Базисцервикальные – линия перелома находится на переходе шейки бедра в ее тело. Они срастаются значительно лучше других видов переломов шейки бедренной кости.
- Трансцервикальные – шейка сломана в наиболее узкой своей части (центральной).
- Субкапитальный – перелом располагается на границе между головкой и шейкой. Он имеет наименее благоприятный прогноз.
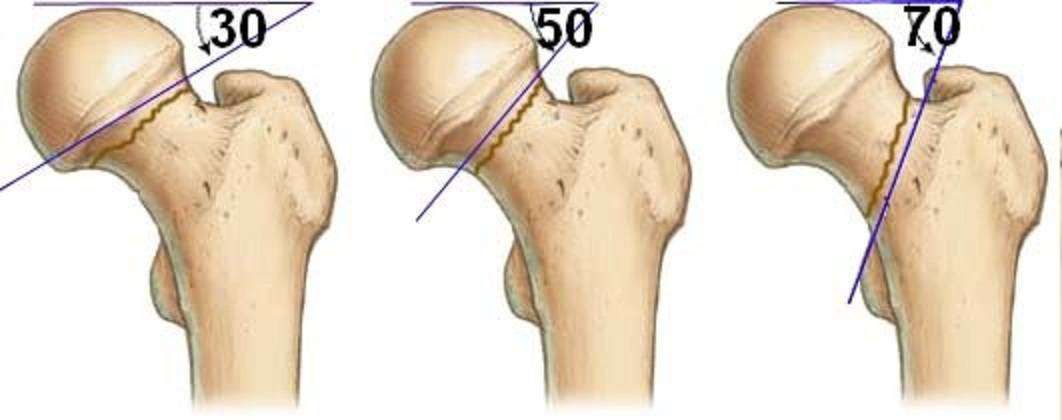
Также шейка бедра может сломаться под разными углами, что имеет важное прогностическое значение. Причем чем вертикальнее расположена линия перелома, тем возникает больший риск смещения фрагментов, приводящих к нарушению кровообращения. Так, при величине угла до 30° исход наиболее благоприятный. Если кость сломана под углом 30—60°, прогноз менее благоприятный, но все же неплохой. Но при угле деформации более 60° существует высокий риск развития асептического некроза.
Смещение отломков также может происходить по разному сценарию, на основании чего выделяют:
- варусные переломы – головка бедренной кости смещается вниз и внутрь, что приводит к уменьшению угла между телом и шейкой бедра;
- вальгусные – головка смещается вверх и наружу, что приводит к увеличению угла между шейкой и телом;
- вколоченные – сопровождаются укорочением длины шейки бедра за счет вколачивания одного отломка в другой.
Вколоченные переломы часто оказываются вальгусными.
Причины
Более чем в 90% случаев переломы шейки бедра возникают у людей, причем в 4 раза чаще у женщин, старше 65—70 лет, у которых уже присутствует остеопороз 2—3 степени. В таких ситуациях для получения столь опасной травмы достаточно падения с высоты собственного роста. Поскольку в подобных случаях кости имеют низкую степень минерализации, а кровообращение обычно нарушено в силу развития других сопутствующих заболеваний, переломы срастаются очень плохо.
Остеопороз – хроническое заболевание, сопровождающееся снижением минерализации костей, в результате чего они становятся более пористыми и хрупкими.
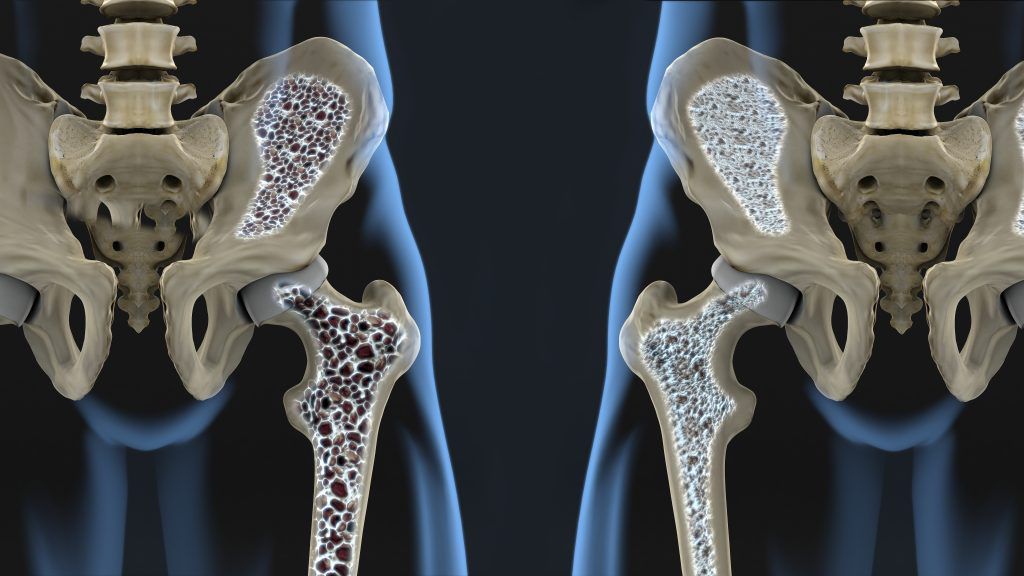
Также предрасполагают получению перелома шейки бедра у людей пожилого возраста:
- наличие онкологических заболеваний;
- ведение малоподвижного образа жизни и патологии нервной системы, приводящие к ограничению подвижности или координации движений, в том числе болезнь Паркинсона, остаточные явления после инсульта;
- ожирение;
- неправильное питание, голодание, приводящие к дефициту питательных веществ разных групп в организме;
- характерные для менопаузы гормональные изменения;
- атеросклероз и другие сосудистые патологии;
- снижение остроты зрения, что провоцирует повышение риска падения и получения травмы.
В то же время у молодых людей перелом шейки бедра является редкостью, поскольку бедренные кости отличаются высокой прочностью и устойчивостью к воздействию различных травмирующих факторов. В таких ситуациях переломы обычно являются следствием:
- ДТП;
- производственной травмы;
- падений с большой высоты;
- участия в вооруженных конфликтах.
Симптомы перелома шейки бедренной кости
При возникновении перелома шейки бедра пострадавшие могут столкнуться со следующими клиническими проявлениями:
- нарушения опорной функции ноги, сопровождающиеся невозможностью больного встать на поврежденную конечность и ходить, нарушением конфигурации тазобедренного сустава;
- незначительные боли в паховой области, возникающие при попытках пошевелить поврежденной ногой и проходящие в состоянии покоя;
- поворот поврежденной ноги наружу, что можно определить по развороту колена и стопы, с невозможностью повернуть ногу внутрь;
- боли при надавливании или постукивании по пятке при выпрямленной ноге;
- укорочение ноги (типично для варусных переломов шейки бедра), что не всегда можно заметить самостоятельно, поскольку величина укорочения незначительна;
- гематома в паховой области, чаще всего возникающая через пару дней после получения травмы в силу глубины расположения костных структур в бедре.
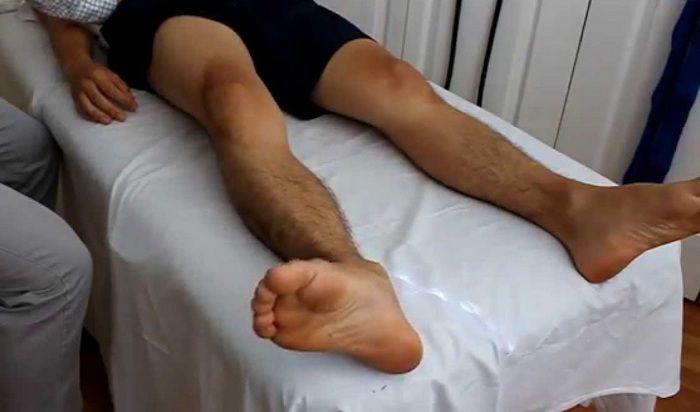
При возникновении подозрений на наличие перелома шейки бедра первая помощь заключается в иммобилизации пострадавшей конечности именно в том положении, в котором она находится. Необходимо немедленно вызвать бригаду скорой помощи, дожидаясь ее приезда, нужно постараться успокоить пострадавшего и убедить его сохранять неподвижность, не предпринимать попытки встать. Специалисты фиксируют пострадавшую ногу и таз специальной шиной. При отсутствии таковой используются подручные средства, к примеру, длинные палки. При наличии кровотечения накладывается жгут.
Диагностика
Пострадавших, у которых предполагается перелом шейки бедра, госпитализируют в отделение травматологии. Ортопед-травматолог осматривает больного и опрашивает его об обстоятельствах получения травмы.
Для подтверждения диагноза обязательно назначается рентгенография в двух проекциях. С помощью полученных снимков определяют вид и угол прохождения линии перелома.
Переломы без смещения и признаков вколачивания у людей пожилого возраста сложно поддаются диагностике по рентгеновским снимкам сразу же после получения травмы. Поэтому таким пациентам нередко ошибочно диагностируют артроз тазобедренного сустава и назначают соответствующее лечение, которое не дает результатов. В подобных ситуациях важно провести КТ или через 2 недели после падения и начала лечения повторить рентген пораженного сустава.
Но откладывание лечения перелома шейки бедренной кости чревато асептическим некрозом ее головки. Поэтому важно диагностировать травму как можно раньше после ее получения. Поэтому нередко для получения полной картины о состоянии тазобедренного сустава проводят не только рентген, но и КТ, МРТ, а также сцинтиграфию.
Лечение перелома шейки бедра
Лечение травм такого рода осуществляется ортопедами. Консервативная терапия, т. е. безоперационное лечение, показано только при наличии серьезных противопоказаний к проведению хирургического вмешательства. Это обусловлено тем, что большинство больных значительно легче переносит операцию, чем длительную и при этом малоэффективную консервативную терапию, требующую продолжительного сохранения постельного режима.
Кроме того, для пожилых пациентов, на долю которых приходится более 90% всех случаев переломов шейки бедра, чрезвычайно важна как можно более ранняя активизация. В противном случае возникает серьезный риск развития осложнений, в том числе пролежней и застойных пневмоний. А ведь тяжелые воспалительные процессы в легких для пожилых людей чреваты летальным исходом. У молодых же больных длительная неподвижность нередко становится причиной возникновения атрофии мышц, посттравматических контрактур коленного и тазобедренного сустава. Поэтому всегда при наличии возможности предпочтение отдают операции при переломе шейки бедра.
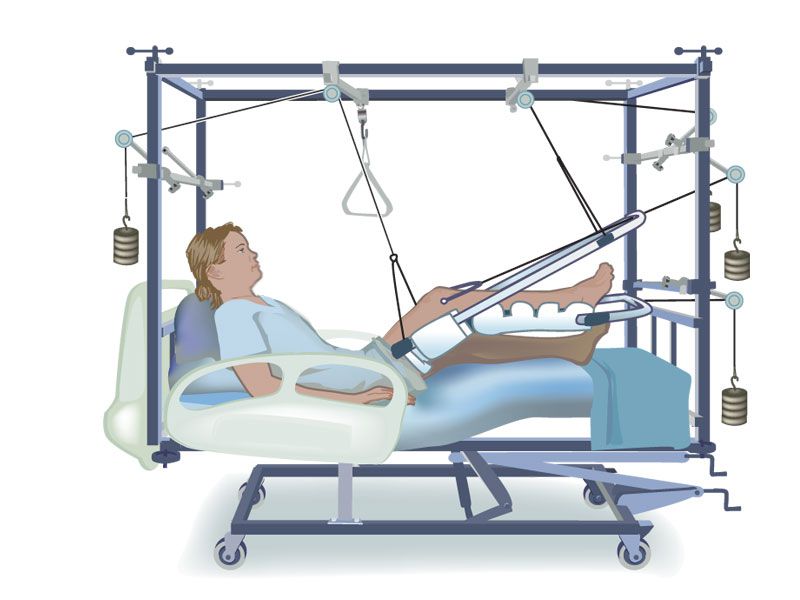
Единственным случаем, когда возможно эффективное лечение перелома шейки бедренной кости, это вколоченный перелом с горизонтально проходящей линией. В таких ситуациях больным молодого возраста весь тазобедренный сустав фиксируется гипсовой лонгетой, которая доходит вплоть до колена, на 3—4 месяца. В это время больным можно ходить, опираясь на костыли и не давая нагрузки на травмированную ногу. Пожилым пациентам приходится госпитализироваться и 1,5—2 месяца находиться на скелетном вытяжении. С первых дней лечения проводится ЛФК.
Сегодня хирургическое лечение травм подобного рода осуществляется путем внутреннего остеосинтеза или эндопротезирования тазобедренного сустава. Пациентам молодого возраста, как правило, предлагается остеосинтез, тогда как пожилым людям практически всегда показано эндопротезирование, что обусловлено нарушениями кровообращения в тазобедренном суставе медленной регенерацией костной ткани и низкой скоростью сращения отломков.
Проведение остеосинтеза пожилым людям резко увеличивает частоту развития осложнений, в том числе из-за того, что вживление металлических имплантов в кость резко увеличивает их склонность к рассасыванию. Кроме того, остеосинтез для пожилых людей чреват формированием ложного сустава, что является причиной инвалидизации.
Выполнение хирургического вмешательство во всех случаях должно проводиться как можно раньше с момента получения травмы. Если же такая возможность по тем или иным причинам отсутствует, то до выполнения операции проводят скелетное вытяжение.
Остеосинтез
Суть методики внутреннего остеосинтеза заключается в правильном размещении образовавшихся в результате перелома фрагментов и их надежной фиксации изготовленными из биосовместимых материалов штифтами, винтами, спицами, пластинами и другими средствами. Большинство производителей использует для их изготовления сплавы титана, молибденхромовоникелевые и другие, так как именно они показали себя в качестве наиболее стойких к окислению в тканях организма материалов.
Но чтобы остеосинтез прошел успешно, требуется соблюдение нескольких условий:
- отсутствие тяжелого остеопороза;
- сохранение нормального уровня минеральной плотности костей;
- сохранение нормального питания костей тазобедренного сустава;
- возможность точно и прочно сопоставить образовавшиеся в результате перелома шейки бедра фрагментов;
- отсутствие необходимости в травматизации околосуставных тканей при выполнении хирургического вмешательства;
- совместимость имплантата и кости.
Таким образом, проведение остеосинтеза возможно не всегда даже у молодых пострадавших. Если приведенные условия не будут соблюдены, существует высокая вероятность несращения перелома. Поэтому в подобных ситуациях с целью снижения рисков предпочтение отдают эндопротезированию. Но даже при полном соответствии состояния пациента требованиям к проведению остеосинтеза, он не всегда приводит к ожидаемому результату. Так, в 10—30% случаев наблюдается несращение перелома шейки бедра, а у 10—40% больных развивается асептический некроз головки бедренной кости. В подобных случаях также впоследствии приходится проводить полное эндопротезирование тазобедренного сустава.
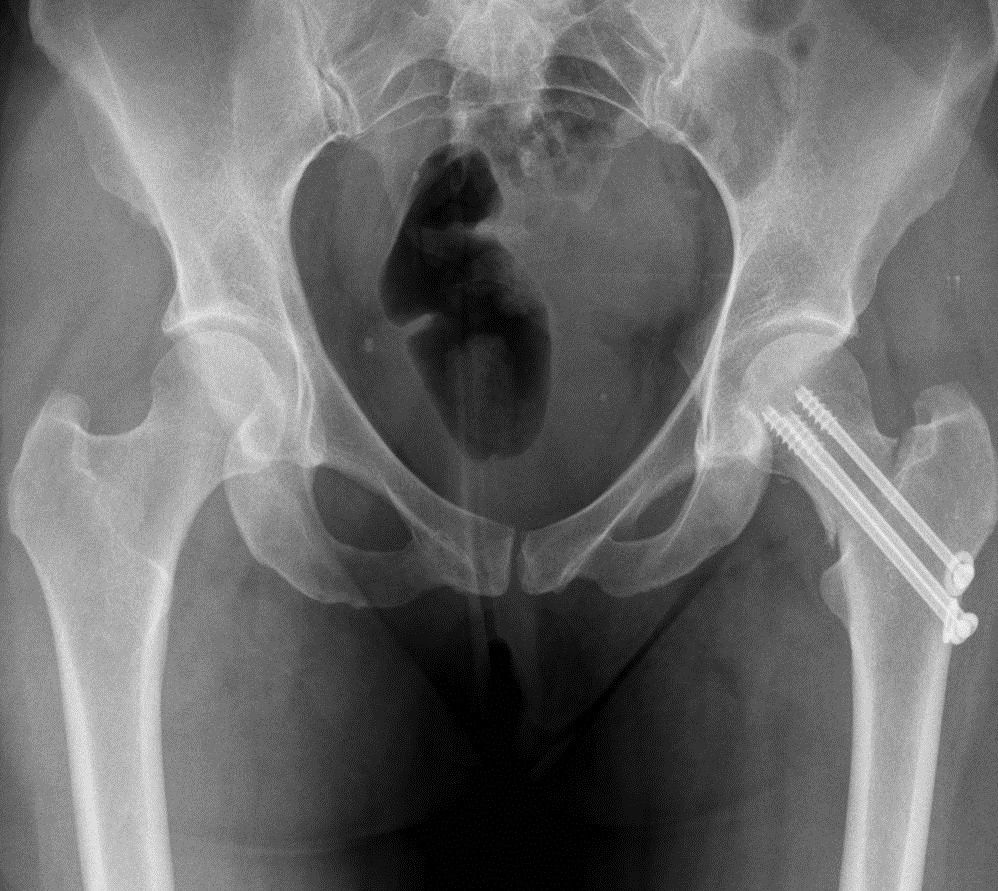
Сегодня существует несколько различных техник проведения внутреннего остеосинтеза:
- Остеосинтез с использованием 3-лопастных гвоздей Смит-Петерсена. Эти гвозди отличаются большой толщиной и благодаря наличию 3-х лопастей способны надежно удерживать отломки бедренной кости. При выполнении операции гвоздь вводят в шейку бедра со стороны вертелов бедренной кости с помощью специального молотка.
- Остеосинтез с использованием 3-х шурупов. Эта методика хирургического лечения перелома отличается большей надежностью и заключается в ввинчивании дрелью со стороны вертелов в шейку ряда тонких спиц. Затем делают рентгеновские снимки и выбирают самые удачно установленные спицы, а остальные вынимают. Их используют в качестве проводников для дальнейшего вкручивания специальных шурупов в виде полой трубки с наружной резьбой.
- Остеосинтез с использованием динамического бедренного винта DNS. Метод подразумевает введение в бедренную кость особой металлической конструкции с несколькими винтами. Он требует от хирурга особого профессионализма, а сама конструкция является достаточно громоздкой, хотя и обеспечивает надежную фиксацию.
Конкретную методику хирург выбирает на основании индивидуальных особенностей строения бедренной кости пациента, вида перелома, его направления и некоторых других факторов. Но всегда после проведения внутреннего остеосинтеза пациенты подвергаются ранней активизации, так как это во многом определяет успех проведенной операции.
После выполнения внутреннего остеосинтеза восстановление занимание не менее 12 месяцев, эндопротезирование сустава сопряжено с более коротким сроком реабилитации – 5—6 месяцев. Независимо от вида проведенного хирургического вмешательства, всем пациентам в раннем послеоперационном периоде назначаются антибиотикотерапия и средства для профилактики возникновения тромбоэмболических осложнений.
После остеосинтеза пациенты могут вставать с постели и выполнять движения ногой через 3—5 дней. Впоследствии им обязательно назначаются:
- массаж;
- физиотерапевтические процедуры;
- ЛФК;
- плавание в бассейне.
Установленные во время хирургического вмешательства металлические пластины, штифты или другие приспособления удаляют только после полного срастания перелома шейки бедренной кости и восстановления нормальной функциональной активности. Обычно это происходит через 1—1,5 года после проведения остеосинтеза. Но если операция проводилась пожилым людям, удаление металлических конструкций могут не производить.
Эндопротезирование
Эндопротезирование тазобедренного сустава – основной способ лечения переломов шейки бедренной кости у пожилых больных и молодых людей с тяжелыми повреждениями. Проведение этой операции соответствует всем требованиям профилактики развития осложнений у людей старшей возрастной группы, поскольку позволяет обеспечить раннюю активизацию. После ее выполнения подъем с постели и двигательная активность возможны уже на 2—3 сутки при условии отсутствия осложнений, а после окончания реабилитационного периода человек получает возможность абсолютно нормально самостоятельно передвигаться.
Суть эндопротезирования состоит в замене тазобедренного сустава или только его части полностью повторяющим функции и строение деформированной части искусственным имплантом. Данная операция показана:
- всем пациентам старше 70 лет с переломом шейки бедра;
- при наличии ложного сустава;
- всем больным с асептическим некрозом головки бедренной кости;
- при тяжелых переломах, образовании нескольких костных осколков, раздроблении костей и т. д.
Кроме того, эндопротезирование тазобедренного сустава проводится при деформирующем коксартрозе 3 степени и наличии опухолей в области тазобедренного сустава.
В зависимости от тяжести ситуации при травме с асептическим некрозом головки бедренной кости может осуществляться тотальное (полное) эндопротезирование с заменой всего тазобедренного сустава, а также только частичное эндопротезирование с использованием монополярных или биполярных головок бедренной кости. В первом случае искусственным протезом будет заменена головка и шейка бедренной кости, а также вертлужная впадина. Его элементы прочно фиксируются на поверхности костей, в том числе пораженных остеопорозом, за счет использования специального цемента, что особенно важно для пожилых пациентов.

У больных молодого возраста чаще применяется бесцементный метод фиксации тотального эндопротеза. В таком случае между поверхностью импланта и костью располагается особый губчатый слой. Со временем происходит прорастание кости сквозь него, что обеспечивает прочную фиксацию протеза.
Тотальное эндопротезирование при переломах шейки бедра более чем в 90% случаев имеет благоприятный исход и приводит к полному выздоровлению. Но через 15—25 лет может потребоваться их замена.
Иногда пациентам может быть предложена установка монополярного протеза головки бедренной кости, который заменяет собой исключительно шейку и головку бедра, т. е. суставная впадина не заменяется. Недостатком подобных устройств является быстрое изнашивание суставного хряща из-за неизменного трения синтетической головки о суставную впадину. Подобного недостатка лишены биполярные протезы головки бедренной кости. У устройств такого рода головка заключена в особую капсулу, которая после установки примыкает к вертлужной впадине. Поэтому основное трение элементов эндопротеза осуществляется внутри него самого, что снижает изнашивание сустава.
Но, несмотря на все преимущества, эндопротезирование не всегда может быть приведено из-за наличия сопутствующих заболеваний, повышающих интраоперационные риски. Операция противопоказана при:
- тяжелой сердечной недостаточности;
- хронической дыхательной недостаточности 2—3 степени;
- воспалительном процессе в тазобедренном суставе или других органах;
- перенесение в прошлом сепсиса;
- неспособности больного самостоятельно передвигаться в результате перенесения других травм или заболеваний;
- отсутствие костномозгового канала в бедренной кости.
Таким образом, некоторые противопоказания временные и после их устранения операция может быть проведена. В других ситуациях пациентам показано консервативное лечение, которое хотя и не приводит к сращению фрагментов кости, но позволяет сохранить жизнь. Оно заключается в проведении в течение 5—10 дней скелетного вытяжения, после чего больному разрешается поворачиваться на бок, садиться в постели и свешивать с нее ноги. Все это время используются обезболивающие. Через 3 недели от начала консервативной терапии пациенту разрешают ходить на костылях, без которых он не сможет самостоятельно передвигаться.
После выполнения эндопротезирования реабилитация занимает значительно меньше времени и протекает проще. Уже на вторые сутки после проведения хирургического вмешательства пациент может вставать с постели, но только с помощью медицинского персонала. Вскоре ему разрешают самостоятельно передвигаться, пользуясь ходунками или костылями. Эти вспомогательные средства стоит использовать в течение 2—3 месяцев, после чего при правильном протекании восстановления от них можно отказаться. Пациентам также назначаются массаж, физиотерапия и ЛФК и при точном выполнении всех рекомендаций врача они могут вернуться к привычному образу жизни уже спустя 6 месяцев после проведения операции.
Реабилитация
Всем пациентам после проведения той или иной операции показано проведение реабилитации. Она подразумевает примерно одинаковый комплекс мер, которые вводятся в разные сроки после проведения хирургического вмешательства.
Обязательно проводится массаж, который способствует активизации крово- и лимфообращения в бедре, помогает снизить риск образования тромбов и пролежней, а также пневмонии. Кроме того, лечебный массаж позволяет избежать возникновения атрофии мышц. Но его продолжительность и интенсивность для каждого больного определяется индивидуально специалистом.
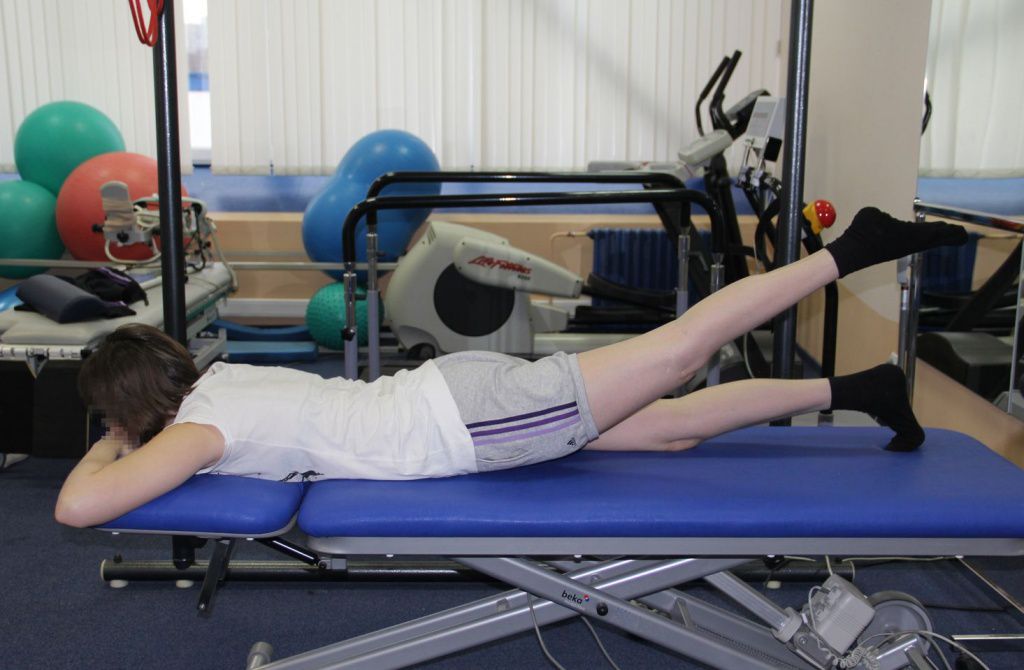
Также всем пациентам назначается ЛФК в соответствии с физическими возможностями больного, скоростью его восстановления и особенностями проведенной операции. Лечебная физкультура помогает снизить вероятность развития осложнений, избежать снижения мышечного тонуса и добиться восстановления нормальной двигательной активности. Изначально проводится дыхательная гимнастика и упражнения в положении на спине с задействованием мышц рук, шеи, брюшного пресса, здоровой ноги. Постепенно упражнения усложняются, но их выполнение, особенно на первых порах, допускается только под контролем специалиста и только после полного освоения методики разрешаются самостоятельные занятия ЛФК.
Также важно обеспечить полноценное питание больных, хотя после перелома шейки бедра нередко наблюдается снижение аппетита. Поэтому необходимо, чтобы порции соответствовали потребностям человека, но в меню входили в достаточном количестве фрукты и овощи, богатые клетчаткой, а также молоко и кисломолочные продукты. Мясную пищу лучше ограничить.
Таким образом, перелом шейки бедра хотя и не является распространенной травмой, но с ним может столкнуться практически каждый пожилой человек. При этом он нередко становится причиной развития опасных для жизни осложнений, приводящих к летальному исходу. Поэтому после падений и действия других травмирующих факторов на область бедра, особенно при возникновении симптомов перелома шейки бедренной кости, стоит обращаться к ортопеду и при диагностировании травмы не бояться операции. Современные методы хирургического лечения позволяют рассчитывать на благоприятный исход и восстановление нормальной двигательной активности без осложнений.